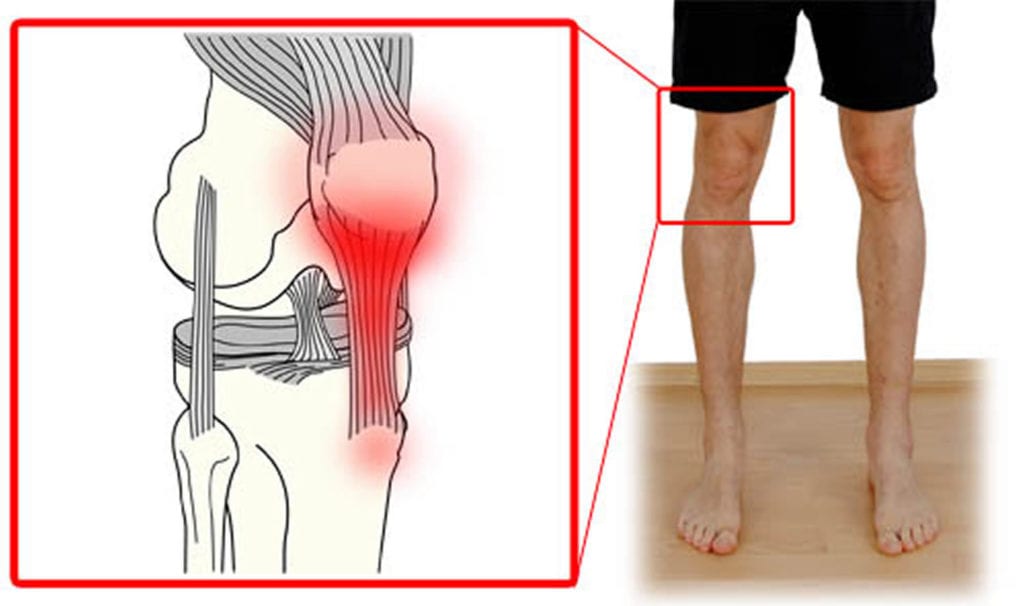
Тендинит ( воспаление и дистрофия ткани сухожилия, по симптоматике сходен с тендинозом, который требует, однако, другого лечения ) коленного сустава
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день.
После травм, сильной физической нагрузки или различных заболеваний коленного сустава часто воспаляются связки и сухожилия, прикрепляющие надколенник. Эта болезнь называется тендинит колена. Чаще всего поражаются сухожилия в месте, где они прикрепляются к костям.
В основном воспаление поражает связки ( 1) несколько предметов, связанные, скреплённые между собой; 2) нечто промежуточное, соединяющее две вещи ), которые помогают разгибать ногу. Они находятся внизу надколенника и крепятся к большеберцовой кости. Заболевание развивается вследствие микротравм связок. Из-за большой физической нагрузки происходят мелкие разрывы сухожилий. Если они не успевают восстановиться, то воспаляются.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Бывает острый тендинит коленного сустава, который развивается вследствие травм или инфекционного поражения связок. Если же в суставе ( подвижные соединения костей скелета, разделённых щелью, покрытые синовиальной оболочкой и суставной сумкой ) есть отложение солей, возникает хроническая форма заболевания ( это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз ). Болезнь может сопровождаться бурситом – воспалением сустава, тендинозом – воспалением окружающих мягких тканей. Из-за воспалительного процесса прочность связки при прогрессировании заболевания уменьшается, поэтому при любом неосторожном движении она может порваться.
Почему развивается тендинит ( воспаление и дистрофия ткани сухожилия, по симптоматике сходен с тендинозом, который требует, однако, другого лечения )
Болезнь может поражать различных людей, независимо от возраста и пола. Но чаще всего страдают от воспаления спортсмены, постоянно подвергающие колено повышенным физическим нагрузкам. Поэтому сустав, пораженный тендинитом, еще называют «коленом прыгуна». Но развиться воспаление может также по другим причинам:
- из-за инфекционных заболеваний ( это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз ) ( это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз ), поражения грибком или гельминтами;
- вследствие ревматоидного артрита, заболеваний почек или сахарного диабета;
- из-за отложения солей и подагры;
- как аллергическая реакция на некоторые лекарственные препараты;
- из-за нарушений осанки, ношения неудобной обуви;
- дегенеративных изменений в суставе, которые происходят с возрастом.
Основным признаком тендинита коленного сустава является боль. В большинстве случаев болезнь проходит несколько стадий. Вначале боль появляется только после сильной нагрузки, потом – после любой работы или даже ходьбы. Особенно она заметна при разгибании ноги: во время подъема по лестнице или вставании. На последней стадии боль становится более сильной и беспокоит пациента даже в покое.
Кроме этого симптома, о наличии заболевания можно судить по другим признакам:
- появляется ограничение подвижности сустава ( подвижные соединения костей скелета, разделённых щелью, покрытые синовиальной оболочкой и суставной сумкой );
- колено опухает, красное, горячее на ощупь;
- при прикосновении возникают болезненные ощущения;
- слышны поскрипывания при движении в коленном суставе.
Для назначения правильного лечения важно точно определить причину воспаления ( это комплексный, местный и общий патологический процесс, возникающий в ответ на повреждение (alteratio) или действие патогенного раздражителя и проявляющийся в реакциях, направленных на устранение ), стадию и характер течения заболевания. Для этого, кроме внешнего осмотра, врач назначает разные методы обследования:
- УЗИ помогает определить изменение в строении или длине связок ( 1) несколько предметов, связанные, скреплённые между собой; 2) нечто промежуточное, соединяющее две вещи );
- КТ и МРТ выявляют случаи, когда необходимо оперативное вмешательство, если начались дегенеративные изменения в связках;
- рентген может определить наличие сопутствующих заболеваний: артрита, артроза или подагры;
- назначаются еще лабораторные исследования, которые определяют, если воспаление возникло на фоне инфекции или аутоиммунных заболеваний.
Необходимо отличить заболевание от артрита, с которым у него похожая симптоматика. Но при артрите боль постоянная, разлитая. Тендинит ( воспаление и дистрофия ткани сухожилия, по симптоматике сходен с тендинозом, который требует, однако, другого лечения ) вызывает локальные боли в основном при движении.
Современный уровень развития медицины позволяет полностью излечить воспаление связок без серьезных последствий. Но для этого нужно вовремя обратиться к врачу и выполнять все его рекомендации. Лечение тендинита на первых стадиях его развития поддается таким методам:
- иммобилизация конечности и снижение нагрузки на сустав;
- медикаментозная терапия;
- лечебная физкультура;
- физиотерапевтические процедуры;
- народные средства.
При острой стадии воспалительного процесса и сильных болях необходима иммобилизация колена на некоторое время. Для снижения нагрузки на связки надколенника применяют тейпирование, ношение специальных ортезов или гипсование. Это помогает снять боль и предотвратить повреждение связок. На начальных стадиях заболевания достаточно ограничить бег, прыжки, не стоять на коленях, реже подниматься по лестнице.
Лекарства помогают снять боль и снизить воспаление, но это только вспомогательный метод лечения. Чаще всего назначаются нестероидные противовоспалительные препараты: «Ибупрофен», «Напроксен», «Пироксикам», «Индометацин». Они могут применяться в виде таблеток, инъекций или мазей.
Если после двух недель терапии улучшений не наступило, применяются более серьезные препараты – кортикостероиды. При тяжелом течении заболевания ( это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз ) может использоваться введение собственной плазмы, обогащенной тромбоцитами. Это способствует более быстрой регенерации тканей сухожилий.
При инфекционном течении тендинита показано применение антибактериальных препаратов.
Такие методы используются в качестве вспомогательного лечения. Это может быть прием внутрь различных отваров или настоек, компрессы или аппликации на область сустава. После консультации с врачом можно использовать такие средства:
- пить отвар ягод черемухи;
- спиртовой настой перегородок грецкого ореха;
- использовать регулярно в качестве приправы к пище куркумин и имбирь;
- делать компрессы с соком алоэ;
- аппликации из настоя свежего имбиря;
- полезны контрастные процедуры: массаж кубиками льда, а после этого прогревание сустава мешочком с солью.
Нужно помнить, что прогревания и компрессы делаются только в том случае, если нет покраснения и отека сустава ( подвижные соединения костей скелета, разделённых щелью, покрытые синовиальной оболочкой и суставной сумкой ), а на ощупь он негорячий.
Эффективными являются специальные упражнения, укрепляющие мышцы и связки. Большинство из них должны быть направлены на растягивание четырехглавой мышцы бедра. Очень эффективны занятия йогой под руководством инструктора, плавание. Полезны такие упражнения:
- растягивание мышц;
- поднятие ног из положения лежа;
- махи ногами с сопротивлением;
- ходьба по беговой дорожке;
- сжимание коленями мяча.
Очень важно, чтобы нарастание интенсивности занятий было постепенным. Возврат к обычным нагрузкам, особенно у спортсменов, возможен только после полного исчезновения болей и воспаления.
Чаще всего при тендините колена назначают массаж. Он эффективно снимает боли, помогает заживлению и восстановлению связок. Кроме того, врач может назначить ионофорез, УВЧ, магнитотерапию, электрофорез, парафиновые аппликации. Но прогревающие процедуры противопоказаны при ревматоидном артрите, поэтому применяются только после точной диагностики причин заболевания.
Оно необходимо на последней стадии заболевания ( это состояние организма, выраженное в нарушении его нормальной жизнедеятельности, продолжительности жизни, и его способности поддерживать свой гомеостаз ), когда произошел надрыв или полный разрыв связки. Операция помогает также удалить кисты, устранить сужение сосудов и другие дегенеративные изменения в тканях колена. Часто выполняется исправление длины сухожилий, что помогает восстановить функции четырехглавой мышцы. Реабилитация после операции длительная, к нормальной жизни пациент может вернуться через 3-4 месяца.
Лечение воспаления связок занимает много времени, боли мешают нормальному течению жизни, а осложнения могут привести к инвалидности. Поэтому необходимо знать, как предотвратить развитие тендинита. Для этого нужно оберегать коленный сустав от излишних и однообразных нагрузок, при занятии спортом периодически давать мышцам и связкам отдых.
В группе риска по заболеваемости тендинитом ( воспаление и дистрофия ткани сухожилия, по симптоматике сходен с тендинозом, который требует, однако, другого лечения ) находятся спортсмены, люди, выполняющие однообразные движения ногами или пребывающие длительное время в одном положении. Для предотвращения воспаления сухожилий важно дозировать физическую нагрузку. При появлении болей в колене необходимо обратиться к врачу, чтобы вовремя начать лечение. Тогда через 1-2 месяца работоспособность колена будет восстановлена.
Моя спина.ру © 2012—2018. Копирование материалов возможно только с указанием ссылки на этот сайт.
ВНИМАНИЕ! Вся информация на этом сайте является лишь справочной или популярной. Диагностика и назначение лекарств требуют знания истории болезни и обследования врачом. Поэтому мы настоятельно рекомендуем по вопросам лечения и диагностики обращаться к врачу, а не заниматься самолечением. Пользовательское соглашениеРекламодателям
источник
Если вдруг появились красные пятна на коленях, то на это могут быть различные причины, некоторые из них не представляют угрозы для здоровья, а некоторые – это повод для срочного визита к доктору.
Чаще всего гиперемия – это простое раздражение кожи как реакция на внешние факторы, реакция на неправильно подобранное средство по уходу за телом или на синтетическую ткан. Такие предпосылки легко выявить, и устранить раздражитель не составит труда. Кроме того, есть ряд болезней, при которых появляются пятна на коленках и синяки. И в этой теме нужно разобраться подробнее.
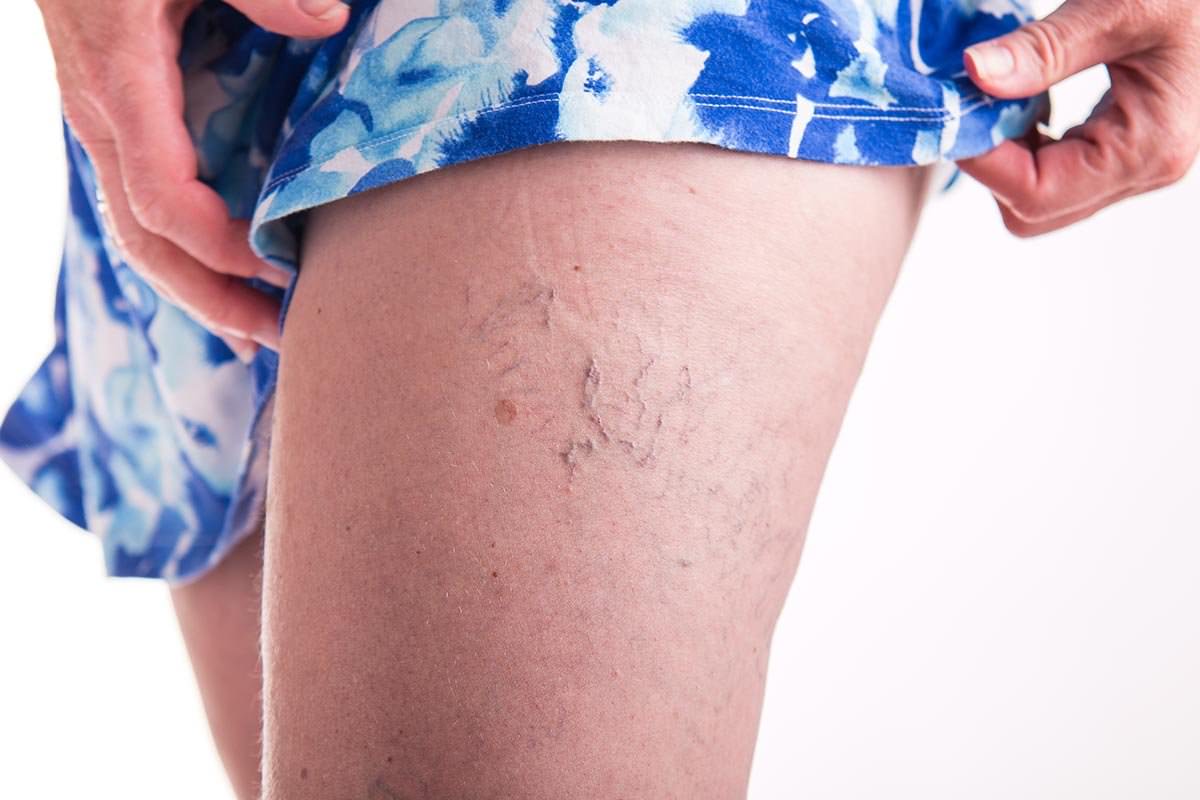
Важно! Ни в коем случае нельзя пускать на самотек это заболевание, поскольку на поздних стадиях варикоза могут возникнуть такие болезни, как тромбофлебит и флеботромбоз. Кроме того, на поздних стадиях варикоза могут появиться незаживающие трофические язвы.
Возникшее без причин красное пятно на колене может оказаться гемангиомой – это вид доброкачественной опухоли, при которой происходит сплетение кровеносных сосудов. Гемангиома похожа на красную родинку, не причиняет дискомфорта, а какие-либо сопутствующие симптомы отсутствуют. Заболевание может появиться на локтях и коленях и у взрослого, и у ребенка.
Особой опасности гемангиома не представляет и удаляется хирургическим путем.
На начальных стадиях сахарного диабета появление красных пятен на теле – довольно распространенное явление. Как правило, они возникают симметрично на правом и левом колене или на ногах ниже колен. Их появлению сопутствует сильный зуд и шелушение.
У диабетиков, имеющих нарушения работе иммунной системы, пятна могут быть коричневыми, появляются на локтяхю Также часто темные пятна и синяки появляются на ногах у тех, у кого сахарный диабет сочетается с избыточным весом.
Темные пятна на коленях без видимой причины могут свидетельствовать о недостатке в организме человека витамина С. Чаще всего, они имеют фиолетовый оттенок и напоминают синяки. Гематомы исчезают при правильном лечении, которое в этом случае заключается в корректировании рациона и насыщения его нужными продуктами.
Для справки! Лидеры среди продуктов по содержанию витамина С – шиповник и сладкий перец (красный, зеленый). За ними следуют облепиха и черная смородина.
Немногие знают, что при наличии в желудочно-кишечном тракте таких паразитов как глисты, лямблии или другие, симптомы их деятельности часто проявляются на коже: возникает шелушение, пятна различного характера. Они могут быть разного цвета (белые, красные), пятна бывают горячими на ощупь или нет. Как правило, присутствуют и другие симптомы:
- угри, прыщи на лице;
- хрупкие ногти;
- проблемы со стулом и вздутие живота;
- тошнота;
- повышенная утомляемость.
Присутствие гельминтов в организме чревато многими серьезными заболеваниями, поэтому при положительном анализе рекомендуется немедленно начать лечение.
Также рекомендуется прочесть другую статью о ходьбе на коленях и насколько это полезно.
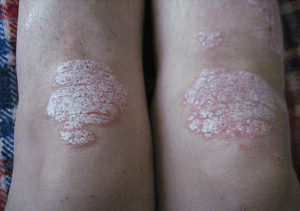
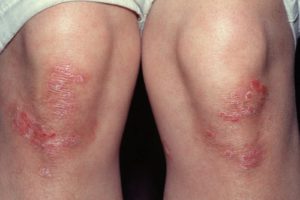
Пятна на коже – неизменный спутник большинства кожных заболеваний, таких как, например, псориаз. Поражает он чаще всего следующие части тела:
Внешне он представляет собой красные, розовые или светло-серые пятна с белыми чешуйками. От других кожных заболеваний псориаз можно отличить, соскоблив пару чешуек – в этом случае пятна станут глянцевыми и покроются мельчайшими капельками крови. Псориаз не заразен, но плохо поддается лечению.
Если пятно на колене или локте зудит и шелушится, вполне вероятно, что это микоз, или грибок. Такое розовое или белое пятно, скорее всего, будет иметь четкий ободок.
Грибок заразен и передается как через прямой контакт с человеком, так и через бытовые предметы. В группе риска находятся те, кто посещает общественные бани и бассейны, а также люди с пониженным иммунитетом. В случае обнаружения грибка на колене нужно максимально изолировать очаг заражения, отдельно спать, носить брюки и так далее.
Грибки отличаются живучестью, однако при своевременно начатой терапии они хорошо поддаются лечению.
Красные, розовые или белые пятна могут быть симптомами определенного типа. Стригущий лишай является грибковым заболеванием и очень заразен. Его пятна сухие, круглые и постепенно увеличиваются в размере. Стригущий лишай всегда характеризуется сильным зудом. Лечится он специальными мазями и кремами.
Считается, что на появление розового лишая влияют такие факторы, как:
- перенесенное ОРЗ;
- стресс;
- расстройство кишечника.
Незадолго до появления высыпаний могут наблюдаться головная боль и недомогание. Иногда возникает боль в суставах. Сначала появляется одно розовое или белое пятно, а через 7-14 дней – множественные высыпания розового цвета, шелушащиеся и иногда зудящие.
Для справки! Розовый лишай не заразен, и лечить его не обязательно: через полтора-два месяца пятна проходят сами.
Его пятнышки имеют темный оттенок с фиолетовым отливом и похожи на мелкие блестящие узелки, при этом присутствует ярко выраженный зуд. Красный плоский лишай появляется чаще всего при расстройствах нервной системы и слабом иммунитете. Спровоцировать появление пятнышек могут и некоторые хронические заболевания. Для уменьшения зуда назначают противоаллергические средства. Кроме этого, врач может назначить витамины, успокоительные средства, в редких случаях – антибиотики.
Красные пятна, от крошечных до крупных, могут появиться на коленях и других суставах из-за гормонального дисбаланса. Вероятнее всего, в этом случае наличие пятен будет сопровождаться и другими признаками расстройства гормонального фона:
- ухудшением состояния волос и ногтей;
- нарушением сна;
- резким увеличением массы тела.
Откуда у ребенка сыпь на локтях? Узнайте в другой статье.
Самолечение при этом исключено, подбор лекарственных препаратов должен осуществлять врач-эндокринолог.
Красные пятна на коленях и синяки – всегда лишь симптом какого-то конкретного заболевания и сами по себе не исчезнут. Поэтому, чтобы избавиться от них, нужно обязательно выявить причину их возникновения и пройти курс соответствующего лечения.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
источник
Появление красных пятен на коленях нельзя игнорировать. Данные патологические явления могут вызываться опасными факторами. В большинстве случаев коленные пятна являются реакцией на раздражитель, но также они могут предупреждать о развитии тяжелого заболевания.
При возникновении высыпаний на коже коленного сустава и голени, нужно обязательно идти к дерматологу. Медицинский специалист выяснит причину появления зуда и покраснения, назначит оптимальную терапию.

Такая причина кожных высыпаний обычно безобидна, поэтому люди редко обращают на нее внимание. Аллергическая сыпь на коленках может возникнуть после неаккуратного бритья станком, ношения синтетических колготок, брюк, легинсов.
Красные пятна на коже коленей могут быть следствием нападения насекомых. В данной ситуации рекомендуется обратиться к медицинскому специалисту. Доктор поможет выяснить, какие насекомые стали причиной кожной патологии. Обычно кожные покровы в области коленей кусают комары, блохи, мошки, клещи, постельные клопы, чесоточные зудни. Иногда высыпания на коленях провоцируют бактерии и грибки, проникнувшие в трещины кожи.

Аллергику достаточно посадить себе на колени кошку или собаку, посидеть на пыльном месте, чтобы у него на ногах появилась сыпь. Следует отметить, что аллергические высыпания сильно чешутся, но не вызывают боли.
Кожа на голени и коленном суставе может чесаться из-за аллергии на холод. Это довольно неприятное состояние, при котором человек испытывает дискомфорт. После прогулки в холодную погоду на ногах формируется сыпь белого или красного цвета, при сильном переохлаждении могут появиться волдыри. У простуженного человека повышается температура тела, кружится голова, ощущается ломота в суставах.
Чаще всего причинами развития красных пятен на коленях являются нижеприведенные болезни.
-
Экзема. Кожная патология воспалительного характера. Наблюдается преимущественно у детей, но может возникать и у взрослых людей. Красные пятна захватывают кожные покровы на разных участках тела, в том числе на коленях. Пораженная кожа выглядит сухой и грубой, ее усеивают мелкие пузырьки, вызывающие сильный зуд. Экзема возникает, когда кожные покровы реагируют на определенные раздражители: гигиенические средства, продукты, лекарственные препараты, стрессы, эмоциональные всплески.
- Нейродермит. Хроническое кожное заболевание неврогенно-аллергического характера. Обострение начинается с зуда ниже колена. Этот зуд неравномерный: то пропадает, то усиливается. Постепенно кожные покровы покрываются сыпью. Возникает нейродермит, как и экзема, в результате аллергической реакции на определенные раздражители.
-
Псориаз. Также называется чешуйчатый лишай. Хроническое неинфекционное заболевание кожи, предположительно аутоиммунное. Причинами появления псориаза являются стрессы, эмоциональные потрясения, шоковые состояния, резкое снижение иммунитета. Замечено, что болезнь способна передаваться по наследству. При заболевании на коленях и иных частях тела формируются шелушащиеся и интенсивно чешущиеся пятна красного цвета.
- Микоз. Грибковое поражение кожи. Частая причина развития красных пятен на ногах. При подозрении на микоз требуется сделать анализ кожи на наличие грибковой инфекции. Лечение осуществляется антимикотическими медикаментами.
-
Розовый лишай. Также называется болезнь Жибера. Острое воспалительное заболевание кожи, предположительно имеющее инфекционное происхождение. Пораженные части тела покрываются красными и розовыми пятнами. Самолечение в данном случае недопустимо, терапию назначает только дерматолог. Дело в том, что при розовом лишае запрещается использовать растворы и мази, поэтому самолечение может спровоцировать экзему.
- Кольцевидная гранулема. Редкий доброкачественный дерматоз непонятного происхождения. На коже появляются узелки телесного или желтого цвета. Эти узелки могут соединяться в кольца, чаще всего они поражают верхние и нижние конечности. Эти кожные образования обычно не чешутся, не сопровождаются болевыми ощущениями. Заболевание диагностируется преимущественно у детей и подростков. Узелковые высыпания не опасны, не являются признаком нарушения здоровья, но сильно портят внешность.
-
Варикозное расширение вен. На начальной стадии болезни на коже в области колен могут формироваться красные пятна. У заболевшего человека в ногах ощущаются боль и тяжесть. Данное заболевание требует врачебного вмешательства. Поврежденные вены необходимо удалить, и тогда красные пятна исчезнут.
- Воспаление коленного сустава. При этом патологическом состоянии кожные покровы на голени и колене краснеют, чешутся, покрываются сыпью. Мягкие ткани вокруг коленного сустава отекают, пострадавший человек страдает от боли, не может нормально двигать ногой, испытывает затруднения при ходьбе.
-
Сахарный диабет. На начальной стадии заболевания иногда на коленях формируются красные пятна. Обычно расположение этих пятен симметричное на кожных покровах обоих коленных суставов. Лечением сахарного диабета занимается эндокринолог.
- Гемангиома. Доброкачественная опухоль насыщенного красного цвета, представляющая собой сгусток кровеносных сосудов. Это сосудистое образование не несет опасности, но при желании его можно удалить хирургическим или химическим методом.
- Склеродермия. Аутоиммунная патология соединительной ткани, поражающая кожу и сосуды. При этом заболевании организм производит слишком много коллагена, в результате на кожных покровах формируются пятна из рубцовой ткани.
- Сильное опухание ног;
- Интенсивные боли в коленях;
- Поражение кожи инфекцией в результате микро-травм при расчесывании;
- Нервное перенапряжение из-за постоянного нестерпимого зуда;
- Распространение инфекции на все тело.
Рекомендуем к прочтению:
При появлении на коленках пятен следует обязательно обратиться к дерматологу. Запускать болезнь нельзя, иначе она перейдет в хроническую стадию или дополнится инфекционным поражением кожных покровов. До обращения к медицинскому специалисту запрещается чем-либо обрабатывать пораженную кожу, в противном случае доктору будет тяжело поставить точный диагноз.
С началом лечения пациент должен следовать следующим правилам:
-
Не использовать гели для душа, пенки для бритья ног, кремы для тела, содержащие много искусственных добавок и отдушек;
- Ежедневно мыть пораженный участок кожи теплой водой, применяя дегтярное или хозяйственное мыло;
- Обрабатывать колени ватным диском, смоченным отваром ромашки;
- Отказаться от употребления кофе, чая, спиртных напитков, соленостей, копченостей, специй, жареных блюд.

Аллергические пятна обрабатываются наружными средствами, основанными на кортикостероидах. Если коленный зуд спровоцирован нервными расстройствами, то назначаются успокоительные медикаменты.
Выбор лекарственных препаратов обязательно нужно согласовывать с медицинским специалистом. Терапию нельзя прерывать до полного выздоровления, даже если зуд уменьшился. Болезнь может рецидивировать, и тогда устранить ее будет очень проблематично. Заболевший человек должен придерживаться всех рекомендаций доктора.
Коленный сустав является одним из самых крупных и сложных. Ежедневно он подвергается огромной нагрузке, поэтому неудивительно, что периодически он перестает функционировать нормально. Если болят колени, заметен их отек, причем боль практически постоянная, то необходимо обязательно обратиться к врачу. Такое патологическое состояние может быть сигналом о развитии одного из заболеваний, деформирующего сустав. Естественно, необходимо научиться различать ситуации, когда визит к врачу очень нужен. Но отсутствие лечения или самостоятельная терапия может привести к осложнениям.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Чтобы лучше понять, почему болят колени, нужно разобраться с их анатомией. Итак, сочленение состоит из бедренной, большой берцовой кости и коленной чашечки. Две самые большие кости имеют по два выступа: внутренний и наружный мыщелки.
Все поверхности, которые соприкасаются друг с другом, покрыты гиалиновым хрящом. Благодаря ему обеспечивается подвижность коленного сустава, его амортизационные свойства. Вокруг этого соединения костей находится своеобразная капсула, изнутри выстланная синовиальным слоем. Она наполнена синовиальной жидкостью, благодаря которой производится питание сочленения, обеспечивается его подвижность.
Коленный сустав состоит не только из костей. Все его элементы объединяются крестообразными и коллатеральными связками, бедренными мышцами, сухожилиями. Коленная чашечка крепится к другим элементам посредством собственной связки. Для того чтобы колено двигалось, необходимо 6 синовиальных сумок. Питание и иннервация представленного сустава осуществляется посредством нервов и кровеносных сосудов, которые размещены в мягких тканях, окружающих сустав.
Если колено стало болеть, появился отек, подвижность ограничена, а дискомфорт является достаточно сильным, необходимо срочно обратиться к врачу. Если деструктивный процесс уже начался, то полностью вылечить колено будет невозможно. Однако остановить или замедлить его прогрессирование удастся.
Итак, можно выделить такие причины боли в коленном суставе:
- гонартроз. Он встречается практически в 50% всех случаев поражения сочленения. Патология развивается очень долго. Среди симптомов этой болезни можно выделить такие: колено не болит в состоянии покоя, однако человеку становится трудно подниматься по лестнице, долго ходить, приседать и вставать с корточек. Во время движения больной слышит хруст в колене, у него снижается подвижность. Со временем, вследствие изнашивания хряща, расстояние между костными поверхностями уменьшается. При этом появляются остеофиты, нервы и сосуды сдавливаются, а само колено деформируется;
- проблемы с кровообращением(некроз). При этом нарушается питание колена. Чаще всего такое состояние проявляется у подростков. Именно у них происходит слишком быстрый рост костей, при котором их питание несколько затрудняется. Если сначала боль в коленном суставе достаточно сильная, то через некоторое время ее интенсивность уменьшается. Боль обычно локализуется в одной точке, и не распространяется на все колено. Дискомфорт может усиливаться вследствие переохлаждения;
- артрит. Это воспалительная патология колена, которая может диагностироваться у молодых людей, особенно женщин. При этом болит колено очень сильно, пораженная область характеризуется отеком, кожа краснеет. Болевые ощущения ночью становятся более выраженными. Колено болит даже в состоянии покоя, при перемене погоды. Причина развития патологии заключается в чрезмерной массе тела, пожилом возрасте, слабости иммунитета;
- тендинит коленного сустава. Это воспаление сухожилий в области колена, которое не может нормально выполнять свои функции. Заболеванию подвержены практически все. Боль обычно ноющая, а пораженная область реагирует на смену погоды;
- остеохондрит наколенника. Тут происходит отслаивание хряща от суставной поверхности. На первых порах болит колено не очень сильно, но со временем ее интенсивность увеличивается, а к патологическому процессу присоединяется воспаление;
- болезнь Кенига. Тут некоторая часть хряща может отделяться от кости и перемещаться внутри сочленения. Движение при этом затрудняется, появляется неострая боль. С прогрессированием наблюдается также отек коленного сочленения. Лечение патологии у взрослых производить труднее, чем у детей;
- патология Осгуда-Шляттера. Она предусматривает образование шишки в области колена. Чаще всего болезнь диагностируется у мальчиков, а также людей, занимающихся спортом. Боль при этом резкая, усиливающаяся при сгибании и выпрямлении ноги.
Эти причины являются основными, но не единственными. Поэтому необходимо рассмотреть и другие факторы, вследствие воздействия которых появляется боль в колене.
Некоторые патологии, которые не имеют отношения к коленному суставу, могут вызывать в нем болевые ощущения:
- Фибромиалгия. Дискомфорт локализуется в мышцах и мягких тканях, но может отдавать в сочленения, расположенные поблизости. Воспалительный процесс при этом не развивается. Кроме ноющей боли в коленном суставе, человек ощущает скованность в движениях, усталость, у него могут появляться судороги.
- Дисплазия или коксартроз тазобедренного сустава. Болевой синдром в этом случае распространяется на всю ногу.
- Невропатия седалищного нерва. Его защемляют позвонки пояснично-крестцового отдела позвоночника. Сильная пульсирующая боль может отдавать в бедро и колено.
Какие системные патологии могут вызвать боли в колене? Кроме тех причин, которые уже были описаны выше, существуют и другие факторы, способствующие развитию болевого синдрома:
- подагра. Возникает представленное заболевание вследствие нарушения обмена мочевой кислоты в организме. Она плохо выводится из него, превращается в отложения солей, которые накапливаются в суставах. Болеть в этом случае может и колено. Причем боль очень острая, резкая. Чаще патология возникает у мужчин, которые злоупотребляют спиртными напитками, неправильно питаются. В области поражения кожа становится красной, а ночью коленный сустав болит сильнее. Продолжительность приступа составляет от пары дней до нескольких недель;
- остеопороз. Патология связана с низкой плотностью костной ткани вследствие ее неправильного формирования. Боль в коленном суставе при этом тупая и ноющая, убрать ее не так просто. Кости при этой патологии сильно подвержены переломам;
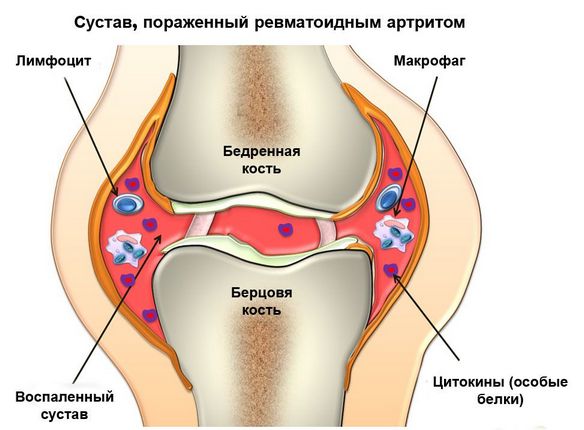
- ревматоидный артрит. Это системная патология, которая характеризуется воспалением соединительной ткани. Свое активное развитие она начинает при снижении защитных функций организма. Проявляется чувством скованности, которое человек может ощутить после длительного пребывания в состоянии покоя;
- остеомиелит. Представленная бактериальная патология вызывает достаточно сильные боли сверлящего характера. В области пораженного сочленения краснеет кожа, а дискомфорт усиливается при любом движении. Опасность этого заболевания в том, что его последствием является начало отмирания костного мозга;
- инфекционные заболевания. Они характеризуются болевыми ощущениями в области коленного сустава, которые проходят после курса лечения антибиотиками;
- заболевание Паджета. В этом случае костная ткань формируется неправильно, поэтому позвоночник начинает деформироваться. При этой патологии поражаются именно трубчатые кости, которые впоследствии становятся очень хрупкими. Распознать эту болезнь достаточно сложно, так как симптомы могут и не проявляться. Единственное, что может говорить о наличии патологии – это то, что больное колено болит ночью, а в месте поражения ощущается тепло.
Если боль в коленях была вызвана системным заболеванием или патологией скелета, то полностью избавиться от нее получается не всегда. Однако лечение нужно производить обязательно, чтобы болезнь не развивалась дальше или хотя бы замедлила свое течение.
Патологические процессы в этом случае могут развиваться как сразу после получения повреждения, так и через некоторое время после него. Можно выделить такие травмы коленного сустава:
- Отрыв, надрыв или разрыв связок колена. Эти травмы приводят к появлению синдрома «выдвигания» сочленения. Кроме того, человек чувствует сильную боль, развивается гемартроз сочленения, которое становится нестабильным.
- Ушиб. Тут интенсивность болевого синдрома невелика. Каких-либо серьезных последствий после ушиба не остается. Отек, а также гематома обычно исчезают самостоятельно через одну-две недели.
- Разрыв мениска. К нему приводит сильный удар в переднюю область коленного сочленения. После того как пройдет острый период патологии, болевой синдром обычно беспокоит больного во время подъема по лестнице, который осуществить достаточно трудно. В области коленного сустава наблюдается небольшой отек.
- Перелом. Он появляется при падении с большой высоты или сильном ударном влиянии. Боль при этом сильная, резкая, в пораженной области появляется отек, а кожа бледнеет. Стоять на поврежденной ноге пострадавший самостоятельно не может. Во время перелома слышится хруст и треск, а кость может прорывать кожный покров.
- Разрыв сухожилия. Эта травма встречается нечасто, однако она приводит сначала к острой, а потом к ноющей боли. При ходьбе боль левом или правом колене усиливается.
- Вывих коленного сустава. В этом случае какая-то из составляющих частей сустава может выходить из него.
Травма может вызвать хронические заболевания. Подробнее об этом смотрите в видео:
Большинство патологий коленного сочленения имеют похожие симптомы, поэтому распознать их бывает достаточно трудно. Именно поэтому самолечением заниматься не стоит, так как можно усугубить положение еще больше.
Боли в коленном суставе, хруст и отек в пораженной области у некоторых людей появляются чаще, чем у других. В группу риска входят те люди, у которых:
- Наличие первичных патологий.
- Генетическая предрасположенность.
- Постоянные спортивные перегрузки колена.
- Чрезмерный вес тела.
- Травма.
- Было оперативное вмешательство на коленном суставе.
- Недостаточно хорошее развитие мышечного аппарата коленного сочленения.
Кроме того, больше заболеваниям колена подвержены женщины, а также люди преклонного и старшего возраста.
Если человек почувствовал, что у него болят колени, то в срочном порядке ему нужно обратиться к специалисту в таком случае:
- У больного уже более двух месяцев появляется ноющая боль, которая не дает спокойно спать ночью.
- Если болевой синдром отличается высокой интенсивностью, появляется внезапно.
- В коленном суставе при ходьбе слышится хруст.
- Колени болят ежедневно, причем в определенное время, при наличии определенных условий.
- В коленном суставе время от времени чувствуется неустойчивость.
- Если присутствуют дополнительные патологические признаки: сыпь на коже, лихорадка, повышенная температура.
- Появилась ноющая боль, которая сопровождается деформацией сочленений, ограничением их подвижности.
- Болевой синдром становится постоянным спутником человека.
- Появились признаки воспалительного процесса: покраснение кожи, отек, повысилась местная температура в области поражения.
Уже этих признаков достаточно, чтобы принять решение обратиться к врачу. Затягивая визит, больной увеличивает срок и сложность терапии, а также дает возможность патологии развиваться далее.
Почему болят колени, большинство причин развития патологического состояния уже понятны. Но характер болевых ощущений может быть разным. Например, в зависимости от вызвавшего ее заболевания боль бывает следующего характера:
- резкая, острая. Ее вызывает разрыв мениска или связок, реактивный артрит, острая фаза бурсита;
- тупая, тянущая. Спровоцировать ее может бурсит или синовит;
- ноющая. Этот тип болевых ощущений характерен для артроза, гонартроза;
- пульсирующая. Ее человек чувствует при травме менисков или вследствие поражения деформирующим артрозом;
- жгучая. Она характерна для защемления седалищного нерва, а также туберкулеза костей;
- колющая. Ее вызывает киста синовиальной сумки. А еще колющая боль характерна для остеопороза, застарелой травмы менисков;
- сверлящая. Ее вызывает остеомиелит;
- периодическая. Она появляется, когда у больного развивается воспаление сухожилий или мышц;
- простреливающая. Ее вызывает защемление нервных окончаний.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Многие люди жалуются на то, что у них болят колени, что делать при этом они не знают. А ведь когда чувствуется боль и хруст в коленном суставе, необходимо обязательно пройти обследование и начать лечение.
Диагностика предусматривает использование таких процедур:
- Лабораторные анализы крови и мочи.
- Биохимический анализ крови.
- Пункция костного мозга и синовиальной жидкости.
- Мазки на наличие бактериальной микрофлоры.
- Артроскопия. Эта процедура используется и как диагностика, и как лечение при болях в сочленении. Делать ее несложно, и длительного периода реабилитации не требуется.
- Рентгенография.
- МРТ или КТ.
- УЗИ.
- Денситометрия.
Если человек ощущает ноющую или тянущую боль в ноге в области колена, прежде всего, он должен обеспечить покой конечности. Лечение в домашних условиях предусматривает прием обезболивающих или противовоспалительных препаратов — Анальгина, Парацетамола, Ибупрофена.
Снять болевой синдром можно при помощи холодного компресса. Применяется холод, как способ обезболивания, когда причиной болевых ощущений является травма. Конечность обездвиживается и кладется на возвышенность. Когда в области сочленения есть раны, их следует обработать антисептиком. Эти меры не являются полноценным лечением. Их нужно предпринимать только перед визитом к доктору.
Итак, что делать, если в суставе слышится хруст и чувствуется сильный дискомфорт? Для начала следует узнать почему появляются эти симптомы. Одним из этапов терапии является медикаментозное лечение. Итак, при болях в коленном суставе быстро снять тяжелую симптоматику можно с помощью таких препаратов:
- антибиотиков (когда дискомфорт вызван вирусной инфекцией);
- нестероидных противовоспалительных средств — Ибупрофен, Аспирин.
Лечить некоторые патологии необходимо при помощи операции. При наличии жидкости в полости коленного сочленения ее необходимо удалить. Кисту тоже можно лечить посредством операции или же гидрокортизоновой блокадой.
Если болят суставы вследствие травмы, то в некоторых случаях приходится делать вправление костей. На пораженное сочленение накладывается тугая повязка, ортез и даже гипс. Лечить конечность нужно не только при помощи таблеток. Часто больному назначается ношение или использование специальных ортопедических приспособлений, чтобы можно было снять нагрузку с колена.
Лечить системные патологии необходимо комплексно. Боли в коленях в этих случаях приходится лечить при помощи иммуносупрессоров, противовоспалительных средств, глюкокортикостероидов. Для устранения симптоматики гонартроза применяются инъекции лекарственных препаратов в сустав, хондропротекторы.
Если болит коленный сустав при вставании, слышится хруст, а дискомфорт беспокоит даже ночью, избавиться от тугоподвижности и снять болевой синдром помогут физические упражнения, а также сеансы массажа.
При этом гимнастику нужно делать, если человеку не очень больно и с позволения врача. Все упражнения выполняются медленно. Резких движений делать нельзя. Если колени при этом сильно болят, то нужно перейти на максимально простые упражнения. Еженедельно нагрузку можно увеличивать.
В положении лежа или сидя можно делать сгибание и разгибание конечностей, поочередные полуобороты, подтягивание колен к животу, отведение ног в стороны. Закончив комплекс упражнений, надо отдохнуть, после чего перейти к массажу. Эта процедура тоже очень эффективна для избавления от болей.
Больные колени можно разминать, растирать самостоятельно, но будет лучше, если это будет делать специалист. Для того чтобы избавиться от большинства симптомов, нужно выполнять курс массажных процедур, один сеанс которых длится не более 20 минут. Выполняется растирание внутренней и внешней, а также боковых поверхностей, надавливание на коленную чашечку. Во время выполнения процедур нужно следить за тем, чтобы человеку не было больно.
В данном видео доктор Одинцов проводит показательный массаж колена пациенту:
Хруст в коленях, а также болевые ощущения, появляющиеся ночью – это неприятное явление. Почему эти симптомы появляются, уже известно. Однако снять боль и восстановить нормальную функциональность сустава можно не только медикаментами. Сделать это можно в домашних условиях при помощи народных средств.
Быстро избавиться от патологии не получится. Таким способом нужно лечить колено не менее двух месяцев. Кроме того, нужно найти действительно эффективные средства, которые имеют хорошие отзывы.
Полезными могут быть следующие рецепты:
- В пол-литра кипятка следует засыпать 2 большие ложки травы сабельника, после чего нужно дать ему настояться. Пить средство следует дважды в день по 100 мл. Можно накладывать на больное колено отвар сабельника в качестве компресса на ночь.
- Избавиться от болей поможет отвар овса. Для его приготовления надо взять литр воды и стакан зерна. Смесь кипятится, после чего оставляется на ночь для настаивания. За день нужно употребить 2 стакана жидкости, разделив ее на несколько частей. Лечить суставы таким способом нужно 2 недели.
- Чтобы снять неприятные ощущения и улучшить кровообращения в пораженной области, можно применить компресс из тертого картофеля и хрена, взятого в равных пропорциях. Он поможет достаточно быстро избавиться от болей. Накладывать компресс надо на больное колено и накрывать чистой тканью. Смыть его следует через 15 минут. Чтобы снять неприятную симптоматику, достаточно всего 10 процедур.
- Неплохие отзывы получил и компресс из горчицы, который прикладывается к больной ноге на ночь. Для его приготовления берется столовая ложка горчицы, смешивается с таким же количеством меда и соды. Уже к утру компресс поможет снять сильный дискомфорт.
- Если болят коленные суставы, для растирания можно применять настойку горького перца. Половину литровой банки следует заполнить порезанным перцем, а потом залить спирт до самого верха емкости. Настаивать средство нужно неделю.
Можно проводить самомассаж колена в домашних условиях. Как это сделать, смотрите в видео:
Если уже известно, почему появились неприятные ощущения, то можно подобрать соответствующие народные методы терапии, которые помогут их снять. Но перед этим следует проконсультироваться с доктором.
Чтобы коленные суставы долго время оставались здоровыми и функционировали хорошо, необходимо соблюдать простые рекомендации врачей:
- Уменьшить нагрузку на сочленение.
- Рационально сочетать отдых и труд.
- Своевременно лечить любые инфекционные заболевания в организме.
- Не допускать переохлаждения конечностей.
- После 35 лет желательно начать принимать хондропротекторы.
- Во время занятий спортом необходимо защищать суставы наколенниками — специальными ортопедическими приспособлениями для фиксации сочленения.
- Важно нормализовать свой вес.
- Не последнюю роль в здоровье скелета играет питание. Лучше уменьшить потребление животных насыщенных жиров, белого хлеба, сладостей. Следует ввести в рацион больше клетчатки, растительных масел, овощей и фруктов. Правильное питание не только поможет снять дискомфорт, но и улучшит функциональность суставов.
Травматолог Виталий Казакевич рассказывает о реабилитации травмированного колена:
источник
Нужно в короткие сроки устранить причину появления красных пятен. На пораженную область кожи рекомендуется нанести смягчающий крем для ног. Если пятна сопровождаются зудом, то нельзя расчесывать пораженное место. Это только усугубит ситуацию. Самой распространенной причиной является аллергическая реакция, тем более у людей-аллергиков.
Аллергия может возникнуть на продукты питания, химические средства, пыль, шерсть домашних животных. Необходимо ликвидировать действие аллергена в организме и принять противоаллергенные лекарственные препараты. Если пятна вызвал грибок, то дерматолог назначит курс противогрибковых средств. Сам по себе грибковый вирус очень стойкий и живучий. Поэтому к специалисту следует обратиться как можно раньше. Вирус грибка может легко передаться другому человеку.
Инфекционное заболевание возникает в человеческом организме путем проникновения инфекции через кожный покров. Этому может послужить сильное расчесывание кожи. Защитный слой ослабевает и становится чувствительным к проникновению инфекции.
Почти все заболевания и травмы коленного сустава сопровождаются развитием отека и воспалением мягких тканей. Если у вас распухло колено и при этом болит – причин может быть множество.
- Повреждение коленных связок. При разрыве, растяжении или другом повреждении связок колена оно заметно опухает, появляется сильная резкая боль и чувство неустойчивости. Например, если повреждена передняя крестовидная связка – сильная боль и неустойчивость сустава не позволят вам наступать на больную ногу, ходить будет практически невозможно.
- Воспаление сухожилий – тендинит. Сухожилия – это толстые плотные волокна соединительной ткани, с помощью которых мышцы прикрепляются к костям. При их раздражении, воспалении или повреждении колено опухает, а при ходьбе, беге или вращательных движениях в суставе появляется резкая боль.
- Воспаление суставной сумки (бурсит) приводит к воспалению, ярко выраженной опухоли и покраснению мягких тканей вокруг коленного сустава. При сгибании ноги возникает сильная боль.
- Смещение коленной чашечки сопровождается опухолью, дискомфортом, затруднением ходьбы. При распрямлении ноги боль усиливается, иногда распрямить ногу до конца не удается.
- Ушиб коленного сустава сопровождается опухолью, покраснением и болью при движениях.
- Ревматоидный артрит – изнурительное хроническое заболевание, при котором колено может быть постоянно опухшим и болеть при любых движениях, особенно сильно по утрам.
- Остеопороз сопровождается опухолью и болями различной степени выраженности, при движениях сустава возникает дискомфорт. Часто боли метеозависимы (усиливаются перед любыми погодными изменениями).
- Септический артрит сопровождается опухолью, покраснением, болью, иногда – лихорадкой.
- При подагре колено болит, опухает, появляется покраснение, внезапно возникает сильная боль, которая длится несколько дней, а затем утихает.
Как видите, причин появления опухоли и боли в колене множество, и самостоятельно определить, почему они возникли именно в вашем конкретном случае – невозможно. Для этого следует обратиться за медицинской помощью.
После осмотра больного колена врач может назначить рентгенологическое исследование, компьютерную томографию (КТ) либо МРТ. Если возможно наличие инфекции – потребуется сдать анализ крови. В некоторых случаях для уточнения диагноза выполняется пункция сустава: через небольшой прокол берется на анализ образец крови или внутрисуставной жидкости.
Лечение будет полностью зависеть от установленного диагноза.
Гиперемия бывает двух основных видов, это пигментные или сосудистые формы. Сосудистые нарушения подразделяются на отечные, геморрагические и воспалительные типы пятен. Спровоцировать их могут как банальное раздражение, так и тяжелое системное заболевание. Зная отличительные признаки той или иной причины, из-за которой на ногах появились красные пятна, можно уверенно решить, что делать: выбрать домашнее лечение или немедленно обратиться к врачу, и к какому именно.
Самым распространенным фактором для проявления гиперемии являются укусы всевозможных насекомых. Это могут быть и безвредные комары, и опасные переносчики инфекций. Если кожа ноги через некоторое время восстанавливает свой естественный цвет, то об инциденте можно забыть. Незначительный дискомфорт, связанный с тем, что после укуса ноги чешутся, не требует принятия экстренных мер.
Помимо этого, красная сыпь появляется после воздействия таких внешних факторов как:
- бритье ног;
- термический, химический или солнечный ожог;
- переохлаждение, обветривание или обморожение;
- тесная обувь;
- ушиб или ссадина.
Аллергии на коже ног или других частях тела являются самыми частыми из патологических причин появления красных пятен. Она бывает в виде мелкой сыпи , может быть разлитым очагом, покрывающим значительную площадь ноги, или в виде небольших скоплений на фоне гиперемии. Аллергические пятна могут чесаться, особенно зуд усиливается по ночам. Вытерпеть это практически невозможно, тем более во сне, и человек начинает чесаться. А так как под ногтями всегда скапливаются бактерии, неминуемо заражение бактериальной инфекцией.
Если сыпь покрывает ноги, чешется, а вокруг нарастает отек, можно предположить заражение инфекционным заболеванием. В этом случае важно выяснить, что вызвало покраснение. Без точно установленного вида провокатора нельзя начинать лечение, так как действие препаратов радикально отличается. Делать какие-либо попытки угадать характер недуга категорически не рекомендуется.
Для вирусных патологий характерно незначительное повышение общей температуры и легкое недомогание, появление красных пятен на пораженных участках ноги. Прогресс вирусной инфекции проявляется перерождением в пустулезные образования. При этом ноги сильно чешутся, покраснение приобретает более насыщенный красный цвет, кожа становится отечной.
Если причина в инфицировании болезнетворными бактериями, то гиперемия на ноге может быть локализована на голени, пальцах, ступнях или покрывать всю площадь до самого колена. Покраснение обычно имеет четкие очертания, похоже на ожог, может шелушиться, но не чесаться. Отличительным признаком является лихорадка с высокими показателями температуры, головная боль и сильная слабость и заметное увеличение лимфоузлов. Делать что-либо самостоятельно ни в коем случае нельзя, необходимо немедленно обратиться к дерматологу.
Кожные недуги часто характеризуются появлением очаговой гиперемии на ногах, руках или других участках тела. Неровное красное шелушащееся пятно, возвышающееся над поверхностью – это явный симптом псориаза. Это тяжелое хроническое заболевание, требующее квалифицированного лечения. Помимо псориаза красные пятна на ногах, которые чешутся и шелушатся, могут быть признаком целого ряда дерматологических проблем.
Хронические формы внутренних системных заболеваний организма часто сопровождаются таким симптомом, как появление чешущихся и шелушащихся красных пятен. Нарушения в таких системах, как эндокринная, сосудистая, тяжелые поражения желудочно-кишечного тракта, патологии нервной системы сказываются на состоянии кожи, которая от недостатка витаминов и питательных веществ начинает шелушиться, чесаться и значительно портит качество жизни. Что делать в таких ситуациях, решает только специалист. Лечение в подобном случае направлено на основной недуг.
Давайте для начала определимся с понятиями: медики называют пятнами изменение цвета кожи на небольшом участке тела. Они могут выступать над поверхностью или быть абсолютно плоскими, цвет варьируется от бледно-розового до интенсивного винно-красного. Некоторые пятна могут вызывать зуд или шелушение. Как правило, любое нарушение кожной пигментации — результат дисбаланса или даже заболевания организма, как то: аллергии, несбалансированность рациона, стрессы, а также сосудистые изменения, поражения кожи грибком и т. п. Остановимся на каждом случае более подробно.
Появление высыпание между ног чаще всего случается у мужчин, но они стесняются обратиться со своей проблемой к врачу.
Если пятнышки в районе наружных половых органов мелкие и сильно зудят, то скорее всего, это аллергия на белье или мыло (гель для душа и т. п.). Главное лечение — прекратить пользоваться неудачной косметикой и купить новые трусы. Лучше если они будут не слишком тесными, выполненными из натуральных материалов, без применения химических красителей.
Паховая эпидермофития — грибковое заболевание кожи. Оно возникает при несоблюдении правил личной гигиены, а также передается половым путем. Эпидермофитию легко узнать по розовым пятнышкам правильной овальной формы, которые со временем превращаются в небольшие пузырьки. (8) Когда последние лопаются, образуются мелкие язвы. Помимо противогрибковой терапии обратите внимание на гигиену:
- трусы не должны быть слишком тесными и выполненными из синтетических тканей;
- белье следует менять как можно чаще, особенно, если вы живете в стране с влажным и теплым климатом;
- постарайтесь решить проблему излишней потливости;
- сократите потребление углеводов.
Часто данный симптом может быть признаком серьезного заболевания. Неприятные ощущения возникают вследствие различных факторов.
Аллергия возникает на ткань брюк или колготок, лекарственные препараты, стиральный порошок или средства личной гигиены. Основными симптомами выступают зуд, сухость, красные пятна под коленками и шелушение наружных покровов.
Красные пятна на коленях у детей
Красные пятна на коленях у взрослых
Гиперемия или изменение тона кожных покровов в большинстве случаев – проявление раздражения в результате воздействия внешних факторов. Это может быть неправильно подобранный крем или другое уходовое средство для тела, контакт кожных покровов с синтетической тканью. Подобного рода предпосылки для появлению красных пятен легко определить и устранить самостоятельно. Однако существует ряд заболеваний, при которых потребуется медицинское вмешательство.
Красные пятна, а также синяки, образующиеся на поверхности колен, могут быть признаком начальной стадии варикоза. Вероятность этого тем выше, чем чаще у больного отмечаются тяжесть и боль в нижних конечностях.
В случаях, когда красные пятна на локтях и на коленях появляются без причины, специалисты склонны подозревать такую патологию, как гемангиома. Этот вид опухоли доброкачественной природы представляет собой сплетение кровеносных сосудов. Внешне образование похоже на родинку красного цвета.
Если гемангиома расположена не на участках, которые легко травмируются (колени и локти входят в этот список), она не причиняет никакого дискомфорта. Чаще всего удаляется хирургическим способом.
Гиперемия кожных покровов при этом заболевании – явление, которое встречается достаточно часто. Пятна возникают симметрично, т. е. они наблюдаются, например, и на левом, и на правом колене. Могут поражаться и участки чуть ниже сустава.
В специализированной литературе можно встретить покраснение и зуд под коленками и на их поверхности как один из клинических признаков сахарного диабета любого типа.Важно: если диабет развился у людей с ослабленной иммунной системой, пятна постепенно могут изменять свой тон, переходя от насыщенного красного к коричневому. Пациенты с избыточным весом и диабетом отмечают у себя темные пятна, а также синяки, локализурующиеся в области колен.
Появление на коленях темных пятен без видимых причин может свидетельствовать в пользу нехватки витамина С. Они могут иметь насыщено красный, переходящий в фиолетовый тон. Внешне пятна схожи с синяками. Патологические образования исчезают, если была назначена корректная программа терапии. Главным ее пунктом является насыщение рациона продуктами, которые содержат в достаточном количестве витамин С.
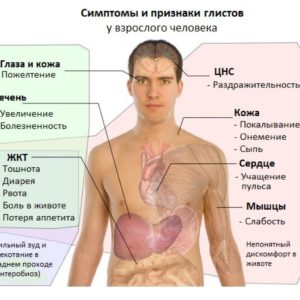
Признаки заражения глистами
Многие полагают, что наличие в желудочно-кишечном тракте паразитов (лямблии, глисты) никак не отражается на состоянии кожных покровов. Это большое заблуждение. Гельминтоз одним из своих признаков имеет шелушение кожных покровов и появление пятен. Нередко пятна могут быть тактическим горячими.
Про заражение паразитами также говорят другие клинические проявления:
- угревая сыпь на лице;
- хрупкость ногтей;
- нарушение нормального опорожнения кишечника (запоры или, напротив, диарея), вздутие;
- повышенная утомляемость;
- тошнота, сопровождающаяся рвотой.
Пятна на кожных покровах – одно из клинических проявлений множества кожных заболеваний. Например, псориаз. Чаще всего он поражает коленные и локтевые суставы, ягодицы.
Псориаз на коленях, как видно на фото, выглядит как красные, иногда розовые, светлосерые пятна, покрытые чешуйками белого цвета. Отличие псориаза от других кожных заболеваний в том, что после соскабливания небольшого количества чешуек пятна приобретают глянцевый налет и покрываются небольшими капельками крови. Псориаз очень тяжело поддается лечению и не всегда результат бывает положительным.
Шелушащиеся и зудящие пятна на коленях могут говорить о грибковом поражении. В медицине используется термин микоз. Окрас пятна – бледно-красноепочти розовое. Наличие ободка четкого очертания – один из признаков заражения грибком.
Следует помнить, что микоз – заразное заболевание. Он передается не только от человека к человеку, но и через бытовые предметы. Группу риска составляют те лица, которые часто посещают общественные бассейны, бани. А также люди с пониженным иммунитетом.
Это обширное состояние, которое включает в себя ряд патологий. Наиболее опасный – стригущий лишай,
поскольку это грибковое заболевание крайне заразное. Пятна имеют четкую круглую форму. На ощупь они сухие. Состояние сопровождается сильным зудом.
Розовый лишай развивается под влиянием ряда факторов. Например, стрессовые состояния, ОРЗ, нарушение пищеварения. Незадолго до появления первых высыпаний больной жалуется на головную боль, легкое недомогание. Может отмечаться суставная боль.
Красный плоский лишай отличается пятнами темного оттенка, внешне схожими на узелки небольшого размера. Еще один характерный признак – ярко выраженный зуд. Провоцирующими факторами выступают ослабление защитных сил и расстройства нервной системы.
Заподозрить это можно по другим клиническим проявлениям:
- снижение качественных характеристик ногтей и волос;
- нарушение качества сна;
- резкое повышение веса.
С подобными состояниями должен разбираться исключительно специалист.
Гиперемия или изменение тона кожных покровов в большинстве случаев – проявление раздражения в результате воздействия внешних факторов. Это может быть неправильно подобранный крем или другое уходовое средство для тела, контакт кожных покровов с синтетической тканью. Подобного рода предпосылки для появлению красных пятен легко определить и устранить самостоятельно. Однако существует ряд заболеваний, при которых потребуется медицинское вмешательство.
Чаще всего гиперемия – это простое раздражение кожи как реакция на внешние факторы, реакция на неправильно подобранное средство по уходу за телом или на синтетическую ткан. Такие предпосылки легко выявить, и устранить раздражитель не составит труда. Кроме того, есть ряд болезней, при которых появляются пятна на коленках и синяки. И в этой теме нужно разобраться подробнее.
Вопреки распространенному мнению, варикозное расширение вен встречается у мужчин практически так же часто, как у женщин. Возникновение красных пятен и синяков в области колена часто является начальной стадией варикоза. Кроме этого, пятна могут сопровождаться болью и тяжестью в ногах.
Возникшее без причин красное пятно на колене может оказаться гемангиомой – это вид доброкачественной опухоли, при которой происходит сплетение кровеносных сосудов. Гемангиома похожа на красную родинку, не причиняет дискомфорта, а какие-либо сопутствующие симптомы отсутствуют. Заболевание может появиться на локтях и коленях и у взрослого, и у ребенка.
Особой опасности гемангиома не представляет и удаляется хирургическим путем.
На начальных стадиях сахарного диабета появление красных пятен на теле – довольно распространенное явление. Как правило, они возникают симметрично на правом и левом колене или на ногах ниже колен. Их появлению сопутствует сильный зуд и шелушение.
У диабетиков, имеющих нарушения работе иммунной системы, пятна могут быть коричневыми, появляются на локтяхю Также часто темные пятна и синяки появляются на ногах у тех, у кого сахарный диабет сочетается с избыточным весом.
Темные пятна на коленях без видимой причины могут свидетельствовать о недостатке в организме человека витамина С. Чаще всего, они имеют фиолетовый оттенок и напоминают синяки. Гематомы исчезают при правильном лечении, которое в этом случае заключатся в корректировании рациона и насыщения его нужными продуктами.
- угри, прыщи на лице;
- хрупкие ногти;
- проблемы со стулом и вздутие живота;
- тошнота;
- повышенная утомляемость.
Присутствие гельминтов в организме чревато многими серьезными заболеваниями, поэтому при положительном анализе рекомендуется немедленно начать лечение.
Внешне он представляет собой красные, розовые или светло-серые пятна с белыми чешуйками. От других кожных заболеваний псориаз можно отличить, соскоблив пару чешуек – в этом случае пятна станут глянцевыми и покроются мельчайшими капельками крови. Псориаз не заразен, но плохо поддается лечению.
Если пятно на колене или локте зудит и шелушится, вполне вероятно, что это микоз, или грибок. Такое розовое или белое пятно, скорее всего, будет иметь четкий ободок.
Грибок заразен и передается как через прямой контакт с человеком, так и через бытовые предметы. В группе риска находятся те, кто посещает общественные бани и бассейны, а также люди с пониженным иммунитетом. В случае обнаружения грибка на колене нужно максимально изолировать очаг заражения, отдельно спать, носить брюки и так далее.
Грибки отличаются живучестью, однако при своевременно начатой терапии они хорошо поддаются лечению.
Красные, розовые или белые пятна могут быть симптомами определенного типа. Стригущий лишай является грибковым заболеванием и очень заразен. Его пятна сухие, круглые и постепенно увеличиваются в размере. Стригущий лишай всегда характеризуется сильным зудом. Лечится он специальными мазями и кремами.
Нередко в области колена возникает какое-то образование, называемое в народе «шишкой». Причины его чрезвычайно разнообразны и сразу, сходу назвать болезнь при данном симптоме просто невозможно. Иногда для постановки диагноза достаточно осмотра, но чаще потребуется комплексная диагностика, учитывающая все нюансы.
В некоторых случаях такое образование совсем безобидно, в других – даёт повод в ближайшее время сходить к врачу, в-третьих – бить тревогу. Как же определить причину «шишки» и проводить её лечение? Обсуждаем далее.
Как уже упоминалось выше, «шишка» на колене имеет огромное количество причин. Ниже представлены основные из них.
Стоит помнить, что в области колена есть несколько основных анатомических структур, поражение которых может давать симптом такой «шишки»:
- собственно коленный сустав;
- бедренная, большая и малая берцовые кости, надколенник;
- сосуды и нервы подколенной ямки;
- другие мягкие ткани.
- Киста Бейкера, или подколенная киста. Возникает в результате грыжевого выпячивания коленного сустава в подколенную ямку. Размеры её варьируются в достаточно больших пределах, в среднем составляя порядка 3-4 см. На ощупь она мягкая и эластичная, обычной температуры. Жалобы на боль и другие неприятные ощущения пациенты (кроме появления «непонятной шишки»), как правило, не предъявляют. Возникает такая киста в подколенной ямке, т. е. по задней поверхности колена. Причины самой кисты также чрезвычайно разнообразны: от врождённой предрасположенности до травмы. Чаще всего встречается у детей до 7 лет и у пожилых людей старше 45.
- Бурсит. Вокруг коленного сустава для нивелирования трения между тканями расположены специальные мешки со смазывающей жидкостью – бурсы. Их воспаление называется бурситами. Возникать это может как вследствие перманентной травмы или длительного механического воздействия, так и инфекции. Так как сумок вокруг сустава несколько, то «шишка» может располагаться в нескольких местах: спереди над коленной чашечкой (возникает редко и имеет вид, скорее, припухлости, чем шишки), спереди коленной чашечки (по размерам может достигать диаметра чашечки), под коленной чашечкой (имеет вид классической шишки), в подколенной ямке (имеет также большие размеры). Шишка от бурсита мягкая на ощупь, при надавливании вызывает боль. Когда бурсит является гнойным, то шишка становится твёрже, боль при надавливании сильнее, температура самой шишки чуть выше температуры окружающих тканей. Также для гнойной формы характерны симптомы общего воспаления: высокая температура тела, лихорадка, ухудшение самочувствия.
По сути можно отнести к предыдущему пункту, но из-за особенности состава «шишки» целесообразней рассмотреть отдельно.
При появлении красных пятен следует обратиться за консультацией к дерматологу. Это поможет исключить вероятность развития хронических состояний и/или дополнения инфекционным поражением.
Существуют правила, которым должен следовать человек при появлении красных пятен:
- отказаться от использования косметических средств из-за большого количества отдушек и других добавок искусственного происхождения;
- ежедневная обработка пораженных участков теплой водой с использованием хозяйственного или дегтярного мыла;
- обработка кожи отваром ромашки;
исключение из рациона специй, копченостей, спиртных напитков, чая, кофе.
Аллергические реакции, ставшие причиной появления красных пятен, требуют обязательного приема антигистаминных препаратов (перорально или в виде инъекций). Кожные покровы обрабатываются составами с противоаллергическим эффектом.
Патология может быть выявлена впервые или являться рецидивом, возникшем вследствие влияния провоцирующих факторов.
В зависимости от характера проявлений пятна, покрывающие ноги, могут быть симптомами различных заболеваний. В каждом отдельном случае способ лечения выбирает врач. Попытки самостоятельной борьбы с проблемой могут вызвать тяжелые осложнения.
1. Укусы насекомых, прижигаются любым дезинфицирующим раствором , а если они сильно чешутся, можно приложить пасту из соды с водой.
2. Реакция на бритье или депиляцию купируется сменой способа удаления волос. Лучше использовать кремы и скрабы, а помимо этого применять жесткую мочалку.
3. Аллергия на косметику, бытовую химию, продукты питания или медикаменты лечится исключением аллергена и назначением антигистаминных препаратов .
Гиперемия, сопровождающаяся зудом:
- Псориаз.
- Дерматит.
- Экзема.
- Васкулит.
- Розеола.
- Стрептодермия.
- Розовый лишай.
- Микозы.
- Краснуха.
Лечатся только у дерматолога. Строгое соблюдение назначенной терапии – это единственная возможность вернуть ногам прежний вид. Подбор антибиотиков, антивирусных препаратов, НПВС и других лекарств выполняет только врач на основе данных обследования.
Покраснения, которые чешутся и шелушатся:
- Инсулинозависимый диабет.
- Гипотиреоз.
- Гипертиреоз.
- Тиреоидит.
- Остеопороз.
- Сифилис.
- Стригущий лишай.
- Гемосидероз.
- Гемангиома.
- Варикозное расширение вен.
- Тромбофлебит.
Терапия проводится у конкретных специалистов по индивидуально разработанным схемам. В зависимости от заболевания обращаться нужно к эндокринологу, инфекционисту, венерологу, флебологу. Основное внимание уделяется патологиям, спровоцировавшим красные пятна. Неадекватное лечение может привести к тому, что кожные проявления останутся навсегда.
Помните, что гиперемированные очаги, появляющиеся на ногах – показатели одновременно достаточно сложных болезней и незначительных неполадок. Отличить самостоятельно хроническую тяжелую патологию от раздражения на начальных этапах очень сложно. Лучше предоставить это специалисту.
Красные пятна на ногах, которые чешутся всегда появляются, в следствии какого-либо процесса, протекающего в организме. Любое новое проявление на теле человека сигнализирует об изменениях, являясь предупреждением об опасности, которое не следует оставлять без внимания и нужно лечить.
Если появились красные пятна и чешутся, это может служить проявлением аллергической реакции . В этом случае необходимо, как можно скорее, прекратить все контакты с раздражителем и начать лечить возникшее заболевание. Необходимо на время отказаться от применения жидких средств гигиены (гели, кондиционеры и пр.), одежда должна быть выстирана в чистой воде, без применения ароматизаторов.
Если красные области на ногах чешутся, зуд проявляется постоянно и шелушение пятен на ногах проявляется отчетливо, это свидетельствует о наличии процесса развития заболевания, диагностирование которого должно производится специалистом. В рамках лабораторного обследования (соскобы, анализы мочи и крови), а также визуального осмотра тела, врач сможет оценить сложившуюся ситуацию и назначить лечить больного, адекватно его состоянию.
Для диагностирования и терапии зуда под коленкой необходима консультация нескольких специалистов.
Лечебные методы направлены на:
- устранение провоцирующей причины;
- снятие симптоматики;
- системное воздействие на организм;
- вывод токсинов.
Лечение кожных болезней консервативное. Хирургическое вмешательство применяется в том случае, если остались шрамы или рубцы от вскрывшихся пузырей.
- Для вывода токсических веществ назначают сорбенты. Прием лекарственных средств нельзя проводить одновременно с другими препаратами.
- При устранении аллергии показан прием антигистаминных средств.
- Для снятия зуда назначают местные кремы или гели, которые обладают разным спектром действия (обезболивают, снижают воспаление или охлаждают кожу).
- Прием гормональных препаратов должен проводиться под строгим контролем специалиста и иметь курс не более двух недель.
Облегчить состояние пациента и унять неприятные зудящие ощущения помогут приемы нетрадиционной терапии.
- Если чешется под коленкой и на локтевых сгибах, необходимо принять теплый душ, смыть пот и просушить проблемные места полотенцем.
- Яблочный уксус разбавить напополам с водой и протирать кожные покровы несколько раз в день.
- Хорошо помогают отвары из ромашки и череды. Прием ванн с этими травами должен быть не более 15 минут. Также можно делать местные компрессы или примочки.
- Ежедневное употребление тыквенных семечек снизит зуд и поможет вывести токсины из организма.
- Чай из мяты по вечерам оказывает расслабляющее действие и уменьшает высыпания.
врожденное наличие локальных покраснений
. Требует внимания специалистов (флеболог, сосудистый хирург). Красные пятна на ногах могут быть вызваны течением заболеваний сосудов, нарушения клеточного строения кожных тканей;неполноценное питания
. Грамотно составленный рацион, подразумевающий ограничение потребления копченых, жареных и острых блюд, позволит вернуть коже прежний здоровый вид;недостаток витаминов
. Характерным симптомом дефицита служит появление ярко-розовой сыпи на ногах. Появились, как точка либо целое образование пятен, которые чешутся. Обильное питьё, постельный режим, а также правильно составленное меню и приём витаминизированных продуктов позволят избавиться от проблемы и начать лечить человека;аллергическая реакция
(дерматит). Появились после применения различных кремов, декоративной косметики, употребления различных видов пищи, сладкого, примерки нового типа одежды, обуви (на ступнях), использования духов, контакта с животными и пр. и чешутся. Основным способом борьбы выступает отстранение от раздражителя и применение противоаллергических препаратов.Независимо от локализации сыпи, главной задачей больного, сразу после обнаружения покраснений и даже если это только один первый случай высыпания на коже, остаётся обращение за консультацией к специалисту. Размещенные фото на популярных медицинских интернет-ресурсах могут быть довольно информативны, но также смогут пустить человека по ложному пути и привести к усугублению его состояния.
Красные точки и области, появляющиеся на ногах и коже различных частей тела, не обязательно должны беспокоить своего носителя. Но это не служит поводом для игнорирования их наличия и отказа от возможности их лечить.
Так, к примеру, если на ноге появилось красное пятно похожее на ожог, имеющее нечеткие контуры и никаким образом не доставляющее дискомфорта человеку (сильно или вовсе не болеть, не зудеть), следует насторожиться. Этот сигнал на ногах может быть симптомом начальной стадии развития доброкачественной опухоли гемангиомы. Визуально напоминающее ожог, оно не чешется и не болит. Оно является одним из типов новообразований кожи, которые успешно можно лечить хирургическим путём исключительно на начальных стадиях своего развития.
Когда на ноге появилось красное пятно шелушится и чешется чем лечить и с какой интенсивностью оно пропадёт, зависит полностью от причины его возникновения и типа основного заболевания, вызывающего подобную клиническую картину.
Специалисты говорят сразу о нескольких вариантах сложных системных недугов, имеющих похожее проявление симптоматики:
- экзема. Покраснение состоит из мелких пузырьков, внутри которых имеется прозрачные белые и тёмные коричневые жидкости;
- псориаз. Красные пятна немного выступают над уровнем здоровых кожных участков, отдельные его части шелушатся и чешутся;
- красная волчанка. Симптоматикой является появление красных пятен четкой локализации, проявляющихся в форме бабочки.
Это только краткий перечень возможных заболеваний. Каждая ситуация должна быть более детально проанализирована специалистом, в противном случае, симптомы усугубятся, красные отметины увеличатся, а больной организм будет требовать более серьезного мер по восстановлению своего нормального состояния и лечить его будет на порядок сложнее.
Основным патогенным фактором, провоцирующим появление красных пятен в области нижних конечностей, выступает повышение уровня содержания глюкозы в крови человека. В различной степени развития, сахарный диабет, как сложное системное заболевание, нарушающее обмен веществ в тканях, способно вызывать развитие воспалительных процессов. Снижение иммунитета, на его почве, приводит к риску распространения различных инфекционных заболеваний.
Благодаря особенной структуре тканей сосудов ног (колено, ступня), именно в их области кожа склонна изменять свой цвет. Причиной этому выступает нарушение питания тканей в ногах, а также невозможность осуществления обменных процессов на должном уровне. Ткани нижних конечностей становятся местом скопления вредных продуктов распада, провоцирующих прогрессирующую интоксикацию.
Особенно это касается тканей на ногах, расположенных возле и на ногте большого пальца. Так, эти места могут быть отмечены пятнами, которые перерождаются в синие грубые корки.
Люди, у которых диагностирован диабет, должны особым образом следить за гигиеной ног и своевременно их лечить в случае даже малейшего нарушения целостности кожных покровов в данной области тела, особенно когда на них появились и чешутся красные пятна:
- использовать натуральное мыло;
- не допускать размокания кожи ног;
- производить дополнительную обработку областей между пальцами с помощью противогрибковых средств;
- предупреждать растрескивание кожи за счет постоянного увлажнения, что будет гарантировать уменьшение риска инфицирования;
- особенно внимательно относиться к любым изменениям состояния кожи, особенно когда проявляются красные пятна на ногах;
- своевременно обращаться за помощью к специалисту.
Различные красные пятна на ногах у ребенка могут возникнуть спонтанно и должны в обязательном порядке быть диагностированы в кабинете у врача. Причиной того, что они появились, могут выступать:
- Аллергические реакции
в виде пятен. Кроме сыпи, у ребенка нет более никаких проявлений заболевания. Покраснение вызывает зуд, может сопровождаться незначительным отёком, не представляет собой родимые либо пигментные пятна.
Основным способом борьбы выступает приём антигистаминных препаратов. Требует консультации врача для того чтобы его убрать, в противном случае существует риск спонтанного анафилактического шока.
Обязательно выявление аллергена для предотвращения дальнейших контактов;
2. Инфекционные заболевания
. Покраснение появились наряду с прочими симптомами заболевания: повышение температуры тела, общее недомогание, тошнота, рвота, головная боль. Лечение подразумевает полную изоляцию больного ребенка (ветряная оспа , корь, краснуха, скарлатина);3. Болезни крови
и нарушения работы сосудистой системы. Являются исключениями, редко встречаются у детей (васкулит, болезнь Верльгофа и прочие геморрагические диатезы, а также при варикозе).Любое проявление покраснения у детей требует безотлагательной консультации специалиста.
Чаще всего пятна на теле образуются при заболеваниях кожи. Зудящая сыпь на ногах может быть признаком системных патологий, например, варикоза, или их следствием, как при диабете.
Зудящая сыпь на коже ног – это состояние, требующее повышенного внимания. Такой симптом часто свидетельствует о развитии тяжелой патологии, поэтому при подобных проявлениях не нужно заниматься самолечением: чем ярче клиническая картина, тем проще будет специалисту поставить диагноз. Если красные пятна на ногах чешутся постоянно в течение нескольких дней, следует как можно скорее посетить терапевта и дерматолога. Причинами могут быть следующие состояния:
- заболевания сосудов;
- диабет;
- экзема;
- псориаз;
- грибковые поражения;
- рожистое воспаление кожи;
- красный плоский лишай;
- аллергия.
1Дерматит атопического типа и экзема. Пятна как правило сопровождаются чувством зуда и свидетельствуют об аллергической реакции. В такой ситуации следует обратиться к дерматологу, специалисту по неврологии или аллергологу;
2Микоз. Очень распространенное заболевание. Болезнь возникает из-за вируса грибка. Чтобы вылечить болезнь, прописывается прием препаратов против грибка. Также пациенту следует пройти анализ на грибок;
3Лишай. Если пятна по цвету больше напоминают розовый оттенок, то скорее всего – это лишай. Особенность лечения состоит в том, что нельзя использовать мази и делать примочки. Назначать лечение самостоятельно нельзя, так как может развиться тяжелая форма экземы. Только дерматолог поможет избавиться от лишая;
4Псориаз. Пятна покрываются белесой корочкой. Болезнь полностью не лечится, но можно существенно облегчить протекания псориаза;
5Сахарный диабет, начальная стадия. Появление пятен на ногах может говорить о начальном развитии диабета. В этой ситуации следует незамедлительно обратиться к эндокринологу;
6Гельминтоз. Проявляется в том случае, если в желудочно-кишечном тракте завелись паразиты. На коже появляются пятна различных цветов и размеров. Места высыпания могут быть горячими на ощупь. Для установления диагноза, следует пройти все анализы.
Помимо основных причин, существуют иные виды:
- Раздражение кожного покрова, вызванное от применения бритвы или декоративной косметики;
- Аллергия;
- Инфекционные и грибковые болезни.
Одной из распространенных причин образования зудящей сыпи на коже ног является застой крови, вызванный варикозом. При этой патологии красные пятна появляются в области стоп и голеней. Пораженная кожа сильно чешется, а после попадания на нее воды зуд становится нестерпимым. Красные пятна быстро увеличиваются в размерах. Они имеют неровные края, часто усеяны пузырьками и трещинами.
С течением времени пораженные области изъязвляются, покрываются корками. Если варикоз и связанные с ним тромбофлебит и лимфостаз не лечить, очаги воспаления на коже колонизируют бактерии и грибки, что только усугубит ситуацию.
Воспаление стенок мелких сосудов приводит к появлению сыпи при геморрагическом васкулите. Международное название этого заболевания – пурпура Шенлейна-Геноха. При геморрагическом васкулите нарушается целостность и проницаемость венул, артериол, капилляров, в них отмечается массовое образование микротромбов.
Это приводит к тому, что на коже ног появляются мелкие красные пятна диаметром до 5 мм. Сыпь располагается симметрично преимущественно на разгибательных поверхностях нижних конечностей. Постепенно она распространяется вверх – до ягодиц.
Пораженная кожа чешется, отдельные пятнышки могут сливаться, образуя выступающие ярко-красные очаги. С течением времени они темнеют, приобретают синеватый оттенок, затем желтеют и обесцвечиваются. Такие изменения цвета вызваны постепенным разрушением эритроцитов. При тяжелом течении заболевания на пораженной коже появляются некротизированные участки.
Красные пятна на ногах часто образуются у диабетиков. При этой патологии наиболее распространены следующие поражения кожи:
- диабетическая дермопатия;
- липоидный некробиоз;
- высыпной ксантоматоз.
Диабетическая дермопатия вызвана изменениями в структуре сосудистых стенок. При этом состоянии на передних поверхностях голеней формируются круглые пятна коричневого цвета . Пораженная кожа шелушится, но не чешется, либо зуд может быть незначительным. Лечить дермопатию как отдельное заболевание не целесообразно. Важно держать под контролем уровень сахара в крови.
Липоидный некробиоз беспокоит примерно 1% больных диабетом. При этой патологии нарушается соотношение коллагена и подкожной жировой клетчатки. Кожа пораженных участков истончается, краснеет, легко повреждается, вследствие чего развиваются зуд и боль. При этом осложнении диабета сначала образуются небольшие неправильной формы очаги на передних поверхностях голеней, затем их площадь увеличивается, а цвет меняется с красного на бурый. Пораженные области склонны к изъязвлению.
Нарушения липидного обмена у диабетиков могут стать причиной развития высыпного ксантоматоза. При этой патологии на коже появляются зудящие элементы желтоватого цвета с красной окантовкой. Чаще всего высыпания наблюдаются на разгибательных поверхностях конечностей, в некоторых случаях область воспаления затрагивает ягодицы.
Такие патологии, как псориаз и экзема, могут поражать не только кожу ног, но и других участков тела. При нуммулярной экземе высыпания локализуются на стопах, голенях и запястьях. Пораженная кожа сильно чешется, ее мацерация может привести к присоединению вторичной бактериальной инфекции. Высыпания при нуммулярной экземе имеют вид крупных овальных бляшек до 3 см в диаметре, имеющих четкие края.
На стопах и голенях развивается также мокнущая экзема. Сначала пораженные области отекают, затем покрываются пузырьками, склонными к слиянию с образованием эрозивной поверхности. Больные, страдающие от мокнущей экземы, часто жалуются на сильное жжение и зуд. Когда экссудат на пораженных участках подсыхает, образуются корки, под которыми развивается новая кожа.
Разгибательные поверхности конечностей может поражать псориаз, известный также как чешуйчатый лишай . При этой патологии на теле образуются многочисленные высыпания, поверхность которых сильно шелушится и покрыта слоем чешуек. Соскабливание их открывает красную истонченную кожу, малейшее прикосновение к которой заканчивается капиллярным кровотечением.
При каплевидном псориазе зудящая сыпь локализуется на бедрах и голенях. Высыпания имеют вид мелких выпуклых красно-фиолетовых точек. Кроме того, внутренние поверхности бедер могут покрываться гладкими розовыми пятнами без выраженных признаков шелушения. Такую форму заболевания называют обратным псориазом или псориазом сгибательных поверхностей.
Внутренние части бедер поражаются при паховом дерматомикозе. Это заболевание вызывают микроскопические грибки. Поселяясь на коже, они вызывают ее покраснение и сильный зуд . При этом образуются выпуклые шелушащиеся пятна, распространяющиеся на область половых органов и ануса.
Грибковую природу имеет также стригущий лишай (трихофития). Возбудители этого заболевания чаще всего поражают волосистую часть головы, однако среди них есть виды, способные обитать на коже рук и ног. Для стригущего лишая характерно образование овальных розовых пятен с валиком по периферии. Внутри очага воспаления кожа шелушится, а по краям образуются мелкие пузырьки и корочки. Сыпь при трихофитии в начальной стадии не чешется, зуд развивается позднее.
Поражения при грибковых инфекциях прогрессируют постепенно. Иная картина наблюдается при рожистом воспалении кожи нижних конечностей, вызываемом стрептококками. Заболевание характеризуется:
- скачкообразным подъемом температуры тела до 39-40⁰С;
- через несколько часов больного начинают мучить чувство распирания;
- жжение и зуд в области голени;
- кожа краснеет;
- развивается отек, имеющий четкие границы с неповрежденными участками;
- пятна быстро распространяются по ноге;
- часто они покрываются точечными кровоизлияниями или мелкими пузырьками, подсыхающими с образованием корок.
Зудящая сыпь, блестящая при боковом освещении, склонная к слиянию и ороговению является признаком красного плоского лишая. Заболевание имеет хронический характер, причины его до конца не изучены. Высыпания при этой патологии могут формироваться не только на коже, но и на слизистых оболочках. Локализуясь в области ног, красный плоский лишай поражает внутренние поверхности бедер, подколенные ямки, стопы и кожу над голеностопными суставами.
Однако не всегда зудящая сыпь на нижних конечностях свидетельствует о таких серьезных заболеваниях , как перечисленные выше патологии. Очень часто покраснение кожи ног развивается в ответ на механическое раздражение элементами обуви или одежды. Так же проявляет себя и контактный дерматит , являющийся формой аллергической реакции на синтетические ткани, косметические и моющие средства.
Если своевременно выявить и устранить раздражитель, зудящие пятна на ногах пройдут без лечения. Однако если улучшения не наступает, а также при развитии лихорадки, симптомов интоксикации или сильного жжения обращаться за медицинской помощью следует без промедления.
Красные пятна на ногах — проблема, которая знакома многим. Подобное явление неприятное, и помимо эстетических неудобств оно доставляет человеку дискомфортные ощущения. Эти появившиеся пятна на ногах чешутся, шелушатся и болят.
Подобная проблема обычно очень сильно беспокоит представительниц слабого пола, ведь для большинства из них основным приоритетом является как раз красота и безупречный вид ног.
Зачастую внутренние и внешние патологии и вызывают образование на теле красных пятен, так как на любые неполадки в организме кожный покров человека реагирует моментально. — признак, на который не обращать внимание никак нельзя.
Если у вас появилось какое-то пятно на ноге, долго не проходит и сильно беспокоит, обратитесь к врачу.Любые инфекционные заболевания , снижение иммунитета или недостаточное восполнение организма витаминами могут в конечном счете вылиться в образование пятен на ногах или любой другой части тела. Однако определить истинную причину появления пятен самостоятельно невозможно, поэтому при первом же обнаружении такой симптоматики необходимо сразу же бежать за помощью в медицинское учреждение.
Появиться красные пятна на ногах могут по совершенно разным причинам, но каждая из них может нести в себе определенную угрозу здоровью. Появившиеся на ногах пятна, отличающиеся своей формой и размерами, должны насторожить, и стоит задуматься о главной причине, вызвавшей такое явление. В этой ситуации стоит полагаться только на помощь квалифицированного специалиста, который при проведении всех необходимых анализов сможет определить, почему появились пятна и не является ли это показателем того, что у человека имеется какое-либо серьезное заболевание.
Кожные высыпания зачастую начинают беспокоить человека при гормональных сбоях, некоторых заболеваниях внутренних органов или каких-либо аллергических реакциях.
Иногда у человека пятна то появляются, то исчезают на протяжении всей его жизни. Никакого особого дискомфорта они ему не доставляют. У некоторых людей они присутствуют с самого рождения. В таких случаях необходимо проконсультироваться у сосудистого хирурга.
Одной из основных причин красных пятен на ногах может стать неправильное питание. Отказ от жареной, острой и копченой пищи может вновь вернуть человеку здоровую кожу . Главное — появившиеся пятна не расчесывать.
Порой пятна на ногах человека — это реакция организма на нехватку витаминов. Если подкорректировать свое меню, включив в него пищу, богатую на содержание необходимых микро, макроэлементов и клетчатки, то ярко-розовая сыпь в скором времени пройдет. Также нужно следить за тем, чтобы в ежедневном рационе присутствовали свежие овощи и фрукты.
Современная косметология переполнена ассортиментом различных косметических средств , куда входят депиляционные препараты, гели и мази по уходу за телом. Очень часто девушки, не задумываясь, пользуются ими без разбора. Вследствие этого появляются красные пятна на ступнях ног или на голени.
Иногда красные пятна на ногах могут возникнуть по причине механического или химического воздействия. К примеру, ношение очень тесных и сдавливающих брюк приводит к образованию красных пятен. Возможной причиной может стать и химическое воздействие в виде различных химических средств и препаратов.
Раздражение в виде мелких красных пятен может появиться по причине пользования бритвенным станком.
Пятна на ногах, причины которых указаны выше, не являются поводом для сильного беспокойства, и порой появившаяся сыпь на теле может пройти сама собой. Однако существуют и более серьезные причины , и без помощи высококвалифицированных врачей самостоятельно решить подобную проблему не представляется возможным. Среди них следующие.
Гемангиома — это опухоль доброкачественного характера. При подобном заболевании кровеносные сосуды сплетаются между собой. Внешне это выглядит, как большое красное пятно на ноге. Оно не чешется и не причиняет никаких неудобств. Хоть эта опухоль и не опасна, все же потребуется ее хирургическое удаление.
Пятна на ногах появляются и при варикозе. В этом случае появляются красные пятна на коленях и на голенях в виде сосудистых звездочек . Помимо неприятного эстетического вида, человека беспокоит чувство усталости, тяжести и боли в ногах. Это заболевание очень серьезное и в большинстве случаев требуется даже оперативное вмешательство. Если не проводить своевременное лечение, эта болезнь перерастает в тромбофлебит или экзему.
Грибковое заболевание — одна из возможных причин появления на ногах красных и чешущихся пятен. Человек заражается им достаточно легко. Путем заражения является не только лишь контакт с больным, но и пользование общими предметами. В данном случае реальную помощь окажет не только дерматолог, но потребуется и помощь инфекциониста. Одной из часто встречающихся разновидностей грибковой болячки, вызывающих красные пятна на ногах, является микоз. В результате этого заболевания на стопах ног появляются пятна небольшого размера или пузырьки. Жжение и зуд — это не единственные симптомы в данной ситуации. Болезнь сопровождается еще и неприятным запахом. Для лечения потребуется прием некоторых противогрибковых препаратов.
И ногах могут появиться и вследствие вегетативного нарушения, а возникают эти нарушения в результате психологического стресса, физического или эмоционального перенапряжения. При подобной патологии капилляры расширяются, образуя достаточно объемные высыпания. Если человек пережил какое-либо сильное нервное потрясение, и у него вследствие этого на ногах появились красные пятна, скорее всего, полностью их вылечить не получится. Да, вегетативные нарушения совершенно не опасны для человеческой жизни, и эффективные способы оказания самому себе помощи — это чаще пользоваться контрастным душем и заниматься спортом.
Периодически у каждого из нас возникают непонятные красные пятнышки на теле. С одной стороны, это вызывает страх (а вдруг это что-то серьезное), с другой, очень не хочется бросать все дела и мчатся к врачу из-за мелкого косметического дефекта, который и дискомфорт то не вызывает. Стоит иметь в виду, что причин появления неприятных высыпаний на коже множество, главное, вовремя понять, с чем мы имеем дело. Именно поэтому, сегодня мы и будем говорить о красных пятнах на ногах: почему они возникают, чем стоит лечиться, а когда без хорошего медицинского специалиста не обойтись.
Итак, если на ногах неожиданно появились яркие красные пятна, которые сильно чешутся, а со временем начинают шелушиться, появляются небольшие пузырьки, наполненные мутноватой жидкостью, то, скорее всего, вы столкнулись с аллергией. Она может быть вызвана контактом с бытовой химией, с использованием косметики или мыла. Нередко реакцию организма провоцируют некачественные красители для тканей, например, колготок, лосин, брюк. Самое главное лечение — поскорее избавиться от аллергена. Если зуд мешает жить, то смажьте ноги охлаждающим и обезболивающим гелем или мазью. Можно принять антигистаминное средство . Восстановить кожу помогут жирные крема с витаминами.
Некоторые виды пятен именуются геморрагическими, вызваны они точечными кровоизлияниями в верхние слои кожи. Чаще всего это происходит из-за нехватки в организме витаминов. Так при дефиците витаминов РР, С или А на ногах возникают темные практически коричневые пятнышки, а вот недостаточное количество витамина В выражается в появлении более светлых участков кожи. К лечению авитаминоза стоит подходить комплексно. Врач выпишет вам необходимые препараты, но также важно обогатить рацион фруктами и овощами, постараться отказаться от вредных привычек, нормализовать режим дня и полноценно отдыхать.
Красные пятна, от крошечных до крупных, могут появиться на коленях и других суставах из-за гормонального дисбаланса. Вероятнее всего, в этом случае наличие пятен будет сопровождаться и другими признаками расстройства гормонального фона:
- ухудшением состояния волос и ногтей;
- нарушением сна;
- резким увеличением массы тела.
Самолечение при этом исключено, подбор лекарственных препаратов должен осуществлять врач-эндокринолог.
Красные пятна на коленях и синяки – всегда лишь симптом какого-то конкретного заболевания и сами по себе не исчезнут. Поэтому, чтобы избавиться от них, нужно обязательно выявить причину их возникновения и пройти курс соответствующего лечения.
Нередко красные пятна бывают спровоцированы микозом или грибковым поражением кожи. Его легко получить, посещая общественные бани, фитнес-клубы, бассейны, да и просто надев чужую обувь. При подозрении на грибок, лучше не откладывая обратиться к дерматологу, он назначит , а затем противогрибковые средства . Какие симптомы должны вас насторожить:
- красные пятна чаще всего появляются на ступнях и между пальцами;
- покраснения постоянно зудят и шелушатся;
- со временем на коже возникают мокнущие пузырьки;
- заболевание затрагивает ногтевые пластины.
Варикоз — страшное проклятье современной женщины . Неправильное питание, лишний вес, неудобная обувь и тесная одежда приводят к нарушению циркуляции крови в нижних конечностях. Одним из тревожных симптомов начала варикозного расширения вен могут стать пятна на ногах.
Стенки сосудов и капилляров истончаются, а при минимальной нагрузке лопаются, вызывая кровоизлияния. Как правило, варикозные пятна бывают темного винного цвета, могут сливаться. Если вовремя не обратиться к флебологу, то возникает риск развития подкожных гематом, которые удаляются лишь оперативно.
Врач сможет подобрать комплекс мер по лечению и профилактике варикоза, таких как:
- препараты, укрепляющие стенки сосудов;
- минерально-витаминные комплексы;
- сбалансированная диета (особенно, если есть лишний вес);
- компрессионное белье (при необходимости);
- комплекс физических упражнений и процедур.
источник
- тендинит коленного сустава. Это воспаление сухожилий в области колена, которое не может нормально выполнять свои функции. Заболеванию подвержены практически все. Боль обычно ноющая, а пораженная область реагирует на смену погоды;
 Экзема. Кожная патология воспалительного характера. Наблюдается преимущественно у детей, но может возникать и у взрослых людей. Красные пятна захватывают кожные покровы на разных участках тела, в том числе на коленях. Пораженная кожа выглядит сухой и грубой, ее усеивают мелкие пузырьки, вызывающие сильный зуд. Экзема возникает, когда кожные покровы реагируют на определенные раздражители: гигиенические средства, продукты, лекарственные препараты, стрессы, эмоциональные всплески.
Экзема. Кожная патология воспалительного характера. Наблюдается преимущественно у детей, но может возникать и у взрослых людей. Красные пятна захватывают кожные покровы на разных участках тела, в том числе на коленях. Пораженная кожа выглядит сухой и грубой, ее усеивают мелкие пузырьки, вызывающие сильный зуд. Экзема возникает, когда кожные покровы реагируют на определенные раздражители: гигиенические средства, продукты, лекарственные препараты, стрессы, эмоциональные всплески. Псориаз. Также называется чешуйчатый лишай. Хроническое неинфекционное заболевание кожи, предположительно аутоиммунное. Причинами появления псориаза являются стрессы, эмоциональные потрясения, шоковые состояния, резкое снижение иммунитета. Замечено, что болезнь способна передаваться по наследству. При заболевании на коленях и иных частях тела формируются шелушащиеся и интенсивно чешущиеся пятна красного цвета.
Псориаз. Также называется чешуйчатый лишай. Хроническое неинфекционное заболевание кожи, предположительно аутоиммунное. Причинами появления псориаза являются стрессы, эмоциональные потрясения, шоковые состояния, резкое снижение иммунитета. Замечено, что болезнь способна передаваться по наследству. При заболевании на коленях и иных частях тела формируются шелушащиеся и интенсивно чешущиеся пятна красного цвета. Розовый лишай. Также называется болезнь Жибера. Острое воспалительное заболевание кожи, предположительно имеющее инфекционное происхождение. Пораженные части тела покрываются красными и розовыми пятнами. Самолечение в данном случае недопустимо, терапию назначает только дерматолог. Дело в том, что при розовом лишае запрещается использовать растворы и мази, поэтому самолечение может спровоцировать экзему.
Розовый лишай. Также называется болезнь Жибера. Острое воспалительное заболевание кожи, предположительно имеющее инфекционное происхождение. Пораженные части тела покрываются красными и розовыми пятнами. Самолечение в данном случае недопустимо, терапию назначает только дерматолог. Дело в том, что при розовом лишае запрещается использовать растворы и мази, поэтому самолечение может спровоцировать экзему. Варикозное расширение вен. На начальной стадии болезни на коже в области колен могут формироваться красные пятна. У заболевшего человека в ногах ощущаются боль и тяжесть. Данное заболевание требует врачебного вмешательства. Поврежденные вены необходимо удалить, и тогда красные пятна исчезнут.
Варикозное расширение вен. На начальной стадии болезни на коже в области колен могут формироваться красные пятна. У заболевшего человека в ногах ощущаются боль и тяжесть. Данное заболевание требует врачебного вмешательства. Поврежденные вены необходимо удалить, и тогда красные пятна исчезнут. Сахарный диабет. На начальной стадии заболевания иногда на коленях формируются красные пятна. Обычно расположение этих пятен симметричное на кожных покровах обоих коленных суставов. Лечением сахарного диабета занимается эндокринолог.
Сахарный диабет. На начальной стадии заболевания иногда на коленях формируются красные пятна. Обычно расположение этих пятен симметричное на кожных покровах обоих коленных суставов. Лечением сахарного диабета занимается эндокринолог. Рекомендуем к прочтению:
Рекомендуем к прочтению: Не использовать гели для душа, пенки для бритья ног, кремы для тела, содержащие много искусственных добавок и отдушек;
Не использовать гели для душа, пенки для бритья ног, кремы для тела, содержащие много искусственных добавок и отдушек;