Воспалительные изменения и нарушения в структуре коленного сустава при травмах, встречаются наиболее часто при заболеваниях опорно-двигательного аппарата. Применение актуальных методов обследования помогают распознать проблемы в костях, связках и способствуют своевременному выявлению характера нарушений в работе колена.
Какой же способ обследования лучше выбрать? Для ответа на этот вопрос следует рассмотреть все плюсы и минусы известных методов диагностики.
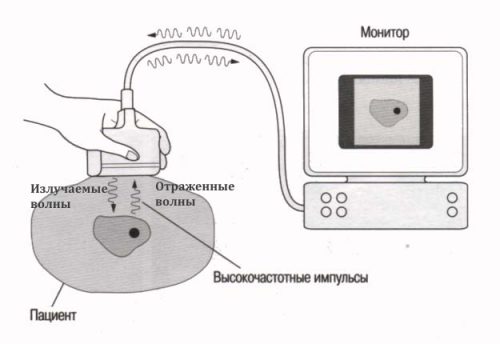
Ультразвуковое исследование является высокоэффективным методом диагностики. Это способ обследования организма при помощи ультразвуковых волн.
Метод диагностики обладает преимуществами:
- Возможностью проведения исследования без нарушения кожных покровов.
- Отсутствием патологического влияния на организм.
- Легкостью в исполнении и интерпретации полученных данных.
Ультразвуковое исследование коленных суставов проводится в горизонтальном положении, на животе со слегка согнутыми ногами. Для более точной диагностики рекомендуется смена положений тела во время проведения УЗИ. Например, поворот набок и осмотр со стороны поражённого сустава, либо оценка сустава в положении на спине со слегка согнутыми в коленях ногами (40-60 градусов).
УЗИ проводится до лечения, затем, при необходимости, через 5-7 дней от начала и после завершения терапии, для контроля динамики заболевания и анализа результативности терапии.
Во время ультразвукового исследования возможно выяснение:
- Присутствия, а также объёма секрета в полости сустава,
- Истончения хряща,
- Невредимости связок (коллатеральных, внутрисуставных),
- Размещения и строения менисков,
- Состояния околосуставных тканей (наличие или отсутствие дефектов).
УЗИ позволяет выявить распространенность, качество и количество нарушений в суставном хряще, кости и околосуставных тканях. Это способствует адекватному определению объёма терапии и последующей оценки динамики процесса после курса терапии.
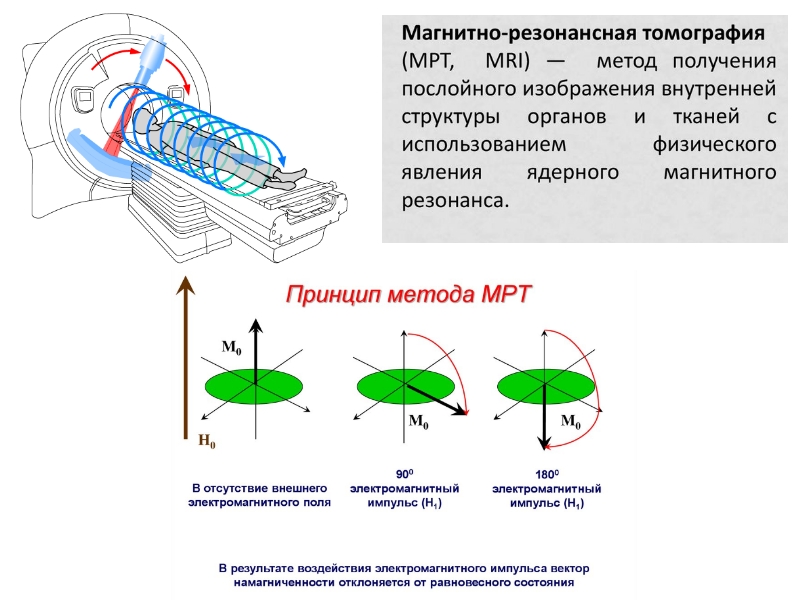
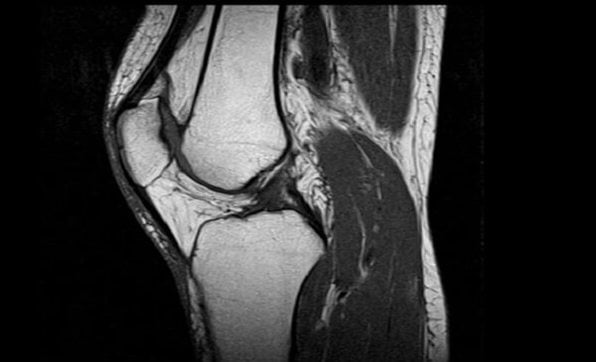
Магнитно-резонансная томография коленного сустава — актуальный способ диагностики, возможности которого практически не ограничены. Это способ сканирования тела при помощи магнитных полей и радиоволн, позволяющих получить точную информацию о течении и распространении патологических процессов.
- Возможность получения детализированных снимков (с точностью до мм), срезов изучаемых объектов в различных плоскостях.
- Точный анализ состояния коленного сустава и околосуставных тканей.
- определение выраженности и распространенности заболевания, а также степени травматического поражения колена.
- Достоверность получаемых результатов, точность исследования достигает 95%.
МРТ проводится желательно натощак, перед исследованием следует снять все металлические предметы и переодеться в специальную одежду без синтетических материалов. Затем пациент ложится на стол томографа. Стол перемещается внутрь томографа, после чего проводится процедура. Врач поддерживает постоянный контакт с пациентом. При возникновении вопросов или ухудшении состояния, можно в любой момент сообщить персоналу о возникшей проблеме при помощи сигнальной кнопки. Длительность процедуры от 20-60 минут, и зависит от количества исследуемых объектов.
МРТ высокоэффективно при оценке нарушений в структуре коленного сустава и травматического поражения хрящевого комплекса.
Рентген коленного сустава — это метод диагностики, при котором используются рентгеновские лучи для получения фиксированного изображения объекта на плёнке (рентгенограмме).
- Доступность и легкость в применение диагностики,
- Высокое качество и детализация снимков,
- Невысокая цена за процедуру,
- Отсутствие специфической подготовки перед манипуляцией.
Для получения объективных данных об изменениях в коленном суставе важно проводить процедуру как минимум в нескольких проекциях (боковой, прямой). Соответственно, получение снимков в этой проекции зависит от положения пациента. Лёжа на спине — прямая, лёжа на боку с выпрямленной ногой — боковая.
Для получения более детальных снимков используются различные положения тела (лёжа на спине с согнутой в колене конечностью под углом 30-45 градусов, либо стоя, не нагружая повреждённую конечность).
Для того чтобы выбрать оптимальный способ обнаружения и детального изучения патологий, необходимо обратиться в лечебное учреждение. Врач соберёт все необходимые сведения и затем направит на обследование.
Ультразвуковое исследование достаточно эффективно для обнаружения локальных изменений в менисках, но малоэффективно при патологических изменениях связок. Поэтому для установления диагноза при сочетаемых заболеваниях колена предпочтительно использовать МРТ. Этот метод способствует определению характера изменений костей колена, степени повреждения хряща, а также предоставляет возможность рассмотреть состояние костного мозга, что является важным фактором для определения терапии. МРТ дает возможность получить точные данные о состоянии всех структур сустава, что невыполнимо при ультразвуковом или рентгенологическом исследовании. Минусом является высокая стоимость метода.
Рентгенография, несмотря на применение таких информативных методов, как УЗИ и МРТ, остаётся достаточно актуальным способом обследования, особенно при состояниях, требующих неотложного оказания медицинской помощи. Неинвазивность, доступность для любого слоя населения, несомненно являются важными критериями при выборе этого способа обследования. Кроме того, рентгенография позволяет точно оценить состояние костной структуры, сочленяющей суставы.
Своевременная диагностика изменений в коленном суставе и околосуставных тканях способствует назначению оптимальной терапии, улучшает прогноз и приводит скорейшему выздоровлению.
источник
Коленный — самый крупный и сложный шарнирный сустав в человеческом организме. Он слабо защищен, несет на себе большую нагрузку, поэтому легко травмируется и подвержен различным заболеваниям.
Современная диагностика помогает врачу установить точную причину боли в колене. Чаще всего пациенту назначают УЗИ коленного сустава или МРТ — что лучше и информативнее, можно понять, разобравшись в видах диагностики и принципах ее проведения.
При боли в колене необходимо установить, какая область поражена, т. к. сустав состоит из следующих элементов:
- связок;
- мышц;
- надколенника;
- сухожилий;
- мениска;
- нервных окончаний и кровеносных сосудов;
- коленной чашечки;
- хряща;
- костей;
- суставной капсулы.
На приеме у травматолога или ортопеда проводится первичный осмотр. Специалист использует метод пальпации и проводит функциональное тестирование. Эти манипуляции помогают поставить предварительный диагноз, для уточнения которого пациенту выписывают направления на исследования:
- Лабораторные: анализы крови и мочи. Помогают выявить уровень воспалительного процесса, косвенно указывают на артрит, ревматизм, болезнь Бехтерева и др.
- Рентгенография. Проводится при подозрении на переломы, помогает выявить деформацию суставов и костей, повреждение связочного аппарата, определить стадию хронического артроза.
- Артроскопия. Совмещает диагностическую функцию и выполнение небольшой операции. В ходе малоинвазивного вмешательства с помощью артроскопа врач получает возможность осмотреть суставную полость изнутри и сразу устранить повреждения.
- Компьютерная томография наиболее информативна при травмах и новообразованиях. КТ помогает выявить заболевания костно-мышечной системы, хрящевые патологии, изменения в суставной капсуле, менисках.
- Магнитно–резонансная томография помогает выявить поражения хрящевых и мягких тканей: связок, мышц, сухожилий. Позволяет обнаружить микроповреждения, отечности и кровотечения. С помощью МРТ диагностируются опухоли на ранних стадиях, миодистрофия Гланцмана, аномалии кровеносных сосудов и воспаление нервных стволов.
- Ультразвуковое исследование помогает выявить воспалительные процессы в колене, определить количество жидкости в суставной полости, состояние хрящевой ткани, связок, сухожилий, мышц и менисков. УЗИ — самый подходящий метод определения тендинита, артрита, бурсита, гонартроза.
Иногда доктор рекомендует совместить несколько исследований для большей информативности, например, МРТ и КТ, рентген и УЗИ и т. п.
Редко совмещают МРТ и УЗИ, потому что эти методы способны выявить аналогичные заболевания. Но отличается принцип проведения диагностики, т. к. она осуществляется на разных аппаратах.
Ультразвуковое исследование — это безболезненный метод диагностики патологий, основанный на отражении звуковых волн, направленных в зону обследования.
УЗИ проводится с помощью специальной аппаратуры. Пациент ложится на кушетку и освобождает область исследования от одежды. Врач манипулирует датчиком, смазанным гелем и плотно прилегающим к коленному суставу. Информация о состоянии органа выводится на экран. Интерпретировать ее может только специалист по УЗИ, который пишет заключение для лечащего врача.
Ультразвуковое исследование коленных суставов проходит быстро, информативно, безопасно для пациента, не требует специальной подготовки и не имеет противопоказаний. Результаты выдаются через 20–30 минут.
Магнитно-резонансная томография — это неинвазивный метод диагностики заболеваний. Он основан на использовании постоянного магнитного поля и электромагнитных волн, которые взаимодействуют с атомами водорода в организме человека. Томограф способен преобразовать сигналы и визуализировать исследуемые структуры на монитор компьютера послойно в трехмерном изображении. Врач-радиолог интерпретирует данные и выдает заключение.
Специфика исследования заключается в том, что пациента помещают в закрытую капсулу томографа, где он должен лежать неподвижно длительное время. Несмотря на наличие двусторонней связи и видеонаблюдения, эти условия могут вызвать дискомфорт и стать противопоказанием к проведению МРТ.
Исследование запрещено проходить:
- в период беременности и кормления грудью;
- если вес пациента превышает 100–130 кг;
- при наличии несъемного кардиостимулятора, слухового аппарата или протеза;
- при клаустрофобии (но есть возможность провести исследование под наркозом).
Возрастных ограничений не существует, но детям до 7 лет необходимо проходить диагностику под медикаментозным сном.
МРТ коленного сустава длится от 30 минут, имеет высокую информативность, считается исследованием с недоказанной вредностью, не требует специальной подготовки, но отличается рядом противопоказаний. Результаты выдаются через некоторое время или на следующий день.
МРТ и УЗИ — информативные исследования, которые дают достоверные данные о состоянии коленного сустава. Их основные отличия:
- магнитно–резонансная томография на ранних стадиях выявляет микроповреждения органа, а УЗИ больше подойдет пациентам с выраженными клиническими признаками;
- МРТ необходимо для детализации состояния коленного сустава при оперативном вмешательстве, а ультразвуковое исследование дает достаточно информации для назначения консервативного лечения;
- УЗИ не имеет противопоказаний;
- МРТ — дорогостоящая диагностика.
Оба метода подразумевают грамотную работу специалистов УЗИ и МРТ. Поэтому важно не только правильно выбрать диагностику, но и быть уверенным в квалификации врача, дающего расшифровку.
МРТ и УЗИ можно пройти без назначения врача, но есть риск ошибиться, потратить лишние деньги и время. Какой метод наиболее подходящий, должен решать лечащий врач на основе жалоб пациента и первичного осмотра.
источник
Рентген или МРТ коленного сустава – что лучше подходит для диагностики недугов? Раньше для распознавания повреждений коленного сустава делали рентген, ультразвуковое исследование, физический осмотр или пункцию суставной полости, но с появлением МРТ подход к выявлению заболеваний изменился. Сейчас артролог или ортопед, проведя физический осмотр пациента, направляет его на МРТ. Насколько это правильно, и чем МРТ лучше рентгена коленного сустава?
Человек обращается к врачу при травме, боли в колене или ограничении подвижности. Это может быть вызвано воспалительными, аутоиммунными, деформирующими, разрушающими процессами. Травматолог или артролог опрашивает, осматривает пациента и направляет на дополнительные процедуры – рентген, УЗИ или МРТ коленного сустава.
Коленный сустав – сложное структурное образование, в состав которого входят кости, связочные структуры, хрящевые элементы, сосуды, нервы, жировая ткань. Повреждения и нарушения в каждом из этих элементов могут привести к развитию болезней коленного сустава. К ним относятся
- переломы или вывихи костей;
- разрывы связок или менисков;
- воспаления сухожилий, хрящей, синовиальной оболочки (артрит, бурсит, тендинит);
- аутоиммунные патологии (ревматизм, системная красная волчанка);
- аномалии, вызванные разрушающими, дистрофическими изменениями (менископатии, хондропатии, периартериит);
- деформирующие коленный сустав патологические процессы (артрозы, дисплазии);
- доброкачественные или злокачественные новообразования (киста Беккера, гемангиома);
- воспаления жировых тел Гоффа (липоартрит);
- патологии нервов и сосудов, пролегающих в этой области (артриты, флебиты).
Рентген или рентгенография, в отличие от МРТ, применяет ионизирующее излучение для получения снимка (рентгенограмма), на котором хорошо видны кости, составляющие коленный сустав. Хрящевые мелкие образования (мениски, узелки, мягкие ткани) рентгенография четко не вырисовывает.
Магнитно-резонансная томография позволяет рассмотреть любые дегенеративные изменения, мелкие включения, разрывы связок, менисков, сосудистые нарушения. Однако она недостаточно хорошо визуализирует костные ткани — это связано с использованием магнитного поля для получения снимка.
Существуют определенные противопоказания для проведения рентгена или МРТ коленного сустава. Рентгеновское излучение, воздействуя на клетки организма, может вызвать мутации за счет облучения, поэтому его частое использование нежелательно. Рентгеноскопия также противопоказана беременным.
- беременным, пока нет данных о влиянии на плод (в первой половине беременности стараются не применять этот метод);
- при клаустрофобии — относительное противопоказание;
- при ожирении — аппарат не приспособлен для людей с весом более 120 кг;
- если есть металлические, электронные включения в теле.
Магнитно-резонансная томография противопоказана больным после оперативных вмешательств на колене, если у них есть фиксирующие пластины, стоит аппарат Илизарова, имплант. Причина в используемых при остеосинтезе (сращении, фиксации костей) имплантах, которые делаются из титана или его сплавов; титан, не взаимодействуя с магнитным полем, искажает результаты обследования. В таких случаях вместо МРТ коленного сустава больному назначают рентген или КТ.
Таким образом, мы выяснили, что МРТ коленного сустава информативнее, чем рентген, так как позволяет
- детализировать изменения дефекты мягких тканей, хрящей, сосудисто-нервного пучка подколенной ямки;
- выявить травму мениска, повреждения связок;
- определить воспалительные, дегенеративные изменения.
Рассматриваемый метод имеет свои ограничения; это дорогостоящая процедура, но, в отличие от рентгена коленного сустава, МРТ безопасна.
источник
При обращении пациента к врачу с жалобами на проблемы функционирования или на боли в коленях его обычно направляют на УЗИ коленного сустава. Что показывает это исследование, больной представляет себе слабо, вынужденный полностью доверять медперсоналу. Поэтому доктора преодолевают некоторое сопротивление со стороны пациента, уверенного, что подобное изучение является лишним, а то и вредным для организма.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
УЗИ коленного сустава – метод визуализации неинвазивного характера. Это означает, что проникновения внутрь плоти обследуемого не требуется ни в малейшей степени, и нарушения целостности телесных покровов организма не понадобится.
Для изучения причин возникшего у больного дискомфорта особенно ценно то, что показывает УЗИ коленного сустава практически все его составляющие. А это дает врачу возможность составить исчерпывающую клиническую картину, оценить качество функционирования разных структур, входящих в коленный сустав, и обнаружить ряд патологических изменений. УЗИ коленных суставов дает возможность исследовать:
- целостность сухожилий, наличие/отсутствие в них воспалений;
- качественное состояние связок;
- присутствие в суставных хрящах дегенеративных изменений;
- мышечные патологии;
- мягкие ткани, находящиеся в непосредственной близости от сустава.
Методом УЗИ может быть обнаружено патологическое сосудистое разрастание (неоваскуляризация), с легкостью определяется тендинит (он же «колено прыгуна»), причем на самых ранних стадиях.
Методик изучения коленного сустава на текущий момент известно много. Однако чаще предпочтение отдается УЗИ суставов, что показывает его универсальность и надежность выдаваемых исследованиями результатов. УЗИ, с точки зрения врачей и пациентов, имеет несколько преимуществ перед другими аппаратными методами:
- абсолютная безболезненность, что во время острого периода заболевания особенно актуально: пациент и так испытывает интенсивные неприятные ощущения и старается избегать дополнительных болей;
- безопасность: у методики нет никаких противопоказаний. УЗИ можно делать при наличии серьезных хронических заболеваний, включая и онкологические. Оно не повредит вынашиваемому плоду, так что используется для обследования беременных; не имеет возрастных ограничений и может применяться как в отношении новорожденных, так и в отношении пожилых пациентов;
- на проведение обследования требуется минимум времени, а результат получается (и изучается) сразу же. При развитии ряда заболеваний такая мобильность становится бесценной;
- для проведения УЗИ не нужна никакая подготовка, так что его можно провести в любой момент;
- в сравнении со многими другими методиками УЗИ стоит относительно недорого – от 600 до 2000 рублей, в зависимости от зоны проведения обследования.
Недостаток методики — трактовать увиденное должен опытный врач. Но такое замечание касается всех направлений медицины — от диагностики до терапии и даже «примитивного» массажа.
Чтобы УЗИ коленного сустава было наиболее информативно, обследование проводится в нескольких проекциях. Обычно – в двух; какие из четырех имеющихся позиций потребуются, решает специалист:
- позиция спереди. Пациент лежит на кушетке, вытянув пострадавшую конечность. Такой доступ дает возможность оценить состояние всех элементов четырехглавой мышцы, надколенных связок, суставных сумок, переднего заворота, жировой клетчатки;
- медиальный, то есть боковой доступ. В такой позиции исследуют мениск и суставную капсулу, внутренние боковые связки, что важно при развитии многих патологий коленного сустава. Данные снимаются в положении лежа на спине, ноги тоже должны быть выпрямлены, но датчик проходит по внутренним поверхностям в продольном направлении. Эта проекция снимается, когда требуется исследовать гиалиновый хрящ и крупные кости; она позволяет оценить уровень жидкости в суставах;
- следующая позиция обеспечивает латеральный доступ. Для этого исследования пациент должен согнуть ногу в колене под острым углом. В таком положении изучаются связка, проходящая снаружи, бедренная фасция снизу, мениск с наружной стороны, сухожилия и капсула сустава, на этот раз сбоку. Как раз с таким доступом возникают проблемы, если пациенту вследствие острых болей или ограниченной подвижности трудно сгибать колено. Иногда для получения информации врачу приходится назначать повторное обследование, когда острые проявления заболевания будут сняты;
- последняя позиция направлена на изучение сосудисто-нервного пучка. Он располагается в подколенной ямке, так что пациент укладывается на кушетку на живот. Доступ сзади обеспечивает также возможность обследовать обе головки икроножных мышц, мениски с заднего ракурса, прилегающую мускулатуру и крестообразные связки.
При отсутствии патологий УЗИ коленных суставов показывает ровные поверхности всех компонентов сочленения, с четкими границами, без выступов, разрывов и новообразований, к которым относятся и отечные области. Хрящ имеет однородную структуру, а синовиальная оболочка – завороты в виде гармоничных структур складчатого характера.
При патологиях визуализируются изменения, что показывает УЗИ коленного сустава со 100-процентной гарантией:
- наличие жидкости в суставных карманах и полости сочленения свидетельствует о развитии бурсита, артрита, гемартроза либо синовита. В этом случае потребуется забор жидкости на предмет обнаружения гнойных образований;
- инородные тела в суставе позволяют предположить наличие костного нароста, чьими обломками они могут быть, либо внутрисуставный перелом;
- поражение связок проявляется изменением их структуры, размера, толщины, нарушением целостности.
О многом специалисту скажут гипертрофия жировых тканей, патология их структуры, нестандартные контуры хряща, аномальное состояние всех прочих составляющих сустава. Любые новообразования на экране также прекрасно просматриваются.
В список преимуществ УЗИ можно внести и выдаваемый сразу после обследования подробный вывод. Конечно, сам пациент многое в нем может не понять: медицинская терминология трудна для восприятия не специалистом. Зато лечащий врач сразу же разберется в особенностях заболевания и сможет назначить наиболее эффективный курс терапии. Возможно – после консультации с другими узкими специалистами, если у пациента имеются системные хронические патологии.
Очень часто пациенты сомневаются в показательности и достоверности ультразвукового исследования, спорят с врачом, настаивая на других методиках аппаратных обследований. Чаще всего дискуссия касается вопроса, что лучше: УЗИ или рентген коленного сустава. Рассмотрим достоинства и недостатки обоих способов исследования.
Считается во многом устаревшей методикой, но полностью сбрасывать рентген со счетов рановато. Еще не так давно он считался самой надежной методикой подтверждения диагноза «артроз». Рентгенография базируется на регистрации энергии рентген-лучей, оставшейся после прохождения через объект исследования. В максимальной степени они поглощаются как раз костной тканью, так что на снимке станут отчетливо видны все изменения в ней.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Однако выбирать, рентген или УЗИ коленного сустава больше всего подходит, должен все-таки медик. Ведь заболевание может затронуть вовсе не кость, а более «нежные» ткани, которые при рентгенографии просматриваются куда хуже, а то и вовсе в ней не отражаются. Если колено повреждено в результате ушиба, вывиха или другой физической травмы, во многих случаях бывает достаточно и рентгеновского снимка. Но если произошло повреждение связки, мышцы, сухожилия или суставной сумки, то рентгенография этого не покажет. Конечно, можно сначала сделать снимок, а при его не информативности обратиться к УЗИ. Но к чему тратить время и деньги зря? Лучше уж довериться мнению специалиста и сразу пройти обследование, которое позволит поставить диагноз с первого раза.
Кроме того, рентгеновское излучение остается довольно опасным для организма. Исследование с его помощью противопоказано детям до 12 лет, беременным, онкобольным, пожилым людям, пациентам с диагнозом «остеопороз». Да и здоровому человеку рентген-лучи совсем не полезны. Так что к такому обследованию стоит прибегать только в случае, если повреждения кости однозначны, и нужно лишь уточнить их локализацию, степень поражения и направление смещения.
Еще один камень преткновения – что лучше, МРТ или УЗИ коленного сустава. Разберемся с МРТ на понятийном уровне.
Магнитно-резонансная томография основана на использовании волн магнитной и радио-природы (из короткого диапазона). Томограф создает магнитное поле, которое формирует из протонов водородных атомов пучок радиоволн. Под его воздействием протоны молекул тканей нашего организма генерируют «ответный» сигнал. Он принимается другим узлом томографа, передается на подсоединенный компьютер и переводится им в графическое изображение исследуемых структур.
Само изучение считается безвредным. Однако безопасность, если говорить беспристрастно, относительна. Что лучше, УЗИ или МРТ коленного сустава, должно озаботить тех, у кого в теле имеются имплантаты из металла: они сбивают сигнал и делают картину недостоверной. Если проводится МРТ-исследование мозга, например, могут помешать даже металлические зубные коронки.
Второй нюанс: капсула, куда помещается исследуемый пациент, довольна тесна. Те, кто страдает клаустрофобией, не в состоянии выдержать время, требующееся для снятия информации. А тут на подходе и третий пункт: в отличие от УЗИ на МРТ-исследование требуется около получаса, а в некоторых случаях времени уходит больше.
Отнюдь не всем пациентам показана МРТ. От нее нужно воздерживаться беременным на всех сроках вынашивания, людям с психическими расстройствами, причем даже с такими, которые не относятся к серьезным (достаточно вспомнить клаустрофобов, диагноз которых – скорее личная особенность, чем отклонение, на которое стоит обращать внимание).
А самое главное – целесообразность. Перед направлением на УЗИ или МРТ коленного сустава решать, что лучше, должен врач. Однако не все медики достаточно совестливы для того, чтобы не попытаться послать на дорогое обследование. А МРТ стоит в разы больше, чем УЗИ. Но послойная визуализация тканей при диагностировании артроза, бурсита, всех артритов и прочего абсолютно излишня. Ту же информацию предоставит УЗИ, только за гораздо более скромные деньги.
С другой стороны, на проведении МРТ нередко настаивают сами пациенты, уверенные в том, что более точной методики диагностики не существует. Сами врачи точно знают, что магнитно-резонансная томография нужна лишь в предоперационном периоде, когда требуется уточнение локализации ранее установленной патологии. Обычно в ней есть нужда после травм или при обнаружении новообразований.
Если обнаружено заболевание коленного сустава, но не установлена ни протяженность патологии, ни его конкретная локализация, ни степень васкуляризации (появления новых, «не запланированных» природой сосудов), никакого диагностического преимущества МРТ не обеспечивает. Тот же гонартроз, осложненный вторичным синовитом, диагностируется обычным УЗИ, причем со всеми подробностями. А обходится исследование значительно дешевле – за проведение МРТ меньше 3,5 тысяч рублей с вас не возьмут даже в самой бюджетной клинике.
Если ориентироваться на европейскую практику, можно с удивлением констатировать: так просто на МРТ не попадешь. Для такого обследования нужно врачебное заключение. И его дают только в действительно требующих такого исследования случаях. Да и тратить 600 евро просто так французы или немцы особо не торопятся: их вполне устраивает УЗИ.
По отзывам медиков, новейшие (и набравшие неожиданную популярность) диагностические методики преимущественно призваны облегчить работу хирургов. То же послойное сканирование (магнитно-резонансная либо компьютерная томографии) дает возможность максимально точно оценить операбельность пациента и спрогнозировать результаты хирургического вмешательства при артроскопии или эндопротезировании.
Если же говорить о консервативном лечении, то лучше все же довериться уже знакомому, информативному, безопасному и универсальному УЗИ. По этому показателю можно оценить профессионализм сотрудников клиники, в которую вы обратились. Если вас направляют на рентгенографию без обследования предшествовавших травм, этого слишком мало. Так что вы имеете дело либо с медиками-консерваторами, либо с равнодушием, либо с низким профессиональным уровнем. Если вас отправляют на МРТ, даже не установив причину возникших в колене болей (или ограниченности в функционале), вас пытаются «развести» на лишние деньги.
Однако и сильно полагаться на подобный критерий не стоит. Назначение и МРТ, и рентгена могут быть вполне обоснованы. Возможно, травматолог подозревает трещину в коленной чашечке и должен удостовериться в предположениях. А может быть, ваши суставные проблемы дошли до момента, когда без оперативного вмешательства не обойтись – и врач пытается определить подготовленность пациента к встрече с хирургом.
Задача любого, у кого начало хрустеть, болеть или опухать колено – найти клинику, которой можно полностью доверять. И тогда не придется самому мучительно решать, что лучше, УЗИ или МРТ коленного сустава – врач даст грамотные и нужные рекомендации.
источник
Что лучше УЗИ, МРТ или рентген коленного сустава для установления точного диагноза, решает лечащий врач. Каждый из методов диагностики направлен на выявление патологии и объективной оценки состояния органов и тканей.
Рентген является не инвазивным диагностическим методом, основанным на регистрации рентгенологических лучей, поглощаемых костной тканью. На готовом снимке контрастно отображаются изменения в коленном суставе.
Сделать рентгенографию можно 2 методами:
Контрастный рентген коленного сустава – это процедура введения в сочленение специального вещества, создающего контраст. Это позволяет определить на снимке связки, хрящи, патологические изменения сустава. Эффективен рентген при подозрении на наличие опухолевидного образования и инородного тела. При помощи контраста возможно определение старых повреждений.
Цифровой рентген – усовершенствованный рентгенологический метод, передающий полученное изображение во время обследования на компьютер, а не пленку. Это позволяет быстрее изучить снимок и получить описание врачом для подтверждения диагноза. К преимуществам метода относится возможность хранения и передачи готовых снимков.
Рентгенограмма коленного или тазобедренного сустава выполняется в различных проекциях:
- Прямая – при подозрении на переломы;
- Чрезмыщелковая – для выявления остеоартроза и повреждения связочного аппарата;
- Тангенциальная – подтверждение хронических воспалительных процессов в коленном составе;
- Боковая – дифференциальная диагностика разрыва связок.
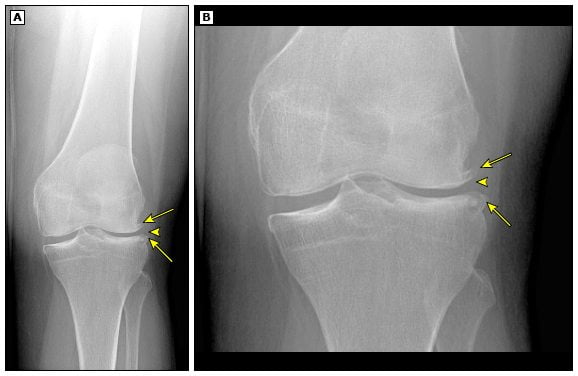
При первичном обследовании рентген проводится в прямой проекции. На снимке отображаются суставные концы костей. В норме на суставной головке отсутствуют сколы, трещины или признаки деформации, а костные структуры одинаковой плотности. Суставная щель не расширена, наросты не визуализируются.
При остеоартрозе колена на изображении отмечается сужение суставной щели и наличие остеофитов, деформированной хрящевой ткани. При переломах на рентгенологическом фото визуализируются признаки нарушения целостности кости.
Асимметрическое строение и смещение поверхностей костей на рентгене подтверждает наличие врожденной патологии нижних конечностей.
К преимуществам рентгена относится низкая стоимость процедуры и отсутствие специальной подготовки. К недостаткам рентгенографии относится низкая информативность и риск облучения ионами с последующим развитием заболеваний.
Для рентгенологического исследования коленного сустава доза излучения минимальна, поэтому не несет серьезного вреда организма.
УЗИ суставов ног – это диагностическая процедура не инвазивного характера: аппарат визуализирует структуры коленного сочленения без проникновения в окружающие ткани.
Во время манипуляции исследуются сухожилия, связки, суставные хрящи. Возможно выявление мышечных патологий и дистрофических изменений в мягких тканях.
УЗИ используется для подтверждения тендинита на ранних стадиях и обнаружения патологических сосудистых разрастаний.
Достоинства ультразвукового исследования:
- Безболезненность;
- Безопасность: противопоказания к процедуре отсутствуют, проведение исследования допустимо при онкологических заболеваниях и патологиях в стадии обострения;
- Мобильность – длительность УЗИ зависит от квалификации врача и степени дегенеративных процессов, но описание и заключение выдается в течение 10-15 минут после процедуры;
- Отсутствие необходимости в подготовке к УЗИ;
- Доступность – средняя стоимость обследования коленного суставов – это 1400 руб.
Что показывает УЗИ нижних конечностей:
- Наличие и количество экссудата в суставной полости: жидкость является одним из симптомов гемартроза, артрита или бурсита;
- Инородные тела: дифференциальная диагностика при помощи УЗИ внутрисуставных переломов, подтверждение наличия костных наростов или обломков;
- Поражение связочного аппарата: изменения толщины и размера связок, нарушение целостности тканей.
Выявление во время УЗИ разрастаний жировых тканей, аномалий контуров хрящей или любых патологических изменений структуры исследуемого сочленения позволяют врачу поставить точный диагноз и определить стадию заболевания.
Проводить УЗИ только пораженного сустава нецелесообразно. Для объективной оценки состояния сочленения врач исследуют оба колена, а при отсутствии конечности опирается на предыдущие исследования.
МРТ является безопасным и информативным методом диагностики заболеваний ног. Основа метода – это воздействие на организм сильным магнитным полем с целью получения ответного электромагнитного излучения от водородных атомов (в человеке 90% воды).
Следует различать МРТ и КТ: компьютерная томография визуализирует костные структуры, но мягкие ткани и сухожилия просматриваются нечетко.
Под воздействием томографа излучаемые волновые колебания передаются на компьютер, где преобразуются в изображение в различных проекциях. При необходимости возможно получение послойных в разрезе снимков.
При проведении МРТ выявляются следующие состояния и патологии:
- Новообразования доброкачественного и злокачественного характера;
- Повреждение сухожилий и связочного аппарата;
- Скопление экссудата в коленном суставе;
- Разрыв или защемление мениска;
- Поражение мышечной и жировой ткани;
- Нарушение целостности костных структур.
Для выявления новообразований используется контрастное вещество, позволяющее получить более четкие изображения.
МРТ отличается высокой информативностью и возможностью сохранения полученных результатов на внешний носитель. Готовые изображения отличаются высокой четкостью и возможностью точного выявления очага патологии.
Противопоказания к проведению МРТ:
- Острая сердечная и дыхательная недостаточность;
- Вес (свыше 100-130 кг);
- Наличие в организме металлических имплантатов – кардиостимуляторов, слуховых аппаратов или протезов;
- Наличие татуировок, выполненных красителями с содержанием ферримагнитных частиц.
Относительными противопоказаниями к проведению МРТ является клаустрофобия, когда пациент не способен находиться в замкнутом пространстве. При необходимости возможно погружение пациента в медикаментозный сон.
Детям до 7 лет МРТ проводится под общим наркозом или с применением седативных средств. В аппарате необходимо сохранять неподвижность, что затруднительно в детском возрасте.
Выбор в качестве диагностики МРТ или УЗИ коленного сустава решает лечащий врач. Каждый из методов назначается с определенной целью: ультразвуковое исследование эффективно на начальных стадиях заболевания, но не позволяет дать объективную оценку границ распространения очага патологии и визуализировать субхондральную кость. Снимки рентгена не позволяют объективно оценить состояние менисков и связочного аппарата.
Для подтверждения диагноза допустимо использование нескольких методов, что позволит получить полную клиническую картину и составить план лечения.
источник
Коленный сустав часто страдает из-за гонартроза, артрита и периартрита, при котором воспаляются околосуставные мягкие ткани (сухожильные сумки, капсула, мышцы). Нередко в колене скапливается избыток синовиальной жидкости и крови (это случается при синовите и гемартрозе), что порождает большие отеки и визуальные деформации, и может стать источником весьма опасного сепсиса. В спортивной же среде большая часть травм выпадет на коленные мениски, надколенник, связки. Одним из признанных видов обследования сегодня является УЗИ коленного сустава.
Метод работы аппарата УЗИ основывается на разном отражении звуковых волн, посылаемых датчиком в исследуемую зону:
- твердые плотные структуры отражают сигналы более интенсивно, мягкие — менее, из-за чего на мониторе видны гипоэхогенные, темные, участки;
- различная степень отражения при деструктивных изменениях в тканях объекта дает изображение неоднородной (негомогенной) структуры;
- здоровые не измененные ткани выглядят на снимке УЗИ как однородная (гомогенная структура).
Стандартной формой обследования колена до сих пор является рентгенография, так как она может дать наглядную общую информацию о костных структурах коленного сустава (КС). Поэтому если пациент придет к врачу с жалобой на колено, тот первоначально отправит его сделать рентген.
- при травмах (переломах надколенника, внутрисуставных переломах и вывихах колена);
- артрозе (с целью характеристики межсуставной щели, наличия остеофитов и деформирующих изменений субхондральной кости и определения на этом основании степени патологии);
- подагре;
- врожденных патологиях;
- опухолях костей, (например, остеоме, остеосаркоме),
- других заболеваний костных твердых структур колена.
Но зафиксировать все повреждения мягких тканей, воспалительные процессы, состояние хрящей рентген в полной мере не может, поэтому доктор может предложить больному дополнительно пройти еще и УЗИ.
В отличие от рентгена, УЗИ имеет больше возможностей:
- Оно не только устанавливает дегенеративное заболевание (гонартроз), но и оценивает степень дистрофии хряща, равномерность костных слоев, позволяя произвести диагностику артроза на самой ранней стадии, что не по силам рентгенографии, которая не видит хрящи — на снимке они просто прозрачны.
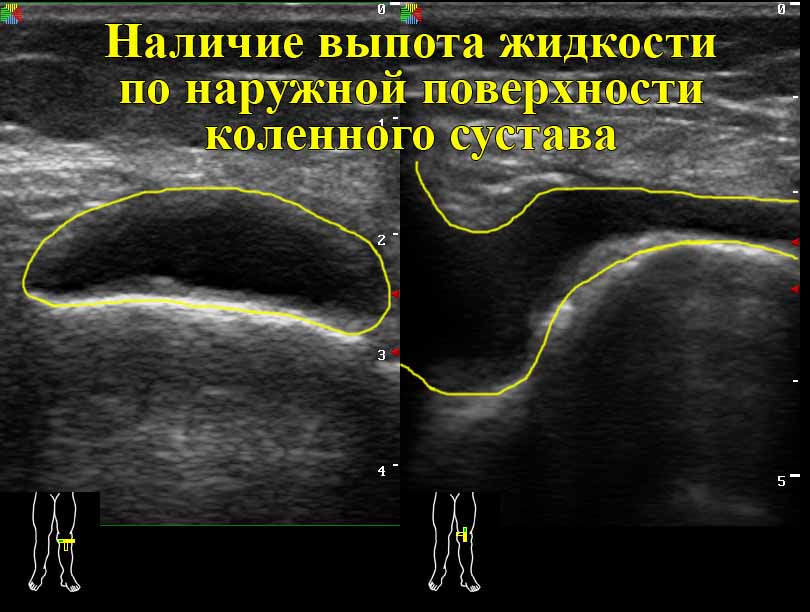
- УЗИ может заметить скопление жидкости в колене:
- оно покажет избыток синовии и крови в капсуле;
- наличие жидкости в многочисленных карманах и заворотах суставной сумки;
- бурсит коленных сумок;
- кисту Бейкера в задней подколенной области.
- Ультразвуковое исследование даст возможность:
- проанализировать состав жидкости (наличие инородных тел в ней, волокон и сгустков);
- определить по структуре синовиальной оболочки, далеко ли зашел процесс (при хроническом синовите с.о. капсулы утолщается и разрастается, сама капсула выглядит увеличенной, растянутой из-за постоянного гидрартроза).
- При артрите колена (гоните) часто наблюдаются контрактуры мышечных волокон, оссификация связок и сухожилий — и это также можно выявить при помощи УЗИ.
- Используя УЗИ в разных проекциях можно детально показать масштаб травмы колена, увидев, какие мениски или связки и в каких местах повреждены.
- Дополнительные возможности:
- допплерографию сосудов колена;
- контроль за проведением пункции;
- диагностика хондромаляции надколенника;
- исследование опухолей, например, хондром.
На снимке: УЗИ показало хрящевые разрастания на колене:
Исследование при помощи ультразвука удобно тем, что проводится быстро и легко, не требуя никакой особой подготовки.
- Больной ложится на кушетку и обнажает область колена.
- Далее врач, проводящий исследование, смазывает гелем поверхность колена для лучшего контакта между датчиком и телом.
- Сеанс УЗИ проводится с частотой волн от 5 до 7−8 МГц.
- Выбираются различные позиции колена и проекции, в зависимости от того, какие мышцы, мениски и сумки обследуются:
- так, при обследовании медиального мениска и большеберцовой связки датчик ведут по внутренней стороне колена;
- при обследовании латерального мениска и малоберцовой связки — по внешней,
- для диагностики передних мышц, надколенной и подколенной сумок — по передней;
- для выявления кисты Бейкера исследуется задняя коленная ямка и область лодыжки.
Конечно, обследование нельзя ограничивать одним лишь УЗИ. Может понадобиться и другая диагностика, в том числе и лабораторная, если будет, например, установлен гонит. Аппарат может лишь констатировать сам факт воспалительного процесса коленного сустава, но определить его природу (инфекционную, ревматическую, аллергическую или реактивную) не в силах.
Также возникает порой необходимость проведения более детальной, точной диагностики, в особенности при сложных сочетанных травмах (например, повреждениях медиального мениска и коллатеральной большеберцовой связки). Для спортсменов же крайне важна упреждающая диагностика, которая на микроуровне может заметить начинающийся износ мышц, менисков, чтобы предотвратить более серьезную травму, которая может отразиться на их спортивной карьере. И тогда, возможно, перед этими людьми может встать вопрос о другом альтернативном способе обследования.
О рентгене и ультразвуке мы уже поговорили, сравнив их преимущества и недостатки.
В отношении магнитно-резонансной томографии мнение врачей однозначно:
- МРТ — это вторичное обследование, которое порой необходимо для детализации. До него уже должны быть проведены рентген или УЗИ и установлена локализация и общий характер патологии.
- Учитывая суть метода, основывающегося на колебаниях ядер водорода, МРТ лучше применять для диагностики мягких тканей, в которых больше воды, в частности менисков или связок.
- УЗИ коленного сустава — сравнительно доступное и дешевое исследование (его стоимость от 600 до 1500 р.)
- Дешевле ультразвукового обследования только рентген, но рентгеновские лучи вредны для человека, и поэтому проводить рентгенографию часто нельзя.
- УЗИ совершенно безопасно, проводить его можно сколь угодно часто, и при этом это очень информативное исследование, обладающее рядом преимуществ.
- МРТ — безопасное и самое точное обследование, но его минус — дороговизна (стоимость превышает 3000 р.)
Какую именно диагностику лучше проводить, должен подсказать больному сам лечащий врач.
источник
По статистике артрозу коленного сустава отводится одно из ведущих мест среди всех видов артрозов. В цифрах это составляет более 20%. Из всех заболеваний, которые поражают коленный сустав, частота проявлений гонартроза – 53%.
При боли в колене необходимо своевременно поставить диагноз
Опасность гонартроза, как и большинства артрозов, заключается в несвоевременной диагностике.
Какие методы диагностики артроза коленного сустава существуют в современной медицине?
Стандартом диагностики артроза коленного сустава всегда было рентген – исследование. Метод основан на регистрации остаточной энергии рентген-лучей, поглощенных исследуемым объектом. Максимальным коэффициентом поглощения обладает костная ткань. Поэтому, не трудно сориентироваться в том, что покажет рентген коленного сустава. Будут отчетливо видны все костные изменения.
Кроме патологии костей с помощью данного метода будет отслеживаться и патология внутрисуставного хряща.
Стандартом диагностики артроза коленного сустава всегда было рентген – исследование
Рентген коленного сустава прост в исполнении и для объективной оценки состояния колена выполняется в 4 проекциях:
p, blockquote 6,0,0,0,0 —>
- Прямой;
- Боковой;
- Чрезмыщелковой;
- Тангенциальной.
Несмотря на рост достижений медицинских технологий и широкое внедрение их в массы, рентгенография коленного сустава не теряет своего значения и сегодня.
Имеющаяся на сегодня цифровая обработка рентген-снимков минимизирует получаемую дозу облучения во время исследования и повышает качество снимков, что положительно сказывается на точности диагностики.
Вторым по частоте назначения дополнительного исследования стало УЗИ коленки. Метод основан на регистрации отраженных от исследуемого объекта ультразвуковых волн. В зависимости от плотности вещества меняется интенсивность отраженного луча.
Имея в наличии один информативный метод исследования (рентген), интересно будет знать, что показывает УЗИ коленного сустава, зачем все чаще и чаще его назначают, чем он отличается от результатов рентген – исследования.
Возможности первых УЗ аппаратов были ограничены и сделать верное заключение по УЗ исследованию требовало от врача большого мастерства. На сегодняшний день, практически во всех медицинских центрах имеются УЗ – аппараты последнего поколения с трехмерной визуализацией, которые позволяют выполнить и УЗИ коленного сустава, и мягких тканей. Кроме исследования плотных костных и хрящевых компонентов колена (с чем хорошо справляется рентген – исследование), благодаря УЗИ можно увидеть связки, сухожилия и окружающие периартикулярные ткани. УЗИ диагностика коленного сустава позволяет оценить количество синовиальной жидкости, локализовать ее максимальное скопление в заворотах суставной сумки. Такая точная визуализация необходима для выполнения хирургических манипуляций.
Благодаря УЗИ можно увидеть связки, сухожилия и окружающие периартикулярные ткани
Но следует понимать, что современные УЗ аппараты только дают качественное изображение структур, а ответственность за расшифровку УЗИ коленных суставов несет врач, выполняющий исследование.
Специалист, дающий заключение по УЗ исследованию, называется врач функциональной диагностики. Выдача сертификата специалиста происходит либо после прохождения ординатуры по данной специализации, либо после курса переподготовки врача любого другого профиля.
Конечно, кроме хорошей профессиональной базы врачебной подготовки, не последнюю роль в верной интерпретации результатов УЗ исследования играет опыт работы на выбранном поприще.
Поэтому, выбирая где сделать УЗИ коленных суставов, нужно ориентироваться на статус медицинского заведения.
Ни одно медицинское учреждение, дорожащее своим именем, не будет набирать врачебные кадры с недостаточным профессиональным уровнем. Относительно врачебного профессионализма, задавая вопрос: «Что может показать УЗИ коленного сустава?», можно ответить: «То, что увидит врач». И это не будет зависеть от государственного или частного статуса медицинского учреждения.
Любой пациент, страдающий патологией коленного сочленения, после посещения врача, встанет перед выбором: «Что лучше УЗИ или рентген коленного сустава?». Однозначно ответить на этот вопрос сложно. Для диагностики заболеваний/повреждений колена раньше всегда было достаточно рентген – исследования. Это следует учитывать при преимущественном деструктивном поражении костной и/или хрящевой ткани.
Если в процесс вовлекаются сухожилия, мышцы, связки, суставная сумка, то предпочтение следует отдать УЗ исследованию.
Не последней в принятии пациентом окончательного решения становится цена исследования. Всегда остро стоит вопрос: «Сколько стоит УЗИ коленного сустава?». Ориентировочно, стоимость УЗИ колена колеблется в пределах 700 – 1000 рублей. Это будет зависеть от региона проживания и уровня медицинского учреждения, оказывающего услугу.
Сравнительно недавно арсенал инструментального исследования пополнился компьютерной томографией и магнитно-резонансной томографией. Чем уникальны эти исследования? Они позволяют увидеть ткани послойно, с заданной толщиной среза.
КТ коленного сустава, также как и любое другое инструментальное исследовании, может назначаться при любом заболевании колена.
Но диагностический смысл КТ будет иметь лишь при необходимости определения точной локализации того или иного патологического процесса. Это будет актуально для травм и новообразований.
В этом видео доктор подробно объяснит разницу МРТ и КТ.
Решая, что лучше МРТ или КТ коленного сустава, важно знать зону диагностического интереса.
Если патологический процесс затрагивает костную и/или хрящевую ткань, то следует выбрать КТ. Если процесс максимально локализуется в мягких тканях, то имеет смысл остановить свой выбор на МРТ.
МРТ колена достаточно сложный для понимания физический процесс, основанный на регистрации электромагнитных волн, излучаемых от тканей исследуемого объекта после воздействия на них постоянного магнитного поля высокой напряженности.
Для понимания, что показывает МРТ коленного сустава важно знать, что данный физический процесс направлен на ткани с большим содержанием атомов водорода, то есть ткани с малым содержанием воды отображаться на МРТ будут плохо. МРТ обследование коленных суставов позволяет визуализировать мягкие ткани с шагом разрешения 0,3 – 0,5см.
Процедура достаточно дорогая, практически безопасная, высокоинформативная.
Поэтому, учитывая врачебные рекомендации по поводу характера патологического процесса, выполнять или не выполнять МРТ коленного сустава решает сам пациент.
МРТ обследование коленных суставов позволяет визуализировать мягкие ткани с шагом разрешения 0,3 – 0,5см
Диагноз артрита или артроза, подагры или ревматоидного артрита, бурсита или выпотного синовиита можно установить и более дешевыми методами.
МРТ при заболеваниях коленного сустава, без важности установления протяженности патологического процесса, точности его локализации, определения степени васкуляризации, не становится диагностическим преимуществом.
Поэтому решать, что лучше УЗИ или МРТ коленного сустава имеет смысл в зависимости от процесса. При наличии, например, гонартроза с вторичным синовиитом, УЗИ ответит на те же вопросы, что и МРТ, но за меньшую сумму.
Отвечая на вопрос: «Где сделать МРТ коленного сустава?», следует оговориться, что выполнение МРТ исследования может себе позволить далеко не каждая клиника. Это дорогостоящее массивное оборудование, требующее определенных условий для своего размещения.
Поэтому, МРТ исследование можно выполнить только в крупных медицинских центрах, чаще государственного заказа.
Аппарат МРТ – это дорогостоящее массивное оборудование, требующее определенных условий для своего размещения
Несмотря на исследуемую область МРТ колена проходит также, как и МРТ любого другого органа. Конкретизируя ответ на вопрос: «Как проходит МРТ коленного сустава?», достаточно знать, что процедура сканирования проходит в закрытом тубусе, а индукционные катушки, генерирующие магнитное поле, располагаются на уровне исследуемого коленного сочленения. Никакой предварительной подготовки перед проведением МРТ не требуется.
Основными противопоказаниями являются:
p, blockquote 36,0,0,0,0 —>
- Беременность;
- Психические расстройства;
- Наличие в теле металлических предметов.
Перед принятием решения о проведении такого исследования, будет не лишним узнать, сколько стоит МРТ коленного сустава. Средняя стоимость процедура, в зависимости от территориального расположения медицинского учреждения лежит в пределах 3500 рублей.
В заключение следует сказать, что новейшие достижения медицинской инструментальной диагностики, в основном, призваны для решения хирургических задач. Именно послойное сканирование позволяет оценить операбельность больного и результаты радикального вмешательства.
Назначая томографию колена, врач уже должен иметь общее представление о процессе и еще до получения описания снимков предполагать, что может показать МРТ коленного сустава. Во всех остальных случаях, когда заболевание можно диагносцировать более простыми методами, следует пользоваться именно простыми способами инструментальной диагностики.
источник
До внедрения магнитно-резонансной томографии обследование коленного сустава проводилось рентгенографией, УЗИ. Информативность диагностики не превышала 60% из-за отсутствия возможности выявления мелких повреждений мягких тканей (связок, соединительнотканных волокон, мышечных структур). Онкологическая верификации рака колена начальных стадий была затруднена.
С появлением магнитно-резонансной томографии в медицине было выявлена новая нозология – болезнь Гоффа. Избыточное разрастание жировой ткани (липоцитов) – причина необъяснимой боли, ограничений подвижности при ходьбе, которые не выявлялись рентгеном и ультразвуком.
Ребенок ведет активный образ жизни. Повышенная подвижность повышает вероятность микротравматизации. Надрывы связок, трещины мениска остаются незамеченными в детском возрасте, обуславливая серьезные будущие проблемы. МР-сканирование выявляет ранние проблемы. Назначается после консультации травматолога, ортопеда, терапевта.
Частые травмы колена у детей:
- Растяжение связочно-сухожильных структур;
- Разрывы;
- Повреждение хрящевых пластинок.
Учитывая высокую специфичность и достоверность МРТ коленного сустава (КС), процедура стала широко распространяться в медицине.
Гипервыносливость ребенка приводит к тому, что многие ушибы, вывихи остаются незамеченными. Малыши с синяками длительное время бегают по улице. Только отечность, сильный болевой синдром вызывает дискомфорт. После посещения государственной поликлиники традиционно назначается рентгенография коленного сустава. Обследование исключает перелом, чего достаточно родителям, чтобы считать ребенка здоровым. Если сделать томографию колена могут выявляться:
- Воспалительные изменения;
- Микротрещины;
- Скопление инфильтрата.
Остаточные изменения являются причиной негативных последствий. Своевременное выявление небольших изменений исключает опасные осложнения, болезнь Гоффа. Своевременное выявление предотвращает развитие дегенеративно-дистрофических процессов (гонартроз), органических, воспалительных последствий.
Важное достоинство магнитно-резонансной томографии – создание трехмерной модели исследуемой области. Пространственная модель (3D-проекция) позволяет выявить самые мельчайшие изменения. Режим используется также перед планированием оперативного вмешательства на колене (протезирование, исправление повреждения связок, мениска).
Малому ребенку операция выполняется под наркозом, поэтому требуется предварительная диагностика.
Рекомендуем делать МРТ коленного сустава после травмы, чтобы предотвратить осложнения. Исследование дорогостоящее, но информативность свыше 95%.
В норме делать МРТ коленного сустава только при подозрении на возможные отдаленные заболевания, возникающие через несколько лет. Связочные процедуры способны к микроповреждениям у людей, занимающихся активным физическим образом жизни. На месте небольших разрывов откладывает кальций при нарушении естественного заживления, что приводит к образованию остеофитов, трещинам суставных поверхностей – развитие гонартроза.
Спортсмены в норме обследуют колено на МРТ для предотвращения осложнений. Своевременное лечение исключает дистрофический остеоартроз.
Какие последствия поздней диагностики травм коленного сустава:
- Воспалительные изменения окружающих тканей (периартрит), хрящей, синовиальной оболочки;
- Вывихи, переломы костей;
- Системная волчанка, аутоиммунный ревматоидный артрит;
- Воспаление синовиальных оболочек (тендинит, синовит);
- Деформация колена, дисплазии, артрозы;
- Опухолевые процессы (гемангиома, киста Бейкера);
- Нервная и сосудистая патология (флеботромбозы, васкулиты).
МРТ и КТ в норме у обычных пациентов медицинских заведений применяются редко. МР-сканирование дорогостоящее. Компьютерная томография – радиационный метод, приводящий к облучению тканей, поэтому назначается по показаниям.
Патологические изменения колена диагностирует КТ, рентген или МРТ согласно целям обследования.
Что показывает рентген колена:
- Дегенеративно-дистрофические процессы (остеоартроз);
- Суставные вывихи, переломы;
- Детские хондропатии.
КТ дополняет рентгенологическую диагностику нозологиями, обнаруженными поперечным сканированием через 1 мм. Сканирование определяет взаимоотношения между отдельными анатомическими образованиями, скопление воспалительных очагов, участки отека.
Выбирать рентген или КТ следует при подозрении на костную патологию. Если требуется верификация мягкотканых изменений, делают МР-томографию. Обследование визуализирует значительные костные дефекты.
Что выявляет МРТ коленного сустава:
- Синовит экссудативный;
- Периартикулярные очаги (вокруг суставной полости);
- Суставные деформации;
- Эрозии суставных поверхностей;
- Изменения формы и размеров костей;
- Протяженность поражений суставных хрящей;
- Разрастание фиброзной ткани;
- Деформация эпифизов, серьезные краевые разрастания;
- Разрушение менисков.
Перечень нозологии можно продолжать. Инновационные технологии развития методов совершенствуются ежегодно.
Коленные мениски диагностируется МРТ лучше, чем УЗИ. Способ характеризуется достоверностью свыше 95%.
Особенности диагностики разрушений менисков на МРТ:
- Повышение интенсивности сигнала центральной части (слабая дегенерация);
- Широкий участок усиленного сигнала линейной протяженности без проникновения внутрь полости сустава (распространенная дегенерация);
- Проникновение внутрь сустава центральной части содержимого со смещением или отрывом части мениска, разрушением периферического контура (разрыв).
Какие повреждения связок показывает МР-томография:
- Полный или частичный разрыв связочных элементов;
- Разрыв сухожильных волокон;
- Аномальное расположение связок (горизонтальный ход);
- Расширение, утолщение крестообразных, коллатеральных, боковых связок;
- Изолированное расположение волокон.
Воспалительный процесс внутри колена сопровождается инфильтрацией костных, фиброзных, хрящевых, синовиальных оболочек. Необратимое суставное состояние – ревматоидный артрит.
Что выявляет МРТ при воспалении колена:
- Экссудативную жидкость;
- Киста подколенной ямки (Бейкера);
- Гипертрофические разрастания синовиальной поверхности;
- Разрастание соединительной ткани вдоль участков дегенерации коленных поверхностей;
- Дегенерация мениска;
- Истончение хряща;
- Суставной выпот.
Достоинство магнитно-резонансной томографии суставных изменений – выявление мелких изменений (краевые узуры, локальный остеопороз (низкая концентрация кальция костей), небольшие кисты, эпифизарные деформации, тендосиновит).
Пролиферативные изменения при артрозах визуализируются на магнитно-резонансных томограммах – истончение связок, дегенерация менисков, множественные дефекты, дефекты внутрисуставного пространства, субхондральные и внутриэпифизарные кисты.
Современные виды МРТ коленного сустава выявляют не только мягкотканые, но и костные изменения.
Коронарная проекция дополняет перечень информации:
- Выявление фиброза;
- Краевые разрастания внутрисуставных поверхностей;
- Субхондральный остеосклероз эпифизов.
МР-диагностика позволяет провести дифференциальную диагностику между инфильтративными и экспансивными процессами.
Выявление инфильтрации свидетельствует об агрессивном течении процесса. Воспалительные процессы внутри костномозгового канала, вдоль костных балок сопровождается постепенным разрушением кости. Лечить патологию приходится интенсивными длительными курсами антибиотикотерапии.
Экспансивным ростом характеризуются опухоли (доброкачественные). Очаги отделены зоной оссификации от костномозгового канала. Массивная инфильтрации или экспансия костей колена на томограммах требует немедленного лечения.
Нужно отметить сопутствующее контрастное отслеживание сосудистой патологии при МР-сканировании КС. Диагностика важна для полных людей с варикозным расширением вен, так как позволяет обнаружить тромбы (сосудистые сгустки).
МРТ коленного сустава длится в среднем 20-25 минут, если процедура без контрастирования. Инъекция в вену солей гадолиния улучшает видимость сосудов. Проводится после нативного сканирования. Требует исключения аллергических реакций на парамагнетик.
Длительность процедуры около 10 минут. Манипуляция предполагает инъекцию малых доз препаратов гадолиния. В течение нескольких минут наблюдают состояние пациента. Отсутствие изменений разрешает контрастирование. Кожные высыпания, нарушения дыхания, усиление частоты сердечных сокращений, другие негативные проявления требует исключения процедуры.
Оценить сколько времени проходит МРТ предварительно можно приблизительно. С отсутствием нестандартных ситуаций длительность томографии с контрастом будет примерно 40-45 минут. В течение всего времени пациенту нужно соблюдать неподвижность. Выполнение манипуляции ребенку предполагает использование наркоза.
Нельзя однозначно определить, что лучше рентген или магнитно-резонансная томография колена. Каждое исследование решает нужные диагностические задачи. Консультация врача поможет правильно выбрать вид диагностики – рентгенография, КТ или МРТ.
Ионизирующее излучение рентгеновских методов – серьезное ограничение к повторному использованию методов. Недостаток МР-сканирования – высокая цена.
Рентгенография лучше определяет переломы, смещения костей. Обширно используется травматологами, как доступный эффективный способ диагностики коленного сустава после травм. МР-томография визуализирует небольшие мягкотканые узелки, мениски, мягкие ткани. Сканирование обнаруживает дегенерацию, опухоли, но ядерно-магнитный резонанс не применяется при металлических изделиях в области обследования.
Рентгенография противопоказана беременным женщинам, детям (без показаний).
Магнитно-резонансные томографы имеют ограничение по весу, противопоказаны тучным пациентам.
Несмотря на достоверность, информативность магнитно-резонансной томографии при верификации мягкотканых заболеваний нельзя говорить о том, что обследование лучше рентгенографии.
Использование в медицине рентгена не позволяло диагностировать избыточное разрастание жировой ткани под надколенником. Только внедрение МР-томографии позволило выявить болезнь Гоффа.
Квалифицированный рентгенолог, знакомый с нозологией, может определить лишь грыжевое выпячивание ноги под коленом на снимках в боковой проекции.
На фото рентген коленного сустава при болезни гоффа
Для постановки диагноза рентгенологического исследования недостаточно. Для уточнения изменений иногда назначается компьютерная томография.
Максимально точную информацию о патологии Гоффа предоставляет МРТ КС. Патоморфологическими особенностями заболевания является хронический воспалительный процесс внутри жировой клетчатки. Гиперплазия липоцитов приводит к блокированию КС. При запущенном процессе на снимках может отображаться скопление кальция под коленом (калькулезный бурсит).
Что выявляет магнитно-резонансная томография при Гоффа:
- Гипертрофические жировые скопления в проекции крыловидных связок;
- Попадание жира внутрь суставной щели колена;
- Признаки воспалительных изменений;
- Гиперплазия липоцитов;
- Уменьшение объема верхнего заворота;
- Ригидность связочных структур;
- Увеличение размеров заднего заворота;
- Киста в подколенной ямке (Беккера).
В заключение нужно сделать вывод о высокой информативности, достоверности специфичности МРТ коленного сустава. Метод безвреден для здоровья при отсутствии противопоказаний. Перед проведением томографии нужно консультация лечащего врача. Окончательное решение о возможности сканирования принимает рентгенолог.
Звоните нам по телефону 8 (812) 241-10-46 с 7:00 до 00:00 или оставьте заявку на сайте в любое удобное время
источник