Вряд ли найдется кто-то, кто еще ни разу не сдавал кровь из пальца на анализы. Общий анализ крови берут практически при любом заболевании. Так в чем же его диагностическая ценность и какие диагнозы он может подсказать? Разбираем по-порядку.
Основные показатели, на которые врач обращает внимание при расшифровке общего анализа крови — это гемоглобин и эритроциты, СОЭ, лейкоциты и лейкоцитарная формула. Остальные скорее являются вспомогательными.
Чаще всего общий анализ крови назначают, чтобы понять, есть ли в организме воспаление и признаки инфекции, и если да, то какого происхождения — вирусного, бактериального или другого.
Также общий анализ крови может помочь установить анемию — малокровие. И если в крови есть ее признаки — назначают дополнительные анализы, чтобы установить причины.
Еще общий анализ крови назначают, если есть подозрение на онкологический процесс, когда есть ряд настораживающих симптомов и нужны зацепки. В этом случае кровь может косвенно подсказать, в каком направлении двигаться дальше.
Другие показания обычно еще реже.
Сейчас на бланках с результатом анализов в основном используют англ. аббревиатуры. Давайте пройдемся по основным показателям и разберем, что они значат.
Это более детальная информация о тех самых WBC из предыдущего блока.
Лейкоциты в крови очень разные. Все они в целом отвечают за иммунитет, но каждый отдельный вид за разные направления в иммунной системе: за борьбу с бактериями, вирусами, паразитами, неспецифическими чужеродными частицами. Поэтому врач всегда смотрит сначала на общий показатель лейкоцитов из перечня выше, а затем на лейкоцитарную формулу, чтобы понять, а какое звено иммунитета нарушено.
Обратите внимание, что эти показатели обычно идут в двух измерениях: абсолютных (абс.) и относительных (%).
Абсолютные показывают, сколько штук клеток попало в поле зрение, а относительные — сколько эти клетки составляют от общего числа лейкоцитов. Это может оказаться важной деталью — например, в абсолютных цифрах лимфоциты вроде как в приделах нормы, но на фоне общего снижения всех лейкоцитов — их относительное количество сильно выше нормы. Итак, лейкоцитарная формула.
А теперь пройдемся по каждому из этих показателей и разберем, что они значат.
Гемоглобин — это белок, который переносит по организму кислород и доставляет его в нужные ткани. Если его не хватает — клетки начинают голодать и развивается целая цепочка симптомов: слабость, утомляемость, головокружение, выпадение волос и ломкость ногтей, заеды в уголках губ и другие. Это симптомы анемии.
В молекулу гемоглобина входит железо, а еще в его формировании большую роль играют витамин В12 и фолиевая кислота. Если их не хватает — в организме нарушается синтез гемоглобина и развивается анемия.
Есть еще наследственные формы анемии, но они случаются гораздо реже и заслуживают отдельного разбора.
В норме гемоглобин составляет 120−160 г/л для женщин и 130-170 г/л для мужчин. Нужно понимать, что в каждом конкретном случае нормы зависят от лаборатирии. Поэтому смотреть нужно на референсные значения той лаборатории, в которой вы сдавали анализ.
Повышенные цифры гемоглобина чаще всего случаются из-за сгущения крови, если человек излишне потеет во время жары, или принимает мочегонные. Еще повышенным гемоглобин может быть у скалолазов и людей, которые часто бывают в горах — это компенсаторная реакция на недостаток кислорода. Еще гемоглобин может повышаться из-за заболеваний дыхательной системы — когда легкие плохо работают и организму все время не хватает кислорода. В каждом конкретном случае нужно разбираться отдельно.
Снижение гемоглобина — признак анемии. Следующим шагом нужно разбираться какой.
Эритроциты — это красные клетки крови, которые транспортируют гемоглобин и отвечают за обменные процессы тканей и органов. Именно гемоглобин, а точнее — его железо, красит эти клетки в красный.
Нормы для мужчин — 4,2-5,6*10*9/литр. Для женщин — 4-5*10*9/литр. Которые опять-таки зависят от лаборатории.
Повышаться эритроциты могут из-за потери жидкости с потом, рвотой, поносом, когда сгущается кровь. Еще есть заболевание под названием эритремия — редкое заболевание костного мозга, когда вырабатывается слишком много эритроцитов.
Снижении показателей обычно является признаком анемии, чаще железодефицитной, реже — другой.
Норма — 80-95 для мужчин и 80-100 для женщин.
Объем эритроцитов уменьшается при железодефицитной анемии. А повышается — при В12 дефицитной, при гепатитах, снижении функции щитовидной железы.
Повышается этот показатель редко, а вот снижение — признак анемии или снижения функции щитовидной железы.
Повышение значений почти всегда свидетельствует об аппаратной ошибке, а снижение – о железодефицитной анемии.
Это процентное соотношение форменных элементов крови к ее общему объему. Показатель помогает врачу дифференцировать, с чем связана анемия: потерей эритроцитов, что говорит о заболевании, или с избыточным разжижением крови.
Это элементы крови, ответственные за формирование тромботического сгустка при кровотечениях. Превышение нормальных значений может свидетельствовать о физическом перенапряжении, анемии, воспалительных процессах, а может говорить о более серьезных проблемах в организме, среди которых онкологические заболевания и болезни крови.
Снижение уровня тромбоцитов в последние годы часто свидетельствует о постоянном приеме антиагрегантов (например, ацетилсалициловой кислоты) с целью профилактики инфаркта миокарда и ишемического инсульта головного мозга.
А значительное их снижение может быть признаком гематологических заболеваний крови, вплоть до лейкозов. У молодых людей — признаками тромбоцитопенической пурпуры и других заболеваний крови. Так же может появляться на фоне приема противоопухолевых и цитостатических препаратов, гипофункции щитовидной железы.
Это основные защитники нашего организма, представители клеточного звена иммунитета. Повышение общего количества лейкоцитов чаще всего свидетельствует о наличии воспалительного процесса, преимущественно бактериальной природы. Также может оказаться признаком так называемого физиологического лейкоцитоза (под воздействием боли, холода, физической нагрузки, стресса, во время менструации, загара).
Нормы у мужчин и женщин обычно колеблются от 4,5 до 11,0*10*9/литр.
Снижение лейкоцитов – признак подавления иммунитета. Причиной чаще всего являются перенесенные вирусные инфекции, прием некоторых лекарств (в том числе нестероидных противовоспалительных и сульфаниламидов), похудение. Гораздо реже — иммунодефициты и лейкозы.
Самый большой пул лейкоцитов, составляющий от 50 до 75% всей лейкоцитарной популяции. Это основное звено клеточного иммунитета. Сами нейтрофилы делятся на палочкоядерные (юные формы) и сегментоядерные (зрелые). Повышение уровня нейтрофилов за счёт юных форм называют сдвигом лейкоцитарной формулы влево и характерно для острой бактериальной инфекции. Снижение — может быть признаком вирусной инфекции, а значительное снижение — признаком заболеваний крови.
Второй после нейтрофилов пул лейкоцитов. Принято считать, что во время острой бактериальной инфекции число лимфоцитов снижается, а при вирусной инфекции и после неё – повышается.
Значительное снижение лимфоцитов может наблюдаться при ВИЧ-инфекции, при лейкозах, иммунодефицитах. Но это случается крайне редко и как правило сопровождается выраженными симптомами.
Редкие представители лейкоцитов. Повышение их количества встречается при аллергических реакциях, в том числе лекарственной аллергии, также является характерным признаком глистной инвазии.
Самая малочисленная популяция лейкоцитов. Их повышение может говорить об аллергии, паразитарном заболевании, хронических инфекциях, воспалительных и онкологических заболеваниях. Иногда временное повышение базофилов не удается объяснить.
Самые крупные представители лейкоцитов. Это макрофаги, пожирающие бактерии. Повышение значений чаще всего говорит о наличии инфекции — бактериальной, вирусной, грибковой, протозойной. А также о периоде восстановления после них и о специфических инфекциях — сифилисе, туберкулезе. Кроме того может быть признаком системных заболеваниях — ревматоидный артрит и другие.
Если набрать кровь в пробирку и оставить на какое-то время — клетки крови начнут падать в осадок. Если через час взять линейку и замерить, сколько миллиметров эритроцитов выпало в осадок — получим скорость оседания эритроцитов.
В норме она составляет от 0 до 15 мм в час у мужчин, и от 0 до 20 мм у женщин.
Может повышаться, если эритроциты чем-то отягощены — например белками, которые активно участвуют в иммунном ответе: в случае воспаления, аллергической реакции, аутоимунных заболеваний — ревматоидный артрит, системная красная волчанка и другие. Может повышаться при онкологических заболеваниях. Бывает и физиологическое повышение, объясняемое беременностью, менструацией или пожилым возрастом.
В любом случае — высокий СОЭ всегда требует дополнительного обследования. Хоть и является неспецифическим показателем и может одновременно говорить о многом, но мало о чем конкретно.
В любом случае по общему анализу крови практически невозможно поставить точный диагноз, поэтому этот анализ является лишь первым шагом в диагностике и некоторым маячком, чтобы понимать, куда идти дальше. Не пытайтесь найти в своем анализе признаки рака или ВИЧ — скорее всего их там нет. Но если вы заметили любые изменения в анализе крови — не откладывайте визит к врачу. Он оценит ваши симптомы, соберет анамнез и расскажет, что делать с этим анализом дальше.
Мы заметили, что в комментариях очень много вопросов по расшифровке анализов, на которые мы не успеваем отвечать. Кроме того, чтобы дать хорошие рекомендации — важно задать уточняющие вопросы, чтобы узнать ваши симптомы. У нас в сервисе очень хорошие терапевты, которые могут помочь с расшифровкой анализов и ответить на любые ваши вопросы. Для консультации переходите по ссылке.
источник
К числу обязательных диагностических мероприятий относится определение значения СОЭ при артрите. Данный анализ предоставляет информацию о скорости оседания эритроцитов. Ее изучение позволяет специалисту выявить в организме пациента воспалительный процесс. В совокупности с другими лабораторными исследованиями СОЭ определяет развитие у конкретного человека артрита.
СОЭ – это аббревиатура, обозначающая скорость оседания эритроцитов в крови
СОЭ называют анализ, который проводится при подозрении на ревматоидный артрит. Он показывает скорость оседания эритроцитов. То есть результат данного исследования дает информацию о том, настолько быстро красные клетки крови выпадают в осадок в течение 1 часа. По этим сведениям врач может судить о наличии в организме пациента воспалительного процесса или его отсутствии.
Чтобы понять, насколько быстро оседают эритроциты, необходимо сравнить значения нормы и патологии. Так как данный показатель может повышаться по причине болезни, то результат анализа выявит развитие определенного заболевания. Поэтому нужно обращать внимание на значения скорости оседания, особенно, если она повышена.
Показатели нормы СОЭ у женщин, мужчин и детей приведены в таблице.
| Женщины | Мужчины | Дети |  Повышенное СОЭ в крови говорит о наличии патологии Болезнь может повысить уровень СОЭ. Поэтому его повышенное значение является веским поводом для дальнейшего обследования пациента на предмет развития воспалительных процессов в организме. Существует целый ряд причин, из-за которых увеличивается показатель СОЭ. Реакция, обусловленная увеличением скорости выпадения в осадок эритроцитов и количества их содержания в крови, чаще всего говорит именно о патологии. Поэтому требуется наблюдать за оседанием данных элементов, а также принимать меры, после которых СОЭ не повышается. Основной причиной нарушения является изменение физико-химических свойств и состава крови. Речь идет о таких патологиях:
Повышение уровня СОЭ может объясняться одним из следующих патологических состояний:
Чтобы точно понять, какое из заболеваний привело к повышению значения СОЭ, необходимо провести ряд дополнительных исследований. Общий анализ крови и иммунологические показатели помогают уточнить тип заболевания Для выявления у пациента артрита требуется изучение не только СОЭ, но и других показателей. При подозрении на данное заболевание специалист в обязательном порядке назначает пациенту проведение следующих диагностических анализов:
В обязательном порядке требуется проверить уровень комплемента и специфических иммуноглобулинов. Показатели СОЭ при диагностике артрита важны так же, как и значения специфических антител, которые необходимы для подавления определенных инфекционных процессов в организме человека. Снижение СОЭ в крови возможно при приеме медикаментов и лечении артрита Пациенты, у которых был повышен показатель скорости оседания эритроцитов, интересуются вопросами о том, как снизить значение СОЭ при ревматоидном артрите. Чтобы добиться такого результата, необходимо пройти медикаментозное лечение. Оно включает в себя ряд препаратов, которые обладают снижающим СОЭ действием. Справиться с отклонением помогают следующие лекарственные средства:
При незначительном повышении уровня скорости оседания эритроцитов хватает лечения НПВС. Также в курс терапии включают селективные препараты. В более серьезных случаях требуется применение сильнодействующих гормональных медикаментов. Справиться с повышенным СОЭ могут лекарства на основе золота. Их действие направлено на подавление высокого уровня ревматоидного фактора. В результате такой терапии устраняется основная причина воспаления. Изучением и нормализацией СОЭ должен заниматься грамотный специалист. Только он сможет определить истинную причину повышения данного показателя и подобрать терапию, которая понизит его до нормального значения. источник Ревматоидный артрит — аутоиммунное заболевание хронического течения. Как правило, такой артрит поражает: Ревматоидный артрит формируется незаметно для человека и выражен многими размытыми симптомами. Поэтому очень часто даже врачи с большим опытом не могут определить данное заболевание. Ревматоидный артрит, обычно, появляется у женщин после 30 лет. Мужчины также им болеют, но у женщин он такой вид артрита встречается в 5 раз чаще. К сожалению, ревматоидный артрит достаточно опасное заболевание, которым страдают люди трудоспособного возраста. В настоящее время этиология заболевания неизвестна. Современная медицина не может точно причины, какие приводят здорового человека к воспалению сустава. Но известно, что заболевание провоцирует сбой в иммунной системе. Воспалительный процесс начинается из-за:
Медицина постоянно и непрерывно развивается, но сейчас все еще нельзя полностью вылечить или предупредить формирование ревматоидного артрита. Заболевание развивается не быстро, но постоянно прогрессирует. Человек может хорошо себя чувствовать, но в его организме продуцируются антитела, атакующие не инородный вирус или аллерген, а собственный организм. Ревматоидный артрит, по сути своей, воспалительный процесс, который протекает в суставах и оболочках суставов.
У большинства пациентов наблюдаются следующие симптомы:
Обратите внимание на то, что присутствие хотя бы одного из указанных выше симптомов может сигнализировать о начале заболевания. В тяжелых формах ревматоидного артрита деформации подлежат не только суставы, но и такие органы, как:
В перечне общих симптомов находится видимое повышение температуры (до субфебрильной 38 С), а также нарушения сна и понижение аппетита.
При появлении первых симптомов нужно немедленно проконсультироваться с ревматологом. Категорически запрещается заниматься самодиагностикой и лечением в домашних условиях. Только квалифицированный врач сможет отличить ревматоидный артрит пальцев рук, к примеру, от других похожих заболеваний и временных нарушений. Ревматолог внимательно выслушает жалобы, осуществит визуальный осмотр, и обязательно направит на соответствующие анализы. Исследование ревматоидного артрита включает в себя:
Если заболевание уже находится на поздних стадиях развития, то привлекаются врачи других специализаций. В зависимости от вида поражения внутренних органов можно проконсультироваться с:
При ревматоидном артрите общий анализ крови показывает:
Степень анемии при подтвержденном ревматоидном артрите напрямую связана с силой воспалительного процесса. При формирующемся синдроме Фелти начинается острая нейтропения – пониженная концентрация нейтрофилов, то есть, одного из видов лейкоцитов. Помимо этого, синдром Фелти выражается спленомегалией и полиартритом.
Однако, некоторое время назад, ученые выявили, что Р-фактор может находиться в крови здоровых людей, таковых примерно 5-6%. При этом, Р-фактор часто не обнаруживают у больных артритом. Таким образом, можно сделать вывод, что выявление Р-фактора не является наиболее веской причиной для решения о наличие артрита. Но на основании биохимического анализа крови можно определить вид ревматоидного артрита: серонегативный или серопозитивный. Р-фактор можно определять с 6-8 недели после начала заболевания. Помимо прочего, с помощью биохимического анализа крови обнаруживают те показатели, какие характерны и для других коллагенозов:
Если в крови есть серомукоид, то это говорит о патологических воспалительных процессах в организме. Но его присутствие не является окончательным доказательством ревматоидного артрита. На артрит указывают также следующие признаки:
Помимо анализа крови, человеку у которого подозревают артрит, также назначают анализ мочи. Если заболевание присутствует, то врачи увидят серьезные сбои в работе мочевыделительной системы. Во многих случаях у больного артритом наблюдается амилоидоз либо нефротическое поражение почек. Амилоидоз формируется через несколько лет после начала развития артрита и выступает осложнением основного заболевания.
Достаточно часто врачи считают необходимым провести диагностику синовиальной жидкости. У людей с ревматоидным артритом, данная жидкость становится мутной и имеет как целые, так и разрушенные лейкоциты (нейтрофилов там около 80%). Признаки воспалительного процесса показывает также биопсия синовиальной жидкости. Самым достоверным показателем, позволяющим легко определить наличие ревматоидного артрита, выступает исследование на антитела к цитруллинированному пептиду (АЦЦП). Благодаря этому методу заболевание можно определить не менее, чем у 80% людей. Нужно отметить еще один положительный момент данного исследования, речь идет о возможности выявить заболевание у людей, имеющих нормальные показатели ревматоидного фактора. Этот анализ получил широкое распространение благодаря точному диагностированию ревматоидного артрита. СОЭ это скорость оседания эритроцитов. У здорового человека она в пределах 5-12 мм/час.
Анализы на ревматоидный артрит определяют:
Важно помнить, что своевременная диагностика является гарантией успешного лечения ревматоидного артрита. источник Эта книга – самая понятная, нужная и свежая научная информация о наиболее частых проблемах со здоровьем спины, позвоночника, костей и всех суставов. Практически каждому нужно знать: насколько опасен хруст в суставах, можно ли восстановить разрушенный при артрозе хрящ, чем поможет при болях в коленях или локтях анализ на инфекции, как избежать перелома шейки бедра и какие обезболивающие выбрать, чтобы не превратить их из друзей во врагов. «Боли в суставах и позвоночнике не обходят стороной ни одного взрослого человека на планете. В ваших руках невероятно увлекательная книга одного из лучших ревматологов нашей страны – доктора Ильи Смитиенко. В ней вы найдете ответы на все основные вопросы, касающиеся заболеваний опорно-двигательного аппарата. Читайте эту книгу и сохраняйте физическую активность как можно дольше!» Когда все болит и повышена СОЭ Ревматическая полимиалгия – воспалительное заболевание околосуставных мягких тканей (сухожилий, мышц, околосуставных сумок), главным образом плечевой области (причем с двух сторон), которое часто встречается в пожилом возрасте. Ревматическая полимиалгия почти всегда возникает у лиц старше 50 лет, при этом пик ее приходится на 70–80 лет. Женщины болеют в три раза чаще мужчин. Ревматическая полимиалгия – относительно распространенное заболевание, в странах Северной Европы ежегодно заболевает 1 человек из 1–2 тысяч, однако в нашей стране этот диагноз – редкость. Происхождение ревматической полимиалгии, как и многих аутоиммунных заболеваний, неясно, т. е. мы не можем точно сказать, почему эта болезнь возникает. Ревматическая полимиалгия может начинаться как постепенно, так и внезапно. Основные черты заболевания: боль и скованность утром в трех группах мышц – мышцы основания шеи, мышцы плечевого пояса и мышцы ягодично-бедренной области (тазовый пояс). Интенсивность боли может варьировать от умеренной до выраженной, при этом плохо помогают обезболивающие и противовоспалительные препараты. По утрам особенно тяжело двигать руками и только ближе к вечеру пациент может почувствовать некоторое улучшение подвижности в плечевом и тазовом поясе. В некоторых случаях отмечается небольшое или умеренное повышение температуры тела, иногда беспокоят боли в мелких суставах кистей. Важно, что это заболевание почти всегда протекает с повышением лабораторных показателей воспаления – СОЭ и С-реактивного белка. В основе диагноза «ревматическая полимиалгия» лежат три больших критерия: возраст старше 50 лет, утренние боли и скованность в плечах, а также стойкое повышение СОЭ и С-реактивного белка в крови. На сегодняшний день очень удобным методом дополнительного подтверждения диагноза служит ультразвуковая диагностика. При ревматической полимиалгии во время УЗИ обоих плечевых суставов мы видим воспаление сухожилия (тендинит) двуглавой мышцы (бицепса) плеча, воспаление поддельтовидной сумки (субдельтовидный бурсит) и наличие жидкости в плечевом суставе (синовит). При УЗИ бедренной области мы видим бурсит большого вертела (трохантерит) и жидкость в тазобедренном суставе (синовит). Достаточно часто я сталкиваюсь с ситуациями, когда боль в плечах и шее, повышенные уровни СОЭ и С-реактивного белка некоторые врачи пытаются объяснить солидным возрастом пациента и банальным «остеохондрозом», это совсем не так! Нужно обязательно искать причину повышенных показателей воспаления в крови! В основе лечения лежит длительная (многомесячная) терапия преднизолоном. Это лекарство прекрасно помогает больному в первый же день приема и почти полностью избавляет от болей и скованности. Обычно стартовая доза преднизолона колеблется от 12,5 до 25 мг/сутки (в России это от 2,5 до 5 таблеток преднизолона по 5 мг). Через 1–2 месяца дозировка снижается до 10 мг/сутки, а вот дальше все гораздо сложнее. Больше 50 % больных, к сожалению, застревают на низких дозах преднизолона и вынуждены многие месяцы (иногда годы) принимать 1–2 таблетки. При этом важно защищать кости, сосуды и другие органы от нежелательных явлений длительного использования гормонов; как это лучше сделать, вам расскажет лечащий врач. В некоторых случаях при тяжелых формах ревматической полимиалгии или часто обостряющемся течении врачи дополнительно к преднизолону могут назначить метотрексат. В настоящее время активно ищут современные лекарства, которые помогут избежать длительного приема преднизолона при этой болезни. Как правило, ревматическая полимиалгия не имеет тяжелых осложнений, но существенно снижает качество жизни. Тем не менее важно помнить, что приблизительно у 10 % больных с ревматической полимиалгией может встречаться более грозное заболевание – гигантоклеточный артериит, который представляет собой воспаление аорты и ее ветвей. Этот васкулит (воспаление сосудов) может приводить к слепоте, нарушению мозгового кровообращения (инсульт) и инфаркту миокарда. Проще всего заподозрить гигантоклеточный артериит у пациентов с ревматической полимиалгией, если начинаются сильные головные боли, возникают боли при прикосновении к коже височной или лобной области, повышается температура тела (без простудных явлений!), внезапно развивается слепота. При наличии гигантоклеточного артериита требуются гормоны гораздо в более высоких дозах! источник Самые полные ответы на вопросы по теме: «соэ при воспалении суставов». Анализ крови на скорость оседания эритроцитов (СОЭ) позволяет при повышенном показателе СОЭ предположить ревматоидный артрит. В норме СОЭ колеблется между 4-10 мм в 1 час. Колебание от 10 до 20 мм следует расценивать как умеренное ускорение РОЭ, свыше 20 мм в час – как значительное, ниже 4 мм в 1 час как пониженное оседание. Рагоциты в нормальной СЖ не обнаруживаются, а при РА достигают 40% и более в зависимости от степени активности местного воспалительного процесса. Антинуклеарные антитела (AHA) чаще всего определяются при воспалительных ревматических патологиях. Данный показатель используют в первичной диагностике. клинический анализ крови с определением количества тромбоцитов и скорости оседания эритроцитов; воспаление суставов затрагивает пястно-фаланговые, проксимальные межфаланговые и лучезапястные суставы; Раньше считалось, что если этот маркер в крови человека определяется, то пациенту можно смело ставить диагноз ревматоидного артрита, т.е у него был серопозитивный ревматоидный артрит. характерна «утренняя скованность» суставов, которая уменьшается со временем – в течение часа или нескольких часов.
Гранулоциты (менее 1,5•109/л) – нейтропения и Лейкоциты (менее 4,0•109 /л) — лейкопения Если общий анализ крови указывает на наличие воспалительного процесса, это повод подозревать артрит. Существует множество «вариаций» данного заболевания, а это значит, что появляется необходимость искать первопричину. С этой целью назначают биохимическое исследование крови. Первым делом определяют наличие ревматоидного фактора в крови. Ревматоидный артрит – аутоиммунное заболевание, при котором организм человека вырабатывает определенные антитела против собственных клеток, ошибочно определяя их как чужеродные, что и приводит к развитию деструктивных процессов. Не стоит упускать тот момент, что повышение уровня РФ в крови человека вовсе не обязательно свидетельствует о ревматоидном артрите. Причиной повышения этого показателя могут быть и другие заболевания, такие как вирусный гепатит, туберкулез, токсоплазмоз, хламидиоз и другие инфекционные заболевания, передающиеся половым путем. Также при биохимическом исследовании крови определяют уровень различных белков в крови пациента, что дает возможность дифференцировать хроническое и острое течение заболевания, контролировать эффективность проводимой терапии и делать врачебный прогноз. Поставить уточненный диагноз, опираясь исключительно на биохимический анализ крови, нельзя, но и обойтись без него практически невозможно. Именно поэтому такое исследование имеет важную роль в диагностике заболеваний суставов. повышение уровня гаптоглобина, который представляет собой специфический белок крови, участвующий в выработке красных кровяных телец и связке высвободившегося из эритроцитов гемоглобина; биохимический анализ крови, в ходе которого выявляются отклонения в функционировании печени и почек и присутствие С-реактивного белка, указывающего на наличие воспалительных процессов в организме; наличие ревматоидных узелков – специфических узлов под кожей вблизи костных выступов, недалеко от пораженных суставов или на разгибательных поверхностях рук и ног; Однако через какое-то время выяснилось, что это далеко не так. Р-фактор определяется даже в крови здоровых людей (примерно у 5-6% в популяции), а кроме того, у каждого второго-третьего пациента с текущим ревматоидным артритом, наоборот, ревматоидный фактор не определяется (серонегативный РА). Кроме того, появившиеся симптомы болезни могут многое рассказать врачу о том, как будет протекать это заболевание. Так, если уже на начальной стадии болезни поражается много суставов, рано появляются ревматические узелки, а также если в самом начале болезни поражаются крупные суставы, то это может говорить о том, что течение ревматоидного артрита будет тяжелым – а значит, необходимо приступать к его лечению как можно скорее. Почему так происходит? На какие признаки этого недуга врачи смотрят в первую очередь? Какие анализы нужно сдавать при ревматоидном артрите? На все эти вопросы вы найдете ответы в нашей статье. Значимые изменения в показателях общего анализа мочи наблюдаются только при тяжелых формах заболевания, в основном при продолжительном системном аутоиммунном воспалительном процессе. Волчаночные (LЕ)-клетки определяются у 60-70% больных СКВ и в единичном количестве у 10% пациентов с РА и смешанным заболеванием соединительной ткани. Определение концентрации СРБ в сыворотке крови является важным этапом в диагностике артритов. У здорового человека его концентрация не превышает 0,002г/л, а при аутоиммунных патологиях значение СРБ достигает 0,01г/л и выше. Концентрация С-реактивного белка нарастает во время активности анкилозирующего спондилоартрита. Если врач подозревает у пациента реактивный артрит (системное заболевание, которое развивается после перенесенных инфекционных заболеваний), надо исследовать кровь пациента на наличие различных инфекций, среди которых наиболее распространенными являются ИППП и кишечные инфекции. повышение количества С-реактивного белка, выработка которого начинается через 1-2 суток после активизации воспалительного процесса. Наличие такого изменения баланса химических веществ в крови типично для ревматоидного артрита в активной стадии. Анализ С-реактивного белка обладает высокой чувствительностью и точностью, что позволяет контролировать степень прогрессирования болезни. анализ крови на выявление особых маркеров ревматоидного артрита, таких как ревматоидный фактор (РФ), и антитела к циклическому цитруллинированному пептиду (АЦЦП). симметричное воспаление суставов одной и той же группы; Поэтому этот показатель сейчас является при постановке диагноза сугубо вспомогательным. рентгеновский снимок пациента с ревматоидным артритом Симптомы, которые подтверждают развитие РА Протеинурия (белок в моче) в норме отсутствует. Белок выявляется в основном при синдроме Шегрена, системном амилоидозе. Антинейтрофильные цитоплазматические антитела (АНЦА) имеют диагностическое значение в ревматологии при определении СКВ. При аутоиммунных воспалительных процессах в крови меняется концентрация фракций белков плазмы – развивается диспротеинемия.
Признаки болезни на рентгеновском исследовании Эритроцитурия (кровь в моче) также отсутствует в норме. В комплексе с протеинурией выявляется при СКВ, системной склеродермии, а также может быть следствием принятия лечебных препаратов (например, золота или D-пеницилламина). ИФА (иммуноферментный анализ) α2-глобулины — при усилении воспалительного процесса уровень α2-глобулинов увеличивается. В норме концентрация α2-глобулинов не превышает 7-11% от общего белка крови.активная СКВ.Лабораторных данных бывает недостаточно для постановки уточненного диагноза, и тогда в ход идут другие методы исследований, которые способны дать опытному специалисту наиболее полную клиническую картину заболевания. Среди таких методов принято выделять следующие: Подобные лабораторные исследования позволяют более точно определить заболевание. Ревматоидный фактор (Р-фактор) выявляется в среднем через 8 недель после активизации воспаления у 60% больных. Р-фактор представляет собой иммунные комплексы – антитела к клеткам lg, вырабатываемым поврежденными под действием воспалительного процесса лимфоцитами. Подобные клетки lg воспринимаются организмом как чужеродные и провоцируют против них процесс образования нормальных иммуноглобулинов.анализ мочи, так как серьезные расстройства в работе мочевыделительной системы с поражением почек – сопутствующие заболевания при ревматоидном артрите;
анализ околосуставной жидкости из синовиальных сумок; Для постановки диагноза бывает достаточно четырех из перечисленных критериев; важно, что указанные признаки существовали не менее 6 недель.
ИФА и ПЦР определяют наличие антител к раннее перенесенным инфекциям. Благодаря этим тестам, можно со 100%-й гарантией либо подтвердить наличие инфекции, либо опровергнуть, задолго до клинического проявления заболевания. Эти максимально чувствительные анализы играют важную роль в диагностике инфекционного артрита (например, болезни Рейтера). Значительное увеличение концентрации γ-глобулиновой фракции наблюдается при развитии: системный ревматоидный артрит. УЗИ суставов – более современная диагностическая процедура. Помогает избежать облучения и визуализировать предлежащие ткани суставов (связки, мениски, наличие жидкости и ее состав, состояние околосуставной сумки и т.д.). Данный метод лишь немногим уступает МРТ, однако является более доступным. Сегодня УЗИ-аппараты есть практически в каждой поликлинике или амбулатории, да и стоимость обследования значительно меньше, чем у МРТ. Наиболее эффективным метод является при диагностике заболеваний коленного и плечевого суставов, ювенильного артрита, в том числе у новорожденных детей. Затрудненной бывает диагностика у пациентов с избыточной массой тела. Более чувствительным исследованием, обладающим точностью до 80-90%, является тест на выявление антител к циклическому цитруллинированному пептиду. Этот анализ позволяет выявить ревматоидный артрит на начальных стадиях, когда ревматоидный фактор еще не определяется. Механизм образования подобных антител объясняется тем, что при воспалении в организме образуется особая аминокислота – цитруллин, входящая в состав белков клеток, из-за чего которые определяются иммунной системой как чужеродные. Вырабатываемые к таким клеткам антитела провоцируют развитие аутоиммунного воспалительного процесса. биопсия пораженной ткани сустава; Ревматоидный артрит – сложное для постановки диагноза заболевание, многие симптомы которого похожи на проявления других болезней. А типичные симптомы этого недуга проявляются подчас только тогда, когда болезнь развивается уже много месяцев и вошла в свою силу. Даже врачу при возможности провести много различных исследований непросто бывает поставить такой диагноз.Еще одним важным плюсом этого иммунологического исследования является тот факт, что он позволяет выявить это заболевание у 70% пациентов, у которые нормальные показатели Р-фактора. Естественно, доводить болезнь до такого состояния не рекомендуется, и обратиться к врачу нужно было намного раньше.
Магнитно-резонансная томография – самый эффективный и современный метод исследования. Позволяет определить не только визуальные изменения в суставе, но и патологии на уровне тканей и клеток, показывает наличие патологических физико-химических процессов как в самом суставе, так и в его составляющих (разрывы связок и менисков и т.д.). Врач получает несколько снимков сустава в различных его срезах, что позволяет более точно определить локализацию того или иного патологического процесса. Позволяет выявить патологию уже на ранних стадиях заболевания, когда на рентгене или УЗИ еще никаких признаков заболевания не наблюдается. Особенно актуален данный метод до и после операции по протезированию суставов. Единственный минус метода – его цена. Этот недостаток делает МРТ недоступным для широкого круга пациентов.
В последние годы этот анализ стал широко применяться и в нашей стране. Если его по каким-то причинам не делают в государственных медицинских учреждениях, то можно пройти этот анализ платно. Стоимость такого исследования в Москве на 2013 год составляет 1000 – 1100 рублей.В некоторых случаях врачу имеет смысл провести исследование синовиальной жидкости, находящейся в пораженном болезнью суставе. Но и эта информация не дает достаточно оснований для постановки диагноза ревматоидного артрита. Синовиальная жидкость будет мутная, вязкость ее снижена, а количество белка в ее составе увеличено. Для того, чтобы определить, страдает больной ревматоидным артритом или нет, хороший врач смотрит сразу на несколько показателей: на симптомы и проявления болезни, на результаты лабораторных анализов, рентгеновские данные, исследования синовиальной жидкости пораженных суставов, а также держит в голове специально разработанные диагностические критерии РА.
Дифференциальный диагноз «артрит/артроз» наиболее часто становится фатальным для пациента. Хотя симптомы при артрозе и артрите достаточно похожи, это совершенно разные заболевания, которые имеют различную этиологию. Лечение данных заболеваний базируется на преследовании совершенно разных целей. Таким образом, лабораторные анализы крови – необходимость и залог успешного лечения пациента. Ответ на вопрос, какие анализы сдают при артрите, однозначный – все, без исключения, назначенные вашим лечащим врачом. Симптомы заболевания при артрозе и артрите бывают очень похожи.
Симптомы ревматоидного артрита на ранней стадии отличаются большой распространенностью и невыраженностью проявлений, что затрудняет своевременную и достоверную его диагностику. Как вы видите, на настоящий момент существует не так много исследований, которые помогли бы врачу поставить диагноз данной болезни со 100%-ной точностью. Ведь даже наличие других заболеваний суставов – например, остеоартроза, еще не отменяет возможности наличия у пациента и ревматоидного артрита тоже.
СКВ (антифосфолипидный синдром).
Для того чтобы избежать врачебной ошибки, назначают различные лабораторные исследования, результаты которых «сообщают» врачу очень многое. Именно поэтому, если ваш лечащий врач назначает вам дополнительный анализ крови, вы должны быть счастливы. Сие означает, что вы в руках настоящего профессионала. Если же вам поставили диагноз «артрит» или «артроз», а на анализы так и не направили (или, не приведи Господь, выписали лечение), вежливо попрощайтесь и отправляйтесь на поиски другого специалиста. Какие анализы при артрите или артрозе обязательны и зачем ваш анализ крови нужен доктору? Биохимические исследования крови выявляют повышенное образование белков, характерных для активного воспалительного процесса в организме. При этом отмечается изменение следующих показателей: При диагностировании ревматоидного артрита, помимо рентгенографии, магнитно-резонансной томографии и других методов исследований, выполняют несколько видов анализов крови.
Определение ревматоидного фактора (РФ) в сыворотке крови играет важную роль в совокупности с другими анализами, подтверждающими наличие артрита, но не является специфичным показателем. Дело в том, что у больных страдающих ревматоидным артритом, РФ определяется лишь в 70-80% случаев, а у остальных пациентов он вообще не встречается. Поэтому для диагностики артритов необходимо учитывать в совокупности результаты исследований.
При анализе крови определяют, какие показатели отклонены от нормы и насколько, и соответствуют ли выявленные отклонения данному заболеванию. Основными исследованиями крови для выявления ревматоидного артрита являются:воспаление затрагивает минимум три группы суставов с образованием лишней жидкости в суставах и отеком близлежащих тканей;Более специфическим показателем болезни считается наличие в крови так называемого ревматоидного фактора (Р-фактора).в подавляющем большинстве случаев поражаются симметричные суставы – т.е. на обоих руках или ногах;Артриты (arthritis, единственное число; греч. arthron сустав + -itis) — разнообразные по происхождению воспалительные заболевания суставов, при которых поражаются синовиальная оболочка, суставной хрящ, капсула сустава и другие его элементы. Одна из часто встречающихся форм патологии. В СССР распространенность только трех форм А. — ревматоидного артрита, анкилозирующего спондилоартрита и подагрического артрита — составляет примерно 9,5 на 1 тыс. населения. Описано около 100 различных форм собственно заболеваний суставов или патологических процессов, при которых А. является частым, а порой ведущим проявлением. Общий белок в здоровой синовиальной жидкости составляет 15—20 г/л, при воспалительных патологиях 35-48 г/л, а при РА до 60 г/л. Анализ на антитела к циклическому цитруллинированному пептиду (АЦЦП) выявляет РА у 70% пациентов, у которых показатели РФ оказались в пределах нормы. Дифференциальный диагноз артритов, артрозов коленного сустава вызывает массу вопросов. Даже опытный врач не может сразу правильно поставить диагноз на основании клинической картины. Часто возникает вопрос, какие анализы стоит сдать для уточнения диагноза. Часто артрит коленного сустава протекает бессимптомно, без определённых признаков. В этом случае правильная лабораторная диагностики позволит поставить правильный диагноз, назначить лечение, улучшающее состояние в короткие сроки. Обязательным методом диагностики при артрите служит анализ крови. Результаты будут зависеть от формы заболевания, тяжести течения. Общий анализ крови при артрите коленного сустава отражает общие признаки воспаления. У здорового человека уровень гемоглобина варьирует от 120 до 150 граммов на литр. При ревматоидном артрите хронический воспалительный процесс приводит к постепенному истощению синтеза эритроцитов, развитию анемии. Степень тяжести анемии в случае подтверждённого диагноза при ревматоидном артрите пропорциональна интенсивности воспалительного процесса. Разновидности анемии, встречающиеся при хроническом артрите:
Анемия при ревматоидном артрите носит умеренный не выраженный характер. Другим показателем, характеризующим наличие воспалительного процесса, считается повышение количества лейкоцитов в единице объёма крови. Норма для здорового взрослого человека — количество лейкоцитов от 4 до 9 *10. Лейкоцитоз при артритах бывает от умеренного до остро выраженного. Скорость оседания эритроцитов (СОЭ) — показатель наличия воспаления в человеческом организме. Показатель определяет скорость, с которой красные клетки крови оседают на дно лабораторной пробирки. Скорость зависит от плотности белка плазмы, которая связана с наличием в плазме белков –медиаторов воспаления. Белковые фрагменты в это время адсорбируются на стенках эритроцитов, делая их тяжелее, заставляя быстрее оседать. У здорового человека показатель не превышает 10-15 миллиметров в час. СОЭ не узкоспецифична для какого либо типа заболевания, общий признак присутствия неспецифического воспалительного процесса. При артрозе уровень СОЭ остаётся нормальным, служит критерием для дифференцировки.
Чтобы общий анализ крови показал достоверные результаты, стоит знать правила сдачи. Делается это утром на голодный желудок. За несколько дней стоит отказаться от употребления продуктов, богатых животными жирами. Накануне стоит ограничить физическую активность. Тем, кто пришёл в клиническую лабораторию самостоятельно, стоит присесть, передохнуть, прежде чем сдать общий анализ крови. Точным критерием, определяющим уровень воспалительного процесса, считается С-реактивный белок (СРБ). Определение в плазме — важный критерий диагностики при артрите. Синовиальная жидкость реагирует повышением белка на воспалительный процесс. В крови здоровых людей количество не выше 0,002 г/л. При аутоиммунных процессах в организме концентрация повышается до 10 мг/л и выше. Поднимается уровень С-реактивного белка при обострении анкилозирующего спондилоартрита. С- реактивный белок — белок быстрой фазы, производящийся в печени. Стимулирует имунный ответ организма на вторжение воспалительного агента. Спустя несколько часов после проникновения в ткани болезнетворного агента в печени усиленно синтезируется этот белок. Спустя сутки концентрация белка в плазме возрастает в десятки раз. Если лечение назначено правильно, С-реактивный белок быстро снижается до нормальных показателей. Проверка на С-реактивный белок Положительной стороной этого лабораторного критерия служит то, что он позволяет провести дифференциальную диагностику вирусной, бактериальной инфекции. При вирусной инфекции показатели белка повышаются незначительно. Если патологический процесс приобрёл хроническое течение, постепенно содержание этого маркера в крови пациента сводится к нулю, теряет диагностическую актуальность. Если патология суставов вызвана бактериальной инфекцией, содержание увеличивается в геометрической прогрессии. Расшифровка лабораторного показателя требует внимания у пожилых людей, страдающих хроническими заболеваниями. Этот лабораторный показатель помогает определить наличие в плазме белковых образований, синтезирующихся организмом. Эти белки выступают в роли антител. Ревматоидный фактор представляет собой иммуноглобулины, вырабатываемые иммунитетом, производящие атаку на собственные ткани организма. Часто к развитию процесса приводит инфицирование бета-гемолитическим стрептококком. Ревматоидный фактор определяет, какие аутоиммунные процессы происходят в организме. У здорового человека норма ревматоидного фактора составляет от 0 до 14 МЕ на мл. Повышение уровня ревматоидного фактора в крови говорит о наличии хламидийного поражения, наличии других инфекций, передающихся преимущественно половым способом. Ревматоидный фактор определяется при заболеваниях суставов не всегда. Диагностика должна учитывать лабораторные данные, клиническую картину, результаты инструментальных обследований. Содержать ревматоидный фактор может синовиальная жидкость. Определение белковых образований Эти показатели позволяют определить иммунологическую активность текущего острого, хронического заболевания. Если биологическая жидкость показывает избыток белков, выполняющих функции антигенов, антитела теряют способность к их нейтрализации. В результате в крови образуются иммунные комплексы, оседающие на стенках сосудов, поверхностях суставных оболочек, в других органах. Результатом патологического процесса является развитие реактивных воспалительных процессов коленного сустава, других. Иммунные комплексы, свободно циркулирующие в плазме, находятся в непосредственном контакте с эритроцитами. Повреждающего действия на органы они не оказывают. Все большее диагностическое значение приобретает концентрация свободных ЦИК в крови. Прямая зависимость развития патологического процесса коленного сустава выявлена в случаях заболевания системной красной волчанкой. Показатель учитывается в диагностике ревматологических заболеваний. Уровень напрямую влияет на клиническую картину, назначаемое лечение. Высокая концентрация в сыворотке циркулирующих иммунных комплексов у пациентов, страдающих ревматоидным артритом, свидетельствует в пользу системного характера патологического процесса, требует дополнительного исследования. Когда проводится лабораторная диагностика иммуноглобулинов, циркулирующих иммунных комплексов, стоит принимать в расчёт повышение содержания не менее, чем в 2-3 раза. У здорового человека циркулирующие иммунные комплексы не определяются. Этот серологический показатель часто определяется при лабораторной диагностике ревматологических заболеваний суставов, особенно коленного. Актуален при первичной постановке диагноза. Метод диагностики незаменим в качестве скринингового для исключения системных заболеваний соединительной ткани с преимущественным поражением суставов. При проведении исследования применяется методика непрямой иммунофлюоресценции. Оценивается интенсивность окрашивания клеточных ядер. Методом выявляют наличие иммуноглобулинов различных классов, чувствителен метод к иммуноглобулинам классов G. Антитела, относящиеся к группе А, М определяются методом сложнее. Анализ антинуклеарных антител считают достоверным при разведении 1к 20, более низкие разведения показывают ложноположительную реакцию. Биохимический анализ на антинуклеарные антитела не является специфичным для заболеваний суставов, должен применяться в комплексе, назначаются лабораторные, инструментальные исследования. Окрашивание ядер флуоресцентным красителем может быть четырёх основных видов.
Характерным для патологии является поражение мелких суставов стопы, реже коленного сустава. Характерным признаком подагрического воспаления является повышение уровня мочевой кислоты. В норме у мужчин биохимический показатель не превышает 460 мкМ/л, для женщин ниже — 330 мкМ/л. Существует категория здоровых людей, у которых уровень мочевой кислоты в плазме повышен, при этом они не страдают подагрой. Отмечен ряд случаев протекания клинической картины воспаления коленного сустава при нормальных лабораторных показателях. Стоит дополнительно провести исследование количества мочевой кислоты в суточной моче. Биохимические показатели при подагре определяются повышением следующих составляющих:
При подагрическом воспалении определяются общий неспецифический показатель — повышение СОЭ, изменение количества фибрина. Ревматоидный артрит — аутоиммунное заболевание хронического течения. Как правило, такой артрит поражает: Ревматоидный артрит формируется незаметно для человека и выражен многими размытыми симптомами. Поэтому очень часто даже врачи с большим опытом не могут определить данное заболевание. Ревматоидный артрит, обычно, появляется у женщин после 30 лет. Мужчины также им болеют, но у женщин он такой вид артрита встречается в 5 раз чаще. К сожалению, ревматоидный артрит достаточно опасное заболевание, которым страдают люди трудоспособного возраста. В настоящее время этиология заболевания неизвестна. Современная медицина не может точно причины, какие приводят здорового человека к воспалению сустава. Но известно, что заболевание провоцирует сбой в иммунной системе. Воспалительный процесс начинается из-за:
Помимо этого, статистика свидетельствует, что 80% больных ревматоидным артритом имеют антитела к вирусу Эпштейна-Барра. Медицина постоянно и непрерывно развивается, но сейчас все еще нельзя полностью вылечить или предупредить формирование ревматоидного артрита. Заболевание развивается не быстро, но постоянно прогрессирует. Человек может хорошо себя чувствовать, но в его организме продуцируются антитела, атакующие не инородный вирус или аллерген, а собственный организм. Ревматоидный артрит, по сути своей, воспалительный процесс, который протекает в суставах и оболочках суставов.
У большинства пациентов наблюдаются следующие симптомы:
Обратите внимание на то, что присутствие хотя бы одного из указанных выше симптомов может сигнализировать о начале заболевания. В тяжелых формах ревматоидного артрита деформации подлежат не только суставы, но и такие органы, как:
В перечне общих симптомов находится видимое повышение температуры (до субфебрильной 38 С), а также нарушения сна и понижение аппетита. Самостоятельно ревматоидный артрит не проходит. Если заболевание не лечить, то оно серьезно ухудшает общее качество жизни, а главное, приводит к существенным нарушениям работы организма, в некоторых случаях может наступить летальный исход. При появлении первых симптомов нужно немедленно проконсультироваться с ревматологом. Категорически запрещается заниматься самодиагностикой и лечением в домашних условиях. Только квалифицированный врач сможет отличить ревматоидный артрит пальцев рук, к примеру, от других похожих заболеваний и временных нарушений. Ревматолог внимательно выслушает жалобы, осуществит визуальный осмотр, и обязательно направит на соответствующие анализы. Исследование ревматоидного артрита включает в себя:
Если заболевание уже находится на поздних стадиях развития, то привлекаются врачи других специализаций. В зависимости от вида поражения внутренних органов можно проконсультироваться с:
При ревматоидном артрите общий анализ крови показывает:
Степень анемии при подтвержденном ревматоидном артрите напрямую связана с силой воспалительного процесса. При формирующемся синдроме Фелти начинается острая нейтропения – пониженная концентрация нейтрофилов, то есть, одного из видов лейкоцитов. Помимо этого, синдром Фелти выражается спленомегалией и полиартритом. При ревматоидном артрите биохимические показатели крови показывают наличие Р-фактора или ревматоидного фактора. Ранее было принято считать, что данный фактор однозначно говорит о присутствии аутоиммунных процессов, и больному можно смело ставить диагноз «ревматоидный артрит». Однако, некоторое время назад, ученые выявили, что Р-фактор может находиться в крови здоровых людей, таковых примерно 5-6%. При этом, Р-фактор часто не обнаруживают у больных артритом. Таким образом, можно сделать вывод, что выявление Р-фактора не является наиболее веской причиной для решения о наличие артрита. Но на основании биохимического анализа крови можно определить вид ревматоидного артрита: серонегативный или серопозитивный. Р-фактор можно определять с 6-8 недели после начала заболевания. Помимо прочего, с помощью биохимического анализа крови обнаруживают те показатели, какие характерны и для других коллагенозов:
Если в крови есть серомукоид, то это говорит о патологических воспалительных процессах в организме. Но его присутствие не является окончательным доказательством ревматоидного артрита. На артрит указывают также следующие признаки:
Помимо анализа крови, человеку у которого подозревают артрит, также назначают анализ мочи. Если заболевание присутствует, то врачи увидят серьезные сбои в работе мочевыделительной системы. Во многих случаях у больного артритом наблюдается амилоидоз либо нефротическое поражение почек. Амилоидоз формируется через несколько лет после начала развития артрита и выступает осложнением основного заболевания. Ревматоидный артрит во многих случаях сопровождает характерная дисфункция – почечная недостаточность. Достаточно часто врачи считают необходимым провести диагностику синовиальной жидкости. У людей с ревматоидным артритом, данная жидкость становится мутной и имеет как целые, так и разрушенные лейкоциты (нейтрофилов там около 80%). Признаки воспалительного процесса показывает также биопсия синовиальной жидкости. Самым достоверным показателем, позволяющим легко определить наличие ревматоидного артрита, выступает исследование на антитела к цитруллинированному пептиду (АЦЦП). Благодаря этому методу заболевание можно определить не менее, чем у 80% людей. Нужно отметить еще один положительный момент данного исследования, речь идет о возможности выявить заболевание у людей, имеющих нормальные показатели ревматоидного фактора. Этот анализ получил широкое распространение благодаря точному диагностированию ревматоидного артрита. СОЭ это скорость оседания эритроцитов. У здорового человека она в пределах 5-12 мм/час.
Анализы на ревматоидный артрит определяют:
Важно помнить, что своевременная диагностика является гарантией успешного лечения ревматоидного артрита. Что бы оценить достоверность патологии нужно сдать анализы крови Лабораторные исследования крови — важная часть формирования полной картины, помогающей поставить диагноз. Анализ образца крови предоставляет необходимую информацию о ревматологических состояниях, характеризующихся воспалением в суставах, мышцах, соединительных тканях и других структурах. Многие ревматологические состояния, в том числе ревматоидный артрит, вызваны аномальным аутоиммунным ответом иммунной системы (появляются когда организм ошибочно высвобождает иммунные клетки, атакуя здоровые ткани). Именно поэтому важно провести более развернутый биохимический и общий анализ крови. Какие анализы крови сдают? Цель анализов при ревматоидном артрите — диагностировать и контролировать аутоиммунное расстройство. Забор образца крови проводит медсестра, врач. Перед проведением процедуры по забору биологической жидкости необходимо сообщить врачу о приеме препаратов, употребление медикаментов сказывается на результатах анализов. Перед проведением тестов необходимо прекратить прием антибиотиков, нестероидных противовоспалительных препаратов, биодобавок, прочих средств, чтобы получить достоверный результат. Кровь берут из вены, после окончания процедуры под кожей может образоваться небольшая гематома в месте прокола. Через некоторое время гематома исчезнет. Если появился отек, боли или дискомфорт, используйте лед. При данном заболевании показатели крови будут сильно отличаться. Общий анализ крови определяет:
Также определяют количество моноцитов, базофилов лимфоцитов, эозинофилов, средний объем эритроцитов и уровень гемоглобина в эритроците. Если полученные данные находятся в пределах нормы, значит, у пациента отсутствует ревматоидный артрит. От сданных анализов будет зависеть правильность лечения пациента СОЭ — анализ, измеряющий быстроту оседания эритроцитов Данный способ диагностики показывает, как красные кровяные клетки падают через плазму крови (бесцветная жидкая часть крови). Перед выполнением процедуры, определяющей СОЭ не требуется специальной подготовки. Нормальные показатели СОЭ:
СОЭ 50–80 мм / ч встречается у пострадавших с тяжелой формой артрита. У пациентов с поражением нескольких сочленений (первой и второй стадии развития болезни) показатели СОЭ равны 20–30 мм / ч. Данный лабораторный тест является ценным для мониторинга реакции на принимаемые пациентом медикаментозные средства. Терапия заболевания, приводящая к снижению СОЭ, снижает риск прогрессирования заболевания на другие суставы. Биохимический анализ крови определяет синтез белка, повышение которого указывает на острый период аутоиммунного заболевания. Таблица. Норма и патологические изменения в крови при наличии у пациента ревматоидного артрита.
Биохимический анализ крови определяет уровень С-реактивного белка. Количество СРБ повышается, когда в организме присутствует воспалительный процесс. Однако, данный показатель биохимического анализа биологической жидкости пациента не способен определить местонахождение этого воспаления. Повышенная выработка СРБ начинается через несколько суток после образования воспаления. Ревматоидный фактор обнаруживают у 75%–80% пациентов с артритом. Иммунная система (в частности, B-клетки) создает антитела против вирусов и бактерий, вторгающихся в организм. Аутоантитела создаются при патологических состояниях, когда иммунитет пострадавшего нарушает работу и атакует здоровые ткани в вашем теле. В норме у здорового пациента данный лабораторный тест будет отрицательным, если в количественном выражении показал до 25 МЕ/мл. Было доказано, что РФ полезен при диагностике ревматоидного артрита. Измерение как РФ, так и АЦЦП повышают точность диагностики. В острый период заболевания его титры нарастают. При ревматоидном артрите сустава результаты на РФ показывают:
Уровни РФ будут снижаться при эффективном лечении с помощью лекарственных препаратов, модифицирующих болезнь (DMARDs) и новых биологических методов терапии. Ревматоидный фактор используется для прогнозирования реакции на лечение с помощью определенных препаратов, например, «Ритуксан» и «Ритуксимаб», ингибирующие В-клетки. Присутствие РФ также связано с другими патологическими состояниями, включая системную красную волчанку, инфекции (например, малярию, краснуху). При ревматизме анализ на ревматоидный фактор покажет отрицательный результат. АЦЦП считается наиболее достоверным анализом. Существует несколько различных тестов АЦЦП: анти-CCP и анти-MCV. Для проведения анализа у больного производят сбор венозной крови. Сбор биологического материала проводят натощак. Нормальные показатели:
При ревматоидном артрите результат анализа на анти-CCP будет выше 17 Ед/мл, а тест анти-MCV покажет более 30 Ед/мл. Так происходит определение болезни:
При данном аутоиммунном заболевании анализ АЦЦП в 98% случаев показывает верный результат. Он является самым достоверным в диагностике аутоиммунного заболевания. Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter. Позвольте представиться. Меня зовут Василий. Я уже более 8 лет работаю массажистом и костоправом. Я считаю, что являюсь профессионалом в своей области и хочу помочь всем посетителям сайта решать свои задачи. Все данные для сайта собраны и тщательно переработаны с целью донести в доступном виде всю требуемую информацию. Перед применением описанного на сайте всегда необходима ОБЯЗАТЕЛЬНАЯ консультация с вашим специалистом. источник |


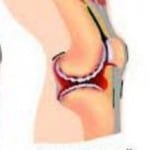 Помимо этого, статистика свидетельствует, что 80% больных ревматоидным артритом имеют антитела к вирусу Эпштейна-Барра.
Помимо этого, статистика свидетельствует, что 80% больных ревматоидным артритом имеют антитела к вирусу Эпштейна-Барра.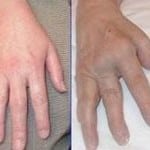 Самостоятельно ревматоидный артрит не проходит. Если заболевание не лечить, то оно серьезно ухудшает общее качество жизни, а главное, приводит к существенным нарушениям работы организма, в некоторых случаях может наступить летальный исход.
Самостоятельно ревматоидный артрит не проходит. Если заболевание не лечить, то оно серьезно ухудшает общее качество жизни, а главное, приводит к существенным нарушениям работы организма, в некоторых случаях может наступить летальный исход. При ревматоидном артрите биохимические показатели крови показывают наличие Р-фактора или ревматоидного фактора. Ранее было принято считать, что данный фактор однозначно говорит о присутствии аутоиммунных процессов, и больному можно смело ставить диагноз «ревматоидный артрит».
При ревматоидном артрите биохимические показатели крови показывают наличие Р-фактора или ревматоидного фактора. Ранее было принято считать, что данный фактор однозначно говорит о присутствии аутоиммунных процессов, и больному можно смело ставить диагноз «ревматоидный артрит».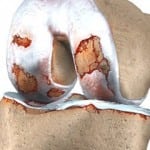 Ревматоидный артрит во многих случаях сопровождает характерная дисфункция – почечная недостаточность.
Ревматоидный артрит во многих случаях сопровождает характерная дисфункция – почечная недостаточность.