Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
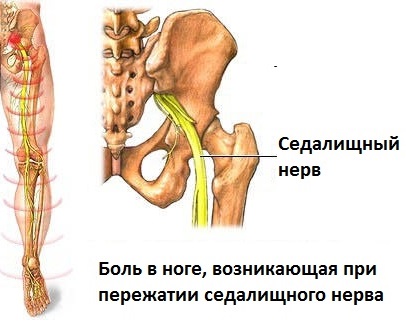
Ишиас или пояснично-крестцовый радикулит – это заболевание, при котором происходит воспаление седалищного нерва. Воспаление начинается из-за сдавления корешков спинного мозга.
Содержание статьи:
Причины ишиаса
Симптомы болезни
Как врач ставит этот диагноз
Лечение:
- Медикаментозное
- Массаж
- Физиотерапия
- Иглорефлексотерапия
- Остеопатия
- ЛФК
- Народное лечение
Заболевание очень редко встречается у молодых, поражает людей после 30 лет. Возникновению ишиаса способствует большое количество различных заболеваний и состояний:
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- межпозвоночная грыжа;
- остеохондроз позвоночника;
- опухоли позвоночника;
- сахарный диабет;
- артрит;
- переохлаждение.
Также ишиас может возникнуть после гинекологических заболеваний, запоров и как осложнение после перенесенного гриппа или туберкулеза.
Единственным и самым главным симптомом ишиаса является острая и нестерпимая боль. Она может затрагивать поясницу и ягодицу и, спускаясь вниз, доходить до кончиков пальцев. В некоторых случаях боль тупая и не приносит больному неудобств, но иногда боль настолько сильна, что человек не может стоять на больной ноге. Чаще всего воспаление происходит на одной стороне.
Существуют и другие симптомы ишиаса, но чаще всего они отсутствуют.
- Положение больного. Из-за боли человек пытается принять положение, которое будет облегчать его страдания — он наклоняет туловище вперед и в сторону.
- Потеря чувствительности. Человек перестает чувствовать раздражение стопы и наружной поверхности голени (при укалывании).
- Нарушение двигательной активности. У больного перестает сгибаться нога в коленном и голеностопном суставе.
- Кожные симптомы: кожа в месте воспаления сухая, тонкая и красная.
Кроме этого у больного истончаются ногти и появляется повышенная потливость.
Диагноз «ишиас» ставится на основании нескольких исследований. В самом начале человеку назначают анализ крови, в котором будет видно, что в организме идет воспаление. При подозрении на ишиас врач назначает рентгенологическое исследование, компьютерную томографию или магнито-резонансную терапию.
Ишиас требует длительного и комплексного лечения. Соблюдение всех рекомендаций лечащего врача – это залог скорейшего выздоровления.
Внимание! Запрещено самолечение. Это может привести к ухудшению состояния больного ишиасом.
Лекарственные препараты назначают в острый период болезни. Лечение болезни начинают с применения нестероидных противовоспалительных средств (НПВП):
Эти препараты снимают воспалению и уменьшают болевые ощущения. Их выпускают в виде уколов, таблеток и мази для наружного применения. В зависимости от тяжести заболевания врач назначит ту или иную форму препаратов.
При приеме нестероидных препаратов в таблетках возможно обострение хронического гастрита или язвенной болезни желудка, поэтому перед применением необходимо проконсультироваться у врача.
При сильной боли к НПВП добавляют другие обезболивающие средства:
- баралгин;
- темпалгин;
- андипал;
- седальгин;
- пенталгин и другие.
Кроме этого для снятия боли используют отвлекающую терапию, в виде различных мазей:
- на основе перца;
- скипидарная;
- камфорная;
- на основе яда змей или пчел.
Применение таких мазей приводит к улучшению кровообращения в больной зоне, а за счет этого уменьшается воспаление и боль. Также активные вещества, которые входят в состав мазей раздражают кожные рецепторы и от этого боль становится меньше.
При нестерпимых болях врач проводит новокаиновую блокаду. В определенные точки, расположенные на пояснице он вводит новокаин, который блокирует проведение нервных импульсов и тем самым уменьшает боль. Новокаиновые блокады должен проводить только врач.
Витамины оказывают поддерживающее действие на организм и помогают нормально функционировать нервной системе, поэтому при ишиасе назначают витамины группы В.
Лечение ишиаса возможно с использованием массажа. Начинают лечение уже в остром периоде – используют поглаживания и растирания. Другие виды массажа могут вызвать боль. После стихания болевых ощущений можно применять и другие виды массажа:
- разминание и вибрация;
- точечный массаж;
- баночный массаж и другие.
Массировать можно поясничную и ягодичную область, бедро, голень, стопу. Во время массажа в больной зоне улучшается кровообращение, улучшается обмен веществ, уменьшается воспаление и уходит боль. Для массажа можно подобрать специальные эфирные масла или раздражающие мази – это усилит действие массажа. Длительность одного сеанса 30–40 минут. Курс лечения – 10 дней.
- Электрофорез – лечение, при котором с помощью тока лекарственное вещество попадает под кожу.
- УВЧ – воздействие электрического тока на пораженную область. При этом улучшается кровообращение, уменьшается воспаление и отек, уходит боль.
- Лазеротерапия. Лазеры проникают сквозь кожу на определенную глубину и снимают воспаление и отек, улучшают кровообращение, уменьшают боль.
- Магнитотерапия. Под действием магнитного поля в организме заряжаются частицы, которые:
- оказывают противовоспалительный, противоотечный и обезболивающий эффект;
- успокаивают нервную систему;
- нормализуют кровоток.
Противопоказания для проведения физлечения при ишиасе:
- кожные заболевания в ягодичной и поясничной области;
- повышенное артериальное давление;
- эпилепсия и другие.
Ишиас можно лечить с помощью иглоукалывания. Во время этой процедуры специально обученный человек вводит иглы в активные точки.
После иглотерапии у людей повышается иммунитет, улучшается кровообращение, уменьшается воспаление и отек, снижаются болевые ощущения.
Курс иглотерапии длительный – около 3 месяцев. Начинают лечение с 3 раз в неделю, а затем постепенно уменьшают до 3–4 раз в месяц.
Уже после первого сеанса у больного уменьшится боль. Врач воздействует на ткани человека с помощью рук (нажатия и другие движения) и за счет этого происходит расслабление мышц. Этот метод лечения не способен устранить причину заболевания, а лишь уменьшает ее главное проявление.
Физической культурой разрешается заниматься только после окончания острого периода. Весь острый период больной должен лежать в постели с приподнятыми ногами.
- Лягте на спину. Согните ноги в коленях и прижимайте их к груди. Повторите 10 раз.
- Лежа на спине, поднимите обе ноги вверх и задержите их в таком положении на 5 минут, затем опустите.
- Лягте на живот, руки вдоль тела. Поднимайте верхнюю часть туловища на сколько это возможно. Повторить упражнение 5 раз.
- Сядьте на колени. Поднимите руки вверх, сомкните кисти в замок и выполняйте наклоны вперед.
- Сядьте на пол или на стул. Выполняйте повороты туловища вправо и влево – 5 раз.
- Встаньте на пол. Выполняйте поочередно наклоны в стороны.
Все упражнения нужно делать плавно, резкие движения запрещены. При появлении боли необходимо немедленно прекратить занятие.
Лечение ишиаса возможно и с использованием других методик: грязелечение, лечебные ванны, гирудотерапия.
Существует большое количество рецептов для лечения ишиаса, но не стоит забывать о традиционной медицине. Перед началом лечения посоветуйтесь с врачом.
Смешайте свежий сок черной редьки (1 литр), 200 мл меда, 250 мл водки и 1 столовую ложку соли. Наносить на больную зону. Перед применением встряхивать.
Необходимо натереть черную редьку на крупной терке. На поясницу положите марлю, сверху редьку, затем слой марли, вощеную бумагу. Укутать поясницу теплым шарфом на 15 минут. Делать компресс утром и вечером.
Домашняя агава – это горшечное растение, которое можно приобрести в любом цветочном магазине. Главное, чтобы цветок был не слишком молод и не слишком стар. Молодое растение не окажет нужного действия, а старое растение сожжёт кожу.
Итак, выбрав необходимое растение, необходимо отрезать от него стебель, разрезать вдоль и натереть то место, где чувствуется боль. Выполнять процедуру 2–3 раза в сутки.
Чтобы в старости у вас не появился ишиас, нужно выполнять несколько простых правил.
- Занятие спортом. При выполнении физических упражнений улучшается кровообращение во всем теле, а это самая действенная профилактика ишиаса. Но необходимо помнить, что чрезмерные физические нагрузки также могут навредить человеку и спровоцировать у него заболевание ишиасом. Поэтому для профилактики этого заболевания можно заниматься плаванием или йогой.
- Если у вас сидячая работа, то вам необходимо приобрести специальный ортопедический корсет.
- Правильное место для отдыха. Кровать – не всегда то место, где тело человека отдыхает. Слишком мягкие или слишком жесткие кровати ухудшают кровообращение в позвоночнике, провоцируют спазмы мышц. Лучше всего спать на наклонной поверхности и приобрести ортопедический матрас и подушку.
- Правильное распределение тяжести при подъеме. Для того чтобы не сорвать спину, при подъеме тяжести нужно напрягать мышцы рук и ног, а не поясницы. Для этого перед подъемом нужно присесть.
При подозрении на это заболевание не занимайтесь самолечением. Неправильная терапия заболевания может ухудшить состояние больного. Лечение должен назначать только врач, после тщательного исследования пациента и постановки диагноза.
Вероятность заболеть ишиасом больше у старых людей, но о профилактике этого заболевания нужно задумать еще в молодости. Здоровый образ жизни защитит вас не только от ишиаса, но и от многих других заболеваний.
Вылечить артроз без лекарств? Это возможно!
Получите бесплатно книгу «Пошаговый план восстановления подвижности коленных и тазобедренных суставов при артрозе» и начинайте выздоравливать без дорогого лечения и операций!
источник
Воспаление седалищного нерва (невралгия седалищного нерва, пояснично-крестцовый радикулит, ишиас) – это одно из часто встречающееся неврологических заболеваний, связанное с поражением седалищного нерва (n. Ischiadicus) и клинически проявляющееся жгучей стреляющей болью в задней поверхности бедра, слабостью коленного сустава, нарушениями кожной чувствительности кожных покровов голени и стопы.
Заболевание обычно носит односторонний характер. Двусторонние поражения седалищного нерва наблюдаются редко. Преимущественно от ишиаса страдают люди в возрасте 40–60 лет, показатель заболеваемости составляет 25-30 случаев на каждые 100 000 населения.
Воспаление седалищного нерва может надолго снижать трудоспособность пациента, а в тяжелых случаях даже становится причиной инвалидности. Поэтому данная патология рассматривается вертебрологами и неврологами не только как медицинская, но и как социально значимая проблема.
Причины, приводящие к воспалению седалищного нерва, разнообразны. К ним относятся:
- переохлаждение поясничной области;
- подъем тяжестей;
- герпетическая инфекция;
- остеохондроз;
- подагра;
- травмы в области таза;
- грыжа межпозвонкового диска;
- спондилез;
- стеноз спинномозгового канала;
- злокачественные или доброкачественные опухоли позвоночника;
- злокачественные или доброкачественные опухоли органов малого таза;
- синдром грушевидной мышцы;
- сахарный диабет;
- урологические и гинекологические заболевания;
- беременность и патологические роды;
- синдром Рейтера;
- болезнь Лайма;
- тромбозы кровеносных сосудов;
- отравления тяжелыми металлами (мышьяком, ртутью, свинцом).
Также причиной воспаления седалищного нерва могут стать инфекционные заболевания, например, ВИЧ-инфекция, корь, краснуха, скарлатина, туберкулез.
Часто возникающее или длительно протекающее воспаление седалищного нерва оказывает негативное влияние на кровоснабжение и трофику мышц пораженной конечности, а также некоторых внутренних органов.
Основным признаком воспаления седалищного нерва является интенсивная боль, распространяющаяся по ходу пораженного нервного ствола и называемая ишиалгией. Она локализуется в ягодичной области и задней поверхности бедра, отдает в голень и стопу до самых кончиков пальцев. Характер этой боли описывается пациентами как «удар кинжалом», боль простреливающая или жгучая. Нередко она выражена настолько сильно, что пациенты принимают вынужденное положение и не могут самостоятельно передвигаться. Болевой синдром сочетается с нарушениями кожной чувствительности в пораженной нижней конечности.
При объективном осмотре определяют затрудненное сгибание ноги в коленном суставе, что объясняется парезом полусухожильной, полуперепончатой и двуглавой мышц. На этом фоне начинает преобладать тонус четырехглавой мышцы бедра, и нога фиксируется в разогнутом в коленном суставе положении. Поэтому типичным симптомом воспаления седалищного нерва является ходьба пациента с выпрямленной ногой.
При проведении неврологического обследования отмечают снижение или отсутствие ахиллова и подошвенного сухожильных рефлексов, парез мышц стопы. Длительно протекающее заболевание может стать причиной атрофии этих мышц.
Расстройства болевой чувствительности при воспалении седалищного нерва охватывают наружную и заднюю поверхность голени, а также стопу. Ослабление мышечно-суставного чувства отмечается в голеностопе и межфаланговых суставах, а в области наружной лодыжки исчезает или резко ослабевает вибрационная чувствительность.
Другими признаками воспаления седалищного нерва являются:
- болезненность в точке выхода седалищного нерва на бедро;
- болезненность в точках Валле и Гара;
- положительный симптом Бонне (симптом натяжения), заключающейся в возникновении у пациента резкой простреливающей боли при попытке в положении лежа на спине пассивно отвести в сторону ногу, согнутую в коленном и тазобедренном суставе;
- положительный симптом Ласега (резкая боль, возникающая на определенном этапе медленного поднятия выпрямленной ноги в положении лежа на спине).
Воспаление седалищного нерва может надолго снижать трудоспособность пациента, а в тяжелых случаях даже становится причиной инвалидности.
В некоторых случаях воспаление седалищного нерва сопровождается вазомоторными и трофическими нарушениями. Это проявляется похолоданием кожи стопы, ее цианозом, нарушением потоотделения в подошвенной области (гипергидроз, ангидроз).
Диагностика воспаления седалищного нерва, благодаря ярко выраженной клинической картине заболевания, не вызывает затруднений. Значительно сложнее бывает установить причину, лежащую в основе развития патологического процесса.
В момент осмотра пациента невропатолог обращает особое внимание на особенности болевого синдрома, зоны выпадения рефлексов, снижения мышечной силы и нарушения кожной чувствительности.
В диагностике воспаления седалищного нерва применяют методы инструментальной диагностики:
- электронейрография;
- электромиография;
- ультразвуковое исследование органов малого таза и тазобедренных суставов;
- рентгенография пояснично-крестцового отдела позвоночника;
- компьютерная или магниторезонансная томография органов малого таза и тазобедренных суставов.
Рекомендован постельный режим, причем пациентов с воспалением седалищного нерва необходимо укладывать на твердую поверхность. Оптимальной является поза на животе с подложенной под грудь небольшой подушкой. При необходимости больного можно укрыть теплым одеялом. Использовать грелки и согревающие компрессы не следует, так как тепло усиливает приток крови к месту поражения, в результате чего отек мягких тканей нарастает, усиливается сдавление седалищного нерва, соответственно, боль становится интенсивнее.
Медикаментозное лечение воспаления седалищного нерва проводится только по назначению невропатолога. В схему терапии включают:
- Нестероидные противовоспалительные средства. Данные препараты обладают выраженным противовоспалительным и обезболивающим действием. Для предупреждения возможного развития побочных эффектов не следует увеличивать дозировку, рекомендованную врачом.
- Анальгетики центрального действия. Применяются для купирования интенсивного болевого синдрома, коротким курсом, так как способны вызвать формирование у пациента психической зависимости.
- Кортикостероиды. Оказывают мощное противовоспалительное и противоотечное действие. В тяжелых случаях, когда иные средства оказываются малоэффективными, лекарственные препараты этой группы могут вводиться инъекционно в эпидуральное пространство, что способствует быстрому улучшению состояния пациента.
- Антидепрессанты. Уменьшают выраженность страха и тревоги, успокаивают пациента, нормализуют сон.
- Витамины. Витаминные комплексы оказывают благотворное влияние на функции нервной системы, способствуют восстановлению поврежденных нервных волокон.
Также в лечении воспаления седалищного нерва широко применяются мази, обладающие либо противовоспалительным эффектом (Вольтарен, Диклофенак, Нурофен), либо местным раздражающим действием (Финалгон, Апизатрон).
На стадии ремиссии прибегают к физиотерапевтическим методам воздействия, используются электро- и фонофорез лекарственных препаратов, УВЧ-терапия, магнито- и лазеротерапия, иглорефлексотерапия, парафиновые аппликации.
Преимущественно от ишиаса страдают люди в возрасте 40–60 лет, показатель заболеваемости составляет 25-30 случаев на каждые 100 000 населения.
В случае неэффективности консервативной терапии рассматривается вопрос о хирургическом лечении ишиаса. Выбор метода хирургического вмешательства зависит от того, какое именно состояние послужило причиной поражения седалищного нерва.
После стихания острого процесса пациентам рекомендуются регулярные занятия лечебной физкультурой. Физические упражнения при воспалении седалищного нерва ускоряют процесс реабилитации, а также являются эффективной профилактикой рецидивов.
Начинать занятия лечебной физкультурой следует под руководством инструктора. Занятия не должны вызывать перенапряжения мышц, чувства дискомфорта, появления или усиления болевых ощущений. Интенсивность нагрузок должна возрастать плавно, по мере увеличения мышечной силы пациента. Лечебная физкультура может быть дополнена и другими видами физических нагрузок, например, плаванием, пешими прогулками или ездой на велосипеде.
Основной целью лечебной физкультуры при воспалении седалищного нерва является повышение тонуса мышц, улучшение их кровоснабжения, снятие воспаления. Помимо этого, регулярные физические нагрузки способствуют нормализации массы тела, позволяют сформировать так называемый мышечный корсет – укрепить мышцы, поддерживающие позвоночный столб и препятствующие ущемлению нервных корешков.
Упражнения при воспалении седалищного нерва направлены на проработку разных групп мышц и, прежде всего, ягодиц и ног. В комплекс могут быть включены следующие упражнения:
- Исходное положение: лежа на спине на твердой поверхности. Поднять ноги и, согнув в коленных суставах, подтянуть их к груди. Задержаться в этом положении на 30 секунд. Вернуться в исходное положение. Повторить 10-12 раз. Если упражнение выполнить сложно, можно поддерживать ягодицы руками.
- Исходное положение: лежа на боку. Ноги подтянуть к груди, оттягивая носки, а затем выпрямить. Упражнение следует выполнить 10-12 раз в быстром темпе.
- Исходное положение: лежа на животе, ноги вместе, руки вытянуты вперед. Поднять верхнюю часть тела вверх, отрываясь от пола. Ноги при этом остаются неподвижными. Задержаться в этом положении на несколько секунд и плавно вернуться в исходное положение. Выполнить упражнение 5-6 раз. По мере укрепления мышц количество повторов постепенно увеличивают.
- Исходное положение: сидя на стуле, спина прямая, руки за головой, ноги перекрещены. Выполнять повороты туловища вправо-влево. В каждую сторону следует сделать по 10 поворотов.
- Исходное положение: стоя на коленях на полу, руки подняты над головой. Наклоняться вперед, стараясь достать ладонями до пола, а затем вернуться в исходное положение. Необходимо выполнить упражнение 15 раз.
- Исходное положение: сидя на полу, ноги вытянуты вперед, руки подняты до уровня плеч и разведены в стороны. Пружинистыми движениями отвести руки назад и вернуться в исходное положение. Повторить упражнение 5–8 раз.
- Исходное положение: лежа на спине, ноги развести в стороны, руки за головой. Медленно поднять ноги, не отрывая при этом лопаток от пола. В максимальной точке ноги следует зафиксировать на несколько секунд, после чего плавно вернуться в исходное положение. Повторить упражнение 5–10 раз.
- Исходное положение: стоя, ноги на ширине плеч. Правую руку положить на талию, а левую вытянуть над головой. Выполнить 10 наклонов вправо. После этого поменять положение рук и выполнять столько же наклонов влево.
Часто возникающее или длительно протекающее воспаление седалищного нерва оказывает негативное влияние на кровоснабжение и трофику мышц пораженной конечности, а также некоторых внутренних органов. Перераспределение физической нагрузки, вызванное вынужденным положением пораженной конечности, приводит к нарушению функций всего опорно-двигательного аппарата и негативно сказывается на организме в целом.
Ишиас может стать причиной целого ряда осложнений:
- сухость и истончение кожных покровов на пораженной конечности;
- атрофия мышц, в результате чего нога со стороны поражения «усыхает», то есть теряет свой объем;
- истончение и повышенная ломкость ногтей;
- снижение мышечной силы;
- нарушение механики движений в коленном и голеностопном суставах, что приводит к изменениям походки, повышенной утомляемости;
- парез или паралич мышц пораженной ноги.
Осложнениями воспаления седалищного нерва со стороны внутренних органов являются задержка или недержание стула, утрата контроля над мочеиспусканием, резкое снижение либидо, эректильная дисфункция.
При своевременно оказанном адекватном лечении прогноз благоприятный. При неэффективности консервативной терапии могут возникнуть показания к проведению хирургического вмешательства.
Регулярно проводимые профилактические мероприятия позволяют более чем на 80% снизить риск развития первичного возникновения воспаления седалищного нерва, а также рецидивов заболевания. К таким мероприятиям относятся:
- регулярная физическая нагрузка;
- правильное поднятие тяжестей (из положения приседа с прямой спиной);
- формирование правильной осанки;
- избегание переохлаждения поясничной и тазовой области;
- поддержание нормальной массы тела.
Видео с YouTube по теме статьи:
источник
Ишиас (пояснично-крестцовый радикулит) — причины сдавления и воспаления седалищного нерва, симптомы и диагностика, медикаментозное лечение и методы реабилитации
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Ишиас представляет собой синдром, проявляющийся сильной болью в областях, где проходит седалищный нерв. Синдром обусловлен сдавлением корешков спинного мозга в поясничной области или участков самого нерва. Поскольку причин сдавления корешков спинного мозга и нерва может быть много, то и проявления синдрома, помимо боли по ходу седалищного нерва, также могут быть весьма разнообразными и полиморфными.
В настоящее время термин «ишиас» используется только для обозначения синдрома, а заболевание, проявляющееся его развитием, называют пояснично-крестцовым радикулитом. Также для обозначения вариантов ишиаса, вызванных причинами различного характера, могут использоваться термины радикулопатия, радикулоишемия и радикуломиелоишемия.
Поскольку сам термин «ишиас» переводится с греческого, как «воспаление седалищного нерва», то названия «седалищный ишиас» и «ишиас седалищного нерва» являются примером избыточного уточнения – то есть того, что в обыденной речи называют «масло масляное». Поэтому такие «распространенные», «развернутые» термины являются неправильными. Ведь когда говорят об ишиасе, всегда подразумевают, что проблема в седалищном нерве, поскольку само название патологии уже содержит указание именно на этот нерв.
При ишиасе происходит невоспалительное поражение (сдавление) седалищного нерва, который является самым крупным и длинным в организме человека, поскольку начинается от крестцового нервного сплетения и проходит по мягким тканям до самых стоп ног.
Ишиас представляет собой невоспалительное поражение седалищного нерва, возникающее вследствие его сдавления на любом участке. Соответственно, причинами ишиаса могут быть любые факторы, приводящие к сдавливанию участков тканей, по которым проходит седалищный нерв, такие, как, например, травмы ног, таза, поясничного или крестцового отделов позвоночника, компрессия нерва при длительном нахождении в неподвижном состоянии, ущемление фиброзными тяжами, опухолями, гематомами и т.д. Наиболее часто ишиас развивается у людей в возрасте 40 – 60 лет, что обусловлено накопившимися в организме патологическими изменениями, которые и могут вызывать сдавление седалищного нерва.
Чтобы четко понимать и представлять себе, чем обусловлены клинические проявления ишиаса, нужно знать, как и где проходит седалищный нерв. Данный нерв берет свое начало в крестцовом нервном сплетении, которое расположено в области крестца, рядом с позвонками. Нервное сплетение образовано корешками спинного мозга, которые находятся не внутри спинномозгового канала, образованного стоящими друг на друге позвонками, а снаружи. То есть данные корешки расположены по бокам от каждого позвонка и очень тесно сближены друг с другом, вследствие чего область их локализации и была названа крестцовым нервным сплетением.
Из этого крестцового нервного сплетения отходит крупный седалищный нерв, который далее из полости малого таза выходит на заднюю поверхность ягодицы, откуда спускается по задней поверхности бедра до самой голени. В верхней части голени седалищный нерв разделяется на две крупные ветви – малоберцовую и большеберцовую, которые проходят по правому и левому краю задней поверхности голени (см. рисунок 1). Седалищные нерв – это парный орган, то есть он имеется справа и слева. Соответственно, из крестцового нервного сплетения отходят два седалищных нерва – для правой и левой ноги.
Рисунок 1 – Схематичное изображение седалищного нерва справа.
При ишиасе, как правило, поражается только один нерв из двух, вследствие чего симптоматика касается только правой или левой конечности.
Основным симптомом ишиаса является сильная и резкая боль, возникающая на любом участке ноги или ягодицы по ходу нерва. Кроме того, по ходу пораженного нерва на задней поверхности соответствующей конечности и стопы появляются парестезии (онемение и ощущение «бегания мурашек») и слабость. Парестезии, онемение и слабость могут сохраняться годами, постепенно прогрессируя.
При осмотре при ишиасе выявляется болезненность задней поверхности голени со стороны пораженного нерва, а также неврологические симптомы, такие, как снижение рефлексов коленного, ахиллова сухожилия, симптомы Ласега и др. Примерно в трети случаев у человека имеется повышенная чувствительность наружного края стопы, в половине случаев – слабость мышц голени и стопы. При попытке повернуть кнутри согнутую в бедре и колене ногу фиксируется резкая боль в ягодице.
Для диагностики ишиаса производят рентгеновское исследование и магнитно-резонансную томографию поясничного отдела позвоночника с целью выяснения, на каком именно уровне защемлены корешки спинного мозга, а также что послужило причиной их сдавления (опухоль, гематома, грыжа межпозвоночного диска и т.д.).
Для лечения ишиаса применяют различные лекарственные препараты из групп антиоксидантов, метаболитов, минералов и витаминов, средств, улучшающих кровообращение и микроциркуляцию, миорелаксантов и НПВС. Кроме того, в составе комплексной терапии дополнительно к медикаментозному лечению применяют массаж, физиотерапию, постизометрическое расслабление, новокаиновые или гидрокортизоновые блокады. Все средства и способы лечения ишиаса направлены на устранение сдавления корешков спинного мозга, а также на купирование тягостных для человека проявлений синдрома, таких, как боли, онемение и слабость конечностей.
1. Грыжа межпозвоночного диска в поясничном отделе позвоночника (грыжевое выпячивание сдавливает корешки спинного мозга, в которых берет начало седалищный нерв, и тем самым вызывает ишиас).
2. Инфекционные заболевания (седалищный нерв поражается токсинами, выделяемыми болезнетворными микроорганизмами):
- Грипп;
- Малярия;
- Сепсис (заражение крови);
- Сифилис;
- Скарлатина;
- Тиф брюшной или сыпной;
- Туберкулез.
3.Интоксикация различными отравляющими веществами, такими, как:
- Алкоголь (ишиас может возникать на фоне хронического алкоголизма или после разового потребления большого количества низкокачественных напитков);
- Отравление тяжелыми металлами (ртутью, свинцом);
- Отравление мышьяком.
4. Хронические системные заболевания, при которых в тканях откладываются не выведенные токсические продукты обмена веществ:
- Сахарный диабет;
- Подагра.
5. Эпизоды сильного переохлаждения организма (как правило, охлаждение способствует активизации хронической инфекции, которая, собственно, и провоцирует ишиас).
6. Остеофиты позвонков поясничного или крестцового отделов позвоночника.
7. Остеохондроз и остеоартроз позвоночника (при данных заболеваниях развивается воспалительный процесс в суставах позвонков или в тканях вокруг позвонков).
8. Спондилез (воспалительные процессы в различных частях позвонков).
9. Сдавление корешков спинного мозга гематомами или фиброзными тяжами.
10. Опухолевые образования позвоночника:
- Доброкачественные опухоли, сформировавшиеся из тканей позвонков (остеома, остеобластома и др.);
- Злокачественные опухоли позвонков (остеосаркома, хондросаркома и др.);
- Метастазы злокачественных опухолей других локализаций в позвонки и межпозвоночные диски;
- Опухоли спинного мозга (астроцитомы, менингиомы, невриномы).
11. Деформации поясничного отдела позвоночника:
- Смещение позвонков поясничного отдела относительно друг друга;
- Перелом дужек позвонков;
- Остеохондроз;
- Врожденные дефекты строения позвонков (сколиоз, сращение последнего поясничного позвонка с крестцом);
- Сужение спинномозгового канала позвоночника;
- Травмы позвоночника;
- Неправильный подъем тяжестей;
- Искривление позвоночника.
12. Ювенильный ревматоидный артрит (причина ишиаса у детей).
13. Беременность (у женщин происходит смещение таза, что провоцирует сдавление седалищного нерва и, соответственно, ишиас).
В зависимости от того, какая именно часть седалищного нерва оказалась пораженной (защемленной, сдавленной), заболевание подразделяют на три следующих вида:
- Верхний ишиас – ущемлен канатик и нервные корешки спинного мозга на уровне поясничных позвонков;
- Средний ишиас (плексит) – ущемлен нерв на уровне крестцового нервного сплетения;
- Нижний ишиас (неврит седалищного нерва) – ущемление и повреждение седалищного нерва на участке от ягодицы до стопы включительно.
Неврит седалищного нерва также называют воспалением нерва. А поскольку наиболее часто встречается именно нижний ишиас, то, фактически, понятия «воспаление седалищного нерва» и «ишиас» воспринимаются в качестве синонимов, хотя это и не совсем правильно.
Поскольку при ишиасе происходит сдавление седалищного нерва, то симптоматика данного синдрома проявляется болями, неврологическими симптомами и нарушением движений, чувствительности и питания тканей по ходу нервного волокна. Рассмотрим каждую группу симптомов подробнее.

Боль при ишиасе очень резкая, острая, сильная, интенсивная, порой простреливающая. Характер боли напоминает удары ножом, кинжалом или электрическим током. Боль обычно локализуется по ходу нерва – то есть в ягодице, на задней поверхности бедра, в подколенной ямке или на задней поверхности голени. Боль может распространяться как на все перечисленные части ноги, захватывая ее полностью до самых пальцев, так и на отдельные, например, заднюю поверхность бедра и подколенную ямку, и т.д. Практически всегда боль при ишиасе локализуется только с одной стороны – в области пораженного нерва.
Болевые ощущения могут как присутствовать постоянно, так и появляться в виде эпизодических приступов. Однако чаще всего ишиас протекает именно с эпизодическими болевыми приступами. При этом интенсивность болей может варьироваться от слабых до очень сильных. При слабой интенсивности боли она не причиняет человеку страданий, вследствие чего он ее часто попросту игнорирует. Но при высокой интенсивности боль изматывает и не дает человеку покоя, заставляя его искать любые способы купировать это ужасное ощущение.
Постоянные боли обычно низкой интенсивности, поэтому при их наличии человек может вести обычный и привычный образ жизни. Эпизодические же боли всегда очень интенсивные, сильные, возникающие внезапно и буквально заставляющие человека замирать на месте, поскольку любое движение причиняет невыносимые болевые ощущения. Как правило, приступ болей провоцируется переохлаждением спины, подъемом тяжестей, неловкими движениями, длительным нахождением в неудобной позе.
В некоторых случаях при ишиасе, помимо болевых ощущений в ноге и ягодице, отмечается дополнительное распространение боли в поясницу. При этом боль в пояснице может носить характер жжения, покалывания или же резких и очень сильных «стреляющих» болей.
Чем интенсивнее боли при ишиасе – тем труднее человеку двигаться, поскольку буквально каждое, даже самое незначительное изменение положения тела вызывают резкое усиление боли.
Под неврологическими симптомами подразумевают различные нарушения нервной проводимости и рефлексов в пораженной ноге. Как правило, вне зависимости от длительности течения заболевания, неврологические симптомы всегда имеются пи ишиасе, но их степень выраженности может быть различной.
Итак, при ишиасе у человека выявляются следующие неврологические симптомы:
- Снижение ахиллова рефлекса. Ахиллов рефлекс заключается в следующем – человек лежит на кровати на животе (спиной вверх), а его стопы свободно свешиваются с ее края. При ударе молоточком или ребром ладони по ахиллову сухожилию (по тонкому вытянутому участку, расположенному прямо над пяткой с задней стороны ноги) происходит сгибание в голеностопном суставе. То есть в ответ на удар стопа уходит назад, принимая положение, будто человек хочет пройти на цыпочках или встать на пальцы. При ишиасе выраженность сгибания стопы при ударе по ахиллову сухожилию заметно уменьшается или вовсе отсутствует, и именно это состояние называется снижением или отсутствием ахиллова рефлекса.
- Снижение коленного рефлекса. Коленный рефлекс заключается в следующем – человек сидит на краю кровати, свободно свесив вниз согнутые в коленях ноги. При ударе молоточком или ребром ладони в области сразу под коленом по сухожилию, соединяющему надколенник и большеберцовую кость голени, нога разгибается в колене, то есть как бы несильно подпрыгивает вверх, частично выпрямляясь. При ишиасе выраженность разгибания ноги в колене при ударе по сухожилию очень слабая или вовсе отсутствует, и именно такое состояние называется снижением коленного рефлекса.
- Снижение подошвенного рефлекса. Подошвенный рефлекс заключается в следующем – человек сидит или лежит, расслабив стопы ног. При проведении кончиком молоточка или другим тупым предметом по подошве ноги в направлении от пятки к пальцам, стопа и пальцы на ней сгибаются. При ишиасе раздражение подошвы стопы вызывает лишь очень слабое сгибание пальцев и стопы, и именно такая ситуация называется ослаблением подошвенного рефлекса.
- Боль в области ягодицы, возникающая в ответ на попытку положить согнутую в колене и бедре ногу на внутреннюю поверхность голени и бедра.
- Симптом Ласега. Человек лежит на кровати на спине и поднимает вверх прямую ногу. В норме это не вызывает каких-либо дискомфортных ощущений, а при ишиасе на задней поверхности поднятой вверх ноги и, иногда, в пояснице, появляются боли. Далее человек сгибает поднятую ногу в колене и бедре, что при ишиасе приводит к уменьшению интенсивности или полному купировании боли. Соответственно, появление боли при подъеме прямой ноги вверх и уменьшение ее интенсивности при сгибании конечности в колене и бедре и называется симптомов Ласега, который выявляется при ишиасе.
- Симптом Бонне. Представляет собой практически полную копию симптома Ласега, но только ногу поднимает вверх и сгибает врач, обследующий больного, а не сам человек. Соответственно, симптом Бонне – это также боль при подъеме вверх прямой ноги и уменьшение интенсивности болевых ощущений при сгибании конечности в колене и бедре.
- Перекрестный синдром. Представляет собой появление болей во второй ноге, лежащей на кровати, возникающих во время подъема вверх пораженной конечности для выявления симптома Ласега. То есть если человек поднял вверх прямую ногу для выявления симптома Ласега и почувствовал боль не только в поднятой конечности, но и во второй, которая лежит в это время на кровати, то такое состояние и называется перекрестным синдромом.
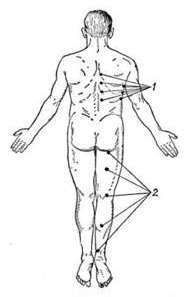
- Боль при надавливании на точки Валле (см. рисунок 2). Дело в том, что седалищный нерв в некоторых участках подходит близко к поверхности кожи, и именно эти области называют точками Валле. При ишиасе надавливание на эти точки вызывает сильную боль. Расположение точек Валле по ходу седалищного нерва отражено на рисунке 2.
Рисунок 2 – расположение точек Валле по ходу седалищного нерва (группа точек, расположенных по задней поверхности бедра, обозначенных цифрой 2).
Из-за защемления седалищного нерва в мягких тканях по его ходу развиваются различные нарушения чувствительности, движений и питания. Такие нарушения провоцируются неправильными нервными импульсами, исходящими от защемленного и раздраженного нерва.
Проявляются такие нарушения чувствительности, движений и питания следующими симптомами:
- Нарушение чувствительности кожного покрова боковых и задней поверхностей голени, а также всей стопы (например, онемение, особенно стопы, ощущение «бегания мурашек», покалывания, подергивания и др.).
- Вынужденное положение тела, при котором человек наклоняет корпус вперед и немного в сторону, поскольку в таком положении интенсивность болей несколько уменьшается. Корпус постоянно поддерживается в вынужденном положении – наклоненный вперед и в сторону, вне зависимости от совершаемых человеком движений и принимаемых поз. То есть и когда человек идет, и когда стоит, и когда сидит, он удерживает корпус наклоненным вперед и в сторону.
- Нарушение сгибания в коленном, голеностопном и суставах стопы, вследствие чего походка приобретает характерный вид, человек идет как бы на прямой негнущейся ноге. Нарушения сгибания ноги в суставах обусловлены ненормальными движениями и низкой силой сокращений мышц задней поверхности бедра. А мышцы задней поверхности бедра, в свою очередь, работают неправильно из-за того, что ущемленный нерв не передает им правильных команд на силу, длительность и частоту сокращений.
- Атрофия мышц задней поверхности бедра и голени. Из-за отсутствия полноценных движений мышцы задней поверхности бедра и голени атрофируются, что внешне проявляется уменьшением размеров и объемов данных частей пораженной ноги.
- Слабость в ноге, появляющаяся вследствие атрофии мышц и недостаточной стимуляции силы мышечного сокращения защемленным нервом.
- Полный паралич мышц стопы или задней поверхности бедра и голени. Развивается только при тяжелом течении ишиаса и представляет собой полную обездвиженность парализованного участка ноги.
- Трудности при наклонах, ходьбе и совершении любых других движений из-за плохой работы пораженной ноги и болей.
- Остеопороз с разрушением костей стопы, голени и бедра. Развивается только при тяжелом течении ишиаса с длительно существовавшим параличом конечности и выраженной атрофией мышц.
- Различные вегетативные расстройства в области пораженной части ноги (потливость, ощущение жжения на коже, похолодание конечности, чувствительность к холоду и т.д.), возникающие из-за расстройства регуляции работы сальных и потовых желез кожи и сосудов в тканях веточками седалищного нерва.
- Истончение и сухость кожного покрова пораженной конечности (кожа становится очень тонкой и легко повреждается, поскольку она вовлекается в процесс атрофии вместе с мышцами из-за недостаточного притока питательных веществ).
- Бледный или красный цвет кожи пораженной конечности. Поскольку при ишиасе нарушается нервная регуляция тонуса сосудов пораженной конечности, то их просвет может оказаться либо слишком расширенным (и тогда кожа приобретет красную окраску), либо чрезмерно суженным (в этом случае кожа станет бледной).
- Истончение и ломкость ногтей на пальцах пораженной ноги.
- Нарушение мочеиспускания и дефекации из-за неправильных нервных импульсов, подаваемых ущемленным нервом к кишечнику и мочевому пузырю.
- Нарушение рефлексов (см. неврологические симптомы).
При ишиасе могут появляться не все симптомы нарушений чувствительности, движений и питания тканей, а только некоторые. Причем комбинации симптомов могут быть самыми разнообразными, вследствие чего у разных людей общая картина проявления ишиаса, за исключением болей, оказывается различной. Однако, несмотря на различные варианты симптоматики, общим признаком ишиаса у всех людей является то, что клинические проявления локализуются в области одной конечности и ягодицы.
Поскольку при ишиасе практически всегда поражается только одна конечность, то именно ее состояние ухудшается, в то время как вторая нога остается нормальной и полноценно функционирует.
Пораженная конечность всегда приобретает характерный вид – ее кожа тонкая, сухая, ломкая, часто шелушащаяся, цвет не нормальный, а либо красный, либо, напротив, очень бледный. Наощупь нога обычно холодная. Бедро и голень имеют меньший объем по сравнению со второй, здоровой ногой. Пораженная нога плохо сгибается практически во всех суставах – коленном, голеностопе и суставах стопы, вследствие чего человек приобретает характерную походу. Одна его нога совершает нормальные движения при ходьбе, а вторая переносится вперед прямой, в результате чего шаг оказывается маленьким, неполноценным, коротким.
В пораженной ноге человек ощущает слабость, которую не может преодолеть волевым усилием. Часто слабость касается не всей ноги, а только стопы, которая буквально «повисает» на голени неким неподвижным грузом, и любые попытки совершить ей какие-либо движения оказываются бесплодными.
Кроме того, в толще тканей, а также на поверхности кожи пораженной ноги могут возникать самые разнообразные ощущения – онемение, жжение, покалывание, «бегание мурашек», повышенная чувствительность к низким температурам и другие. Их сила и интенсивность могут быть различными.
- Рентген пораженной конечности, крестца и поясницы. Результаты рентгена позволяют выяснить, связан ли ишиас с патологией позвонков и межпозвоночных дисков.
- Компьютерная томография пораженной конечности, крестца, поясницы и таза. Результаты компьютерной томографии позволяет установить точную причину ишиаса практически во всех случаях. Единственные ситуации, когда при помощи компьютерной томографии не удается установить причину заболевания – это если причины ишиаса спровоцированы патологиями спинного мозга и его оболочек, корешков спинного мозга и сосудов крестцового нервного сплетения.
- Магнитно-резонансная томография. Является наиболее информативным методом диагностики, позволяющим в любых случаях выявить причину ишиаса даже тогда, когда компьютерная томография оказывается бесполезной.
- Электронейромиография. Метод исследования, который применяется не для диагностики причин ишиаса, а для выяснения степени нарушений нервной проводимости и сократимости мышц пораженной конечности. Исследование заключается в регистрации прохождения нервных импульсов и силы мышечных сокращений в ответ на них на различных участках ноги.
Лечение данного синдрома должно быть комплексным и направленным, с одной стороны, на купирование болей и нормализацию движений, чувствительности и питания тканей ноги, а с другой – на устранение причинных факторов, спровоцировавших ущемление седалищного нерва.
Соответственно, терапия, направленная на устранение болевого синдрома и нормализацию движений, чувствительности и питания тканей пораженной конечности, является симптоматической и поддерживающей, поскольку не влияет на причину заболевания, а только уменьшает его неприятные проявления. Однако такая симптоматическая и поддерживающая терапия очень важна, она позволяет человеку вести привычный и достаточно активный образ жизни, а не мучиться от неприятных симптомов ежеминутно.
А лечение, направленное на устранение причин ишиаса, называется этиологическим. То есть такое лечение позволяет со временем полностью устранить ишиас и его причину, и избавить человека от данного заболевания.
Сочетание этиологической, симптоматической и поддерживающей терапии является наиболее правильным и полным подходом к лечению ишиаса, поскольку позволяет одновременно и купировать симптоматику, и нормализовать пострадавшие функции, и через некоторое время полностью избавить человека от синдрома.
В остром периоде ишиаса, когда боли очень сильные, проводят симптоматическую терапию. Для купирования болей применяют разнообразные обезболивающие средства, такие, как препараты группы НПВС (Аспирин, Индометацин, Диклофенак, Кетанов и др.), гормоны и миорелаксанты. Кроме того, в качестве поддерживающей терапии для ускорения окончания приступа применяют витамины группы В, антиоксиданты, миорелаксанты и сосудистые препараты, которые улучшают питание и кровоснабжение защемленного нерва и пораженных тканей, способствуя восстановлению их нормального функционирования.
В периоды ремиссии ишиаса, когда боли отсутствуют, но имеются нарушения чувствительности, движений и питания тканей, рекомендуется поддерживающая терапия. Наиболее эффективно проводить курсы физиотерапии (диадинамические токи, дарсонвализация, магнитотерапия, массаж, иглорефлексотерапия и т.д.), которые способствуют расслаблению мышц, восстановлению нормального положения костей и устранению зажима нерва с последующим полным излечением. Физиотерапия в периоды ремиссий позволяет надежно профилактировать повторение приступа ишиаса. Кроме того, поддерживающая терапия может включать в себя прием метаболических препаратов, витаминов, антиоксидантов, средств, нормализующих микроциркуляцию, и т.д.
После выяснения причины ишиаса назначается терапия, направленная на устранение этого фактора. Например, если ишиас спровоцирован инфекционными заболеваниями, то производится их лечение антибиотиками.
Оперативное лечение при ишиасе проводится крайне редко – только в тех случаях, если синдром спровоцирован опухолями позвоночника или грыжей межпозвоночного диска, которая ущемляет спинной мозг или корешки спинного мозга. В данном случае после купирования болей производится плановая операция, после которой заболевание полностью излечивается, так как ликвидируется его причина. Также оперативное лечение ишиаса производится в тех случаях, когда из-за нарушения работы седалищного нерва человек страдает от тяжелых расстройств мочеиспускания и дефекации (например, недержание мочи или кала).
- Лекарственные препараты (применяют для купирования болей, нормализации микроциркуляции, чувствительности и подвижности конечности).
- Массаж имануальная терапия (применяют для купирования болей, расслабления и нормализации тонуса мышц, а также для восстановления правильного положения позвонков, вследствие чего удается достигать длительных ремиссий или даже полностью излечивать ишиас).
- Физиотерапия (применяют для улучшения микроциркуляции, проведения нервных импульсов, восстановления чувствительности и силы мышечного сокращений и, соответственно, подвижности конечности).
- Акупунктура (иглоукалывание) – применяют для купирования болей, улучшения микроциркуляции и питания как тканей пораженной конечности, так и ущемленных корешков спинного мозга. За счет улучшения питания состояние корешков спинного мозга и тканей ноги улучшается, и в результате функции седалищного нерва восстанавливаются вплоть до нормы.
- Лечебная гимнастика – применяется в периоды ремиссии для расслабления мышц в области позвоночника и улучшения кровоснабжения спинного мозга, его корешков и крестцового нервного сплетения.
- Апитерапия (лечение укусами пчел) – применяют для купирования болей и расслабления мышц с целью устранения зажима седалищного нерва.
- Гирудотерапия (лечение пиявками) – применяют для купирования отека в области защемленного нерва, вследствие чего объем тканей уменьшается, нерв высвобождается из зажима и начинает функционировать нормально.
- Санаторное лечение (применение лечебных грязей, ванн и т.д.).
В терапии ишиаса применяют следующие группы лекарственных препаратов:
1.Нестероидныепротивовоспалительные средства(НПВС). Препараты применяют для купирования болей. Наиболее эффективными при ишиасе являются следующие препараты группы НПВС:
- Анальгин;
- Диклофенак (Биоран, Вольтарен, Диклак, Дикловит, Диклоген, Диклофенак, Наклофен, Ортофен, Раптен, СвиссДжет, Флотак и др.);
- Индометацин;
- Мелоксикам (Амелотекс, Артрозан, Матарен, Мелокс, Мелоксикам, Мовалис, Мовасин, Оксикамокс и др.);
- Лорноксикам (Ксефокам, Зорника);
- Кеторолак (Адолор, Долак, Кеталгин, Кетанов, Кетолак, Кеторолак, Кеторол и др.);
- Кетопрофен (Артрозилен, Артрум, Кетонал, Кетопрофен, Фламакс, Флексен и др.).
2.Комбинированные нестероидные и ненаркотические обезболивающие препараты, содержащие анальгин и применяющиеся для купирования болей:
- Андипал;
- Темпалгин;
- Пенталгин;
- Седальгин и Седальгин Нео;
- Баралгин.
3.Наркотические обезболивающие группы опиатов (применяются только для купирования очень сильных болей, не устраняющихся другими обезболивающими средствами):
- Трамадол (Плазадол, Трамадол, Трамал, Трамаклосидол, Трамолин и т.д.).
4.Местноанестезирующие средства. Применяются для купирования болей в виде инъекций или блокад:
- Новокаин;
- Ультракаин.
5.Кортикостероидные гормоны. Применяются для быстрого подавления воспалительного процесса и снятия отека в остром периоде приступа ишиаса. Гормональные средства используют не во всех случаях, а только при выраженном отеке в области крестцового нервного сплетения или мышц поясницы. В настоящее время при ишиасе применяют следующие препараты данной группы:
- Гидрокортизон;
- Дексаметазон;
- Преднизолон.
6.Миорелаксанты. Применяются для расслабления напряженных мышц, за счет чего устраняется защемление седалищного нерва, купируются боли и улучшается объем движений и чувствительность ноги:
- Тизанидин (Сирдалуд, Тизалуд, Тизанил, Тизанидин);
- Толперизон (Мидокалм, Толперизон, Толизор).
7.Витаминыгруппы В. Применяют препараты, содержащие витамины В1 и В6, поскольку они способствуют уменьшению выраженности неврологических симптомов и улучшают проведение нервного импульса по волокнам, тем самым способствуя нормализации чувствительности и движений. В настоящее время наиболее эффективными при ишиасе являются следующие комплексные препараты, содержащие витамины В:
- Бинавит;
- Комбилипен;
- Мильгамма;
- Нейробион;
- Нейродикловит (содержит витамины группы В и обезболивающее средство);
- Юнигамма.
8.Ангиопротекторы и корректоры микроциркуляции. Препараты улучшают микроциркуляцию крови, тем самым нормализуют питание и ускоряют восстановление поврежденных структур седалищного нерва. Кроме того, препараты данной группы уменьшают скорость атрофических изменений в мышцах и коже ноги. В настоящее время при ишиасе применяют следующие препараты группы ангиопротекторов и корректоров микроциркуляции:
- Актовегин;
- Доксилек;
- Курантил;
- Рутин;
- Солкосерил;
- Пентоксифиллин (Трентал, Плентал и др.).
- Инозин;
- Мельдоний (Милдронат, Мельдоний, Кардионат и т.д.);
- Карницетин;
- Корилип;
- Рибофлавин;
- Элькар.
10.Антиоксиданты. Применяются для улучшения питания и уменьшения выраженности повреждений структур нерва, что способствует нормализации движений и чувствительности ноги. В настоящее время при ишиасе применяют следующие антиоксиданты:
- Витамин Е;
- Витамин С;
- Селен;
- Медь.
11.Препараты для местного лечения. Применяются для нанесения на кожу с целью купирования болей и улучшения местного кровообращения. В настоящее время при ишиасе применяются следующие препараты местного действия:
- Мази и гели, содержащие экстракт перца стручкового (Эспол);
- Мази, содержащие пчелиный яд (Апифор, Унгапивен);
- Мази, содержащие змеиный яд (Наятокс и др.);
- Мази, содержащие камфару (камфорная мазь);
- Скипидарная мазь;
- Мази, содержащие любые разогревающие и раздражающие компоненты (Капсикам, Эфкамон, Випросал, Финалгон и др.);
- Мази и гели для наружного применения группы НПВС (Вольтарен, Индометацин, Диклофенак и т.д.).
Наружные средства в виде мазей применяются в качестве средств вспомогательного лечения, поскольку их эффекты позволяют добиться только облегчения болевого синдрома. Для терапии ишиаса можно использовать любые мази с раздражающими и разогревающими эффектами, такие, как:
- Камфорная и скипидарная мазь;
- Мази с экстрактом перца стручкового (Эспол);
- Мази с пчелиным ядом (Апифор, Унгапивен);
- Мази со змеиным ядом (Наятокс и др.);
- Мази, содержащие разнообразные разогревающие и раздражающие компоненты (Капсикам, Эфкамон, Випросал, Финалгон и др.);
- Мази и гели для наружного применения группы НПВС (Вольтарен, Индометацин, Диклофенак и т.д.).
Любые мази при ишиасе следует наносить на кожу над областью поражения по 2 – 3 раза в сутки. После обработки пораженный участок можно укрывать теплой повязкой, чтобы усилить местное раздражающее действие препаратов.
В виде уколов при ишиасе могут применяться разнообразные обезболивающие препараты (например, Анальгин, Трамадол, Ксефокам и др.) и гормональные средства (Гидрокортизон, Преднизолон и др.). К инъекциям обезболивающих препаратов прибегают при сильных болях, которые не купируются приемом таблеток. В таких случаях уколы ставят только несколько дней, после чего переходят на прием обезболивающих средств в форме таблеток. Гормональные средства применяют в виде инъекций крайне редко – только когда имеется выраженное воспаление и отек в области мягких тканей поясницы, малого таза и ног.
Кроме того, местноанестезирующие препараты (Новокаин и Ультракаин) могут применяться для блокады, когда растворы вводятся в пучки седалищного нерва в области поясницы, что вызывает полную блокировку проведения нервных импульсов. Такие блокады делают только при очень сильных болях.
Хорошим эффектом при ишиасе обладают следующие физиотерапевтические методики:
- Дарсонвализация;
- Диадинамические токи;
- Лазеротерапия;
- Магнитотерапия;
- УВЧ;
- Электрофорез и т.д.
Подробнее о физиотерапии

Итак, гимнастика при ишиасе включает в себя выполнение следующих упражнений:
1. Из положения лежа на спине притягивать согнутые в коленях ноги к груди. Сделать 10 повторов.
2. Из положения лежа на спине поднимать вверх прямые ноги, на несколько секунд фиксировать их в таком положении, и затем опускать на пол. Сделать 5 повторов.
3. Из положения лежа на животе поднимать корпус на руках, установленных ладонями под плечом. Сделать 5 повторов.
4. Из положения сидя на стуле поворачивать корпус поочередно вправо и влево. Выполнить по 5 поворотов в каждую сторону.
5. Из положения сидя на коленях делать наклоны с поднятыми над головой руками. Сделать 5 повторов.
6. Из положения стоя с ногами на ширине плеч делать наклоны корпусом вправо и влево. Выполнить по 5 наклонов в каждую сторону.
Все упражнения следует выполнять медленно и аккуратно, не допуская резких движений.
В домашних условиях для лечения ишиаса можно только принимать лекарственные препараты. В принципе, этого, как правило, бывает достаточно для купирования болей и достижения ремиссии, но отсутствие комплексного лечения, включающего в себя массаж и физиотерапию, приводит к тому, что приступы ишиаса эпизодически повторяются.
Ишиас (ишиалгия): как его распознать? Строение седалищного нерва. Причины и симптомы, лечение ишиаса (препараты, мануальная терапия) — видео
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник