Самая большая нагрузка в организме приходится на ноги. Поэтому если болят суставы ног — это не просто проблема, это практически катастрофа, ведь от их состояния зависит возможность и качество передвижения. Причины болей могут быть различными и зависят от того, какое сочленение болит. Общее название для болей в соединениях костей – артралгия.
Причины боли в суставах ног:
Менее распространённая причина болей — гемофилия.
Вызывать боли в суставах ног могут травмы – вывихи, повреждения связок, сухожилий или мениска (при боли в колене). Отложения солей при хондрокальцинозе могут быть причиной достаточно сильных болей, особенно большого пальца стопы. Дистрофически-дегенеративные изменения в позвоночном столбе также провоцируют боль в суставах ног.
Распространённое явление – «возрастные боли» у подростков 10-14 лет, чаще у девочек. Эти боли в суставах ног вызваны активным ростом, при котором мышечная масса нарастает быстро, а сочленения ног не успевают адаптироваться под увеличивающуюся нагрузку. Это проходит без какого-либо лечения и обусловлено большей частью «незрелостью» частей организма.
Пристального внимания требует боль в суставах ног, которая возникает уже в более зрелом возрасте, ближе к 50 годам, хотя в последние годы эти заболевания сильно «помолодели». Вот такая боль может свидетельствовать о развитии серьёзных отклонений, поэтому нужно обратиться к врачу для установления диагноза и получения адекватного лечения.
Некоторые пациенты отмечают у себя метеозависимые боли – когда перед непогодой появляются ноющие, тянущие ощущения, не дающие даже уснуть, конечности как будто «выкручивает». Причины таких проблем — вегетососудистые заболевания, напрямую не связанные с состоянием сочленений.
Определение «болят ноги» имеет очень широкий смысл – причина может быть в мышцах, соединениях костей. Даже воспалительные процессы в венах тоже вызывают ощущение, что болят ноги.
Для всех заболеваний, при которых болят суставы, характерны свои симптомы.
Это наиболее распространённые причины, вызывающие боли в нижних конечностях.
Определить, почему болят суставы ног, может только специалист.
Для диагностирования причины болей в суставах ног применяется ряд исследований:
- осмотр пациента;
- определение характера боли;
- общий анализ крови и анализ на биохимические показатели – для определения возможного развития воспалительного процесса;
- рентген;
- магнитно-резонансная и компьютерная томография;
- пункция суставов;
- денситометрия (определение плотности хрящевой и костной ткани) при помощи УЗИ.
Не всегда применяются все перечисленные методы. Часто специалист ограничивается только некоторыми из них. Главное – оценить состояние и определить причины, вызвавшие боли в суставах ног.
Лечение боли в суставах ног нужно начинать с диагностики заболевания, их вызвавшего. Только в этом случае принимаемые препараты принесут облегчение. А для этого нужно обратиться к врачу для постановки диагноза и назначения лечения.
Лечение боли в суставах ног — это сложный процесс избавления от причины, их вызвавшей, долгий и требующий комплексного подхода.
Как лечить артрит и другие заболевания воспалительной группы (бурситы, фасцииты), должен решать только врач. Классическая схема лечения:
- Медикаментозную терапию, включающую анальгетики и при необходимости лечение нестероидными противовоспалительными препаратами.
- Физиотерапию.
- Использование лечебной гимнастики в восстановительный период. Практически при всех проблемах с суставами ног не противопоказано грязелечение.
Говорить о каком-то конкретном препарате при болях в суставах ног бессмысленно, т. к. назначение зависит только от причины, вызвавшей боль. Если лечить дегенеративно-дистрофических изменения (артрозы) суставов ног, дополнительно назначают хондропротекторы для суставов: их длительный приём позволяет восстановить хрящи.
При проблемах с суставами ног важно не назначать себе лекарства и не определять диагноз: даже для снятия болей при различных диагнозах требуются диаметрально противоположные действия. При артрозе больной сустав следует нагревать, а при артрите тепло противопоказано. Квалифицированная врачебная помощь – вот что реально поможет избежать инвалидности и сохранить лёгкость движений.
Если болят суставы ног и есть предположение, что это травма, также нужно обратиться к врачу. К сожалению, пациенты в России не привыкли обращаться за специализированной помощью в случаях их ушибов или растяжений, после вывихов. Особенно, если боль терпима и позволяет двигаться.
В 50% случаев это приводит к тому, что соединения костей восстанавливаются неправильно, что вызывает уже более серьёзные заболевания, вплоть до инвалидности.
Лечение должно назначаться специалистом с учётом наличия противопоказаний к препаратам и общего анамнеза.
- вывих тазобедренного сустава;
- повреждение мениска коленного сустава.
Растяжение связок и вывихи голеностопа менее опасны, но случаются в разы чаще.
Особенно важно обратиться к врачу, если вывих или растяжение в суставах ног повторяется неоднократно!
Не всегда растяжения или вывихи нужно лечить просто обеспечением покоя пострадавших сочленений. Часто для возвращения подвижности необходимо пройти комплекс физиопроцедур и ЛФК.
Когда болят суставы ног, что делать, может подсказать и народная медицина:
- когда болит коленный сустав, хорошо помогает раствор йода, смешанный в пропорции 1:1 со спиртовым раствором. Полученную смесь отстаивают на сутки в светлом месте, до полного обесцвечивания раствора. Этим раствором натирают больное колено;
- при болях в тазобедренном суставе используют следующую настойку: 3 средних лимона, 0,25 кг корней сельдерея, 0,12 кг очищенного чеснока – всё измельчить, смешать, выложить в банку и залить 3 литрами кипятка. Настаивать 12 часов, принимать по 2 столовых ложки, натощак. Длительность лечения – 3 месяца.
В стопе наибольшее количество мелких сочленений, которые могут подвергаться артриту, артрозу, подагре – любому негативному процессу в сочленении. А стопа отвечает за равновесие и хождение, поэтому боли в стопе превращают жизнь человека практически в каторгу – передвижение затруднено, даже боли в коленях не приносят столько страдания.
Для снятия боли в суставах стопы хорошо помогают различные ванночки – со смесью соли морской и камфорным маслом или с концентрированным отваром листьев лавра (их нужно взять в количестве 2 стаканов на пол-литра кипятка плюс 0,5 стакана растительного масла, всё прокипятить не более 60 секунд).
Каждый десятый человек, достигший 35 лет, жалуется на боли в суставах ног. Чаще болят колени, особенно после длительного нахождения на ногах или физических нагрузок. Для возраста после 40-50 лет характерными становятся уже жалобы на боли в сочленениях стопы, частым явлением становится пяточная шпора.
Если не считать возраста, на болезненность в суставах ног влияют:
- избыточный вес;
- неправильные пищевые привычки – редкое употребление овощей, фруктов, злоупотребление сладким, недостаток в пище витаминов и минералов;
- обменные заболевания (их обязательно нужно выявить и держать под контролем);
- малоподвижный образ жизни, при котором сочленения и связки ослабляются, на другом полюсе – излишне активный образ жизни с физическими перегрузками ног.
Соответственно, и меры, принимаемые для профилактики болей в суставах ног, базируются на коренном изменении образа жизни, приобретении правильных привычек питания и рациональной физической нагрузкой организма. Если боль в суставах ног дала о себе знать, то следует не запускать болезнь, а лечить сразу после появления первых симптомов.
Чего нужно ждать при наступлении климакса?
Во время наступления менопаузы организм начинает переживать изменения, которые указывают на то, что угасает детородная функция. Происходит снижение выработки эстрогена и прогестерона, которые производятся яичниками.Эстроген очень сильно влияет на нервную систему, мочеполовые органы, молочные железы, кожу и кости. Если происходит понижение эстрогена в крови женщины, возникают климактерические симптомы, которые проявляются в виде приливов жара, изменений настроения, сухости и дискомфорта в зоне половых органов, болей в суставах и других признаков.
Боли при климаксе в мышцах и суставах возникают из-за развития остеопороза или артрита. Чтобы определить причину болезненности в суставах, важно сходить к доктору. Если своевременно диагностировать заболевание и начать лечение, можно успешно вылечить болезненность в мышцах.
Остеопороз при климаксе уменьшает плотность костной ткани, которая становится рыхлой и хрупкой.
Для остеопороза характерны такие симптомы:
При развитии остеопороза во время климакса рекомендуется посетить ревматолога или ортопеда. Благодаря обследованию, исключаются другие суставные заболевания, которые могут быть не связаны с гормональной перестройкой в женском организме.
Чтобы определить причину развития остеопороза, важно сдать лабораторные анализы, сделать рентген суставов, а также пройти остеоденситометрию – это диагностика заболевания, которая помогает определить степень его развития. На основании результатов исследования доктор ставит диагноз и назначает эффективное лечение.
Лечить мышечные и костные боли при климаксе нужно комплексно. Важно сбалансированно питаться. Включите в меню овощи, фрукты, молочные продукты.
После посещения доктора проводится лечение остеопороза гормонами, а также препаратами, которые влияют на костную ткань, снимают боль.
Лечение остеопороза при климаксе проводится такими препаратами:
- Препаратами с витамином D.
- Препаратами с кальцием.
- Препаратами группы бисфосфонатов, которые предупреждают разрушение костей.
Лечить остеопороз необходимо столько, сколько предпишет доктор. Обычно терапия длится пару лет.
Артрит при климаксе приводит к сильным болям в суставах, а также сковывает движения и вызывает отёчность.
Артрит при климаксе возникает из-за следующих факторов:
- Снижается уровень эстрогена в крови. Появляется болезненность в суставах и мышцах.
- Происходит сильный набор веса. Из-за лишних килограммов суставы нагружаются ещё больше и провоцируют повторное появление артрита.
- Стрессовые ситуации и переживания. Организм женщины при стрессах производит стрессовый гормон, который может спровоцировать развитие воспаления в суставах.
- Развитие инфекционных заболеваний.
- Получение травм суставов.
Артрит суставов также может возникнуть из-за нарушенной работы щитовидной железы.
Артрит имеет такие симптомы:
Для лечения суставов наши читатели успешно используют СустаЛайф. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Болезненность и скованность суставов по утрам.
- Боль в конечностях при хождении, которая проходит только во время отдыха.
- Ночью покалывают, немеют и болят руки и ноги.
- Сустав опухает.
- Артрит при климаксе может спровоцировать болезненность в области шеи, деформирование и разрушение костей.
Чтобы поставить диагноз «артрит», а также назначить лечение, доктор посоветует сделать УЗИ, рентгенографию, сдать анализы на гормоны и уровень кальция в крови.
Терапия артрита при климаксе направлена на нормализацию гормонального фона, приостановку разрушения хрящей и восстановление их структуры, на устранение воспаления.
Артрит лечится такими препаратами:
- Ибупрофеном, который снимает отёчность и болезненность при климаксе в суставах.
- Хондропротекторами, которые способствуют восстановлению структуры хряща.
- Гормональными препаратами для снятия болезненности в суставах.
Также артрит лечится физиопроцедурами, фитолечением, массажем, лечебной физкультурой.
Климактерический горб является фиброзно-жировым уплотнением в области шеи. Он возникает из-за гормональной перестройки во время климакса. Также горб может появиться вследствие развития остеохондроза.
Горб мешает нормально двигаться, выглядит неэстетично, вызывает повышение давления, приводит к быстрой утомляемости и гипертонусу мышц.
Патологию можно успешно вылечить. Лечение проводится заместительной гормональной терапией, массажем, мануальной терапией, физкультурой.
Если консервативные методы лечения не принесли желаемого эффекта, а, наоборот, боли появились не только в области шеи, но и в спине, проводится липосакция. Процедуру выполняют под местной анестезией.
Боль в груди при климаксе, особенно ночью, вызывает переживания у многих женщин возрастом старше 45 лет.
Менопауза на молочные железы также очень сильно влияет. Проявляются следующие симптомы:
- груди отекают и набухают;
- чувствуется тяжесть;
- груди становятся более чувствительными;
- возникает острая и колющая болезненность;
- груди начинают сильно жечь внутри.
Описанные симптомы считаются нормой при гормональной перестройке во время климакса.
Причины болей в груди в период климакса:
- Сбои в гормональном фоне.
- Лечение лекарственными препаратами, которые также могут спровоцировать болезненность в груди.
- Развитие сердечно-сосудистых заболеваний.
- Развитие мастопатии.
- Развитие остеохондроза.
Болезненность в груди напрямую зависит от её размера. Обычно от болей в молочных железах страдают женщины с большими грудями. Чем меньше грудь, тем больше есть вероятность, что она не будет болеть при менопаузе.
Чтобы избежать развития опасных заболеваний, при первых болях в груди важно обязательно сходить к доктору на приём. Врач внимательно осмотрит пациентку и подскажет, что нужно делать.
Правила уменьшения болезненности в груди во время менопаузы:
- Покупайте бюстгальтеры только из натуральных тканей и нужного размера.
- Не носите тесную одежду.
- Принимайте контрастный душ.
- Делайте массаж груди.
- Старайтесь правильно питаться.
Если болезненность в молочных железах сильная, особенно ночью, доктор может выписать пить обезболивающие средства. Пейте растительные сборы, которые помогут улучшить самочувствие при климаксе.
Теперь вы знаете, почему болят суставы, другие части тела и органы женщины при климаксе, а также что нужно делать, чтобы облегчить свое самочувствие и улучшить здоровье.
Если человека постоянно мучит боль, то он просто не в состоянии жить полноценно. Пожалуй, самой неприятной и мучительной болью может стать суставная, ведь она изнурительная и монотонная.
Основная масса обезболивающих лекарственных препаратов эффективны лишь определенное время и поэтому боль возвращается вновь и вновь.
Далеко не всегда пациенты могут сходу ответить, почему болят суставы. Так, чаще всего подобный симптом вызван травмой, серьезным нарушением или заболеванием.
Чтобы хоть немного ориентироваться, следует рассмотреть наиболее распространенные патологии опорно-двигательного аппарата и основные причины боли в суставах.
Обычно боль в руках – это симптом артрита или бурсита. Под артритом следует понимать заболевание воспалительной природы, вызванное застоем лимфатического и венозного оттока в суставе. Причем артрит бывает разным:
- ревматоидным;
- псориатическим.
- остеоартрит;
- подагра.
Пациент должен понимать, что каждый вид артрита будет иметь свое специфическое медикаментозное назначение. На сегодняшний момент весь механизм развития патологии не изучен до конца. Некоторые больные имеют наследственную предрасположенность к дегенеративным нарушениям в суставах.
Причем проявляться они могут в любом возрасте, а не только преклонном. Артриты еще могут быть осложнением гриппа, ОРВИ или иного вирусного заболевания.
Что касается бурсита, то заболевание во многом схоже с артритом. Эта патология опорно-двигательного аппарата характеризуется воспалительным процессом в околосуставной сумке (их еще называют бурсами).
В ней образовывается и скапливается экссудат с большим количеством крови, гноя и белка. Бурсит часто становится результатом усугубления артрита или подагры.
При хроническом бурсите все суставы руки (локтевой, плечевой) ноют, но уже не болят. Пораженное место можно нащупать только в процессе пальпации. Если же болезнь протекает остро, то боль будет резкой, особенно во время движения.
Не исключено повышение температуры по всему телу, а не только в пораженном месте.
Как и при болевом синдроме в руках, причиной дискомфорта в ногах часто становится артрит, бурсит и травмы. Помимо этого, не исключено развитие еще одного неприятного заболевания – энтезит.
Эта ревматическая болезнь поражает суставы, вызывая нестерпимую острую боль.
Патология возникает в результате чрезмерной физической нагрузки или травмы. Симптомы энтезита схожи с признаками артрита и поэтому важна дифференциальная диагностика.
Чтобы выяснить, почему болят суставы, следует обратиться за помощью к неврологу, травматологу, ревматологу или вертебрологу. Только в этом случае можно получить адекватное лечение и быстро купировать симптомы.
Причин болевого синдрома в коленях может быть несколько:
- подагрический артирт;
- артрит коленного сустава;
- травма.
Однако основная предпосылка дискомфорта – это заболевание гонартроз коленного сустава. Он обычно мучает пациентов старше 40 лет. Причем гонартроз одновременно поражает обе конечности.
Коварность заболевания в том, что достаточно долгое время оно никак не дает о себе знать. Когда болезнь начинает прогрессировать, больной ощутить слабые боли в колене. С течением времени гонартроз станет причиной хруста, скованности сустава в утреннее время, ограничения подвижности в пораженной области.
Артроз пагубно влияет на коленный сустав и разрушает его. В результате он начинает деформироваться и не дает пациенту нормально передвигаться. Во время ходьбы на короткие расстояния или вставая с постели человек будет чувствовать боли.
Болеть перестанет только в состоянии полного покоя, но по мере усугубления заболевания дискомфорт будет мучить пациента даже в ночное время, не давая ему заснуть.
Гонартроз, как и артроз, считается достаточно серьезной патологией. Поэтому и подход к лечению должен быть аналогичным. Если больной обратится за медицинской помощью, то в первую очередь ему предстоит пройти диагностику:
- рентгенографию;
- артроскопию;
- УЗИ коленных суставов.
После подтверждения диагноза будет назначено комплексное лечение. Оно предусматривает не только прием лекарственных препаратов, но также соляные ванночки на пораженный коленный сустав и физиотерапию.
Если болят мышцы и суставы, то, вероятнее всего, у человека нарушено кровообращение. Лечение этой проблемы можно осуществить при помощи медикаментов, например, таких препаратов:
- Индовазин. Препарат для наружного применения, который может быть показан при синовитах, тендовагините и бурсите, но не рекомендован пациентам с индивидуальной непереносимостью компонентов средства, нарушениях свертываемости крови, патологиях желудочно-кишечного тракта, беременным и кормящим женщинам;
- Троксевазин – наружный ангиопротекторный препарат, помогающий сократить проницаемость и ломкость капилляров. Поможет также при варикозном расширении вен, тромбофлебите и дерматите. Противопоказано средство при заболеваниях желудка, печени и почечной недостаточности;
- Индометацин. Лекарство снимает воспаление и обезболивает. Производится в виде таблеток, а противопоказания: детский возраст, беременность и патологии пищеварительного тракта.
Причиной боли в пальцах рук может быть подагра, артрит, травма, остеохондроз или остеоартроз. Для лечения и в качестве профилактики можно делать массаж. Однако важно помнить, что проводят такую процедуру, только если боль не острая. Не лишними будут солевые ванночки с теплой водой.
При этом нельзя забывать, что полное выздоровление возможно только при условии комплексного подхода к проблеме, который не исключает классическое лечение и избавление от основной причины возникновения боли.
Дискомфорт в пальцах ног, а именно в суставах, может быть вызван такими заболеваниями скелетно-мышечного аппарата, которые ответят на вопрос, почему болят суставы:
- артроз;
- подагра;
- бурсит;
- остеомиелит;
- вальгусная деформация большого пальца;
- тендинит.
Нередко предпосылкой проблемы становится сахарный диабет, эндартериит или атеросклероз. Не исключена вероятность травмы пальца ноги или вросшего ногтя.
При вальгусной деформации кроме боли пациент будет страдать от молоткообразной деформации всех остальных пальцев и крайне быстрой утомляемости. «Шишка» у самого основания большого пальца не позволит человеку носить обычную для него обувь.
Если развивается тендинит, то сухожилия пальцев претерпевают сразу комплекс воспалительных поражений. Опасность патологии в том, что она может затрагивать не только сухожилие, но и сопутствующие оболочки. Этот процесс будет иметь название тендовагинит.
Признаки тендовагинита схожи с симптомами тендинита, но к ним добавится хруст во всех суставах пальцев во время движения, повышение температуры тела и покраснение в области воспалительного процесса.
Если причина боли остеомиелит, то его характер будет кардинально отличаться от рассмотренных ранее патологий. Болезнь сопровождается гнойным некрозом, который проявляется в костном мозге и кости. Причем он поражает соседствующие мягкие ткани конечности. Другими симптомами станут:
- острая боль в стопе;
- тошнота и рвотные позывы;
- головная боль;
- желтуха.
Не исключено головокружение и даже потеря сознания. Остеомиелит не возникает без причины. Основным фактором его развития чаще всех становится открытый перелом конечности. Если форма болезни запущена или лечение проводилось неверно, то по всему телу повышается температура до 40 градусов.
Выявить заболевание можно благодаря общему клиническому анализу крови, рентгенографии и компьютерной томографии. Если есть особые показания, то в целях диагностики и чтобы верно назначить лечение, будет сделана костная пункция.
Особенно часто болят суставы кистей у тех пациентов, кто активно занимается спортом или ввиду особенностей профессиональной деятельности вынужден переносить тяжести. Как правило, причина ноющей боли – это мускульное перенапряжение или растяжение мышц.
В такой ситуации перед тем, как начать лечение, рекомендовано сразу же отказаться от всех нагрузок на больную конечность. Однако причина может крыться глубже – в болезни, поражающей кости, мышечную систему и нервные окончания.
Если боли долго не прекращаются, то обязательно следует обследоваться для выявления истинной причины и назначения адекватного лечения, ведь некоторые заболевания могут вызывать не только деформацию пальцев, но даже их ампутацию, чего вряд ли кто-то захочет допускать.
Когда болит плечевой сустав или оба одновременно, пациент может не догадываться, что дискомфорт вызван патологиями шеи. Обычно боль настолько ощутима, что достигает даже кисти руки. Во время движения болит сильнее, вплоть до парестезии и онемения. Во время осмотра может быть поставлен диагноз межпозвоночная грыжа шейного или грудного отдела позвоночника.
Пораженная патологией зона по мере прогрессирования:
- теряет эластичные функции;
- утолщается;
- пространство между позвонками уменьшается.
Происходит ущемление нервных окончаний, от чего и развивается болезненность. В месте защемления возникает отечность, усиливающая дискомфорт.
Самыми частыми факторами, причиняющими боль в плечевом суставе, станут: бурсит, тендинит, травмы, новообразования, стенокардия, пневмония, шейный радикулит, патологии печени, отложение солей, плечелопаточный периартроз.
Помимо этого, болит плечо при разрыве сухожилий, пигментном синдроме и кальцинозе предплечья.
Многие наши соотечественники не спешат обращаться к врачу даже, когда их мучает сильный болевой синдром. В отдельных случаях боль проходит сама собой, а самочувствие улучшается без употребления лекарственных препаратов.
Однако совсем иначе следует действовать, когда родители не знают, почему болят некоторые суставы у ребенка или даже все сразу.
В таких ситуациях категорически нельзя затягивать обращение в поликлинику. В противном случае халатность может стать причиной инвалидности на всю оставшуюся жизнь. Поэтому важно провести дифференциальную диагностику и своевременно начать лечение.
Так, причинами болевого синдрома могут быть суставные патологии:
- ревматизм. Фактор его возникновения и развития – острая инфекция в верхних дыхательных путях. Симптомами могут быть боли в суставах, повышенная температура тела, отечность и краснота на больном месте. Ноющие боли обычно не охватывают все суставы, а постепенно переходят с одного на другой. Если не лечить у ребенка ревматизм, то он спровоцирует поражение сердечной мышцы;
- сывороточная болезнь. Под этим заболеванием следует понимать аллергическую реакцию на лекарственные препараты, а именно, аспирин, пенициллин. Проявляет себя болезнь спустя 6-12 суток после контакта с воздействующим фактором. Это будут симптомы: лихорадка, отек шеи и лица, крапивница, зуд кожных покровов, боли во всех мышцах и суставах;
- артрит. Он вызван кокковыми бактериями или вирусом гриппа. Патология поражает крупные суставы. На начальном этапе артрита возникает лихорадка, боль при пальпации пораженного места. По мере течения заболевания ребенок может начать хромать;
- туберкулезный артрит. Часто этот вид болезни затрагивает не все суставы, а только тазобедренный. Сначала пациент будет заметно припадать на ногу, и ощущать боль даже во время медленной ходьбы. В запущенных случаях передвигаться станет проблематично, а вокруг больного сустава отек будет виден визуально. При туберкулезных поражениях позвоночника ребенок не в состоянии поднимать легкие вещи и наклоняться вперед. Во время сна он вынужден лежать на животе, ведь боли не дают принять другую позу.
В заключение, следует отметить еще и травмы, как причину боли в суставах у детей. Если удар слишком сильный, то вероятна гематома, деформация и даже перелом кости.
источник
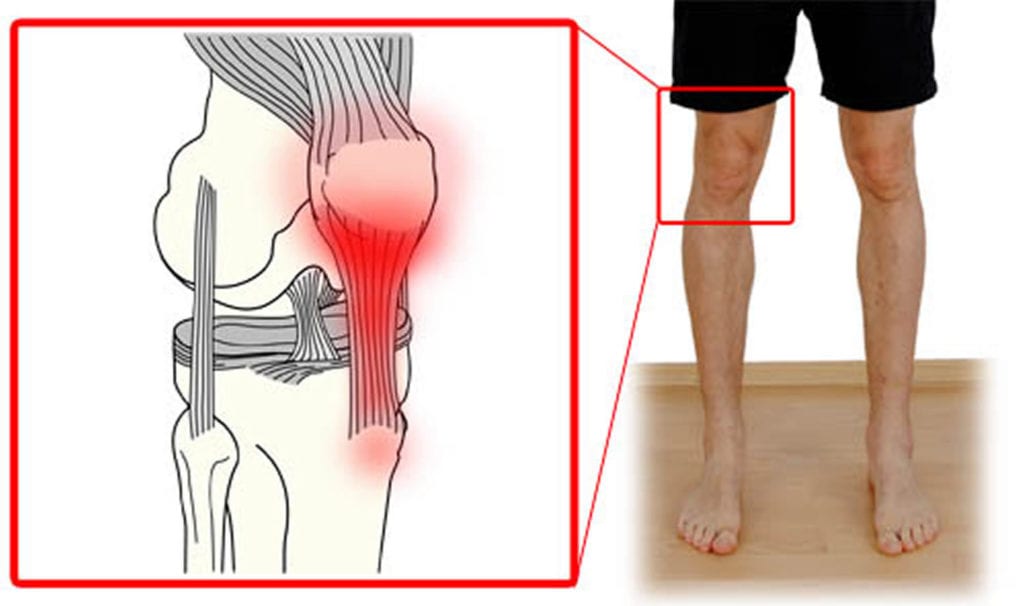
Коленный сустав является одним из самых крупных и сложных. Ежедневно он подвергается огромной нагрузке, поэтому неудивительно, что периодически он перестает функционировать нормально. Если болят колени, заметен их отек, причем боль практически постоянная, то необходимо обязательно обратиться к врачу. Такое патологическое состояние может быть сигналом о развитии одного из заболеваний, деформирующего сустав. Естественно, необходимо научиться различать ситуации, когда визит к врачу очень нужен. Но отсутствие лечения или самостоятельная терапия может привести к осложнениям.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Чтобы лучше понять, почему болят колени, нужно разобраться с их анатомией. Итак, сочленение состоит из бедренной, большой берцовой кости и коленной чашечки. Две самые большие кости имеют по два выступа: внутренний и наружный мыщелки.
Все поверхности, которые соприкасаются друг с другом, покрыты гиалиновым хрящом. Благодаря ему обеспечивается подвижность коленного сустава, его амортизационные свойства. Вокруг этого соединения костей находится своеобразная капсула, изнутри выстланная синовиальным слоем. Она наполнена синовиальной жидкостью, благодаря которой производится питание сочленения, обеспечивается его подвижность.
Коленный сустав состоит не только из костей. Все его элементы объединяются крестообразными и коллатеральными связками, бедренными мышцами, сухожилиями. Коленная чашечка крепится к другим элементам посредством собственной связки. Для того чтобы колено двигалось, необходимо 6 синовиальных сумок. Питание и иннервация представленного сустава осуществляется посредством нервов и кровеносных сосудов, которые размещены в мягких тканях, окружающих сустав.
Если колено стало болеть, появился отек, подвижность ограничена, а дискомфорт является достаточно сильным, необходимо срочно обратиться к врачу. Если деструктивный процесс уже начался, то полностью вылечить колено будет невозможно. Однако остановить или замедлить его прогрессирование удастся.
Итак, можно выделить такие причины боли в коленном суставе:
- гонартроз. Он встречается практически в 50% всех случаев поражения сочленения. Патология развивается очень долго. Среди симптомов этой болезни можно выделить такие: колено не болит в состоянии покоя, однако человеку становится трудно подниматься по лестнице, долго ходить, приседать и вставать с корточек. Во время движения больной слышит хруст в колене, у него снижается подвижность. Со временем, вследствие изнашивания хряща, расстояние между костными поверхностями уменьшается. При этом появляются остеофиты, нервы и сосуды сдавливаются, а само колено деформируется;
- проблемы с кровообращением(некроз). При этом нарушается питание колена. Чаще всего такое состояние проявляется у подростков. Именно у них происходит слишком быстрый рост костей, при котором их питание несколько затрудняется. Если сначала боль в коленном суставе достаточно сильная, то через некоторое время ее интенсивность уменьшается. Боль обычно локализуется в одной точке, и не распространяется на все колено. Дискомфорт может усиливаться вследствие переохлаждения;
- артрит. Это воспалительная патология колена, которая может диагностироваться у молодых людей, особенно женщин. При этом болит колено очень сильно, пораженная область характеризуется отеком, кожа краснеет. Болевые ощущения ночью становятся более выраженными. Колено болит даже в состоянии покоя, при перемене погоды. Причина развития патологии заключается в чрезмерной массе тела, пожилом возрасте, слабости иммунитета;
- тендинит коленного сустава. Это воспаление сухожилий в области колена, которое не может нормально выполнять свои функции. Заболеванию подвержены практически все. Боль обычно ноющая, а пораженная область реагирует на смену погоды;
- остеохондрит наколенника. Тут происходит отслаивание хряща от суставной поверхности. На первых порах болит колено не очень сильно, но со временем ее интенсивность увеличивается, а к патологическому процессу присоединяется воспаление;
- болезнь Кенига. Тут некоторая часть хряща может отделяться от кости и перемещаться внутри сочленения. Движение при этом затрудняется, появляется неострая боль. С прогрессированием наблюдается также отек коленного сочленения. Лечение патологии у взрослых производить труднее, чем у детей;
- патология Осгуда-Шляттера. Она предусматривает образование шишки в области колена. Чаще всего болезнь диагностируется у мальчиков, а также людей, занимающихся спортом. Боль при этом резкая, усиливающаяся при сгибании и выпрямлении ноги.
Эти причины являются основными, но не единственными. Поэтому необходимо рассмотреть и другие факторы, вследствие воздействия которых появляется боль в колене.
Некоторые патологии, которые не имеют отношения к коленному суставу, могут вызывать в нем болевые ощущения:
- Фибромиалгия. Дискомфорт локализуется в мышцах и мягких тканях, но может отдавать в сочленения, расположенные поблизости. Воспалительный процесс при этом не развивается. Кроме ноющей боли в коленном суставе, человек ощущает скованность в движениях, усталость, у него могут появляться судороги.
- Дисплазия или коксартроз тазобедренного сустава. Болевой синдром в этом случае распространяется на всю ногу.
- Невропатия седалищного нерва. Его защемляют позвонки пояснично-крестцового отдела позвоночника. Сильная пульсирующая боль может отдавать в бедро и колено.
Какие системные патологии могут вызвать боли в колене? Кроме тех причин, которые уже были описаны выше, существуют и другие факторы, способствующие развитию болевого синдрома:
- подагра. Возникает представленное заболевание вследствие нарушения обмена мочевой кислоты в организме. Она плохо выводится из него, превращается в отложения солей, которые накапливаются в суставах. Болеть в этом случае может и колено. Причем боль очень острая, резкая. Чаще патология возникает у мужчин, которые злоупотребляют спиртными напитками, неправильно питаются. В области поражения кожа становится красной, а ночью коленный сустав болит сильнее. Продолжительность приступа составляет от пары дней до нескольких недель;
- остеопороз. Патология связана с низкой плотностью костной ткани вследствие ее неправильного формирования. Боль в коленном суставе при этом тупая и ноющая, убрать ее не так просто. Кости при этой патологии сильно подвержены переломам;
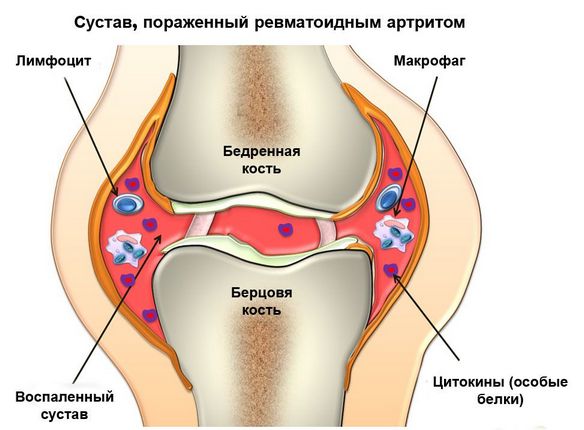
- ревматоидный артрит. Это системная патология, которая характеризуется воспалением соединительной ткани. Свое активное развитие она начинает при снижении защитных функций организма. Проявляется чувством скованности, которое человек может ощутить после длительного пребывания в состоянии покоя;
- остеомиелит. Представленная бактериальная патология вызывает достаточно сильные боли сверлящего характера. В области пораженного сочленения краснеет кожа, а дискомфорт усиливается при любом движении. Опасность этого заболевания в том, что его последствием является начало отмирания костного мозга;
- инфекционные заболевания. Они характеризуются болевыми ощущениями в области коленного сустава, которые проходят после курса лечения антибиотиками;
- заболевание Паджета. В этом случае костная ткань формируется неправильно, поэтому позвоночник начинает деформироваться. При этой патологии поражаются именно трубчатые кости, которые впоследствии становятся очень хрупкими. Распознать эту болезнь достаточно сложно, так как симптомы могут и не проявляться. Единственное, что может говорить о наличии патологии – это то, что больное колено болит ночью, а в месте поражения ощущается тепло.
Если боль в коленях была вызвана системным заболеванием или патологией скелета, то полностью избавиться от нее получается не всегда. Однако лечение нужно производить обязательно, чтобы болезнь не развивалась дальше или хотя бы замедлила свое течение.
Патологические процессы в этом случае могут развиваться как сразу после получения повреждения, так и через некоторое время после него. Можно выделить такие травмы коленного сустава:
- Отрыв, надрыв или разрыв связок колена. Эти травмы приводят к появлению синдрома «выдвигания» сочленения. Кроме того, человек чувствует сильную боль, развивается гемартроз сочленения, которое становится нестабильным.
- Ушиб. Тут интенсивность болевого синдрома невелика. Каких-либо серьезных последствий после ушиба не остается. Отек, а также гематома обычно исчезают самостоятельно через одну-две недели.
- Разрыв мениска. К нему приводит сильный удар в переднюю область коленного сочленения. После того как пройдет острый период патологии, болевой синдром обычно беспокоит больного во время подъема по лестнице, который осуществить достаточно трудно. В области коленного сустава наблюдается небольшой отек.
- Перелом. Он появляется при падении с большой высоты или сильном ударном влиянии. Боль при этом сильная, резкая, в пораженной области появляется отек, а кожа бледнеет. Стоять на поврежденной ноге пострадавший самостоятельно не может. Во время перелома слышится хруст и треск, а кость может прорывать кожный покров.
- Разрыв сухожилия. Эта травма встречается нечасто, однако она приводит сначала к острой, а потом к ноющей боли. При ходьбе боль левом или правом колене усиливается.
- Вывих коленного сустава. В этом случае какая-то из составляющих частей сустава может выходить из него.
Травма может вызвать хронические заболевания. Подробнее об этом смотрите в видео:
Большинство патологий коленного сочленения имеют похожие симптомы, поэтому распознать их бывает достаточно трудно. Именно поэтому самолечением заниматься не стоит, так как можно усугубить положение еще больше.
Боли в коленном суставе, хруст и отек в пораженной области у некоторых людей появляются чаще, чем у других. В группу риска входят те люди, у которых:
- Наличие первичных патологий.
- Генетическая предрасположенность.
- Постоянные спортивные перегрузки колена.
- Чрезмерный вес тела.
- Травма.
- Было оперативное вмешательство на коленном суставе.
- Недостаточно хорошее развитие мышечного аппарата коленного сочленения.
Кроме того, больше заболеваниям колена подвержены женщины, а также люди преклонного и старшего возраста.
Если человек почувствовал, что у него болят колени, то в срочном порядке ему нужно обратиться к специалисту в таком случае:
- У больного уже более двух месяцев появляется ноющая боль, которая не дает спокойно спать ночью.
- Если болевой синдром отличается высокой интенсивностью, появляется внезапно.
- В коленном суставе при ходьбе слышится хруст.
- Колени болят ежедневно, причем в определенное время, при наличии определенных условий.
- В коленном суставе время от времени чувствуется неустойчивость.
- Если присутствуют дополнительные патологические признаки: сыпь на коже, лихорадка, повышенная температура.
- Появилась ноющая боль, которая сопровождается деформацией сочленений, ограничением их подвижности.
- Болевой синдром становится постоянным спутником человека.
- Появились признаки воспалительного процесса: покраснение кожи, отек, повысилась местная температура в области поражения.
Уже этих признаков достаточно, чтобы принять решение обратиться к врачу. Затягивая визит, больной увеличивает срок и сложность терапии, а также дает возможность патологии развиваться далее.
Почему болят колени, большинство причин развития патологического состояния уже понятны. Но характер болевых ощущений может быть разным. Например, в зависимости от вызвавшего ее заболевания боль бывает следующего характера:
- резкая, острая. Ее вызывает разрыв мениска или связок, реактивный артрит, острая фаза бурсита;
- тупая, тянущая. Спровоцировать ее может бурсит или синовит;
- ноющая. Этот тип болевых ощущений характерен для артроза, гонартроза;
- пульсирующая. Ее человек чувствует при травме менисков или вследствие поражения деформирующим артрозом;
- жгучая. Она характерна для защемления седалищного нерва, а также туберкулеза костей;
- колющая. Ее вызывает киста синовиальной сумки. А еще колющая боль характерна для остеопороза, застарелой травмы менисков;
- сверлящая. Ее вызывает остеомиелит;
- периодическая. Она появляется, когда у больного развивается воспаление сухожилий или мышц;
- простреливающая. Ее вызывает защемление нервных окончаний.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Многие люди жалуются на то, что у них болят колени, что делать при этом они не знают. А ведь когда чувствуется боль и хруст в коленном суставе, необходимо обязательно пройти обследование и начать лечение.
Диагностика предусматривает использование таких процедур:
- Лабораторные анализы крови и мочи.
- Биохимический анализ крови.
- Пункция костного мозга и синовиальной жидкости.
- Мазки на наличие бактериальной микрофлоры.
- Артроскопия. Эта процедура используется и как диагностика, и как лечение при болях в сочленении. Делать ее несложно, и длительного периода реабилитации не требуется.
- Рентгенография.
- МРТ или КТ.
- УЗИ.
- Денситометрия.
Если человек ощущает ноющую или тянущую боль в ноге в области колена, прежде всего, он должен обеспечить покой конечности. Лечение в домашних условиях предусматривает прием обезболивающих или противовоспалительных препаратов — Анальгина, Парацетамола, Ибупрофена.
Снять болевой синдром можно при помощи холодного компресса. Применяется холод, как способ обезболивания, когда причиной болевых ощущений является травма. Конечность обездвиживается и кладется на возвышенность. Когда в области сочленения есть раны, их следует обработать антисептиком. Эти меры не являются полноценным лечением. Их нужно предпринимать только перед визитом к доктору.
Итак, что делать, если в суставе слышится хруст и чувствуется сильный дискомфорт? Для начала следует узнать почему появляются эти симптомы. Одним из этапов терапии является медикаментозное лечение. Итак, при болях в коленном суставе быстро снять тяжелую симптоматику можно с помощью таких препаратов:
- антибиотиков (когда дискомфорт вызван вирусной инфекцией);
- нестероидных противовоспалительных средств — Ибупрофен, Аспирин.
Лечить некоторые патологии необходимо при помощи операции. При наличии жидкости в полости коленного сочленения ее необходимо удалить. Кисту тоже можно лечить посредством операции или же гидрокортизоновой блокадой.
Если болят суставы вследствие травмы, то в некоторых случаях приходится делать вправление костей. На пораженное сочленение накладывается тугая повязка, ортез и даже гипс. Лечить конечность нужно не только при помощи таблеток. Часто больному назначается ношение или использование специальных ортопедических приспособлений, чтобы можно было снять нагрузку с колена.
Лечить системные патологии необходимо комплексно. Боли в коленях в этих случаях приходится лечить при помощи иммуносупрессоров, противовоспалительных средств, глюкокортикостероидов. Для устранения симптоматики гонартроза применяются инъекции лекарственных препаратов в сустав, хондропротекторы.
Если болит коленный сустав при вставании, слышится хруст, а дискомфорт беспокоит даже ночью, избавиться от тугоподвижности и снять болевой синдром помогут физические упражнения, а также сеансы массажа.
При этом гимнастику нужно делать, если человеку не очень больно и с позволения врача. Все упражнения выполняются медленно. Резких движений делать нельзя. Если колени при этом сильно болят, то нужно перейти на максимально простые упражнения. Еженедельно нагрузку можно увеличивать.
В положении лежа или сидя можно делать сгибание и разгибание конечностей, поочередные полуобороты, подтягивание колен к животу, отведение ног в стороны. Закончив комплекс упражнений, надо отдохнуть, после чего перейти к массажу. Эта процедура тоже очень эффективна для избавления от болей.
Больные колени можно разминать, растирать самостоятельно, но будет лучше, если это будет делать специалист. Для того чтобы избавиться от большинства симптомов, нужно выполнять курс массажных процедур, один сеанс которых длится не более 20 минут. Выполняется растирание внутренней и внешней, а также боковых поверхностей, надавливание на коленную чашечку. Во время выполнения процедур нужно следить за тем, чтобы человеку не было больно.
В данном видео доктор Одинцов проводит показательный массаж колена пациенту:
Хруст в коленях, а также болевые ощущения, появляющиеся ночью – это неприятное явление. Почему эти симптомы появляются, уже известно. Однако снять боль и восстановить нормальную функциональность сустава можно не только медикаментами. Сделать это можно в домашних условиях при помощи народных средств.
Быстро избавиться от патологии не получится. Таким способом нужно лечить колено не менее двух месяцев. Кроме того, нужно найти действительно эффективные средства, которые имеют хорошие отзывы.
Полезными могут быть следующие рецепты:
- В пол-литра кипятка следует засыпать 2 большие ложки травы сабельника, после чего нужно дать ему настояться. Пить средство следует дважды в день по 100 мл. Можно накладывать на больное колено отвар сабельника в качестве компресса на ночь.
- Избавиться от болей поможет отвар овса. Для его приготовления надо взять литр воды и стакан зерна. Смесь кипятится, после чего оставляется на ночь для настаивания. За день нужно употребить 2 стакана жидкости, разделив ее на несколько частей. Лечить суставы таким способом нужно 2 недели.
- Чтобы снять неприятные ощущения и улучшить кровообращения в пораженной области, можно применить компресс из тертого картофеля и хрена, взятого в равных пропорциях. Он поможет достаточно быстро избавиться от болей. Накладывать компресс надо на больное колено и накрывать чистой тканью. Смыть его следует через 15 минут. Чтобы снять неприятную симптоматику, достаточно всего 10 процедур.
- Неплохие отзывы получил и компресс из горчицы, который прикладывается к больной ноге на ночь. Для его приготовления берется столовая ложка горчицы, смешивается с таким же количеством меда и соды. Уже к утру компресс поможет снять сильный дискомфорт.
- Если болят коленные суставы, для растирания можно применять настойку горького перца. Половину литровой банки следует заполнить порезанным перцем, а потом залить спирт до самого верха емкости. Настаивать средство нужно неделю.
Можно проводить самомассаж колена в домашних условиях. Как это сделать, смотрите в видео:
Если уже известно, почему появились неприятные ощущения, то можно подобрать соответствующие народные методы терапии, которые помогут их снять. Но перед этим следует проконсультироваться с доктором.
Чтобы коленные суставы долго время оставались здоровыми и функционировали хорошо, необходимо соблюдать простые рекомендации врачей:
- Уменьшить нагрузку на сочленение.
- Рационально сочетать отдых и труд.
- Своевременно лечить любые инфекционные заболевания в организме.
- Не допускать переохлаждения конечностей.
- После 35 лет желательно начать принимать хондропротекторы.
- Во время занятий спортом необходимо защищать суставы наколенниками — специальными ортопедическими приспособлениями для фиксации сочленения.
- Важно нормализовать свой вес.
- Не последнюю роль в здоровье скелета играет питание. Лучше уменьшить потребление животных насыщенных жиров, белого хлеба, сладостей. Следует ввести в рацион больше клетчатки, растительных масел, овощей и фруктов. Правильное питание не только поможет снять дискомфорт, но и улучшит функциональность суставов.
Травматолог Виталий Казакевич рассказывает о реабилитации травмированного колена:
источник
Артроз — одно из наиболее частых заболеваний суставов. Оно не угрожает жизни, но значительно снижает ее качество, так как сопровождается хронической болью, нарушением подвижности поврежденных суставов, а со временем приводит и к инвалидизации. Однако при соблюдении простых профилактических мер риск заболевания снижается в десятки раз. Для достижения ощутимых результатов потребуется немало усилий и терпения: некоторые способы профилактики необходимо использовать в течение всей жизни.
Этот совет вам возможно, уже надоел: он кочует из темы в тему… Но пока вы не начнете ему следовать, ваше здоровье не улучшится (даже при четком выполнении всех остальных правил). Ожирение повышает риск множества заболеваний. В их числе артроз коленного и тазобедренного суставов, так как при увеличении веса значительно возрастает нагрузка на структуры опорно-двигательного аппарата. Для контроля веса необходимо следить за своим питанием и вести физически активный образ жизни. При появлении лишнего веса следует исключить из рациона жирную пищу (растительное и сливочное масло, майонез, жирные сорта мяса) и употреблять как можно больше овощей, фруктов, грибов, водорослей и других источников клетчатки. Продукты, богатые нерастворимыми пищевыми волокнами, хорошо сохраняют чувство сытости и при этом имеют минимальную калорийность.
Многие ошибочно полагают, что чем больше вы двигаетесь, тем быстрее будут «изнашиваться» суставы, а следовательно, риск артроза будет увеличиваться. Это не так. Человек не машина — и чисто механический подход здесь неприменим. Суставы страдают только из-за чрезмерных нагрузок, но умеренные физические упражнения снижают риск артроза. Действительно, при длительной «эксплуатации» хрящ постепенно «стирается», плохое кровоснабжение препятствует его восстановлению — запускается дегенеративный процесс. Внутри хряща нет кровеносных сосудов, питается он лишь из суставной капсулы. Метаболические процессы в хрящевой ткани протекают крайне медленно. А регулярная двигательная активность позволяет укрепить мышцы, связки (то есть перераспределить нагрузку), активизирует метаболические процессы в суставах — и таким образом уменьшает «износ». Гиподинамия — один из факторов риска артроза. Когда человек мало двигается, структуры его опорно-двигательного аппарата постепенно атрофируются: ослабевают мышцы, в результате чего увеличивается нагрузка на тазобедренные и коленные суставы.
Казалось бы! Отказ от лифтов и эскалаторов пропагандируется как лучший способ избегать гиподинамии. Но во всем нужна мера. Некоторые виды физических нагрузок способны навредить. В их числе:
- Бег. Он тоже считается защитой от всех болезней, но проблема в том, что многие бегают буквально как придется и в чем придется. А нужно бегать исключительно в кроссовках с хорошо пружинящей подошвой, избегая асфальтных или бетонных покрытий, иначе повышается риск артроза коленного сустава.
- Ходьба вниз по ступенькам. Вверх — пожалуйста! Кажется, что подъем тяжелее спуска, но это именно потому, что при подъеме значительная часть нагрузки распределяется на мышцы пресса и бедер. А при спуске — на хрящи и связки коленей. Во время спуска обязательно опирайтесь на перила!
- Любые чрезмерные физические нагрузки. Это предупреждение в большей степени касается профессиональных спортсменов. Слишком сильные нагрузки приводят к травматическим повреждениям суставов. Если травмы повторяются часто, вероятность артроза возрастает. Часто микроповреждения могут оставаться незамеченными. Человек отмечает лишь незначительную боль или дискомфорт в коленях или тазобедренных суставах. Неприятные ощущения проходят сами по себе через несколько дней. Однако у таких микротравм есть накопительный эффект: со временем может развиться дегенерация суставного хряща.
- Тренировки без разминки или на фоне травмы, чрезмерные нагрузки при низком уровне физической подготовки. Гораздо полезнее каждый день ходить пешком (и подниматься по ступенькам), чем два раза в неделю пробегать 10 км или поднимать штангу.
Любой хирург, занимающийся эндопротезированием суставов, скажет вам, что основная масса его пациентов — это женщины в постменопаузе. Причина — дефицит половых гормонов, который негативно сказывается на структурах опорно-двигательного аппарата.
В климактерическом периоде постепенно снижается функция яичников. В результате происходит нарушение обмена кальция и потеря костной массы, что приводит к увеличению риска остеопороза, артроза и переломов костей. Избежать этой проблемы позволит прием гормональных препаратов. Обычно назначаются эстрогены и прогестерон. Дозировки подбираются врачом и пересматриваются раз в несколько месяцев по мере продолжающегося снижения выработки собственных гормонов. Заместительная гормональная терапия позволяет не только снизить риск артроза, но и избежать других проблем со здоровьем. Она эффективна в ранней постменопаузе — в течение пяти лет после прекращения менструаций. В дальнейшем для сохранения костей и суставов дополнительно назначаются кальцитонин и бисфосфонаты.
Некоторые биологически активные добавки позволяют уменьшить риск артроза. Правда, для этого их придется применять в течение нескольких лет, а то и пожизненно. Исследования показывают положительные результаты применения таких средств:
- Глюкозамин (1,5 г в сутки) в комбинации с хондроитином (1,2 г в сутки). Предпочтение следует отдавать комбинированным препаратам, содержащим в одной капсуле 0,5 г глюкозамина и 0,4 или 0,5 г хондроитина.
- Гидролизированный коллаген. Продается как в магазинах спортивного питания, так и в продуктовых супермаркетах под названием «пищевой желатин». Да, просто покупаете в магазине желатин и принимаете по 5 г в день. Его можно растворять в небольшом количестве жидкости или употреблять в сухом виде, запивая водой.
Консервативные методы терапии также включают прием хондропротекторов, противовоспалительных препаратов и проведение артротерапии — курса внутрисуставных инъекций препаратов на основе гиалуроновой кислоты и собственной плазмы пациента, насыщенной тромбоцитами. При появлении первых признаков артроза нужно активно заниматься лечением, чтобы замедлить развитие патологического процесса еще на начальной стадии.
источник
Самые полные ответы на вопросы по теме: «почему болят суставы в 35 лет?».
Когда его не замечаешь, оно есть».
Когда человек не чувствует боли – он счастлив. Но сколько каверз готовит нам организм! О малейшем недуге, нарушении нормальной работы, тело человека сигнализирует болью. Значимый симптом для диагностики заболеваний – суставная боль. На языке медиков суставная боль называется «артралгия».
Суставной болью страдает каждый 5 человек возрастом 30-35 лет. Болевые импульсы бывают кратковременными, продолжительными, очаговыми и локальными.
Почему болят суставы, о чем свидетельствует болевой синдром? Болезненные ощущения – первый симптом, что в суставах происходят необратимые изменения. Артралгия возникает из-за раздражения нейрорецепторов, расположенных в суставной структуре. Такая боль снижает качество жизни, а иногда приводит на больничную койку.
Артралгия – повод обращения к врачу. В зависимости от того, где локализуется импульс, в каком возрасте впервые появились болезненные симптомы, какой дополнительной симптоматикой они сопровождаются, медик предполагает возможную причину недомогания. Большое значение имеет специфичность самой боли. Какой она бывает?
Отраженная. Суставы беспокоят болезненными сигналами и по ряду причин, не относящихся к суставным заболеваниям или их повреждениям. Артралгия такого вида называется «отраженной». При инфекционных болезнях, протекающих с температурой (грипп, ОРВИ, ангина) возникают суставные боли стреляющего характера. Болевой синдром исчезает, как только побеждено основное заболевание.
Отраженная артралгия возникает в суставах и по причине поражения соседних суставных частей (от болезненности плечевого сустава болевой импульс отдает в руку, боль в коленном суставе исходит от тазобедренного). Отраженная артралгия усиливается после интенсивной нагрузки на пораженное место и ощущается в состоянии покоя.
Механическая артралгия. «Механической» (или стартовой) называют болезненный дискомфорт в суставе, вызываемый обменно-дистрофическими изменениями этой части тела либо повреждениями. Суставная боль такого характера появляется у людей любого возраста:
- У молодых механическая артралгия чаще всего возникает по причине травм, после тренировки или как следствие воспалительных процессов (артритов).
- Пожилые люди страдают этими болями вследствие возрастного нарушения процессов обмена (разрушается хрящевое покрытие сустава и вызывает болезненные импульсы). Такие состояния называются артрозами.
Механическая артралгия отличается низкой интенсивностью, болевое ощущение усиливается при ходьбе, после физических нагрузок, особенно ярко она проявляется к вечеру. При покое тела болезненный импульс затухает.
Хроническая суставная боль. Артралгия перерастает в хроническую, если болевой синдром не дает покоя человеку более 2,5-3 месяцев. Такая боль уже не зависит от текущего недуга. Теперь ее причиной становится психологический фактор (комплекс нервных расстройств).
Особую роль в развитии хронической артралгии отводится депрессии. Депрессивные состояния часто протекают в скрытой фазе и незаметны для человека. Пациент не подозревает об их наличии, а скрытые депрессии активно разрушают организм.
Человеческий сустав – сложнейшая анатомическая структура. Болезненные импульсы в этом органе затрагивают все части тела, которые принимают участие в создании сустава. К ним относятся мышцы, связки, кости, внутрисуставные полости, хрящи и сухожилия.
На здоровье суставов влияют и патологические состояния – растяжения, воспаления, травмы и растяжения. Такие факторы приводят к развитию суставных заболеваний, являющихся главными виновниками артралгии:
Синовит. Воспаление синовиальной оболочки (капсула, окружающая сустав). Появляется заболевание в результате обменных нарушений или при текущих хронических болезней. Часто синовит развивается в результате травмирования сустава. Чаще всего поражается сустав колена (у пациента отмечается боль, отдающая в ногу), реже затрагиваются голеностопные и плечевые суставные аппараты.
Симптоматика. Сустав увеличивается в размере, его контуры сглаживаются и становятся незаметными. Болевой синдром выражен не сильно, чувствует его больной, как ощущения внутреннего распирания, ломоты. Появляется температура и слабость.
Бурсит. Воспалительный процесс полости между суставными поверхностями костей (синовиальная сумка). Главным виновником болезни становятся бактерии (патогенные микроорганизмы), проникающие в полость синовиальной сумки. Патогенная флора попадает в полость разными путями, влияют на распространение инфекционные заболевания, гнойные воспаления.
Инфицируется синовиальная сумка в результате травмы, при серьезных порезах и продолжительных ударах. Большое значение имеет общее состояние организма, крепость иммунитета и специфика профессий. Шахтеры часто страдают локтевым бурситом, легкоатлеты, бегуны – коленным. У тяжелоатлетов начинается боль в плечевом суставе при поднятии руки.
Симптоматика. Начинается заболевание с болезненности в зоне пораженного сустава. По мере накопления в синовиальной сумке бактерий, пораженное место набухает и краснеет. Бурсит острой фазы сопровождается жаром, температурой. Больные жалуются на сонливость, постоянный озноб и усталость.
Тендинит. Воспаление сухожилий. Заболевание разделяется на острое и хроническое. Хронический тенденит приводит к дегенеративным изменениям сухожилия. Затрагивает недуг сухожильную область, примыкающую к кости. Чаще всего страдают сухожилия пятки, локтя, в тазобедренном суставе, в плече, колене.
К виновникам заболевания относят усиленную двигательную активность, регулярные микротравмы (в спорте), нарушение осанки. Провоцируют болезнь врожденные аномалии в строении сухожилий и текущие заболевания. В зону риска входят люди, занимающиеся постоянным физическим трудом.
Симптоматика. При движениях или когда поднимаешь руку, начинается резкая, острая боль пораженного сустава, которая уходит при покое. Кожный покров над воспаленной областью припухает, краснеет, кожа горячая на ощупь. При движении слышен хрустящий звук пораженного сухожилия.
Подагра. Сбой в пуриновом обмене (вывод из тела мочевой кислоты и накапливание жидкости в организме). В норме кислота уходит вместе с мочой. Но при заболевании мочевая кислота увеличивает концентрацию, и почки не справляются с очистительной работой. Мочевая кислота накапливается в организме в виде микроскопических кристалликов.
Откладывается кислота в суставах. Со временем это дает начало воспалениям и заболеванию. Заболевание провоцируют болезни почек, длительный прием некоторых медикаментов. Поражаются суставы пальцев стоп, рук, кистей, голеностопа и колен.
Симптоматика. Болезнь проявляет себя острой, нестерпимой болью в суставе, покраснением и отеком этого места. Сустав болезненный на ощупь и горячий. Приступы боли начинаются в ночное время.
Остеоартроз. Распространенное заболевание, при котором хрящи подвергаются дегенерации и распаду. После регресса хрящевой ткани дистрофическое поражение начинается у окружающих пораженный хрящ тканей, суставов (отмечается резкая боль при сгибании и разгибании рук, ног). Опасное заболевание, способное привести пациента к инвалидному креслу, чаще всего затрагивает мужчин после 60 лет. У женщин болезнь начинается раньше (в возрасте от 50 лет).
К причинам остеоартроза относят возрастные изменения хрящевой ткани (ее неспособность продуцировать новые клетки и регенерироваться, хрящ разрушается). Велик риск переломов. Влияет на развитие болезни врожденные особенности строения хрящевых структур, серьезные травмы и осложнения инфекционных заболеваний.
Симптоматика. Болезнь проявляется незначительным болевым ощущением в суставе и окружающих мышц при выполнении действий (стартовая боль). Тянущие боли усиливаются при продолжительной ходьбе, физических упражнениях. В состоянии покоя болезненность уходит.
Причин артралгии множество. Особенное внимание за состоянием суставов нужно уделять женщинам. По статистике представительницы прекрасного пола чаще всего подвержены суставной боли. Помимо половой принадлежности в зону риска входят следующие категории граждан:
- Страдающие лишним весом.
- Пожилые люди старше 60 лет.
- Постоянно травмирующие кости.
- С врожденными пороками (косолапость, плоскостопие).
- Специфичной профессии (грузчики, спортсмены, культуристы).
Помимо болезней, провоцирующих артралгию, суставы могут болеть и из-за развития собственных болезней.
Без движения нет жизни! Человеческое тело эластичное и гибкое, способно к передвижениям благодаря костному аппарату с входящими в него мышцами, суставами и связками. Заболевания суставов – распространенные недуги человека, в тяжелых случаях приводящих больных к инвалидности (когда невозможно осуществить сгибание колена). Суставные болезни делятся на две крупные группы:
Хронические заболевания невоспалительного характера. Артрозы развиваются медленно, порой на протяжении жизни. Недуг подбирается к человеку незаметно, ничем не заявляя о себе на первых порах. Лишь изредка человек ощущает болезненные импульсы при нагрузке на пораженный сустав. В состоянии покоя болезненность уходит, и больной благополучно забывает о недомогании.
При развитии болезни артралгия начинается в ночное время, боли сопутствует воспаление мягких тканей, окружающих пораженный сустав. Визуально становится заметной опухоль в этом месте, появляется характерный хруст. При прогрессировании недуга сустав деформируется, его подвижность падает.
Иногда коварный артроз развивается стремительно, буквально за 2-3 месяца разрушая суставной аппарат и отправляя человека на инвалидное кресло. В зависимости от места поражения сустава, артроз имеет следующие названия:
- Коленный (гонартроз).
- Тазобедренный (коксартроз).
- Плечелопаточный (периартроз).
- Мелкие голеностопные, фаланговые и коленные (деформирующий остеоартроз).
Замечено, что болезнь редко активизируется в локтевом суставе и никогда не затрагивает плечевой пояс. Современный артроз стремительно молодеет, болезнь развивается уже после 30 лет. В 2-2,5 раза чаще артрозом заболевают женщины. А к 60-65 годам болезнь проявляется практически у всех людей.
Причины болезни. Основная причина артроза – старение хрящевой ткани на клеточном уровне. Ускоряют течение и развитие заболевания наследственные факторы (в этом случае болезнь проявляется даже у ребенка), нарушения обменного и солевого процесса в организме, малоподвижный образ жизни. Как и любая ткань тела, суставы регулярно обновляются и регенерируют клеточки.
С возрастом регенерация замедляется, и тело не успевает замещать «мертвые» клетки новыми. Влияет на регенерационные процессы питание сустава (оно происходит с помощью суставной жидкости). Суставная (синовиальная) жидкость играет роль «смазочного материала», она разрешает суставам легко скользить.
Когда мы взрослеем, количество жидкости падает, что провоцирует травматизацию суставного аппарата. При каждом движении суставы травмируются и разрушаются. Развитие болезни описывается в 3 стадиях:
- I стадия. Суставные изменения затрагивают хрящевую оболочку-капсулу. Происходят нарушения на биохимическом уровне в составе суставной жидкости. Сустав не способен противостоять к привычным нагрузкам, что провоцирует появление артралгии и воспаления.
- II стадия. Разрушения суставного хряща становятся заметными. На поверхности костной ткани возникают микротрещинки, потертости, остеофиты (наросты патологического характера).
- III стадия. Костная деформация уже явная. Суставы искривляются, деформируются. Уменьшение связок приводит к резкому ограничению движений, либо к аномальной подвижности.
Артриты объединяют в себя суставные заболевания воспалительного характера. Это могут быть самостоятельные болезни (инфекционные артриты) или недуги, проявляющиеся на фоне либо следствием других болезней. К ним относятся синдром Рейтера, ревматоидные или реактивные артриты.
Артритам в основном подвержены люди пожилые и среднего возраста с ослабленным иммунитетом. Различают острый артрит (развивающийся мгновенно) и хронический. Хронические артриты сопровождаются ноющими постоянными болями.
Воспаления не идут безболезненно. Пока причина болезни не будет установлена и устранена, человека преследуют постоянные проявления артралгии. Воспалительные процессы – причины боли в суставах рук и ног. Болезненный синдром при артрите проходит совместно с другими проявлениями заболевания:
- Отечность мягких тканей.
- Повышение температуры.
- Ощущение жара в суставе (гипертермия).
- Ограничения подвижности пораженного суставного аппарата.
Артриты протекают с поражением одного (моно-) либо сразу нескольких суставов (полиартриты). Часто болезненный импульс мигрирует из пораженного сустава в соседний. У артритов есть несколько видов:
- Ревматоидный. Поражаются мелкие и крупные суставы. Характер боли пронзительный, болевые ощущения идут по нарастающей.
- Ревматический. Болезнь затрагивает несколько мелких и крупных суставных аппаратов. Больной ощущает острую, пронзительную боль.
- Реактивный. Вначале воспаления захватывают мелкие суставы, реже воспалительные процессы одолевают крупные. Боль острого характера.
- Подагрический. Чаще всего болезнь настигает мелкие суставные аппараты, вначале воспаляется один суставчик, затем несколько. Протекает воспалительные процессы на фоне пронзительной, стреляющей боли.
- Синдром Рейтера. Воспаляется 1-2 крупных сустава. Боль острого характера.
- Пиогенный (инфекционный). Заболевание поражает несколько крупных и мелких суставов, воспаление проходит с резкой, стреляющей болью.
Причины артрита. К виновникам, провоцирующим разрушительное заболевание, относят длительные инфекционные болезни. Влияют на появление недуга регулярные травмы, аллергия, нарушение обменных процессов. К болезни приводят недостаток витаминов, сбои в иммунитете, наследственная предрасположенность.
Организм воспринимает суставную оболочку, как чужеродное тело и активизирует иммунную деятельность против собственной ткани. Начинается воспаление, вызывающее деформацию сустава, разрушение хряща, появление эрозий костной ткани и ухудшение подвижности суставного аппарата.
Суставная боль может возникать и мучить человека по причинам, далеким от воспалительных процессов в суставных аппаратах или дегенерации хряща. Артралгия проявляет себя при следующих текущих заболеваниях или состояниях:
Суставная боль при климаксе. При менопаузе в женском организме происходят многочисленные изменения. Уменьшается выработка основных женских гормонов – эстрогена и прогестерона. Влияние этих гормонов на организм женщины огромное.
Эстроген отвечает за состояние нервной системы, функциональность молочных желез, костей и кожи. При снижении количества эстрогена женщина в этом периоде испытывает климактерические проявления (приливы жара, раздражительность, дискомфорт и сухость половых органов). Возникает боли в мышцах и суставах.
При климаксе артралгия возникает по двум причинам (при отсутствии болезней суставов):
- Развивается остеопороз. С возрастом истончается костная ткань, она становится рыхлой и хрупкой. Падение уровня эстрогена понижает метаболизм (обмен веществ) кальция и белка, что разрушает хрящевую ткань.
- Появляется деформирующий остеоартроз. При климаксе падает выработка коллагена, что провоцирует снижению эластичности суставного аппарата. Помимо артралгии остеоартроз проявляется утренней скованностью движений, хрустом, щелчками в суставах. Со временем суставы деформируются и искривляются.
Боли в суставах после гриппа. ОРВИ, ангина, ОРЗ и грипп не проходят бесследно для здоровья человека. Сильные инфекционные простуды провоцируют развитие ревматоидного артрита. Чем мы лечим вирусную инфекцию? Антибиотиками, сильнодействующими противовирусными лекарствами.
Продолжительный прием таких препаратов нарушает нормальное функционирование иммунной системы. Иммунитет бастует против клеточек собственного организма. Атаке подвергаются любые органы и суставы в том числе. У многих людей, перенесших серьезные вирусные инфекции, после гриппа болят косточки и суставы, доставляя немало дискомфорта.
Артралгия после химиотерапии. Химиотерапия – жизненное необходимое лечение человека, страдающего от раковых опухолей. Благодаря химиосеансам больной получает возможность жить полноценной жизнью. Но химиотерапия коварна. Исцеляя от опасного рака, она негативно влияет на функционирование органов тела.
Существует большой перечень побочных явлений, виновником которых становится химиотерапия. Одни из них – сильные тянущие боли в суставах, продолжающиеся 2-3 месяца после курса лечения. Почему так происходит? В организм больного вводят активно действующие вещества. Разносясь по организму с кровообращением, агрессивная среда попадает не только в раковую опухоль, но и в другие части тела, вызывая болевые синдромы.
Суставная боль при беременности. В счастливый и такой ответственный период будущие мамочки сталкиваются с многочисленными трудностями и неприятными симптомами. Возникают боли в различных частях тела. Болезненные синдромы при беременности нормальные явления, их приходится терпеть.
Боли в суставах, часто мучающих беременную женщину, доставляют мучительный дискомфорт. Причинами тянущих неприятных болезненных синдромов становятся следующие факты:
- Нехватка витамина Д3 и кальция. Суставы начинают болеть со II триместра. В этот период ребеночек активно растет и развивается, потребляя много питательных веществ, безжалостно отбирая их у мамочки.
- Растущая нагрузка на костно-мышечный аппарат. Животик все растет, увеличивается и нагрузка на несчастные косточки. Как следствие – болезненность в суставном аппарате. Боли особенно сильно ощущаются утром (за время ночного отдыха организм «отвыкает» от повышенных нагрузок).
- Увеличение гормона релаксина. Релаксин усиленно продуцируется во II и III триместре. Благодаря релаксину кости беременной женщины становятся эластичными, размягчаются связки таза (это необходимо в родах). Но релаксин расслабляет другие косточки, связки и суставы, провоцируя болезненные симптомы.
Но почему после родов новоиспеченные мамочки продолжают ощущать болезненность суставов? Объяснение этому есть. Происходит восстановление организма! Если послеродовая артралгия не вызвана заболеванием, то боли в суставах у молодых мамочек вполне нормальны, они физиологические. При родах суставы женщины смещаются, возвращаясь в исходную форму, они дают о себе знать ноющим болевым синдромом.
Некоторые мамочки жалуются на послеродовую болезненность в суставах рук и кистей. Самая распространенная причина такой артралгии – туннельный синдром. При последних сроках беременности женщина отекает, в результате отечности ткани сдавливают срединный нерв.
После родов отеки спадают не сразу, туннельный синдром продолжается еще некоторое время. Покалывание, онемение пальцев и тупая боль в суставах беспокоит мамочку до тех пор, пока организм не восстановится полностью.
Боль – тревожный сигнал организма о его сбоях и начинающихся болезней. Виновниками артралгии становится целый ряд болезней и патологических состояний. Грамотность лечения суставной боли зависит от точности диагноза и выявления истинной причины болезненного симптома.
Первый и самый важный шаг на пути к исцелению суставной боли – выяснение ее причин! На начальном этапе лечения следует определиться с фактором, запускающим разрушительный процесс (травма, воспаление, сопутствующее заболевание).
Только врач сможет адекватно оценить состояние сустава, определить виновника боли и назначить грамотное лечение!
К какому врачу обращаться? Если вы уверены, что травма послужила источником артралгии – идите за помощью к травматологу. В иных случаях путь лежит на прием к ревматологу и терапевту. В крупных клиниках работают и узконаправленные специалисты в области проблем суставных аппаратов. Они называются артрологи.
Что сделает медик
Для установления причины артралгии, пациенту проведут лабораторные и инструментальные исследования (рентген, УЗИ суставов, ревмопробы). Полностью излечить суставные заболевания сложно, но приостановить прогрессирование разрушительного процесса с помощью комплекса мер вполне реально. Какие средства используется врач при лечении артралгии?
- Режим покоя. Пораженным суставам необходимо обеспечить покой. Добиваются этого при помощи фиксации сустава жесткими повязками, эластичными бинтами.
- Холод. Лечение при воздействии холодовых процедур проводят в случае, если артралгия вызвана травмами. При дегенерации (атрофии) хряща, артритов холод является строгим противопоказанием.
- Воздействие теплом. Эффективно при купировании длительных суставных болей. Метод не рекомендуется к использованию при наличии гнойного артрита и посттравматических состояний.
- Обезболивающие средства. Назначать анальгетики может только врач! Самостоятельно прописывать и принимать агрессивные препараты нельзя! Их неграмотный прием способен вызвать побочные эффекты и негативно повлиять на работу внутренних органов.
- Противовоспалительные препараты. Они назначаются в виде инъекций или таблеток при всех случаях артралгии. Помимо противовоспалительного эффекта средства хороши, как обезболивающие препараты.
- Хондропротекторы. Лекарства, призванные укреплять суставной хрящ. Такие средства восстанавливают поврежденный сустав, но не снимают болевой синдром. К ним относятся нолтрекс, артрон, терафлекс, мовекс, сингиал. Назначают их при дегенеративных заболеваниях хряща и суставного аппарата.
- Лечебный массаж. Лечебный массаж назначает только врач, его нельзя проводить при артралгии, вызванной повреждением сустава. Курс массажа способствует рассасыванию мышечных узлов, чем снимает болевые ощущения в суставах, помогает восстановить диапазон движений.
Неплохо зарекомендовал себя пластырь от боли в суставах. Он продается в аптеках и спасает от болевого синдрома при механических травмах и воспалительных процессах. В состав пластыря входят фитопрепараты, поэтому действие его наступает не сразу.
Лечение в домашних условиях будет более эффективным, если к предписанным врачам средствам добавить и методы народной медицины.
Как самостоятельный метод для борьбы с суставными болями народные средства малоэффективны. Рационально их использовать в комплексном воздействии на пораженный сустав. Что советует опыт наших предков? Лучшие рецепты:
- Отвар хвои сосны. Запарьте две горсти хвои кипящей водой (3 л). Настаивайте 3-4 часа, отфильтруйте. Хранить отвар нужно в холодильнике. Пейте целительную жидкость вместо воды по 2-3 раза ежедневно. Особенно хорошо помогает средство при болях в коленных суставах.
- Яичный компресс. Нам понадобится скорлупа 5-6 яиц и кислое молоко либо простокваша (стакан). Смешайте два компонента, кашицу уложите между марлевыми слоями. Компрессы прикладывают к больным местам, укутывают пленкой, сверху покрывают теплой тканью. Держать их следует 1-1,5 часа (лучше перед сном). Курс лечения 6-7 суток.
- Лавровый отвар. Толченный лавровый лист (50 гр.) залить кипятком (300 мл). Настаивать следует 3-4 часа в термосе. Принимайте средство по 3 ст.л. ежедневно. Курс рассчитан на 2 суток, после чего сделайте недельный перерыв и повторите прием настойки. Следующий курс проводится спустя полгода.
- Медовый компресс. Смешать мед с мелкой солью (по 1 ст.л). Массу поместить в льняную ткань и в виде компресса уложить на пораженное место. Сверху дополнительно прикрыть бумагой и закутать шерстяным платком. Медово-соленые припарки накладывают на всю ночь. Ночной компресс особенно эффективен при артрозах.
- Перец. Перцовые компрессы помогают при пронзительной, острой суставной боли. Проверните через мясорубку 2-3 стручка жгучего красного перца и смешайте перечную массу с луковым соком (1/2 стакана) и соком листьев подорожника (стакан). Дополнительно добавьте жир нутрии. Масса нагревается и накладывается компрессом на пораженный участок.
- Горчица. Смешайте горчичный порошок с медом (по 1 ст.л.) и камфорным маслом (3 ст.л.) Массу выложите на капустный лист и приложите к больному суставу. Утеплите компресс и держите 2-3 часа. Такой рецепт помогает при артралгии, вызванной артритом, артрозом и болях невралгического характера.
Проводя лечение, заботясь о здоровье суставов, не забывайте о том, что некоторые привычные процедуры могут нанести вред при лечении артралгии. Помните:
Полезно. Физические упражнения «потягушечки» (они хорошо работают на увеличение эластичности мышц), плавание и неторопливая ходьба. В рацион включайте больше овощей, зерновую клетчатку (цельное зерно, отруби) и фрукты.
Вредно. При артралгии забудьте о ежедневных пробежках. Пока лечите заболевания суставов, бегать вредно! Не принесут пользы занятия теннисом, подъем тяжестей, резкие активные упражнения и длительное стояние на одном месте. Из еды исключите мучное, острое, копченое и животные жиры.
Не затягивайте с лечением болезненных симптомов, связанных с суставами! Артралгия – не шутка, и она не проходит сама по себе! Только своевременное обращение к врачу, строгое соблюдение медицинских указаний помогут в нелегкой борьбе за здоровые суставы!
Считается, что самая тяжелая боль – это зубная. Хотя то же можно сказать и об ушной, и о головной боли. Боль в суставах не исключение. Она способна делать человека страдальцем, лишить его сна и аппетита.
Боли острые или тупые, колющие, ноющие, ночные или на протяжении всего дня – все это симптомы суставных болезней.
Нет четкой закономерности между выраженностью суставной боли и ее распространенностью. Коленное сочленение может болеть сильнее, чем плечевое, локтевое и кисть одновременно. Мучительными могут быть ощущения в позвоночнике при распространенном остеохондрозе или болезни Бехтерева. Но чаще людей беспокоят боли в области конечностей.
И руки, и ноги в течение жизни испытывают значительные нагрузки – весом, действием, травмами. Боль, ломота в суставах, их деформация – неизбежные спутники возрастных изменений опорно-двигательной системы.
Почему болят суставы – вопрос, на который даже врачу нелегко ответить однозначно.
Механизм возникновения болевых ощущений при поражении опорно-двигательной системы достаточно сложен. Чаще всего эти симптомы вызывают следующие процессы:
- Воспаление суставов, или полиартрит. Само по себе воспаление запускает продукцию веществ, которые могут вызывать боль. Кроме того, они повышают чувствительность болевых рецепторов к повторному воздействию. Именно поэтому обычная нагрузка на воспаленное сочленение приводит к резкой болевой реакции.
- Отек сочленения. Увеличение его в объеме выглядит как опухоль сустава. Отечные ткани механически давят на суставные структуры, вызывая неприятные ощущения и усугубляя тяжесть процесса.
- Дистрофические изменения. Это можно назвать изнашиванием костей и хрящей. С возрастом и постоянной нагрузкой работа сочленения ухудшается. Нарушается продукция синовиальной жидкости, затрудняется скольжение суставных поверхностей. Постоянное их раздражение трением стимулирует рост подхрящевой кости. Такие краевые костные разрастания называются остеофитами и могут доставлять человеку настоящие мучения. Выглядят они как выпирающие шишки на суставах. Остеофиты часто травмируются, и это вызывает их воспаление, замыкая патологический круг.
- Травмы и посттравматические осложнения. Серьезные травмы: ушибы, вывихи, переломы не проходят бесследно. Даже если повреждение удалось вылечить, ломота в суставах, тугоподвижность могут остаться до конца жизни. Врачи часто сталкиваются с жалобами на ноющие боли в поврежденных сочленениях. Обычно они усиливаются при перемене погоды или ночью.
- Обменные нарушения. В сухожилиях и связках при нарушении обмена веществ откладываются кальцификаты. Их ущемление приводит к резкому болевому синдрому.
Эти патологические процессы в сочленениях развиваются при заболеваниях опорно-двигательной системы.
Число заболеваний суставов велико. Есть редкие формы – единичные во всем мире, а есть и такие, которые встречаются у большинства людей. Распространенность этих болезней и объясняет тот факт, почему болят суставы хотя бы изредка у каждого человека.
Важно знать основные заболевания опорно-двигательной системы, чтобы не игнорировать опасные симптомы, а вовремя начать лечить и вылечить болезнь.
Врачам постоянно приходится слышать от пожилых пациентов, что у них болят суставы рук и ног, поясницы, шеи. Кроме боли, они жалуются на деформацию суставов, затруднения при ходьбе, невозможность делать домашнюю работу.
Эти симптомы характерны для остеоартроза сочленений. В случае присоединения деформации костей и хрящей он называется деформирующий остеоартроз. Деформирующий остеоартроз в тяжелой форме может делать человека полным инвалидом.
Остеоартроз поражает любые суставы – крупные и мелкие. Важно лишь, чтоб они испытывали достаточную нагрузку.
Если же нагружать сочленения чрезмерно, остеоартроз разовьется на несколько лет раньше, особенно в случае наличия предрасполагающих факторов. К ним относятся:
- Постоянная нагрузка. Она может быть избыточной или монотонной. Важную роль в развитии артрозных изменений играют статические нагрузки.
- Переохлаждение или перегрев.
- Травмы – ушибы и переломы, подвывихи и вывихи.
- Лишний вес. Полнота относится к важнейшим факторам риска развития деформирующего остеоартроза.
- Неправильное питание.
- Недостаток движения.
- Инфекции и возникающее вслед за ними воспаление суставов – полиартрит.
Плечевое сочленение – самое подвижное в организме, с максимальным объемом движения. На его долю приходятся динамические нагрузки, поэтому дегенеративные изменения в структурах плечевого пояса – редкость.
Обычно они развиваются пожилом возрасте. Появляются краевые костные разрастания, атрофируется суставной хрящ. Если дегенеративные изменения в плечевом сочленении выражены, то следует искать причину. Обычно это происходит вследствие перелома или остеохондроматоза.
Боль в суставах плеча – ноющая и постоянная, тугоподвижность часто бывают связаны с дистрофическими изменениями соседних структур:
- Отложение кальцинатов в сухожилии надостной мышце и возникающий при этом синдром дуги болезненного отведения. При этой патологии боль в суставах возникает при попытке отвести плечо по определенной дуге. Если изменить угол наклона, болезненные ощущения исчезают.
- Синдром «застывшего плеча». Состояние это характеризуется выраженной тугоподвижностью плечевого пояса. Возникает вследствие длительного обездвиживания плеча – при наложении повязки, обеспечении покоя для руки при грудном радикулите.
Выраженной деформации элементов плечевого пояса не наблюдается. На первое место обычно выступают симптомы и жалобы, связанные с поражением соседних структур, а не деформирующим остеоартрозом плеча.
Вероятность развития дегенеративных изменений в локтевом сочленении невысока. Она увеличивается в преклонном возрасте и у лиц, занятых определенными профессиями. Негативное воздействие на суставные процессы оказывает монотонная физическая нагрузка, особенно это характерно для воздействия вибрации.
Деформирующий остеоартроз локтевой области часто встречается у игроков в теннис, каменщиков и шахтеров, кузнецов, литейщиков.
Обычно боли в суставах тупые, ноющие, усиливаются при нагрузке. Выраженная деформация суставов не наблюдается. Иногда под воздействием провоцирующих факторов к остеоартрозу присоединяется и воспаление суставов, возникает болезненная опухоль в области локтя, боль беспокоит и в покое.
В последние годы именно диагноз остеоартроза кистей становится ответом на вопрос, почему болят суставы пальцев в молодом возрасте. Заболевание это стремительно молодеет. Уже в 30–35 лет при жалобах на боли в суставах пальцев на рентгеновском снимке можно увидеть признаки первой степени деформирующего остеоартроза. Причины этого разнообразны:
- Возрастает число профессий с нагрузкой на сочленения кистей и пальцев – программисты, наборщики текстов, просто активные пользователи компьютеров. И заняты в этом большей частью молодые люди.
- Работа в условиях переохлаждения. Это водители трамваев и троллейбусов в зимнее время, строители, деревенские жители.
- Отсутствие обычных динамических нагрузок на суставы пальцев. Мало кто стремиться делать гимнастику, особенно ее лечебные упражнения.
- Сопутствующие болезни – воспаление суставов.
Сочленения пальцев и кистей со временем деформируются, в районе фаланг может определяться воспалительная опухоль при развитии полиартрита. Движения в них становятся болезненными, затрудненными. Боль в суставах вначале носит периодический характер, но затем меняется на постоянную, тупую или ноющую.
Сочленения ног подвержены дегенерации в большей степени, так их основная нагрузка – статическая. Вес и статические нагрузки – главные причины развития деформирующего остеоартроза ног. В этой области он протекает в таких формах:
- Поражение тазобедренных сочленений – коксартроз.
- Поражение коленей с формированием гонартроза.
- Дистрофические заболевания стопы.
Коксартроз – распространенное и грозное заболевание. Вначале человек обращает внимание на такие симптомы, как боль в суставах, хруст, щелчки при ходьбе. Все это носит непостоянный характер и не сильно влияет на качество жизни. По мере прогрессирования болезни усугубляется тугоподвижность, появляются затруднения при попытках отвести или привести ногу.
Боль в суставах может носить мучительный, изнуряющий характер, беспокоить в любое время суток. По утрам движения скованные, приходится делать упражнения для тазобедренных сочленений, чтобы расходиться.
Колени в течение жизни испытывают нагрузки, значительно превышающие вес человека. Это неизбежно приводит к развитию в них дегенеративных процессов. Если человек страдает ожирением хотя бы первой — второй степени, деформация коленей наступит намного быстрее. При третьей и четвёртой степени деформирующий остеоартроз вероятнее разовьется в молодом возрасте.
Остеоартроз коленных сочленений имеет свои особенности. Почему так часто возникает боль в суставах именно в этой области? Кроме разрастания костных шипов и дегенерации хряща, в суставной полости откладываются кристаллы кальция. Формируется своеобразное депо кальцинатов. А болезнь эта называется депонированием кристаллов пирофосфата кальция.
Вначале их можно обнаружить лишь в толще хряща, затем на его поверхности, в суставной полости, сухожилиях и даже мышцах.
Депонирование кристаллов кальция ухудшает течение деформирующего остеоартроза. Заболевание проявляется ноющими болями, которые могут переходить в острые при ущемлении кальцината. Значительно ограничивается подвижность ног. В области коленей видны деформированные суставные поверхности, костные разрастания, можно прощупать и плотные узелки.
Сочленения стоп подвержены деформирующему остеоартрозу в меньшей степени. Исключением является пястно-фаланговый сустав первого пальца стопы. Его деформации после 55–60 лет встречаются почти у каждого человека. У женщин он деформируется и в более раннем возрасте. Причины этого – злоупотребление узкой неудобной обувью на каблуках.
Кроме неудобства и неэстетичного вида деформированного пальца, человек испытывается сильнейшие боли в суставах. По мере разрастания остеофитов вокруг пальца образуются выпирающие косточки, которые не дают надеть даже самую широкую обувь. Постоянные травмы остеофитов вызывают воспаление суставов пальцев ног – развивается полиартрит. Ситуация может осложниться и присоединением инфекции.
Воспаление суставов, затрагивающее несколько их групп одновременно, называется полиартрит. Если же воспалился только один сустав, такая форма будет называться моноартритом. Симптомы будут зависеть от вида воспаления или инфекции, его вызвавшей:
- Боль в суставах. Она чаще бывает острой – жгучей или стреляющей. Если причина артрита – инфекция, воспаление становится гнойным. В этом случае боль будет пульсирующей и очень сильной. При хронической и подострой форме суставные боли будут напоминать вариант при артрозах.
- Изменение формы. При остром процессе в области сочленения формируется воспалительная опухоль, изменяется цвет кожи, растет температура. В случае присоединения бактериальной инфекции появляются общие симптомы интоксикации – высокая лихорадка, озноб, резко ухудшается самочувствие. Особенно тяжело переносится болезнь в случае полиартрита.
- Нарушение функции. Движения в воспаленном сочленении значительно ограничены – из-за болезненности и скопления жидкости в суставной полости. Этот отек, как и воспалительная опухоль механически препятствует движениям.
Причины артритов разнообразны. Эти заболевания принято разделять на основные группы:
- Инфекционные. Они развиваются, когда сочленение поражается непосредственно инфекцией – например, при болезни Лайма. Инфекция может быть вирусной или бактериальной, проникать извне или из пораженного соседнего органа, кости. Особенно тяжело протекают артриты, вызванные бактериальной инфекцией.
- Реактивные. В этом случае воспалительный процесс развивается как реакция на инфекцию в прошлом или в настоящем. К таким относится поражение опорно-двигательной системы после гриппа, простудных заболеваний, урогенитальных инфекций. Важным признаком является связь с инфекцией.
- Аутоиммунные. Иногда иммунитет человека начинает уничтожать собственные клетки. Проявления таких болезней разнообразны, но суставной синдром обычно выражен наиболее отчетливо. Чаще всего из аутоиммунной патологии встречается ревматоидный полиартрит. Для него характерна сильная деформация сочленений с упорными болями.
Аутоиммунный полиартрит невозможно вылечить, но его нужно обязательно купировать, чтобы удержать болезнь на начальной стадии.
Что делать, если выставлен диагноз суставного заболевания? Нужно ли обязательно принимать лекарственные препараты, антибиотики или можно ограничиться народными средствами? Грамотно ответить на все вопросы может только врач, он же и назначит подходящее лечение.
Народные средства назначаются давно – и целителями, и современными врачами. Они вполне способны снять воспаление и устранить боль, уменьшить опухоль в пораженной области.
Из народных средств безусловным лидером считается капустный лист. Прикладывание его в холодном виде или в компрессе с медом к больному сочленению может снять воспалительные проявления и облегчить состояние. Используются также листья подорожника, измельченные грибы, водочные настойки.
Арсенал народных средств разнообразен, но нужно помнить, что лечить ими можно только легкие формы болезней и обязательно под контролем врача.
Медикаментозные средства, которые используются в лечении суставных болезней, направлены на все звенья патологического процесса. Основные группы препаратов:
- Анальгетики и противовоспалительные средства. Обычно это препараты одной группы. Поскольку основной симптом суставных болезней – боль, снять ее первоочередная задача для врача. Золотым стандартом лечения считается диклофенак и его аналоги. Но частота побочных действий его достаточно велика. В настоящее время используются и другие препараты – нимесулид, мелоксикам, коксибы, ацеклофенак, крайне редко аспирин. Хороший эффект достигается при использовании местных средств – траумеля С, гелей фастума и диклака.
- Стероидные гормоны и цитостатики. Эти лекарственные средства категорически запрещено принимать без назначения врача. Используются они при всех серьезных аутоиммунных процессах и призваны снять специфическое воспаление в организме. Без гормональных средств избавиться от боли и воспалительной опухоли при ревматоидном полиартрите нельзя. Тормозят они и суставные деформации.
- Антибиотики. Их назначают, если причина артрита – бактериальная инфекция. Используют антибиотики широкого спектра, которые хорошо проникают в костную ткань. Иногда, при устойчивом возбудителе, врач может лечить инфекцию с использованием нескольких групп антибиотиков. Это оправданно и в том случае, если болезнь вызвана смешанной инфекцией. Нужно помнить, что антибиотики – это сильные препараты, с индивидуальными побочными действиями, и строго соблюдать предписания врача в процессе лечения.
- Препараты, защищающие и восстанавливающие хрящ. Невозможно лечить хронический полиартрит и деформирующий остеоартроз без хондропротекторов. С этой целью используют как монопрепараты – хондроитин или глюкозамин, так и комбинированные – терафлекс, терафлекс адванс, румалон. По использованию хондропротекторов существует обширная доказательная база на основе многих клинических испытаний.
- Внутрисуставные инъекции. Это лучший способ доставить препарат непосредственно к очагу болезни. Обычно в суставную полость вводят гормональные противовоспалительные средства – дипроспан, кеналог. В последние годы для внутрисуставного введения используют и гиалуроновую кислоту.
Лечить суставные болезни только лекарственными препаратами не стоит. Комплексное применение физиотерапевтических методик (магнитотерапия, электрофорез) и лечебной физкультуры существенно повышают шансы на выздоровление.
Используются и ортопедические средства – ограничители движений в пораженных суставах. К ним относятся ортезы и туторы. Задачей этих приспособлений является снижение нагрузки на больное сочленение.
Радикальным средством излечения в случае запущенного остеоартроза является эндопротезирование. Только этот метод способен заменить разрушенный сустав на синтетический, вернув ему весь объем движений.
Эндопротезирование – вариант лечения в ситуации, когда консервативная терапия бессильна.
Боль в суставах занимает одну из первых позиций среди болезненных симптомов, которые доставляют мучительные ощущения и проблемы с опорно-двигательным аппаратом. По подсчётам докторов такая проблема развивается почти у половины населения планеты. Зачастую нарушения в работе суставов начинаются у людей после 40 лет. По статистике, болят суставы у 50% людей после 40 лет, а в 70-летнем возрасте симптом диагностируется в 90% случаев.
Сустав – это подвижная часть, которая присутствует во всех конечностях. Она располагается на соединении двух костей, а движение происходит за счёт мышц и сухожилий. Болезненные ощущения в любой из этих частей рассматриваются докторами как боль в суставах.
В суставах могут формироваться патологические процессы, например, воспаления, растяжения, разрывы или проблемы с обменными процессами. Симптом характерный для таких заболеваний:
- синовит;
- бурсит;
- тендинит;
- артрит;
- подагра;
- остеоартроз;
- ревматоидный или реактивный артрит;
- доброкачественные и злокачественные недуги.
Провоцировать болевой синдром в конечностях могут различные раздражающие факторы, по этим показателям также можно определить группу риска:
- возраст – старше 60 лет;
- генетика;
- врождённые пороки;
- чрезмерное занятие спортом;
- лишний вес;
- травмы и переломы;
- половая принадлежность.
Боль в коленном суставе, плече, руке или иных местах, где есть соединительные ткани, может развиваться от нарушенного кровообращения синовиальной оболочки сустава. Это способствует ухудшению регенерации хрящевой ткани. Суставной хрящ начинает разрушаться и далее повреждается сама кость, мышцы и соседние суставы.
Ещё одной частой причиной, которую доктора выделяют при диагностировании недуга, является питание. Чтобы боль в суставах от этого фактора проявлялась меньше, доктора советуют придерживаться диеты, в которой будет максимально много кальция, марганца, бора, фосфора, кремния и цинка.
Следующий важный фактор, от которого у людей болят суставы пальцев рук и ног, — это малоактивный образ жизни. Конечности начинают болеть оттого, что человек мало двигается, из-за чего уменьшается выработка синовиальной жидкости, нарушаются обменные процессы.
У человека может возникать функциональный суставный болезненный синдром, который формируется от стрессов и нервного напряжения. Почему болят суставы, доктор сможет выяснить после осмотра и диагностики.
Проявляется симптом в многообразных формах и типах, поэтому доктора вывели классификацию, которая позволяет быстро определить тип признака:
- от характера повреждения – воспалённые и невоспаленные;
- обширность прогрессирования – моно-, олиго- и полиартикулярный;
- по локализации – общий и локализованный.
Во время развития многих заболеваний, больные ощущают болезненный синдром разного характера и времени проявления. Клиницисты выделили 4 основные типа боли:
Зачастую если у человека болят суставы пальцев рук, то это может быть связано с развитием артрита. Оповещать больного о развитии патологии могут и иные признаки:
- высокая температура;
- отёчность тканей;
- жар в суставах;
- тяжесть при движении.
Заболевание формируется в виде моно- и полиартритов, при которых повреждается один или сразу несколько суставов.
Подагра распознаётся по признакам моноартрита. При рецидивах воспаления, у больного поражаются и соседние суставы. В патологический процесс вовлекается весь организм. Подагра отличается тем, что боль в локтевом суставе проявляется резко и интенсивно.
Ещё одна частая болезнь суставов пальцев рук – это остеоартрит. В пожилом возрасте у людей упругий хрящ, который защищает сустав от повреждений, постепенно затвердевает, теряет былую эластичность и переходит в более уязвимую стадию. В процессе повреждения, хрящ стирается, связки и сухожилия растягиваются, что провоцирует усиление боли. Остеоартрит может развиваться в любом суставе независимо от его первоначального состояния. Заболеванию могут поддаться пальцы, локоть, позвоночник, плечи, колени.
Быстро распознать такую патологию можно по некоторым специфическим признакам:
- болевой синдром и чувствительность поражённой зоны;
- шишки на костях.
Для устранения симптома больному понадобится снизить массу тела, уменьшить нагрузку на воспалённые суставы, заняться спортом и принимать обезболивающие препараты.
Ещё одним распространённым недугом, который проявляется в боли, считается артроз. Он относится к группе дегенеративно-дистрофических патологий хрящевой ткани. Распространяется артроз по большим суставам:
- тазобедренный;
- плечелопаточный;
- коленный;
- голеностопный.
Артроз голеностопного сустава
Недуг развивается постепенно. При этом пациент может ощущать лёгкий хруст и боль в тазобедренном суставе при ходьбе. На гиалиновом хряще появляются микротрещины, которые приводят к шероховатой поверхности. С развитием патологии он полностью разрушается. У сустава теряется прежняя подвижность, усиливается скованность и боль. К общей симптоматике добавляются и неврологические признаки.
Бурсит по своему проявлению похож на артрит, поэтому при первом осмотре больного медики часто путают эти недуги. При обнаружении такой патологии, больному не нужно задаваться вопросом, почему болят суставы, так как очаг воспаления находится в суставной сумке. При развитии болезни пациент ощущает такие дополнительные признаки:
Часто недуг формируется в колене, плече или бёдрах. Его можно спровоцировать воспалением синовиальной оболочки из-за повреждения, компрессии или травм.
Фибромиалгия – болезнь, проявляющаяся от непонятной этиологии. Характеризуется недуг сильными болями в мышцах, в зоне суставов, голове и сбоем режима сна. При прогрессировании патологии больные могут ощущать быструю утомляемость и нарушенную функциональность кишечника.
Развивающийся остеопороз характеризуется снижением плотности костной ткани. Как правило, патология формируется у женщин в постклимактерический период. Базируется проявление на изменении структуры костной ткани.
Для того чтобы установить, почему сформировалась боль в плечевом суставе, ноге, тазобедренном суставе или кисти, пациенту обязательно нужно обратиться за консультацией к доктору. Полноценное обследование организма и выявление патологии могут проводить терапевт, хирург, ортопед, травматолог, ревматолог. Диагностика причин появления неприятного признака заключается в проведении лабораторно-инструментальных обследований:
- анализ крови;
- иммунологическое исследование;
- проба на определение антистрептолизина;
- проба синовиальной жидкости;
- рентгенография;
- томография;
- миелография;
- внутрикостная флебография;
- артроскопия;
- дискография;
- радионуклидное исследование;
- артрография;
- биопсия.
Для постановки точного диагноза, доктору сразу важно собрать анамнез. В него входит информация о клинической картине, инфекционном процессе, псориазе, травмах, нарушении диеты и прочие данные, которые могут рассказать об этиологии симптома. После этого, пациенту назначается проведение вышеперечисленных обследований в зависимости от предположительного диагноза.
Недостаточная физическая активность в течение рабочего дня — отличительная черта работы в офисе. Обездвиженность, длительное нахождение в неудобной позе провоцируют избыточную нагрузку на суставы и становятся причиной боли, дискомфорта и постепенного разрушения хрящей. Поэтому работникам офисов рекомендуется регулярно делать гимнастику, а также им необходим прием средств, защищающих и восстанавливающих хрящевую ткань, хондропротекторов. Например, хорошо себя зарекомендовал БАД к пище «Глюкозамин-Максимум»* – хондропротектор, содержащий два активных вещества: глюкозамин и хондроитин. Они являются естественными структурными элементами здоровой хрящевой ткани, хорошо усваиваются благодаря своей натуральной природе и стимулируют процессы обмена веществ в клетках хряща, восстановления структуры хрящевой ткани.
При развитии недуга уничтожается защитный хрящ сустава. Благодаря такому процессу поверхности сустава деформируется и движения определённой частью тела ограничивается. Боль в коленном суставе или иных конечностях при ходьбе усиливается и постепенно развивается атрофия мышц конечности.
Доктора назначают пациентам от боли в суставах различные препараты и мази, поэтому лечение состоит исключительно из консервативных методов:
- сбалансирование питания – уменьшить количество мяса, соли и острых ингредиентов, увеличить потребление овощей и фруктов, поменьше употреблять;
- избавиться от лишнего веса;
- не злоупотреблять алкоголем;
- заниматься спортом – гимнастика в воде, плавание;
- делать холодные и тёплые компрессы.
Нередко можно встретить, что медики рекомендуют больным народные средства от боли в суставах. К ним относятся такие ингредиенты и процедуры:
- компрессы из творога, горчичной муки, отрубей, лечебной грязи, картошки;
- настойки, соки и чай из одуванчика, хрена, бузины;
- ванны с использованием противовоспалительных эфирных масел.
Также для устранения болей отлично помогают смеси и мази из крапивы, зверобоя, тысячелистника, картошки и капусты.
Что же касается традиционных мер терапии, то доктора рекомендуют приступать к лечению по таким принципам:
- употребление обезболивающих;
- снятие воспаления;
- остановка дегенеративных процессов;
- восстановление опорно-двигательной системы;
- контролирование образа жизни.
Выбирая идеальное лекарство от боли в суставах, пациенту предоставляются медикаментозные, хирургические, физиотерапевтические и реабилитационные методы. Эффективность технологии также зависит от стадии болевого синдрома и сформировавшегося недуга.
К примеру, при острых заболеваниях, больному делается блокада нервных окончаний, что представляет собой инъекцию сильными препаратами. После этой процедуры у пациента на длительное время проходят все симптомы и дискомфорт при движении.
К такому методу доктора прибегают в редких случаях. Составляющая любой терапии – это медикаменты. Они назначаются пациенту в любой ситуации и при развитии различных патологий. Человеку рекомендованы к употреблению такие препараты, которые улучшают общее состояние больного и обезболивающие таблетки при болях:
- нестероидные лекарства;
- антибиотики;
- гормоны коры и надпочечников;
- хондропротекторы;
- витамины.
Устранять болевой приступ можно различными препаратами, которые вводятся внутривенно, перорально или местным образом. Для быстрой борьбы с симптомом рекомендуется использовать мазь от боли в суставах на основе натуральных компонентов. Из вышеперечисленных ингредиентов народной медицины можно в домашних условиях сделать натуральное обезболивающее. Его нужно наносить при появлении неприятного ощущения, а также иногда в профилактических целях.
Для местного устранения признака также используется пластырь от боли. Он работает по такой же схеме, как и мазь. Наносить его нужно на воспалённое место и желательно некоторое время не делать резких движений, дабы не воспалять сустав.
Профилактические мероприятия от боли в плечевом суставе, ногах, руках или тазобедренном аппарате заключаются в простом соблюдении правильного способа жизни. Дабы уменьшить шансы на развитие тяжёлых патологий, доктора советуют заниматься спортом по несколько раз в неделю по полчаса. Благодаря таким незначительным занятиям можно предотвратить воспаление суставов.
Рекомендуется также выбирать правильные продукты для питания, которые наполнены полезными микроэлементами и могут наполнять кости и суставы организма нужными веществами. При малейших проявлениях дискомфорта в конечностях или опорно-двигательной системе, нужно сразу обратиться за консультацией к доктору, чтобы вовремя предотвратить развитие патологии.
*НЕ ЯВЛЯЕТСЯ ЛЕКАРСТВЕННЫМ СРЕДСТВОМ
Болями в суставах в той или иной форме страдает до 5/6 всех людей в возрасте от 35 лет. Эти боли бывают кратковременными или продолжительными, слабыми или интенсивными, локальными или распространенными – но все они значительно снижают качество жизни, а в ряде случаев приводят к нетрудоспособности. Как определить причину болей в суставах и избавиться от них?
Боль в суставах, или артралгия (греч. arthron – «сустав» и algos – «боль») может наблюдаться при самых разных заболеваниях – обменных, ревматических, опухолевых, системных и острых инфекционных, эндокринных и ревматических. Поэтому ошибочно полагать, а так полагает подавляющее большинство людей, страдающих артралгиями и занимающихся самолечением, что боль в суставе непременно вызвана артритом. Здесь следует уточнить, что одних только видов артрита существует десятки, и далеко не все они имеют болевую симптоматику.
Боль в суставах вызывается раздражением нервных окончаний, идущих от синовиальной суставной сумки (капсулы), а раздражителями могут выступать токсины, кристаллы солей (ураты натрия или калия), аллергены, продукты аутоиммунных процессов, остеофиты и другие воспалительные компоненты.
Артралгия чаще всего является предвестником или симптомом другого серьезного заболевания, а может быть и самостоятельным недугом. По этой причине при болях в суставах любой интенсивности, но достаточной продолжительности, следует в обязательном порядке пройти медицинское обследование.
Следующие заболевания чаще всего являются причинами артралгии:
- Артриты:
- Ревматоидный;
- Подагрический;
- Псоариатический;
- Реактивный;
- Септический;
- Остеоартрит;
- Бурситы:
- Травматический;
- Диатезный;
- Бруцеллезный;
- Туберкулезный;
- Гонорейный;
- Сифилитический;
- Детские заболевания:
- Болезнь Стилла;
- Синдром Кавасаки;
- Системные заболевания:
- Грипп;
- Анкилозирующий спондилоартрит (болезнь Бехтерева);
- Системная красная волчанка;
- Системная склеродермия;
- Саркоидоз;
- Системные васкулиты;
- Диффузный (эозинофильный) фасциит;
- Рецидивирующий полихондрит;
- Болезнь Лайма (системный клещевой боррелиоз);
- Болезнь Шегрена;
- Синдром Шарпа;
- Болезнь Крона;
- Опухолевые заболевания:
- Остеомиелит;
- Миеломная болезнь;
- Лимфобластный лейкоз;
- Костные метастазы.
Вышеприведенный список является иллюстрацией того, насколько разнообразными могут быть причины артралгии и как важно пройти комплексное обследование при появлении продолжительных или интенсивных болей в суставах.
Лечение самих болей в суставах является симптоматическим, то есть направлено на устранение или снижение болевого синдрома. При этом очевидно, что снятие болей в суставах неизбежно должно дополняться лечением первопричины артралгии, которую необходимо выявить при помощи ряда диагностических тестов:
- Визуальное (физикальное) обследование;
- Определение выраженности болей и их характера;
- Исследование крови (общее, биохимическое);
- Исследование рентгенограммы суставов;
- Исследование при помощи магнитно-резонансной и компьютерной томографии;
- Денситометрия, или определение плотности хрящевой и костной ткани, как при помощи вышеуказанных МРТ и КТ, так и с использованием УЗИ;
- Артроскопия, или эндоскопическая визуализация суставной полости;
- Диагностическая пункция суставов, или эвакуация синовиальной жидкости при помощи прокола шприцем для дальнейшего лабораторного исследования.
Но в не зависимости от выявленной причины болей в суставах, а также при отсутствии прямых противопоказаний, врачи, чаще всего, назначают нестероидные противовоспалительные средства (НПВС), которые обладают способностью снимать боль, отек, гиперемию, лихорадочное состояние, понижать температуру, уменьшать воспалительные процессы. Всего их существует около 40 видов, с точки зрения химического строения подразделенных на несколько групп, большинство из которых представляют производные органических кислот: аминоуксусной, салициловой, пропионовой, гетероарилуксусной, индоловой, эноликовой, а так же являются производными коксибы, пиразолона и других.
Побочными эффектами почти всех НПВС являются раздражение желудочно-кишечного тракта, так как препараты произведены на основе кислот, угнетение агрегации тромбоцитов (снижение свертываемости крови) и нарушение почечного кровотока (при почечной недостаточности). В остальном, если нет индивидуальных противопоказаний, и есть желание соблюдать все предписания врача, препараты НПВС достаточно безвредны.
В нижеприведенной таблице представлен сравнительный анализ нестероидных противовоспалительных средств, с точки зрения их болеутоляющих и противовоспалительных функций.
При суставных болях чаще всего назначают диклофенак натрия, поскольку он сбалансирован по болеутоляющему и противовоспалительному синдрому, затем – индометацин. Однако при интенсивных болях препаратом выбора является кеторолак и теноксикам, при внутримышечном или внутривенном введении последнего в отдельных случаях можно достичь болеутоляющего эффекта продолжительностью до 3-ех суток. Существенным отличием теноксикама (артоксана) от других средств НПВС является его универсальный механизм обезболивания, при котором анальгезирующее действие происходит и на уровне центральной нервной системы и в местах воспалительных процессов, в то время как диклофенак и индометацин действуют только в периферических тканях, а, например, парацетамол – только на уровне ЦНС. По этой причине, для увеличения обезболивающего эффекта, иногда прибегают к комбинированию препаратов, к примеру, «диклофенак+парацетамол».
Но эффективное лечение болей в суставах не ограничивается лишь приемом препаратов НПВС, поскольку после снятия первичного или острого болевого синдрома, имеет смысл перейти к нелекарственному или гомеопатическому лечению, в том числе к некоторым видам физиотерапии (УВТ, магнитотерапии, ультразвуковой и электроимпульсной терапии), упражнениям лечебной гимнастики, мануальной терапии, плаванию и т.д. Кроме того, обязательно следует пересмотреть режим и питание.
Боль в суставах — враг комфортной повседневной жизни. Оперативное обращение к специалисту позволит избежать осложнений.
Самолечение при заболеваниях суставов может привести к необратимым негативным последствиям. Только квалифицированный специалист может назначить корректную терапию.
Совмещение китайской медицины с официальной при инъекционном введении препаратов дает возможность положительно воздействовать на болезнь суставов.
На сегодняшний день лечение болей в суставах возможно безоперационно.
Позвольте представиться. Меня зовут Василий. Я уже более 8 лет работаю массажистом и костоправом. Я считаю, что являюсь профессионалом в своей области и хочу помочь всем посетителям сайта решать свои задачи. Все данные для сайта собраны и тщательно переработаны с целью донести в доступном виде всю требуемую информацию. Перед применением описанного на сайте всегда необходима ОБЯЗАТЕЛЬНАЯ консультация с вашим специалистом.
источник
- тендинит коленного сустава. Это воспаление сухожилий в области колена, которое не может нормально выполнять свои функции. Заболеванию подвержены практически все. Боль обычно ноющая, а пораженная область реагирует на смену погоды;