Молостов Валерий Дмитриевич
Кандидат медицинских наук, ведущий иглотерапевт Беларуссии
E-mail: molostov_valery@tut.by
В этой статье я опишу редкую патологию, которую должны знать невропатологи. Я уже 20 лет работаю невропатологом, иглотерапевтом, массажистом и мануальным терапевтом. Накоплен большой практический опыт, о чем и хотелось бы рассказать. Иглотерапевты в поликлиниках из 10 пациентов у 7 лечат радикулиты и остеохондрозы. Радикулиты – это достаточно частая болезнь. Вот почему невропатологи и иглотерапевты достаточно часто встречаются с патологией в виде иррадиации боли во внутренние органы и в суставы, вызванные радикулитами. Например. При компрессии межлопаточных нервов возникают боли в сердце. При радикулитной компрессии нервов шейного отдела позвоночника болят суставы и мышцы руки. При поясничном радикулите возникает импотенция у мужчин, частое мочеиспускание (патология мочевого пузыря), боли в женских половых органах (матке, влагалище, болезненные месячные), но чаще всего пациенты предъявляют жалобы на боли в тазобедренном и коленном суставах.
1. Ложные (радикулитные) стенокардии. Стенокардия – это боль в сердце, которая проходит и под диагнозом «ишемическая болезнь сердца», «ИБС». Из 100 пациентов, обращающихся с жалобами на боли в сердце к кардиологу 15,4 % пациентов больны радикулитом грудного отдела позвоночника и должны лечиться у невропатолога. Радикулиты в грудном отделе и шее почти всегда осложняются неврогенными болями сердца, и даже (очень редко) астматическим компонентом – одышкой. Дело в том, что из спинного мозга и от грудных отделов позвоночника выходят нервные веточки вегетативной нервной системы, которые иннервируют органы грудной полости: сердце, легкие, бронхи, диафрагму. При воспалении корешков этих нервов (радикулиты) или при воспалении межпозвоночных дисков (остеохондрозы) возникают симптомы стенокардии или бронхиальной астмы. Иногда проходят годы обследований и безуспешного лечения сердечных болей, прежде чем становится ясен действительный виновник болезни – патология позвоночника.
Медики часто сталкиваются с сердечными болями при совершенно здоровом сердце. У человека появляются боли в области сердца, и медики ее тут же связывают со стенокардией или инфарктом миокарда. Однако на электрокардиограмме никаких патологических отклонений врачи не выявляют, аускультация и другие исследования указывают на совершенно здоровое сердце, а при приеме всех известных и сильнодействующих сердечных препаратов боль не утихает. После посещения многих врачей различных специальностей и после приема десятков видов сердечных препаратов пациенту ставят, наконец, правильный диагноз – остеохондроз позвоночника. Остеохондроз вызвал так называемый кардиологический болевой синдром, который возник на фоне абсолютно здорового сердца. Боль в сердце (при патологии позвоночника) может длиться неделями и месяцами. При этом она то усиливается на 1 – 3 дня, то стихает. При стенокардии сердечные боли более интенсивные. Усиливаются радикулитные (вертеброгенные) сердечные боли после физических нагрузок на позвоночник. Следует помнить, что болевой синдром в области сердца при остеохондрозе не опасен для жизни пациента, а стенокардия часто осложняется инфарктом миокарда и приводит к смерти.
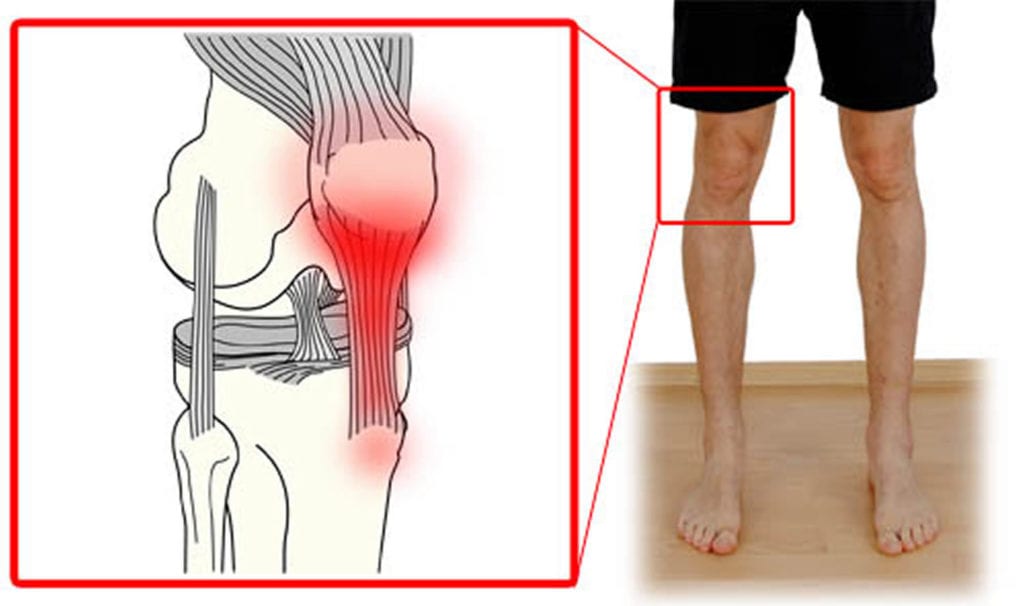
Как же лечатся радикулитные сердечные боли? При этой патологии вам не помогут ни терапевты, ни кардиологи. Необходимо обратиться за помощью к невропатологу, иглотерапевту, мануальному терапевту или к специалисту, владеющему методикой точечного (глубокого) массажа. Смотрите рисунок 1. Интересно отметить, что часто помогает при этой патологии глубокий массаж мышц спины. Мышцы покрывают позвоночник примерно на 4 сантиметра (у женщин) или на 6 сантиметров (у мужчин). Поверхностный массаж улучшает обмен веществ в мышцах, расположенных на глубине 1,5 сантиметра. Поверхностный массаж не затрагивает мышцы, лежащие глубже 3 сантиметров, и, тем более, не достает до мягких тканей вокруг межпозвоночных дисков. Поэтому в этом случае может помочь только сильный и глубокий массаж, который затрагивает не только мышцы, но и нервы, которые сдавлены фасциями этих мышц, а это является причиной радикулита. По этой же причине остеохондроз невозможно вылечить втиранием различных мазей в место нахождения болезненного межпозвоночного диска. Сейчас аптеки рекомендуют большое количество мазей с ядами пчел и змей, со скипидаром, с чайным деревом, с болеутоляющими ингредиентами. Смотрите рисунок 2.
Рисунок 1. Лечение грудного радикулита иглотерапией.
Рисунок 2. Массаж при грудном радикулите в Китае.
После втирания мазей на длительное время образуется повышенное тепловыделение тканей, расширяются капилляры над местом втирания и на глубине живых тканей до 2 сантиметров. Именно эти свойства и определяют лечебный эффект мазей. Их действие эффективно при патологии нервов, мышц, суставов конечностей, которые расположены сразу под кожной клетчаткой на глубине менее 1 сантиметра. Но «пробиться» через кожу глубоко (к примеру, внутрь мышечной ткани на глубину в 5 сантиметров, где распложены компрессированные нервы) активные вещества этих мазей не могут. Наибольшая глубина их проникновения – 2 сантиметра, и то лишь при условии интенсивного втирания грубой салфеткой. А корешки нервов расположены на значительно большей глубине, куда крупные молекулы ядов и раздражающих веществ фактически не достигают.
В быту для лечения остеохондрозов и радикулитов часто применяют «сухое тепло» в виде грелок или пара в банях (в парилках и саунах). Интересно отметить, что если у пациента диагноз радикулит (воспаление корешков нервов), то ему тепло поможет, а если диагноз остеохондроз (воспаление межпозвоночных дисков), то произойдет отек дисков, они увеличатся в размере и вызовут достаточно сильное обострение. После сауны («парилки») обострение остеохондроза наступает через час после прихода пациента домой, или на следующее утро. Боли в позвоночнике усиливаются настолько, что человек не может встать с постели. Поэтому лечение теплом не всегда обосновано при болях в позвоночнике.
Очень часто больные радикулитами пытаются «вправить диски» самостоятельно. Для этого они ложатся на пол и просят ребенка походить по спине. Другие обращаются к родственникам и друзьям с просьбой нажать ладонями болезненные места на позвоночнике. Это часто приводит к обострениям болезни, поэтому домашнее вправление неспециалистами не рекомендуется. Кроме того, если имеется радикулит шейного отдела позвоночника, то лечение типа мануальной терапии даже опасно. Нужно помнить, что в шейном отделе проходит спинной мозг, крупные нервы и сосуды. Поэтому манипуляции на шее обязательно должен проводить высококвалифицированный специалист.
Некоторые больные радикулитами пробуют излечить радикулиты и остеохондрозы болеутоляющими средствами. Но это дает облегчение на несколько часов. Снять боль – это не значит вылечить болезнь. Аналгетик может только временно снять боли и облегчить состояние. После длительного приема аналгетиков внутрь часто начинаются боли в желудке и печени. Может возникнуть лекарственный гастрит и язвенная болезнь желудка. Поэтому этот метод лечения остеохондрозов является неэффективным. Зато помогают мочегонные, противовоспалительные, сосудорасширяющие средства.
2. Боли в тазобедренном и коленном суставах при радикулитах. Невропатологи с большим стажем работы, достаточно редко встречаюсь с патологией в виде болей в суставах при компрессии нервов поясничного сплетения в виде радикулита в области L.5 – S.1. Многие невропатологи о такой патологии нигде не читали и ничего не знают. Поэтому есть необходимость рассказать о радикулитах, которые вызывают боли в тазобедренном и в коленном суставах. В учебниках нервных болезней об этой патологии ничего не пишется по той причине, что в 83% случаях интенсивные боли в суставах вызывают ревматизм, полиартрит, деформирующий артроз, переломы костей, ушибы суставов, мышц и связок и другая патология. Всего в 17 % случаев причиной интенсивных болей в суставах является патология нервной периферической системы в виде радикулита. Клиническая симптоматика при таких патологиях проявляется в виде незначительного проявления поясничного радикулита (20 % жалоб пациентов на боли), на которые часто не обращает внимание пациент, предъявляя жалобы на приёме у врача. Основной жалобой больного является боль в тазобедренном, коленном, голеностопном суставах (90 % процентов жалоб пациентов на боли). Такие больные сначала попадают к терапевтам, которые делают многочисленные ревматоидные биохимические анализы с подозрением на ревматизм. Анализы не показывают наличие ревматизма. Тогда терапевт направляет пациента к хирургу, предполагая травматическую причину болей, или деструкцию головки бедра, или деформирующий артроз коленного сустава и так далее. Но многочисленные рентгеновские снимки не обнаруживают никакой патологии. Кости сустава без нарушения форм, прекрасной костной структурой, без костных наростов. Кроме того, пассивные движения в суставах радикулитах – безболезненны. Однако, при физических нагрузках пациент испытывает интенсивные боли: или в тазобедренном, или в коленном, или в голеностопном суставах. Тогда хирург ставит диагноз артрита, и «передаёт» пациента опять терапевту для консервативного лечения. Терапевт длительное время лечит пациента разнообразными лекарствами (аспирин, ибупрофен, индометацин и так далее), но боли в суставах не прекращаются. После нескольких лет мучений пациент (как правило, случайно) попадает на приём к невропатологу (или иглотерапевту, или хорошему массажисту, или мануальному терапевту), тот диагностирует радикулит, излечивает радикулит, и боли в суставе прекращается.
3. Причиной возникновения болей в суставах часто бывает радикулит. Последние исследования американских и немецких невропатологов указывают на причину возникновения радикулита от компрессии нерва в отверстии мышечной фасцией или при выходе нерва корешка спинного мозга, или в каком-то другом месте: в середине нерва, в конце и так далее. По ходу своего распространения нерв пронизывает десятки мышц. Каждая мышца покрыта (как нога чулком) мышечной фасцией плотной эластичной плёнкой. В фасциях для каждого нерва имеется отверстие, которое имеет строго определённый диаметр. Если нерв (в основном от травмы или внедрения в него нейротропного вируса) увеличивает свой диаметр, то он сильно сдавливается (компрессируется) внутри отверстия определённой мышечной фасции, происходит воспаление нерва. Сдавленный и воспалённый нерв становится постоянным источником электрических импульсов, которые воспринимаются мозгом как боль того органа, сустава или участка кожи, который нерв иннервирует.
Рисунок 3. Нервы поясничного и крестцового сплетения.
1 – подрёберный нерв, 2 – подвздошно-подчревной нерв, 3 — подвздошно-паховый нерв, 4 – бедренно-половой нерв, 5 – латеральный кожный нерв бедра, бедренный нерв n. femoralis, 7 — запирательный нерв, 8 – седалищный нерв, 9 – копчиковое сплетение.
Компрессия крупного седалищного нерва n. ischiadicus вызывает боли в ягодице, задней поверхности бедра, задней поверхности голени. Тогда возникают судороги мышц задней поверхности ноги и затруднения хождения. Тазобедренный сустав иннервируется двумя так называемыми «короткими» ветвями крестцового сплетения: n. gluteus superior и n. gluteus inferior. Если произойдёт компрессия нерва, иннервирующего тазобедренный сустав, то это воспринимается мозгом пациента как боль в тазобедренном суставе. Сам сустав будет абсолютно здоровый, но пациент будет ощущать ложные, но сильные боли в суставе. Ложными могут быть боли в коленном суставе при компрессии n. femoralis, иннервирующим этот сустав. Нерв выходит из брюшной полости на переднюю поверхность бедра в области расположения паховой складки, где также может быть компрессирован, зажат. При компрессии двух нервных веточек в области голеностопного сустава n. tibialis или n. fibularis возникает опухание сустава, боли при ходьбе и при пальпации в месте расположения сустава. При этом рентгенологические снимки покажут хирургу «совершенно здоровый сустав». При компрессии n. pudendus у мужчин возникает стойкая импотенция на фоне незначительных болей в спине, так как этот нерв иннервирует половой член. Защемление кожной веточки нерва проявляется сильной болью на определённой площади поверхности кожи – боковой части грудной клетки.
Лечение. Все описанные выше болезни имеют один механизм – ущемление нерва в фасции какой-то мышцы, которая находится на «дне» внутренней части поясницы. «Достать» место компрессии нерва врач сможет через брюшную стенку при положении пациента лёжа на спине. Лечение такой патологии простое. У лежачего на спине больного врач дотрагивается до «дна» поясничного мышечного отдела. Находится очень болезненная точка, где возникло ущемление нерва. Эту болезненную точку врач нежно массажирует не менее 15 минут. Для этого применяется метод давления пальцами обеих кистей руки врача на «дно» брюшной полости. Если врач нашёл болезненную точку на «дне» брюшной полости, значит он точно определил локализацию места ущемления нерва, Массаж болезненной точки приводит к полному выздоровлению пациента: прекращаются боли в тазобедренном суставе, в коленях, голеностопном суставе, пятке, голени, излечивается люмбаго, улучшается потенция мужчин и так далее. Это главный способ применения висцерального массажа с целью лечения болезней.
Из всего сказанного можно сделать вывод: многие болезни суставов и внутренних органов, возникших от проявления радикулита, могут быть успешно излечены массажем.
источник
Коленный сустав является одним из самых крупных и сложных. Ежедневно он подвергается огромной нагрузке, поэтому неудивительно, что периодически он перестает функционировать нормально. Если болят колени, заметен их отек, причем боль практически постоянная, то необходимо обязательно обратиться к врачу. Такое патологическое состояние может быть сигналом о развитии одного из заболеваний, деформирующего сустав. Естественно, необходимо научиться различать ситуации, когда визит к врачу очень нужен. Но отсутствие лечения или самостоятельная терапия может привести к осложнениям.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Чтобы лучше понять, почему болят колени, нужно разобраться с их анатомией. Итак, сочленение состоит из бедренной, большой берцовой кости и коленной чашечки. Две самые большие кости имеют по два выступа: внутренний и наружный мыщелки.
Все поверхности, которые соприкасаются друг с другом, покрыты гиалиновым хрящом. Благодаря ему обеспечивается подвижность коленного сустава, его амортизационные свойства. Вокруг этого соединения костей находится своеобразная капсула, изнутри выстланная синовиальным слоем. Она наполнена синовиальной жидкостью, благодаря которой производится питание сочленения, обеспечивается его подвижность.
Коленный сустав состоит не только из костей. Все его элементы объединяются крестообразными и коллатеральными связками, бедренными мышцами, сухожилиями. Коленная чашечка крепится к другим элементам посредством собственной связки. Для того чтобы колено двигалось, необходимо 6 синовиальных сумок. Питание и иннервация представленного сустава осуществляется посредством нервов и кровеносных сосудов, которые размещены в мягких тканях, окружающих сустав.
Если колено стало болеть, появился отек, подвижность ограничена, а дискомфорт является достаточно сильным, необходимо срочно обратиться к врачу. Если деструктивный процесс уже начался, то полностью вылечить колено будет невозможно. Однако остановить или замедлить его прогрессирование удастся.
Итак, можно выделить такие причины боли в коленном суставе:
- гонартроз. Он встречается практически в 50% всех случаев поражения сочленения. Патология развивается очень долго. Среди симптомов этой болезни можно выделить такие: колено не болит в состоянии покоя, однако человеку становится трудно подниматься по лестнице, долго ходить, приседать и вставать с корточек. Во время движения больной слышит хруст в колене, у него снижается подвижность. Со временем, вследствие изнашивания хряща, расстояние между костными поверхностями уменьшается. При этом появляются остеофиты, нервы и сосуды сдавливаются, а само колено деформируется;
- проблемы с кровообращением(некроз). При этом нарушается питание колена. Чаще всего такое состояние проявляется у подростков. Именно у них происходит слишком быстрый рост костей, при котором их питание несколько затрудняется. Если сначала боль в коленном суставе достаточно сильная, то через некоторое время ее интенсивность уменьшается. Боль обычно локализуется в одной точке, и не распространяется на все колено. Дискомфорт может усиливаться вследствие переохлаждения;
- артрит. Это воспалительная патология колена, которая может диагностироваться у молодых людей, особенно женщин. При этом болит колено очень сильно, пораженная область характеризуется отеком, кожа краснеет. Болевые ощущения ночью становятся более выраженными. Колено болит даже в состоянии покоя, при перемене погоды. Причина развития патологии заключается в чрезмерной массе тела, пожилом возрасте, слабости иммунитета;
- тендинит коленного сустава. Это воспаление сухожилий в области колена, которое не может нормально выполнять свои функции. Заболеванию подвержены практически все. Боль обычно ноющая, а пораженная область реагирует на смену погоды;
- остеохондрит наколенника. Тут происходит отслаивание хряща от суставной поверхности. На первых порах болит колено не очень сильно, но со временем ее интенсивность увеличивается, а к патологическому процессу присоединяется воспаление;
- болезнь Кенига. Тут некоторая часть хряща может отделяться от кости и перемещаться внутри сочленения. Движение при этом затрудняется, появляется неострая боль. С прогрессированием наблюдается также отек коленного сочленения. Лечение патологии у взрослых производить труднее, чем у детей;
- патология Осгуда-Шляттера. Она предусматривает образование шишки в области колена. Чаще всего болезнь диагностируется у мальчиков, а также людей, занимающихся спортом. Боль при этом резкая, усиливающаяся при сгибании и выпрямлении ноги.
Эти причины являются основными, но не единственными. Поэтому необходимо рассмотреть и другие факторы, вследствие воздействия которых появляется боль в колене.
Некоторые патологии, которые не имеют отношения к коленному суставу, могут вызывать в нем болевые ощущения:
- Фибромиалгия. Дискомфорт локализуется в мышцах и мягких тканях, но может отдавать в сочленения, расположенные поблизости. Воспалительный процесс при этом не развивается. Кроме ноющей боли в коленном суставе, человек ощущает скованность в движениях, усталость, у него могут появляться судороги.
- Дисплазия или коксартроз тазобедренного сустава. Болевой синдром в этом случае распространяется на всю ногу.
- Невропатия седалищного нерва. Его защемляют позвонки пояснично-крестцового отдела позвоночника. Сильная пульсирующая боль может отдавать в бедро и колено.
Какие системные патологии могут вызвать боли в колене? Кроме тех причин, которые уже были описаны выше, существуют и другие факторы, способствующие развитию болевого синдрома:
- подагра. Возникает представленное заболевание вследствие нарушения обмена мочевой кислоты в организме. Она плохо выводится из него, превращается в отложения солей, которые накапливаются в суставах. Болеть в этом случае может и колено. Причем боль очень острая, резкая. Чаще патология возникает у мужчин, которые злоупотребляют спиртными напитками, неправильно питаются. В области поражения кожа становится красной, а ночью коленный сустав болит сильнее. Продолжительность приступа составляет от пары дней до нескольких недель;
- остеопороз. Патология связана с низкой плотностью костной ткани вследствие ее неправильного формирования. Боль в коленном суставе при этом тупая и ноющая, убрать ее не так просто. Кости при этой патологии сильно подвержены переломам;
- ревматоидный артрит. Это системная патология, которая характеризуется воспалением соединительной ткани. Свое активное развитие она начинает при снижении защитных функций организма. Проявляется чувством скованности, которое человек может ощутить после длительного пребывания в состоянии покоя;
- остеомиелит. Представленная бактериальная патология вызывает достаточно сильные боли сверлящего характера. В области пораженного сочленения краснеет кожа, а дискомфорт усиливается при любом движении. Опасность этого заболевания в том, что его последствием является начало отмирания костного мозга;
- инфекционные заболевания. Они характеризуются болевыми ощущениями в области коленного сустава, которые проходят после курса лечения антибиотиками;
- заболевание Паджета. В этом случае костная ткань формируется неправильно, поэтому позвоночник начинает деформироваться. При этой патологии поражаются именно трубчатые кости, которые впоследствии становятся очень хрупкими. Распознать эту болезнь достаточно сложно, так как симптомы могут и не проявляться. Единственное, что может говорить о наличии патологии – это то, что больное колено болит ночью, а в месте поражения ощущается тепло.
Если боль в коленях была вызвана системным заболеванием или патологией скелета, то полностью избавиться от нее получается не всегда. Однако лечение нужно производить обязательно, чтобы болезнь не развивалась дальше или хотя бы замедлила свое течение.
Патологические процессы в этом случае могут развиваться как сразу после получения повреждения, так и через некоторое время после него. Можно выделить такие травмы коленного сустава:
- Отрыв, надрыв или разрыв связок колена. Эти травмы приводят к появлению синдрома «выдвигания» сочленения. Кроме того, человек чувствует сильную боль, развивается гемартроз сочленения, которое становится нестабильным.
- Ушиб. Тут интенсивность болевого синдрома невелика. Каких-либо серьезных последствий после ушиба не остается. Отек, а также гематома обычно исчезают самостоятельно через одну-две недели.
- Разрыв мениска. К нему приводит сильный удар в переднюю область коленного сочленения. После того как пройдет острый период патологии, болевой синдром обычно беспокоит больного во время подъема по лестнице, который осуществить достаточно трудно. В области коленного сустава наблюдается небольшой отек.
- Перелом. Он появляется при падении с большой высоты или сильном ударном влиянии. Боль при этом сильная, резкая, в пораженной области появляется отек, а кожа бледнеет. Стоять на поврежденной ноге пострадавший самостоятельно не может. Во время перелома слышится хруст и треск, а кость может прорывать кожный покров.
- Разрыв сухожилия. Эта травма встречается нечасто, однако она приводит сначала к острой, а потом к ноющей боли. При ходьбе боль левом или правом колене усиливается.
- Вывих коленного сустава. В этом случае какая-то из составляющих частей сустава может выходить из него.
Травма может вызвать хронические заболевания. Подробнее об этом смотрите в видео:
Большинство патологий коленного сочленения имеют похожие симптомы, поэтому распознать их бывает достаточно трудно. Именно поэтому самолечением заниматься не стоит, так как можно усугубить положение еще больше.
Боли в коленном суставе, хруст и отек в пораженной области у некоторых людей появляются чаще, чем у других. В группу риска входят те люди, у которых:
- Наличие первичных патологий.
- Генетическая предрасположенность.
- Постоянные спортивные перегрузки колена.
- Чрезмерный вес тела.
- Травма.
- Было оперативное вмешательство на коленном суставе.
- Недостаточно хорошее развитие мышечного аппарата коленного сочленения.
Кроме того, больше заболеваниям колена подвержены женщины, а также люди преклонного и старшего возраста.
Если человек почувствовал, что у него болят колени, то в срочном порядке ему нужно обратиться к специалисту в таком случае:
- У больного уже более двух месяцев появляется ноющая боль, которая не дает спокойно спать ночью.
- Если болевой синдром отличается высокой интенсивностью, появляется внезапно.
- В коленном суставе при ходьбе слышится хруст.
- Колени болят ежедневно, причем в определенное время, при наличии определенных условий.
- В коленном суставе время от времени чувствуется неустойчивость.
- Если присутствуют дополнительные патологические признаки: сыпь на коже, лихорадка, повышенная температура.
- Появилась ноющая боль, которая сопровождается деформацией сочленений, ограничением их подвижности.
- Болевой синдром становится постоянным спутником человека.
- Появились признаки воспалительного процесса: покраснение кожи, отек, повысилась местная температура в области поражения.
Уже этих признаков достаточно, чтобы принять решение обратиться к врачу. Затягивая визит, больной увеличивает срок и сложность терапии, а также дает возможность патологии развиваться далее.
Почему болят колени, большинство причин развития патологического состояния уже понятны. Но характер болевых ощущений может быть разным. Например, в зависимости от вызвавшего ее заболевания боль бывает следующего характера:
- резкая, острая. Ее вызывает разрыв мениска или связок, реактивный артрит, острая фаза бурсита;
- тупая, тянущая. Спровоцировать ее может бурсит или синовит;
- ноющая. Этот тип болевых ощущений характерен для артроза, гонартроза;
- пульсирующая. Ее человек чувствует при травме менисков или вследствие поражения деформирующим артрозом;
- жгучая. Она характерна для защемления седалищного нерва, а также туберкулеза костей;
- колющая. Ее вызывает киста синовиальной сумки. А еще колющая боль характерна для остеопороза, застарелой травмы менисков;
- сверлящая. Ее вызывает остеомиелит;
- периодическая. Она появляется, когда у больного развивается воспаление сухожилий или мышц;
- простреливающая. Ее вызывает защемление нервных окончаний.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Многие люди жалуются на то, что у них болят колени, что делать при этом они не знают. А ведь когда чувствуется боль и хруст в коленном суставе, необходимо обязательно пройти обследование и начать лечение.
Диагностика предусматривает использование таких процедур:
- Лабораторные анализы крови и мочи.
- Биохимический анализ крови.
- Пункция костного мозга и синовиальной жидкости.
- Мазки на наличие бактериальной микрофлоры.
- Артроскопия. Эта процедура используется и как диагностика, и как лечение при болях в сочленении. Делать ее несложно, и длительного периода реабилитации не требуется.
- Рентгенография.
- МРТ или КТ.
- УЗИ.
- Денситометрия.
Если человек ощущает ноющую или тянущую боль в ноге в области колена, прежде всего, он должен обеспечить покой конечности. Лечение в домашних условиях предусматривает прием обезболивающих или противовоспалительных препаратов — Анальгина, Парацетамола, Ибупрофена.
Снять болевой синдром можно при помощи холодного компресса. Применяется холод, как способ обезболивания, когда причиной болевых ощущений является травма. Конечность обездвиживается и кладется на возвышенность. Когда в области сочленения есть раны, их следует обработать антисептиком. Эти меры не являются полноценным лечением. Их нужно предпринимать только перед визитом к доктору.
Итак, что делать, если в суставе слышится хруст и чувствуется сильный дискомфорт? Для начала следует узнать почему появляются эти симптомы. Одним из этапов терапии является медикаментозное лечение. Итак, при болях в коленном суставе быстро снять тяжелую симптоматику можно с помощью таких препаратов:
- антибиотиков (когда дискомфорт вызван вирусной инфекцией);
- нестероидных противовоспалительных средств — Ибупрофен, Аспирин.
Лечить некоторые патологии необходимо при помощи операции. При наличии жидкости в полости коленного сочленения ее необходимо удалить. Кисту тоже можно лечить посредством операции или же гидрокортизоновой блокадой.
Если болят суставы вследствие травмы, то в некоторых случаях приходится делать вправление костей. На пораженное сочленение накладывается тугая повязка, ортез и даже гипс. Лечить конечность нужно не только при помощи таблеток. Часто больному назначается ношение или использование специальных ортопедических приспособлений, чтобы можно было снять нагрузку с колена.
Лечить системные патологии необходимо комплексно. Боли в коленях в этих случаях приходится лечить при помощи иммуносупрессоров, противовоспалительных средств, глюкокортикостероидов. Для устранения симптоматики гонартроза применяются инъекции лекарственных препаратов в сустав, хондропротекторы.
Если болит коленный сустав при вставании, слышится хруст, а дискомфорт беспокоит даже ночью, избавиться от тугоподвижности и снять болевой синдром помогут физические упражнения, а также сеансы массажа.
При этом гимнастику нужно делать, если человеку не очень больно и с позволения врача. Все упражнения выполняются медленно. Резких движений делать нельзя. Если колени при этом сильно болят, то нужно перейти на максимально простые упражнения. Еженедельно нагрузку можно увеличивать.
В положении лежа или сидя можно делать сгибание и разгибание конечностей, поочередные полуобороты, подтягивание колен к животу, отведение ног в стороны. Закончив комплекс упражнений, надо отдохнуть, после чего перейти к массажу. Эта процедура тоже очень эффективна для избавления от болей.
Больные колени можно разминать, растирать самостоятельно, но будет лучше, если это будет делать специалист. Для того чтобы избавиться от большинства симптомов, нужно выполнять курс массажных процедур, один сеанс которых длится не более 20 минут. Выполняется растирание внутренней и внешней, а также боковых поверхностей, надавливание на коленную чашечку. Во время выполнения процедур нужно следить за тем, чтобы человеку не было больно.
В данном видео доктор Одинцов проводит показательный массаж колена пациенту:
Хруст в коленях, а также болевые ощущения, появляющиеся ночью – это неприятное явление. Почему эти симптомы появляются, уже известно. Однако снять боль и восстановить нормальную функциональность сустава можно не только медикаментами. Сделать это можно в домашних условиях при помощи народных средств.
Быстро избавиться от патологии не получится. Таким способом нужно лечить колено не менее двух месяцев. Кроме того, нужно найти действительно эффективные средства, которые имеют хорошие отзывы.
Полезными могут быть следующие рецепты:
- В пол-литра кипятка следует засыпать 2 большие ложки травы сабельника, после чего нужно дать ему настояться. Пить средство следует дважды в день по 100 мл. Можно накладывать на больное колено отвар сабельника в качестве компресса на ночь.
- Избавиться от болей поможет отвар овса. Для его приготовления надо взять литр воды и стакан зерна. Смесь кипятится, после чего оставляется на ночь для настаивания. За день нужно употребить 2 стакана жидкости, разделив ее на несколько частей. Лечить суставы таким способом нужно 2 недели.
- Чтобы снять неприятные ощущения и улучшить кровообращения в пораженной области, можно применить компресс из тертого картофеля и хрена, взятого в равных пропорциях. Он поможет достаточно быстро избавиться от болей. Накладывать компресс надо на больное колено и накрывать чистой тканью. Смыть его следует через 15 минут. Чтобы снять неприятную симптоматику, достаточно всего 10 процедур.
- Неплохие отзывы получил и компресс из горчицы, который прикладывается к больной ноге на ночь. Для его приготовления берется столовая ложка горчицы, смешивается с таким же количеством меда и соды. Уже к утру компресс поможет снять сильный дискомфорт.
- Если болят коленные суставы, для растирания можно применять настойку горького перца. Половину литровой банки следует заполнить порезанным перцем, а потом залить спирт до самого верха емкости. Настаивать средство нужно неделю.
Можно проводить самомассаж колена в домашних условиях. Как это сделать, смотрите в видео:
Если уже известно, почему появились неприятные ощущения, то можно подобрать соответствующие народные методы терапии, которые помогут их снять. Но перед этим следует проконсультироваться с доктором.
Чтобы коленные суставы долго время оставались здоровыми и функционировали хорошо, необходимо соблюдать простые рекомендации врачей:
- Уменьшить нагрузку на сочленение.
- Рационально сочетать отдых и труд.
- Своевременно лечить любые инфекционные заболевания в организме.
- Не допускать переохлаждения конечностей.
- После 35 лет желательно начать принимать хондропротекторы.
- Во время занятий спортом необходимо защищать суставы наколенниками — специальными ортопедическими приспособлениями для фиксации сочленения.
- Важно нормализовать свой вес.
- Не последнюю роль в здоровье скелета играет питание. Лучше уменьшить потребление животных насыщенных жиров, белого хлеба, сладостей. Следует ввести в рацион больше клетчатки, растительных масел, овощей и фруктов. Правильное питание не только поможет снять дискомфорт, но и улучшит функциональность суставов.
Травматолог Виталий Казакевич рассказывает о реабилитации травмированного колена:
источник
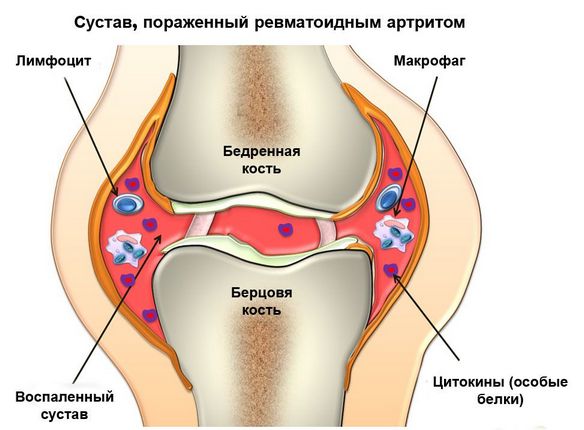
Ревматизм — одна из болезней, отличающаяся поражением многих жизненно важных систем и органов человека и сопровождающаяся разнообразными симптомами, в том числе и болевыми ощущениями. Причинами, провоцирующими боли при ревматизме, являются воспаление суставов или ревмополиартрит, а также ревмокардит или патологическое воспаление сердца.
Ревматические синдромы имеют различные проявления, но при этом их объединяют общие характерные особенности:
- наличие острых локализованных болей;
- выраженные местные воспаления, сопровождающиеся отеками, повышением температуры, покраснением кожи;
- ограниченная подвижность суставов и их деформация.
Различают такие типы болей при ревматизме:
- острые;
- хронические;
- ишемические;
- нейрогенные;
- психосоматические.
Непрекращающуюся боль в суставах ревматизм причиняет в случае постоянного воспалительного процесса в них. Это касается и миалгии — боли в воспаленных мышцах или более тяжелой формы — ревмополимиалгии, когда болевой синдром ощущается почти во всех мышцах, а их подвижность становится весьма ограниченной.
При ревматических поражениях в первую очередь страдают крупные суставы на ногах: коленные, голеностопные, тазобедренные. В них появляется внезапная боль, которая четко локализуется при пальпации. Суставы становятся горячими, распухшими, кожа над ними болезненно красного цвета. Зачастую в коленных суставах скапливается синовиальная жидкость.
Ревматические боли в ногах имеют блуждающий характер. Боль, прекращаясь в одном суставе, переходит в другой. Этот процесс может происходить симметрично на обеих ногах. Одновременно с болевым синдромом в суставах резко повышается температура тела, но держится она недолго и так же быстро нормализуется. Ревматические боли в ногах обычно продолжаются на протяжении 14 дней за редким исключением, когда они могут длиться больше месяца.
Сердечные ревматические боли провоцирует воспаление тканей сердца, которое называется ревмокардит. Очень часто это явление происходит одновременно с суставными болями на фоне повышенной температуры тела, иногда достигающей 39-40 градусов. В первое время воспаление сердца не проявляет себя никакими признаками. Обнаружить его можно по появившимся шумам во время прослушивания через стетоскоп.
Слабовыраженные симптомы кардита являются причиной того, что зачастую поражение сердца обнаруживается после исчезновения других признаков ревматизма. При воспалении наружных покровов сердечной мышцы наблюдаются учащенный пульс, боль за грудиной и признаки сердечной недостаточности — утомляемость, одышка, спазмы в верхнем сегменте живота.
Постепенно, в течение примерно пяти месяцев, воспаление проходит, но в большинстве случаев ревматическому поражению подвергаются сердечные клапаны, и развивается приобретенный порок сердца. Обычно повреждается митральный клапан между левым желудочком и предсердием. Патологию сердечного клапана сопровождает характерный шум, который и позволяет диагностировать ревматические поражения сердца. С возрастом такие повреждения приводят к сердечной недостаточности.
Читайте также:
Ревматизм появляется как воспалительная реакция на стрептококковую инфекцию. Риск заболевания значительно увеличивается при неправильном питании и невнимательном отношении к своему здоровью. Берегите себя!
источник
Болевой синдром при сердечной недостаточности является проявлением ишемических или застойных процессов во внутренних органах. Так как в 97% случаев причиной является инфаркт и стенокардия, то чаще бывает боль в сердце. Из-за скопления жидкости возникает тяжесть и болезненность в правом подреберье, нижних конечностях.
Слабое поступление крови, нарушение ее оттока и колебания давления приводят к головной боли, поражение органов пищеварения проявляется болями и спазмами в животе.
Слабость сердечной деятельности не является непосредственной причиной болевых ощущений. Но так как она возникает на фоне ишемических процессов в миокарде, то часто больные жалуются на сдавление или сжатие за грудиной, колющие или режущие боли в области сердца.
При острой недостаточности (сердечная астма, отек легких) в грудной клетке может ощущаться дискомфорт, сопровождающий приступы удушья. На фоне сильной, нестерпимой боли в сердце при инфаркте развивается кардиогенный шок.
Хроническая недостаточность кровообращения приводит к дистрофическим процессам практически во всех внутренних органах, что провоцирует развитие нарушений функции, воспаления с болевым синдромом – застойный гастрит, энтерит, нефрит, бронхит.
Помимо этого, нарушение оттока крови из печени вызывает тяжесть и постоянную боль в правом подреберье, а тяжесть и болезненность ног объясняется отечностью и достаточно высокой вероятностью формирования тромбов в глубоких венах.
А здесь подробнее о скрытой сердечной недостаточности.
При снижении сократительной способности миокарда уменьшается величина сердечного выброса. Это приводит к недостаточному поступлению крови в головной мозг, церебральной ишемии. Пациенты с нарушением кровообращения могут ощущать постоянную слабость и головную боль, ощущение пульсации в висках. К факторам, которые провоцируют такой болевой синдром при СН, также относятся:
Головная боль не является типичным признаком СН, но она чаще всего появляется на фоне основного или сопутствующих заболеваний, а также может возникнуть как побочное действие приема многих препаратов, особенно из группы нитратов (Нитроглицерин, Изокет, Эфокс).
Одним из ранних признаков сердечной недостаточности является появление отеков на нижних конечностях. Они вначале бывают только по вечерам, а после ночного сна исчезают. По мере прогрессирования патологии возникает устойчивая и выраженная отечность, которая нарушает приток артериальной крови к ногам из-за сжимания сосудов.
Поэтому многих пациентов беспокоит тяжесть и боли в ногах, особенно после длительной ходьбы.
Предрасполагающими условиями также считаются длительное нахождение больного в горизонтальном положении и низкая двигательная активность из-за тяжести основного заболевания. К признакам этого состояния относятся интенсивные боли распирающего характера, усиливающиеся при пальпации пораженной конечности, покраснение или посинение кожи над местом закупорки сосуда.
Практически все заболевания, которые приводят к сердечной недостаточности, сопровождаются болью в области сердца. В зависимости от патологии характеристики кардиалгии могут отличаться.
Заболевания Симптомы Стенокардия острая боль за грудиной, сжимающего характера, распространяется в левую половину туловища (под лопатку, в руку, нижнюю челюсть, шею), снимается Нитроглицерином; Инфаркт миокарда жгучая, более длительная, чем при стенокардии, сопровождается коллапсом, шоковым состоянием, страхом смерти; Тромбоэмболия легочной артерии сильная, нестерпимая боль, от нескольких минут до нескольких часов, нарушение ритма сокращений, набухание шейных вен; Гипертоническая болезнь колющая или давящая, сочетается с головной, шумом в ушах, потемнением в глазах, сильной слабостью, покраснением лица, усиливается при кризовом повышении давления; Миокардит ноющая или колющая, не связана с нагрузкой или стрессами, не снимается нитратами, сопровождается повышением температуры тела, аритмией; Ревмокардит сердцебиение, одышка, перебои ритма, характеризуется тупыми или сжимающими болями, у больных выявляют артрит, поражение почек, двигательные расстройства (гиперкинезы); Кардиомиопатия дилатационная или гипертрофическая боль давящая загрудинная, острая, приступы удушья, отеки ног, одышка; Пороки сердца болевой синдром похож на стенокардию, сочетается с увеличением печени, головокружением, слабой переносимостью физических нагрузок. Чаще всего возникает при застойных процессах в печени. Скопление крови приводит к растяжению капсулы этого органа, что вызывает сильную и постоянную боль, тяжесть в правом подреберье, пожелтение кожи.
Из-за слабого кровоснабжения органов пищеварения боли в области желудка и кишечника могут быть связаны с ишемическими изменениями в этих органах. Их сопровождает распирание, вздутие живота, тошнота, потеря аппетита, исхудание. Состояние пациента существенно ухудшается при накоплении жидкости в брюшной полости (асцит).
Нужно учитывать, что группа нестероидных противовоспалительных средств (Нурофен, Индометацин, Нимегезик), которые широко используют для обезболивания, пациентам с сердечной недостаточностью противопоказаны. Они вызывают прогрессирование симптомов и ухудшают результаты лечения.
Для снятия боли застойного происхождения (печень, нижние конечности, часто головная) хорошие результаты могут быть получены от применения мочегонных (Диувер, Верошпирон, Диакарб). Сердечная боль купируется Нитроглицерином (приступ стенокардии) или сочетанием ингибиторов АПФ (Нолипрел, Моэкс) с бета-блокаторами (Кориол, Конкор).
А здесь подробнее о том, что принимать при болях в сердце.
Боль при сердечной недостаточности вызвана фоновыми патологиями – инфаркт, кардиомиопатия, миокардит, пороки сердца, гипертония. Характер сердечной боли при этом отличается.
Головная боль – проявление недостаточного питания мозговой ткани и венозного застоя. Из-за скопления жидкости возникает боль в ногах, печеночный застой крови приводит к тяжести и болезненности в области правого подреберья. Для лечения используют мочегонные, ингибиторы АПФ и бета-блокаторы, которые действуют на причину боли (застой крови или ишемия).
Смотрите на видео о том, как узнать что болит за грудиной:
Неприятный кашель при сердечных заболеваниях может говорить о многом. Он выступает и как симптом сердечно-сосудистых проблем, особенно у пожилых. Какой и при каких именно заболеваниях бывает?
Хроническая сердечная недостаточность, симптомы и лечение, а также профилактические методы которой желательно знать всем, поражает она все большее даже молодых людей.
Для того, чтобы понять, что принимать при болях в сердце, надо определить их вид. При внезапных, сильных, ноющих, тупых, резких, колющих, давящих болях нужны разные препараты — успокоительные, снимающие спазмы, от аритмии, тахикардии. Какие таблетки помогут при болях от стресса, при ишемии, аритмии, тахикардии? Поможет ли аспирин, анальгин, Но-шпа. Народные средства из трав для сердца. Что купить без рецепта для пожилых, при приступе.
Скрытая сердечная недостаточность — первый шаг к серьезным проблемам с сердцем. Важно своевременно ее выявить и принять меры.
Сердечная недостаточность: симптомы, лечение народными средствами и медпрепаратами. Применение боярышника, калины, рябины и других растений.
Нередко возникает острая боль в сердце. Она может быть внезапная, сильная, колющая, резкая. При этом причины могут быть не в сердце, а в других органах. Что делать и как понять, что болит?
Для определения физических возможностей на разных стадиях сердечных заболеваний, в том числе при острой и хронической форме, при обследовании выявляют функциональный класс сердечной недостаточности. Какие они бывают?
Если выявлена сердечная недостаточность, осложнения без лечения станут закономерным продолжением патологии. Особенно они опасны при хронической форме, поскольку при острой больше шансов на восстановление нормальной сердечной деятельности.
Существуют различные причины, из-за которых может развиться острая сердечная недостаточности. Также выделяют и формы, в том числе легочную. Симптомы зависят от первоначального заболевания. Диагностика сердца обширная, лечение необходимо начать незамедлительно. Только интенсивная терапия поможет избежать смерти.
источник
Эксперт рассказал, когда можно обойтись без операции
27.02.2018 в 20:07, просмотров: 142135
Боль в колене — одна из наиболее частых причин обращения к врачам-травматологам. На самом деле ее причин может быть множество. И все же можно выделить пять основных ситуаций, при которых возникает болевой синдром в коленном суставе. О том, что может стоять за ними и как с этим справляться, «МК» рассказал кандидат медицинских наук, травматолог-ортопед, доктор по суставам Юрий Константинович Глазков.
Причина №1: гонартроз
Гонартроз – одна из наиболее частых причин обращения к врачу-ортопеду по поводу боли в коленном суставе (около 35% от всех случаев). Это заболевание связано с дегенерацией хряща. Оно медленно, но неуклонно прогрессирует, приводя к полному разрушению сустава.
Что делать? На начальной стадии болезни применяется консервативное лечение. Человек занимается лечебной физкультурой, контролирует вес, получает физиотерапевтическое лечение, принимает препараты-хондропротекторы и обезболивающие препараты.
Хороший эффект дает артротерапия – внутрисуставное введение гиалуроновой кислоты и обогащенной тромбоцитами плазмы. Такой способ лечения позволяет утихомирить боль и помогает восстановить суставный хрящ.
На поздних стадиях заболевания, когда человек не может нормально ходить и страдает от сильной боли, показано эндопротезирование. Собственный коленный сустав человека в ходе хирургического вмешательства заменяют искусственным протезом.
Причина № 2: повреждение менисков
Мениски – это хрящевые прокладки внутри коленного сустава, которые стабилизируют его и выполняют амортизирующую функцию. Их повреждение – одна из самых распространенных спортивных травм. Это вторая по частоте причина обращения к врачу-ортопеду по поводу боли в коленном суставе (около 30% случаев).
Что делать? Выбор метода лечения зависит от типа повреждения мениска. В 50% случаев это частичный его надрыв, в 40% случаев – защемление, а у 10% пациентов наблюдается отрыв фрагмента мениска. «Наиболее благоприятный прогноз – при частичном надрыве. Если он локализован недалеко от капсулы сустава, то успешно срастается при правильном подходе к лечению. В случае частичного надрыва или защемления используются разные методы лечения: ручные вправления, аппаратная тракция (вытяжение), физиотерапия. Назначаются препараты: нестероидные противовоспалительные средства, а при сильном отеке – глюкокортикоиды», — рассказывает Юрий Глазков.
Худшим прогнозом характеризуется полный отрыв фрагмента мениска. К сожалению, в этом случае без операции не обойтись. Она проводится артроскопическим методом – это минимально травмирующее оперативное вмешательство через проколы с коротким периодом восстановления. В некоторых случаях мениск приходится удалять полностью, если другими методами решить проблему не удается.
Причина № 3: периартрит
Периартрит – это воспаление коленных сухожилий. Данная патология является причиной обращения около 10% пациентов с болями в коленях. Страдают в основном женщины после 40 лет. Боли появляются или усиливаются при ходьбе вниз по ступенькам или подъеме тяжестей. Локализация боли – медиальная (внутренняя) поверхность колена. Подвижность сустава при этом не страдает.
Что делать? Заболевание лечится консервативными методами. В периоды обострения применяются обезболивающие препараты, ограничивается подвижность сустава. Рекомендована лечебная физкультура и физиотерапевтические процедуры.
Причина № 4: сосудистые боли в коленях
С болями в коленях сосудистого происхождения обращаются около 5% пациентов. Они более выражены в юношеском и молодом возрасте, а затем ослабевают. Это главное отличие от артроза, при котором боли с годами только усиливаются. Отличительной особенностью сосудистых болей является одновременное возникновение в обоих коленных суставах.
Что делать? Нельзя избавиться от сосудистых болей раз и навсегда. При их возникновении применяется консервативное лечение. Используются согревающие мази, массаж, прием внутрь сосудорасширяющих препаратов.
Причина № 5: Артрит
Артрит – это воспаление коленного сустава. Данный диагноз устанавливается 5% пациентов, обратившимся с жалобами на болевой синдром. Существует огромное количество патологий, которые могут спровоцировать артрит коленного сустава: ревматоидный артрит, синдром Рейтера, подагра, болезнь Бехтерева, псориаз и т. д. Сустав обычно краснеет и опухает. Периоды обострения чередуются с периодами затухания клинических проявлений.
Что делать? Необходимо лечение основного заболевания. Боль в коленях снимают нестероидными противовоспалительными средствами. При сильном воспалении применяются глюкокортикоиды внутрь. Иногда они вводятся внутрь сустава.
. Это далеко не все причины боли в коленях, а лишь наиболее частые из них. Ощутив этот симптом, обратитесь к врачу, чтобы выяснить происхождение заболевания и получить адекватное лечение.
источник
Ревматизм опасен для сердца. Врач-ревматолог отвечает на вопросы и даёт 39 рецептов с травами
Слышала такое выражение «ревматизм лижет суставы и кусает сердце». Как его расшифровать? Что бы это значило?
— Термин «ревматизм» подразумевает прежде всего поражение суставов, вызванное стрептококком, но главная опасность болезни в том, что страдает сердце. Ревматизм называют системной болезнью, то есть избирающей для поражения не какой-либо один орган, а затрагивающий разные системы организма. Биология стрептококка такова, что он отдает предпочтение соединительной ткани, которая имеется во многих органах: сердце, суставах, легких, коже, входит составной частью в стенки сосудов. Поэтому при ревматизме страдают все эти органы, хотя начинает он, как правило, с болей в суставах — полиартрита.От чего возникает ревматизм? Что является возбудителем этого заболевания?
— Развитие ревматизма тесно связано с предшествующей острой или хронической носоглоточной инфекцией, вызванной стрептококком. Немаловажную роль отводят генетическим факторам, что подтверждается более частой заболеваемостью детей из семей, в которых кто-то из родителей страдает ревматизмом.Причина возникновения ревматизма долго была неясна. Тяжелое детство, нехватка витаминов, алмазные копи или железные рудники, туберкулезная агрессия — все это называлось среди факторов риска. Велся поиск виновника — возбудителя болезни. Сначала среди вирусов — сердце даже считали одно время резервуаром вирусов. Потом среди бактерий. После многолетних исследований и испытаний возбудитель был назван. Им оказался стрептококк группы А.
Сами стрептококки в природе очень распространены. У человека они вызывают многие болезни — ангину, фарингит, отит, гайморит, скарлатину. Они живут на миндалинах, соседствуют с кариесными зубами. Рассадником стрептококковой инфекции могут быть аппендикс, желчный пузырь, предстательная железа у мужчин и придатки у женщин. При ревматизме организм инфицируется стрептококком, который вырабатывает вещества, оказывающие на сердечную мышцу токсическое и разрушающее воздействие. Источником стрептококковой инфекции является больной или бактерионоситель. Заражение чаще всего происходит воздушно-капельным путем.
Я слегка приболела — так, ничего особенного, даже больничный не брала. А недели через две подскочила температура чуть не до 40, слабость жуткая, суставы опухли. Тут уж пришлось идти к врачу. А он говорит: у вас ревматизм и спрашивает: ничем недавно не болели?
— Очень часто именно так и начинается заболевание ревматизмом. Оно развивается остро, приблизительно через три недели после первоначальной стрептококковой инфекции, которая протекает (как в вашем случае) в столь легкой форме, что может остаться незамеченной. Температура нередко повышается до 40°, отмечаются частый пульс, озноб, обильный пот, упадок сил, болезненные опухшие суставы. Наиболее крупные и активно используемые суставы вовлекаются в первую очередь. Воспалительный процесс переходит с сустава на сустав, обычно поражается несколько суставов, зачастую симметрично. Суставы опухшие, покрасневшие, горячие на ощупь, чрезвычайно болезненные при надавливании или попытке совершить движение. Как правило, воспалительный процесс не приводит к стойким изменениям в суставах. Частый или аритмичный пульс, боли в груди, дилатация (расширение) сердца или появление шума трения перикарда при выслушивании — все это указывает на поражение сердца.Сначала опухли колени, потом появились сердцебиение, одышка. Врач сказала, что в сердце шум и что у меня ревматизм. Разве могут быть такие разные проявления у одной и той же болезни?
— Да, все это ревматизм, который начинается с суставов. Воспалительный процесс чаще охватывает большие суставы. Излюбленными являются коленные, локтевые, голеностопные, плечевые. Больной сустав становится отечным, припухшим, горячим на ощупь, кожа может покраснеть. Самое незначительное движение вызывает резкие боли. Мягкие ткани вокруг сустава тоже могут воспаляться. Причем боли мигрируют от одного сустава к другому, исчезают в одних и появляются в других, могут идти по кругу, возвращаясь в прежние болевые точки. Мелкие суставы кистей и стоп при ревматизме затрагиваются редко. Отек и боли в каждом суставе длятся 10-12 дней, а весь процесс миграции болей занимает, как правило, от двух до пяти недель. Ревматический полиартрит обычно не оставляет следа в виде остаточных поражений и деформации костей сустава.Однако на этом деятельность стрептококка не заканчивается, и болезнь течет дальше без антракта. Почти одновременно с суставами в воспалительный процесс вовлекается сердце: отмечаются сердцебиение, чувство тяжести, боли, небольшая одышка, нарушения сердечного ритма, перебои. Инфекция «садится» на сердечные клапаны и разрушает их. О формирующемся пороке сердца говорит изменение его тонов и появление добавочных шумов, явных при прослушивании. Звуки бывают самые разные: дующие, пилящие, свистящие, скребущие, рокочущие. Это может быть похоже на шум прялки, звук полета шмеля, шум идущего паровоза, тоннельный, машинный шум, шипение раскаленного железа, погруженного в воду, трель, жалобный скулеж щенка, пение молодого петушка.
Каждый шум определяет тот или иной порок сердца. Музыка порока у всех разная — в зависимости от поражения того или иного клапана сердца. При ревматизме могут страдать сама сердечная мышца, любая из оболочек сердца и излюбленные стрептококком клапаны.
Последнее время только и слышу — ах, ревматизм замучил! Это что — новое заболевание, раньше его не было?
— Ревматический полиартрит был знаком врачам со времен Гиппократа, Галена, древней китайской медицины. В XVIII веке врачи установили связь болей в суставах с болями в сердце. В XIX веке ревматизм признали виновником возникновения сердечных пороков.Есть ли у ревматизма какие-нибудь возрастные или половые предпочтения?
— Стрептококк посещает многих, но вызывает ревматическую атаку лишь у небольшой части «избранных», чаще у детей. Почва для ревматизма должна быть «удобрена» предрасполагающими наследственными факторами. По наследству в генах передается склонность к этой болезни, которая реализуется, если микроб попадает в организм.К стрептококку особенно восприимчивы дети старше 3 лет, но нередко заражаются и взрослые до 40 лет. Чаще всего ревматизмом заболевают в возрасте 8-15 лет, причем женщины болеют в 2-3 раза чаще мужчин. У детей ревматизм может протекать в мягкой или хронической форме с отсутствием выраженных симптомов. Наблюдаются лишь общее недомогание, частый пульс и неспецифические боли в суставах, не сопровождающиеся болезненностью при движении. Ревматическая атака обычно возникает после перенесенной ангины или скарлатины у детей 7-15 лет. Боли в горле уходят, однако полного выздоровления не наступает. Ребенок задерживается в общем развитии, худеет. При измерении температуры тела выявляется незначительное ее повышение — до 37,1-37,4 градуса. Мучают слабость, общая усталость, разбитость, чрезмерная потливость. Через 2-4 недели после ангины, как отправной точки болезни, симптомы усугубляются. Резко подскакивает температура, иногда до критических цифр, но чаще до 38-39 градусов. Одновременно или через несколько дней появляются боли в суставах, затем добавляются симптомы поражения сердца, нервной системы, кожные проявления.
Обращает на себя внимание бледность больного. Лихорадка, которая может носить длительный, изматывающий характер, сопровождается сильной потливостью. Ревматизм пахнет специфически. Запах пота при нем характерный – едко-кислый. Потеют больные в основном ночью, причем обильно, с большими потерями жидкости организмом, что усугубляет истощение. Появляются озноб, головные боли, головокружение, может быть рвота.
У моей родственницы дочь заболела ревматизмом. Я знаю, что при этом болят суставы, сердце. А тут. Девочка вся дергается, гримасничает, может даже описаться. При чем же здесь ревматизм?
— То, о чем вы пишете, одно из проявлений ревматизма, называемое малой детской хореей (от греческого слова «танец»). Оно чаще всего наблюдается именно у девочек. Характерны раздражительность, рассеянность, агрессивность, быстрая утомляемость. Обостряется детский эгоизм. Смех легко сменяют слезы. На ранних стадиях ребенок становится неуклюжим, часто роняет вещи. Ему становится трудно писать, застегивать пуговицы, завязывать шнурки. Он проливает жидкость из чашки, когда пьет. Нарушается координация движений. В дальнейшем возникают беспорядочные насильственные подергивания конечностей и мимической мускулатуры, непроизвольные гримасы на лице. Иногда преобладает мышечная слабость — нарушается глотание, ходьба, ребенок непроизвольно мочится, не может сидеть, держать голову. Такие состояния ошибочно принимают за параличи.При обследовании наблюдаются «пишущие» подергивания вытянутых рук. Больному трудно удержать язык неподвижным, он постоянно то убирает, то высовывает его и может даже прикусить язык, стараясь удержать его в одном положении. Точные движения пальцев невозможны. Ребенку не удается, например, поднять булавку с пола. Патологические подергивания усиливаются при напряжении мышц, зато во сне полностью исчезают. Тяжесть этих симптомов у каждого своя.
Хорея проходит через несколько недель или месяцев, однако может повториться. Ее легко спровоцировать физической нагрузкой, стрессовыми ситуациями.
У приятельницы появились на коже какие-то красные пятна, кольца. Я посоветовала ей сходить к дерматологу, а врач сказал, что это проявления ревматизма. Разве такое возможно?
— Вполне. Ревматизм, как я уже говорила, системное заболевание, при котором страдают различные органы и системы. Может измениться под действием болезни кожа, а вместе с ней и внешний вид.У вашей приятельницы, по-видимому, аннулярная сыпь (кольцевидная эритема) — высыпания в виде тонкого кольцевидного ободка, которые чаще имеют вид розовых или красных пятен. В то время как диаметр пятна растет, центр его обесцвечивается, и оно приобретает вид кольца с четкими, но неровными краями. Кольца, появляясь в большом количестве на туловище и конечностях, могут сливаться друг с другом, принимая различные формы. Как правило, такие кожные изменения приходят и уходят, но могут и вернуться. Обнаруживается сыпь у 7-10% больных ревматизмом преимущественно на высоте заболевания и обычно носит нестойкий характер.
Бывают также подкожные ревматические узелки — округлые, плотные, малоподвижные, безболезненные, единичные или множественные образования с локализацией в области крупных и средних суставов, остистых отростков позвонков, в сухожилиях. В настоящее время встречаются редко, преимущественно при тяжелой форме ревматизма, сохраняясь от нескольких дней до 1-2 месяцев.
Казалось бы, в холодной, суровой Арктике ревматизм должен быть у каждого второго. Однако о таком заболевании там и слыхом не слыхивали. Есть ли у ревматизма какие-либо климатические предпочтения?
— Есть. Стрептококки, которые вызывают ревматическую атаку, любят сырой и туманный климат Англии, промозглость Скандинавии, серое небо стран умеренной климатической зоны. В полярных областях его не встретишь — слишком холодно. Не существует этой болезни и в тропиках.Как диагностировать ревматизм — ведь у него столько различных проявлений?
— Диагностировать ревматизм, кроме клинической картины — описанных выше симптомов, помогают: специфические биохимические показатели крови, ультразвуковое исследование сердца (ЭХО-КГ), рентген суставов, сердца, легких. Важны и для диагностики, и для лечения мазки из глотки и зева на стрептококк.Дочке поставили диагноз — ревматизм. В этом все врачи (а мы консультировали ее не у одного специалиста) оказались единодушны, а вот лечение все назначают разное. Кто говорит: строгий постельный режим, кто — строгая диета. Мы уже ничего понять не можем. Посоветуйте: что делать, как ее лечить?
— Течение болезни, тяжесть ее диктуют тактику и длительность лечения.Традиционно считался необходимым, особенно при «детском ревматизме», строгий постельный режим. Ребенок был вынужден длительно лежать на спине, ему не разрешалось самому даже принимать пищу. Потом выяснилось, что, увы, строгий постельный режим не препятствует, как полагали, возникновению порока сердца. Строгости были сняты. В настоящее время больного выдерживают в постели весь период острой фазы болезни с высокой лихорадкой (2-4 недели), при тяжелом кардите — дольше. После этого постепенно возвращают к привычной деятельности, физической активности, ограждая в дальнейшем от тяжелых нагрузок.
Вопрос о диете остается спорным. Обычно для поддержания нормального обмена веществ диету назначают в соответствии с весом больного: 0,5-1 г белка (главным образом молоко), 1-1,5 г жиров и 2-3 г углеводов на 1 килограмм веса тела. Детям рекомендуются яйца. Ограничивают особенно соль и соленые продукты. Назначают витамины группы А, В и С.
Главное при лечении ревматизма — лекарственная терапия. Прежде всего это антибиотики. Стрептококк наиболее чувствителен к пенициллину и другим препаратам этой группы. Поэтому вначале больным вводят пенициллин внутримышечно 4-6 раз в день, а через 7-14 дней переводят на таблетки. Применяют также аспирин в больших дозах и гормоны — глюкокортикоиды. Санируют очаги хронической инфекции: удаляют гланды, залечивают кариесные зубы.
Но и вылечившись, лекарства забывать нельзя в течение ближайших пяти лет, чтобы не было возврата болезни. Сначала ежемесячно, а затем дважды в год — осенью и весной проводят профилактические курсы антибиотикотерапии, чаше всего бициллином. Такие курсы необходимы, если предстоит операция и даже. лечение зубов.
Общими профилактическими мероприятиями по борьбе с ревматизмом являются:
— закаливание организма,
— занятия физкультурой и спортом,
— своевременное лечение антибиотиками очагов стрептококковое инфекции при ангинах, фарингитах, других заболеваниях носоглотки.Пожалуйста, посоветуйте: какие средства народной медицины помогут справиться с ревматизмом? Я очень верю в различные отвары и настои, но что применять при ревматизме — не знаю.
— С удовольствием расскажу о народных средствах, которые эффективно помогают при ревматизме. Их, кстати, очень много.
• Желтая акация — настойка из веточек с листьями. На 30 г сырья 200 мл водки. Настаивать 10 дней, процедить. Принимать по 20 капель три раза в день с водой.• Одуванчик лекарственный. Желтые цветки одуванчика измельчить, добавить такое же количество сахара, хорошо перемешать и поставить в холодное место на 10 дней. Через десять дней смесь отжать, процедить и снова поставить в холодильник. Принимать по 1 ст. ложке за 30 минут до еды. Стебли одуванчика (собранные во время цветения) полезно добавлять в салаты, окрошку и вторые блюда.
• Чай зеленый. При ревматизме и других заболеваниях суставов зеленый чай заваривают из расчета 1,5 г на литр кипятка. Пьют по 1 стакану 2-3 раза в день.
• Чай с яблочным уксусом и медом полезен при ревматизме, подагре, суставных и мышечных болях (на 200 мл кипятка 1 ч. ложка меда и 1/2 ч. ложки уксуса). Пить два раза в день.
• Чай из люцерны полезен при всех заболеваниях суставов. Обладает болеутоляющими и противовоспалительными свойствами.
• Чай с плодами малины (30 г на 200 мл кипятка). Принимать на ночь по 2 стакана при хроническом ревматизме.
• Бадан толстолистый. 1 ст. ложку измельченных корней залить стаканом кипятка, кипятить в течение 10 минут на слабом огне, процедить. Принимать при суставном ревматизме по 1 ст. ложке три раза в день.
• 100 г брусничного листа залить 2,5л крутого кипятка, настаивать два часа, процедить. Добавить в настой 250 мл водки и томить на медленном огне 15 минут (не доводя до кипения). Принимать по 100 г три раза в день за полчаса до еды. Принимать в течение полугода (при полиартритах пить до тех пор, пока движения в суставах не станут свободными). Настой принимают при ревматизме, полиартритах.
• Толокнянка (медвежья ягода). 1 ч. ложку травы залить стаканом кипятка. Настоять 1 час, процедить. Пить по 1 стакану 2-3 раза в день.
• Вяз гладкий. 20 г коры заливают 300 мл крутого кипятка и кипятят 10 минут на медленном огне. Настаивают 3 часа в теплом месте. Пьют по 1 ст. ложке 3-4 раза в день при хроническом ревматизме, подагре.
• Створки плодов фасоли. 4 ст. ложки створок плодов фасоли залить 1 л кипятка и парить на слабом огне в течение 3 часов. Настоять 2 часа, процедить. Пить по 100 мл 1-2 раза в день при ревматизме и подагре.
• Дурнишник обыкновенный. 1 ст. ложку травы на стакан кипятка. Кипятить 3 минуты, процедить. Принимать по 1 ст. ложке 4-5 раз в день.
• Корень шиповника. 2 стакана измельченных корней шиповника залить 500 мл водки. Настаивать 14 дней в темном месте. Процедить. Первые три дня принимать по 1 ст. ложке три раза в день, затем по 30 мл три раза в день перед едой.
• Лопух большой. 3 ст. ложки измельченных корней залить двумя стаканами кипятка. Кипятить 10 минут на слабом огне, настаивать 2 часа в теплом месте, процедить. Принимать по 2 ст. ложки три раза в день. Отжатую густую массу можно применять наружно в виде компрессов и припарок (в горячем виде).
• Пастушья сумка. 3 ст. ложки сухой травы залить двумя стаканами кипятка, настаивать в термосе ночь. Процедить. Настой выпить в течение дня.
• Душица обыкновенная. Приготовление и применение настоя, как в предыдущем рецепте.
• Фиалка душистая. 1 ч. ложку травы залить стаканом кипятка. Настоять 1 час, процедить. Принимать по 3 ст. ложки три раза вдень. Лечебное действие фиалки усиливается, если ее применять в смеси со створками фасоли, кукурузными рыльцами или почками березы (все брать в соотношении 1:1).
• Девясил высокий. 20 г корней девясила смешать с 200 г корней лопуха большого и залить сбор 2 стаканами кипятка. Кипятить 10 минут, настоять 1 час, процедить. Пить по 2 ст. ложки три раза в день за полчаса до еды. Курс лечения — два месяца.
• Пижма. 20 г цветочных корзинок на 200 мл кипящей воды. Настоять 1 час, процедить. Принимать по 1 ст. ложке три раза в день.
• Кизил. 1 ч. ложку корней варить в стакане воды 15 минут. Настоять в термосе два часа, процедить. Принимать по 2 ст. ложки три-четыре раза в день.
• Маргаритка. 1,5 ст. ложки травы залить стаканом крутого кипятка, настоять ночь в теплом месте. Пить по 1/3 стакана три раза в день.
• Тысячелистник. 1 ч. ложку травы залить стаканом кипятка. Настоять 1 час, процедить. Пить по 1/3 стакана три раза в день до еды.
• Аир. Порошок из корневищ аира принимают в качестве болеутоляющего средства при ревматизме, подагре и артритах по 2 г три раза в день.
• Облепиха. 1 ст. ложку плодов и 1 ст. ложку сухих листьев залить 500 мл кипятка. Кипятить на водяной бане 15 минут, охладить при комнатной температуре, процедить. Пить по 150 мл три раза в день.
• Каштан конский. Отвар плодов принимают внутрь, а настойку плодов или цветков и листьев используют для растирания.
• Красная рябина. Спелые ягоды положить в стеклянную посуду и залить чуть подогретым медом в соотношении 1:1. Настаивать 1 месяц, процедить и к полученному настою добавить столько же воды. Применять по 30-40 г 4 раза в день.
• Сельдерей. 100 г сельдерея вместе с корнем залить водой и варить до тех пор, пока не останется один стакан. Процедить. В течение дня выпить эту порцию в три приема. Готовить свежее питье надо ежедневно и пить, пока заболевание не пройдет.
• Кедровые орехи. 1 стакан скорлупы кипятить на слабом огне в 1 л воды два часа. Настаивать 1 час, процедить. Пить по 1/2 стакана три-четыре раза в день. Из кедровых орехов можно сделать настойку (1 стакан скорлупы на 500 мл водки), которую принимают по 30 капель три раза в день.
• Полынь горькая. 1 ч. ложку травы залить двумя стаканами кипятка, настоять 1 час, процедить. Принимать с медом по 2 ст. ложки три раза в день за 20 минут до еды.
• Пырей ползучий. 2 ст. ложки измельченных корневищ залить 300 мл кипятка, кипятить на слабом огне 10 минут, настоять 1 час, процедить. Принимать по 1/3 стакана три раза в день за полчаса до еды. Корневища после отжима могут быть использованы для компрессов и припарок в горячем виде.
Хороши также при ревматизме сборы различных трав.• Трава душицы — 1 часть, лист мать-и-мачехи — 2 части, плоды малины — 2 части. Две ст. ложки смеси залить 2 стаканами кипятка, кипятить 5 минут, процедить. Пить по 1/2 стакана горячего отвара 3-4 раза в день.
• Кора крушины — 2 ст. ложки, листья березы — 8 ст. ложек, кора ивы — 10 ст. ложек. Все измельчить, смешать. 1 ст. ложку сбора залить стаканом кипятка, настоять 3 часа в теплом месте, процедить. Пить по 2 стакана в день.
• Багульник (трава), брусника (лист), ромашка аптечная (цветки), череда (трава). Всего взять поровну, измельчить. Сбор залить 500 мл кипятка, прокипятить 5 минут, настоять 1 час. Процедить. Пить по 1/3 стакана три раза в день после еды.
• Листья мать-и-мачехи — 2 части, плоды малины — 2 части, трава душицы — 1 часть. Все смешать, измельчить. 2 ст. ложки смеси залить 500 мл кипятка, кипятить 10 минут на слабом огне, настоять 1 час, процедить. Пить по 100 мл три раза в день в горячем виде.
• Багульник болотный — 25 г, трава крапивы жгучей — 15 г. 1 ст. ложку смеси залить стаканом кипятка, настоять 1 час, процедить. Принимать по 1/2 стакана 4-5 раз в день.
• Кора ивы, цветки бузины, корень петрушки, листья крапивы двудомной. Всего взять в равных долях, смешать, измельчить. 1 ст. ложку сбора залить стаканом кипятка, кипятить пять минут, настоять 1 час, процедить. Пить по 100 мл 4 раза в день.
• Плоды укропа — 5 г, трава череды — 10 г, соцветия календулы — 10 г, трава панцерии шерстистой — 10 г, корневище с корнями валерианы — 5 г, корень солодки голой — 10 г. Все смешать, измельчить. 1 ст. ложку смеси залить стаканом кипятка, настоять ночь в термосе, процедить. Пить по 1/2 стакана.
• Александрийский лист — 3 ст. ложки, листья георгина — 5 ст. ложек, финиковые косточки — 5 штук, корень чемерицы — 6 ст. ложек. Все смешать, измельчить. Сбор залить 1 л воды, кипятить на медленном огне до тех пор, пока не останется половина жидкости. Процедить. Пить по 30-50 мл два раза в день.
• Корень лопуха большого, листья ореха грецкого, корень девясила высокого. Всего взять поровну, смешать, измельчить. 1 ст. ложку смеси залить стаканом кипятка, кипятить 10 минут на слабом огне в закрытой посуде, настоять 1 час, процедить. Пить по 200 мл через три часа.
источник
- тендинит коленного сустава. Это воспаление сухожилий в области колена, которое не может нормально выполнять свои функции. Заболеванию подвержены практически все. Боль обычно ноющая, а пораженная область реагирует на смену погоды;