Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Посттравматический артроз – это заболевание, которое имеет вторичный характер, то есть его развитие было спровоцировано предрасполагающим фактором, в этом случае, как понятно по названию причиной является травма или повреждение определённой части тела. Бытует мнение, что этот недуг чаще всего можно встретить у профессиональных спортсменов, но это не совсем так. Люди серьёзно занимающиеся спортивной деятельностью, естественно находятся в группе риска, но травмы, которые являются причиной посттравматического осложнения или артроза можно получить и в повседневных бытовых условиях, на улице, во время занятий активной деятельностью, на рабочем месте или производстве, а также в ходе дорожных или промышленных аварий.
Рассмотрим подробнее, какие причинные факторы могут привести к развитию этого вторичного посттравматического недуга:
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Травмы суставов;
- Сильные повреждения мягких тканей или их разрывы;
- Продолжительные воспалительные процессы после повреждений;
- Растяжения мышц и связок, или их разрывы;
- Вывихи и переломы различной степени тяжести (со смещением, внутрисуставные);
- Переломы мыщелков;
- Повреждения кровеносной системы или нервных окончаний;
- Неправильное применение лечения после травмы;
- Несвоевременное лечение повреждений или его отсутствие.
Наиболее важным является вопрос о том, по каким клиническим признакам, самостоятельно человек может определить, не сопровождается ли повреждение посттравматическим последующим артрозом. После перенесённой травмы, причиной для беспокойства могут стать такие симптомы:
- Возникновение хруста, которого раньше не было;
- Появление болевых ощущений, усиливающихся после активной или продолжительной нагрузки;
- Нехарактерное ограничение амплитуды подвижности;
- Чередование обострений и облегчений, выше указанных симптомов;
- Частое возникновение спазмов, судорог и дискомфорта;
- Появление отёчности или воспалительного процесса;
- Наличие уплотнений, которые определяются при прощупывании.
Совет! Если после перенесённой травмы, у вас возникают любые нехарактерные болезненные ощущения, дискомфорт или же дополнительные посттравматические симптомы, необходимо срочно обратиться к лечащему врачу, с целью проведения осмотра и определения состояния повреждённой части тела.
- Посттравматический артроз сложного по строению голеностопного сустава – это то заболевание, которое значительно влияет на жизнь человека, так как приводит к наибольшим ограничениям жизнедеятельности и любой активности. Как и в предыдущем случае развивается недуг через травматическое повреждение голеностопа – вывих, перелом, сильный ушиб, которые в свою очередь приводят к нарушению работы основных сосудов кровеносной системы, нервных окончаний и атрофии мышц. Таким образом, голеностопный сустав, правильную работу которого поддерживают нервная и кровеносная системы, страдает от посттравматического артроза.
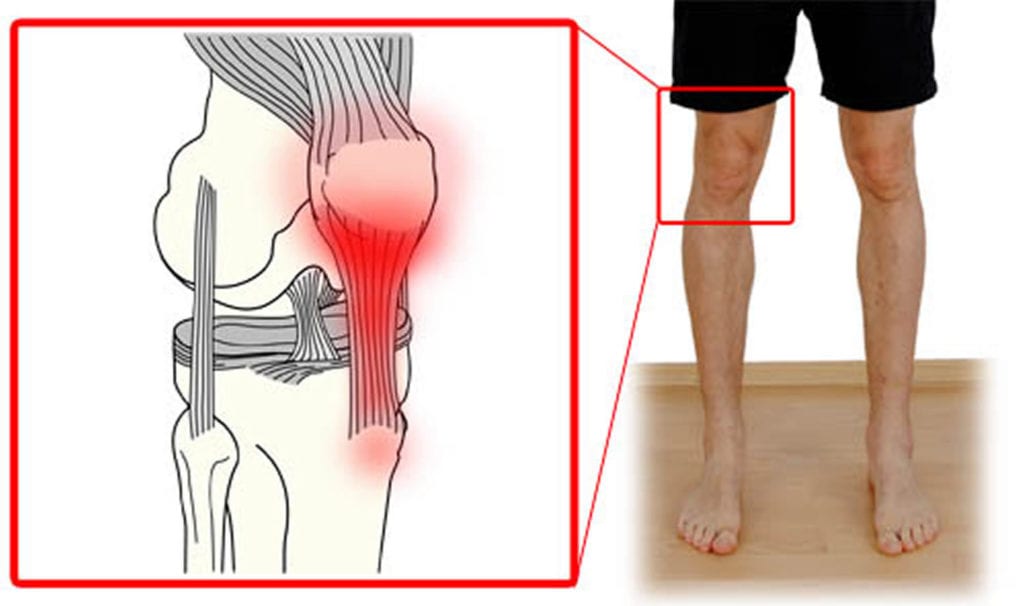
- Наиболее часто встречающимся видом в медицинской практике считается посттравматический артроз коленного сустава. Основной причиной, провоцирующей развитие заболевания, называют механическое тяжёлое повреждение колена, которое может произойти, как при занятиях спортом или трудовой деятельностью, так и в бытовых повседневных условиях. Вследствие травмы наблюдается нарушение кровообращения, а также иннервации, то есть процесса, контролирующего деятельность всех тканей. Иным видом травмы, которая может привести к развитию посттравматического артроза колена, является повреждение мениска, также известного как волокнистый, фиброзный хрящ или же гиалинового хряща. Они являются составляющими коленного сочленения, потому при таких травмах, со временем начинает постепенно изменяться и разрушаться и сам коленный диартроз.
- Третий из наиболее распространённых видов – посттравматический артроз плечевого сустава. Привести к его развитию могут специфические повреждения и травмы, риск получения которых в обыденной жизни незначителен. Наиболее подвержены этому подтипу заболевания профессиональные спортсмены, поднимающие тяжести, работники таких профессий как маляр, штукатур, грузчик, то есть такой деятельности, где нагрузка идёт преимущественно на руки, а также люди пострадавшие от характерных травм плечевой зоны в авариях. Привести к посттравматическому артрозу плеча могут не только явные серьёзные травмы, такие как переломы, разрывы связок, вывихи, но также и не значительные растяжения и повреждения после чрезмерных нагрузок, на которые часто не обращают должного внимания.
Лечение посттравматического артроза может производиться как методами консервативного лечения, так и оперативным вмешательством.
Консервативное лечение болезни предполагает использование комплексного курса терапевтических видов лечения. Первым применяемым видом является медикаментозная терапия, которая сопровождается обеспечением разгрузки и спокойного состояния пострадавшему диартрозу, далее вводят в применение физиотерапевтические процедуры, массажи и лечебную гимнастику.
Медикаментозная терапия
Лечение медикаментозными средствами используют, чтобы заложить основу для применения последующих методов терапии. Медикаментозные препараты нацелены на быстрое снятие болевого синдрома, воспалительного процесса и устранение мышечного напряжения. Применяются такие группы медикаментов, в виде таблеток, порошков, мазей и инъекций:
- Обезболивающие, противовоспалительные препараты (Аспирин, Индометацин, Диклофенак, Артрозан, Бутадион).
- Сосудорасширяющие средства (Тренал, Теоникол, Эуфиллин).
- Хондропротекторы, восстанавливающие сустав, хрящ и соединительные ткани (Глюкозамин, Хондроитинсульфат, Артра, Дона).
- Гормональные препараты (Глюкокортикостероиды, Гидрокортизон, Кеналог).
- Гиалуроновая кислота (Гиалган, Гиалуаль, Остенил, Креспин гель).
- Лечебные кремы и мази (Унгапивен, Випросал – на основе натуральных, природных компонентов, Долгит, Вольтарен, Фастум – на основе нестероидных препаратов, оказывающих противовоспалительное и болеутоляющее действия).
При посттравматическом артрозе больших суставов: коленного, тазобедренного, плечевого, голеностопного сустава, эффективным является применение процедур физиотерапии и массажа. Они нацелены на улучшение кровоснабжения поражённой зоны, устранение острых симптомов и воспаления. Активно используются такие физиотерапевтические методы как:
- Тепловые парафиновые и озокеритовые процедуры;
- Массаж с использованием специальных масел, гелей, мазей;
- Электростимуляция;
- Ударно-волновые физиопроцедуры;
- Магнитотерапия местного или общего характера;
- Лазерное облучение.
При лечении суставов, а именно посттравматического артроза рекомендуют посещать массажи или же применять самомассаж в домашних условиях. Рекомендуем Вам посмотреть данное видео, так как в нем подробно описываются все особенности и советы общего характера при выполнении массажа, на примере коленного сустава.
Наиболее важным методом, является лечебная физкультура, применяемая для восстановления после травмы. Существуют комплексные упражнения, которые включают в себя последовательный набор движений для всех конечностей и частей тела. Но также можно проводить лечебную гимнастику отдельно для реабилитации определённой области.
Артроз, развывшийся после перелома плечевого сустава, является показателем к ежедневному выполнению специальных, реабилитирующих и восстанавливающих упражнений, таких как: подъёмы рук, разведения рук в стороны, соединение рук над головой или за спиной. На картинке показана последовательность выполнения упражнений при посттравматическом остеоартрозе подвижного плечевого сустава.
Травматический артроз большого коленного сустава хорошо отвечает на применение лечения реабилитационной физкультурой. Посттравматический лечебный комплекс включает в себя такие упражнения:
- в положении лёжа как на спине, так и на животе, разведение ног и сведение ног со скрещиванием;
- в положении лёжа на спине, поочерёдное поднятие согнутых в колене ног к груди, с последующим поднятием обеих ног одновременно;
- неглубокие приседания с упором.
На рисунке изображены иные упражнения, которые врачи рекомендуют выполнять при посттравматическом артрозе коленного сустава.
При реабилитации вследствие травмы голеностопа и развитии артроза, рекомендуют выполнять такие простые упражнения:
- В положении сидя или стоя, поочерёдно переносить вес тела с пяток на носки;
- В положении лёжа или сидя на полу с вытянутыми, ровными ногами, выполнять движения стопами на себя и от себя, а также в стороны, как показано на картинке;
Все упражнения лечебной гимнастики выполняют медленно, сосредотачиваясь на каждом движении, не допуская перенапряжения или возникновения интенсивных болевых ощущений.
Посттравматический артроз – это такой тип заболевания, которого чаще всего можно избежать, если быть более внимательным к своему здоровью, а именно:
- Не допускать травм и повреждений, или свести их количество к минимуму;
- При малейшей полученной травме, немедленно обращаться к специалисту;
- Регулировать степень физических нагрузок.
Таким образом, соблюдая простые рекомендации, можно сохранить здоровье и нормальную работу опорно-двигательной системы организма вплоть до самой старости.
Опухшее колено доставляет много неприятностей. Припухлость в районе колена может быть вызвана:
- травмой;
- обострением артрита (воспаления сустава).
Воспалительный процесс в суставе может быть запущен:
Переохлаждение является дополнительным фактором, ухудшающим состояние травмированного колена.
В качестве первой помощи при возникновении отечности в области колена необходимо сделать следующее:
- наложить тугую повязку на пораженное место, чтобы ограничить его подвижность;
- принять болеутоляющее средство, если на него нет аллергии.
Достаточно легко определить отечное состояние колена, вызванное травмой. Если отек не связан с травмой, для выяснения причины заболевания необходимо обратиться в медицинское учреждение и обследоваться. При этом используют такие методы, как:
- рентгеноскопическое исследование (не делается при повреждениях мягких тканей);
- артроскопия, при которой исследуется внутреннее состояние сустава;
- томография (МРТ);
- электроренгенография;
- анализ крови;
- пункция сустава.
Пункция сустава — процедура достаточно болезненная, но с большой долей вероятности позволяет отличить аллергический артрит от инфекционного артрита. В зависимости от типа заболевания назначается лечение.
Наиболее часто в повседневной жизни приходится сталкиваться с повреждением колена, вызванного спортивной или бытовой травмой.
Травмы коленного сустава бывают следующих типов:
- ушибы;
- вывихи;
- разрыв связок;
- повреждение мениска.
При повреждении мениска ощущается резкая боль при попытке разогнуть ногу в колене.
Если повреждены связки, голень становится подвижной.
При вывихе колено выглядит деформированным.
Если боли в колене сильные, следует применять болеутоляющие средства (аспирин, парацетамол, ибупрофен) и пользоваться при ходьбе тростью.
При простом ушибе достаточно наложить давящую повязку и применять комплекс восстановительных процедур.
Если диагностирован вывих, необходимо сначала вправить сустав, а далее применять процедуры как при обычном ушибе.
При разрыве связок и повреждении мениска необходимо хирургическое вмешательство. Назначаются противовоспалительные препараты и антибиотики. Для снятия отека и восстановления двигательной активности сустава обычно используются следующие процедуры:
- питание, содержащее витамины и аминокислоты;
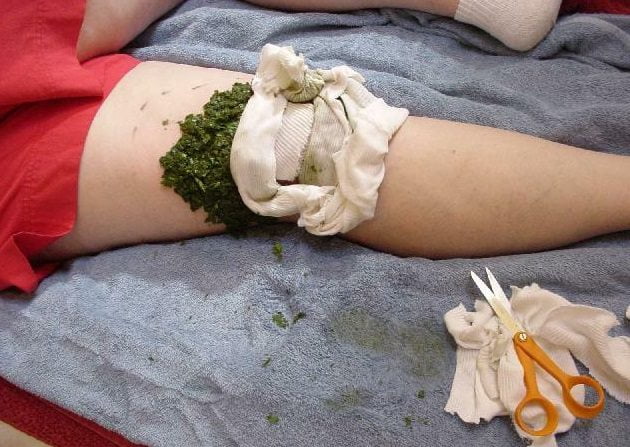
- ванночка из трав;
- теплый компресс из отвара трав;
- массаж с использованием специальных мазей и гелей на основе трав.
Рекомендуется использовать травы, активизирующие обменные процессы в поврежденных тканях:
Хорошо помогают снять отек мази, подобные Троксевазину. Примочки из глины помогут справиться с легкими припухлостями.
Если травму не вылечить до конца, может развиться бурсит, разновидность артрита. При этом наблюдается воспаление околосуставной сумки.
Колено на ощупь горячее и болезненное, под кожей нащупываются уплотненные комочки. Иногда полностью нарушается способность передвигаться.
Лечение обычно занимает больше недели и состоит из:
- приема противовоспалительных препаратов;
- приема обезболивающих препаратов;
- обездвиживания коленного сустава;
- применения тепловых процедур.
Иногда требуется хирургическое вмешательство.
Лечение необходимо проводить до исчезновения всех симптомов заболевания, иначе придется иметь дело с хроническим бурситом.
С некоторой натяжкой к травме можно отнести отек в области коленного сустава, вызванный укусом насекомого. В этом случае следует принять стандартные меры:
- удалить жало;
- промыть ранку при помощи хозяйственного мыла;
- чтобы уменьшить зуд и боль, приложить лед или смочить место укуса раствором пищевой соды;
- принять антигистаминные препараты.
Инфекционный артрит может быть:
- первичным, инфекция заносится при травме колена;
- вторичным, инфекция попадает в сустав в результате общего заболевания организма.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Артрит бывает острым и хроническим. Острый артрит проявляется резким покраснением колена, может подняться температура тела. Нога находится в полусогнутом положении, ее больно разгибать. При хроническом артрите симптомы несколько сглажены.
Для лечения инфекционного артрита следует провести ряд обязательных процедур:
- необходимо обратиться в медицинское учреждение, сделать анализы и подобрать соответствующие антибиотики.
- наложить гипсовую повязку, чтобы обездвижить сустав;
- провести полный курс лечения антибиотиками, чтобы уничтожить инфекцию, вызывающую воспаление;
- применять обезболивающие и противовоспалительные препараты;
- применять препараты, повышающие сопротивляемость организма.
Лечение острого инфекционного артрита проводится только в больничных условиях.
Аллергический артрит, его также называют полиартритом, возникает при попадании в организм вещества, вызывающего аллергическую реакцию. Отечное состояние колена сопровождается типичными аллергическими реакциями – крапивницей, тошнотой, бронхоспазмом и так далее.
Как правило, воспалительные явления в колене достаточно быстро проходят и не требуют применения восстановительных процедур, описанных выше.
Для лечения используют антигистаминные препараты (димедрол, супрастин) и хлорид кальция. В особо тяжелых случаях применяют кортикостероиды.
Если вас беспокоит ушибленное колено, рекомендуем обратиться к врачу, чтобы исключить вероятность разрыва связок или повреждения мениска.
Если у вас опухло колено и вы уверены, что отек не связан напрямую с травмой, обязательно обращайтесь к врачу. Вовремя поставленный диагноз позволит правильно подобрать лечение, чтобы заболевание не превратилось в хроническую болезнь.
Вылечить артроз без лекарств? Это возможно!
Получите бесплатно книгу «Пошаговый план восстановления подвижности коленных и тазобедренных суставов при артрозе» и начинайте выздоравливать без дорогого лечения и операций!
источник
Коленный сустав является одним из самых крупных и сложных. Ежедневно он подвергается огромной нагрузке, поэтому неудивительно, что периодически он перестает функционировать нормально. Если болят колени, заметен их отек, причем боль практически постоянная, то необходимо обязательно обратиться к врачу. Такое патологическое состояние может быть сигналом о развитии одного из заболеваний, деформирующего сустав. Естественно, необходимо научиться различать ситуации, когда визит к врачу очень нужен. Но отсутствие лечения или самостоятельная терапия может привести к осложнениям.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Чтобы лучше понять, почему болят колени, нужно разобраться с их анатомией. Итак, сочленение состоит из бедренной, большой берцовой кости и коленной чашечки. Две самые большие кости имеют по два выступа: внутренний и наружный мыщелки.
Все поверхности, которые соприкасаются друг с другом, покрыты гиалиновым хрящом. Благодаря ему обеспечивается подвижность коленного сустава, его амортизационные свойства. Вокруг этого соединения костей находится своеобразная капсула, изнутри выстланная синовиальным слоем. Она наполнена синовиальной жидкостью, благодаря которой производится питание сочленения, обеспечивается его подвижность.
Коленный сустав состоит не только из костей. Все его элементы объединяются крестообразными и коллатеральными связками, бедренными мышцами, сухожилиями. Коленная чашечка крепится к другим элементам посредством собственной связки. Для того чтобы колено двигалось, необходимо 6 синовиальных сумок. Питание и иннервация представленного сустава осуществляется посредством нервов и кровеносных сосудов, которые размещены в мягких тканях, окружающих сустав.
Если колено стало болеть, появился отек, подвижность ограничена, а дискомфорт является достаточно сильным, необходимо срочно обратиться к врачу. Если деструктивный процесс уже начался, то полностью вылечить колено будет невозможно. Однако остановить или замедлить его прогрессирование удастся.
Итак, можно выделить такие причины боли в коленном суставе:
- гонартроз. Он встречается практически в 50% всех случаев поражения сочленения. Патология развивается очень долго. Среди симптомов этой болезни можно выделить такие: колено не болит в состоянии покоя, однако человеку становится трудно подниматься по лестнице, долго ходить, приседать и вставать с корточек. Во время движения больной слышит хруст в колене, у него снижается подвижность. Со временем, вследствие изнашивания хряща, расстояние между костными поверхностями уменьшается. При этом появляются остеофиты, нервы и сосуды сдавливаются, а само колено деформируется;
- проблемы с кровообращением(некроз). При этом нарушается питание колена. Чаще всего такое состояние проявляется у подростков. Именно у них происходит слишком быстрый рост костей, при котором их питание несколько затрудняется. Если сначала боль в коленном суставе достаточно сильная, то через некоторое время ее интенсивность уменьшается. Боль обычно локализуется в одной точке, и не распространяется на все колено. Дискомфорт может усиливаться вследствие переохлаждения;
- артрит. Это воспалительная патология колена, которая может диагностироваться у молодых людей, особенно женщин. При этом болит колено очень сильно, пораженная область характеризуется отеком, кожа краснеет. Болевые ощущения ночью становятся более выраженными. Колено болит даже в состоянии покоя, при перемене погоды. Причина развития патологии заключается в чрезмерной массе тела, пожилом возрасте, слабости иммунитета;
- тендинит коленного сустава. Это воспаление сухожилий в области колена, которое не может нормально выполнять свои функции. Заболеванию подвержены практически все. Боль обычно ноющая, а пораженная область реагирует на смену погоды;
- остеохондрит наколенника. Тут происходит отслаивание хряща от суставной поверхности. На первых порах болит колено не очень сильно, но со временем ее интенсивность увеличивается, а к патологическому процессу присоединяется воспаление;
- болезнь Кенига. Тут некоторая часть хряща может отделяться от кости и перемещаться внутри сочленения. Движение при этом затрудняется, появляется неострая боль. С прогрессированием наблюдается также отек коленного сочленения. Лечение патологии у взрослых производить труднее, чем у детей;
- патология Осгуда-Шляттера. Она предусматривает образование шишки в области колена. Чаще всего болезнь диагностируется у мальчиков, а также людей, занимающихся спортом. Боль при этом резкая, усиливающаяся при сгибании и выпрямлении ноги.
Эти причины являются основными, но не единственными. Поэтому необходимо рассмотреть и другие факторы, вследствие воздействия которых появляется боль в колене.
Некоторые патологии, которые не имеют отношения к коленному суставу, могут вызывать в нем болевые ощущения:
- Фибромиалгия. Дискомфорт локализуется в мышцах и мягких тканях, но может отдавать в сочленения, расположенные поблизости. Воспалительный процесс при этом не развивается. Кроме ноющей боли в коленном суставе, человек ощущает скованность в движениях, усталость, у него могут появляться судороги.
- Дисплазия или коксартроз тазобедренного сустава. Болевой синдром в этом случае распространяется на всю ногу.
- Невропатия седалищного нерва. Его защемляют позвонки пояснично-крестцового отдела позвоночника. Сильная пульсирующая боль может отдавать в бедро и колено.
Какие системные патологии могут вызвать боли в колене? Кроме тех причин, которые уже были описаны выше, существуют и другие факторы, способствующие развитию болевого синдрома:
- подагра. Возникает представленное заболевание вследствие нарушения обмена мочевой кислоты в организме. Она плохо выводится из него, превращается в отложения солей, которые накапливаются в суставах. Болеть в этом случае может и колено. Причем боль очень острая, резкая. Чаще патология возникает у мужчин, которые злоупотребляют спиртными напитками, неправильно питаются. В области поражения кожа становится красной, а ночью коленный сустав болит сильнее. Продолжительность приступа составляет от пары дней до нескольких недель;
- остеопороз. Патология связана с низкой плотностью костной ткани вследствие ее неправильного формирования. Боль в коленном суставе при этом тупая и ноющая, убрать ее не так просто. Кости при этой патологии сильно подвержены переломам;
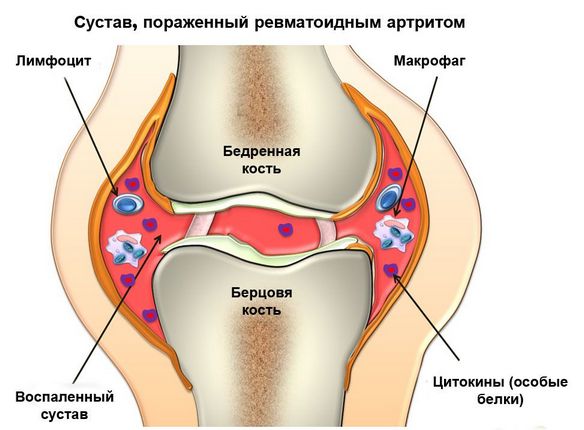
- ревматоидный артрит. Это системная патология, которая характеризуется воспалением соединительной ткани. Свое активное развитие она начинает при снижении защитных функций организма. Проявляется чувством скованности, которое человек может ощутить после длительного пребывания в состоянии покоя;
- остеомиелит. Представленная бактериальная патология вызывает достаточно сильные боли сверлящего характера. В области пораженного сочленения краснеет кожа, а дискомфорт усиливается при любом движении. Опасность этого заболевания в том, что его последствием является начало отмирания костного мозга;
- инфекционные заболевания. Они характеризуются болевыми ощущениями в области коленного сустава, которые проходят после курса лечения антибиотиками;
- заболевание Паджета. В этом случае костная ткань формируется неправильно, поэтому позвоночник начинает деформироваться. При этой патологии поражаются именно трубчатые кости, которые впоследствии становятся очень хрупкими. Распознать эту болезнь достаточно сложно, так как симптомы могут и не проявляться. Единственное, что может говорить о наличии патологии – это то, что больное колено болит ночью, а в месте поражения ощущается тепло.
Если боль в коленях была вызвана системным заболеванием или патологией скелета, то полностью избавиться от нее получается не всегда. Однако лечение нужно производить обязательно, чтобы болезнь не развивалась дальше или хотя бы замедлила свое течение.
Патологические процессы в этом случае могут развиваться как сразу после получения повреждения, так и через некоторое время после него. Можно выделить такие травмы коленного сустава:
- Отрыв, надрыв или разрыв связок колена. Эти травмы приводят к появлению синдрома «выдвигания» сочленения. Кроме того, человек чувствует сильную боль, развивается гемартроз сочленения, которое становится нестабильным.
- Ушиб. Тут интенсивность болевого синдрома невелика. Каких-либо серьезных последствий после ушиба не остается. Отек, а также гематома обычно исчезают самостоятельно через одну-две недели.
- Разрыв мениска. К нему приводит сильный удар в переднюю область коленного сочленения. После того как пройдет острый период патологии, болевой синдром обычно беспокоит больного во время подъема по лестнице, который осуществить достаточно трудно. В области коленного сустава наблюдается небольшой отек.
- Перелом. Он появляется при падении с большой высоты или сильном ударном влиянии. Боль при этом сильная, резкая, в пораженной области появляется отек, а кожа бледнеет. Стоять на поврежденной ноге пострадавший самостоятельно не может. Во время перелома слышится хруст и треск, а кость может прорывать кожный покров.
- Разрыв сухожилия. Эта травма встречается нечасто, однако она приводит сначала к острой, а потом к ноющей боли. При ходьбе боль левом или правом колене усиливается.
- Вывих коленного сустава. В этом случае какая-то из составляющих частей сустава может выходить из него.
Травма может вызвать хронические заболевания. Подробнее об этом смотрите в видео:
Большинство патологий коленного сочленения имеют похожие симптомы, поэтому распознать их бывает достаточно трудно. Именно поэтому самолечением заниматься не стоит, так как можно усугубить положение еще больше.
Боли в коленном суставе, хруст и отек в пораженной области у некоторых людей появляются чаще, чем у других. В группу риска входят те люди, у которых:
- Наличие первичных патологий.
- Генетическая предрасположенность.
- Постоянные спортивные перегрузки колена.
- Чрезмерный вес тела.
- Травма.
- Было оперативное вмешательство на коленном суставе.
- Недостаточно хорошее развитие мышечного аппарата коленного сочленения.
Кроме того, больше заболеваниям колена подвержены женщины, а также люди преклонного и старшего возраста.
Если человек почувствовал, что у него болят колени, то в срочном порядке ему нужно обратиться к специалисту в таком случае:
- У больного уже более двух месяцев появляется ноющая боль, которая не дает спокойно спать ночью.
- Если болевой синдром отличается высокой интенсивностью, появляется внезапно.
- В коленном суставе при ходьбе слышится хруст.
- Колени болят ежедневно, причем в определенное время, при наличии определенных условий.
- В коленном суставе время от времени чувствуется неустойчивость.
- Если присутствуют дополнительные патологические признаки: сыпь на коже, лихорадка, повышенная температура.
- Появилась ноющая боль, которая сопровождается деформацией сочленений, ограничением их подвижности.
- Болевой синдром становится постоянным спутником человека.
- Появились признаки воспалительного процесса: покраснение кожи, отек, повысилась местная температура в области поражения.
Уже этих признаков достаточно, чтобы принять решение обратиться к врачу. Затягивая визит, больной увеличивает срок и сложность терапии, а также дает возможность патологии развиваться далее.
Почему болят колени, большинство причин развития патологического состояния уже понятны. Но характер болевых ощущений может быть разным. Например, в зависимости от вызвавшего ее заболевания боль бывает следующего характера:
- резкая, острая. Ее вызывает разрыв мениска или связок, реактивный артрит, острая фаза бурсита;
- тупая, тянущая. Спровоцировать ее может бурсит или синовит;
- ноющая. Этот тип болевых ощущений характерен для артроза, гонартроза;
- пульсирующая. Ее человек чувствует при травме менисков или вследствие поражения деформирующим артрозом;
- жгучая. Она характерна для защемления седалищного нерва, а также туберкулеза костей;
- колющая. Ее вызывает киста синовиальной сумки. А еще колющая боль характерна для остеопороза, застарелой травмы менисков;
- сверлящая. Ее вызывает остеомиелит;
- периодическая. Она появляется, когда у больного развивается воспаление сухожилий или мышц;
- простреливающая. Ее вызывает защемление нервных окончаний.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Многие люди жалуются на то, что у них болят колени, что делать при этом они не знают. А ведь когда чувствуется боль и хруст в коленном суставе, необходимо обязательно пройти обследование и начать лечение.
Диагностика предусматривает использование таких процедур:
- Лабораторные анализы крови и мочи.
- Биохимический анализ крови.
- Пункция костного мозга и синовиальной жидкости.
- Мазки на наличие бактериальной микрофлоры.
- Артроскопия. Эта процедура используется и как диагностика, и как лечение при болях в сочленении. Делать ее несложно, и длительного периода реабилитации не требуется.
- Рентгенография.
- МРТ или КТ.
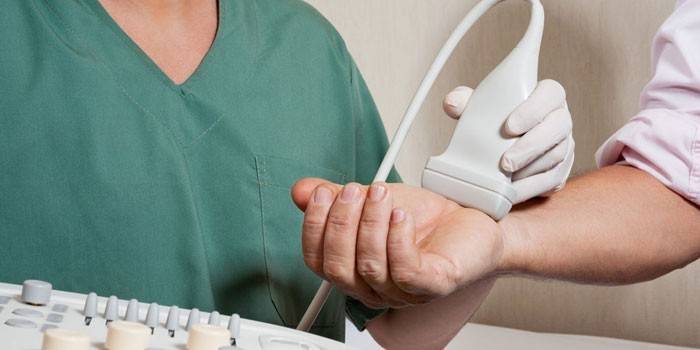
- УЗИ.
- Денситометрия.
Если человек ощущает ноющую или тянущую боль в ноге в области колена, прежде всего, он должен обеспечить покой конечности. Лечение в домашних условиях предусматривает прием обезболивающих или противовоспалительных препаратов — Анальгина, Парацетамола, Ибупрофена.
Снять болевой синдром можно при помощи холодного компресса. Применяется холод, как способ обезболивания, когда причиной болевых ощущений является травма. Конечность обездвиживается и кладется на возвышенность. Когда в области сочленения есть раны, их следует обработать антисептиком. Эти меры не являются полноценным лечением. Их нужно предпринимать только перед визитом к доктору.
Итак, что делать, если в суставе слышится хруст и чувствуется сильный дискомфорт? Для начала следует узнать почему появляются эти симптомы. Одним из этапов терапии является медикаментозное лечение. Итак, при болях в коленном суставе быстро снять тяжелую симптоматику можно с помощью таких препаратов:
- антибиотиков (когда дискомфорт вызван вирусной инфекцией);
- нестероидных противовоспалительных средств — Ибупрофен, Аспирин.
Лечить некоторые патологии необходимо при помощи операции. При наличии жидкости в полости коленного сочленения ее необходимо удалить. Кисту тоже можно лечить посредством операции или же гидрокортизоновой блокадой.
Если болят суставы вследствие травмы, то в некоторых случаях приходится делать вправление костей. На пораженное сочленение накладывается тугая повязка, ортез и даже гипс. Лечить конечность нужно не только при помощи таблеток. Часто больному назначается ношение или использование специальных ортопедических приспособлений, чтобы можно было снять нагрузку с колена.
Лечить системные патологии необходимо комплексно. Боли в коленях в этих случаях приходится лечить при помощи иммуносупрессоров, противовоспалительных средств, глюкокортикостероидов. Для устранения симптоматики гонартроза применяются инъекции лекарственных препаратов в сустав, хондропротекторы.
Если болит коленный сустав при вставании, слышится хруст, а дискомфорт беспокоит даже ночью, избавиться от тугоподвижности и снять болевой синдром помогут физические упражнения, а также сеансы массажа.
При этом гимнастику нужно делать, если человеку не очень больно и с позволения врача. Все упражнения выполняются медленно. Резких движений делать нельзя. Если колени при этом сильно болят, то нужно перейти на максимально простые упражнения. Еженедельно нагрузку можно увеличивать.
В положении лежа или сидя можно делать сгибание и разгибание конечностей, поочередные полуобороты, подтягивание колен к животу, отведение ног в стороны. Закончив комплекс упражнений, надо отдохнуть, после чего перейти к массажу. Эта процедура тоже очень эффективна для избавления от болей.
Больные колени можно разминать, растирать самостоятельно, но будет лучше, если это будет делать специалист. Для того чтобы избавиться от большинства симптомов, нужно выполнять курс массажных процедур, один сеанс которых длится не более 20 минут. Выполняется растирание внутренней и внешней, а также боковых поверхностей, надавливание на коленную чашечку. Во время выполнения процедур нужно следить за тем, чтобы человеку не было больно.
В данном видео доктор Одинцов проводит показательный массаж колена пациенту:
Хруст в коленях, а также болевые ощущения, появляющиеся ночью – это неприятное явление. Почему эти симптомы появляются, уже известно. Однако снять боль и восстановить нормальную функциональность сустава можно не только медикаментами. Сделать это можно в домашних условиях при помощи народных средств.
Быстро избавиться от патологии не получится. Таким способом нужно лечить колено не менее двух месяцев. Кроме того, нужно найти действительно эффективные средства, которые имеют хорошие отзывы.
Полезными могут быть следующие рецепты:
- В пол-литра кипятка следует засыпать 2 большие ложки травы сабельника, после чего нужно дать ему настояться. Пить средство следует дважды в день по 100 мл. Можно накладывать на больное колено отвар сабельника в качестве компресса на ночь.
- Избавиться от болей поможет отвар овса. Для его приготовления надо взять литр воды и стакан зерна. Смесь кипятится, после чего оставляется на ночь для настаивания. За день нужно употребить 2 стакана жидкости, разделив ее на несколько частей. Лечить суставы таким способом нужно 2 недели.
- Чтобы снять неприятные ощущения и улучшить кровообращения в пораженной области, можно применить компресс из тертого картофеля и хрена, взятого в равных пропорциях. Он поможет достаточно быстро избавиться от болей. Накладывать компресс надо на больное колено и накрывать чистой тканью. Смыть его следует через 15 минут. Чтобы снять неприятную симптоматику, достаточно всего 10 процедур.
- Неплохие отзывы получил и компресс из горчицы, который прикладывается к больной ноге на ночь. Для его приготовления берется столовая ложка горчицы, смешивается с таким же количеством меда и соды. Уже к утру компресс поможет снять сильный дискомфорт.
- Если болят коленные суставы, для растирания можно применять настойку горького перца. Половину литровой банки следует заполнить порезанным перцем, а потом залить спирт до самого верха емкости. Настаивать средство нужно неделю.
Можно проводить самомассаж колена в домашних условиях. Как это сделать, смотрите в видео:
Если уже известно, почему появились неприятные ощущения, то можно подобрать соответствующие народные методы терапии, которые помогут их снять. Но перед этим следует проконсультироваться с доктором.
Чтобы коленные суставы долго время оставались здоровыми и функционировали хорошо, необходимо соблюдать простые рекомендации врачей:
- Уменьшить нагрузку на сочленение.
- Рационально сочетать отдых и труд.
- Своевременно лечить любые инфекционные заболевания в организме.
- Не допускать переохлаждения конечностей.
- После 35 лет желательно начать принимать хондропротекторы.
- Во время занятий спортом необходимо защищать суставы наколенниками — специальными ортопедическими приспособлениями для фиксации сочленения.
- Важно нормализовать свой вес.
- Не последнюю роль в здоровье скелета играет питание. Лучше уменьшить потребление животных насыщенных жиров, белого хлеба, сладостей. Следует ввести в рацион больше клетчатки, растительных масел, овощей и фруктов. Правильное питание не только поможет снять дискомфорт, но и улучшит функциональность суставов.
Травматолог Виталий Казакевич рассказывает о реабилитации травмированного колена:
источник
Группа болезней, поражающих области, которые располагаются рядом с суставными соединениями, объединена в одно общее название – внесуставный ревматизм. По происхождению и клиническим проявлениям это различные патологические процессы. В большую группу околосуставных болезней входят патологии тканей, расположенных как поблизости к суставам, так и на некотором отдалении от них.
Внесуставный ревматизм – это группа заболеваний мягких тканей опорно-двигательного аппарата. Ревматические процессы затрагивают сухожильные влагалища, сумки синовиальной оболочки, фасции, подкожную клетчатку, связки, апоневрозы, энтезисы, нервно-сосудистые образования. Самые изученные на сегодняшний день – болезни околосуставных тканей, которые имеют четкую локализацию и определенные клинические проявления.
Ревматические заболевания мягких тканей, не относящиеся к ним, отличаются менее четкой симптоматикой и более неопределенным расположением, что затрудняет диагностику и лечение. По статистике, поражение околосуставного аппарата наблюдается у 8% населения планеты. Чаще болезнь возникает у женщин в возрасте от 34 до 54 лет, занимающихся тяжелым физическим трудом.
Все воспалительные процессы околосуставной области можно поделить на 2 группы: первичные поражения (возникают на базе интактных суставов или остеоартроза) и вторичные (образуются при системных заболеваниях). Ведущая роль в происхождении патологий 1 группы отводится спортивным, профессиональным или бытовым нагрузкам, неполноценности связочного аппарата при рождении, наличию вегето-сосудистых, нейро-рефлекторных и эндокринно-обменных нарушений. При вторичном поражении изменение эпителия обусловлено, как правило, системным процессом:
- синдром Рейтера;
- гигрома (подкожная опухоль размером с горошину);
- ревматоидный или подагрический артрит;
- тазобедренный периартроз;
- подошвенный фасциит;
- ревматоидный синовит;
- локтевой стилоидит;
- субдельтовидный бурсит;
- тендопериостит ахиллового сухожилия;
- тендинит вращающей манжеты плеча и другие.
Виды внесуставного ревматизма различают и по месту его локализации. Врачи выделяют несколько болезненных состояний:
- тендинит – это дегенеративное поражение сухожилия;
- тендовагинит – вторая фаза воспалительного процесса, развивающаяся после соприкосновения воспаленного сухожилия с синовиальными тканями;
- апоневрозит – апоневроз;
- фиброзит – фасция и апоневроз;
- фасциит – фасция;
- капсулит – фиброзная капсула у сочленения;
- миотендинит – участок мышцы, прилегающей к сухожилию;
- энтезит – места, в которых связочный аппарат крепится к кости (энтезис);
- лигаментит – воспаление внесуставных связок;
- бурсит – локальное воспаление серозной сумки, развивающееся после контакта с воспаленным сухожилием (тендобурсит).
Заболевания околосуставных мягких тканей бывают дегенеративного или воспалительного характера. Первичные самостоятельные патологии в своей основе имеют процесс дегенерации, когда развитие воспаления связано с микротравмами сухожилий, связок при чрезмерных нагрузках и/или при нарушении трофики в эпителии. При воспалительных заболеваниях болезненный процесс переходит с прилежащих структур, поэтому этот вид патологии чаще является вторичным.
Болезни околосуставных тканей возникают по ряду причин. Чаще воспалительные и дегенеративные процессы возникают в результате повторной микротравматизации или длительной физической перегрузки. Врачи отмечают и другие факторы развития болезни:
- длительное нахождение в сырости или условиях переохлаждения, особенно нижних конечностей;
- нарушение обменных процессов в организме;
- период менопаузы у женщин (40-55 лет);
- инфекционные патологии (грипп, гепатит и другие);
- изменения гормонального фона (сахарный диабет, ожирение и прочее);
- хроническая или рецидивирующая форма артроза, гонартроза или артрита с воспалением и дегенерацией;
- болезни сосудов и сердца, особенно из-за плохого снабжения кровью околосуставных тканей;
- длительное нервное напряжение провоцирует спазм сосудов, способствуя дегенерации эпителия.
Помимо прямых причин, развитию болезни способствуют факторы риска. Среди них:
- врожденная недоразвитость связочно-сухожильного аппарата (синдром суставной гипермобильности);
- профессиональные занятия спортом;
- высокие физические нагрузки на работе;
- малоактивный образ жизни, при котором ослабевает связочный аппарат;
- длительно повторяющиеся движения со стереотипной амплитудой;
- наличие остеоартроза;
- перенесенный инфаркт миокарда.
При поражении околосуставных тканей ограничение движений и боль наблюдаются только после включения в патологический процесс поддельтовидных серозных сумок и сухожильного влагалища. Первичная патология не проявляется клиническими симптомами. Боли возникают лишь при движениях, связанных с очагом поражения. В остальных случаях двигательная активность больного не вызывает болезненных ощущений из-за отсутствия сокращения пораженного сухожилия.
О формировании болезней околосуставных тканей можно узнать со временем по развивающимся признакам:
- наличие выпота (скопление биологической жидкости);
- очаги некроза (омертвение клеток);
- формирование гематом на месте поражения;
- отечность, припухлость кожных покровов;
- ограниченность в движениях, иррадиирующая боль;
- нехарактерная излишняя подвижность;
- местное повышение температуры;
- отсутствует сгибательно-разгибательная возможность конечностей;
- воспалительный процесс в пятках (талалгия);
- болевой синдром, усиливающийся при движении или пальпации;
- при деформации околосуставных элементов нижних конечностей иногда наблюдается неестественная походка или хромота.
Воспалительное заболевание тканей, которые окружают плечевой сустав, называют плечелопаточным периартритом. Работу плеча обеспечивают: надостная, малая круглая, подостная, подлопаточная и двуглавая мышца (бицепс), мышца-ротатор. Во время болезни в субакромиальной сумке, сухожилиях или надкостнице откладываются соли кальция, извести (кальцифицирующая форма), из-за чего конечность ограничена в движении.
Развивается плечелопаточный периартрит медленно, но его дистрофические изменения сильно влияют на качество жизни. Приведение или отведение руки становится невозможным из-за сильных болей (симптом блокированного плеча или признак Дауборна). При запущенности патологии больной, помимо физических и моральных страданий, приходит к инвалидности. Плечелопаточный периартрит, как и все болезни околосуставных тканей, протекает скрытно. Патология не проявляется, пока не появится провоцирующий фактор.
Главные признаки заболевания – ограниченная подвижность руки и боль. Другие симптомы воспаления сухожилий плеча:
- Очень сильно болевой (корешковый) синдром выражен в остром периоде. Даже в состоянии покоя возникает изматывающая боль в плече и лопатке, мешая полноценному отдыху, сну.
- При длительном течении болезни развивается спондилез шейного отдела позвоночника, при котором разрастаются на краях позвонков шиповидные отростки. Часто начинается остеопороз плечевой кости.
- Деструктивные изменения затрагивают руку. Кожа кисти приобретает синюшный оттенок, постепенно атрофируются мышцы, затруднено сгибание пальцев.
По частоте проявлений болезней околосуставных тканей первым выступает плечевой периартрит, а за ним – локтевой. Осложняет диагностику медленное развитие заболевания. Чаще периартритом локтевого сустава болеют пожилые люди. Серьезные занятия спортом могут тоже повлечь за собой развитие патологии. В народе данное заболевание называют «локоть теннисиста или гольфиста», поскольку это профессиональная болезнь спортсменов.
В результате травмы или перенесенных инфекционных, либо эндокринных заболеваний происходит дезорганизация сухожилий локтя, которая сопровождается следующими симптомами:
- набухают верхние слои кожных покровов;
- скапливается инфильтрат с примесью крови и лимфы;
- сливаются волокна, которые образованы коллагеном;
- образуются склеротические участки;
- изменяется структура клеток околосуставной сумки, ее стенки сращиваются, в них накапливаются кальциевые соли.
Иногда периартрит сопровождается локтевым бурситом – недугом невоспалительного характера, поражающим бурсу локтя. В этом случае при пальпации определяется баллотирующее выпячивание. Если патологический процесс протекает в околосуставной сумке, то развивается реактивный бурсит, вызывающий покраснение, отечность тканей, появление внутри очага воспаления серозного инфильтрата.
Соединение бедренной кости и таза является местом расположения тазобедренного сустава. Основные элементы этой части – головка бедренной кости, покрытая для мягкого скольжения хрящевой тканью и впадина кости таза. Поскольку шейка бедра глубоко входит в суставную полость, нога может двигаться во всех плоскостях. На тазобедренный сустав давит верхняя часть тела, что обуславливает его подверженность поражениям и деформациям. Даже незначительный воспалительный процесс в ягодичных, седалищных мышцах или верхненаружных отделах бедра проявляется болевым синдромом.
На первой стадии патологии человек при хождении ощущает легкую болезненность в бедре. В состоянии покоя боль короткодействующая, а подвижность сустава не нарушается. С развитием заболевания из-за разрастания остеофитов увеличивается болезненность в костях, появляется хромота. Если нет адекватной терапии, воспаление тазобедренного сустава может привести к полной утрате возможности двигаться. Врачи выделяют несколько основных симптомов заболевания:
- сильная боль сбоку бедра;
- гиперемия кожи и краснота в очаге поражения;
- утренняя парализованность ноги;
- при коксартрозе боль увеличивается после физической нагрузки;
- при артрите боль пропадает во время ходьбы.
Воспаление тканей, расположенных возле сустава колена, – это периартрит. Основной симптом заболевания – боли при ходьбе. Часто случается, что болевой синдром, возникающий при нагрузке, например, во время спуска с лестницы, практически не ощущается, а резкая боль при спокойном шаге стихает до полного исчезновения. У больных периартритом иногда наблюдаются болезненность при пальпации внутреннего мыщелка, припухлость и локальная гипертермия в этой области.
Периартрит колена – болезнь коварная. Часто при обращении к врачу симптомы исчезают полностью, поэтому лечение заболевания затягивается на неопределенный период. Симптомы патологии могут впервые проявиться при хронической стадии болезни во время любого провоцирующего фактора, например, при поражении сухожильного аппарата во время занятий спортом. В этом случае появляются другие характерные признаки:
- гиперемия и припухлость эпидермиса на внутренней поверхности колена;
- возникает субфебрильная температура тела (от 37 до 37,5°С), которая может держаться или повышаться;
- развивается усталость, общая слабость;
- в некоторых случаях появляется хромота;
- о тяжести патологического процесса свидетельствует ограничение двигательных функций;
- длительное течение периартрита колена заканчивается атрофией мышц или полной утратой двигательных функций нижней конечности.
Для выявления болезни следует определить ее тип. Во время посещения специалиста будет проведен тщательный осмотр, проанализированы причины появления патологического процесса. Врач при пальпации определяет локальные болевые участки в зонах прикрепления сухожилия или в области мышц. Для подтверждения диагноза нужны инструментальные методы:
- термографическое исследование, основанное на разнице температур в очаге воспаления;
- артрография – рентгенография сустава с введением контрастного вещества для обнаружения поствоспалительных изменений;
- компьютерная томография – метод послойного исследования сустава;
- магнитно-резонансная томография – получение томографического изображения тканей для исследований.
Для точной диагностики периартикулярных поражений применяется пункция сустава, околосуставных образований и ультразвуковое исследование. По характеру пунктата легко судить о патогенезе. К тому же, удаление лишней жидкости облегчает состояние пациента. Преимущество ультразвуковой методики – отсутствие лучевой нагрузки и дополнительная возможность визуализировать околосуставные ткани. УЗИ позволяет определить:
- точную локацию очага поражения;
- латентно протекающие разрывы или надрывы связок и сухожилий;
- наличие экссудата в синовиальных влагалищах и бурсах.
Как правило, при первом посещении районной поликлиники регистратор направляет пациента к терапевту. После первичного осмотра врач ставит предварительный диагноз и направляет больного к более узкому специалисту. При обращении в медицинский центр можно сразу попасть к доктору, который занимается лечением суставов, – это ревматолог. После инструментальной диагностики, осмотра пораженных суставов и физикального обследования врач составляет терапевтический курс и решает вопрос о целесообразности госпитализации больного.
В случае тяжелого патологического процесса или при неэффективности назначенной ранее консервативной терапии необходимо обращаться к травматологу-ортопеду. Данный специалист занимается оперативным лечением суставов. В запущенных случаях травматолог-ортопед проводит хирургическое вмешательство, которое делится на органосохраняющую операцию (артродез, резекция, артропластика, артротомия) и эндопротезирование (постановка протеза вместо сустава).
Заболевания околосуставных тканей лечат по-разному, но терапевтические принципы похожи. Основную роль в развитии патологий играют перегрузки и травмы, поэтому главное в их терапии – устранить факторы, приводящие к повреждению суставов. Консультации по трудотерапии дают иногда настолько ощутимую пользу, что затраты на них вполне оправданы. Специалист разрабатывает индивидуальную программу мероприятий по защите и улучшению функций суставов, предотвращению инвалидизации. Группы назначаемых препаратов:
- противовоспалительные средства;
- антибиотики;
- антиоксиданты;
- глюкокортикоиды;
- иммунодепрессанты;
- гамма-глобулины;
- гомеопатические препараты;
- витаминотерапия.
Помимо медикаментозной терапии, пациенту назначаются: лечебная физкультура, массаж, физиотерапия, лечебные ванны с йодом, бромом и другими средствами. Для иммобилизации пораженной конечности прописывают ортопедические приспособления. При поражении запястного канала в нейтральном положении шинируют кисть, при латеральном эпикондилите накладывают на плечо повязку, а при вальгусной деформации стопы при поражении сухожилия задней мышцы применяют фиксацию голеностопного сустава. При воспалении колена требуется наложение специальных наколенников.
Основное лечение околосуставных тканей медикаментами – это прием нестероидных противовоспалительных препаратов (НПВП). Это лекарственные средства, обладающие обезболивающим, противовоспалительным, жаропонижающим действиями. Механизм действия НПВП основан на блокировке протеолитических ферментов, отвечающих за выработку химических веществ — простагландинов, способствующих лихорадке, воспалению, боли. Слово «нестероидные» подчеркивает факт, что медикаменты данной группы не являются аналогами стероидных гормонов. Самые распространенные НПВП:
- Фенилбутазон;
- Диклофенак;
- Ортофен;
- Напроксен;
- Индометацин;
- Бутадион.
НПВП назначают при болях во время приступов болезней суставов и для их дальнейшего лечения. Дозировка и длительность лечения назначаются индивидуально. Новый препарат, как правило, прописывается сначала в наименьшей дозе. Если лекарство переносится хорошо, то суточную дозировку через 2-3 дня повышают. У некоторых пациентов лечебный эффект достигается при очень высоких дозах НПВП.
Терапия воспаления околосуставных сумок всегда дополняется гелями и мазями местного применения. Следует помнить, что нельзя использовать при прогрессировании воспалительных процессов в суставах местно-раздражающие и согревающие мази, поскольку они расширяют сосуды, что способствует усугублению симптоматики. Препараты местного применения должен прописывать врач. Почти все мази для устранения воспалительных процессов имеют в основе НПВП. Иногда препараты идут в комбинации с хондропротектором. Самые популярные лекарства местного назначения:
- Фастум-гель. Уменьшает отечность, снижает местную температуру, способствует быстрому восстановлению сустава. Нельзя применять при беременности и в детском возрасте до 6 лет.
- Долгит. Купирует сильную болезненность, избавляет от выраженной отечности. Рекомендуется применять для инфильтрации. Терапевтический эффект длится 3-4 часа. Минимальный возраст для применения геля – 1 год.
- Диклофенак-гель. Обладает выраженным анальгезирующим, противовоспалительным свойством. Вызывает ослабление болей в суставах при движении и в покое. Нельзя применять в 3 триместре беременности, во время лактации и детям до 6 лет.
Если вводить препарат иглой непосредственно в близлежащие ткани с помощью инъекции, то требуемого результата можно добиться быстрее и с минимальными рисками. В зависимости от локализации очага поражения и степени заболевания, для блокады могут использоваться разные препараты – от анестетиков (Новокаин, Лидокаин) до глюкокортикостероидов (Бетаметазон, Дипроспан, Гидрокортизон). Процедура проводится только узкопрофильным врачом. Медикаменты в околосуставное пространство вводит невролог, невропатолог, врач-травматолог или хирург.
Периартикулярная блокада делается в комплексе с основной терапией. Процедура облегчает состояние больного, сохраняет силы для дальнейшего лечения, которое при данной патологии продолжительное. Не допускают к блокаде пациентов с непереносимостью обязательных для нее медикаментозных средств. Если выявлено инфицирование кожных покровов в месте инъекции, то в эту область запрещено глубокое введение препаратов.
Для лечения ревматических патологий околосуставных мягких тканей обязательно назначают физиопроцедуры. Это неотъемлемая часть комплексной терапии и основное средство, помогающее восстанавливаться пациентам. Самые распространенные физиотерапевтические процедуры:
- Магнитотерапия. Активизирует кровообращение в измененных околосуставных пространствах, снимает отек, способствует скорейшей регенерации клеток. В основе метода лежит действие постоянного или переменного низкочастотного тока. Для достижения терапевтического эффекта больной должен пройти 10-12 процедур.
- Лазеротерапия. Способствует быстрому восстановлению костной и хрящевой ткани. Во время процедуры происходит влияние на организм лазера разной мощности. Время воздействия на больной сустав – 5-8 минут. Продолжительность сеанса – около 30 минут. Лазеротерапия проводится курсом не менее 30 процедур, по необходимости – дважды в год.
- Электрофорез с Димексидом или Лидазой. Распространенный метод аппаратного введения лекарственных средств непосредственно к очагу поражения. Помогает добиться выраженного противовоспалительного, антибактериального эффекта. Назначают пациентам, которым противопоказаны инъекции противовоспалительных препаратов.
- Грязевые аппликации. Грязелечение оказывает положительное воздействие на процессы деструкции соединительной ткани. Целесообразность грязевых аппликаций обусловлена общим обезболивающим эффектом.
- Озокеритолечение. Тепловые процедуры назначают в период ремиссии воспалений околосуставного пространства. Озокерит – природный углеводород из нефтяных битумов, применение которого снижает болевой синдром, улучшает питание и кровообращение пораженных суставов.
- Парафинотерапия. Парафин – воскоподобное вещество, которое отлично прогревает кожу. При ревматических заболеваниях используют воск, нагретый до 60 градусов.
- УВЧ. Терапия состоит в воздействии на воспаленный сустав высокочастотного магнитного поля, что помогает снизить болевые ощущения. УВЧ препятствует образованию в суставе свободных радикалов, снимает отечность.
- Фонофорез. Комплексный метод, сочетающий ультразвуковые колебания с медикаментозными средствами. Суть процедуры – нанесение на место поражения лечебного вещества с дальнейшей обработкой УЗ датчиком для глубокого проникновения его в ткани.
В активной фазе внесуставного ревматизма назначают лечебную физкультуру (ЛФК) и массаж биологических точек. Даже при строгом постельном режиме пациент должен проявлять двигательную активность. По мере улучшения состояния включаются более трудные упражнения для крупных групп мышц с неполной амплитудой и одинаковыми интервалами. Лечебную физкультуру и массаж назначает врач-ревматолог, а методику занятий внедряет специалист по ЛФК. Самостоятельно начинать занятия не рекомендуется – это приведет лишь к ухудшению состояния.
источник
- тендинит коленного сустава. Это воспаление сухожилий в области колена, которое не может нормально выполнять свои функции. Заболеванию подвержены практически все. Боль обычно ноющая, а пораженная область реагирует на смену погоды;