В отношении медикаментозного лечения в народе давно бытует мнение, что «одно лечим, другое калечим». И это действительно так, поскольку большинство лекарств имеют ряд побочных эффектов, пагубно влияющих на здоровье. Даже, на первый взгляд, безобидное внутривенное введение лекарственных средств способно привести к воспалению вен. Данный воспалительный процесс носит название постинъекционный флебит. Рассмотрим подробнее, что представляет собой патология, по какой причине воспаляются вены и какие терапевтические методы наиболее эффективны.
Постинъекционный, или постинфузионный, флебит — это воспаление венозных стенок, являющееся осложнением внутривенной инъекции или инфузии.
Среди всех разновидностей сосудистой патологии постинъекционный флебит признан самой распространенной формой.
Введение лекарственного средства через вену вызывает спазм сосудов, провоцируя сужение венозного просвета, а также проникновение инфекции, и приводит к воспалению стенок вены. Этот процесс сопровождается значительным замедлением кровообращения, ухудшением химических показателей состава крови, истончением тканей сосудистых стенок, формированием застойных явлений, обнаружением в плазме возбудителей инфекции. Все это увеличивает риск появления кровяных сгустков, приводя к серьезному осложнению флебита – тромбофлебиту.
Для флебита, вызванного инфузией, характерны следующие виды:
- перифлебит — воспаление подкожных тканей в месте повреждения сосуда;
- панфлебит — поражение всех венозных слоев;
- эндофлебит — патологическое изменение внутренней сосудистой оболочки.
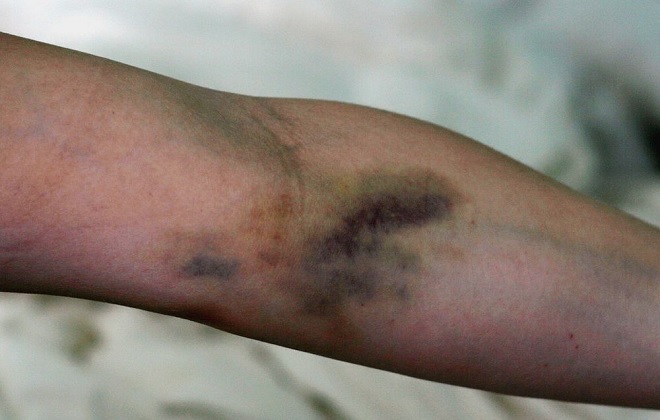
Обычно воспаление вен после инъекции локализуется на руках или нижней части ног, однако флебит может развиться на любом участке тела.
Постинъекционный флебит образуется вследствие повреждения вены при внутривенном уколе или катетером, устанавливаемом для проведения инфузий.
Риск развития флебита зависит от множества факторов. Основными среди них являются следующие:
- размер (длина и диаметр) иглы, через которую вводили лекарство;
- использование низкокачественного сырья для изготовления катетера, шприцов;
- установка прибора (катетера) на длительное время;
- несоблюдение санитарных ном при проведении процедуры;
- игнорирование асептических правил;
- неправильно рассчитанная доза и высокая концентрация вводимого лекарственного средства;
- попадание инфекции (кандиды, стрептококки, стафилококки) из-за несоблюдения стерильности.
Кроме того, флебит вены на руке может быть вызван очень быстрым введением лекарственного препарата (особенно растворов кальция/калия хлорида, глюкозы, доксициклина гидрохлорида) или слишком концентрированного вещества.
После катетера, долгое время находящегося в вене, часты случаи попадания инфекции, что еще больше осложняет воспаление и течение флебита.
Согласно статистике развитие флебита на руке чаще всего спровоцировано самостоятельной установкой капельниц дома (при выведении пациентов из запоя, игнорировании стационарного лечения, во время срочной неотложной помощи и др.). В группе риска также находятся люди с наркотической зависимостью, очень часто делающие инъекции в местах, далеких от стерильности. В таких случаях процесс воспаления обычно начинается с поражения внутреннего слоя сосуда (эндофлебита) с дальнейшим прогрессированием патологии.
Флебит после капельницы или катетеризации вен заявляет о себе в течение суток после осуществления процедуры и сопровождается следующими симптомами венозного воспаления:
- утолщение за счет скопления крови в месте укола и выпячивание вены наружу (проявляется через 2-3 часа после инъекции;
- боль при движении конечности;
- одеревенение (уплотнение) мягких тканей, обнаруживаемое при пальпации;
- появление резкой пульсирующей боли, отдающей в пальцы, плечо, бедро (в зависимости от того, куда делали уколы);
- отечность и припухлость области инъекции (появляется спустя несколько часов);
- покраснение пораженного места спустя 24 часа, в последующем – появление бордового оттенка и посинение;
- возрастание отечности на 2 сутки, опухание пораженной области, включая окружающие ткани.
Игнорирование выше указанных симптомов флебита приводит к тому, что на 3-4 сутки конечность перестанет сгибаться/разгибаться в коленном/локтевом суставе, развивается гиперемия и инфильтрация сосудистых стенок, увеличивается температура тела (спустя некоторое время может достичь 39-40°С).
В дальнейшем признаки венозного воспаления только усиливаются:
- воспаляются лимфатические узлы в области подмышек и локтей;
- образуется нагноение стенок сосудов, поражая близлежащие артерии.
При такой запущенной стадии флебита назначается операция по иссечению гноя.
Кроме того, постинфузионный флебит протекает на фоне общего недомогания, заметного снижения физической активности, ярко выраженного болевого синдрома.
При обнаружении выше указанных симптомов флебита стоит сразу же обратиться в лечебное учреждение. Лечением сосудистых патологий занимается врач флеболог.
Опытный специалист при тщательном визуальном осмотре, на основании жалоб пациента и наличия ярко выраженных признаков постинъекционного флебита сможет поставить диагноз.
Однако для установления точного диагноза при венозном воспалении (часто флебит путают с флегмоной конечностей) необходимы дополнительные обследования:
- общий анализ крови и мочи;
- исследование крови на свертываемость;
- рентгенография и УЗИ пораженного участка.
Выяснение полной клинической картины флебита поможет специалисту назначить своевременное и грамотное лечение, а пациенту избежать тяжелых осложнений венозного воспаления.
Лечение постинъекционного флебита в основном проводится с помощью консервативной терапии, однако в сложных случаях прибегают к более радикальным способам — хирургическому вмешательству.
Выбор метода лечения при флебите напрямую зависит от того, сколько времени прошло с момента обнаружения первых признаков венозного воспаления. Если пациент обратился ко врачу на 1-3 сутки с начала развития флебита, применяется медикаментозный способ лечения.
Во избежание осложнений воспаления венозных стенок (флегмоны/тромбоэмболии) лечение постинфузионного флебита проводится в условиях стационара под обязательным контролем сосудистого хирурга, особенно если обнаруживается острый период болезни.
Консервативное лечение при флебите назначается с целью антибактериальной обработки и дезинтоксикации пораженного места, а также купирования очага воспаления, усиления циркуляции крови и восстановления венозных стенок.
Для лечения постинъекционного флебита назначаются лекарственные препараты:
- нестероидные противовоспалительные средства — Ибупрофен, Бутадион, Нимесил и т.п.;
- ангиопротекторы, укрепляющие сосуды и усиливающие кровоток – Троксевазин, Гепарин;
- антикоагулянты непрямого действия для уменьшения вязкости крови и предотвращения образования тромбов — Аспекард, Варфарин;
- фибринолитики для растворения кровяных сгустков (при осложненном течении) – Урокиназа, Стрептокиназа;
- антибактериальные препараты — сульфаниламиды, тетрациклины, макролиды – для исключения риска заражения крови.
Лечение флебита с помощью выше обозначенных лекарственных средств осуществляется с помощью таблеток, препаратов местного применения (мазей/гелей/кремов), а также внутримышечных и внутривенных инъекций.
Если очень сильное воспаление при флебите, то прибегают к эндолимфатическому введению иглы катетера для ускорения лечебного действия препаратов.
В качестве местных лекарств для устранения флебита практикуют марлевые повязки с раствором серебра, гепариновой мазью, полуспиртовых компрессов.
При раннем обращении по пациента (на 1-2 сутки) по поводу флебита часто назначают физиотерапевтические процедуры. Однако при усилении воспаления вен (обычно на 3 сутки) гипертермические процедуры строго противопоказаны. Разрешается прикладывание холода на область повреждения.
При неэффективности медикаментозного лечения при флебите прибегают к хирургическому методу. Это происходит, когда пораженная область еще больше воспаляется, начинается нагноение и формирование кровяных сгустков. Операция при флебите вен на руках выполняется в стационаре при местном обезболивании и сводится к удалению образовавшихся гнойников. Восстановительный период после подобной манипуляции длится около 2-3 недель.
Врачи рекомендуют на второй день после операции обматывать конечность эластичным бинтом, а также обеспечить покой и класть на возвышение пораженную руку (ногу).
Обратите внимание, что если сделан хирургический надрез, то физиотерапевтические процедуры для лечения воспаления вен на руках запрещены.
Игнорирование лечения постинфузионного флебита или самолечение недопустимо, так как возможно осложнение процесса воспаления, угрожающее смертью пациента.
Для ускорения процесса выздоровления при постинъекционном флебите часто используют средства нетрадиционной медицины — мази и компрессы на основе компонентов растительного происхождения. Однако лечение воспаления сосудистых стенок можно осуществлять только после консультации с врачом и тестирования на отсутствие аллергической реакции.
Предлагаем воспользоваться самыми эффективными рецептами, купирующими венозное воспаление:
- Медовый компресс. Смажьте жидким медом область воспаления и обмотайте натуральной тканью (лен, ситец).
- Прикладывание капустного листа. Тщательно вымытый и ошпаренный кипятком капустный лист сомните, намажьте медом и приложите к месту воспаления. Зафиксируйте бинтом.
- Отвар из свекольной ботвы хорошо снимает воспаление. 50 г высушенного листа красной свеклы залейте 1 л кипящей воды. Дайте настояться в течение часа. Принимайте по утрам на голодный желудок по 150 мл настоя.
- Отвар из листьев смородины или рябины. Заваренное выше указанным способом сырье принимайте при венозном воспалении 2-3 раза в день по 100 мл.
Обратите внимание, что средства народной медицины при воспалении сосудистых стенок после инъекции являются дополнительными мерами профилактики и не способны заменить основное лечение флебита с помощью лекарственных препаратов.
От постинъекционной формы флебита не застрахован ни один пациент. Поэтому каждый человек должен ответственно относиться к состоянию своего здоровья и вести здоровый образ жизни.
Что делать, чтобы избежать образования флебита. Для профилактики сосудистых воспалений врачи рекомендуют следующие мероприятия:
- регулярные прогулки на свежем воздухе в любое время года;
- отказ от вредных привычек;
- ежедневные физические нагрузки (пробежки, гимнастические элементы, аэробная и кардионагрузка);
- соблюдение принципов правильного питания;
- исключение из рациона жирной, соленой, острой пищи;
- соблюдение режима дня (обязателен полноценный отдых и сон).
Если вы проходите лечение с применением внутривенных уколов и капельниц, смазывайте место введения иглы венотониками (Венорутон, Троксевазин и др.) для профилактики воспаления сосудистых стенок.
Помните о том, что флебит не прощает легкомысленного отношения. Поэтому при подозрении на венозное воспаление, сразу обращайтесь за помощью к специалистам. Вовремя принятые меры по устранению флебита гарантируют полное выздоровление.
источник

Флебит — это воспалительный процесс стенок вены. В ходе развития болезни стенки сосудов на руке или на ноге, после определенного периода воспаления, разрушаются.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции! Здесь можно записаться на прием к врачу.
Заболевание бывает острой и хронической формы.
Во время лечения флебита вены на руке используются консервативные методы:
- Применение нестероидных противовоспалительных лекарств;
- Антибактериальные медикаменты;
- Использование антикоагулянтов;
- Местные мероприятия — эластичный бинт для восстановления кровотока.
Если же к простому воспалению присоединилась инфекция, то лечение состоит из комплексных воздействий:
- Купирование воспалительного очага;
- Предотвращение спазмов и гипертонуса стенок;
- Повышение венозного крови;
- Качественное улучшение вязкости крови;
- Борьба с формированием тромбов;
- Стабилизация тонуса гладкой мускулатуры вен;
- Избавление от отечности и нормализация циркуляции лимфы.
Если появляется инфекция, то после определения вида возбудителя назначаются мероприятия профильного лечения.
В виде местных препаратов используются гепариновые, троксевазиновые мази.
Во время лечения постинъекционного флебита вены на руке применяются нестероидные противовоспалительные лекарства, как перорально, и с помощью мазей.
При возникновении очага воспаления на руке после инъекции или вследствие прочих причин необходимо обращаться за специализированной помощью для проведения комплексного лечения.

Флебит чаще поражает сосуды ног, происходят случаи его появления на руках, воспалительный процесс захватывает разные места стенок, различают:
- Перифлебит — по большей мере воспаление клетчатки вокруг очага в сочетании с флебитом и с тромбозом.
- Эндофлебит — воспаление внутренней поверхности сосуда, следствие инфицирования или травмирования стенки.
- Панфлебит — поражение всех частей вены.
Чаще на руках бывает эндофлебит — поражение после катетера, игла даже в незначительной мере раздражает стенки сосуда, нервные окончания, содержащиеся в ней. В итоге происходит спазм, снижающий отток крови, способствующий ее сгущению.
Флебит руки может быть в итоге инфекции. Во время прокола или после, в место укола проникает инфекция, которая ведет к воспалению. Если этот процесс не остановить развивается абсцесс или флегмона, что требует хирургического вмешательства.
Причиной флебита на руке станут не инъекции и капельницы, а долго непроходящий синяк, но это редко.
Есть еще один метод классификации флебита, который поражает поверхностные сосуды:
- Аллергический флебит — воздействие аллергенов, вялотекущий без ярких всплесков.
- Инфекционный — следствие влияние инфекций.
- Болевой — часто происходит у женщин после родов.
- Мигрирующий — хроническая форма, очаги которой могут появляться в разных местах тела.
Каждый тип флебита поверхностных вен возникает в итоге определенной предшествующей причины, к примеру:
- Варикозное расширение вен;
- Болезни, при которых растягиваются стенки сосудов, что является благоприятной средой для проявления флебита;
- Много инъекций, частое применение катетера;
- Нарушение норм применения медицинских манипуляций;
- Присутствие очага инфекции — гнойные образования, фурункулы, воспаление внутренних органов.
- Травмы, тяжелый физический труд;
- Малоподвижный, сидячий образ жизни;
- Беременность и вытекающие отсюда последствия;
- Искусственно спровоцированный — во время склеротерапии, специально провоцируется воспаление поверхностной стенки вены.

Много факторов влияет на степень и характер увечья:
- Материал, из которого сделан инструмент;
- Длина, диаметр иглы;
- Время беспрерывного применения;
- Объем, скорость и концентрация вливаемого вещества;
- Соблюдение норм гигиены.
- Раствор доксициклина гидрохлорида;
- Хлористого кальция;
- Калия;
- Глюкозы.медикаменты.
Применения препаратов возникает спазм, влияющий на нервные ткани, сужается просвет вены, развивается воспаление. Если же ко всему добавится инфекция, флебит обострится, то потребуется срочная терапия.
Часто флебит после уколов случается из-за применения капельниц вне стен больницы, когда:
- Выводят из запоя собственными силами дома.
- При выполнении активных детоксикационных процессов.
- Инъекции в/в при попытке суицида.
- Использование наркоманами агрессивных компонентов.
В определении диагноза опираются на клинические признаки, гистологические исследования, с помощью их определяют степень замещения клеток гладких мышц фиброзными образованиями, что характеризует хронический флебит на основе постинъекционного.

Часто все эти симптомы быстро проходят после извлечения катетера.
Но при обострении процесса:
- Кожа гиперемированная, что активно распространяется вдоль травмированной артерии.
- Появляется сильная отечность.
- Предельно повышается температура.
- Во время осмотра заметно воспаление и инфильтрация подкожной клетчатки, мягких тканей.
- Заметно увеличение регионарных лимфоузлов — подмышечных, локтевых.
- Вена станет похожей на толстый жгут, сродни соединительной ткани.
На такой стадии допускаются отклонения в правильности установленного диагноза, флебит схож с флегмоной, причиной тому закупорка центрального венозного ствола, в результате возникает рефлекторный спазм соседней артерии, что воспринимается за артериальную непроходимость.
Флебит это болезнь, которая охватывает вены и сопровождается их воспалением. Первопричиной формирования этого состояния в организме в подавляющем случае считается варикозная болезнь, причинами могут послужить инфекционные агенты, избыточная масса тела, несбалансированный рацион питания.
Так как при флебите страдает венозная стенка, к которой раз за разом налипают ненужные вещества, то питание должно строиться на здоровой пище, нужно избегать употребления продуктов:
- Жирная, консервированная, копченая пища;
- Фаст фуд;
- Газированные напитки, крепкие спиртные напитки;
- Животный жир;
- Много мучных, кондитерских изделий, шоколада, чипсов, снеков;
- Маргарин и сливочное масло.
При флебите верхних конечностей необходимо выпивать суточную норму чистой воды. Следует расширить круг потребляемых продуктов, главным осложнением флебита является закупоривание просвета вен, образование тромботических масс, это происходит вследствие повышения густоты кровяной жидкости.
Есть перечень продуктов, способных справиться с проблемой формирования тромботических масс:
- Лимон, в котором содержится витамин С, калий, благодаря этим элементам происходит уменьшение густоты крови. Принимать можно цедру или мякоть, и все вместе. Не возбраняется употребление лимона с чаем, водой, протертым с сахаром или медом.
- Корень имбиря, который рациональнее всего использовать в виде имбирного чая, но нельзя выпивать больше литра такого чая в день, имеются противопоказания, если человек страдает почечными, печеночными, сердечными заболеваниями.
- Ягоды клюквы идут в ход в первозданном виде и в иссушенной форме. Можно кушать зрелые плоды, изготавливать на их основе чаи, отвары, соки. Не употребляйте ягоду при гастрите, язвах.
- Чеснок препятствует сгущению крови, есть его можно в чистом виде или в качестве добавок к пище. Противопоказания имеются в случае гастрита, язвы желудка, при геморрое, сердечных болезнях.
В связи с тем, что избыток представленных продуктов может спровоцировать появление нежелательных побочных эффектов, то прием и курс лечения, необходимость использования продукта определит лечащий доктор.
Известно несколько продуктивных методов народной медицины, помогающие разрешить проблему воспалительных процессов стенок вен, для этого обычно используются рецепты:
- Несколько плодов конского каштана следует разрезать поменьше, иссушить, размельчить в ступке или кофемолке до порошкообразной консистенции. Дополнительно следует иссушить и измельчить таким же способом кору каштанового дерева. Затем необходимо взять столовую ложку полученного порошка из конского каштана, ложку коры, заливают двумястами миллилитрами красного вина (сухого), затем настой отстаивается 3 дня. После 3 дней к нему приливается пятьсот миллилитров масла олив, смесь подогревается на огне, до испарения вина, оставшуюся массу накладывают на места поражения как компресс.
- Высушенная ботва (пятьдесят грамм) или ботва в свежем виде (100 грамм) обдается литром крутого кипятка, отстаивается в течение часа. Полученный отвар необходимо употреблять по пол кружки после еды трижды в день.
- Столовую ложку высушенных и размельченных листьев орешника заливают пятьюстами миллилитрами воды, отправляют на средний огонь до кипения. После закипания необходимо слегка уменьшить газ, оставить провариться еще в течение пяти минут. Убрав с плиты, следует отстоять отвар еще около пяти минут. Употреблять по пол кружки настоя четырежды в сутки до еды.
- Иссушенные листья полыни раскрошить и столовую ложку смешать с небольшим количеством кефира до получения смеси консистенции сметаны. Разложить ее по плотной марле, приложить к месту поражения, оставить на ночь. Следует делать в течение 4 дней с недельным перерывом. Этим способом можно использовать листья папоротника.
- Листья смородины, толокнянки, брусники, высушенные плоды рябины следует заварить как обыкновенный чай, пить по утрам и вечерам по пол кружки.
Важно заметить, что народные методы выступают в качестве дополнительных профилактических мер, но никогда не заменят полного медикаментозного лечения, особенно если речь идет об остром течении заболевания. Проводить подобное лечение можно с разрешения доктора, после постановки точного диагноза, кровь можно сильно разжижать, что не является хорошим показателем.
Центральным страшным осложнением флебита является тромбофлебит. Возникает он вследствие увеличения густоты крови, что затрудняет ее движение по, подверженным разрушающему воздействию, венам.
Может быть дан пуск скоплению сгустков крови на венозной стенке, или образуется тромб или эмбол. Самым ужасным последствием этих модификаций станет отрыв тромба или эмбола от стенки, циркуляция по крови. В результате он заносится в некоторые органы, что приводит к плачевному исходу.
Тромбофлебит, перешедший в стадию острого развития, может быть опасен проявлением тромбоэмболии артерии легких, то есть забивание сосудов легких оторвавшимся тромбом, что нарушает процесс дыхания.
Спутниками флебита станут абсцессы и флегмоны. Но разные неблагоприятные исходы, осложнения флебита наблюдаются, когда лечение не начато вовремя. При своевременном обращении к специалисту воспалительные процессы в венах легко устраняются, не преподносят нежелательных последствий. Главное выявить причину поражения, а в дальнейшем стараться вести здоровый образ жизни и руководствоваться принципами правильного питания.
Чтобы не встречаться или избежать повторных появлений этого заболевания, основополагающим условием является ведение правильного образа жизни.
Вследствие этого выделяют несколько центральных методов профилактики воспаления вен:
- Подобающий рацион питания — исключение жирной, калорийной, вредной и жареной пищи;
- Прогулки пешком, не нужно, чтобы они были продолжительными, достаточно, чтобы они проводились регулярно;
- Занятие физическими упражнениями;
- Отказ от вредных привычек, табу на употреблении алкогольной продукции;
- Правильный режим дня, нельзя перерабатываться, необходимо вовремя отдыхать и спать.
У лиц, которых наблюдается варикозная болезнь, необходимо дополнительное лечение гелями, лечебными мазями. В возникновении флебита некоторую роль играют гнойные процессы, инфекционные болезни, то при обнаружении таковых следует молниеносно начинать их лечение.
источник
неделю назад лежала в больнице и делали капельницу после чего образовался в локте огромный синяк. и вот прошла неделя, выписали, а рука все еще болит. последние два дня страшно больно разгибать руку до конца ( просто не разгибается,чувствуется напряжение в мышце). на коже опухоли и покраснения нет, только проходящий «синячище на пол руки =) когда ощупываешь эпицентр боли в суставе, который потом отдает в мышцу. Накануне при выписке несла домой довольно тяжолую сумку в этой злосчастной руке. поскажите эта боль пройдет или все таки мне стоит показаться врачу? заранее спасибо.
Узнай мнение эксперта по твоей теме
Психолог. Специалист с сайта b17.ru
Психолог, Консультант. Специалист с сайта b17.ru
Врач-психотерапевт. Специалист с сайта b17.ru
Врач-психотерапевт. Специалист с сайта b17.ru
Психолог, Психоаналитик. Специалист с сайта b17.ru
Психолог, Кризисное консультирование. Специалист с сайта b17.ru
Психолог. Специалист с сайта b17.ru
Психолог, Гештальт-терапевт. Специалист с сайта b17.ru
Психолог. Специалист с сайта b17.ru
Психолог, Консультант. Специалист с сайта b17.ru
ну а что вам могут сказать?у меня рука болела даже после 1 капельницы,а вам такое пришлось вытерпеть,обязательно смазывайте мазью синяк,чтобы быстрее проходила боль.
автор, не волнуйтесь — эта боль пройдет. У меня такое же было, как-то неловко мне медсестра кровь из вены брала. Синяк был огроменный и рука жутко болела, тоже разогнуть не могла. Ничего, прошло. Это точно не смертельно:)
Когда воспалемие вени из-за капельници (ф лебит), то рука опухает, бибает краснеет, и горячая. У Вас похоже, чо-то ортопедическое (мишци, сухожилия). Дайте отдохнуть руке, а лучше к врачу.
мазь спасатель. мажте раза три в день и все пройдет.вам просто наверное катетер передержали в вене.
Сама только из больницы, все вены в синяках, пользуюсь мазью Троксевазин
я как то тож полежала, сделали 22 капельницы, живого места на руках не было, не говоря уже о том что болели руки. Мажте мазью вены, спросите в аптеке что нибудь. мне хорошо помогло гепариновая мазь.
Автор, не бойтесь рука пройдет . Не разгибайте ее принудительно пройдет. От синяка мажьте или троксевазином или гепарином, мази продаются в аптеке.
Плюс один к вышесказанному — дайте руке отдохнуть, можно мазями воспользоваться.
Вам просто не повезло с медсестрой. У меня такое тоже было когда-то.
Отца положили в больницу с пневмонией. Стали колоть гентамицин, жаропонижающие и ставить капельницы. Через два дня ему стало больно поворачивать шею. Через три дня резко стали болеть суставы в ногах, но особенно в руках. Суставы на кистях рук посинели. Без посторонней помощи ему тяжело вставать с кровати. Скажите, из-за чего такое может быть?
у меня тоже были капельницы (3 раза в день, всего десять дней) одна достаточно неопытная медсестра поставила мне капельницу, лекарство вошло МИМО ВЕНЫ, был огромный синяк и шишка, синяк прошел (выписали 10 дней назад), но маленькая шишка осталась, из-за нее немеет рука к направлению кисти, опухает. Что это может быть? Не чувствую боли, когда впиваются даже ногтями в руку
Я лежала в больнице,мне ставили капельницы. тепь болит ужастно правая рука.больно сгибать и розгибать. у меня аж немеют пальцы на руке.что делать.
очень болит рука после катэктора не подскажите что делать
Модератор, обращаю ваше внимание, что текст содержит:
Страница закроется автоматически
через 5 секунд
Пользователь сайта Woman.ru понимает и принимает, что он несет полную ответственность за все материалы частично или полностью опубликованные им с помощью сервиса Woman.ru.
Пользователь сайта Woman.ru гарантирует, что размещение представленных им материалов не нарушает права третьих лиц (включая, но не ограничиваясь авторскими правами), не наносит ущерба их чести и достоинству.
Пользователь сайта Woman.ru, отправляя материалы, тем самым заинтересован в их публикации на сайте и выражает свое согласие на их дальнейшее использование редакцией сайта Woman.ru.
Использование и перепечатка печатных материалов сайта woman.ru возможно только с активной ссылкой на ресурс.
Использование фотоматериалов разрешено только с письменного согласия администрации сайта.
Размещение объектов интеллектуальной собственности (фото, видео, литературные произведения, товарные знаки и т.д.)
на сайте woman.ru разрешено только лицам, имеющим все необходимые права для такого размещения.
Copyright (с) 2016-2019 ООО «Хёрст Шкулёв Паблишинг»
Сетевое издание «WOMAN.RU» (Женщина.РУ)
Свидетельство о регистрации СМИ ЭЛ №ФС77-65950, выдано Федеральной службой по надзору в сфере связи,
информационных технологий и массовых коммуникаций (Роскомнадзор) 10 июня 2016 года. 16+
Учредитель: Общество с ограниченной ответственностью «Хёрст Шкулёв Паблишинг»
источник
Почему возникает флебит вены на руке? Лечение, диагностика, причины и симптомы этого заболевания будут рассмотрены ниже.
Что представляет собой флебит вены на руке (лечение этой патологии должен проводить только доктор)? Согласно утверждениям специалистов, флебитом называют воспаление участка венозных стенок, которое возникает по разным причинам. О них мы расскажем далее.
В медицинской практике воспаление вен чаще встречается на нижних конечностях. Предрасполагающим фактором для развития такой патологии является варикоз. Однако следует отметить, что варикоз никогда не поражает сосуды рук. Поэтому воспаление вен на верхних конечностях возникает по другим причинам.
Врачи утверждают, что к развитию такого патологического процесса приводят нижеследующие нарушения:
- Склонность (повышенная) к тромбообразованию, которая может передаваться не только по наследству, но и развиваться в течение всей жизни пациента.
- Изменение показателей свертываемости крови.
- Понижение иммунитета.
- Замедленное прохождение крови по кровеносным сосудам. Обычно такое состояние отмечается при функциональной недостаточности сердца и его различных патологиях.
Почему еще возникает флебит вены на руке, лечение которого будет описано ниже? Пусковым механизмом для развития такой патологии служит повреждение стенок кровеносного сосуда или же попадание в него инфекционного возбудителя.
Нарушение целостности венозных стенок может носить и травматический характер. Например, постинъекционный флебит. Вероятность развития такой патологии особенно высока при постановке капельницы, игла которой в течение достаточно длительного времени травмирует внутренние слои вены.
Также незначительно вены рук травмируются при заболеваниях костно-суставной системы. Это связано с тем, что многие кровеносные сосуды проходят через узкие отверстия в костных образованиях. Их изменения приводят к тому, что отверстия сужаются или же вену сдавливает какой-либо патологический костный выступ. Продолжительная травматизация в конечном итоге вызывает развитие флебита.
Как устранить флебит вены на руке? Лечение антибиотиками назначается лишь в том случае, если причиной этого патологического состояния служит инфекция. Обычно это происходит в результате проникновения в вену банальной флоры, в том числе гемолитического стрептококка.
Инфицирование сосуда бактериями может произойти прямо перед развитием флебита. Входными вратами для таких микроорганизмов является глотка. Поэтому очень часто воспаление вен развивается сразу же после тонзиллита, ларингита или фарингита.
Согласно мнению специалистов, в организме больного инфекция может присутствовать постоянно в виде пиелонефрита, хронического тонзиллита, кариеса и т. д. При изменении характеристик крови и снижении иммунитета возбудитель начинает искать наиболее уязвимые места, после чего вызывает воспаление.
Как распознать флебит вены на руке? Лечение этого заболевания следует начинать только после обращения к доктору и постановки правильного диагноза.
Обычно воспаление венозных стенок сопровождается выраженным отеком, болевым синдромом и покраснением мягких тканей, окружающих его. Также возможно повышение температуры тела больного.
При поражении более глубоких сосудов покраснение может не наблюдаться. Довольно часто флебит на верхних конечностях принимают за воспаление пальцев, суставов кисти, локтя или неврит локтевого нерва. Это обусловлено тем, что стенка вены обычно воспаляется рядом с костно-суставной системой, а покраснение и отек носят разлитой характер.
Чтобы распознать флебит вены на руке, следует в первую очередь обратить свое внимание на характер боли. Довольно часто она становится интенсивной при опускании верхней конечности вниз. Это связано с притоком крови к пораженной части сосуда. Болевые ощущения при этом носят нарывающий, дергающий и пульсирующий характер, в то время как для неврита и артрита характерна их постоянная интенсивность.
Также следует обратить свое внимание на время усиления боли. Она не затихает при обездвиживании руки и очень часто усиливается ночью.
Нельзя не отметить и то, что при флебите вен изменяются кожные покровы верхней конечности. Область возникшего отека может быть синюшной или багровой. Если воспаление было распространено по ходу вены, то появляются красные полосы. Кстати, температура кожи вокруг очага становится более низкой. Это обусловлено нарушением кровотока.
При развитии такого заболевания необходимо помнить о том, что воспаление кровеносного сосуда может вызывать образование тромба. Если последний отслоится от своего места прикрепления, то с током крови он может попасть в полость сердца и закупорить просвет важнейших артерий. Также тромб может препятствовать току крови на участке воспаления, что в конечном итоге приведет к омертвлению тканей и гангрене.
В связи со всем вышесказанным следует отметить, что на борьбу с этой патологией необходимо приложить все усилия. Категорически запрещается лечить флебит народными средствами и тем более игнорировать его.
Если воспаление распространилось по ходу вены, то необходима срочная госпитализация больного.
Лечение флебита после катетера, а также других причин, необходимо начинать с создания оптимальных условий для ликвидации воспаления. Для этого необходимо:
- Чаще придавать верхней конечности возвышенное положение. Такая процедура облегчит отток крови и поспособствует снятию болевых ощущений.
- Аккуратно забинтовать конечность эластичным бинтом, что значительно облегчит работу венозной стенки, которая будет прилагать меньшие усилия для того, чтобы протолкнуть кровь. Также следует отметить, что процесс бинтования значительно снижает выраженность отека тканей. Использовать эластичный бинт следует сразу после пробуждения пациента, держа его руку вертикально. Запрещается сдавливать ткани, так как это нарушит кровоток. Время от времени бинт необходимо снимать. Руку при этом следует удерживать в приподнятом положении.
- Постоянно прикладывать к очагу воспаления холод (компресс на руку). Он замедлит развитие воспаления и воспрепятствует распространению инфекции, а также дезактивирует ее.
- Крайне важно при флебите соблюдать питьевой режим, который поможет разжижить кровь и снять проявления интоксикации.
Лечить флебит грамотно невозможно без правильного выбора фармакологических средств. Как правило, при такой патологии используют лекарственные препараты, принадлежащие следующим группам:
- Венотонизирующие и влияющие на реологические характеристики крови, а также состояние сосудистых стенок. К этой группе относятся такие лекарства, как «Троксевазин», «Трентал», «Эскузан». Цена их вполне приемлема, поэтому приобрести такие препараты сможет практически каждый.
Также в условиях стационара активно применяют препараты, которые разжижают кровь и препятствуют образованию сгустков. Делают это под строгим контролем показателей крови (например, «Курантил № 25»).
Использовать «Троксевазин», «Мелоксикам», «Трентал», «Диклофенак» и «Эскузан», цена которых не превышает 500-600 рублей, следует только по назначению флеболога. Следует также отметить, что лечение рассматриваемого заболевания представляет собой довольно продолжительный процесс.
После окончания медикаментозной терапии дискомфорт в пораженном участке руки (вены), а также отек в окружающей области и покраснения могут сохраняться еще очень долго (практически до нескольких недель).
Объективными симптомами улучшения состояния пациента служит уменьшение интенсивности болевых ощущений и выраженности покраснения, а также нормализация температуры тела больного.
источник
Существует целый ряд разнообразных факторов, провоцирующих возникновение болей в локте. Локтевой сустав более травмоопасен, чем другие, так как не защищен от воздействий мышцами или жировым слоем. Более того, он довольно сложно устроен. Неприятное болезненное чувство возникает в локтевом сочленении из-за повреждений, перегрузок, нарушений в работе опорно-двигательной и сердечно-сосудистой систем.
Диагностировать источник болезненных ощущений в локте довольно просто. Обычно для этого хватает осмотра специалистом, а также рентгена или МРТ сустава.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Основные причины появления боли в локтевом суставе:
- Наличие артрита, артроза или повреждений локтя.
- Нарушения в работе мышц, повреждение связок или суставной поверхности вследствие бурсита, миозита или эпикондилита.
- Болезни, не имеющие прямой связи с локтевым суставом, такие как шейный остеохондроз, грыжа межпозвоночного диска или локтевой неврит.
- Не исключаются и временные боли, вызванные чрезмерными тренировками и непривычными физическими нагрузками. Болеть будет та рука, которая перенапряглась в большей степени — правая и левая соответственно. Особенно возможны в такой ситуации болевые ощущения при сгибании сустава.
Эпикондилит
Когда боль появляется при сгибании и разгибании локтя на внутренней стороне, то есть на сгибе, это говорит о том, что на связках образовались микротравмы из-за занятий пациента физическим трудом. В случае, когда пациент постоянно напрягает руку, к примеру, по долгу профессии, болезнь перерастает в хроническую форму.
Это явление называется эпикондилит. Он делится на:
- латеральный эпикондилит, когда болевые ощущения появляются исключительно в момент разгибания руки, сгибание не вызывает дискомфорта. В народе — «локоть теннисиста». При нем повреждается наружная часть предплечья. Чаще всего он вызван травмами связочного аппарата и сухожилий, а также постоянным сильным перенапряжением околосуставной поверхности;
- медиальный (внутренний), при котором локоть болит во время сгибания, «локоть гольфиста». Появляется при повреждениях и растяжениях, а также является своеобразным побочным эффектом при занятиях тяжелым спортом.
Подробнее об эпикондилите вы узнаете из этого видео от Елены Малышевой:
Бурсит локтевого сустава — процесс воспаления суставной сумки локтя. При этом заболевании неприятные, болезненные ощущения появляется каждый раз при шевелении локтевого сочленения. Болеть может как правая рука, так и левая.
Независимо от того, интенсивна ли боль, стоит записаться на прием к врачу. В зависимости от источника болевых ощущений обращаться нужно к ревматологу, неврологу или травматологу для последующего лечения.
Помимо травм и вышеперечисленных причин, неприятное чувство или жжение в локтевом суставе появляется благодаря воспалению, проходящему в нем.
Одним из факторов, способствующих воспалению, может являться наличие хондроматоза. Это болезнь, при которой на суставной поверхности формируются костные образования, что приводит к раздражению нервных окончаний, а после — к воспалительным процессам.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
- Малоподвижность и отечность в районе локтевого сочленения.
- Боль и похрустывание при сгибании и разгибании локтя.
- Гипотрофия мышц, поддерживающих сустав.
Также воспаление вызывается артритом. Он делится на реактивный, посттравматический и системный. Последний вид может поражать все суставы полностью. Болезнь часто развивается, как осложнение, после тяжело перенесенной простуды, краснухи, а также других инфекций. Основным признаком артрита является покраснение, отечность прилегающих к суставу поверхностей, ноющая боль при неподвижности руки, резкая и острая при шевелении.
Один из факторов, провоцирующих появление болезненных ощущений в локте — разрушение суставной ткани. Часто это происходит вследствие возникновения артроза локтевого сустава. Он появляется при постоянных долгих нагрузках на сочленение, а также при гормональных сбоях. Боль при артрозе очень сильная, особенно при сгибании, а пораженный участок приобретает неподвижность. Предотвратить развитие артроза можно бережным отношением к суставу и недопущением перегрузок. Лечение составит терапия, принятие хондропротекторов и внутреннее введение гиалуроновой кислоты.
Разрушение происходит также при шейном остеохондрозе, когда разрушающиеся межпозвоночные диски позволяют позвонкам зажимать нервные окончания, что провоцирует сильные боли по всему телу, а не только в шейном отделе позвоночника. Можно сказать, что боли носят отраженный характер. Часто вместе с локтевым суставом болит в области лопатки или шеи, иногда наступает онемение конечности от локтя до кисти. Причинами возникновения остеохондроза позвоночника может стать неправильная осанка, малоподвижный образ жизни, неверно составленная диета. Помочь может лечебная гимнастика для спины и суставов, принятие специальных лекарств, восстанавливающих хрящи и ткань.
Соответственно, если боль в локте возникает вследствие других проблем, то лечить нужно не локтевой сустав, а непосредственно то, что провоцирует в нем боль: это может быть межпозвоночная грыжа или остеохондроз. После того как пораженный участок будет восстановлен, болезненные ощущения в сочленении пройдут.
Виды болевых ощущений в локте бывают следующие:
- Отраженная боль. Присутствует при нарушениях работы опорно-двигательного аппарата, в частности, при шейном остеохондрозе. Возможно развитие атрофического синдрома двуглавой мышцы. Часто при ней немеют пальцы рук. Характер боли — тянущий.
- Проецируемая. Появляется при сдавливании спинномозговых нервов, при грыже межпозвоночного диска или после травмы.
- Тянущая.
- Нейропатическая. Провоцируется воспалением нервных окончаний при наличии артроза или из-за ушиба. При сгибании чувствуется острая боль, сопровождается жжением при разгибании.
- Острая. Главным образом появляется при повреждениях, бурсите или артрите. Очень сильная, резкая, ограничивает двигательную активность.
- Жгучая. Появляется во время воспалительных процессов или при сжатии нервных окончаний. В этом случае разгибание руки вызывает нетерпимое чувство жжения в сочленении.
- Тупая и ноющая. Говорит о хронических болезнях, таких как артроз, бурсит. Присутствует постоянно, даже когда рука не движется, а в момент сгибания и разгибания становится сильнее.
Несмотря на то что неприятные чувства в суставе могут не вызывать сильные неудобства, лечить возникшее заболевание необходимо. Если болезнь перерастет в хроническую, справиться с ней будет сложнее, а боль будет усиливаться при нагрузках, перемене погоды.
При возникновении болевых явлений в локте следует сократить физическую активность и тренировки, чтобы не повреждать сустав и околосуставные поверхности.
Если боли не прекращаются, стоит прибегнуть к более серьезным способам борьбы с возникшей проблемой.
- существует специальная гимнастика, позволяющая повысить подвижность мышц и связок, чтобы минимизировать возникающую в суставе боль;
- одной из первых мер необходимости является прикладывание холода (льда) на поврежденное место каждые несколько часов до прекращения болей. Держать лед нужно, завернув его в полотенце, приложив его к правому или левому локтевому суставу на 15-20 минут;
- при очень сильных непрекращающихся болях нужно временно обездвижить локоть, наложив на него лангету на косынке (как при переломе);
- можно воспользоваться широко распространенными мазями и гелями для суставов, обладающими противовоспалительным или обезболивающим действием;
- помогут также процедуры, к примеру, электрофорез с раствором новокаина, но они проводятся только по назначению врача;
- в некоторых случаях поможет ношение ортопедических повязок для сустава, которые не дают смещаться мыщелкам при сгибании и разгибании, держат их в тонусе.
Процесс восстановления сустава занимает от 1 до 3 недель. Но даже когда лечение будет проведено, нагрузку нужно ограничивать еще какое-то время, чтобы избежать повторного появления неприятных ощущений. Стоит исключить тяжелые тренировки и излишнее перенапряжение больной области.
Профилактика
Если причина боли выявлена, проведено соответствующее лечение сустава, важно соблюдать ряд правил, чтобы не столкнуться с неприятностями впоследствии. Лучше всего при последующих физических нагрузках носить специальный ортопедический протектор, который будет фиксировать сочленение в анатомическом положении, и не позволит ему «выходить из строя» при сгибании и разгибании. Следует периодически выполнять лечебно-гимнастические упражнения для предотвращения возможных травм сустава и поддержания мышц в пластичном состоянии.
Доктор Евдокименко поделился гимнастическими упражнениями для локтевых сочленений:
источник
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день.
Локоть – это сложный сустав, представляющий собой соединение трех костей. Из-за этого, а также потому, что он часто подвергается большой нагрузке, существует много заболеваний, которые его поражают. Болезни локтевого сустава не представляют собой опасность для жизни пациента, но могут причинить ему много неудобств и страданий.
Многих людей беспокоят боли в области локтевого сустава. Некоторые пытаются снять их таблетками или народными средствами, считая, что просто перетрудились. Но есть такие заболевания, которые без правильного лечения приводят к серьезным осложнениям. Поэтому желательно, если болит локоть, обратиться к врачу для постановки правильного диагноза. В этой области могут наблюдаться такие болезни:
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- вследствие дегенеративных изменений в хрящах и костной ткани развивается остеоартроз, остеохондроз, подагра, хондрокальциноз;
- воспалительные заболевания (артрит, тендинит, бурсит, эпикондилит, фасцит);
- туннельный локтевой синдром, неврит и поражение нервных корешков из-за других болезней;
- различные травмы локтевого сустава.
Это воспалительное заболевание, возникающее вследствие интенсивных физических нагрузок. Оно возникает у спортсменов, у тех, кто выполняет однообразную тяжелую работу. Эта болезнь бывает чаще всего у людей старше 35 лет, но от нее могут страдать и молодые, например, после травмы. А старики и больные остеопорозом сталкиваются с эпикондилитом даже после небольших нагрузок.
Воспаление и боль в локте может возникнуть у представителей таких профессий:
- массажистов;
- плотников;
- спортсменов-теннисистов, гольфистов, штангистов и других;
- художников и маляров;
- сельскохозяйственных работников.
Эпикондилит характеризуется поражением мышц и связок, как правило, на одной руке, которая подвергается большим нагрузкам. В отличие от других заболеваний локтевого сустава он характеризуется такими особенностями:
- локоть болит только при нагрузке, в покое пациента ничего не беспокоит;
- в основном боль возникает при сгибании или разгибании сустава;
- снижается тонус мышц, рука не может удержать некоторые предметы;
- внешний вид сустава не меняется;
- по ночам боль появляется редко.
Часто болезнь приобретает хроническую форму, периодически обостряясь после нагрузок. Она может отдавать в предплечье и даже кисть. Если длительное время не проводится нужное лечение, воспаление связок может распространиться на другие ткани и вызвать, например, бурсит.
Если в самом суставе или около него развивается воспаление, это можно понять по таким симптомам:
- опухоль и покраснение мягких тканей;
- сильная ноющая боль, не зависящая от физической нагрузки и часто возникающая по ночам;
- ограничение подвижности руки.
В зависимости от того, где локализуется воспаление, можно выделить несколько заболеваний локтевого сустава.
- Бурсит локтевого отростка возникает чаще всего на одной руке. Его причиной может быть травматическое воздействие на наружную часть сустава. После ушибов, постоянного давления на локоть воспаляется синовиальная сумка сустава. Распознать заболевание можно по образованию болезненной опухоли в этом месте.
- Артрит поражает чаще всего оба локтевых сустава. Возникает заболевание обычно внезапно, развивается отек, появляется боль. Она усиливается по утрам. Чаще всего это место поражается ревматоидным артритом, связанным с нарушением иммунной системы. При этом заболевание развивается постепенно и приобретает хроническую форму.
- Локтевой тендинит представляет собой воспаление сухожилий. Оно возникает часто как осложнение других заболеваний.
Через полость сустава проходит главный локтевой нерв. Иногда он защемляется между тканями костей и связок. Это происходит из-за травмы или после периодического сдавливания нерва при физической нагрузке.
Чаще всего причинами туннельного синдрома являются неправильное положение руки при работе за компьютером, длительное использование подлокотников при езде на автомобиле или работа за станком. Такая нейропатия может возникать при отеке тканей из-за воспалительного заболевания.
Симптомами болезни являются «стреляющая» боль, которая часто распространяется на все предплечье, онемение и покалывание в пальцах. Часто наблюдается слабость или атрофия мышц кисти. Больной не может удерживать предметы, сжимать пальцы в кулак. Онемение и парез могут затрагивать почти половину кисти со стороны мизинца. В некоторых случаях рука напоминает когтистую лапу, потому что пальцы вынужденно растопырены.
Лечить заболевание сложно, часто требуется оперативное вмешательство. Консервативная терапия возможна на ранних стадиях, когда еще не нарушена чувствительность. Применяются НПВП, средства, снимающие отек, улучшающие обмен веществ и кровообращение. Важной составляющей лечения является лечебная физкультура, нужно избегать излишних нагрузок на сустав.
Часто тоннельный синдром приводит к полной потере работоспособности руки. Поэтому важно соблюдать меры профилактики ущемления нерва: не допускать длительного воздействия предметов на область локтя, регулярно выполнять упражнения для укрепления мышц.
- Очень редко локоть поражается артрозом, только если дегенеративные процессы в поздней стадии поразили все суставы организма. Это чаще всего бывает в пожилом возрасте. При артрозе объем синовиальной жидкости уменьшается, поражаются связки и хрящевая ткань. Поэтому во время движения возникает боль, скованность, заметна деформация, слышится хруст.
- Хондрокальциноз характеризуется отложением в суставе солей кальция. Обычное лечение при таком заболевании неэффективно, оно может только снять симптомы. Удалить кристаллы можно только промыванием полости сустава.
- Подагра редко поражает локти, но все же бывает. Представляет собой это заболевание отложения солей мочевой кислоты, которые вызывают сильные боли, отек и покраснение.
- Боль в суставах рук может быть вызвана заболеваниями и травмами позвоночника, при которых повреждаются нервные волокна. Это могут быть переломы, грыжи, остеохондрозы. Вследствие этих заболеваний атрофируется двуглавая мышца и нарушается подвижность в локтевом суставе.
Это самые тяжелые поражения локтя. Они часто сопровождаются повреждением нервов и сосудов. Это могут быть ушибы, вывихи локтевого сустава, переломы костей, составляющих его, разрыв или растяжение сухожилий, мышц. Все заболевания, связанные с травмами, вызывают сильные боли, особенно при движении, часто бывают деформации сустава, отек тканей, гематома.
Даже после обычных ушибов локтя возможны осложнения. В суставе может скопиться жидкость, развивается артроз. Иногда нарушается функция мышц и связок, и восстановить их полностью очень сложно.
По статистике самая частая травма верхних конечностей – это вывих локтевого сустава. Он случается из-за того, что это самое сложное соединение, образованное тремя костями. Они все довольно тонкие, поэтому вывих всегда сопровождается переломом одной из них. При этом часто повреждаются связки, мышцы и нервы.
Общие симптомы всех болезней локтевого сустава – это боли, скованность в движении, иногда отек. Поэтому лечение при этом в основном одинаковое. Оно должно быть направлено на уменьшение воспаления и болевых ощущений, восстановление подвижности и регенерацию поврежденных тканей. Лечить болезни локтевого сустава можно такими методами:
- Холодный компресс или лед помогут снять боль и отек. Накладывать его нужно не более чем на 30 минут.
- Обеспечение неподвижности сустава. Если это сделать затруднительно, нужно воспользоваться эластичным бинтом или специальным ортезом.
- Использование мазей и кремов с противовоспалительным и хондропротекторным действием. Это может быть «Найз», «Вольтарен», «Диклофенак», «Нимесулид». НПВП могут приниматься также внутрь.
- При многих заболеваниях назначают прием средств, улучшающих кровоснабжение, восстанавливающих костную ткань, нормализующих обмен веществ. Делаются инъекции витаминов группы В, принимаются препараты, содержащие кальций.
- Эффективны также физиотерапевтические процедуры. Применяются ультразвук, токи Бернара, фонофорез, УВЧ, парафиновые аппликации, массаж, ЛФК. Обычно назначается курс из 10 процедур, в сложных случаях составляется индивидуальная программа лечения.
Кроме этих способов терапии обязательно проводится специальное лечение заболевания локтя, которое было диагностировано у пациента. При травмах это иммобилизация, при воспалениях – НПВП, антибиотики, назначаются также другие препараты. Лечение выбирается индивидуально, в зависимости от особенностей состояния пациента.
Снять боли в суставе можно и с помощью народных рецептов. Но использовать их можно только в дополнение к основному лечению, назначенному врачом. Какие методы самые эффективные:
- можно делать ванночки с морской солью или хвойным отваром;
- натирать сустав настойками прополиса, каланхоэ или девясила;
- делать компрессы с голубой глиной;
- растирать локоть смесью меда с яблочным уксусом;
- накладывать аппликации с соком чистотела;
- принимать внутрь отвары одуванчика, календулы, сабельника, зверобоя, ромашки;
- хорошо снимает боль компресс из тертого картофеля.
Болезни локтевого сустава причиняют серьезные неудобства, так как сковывают движения и вызывают боль. Чтобы этого избежать, нужно правильно питаться, беречь локоть от травм и вовремя лечить воспаления.
Моя спина.ру © 2012—2018. Копирование материалов возможно только с указанием ссылки на этот сайт.
ВНИМАНИЕ! Вся информация на этом сайте является лишь справочной или популярной. Диагностика и назначение лекарств требуют знания истории болезни и обследования врачом. Поэтому мы настоятельно рекомендуем по вопросам лечения и диагностики обращаться к врачу, а не заниматься самолечением. Пользовательское соглашениеРекламодателям
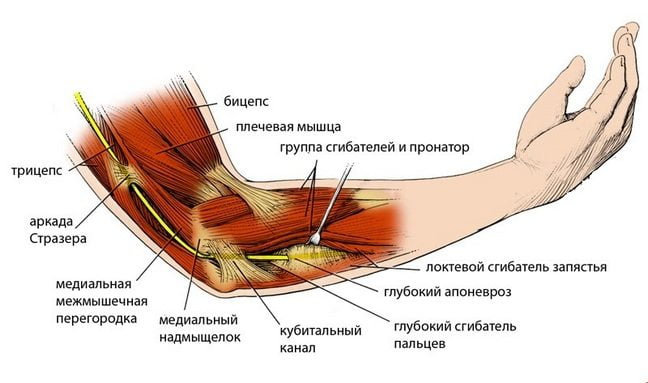
Локтевые суставы человека являются одной из основных структур опорно-двигательного аппарата, которая находятся в постоянном движении и обеспечивают двигательную активность рук и пальцев. Трудно встретить человека, который никогда не сталкивался с болью в локте. Причин тому может быть множество.
Локтевой сустав – сложное структурное образование, которое объединяет три кости (плечевая, локтевая, лучевая) единой капсулой из соединительной ткани. В этом же месте крепятся многие мышцы и сухожилия, обеспечивающие движение рук, кистей и пальцев. Помимо этого, локтевой сустав оберегает от повреждений пучок сосудов и нервов, отвечающих за нормальное кровоснабжение и иннервацию мышц верхних конечностей.
Движение в суставе обеспечивают такие мышцы:
- бицепс, трицепс, локтевая и лучевая мышцы (от плеча и до локтя);
- круглый пронатор и плечелучевая мышца (от локтя и до кисти).
При нарушении физиологического состояния мышц, связок или суставов может болеть локоть и вся рука. Самыми распространёнными причинами появления боли в локтевом суставе могут быть следующие:
- воспалительный процесс инфекционного и неинфекционного генеза в самом суставе, а также в близлежащих тканях;
- дегенеративно-дистрофические изменения внутри сустава;
- травматические поражения;
- опухолеые новообразования;
- патология нервно-сосудистого пучка;
- особенности двигательной активности в суставе, характерные для определенных профессий.
Стоит отметить, что лечение напрямую зависит от факторов, спровоцировавших заболевание. Один и тот же симптом требует применения разных препаратов и физиотерапевтических процедур, которые определяются индивидуально для каждого пациента.
Чаще всего боль появляется при травматических поражениях. Как показывает статистика, именно по этой причине чаще всего обращаются к хирургу или травматологу. Различают такие виды травматического поражения:
- ушиб;
- вывих и подвывих;
- растяжение или разрыв связок;
- перелом.
Возникают данные травматические повреждения в локтях в результате падений и разного рода травм (спортивные, автомобильные, производственные). Для всех видов травм характерны такие симптомы:
- резкая боль, которая препятствует движениям в суставе;
- припухлость, гиперемия и отек;
- местное повышение температуры.
При травме локтей необходимо обратиться к травматологу, но прежде нужно оказать пациенту первую доврачебную медицинскую помощь:
- иммобилизовать конечность;
- приложить холодный компресс или лед на пораженную конечность на 30 минут;
- доставить в медицинское учреждение.
В случае, когда боль в локте происходит по причине скопления в суставе жидкости или крови, то показана пункция сустава. При переломе и вывихе травматолог может рекомендовать наложение гипсовой лонгеты на 2-3 недели. После снятия гипса необходимо восстановить функции сустава, для этого показана лечебная физкультура, массаж и физиотерапевтические процедуры.
Когда речь идет о переломе локтя, то нельзя не предупредить о возможном осложнении под названием ишемическая контрактура Фолькмана. Данное осложнение развивается при остром нарушении артериального кровотока, которое возникает в результате травмы и сдавливания сосудистого пучка нарастающим отеком тканей. Распознать развитие данной патологии можно с помощью характерной объективной симптоматики, а именно:
- нарастание боли в суставе, которую не снимают анальгетические препараты;
- резкое побледнение тканей;
- снижение температуры в месте поражения, а также снижение или отсутствие чувствительности;
- быстро нарастающий отек руки, который распространяется на все пальцы;
- ослабленный пульс.
Не менее часто причиной боли становится воспалительный процесс в локтевом суставе. Воспалительный процесс в суставе может быть как инфекционного, так и неинфекционного происхождения. В большинстве случаев локти могут болеть при таких заболеваниях:
Бурсит является воспалительным заболеванием сумки сустава. Характерным симптомом данного вида заболевания является отек тканей и болезненность, которая значительно усиливается при движениях в суставе. Достаточно часто данная патология сопровождается артритом, что требует комплексного медикаментозного и физиотерапевтического лечения.
Артрит – это воспаление внутренней оболочки сустава. Причинами развития этого вида недуга могут быть такие системные заболевания:
Локоть может болеть на фоне реактивного артрита. При этом пациенты отмечают отечность тканей в локтевом суставе, местное повышение температуры, боль при движениях. Особенно сильно болит во время выполнения физических упражнений, поднятия тяжестей и сгибания конечности. Проводить терапию данного заболевания стоит с учетом первопричины недуга.
При гнойном артрите показано проведение пункции, промывание сустава антисептиком, а также прием антибактериальных препаратов системного воздействия. А вот при туберкулёзном, псориатическом или ревматоидном артрите достичь эффекта от лечения можно только в случае правильного лечения основного заболевания.
Остеоартроз – это заболевание опорно-двигательного аппарата, при котором разрушаются поверхности сустава. Основная причина данного недуга – нарушение кровообращения и давние травмы сустава.
На ранней стадии пациенты отмечают наличие ноющей боли в суставе, которая может возникать кратковременно, и не связана с физической нагрузкой. Позже боль приобретает постоянный ноющий характер, чем нарушает качество жизни пациента.
Лечение данной патологии проводят с помощью препаратов, усиливающих кровоток и снимающих воспаление. На запущенной стадии деформирующего остеоартроза может возникнуть необходимость в эндопротезировании локтя.
Эпикондилит – это заболевание больше известное в народе как «локоть гольфиста или теннисиста», страдают им те люди, которые по роду своей деятельности вынуждены выполнять большую физическую нагрузку. Это в первую очередь спортсмены, столяры, уборщицы, маляры-штукатуры.
Для спортсменов поврежденный локоть становится угрозой для дальнейшей профессиональной карьеры, поэтому при первых симптомах необходимо прекратить тренировку, сообщить об этом тренеру и обратиться на консультацию к лечащему врачу.
Локти могут болеть и при появлении злокачественных новообразований. Боль при данном виде патологии имеет приступообразный или ноющий характер, чаще всего возникает спонтанно в ночное время суток. По мере роста опухоли боль становится интенсивной, постоянной и ноющей. Параллельно с местными симптомами пациенты отмечают общую слабость, потливость, беспричинное повышение температуры тела, отсутствие аппетита и резкое снижение веса.
При больших размерах новообразование можно выявить с помощью объективного осмотра и пальпации. Характерная их черта – устойчивость к воздействию анальгетических препаратов. Также в результате роста новообразования костные структуры нарушаются, что становится причиной возникновения переломов. Чаще всего локти подвержены синовиоме или невриноме.
Лечение в большинстве клинических случаев оперативное, которое проводят в комплексе с химиотерапией и лучевой терапией.
Еще одной причиной, по которой болит абсолютно здоровый локоть, является феномен отражения боли. Случается это при стенокардии, остром нарушении мозгового кровообращения, предынфарктном состоянии. При здоровом суставе пациенты жалуются на сильную боль в локтевом суставе, которая усиливается при выполнении физических нагрузок.
Как видим, причиной могут быть разные заболевания, которые требуют разного медикаментозного лечения. Чтобы определить точную причину боли в локте, необходимо качественно провести диагностику заболевания и только после этого приступать к терапии недуга.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Изначально, на первом приеме у врача проводят такие исследования:
- сбор анамнеза заболевания;
- объективный осмотр;
- общий и биохимический анализ крови, при необходимости ревмопробы;
- Ro-графия локтевого сустава в 2-х проекциях;
- пункция сустава с забором жидкости для цитологического исследования;
- КТ или МРТ;
- при онкологическом процессе – биопсия с гистологией, ПЭТ, УЗИ.
При возникновении первых симптомов необходимо в срочном порядке обратиться к доктору за консультацией. У каждого пациента встает вполне логичный вопрос в выборе правильного врача. Первичный осмотр совершает семейный врач или участковый терапевт, который назначит необходимые исследования и консультацию узких специалистов. Если в основе заболевания лежит неврологическая патология, то обратиться стоит к невропатологу, при ревматоидном артрите – к ревматологу, при травмах – к травматологу, при опухоли – к онкологу.
Когда установлено причина, можно приступать к лечению недуга. Для каждого пациента подбирают индивидуальный курс терапии, направленный на ликвидацию таких факторов:
- снятие болевых симптомов;
- устранение первопричины недуга и провоцирующих факторов;
- устранение воспалительного процесса;
- укрепление общего состояния здоровья пациента и профилактика осложнений.
Многие пациенты прибегают к проверенным рецептам народной медицины. В основном это спиртово-растительные растирки, компрессы, мази и отвары трав. Хорошо зарекомендовали себя согревающие компрессы на локоть. Но прежде чем начать лечиться народными средствами, проконсультируйтесь с лечащим врачом, дабы не нанести вреда своему здоровью. Причин боли может быть великое множество, и каждый отдельный клинический случай требует индивидуального подхода.
источник