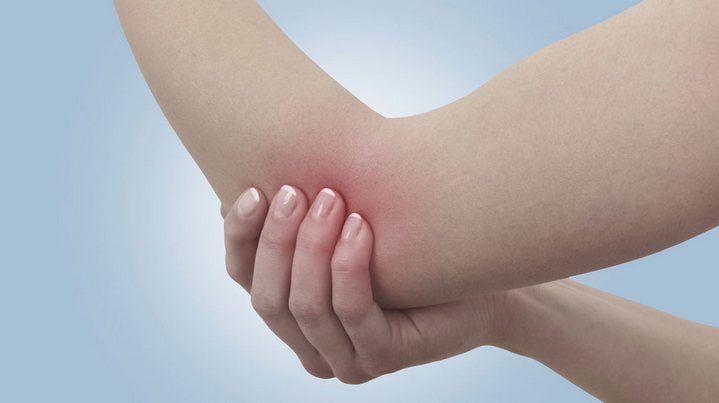
Боль в локтевом суставе правой или левой руки не считается редкой патологией и не зависит от возраста. Скорее главным фактором, провоцирующим ее развитие, является травма или профессиональная деятельность. Данное сочленение ежедневно испытывает двигательные нагрузки (сгибание-разгибание), поддается влиянию различных тяжестей, которые переносит человек.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Итак, его анатомия не так уж и проста. Левый или правый локоть включает в себя несколько сочленений: плечелучевое, плечелоктевое, проксимальное лучелоктевое. Все вместе они создают сложный механизм.
Сгибание и разгибание локтевого сустава обеспечивают мышцы. Они крепятся к сочленению при помощи сухожилий. Для фиксации суставной сумки служат 4 связки. В состав этого «механизма» входят кровеносные сосуды, обеспечивающие приток и отток крови, а также лимфатические узлы. Также в локте присутствует сеть нервов, при помощи которых осуществляется его иннервация.
Болеть может и левый, и правый локоть. Причем причины бывают совершенно разными. Естественно, чтобы начать лечить это патологическое состояние, нужно рассмотреть их подробнее. Причиной развития болевого синдрома в локтевом суставе является:
- Удар, ушиб, микротравмы вследствие неправильного сгибания или разгибания руки, повышенная нагрузка (ношение тяжелых сумок).
- Нарушение местного кровообращения. Тут причиной патологии является сдавливание кровеносных сосудов, причем как мелких, так и крупных.
- Возрастное дегенеративное изменение хряща, а также преждевременный износ тканей, спровоцированный воспалительными процессами в синовиальной сумке.
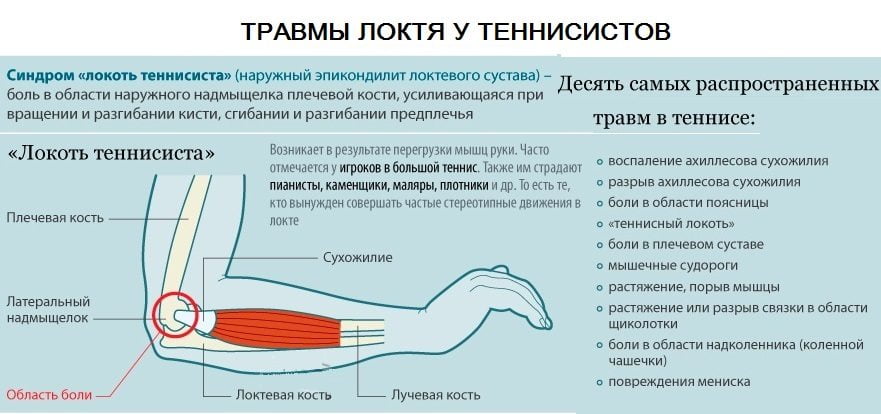
- Эпикондилит (он бывает наружный и внутренний) – воспаление связок локтевого сустава. Эта причина является наиболее частой. Данное заболевание вызывает боль после выполнения физических упражнений, ношения тяжестей, длительных однотипных вращений руки в правую или левую сторону. Нагрузка приводит к микротравме связок. В состоянии покоя неприятные ощущения не проявляются.
- Шейный остеохондроз. Внешний вид локтя в этом случае практически не меняется. При этом болеть может не только сустав, неприятные ощущения распространяются на всю правую или левую руку. Усиление боли происходит вследствие переохлаждения. Кроме того, рука может неметь.
- Артроз. Это заболевание характеризуется не только болевым синдромом. При сгибании или разгибании локтевого сустава слышится хруст. Если лечение не было назначено, то сочленение деформируется и внешне видоизменяется.
- Артрит. Данная патология не развивается самостоятельно. В основном она имеет системный характер. Кроме боли, которую чувствует пациент, у него появляется покраснение с наружной или внутренней стороны сустава, он становится опухлым.
- Бурсит (заболевание синовиальной сумки).
Боли в локтевом суставе также провоцируются некоторыми сердечно-сосудистыми или нейрогенными патологиями:
- Воспалительная патология нервных корешков. Возникает она вследствие травмирования сустава.
- Синдром кубитального канала. Он обусловлен генетической предрасположенностью или врожденным нарушением анатомии локтя.
- Инфаркт миокарда. Это патологическое состояние провоцирует боль в сочленении, его онемение.
- Онкологические и системные патологии.
Спровоцировать болевые ощущения в указанной области могут также травмы: вывихи, переломы, ушибы. Иногда локоть может болеть вследствие поражения внутренних органов, поэтому нужно обращать внимание на малейшие нарушения в работе сустава.
О причинах недуга подробнее расскажет врач-ревматолог и психофизиолог, академик РАМТН Евдокименко Павел Валерьевич:
Ее можно сделать в зависимости от места локализации дискомфорта и времени его возникновения:
- При сгибании он появляется вследствие деформирующего артроза, бурсита, артрита, травмы или патологического новообразования. Такой тип боли вызывает медиальный эпикондилит, разрыв сухожилий.
- При разгибании локоть болит вследствие всех перечисленных выше патологий, а также остеоартроза, латерального эпикондилита. В этом случае человек не в состоянии удержать предмет на вытянутой руке, сжимать кисть в кулак.
- На внутренней стороне боль появляется вследствие опять-таки медиального эпикондилита, ушиба или других травматических повреждений.
- Из-за тренировки. Тут причиной развития неприятных ощущений считается травма или сильное напряжение мышц. Провоцирует дискомфорт также неправильное выполнение физических упражнений.
- Появления неприятных ощущений во время рукопожатия может говорить о серьезной травме локтевого сустава.
- Если указанная часть руки начала болеть после поднятия тяжести, значит, у человека развивается подострый эпикондилит.
- В состоянии покоя патология способна развиваться вследствие воспалительных или дегенеративных заболеваний сустава.
- Если локоть болит у ребенка, то он, скорее всего, получил травму. Кроме того, такой симптом свидетельствует о развитии реактивного артрита, спровоцированного вирусными или бактериальными инфекциями. Если такая патология возникла у ребенка, ни в коем случае нельзя запускать ее, так как это может привести к существенным нарушениям здоровья в будущем.
Можно еще классифицировать болевые ощущения по характеру их проявления:
- Отраженные. Они появляются вследствие поражения внутренних органов или других частей тела. Тут внешних изменений локтя не происходит.
- Проецируемые. Их причиной считается травма или сдавливание спинномозгового канала.
- Невропатические. Тут боль может быть сильной, сопровождаться жжением и покалыванием.
- Острые. Они характерны для серьезной травмы локтевого сустава: перелома, растяжения, разрыва связок. Острая боль также сопровождает реактивный и ревматоидный артрит, бурсит.
- Жгучие. Причиной такого состояния является воспаление нервов, подагра.
- Ноющие и тупые. Провоцирует такие ощущения артроз, и даже злокачественное образование.
- Резкие (спровоцированные травмой).
- Постоянные. Появляются они из-за развития серьезных заболеваний опорной системы.
Как видно, сразу определить какая патология вызвала боли в локтевом суставе невозможно. Для этого следует сразу же обратиться к доктору (ортопеду, травматологу, неврологу, терапевту, ревматологу) и пройти тщательное обследование.
Обследование пациента предусматривает применение следующих процедур:
- Беседы доктора с больным, в ходе которой выясняется место локализации болевых ощущений, их характер, время, когда они проявляются сильнее всего. Также специалист пытается выяснить, что спровоцировало боль.
- Внешнего осмотра и пальпации пораженного левого или правого локтя. В ходе этой процедуры доктор может обнаружить изменения в строении сустава.
- Рентгенографии (назначается в случае травмы или подозрения на развитие дегенеративного заболевания).
- Неврологических тестов.
- КТ или МРТ. Такие процедуры чаще рекомендуются при подозрении на злокачественную опухоль (в области сустава появилась шишка), остеохондроз.
Какую процедуру диагностики из двух лучше выбрать и в чем их отличие рассказывает опытный врач-невролог Михаил Моисеевич Шперлинг:
- Общего анализа крови, способного подтвердить или опровергнуть наличие воспалительного процесса в организме.
- ЭКГ. Кардиограмма назначается в том случае, если у пациента боль в локте имеет жгучий характер.
- УЗИ локтя.
- Специфических тестов.
- Ревматической пробы.
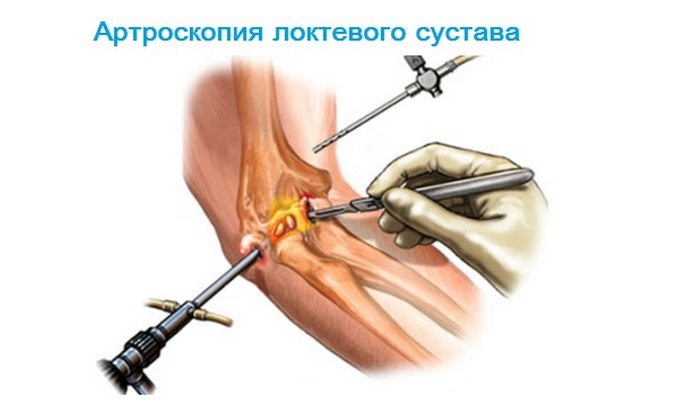
- Артроскопии.
Такое комплексное обследование левого или правого локтевого сустава позволит определить, отчего он болит, какая нагрузка на него разрешена, какое лечение будет максимально эффективным.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Лечить эту патологию обязательно нужно, проконсультировавшись с врачом. Однако если срочно посетить поликлинику не получается, можно оказать пострадавшему первую помощь. Если больной получил травму локтя, повреждение мышц или кости, необходимо произвести следующие действия:
- Полностью снять всю нагрузку с пострадавшей (левой или правой) руки и обездвижить ее. Для устранения сильной боли можно положить на сустав холодный компресс. Если локоть слишком опухлый, то такая процедура поможет уменьшить отек.
- Так как при травме локтевой сустав болит очень сильно, больному могут потребоваться обезболивающие препараты: «Ибупрофен», «Вольтарен». Разрешается использование мази с анестезирующим эффектом.
Если после падения или удара локтевого сочленения послышался хруст, это может свидетельствовать о переломе кости. Самостоятельно вылечить такое повреждение не получится, поэтому нужно срочно обратиться в травматологию.
Если больной не может сжимать руку в кулак, при движении локоть у него начинает хрустеть, а сбоку (слева или справа) появилась шишка, которая сильно болит, то ему нужно не затягивать с лечением.
В зависимости от того, какая патология спровоцировала патологическое состояние, человеку назначаются такие медикаментозные препараты:
- НПВС в форме таблеток или стероидные инъекции: «Колхицин». Они позволяют устранить болевой синдром и снизить интенсивность воспалительного процесса. Если у больного локоть сильно болит вследствие подагры, то дополнительно ему назначается мочегонное средство «Аллопуринол».
- Хондропротекторы: «Артра», «Хондроитин». Они применяются для лечения повреждений хрящевой ткани суставов.
- Витамины группы В: «Мильгамма». Они помогают бороться с неврологическими причинами боли.
- Местные согревающие и обезболивающие мази: «Вольтарен», «Фастум-гель».
- Антибактериальные препараты для устранения признаков гнойного артрита и бурсита. Они прописываются пациенту в виде инъекций.
- Сосудорасширяющие лекарства, способствующие восстановлению кровообращения в сочленении.
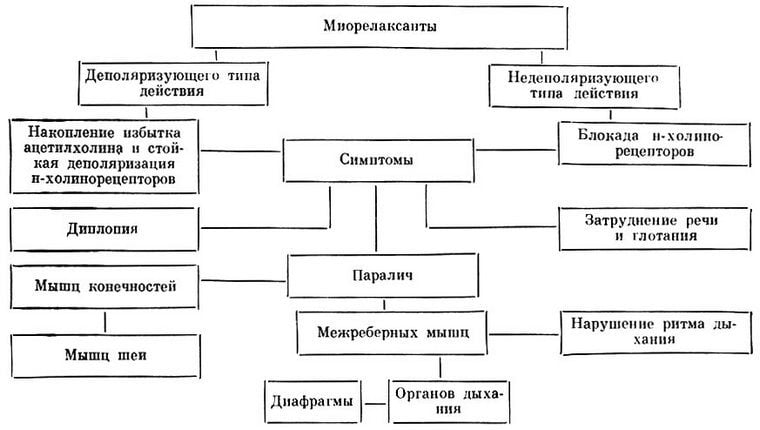
- Миорелаксанты для устранения спазмов мышц.
Медикаментозная терапия является лишь частью комплексного лечения. Она дополняется другими способами и методами борьбы с патологией.
Если сгиб руки и сжимание кулака пациенту дается с трудом, локоть начал хрустеть, сильно болеть и даже неметь, тут можно использовать следующие методы восстановления функциональности сочленения:
- Снижение нагрузки на левый или правый локтевой сустав с использованием ортопедических приспособлений: ортезов, бандажей.
- Физиотерапевтические процедуры: УВЧ, электрофорез с димексидом, лазерная и магнитная терапия, грязевые или парафиновые аппликации, озокерит.
- Аспирация суставной жидкости, а также дренаж синовиальной сумки (если внутри её скапливается жидкость).
Как проходит процедура дренажа вы можете наглядно увидеть в данном видео:
- Ударно-волновая терапия.
- Профессиональный массаж с использованием лечебной мази.
- Лечебная физкультура, мануальная терапия, а также рентгенологическое лечение.
- Несложные лечебные тренировки.
В самых крайних случаях лечить боль в локте разрешается при помощи хирургической операции. Она предусматривает замену поврежденной при травме кости, устранение ее осколков. Если локоть болит сильно, пациенту будет показан постельный режим. Сустав в то время может быть заключен в гипс. Несмотря на то что некоторые дистрофические болезни полностью вылечить не удастся, борьбу с ними нужно продолжать.
Несмотря на то, во внутренней части сочленения локализуется боль, сбоку или сверху, лечить ее нужно в любом случае. Для этого в комплексе с остальными методами терапии можно применять народные средства. Если сжимание кулака или сгиб руки дается с трудом, полезными будут такие рецепты:
- Свежие листья капусты или лопуха помогут устранить отечность. Их нужно немного побить молоточком и привязать к пораженному локтю на ночь. Лечить таким способом больной локоть нужно до тех пор, пока неприятные ощущения не утихнут.
- Кожу вокруг пораженного сустава можно мазать и растирать спиртовыми настойками горчицы, меда или скипидара. В некоторых случаях больной может иметь чувство жжения. Если оно выражено сильно, то лучше отказаться от применения таких средств.
- Устранить боль и онемение локтя позволит аппликация с глиной. Сырье необходимо нагреть до 45 градусов, обработать сустав водкой, а далее наложить на него марлю и слой глины (1 см). Для улучшения эффекта компресс нужно укутать шерстяной тканью. Держится он всего час, однако, несколько таких процедур помогут улучшить сжатие кулака, избавиться от болевого синдрома. Возможно, рука перестанет неметь.
- Компресс с теплой морской солью. Ее температура должна составлять 65 градусов.
- Масло лавра, обладающее согревающим эффектом. Мазать им нужно кожу непосредственно над пораженным сочленением.
- Если болит локоть, побороть дискомфорт поможет такое народное средство, как свежий сок сельдерея, который можно втирать в сустав или принимать внутрь. Лечение производится на протяжении 14 дней.
Народные средства, также как и препараты, не могут полностью вылечить системные или дегенеративные заболевания опорного аппарата. Однако они помогают существенно улучшить жизнь больному.
Елена Малышева дает отличные советы что делать при ушибах в интересующей нас области:
Для того чтобы сжатие пальцев происходило нормально, тренировка не доставляла дискомфорта, а при сгибе локтя он не немел, необходимо своевременно устранить все те факторы, которые могут спровоцировать патологическое состояние. Тут огромную роль играет профилактика. Она предусматривает выполнение таких правил:
- Спортсменам или людям, выполняющим сложную работу, требуется выполнять ежедневную лечебную гимнастику на сгиб и разгибание сустава.
- Не следует длительное время опираться на локоть во время работы за компьютером, чтения книг. Это провоцирует синдром кубитального канала.
- Важно правильно питаться.
- Желательно предотвращать любые травмы локтевого сустава.
- Следует избегать переохлаждений, посещать сауны или бани.
- Осуществлять быстрое и эффективное лечение всех воспалительных и инфекционных процессов в организме.
- Если в руке чувствуется онемение, нужно срочно обратиться к неврологу.
Как бы там ни было, если болит локоть, человек не может полноценно работать, отдыхать. Желательно избегать всех тех факторов, которые могут спровоцировать такое патологическое состояние. Активный и правильный образ жизни – главный метод профилактики болезни.
Полезную информацию о проведении гимнастики рассказывает врач-ревматолог и психофизиолог, академик РАМТН Евдокименко Павел Валерьевич:
источник
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Судя по запросам в интернете, оказывается, есть немало людей, которые недостаточно правильно понимают, что такое голень. Многие считают, что эта часть ноги в области голеностопа. На самом деле к ней относится не только голеностоп, но и вся часть нижней конечности от колена до пятки. Поэтому когда пациенты говорят, что болят голени, многие врачи стараются уточнить точную локализацию. Поскольку боль в голени может быть связана с костями, мышцами, сухожильно-связочным аппаратом, кровеносными сосудами, нервами, которые находятся ниже колена.
Самолечение абсолютно любой патологии без консультации у специалиста может привести к тяжёлым последствиям.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Если голень болит ниже колена сзади, в первую очередь необходимо исключить патологию, связанную с мышцами. Следует отметить, что миалгия довольно-таки часто сопутствует другим более серьёзным болезням. Что в таких случаях может быть:
- Миозит.
- Перенапряжение мышц.
- Судороги мышц.
- Надрывы в мышцах.
- Спонтанные кровоизлияния в мышечную ткань.
Ведущим клиническим признаком воспаления мышц является локальная боль. Физическая нагрузка только усиливает её интенсивность. Кроме того, наблюдается повышение тонуса поражённой группы мышц ноги. Если прикоснуться или прощупать голень, также возникает ощущение болезненности.
Из местных проявлений будут подъём температуры и покраснение кожи, где отмечается воспалительный процесс. Поскольку пациент будет щадить поражённую ногу, то со временем и при прогрессировании болезни может развиться атрофия мышц ниже колена.
Достаточно часто боль в голени провоцирует банальное физическое перенапряжение мышц, обусловленное длительной и чрезмерной нагрузкой на ноги. Ощущение болезненности носит ноющий характер.
Как правило, после продолжительного отдыха и при отсутствии дополнительной травматизации (растяжение, ушибы и др.) болевой синдром проходит. В большинстве случаев специального лечения не требуется.
Непроизвольное сокращение мышечных волокон принято называть судорогами. Вызвать их может переутомление мышц ног, недостаток кальция, расстройство периферического кровообращения и т. д. Кроме характерных подёргиваний мышечных волокон, больной ощущает острую мучительную боль в ноге ниже колена. Зачастую она развивается внезапно, без каких-либо предвестников. Если судороги носят постоянный характер, то это серьёзный повод обратиться к специалисту.
Резкое сильное сокращение мышц может привести к их надрыву или разрыву. Как правило, подобный вид травмы происходит на месте перехода мышцы в сухожилие. Тем не менее могут фиксироваться и достаточно объёмные разрывы. Причиной столь опасного и серьёзного повреждения может быть резкое начало движения или остановка при беге.
Разрыв или надрыв мышцы всегда сопровождается острой болью в голени. Она может на время утихнуть, но вскоре становится постоянной и очень ощутимой. Также будет развиваться отёк и ограничение подвижности поражённой ноги, особенно ниже колена.
В клинической практике отмечались случаи, когда у пациентов, принимающих лекарства, разжижающие кровь (антикоагулянты), появлялись спонтанные мышечные гематомы. Будет наблюдаться ноющая боль и отёчность голени. Хотелось бы заметить, что спонтанные гематомы не связаны с травмами или какими-нибудь повреждениями.
В домашних условиях при болях в голени спереди, сбоку или сзади можно использовать холод, покой и обезболивающие лекарственные препараты.
Боль в голени достаточно часто может быть связана с сухожильно-связочным аппаратом. В превалирующем большинстве случаев всему виной становится травма или повреждение. Какие патологические состояния могут приводить к появлению болевого синдрома в ноге ниже колена:
- Тендинит или тендиноз.
- Травма связки коленной чашечки.
- Травма или воспаление ахиллова сухожилия.
- Растяжение связок голеностопа.
Воспалительный процесс в сухожилие называется тендинит. Если заболевание переходит и на оболочки сухожилия, то тогда речь идёт о тендовагините. Обе эти патологии сопровождаются болевым синдромом и нарушением функции. Воспаление сухожилия способствует снижению его прочности и повышает риск возникновения разрывов. При движении и физической нагрузки наблюдается усиление болезненных ощущений.
Чаще всего разрыв этой связки диагностируется в более зрелом возрасте или у молодых спортсменов, которые регулярно и усиленно тренируются. Главная причина подобной травмы – резкое сокращение передней мышцы бедра. Обычно наблюдается, когда человек приземляется на землю после прыжка или спотыкается во время быстрого бега. Какая клиническая картина характерна:
- Сразу после травмирующего движения начинает остро болеть голень спереди ниже колена.
- Согнуть или разогнуть ногу практически невозможно.
- Больному также весьма затруднительно просто стоять.
- Сокращение передней мышцы бедра приводит к смещению надколенника вверх.
- В области травмы может развиться отёчность и появиться кровоизлияния.
Если наблюдается воспаление ахиллова сухожилие, то пациент высказывает жалобы боль в области голеностопного сустава сзади, которая может распространяться на пятку. Как правило, болезненные ощущения усиливаются при нагрузке. Также отмечается покраснение и отёчность в области задней поверхности голеностопа. Ночью болевой синдром обычно уменьшается. Из-за болезненности пациент будет щадить поражённую нижнюю конечность.
Несмотря на то что ахиллова сухожилие считается самым крепким и мощным, оно довольно-таки часто травмируется. Если фиксируется растяжение, то острая боль будет ощущаться в задней области голени и лодыжек.
Движение стопой будут ограничены. Кроме того, отмечается усиление болезненных ощущений при движении пальцев стопы вверх или опоре на пятку. Возможно появление некоторой отёчности в районе ахиллова сухожилия.
Согласно клинической статистике, растяжение связок голеностопа считается одной из самых распространённых травм мягких тканей ноги. Чаще всего повреждение связок возникает вследствие неудачного подворачивания стопы при прыжке или во время бега. Ходьба по скользкой поверхности или неудачный спуск с лестницы могут стать причиной получения подобной травмы. Типичная клиническая картина растяжения связок голеностопного сустава:
- Быстро нарастающий отёк в области травмы.
- Острая боль в момент повреждения.
- Со временем болезненные ощущения отмечаются при пальпации голеностопа и при опоре на стопу. В покое практически отсутствуют.
- Подвижность в суставе ограничена.
Если у вас болят голени обеих ног (спереди, сбоку или сзади) при ходьбе и в покое более трёх дней подряд и не утихают от приёма обезболивающих лекарственных средств, необходимо обязательно посетить врача.
Чтобы подтвердить или опровергнуть, что боль в голени связана с поражением костей или суставов, необходимо будет провести тщательную диагностику, включающую лабораторные и инструментальные методы исследования. Какие проблемы с костями и суставами могут приводить к болевому синдрому:
- Вывих
- Перелом
- Артрит или артроз.
- Болезнь Осгуда-Шляттера.
- Периостит большеберцовой кости.
Всем клиницистам хорошо известно, что вывих не может развиться без растяжения или разрыва сухожильно-связочного аппарата и суставной сумки. При вывихе происходит смещение суставных поверхностей костей. Из всех крупных сочленений голеностопный сустав чаще других подвержен подобному виду травмы. Для вывиха будет характерна изменение формы и вида сустава. Болевой синдром выражен достаточно сильно. При малейших движениях боли только усиливаются. Подвижность сустава резко ограничена. Сразу после травмы отмечается нарастание отёчности и возможны подкожные кровоизлияния из-за повреждения сосудов.
Усталостный или стрессовый перелом голени возникает в результате регулярных и длительных физических нагрузок. Наиболее часто он наблюдается у спортсменов или любителей бега по твёрдой поверхности в несоответствующей обуви. Стрессовый перелом характеризуется трещинами кости. Предрасполагающим фактором считается остеопороз, при котором фиксируется снижение плотности костной ткани. Вероятные клинические симптомы перелома:
- Боль, усиливающаяся при незначительных движениях.
- Припухлость или отёчность в области голеностопа.
- Нарушения функциональности нижней конечности.
- Затруднения, возникающие при обычной ходьбе.
- Кровоизлияния под кожу.
К достоверным признакам перелом относят неестественное положение ноги и патологическая подвижность.
Любой воспалительный процесс в суставах именуют артритом. В зависимости от характера и тяжести течения заболевания симптомы могут варьировать. Рассмотрим типичную клиническую картину, характерную для артрита:
- Как правило, болезненные ощущения усиливаются в ночное время суток.
- Утренняя скованность, которая проходит в течение нескольких часов.
- Припухание и увеличение в размере поражённого сустава.
- Локальное покраснение кожных покровов и повышение температуры.
- В некоторой степени страдает подвижность воспалённого сустава.
- Болевой синдром достаточно быстро отступает после приёма нестероидных противовоспалительных средств.
Дегенеративно-дистрофическое заболевание суставов под названием артроз также может причинять немалую боль пациентам. На начальных стадиях болезненные ощущения проявляются периодически, как правило, после физических нагрузок. В покое отсутствуют или быстро проходят. При прогрессировании патологии наблюдается нарастание интенсивности болевого синдрома. Какие ещё основные клинические признаки артроза суставов голени можно выделить:
- Продолжительная скованность по утрам.
- Преобладание механического характера болей, связанных с физической активностью.
- Нарушение функциональности в голеностопном суставе в виде ограничения подвижности.
- Появление характерного хруста при физической нагрузке.
- Патологическое изменение формы сустава (деформация).
Пациент может утверждать, что у него болит именно кость ноги на уровне голени спереди. В таких ситуациях следует исключить воспаление надкостницы или периостит большеберцовой кости. В основном патология типична для спортсменов, которые усиленно тренируются на твёрдых поверхностях. На первых этапах болезни болезненные ощущения носят неострый характер. Как правило, они усиливаются при физической нагрузке и ослабевают в покое. Болезненность может возникать даже при прикосновении к кости. Также на передней поверхности голени отмечается небольшая отёчность и рельефность в виде плотных бугорков.
Боли ниже колена могут наблюдаться при болезни Осгуда-Шляттера, характеризующейся воспалением большеберцовой кости в области прикрепления сухожилия коленной чашечки. Наиболее часто эта патология возникает в подростковом росте, когда происходит активный рост костно-мышечной системы.
Как только заканчивается формирования скелета, клиническая симптоматика постепенно исчезает. Для болезни Осгуда-Шляттера характерны ноющие боли на передней поверхности голени немного ниже надколенника. Обычно патологический процесс отмечается на одной ноге. Физические нагрузки провоцирует усиление боли.
К лечению народными средствами прибегайте только тогда, когда получили одобрение от лечащего врача.
Боли в голени возникают не только из-за поражения мышц, сухожилий, связок, костей или суставов, но также из-за проблем с кровеносными сосудами и нервами. Какие патологические состояния этих анатомических структур чаще всего способствуют появлению болевого синдрома в ногах:
- Расстройство периферического артериального кровообращения.
- Тромбоз вен.
- Варикоз вен ног.
- Синдромы сдавления.
- Поражение нервов.
Сужение или закупорка периферических артериальных сосудов может привести к возникновению болей в голени. Сахарный диабет и атеросклероз является ведущими причинами расстройства артериального кровообращения в ногах. Для сужения артерий характерно нарастание болезненных ощущений, и усиление их при физической нагрузке. В то же время при закупорке сосудов болевой синдром развивается внезапно. Кроме того, могут наблюдаться судороги и спазм нижних конечностей. При прогрессировании периферической артериальной недостаточности появляется перемежающаяся хромота. Какие ещё клинические симптомы отмечаются:
- Нога становится бледной и холодной на ощупь.
- Затруднительно прощупать пульс.
- Слабость в мышцах.
- Когда пациент стоит, появляются проблемы с удержанием равновесия.
- Ощущение онемения в поражённой конечности.
- Возникают язвы в области голени, которые трудно заживают.
Патологическое расширение вен на нижних конечностях провоцирует развитие расстройства венозного кровообращения. В начале заболевания пациента высказывают жалобы на ощущение тяжести, слабость в ногах и быструю утомляемость. Появляется ощущение боли по ходу поверхностных вен. К концу дня клинические симптомы становятся более выраженными.
Длительное стояние на ногах только усиливает чувство тяжести, слабость, боль и отёки на ногах. Длительный застой венозной крови в нижних конечностях предрасполагает к появлению трофических язв.
Появление этой болезни связано с окклюзией (закупоркой) вен нижних конечностей. При этом наблюдается острое нарушение венозного кровообращения и воспаление сосудов вместе с близлежащими тканями. Основные проявления тромбоза вен – это боли в голени, объёмные отёки и изменение цвета кожи на ногах (синюшный оттенок). Кроме того, будет ощущаться болезненность при прощупывании поражённого венозного сосуда.
Боли могут носить различный характер: от сильной и острой до ноющей и умеренной. В основном усиливаются при физической активности. Если пациент принимает горизонтальное положение с немного приподнятыми ногами, болевой синдром уменьшается.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Защемление седалищного нерва, бедренного, большеберцового и малоберцового нервов приводит к возникновению болей в голени. Капканный или туннельный синдром назван потому, что чувствительные, двигательные и трофические нарушения появляются вследствие сдавления или ущемления нервов. В зависимости от того, какой нерв поражается, будет наблюдаться соответствующая неврологическая симптоматика. Тем не менее при любом поражении вышеперечисленных нервов болевой синдром в области голени отмечается практически всегда.
Поражение периферических нервов, проявляющееся полным отсутствием двигательной активности со стороны мышц голени, расстройством чувствительности и локального кровообращения называют полинейропатия. Одной из частых причин развития поражения периферических нервов голени является сахарный диабет.
Пренебрегая традиционными методами лечения, вы рискуете значительно усугубить своё состояние и обзавестись массой серьёзных осложнений.
В повседневной жизни многим приходилось сталкиваться с ушибами.
Самой распространенной травмой считается ушиб стопы, получить который можно при неудачном падении на ногу, прыжке, ударе.
Большинство подобных неприятностей происходит из-за собственной невнимательности и неосторожности. Важно уметь оказывать своевременно первую медицинскую помощь таким пострадавшим, чтобы удалось избежать нежелательных осложнений.
Ушиб представляет собой повреждение, которое не сопровождается нарушением целостности кожного покрова, как это зачастую происходит при переломе стопы.
Но при этом травмируются мелкие кровеносные и лимфатические сосуды, приводящие к кровоизлиянию в поврежденной области. В зависимости от тяжести ушиба, возникает синяк или даже большая гематома. В районе травмы заметно уплотнение. Функция мышц, которые патологически сокращаются, нарушены.
Так как стопа активно участвует в движении, а ее функциональные возможности весьма разнообразны, именно эта часть тела подвергается травмированию чаще всего.
Причины ушиба могут быть следующие:
- удар по стопе тяжелым тупым объектом;
- удар о какой-нибудь предмет;
- сдавливание стопы;
- падение человека с высоты;
- падение на ногу какого-либо предмета;
- неудачный прыжок.
Принято выделять такие основные группы ушиба стопы:
- Ушиб пальцев самая распространенная травма в этой области. Возникает она вследствие удара тупым предметом. Довольно часто можно получить повреждение такого характера летом, когда люди носят открытую обувь. Травму сопровождает повреждение мягких тканей. Характерные признаки: появление припухлости, изменение цвета в районе травмы, резкая острая боль, ограничение двигательной функции. Нередко происходит повреждение ногтевой пластины. Диагностируя ушиб пальцев стопы, важно исключить разрыв капсулы и внутрисуставный перелом.
- Ушиб мягких тканей тыла и травма подошвы стопы происходит в результате сдавливания стопы, падения человека с высоты, наезда на ногу автотранспорта, падения на стопу тяжелых объектов и т.п. Характерные признаки: припухлость, болевые ощущения, расстройство двигательной функции. Кровоподтеки заметны не сразу, они появляются только на 2-3 день после повреждения. Визуально их можно заметить на тыльной поверхности, а вот на подошве они наблюдаются редко. В то время, когда формируются напряженные гематомы, ощущается онемение стопы, чувство тяжести в районе повреждения, ограничение движений – так называемый гипертензионный ишемический синдром.
Незамедлительно проявляются симптомы ушиба стопы:
- сильная боль возникает сразу после получения травмы, со временем она не проходит, а становится менее острой;
- появляется припухлость, которая будет более выраженной через 10-15 минут;
- в области повреждения ощущается жар;
- происходит кровоизлияние различной степени тяжести;
- двигательная функция ограничена.
Если своевременно не принимать необходимых мер, то гематома будет увеличиваться, усиливая тем самым боль. Как правило, любой ушиб проходит через 2-3 недели реабилитационного периода.
При получении травмы в области стопы важно поставить точный диагноз. Сделать это может врач-травматолог. При ушибе стоп требуется лечение, как и при любой другой травме.
Но прежде чем приступать к каким-либо процедурам, необходимо исключить другие, более тяжелые повреждения.
Проведя пальпацию, доктор определит есть ли перелом. При помощи рентгеновского исследования диагностируется характер травмы – вывих стопы или ушиб.
Лечение необходимо начинать с оказания первой медицинской помощи. Для снижения вероятности развития нежелательных последствий, необходимо выполнить ряд несложных мероприятий:
- Обеспечить полный покой поврежденной стопе, никакой нагрузки на нее.
- Наложить фиксирующую повязку. Идеально использовать для этих целей эластичный бинт, но вполне подойдет обычный, либо простые кусочки ткани. Бинтовать рекомендуется плотно, но не туго, чтобы не сдавить кровеносные сосуды.
- Приложить холодный компресс со льдом. Благодаря тому, что холод вызывает спазм сосудов, удастся снизить болевые ощущения и свести к минимуму вероятность развития отека или синяка в области ушиба. Пользоваться холодом целесообразно только в первые сутки после получения травмы. Прикладывать многократно, через каждые 20 минут с пятиминутными перерывами.
Для того, чтобы восстановиться как можно быстрее, к лечению травмированной стопы необходимо подходить комплексно. Обычное повреждение подобного плана успешно лечится в домашних условиях.
Тяжелые случаи требуют постоянного контроля врача. Следует заметить, что если имеет место обширное кровоизлияние в клеточное пространство стопы, то возможно оперативного вмешательства избежать не удастся.
Периодическое использование подобного метода способствует быстрому рассасыванию гематомы и окончательному избавлению от болевых ощущений.
Приготовить теплый компресс может каждый самостоятельно. Для этого достаточно нагреть на сковороде обычную поваренную соль и пересыпать ее в мешочек из ткани.
Помимо предложенных методов, можно воспользоваться мазями, гелями, кремами, содержащими обезболивающие и противовоспалительные компоненты.
Такие средства помогают снять отек, способствуют рассасыванию гематомы и устраняют боль. Посредством таких препаратов как «Димексид», «Гепарин», «Лиотон», «Ибупрофен» и т.п. повышается эффективность лечения.
Через 3-4 дня можно подключить к комплексу лечения полноценный массаж ступни и пальцев, а также гимнастику для восстановления двигательной активности сустава.
В качестве дополнительных процедур используются физиотерапевтические методы (электрофорез, парафиновые аппликации, магнитотерапию и пр.), которые может добавить исключительно доктор после 7-10 дней лечения.
Пока не уменьшились отек и боль, рекомендуется пользоваться при ходьбе тростью или костылем.
Осложнения могут развиться если лечение было несвоевременным или неправильным. В
таких ситуациях высока вероятность развития гемартроза и синовитов, представляющих собой скопление воспалительной жидкости или крови в суставе.
При повреждении хряща суставной поверхности может возникнуть посттравматический артроз. Если конечность долго находилась в состоянии фиксации, либо не проводилась восстанавливающая гимнастика, могут возникнуть трофические нарушения.
Восстановление поврежденной конечности зависит от ряда факторов, а именно:
- соблюдения всех предписанных доктором назначений;
- тяжесть и степень ушиба;
- индивидуальных особенностей организма.
В качестве мер реабилитации после ушиба стопы себя зарекомендовали такие методики, как лечебная физкультура, массаж, физиотерапевтические процедуры, мануальная терапия, трудотерапия, механотерапия.
Современная медицина может похвастать внедрением в практику новых и не менее эффективных методов (карбокситерапия, электроакупунктура).
Застраховать себя полностью от получения повреждений и ушибов невозможно. Но снизить риск несчастного случая вполне по силам каждому.
Для этого достаточно быть более осмотрительным и осторожным. Если все же травма стопы получена, необходимо направить все силы на оказание первой медицинской помощи, тем самым предупредив развитие нежелательных осложнений.
источник
Существует стереотип о том, что в молодости суставы практически не болят. Зимой наблюдается обострение патологий скелетно-мышечного аппарата. Однако холод – не единственный фактор риска артралгии. В статье мы разберем, почему болят колени от холода.
Одной из главных причин артралгии является неправильно подобранная одежда в холодную погоду. Холод может обострять дискомфорт из-за полученной травмы, что нередко происходит именно зимой. Такие повреждения часто сопровождаются гиперемией и отёками. После этого очень важно обратиться к специалисту, а не заниматься самолечением. Это приводит к устранению симптоматики, но воспалительный процесс ещё долго даёт о себе знать и перерастает в патологию.
Существует несколько причин, которые вызывают болевые ощущения в суставах. Прежде всего, это нарушенный приток крови к синовиальной оболочке. Специальной жидкости становится меньше, хрящ постепенно начинает стираться и болеть. Восстановление хрящевой ткани происходит менее эффективно. Хрящ разрушается, поражение переходит на связки, мышцы и кости, которые находятся рядом. Боль указывает на то, что организму нужна помощь в борьбе с патологическим процессом.
Вторым по распространенности фактором считается неправильный рацион питания. Некоторая пища, которая входит в меню современного человека, не отличается большим количеством витаминов и микроэлементов. Из-за того что они не попадают в организм, кость или хрящ становятся более хрупкими.
Изначально боли проявляются после нагрузки, а ближе к ночи проходят. Позже в это время суток они становятся тупыми. После того как человек некоторое время не будет двигать поражённым суставом, а затем встанет, он почувствует сильный дискомфорт. Со временем очень резкая боль станет преградой для каких-либо движений.
Сустав может отекать, после пробуждения появляется скованность, ограниченность в движении. Температура несколько повышается.
Симптоматические проявления в этих двух случаях сходятся. Мышцы бёдер атрофируются, что провоцируют болезненность коленей. В этом случае некоторые врачи путают два диагноза, ведь они становятся слишком интенсивными.
Для того чтобы избежать болезненных ощущений при понижении температуры, нужно правильно подбирать одежду и отдавать предпочтение комфорту. Если станет теплее, верхнюю одежду всегда можно снять. Стоит позаботиться о стопах, ведь их переохлаждение вызывает нарушения в работе иммунной системы и человек становится более восприимчивым к разного рода заболеваниям. В случае сильного похолодания и последующего дискомфорта, лучше принять тёплую ванну. Ни в коем случае нельзя добавлять туда горячую воду. Использовать можно специальную мазь для согревания.
Очень важно избегать падений, иначе можно не просто травмироваться, но и запустить процесс разрушения. Если это произошло, нужно обратиться к врачу в первые часы, чтобы своевременно начать процесс лечения.
Активность – залог успеха. Физические упражнения должны, по меньшей мере, присутствовать в жизни каждого человека. Это поможет поддерживать мышечный тонус и обеспечит нормальную циркуляцию крови. Чем меньше человек двигается, тем слабее становятся его суставы. Поэтому в разы легче травмироваться не только при небольшом падении, но даже во время уборки дома, бега.
Для начала стоит определиться с диагнозом. Для этого доктор направляет на обследование. Оно включает в себя рентген, магнитно-резонансную и компьютерную томографию. Также понадобиться сдача крови. Когда клиническая картина будет ясна, можно браться за терапию.
Включает такое лечение в себя правильное питание, то есть специальную диету, которая обогащает рацион продуктами, богатыми полезными витаминами и минералами. В условиях стационара проводятся процедуры массажа, физиотерапия (электрофорез, магнитотерапия, грязевые ванны, иглоукалывание и другие), лечебная физкультура, которую позже пациент может выполнять самостоятельно в домашних условиях, приём медикаментов. В некоторых случаях поможет только хирургическое вмешательство. К примеру, эндопротезирование – полная замена поражённой области протезом. Также на время лечения лучше зафиксировать коленку.
Чтобы не испытывать боли от незначительного переохлаждения, стоит предпринимать некоторые меры:
- Одежда должна быть тёплой, больше всего стоит защищать больные суставы (если имеются хронические заболевания) и стопы;
- Питаться стоит правильно, пища должна быть богатой минералами и микроэлементами, чтобы обогатить ими костную и хрящевую ткань;
- Не нужно забывать об активности. Лучше лишний раз пройтись пешком, нежели потом бороться с атрофией мышц. Но следует запомнить, что из-за длительной ходьбы жидкость заканчивается и суставы стираются.
источник
Локтевое сочленение относится к сложным суставам, оно состоит из следующих частей: лучевой, плечевой и локтевой кости. По существу, это три сустава, заключенные в единую суставную сумку. Локтевой нерв проходит через сустав и располагается достаточно близко к коже, проходя между сухожилиями мышц предплечья. Поэтому локоть легко «выбить», случайно задев лучевой нерв. Ощущения человека при ушибе локтя схожи с ударом электрического тока, после чего на краткое время рука остается обездвиженной. Это самая простая причина, по которой появляются боли в локте на фоне абсолютного здоровья. Болевые ощущения в суставе имеют множество причин, приводящих к воспалительным процессам различных тканей, составляющих анатомическое образование – плечелоктевое сочленение.
Понятие «локтя» имеет два значения. Оба – применительно к верхней конечности. Во-первых, это длина руки от запястья до локтевого сгиба. Во-вторых, собственно локтевой сустав. Поскольку старинная мера длины в настоящее время устарела, эти части рук именуются предплечьями. И боли в локте в медицине определяются по локализации ощущений в локтевом суставе. К подобному состоянию приводят следующие причины:
- Травматические поражения;
- Артроз;
- Артрит;
- Подагра;
- Поражения костей и суставных поверхностей (остеофиты, хондрокальциноз);
- Опухолевые процессы.
Помимо поражения суставных поверхностей, боли в локте вызывают воспаления мышц и связочного аппарата:
- Бурсит;
- Фасцит;
- Эпиконилит;
- Тендинит;
- Синдром кубитального канала.
К боли в локте приводят заболевания сердечно-сосудистой и нервной систем:
- Ишемическая болезнь сердца;
- Гемофилия;
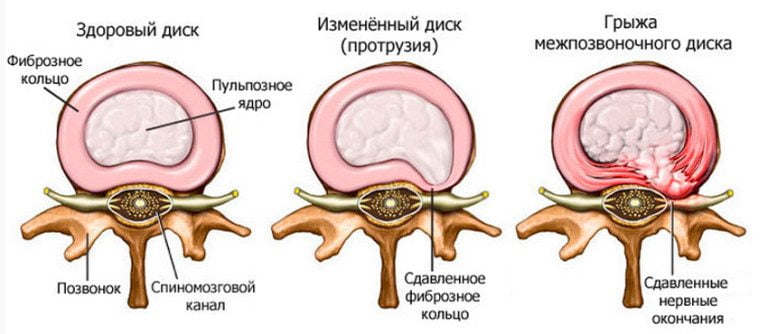
- Остеохондроз и межпозвонковая грыжа;
- Неврит локтевого нерва.
Взаимосвязь между сосудистой, нервно-мышечной и костной системой настолько плотная, что становится понятным, почему болят локти при отсутствии поражения тканей суставов.
Бесспорно, вывихи, подвывихи и переломы сопровождаются болевым синдромом. Диагностика травматических повреждений несложна и подтверждается рентгенологическим исследованием.
Гораздо сложнее с определением артроза, который представляет собой поражение хрящевых пластинок суставных поверхностей. Как правило, боли в суставе локтя при дегенеративных процессах хрящевой ткани возникают только при движениях, которые сопровождаются неприятным хрустом. Суставная поверхность становится припухлой, но ярких признаков воспаления не обнаруживается. У пациентов, страдающим артрозом, болит локоть при сгибании и максимальном разгибании верхней конечности.
Артрит переводится на русский язык как «воспаление сустава». Соответственно оно сопровождается всеми признаками острого процесса. Это боли в локте, нарушение функций сустава, покраснение, припухлость и повышение температуры в области суставной сумки.
Подагра и хондрокальциноз, по сути, представляют собой одно явление: деформацию хрящевых поверхностей. Шероховатость на гладких частях соприкасающихся суставов повышает трение и раздражает рецепторный аппарат. Вот почему болят локти при заболеваниях, связанных с нарушением обмена.
Образовавшиеся опухоли мышечной, нервной или костной ткани также сдавливают рецепторное поле и сосуды, питающие локтевой сустав.
Воспалительные процессы соединительной и мышечной тканей проявляются так же, как поражения суставных поверхностей. Острые патологические изменения, так или иначе, проявляются интенсивным болевым синдромом. Однако совсем не болит локоть при сгибании от микротравм связочного аппарата. Заболевание выделено в отдельную форму – эпикондилит. Это так называемый «локоть теннисиста». Встречается у людей, не имеющих отношение к этому виду спорта.
При бурсите в области локтевого сустава появляется выпячивание, заполненное воспалительным экссудатом. Внешне напоминает грыжу, отличается резкой болезненностью и красно-лиловым цветом.
Синдром кубитального канала, или туннельный синдром, появляется при сжатии локтевого нерва в области локтевого канала. При поражении нерва боли в суставе локтя возникают независимо от физической нагрузки. Основным проявлением патологии является чувство онемения, распространяющееся до плеча и мизинца.
При ишемической болезни сердца боли в локте распространяются на область предплечья левой руки. Имеют иррадиационный характер.
При гемофилии, вследствие нарушения свертываемости крови происходят кровоизлияния в суставную сумку. Кровяные элементы раздражают суставные поверхности и провоцируют рост грануляций, которые усугубляют давление на сустав. Развивается гемартроз, склонный к нагноению и образованию рубцово-спаечного процесса. При гемофилии боли в суставе локтя носят острый характер и плохо поддаются лечению ненаркотическими обезболивающими препаратами.
Межпозвонковая грыжа, как следствие остеохондроза, сдавливает нервные пучки, исходящие из ствола спинного мозга. Когда грыжа диска появляется в грудном отделе, ощущаются боли в локте на пораженной стороне позвоночника. Отличительная особенность при поражении нервного пучка – это распространенность боли: от плечевого пояса до локтевого сустава. Пациент, страдающий грыжей межпозвонкового диска, может проснуться ночью от боли в локте, и это происходит безо всякого движения рукой. Болевые ощущения начинаются с области шеи и мгновенно переходят до локтевого сустава.
Неврит локтевого нерва часто сопровождает туннельный синдром, но может развиваться самостоятельно. Симптомы воспаления нервной ткани не ограничиваются болевыми ощущениями, но приводят к потере чувствительности и атрофии мышечных тканей. При затяжном течении заболевания мышцы ослабевают настолько, что между локтевой и лучевой костью образовывается впадина в виде борозды на предплечье.
При болевых ощущениях в области локтевого сустава следует обращаться к врачу. Патологией суставов занимается травматолог, а проблемами с двигательной активностью – невропатолог.
В случаях травмы необходимо знать о первой помощи, которую требуется оказать пострадавшему. При боли в локтях, лечение в плане доврачебной помощи ограничивается приложением к ушибленному месту холода. Для этого вполне сгодится грелка с холодной водой или лед из холодильника. Если нет под рукой аптечки, следует наложить импровизированную повязку в виде косынки, чтобы обеспечить покой травмированной руке. Вправлять вывих сложного сустава без рентгенологического обследования не может даже специалист, поскольку существует возможность разрыва связок.
Когда известна причина боли в локтях, лечение назначает врач соответствующего профиля. Если происходит нагноение или кровоизлияние в сустав, производится пункция с последующим откачиванием содержимого суставной сумки.
Терапевтическое лечение заключается в назначении обезболивающих и противовоспалительных средств. При острой боли в локте противопоказаны всякие физические упражнения, но эффективно физиолечение.
источник
Зимние и осенние похолодания одна из причин обострения суставных заболеваний. Болят колени от холода в результате сжатия кровеносных сосудов, инфекции, переохлаждения. При холодной температуре воздуха появляется боль в нижних и верхних конечностях, дискомфорт, воспалительные процессы в суставах. Сырость, влажность, холод негативно влияют на весь опорно-двигательный аппарат в целом.
Переохлаждение вызывает боли в коленях в основном у людей старшего возраста. При этом в первую очередь страдают суставы, пораженные артритами, артрозами, т. к. к холодной погоде более чувствительны больные конечности. Остеоартроз, коксартроз также являются причиной болей в коленях, появляющихся как во время нагрузок, так и в спокойном состоянии или возникающих после переохлаждения. Сырость, холод способствуют ухудшению питания и кровоснабжения околосуставных и костных тканей, что и провоцирует болезненное состояние.
Сезонные проявления дискомфорта в суставах происходят еще потому, что люди пренебрегают теплой одеждой.
К причинам болей в сочленениях на холоде относятся:
- Отсутствие тренировок мышц. Происходит атрофирование, нарушение микроциркуляции мышечных тканей. Питание, кислород, поступают в недостаточном количестве. Возникает дистрофия суставов и как следствие — нарушение терморегуляции. У больного изменяется кровоснабжение, в результате чего постоянно мерзнут конечности. Если человек здоров и занимается физическими упражнениями, перемена погоды не вызывает дискомфорта в конечностях, не нарушается кровоснабжение органов, мышцы находятся в тонусе и боли не возникают.
- Лишний вес. Увеличивает риск травмирования суставов рук и ног с появлением гололеда.
- Хронические патологии. Человек даже весной может ощущать боль, вследствие нарушения обмена веществ или сбоев в работе щитовидной железы.
- Инфекции. Болят суставы в холода при инфекционном поражении организма, которое провоцирует воспалительные процессы в костно-суставном аппарате.
Вернуться к оглавлению
Женщины чаще подвержены влиянию сезонных смен температуры. Причины в гормональном дисбалансе, наследственности, лишнем весе, ревматических заболеваниях, которые носят хронический характер. При переохлаждении возникают ноющие боли спины, коленей, рук. Не проходящий болевой синдром суставов, опухшие кисти и стопы, ощущение скованности в руках и ногах в утреннее время свидетельствуют о ревматоидном артрите, резкие болевые ощущения нижних конечностей — о реактивном. При обострении хронических недугов боль на холоде будет сначала тянущей и тупой, но через время она может усилиться.
На погоду обостряется и остеоартроз. Ноют колени, болят руки, ломит поясницу. Аналогичными симптомами сопровождаются недолеченные трещины, переломы хряща, полученные при ударах, падениях и ушибах. Выкручивает суставы, болят конечности у метиозависимых людей, женщин в период менопаузы, в пожилом возрасте как у мужчин, так и у женщин вследствие ослабления хрящевой и костной ткани.
В первую очередь не следует больные суставы переохлаждать. Чтобы не возникла боль в суставах необходимо тепло одеваться. На холодные конечности для снятия болевого синдрома нельзя накладывать теплый компресс, мази с согревающим эффектом, поскольку создается только видимость возобновления терморегуляции. Расширение сосудов происходит, но мышцы под влиянием тепла не расслабляются.
Для снятия и уменьшения боли следует:
- Тренировать мышцы на руках, ногах в меру и осторожно. Давать для начала минимальные нагрузки, которые повлияют на улучшение микроциркуляции в околосуставных областях.
- Прикладывать холодные компрессы, лед на время от 3 до 10 минут, тело станет отдавать тепло, усилится кровообращение. Можно холод чередовать с теплом. Промежутки должны быть одинаковыми и начинать следует всегда с холодных.
- Заняться плаванием, которое будет полезным при разработке коленей.
- Избавиться от лишнего веса, увеличивающего нагрузку на ноги. В этом поможет, например, йога.
Снизить негативное воздействие холода на костно-суставную систему можно с помощью закаливания. Но перед его началом следует проконсультироваться с врачом.
Метода, который бы гарантировал полное избавление от суставных болей на холоде, нет. Но от дискомфорта избавиться можно. Для снятия боли можно приобрести обезболивающие средства в таблетках, мазях, гелях. При коксартрозе могут понадобиться хондопротекторы, а при сложных необратимых изменениях в суставах — эндопротезирование.
источник
Многие люди часто испытывают болевые ощущения в локтевом суставе. В большинстве случаев боли возникают на фоне различных заболеваний, но иногда могут появляться без видимых причин.
Чаще всего с такой неприятностью сталкиваются люди, ведущие активный образ жизни, который предусматривает занятие спортом, загородный отдых на лоне природы и регулярные путешествия по сложным маршрутам.
Люди, работающие в тяжёлых условиях, также относятся к группе риска и часто испытывают боли в локтевом суставе.
Локтевой сустав покрыт синовиальной оболочкой и состоит из трёх типов костей (локтевой, лучевой и плечевой), простые суставы которых соединены между собой общей суставной сумкой. Он закрепляется связками, функции которых заключаются в организации правильного направления локтя. Диапазон возможных движений локтевого сустава увеличивается благодаря комбинации суставов костей (плечелоктевого, плечелучевого и проксимального лучелоктевого), которые отличаются между собой по функциональности и строению.
Рядом с этим суставом расположены различные анатомические соединения:
Причиной появления болевых ощущений может стать банальное падение, во время которого человек получает ушиб локтевого сустава. При таком травмировании часто выявляются серьёзные заболевания (такие как перелом или трещина кости), так как этот сустав очень чувствителен к любому физическому или механическому воздействию.
К причинам развития болей в локтевом суставе можно причислить следующее:
воспалительные процессы, вызванные серьёзными болезнями (артритом, подагрой, остеохондрозом и т. д.);
поднятие тяжестей, на фоне чего происходит перегрузки и т. д.
Очень часто болевой синдром в локтевом суставе возникает на фоне развития различных заболеваний:
Наружный и внутренний эпикондилит. При внутреннем эпикондилите боль у пациента возникает даже при незначительном физическом воздействии на область локтевого сустава. При наружном эпикондилите у больных развивается воспалительный процесс в сухожилиях мышц, посредством которых происходит крепление костей. У такой категории пациентов боль возникает на фоне любой физической нагрузки, оказанной на локтевой сустав, особенно при его сгибании и разгибании.
Бурсит. При развитии этого заболевания у пациентов происходит воспаление суставной сумки, которая находится в месте соединения трёх костей локтевого сустава. Появлению бурсита часто предшествуют различные травмы падения ушибы и т. д. В стадии активного развития бурсита у пациента визуально определяется округлое новообразование, в области локтевого отростка, при воздействии на которое человек начинает испытывать болевые ощущения.
Воспалительные заболевания , опухоли, остеоартрозы, хондрокальцидоз и тендинит. Эти болезни всегда сопровождаются болевым синдромом, который снимается традиционными медицинскими препаратами.
Синовиальный хондроматоз или рассекающий остеохондрит. На фоне развития данных заболеваний, внутри локтевого сустава могут обнаруживаться подвижные костно-хрящевые или костные тела. Они абсолютно свободно перемещаются по полости сустава.
Нейротрофическая артропатия Шарко или гемофилия. Эти заболевания встречаются достаточно редко, но к их основной симптоматике относится сильный болевой синдром.
Диффузный фасцит. Во время прогрессирования данного заболевания у пациентов наблюдается помимо болевого синдрома нарушение подвижности локтевого сустава. К основным симптомам этой болезни можно отнести изменения, происходящие с кожным покровом в области внутренней поверхности плеч и предплечий.
Ущемление нервных оснований (часто наблюдается при межпозвоночных грыжах либо при остеохондрозе). Практически у всех пациентов, которым было диагностировано ущемление нервных корешков, наблюдается нарушение подвижности локтевого сустава. Это состояние может быть вызвано атрофией двуглавой мышцы и требует длительного лечения.
Вывихи локтевого сустава (задние, боковые и передние). Вывих может стать следствием любой перенесённой травмы: падения, ушиба, удара. Иногда у пациентов (при вывихах) выявляются переломы, при лечении которых на определённое время накладывается гипс, и назначаются обезболивающие препараты. При сильных повреждениях локтевого сустава у пациентов могут наблюдаться разрывы сухожилий, из-за которых не может нормально функционировать двуглавая мышца плеча.
Появление болевых ощущений в локтевом суставе должно насторожить человека. Боль может быть характерным симптомом различных заболеваний, выявить которые может высококвалифицированный специалист после проведения серьёзных диагностических мероприятий.
Если пациент не знает к кому обратиться за помощью, он может пойти в медицинское учреждение к своему участковому врачу, который после осмотра перенаправит его к узкопрофильному специалисту:
ревматологу (выявляет различные ревматические поражения);
травматологу (занимается травмами, переломами, растяжениями, вывихами, ушибами);
неврологу (лечит различные нервные состояния, поражения мышц и другие заболевания нервной системы).
Приём пациента начинается с личного осмотра (врач в обязательном порядке пальпирует область локтевого сустава), после которого специалист начинает сбор анамнеза заболевания.
Перед постановкой диагноза больному назначается дополнительное аппаратное обследование:
ультразвуковое исследование суставов локтя;
магнитно-резонансная томография и т. д.
В обязательном порядке больной направляется в лабораторию, где ему предстоит сдать следующие анализы:
биохимический анализ крови.
Результаты анализов позволят выявить такие опасные заболевания как подагра, ревматоидный артрит и т. д. Если у врача возникают сомнения в диагнозе, он может назначить своему пациенту хирургическую процедуру, во время которой будет взята пункция. После оценки её содержимого можно будет определить, существуют ли в хряще дегенеративные изменения и подобрать наиболее эффективную лечебную методику.
В связи с тем, что при обращении к любому из специалистов (травматологу, ревматологу или неврологу) пациенты испытывают сильные болевые ощущения, им в первую очередь назначаются:
модификаторы и снотворное.
Для оказания первой помощи часто используют таблетированные лекарственные средства, такие как Налгезин и т. д. Некоторые пациенты не переносят оральные медицинские препараты, поэтому им назначаются мази и гели, которые хорошо снимают боль. Каждый препарат должен назначаться врачом, так как любое самолечение может привести к серьёзным последствиям.
После того, как пациенту был снят болевой синдром, специалист приступает к лечению заболевания, которое было диагностировано при комплексном обследовании. При лечении болезней, при которых происходит воспаление суставов, врач назначает противовоспалительные препараты, такие как ибупрофен, диклофенак и т. д. Так как все современные лекарственные средства оказывают как положительное, так и отрицательное воздействие, назначает их врач индивидуально, учитывая все особенности организма своего пациента.
В том случае, когда больной имеет ряд заболеваний желудочно-кишечного тракта, лечащий врач заменяет таблетированные препараты на инъекции. Чаще всего пациентам делают уколы с гиалуроновой кислотой, которая представляет собой вещество, вырабатываемое здоровыми суставами. Также специалисты назначают своим больным инъекции, для которых используются кортикостероидные препараты, а также анестетики. Короткий курс такого лечения эффективно снимает даже очень сильный болевой синдром.
Большой эффект при лечении заболеваний локтевого сустава достигается после курса физиотерапевтических процедур.
В зависимости от типа заболевания и его степени развития больным могут назначаться:
В большинстве случаев пациентам назначается курс физиотерапевтических процедур, который может состоять не менее чем из 10 сеансов. Иногда физиотерапевты разрабатывают индивидуальные программы для пациентов, учитывая их общее состояние и переносимость тех, либо иных лекарственных препаратов. Хороший эффект можно достигнуть при использовании лечебного тепла и холода, а также массажа. Использование холодных и горячих компрессов позволит восстановить подвижность локтевого сустава, а также избавить пациента от болевых ощущений.
Правильное применение тепла и холода окажет положительное воздействие на локтевой сустав и:
уменьшит воспалительный процесс;
усилит циркуляцию крови и т. д.
При прохождении лечебной терапии каждый больной должен регулярно давать физическую нагрузку локтевому суставу. Правильно сделанные упражнения постепенно увеличат прочность сустава и его гибкость.
Регулярные физические нагрузки окажут большую помощь пациентам:
значительно уменьшат болевой синдром;
улучшат общее состояние организма;
будут держать мышцы в тонусе и т. д.
Если пациент испытывает сильный болевой синдром, ему необходимо обеспечить постельный режим. Многие специалисты рекомендуют проводить психологические тренинги, которые научат людей самостоятельно справляться с болью, мобилизируя внутренние резервы организма. Можно посещать групповые сеансы, на которых больные учатся медитировать.
В народной медицине существует большое количество рецептов, которые помогают людям избавляться от болевого синдрома в локтевом суставе. Каждый человек в домашних условиях может приготовить различные настойки, главным компонентом которых является прополис. Хороший результат достигается и при использовании настойки девясила, которую можно приобрести в готовом виде, а можно изготовить самостоятельно. Такими жидкостями следует смазывать область локтя, можно прикладывать компрессы, функции которых заключаются в снятии отёков и болевых ощущений.
Избавиться от боли в локтевом суставе можно при помощи масла лавра, которое обладает согревающим эффектом. Данное средство народной медицины можно использовать как для втирания в кожу, так и для компрессов. Также можно попробовать избавиться от боли посредством ещё одной народной методике – лечение льдом. Для приготовления лечебных ледяных кубиков необходимо заварить зелёный чай, процедить его и разлить по формочкам, которые на несколько часов следует отправить в морозильную камеру. Готовые кубики завернуть в ткань и прикладывать к больному месту.
Массаж области локтевого сустава может значительно улучшить состояние больного, снять отёчность и восстановить подвижность. Болевые ощущения исчезнут после прохождения полного курса массажа, при котором вместо масла используется натуральный мёд.
Снять воспаления в локтевом суставе можно при помощи ванночек, для которых используются следующие компоненты:
Компрессы очень хорошо снимают болевой синдром в локтевом суставе. Для них рекомендуется задействовать:
источник