Для человека заболевания, при которых пальцы ног болят, являются более значимыми, чем скрыто протекающие и опасные для жизни патологии. Поэтому игнорирование заболевания с такой клинической картиной случается редко, хотя люди все равно чаще пытаются бороться с болью самостоятельно, пользуясь средствами народной медицины.
Определить причину беспокоящего симптома без специфических методов исследования возможно только в одном случае, когда ею является травматическое повреждение. Поэтому для проведения адекватного лечения следует обращаться к врачу, который сможет поставить правильный клинический диагноз.
Ярко выраженный болевой синдром возникает при механических повреждениях пальцев или целой стопы.
- ожог нижней конечности;
- обморожение пальцев;
- переломы фаланг;
- вывихи суставов стопы с иррадиацией боли на пальцы;
- растяжения и разрывы связок;
- порезы;
- ушибы;
- повреждения при ношении неудобной обуви.
В клинической картине всех механических повреждений боль в пальцах ног является ведущим симптомом. Однако также отмечается покраснение отдельных фаланг или всей стопы, отечность, которая зависит от вида повреждения и его обширности. При открытых травмах могут быть кровоизлияния, также характерно наличие гематом. Что касается ожогов и обморожений, то чем хуже ситуация, тем менее выражена будет боль.
В четвертой стадии, когда отмирают нервные окончания, чувствительность пальцев исчезает совсем. Лечение травматических повреждений пальцев на ноге полностью зависит от вида травмы. В большинстве случаев накладывается фиксирующая повязка, а нагрузка на ногу максимально убирается. Применяются анальгетические средства, противовоспалительные и иногда противоотечные препараты. Для профилактики воспалительных процессов открытые раны дезинфицируют. Если в рану попадает земля, то проводится профилактика столбняка по показаниям.
Подагра является генетически обусловленным заболеванием с нарушением обменных процессов. Она характеризуется ферментативной недостаточностью для расщепления пуриновых соединений, благодаря чему в организме человека накапливается мочевая кислота.
При данном заболевании пальцы на ногах болят по причине скопления солей этой кислоты в суставных сумках.
Чаще всего страдает большой палец стопы, но постепенно заболевание распространяется или мигрирует и на другие участки организма, поражая, в основном, мелкие суставы фаланг. Подагра развивается у людей, имеющих врожденный генетический дефект, однако провоцирует ее воздействие предрасполагающих факторов. К ним относятся:
- употребление в больших количествах копченых продуктов;
- преобладание белков в пище (особенно красное мясо);
- лишний вес;
- малоактивный образ жизни;
- злоупотребление алкоголем;
- курение;
- неправильный режим питания.
Заболевание характеризуется хроническим течением с ярко выраженными рецидивами. Клиническая картина в период ремиссии отсутствует, и заболевание можно подтвердить только лабораторными исследованиями. Визуально может определяться выпуклость в области сустава пальца. Когда болит палец на ноге, начинается подагрический криз. Болевой синдром выражен настолько интенсивно, что пациенты называют его невыносимым. Область вокруг сустава опухает и краснеет с повышением местной температуры. Постепенно болезненность сходит сама и полностью исчезает до следующего приступа. Полное излечение подагры пока еще является недостижимым. Однако разработаны достаточно эффективные методики, позволяющие держать патологию под контролем, сокращая количество рецидивов.
Основу лечения составляет диетотерапия с полным устранением факторов риска.
Также применяются группы противовоспалительных препаратов, однако наиболее эффективными считаются инъекции недостающего фермента. Таким образом, быстро восстанавливается белковый обмен.
Близким к подагре фактором, почему болят пальцы на ногах, является артроз. Заболевание представляет собой дегенеративный процесс в суставе, который характеризуется его постепенным разрушением с присоединением воспаления. Считается, что причиной развития патологии является нарушение обменных процессов в организме, однако прямых доказательств этой теории нет. Поэтому фактически артроз считается заболеванием с неизвестной этиологией. Клиническая картина патологии характеризуется интенсивным болевым синдромом в пальцах стопы, который чаще всего возникает в ночное время суток и постепенно утихает к утру. Вокруг пораженного сустава формируется отек с покраснением и местной гипертермией.
Во время приступа движения в пальце ограничиваются, формируется хромота. Подтвердить диагноз можно после рентгенологического обследования. В зависимости от запущенности патологического процесса, пораженным может быть как один, так и сразу все пальцы на ноге. Сейчас разработано большое количество методик лечения артроза стопы, однако врач при выборе будет руководствоваться индивидуальными данными пациента. Чтобы терапия была успешной, при первых болях в пальцах ноги следует обращаться к доктору.
Дегенеративные процессы в суставной сумке являются необратимыми, поэтому позднее обращение гарантирует окончательное нарушение подвижности пальца.
Лечение артроза всегда комплексное с использованием медикаментов и физиотерапевтических процедур.
Воспалительные процессы в мелких суставах фаланг пальцев также приводят к болезненности. В отличие от артроза, для артрита также характерно наличие общей симптоматики:
- субфебрильная температура;
- озноб;
- часто поражение зрительного аппарата (конъюнктивит);
- слабость;
- нарушение сна;
- снижение веса при хронической патологии.
Характерным признаком многих хронических артритов является необратимая деформация сустава. Возникновение заболевания связывают с наследственностью, инфекционными поражениями, посттравматическими осложнениями и длительными стрессами. К наиболее распространенным заболеваниям относятся: ревматизм, ревматоидный артрит, реактивное воспаление, псориаз. При болях в пальцах ног следует сразу же исключить воспалительный процесс, так как многие вышеперечисленные заболевания поражают не только суставы пальцев ног, но и внутренние органы. После установки диагноза назначается лечение, которое заключается в приеме противовоспалительных средств нестероидного и гормонального происхождения. Также применяются анальгетики и общеукрепляющая терапия.
Для облегчения течения заболевания врач может назначить некоторые физиотерапевтические процедуры.
Причинами болей в пальцах могут стать гнойные патологии околоногтевого валика (паронихия) и воспаление фаланги пальца (панариций). Оба заболевания характеризуются проникновением в область механического повреждения бактериальной инфекции. Чаще всего возбудителями являются стафилококковая и стрептококковая флоры. Для патологий характерны все типичные признаки воспалительного процесса:
- покраснение пальца;
- отечность;
- боль;
- нагноение;
- местное, а иногда и общее повышение температуры;
- слабость;
- потеря аппетита.
При отсутствии своевременного лечения оба заболевания постепенно прогрессируют и превращаются в абсцесс или флегмону, при которых клинические проявления усугубляются. У пациента нарастает интоксикация, хотя болезненность может наоборот уменьшиться. Лечение всех вариантов гнойного воспаления на пальцах ног только хирургическое. Для профилактики рецидива назначаются антибактериальные средства. При необходимости проводится дезинтоксикационная терапия.
В ходе операции под местным или общим наркозом проводится вскрытие нагноившегося участка, его санация с последующим дренированием. В некоторых случаях требуется полное иссечение пораженного участка в пределах здоровых тканей. После удаления источника инфекции и адекватно проведенной антибиотикотерапии риск возникновения рецидива очень низкий. Исключение составляют лишь ослабленные пациенты и больные сахарным диабетом.
Нашли ошибку? Выделите ее и нажмите Ctrl + Enter
Боли в пальцах ног в большинстве случаев бывают вызваны такими заболеваниями как артрит, артроз или нарушение кровообращения.
Признаком артрита различного характера являются периодические боли, возникающие по ночам (чаще всего в 3-4 часа). У каждого артрита есть «свои» определённые пальцы. Для псориатического и реактивного артрита, а также при подагре (чаще встречающейся у мужчин) наиболее характерны боли в большом пальце ноги. Остальные пальцы ноги могут воспаляться при ревматоидном артрите.
Артроз большого пальца стопы развивается чаще у женщин. Причина тому — длительное ношение обуви с узким мыском, при этом большой палец сильно отклоняется вовнутрь, прижимается ко второму пальцу стопы. Выпирающая косточка получает дополнительную травматизацию (натирается обувью) во время ходьбы и постепенно деформируется. Позднее деформируется не только выпирающая косточка, но и весь сустав. Он становится значительно шире, чем был раньше. Движение в таком суставе резко ограничивается. При далеко зашедшем артрозе деформация обычно настолько сильно фиксирует палец в неправильной позиции, что его практически невозможно вернуть в нормальное положение.
При нарушении кровообращения в стопах, а также при гиперактивности нервных окончаний ног можно заметить такие симптомы: боли в пальцах ног, жжение в ступнях, потеря чувствительности. Существует два заболевания с подобным набором признаков: это атеросклероз артерий ног и облитерирующий эндартериит. При этих недугах нарушается кровообращение в артериях ног, к тканям поступает недостаточное количество кислорода. В результате появляются боли в большом пальце ноги, болят остальные пальцы, стопа, голень, становится бледной и суховатой кожа, нарушается рост ногтей (они делаются ломкими и нездоровыми), выпадают волосы на ногах, нижние конечности часто мерзнут.
Подошвенный фасцит (неврома Мортона) возникает из-за повышенного давления на нерв и отличается болезненными ощущениями у основания пальца.
Причиной могут быть и хронические травмы в этой области.
Вследствие сахарного диабета могут появляться онемения в стопе и пальцах.
Нарост омертвевших клеток, так называемые затвердения, на подушечках пальцев ног нередко имеют корень (ядро), особенно часто возникают при большом и продолжительном давлении на пальцы ног.
Очень неприятен вросший в кожу ноготь. Чтобы минимализировать дискомфорт, следует осторожно подстригать ногти. В противном случае может развиться сильная боль или инфекция.
Ещё одной причиной боли в пальцах ног может быть плоскостопие.
- Кинезиология и остеопатия
- Комплексы лечебной физкультуры (изометрической кинезиотерапии)
- Массаж
- Грязелечение
- Лечение активным кислородом
- Артрит
- Псориатический артрит
- Реактивный артрит
- Ревматоидный артрит
- Подагра
- Артроз
- Плоскостопие
- Травмы
- Сахарный диабет
- Атеросклероз артерий ног
- Облитерирующий эндартериит
- Вросший ноготь
- Подошвенный фасцит
Не первый раз обращаюсь в Мастерскую здоровья – то один сустав заболит, то другой, то спина заноет. Мой врач – Крюков А.С. Каждый раз он быстро и точно ставит диагноз и назначает эффективное лечение. Правда, последний раз мое колено долго не хотело поддаваться никаким манипуляциям, болело и отравляло мне жизнь. Я уже начала отчаиваться, но каждый раз Александр Сергеевич на мое нытье отвечал : » Не переживайте, все будет хорошо». И действительно, после двух месяцев лечения я, наконец, перестала хромать и дело пошло на поправку. Спасибо большое доктору Крюкову за его высокий профессионализм.
Непрекращающиеся боли в пальцах ног причиняют человеку сильный дискомфорт, ограничивают его подвижность и ощутимо влияют на качество жизни. Это может быть первым признаком проявления какого-либо заболевания. Не следует усугублять возникшую проблему, лучше сразу установить причину болей. Своевременное обращение к врачу позволит специалисту подобрать эффективное лечение и избавить от неприятных ощущений.
Прежде чем начинать лечение, нужно установить причину болей. Чаще всего болят большие пальцы на ногах при ходьбе. Это может быть сигналом, что в организме или непосредственно в тканях ног начали происходить определенные нарушения.
- Подагра. Проявляется воспалением сустава большого пальца ноги на фоне нарушения метаболизма мочевой кислоты. Болезнь протекает волнообразно, с периодами обострений и ремиссий. Обострения чаще случаются в ночное время и провоцируются употреблением определенных продуктов (мясом, красным вином и др.). Боли являются следствием отека сустава и повреждения синовиальной оболочки с расположенными в ней нервными окончаниями. Поэтому если дергает и болит основание большого пальца, не стоит тянуть с визитом к врачу.
- Атеросклероз – это хроническое заболевание кровеносных сосудов, проявляющееся отложением на их стенках холестериновых бляшек. Они закупоривают сосуд, затрудняя движение крови. По этой причине ткани конечностей не получают достаточного количества кислорода и питательных веществ, вследствие чего возникают болевые ощущения. Обычно человек сначала ощущает покалывание, а затем уже боль в пальцах ног. После вынужденной остановки боль обычно исчезает. Болезненные ощущения могут усиливаться при низких температурах из-за дополнительного спазма сосудов.
- Тромбоэмболией называется патологическое состояние, при котором тромб отрывается от места, к которому он ранее был прикреплен, током крови уносится далее по кровеносному руслу и закупоривает кровеносный сосуд. Источником тромбов, способных закупорить артерии пальцев ног, являются левые камеры сердца, аорта, подвздошные артерии. Болевой синдром при тромбоэмболии артерий пальцев ног вызван состоянием острого кислородного голодания мягких тканей данный частей тела. В большинстве случаев поражается только один палец. Если причину не устранить, после первой тромбоэмболии могут последовать повторные, поражающие остальные пальцы ног. Если вас беспокоит вопрос, почему ломит второй палец на ноге, лучше обратиться к специалисту.
- Артрит – это воспаление, которое провоцирует боль в одном или нескольких пальцах, в зависимости от формы заболевания. Реактивный артрит отличается поражением преимущественно большого пальца ноги, а по мере прогрессирования болезни начинают воспаляться суставы и на остальных фалангах пальцев. Боль проявляется в полной мере обычно в ночное время. На левой ступне болевые ощущения выражены сильнее, чем на правой. Если у вас не сгибается и ноет большой палец на ноге, причина может быть в артрите.
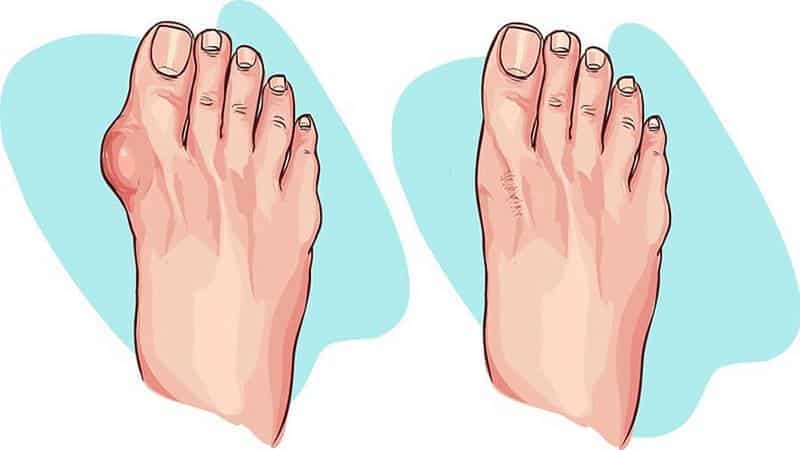
- Вальгусная деформация большого пальца стопы. Заболевание проявляется в смещении внутрь первой плюсневой кости, а также отклонением наружу первой фаланги большого пальца. При прогрессировании заболевания и без предоставления соответствующей медицинской помощи большой палец может перекрещиваться со вторым пальцем стопы, заходить под него или над ним, а головка первой плюсневой кости еще больше выпирать. Это заболевание занимает одно из первых мест среди болезней пальцев ног.
- Неврома Мортона – это достаточно распространенный вид заболевания, который проявляется в виде утолщения нерва стопы и сопровождается неприятными болевыми ощущениями. Неврома стопы локализирована в основном между третьим и четвертым пальцами ноги, при этом происходит одностороннее поражение нерва. Лишь в очень редких случаях возможно двустороннее. Обычно пациенты жалуются на резкую и острую боль и жжение между третьим и четвертым пальцем ноги, дискомфорт при хождении, покалывание в пальцах.
Причиной боли в пальцах ног могут быть не только заболевания, но и различные травмы.
- Растяжение связок происходит из-за травмы, при которой движение в суставе случилось шире допустимого диапазона. В результате вся нагрузка приходится на связочный аппарат, который обычно растягивается, а при критическом воздействии – разрывается. Сразу после растяжения чувствуется острая боль. Часто наблюдается мгновенный отек в области растяжения, который вызывается разрывом одного из кровеносных сосудов.
- Растяжение сухожилий пальцев ног чаще всего является следствием избыточной нагрузки на данные части тела у нетренированных людей. В результате происходит растяжение сухожилия, которое при микроскопическом увеличении проявляется многочисленными небольшими разрывами соединительнотканных волокон. Поскольку между волокнами находятся еще и нервные окончания, то и они подвергаются разрушению, что в первое время и вызывает болезненные ощущения. По прошествии некоторого времени данные боли становятся постоянными и тупыми, что связывают с нарастанием отека вокруг поврежденного сухожилия.
- Ушибы, переломы. Наиболее сложные травмы приводят к многооскольчатым открытым и закрытым переломам с размозжением мягких тканей. Травмы средней тяжести чаще приводят к закрытым линейным переломам или трещинам, сопровождающимся ушибом мягких тканей. Легкие травмы обычно ограничиваются только ушибом мягких тканей с незначительным повреждением кожных покровов. Болевой синдром разнится в зависимости от того, какие структуры повреждаются. Например, при трещине на мизинце пострадавшие неизменно ощущают боль, появление отека, иногда покраснение либо посинение пальца, нарушение его двигательных функций. Длительность болевого синдрома также зависит от тяжести повреждений, поскольку она напрямую влияет на длительность сохранения воспалительного процесса.
Чтобы выяснить, от чего болят пальцы на ногах, необходимо обратиться к врачу. Нужно быть готовым описать характер боли. Она может быть острая, тупая, жгучая, пульсирующая, пронизывающая. Полезно понаблюдать за интенсивностью болей. Если она меняется, то в какое время суток усиливается и уменьшается, какие факторы могут влиять на это. Если по утрам вы чувствуете скованность пальцев ног, обратите внимание на тот момент, когда она проходит.
Врачу важно знать, как долго испытываете боль, как она проявилась впервые, чем была вызвана, были ли какие-то травмы. Обязательно расскажите специалисту о симптомах, которые сопровождают болевые ощущения. Это могут быть озноб, кожные высыпания, сухость во рту, мышечные подергивания и др.
Из инструментальной диагностики может быть назначена рентгенография, УЗИ, допплерография сосудов нижних конечностей, компьютерная томография, магнитно-резонансная томография.
В каком случае стоит обращаться к врачу, и к какому специалисту? Это зависит от характера боли:
- травматолог лечит растяжение связок, сухожилий, переломы, ушибы, ожоги, обморожения;
- к ревматологу стоит обратиться, если есть подозрения на ревматоидный артрит, подагру, узелковый периартериит;
- физиотерапевт занимается восстановлением после ушибов, переломов;
- посетить хирурга нужно, если возможен атеросклероз, тромбоэмболия артерий пальцев ног, вальгусная деформация большого пальца, неврома Мортона.
Итак, что делать, если болит палец на ноге? Методы лечения зависят от причины боли, и могут меняться от обычного отдыха и ортопедических приспособлений до оперативного вмешательства. В каждом случае они подбираются индивидуально.
Терапия предполагает прием лекарственных препаратов, способных купировать боль, снять воспаление, уменьшить отек и другие неприятные симптомы. Назначение медикаментов осуществляется только специалистом с учетом заболевания, вызвавшего болевые ощущения:
- для устранения болевых ощущений обычно назначаются нестероидные противовоспалительные средства, такие, как «Диклофенак«, «Индометацин». Как правило, они назначаются внутривенно или внутримышечно, чтобы не раздражать слизистую желудка и быстрее получать лечебный эффект. Местное применение этих средств может рассматриваться исключительно как дополнение, так как эффективность мазей и гелей крайне невысока;
- во время периодов обострения артроза используют гормональные кортикостероиды — «Гидрокортизон«, «Дипроспан» внутрисуставно. Также назначаются хондропротекторы — вещества, способствующие восстановлению хрящевых тканей и повышающие качество синовиальной жидкости. К ним относятся «Хондроитина сульфат» и «Глюкозамин». Их особенностью является длительный прием до получения первого эффекта;
- лекарства на основе гиалуроновой кислоты («Гиастат», «Дюролан», «Остенил», «Хиаларт», «Синокром», «Ферматрон«) применяются при лечении артрита. Она входит в состав соединительных тканей и образует оболочку клеток суставного хряща. Препараты вводятся внутрисуставно.
После консультации со специалистом можно попробовать уменьшить болевые ощущения с помощью народных методов.
- При суставных и мышечных болях хорошо помогает настойка из окопника. Одну столовую ложку измельчённого корня растения залить одним литром водки и выдержать в тёмном месте в течение трех недель. После этого настойку нужно процедить и разбавить водой до получения общего объёма в 3 литра. Принимать нужно по одной столовой ложке 3 раза в день за 10-15 минут до еды в течение месяца. Чтобы усилить эффект, к больному месту прикладывайте чёрную редьку, натёртую на крупной тёрке.
- При мышечных спазмах можно применять сок алоэ, смешанный с маслами. В равных частях смешать сок алоэ и масло ментола, гвоздики, эвкалипта, камфары (эти масла можно купить в аптеке). Втирать средство два-три раза в день в болезненные места. Поверх накладывают шерстяную ткань для обеспечения тепла.
- Если сильно болит кончик пальца, попробуйте приготовить лечебную смесь из горчицы и вина. В 250 гр красного теплого вина добавить две ложки горчицы. Хорошо перемешать до получения однородной массы. Мягкую ткань смочить в полученном средстве, отжать сок и прикладывать на 10-20 минут.
Лечебную гимнастику обычно используют в комплексе с медикаментозным лечением. Упражнения помогают улучшить кровоток, растяжение мышечно-связочного аппарата. Важно регулярно их выполнять.
- Встаньте так, как будто вы только что сделали шаг правой ногой. Поставьте ступню левой ноги так, чтобы верхние поверхности пальцев опирались о пол. Зафиксируйте ступню в таком положении на 10-15 секунд.
- Сядьте на стул, возьмите рукой ступню и вставьте пальцы руки между каждым пальцем ноги. Тяните в стороны пальцы ног не менее 30 секунд. Повторите с другой ногой.
- Стоя на полу, поднимитесь на носочки, останьтесь в этом положении 10 секунд, после чего вернитесь в исходное положение.
- Затем наоборот: пятка остается на полу, а пальцы ног тяните вверх. Задержаться 10 секунд и вернуться в исходную стойку.
Очень хорошо помогает справиться с проблемой боли в пальцах ног массаж. Это простой и доступный вариант, который выполняется в домашних условиях. Массировать следует каждый палец, задействуется и подушечка, и сам сустав. Движение выполняется по длине и по ширине. Применяются такие техники, как круговые движения, пощипывания, интенсивные и слабые поглаживания, растирания по полукругу. Массаж пальцев ног необходимо начинать в направлении от ногтевой пластины, плавно передвигаясь к его основанию. Все манипуляции должны быть беспрерывными.
Чтобы не мучиться вопросом о причинах и лечении боли в большом пальце ноги, необходимо соблюдать простые правила профилактики:
- тщательно выбирайте обувь, она не должна сдавливать ноги. Женщинам не стоит злоупотреблять ношением обуви на высоком каблуке;
- внимательно относитесь к гигиене ног. Ежедневно мойте их, пользуйтесь различными кремами и спреями;
- приобретайте носки, изготовленные из качественных материалов;
- при повреждениях на ногах не допускать попадания инфекции;
- регулярно занимайтесь спортом или выполняйте специальную гимнастику. Специалисты рекомендуют бег, катание на велосипеде, лыжах, посещение бассейна, спортивную ходьбу. Очень удобно использовать спортивную обувь или специальные ортопедические стельки;
- правильно питайтесь. Включите в меню продукты, обогащенные витаминами и микроэлементами.
Если вы столкнулись с такой проблемой, как боль в пальцах ног, не оттягивайте визит к специалисту. Причин возникновения болезненных ощущений может быть много. Не стоит терпеть дискомфорт, так как со временем он может доставить немало хлопот. Проанализируйте характер боли и определитесь, к какому врачу записаться. Выполняйте все его рекомендации.
Не забывайте про профилактические мероприятия: занимайтесь спортом, носите только удобную обувь, используйте ортопедические стельки, придерживайтесь здорового образа жизни.
источник
У боли в пальцах нижних конечностей разные причины. Люди часто игнорируют подобные вещи, списывая на усталость после работы или ходьбы. Стоит задуматься над состоянием ног, прислушаться к ощущениям. По характеру боли определяют причину ее возникновения.
Болью человеческие суставы реагируют на изменения погоды — безобидная причина болей. Иногда причины серьёзнее. Подобные боли вызываются нарушенным кровообращением. При прогрессирующем сахарном диабете ощущаются боли, жжение в области пальцев ног.
Рассмотрим причины боли в пальцах ног.
Палец болит вследствие вросшего в кожу ногтя, доставляя человеку неудобства даже в состоянии покоя. Часто вросший ноготь поражает большие пальцы ног. При неправильном уходе, несвоевременной стрижке ногтей, подвергаются и другие пальцы.
Профилактика простая. Аккуратно подстригать ногти, не слишком коротко, следить, чтобы кончик ногтя не врастал в ткань пальца. Запущенный вросший ноготь приходится лечить с помощью хирургического вмешательства.
Поражение суставов. Предпосылками заболевания становятся инфекция, переохлаждение, осложнение после перенесённого заболевания — простуды или гриппа. Возможна предшествующая травма нижней конечности. При артрите, острая боль появляется в ночное время суток.
Болезнь начинается с поражения большого пальца, охватывая остальные пальцы стопы. Артрит ведет к серьёзным воспалительным процессам. Лечится антибиотиками и противовоспалительными препаратами, по назначению врача.
Частые причины болей в пальцах ног – дерматологические. Грибок не доставляет сильной боли в пальце ног, вызывая неприятные ощущения. Кожа между пальцами, при грибковом поражении, имеет красноватый оттенок, человек ощущает зуд между пальцами, вокруг пальцев. Ногти крошатся, приобретают неестественный оттенок.
Грибок лечится специальными кремами, мазями, имеются противогрибковые лаки для ногтей, используемые по рекомендации дерматолога.
Подошвенный фасцит – воспаление связок стопы. Женщины чаще страдают болями в пальцах ног, поскольку носят обувь на каблуках, увеличивая давление на нервные окончания стоп. Ноющая тупая боль при фасците возникает у основания пальцев, локализуется у среднего и безымянного пальцев ног.
Работа стоя, длительная ходьба, усиливают симптомы болезни. При подобных болях давайте больше отдыха ногам, старайтесь не носить тяжести. Врачи советуют делать ледяной массаж, прикладывать к стопам ног лёд, массировать кожу ног. Помогает лечение пальца ультразвуком.
Остеомиелит – воспаление костного мозга сустава, причина возникновения сильных болей в области безымянного пальца. Несвоевременное лечение ведет к осложнениям, снижению качества жизни. При признаках заболевания немедленно обратитесь к врачу.
Остеомиелит требует госпитализации, больной требует наблюдения врачей. Возникает болезнь вследствие попадания бактерии в костную ткань, болит не палец, а кости и суставы. На начальной стадии остеомиелит похож на простуду, симптомы схожи: повышение температуры, озноб, недомогание. Выглядит не страшно, но не занимайтесь самолечением. Неправильный подход усугубит ситуацию. Иногда заболевание заканчивается ампутацией конечности.
Подагра – заболевание обмена веществ, в суставах откладываются соли мочевой кислоты. При появлении первых признаков болезни вызывает неприятные болевые ощущения. При воспалении в суставах пальцев ног обратитесь к врачу. Доктор выявит этимологию недомогания, назначит правильное лечение в конкретной ситуации, так как организм человека индивидуален.
Причины заболевания — нарушение обмена веществ, неумеренное употребление пищи, злоупотребление алкогольными напитками. Бывает наследственная предрасположенность к болезни. Вначале подагра выглядит как отёчность пальца на ноге, позже распространиться на ступню, не затрагивая пальцы второй ноги. Первые симптомы не вызывают беспокойства – повышение температуры тела, общее недомогание. Больного беспокоят боли в суставах, усиливающиеся в ночное время. Спустя несколько дней симптомы исчезают неожиданно.
Подагра подразумевает лечение, включающее антибиотики, физиотерапевтические процедуры. Для профилактики врачи рекомендуют заниматься спортом, преимущественно плаванием, больше ходить пешком. Включить в рацион больше овощей и фруктов, исключить солёную пищу.
Деформация пальцев — причина возникновения неприятных ощущений. Дело в тесной обуви. Выбирайте обувь по размеру ноги. Не покупайте тесную обувь в надежде разносить, это ведет к печальным последствиям.
Носите обувь, дающую пальцам комфортно чувствовать при ходьбе. Выбирайте обувь из натуральных материалов.
Берегите ноги смолоду. При появлении болей непонятного происхождения обратитесь к профессионалам. Это хирург, травматолог, дерматолог, в зависимости от причин и симптоматики.
В боли в области безымянного пальца бывают виновны переломы, вывихи фаланг пальцев нижних конечностей. Человек чувствует странные ощущения в пальцах ног, боль усиливается в движении. Рекомендуется сделать рентген пальцев ног, врач назначит соответствующее лечение.
При восстановлении уменьшить нагрузку на больную ногу. На больной палец, в случае вывиха или перелома, накладывается эластичный бинт или гипс. Повязка требует регулярной смены. Перевязки делают самостоятельно или при помощи врача. Гипс снимается в больнице по истечении необходимого периода времени.
Лечитесь грамотно. Допускается терапия народными средствами, если палец болит давно — обращайтесь к врачу. При появлении симптомов больному прописывают болеутоляющие препараты, местные мази, снимающие опухоли, отёчности. При артрозах пациенту полезна физиотерапия.
Для избавления от грибка делают ванночки с добавлением марганцовки, прикладывают компрессы, пропитанные яблочным уксусом. Правило, которого стоит придерживаться – здоровый образ жизни, умеренное питание, больше овощей и фруктов, минимум острой жирной, солёной пищи. При острых приступах соблюдайте постельный режим.
Не забывайте о профилактике. Не нужно лечиться, только когда боль становится нестерпимой. Главное – соблюдать регулярную гигиену, содержать ноги в чистоте. При ходьбе, в покое — ноги должны чувствовать себя комфортно. Избегайте чрезмерной потливости ног, это способствует развитию бактерий на коже.
Пользуйтесь ножными ваннами. Они снимают усталость, напряжение после тяжёлого дня. Для педикюра пользуйтесь индивидуальными ножницами, пилочками. Осматривайте кожу вокруг пальцев ног на наличие заусениц. Профилактика предотвратит дорогостоящее лечение, негативные последствия, связанные с появлением осложнений. Следите за самочувствием, берегите ноги, держите в тепле, будьте здоровы.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Подагра – заболевание, обусловленное нарушением обмена пуринов. Характеризуется увеличением количества мочевой кислоты в крови, и отложениями ее солей (уратов) в суставных тканях.
Обычно подагрический приступ начинается как раз с появления болей в суставе большого пальца ноги. При развитии заболевания патологический процесс может распространяться на все большее число суставов – возникает полиартрит. Но чаще всего при подагре поражаются суставы именно нижних конечностей: коленные, голеностопные, суставы стоп. А наиболее выраженные нарушения и боли наблюдаются в суставах пальцев ног.
Приступы подагры начинаются преимущественно в ночное время. Характеризуется такой приступ быстрым нарастанием местной температуры вокруг сустава, и его покраснением. Быстро увеличивается его отечность и болезненность. Мучительная жгучая боль распространяется от пальцев вверх по ноге. Воспаление может захватывать и мягкие ткани, формируя клиническую картину флебита или целлюлита. Средняя продолжительность подагрических атак составляет несколько суток, а иногда и недель. После стихания признаков сустав постепенно приобретает свою нормальную форму.
При подагре обострения наблюдаются от двух до шести раз в год, а факторами, провоцирующими начало приступа, являются:
- злоупотребление алкогольными напитками;
- погрешности в рационе в виде большого количества мясных или жирных блюд;
- злоупотребление кофе, какао или крепким чаем;
- интенсивные банные процедуры.
Еще одним характерным симптомом подагры являются тофусы, которые выглядят как очаги патологических уплотнений, расположенные в подкожной клетчатке. Локализуются они обычно над пораженными суставами, на разгибательных поверхностях голени и бедер, на ушных раковинах, на ахилловых сухожилиях или на лбу.
- ревматизма;
- системной красной волчанки;
- псориаза;
- нарушения обмена веществ;
- аутоиммунных патологий.
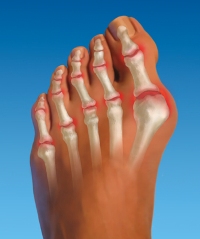
Изолированные поражения пальцев ног при артритах встречаются довольно редко. Чаще всего у таких пациентов воспалительный процесс распространяется и на другие суставы. Кроме того, для артритов очень характерны симметричные болевые ощущения, то есть поражения одинаковых суставов на обеих ногах.
Артритная боль в воспаленном суставе обычно имеет весьма выраженную интенсивность. Появляется она не только при движениях, но и в покое. Также на пораженных артритом суставах возникают сильные отеки и припухлости. Кожный покров над воспаленными областями приобретает красный, багровый оттенок, увеличивается местная температура.
Помимо болевых ощущений, симптомами артрита также являются:
1. Ограничение движений в суставе.
2. Изменения его формы.
3. Неестественный хруст при нагрузках.
При разных видах артрита болевые ощущения развиваются в различных пальцах. Например, для псориатического и реактивного артрита более характерно поражение именно больших пальцев ног.
Остеоартроз – это дегенеративно-дистрофическое заболевание сустава, развивающееся в результате разрушения хрящевых тканей на суставной поверхности. При этой патологии боль сначала возникает периодически, только после физической нагрузки, и быстро пропадает в покое. Но с развитием заболевания интенсивность болей увеличивается, они не исчезают после отдыха, и могут появляться в ночное время.
Признаками остеоартроза являются следующие симптомы:
- утренняя скованность;
- болезненные уплотнения на краях суставной щели;
- ограничение движений в суставе;
- характерный хруст при движениях.
Артрозом пальцев ног страдают, в основном, женщины. Возникновение заболевания провоцируется ношением модельной обуви с острым носом на протяжении многих лет. В результате происходит деформация большого пальца, и его искривление в сторону второго пальца. Кроме того, начинает выпирать его косточка, которая натирается поверхностью обуви, и со временем также подвергается деформации. В итоге искривляются и увеличиваются в размерах все суставы большого пальца ноги. Это провоцирует появление болей и ограничение подвижности.
Если артроз прогрессирует, то палец может менять свою изначальную форму настолько, что его не удается вернуть в начальное положение, применив даже значительные физические усилия.
Осложнением артроза большого пальца является еще и то, что вслед за ним деформации подвергаются второй и третий палец ноги. В результате возникает комбинированная деформация стопы. Кроме того, из-за постоянного трения и травматизации сустава 1-го пальца в нем развивается бурсит.
Воспаление суставной сумки большого пальца ноги со скоплением в ее полости жидкости (экссудата) носит название бурсит. Эта патология характеризуется отеком, болевыми ощущениями, покраснением и жаром в районе большого пальца.
Основное проявление бурсита – наличие подвижной округлой припухлости в области пораженного сустава, имеющей мягкую консистенцию. Такая припухлость довольно болезненна при ощупывании, и легко определяется визуально.
Кроме того, увеличивается местная температура в области воспаления, и кожа приобретает багровый оттенок. При длительном течении бурсит может перейти и в хроническую форму. К воспалению в подобных случаях присоединяется отложение кальциевых солей, что вызывает появление постоянных болевых ощущений.
Если причиной бурсита была травма большого пальца ноги, то к воспалительному процессу может присоединяться и патологическая микрофлора. Возникает гнойный бурсит, а все симптомы становятся более выраженными:
- сильные боли во всей стопе;
- повышение общей температура тела;
- головная боль;
- слабость;
- тошнота и т.д.
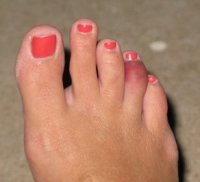
При переломе фаланги пальца стопы в первые часы после получения травмы определяются:
- болезненность в месте перелома при ощупывании;
- значительная припухлость;
- боль при нагрузках на поврежденный палец;
- боли при пассивных движениях пальца;
- кровоподтеки на боковой и тыльной поверхности.
Боль и хромота при переломе сохраняются длительное время. Характерным симптомом является то, что для уменьшения болей человек обычно старается перенести опору на пятку. Часто повреждается также и ногтевое ложе, которое впоследствии служит местом проникновения инфекции.
Нарушения функций при переломах II, III, IV и V пальцев стопы могут быть не особо заметны. Поэтому пациент поначалу может даже и не подозревать о наличии перелома. Лишь через некоторое время, при нарастании болевых ощущений, человек обращается к врачу.
Остеомиелит – это гнойно-некротический процесс, который возникает в кости и костном мозге, затрагивая окружающие мягкие ткани. Причина этой патологии – проникновение в организм микрофлоры, продуцирующей гной. Зачастую остеомиелит в пальцах ног развивается в виде осложнения различных костных патологий, к примеру, при открытых переломах.
Острый остеомиелит начинается с резкого увеличения температуры тела до 39-40 o С.
Состояние пациента сильно ухудшается, что обусловлено нарастающей интоксикацией организма. Проявляется это заболевание также следующими симптомами:
- резкая боль в стопе;
- ознобы;
- головные боли;
- неоднократная рвота;
- иногда потери сознания и бред;
- возможна желтуха.
В первые несколько суток появляется сильная боль в стопе, которая может распространяться и на голень. В пораженных костях и суставах развиваются болевые контрактуры. Активное движение пальцами ног невозможно, а пассивное – сильно ограничено. Быстро нарастают отечные явления в мышцах и мягких тканях стопы и голени. Кожа над зоной поражения приобретает багровый цвет, сильно напряжена. Нередко на ней появляется выраженный венозный рисунок.
При переходе заболевания в хроническую форму самочувствие пациента может несколько улучшаться, выраженность боли в стопе снижается, а сама боль приобретает ноющий характер. Пропадают признаки интоксикации организма, и температура тела возвращается к норме. Зачастую в области поражения формируются свищи со скудными гнойными выделениями. Несколько таких свищей могут образовывать сеть подкожных каналов, которые впоследствии открываются на большом удалении от патологического очага. В дальнейшем возникает стойкая неподвижность суставов стопы и искривление костей пальцев.
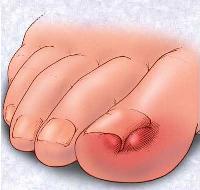
Болевые ощущения при этом могут иметь довольно выраженную интенсивность. Кроме того, характерно покраснение кожи вокруг вросшего ногтя, ее отек, а также присоединение инфекций.
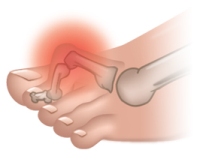
Вальгусная деформация – это искривление плюснефалангового сустава, при котором большой палец отклоняется в сторону своих соседей. Основная причина развития данного нарушения – плоскостопие и слабость сухожильно-связочного аппарата. Дополнительные факторы, способствующие возникновению вальгусной деформации, а соответственно и увеличению боли – ношение узкой обуви или обуви с чрезмерно высокими каблуками.
В подобных случаях возникновение болевых ощущений в пальцах ног связано с нарушениями опорно-двигательного аппарата в виде косолапости той или иной степени выраженности. Вследствие неправильного расположения стопы при хождении происходит неравномерное распределение нагрузки на нее. Большой палец постепенно оттесняется кнаружи и вверх, смещая за собой и остальные.
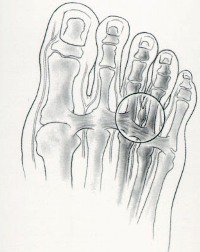
Так как сухожилия в области свода стопы пытаются ее стабилизировать, на мышцы, которые ответственны за подвижность пальцев, приходится дополнительная нагрузка. Пальцы оттягиваются назад и поджимаются, что приводит к значительному выпячиванию их суставов. Это и ведет к возникновению молоткообразной деформации. Кроме того, на выступающих вперед суставах быстро образовываются болезненные костные мозоли.
Деформированные молоткообразные пальцы упираются в обувь в различных местах и подвергаются трению. В тех областях, где искривленные пальцы прикасаются к поверхности обуви, возникает раздражение. Продолжающееся раздражение и трение может даже приводить к возникновению кожных изъязвлений в области поражения. По мере усиления таких деформаций пациенту становится все больнее и труднее передвигаться.
Наросты отмерших клеток, образующие плотные затвердения на коже, называются мозолями. В большинстве случаев подобные наросты возникают на подушечках пальцев стопы, на пятках или на боковых поверхностях большого пальца. Часто такое затвердение имеет длинное основание в виде глубоко проникающего в ткани корня. Мозоли обычно безболезненны в покое, но обладают выраженной болевой интенсивностью при нагрузках, ходьбе и давлении на пораженную область.
Вследствие ущемления нервов развивается травматический неврит. Воспаление носит хронический характер, что приводит к возникновению постоянной болезненности под пальцами ног.
Боль при этом заболевании обычно локализуется в области основания второго, третьего и четвертого пальцев стопы. Она имеет тенденцию к нарастанию при длительной ходьбе и ношении тяжестей. Кроме того, она часто отдает и в сами пальцы, а также вверх, в голень.
Одним их распространенных симптомов сахарного диабета являются изменения чувствительности и боль в пальцах ног, появляющаяся при ходьбе. Также при диабете часто наблюдается жжение в ступнях, преимущественно в ночное время. Причиной этих состояний служит нарушение кровообращения в нижних конечностях и поражения нервных окончаний.
Болевые ощущения в пальцах ног могут быть проявлением поражений артериальных сосудов нижних конечностей. Общие симптомы для таких заболеваний – это:
1. Побеление пальцев ног.
2. Боль при физических нагрузках.
3. Боль при переохлаждениях.
Две основные патологии, для которых характерна подобная симптоматика – это облитерирующий эндартериит и атеросклероз артерий нижних конечностей.
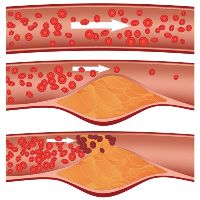
Для этого заболевания характерно уплотнение сосудистой стенки, которое проявляется ощущением сжимающих болей в мышцах ног и в стопе. Болевые ощущения нарастают при ходьбе. Кроме того, характерный признак атеросклероза артерий нижних конечностей – ощущение холодных стоп вне зависимости от времени года.
Болевой синдром в пальцах ног, особенно в промежутках между ними, может быть следствием дерматологических заболеваний. Чаще всего это массивные грибковые поражения стоп.
Кроме боли между пальцами ног, подобные нарушения проявляются также:
- зудом и жжением на коже стопы;
- покраснениями ногтей и изменением их формы;
- припухлостью кончиков пальцев;
- нарушениями окраски кожных покровов.
Боль в пальцах ног обуславливается широким спектром различных заболеваний, а потому данный симптом оказывается поводом к обращению к разным врачам-специалистам, в сферу компетенции которых входит диагностика и лечение спровоцировавшего их заболевания. Таким образом, ответ на вопрос, к какому врачу обращаться при боли в пальцах ног, зависит от того, какое именно заболевание предполагается у человека. А предположение заболевания основывается не только на боли в пальцах ног, но и на основании других имеющихся симптомов. Таким образом, очевидно, что выбор врача, к которому нужно обращаться в конкретном случае боли в пальцах ног, зависит от других имеющихся у человека симптомов. Ниже умы укажем, к докторам каких специальностей необходимо обращаться в зависимости от сопутствующих симптомов.

Если человека беспокоит сильная боль в любых пальцах ног, появляющаяся не только при движении, но и присутствующая в покое, сочетающаяся с отеком, припухлостью, разогреванием (кожа наощупь горячая), багровой окраской кожи в области болезненности, хрустом при физической нагрузке и ограничением движений в суставе, то подозревается артрит. В таком случае необходимо обращаться к ревматологу.
Когда боль в пальцах ног возникает периодически и всегда после физической нагрузки, а после отдыха может уменьшаться или вовсе исчезать, сочетается со скованностью стопы по утрам, хрустом при движении, ограничением подвижности и, возможно, деформацией больного пальца, то подозревается артроз. В таком случае необходимо обращаться к врачу травматологу-ортопеду (записаться).
Если боли в пальцах ног сочетаются с симптомами тендинита (боли в пальцах при ходьбе и при ощупывании сухожилий, хруст при движении, покраснение и разгоряченность кожи над областью болей) или бурсита (отек, боль, покраснение (кожа багровая) и горячая кожа в области большого пальца, сочетающиеся с мягкой припухлостью около сустава, и иногда с болями во всей стопе, повышенной температурой тела, слабостью и тошнотой), то необходимо обращаться к травматологу-ортопеду.
Если боль в пальцах ног ощущается после любого травматического воздействия на них (например, удар о твердый предмет, падение тяжелого на ногу, сдавление стопы дверьми с автоматическим закрыванием-открыванием и т.д.), то следует обращаться к врачу травматологу-ортопеду или, в его отсутствие, к общему хирургу (записаться).
Если боль в пальцах ног возникает на фоне резкого повышения температуры тела до 39 – 40 o С, сочетается с резкой болью во всей стопе (иногда также и в голени), отеком и багровой окраской кожи стопы и голени, с невозможностью пошевелить пальцами, ознобом, рвотой, головной болью, возможно желтой окраской кожи и склер глаз, потерей сознания, а через некоторое время боль стихает, общее состояние улучшается, но формируются свищи, из которых вытекает гной, то подозревается остеомиелит. В таком случае необходимо обращаться либо к травматологу-ортопеду, либо к хирургу.
Если боль в каком-либо пальце ноги (чаще большом) интенсивная и сочетается с покраснением кожи и отеком в области края ногтя, то подозревается врастание ногтя, и в таком случае необходимо обращаться одновременно к дерматологу (записаться) и хирургу. Врач-дерматолог будет заниматься консервативным лечением (без операции) вросшего ногтя, но если это невозможно, то направит к хирургу для его удаления. Если же человек не желает лечить вросший ноготь нехирургическими методами, а хочет удалить его хирургически, то можно сразу обращаться к хирургу.
Если боль в области пальца связана с мозолью, то необходимо обращаться к врачу-дерматологу.
Если боль в пальцах ног обусловлена вальгусной деформацией (большой палец наклонен к другим пальцам и сбоку стопы выступает «косточка»), косолапостью или молоткообразной деформацией пальцев ног (согнутые пальцы с сильным выпячиванием суставов), то следует обращаться к врачу-ортопеду (записаться).
Если человек страдает болями и нарушением чувствительности в пальцах ног, ощущаемыми при ходьбе, которые сочетаются с жжением в ступнях, постоянной жаждой, обильным и частым мочеиспусканием, повышенным аппетитом, потливостью, то подозревается сахарный диабет. В таком случае необходимо обращаться к врачу-эндокринологу (записаться).
Когда, помимо болей в пальцах ног, человека беспокоят признаки «перемежающейся хромоты» (боли, онемение и тяжесть в ногах, возникающие через некоторое время после начала ходьбы, заставляющие человека останавливаться, чтобы переждать боль, и только после этого снова продолжать движение) или атеросклероза сосудов ног (сжимающие боли в мышцах ног и стопы, ощущение холодных стоп в любую погоду), то следует обращаться к врачу-ангиологу (записаться), сосудистому хирургу (записаться) или флебологу (записаться). Если попасть к этим специалистам по каким-либо причинам невозможно, то следует обратиться к общему хирургу.
Когда человека беспокоит боль в пальцах ног и межпальцевых промежутках в сочетании с зудом и жжением, покраснением ногтей и изменением их формы, припухлостью кончиков пальцев, ненормальной окраской кожи на отдельных участках стопы, то подозревается грибковое заболевание, и в таком случае необходимо обращаться к врачу-дерматологу.
Поскольку боль в пальцах ног провоцируется разными патологиями, то в каждом случае при данном симптоме врач может назначать различные анализы и обследования, которые он выбирает в зависимости от предполагаемого заболевания. Соответственно, перечень обследований всегда будет зависеть от предположительного диагноза, который ставится врачом на основании других имеющихся у человека симптомов, помимо болей. Поэтому ниже мы укажем, какие анализы и обследования может назначить врач при боли в пальцах ног в зависимости от того, с какими другими симптомами она сочетается.
Когда эпизодически появляются болевые ощущения в пальцах ног в сочетании с их покраснением, отечностью и разогреванием (пальцы горячие наощупь), отдающие вверх по ноге, продолжающиеся в течение нескольких часов или недель, а после нескольких болевых приступов приводящие к формированию уплотнений (тофусов) над суставами пальцев, то подозревается подагра. В таком случае врач назначает следующие анализы и обследования:
- Общий анализ крови (записаться);
- Биохимический анализ крови (записаться) (мочевая кислота, общий белок, белковые фракции, серомукоид, фибрин, сиаловые кислоты, гаптоглобин, билирубин (записаться), мочевина, креатинин, холестерин, АсАТ, АлАТ, амилаза);
- Рентген суставов (записаться);
- Пункция воспаляющихся суставов с микроскопическим исследованием и бактериологическим посевом (записаться) суставной жидкости;
- Пункция тофусов с микроскопическим исследованием содержимого;
- УЗИ почек (записаться).
При подозрении на подагру врач обычно назначает все вышеперечисленные анализы, так как они необходимы для подтверждения предполагаемого диагноза. Наиболее важными для диагностики подагры исследованиями является определение концентрации мочевой кислоты в крови, выявление кристаллов солей мочевой кислоты в суставной жидкости и содержимом тофусов. По результатам УЗИ почек могут выявляться уратные камни. На рентгеновских снимках изменения, характерные для подагры, становятся видны только через пять лет после начала болевых приступов в суставах.
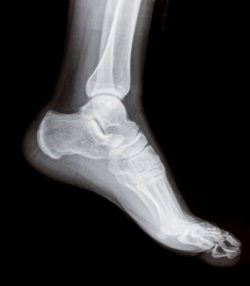
- Общий анализ крови;
- Анализ крови на ревматоидный фактор (записаться) и С-реактивный белок;
- Биохимический анализ крови (общий белок, белковые фракции, серомукоид, сиаловые кислоты);
- Анализ крови на концентрацию иммуноглобулинов IgG, IgA (записаться);
- Анализ крови на циркулирующие иммунные комплексы (ЦИК);
- Увеличивающий рентген стопы (записаться);
- УЗИ стопы (записаться);
- Томография (компьютерная и магнитно-резонансная) стопы;
- Термография стопы;
- Сцинтиграфия стопы;
- Пункция суставов (записаться) кисти с анализом внутрисуставной жидкости.
В первую очередь при подозрении на артрит назначаются анализы крови (общий, биохимический, на С-реактивный белок, ревматоидный фактор, на ЦИКи, на иммуноглобулины), так как это необходимо для подтверждения воспалительной природы заболевания. Так, если анализы крови в норме, то речь идет не об артрите, и врачу придется дополнительно еще раз подробно побеседовать и осмотреть больного, чтобы поставить другой предположительный диагноз.
Но если анализы крови не в норме (повышено СОЭ, количество серомукоида, сиаловых кислот, ЦИКов, иммуноглобулинов, С-реактивного белка и ревматоидного фактора), то речь идет об артрите, и в таком случае в зависимости от показателей анализов врач назначает следующие обследования, необходимые для постановки правильного окончательного диагноза. Так, если выявлена повышенная концентрация иммуноглобулинов и ЦИКов на фоне отсутствия ревматического фактора, то врач ставит диагноз неревматоидного артрита, и для оценки состояния тканей сустава и характера воспаления назначает рентген (записаться) и анализ внутрисуставной жидкости, получаемой путем пункции. Если имеется техническая возможность, то рентген заменяется компьютерной томографией, так как она дает несколько больше информации.
Если же в крови выявлено наличие С-реактивного белка и ревматоидного фактора, то врач ставит диагноз ревматоидного артрита, и назначает для оценки состояния сустава и характера воспаления рентген, магнитно-резонансную томографию и пункцию суставной жидкости с последующим ее анализом.
При ревматоидном и неревматоидном артрите в качестве метода дополнительной диагностики может назначаться УЗИ (записаться), которое позволяет выявить выпот в суставной полости и оценить степень тяжести патологических изменений в тканях, окружающих сустав. Если необходимо оценить активность воспалительного процесса и реакцию костной ткани на него, то назначается сцинтиграфия. А термография рассматривается в качестве только дополнительного метода самого артрита, так как позволяет зафиксировать характерное для патологии повышение температуры тела в области больных суставов.
- Общий анализ крови;
- Анализ крови на С-реактивный белок и ревматоидный фактор;
- Рентген стопы;
- УЗИ стопы;
- Компьютерная томография стопы;
- Магнитно-резонансная томография стопы (записаться).
В первую очередь для исключения возможного артрита врач назначает общий анализ крови и анализ крови на С-реактивный белок и ревматоидный фактор. Если все анализы в норме, то речь идет об артрозе, и уже для его диагностики врач в первую очередь назначает рентген и УЗИ. Если имеется техническая возможность, то рентген лучше заменить компьютерной томографией, так как она позволяет получить больше данных. Как правило, после проведения УЗИ и рентгена/томографии обследование не продолжают, так как результатов этих обследований оказывается достаточно для точной постановки диагноза. Но если артроз привел к сильной деформации суставов пальцев ног, воспалению суставной сумки, связок или сухожилий, или же имеется необходимость проведения операции, то дополнительно назначается магнитно-резонансная томография.
Когда боль в пальцах ног указывает на тендинит (боль ощущается при ходьбе и ощупывании сухожилий, при движении пальцами слышен характерный хруст, кожа в области боли красная и горячая) или бурсит (в области большого пальца имеется отек и боль, кожа горячая и багровая, около сустава большого пальца видна мягкая и болезненная при прощупывании припухлость, иногда отмечаются боли во всей стопе, повышенная температура тела, слабость и тошнота) – врач назначает рентген и УЗИ. Рентген в таких случаях необходим для исключения переломов костей, а УЗИ необходимо для оценки состояния и степени выраженности воспаления в сухожилиях и суставной сумке, а также для отличения бурсита от тендинита. Если имеется техническая возможность, то в дополнение к УЗИ назначается магнитно-резонансная томография.
Когда боли в пальцах ног появляются после любой травмы (например, удар о твердый предмет, падение тяжелого на ногу, сдавление стопы дверьми с автоматическим закрыванием-открыванием и т.д.), то врач обязательно произведет осмотр и назначит рентген для выявления возможных переломов костей. Если переломов не обнаруживается, то рентген может быть назначен для оценки степени патологических изменений мягких тканей. Других обследований при травматических болях в пальцах ног обычно не назначают, так как в этом нет необходимости.
Когда боль в пальцах ног возникает фоне резкого повышения температуры тела до 39 – 40 o С, сочетается с резкой болью во всей стопе (иногда также и в голени), отеком и багровой окраской кожи стопы и голени, с невозможностью пошевелить пальцами, ознобом, рвотой, головной болью, но через некоторое время боль стихает, общее состояние улучшается, зато формируются свищи с истечением гнойного содержимого, тогда врач подозревает остеомиелит и назначает в обязательном порядке рентген для подтверждения диагноза. Если имеется техническая возможность, то рентген заменяют компьютерной томографией, дающей более полную информацию. Если нужно оценить также и состояние мягких тканей стопы и степень их вовлечения в патологический процесс, то назначается магнитно-резонансная томография или, если томография недоступна, простое УЗИ. Если имеются свищи, то назначается фистулография (записаться), чтобы определить их расположение, длину, сообщение с костью и т.д.
Когда боли в одном пальце ноги (обычно большом) сильные, сочетаются с покраснением и отеком кожи в области болезненности и локализуются у края ногтя, то подозревается врастание ногтя. В таком случае врач не назначает каких-либо анализов и обследований, а производит только осмотр, на основании которого диагноз и так очевиден.
Когда боль на пальце стопы обусловлена мозолью – врач производит осмотр, надавливает на нее и покручивает, чтобы отличить мозоль от подошвенной бородавки, болезни Мортона и др. Диагноз ставится на основании осмотра, дополнительные обследования не назначаются.
Когда боли в пальцах ног связаны с вальгусной деформацией (большой палец наклонен к другим пальцам и сбоку стопы выступает «косточка»), косолапостью или молоткообразной деформацией пальцев ног (согнутые пальцы с сильным выпячиванием суставов), то врач диагностирует заболевание на основании данных внешнего осмотра. Однако для оценки состояния суставов, костей и измерения различных размеров стопы врач может назначить рентген, плантографию (записаться) и подометрию.
Если боль локализуется под вторым, третьим и четвертым пальцами ног, присутствует постоянно, усиливается при ходьбе и сжимании стопы, отдает в пальцы и голень, то подозревается неврома Мортона, и в таком случае врач назначает следующие обследования:
- Рентген стопы;
- УЗИ стопы;
- Магнитно-резонансная томография (записаться).
Обычно в первую очередь назначается рентген и УЗИ. Рентген позволяет выявить деформации костей, а УЗИ – саму невриному. Именно поэтому оптимальным методом диагностики невриномы Мортона является УЗИ. Томография назначается редко, так как она, хотя и позволяет выявлять невриному, но ее информативность ниже, чем у УЗИ.
- Определение концентрации глюкозы в крови (записаться) натощак;
- Определение глюкозы в моче;
- Определение уровня гликозилированного гемоглобина в крови;
- Определение уровня С-пептида и инсулина в крови;
- Тест толерантности к глюкозе (записаться);
- УЗИ почек;
- Реоэнцефалография (записаться);
- Реовазография (записаться) сосудов ног.
Для диагностики диабета в обязательном порядке назначаются анализ на уровень глюкозы в крови и моче и тест толерантности к глюкозе, результатов которых достаточно для постановки диагноза. Другими анализами можно и пренебречь, если их невозможно выполнить, так как они относятся к дополнительным. Так, уровень С-пептида в крови позволяет различать первый и второй типы диабета (но это можно сделать и без анализов), а концентрация гликозилированного гемоглобина дает возможность оценить риск развития осложнений. Если врач подозревает наличие осложнений диабета (а при болях в пальцах ног их вероятность высока), то назначается УЗИ почек, реоэнцефалография мозга и реовазография сосудов ног.
Если боли в пальцах ног сочетаются с признаками эндартериита (во время ходьбы в ногах появляется сильная боль, онемение и тяжесть, так что человек должен останавливаться и ждать, пока боль не успокоится, и только после этого он может продолжать движение) или атеросклероза сосудов ног (в мышцах ног или стоп всегда присутствуют сжимающие боли, а стопы холодные в любую погоду), то врач назначает следующие анализы и обследования:
- Выслушивание тонов сердца стетофонендоскопом (записаться);
- Измерение артериального давления (записаться);
- Определение пульсации артерий ног руками;
- Биохимический анализ крови (холестерин, триглицериды, липопротеины высокой и низкой плотности);
- Артериография сосудов;
- Ангиография (магнитно-резонансным или мультиспиральным томографическим методом) (записаться);
- УЗИ сосудов конечностей (записаться);
- Допплерография сосудов конечностей (записаться);
- Реовазография конечностей (для оценки скорости кровотока);
- Термография;
- Капилляроскопия (записаться);
- Функциональные пробы (записаться) (термометрическая, Гольдфлама, Шамовой, паранефральная или паравертебральная блокада поясничных ганглиев).
Сначала врач измеряет давление, выслушивает тоны сердца, определяет пульсацию артерий ног, после чего обязательно назначает УЗИ, допплерографию, артериографию и реовазографию сосудов нижних конечностей. На практике, в большинстве случаев, этих исследований вполне достаточно для постановки диагноза и различения эндартериита и атеросклероза, но в случае сомнений врач может назначить дополнительно и другие обследования из вышеуказанных. Так, для подтверждения атеросклероза назначается ангиография, а эндартериита – термография, капилляроскопия и функциональные пробы.
Если человек страдает от болей в пальцах ног и межпальцевых промежутках, которые сочетаются с зудом и жжением, покраснением ногтей, изменением формы ногтей, припухлостью кончиков пальцев, изменением нормальной окраски кожи на стопе, то подозревается грибковая инфекция, и в таком случае врач назначает следующие анализы и обследования:
- Дерматоскопия (записаться);
- Осмотр пораженных участков под лампой Вуда;
- Определение рН кожи;
- Микроскопия соскобов с кожи и ногтя;
- Посев соскоба с кожи и ногтей на питательные среды.
Обычно врач назначает в первую очередь дерматоскопию, осмотр под лампой Вуда и микроскопию соскоба с кожи и ногтей, так как именно эти исследования позволяют поставить диагноз в большинстве случаев. Однако если поставить точный диагноз не удалось, то врач назначает посев соскоба с кожи и грибка на питательные среды, чтобы определить возбудителя грибковой инфекции и поставить диагноз.
Автор: Пашков М.К. Координатор проекта по контенту.
источник