Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день.
Что вы испытываете, встречая на улице пожилого человека с тростью? Наверняка сочувствие, да еще и уверенность, что вы таким точно не станете!
Ни один молодой энергичный человек не позиционирует свой преклонный возраст с болезнями и хромотой, скорее воображение рисует моложавого улыбающегося пенсионера, путешествующего по свету на здоровых ногах и с белоснежной улыбкой, как на фото в заграничных журналах.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Но болезни – штука коварная. И особенно болезни суставов. Подкрадываясь незаметно, различные недуги потихонечку разрушают и деформируют суставы, проявляясь в одно прекрасное утро болью и невозможностью нормально двигаться.
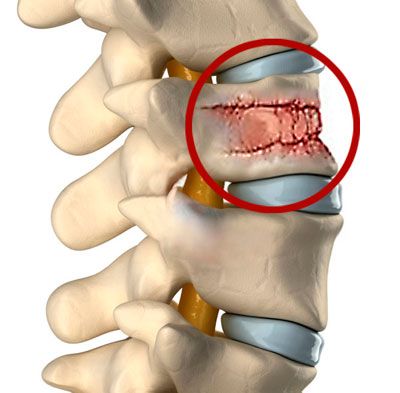
Среди всех суставных патологий, если судить по числу обращений за медицинской помощью, лидирует артроз коленного сустава (гонартроз, остеоартроз коленного сустава). По статистическим данным, гонартрозом страдает каждый пятый житель планеты в возрасте старше 40 лет, причем женщин этот недуг «любит» больше, чем мужчин.
Что же представляет собой артроз коленного сустава и возможно ли его избежать? Начнем с определения болезни.
Может быть первичным и вторичным, т. е. возникать на фоне других заболеваний.
Наиболее часто гонартроз возникает вследствие:
- Травматических повреждений коленного сустава
- Избыточной массы тела
- Повышенных физических нагрузок, в том числе, при занятиях профессиональным спортом
- Предшествующих заболеваний (как правило, артритов различной этиологии)
- Слабого связочного аппарата
- Нарушения обмена веществ
Артроз коленного сустава делится на 1, 2 и 3 степень. Рассмотрим подробнее отличительные признаки.
Впервые заявляет о себе гонартроз болью, которая возникает при ходьбе по лестнице. Человек чувствует дискомфорт в области коленного сустава, боль, которая затрудняет спуск по лестнице. В других ситуациях боли почти не возникают и поэтому пациент благополучно о ней забывает или предпринимает какие-то собственные лечебные мероприятия, целиком доверяя советам знакомых, у которых «тоже так было».
Именно периодичность возникновения болей и откладывает визит в поликлинику на потом, что приводит к переходу заболевания в более серьезную, 2 степень.
2 степень гонартроза характеризуется не только сильными болями, но и ограничением подвижности в суставе. Боли возникают чаще, не только при нагрузке, но и в спокойном состоянии. Пациенту становится трудно сгибать и разгибать колено, при движении в суставе слышен характерный хруст.
При визуальном осмотре отмечается отек сустава, небольшая деформация сустава. Именно пациенты со 2 степенью гонартроза являются пациентами поликлиники, не в силах самостоятельно справиться с мучительными болями и, страдая от ограничения подвижности, они обращаются к врачу.
3 степень артроза коленного сустава характеризуется постоянными сильными болями в суставе и потерей его подвижности. При рентгеновском исследовании на снимках отмечаются дистрофические изменения хрящевой ткани, выраженная деформация сустава. Развивается так называемый, деформирующий артроз.
Артрозные боли имеют привычку усиливаться в ночное время, становятся наиболее интенсивными в предутренние часы.
Пациент с 3 степенью артроза ходить может только с помощью трости, помните нашего старичка из вступления? Это именно он.
Лечебный процесс при артрозах – дело длительное, требует от пациента упорства и терпения. Основными принципами лечения гонартроза можно назвать
- Систематичность
- Комплексный подход
Проводить лечение артроза следует в обязательном порядке под руководством врача. Именно он должен дать вам рекомендации как и чем лечить болезнь, которые нужно соблюдать очень тщательно. Можно к врачебным назначениям добавить и народные методы, но только после того, как ваш лечащий врач их одобрит.
Начало лечения гонартроза, как и любой другой болезни, начинается с организации щадящего режима. При гонартрозе щадящий режим создается для больного сустава. Максимально исключаются физические нагрузки, продолжительная ходьба. В питании следует ограничить употребление соли, сладостей, жирной пищи, включив в рацион больше фруктов и овощей, богатых витаминами.
1. Для снятия болевого синдрома назначаются препараты группы анальгетиков, спазмолитиков:
2. Большой популярностью пользуются нестероидные противовоспалительные препараты:
- Диклофенак
- L-лизиноисцинат
- Индометацин
- Пироксикам и множество других.
Препараты этой группы не назначаются длительными курсами из-за обилия побочных эффектов. Поэтому для лечения чаще применяются таблетки пролонгированного действия или препараты в инъекциях и уколах. НПВС облегчают состояние больных, но не устраняют причины гонартроза. Эта миссия возложена медицинской наукой на другую группу препаратов – хондропротекторы.
3. К хондропротекторам относятся:
Действие этих препаратов основано на восстановлении нормальной выработки синовиальной жидкости и поврежденной хрящевой ткани. Препараты очень эффективны при лечении 1 и 2 степени гонартроза.
4. Лечебные мази, гели, кремы. Применяются местно, используются для растираний и компрессов. В аптечной сети представлен огромный ассортимент препаратов этой группы, при покупке следует руководствоваться не рекламной популярностью той или иной мази, а рекомендациями специалиста.
5. При обострении заболевания исключаются не только нагрузки, но и массажи, физиопроцедуры. Их невозможно применять в остром периоде из-за усиления болевого синдрома. Как только боль стихает, к медикаментозному лечению обязательно присоединяют массаж, ЛФК, физиотерапевтические методы.
Хорошо зарекомендовали себя для лечения гонартроза следующие процедуры:
В народной медицине существует огромное множество различных рецептов для лечения артроза колено сустава.
Отвары лекарственных трав
- брусники,
- клюквы,
- тимьяна,
- кукурузных рылец,
- золотого уса
принимаются внутрь и используются для компрессов. Так же есть методики с использованием спиртовых настоек для растираний:
- настойка горького перца,
- настойка мухомора,
- настойка мокрицы.
Применяются в народной медицине и компрессы с медицинской желчью, яблочным уксусом, капустно – медовыми компрессами. Существует даже метод лечения больных суставов при помощи сырой рыбы, которую привязывают на ночь к больному месту! Но не думаем, что найдется много приверженцев использования этого рецепта.
Предупредить возникновение артроза коленного сустава несложно, если думать об этом с молодости. Как формируются правила профилактики? Очень просто. Читайте причины возникновения заболевания и делайте все, чтобы их избежать, а именно:
- Не переедать, придерживаться щадящей диеты и принципов правильного питания
- Разумно распределяем физические нагрузки
- Не переохлаждаться
- Своевременно лечить любые заболевания
- Избегать травм
- Заниматься гимнастикой
- Своевременно обращаться к специалисту
Рекомендации на первый взгляд совсем несложные. И если вы будете им следовать, гонартроз вам не грозит. И почтенного возраста опасаться не придется – ведь мы еще вначале статьи договорились о путешествии по миру на своих ногах!
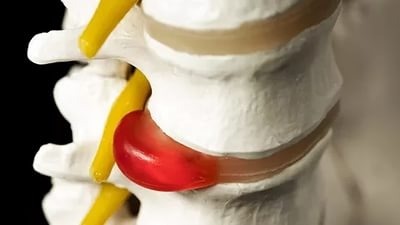
Сильная болезненность в колене, возникающая при перенапряжении, или в результате травмы, называется тендинитом. Болезнь опасна тем, что, если не начать лечение, возможна полная потеря двигательной функции сустава.
Тендинит коленного сустава — это острое или хроническое воспаление ткани сухожилий в колене.При возникновении болезненных ощущений в суставе колена, больному необходимо посетить травматолога-ортопеда для установления точного диагноза. Врач на основании клинического осмотра и других необходимых обследований назначит качественное лечение тендинита. Если болезнь запущена и рекомендованные методы лечения не дают должного результата, нужно обращаться к врачу-хирургу для оперативного вмешательства в сустав колена.
Боль в околосуставной части тела часто путают с самой суставной болью и растяжением связок, и тендинит незаметно пришел в вашу жизнь. Вы можете узнать, причины развития данного недуга, а также его симптомы, какие есть методы лечения.
Как правило болезнь развивается у лиц, чья жизнь связана со спортом.
В особенности страдают тендинитом коленного сустава:
- теннисисты,
- волейболисты,
- футболисты,
- баскетболисты,
- спортсмены, чьё направление в спорте связано с лёгкой атлетикой (бегуны, прыгуны).
Также развитию заболевания подвержены люди, чья профессиональная деятельность связана с сильными физическими нагрузками, например, грузчики.
Часто провоцирующими факторами образования тендинита являются:
- наличие лишнего веса — повышается нагрузка на суставы;
- сахарный диабет и подагра;
- ревматоидный полиартрит;
- бактериальные и грибковые инфекции;
- неправильное анатомическое строение (одна конечность короче другой);
- возраст после 40 лет;
- ослабление защитных свойств организма;
- ношение неправильной и неудобной обуви (у женщин болезнь возникает вследствие длительного хождения на каблуках);
- продолжительный приём кортикостероидов;
- аллергия на некоторые медикаменты;
- неправильная осанка.
Главным симптомом тендинита колена является сильная боль в месте, где образовалось воспаление.
Человеку становится трудно двигаться, особенно болезненные ощущения проявляются при спуске или при подъёме по лестнице, а также если резко встать со стула. Боли увеличиваются параллельно запущенности болезни.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Больное колено краснеет и опухает, появляется местная температура, при движении в конечности слышен скрипящий звук. Во время пальпации воспалённого сухожилия можно нащупать уплотнение, у человека при этом возникает острая боль.
Тендинит коленного сустава можно разделить на 4 стадии:
- На первой стадии болезненные ощущения в колене беспокоят только после физических нагрузок на сустав или активных тренировок.
- На второй стадии болезненность в колене сопровождает до физической активности и после неё.
- На третьей острая боль чувствуется как во время двигательной активности, так и после.
- На четвертой возникает разрыв связок из-за снижения их прочности.
При проведении диагностики заболевания, очень важно использовать несколько методов определения тендинита, так как болезнь по признакам и симптомам схожа с другими воспалительными процессами, протекающими в суставах ноги.
Применяют обычно следующие способы:
- Клинический осмотр — врач проведёт пальпацию болезненной зоны колена, определит, в каком месте расположено воспаление, оценит размер отёка и гиперемию сустава;
- Лабораторное исследование биологического материала человека (кровь и моча) — нужно для того, чтобы определить, не является ли тендинит следствием бактериальной инфекции или ревматоидного артрита;
- МРТ и КТ — смогут увидеть, не произошёл ли разрыв или патологические изменения в сухожилиях. Если диагноз разрыва подтвердится, необходимо срочное хирургическое вмешательство;
- Рентгенологическое обследование — довольно эффективная методика на поздних стадиях болезни, когда тендинит развился из-за протекающих бурсита или артрита, а также если имеются отложения солей в суставе.
Тендинит колена в основном поддаётся лечению консервативными методами. К хирургической операции прибегают только в случае разрыва связок.
- полный покой больного;
- применение противовоспалительных и обезболивающих средств;
- массаж;
- магнитотерапия;
- электрофорез с лидазой;
- УВЧ;
- ношение различных бандажей и ортезов;
- ЛФК (лечебная физкультура).
ЛФК даёт очень положительное действие во время восстановления сустава. Выполнение упражнений, как правило, происходит после того, как острая стадия болезни пойдёт на убыль. После каждого занятия лечебной физкультурой, пациенту рекомендуется принять горизонтальное положение и расслабиться (буквально на несколько минут), к больному суставу лучше приложить холодный компресс.
- Сесть на пол, позади себя упереть руки в пол. Согнутыми коленями ног сжимать мяч.
- Лечь на спину, согнуть в колене одну ногу, стопа должна быть плотно прижата к полу.
- Вторую ногу аккуратно приподнимать на высоту согнутой ноги. Затем положения ног меняют.
- Сесть на пол и обхватить руками стопы ног.
- Наклоняясь вперёд, головой нужно слегка касаться колен, ноги при этом сгибать нежелательно.
Подробнее о лечении колена вам расскажут в этом видео.
Нетрадиционную медицину при лечении тендинита коленного сустава следует использовать как дополнение к основным методам избавления от болезни:
- Массаж льдом:
- Для приготовления льда потребуется несколько стаканов из пластика, которые нужно заполнить чистой водой и убрать в морозилку для замерзания.
- Как только верхний слой воды покроется льдом, стаканчики достают из морозильной камеры, а верхним слоем льда аккуратно массируют больную конечность в течение 15 минут.
- Массаж повторяют по 3 раза за день.
- Гипс по-домашнему
Данное средство великолепно снимает боль, и убирает отёчность колена:
- Для приготовления такого средства понадобится 1 свежее куриное яйцо, из которого берут только белок, тщательно его взбивают и вливают к нему водку или спирт в количестве 1 ст. ложки.
- Снова всё хорошенько взбить и добавить муку (1 ст. ложку).
- Готовую смесь нужно нанести на бинт (эластичный) и перебинтовать больное колено. Туго затягивать повязку нельзя!
- Средство должно находиться на воспалённом суставе пока полностью не застынет.
- Заменять старые повязки новыми нужно каждый день, пока больной не пойдёт на поправку.
- Применение глины:
- 500 гр глины развести водой, тщательно перемешать, пока масса не станет густой.
- В получившуюся кашицу влить 10 мл яблочного уксуса и снова размешать.
- Средство наносят на кусочек ткани, прикладывают к больному колену и перебинтовывают.
- Держать глину нужно не менее 2 часов, затем смыть.
- Процедура повторяется в течение 5 дней ежедневно.
- Полынь
Данное средство обладает противовоспалительным действием и укрепляет защитную функцию организма.
- Высушенную траву полыни мелко истолочь и смешать с крутым кипятком (примерно 20 гр полыни на 2 стакана крутого кипятка).
- Настоять 1 час и пить настой по 3 раза вдень по 20 мл за раз.
- Хвойные ванны:
- Порезать ветки сосны или ели и сложить в глубокую тару (в ведро или большую кастрюлю). Доверху залить чистой водой.
- Ёмкость с хвойными ветками поставить на огонь и дать вскипеть.
- Как закипит — убавить огонь и оставить средство на плите примерно на 1 час.
- Готовое средство немного остудить, процедить и добавить в набранную с тёплой водой ванну.
- Принимать процедуру нужно не меньше 15 минут за день.
Тендинит коленного сустава хорошо поддаётся лечению, главное правило — не запускать болезнь до хронического состояния, иначе может потребоваться хирургическое вмешательство.
источник
Если перевести латинское название этих мышц (gastrocnemius), оно буквально будет означать, желудок нижней части ног. 
Боль в своде стопы – главный симптом поражения икроножной мышцы (рис. 10.23). Боль от пусковой точки 1 может также подниматься в заднюю часть икры, колено и внутреннюю часть лодыжки (не показано ). Пусковые точки в других местах икроножных мышц продуцируют боль главным образом в самой мышце (рис. 10.24). Однако иногда самая высокая точка отдается болью в наружной стороне пятки (не показано). Когда пусковые точки укорачивают мышцу, бывает трудно выпрямить колено, если пятка находится на полу.
Такие симптомы из-за миофасциальных пусковых точек очень часто отмечаются у детей. Пусковые точки, расположенные ближе к середине икры, чаще вызывают ночные судорог, чем те, которые находятся выше. Важно помнить, что ночные судороги в икрах voyeur иметь много других причин, в том числе дефицит витаминов, побочное действие лекарств и нарушение кровообращения. Однако миофасциальные пусковые точки как причина этого явления занимают первое место. Вы можете испытывать судорог, когда вы идете или бежите, из-за того, что утратившие эластичность мышцы нарушают кровообращение. Серьезные медицинские проблемы нередко выявляются благодаря тем же симптомам, которые возникают при наличии в икроножных мышцах пусковых точек Сюда относятся разрыв позвонковых дисков и сухожилия, синдром заднего отсека (препятствующий нормальному кровоснабжению мышцы), флебит и кисты в кармане за коленом. Тем не менее признаки пусковых точек в икроножных мышцах могут неверно трактоваться как признаки любого из этих состояний, если врач не осведомлен о миофасциальных причинах.
Икроножные мышцы испытывают перегрузку при подъемах, лазании и езде на велосипеде. Они изнашиваются на работе, при наклонах вперед в положении стоя, которое продолжается долгое время, и в них в этих случаях образуются пусковые точки. Среди других причин – плавание, когда носки ног вытянуты и бьют по воде, привычка носить туфли на высоких каблуках и сидение на стульях, если они давят на бедра сзади, ограничивая кровоток Ведущая причина проблем в икроножных мышцах – скамеечки для ног и шезлонг, нагружающие икры. К образованию пусковых точек ведет также недостаток движения из-за гипсовой повязки на ноге или отсутствия систематических упражнений. Вирусные заболевания ведут к скованности мышц и делают их уязвимыми к перегрузкам. Охлаждение предрасполагает их к излишнему напряжению. Вытянутые ночью носки ног поддерживают икры в укороченном состоянии и способствуют судорогам. Эту опасность можно предотвратить, если не заворачивать одеяло под ноги
Местоположение икроножных мышц на верхней половине голени обычно определить легко по форме икры. Можно и почувствовать брюшко мышцы пальцами, если вытянуть пальцы ног. Для точного целенаправленного массажа икроножных мышц пользуйтесь пальцами с отягощением, нобблом или прибором Тера Кейн. Если вы будете выполнять массаж пальцами, легче всего делать это, поместив ногу на кровать или на стул (рис. 10.25). 
По мотивам Клэр Дэвис «Триггерные точки» и Келли Старрет «Becoming a Supple Leopard»
источник
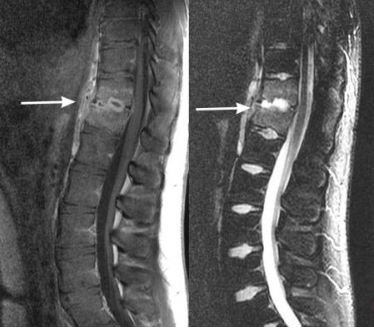
Здравствуйте, подскажите пожалуйста. С конца мая этого года стало больно спускаться по лестнице. Боль с боковой стороны левого колена, без хромоты спускаться никак. К концу ноября боль усилилась. Травм, растяжений и т.д. не было. Пошла к травматологу, он осмотрел внешне, ничего не нашел, отправил на рентген в соседний кабинет. Там ничего не увидели. Врач предположил начинающийся артроз и назначил мазь Долобене и прогревание физиопроцедуры. Я помазала один день, погрела ногу, стало хуже. Поехала на МРТ, поставили умеренный синовит. Врач сказал продолжать то же лечение. Я пошла к другому травматологу в поликлинике тоже. Он также не увидел признаков воспаления, назначил клинический анализ крови, рф, с-реактивный белок и мочевую кислоту.все пришло в норме.Стал брать пункцию жидкости на определение типа синовита но жидкости не оказалось. Он сказал, что это не синовит. Это был конец декабря. Сейчас боль и при ходьбе, и при сгибе, особенно после ходьбы, если долго не хожу, сгибать малоболезнено. Во время ходьбы болит и сбоку, и под или внутри колена. После ходьбы распирает все вокруг колена, к утру вроде лучше. Ночью иногда ноет нога, тянет иногда, не болит в покое. Сейчас в покое боли нет. Вчера переделала МРТ, делала с контрастом в ЛДЦ мибс, написали дегенеративное повреждение внутреннего мениска, минимальные явления синовита. Но жидкости там нет, мне сказали, что может быть синовиальная саркома и ее можнл на мрт не отличить.Позавчера ездила в пос песочный в нии онкологии взяла у врача направление на пересмотр диска у них за денежку .Подскажите пожалуйста, смогут ли по МРТ с контрастом отличить синовит от синовиальной саркрмы, ведь они обе с четкими круглыми границами написано, и развитие ее чаще медленное, возникает у людей 15-40 лет. Или я опять выкину деньги на ветер, потратила уже 12 тыс, денег уже не осталось. Никто толком сказать не может, а я сижу на грече, и макаронах с фруктами, и кефире с конца декабря. Если вдруг онкология? Как мне поступить, чтобы мне отличили одно от другого? Никто проверять ничего не спешит, хотя травматолог сказал, что по его части все нормально. В НИИ назначили УЗИ брюшной полости и флюорографию сначала, и пересмотр диска. Разве на МРТ можно точно сказать? Уже не знаю что делать.Также 2 месяца сбивчивый пульс, сначала спокойный, потом ударов 20 громких, как после бега, неравномерный. Сердце здоровое, проверяла в начале года.
Настя, успокойтесь, никакой онкологии у Вас нет. Судя по описанию поврежден мениск, к сожалению, Вы много написали несущественного, а вот с какой стороны болит колено не написали — наружной или внутренней. Найдите нормального врача МРТ, который пересмотрит диск и я почти уверен, что у Вас обнаружат повреждение мениска и возможно связки. Далее надо будет действовать в соответствии с описанием. Удачи!
Добрый день! 01.12.2016 г. произошла травма колена (при подъеме в гору в меня «врезался» доберман 40 кг, удар пришелся на левое колено). Боль быстро прошла, остался негромкий хруст при движении ногой, больно спускаться по лестнице, ограниченность движения в колене (помимо хруста, полностью согнуть и разогнуть колено очень проблематично). Обратилась в травмпункт по месту жительства, рентген не показал изменений, посоветовали сделать МРТ. По результатам МРТ: МР картина дегенеративно-дистрофических изменений заднего рога медиального мениска левого коленного сустава (2 ст по Stoller), проявлений синовита и супрапателлярного бурстита. Киста подколенной ямки (14,4 х 5,5 мм). Повторно обратилась в травмпункт, врач посмотрел только протокол МРТ (не снимки) и сказал, что согласно МРТ «хрустеть» не должно. Боль только при надавливании сбоку от колена. При сгибе и разгибании ноги характерный хруст сохраняется, также больно спускаться по лестнице, могу только на одной ноге. Зафиксировали ногу, сказали 3 недели лежать. Подскажите пожалуйста, требуются ли какие-то дополнительные исследования и лечение травмы мениска помимо фиксации сустава. Спасибо!
Уходите от травматологов и ищите ортопеда, который владеет внутрисуставными инъекциями и имеет опыт лечения травм менисков без операции.
Здесь два варианта: если учесть, что вам всего 28 (откуда дегенеративно-дистрофические изменения в менисках, если вы не тяжелоатлет?), колено хрустит постоянно и есть боль при спуске по лестнице, и боль при пальпации по боковой стороне сустава, и при этом на МРТ ни слова о повреждении боковой связке, то разрыв мениска 100%, оперировать срочно! Пока есть возможность сшить мениск и сохранить колено в идеальном состоянии. Вариант 2 (выжидательный): лечить синовит и бурсит Мелоксикамом, физиотерапией и прочими методами 2 недели, если прогресс будет, то продолжить в том же духе, если нет — то срочно вариант первый (см. выше). А про лечение травм менисков без операции, при всем уважении к коллеге, ну, если есть новые технологии, стоит озвучить их на очередном конгрессе российского артроскопического общества.
источник
В статье представлен дифференциальный диагноз болевого синдрома в области икроножной мышцы, развивающегося вследствие хронической венозной недостаточности, острой венозной недостаточности, хронической артериальной недостаточности, острой артериальной недостаточности, остеохондроза, остеоартроза, полинейропатии, дерматомиозита, миозита, фибромиалгии, травмы мышц.
Боли в области икроножной мышцы (икры) – универсальный симптом, который может наблюдаться при большом количестве заболеваний.
Основной мышечный массив задней поверхности голени (икра) образован двумя мышцами – располагающейся поверхностно икроножной мышцей и более глубоко расположенной камбаловидной мышцей. Сухожилия этих мышц объединяются вместе и прикрепляются к пяточной кости, образуя т.н. ахиллово сухожилие. Мышцы икры обеспечивают движение в голеностопном суставе (сгибание и разгибание), что необходимо для обеспечения ходьбы, удержания равновесия тела в вертикальном положении и амортизации при движениях.
Артериальное кровоснабжение икроножной мышцы происходит из собственных артерий, берущих начало из подколенной артерии. Венозный отток осуществляется по сопровождающим артерии венам, которые в толще мышцы образуют широкие выстланные эндотелием полости – суральные синусы. Иннервируются вышеуказанные мышцы из большеберцового нерва (L3-4).
Хроническая венозная недостаточность.
На сегодняшний день в генезе боли при хронических заболеваниях вен выделяют три основных компонента: дистензионный, ишемический и воспалительный.
Дистензионный компонент возникает вследствие перерастяжения венозной стенки избытком крови при нарушении механизмов ее оттока. Подобные нарушения могут быть следствием дисфункции мышечно-венозной помпы, играющей ведующую роль в обеспечении венозного оттока в вертикальном положении тела. Застой крови в венах голени может возникать в результате снижения активности мышц икры, например вследствие длительного пребывания в неподвижном вертикальном или сидячем положении, в результате поражения клапанного аппарата поверхностных (варикозная болезнь) или глубоких (посттромботический синдром) вен, что сопровождается нарушением нормального центростремительного движения крови и ее забросом в дистальные отделы при каждом мышечном сокращении (рефлюкс), а также при поражении соответствующих мышц и смежных с ними суставов. Подобные боли часто возникают после длительных статических нагрузок и легко купируют ночным отдыхом и/или путем придания конечностям возвышенного положения.
Воспалительный компонент является отражением общепринятой на сегодняшний день концепции лейкоцитарной агрессии, как ведующего компонента патогенеза хронических заболеваний вен. Суть ее заключается в том, что при уменьшении скорости венозного оттока и появлении признаков венозного стаза в венах голени происходит лейкоцитарно-эндотелиальное взаимодействие с экспрессией ссответвующих адгезивных молекул на поверхности клеток, что приводит к миграции белых кровяных телец в толщу сосудистой стенки и их дегрануляции. Освобожденные свободные радикалы кислорода, протеолитические ферменты и цитокины оказывают не только повреждающее воздействие на структурные компоненты венозной стенки, в первую очередь, коллагеновый каркас, но и активируют безмиелиновые С-ноцицепторы, отвечающие за передачу болевого импульса. Таким образом, воспалительный компонент венозной боли отражает не только застой крови в венах голени, но и процесс активного развития хронических заболеваний вен, который может в итоге привести к появлению варикозной трансформации. Присоединение воспалительного компонента делает венозную боль более стойкой и не купирующейся возвышенным положением конечности и ночным отдыхом.
Ишемический компонент связан с тяжелыми воспалительными изменениями венозной стенки с запустеванием vasa vasorum, что приводит к серьезной морфологической перестройке страдающих вен. Следует предполагать, что ишемический компонент встречается при тяжелых формах хронических заболеваний вен и может обеспечивать постоянную болезненность самих варикозных узлов.
Классические боли при венозной недостаточности носят тупой распирающий характер, усиливаются после длительного пребывания в положении стоя или сидя, уменьшаются или полностью проходят после ночного отдыха или придания конечности возвышенного положения. Часто боли сопровождаются преходящим отеком мягких тканей в области нижней трети голени и судорогами икроножной мышцы в ночные часы.
Острая венозная недостаточность – тромбоз глубоких вен голени. В результате внезапного затруднения венозного оттока из нижних конечностей и развития острого венозного полнокровия могут наблюдаться весьма интенсивные постоянные распирающие боли в области икроножной мышцы, незначительно уменьшающиеся при придании конечности возвышенного положения, сопровождающиеся увеличением объема мышцы и ее уплотнением, цианозом кожи и усилением подкожного сосудистого рисунка. Степень выраженности симптомов будет зависеть от локализации тромбоза – чем больше вен окажется вовлечено в процесс, тем более острыми будут проявления. При изолированном тромбозе суральных синусов могут наблюдаться умеренной интенсивности четко локализованные боли, усиливающиеся при подошвенном сгибании голеностопного сустава и при надавливании в место проекции синуса на кожу.
Хроническая артериальная недостаточность развивается вследствие окклюзии артерий атеросклеротическим или аутоиммунно-воспалительным процессом. В подобных случаях мышцы испытывают кислородное голодание, переходят на анаэробный путь метаболизма, что приводит к накоплению кислых продуктов, раздражающих болевые рецепторы. При артериальной недостаточности боли в икроножных мышцах наблюдаются при ходьбе и вынуждают человека остановиться (синдром «перемежающейся хромоты»), на начальных стадиях процесса в покое боли не беспокоят. Боли сопровождаются похолоданием конечностей, зябкостью, кожа становится бледной, шелушащейся, легко ранимой, теряется волосяной покров. При прогрессировании заболевания мышцы и подкожная клетчатка истончаются.
Острая артериальная недостаточность – внезапная закупорка артерий вследствие ее тромбоза или эмболии приводит к остро возникшей ишемии конечности. В этом случае боли в икроножной мышцы будут наблюдаться в покое, носить интенсивные характер, сопровождаться нарушениями чувствительности и двигательной функции вплоть до развития паралича и мышечной контрактуры.
Остеохондроз поясничного отдела позвоночника (корешковый синдром) – вторая по частоте причина появления болей в области икроножных мышц. В основе лежит сдавление корешка спинномозгового нерва в месте его выхода из позвоночного канала. В результате возникают проецированные боли в том месте, куда идут нервные волокна – в том числе в область икры. При этом боли могут быть связаны как с компрессией нервов и генерацией в них болевых импульсов, так и с тоническим мышечным сокращением и последующим развитием фиброзно-дистрофических изменений в мышечной ткани. При корешковом синдроме боли связаны с определенными движениями и изменением положения тела (например, наклон туловища вперед, в стороны, сгибание конечности в тазобедренном суставе). Как правило, боли усиливаются при длительном пребывании в провоцирующем положении и уменьшаются после разминки, лечебной физкультуры, массажа, тепловых воздействий. При мышечно-тоническом синдроме возможно обнаружить участки повышенного тонуса в воде плотных болезненных очагов в тоще мышцы. Со временем мышца может диффузно уплотняться в связи с развитием в ней фиброзных изменений. Впоследствии в связи с нарушением вегетативной иннервации может происходить присоединение застойного (вазодилатация) или ишемического (вазоконстрикция) компонента болевого синдрома.
Периферическая полинейропатия может быть осложнением сахарного диабета, следствием токсического воздействия на организм этилового спирта и пр. Для диабетической полинейропатии характерно сочетание ночных или утренних болей в покое, локализующихся в дистальных отделах нижних конечностей, с ощущениями ползанья мурашек, жжения, онемения, мышечной слабостью и снижением кожной и (в первую очередь) вибрационной чувствительности. При этом боли могут носить очень интенсивный характер. Поражение вегетативных нервов может приводить к трофическим нарушениям и присоединению сосудистого компонента болевого синдрома.
Неврит большеберцового нерва характеризуется болями приступообразного характера, возникающими по ходу нервных волокон. При этом в промежутках между приступами боль полностью отсутствует.
Патология коленных суставов – в первую очередь, остеоартроз – характеризуется болями в околосуставной области при нагрузке. Боли локализуются преимущественно в области передней и внутренней поверхностей коленного сустава, усиливаются при длительном пребывании в вертикальном положении тела, при долгой ходьбе. Особенно характерно усиление болей при подъеме и особенно спуске по лестнице. На начальных стадиях заболевания в покое боли полностью проходят (при этом не требуется придавать конечности возвышенное положение). При развитии активного воспаления могут появляться боли в начале движения и утренняя скованность в суставах. В процессе развития заболевания возможно присоединение мышечно-тонического компонента болевого синдрома, при котором икроножная мышца находится в постоянном напряжении и становится плотной и болезненной при пальпации. При скоплении выпота в полости сустава могут образовываться ограниченные ее скопления в заворотах суставной капсулы – кисты Беккера, которые могут усугублять болевой синдром, сдавливать нервы и вены с развитием нейропатического и сосудистого компонента.
Дерматомиозит, полимиозит – аутоиммунное воспаление мышечной ткани, характеризующиеся постоянными тупыми упорными болями, усиливающимися при движениях в голеностопном суставе, в сочетании с мышечной слабостью и симптомами интоксикации. Мышцы становятся отечными, болезненными при пальпации, со временем может наблюдаться их уплотнение, тяжистость, узловатость, фиброз, образование кальцинатов вплоть до полной атрофии. При аутоиммунных заболеваниях, как правило, выявляются поражения других органов и систем, в первую очередь кожи: эритема и отек периорбитальной области, шелушащаяся эритема пальцев и кистей, покраснение околоногтевых валиков, очаги гиперпигментации-депигментации кожи – при дерматомиозите; отек-индурация-атрофия кожи при склеродермии, эритема на лице, поражение почек, сердца при волчанке и пр. Между тем, поражение икроножных мышц при аутоиммунных миозитах встречается нечасто.
Миозиты также могут быть проявлением онкологических, паразитарных заболеваний (трихинеллез, токсоплазмоз, цистицеркоз) или являться осложнением простуды, травмы или перенапряжения икроножной мышцы.
Фибромиалгия – хроническое аутоиммунное заболевание мышечной ткани — редко сопровождается изолированными болями в икроножных мышцах. Чаще наблюдаются интенсивные постоянные боли и выраженная мышечная слабость в проксимальных мышцах поясов конечностей. Также отмечается продолжительная утренняя скованность, и болезненность в специфических точках при пальпации.
Перенапряжение, растяжение, разрыв мышцы могут сопровождаться выраженными интенсивными болями в зоне повреждения, резко усиливающимися при попытках движений. Могут присоединяться явления воспаления (миозит).
Статья добавлена 24 июля 2014 г.
источник
Боль в икрах ног при ходьбе может явиться «лакмусовой бумажкой», сигнализирующей о возможной патологии. В этом случае целесообразно выбрать свободное время и посетить поликлинику.
Врач — невролог, городская поликлиника г. Оренбурга. Образование: Оренбургская государственная медицинская академия, Оренбург.
К наиболее распространенным причинам, почему болят икры ног, можно отнести следующие 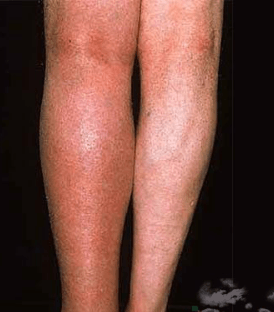
- Острый тромбоз вен.
- Посттромботический синдром.
- Варикозное расширение вен.
Описание заболевания
Патология появляется, когда происходит нарушение кровотока вследствие забивания вен кровяными сгустками.
Ирина Мартынова. Закончила Воронежский государственный медицинский университет им. Н.Н. Бурденко. Клинический ординатор и невролог БУЗ ВО \»Московская поликлиника\».Задать вопрос>>
Причинами данной патологии является структурное изменение стенок вен, высокая свертываемость крови.
Локализация и характер болей в икрах
Боль дает о себе знать после длительного стояния или ходьбы. В это время ноги попросту начинают «ныть». Эпицентром болезненных ощущений является непосредственное место поражения вен.
Дополнительная симптоматика
- Отечность нижних конечностей.
- Особая тяжесть в ногах.
- Видимое покраснение.
- Появляется некоторое жжение.
- Судороги.
Какой врач сможет оказать помощь
Решить проблему возможно, обратившись к хирургу-флебологу.
Диагностика острого тромбоза вен
Точно поставить диагноз можно посредством двух методов исследования вен:
- Флебография – выявление подвижных тромбов.
- Дуплексное ультразвуковое сканирование – точное выявление тромбоза вен.
Лечебный процесс
Лечение может быть двух видов:
- Консервативное. Назначаются обезболивающие препараты («Диклофенак», «Аэртал»), лекарственные средства группы «флеботоники» («Троксевазин», «Троксерутин» и т. п.). На заключительном этапе терапия проводится при помощи непрямых антикоагулянтов.
- Хирургическое. Второй вариант оправдан в случае обнаружения подвижных тромбов вблизи какой-либо опухоли или лимфатического узла.
Описание проблемы
Посттромботический синдром является производным от острого тромбоза.
Болезнь обусловлена повреждением вен, сопровождается разрывом капилляров.
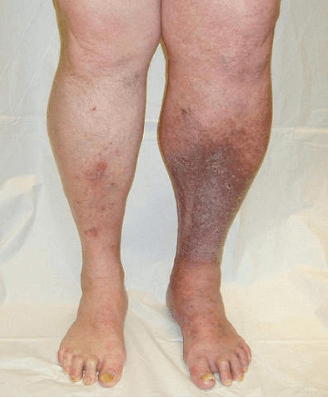
Самая интенсивная боль в икрах наблюдается в месте разрыва капилляров. Боль имеет ноющий характер и не дает человеку нормально перемещаться.
Дополнительные признаки:
- Появление гематом в месте повреждения вен.
- Наблюдается коричневый оттенок кожи вокруг повреждения.
- Болезненное место начинает зудеть.
- Характерно шелушение кожи ввиду ее сухости.
Какой врач поможет
Высококвалифицированную помощь сможет оказать врач-флеболог.
Диагностика
Внешнего осмотра квалифицированным врачом будет достаточно, чтобы установить посттромботический синдром.
Как избавиться от посттромботического синдрома
Исключается любая активность пациента, чтобы не наступил рецидив. Желательно занимать горизонтальное положение, при котором стопы должны быть немного выше бедер.
Важно носить специально разработанный компрессионный трикотаж, предотвращающий повторные разрывы капилляров.
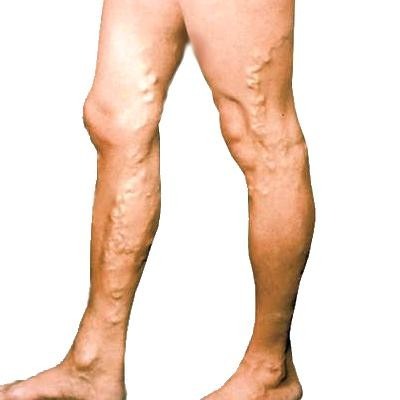
Патология, при которой происходит истончение стенок вен. Это обусловлено нарушением работы клапанов в венах. Клапаны не имеют возможности полностью смыкаться из-за большого напора крови. Со временем клапаны атрофируются, а стенки вен из-за застоя крови теряют свою эластичность и растягиваются.
Болевые ощущения и их локализация
Синдром выражается тянущими болями. Боль ног при ходьбе особенно ощутима. В запущенном состоянии при каждом шаге кажется, что поврежденная вена вот-вот разорвется.
Сопутствующие симптомы
- Пораженные участки вен видны невооруженным глазом.
- Вены напоминают извилистую реку.
- Если нога натружена, вена может неприятно подергиваться.
- В конце дня ощущается сильная тяжесть в ногах.
Какой врач поможет
С проблемными венами необходимо обратиться к флебологу.
Специалист даст необходимые рекомендации по лечению больных вен.
Диагностирование
Осмотра врача будет достаточно, чтобы выявить причину, почему беспокоят боли в икрах при ходьбе. Кроме того, можно воспользоваться УЗИ, реовазографией, флебографией.
Лечебный процесс
Лечение сводится к укреплению стенок больных вен посредством флеботоников («Цикло 3 форт», «Анавенол», «Асклезан», «Флебодиа 600» и т. д.). Помимо этого, необходимо носить компрессионное белье, способствующее поддержанию нормального кровотока в поврежденных венах.
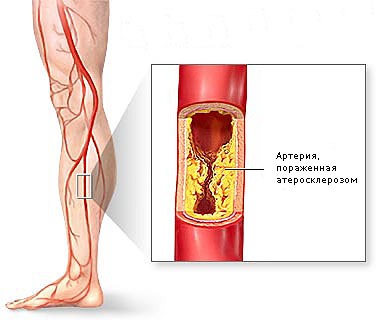
Заболевание является хронической патологией кровеносных артерий, сопровождаемой облитерацией, т.е. закупоркой сосудов. В конечном итоге, без медицинского вмешательства существует высокий риск летального исхода.
Локализация и характер боли в голени
Болевой эффект обычно застает больного при ходьбе.
Врач-ревматолог — городская поликлиника, Москва. Образование: ФГБНУ НИИР им.В.А.Насоновой, Астраханская государственная медицинская академия.
Дополнительные признаки
- Высокая и быстрая утомляемость стоп и икр даже при кратковременной ходьбе.
- Конечности отекают.
- Стопы постоянно ощущаются холодными.
- Кожа становится сухой, а ногти приобретают ломкость.
- Судороги при движении.
- Стопы приобретают бледность.
- Развитие патологии ведёт к язвам и гангрене.
Какой врач лечит
Целесообразно обращаться к хирургу-флебологу.
Диагностирование
Используются следующие методы постановки диагноза:
- Ангиография.
- Капилляроскопия.
- Допплерография.
- Реовазография.
Как лечится облитерирующий эндартериит
Избавиться от патологии нельзя, можно только улучшить состояние сосудов, предупредив самое страшное — гангрену.
Лечение заключается в следующем:
- Разжижение крови, увеличение проходимости вен («Редергам», «Тифен», «Ангиотрофин»).
- Применение препаратов, уменьшающих риск образования тромбов («Аспирин», «Трентал«).
- Физиолечение: диатермия, баротерапия, электрофорез.
Описание заболевания
Атеросклероз — разновидность патологии артерий, характеризующаяся заполнением просвета вен холестериновыми бляшками.
Болезнь характерна для пожилых людей начиная с 50-ти лет.
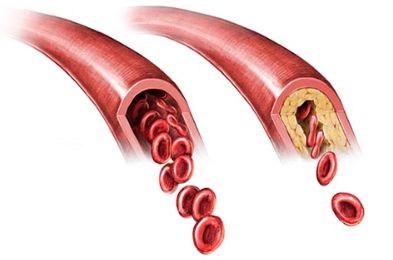
Наблюдается ноющая боль в местах поражения вен во время активного передвижения.
Сопутствующие симптомы
- Тяжесть в ногах по окончании рабочего дня.
- Зуд в местах больных вен.
- Шелушение.
- После ходьбы стопы и голени опухают.
- Ощущение холодных стоп из-за плохой проходимости крови по сосудам.
Какой специалист поможет
При постоянно беспокоящих перечисленных симптомах следует обращаться к флебологу.
Диагностирование атеросклероза
Применяются следующие виды диагностики:
Лечебный курс
Для уменьшения негативных проявлений атеросклероза применяются препараты, снижающие вязкость крови, снимающие болевой синдром, препятствующие образованию новых бляшек.
Описание недуга
Патология объясняется нарушением целостности структуры нерва ввиду получения травмы.
По причине недостаточной иннервации у человека нарушается двигательная функция, чувствительность кожи и т. д.
Локализация и особенности боли
В первые минуты после получения травмы боль нестерпима. Через определенный промежуток времени ослабевает чувствительность бедер, голеней и стоп.
Какой врач сможет помочь
В данном случае следует обратиться за помощью к врачу-невропатологу.
Диагностирование
Четко установить состояние поврежденного нерва можно только при помощи электромиографии.
Лечебное воздействие
Наряду с медикаментозной терапией («Никотиновая кислота», «Бендазол», витамины B12, B1) используется физиолечение.
Пациент проходит курс массажа, электрофореза, лечебной физкультуры.
Как чувствуется боль в голени
Боль ноющая, значительно усиливающаяся при ходьбе. Чтобы снять напряжение, больному приходится присесть на скамейку.
Дополнительная симптоматика
- Образование мелких мышечных узелков.
- Отечность икр.
- Покраснение.
- Мышцы голени ощущаются сверхплотными.
К какому специалисту пойти
Квалификации терапевта будет достаточно, чтобы установить эту патологию.
Диагностика миозита
Выявить недуг мышц можно посредством проведения следующих мероприятий:
- Внешний осмотр.
- Биопсия.
- Магнитно-резонансная томография.
Каким образом проводится лечебный курс
Для обезболивания принимаются спазмолитики нестероидного происхождения. Миозит без нагноений лечится посредством мазей («Фастум гель», «Апизартрон«, «Долобене»).
- Артриты голеностопного и коленного суставов.
- Остеомиелит большеберцовой или/и малоберцовой кости.
- Воспаление кожи или/и подкожной клетчатки голени.
- Надрыв или разрыв ахиллова сухожилия.
Описание заболевания
Патология объясняется воспалительными процессами в суставах.
Основной причиной артрита выступают инфекции, связанные с ангиной, а также гонококки.
Болевые ощущения в икрах
При быстрой ходьбе или легком беге возникают болевые ощущения сдавливающего характера. По ощущениям сустав будто бы «выкручивает». Больному приходится остановиться, чтобы унять боль. Кроме того, почувствовать боль можно и в спокойном положении, во время сна, когда человек меняет положение тела.
Дополнительные признаки
- Видимое опухание суставов.
- Покраснение кожи в месте больного сустава.
- Дееспособность в моменты болей.
Кто сможет помочь
Из специалистов, способных оказать помощь больному, следует обратиться к ревматологу. Помимо этого, могут быть подключены такие врачи, как травматолог, инфекционист, дерматолог, фтизиатр.
Диагностирование
Внешнего первоначального осмотра недостаточно, чтобы точно поставить диагноз. Для этого используются следующие диагностические методы:
- Забор крови на анализ для определения концентрации лейкоцитов, СОЭ.
- Ревмопроба.
Лечебный процесс
Желательно не напрягать больную ногу активными движениями. Необходимо фиксировать больной сустав эластичным бинтом, делая легкую сдавливающую повязку.
Из медикаментозных средств назначаются противовоспалительные, антибактериальные медпрепараты.
Параллельно можно принимать БАДы и прогревающие мази с содержанием в составе коллагена для ускорения регенерации хрящевой ткани сустава.
Больные, имеющие излишнюю массу тела, должны нормализовать свой вес. Это необходимо для уменьшения его негативного воздействия на больные суставы.
Кроме того, проводится физиолечение посредством массажа, грязевых ванн, ультразвуковых процедур.
В случае крайней необходимости, когда консервативное лечение не дало положительной динамики к выздоровлению, назначается хирургическая операция посредством артропластики.
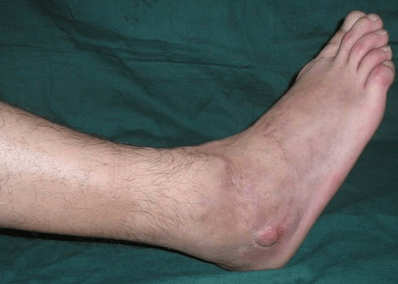
Заболевание представляет собой гнойное инфекционное поражение костей голени. Недуг может иметь как ассиметричный, так и симметричный характер, т. е. поразить как одну голень, так и обе. Причиной занесения инфекции может стать открытая рана.
Различают две формы остеомиелита:
- Острая форма – возникновение патологии впервые.
- Хроническая форма, характеризующаяся периодическими обострениями.
Болевые ощущения и место локализации боли
Пациент может ощущать боль как по всей передней части голени, так и в середине кости. Боль при движении носит неприятный, резко нарастающий характер.
Сопутствующая симптоматика
- Резкое повышение температуры до 39 градусов.
- Ярко выраженное покраснение в области поражения кости.
- Отечность.
- Гнойные очаги.
- Происходит обезвоживание организма.
- Наблюдается гнойный свищ (при хронической форме).
Какой врач поможет
Для выявления заболевания и его последующего эффективного лечения привлекается хирург-травматолог.
Методы диагностирования
- Визуальный первичный осмотр.
- Анализ крови.
- Магнитно-резонансная томография.
- Радиоизотопное сканирование.
- Биопсия.
- Рентгенография.
Как лечить остеомиелит
Лечебный процесс проводится исключительно в условиях стационара. При этом используется комплексный подход с применением следующих пунктов:
- Медикаментозное лечение, преследующее цель уничтожения инфекционных очагов. Метод лечения предусматривает назначение специализированных антибиотиков («Цефтриаксон», «Цефазолин», «Фузидин», «Линкамицин», «Ванкомицин», «Кефзол»). Кроме того, применяются препараты для укрепления иммунной системы («Амиксин», «Тимолин», «Тимоген»).
- Физиолечение, предназначенное для улучшения регенерации поврежденных тканей, а также реабилитации больного (ультрафиолетовое облучение, электрофорез).
- Диетотерапия. Пациенту следует употреблять продукты, насыщенные кальцием, железом, фосфором, что качественно улучшает структуру костной ткани.
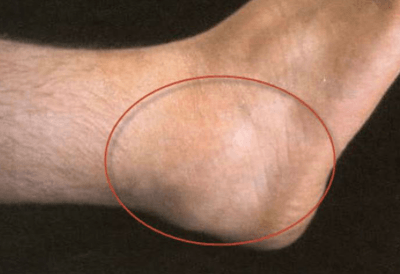
Существует ряд гнойных заболеваний кожи (импетиго, абсцесс и т. п.), вызываемых стафилококками, стрептококками, гонококками).
Локализация и характер боли
Место болевого синдрома – это очаг гнойных проявлений. Чем больше нагноение, тем выше степень боли не только в спокойном состоянии, но и при движении.
Боль отличается пульсирующим, саднящим характером.
Какой врач поможет
Целесообразно обращаться к врачам узкой специализации: хирургу, дерматологу, врачу-инфекционисту.
Диагностирование
Проводится визуальный осмотр места поражения кожного покрова, а также анализ крови.
Как лечить
Производится обработка ран дезинфицирующими препаратами. Прописываются специализированные лекарственные средства группы «антибиотики».
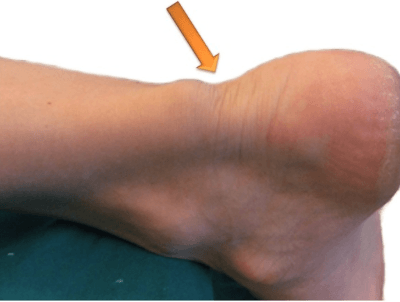
Ахиллово сухожилие – промежуточное звено между икроножными мышцами и пяточной костью, обеспечивающее нормальную ходьбу и бег. Риск получить подобные травмы возможен в случае занятий активными видами спорта.
Травма характерна для легкоатлетов, футболистов.
Болевые ощущения
При получении травмы возникает пронзительная боль в надпяточной области, сзади голени.
Дополнительная симптоматика
- Нет возможности встать на носок стопы.
- Образуется явная гематома.
- Опухание в поврежденной области ноги.
Какой специалист поможет
Следует обращаться к хирургу-травматологу, ортопеду.
Диагностирование
Профессионалу высокой категории не составит труда определить по внешним признакам повреждение ахиллова сухожилия. Для определения надрыва/разрыва сухожилия производится магнитно-резонансная томография либо ультразвуковое исследование поврежденной области голени.
Процесс лечения
Для правильного сращивания сухожилия накладывается гипсовая повязка, исключающая движение стопы. В особых случаях проводится операция по сшиванию разорванного сухожилия.
Лечение предусматривает реабилитационный курс. Пациенту прописывается покой, без активного движения.
Назначается физиолечение, а также специальный комплекс упражнений для восстановления нормального функционирования мышц голени и сухожилия.
К наиболее распространенным проблемам, создающим болевой синдром в голени при движении, являются следующие заболевания позвоночника:
- Остеохондроз.
- Травмы позвоночного столба.
- Хронические патологии позвоночника.
- Опухоли.
- Туберкулез позвоночного столба.
Патология объясняется видоизменением дисков позвоночника поясничного отдела, влияющих на междисковую ткань.
Болевой синдром и место его локализации в голени
Боль возникает в икре, если остеохондроз вообще не лечился.
При этом болевое ощущение отражается в икре (внешняя боковая сторона) голени тянущим эффектом.
Дополнительные признаки поясничного остеохондроза
- Боль при наклоне либо резких поворотах торса.
- Временная потеря гибкости на время болезни.
- Характерное щелканье в позвонках.
Какой врач сможет оказать помощь
С подобной патологией сможет справиться терапевт, невропатолог.
Как лечится поясничный остеохондроз
Больному прописывается постельный режим с целью уменьшения влияния на позвоночник активных движений.
Желательно спать на жестком матрасе, исключить панцирную кровать.
Больному при остеохондрозе прописываются нестероидные противовоспалительные медсредства. Наиболее действенный эффект обеспечивается следующими препаратами:
Существует два типа травм позвоночного столба, вызывающих болевой синдром при ходьбе в области голени: перелом и ушиб с некоторым смещением позвонков.
Как болят икры
При неосторожном движении боль в голени носит «простреливающий» характер. Боль может локализоваться как на задней поверхности голени, так и на ее боковых частях.
Дополнительная симптоматика при травмах позвоночника
- Если это перелом, то пострадавший не может повернуть торс вбок.
- Образование обширной гематомы.
- Возможна хромота сразу же после получения ушиба.
Какой врач поможет
Необходимо обращаться к хирургу-травматологу.
Диагностика
Проводится МРТ, делается рентгеновский снимок травмированного места на позвоночнике.
Лечебный курс
При переломе необходимо расположить пострадавшего так, чтобы исключить болевой синдром при транспортировке. Вне зависимости от степени тяжести травмы (ушиб, перелом), назначается постельный режим.
Исходя из тяжести полученной травмы срок лечения может доходить до полугода.
Используются следующие лекарственные средства:
- Для качественного срастания позвонка – «Кальций Д3 Никомед».
- Для улучшения структуры междискового хряща – «Алфлутоп», Терафлекс».
- Для снятия болевого синдрома – «Диклофенак», Мелоксикам», «Нимесулид», «Кеторолак».
- При ушибах используются мази «Фастум гель», «Вольтарен Эмульгель», «Кетонал», «Найз Гель».
Для полного восстановления двигательной функции позвоночника назначается реабилитационный курс (физиолечение, ЛФК).
Наиболее распространенной патологией является межпозвоночная грыжа. Ввиду родовой травмы или повреждения, полученного на работе, происходит видоизменение дисков позвонков. По этой причине происходит выпячивание межпозвоночного диска. Во время движения позвонки начинают давить на межпозвоночный диск, раздражая его нервные окончания. Данный эффект дает болевой синдром.
Кроме того, межпозвоночная грыжа имеет высокую вероятность появления у тучных людей.
Локализация болевого синдрома
При межпозвоночной грыже боль может отдавать либо в правую, либо в левую ногу, в зависимости от стороны выпячивания грыжи. Больной чувствует боль тянущего характера, которая при большом размере грыжи может доходить до голени.
Дополнительные признаки межпозвоночной грыжи
- Трудно подняться в утренние часы после сна.
- Пациент чувствует скованность в движениях.
- При обострениях нога может неметь вплоть до голени.
- После долгого сидения на стуле человеку трудно встать, полностью разогнув спину.
Какой специалист способен помочь
Для получения консультации необходимо посетить невропатолога.
Диагностирование
Наилучший вариант – провести магнитно-резонансное исследование.
Лечение
Если грыжа имеет незначительные размеры, целесообразно использовать раствор для внутримышечной инъекции «Диклофенак» или другие подобные медпрепараты, способствующие снятию боли и воспаления.
Наиболее опасным недугом позвоночника, приводящим к смерти, является злокачественная опухоль.
Онкология, находящаяся в поясничном отделе позвоночника, может негативно влиять на голени ног.
Локализация болей в икрах
На последней стадии рака больной ощущает сильно тянущие боли не только в бедре, но и в голени. Болевой синдром может иметь место и в спокойном горизонтальном положении тела.
Какой врач занимается опухолями позвоночника
Целесообразно обратиться к хирургу-онкологу.
Диагностирование
Точно определить очаг опухоли возможно путем проведения магнитно-резонансной томографии.
Лечение
Проводятся следующие лечебные курсы:
- Химиотерапия.
- Лучевая терапия.
- Хирургическое вмешательство.
Описание болезни
Патология хронического характера, обусловленная инфекционно-воспалительными процессами.
Источник воспаления – бактерии Коха.
Во время быстрой ходьбы или неаккуратного резкого движения боль может носить простреливающий характер. Концентрация боли – внешняя боковая часть икроножной мышцы.
Дополнительная клиническая картина
- Температура держится продолжительное время в пределах 37-37,5 градусов.
- Боль в области поясницы.
- Потеря физического тонуса, быстрая утомляемость.
- Ограничение движения при поворотах торса.
Какой врач поможет
Для решения проблемы подключаются следующие специалисты:
Диагностика
- Анализ крови и мочи.
- МРТ.
- Рентгенография.
Лечебный процесс
Назначаются противовоспалительные и противоинфекционные препараты («Этамбутол», «Рифампицин», «Стрептомицин», «Изониазид»).
Описание патологии
Патология выражается в дефиците инсулина и нарушении обмена веществ в организме.
Локализация и характер болей в голени при диабете
Болевой синдром в голени может ощущаться из-за развивающегося атеросклероза. При сужающемся просвете вен ноги недополучают оптимальное количество крови, что выливается в болевой синдром в икрах.
Боль имеет ноющий характер, растекается по всей поверхности голени.
Дополнительные синдромы сахарного диабета
- Быстрая утомляемость.
- Низкий физический тонус.
- Постоянное желание пить.
- Больной постоянно ощущает холод в ногах.
- Сухой и шелушащийся кожный покров.
Кто поможет при сахарном диабете
Специализированным врачом для выявления и лечения диабета является эндокринолог.
Диагностика сахарного диабета
Анализ крови на уровень содержания сахара.
Лечебный процесс
Назначаются следующие препараты:
Для особо тяжёлых больных используются инсулиновые уколы.
При обнаружении тех или иных симптомов, характеризующих определённые болезни, вызывающие боли в икрах, нельзя заниматься самолечением, а следует обращаться в поликлинику к терапевту. Врач проведёт приём и направит к узкоспециализированному доктору.
Врач даст квалифицированный ответ, почему при ходьбе болят икры ног, что это за болезнь и чем лечить недуг.
Возникшую боль в икрах не стоит переносить на ногах, целесообразно сесть, а лучше принять горизонтальное положение на кровати или диване. Это поможет разгрузить ноги от физического напряжения, улучшит кровоток в нижних конечностях.
Не надо терпеть возникшую боль. Резкие и продолжительные спазмы лучше снять, приняв пару таблеток обезболивающих фармсредств. Для этого можно использовать «Диклофенак«, «Анальгин«, «Кетанов» и т. п.
Не будет лишним провести самостоятельный лёгкий массаж мышц голени. Это поможет усилить кровоснабжение, расслабит напряженные мышцы, утихомирит болевой синдром.
Когда человек испытывает боли в икрах, необходимо находиться рядом с пострадавшим на случай возможного болевого рецидива.
Обязательно посмотрите следующее видео
Такая симптоматика, как боли в икрах, особенно при ходьбе, может послужить тревожным «звоночком» опасной для жизни патологии. Вовремя обратившись в ближайшую поликлинику, человек сможет оградить себя от тяжёлых последствий. Важно положиться на квалификацию профессионалов.
Врач соответствующей специализации способен назначить оптимальный курс лечения, поставить точный диагноз.
источник


