Незначительная на первый взгляд боль большого пальца стопы в будущем может привести к серьезной патологии. Если болевой синдром игнорировать или снимать обезболивающими препаратами, то заболевание затронет не только суставы, но и внутренние органы. Поэтому важно выяснить причину боли в пальце на начальном этапе и вовремя ее устранить.
Когда человек жалуется на то, что болит на ноге сустав большого пальца при ходьбе или даже в покое, то это может свидетельствовать как о простом ушибе, так и о серьезном заболевании костей, суставов и мышц стопы. При ушибе установить причину боли несложно, однако если боль началась без механического воздействия, то разобраться в ее появлении сможет только врач.
Стопа человека состоит из множества костей, которые делятся на фаланги пальцев, плюсну и предплюсну. Каждое сочленение соединено суставом, а в движение стопа приводится с помощью мышц и связок.
Болит сустав большого пальца ноги обычно вследствие локационной или общей причины. К локационным относятся: травма, перелом, чрезмерная нагрузка, инфекционный артрит, бурсит. К общим — подагра, запущенные стадии сифилиса и туберкулеза, ревматоидный артрит, поражающий сразу несколько суставов в организме, дегенеративно-дистрофическое поражение суставов.
Обратив внимание на ряд сопутствующих симптомов, удается сузить круг вероятных патологий. Например, если в плюснефаланговый сустав попала инфекция и вызвала артрит, то большой палец будет горячим на ощупь, будут присутствовать гиперемия (покраснение) и отек. К концу дня возникает боль под пальцами при ходьбе.
Важно. Боль не всегда является признаком развития заболевания. Зачастую это реакция организма на нагрузку. Для человеческого организма это нормальное проявление защитного механизма.
Симптомы несложно спутать и с проявлениями, возникающими при обычном ушибе. Однако если боль имеет пульсирующий характер и усиливается при ходьбе, то это говорит о присутствии гноя в стопе и распространении инфекции. Когда боли тревожат ночью или ранним утром, то есть подозрение на подагру.
Главными причинами боли в большом пальце ноги являются следующие патологии:
- Ревматоидный артрит.
- Остеоартроз.
- Подагра.
- Бурсит.
- Травма, ушиб, перелом.
Ревматоидный артрит имеет симптоматическую картину, отличную от остальных заболеваний. Для него свойственно двустороннее и одновременное поражение обеих стоп и кистей рук. Гноя и инфекционного распространения нет, но суставы тоже отекают, кости деформируются, а большие пальцы ног загибаются внутрь стопы.
Ранее мы писали о лечении болей в колене при ходьбе и рекомендовали добавить эту статью в закладки.
Ревматоидный артрит является причиной деформации сустава большого пальца стопы. Если заболевание запустить, оно эстетически изуродует стопу и на 80% снизит подвижность пальцев.
Во время остеоартроза плюсневых суставов больной испытывает ноющие и тянущие боли. В хрящах развивается контрактура (тугоподвижность), появляется хруст при сгибании и разгибании фаланг из-за истончения субхондриальной костной пластины на эпифизах костей. Распространенной причиной возникновения заболевания считается сильная травма или ушиб. На нее приходится 80% случаев. В остальном артроз вызван дисплазией (врожденной недоразвитостью тканей) и воспалением. Редко патологию провоцирует снижение иммунитета.
Важно. В народе устоялось ошибочное мнение, что остеоартроз первого пальца стопы — это подагра. С данной патологией нет ничего общего, и соли при артрозе не откладываются. Неправильное питание также не влияет на развитие остеоартроза.
Остеоартроз — заболевание с медленной этиологией. Сначала боль в большом пальце будет возникать только после длительной нагрузки. И если проблему не лечить, то со временем она начнет тревожить уже и в состоянии покоя.
Подагра — это отложение солей мочевой кислоты в суставе. Именно большой палец стопы является самым распространенным участком локализации болезни. Подагру нужно лечить незамедлительно, иначе сустав полностью разрушится, а патология распространится на внутренние органы.
В организме болезнь развивается из-за нарушения обмена веществ. Мочевая кислота вырабатывается в большем количестве, а почки не справляются со своевременным выведением. Само нарушение обмена веществ происходит по ряду причин:
- Наследственная предрасположенность.
- Злоупотребление алкоголем, курение табака.
- Псориаз, сахарный диабет, пониженное давление.
- Травмы, постоянное перенапряжение сустава в связи с профессиональной деятельностью.
Подагра отличается периодическими болями. При этом сустав вдвое увеличен в размерах, а подвижность снижена до минимума.
Помните. Этиология подагры очень стремительная: острая боль и невозможность даже наступить на стопу. В качестве сопутствующего заболевания может начаться подагра кистей рук.
Подагра напоминает о себе в ночное время или на рассвете. Как правило, именно по первому ночному приступу удается понять, что развивается именно подагрический артрит. Боль будет острой и пульсирующей. Остальные симптомы схожи с остеоартрозом и ревматоидным артритом: повышение температуры в области большого пальца стопы, покраснение и отечность.
Рекомендуем обратить внимание также на статью: «Лечение артроза пальцев на ноге».
Болезни, затрагивающие сустав большого пальца ноги, имеют схожие симптомы. Различия минимальны, и поставить точный диагноз без дополнительного исследования зачастую не удается даже врачу. Ревматолог или ортопед назначает рентген, анализы крови и мочи, артроцентез.
На рентгеновском снимке четко просматриваются патологические области и степень поражения. Однако снимок рентгена иногда оказывается чистым и малоинформативным. Когда костных изменений нет, возможно, речь идет о поражении мышц, связок и хрящевой ткани. Для уточнения диагноза назначается УЗИ.
При подагре в хрящевой ткани откладываются соли, что приводит к нарушению подвижности в суставе и периодическим болям
Подтвердить диагноз «подагра» или «ревматоидный артрит» врач сможет только после биохимического анализа крови. В результатах анализов уровень мочевины при подагре составит свыше 8,7 ммоль/л. Превышение свидетельствует о неправильной работе почек, которая не выводит мочевую кислоту, а заставляет ее откладываться в виде кристаллов на суставах. Как осложнение начинается почечная недостаточность. При этом креатинин, напротив, понижен и не достигает величины в 115 ммоль/л.
Совет. Для наиболее информативной картины биохимического анализа крови накануне сдачи следует исключить физические нагрузки, курение табака и употребление алкоголя. Также нежелателен стресс и прием каких-либо лекарств.
Артроцентез — важная диагностическая процедура при подагре. Она заключается в том, что берут на анализ синовиальную жидкость из пораженного пальца. Исследование проводится в период ремиссии. По количеству соленых кристаллов удается понять, помогает лечение, или больному становится только хуже.
Производится пункция синовиальной жидкости из суставной полости. Клинический состав укажет на степень развития подагры.
Пациенту, жалующемуся на боль в суставе большого пальца ноги, лечение назначается по результатам исследований. При этом первоочередной задачей является устранение болевого синдрома. Если патология спровоцирована инфекцией, то прописываются антибиотики, нестероидные препараты и антигистаминные средства, снижающие боль.
Совет. При постоянных болях в большом пальце стопы не следует долгое время употреблять обезболивающие препараты и откладывать поход к врачу. Обезболивающие дают временный эффект и зачастую только ухудшают ситуацию, которую потом труднее исправить.
Если купирование боли является обязательным действием при каждом заболевании, вызывающем дискомфорт в области большого пальца стопы, то затем следует уже строго индивидуальное воздействие на патологию.
Если патология развивается на фоне инфекции, назначается прием антибиотиков. При отсутствии проявления симптомов на коже назначаются нестероидные противовоспалительные средства. Во время явного воспаления внутривенно вводятся кортикостероидные препараты.
Неудобная обувь на высоком каблуке и узким носком — распространенная причина развития артроза сустава первого пальца стопы
Иммунокомплексная природа позволяет хорошо воздействовать на патологию плазмаферезом. Однако результаты всегда различные, поэтому целесообразно включить в лечение базисные средства, которые воздействуют непосредственно на сам ревматоидный артрит. Препараты данной группы медлительны в действии, принимаются не меньше полугода. И даже при положительном эффекте пациент продолжает их употребление.
Важно. Во время лечения ревматоидного артрита обязательным является профилактика остеопороза путем восстановления кальциевого обмена. Для этого соблюдается диета, богатая продуктами с высоким содержанием кальция.
Терапевтический плазмаферез в лечении ревматоидного артрита заключается в очищении крови от патологических клеток
Остеоартроз характеризуется разрушением хрящевой ткани, а значит, необходимо остановить этот дегенеративный процесс. Решают этот вопрос хондропротекторы. Пациента удается быстро избавить от боли, однако полное восстановление занимает длительный период. Основной принцип лечения — отсутствие физической нагрузки на пораженный участок, а также ЛФК, физиотерапия, соблюдение ортопедического режима.
При острой форме остеоартроза на пораженный палец накладывается бандаж, который мобилизует сустав и сохраняет его в покое длительное время.
Основная цель в лечении осетоартроза стопы — предотвратить развитие контрактур и разработать сустав. Если этого не делать, то боль в большом пальце может вернуться.
Больной подагрой при первичном диагнозе или во время обострения направляется на лечение в стационар, в ревматологическое отделение. Интенсивная терапия проводится 7-14 суток. За это время при адекватном подборе лечения удается купировать боль и улучшить клиническую картину заболевания. При затухании болезни пациент наблюдается у нефролога и ревматолога амбулаторно.
Сегодня какого-то одного универсального лекарства от подагры современная медицина не знает. Поэтому вопрос удается решить только комплексным подходом и пробой различных методик. На первоначальном этапа прописывается препарат для снижения концентрации мочевой кислоты («Колхицин») и средство для ускоренного выведения вещества из организма («Аллопуринол»).
Соавтор материала: Дмитрий Ульянов — ортопед-ревматолог с 22-летним стажем работы, врач первой категории. Занимается диагностикой, лечением и профилактикой всех заболеваний суставов и соединительной ткани. Имеет диплом по специальности «Ревматология», обучался в Российском университете дружбы народов.
Когда болит большой палец на ноге, ношение обуви становится мучительным, появляется дискомфорт, для устранения которого необходимо срочно обратиться к врачу, ведь этот симптом может указывать на развитие опасного заболевания.
Болезнь, симптомами которой являются болезненность и отек, могут иметь механический или инфекционный характер. Наиболее распространенными причинами боли можно назвать следующие: вросший ноготь, артрит и артроз, подагра. Проанализируем данные причины подробнее.
Подагра – хроническое заболевание, которое является следствием отложения солей мочевой кислоты в суставах. Наиболее часто в поражение вовлечен большой палец нижней конечности.
Отложение солей происходит по причине снижения выведения их через почки, которое, в свою очередь, происходит при нарушении обменных процессов в организме. Нарушение обмена веществ может быть следствием: генетического сбоя; неправильного питания; вредных привычек; таких заболеваний, как сахарный диабет, гипертония, ишемия сердца; перенесенных травм.
Важное место в определении причины развития подагры занимает психосоматика. Стоит отметить, что психосоматика при таком заболевании выражается в потребности доминировать, нетерпеливости, гневе. Все данные качества человека выливаются через симптомы и признаки подагры.
Кроме того, что болит сустав большого пальца на ноге, возникают иные симптомы подагры:
- палец опух и болит, а также опухает вся ступня;
- палец покраснел;
- увеличивается температура тела.
Для уточнения такого диагноза врач назначает проведение рентгена, анализа крови и синовиальной жидкости сустава, УЗИ. Лечение боли в суставе большого пальца ноги и других проявлений болезни основано на консервативных методах, соблюдении диеты, проведении физиотерапии, что назначается только врачом.
В китайской медицине существует такой распространенный метод устранения заболевания, как иглоукалывание накаленной иглой. В нашей медицине его знают немногие, но он является довольно эффективным на своей родине. Метод заключается в следующем:
- Выбрать несколько точек, находящихся рядом с местом воспаления.
- Накалить иглу до получения ярко — красного цвета ее конца.
- Колоть раскаленной иглой выбранные точки, выпуская с них кровь до 60 мл.
- Процедуру проводят два раза в неделю.
В основном трех сеансов будет достаточно для того, чтобы вернуть конечность в естественное функционирование и устранить симптомы подагры.
Вросший ноготь в основном появляется на большом пальце ноги, но не исключение и рядом стоящий. Врастать ноготь может по таким причинам:
проведение некачественного или неправильного маникюра (слишком глубокое срезание ногтя);
ношение неудобной обуви (когда большой палец, в том числе и ноготь, сильно сдавлены обувью);
если ноготь специфической формы (может иметь генетическую предрасположенность);
при имеющемся плоскостопии;
если врастает кончик ногтя сбоку при резком увеличении веса человека;
наличие грибкового заболевания стоп.
Психосоматика заболевания определяет, что врастать кончик ногтя в кожу может при беспокойстве человека в продвижении вперед, к своим целям.
Кожа под ногтем в области его врастания может краснеть и распухнуть. Сопутствующим симптомом выступает сильная ноющая боль у основания большого пальца и при ходьбе, и в состоянии покоя. Поздние стадии течения патологии сопровождаются нагноением раны.
Когда врастает кончик ногтя в кожу, врач назначает соответствующее лечение. При невозможности или неэффективности лечения консервативными методами прибегают к оперативному вмешательству. Как лечить болезнь в домашних условиях, также расскажет лечащий врач.
Косточка возле большого пальца, а точнее, у его основания, часто возникает при плоскостопии. Также можно отметить такие причины, как ношение тесной и неудобной обуви, неправильное питание, наследственные и другие заболевания. При этом кость, отводящая большой палец стопы, начинает воспаляться, видоизменяться и выступать. Внешний вид кости напоминает большую подкожную шишку. Нередко люди считают, что выступающая косточка у основания большого пальца – симптом подагры. Для определения правильного диагноза необходимо обратиться к специалисту.
Деформация большого пальца стопы развивается 4 стадиями:
1 стадия – Синдром боли отсутствует, косточка заметно выпирает.
2 стадия – Боль имеет легкий и быстропроходящий характер и усиливается, когда нога двигается.
3 стадия – Фаланга большого пальца терпит смещение на 30 – 50 градусов. Косточка и палец сильно болят при длительном стоянии человека.
4 стадия – Происходит смещение большого пальца более, чем на 50 градусов. Косточка и палец болят постоянно.
Если болит косточка у основания большого пальца, лечение состоит в следующем: соблюдение диеты; потребление достаточного объема жидкости; ношение удобной обуви из качественных материалов; массаж и физкультура; физиотерапия.
При неэффективности всех методов назначают операцию по удалению косточки. Противопоказаниями для осуществления операции являются имеющиеся у человека болезни: сахарный диабет, «варикозная нога», болезни сердца, тромбофлебит.
Артрит большого пальца стопы, в большинстве своем, является следствием реактивного или псориатического артрита и подагры. Психосоматика заболевания гласит, что артрит развивается у тех людей, которые слишком строги к себе, не могут расслабляться и выражать свои желания.
Большинство людей имеет такую болезнь на протяжении многих лет. Обострение артрита приходится на момент изменения погодных условий, сезона или климатических условий. Симптомами болезни выступают:
болит большой палец на ноге при сгибании, а также при движении человека;
ограничение подвижности пальцев;
неприятная скованность в месте поражения;
повышенная температура тела;
покраснение и опухоль кожи над местом поражения.
Лечение, в первую очередь, заключается в соблюдении диеты, режим которой предписывает врач. Также он назначает иное лечение, которое будет отличаться в каждом конкретном случае, в зависимости от причины возникновения недуга.
Деформация большого пальца стопы и появление шишки с его боковой стороны имеет название «бурсит», который возникает по таким причинам: неудобная обувь, которую носит человек; генетическая предрасположенность; ревматические и обменные патологии, имеющиеся у человека.
Психосоматика такого заболевания заключается в отсутствии радости у человека к окружающим вещам и жизни в целом.
Симптомы бурсита явно выражены:
- отекает и воспаляется плюснефаланговая синовиальная сумка;
- синдром боли, возникающий при ходьбе;
- краснеет кожа в месте поражения;
- чувство жжения в области поражения;
- ограничение подвижности пальца.
При большой прогрессии болезни возможно распространение отечности и синдрома боли на голень. На внутренней стороне пальца может возникать мозоль. В том случае, когда человек устраняет ее с помощью пемзы, пилочек и кремов, при этом происходит увеличение травматизации зоны воспаления, а ступня еще больше деформируется.
Если инфекция попадает в синовиальную сумку, развиваются признаки интоксикации. К ним относят недомогание и слабость, а также повышенную температуру тела.
Лечение начальной стадии болезни состоит в следующем: ношение удобной обуви; ограничение нагрузок на стопу; чтобы устранить отек и боль, рекомендовано придать ноге возвышенное положение; физиотерапия.
Запущенные случаи требуют иного лечения: прием обезболивающих препаратов, антибиотиков, ношение специальных стелек в обуви.
Болеть мышца большого пальца, так же, как и все остальные мышцы ступни, может после нагрузки на нее. Боль будет ноющей, но не сильной, которая возникает при движении.
Также болят мышцы (мышца) после продолжительного нахождения конечностей в одном положении. Сюда можно отнести перелет в самолете, длительное положение сидя или же стоя. Это происходит при застое крови в венах в случае однообразного положения конечностей. При этом происходит накопление эндотоксинов, а мышцы (мышца), а точнее, их клетки, поддаются кислородному голоданию. В результате таких процессов активизируется рецептор боли и мышцы (мышца) начинают болеть.
Устранить такую боль можно с помощью непродолжительного отдыха, а застой крови в конечностях – путем придания им возвышенного положения.
Следующей причиной, при которой могут заболеть мышцы (мышца большого пальца) ступней – хождение в обуви с высокими каблуками. Это касается, как правило, женщин. Перепутать боль в суставах с болью в мышцах можно при таких заболеваниях, как деформирующий остеоартроз, ревматоидный артрит, подагра.
Чтобы не терять время, силы и средства на лечение проявившегося заболевания пальца ступни, лучше позаботиться о профилактике. Выделим такие правила профилактики:
- Соблюдение гигиены стоп.
- Чрезмерная потливость стоп – враг здоровью.
- Ношение удобной обуви.
- Прием ножных ванн с травами.
- Гигиена педикюрных инструментов.
- Избежание переохлаждения конечностей.
Почему болит большой палец на ноге, сможет определить только врач на основании результатов диагностики. Затягивать обращением к врачу не стоит, так как боль может указывать на серьезное заболевание. В противном случае можно прийти к необратимым последствиям.
Какой бы ни была боль в большом пальце, она причиняет дискомфорт при ходьбе и снижает работоспособность. Следовательно, болезненные ощущения нужно устранить как можно скорее. Но сначала нужно выяснить причину боли, сделать первичный диагноз.
Большой палец ноги состоит из фаланг, межфаланговых суставов и плюсневой кости. Также имеются сосуды, мягкие ткани, ноготь. Все это может болеть при травмах, заболеваниях и т.д.
По локализации боли можно сделать первоначальный диагноз:
- болит подушечка – к этому может привести мозоль, гематома, заноза;
- опух большой палец у ногтя – возможно врастание в мягкие ткани, нагноение;
- болит сустав – причинами могут выступать тесная обувь, физическая нагрузка, травмирование пальца, но нельзя исключить и патологию сустава.

- вальгусная деформация стопы;
- артроз;
- артрит;
- подагра;
- сахарный диабет;
- атеросклероз, эндартериит.
Если беспокоит болезненность пальца, обратиться можно к хирургу, ревматологу, неврологу. После осмотра и пальпации, при надобности – рентгенографии и анализа крови, узкий специалист поставит правильный диагноз.
Если болит не только большой, но и другие пальцы на ноге, то лучше изучить
. В ней поговорим о причинах и методах лечения.
При неправильном срезе ноготь начинает врастать в мягкие ткани большого пальца, что создает ощутимую боль при ходьбе. Если не устранить вросший ноготь, ходить становится все труднее, верхний участок пальца начинает краснеть и опухать.
Вросший ноготь необходимо срезать. Но доверить это дело лучше хирургу, который сделает это профессионально и практически безболезненно. В дальнейшем необходимо научиться правильно срезать ноготь при педикюре или же обращаться в салон к профессионалу.
Травма большого пальца возникает по причине удара, вывиха, перелома. Человек сделал неосторожное движение, ударился, уронил на ногу тяжелый предмет – из-за этого палец может травмироваться.
Заболевание, при котором происходит искривление плюсневого сустава большого пальца. Возможные причины:
При вальгусной деформации помогают ортопедические накладки, не позволяющие сместиться суставу с помощью фиксатора. Могут быть назначены обезболивающие и противовоспалительные средства.
Могут помочь облегчить боль деформированного пальца отвары и настои из прополиса. Широко известны в применении скипидарные ванны, а также прикладывание мазей из желчи, смеси из острого перца с нашатырем.
Глина широко известна в народной медицине как отличное средство для снятия воспаления, раздражения и жжения кожи. В лечении вальгусной деформации она тоже известна. Рецепт:
Такую смесь нужно приложить к больному суставу большого пальца ноги и держать до ее затвердевания. Курс – 2 недели.
Из ролика Академии Ортопедии на тему выпирающей косточки стопы можно подробно узнать причины возникновения деформации сустава, а также о методах ее лечения:
Эта болезнь представляет собой воспалительный процесс в суставе. При таком диагнозе боль возникает не только в большом пальце ноги. Неприятные ощущения наблюдаются и в других суставах. Артрит может появиться из-за проникновения бактерий в полость кости или нарушения работы иммунной системы.
При артрите инфекционного характера врач назначает антибактериальную и противовоспалительную терапию. Для восстановления подвижности сустава назначают ЛФК.
При аутоиммунном заболевании ведется контроль и лечение современными поддерживающими средствами. Данная область пока остается не до конца изученной.
Народные средства в борьбе с артритом
Снять боль поможет компресс из картофеля:
Кроме прогревания пораженного сустава, широко известны обертывания пораженного сустава листьями лопуха, мать-и-мачехи, капусты.
Особенно эффективным методом от артрита считают ванны для ног с отваром березовых листьев и добавлением морской соли.
Воспаление сустава большого пальца, которое приводит к его деформации. Подвижность снижается. Соединительная ткань фаланги увеличивается.
Травма сустава (особенно у спортсменов), инфекционное воздействие могут привести к костной и хрящевой патологии. Вследствие этого возникает деформация сустава.
Лечение артроза большого пальца
Лечение артроза нелегкое, требует комплексной терапии:
- физиотерапия (ультраволновая терапия, лазерная, ультрафиолетовое облучение);
- противовоспалительные средства;
- хондропротекторы.
Целесообразным считается использование специальной накладки, которая препятствует соприкосновению пальцев.
Народные средства для лечения артроза основываются на прогревании сустава большого пальца. Это улучшит кровообращение в пораженном месте.
Массаж большого пальца с применением меда хорошо стимулирует выработку суставной жидкости:
- Перед массажем стопу нужно прогреть сухим теплом, например, грелкой.
- Столовую ложку меда нужно нагреть на водяной бане.
- Круговыми движениями нужно мягко массажировать палец в течение 20 минут.
- После массажа, не смывая мед, нужно накрыть палец салфеткой и одеть теплый носок. Смыть через 2 часа теплой водой.
Прогревать пораженный сустав можно компрессами на основе спирта, меда или соли. Эффективным методом является применение ванночек с такими травами, как душица, чабрец, можжевельник. Заваренную траву добавляют непосредственно в ванночку для ног.
Подагра – скопление мочевой кислоты в организме. Это является причиной воспалительного процесса одного, иногда нескольких суставов большого пальца.
При таком заболевании боли беспокоят, в основном, в состоянии покоя. Но при осложнении ощущения становятся нестерпимыми, нарушается трудоспособность. Такое проявление болезни называют подагрической атакой.
К сожалению, подагра сложно поддается лечению. Но повлиять на течение болезни и не дать ей прогрессировать можно. При соблюдении диеты и правильном лечении симптомы купируются.
Лечение назначает врач-ревматолог. Оно основывается на выведении мочевой кислоты из организма и снятии воспалительного процесса. Придется отказаться от некоторых продуктов: мясо, алкоголь и т.д.
Лечение подагры народными средствами
Народные методы основываются на выведении соли из организма, поэтому при приеме трав внутрь возможно возникновение неприятных ощущений в мочевом пузыре.
- Корень красной марены – 2 ч.л., залить двумя стаканами горячей кипяченой воды.
- Настаивать в течение часа.
- Принимать утром и вечером по полстакана.
Известно также лечение компрессами, в том числе, с сырой рыбой, кусочек мяса которой прикладывают на всю ночь к пораженному пальцу.
В следующей статье вы получите больше информации о том, как лечить подагру на большом пальце ноги.
Атеросклероз, эндартериит – поражение артерий атеросклеротическими бляшками. Причиной возникновения в первую очередь является курение. Такое заболевание в разы чаще встречается у мужчин, нежели у женщин.
Лечение большого пальца ноги, боли в котором возникли по причине заболеваний сосудов, основано на улучшении кровообращения. Назначают противовоспалительные и гормональные мази, витамины. Отличного эффекта можно достичь с помощью грязевых ванн. При необходимости боль блокируют новокаином.
Лечение народными средствами
Так как витамин С предотвращает образование тромбов и укрепляет стенки сосудов, то насыщение им организма при данном заболевании особенно важно. Апельсин в сочетании с лимоном и ложкой меда отлично справится с такой задачей:
- По 2 штуки апельсина и лимона пропустить через мясорубку.
- В смесь добавить 2 ложки меда и стакан растительного масла.
- Принимать нужно 3 раза в день по столовой ложке.
В лечении сосудов также распространена настойка из плодов рябины, боярышника и земляники.
Сахарный диабет тоже может стать причиной болезненности пальца на ноге. Кроме болезненных ощущений и жжения в пальце, могут наблюдаться сухость кожи на стопе, трещины, и даже язвы.
Лечение пораженных сахарным диабетом конечностей основывается в первую очередь на снижении уровня сахара в крови. Помимо этого, врач может назначить заживляющую и смягчающую кожу мази.
Многие антисептические средства, которые можно использовать при отсутствии диагноза сахарный диабет (йод, перекись водорода и т.д.), не допустимы для применения у диабетиков!
Лечение народными средствами тоже обращено в сторону снижения уровня глюкозы в организме. Обратите внимание на рецепты из чеснока и лука, они хорошо зарекомендовали себя в лечении данного заболевания.
От местного лечения народными средствами без согласия лечащего врача лучше отказаться.
Профилактика болезненности первого пальца ноги заключается в выполнении некоторых правил. Важно:
- Приобретать только удобную обувь, правильно подобранную по размеру.
- Носить высокие каблуки не более 2-3 часов в сутки.
- Не увлекаться жирной пищей, алкоголем, курением.
- Избегать всевозможных травм.
- Своевременно ухаживать за ногами, правильно состригать ногти.
Нормализация веса не менее важна для правильной циркуляции крови и работы суставов ног.
Боль в большом пальце ноги может быть симптомом серьёзного заболевания. Обязательно обратитесь к доктору и используйте народные методы только при согласовании с ним. Внимательное отношение к своему организму и своевременное обращение к врачу – главный рецепт для здоровья ног.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
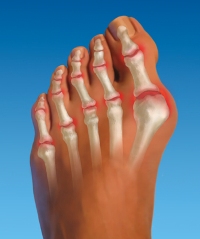
Подагра – заболевание, обусловленное нарушением обмена пуринов. Характеризуется увеличением количества мочевой кислоты в крови, и отложениями ее солей (уратов) в суставных тканях.
Обычно подагрический приступ начинается как раз с появления болей в суставе большого пальца ноги. При развитии заболевания патологический процесс может распространяться на все большее число суставов – возникает полиартрит. Но чаще всего при подагре поражаются суставы именно нижних конечностей: коленные, голеностопные, суставы стоп. А наиболее выраженные нарушения и боли наблюдаются в суставах пальцев ног.
Приступы подагры начинаются преимущественно в ночное время. Характеризуется такой приступ быстрым нарастанием местной температуры вокруг сустава, и его покраснением. Быстро увеличивается его отечность и болезненность. Мучительная жгучая боль распространяется от пальцев вверх по ноге. Воспаление может захватывать и мягкие ткани, формируя клиническую картину флебита или целлюлита. Средняя продолжительность подагрических атак составляет несколько суток, а иногда и недель. После стихания признаков сустав постепенно приобретает свою нормальную форму.
При подагре обострения наблюдаются от двух до шести раз в год, а факторами, провоцирующими начало приступа, являются:
- злоупотребление алкогольными напитками;
- погрешности в рационе в виде большого количества мясных или жирных блюд;
- злоупотребление кофе, какао или крепким чаем;
- интенсивные банные процедуры.
Еще одним характерным симптомом подагры являются тофусы, которые выглядят как очаги патологических уплотнений, расположенные в подкожной клетчатке. Локализуются они обычно над пораженными суставами, на разгибательных поверхностях голени и бедер, на ушных раковинах, на ахилловых сухожилиях или на лбу.
- ревматизма;
- системной красной волчанки;
- псориаза;
- нарушения обмена веществ;
- аутоиммунных патологий.
Изолированные поражения пальцев ног при артритах встречаются довольно редко. Чаще всего у таких пациентов воспалительный процесс распространяется и на другие суставы. Кроме того, для артритов очень характерны симметричные болевые ощущения, то есть поражения одинаковых суставов на обеих ногах.
Артритная боль в воспаленном суставе обычно имеет весьма выраженную интенсивность. Появляется она не только при движениях, но и в покое. Также на пораженных артритом суставах возникают сильные отеки и припухлости. Кожный покров над воспаленными областями приобретает красный, багровый оттенок, увеличивается местная температура.
Помимо болевых ощущений, симптомами артрита также являются:
1. Ограничение движений в суставе.
2. Изменения его формы.
3. Неестественный хруст при нагрузках.
При разных видах артрита болевые ощущения развиваются в различных пальцах. Например, для псориатического и реактивного артрита более характерно поражение именно больших пальцев ног.
Остеоартроз – это дегенеративно-дистрофическое заболевание сустава, развивающееся в результате разрушения хрящевых тканей на суставной поверхности. При этой патологии боль сначала возникает периодически, только после физической нагрузки, и быстро пропадает в покое. Но с развитием заболевания интенсивность болей увеличивается, они не исчезают после отдыха, и могут появляться в ночное время.
Признаками остеоартроза являются следующие симптомы:
- утренняя скованность;
- болезненные уплотнения на краях суставной щели;
- ограничение движений в суставе;
- характерный хруст при движениях.
Артрозом пальцев ног страдают, в основном, женщины. Возникновение заболевания провоцируется ношением модельной обуви с острым носом на протяжении многих лет. В результате происходит деформация большого пальца, и его искривление в сторону второго пальца. Кроме того, начинает выпирать его косточка, которая натирается поверхностью обуви, и со временем также подвергается деформации. В итоге искривляются и увеличиваются в размерах все суставы большого пальца ноги. Это провоцирует появление болей и ограничение подвижности.
Если артроз прогрессирует, то палец может менять свою изначальную форму настолько, что его не удается вернуть в начальное положение, применив даже значительные физические усилия.
Осложнением артроза большого пальца является еще и то, что вслед за ним деформации подвергаются второй и третий палец ноги. В результате возникает комбинированная деформация стопы. Кроме того, из-за постоянного трения и травматизации сустава 1-го пальца в нем развивается бурсит.
Воспаление суставной сумки большого пальца ноги со скоплением в ее полости жидкости (экссудата) носит название бурсит. Эта патология характеризуется отеком, болевыми ощущениями, покраснением и жаром в районе большого пальца.
Основное проявление бурсита – наличие подвижной округлой припухлости в области пораженного сустава, имеющей мягкую консистенцию. Такая припухлость довольно болезненна при ощупывании, и легко определяется визуально.
Кроме того, увеличивается местная температура в области воспаления, и кожа приобретает багровый оттенок. При длительном течении бурсит может перейти и в хроническую форму. К воспалению в подобных случаях присоединяется отложение кальциевых солей, что вызывает появление постоянных болевых ощущений.
Если причиной бурсита была травма большого пальца ноги, то к воспалительному процессу может присоединяться и патологическая микрофлора. Возникает гнойный бурсит, а все симптомы становятся более выраженными:
- сильные боли во всей стопе;
- повышение общей температура тела;
- головная боль;
- слабость;
- тошнота и т.д.
При переломе фаланги пальца стопы в первые часы после получения травмы определяются:
- болезненность в месте перелома при ощупывании;
- значительная припухлость;
- боль при нагрузках на поврежденный палец;
- боли при пассивных движениях пальца;
- кровоподтеки на боковой и тыльной поверхности.
Боль и хромота при переломе сохраняются длительное время. Характерным симптомом является то, что для уменьшения болей человек обычно старается перенести опору на пятку. Часто повреждается также и ногтевое ложе, которое впоследствии служит местом проникновения инфекции.
Нарушения функций при переломах II, III, IV и V пальцев стопы могут быть не особо заметны. Поэтому пациент поначалу может даже и не подозревать о наличии перелома. Лишь через некоторое время, при нарастании болевых ощущений, человек обращается к врачу.
Остеомиелит – это гнойно-некротический процесс, который возникает в кости и костном мозге, затрагивая окружающие мягкие ткани. Причина этой патологии – проникновение в организм микрофлоры, продуцирующей гной. Зачастую остеомиелит в пальцах ног развивается в виде осложнения различных костных патологий, к примеру, при открытых переломах.
Острый остеомиелит начинается с резкого увеличения температуры тела до 39-40 o С.
Состояние пациента сильно ухудшается, что обусловлено нарастающей интоксикацией организма. Проявляется это заболевание также следующими симптомами:
- резкая боль в стопе;
- ознобы;
- головные боли;
- неоднократная рвота;
- иногда потери сознания и бред;
- возможна желтуха.
В первые несколько суток появляется сильная боль в стопе, которая может распространяться и на голень. В пораженных костях и суставах развиваются болевые контрактуры. Активное движение пальцами ног невозможно, а пассивное – сильно ограничено. Быстро нарастают отечные явления в мышцах и мягких тканях стопы и голени. Кожа над зоной поражения приобретает багровый цвет, сильно напряжена. Нередко на ней появляется выраженный венозный рисунок.
При переходе заболевания в хроническую форму самочувствие пациента может несколько улучшаться, выраженность боли в стопе снижается, а сама боль приобретает ноющий характер. Пропадают признаки интоксикации организма, и температура тела возвращается к норме. Зачастую в области поражения формируются свищи со скудными гнойными выделениями. Несколько таких свищей могут образовывать сеть подкожных каналов, которые впоследствии открываются на большом удалении от патологического очага. В дальнейшем возникает стойкая неподвижность суставов стопы и искривление костей пальцев.
Болевые ощущения при этом могут иметь довольно выраженную интенсивность. Кроме того, характерно покраснение кожи вокруг вросшего ногтя, ее отек, а также присоединение инфекций.
Вальгусная деформация – это искривление плюснефалангового сустава, при котором большой палец отклоняется в сторону своих соседей. Основная причина развития данного нарушения – плоскостопие и слабость сухожильно-связочного аппарата. Дополнительные факторы, способствующие возникновению вальгусной деформации, а соответственно и увеличению боли – ношение узкой обуви или обуви с чрезмерно высокими каблуками.
В подобных случаях возникновение болевых ощущений в пальцах ног связано с нарушениями опорно-двигательного аппарата в виде косолапости той или иной степени выраженности. Вследствие неправильного расположения стопы при хождении происходит неравномерное распределение нагрузки на нее. Большой палец постепенно оттесняется кнаружи и вверх, смещая за собой и остальные.
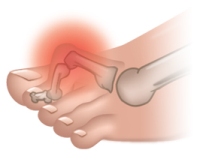
Так как сухожилия в области свода стопы пытаются ее стабилизировать, на мышцы, которые ответственны за подвижность пальцев, приходится дополнительная нагрузка. Пальцы оттягиваются назад и поджимаются, что приводит к значительному выпячиванию их суставов. Это и ведет к возникновению молоткообразной деформации. Кроме того, на выступающих вперед суставах быстро образовываются болезненные костные мозоли.
Деформированные молоткообразные пальцы упираются в обувь в различных местах и подвергаются трению. В тех областях, где искривленные пальцы прикасаются к поверхности обуви, возникает раздражение. Продолжающееся раздражение и трение может даже приводить к возникновению кожных изъязвлений в области поражения. По мере усиления таких деформаций пациенту становится все больнее и труднее передвигаться.
Наросты отмерших клеток, образующие плотные затвердения на коже, называются мозолями. В большинстве случаев подобные наросты возникают на подушечках пальцев стопы, на пятках или на боковых поверхностях большого пальца. Часто такое затвердение имеет длинное основание в виде глубоко проникающего в ткани корня. Мозоли обычно безболезненны в покое, но обладают выраженной болевой интенсивностью при нагрузках, ходьбе и давлении на пораженную область.
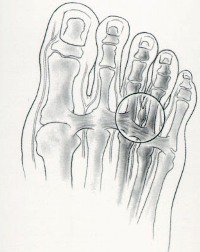
Вследствие ущемления нервов развивается травматический неврит. Воспаление носит хронический характер, что приводит к возникновению постоянной болезненности под пальцами ног.
Боль при этом заболевании обычно локализуется в области основания второго, третьего и четвертого пальцев стопы. Она имеет тенденцию к нарастанию при длительной ходьбе и ношении тяжестей. Кроме того, она часто отдает и в сами пальцы, а также вверх, в голень.
Одним их распространенных симптомов сахарного диабета являются изменения чувствительности и боль в пальцах ног, появляющаяся при ходьбе. Также при диабете часто наблюдается жжение в ступнях, преимущественно в ночное время. Причиной этих состояний служит нарушение кровообращения в нижних конечностях и поражения нервных окончаний.
Болевые ощущения в пальцах ног могут быть проявлением поражений артериальных сосудов нижних конечностей. Общие симптомы для таких заболеваний – это:
1. Побеление пальцев ног.
2. Боль при физических нагрузках.
3. Боль при переохлаждениях.
Две основные патологии, для которых характерна подобная симптоматика – это облитерирующий эндартериит и атеросклероз артерий нижних конечностей.
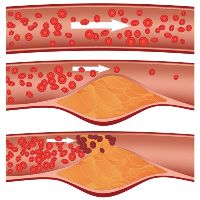
Для этого заболевания характерно уплотнение сосудистой стенки, которое проявляется ощущением сжимающих болей в мышцах ног и в стопе. Болевые ощущения нарастают при ходьбе. Кроме того, характерный признак атеросклероза артерий нижних конечностей – ощущение холодных стоп вне зависимости от времени года.
Болевой синдром в пальцах ног, особенно в промежутках между ними, может быть следствием дерматологических заболеваний. Чаще всего это массивные грибковые поражения стоп.
Кроме боли между пальцами ног, подобные нарушения проявляются также:
- зудом и жжением на коже стопы;
- покраснениями ногтей и изменением их формы;
- припухлостью кончиков пальцев;
- нарушениями окраски кожных покровов.
Боль в пальцах ног обуславливается широким спектром различных заболеваний, а потому данный симптом оказывается поводом к обращению к разным врачам-специалистам, в сферу компетенции которых входит диагностика и лечение спровоцировавшего их заболевания. Таким образом, ответ на вопрос, к какому врачу обращаться при боли в пальцах ног, зависит от того, какое именно заболевание предполагается у человека. А предположение заболевания основывается не только на боли в пальцах ног, но и на основании других имеющихся симптомов. Таким образом, очевидно, что выбор врача, к которому нужно обращаться в конкретном случае боли в пальцах ног, зависит от других имеющихся у человека симптомов. Ниже умы укажем, к докторам каких специальностей необходимо обращаться в зависимости от сопутствующих симптомов.

Если человека беспокоит сильная боль в любых пальцах ног, появляющаяся не только при движении, но и присутствующая в покое, сочетающаяся с отеком, припухлостью, разогреванием (кожа наощупь горячая), багровой окраской кожи в области болезненности, хрустом при физической нагрузке и ограничением движений в суставе, то подозревается артрит. В таком случае необходимо обращаться к ревматологу.
Когда боль в пальцах ног возникает периодически и всегда после физической нагрузки, а после отдыха может уменьшаться или вовсе исчезать, сочетается со скованностью стопы по утрам, хрустом при движении, ограничением подвижности и, возможно, деформацией больного пальца, то подозревается артроз. В таком случае необходимо обращаться к врачу травматологу-ортопеду (записаться).
Если боли в пальцах ног сочетаются с симптомами тендинита (боли в пальцах при ходьбе и при ощупывании сухожилий, хруст при движении, покраснение и разгоряченность кожи над областью болей) или бурсита (отек, боль, покраснение (кожа багровая) и горячая кожа в области большого пальца, сочетающиеся с мягкой припухлостью около сустава, и иногда с болями во всей стопе, повышенной температурой тела, слабостью и тошнотой), то необходимо обращаться к травматологу-ортопеду.
Если боль в пальцах ног ощущается после любого травматического воздействия на них (например, удар о твердый предмет, падение тяжелого на ногу, сдавление стопы дверьми с автоматическим закрыванием-открыванием и т.д.), то следует обращаться к врачу травматологу-ортопеду или, в его отсутствие, к общему хирургу (записаться).
Если боль в пальцах ног возникает на фоне резкого повышения температуры тела до 39 – 40 o С, сочетается с резкой болью во всей стопе (иногда также и в голени), отеком и багровой окраской кожи стопы и голени, с невозможностью пошевелить пальцами, ознобом, рвотой, головной болью, возможно желтой окраской кожи и склер глаз, потерей сознания, а через некоторое время боль стихает, общее состояние улучшается, но формируются свищи, из которых вытекает гной, то подозревается остеомиелит. В таком случае необходимо обращаться либо к травматологу-ортопеду, либо к хирургу.
Если боль в каком-либо пальце ноги (чаще большом) интенсивная и сочетается с покраснением кожи и отеком в области края ногтя, то подозревается врастание ногтя, и в таком случае необходимо обращаться одновременно к дерматологу (записаться) и хирургу. Врач-дерматолог будет заниматься консервативным лечением (без операции) вросшего ногтя, но если это невозможно, то направит к хирургу для его удаления. Если же человек не желает лечить вросший ноготь нехирургическими методами, а хочет удалить его хирургически, то можно сразу обращаться к хирургу.
Если боль в области пальца связана с мозолью, то необходимо обращаться к врачу-дерматологу.
Если боль в пальцах ног обусловлена вальгусной деформацией (большой палец наклонен к другим пальцам и сбоку стопы выступает «косточка»), косолапостью или молоткообразной деформацией пальцев ног (согнутые пальцы с сильным выпячиванием суставов), то следует обращаться к врачу-ортопеду (записаться).
Если человек страдает болями и нарушением чувствительности в пальцах ног, ощущаемыми при ходьбе, которые сочетаются с жжением в ступнях, постоянной жаждой, обильным и частым мочеиспусканием, повышенным аппетитом, потливостью, то подозревается сахарный диабет. В таком случае необходимо обращаться к врачу-эндокринологу (записаться).
Когда, помимо болей в пальцах ног, человека беспокоят признаки «перемежающейся хромоты» (боли, онемение и тяжесть в ногах, возникающие через некоторое время после начала ходьбы, заставляющие человека останавливаться, чтобы переждать боль, и только после этого снова продолжать движение) или атеросклероза сосудов ног (сжимающие боли в мышцах ног и стопы, ощущение холодных стоп в любую погоду), то следует обращаться к врачу-ангиологу (записаться), сосудистому хирургу (записаться) или флебологу (записаться). Если попасть к этим специалистам по каким-либо причинам невозможно, то следует обратиться к общему хирургу.
Когда человека беспокоит боль в пальцах ног и межпальцевых промежутках в сочетании с зудом и жжением, покраснением ногтей и изменением их формы, припухлостью кончиков пальцев, ненормальной окраской кожи на отдельных участках стопы, то подозревается грибковое заболевание, и в таком случае необходимо обращаться к врачу-дерматологу.
Поскольку боль в пальцах ног провоцируется разными патологиями, то в каждом случае при данном симптоме врач может назначать различные анализы и обследования, которые он выбирает в зависимости от предполагаемого заболевания. Соответственно, перечень обследований всегда будет зависеть от предположительного диагноза, который ставится врачом на основании других имеющихся у человека симптомов, помимо болей. Поэтому ниже мы укажем, какие анализы и обследования может назначить врач при боли в пальцах ног в зависимости от того, с какими другими симптомами она сочетается.
Когда эпизодически появляются болевые ощущения в пальцах ног в сочетании с их покраснением, отечностью и разогреванием (пальцы горячие наощупь), отдающие вверх по ноге, продолжающиеся в течение нескольких часов или недель, а после нескольких болевых приступов приводящие к формированию уплотнений (тофусов) над суставами пальцев, то подозревается подагра. В таком случае врач назначает следующие анализы и обследования:
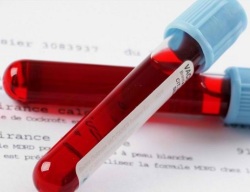
- Общий анализ крови (записаться);
- Биохимический анализ крови (записаться) (мочевая кислота, общий белок, белковые фракции, серомукоид, фибрин, сиаловые кислоты, гаптоглобин, билирубин (записаться), мочевина, креатинин, холестерин, АсАТ, АлАТ, амилаза);
- Рентген суставов (записаться);
- Пункция воспаляющихся суставов с микроскопическим исследованием и бактериологическим посевом (записаться) суставной жидкости;
- Пункция тофусов с микроскопическим исследованием содержимого;
- УЗИ почек (записаться).
При подозрении на подагру врач обычно назначает все вышеперечисленные анализы, так как они необходимы для подтверждения предполагаемого диагноза. Наиболее важными для диагностики подагры исследованиями является определение концентрации мочевой кислоты в крови, выявление кристаллов солей мочевой кислоты в суставной жидкости и содержимом тофусов. По результатам УЗИ почек могут выявляться уратные камни. На рентгеновских снимках изменения, характерные для подагры, становятся видны только через пять лет после начала болевых приступов в суставах.
- Общий анализ крови;
- Анализ крови на ревматоидный фактор (записаться) и С-реактивный белок;
- Биохимический анализ крови (общий белок, белковые фракции, серомукоид, сиаловые кислоты);
- Анализ крови на концентрацию иммуноглобулинов IgG, IgA (записаться);
- Анализ крови на циркулирующие иммунные комплексы (ЦИК);
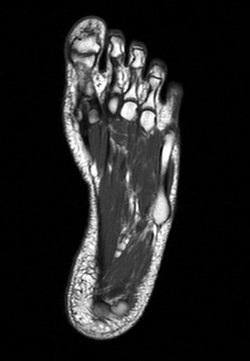
- Увеличивающий рентген стопы (записаться);
- УЗИ стопы (записаться);
- Томография (компьютерная и магнитно-резонансная) стопы;
- Термография стопы;
- Сцинтиграфия стопы;
- Пункция суставов (записаться) кисти с анализом внутрисуставной жидкости.
В первую очередь при подозрении на артрит назначаются анализы крови (общий, биохимический, на С-реактивный белок, ревматоидный фактор, на ЦИКи, на иммуноглобулины), так как это необходимо для подтверждения воспалительной природы заболевания. Так, если анализы крови в норме, то речь идет не об артрите, и врачу придется дополнительно еще раз подробно побеседовать и осмотреть больного, чтобы поставить другой предположительный диагноз.
Но если анализы крови не в норме (повышено СОЭ, количество серомукоида, сиаловых кислот, ЦИКов, иммуноглобулинов, С-реактивного белка и ревматоидного фактора), то речь идет об артрите, и в таком случае в зависимости от показателей анализов врач назначает следующие обследования, необходимые для постановки правильного окончательного диагноза. Так, если выявлена повышенная концентрация иммуноглобулинов и ЦИКов на фоне отсутствия ревматического фактора, то врач ставит диагноз неревматоидного артрита, и для оценки состояния тканей сустава и характера воспаления назначает рентген (записаться) и анализ внутрисуставной жидкости, получаемой путем пункции. Если имеется техническая возможность, то рентген заменяется компьютерной томографией, так как она дает несколько больше информации.
Если же в крови выявлено наличие С-реактивного белка и ревматоидного фактора, то врач ставит диагноз ревматоидного артрита, и назначает для оценки состояния сустава и характера воспаления рентген, магнитно-резонансную томографию и пункцию суставной жидкости с последующим ее анализом.
При ревматоидном и неревматоидном артрите в качестве метода дополнительной диагностики может назначаться УЗИ (записаться), которое позволяет выявить выпот в суставной полости и оценить степень тяжести патологических изменений в тканях, окружающих сустав. Если необходимо оценить активность воспалительного процесса и реакцию костной ткани на него, то назначается сцинтиграфия. А термография рассматривается в качестве только дополнительного метода самого артрита, так как позволяет зафиксировать характерное для патологии повышение температуры тела в области больных суставов.
- Общий анализ крови;
- Анализ крови на С-реактивный белок и ревматоидный фактор;
- Рентген стопы;
- УЗИ стопы;
- Компьютерная томография стопы;
- Магнитно-резонансная томография стопы (записаться).
В первую очередь для исключения возможного артрита врач назначает общий анализ крови и анализ крови на С-реактивный белок и ревматоидный фактор. Если все анализы в норме, то речь идет об артрозе, и уже для его диагностики врач в первую очередь назначает рентген и УЗИ. Если имеется техническая возможность, то рентген лучше заменить компьютерной томографией, так как она позволяет получить больше данных. Как правило, после проведения УЗИ и рентгена/томографии обследование не продолжают, так как результатов этих обследований оказывается достаточно для точной постановки диагноза. Но если артроз привел к сильной деформации суставов пальцев ног, воспалению суставной сумки, связок или сухожилий, или же имеется необходимость проведения операции, то дополнительно назначается магнитно-резонансная томография.
Когда боль в пальцах ног указывает на тендинит (боль ощущается при ходьбе и ощупывании сухожилий, при движении пальцами слышен характерный хруст, кожа в области боли красная и горячая) или бурсит (в области большого пальца имеется отек и боль, кожа горячая и багровая, около сустава большого пальца видна мягкая и болезненная при прощупывании припухлость, иногда отмечаются боли во всей стопе, повышенная температура тела, слабость и тошнота) – врач назначает рентген и УЗИ. Рентген в таких случаях необходим для исключения переломов костей, а УЗИ необходимо для оценки состояния и степени выраженности воспаления в сухожилиях и суставной сумке, а также для отличения бурсита от тендинита. Если имеется техническая возможность, то в дополнение к УЗИ назначается магнитно-резонансная томография.
Когда боли в пальцах ног появляются после любой травмы (например, удар о твердый предмет, падение тяжелого на ногу, сдавление стопы дверьми с автоматическим закрыванием-открыванием и т.д.), то врач обязательно произведет осмотр и назначит рентген для выявления возможных переломов костей. Если переломов не обнаруживается, то рентген может быть назначен для оценки степени патологических изменений мягких тканей. Других обследований при травматических болях в пальцах ног обычно не назначают, так как в этом нет необходимости.
Когда боль в пальцах ног возникает фоне резкого повышения температуры тела до 39 – 40 o С, сочетается с резкой болью во всей стопе (иногда также и в голени), отеком и багровой окраской кожи стопы и голени, с невозможностью пошевелить пальцами, ознобом, рвотой, головной болью, но через некоторое время боль стихает, общее состояние улучшается, зато формируются свищи с истечением гнойного содержимого, тогда врач подозревает остеомиелит и назначает в обязательном порядке рентген для подтверждения диагноза. Если имеется техническая возможность, то рентген заменяют компьютерной томографией, дающей более полную информацию. Если нужно оценить также и состояние мягких тканей стопы и степень их вовлечения в патологический процесс, то назначается магнитно-резонансная томография или, если томография недоступна, простое УЗИ. Если имеются свищи, то назначается фистулография (записаться), чтобы определить их расположение, длину, сообщение с костью и т.д.
Когда боли в одном пальце ноги (обычно большом) сильные, сочетаются с покраснением и отеком кожи в области болезненности и локализуются у края ногтя, то подозревается врастание ногтя. В таком случае врач не назначает каких-либо анализов и обследований, а производит только осмотр, на основании которого диагноз и так очевиден.
Когда боль на пальце стопы обусловлена мозолью – врач производит осмотр, надавливает на нее и покручивает, чтобы отличить мозоль от подошвенной бородавки, болезни Мортона и др. Диагноз ставится на основании осмотра, дополнительные обследования не назначаются.
Когда боли в пальцах ног связаны с вальгусной деформацией (большой палец наклонен к другим пальцам и сбоку стопы выступает «косточка»), косолапостью или молоткообразной деформацией пальцев ног (согнутые пальцы с сильным выпячиванием суставов), то врач диагностирует заболевание на основании данных внешнего осмотра. Однако для оценки состояния суставов, костей и измерения различных размеров стопы врач может назначить рентген, плантографию (записаться) и подометрию.
Если боль локализуется под вторым, третьим и четвертым пальцами ног, присутствует постоянно, усиливается при ходьбе и сжимании стопы, отдает в пальцы и голень, то подозревается неврома Мортона, и в таком случае врач назначает следующие обследования:
- Рентген стопы;
- УЗИ стопы;
- Магнитно-резонансная томография (записаться).
Обычно в первую очередь назначается рентген и УЗИ. Рентген позволяет выявить деформации костей, а УЗИ – саму невриному. Именно поэтому оптимальным методом диагностики невриномы Мортона является УЗИ. Томография назначается редко, так как она, хотя и позволяет выявлять невриному, но ее информативность ниже, чем у УЗИ.
- Определение концентрации глюкозы в крови (записаться) натощак;
- Определение глюкозы в моче;
- Определение уровня гликозилированного гемоглобина в крови;
- Определение уровня С-пептида и инсулина в крови;
- Тест толерантности к глюкозе (записаться);
- УЗИ почек;
- Реоэнцефалография (записаться);
- Реовазография (записаться) сосудов ног.
Для диагностики диабета в обязательном порядке назначаются анализ на уровень глюкозы в крови и моче и тест толерантности к глюкозе, результатов которых достаточно для постановки диагноза. Другими анализами можно и пренебречь, если их невозможно выполнить, так как они относятся к дополнительным. Так, уровень С-пептида в крови позволяет различать первый и второй типы диабета (но это можно сделать и без анализов), а концентрация гликозилированного гемоглобина дает возможность оценить риск развития осложнений. Если врач подозревает наличие осложнений диабета (а при болях в пальцах ног их вероятность высока), то назначается УЗИ почек, реоэнцефалография мозга и реовазография сосудов ног.
Если боли в пальцах ног сочетаются с признаками эндартериита (во время ходьбы в ногах появляется сильная боль, онемение и тяжесть, так что человек должен останавливаться и ждать, пока боль не успокоится, и только после этого он может продолжать движение) или атеросклероза сосудов ног (в мышцах ног или стоп всегда присутствуют сжимающие боли, а стопы холодные в любую погоду), то врач назначает следующие анализы и обследования:
- Выслушивание тонов сердца стетофонендоскопом (записаться);
- Измерение артериального давления (записаться);
- Определение пульсации артерий ног руками;
- Биохимический анализ крови (холестерин, триглицериды, липопротеины высокой и низкой плотности);
- Артериография сосудов;
- Ангиография (магнитно-резонансным или мультиспиральным томографическим методом) (записаться);
- УЗИ сосудов конечностей (записаться);
- Допплерография сосудов конечностей (записаться);
- Реовазография конечностей (для оценки скорости кровотока);
- Термография;
- Капилляроскопия (записаться);
- Функциональные пробы (записаться) (термометрическая, Гольдфлама, Шамовой, паранефральная или паравертебральная блокада поясничных ганглиев).
Сначала врач измеряет давление, выслушивает тоны сердца, определяет пульсацию артерий ног, после чего обязательно назначает УЗИ, допплерографию, артериографию и реовазографию сосудов нижних конечностей. На практике, в большинстве случаев, этих исследований вполне достаточно для постановки диагноза и различения эндартериита и атеросклероза, но в случае сомнений врач может назначить дополнительно и другие обследования из вышеуказанных. Так, для подтверждения атеросклероза назначается ангиография, а эндартериита – термография, капилляроскопия и функциональные пробы.
Если человек страдает от болей в пальцах ног и межпальцевых промежутках, которые сочетаются с зудом и жжением, покраснением ногтей, изменением формы ногтей, припухлостью кончиков пальцев, изменением нормальной окраски кожи на стопе, то подозревается грибковая инфекция, и в таком случае врач назначает следующие анализы и обследования:
- Дерматоскопия (записаться);
- Осмотр пораженных участков под лампой Вуда;
- Определение рН кожи;
- Микроскопия соскобов с кожи и ногтя;
- Посев соскоба с кожи и ногтей на питательные среды.
Обычно врач назначает в первую очередь дерматоскопию, осмотр под лампой Вуда и микроскопию соскоба с кожи и ногтей, так как именно эти исследования позволяют поставить диагноз в большинстве случаев. Однако если поставить точный диагноз не удалось, то врач назначает посев соскоба с кожи и грибка на питательные среды, чтобы определить возбудителя грибковой инфекции и поставить диагноз.
Автор: Пашков М.К. Координатор проекта по контенту.
источник