Как правило, большая часть людей не относятся серьезно к такому состоянию, как боли в мышцах ног. Одни списывают такие ощущения на физические перегрузки, другие – на неудобную обувь. В некоторой степени – это действительно так. Если боль в мышцах ног не сильная и проходит сама по себе после отдыха, то беспокоиться нет причин. Но в случае, когда человека беспокоят постоянные боли, то следует задуматься о более серьезных причинах, нежели банальная усталость.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Первое, что нужно уяснить – это то, что болеть мышцы бедра и голени могут не только из-за поражения мышечной ткани, развиваться такие симптомы могут вследствие поражения суставов, костей, связок, сосудов и нервов нижних конечностей, а также из-за патологии позвоночника, заболеваний соединительной ткани, обменных нарушений, дефицита в организме тех или иных веществ, инфекционных заболеваний.
Мышечные боли в медицине принято называть миалгиями. Миалгии могут возникать в различных группах мышц ног, в некоторых случаях болезненность ощущается во всех мышцах нижних конечностей. Очень важно указать врачу, какие именно мышцы ног вас болят. В некоторых случаях это поможет врачу предположить правильный диагноз, заподозрить ту или иную болезнь.
Все мышцы нижних конечностей по анатомическим особенностям распределяют на 4 группы:
- мышцы тазового пояса ног (среди которых самыми большими являются большая, средняя и малая ягодичные мышцы);
- мышцы передней и задней группы бедра (четырех и двуглавая мышца бедра);
- мышцы голени (трехглавая и икроножная мышца);
- мышцы стопы.
Также важно различать, что именно болит – суставы, кости или все-таки мышечная масса. Многие пациенты путают эти патологические ощущения, а в некоторых случаях болеть могут все выше упомянутые анатомические структуры.
Как уже упоминалось, причины боли в мышцах ног могут быть самыми разнообразными. Установить, почему болят ноги – очень важно, ведь от этого напрямую зависит лечение.
Для начала рассмотрим физиологические причины мышечной боли. Во-первых, боль возникает при физической перегрузке, например, после длительной ходьбы или бега у нетренированного человека. Виной всему молочная кислота. Дело в том, что данное вещество накапливается в мышечной ткани при чрезмерных перегрузках (оно не успевает выводиться из мышц и вызывает боль). Наверное, каждый человек хоть единожды ощущал такую боль, которую в народе называют крепатурой.
Болезненные ощущения при крепатуре не сильные, как правило, возникает ноющая боль в мышцах ног, которая усиливается при движениях в уставших конечностях. Локализация болезненности зависит от того, какая группа мышц усилено работала накануне, например, при приседаниях будут болеть мышцы передней группы бедра, а при длительном стоянии на носочках – икроножные мышцы.
Во-вторых, боль в мышцах ног может возникнуть и от длительной иммобилизации конечностей. Например, перелет в самолете в положении сидя, проведение рабочего дня сидя за столом или стоя за прилавком. При этом в сосудах ног возникает застой венозной крови – не работает мышечная помпа голеней, которая способствует продвижению крови от ног по направлению к сердцу. При этом в тканях накапливаются эндотоксины, нарушается микроциркуляция, мышечные клетки поддаются кислородному голоданию, активируются болевые рецепторы венозных стенок и пр., что и вызывает болезненные ощущения.
Как правило, возникает колющая боль в ногах, тупая или ноющая, которая сопровождается чувством распирания и очень тяжелых ног (“свинцовые ноги”). Проходят такие болезненные ощущения самостоятельно после отдыха. Чтобы помочь своему организму быстрее справиться с застоем крови, можно придать ногам возвышенного положения (выше уровня сердца). В таком случае кровь быстрее отхлынет от нижних конечностей.
Кстати, если предпосылки к венозному застою у вас встречаются регулярно (характер рабочей деятельности), то это служит серьезным фактором риска развития варикозной болезни нижних конечностей, а такое простое мероприятие, как положить ноги на подушку после рабочего дня, служит прекрасной профилактикой данного заболевания.
Если, проанализировав ситуацию, вы не нашли ни одного фактора, который способен вызвать физиологическую боль в мышцах ног, то следует задуматься о патологии, которая сопровождается такой симптоматикой, особенно, если боль сильная или длительная.
Миалгии часто возникают при воспалении мышц (миозиты), которое бывает различной этиологии. При миозитах поражаются сами мышечные волокна. Втягиваться в патологический процесс могут любые скелетные мышцы, в том числе и мышцы ног.
Самой частой причиной миозита является вирусная инфекция. Например, все, кто болел гриппом, не понаслышке знают о болях в мышцах. Также миозиты могут возникать при заболеваниях соединительной ткани (дерматомиозит, полимиозит, ревматическая фибромиалгия), развиваться как реакция на травму.
При этом возникают тянущие боли в мышцах ног, которые значительно усиливаются при любых движениях, в некоторых случаях в толще мышечной ткани можно прощупать уплотнения. Если миозит вызван общим инфекционным заболеванием, то будут присутствовать его симптомы, повышение температуры.
Очень часто боль в суставах принимается пациентом как боль в мышцах. Маскироваться под миалгию могут такие заболевания, как деформирующий остеоартроз, ревматоидный артрит, подагра, остеопороз. Установить правильный диагноз сможет только врач после дополнительных лабораторных и инструментальных исследований.
Патология позвоночника, в частности его поясничного отдела, часто сопровождается болью в нижних конечностях. В основе развития такой боли лежат анатомические особенности иннервации нижней конечности.
Когда межпозвоночный диск разрушается (остеохондроз), нервные корешки спинного мозга сдавливаются между смежными позвонками. Если патологический процесс локализируется в поясничном отделе позвоночного столба, то повреждению подвергаются нервные окончания, которые выходят из позвоночника и иннервируют нижние конечности.
Такая боль может встречаться в двух вариантах. В первом случае возникает резкая боль в мышце ноги (по задней поверхности бедра и голени), которую пациенты характеризируют как прострел, некоторые говорят о схожести таких болезненных ощущений с ударом электрического тока. Боль возникает внезапно (как правило, при резком движении, поднятии груза), заставляет человека застыть в той позе, в которой боль настигла его, и спустя 15-20 минут отпускает, оставляя за собой ноющую болезненность.
Если же нервные волокна постоянно поддаются патологическому влиянию, например, раздражение остеофитами (костными наростами) или сдавление межпозвонковой грыжей, то боль имеет хронический характер. Она постоянно беспокоит человека, усиливается при движениях. Это значительно ухудшает качество жизни пациента, заставляет его постоянно принимать обезболивающие медикаменты, которые далеко не всегда проявляют свою эффективность в таких случаях.
Боль в ногах могут вызывать, как поражение артерий, так и вен. При атеросклерозе артерий ног суживается их просвет. Это приводит к недостатку кровообращения в мышцах нижних конечностей и к типичным проявлениям патологии. Характерным симптомом атеросклеротического поражения считают симптом перемежающей хромоты – боль в ногах (чаще – это икроножные мышцы) возникает во время ходьбы и заставляет человека остановиться, после отдыха болезненность проходит и пациент продолжает путь. Также признаками, которые указывают на атеросклероз сосудов ног, являются выпадение волос на ногах, атрофия мышц нижних конечностей, ослабление периферического пульса на стопах, их низкая температура.
Самое распространенное заболевание вен нижних конечностей, которое способно вызывать боль в ногах, — это варикоз. При этом развивается застой венозной крови, а также заболевание может осложниться тромбообразованием или воспалением (тромбофлебит).
Боль в ногах может развиваться при невритах, полиневропатиях и невралгиях периферических нервных волокон. Распространенным заболеванием является ишиас – воспаление седалищного нерва. При этом возникает тянущая боль, которая локализируется в области ягодицы и опускается вниз по задней поверхности бедра.
Распространенной причиной боли в голенях и стопах является сахарный диабет. При этом заболевании развивается осложнение в виде полиневропатии (поражение мелких нервных волокон). При этом больные жалуются на жгучие боли, нарушение чувствительности, парестезии.
Ни для кого не секрет, что в природе существует множество паразитов, большая часть из которых нашла себе пристанище в организме человека. Существует очень много паразитарных инвазий, которые способны поражать мышцы, но большинство из них являются экзотическими заболеваниями и в нашей стране встречаются редко. Среди заболеваний, которые встречаются среди пациентов отечественных врачей, можно назвать трихинеллез и цистицеркоз.
Трихинеллез – это паразитарное заболевание, которое вызвано гельминтом трихинеллой. При заражении личинки трихинелл проникают с током крови в мышцы организма, где и оседают. При этом возникают очень сильные мышечные боли, которые часто сопровождаются лихорадкой и различными аллергическими проявлениями.
Цистицеркоз – это паразитарная инфекция, которая вызвана личинковой стадией свиного цепня (гельминта). При этом во внутренних органах и в мышцах оседают личинки, которые можно прощупать в виде округлых плотных образований.
В мышцах ног часто возникают судороги, особенно в икроножных. Это внезапные, резкие и очень болезненные сокращения мышечных волокон.
Причин такого явления может быть очень много. Среди них: недостаток в организме магния, кальция и калия, обезвоживание, заболевания сосудов ног, обменно-эндокринные нарушения.
Итак, у вас болят мышцы ног. Первое, что нужно сделать – это определиться с тем, физиологическая или патологическая боль присутствует. Проанализировав свой образ жизни, вы должны выявить факторы, которые могут провоцировать болезненность в ногах, что считается нормой. Например, накануне симптомов вы бегали кросс или ходили в лес за грибами. В таких случаях дальнейшего обследования и лечения не понадобится. Достаточно будет обычного отдыха и щадящего режима для уставших мышц. Если боль ухудшает качество вашей жизни, например, после вчерашней прогулки болят ноги, а сегодня опять необходимо отправляться в дорогу, то можно применять обезболивающие и противовоспалительные препараты (таблетки и мазь).
Если же причина болезненности не вкладывается в рамки физиологии или боль имеет резкий характер, сопровождается жжением или судорогами, то необходимо искать причину патологии. Для этого нужно пройти полное медицинское обследование. Обращаться необходимо к таким специалистам, как терапевт, травматолог-ортопед, флеболог, сосудистый хирург, ревматолог.
После выяснения причины, врач сможет составить правильную и эффективную лечебную программу, которая будет включать медикаментозное лечение, физиотерапию, лечебную физкультуру, а в некоторых случаях – даже хирургическую операцию.
Владимир Иванович — 73 года. — 20.02.2017 — 07:41
Александр — 08.06.2017 — 17:13
Моя спина.ру © 2012—2018. Копирование материалов возможно только с указанием ссылки на этот сайт.
ВНИМАНИЕ! Вся информация на этом сайте является лишь справочной или популярной. Диагностика и назначение лекарств требуют знания истории болезни и обследования врачом. Поэтому мы настоятельно рекомендуем по вопросам лечения и диагностики обращаться к врачу, а не заниматься самолечением. Пользовательское соглашениеРекламодателям
Голеностопный сустав считается самым уязвимым среди других. Ведь недаром именно здесь расположено легендарное ахиллово сухожилие, ставшее причиной гибели мифического героя. И сегодня знание анатомии голеностопного сустава необходимо каждому, ведь при его повреждении не только герои могут потерять свои силы и возможности.
- Костные элементы сустава
- Мышцы голеностопного сустава
- Связки голеностопного сустава
- Кровоснабжение и нервные окончания
- Функциональные особенности голеностопа
Голеностоп соединяет между собой кости голени и стопы, благодаря нему, человек совершает движения ступнями ног и нормально ходит. Строение голеностопного сустава достаточно сложное: в нем соединены несколько костей и связывающая их между собой система хрящей и мышц. Кроме того, вокруг каждого сустава образована сеть кровеносных сосудов и нервных сплетений, обеспечивающих питание тканей и согласованность движений в суставе.
Голеностопный сустав вынужден выдерживать вес тела человека и обеспечивать его правильное распределение при ходьбе. Поэтому имеет большое значение прочность связочного аппарата, хрящевой и костной ткани.
Он имеет свои анатомические границы. Вверху сустав ограничен воображаемой линией, проходящей на 7-8 см выше медиальной лодыжки (отчетливо видимый выступ на внутренней стороне лодыжки). Внизу его отделяет от стопы линия, соединяющая верхушки медиальной и латеральной (находящейся на противоположной стороне) лодыжек.
В области сустава выделяют следующие отделы:
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
- Передний – переходящий на тыльную сторону стопы.
- Задний – область ахиллова сухожилия. Это самое мощное сухожилие в теле человека, ведь оно способно выдерживать нагрузку до 400 кг. Оно соединяет пяточную кость и икроножную мышцу, а при травме человек утрачивает способность двигать ступней.
- Внутренний – область медиальной лодыжки.
- Наружный – область латеральной лодыжки.
Голеностопный сустав состоит из двух костей голени. Это большеберцовая и малоберцовая. Также к ним крепится кость стопы, или таранная кость. Последнюю иногда называют еще надпяточной.
Нижние (дистальные) концы берцовых костей вместе образуют гнездо, куда входит отросток таранной кости стопы. Это соединение представляет собой блок – основу голеностопного сустава. В ней различают несколько элементов:
- наружная лодыжка – образована дистальным концом малоберцовой кости;
- дистальная поверхность большеберцовой кости;
- внутренняя лодыжка (представляет собой дистальный конец большеберцовой).
Выделяют на наружной лодыжке передние и задние края, внутреннюю и наружную поверхности. На заднем крае наружной лодыжки находится углубление, где прикрепляются сухожилия длинной и короткой малоберцовых мышц. На наружной поверхности наружной лодыжки прикрепляются боковые связки и фасции сустава. Фасции – это соединительно-тканные оболочки суставов. Их образуют футляры, покрывающие мышцы, нервы и сухожилия.
На внутренней поверхности расположен гиалиновый хрящ, который вместе с верхней поверхностью таранной кости составляет наружную щель голеностопного сустава.
Дистальная поверхность большеберцовой кости напоминает дугу, на внутренней стороне которой находится отросток. Передний и задний края большеберцовой кости образуют два выроста, которые называют передней и задней лодыжкой. На внешней стороне большеберцовой кости расположена малоберцовая вырезка, по обе стороны которой находятся два бугорка, в ней частично размещается и наружная лодыжка. Вместе они образуют межберцовый синдесмоз. Он имеет большое значение для нормального функционирования сустава.
Дистальный эпифиз большеберцовой кости поделен на 2 части – большую, заднюю и меньшую — переднюю. Суставная поверхность делится небольшим костным образованием – гребнем, на медиальную (внутреннюю) и латеральную (наружную) части.
Внутренняя лодыжка образована передним и задним бугорками. Передний имеет большие размеры и отделен от заднего ямкой. К внутренней части лодыжки, которая не имеет суставных поверхностей, прикрепляются фасции сустава и дельтовидная связка.
Наружная часть покрыта гиалиновым хрящом и вместе с внутренней поверхностью таранной кости образует внутреннюю щель голеностопного сустава.
Таранная кость соединяет кости голени и пяточную кость. Она состоит из тела, блока и шейки с головкой. С помощью блока таранная кость соединена с костями голени. Он расположен в так называемой «вилке», образованной дистальными отделами берцовых костей. Верхняя часть блока выпуклая, на ней находится борозда, соответствующая гребню дистального эпифиза большеберцовой кости.
Передняя часть блока несколько шире, чем задняя, и переходит в головку и шейку таранной кости. Сзади находится небольшой бугорок с бороздой, где расположено сухожилие длинного сгибателя большого пальца.
Мышцы – сгибатели стопы проходят по задней и наружной поверхности голеностопного сустава:
- задняя большеберцовая,
- трехглавая мышца голени,
- длинный сгибатель большого пальца стопы,
- подошвенная,
- длинный сгибатель всех остальных пальцев стопы.
Мышцы-разгибатели расположены в переднем отделе голеностопного сустава:
- длинный разгибатель большого пальца,
- передняя большеберцовая,
- длинный разгибатель других пальцев стопы.
Супинаторы и пронаторы обеспечивают движения в суставе внутрь и наружу. К пронаторам относятся короткая и длинная, а также третья малоберцовые мышцы. К супинаторам – передняя большеберцовая и длинный разгибатель большого пальца.
Эти элементы выполняют важную функцию в обеспечении движения в суставе. Они удерживают вместе костные составляющие и позволяют производить различные движения в суставе.
Связки голеностопного сустава подразделяют на связки межберцового синдесмоза – между наружной поверхностью большеберцовой и лодыжкой малоберцовой кости, и наружной и внутренней стороны голеностопного сустава.
- Связки межберцового синдесмоза – это мощные образования, которые делятся на межкостную, заднюю нижнюю межберцовую, переднюю нижнюю межберцовую и поперечную.
- Межкостная связка – продолжение межкостной мембраны, ее основная цель – удерживать вместе берцовые кости.
- Задняя нижняя связка – продолжение межкостной связки, она мешает чрезмерному вращению внутрь.
- Передняя нижняя межберцовая связка находится между малоберцовой вырезкой большеберцовой кости и наружной лодыжкой, препятствует чрезмерному вращению стопы наружу.
- Поперечная связка расположена под предыдущей и тоже препятствует вращению ступни внутрь.
- Наружные боковые связки – это передняя и задняя таранно-малоберцовые, пяточно-малоберцовая.
- Внутренняя боковая связка, или дельтовидная – самая мощная из связок голеностопа. Она соединяет внутреннюю лодыжку и кости стопы – таранную, пяточную и ладьевидную.
Этот сустав получает кровоснабжение по трем ветвям кровеносных артерий – передней и задней большеберцовых и малоберцовой. Они многократно разветвляются в области сустава. Из них получаются сосудистые сети в области лодыжек, капсулы и связок сустава.
Венозный отток представлен очень обширной сетью сосудов, разделяющихся на внутреннюю и наружную сети. Затем они образуют малую и большую подкожные вены, передние и задние большеберцовые вены. Все они связаны между собой обширной сетью анастомозов (соединения соседних сосудов, образующих единую сеть).
Лимфатические сосуды повторяют ход кровеносных, соответственно, отток лимфы идет спереди и внутри параллельно большеберцовой артерии, а снаружи и сзади – малоберцовой.
В голеностопном суставе проходят ветви таких нервных окончаний, как: поверхностные мало- и большеберцовые нервы, глубокий большеберцовый нерв и икроножные нервы.
Объем движения в этом суставе составляет 60-90 градусов. Движения возможны вокруг своей оси, расположенной в центре внутренней лодыжки и через точку, находящуюся кпереди от наружной лодыжки. Также возможны движения стопы внутрь и наружу, а кроме того, подошвенное сгибание и разгибание споты.
Голеностопный сустав часто подвергается различным травматическим воздействиям. Это приводит к возникновению разрывов связок, перелому и отрыву лодыжек, трещинам и переломам берцовых костей. Также часто возникает повреждение нервных окончаний и мышц.
Как правило, многие люди не обращают большого внимания на стопы до той поры, пока они не начинают доставлять дискомфорт. Особенно неприятные ощущения появляются, если начинают болеть ступни ног. Почему это происходит и что делать в данной ситуации? Обычно причины появления боли скрыты в неправильно выбранной обуви. Но, как показывает статистика, это не единственная причина, почему начинаются болевые ощущения в ступнях или пальцах на ногах.
- Анатомия ступни
- Почему появляется боль в стопе?
- Распространенные болезни стоп и их лечение
- Подошвенный фасциит
- Бурсит стопы
- Артрит
- Плоскостопие
- Маршевая стопа
- Травмы стопы
Болевые симптомы в ступне могут вызывать разные причины, и врачи их объясняют сложным строением данной части конечности. Конструкция стопы насчитывает примерно 34 сустава, 27 костных элементов, больше 22 мышц и 110 связок. Для усиления структуры стопы используется большое количество хрящей и сухожилий.
Наибольшая нагрузка на стопу приходится на 2 самых крупных по размеру и основных кости, которые образуют свод. Невзирая на то, что остальные кости являются намного меньше, они также важны для нормальной работы голеностопа.
Его выносливость и подвижность обеспечивается суставами, которые скрепляют и соединяют друг с другом все кости голеностопа. Для предотвращения быстрого износа суставных соединений и снижения трения между костями между ними находятся суставные сумки и хрящевая ткань, которые наполнены синовиальной жидкостью.
Обволакивающие костные сухожилия в здоровом состоянии имеют хорошую эластичность и обладают высокой прочностью. Они позволяют разгибать и сгибать конечность. Сухожилия надежно соединены с мышечной тканью, в структуре которой в больших количествах находятся нервные волокна. Именно они позволяют передавать от мозга сигнал для выполнения какого-то действия. Основными являются нервные окончания, которые находятся в зоне икроножных мышц и около малой берцовой кости.
В ступне расположены несколько главных соединений сустава:
- подтаранный сустав. Данная зона находится между таранной костью и пяткой ноги. Главное предназначение данной части состоит в обеспечении возможности развернуть стопу наружу или вовнутрь;
- голеностоп. Состоит из стопы и голени, объединенных друг с другом хрящевой тканью;
- плюснефаланговые суставы находятся во всех пальцах;
- клиноладьевидный сустав. Расположен в области ладьевидной кости.
Болевые ощущения в ноге или пальцах могут вызвать не только большой дискомфорт. Их интенсивность иногда заставляет человека отказаться от нормального образа жизни. Даже простая прогулка с больной стопой может превратиться в непростое дело. Причины, почему появляются эти сложности, могут говорить о скрытых или явных болезнях. Когда болит стопа во время ходьбы, вероятно в организме есть определенные нарушения:
- в позвоночнике;
- в суставах;
- связанные с травмой конечности;
- в сосудах;
- в периферической нервной системе.
Ниже рассмотрим распространенные заболевания и их причины, которые вызывают болевые ощущения в ноге.
Характерной особенностью для пяточной шпоры является увеличивающаяся костная ткань в районе пятки. В результате процесса патологии образуются наросты на пяточной кости. Подошвенная фасция представляет собой широкую полоску волокнистой ткани, основное предназначение которой состоит в соединении основания пальцев и пяточной кости.
Причины, которые способствуют появлению данного заболевания, могут быть следующими:
- сосудистая патология;
- плоскостопие;
- травма;
- ревматические заболевания;
- инфекция.
Что делать, когда сильно начинают болеть ступни во время пяточной шпоры? Для начала специалисты рекомендуют обратиться к врачу, он определит основные причины и подскажет, каким образом лечить эту болезнь. Симптомы данной патологии довольно сложно перепутать с другими болезнями:
- боли в стопе во время ходьбы;
- острая боль в районе пяточной кости во время упора на ногу;
- припухлость свода пяточной кости;
- ощущения дискомфорта в пяточной зоне появляются, как правило, с утра.
На первом этапе заболевания пациенту рекомендовано использовать ортопедические стельки и выбрать более удобную обувь. Также нужно выполнять специальные упражнения и пройти курс массажа для растягивания мышц голени и фасции.
Лечить фасциит на запущенном этапе надо с использованием инъекций кортикостероидов или хирургическим способом, во время которого удаляются измененные ткани и костный вырост.
Когда начинают болеть ступни на ногах, то, скорей всего, причины данного дискомфорта скрываются в воспалительном процессе в районе пяточной кости или околосуставной сумки ахиллова сухожилия. Бурсит стопы может появиться после значительной физической нагрузки, инфекции и при артрозных процессах.
Причем пациент может указывать на то, что начинаются покраснения пораженной области, увеличивается отечность, и сильно болят стопы ног при ходьбе. Могут появиться проблемы во время подбора обуви. При этом под пальцами начинают болеть подушечки стоп, что говорит о прогрессе воспалительного процесса.
Лечить бурсит нужно с удаления причин, которые способствуют прогрессированию болезни. Это, в первую очередь, касается ограничения физических нагрузок и исключения травмирующего фактора. Когда боли в ступне не заканчиваются, то прописываются нестероидные противовоспалительные препараты. Во время инфекционного бурсита назначаются противовоспалительные средства нестероидной группы и инъекции кортикостероидов. Также советуют прикладывать компрессы из димексида.
Также болевые ощущения в стопе могут вызываться артритом. Данная болезнь отличается разрушением в соединениях сустава хрящевой ткани. Это заболевание в себя включает несколько видов этой патологии. Сюда входят ревматоидный артрит, остеоартрит, подагра и т.д.
Общими симптомами для любых разновидностей артрита являются:
- быстрая усталость при ходьбе;
- скованность с утра в мелких суставах;
- небольшое покраснение в районе поражения;
- утолщение и отечность пораженного участка.
Во время лечения артрита больному, как правило, прописывают средства для вывода из организма избытка мочевой кислоты, нестероидные противовоспалительные препараты для введения в суставную щель и болеутоляющие средства. Во время инфекционного артрита для удаления из организма инфекции прописывают антибиотики.
Когда начинает болеть верхняя часть стопы, то врач для начала обязан осмотреть подошву на присутствие явных признаков плоскостопии. Данная патология собой представляет одну из наиболее известных и распространенных деформаций стопы. На подошве здоровых людей находятся своды: продольный на внутренней стороне и поперечный возле основания пальцев, которые предназначаются для смягчения движений и амортизации во время ходьбы.
Но у некоторых людей из-за плохо развитого связочного и мышечного аппарата происходит уплощение и проседание сводов. Таким образом, уменьшается подъем стопы, и вся нагрузка находится на позвоночном столбе, голеностопном, коленном и тазобедренном суставах. Так как данные соединения не предназначаются для несения этих нагрузок, то они довольно быстро подвержены износу.
Плоскостопие бывает приобретенным или врожденным. Симптомы данного заболевания, как правило, выражены в появлении судорог и высокой утомляемости ног. Также во время плоскостопия намного быстрей изнашивается обувь. Причем дефекты и потертости на ней образуются в одних местах. Довольно часто во время плоскостопия на стопу происходит неправильная нагрузка, потому у людей начинает болеть внешняя часть стоп.
Что делать и каким образом лечить плоскостопие? Нужно сразу сказать, что это заболевание никакими отварами и мазями не лечиться. Эти способы смогут лишь снизить дискомфорт, когда при ходьбе болит стопа или подъем. Успешное лечение этого заболевания возможно лишь в детском возрасте. Что относительно взрослых людей человека, то лечение этой патологии просто невозможно. Сегодня врачами разработано лечение, которое может только затормозить данный процесс.
В основе лечения патологии находятся физические упражнения, которые могут снизить болевой симптом в районе голеностопа. Эту гимнастику для стоп необходимо выполнять каждый день. Она способствует тренировке связочного аппарата, укреплению мышц и коррекции свода стопы. Также для снижения нагрузки на остальные соединения суставов необходимо выбирать ортопедические стельки или обувь.
Во время травматического тендовагинита зачастую начинает болеть стопа сверху. Этот диагноз характерен особенно для военных, тем более на начальных этапах службы. Главным располагающим фактором к данному заболеванию является ношение неудобной обуви и плоскостопие. Частая ходьба по лестнице или поднятие тяжелых предметов тоже может развить травматический тендовагинит. Именно эти нагрузки создают непривычное давление, которое приводит к деформации костей стопы.
Боль сопровождается отеком тыльной части стопы или пальцев. Диагноз данной болезни устанавливается лишь на основании рентгенологического обследования.
Лечение болезни в значительной степени зависит от ее формы. При лечении острой патологии обязательно назначается постельный режим с наложением гипсовой повязки на 2 недели. По мере стихания болевых ощущений постепенно используются массаж и тепловые процедуры.
Во время травмы болевые симптомы происходят не только в голеностопе. При травмах боль может даже чувствоваться на внешней стороне стопы. Эта особенность объясняется повреждениями костной структуры и мышечно-связочного аппарата. Они появляются как от единичного удара, так и даже безобидных, периодически повторяющихся на протяжении длительного времени микротравм.
Растяжение связок. Эти травмы зачастую происходят в бытовых условиях, а их сложность будет зависеть от одновременного количества травмированных сухожилий. При легкой травме пациент чувствует в стопах тянущие боли, а на поврежденном месте наблюдается легкая припухлость. Лечение состоит в обеспечении абсолютного покоя поврежденной зоны на 4-7 дней. Спустя определенное время болевой симптом, как правило, пропадает.
Тяжелая степень растяжения отличается сильными болями, которые могут вызывать головокружения. В данном случае необходима более серьезная врачебная помощь.
Перелом кости на пятке. Данный вид травмы появляется во время падения на ногу или является результатом неудачного прыжка. Первыми симптомами перелома являются боли в стопе во время ходьбы и появлением отечности в районе пяточной кости. Более четкий диагноз можно определить при рентгенографическом обследовании.
Лечение в данном случае может быть оперативным или консервативным, и будет зависеть от разновидности перелома. Болевой симптом в ступне может вызываться разными причинами. Потому при появлении неприятного дискомфорта рекомендуется максимально быстро обратиться к врачу за консультацией. Это бережное отношение к вашим ногам даст возможность намного дольше вести нормальную и активную жизнь.
источник
Боль на внутренней стороне бедра ближе к паху может возникнуть у человека любого уровня физической подготовки и в любом возрасте. Далеко не всегда болевые ощущения в этой области связаны с усталостью мышц или травмами, иногда они свидетельствуют о заболеваниях суставов, связок или органов малого таза. Важно не игнорировать этот тревожный сигнал организма и выяснить причину боли в паху и внутренней стороне бедра, чтобы как можно раньше начать лечение.
Среди наиболее часто встречающихся причин болей, локализованных в этой области, можно выделить миалгии различной этиологии, проблемы с сосудами, травмы, заболевания соединительной ткани, невралгии, грыжи и новообразования.
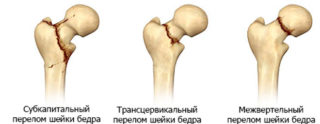
- переломах шейки бедра, бедренной кости, крестца, лобковой кости;
- вывихе или ушибе тазобедренного сустава.
К нетравматическим причинам болей можно отнести заболевания опорно-двигательного аппарата:
- Артрит тазобедренного сустава – хроническое воспалительное заболевания синовиальной ткани, сопровождающееся её дегенеративными изменениями.
- Синовит – воспаление, протекающее в синовиальной сумке сустава, вызванный травмой или инфекцией, сопровождающийся скоплением экссудативной жидкости в тканях.
- Коксартроз – патология дегенеративного характера, вызывающая дистрофические изменения в тканях сустава вплоть до его полного разрушения.
- Тендинит – воспаление тканей сухожилий мышц, удерживающих и приводящих в движение тазобедренный сустав.
- Бурсит – воспалительное заболевание мягких тканей синовиальной сумки сустава, имеющее инфекционную или травматическую природу.
Кроме того, иррадиирущие в область паха боли могут возникать при радикулите, смещениях позвоночных дисков и межпозвоночных грыжах, образовавшихся в результате поднятия тяжестей.
Часто боли на внутренней поверхности бедра и в паху вызваны микротравмами мышц и связок. Повреждение мышечных волокон, отек, воспалительный процесс в мышечной ткани, вызывающие болезненные ощущения, могут быть следствием:
- ненормированных и неадекватно высоких нагрузок при занятиях спортом или любым другим видом физической активности;
- бытовых и производственных травм;
- длительного статического пребывания в неудобной, нефизиологичной позе;
- недостатка коллагена и эластина в организме, отвечающих за прочность и эластичность тканей;
- дегенеративных изменений мышечной ткани, вызванных малоподвижным образом жизни;
- генетически обусловленных заболеваний соединительной ткани.
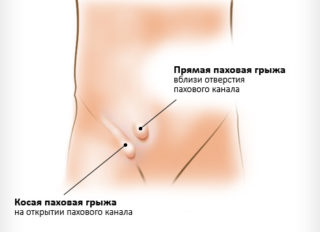
- Паховая грыжа — патологический выход петель кишечника через паховый канал за пределы брюшной полости.
- Аппендицит – острое воспаление аппендикса. В этом случае боль может локализоваться в бедре и паху справа.
- Воспалительные заболевания органов мочеполовой системы – цистит, уретрит, мочекаменная болезнь и другие.
- Геморрой – застой каловых масс, вызванный затруднением дефекации из-за патологически увеличенных и воспаленных геморроидальных узлов, может вызвать боли внизу живота, отдающие в пах и внутреннюю часть бедра.
Боль в описываемой области может быть связана и с нарушениями функций крупных сосудов кровеносной системы. В ряде случаев боль может свидетельствовать о состоянии, угрожающем жизни пациента. Особо пристального внимания заслуживают следующие возможные причины боли:
- Окклюзия брюшной аорты. Полная закупорка просвета главной артерии, снабжающей кровью нижние конечности, может вызывать резкую боль в бедре и паху.
- Стеноз бедренных артерий — сужение просвета крупных сосудов, которое вызывает обширное нарушение кровообращения в нижних конечностях и малом тазу.
- Эмболия почечной артерии — закупорка тромбом, жировым, воздушным или жидкостным эмболом просвета сосуда.
- Атеросклероз сосудов.
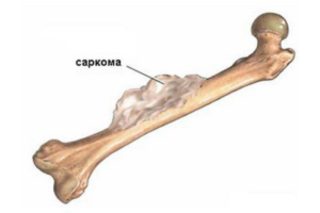
- Лимфаденит – воспаление крупных лимфоузлов, расположенных в паховой зоне.
- Саркому – злокачественное заболевание, при котором здоровые клетки костной ткани замещаются раковыми. Боль в левом бедре и паху может косвенно указывать на опухоль в левой бедренной кости, соответственно, в правом – о наличии новообразования в правом бедре.
- Физиологические изменения, происходящие в организме женщины во время беременности. Подобное состояние на поздних сроках вынашивания не считается патологией и встречается у подавляющего большинства беременных женщин. Как правило, спустя некоторое время после родов болезненные ощущения полностью исчезают.
- Рост костной ткани. В некоторых случаях активный рост костей у детей и особенно подростков может сопровождаться умеренными болевыми ощущениями.
Если боль в бедре и паху возникла вследствие удара, падения, подворота ноги, ушиба, скорее всего, она имеет травматическую природу. За помощью необходимо обратиться к врачу-травматологу. Если же внутренняя часть бедра и паховая складка болит без видимых на то причин, необходимо обратиться к терапевту, который проведет осмотр и после сбора анамнеза назначит консультацию узкого специалиста: хирурга, ортопеда, невропатолога или сосудистого хирурга.
Так как успешное лечение прежде всего зависит от правильного и вовремя поставленного диагноза, важно как можно раньше выявить причину болей. Первым этапом диагностики заболевания является физикальный осмотр, во время которого врач выяснит степень и характер проявления болей, осмотрит поврежденную область, оценит подвижность конечности. Для более точной постановки диагноза могут понадобиться лабораторные и инструментальные методы диагностики:
- общий клинический и биохимический анализ крови;
- анализ крови на стерильность для выявления бактериального поражения;
- рентгенография тазобедренного сустава и бедренной кости для уточнения их положения и оценки состояния тканей;
- УЗИ органов малого таза и брюшной полости для исключения патологий в этой области;
- МРТ и КТ для более точной оценки состояния органов и тканей.

В остальных случаях лечение будет зависеть от первопричины возникновения болевых ощущений. Для купирования воспалительных процессов в тканях и органах могут назначаться нестероидные противовоспалительные препараты и глюкокортикоиды, при инфекционной природе боли – антибиотики и противовирусные препараты.
В большинстве случаев лечение будет носить консервативный характер, за исключением патологий, угрожающих жизни пациента.
К оперативному вмешательству прибегают в том случае, если боли вызваны:
- острым аппендицитом;
- паховой грыжей;
- окклюзией бедренных сосудов;
- мочекаменной болезнью;
- сложным переломом со смещением костных отломков.
На этапе реабилитации могут назначаться физиотерапевтические методы лечения:
- лечебная физкультура;
- массаж;
- электрофорез;
- бальнеотерапия;
- магнитотерапия;
- УВЧ-прогревания;
- лазерная терапия.
Боль в области внутренней поверхности бедра – сигнал организма, который нельзя игнорировать: своевременная диагностика и лечение помогут устранить болевые ощущения и не допустить развития осложнений, а профилактические меры позволят избежать рецидивов заболевания и сохранить здоровье на долгие годы.
источник
Боль в промежности – довольно распространённый признак, который может возникать как у представительниц женского пола, так и у мужчин, в независимости от возрастной категории. В подавляющем большинстве случаев подобный симптом указывает на протекание какого-либо заболевания органов мочеполовой системы. Из этого следует, что источники для лиц обоих полов могут быть как общими, так и индивидуальными.
Наиболее часто, помимо болевых ощущений клиническую картину составляют такие проявления, как дискомфорт во время ходьбы или при длительном сидении, зуд и жжение в проблемной области, а также нарушение процесса мочеиспускания.
Поставить правильный диагноз и выяснить причину клиницист сможет только после изучения результатов лабораторно-инструментальных обследований. Лечение диктуется предрасполагающим фактором, но зачастую основывается на консервативных методиках.
Наиболее часто причины боли в промежности заключаются в протекании того или иного заболевания, поражающего мочеполовую систему, которая у мужчин и женщин имеет разное строение, поэтому и источники такого симптома будут разделяться на несколько групп.
Первая категория включает в себя патологические состояния, для которых разделение по половому признаку не имеет смысла. К ним стоит отнести:
- продолжительное влияние на организм низких температур;
- травмирование или ранение промежности;
- заболевания, поражающие кожный покров, при которых образуются фурункулы, кондиломы иди папилломы;
- патологии ЖКТ, в частности, образование геморроидальных узлов внешней и внутренней локализации, проктит и парапроктит, а также анальные трещины;
- синдром тазовой боли хронического характера;
- нерациональное питание;
- травматический половой контакт;
- некоторые ЗППП, например, гонорея или трихомониаз;
- мочекаменная болезнь;
- перенесённые ранее хирургические вмешательства на органах мочеполовой системы;
- злокачественные новообразования или метастазирование рака;
- нерациональное питание;
- остеохондроз;
- глистная инвазия;
- непроходимость кишечника;
- паховая грыжа;
- воспаление паховых лимфатических узлов.
Боль в промежности у мужчин также может быть вызвана такими предрасполагающими факторами:
- острая или хроническая форма простатита;
- протекание воспалительного процесса в уретре, яичках или семенном бугорке;
- абсцесс или онкология предстательной железы;
- ущемление полового нерва;
- аденома и кисты простаты;
- кистозные новообразования в яичке, придатке яичка или в семенном канатике;
- наличие эпидидимита или орхоэпидидимита;
- везикулит;
- травмирование мошонки или пениса;
- перекрут яичка;
- расширение вен яичка, что также носит название варикоцеле.
Боль в промежности у женщин обусловлена такими причинами:
- внематочной беременностью;
- воспаление маточных труб или влагалища;
- разрыв кисты яичника – при этом болевые ощущения будут отмечаться не только при ходьбе, но также во время или после секса, или же в случаях длительного сидения. Боли могут локализоваться как слева, так и справа, что указывает на поражённый яичник;
- эндометриоз;
- цистит;
- онкологическое поражение матки;
- гинекологические заболевания, нарушающие нормальную микрофлору влагалища;
- варикозное расширение вен промежности.
Помимо этого, подобный симптом у представительниц женского пола может возникать при месячных или во время вынашивания ребёнка.
Отдельно стоит отметить про боли в промежности при беременности. По времени возникновения такой симптом появляется:
- перед родами – болезненность свидетельствует о том, что женщина в ближайшие несколько суток станет матерью, а малыш вплотную приблизился к родовым путям. Несмотря на то что боль в промежности перед родами нельзя назвать нормальной, она не является поводом для беспокойства;
- непосредственно во время беременности – зачастую возникает примерно на 35 неделе внутриутробного развития плода, поскольку начиная с этого периода женский организм готовится к родовой деятельности, а именно раздвигаются тазобедренные кости. Кроме этого, подобный признак выражается, если сдавливает седалищный нерв. Однако не во всех ситуациях такой признак считается нормальным явлением — боль в промежности на ранних сроках выступает в качестве тревожного сигнала, указывающего на вероятность выкидыша;
- после появления ребёнка на свет – также считается нормальным, но неприятным следствием родовой деятельности. Очень часто роды приводят к различным травмам, разрывам и иным явлениям. Зачастую боль в промежности после родов проходит самостоятельно через несколько суток после рождения малыша.
В зависимости от предрасполагающего фактора боль в области промежности у мужчин и женщин делится на:
- первичную – формируется на фоне различных неврологических нарушений или прямого травмирования этой зоны;
- вторичную – является таковой, если иррадиирует при поражении других внутренних органов, например, простаты, матки или мочевого пузыря.
По происхождению подобный симптом бывает:
- висцеральным – основной причиной выступает раздражение нервных окончаний, локализующихся непосредственно в органах мочеполовой системы;
- психогенным – зачастую возникает при отсутствии протекания того или иного недуга, у лиц с определёнными особенностями характера или как ответ организма на стрессовую ситуацию;
- нейрогенным – развивается при поражении нервных тканей в данной области.
В зависимости от характера проявления существуют следующие виды болевого синдрома:
- тянущая боль в промежности – может указывать на протекание онкологического процесса;
- распирающая боль – очень часто испытывают женщины во время протекания вагинита. Болезненность распирающего типа также присутствует незадолго до родов;
- резкая боль в промежности – обуславливается мочекаменной болезнью и циститом, ушибами и гематомами;
- стреляющая боль;
- тупая боль в промежности – зачастую развивается из-за воспаления органов, находящихся в этой области;
- ноющая боль – наиболее часто возникает на фоне урологических проблем, а это означает, что характерна для мужчин. У женщин боль ноющего типа связана с растяжением или отёком родовых путей.
По длительности выражения различают:
- острую боль в промежности – беспокоит человека на протяжении нескольких минут или часов, но не более суток;
- хроническую боль в промежности – является таковой, если она слабо выражена и присутствует от трёх и более месяцев.
Клиническая картина, дополняющая боль в промежности у мужчин и женщин, будет отличаться в зависимости от того, какое заболевание вызвало возникновение основного признака. Из этого следует, что симптоматика будет носить индивидуальный характер.
Тем не менее стоит выделить наиболее часто встречающиеся симптомы:
- распространение болевых ощущений в зону поясницы, низ живота и тазовую область;
- учащённые и болезненные позывы к испусканию урины, в том числе и в ночное время суток;
- ощущение резей и жжение во время опорожнения мочевого пузыря;
- зуд в промежности;
- периодические или постоянные патологические выделения из влагалища или уретры, которые могут иметь специфический окрас и запах;
- присутствие примесей гноя или крови в урине или сперме;
- ложные позывы к дефекации;
- чувство постороннего предмета в прямой кишке;
- возрастание температуры тела;
- увеличение поражённого яичка;
- усиление интенсивности болей во время секса или при физических нагрузках;
- значительное покраснение пениса или половых губ;
- ощущение неполного опорожнения мочевого пузыря.
Выяснить причину вызвавшую боль в промежности может только клиницист. За первичной консультацией следует отправиться к терапевту, который после проведения первичной диагностики может направить пациента на дополнительное обследование к таким специалистам:
- уролог;
- гинеколог;
- онколог;
- хирург;
- проктолог;
- акушер-гинеколог – если возникла боль в промежности при беременности;
- педиатр – в редких случаях появления подобного симптома у детей.
Такие врачи назначат специфические лабораторно-инструментальные обследования, но основу первичного диагностирования будут составлять:
- изучение истории болезни и жизненного анамнеза пациента – для обнаружения болезни, которая могла привести к болям различного характера в области промежности;
- тщательный физикальный осмотр, а именно гинекологический и урологический, пальцевое исследование прямой кишки и пальпация нижней части живота. Зачастую это укажет на то, с какой стороны находится поражённый яичник или яичко;
- детальный опрос больного – для выяснения характера болевых ощущений, присутствия и степени выраженности дополнительной симптоматики;
- общеклинический анализ крови и мочи;
- забор мазка на флору из уретры и влагалища;
- биохимия крови;
- анализ крови на гормоны и онкомаркеры;
- микроскопические изучения каловых масс;
- рентгенография и УЗИ брюшины или органов малого таза;
- колоноскопия и ректороманоскопия;
- ирригоскопия и гастроскопия;
- цистография и ФГДС;
- КТ и МРТ.
Необходимо помнить, что список диагностических процедур может быть расширен в зависимости от того, к какому специалисту будет направлен пациент.
Для купирования режущих, колющих, распирающих и иных видов боли в области промежности применяются консервативные методы, среди которых:
- приём антибактериальных и противовоспалительных средств, использование ректальных суппозиториев и местных мазей;
- применение рецептов народной медицины;
- физиотерапевтические процедуры, в частности СВЧ, лазеротерапия и магнитотерапия;
- диетотерапия — для избегания развития осложнений от некоторых заболеваний.
Практически все терапевтические методы назначаются лечащим врачом в индивидуальном порядке для каждого пациента. Единственное исключение составляют народные средства, которые предполагают осуществление сидячих ванночек с добавлением:
- ромашки и календулы;
- марганцовки и соды;
- коры дуба и тысячелистника;
- семян льна и конского каштана;
- зверобоя и бузины;
- листьев брусники и хмеля.
Основными показаниями к хирургическому вмешательству выступают – обнаружение онкологических образований или кистозных опухолей, мочекаменная болезнь и неэффективность консервативной терапии.
Боль в промежности во время беременности требует тщательного контроля лечащего врача при использовании лекарств и народных рецептов. Операция, при необходимости, проводится только после того, как ребёнок появится на свет.
Для того чтобы у людей не возникло проблем с болью в промежности рекомендуется:
- вести активный и здоровый образ жизни;
- избегать переохлаждения организма;
- заниматься защищённым сексом – для профилактики ЗППП;
- правильно и сбалансированно питаться;
- по возможности избегать травм промежности и стрессовых ситуаций;
- обеспечивать раннюю диагностику, своевременное и комплексное лечение всех болезней, которые могут привести к появлению такого симптома – для этого следует несколько раз в год проходить полное медицинское обследование.
Что касается прогноза болей в промежности, то он полностью будет зависеть от того заболевания органов мочеполовой системы, которое выступило в качестве этиологического фактора. Обращение за квалифицированной помощью при первом же проявлении такого признака в значительной степени увеличивает шансы на благоприятный исход.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Поскольку промежность – место расположения наружных половых органов, выводного отверстия мочеиспускательного канала (уретры) и заднепроходного отверстия прямой кишки, боли в этой области связаны с заболеваниями или травмами перечисленных органов. Конкретных же причин болей в промежности достаточно много.
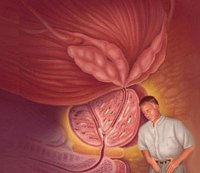
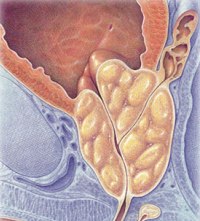
Абсцесс (нагноение) предстательной железы также сопровождается резкой, сильной болью, отдающей в крестец и в прямую кишку. Характерна её односторонняя локализация: сильнее болит с той стороны, где расположен гнойный очаг. Картина заболевания дополняется затрудненным мочеиспусканием, задержкой стула. Температура тела значительно повышена.
Сильнейшими болями в промежности сопровождаются поздние стадии развития рака предстательной железы. Для облегчения таких болей пациенту назначаются наркотики.
Внезапно возникающая резкая боль в промежности характерна для ущемления полового (срамного) нерва. Такая боль слегка уменьшается, если пациент спокойно стоит. При ходьбе, а также в положениях сидя и лежа боль усиливается. Ущемление нерва может вызвать чувство онемения участка внутренней поверхности бедра.
В некоторых случаях возможно возникновение резких болей в промежности у беременных женщин (см. ниже).
Сильная, резкая боль возникает при любых травмах промежности:
- ушибы;
- гематомы;
- подкожные разрывы мышц;
- огнестрельные ранения или раны, нанесенные холодным оружием.
Поскольку в области промежности сосредоточена масса нервных окончаний, боль при травме может быть настолько сильной, что пациент впадает в обморочное состояние.
Боли такого характера возникают в промежности при хроническом простатите, хроническом уретрите, колликулите (воспалении семенного бугорка у мужчин). Часто боль при данных заболеваниях описывается пациентами как жжение в промежности. Эти боли, хотя и не слишком интенсивные, бывают длительными или даже постоянными.
Постоянными ноющими болями в промежности, усиливающимися при дефекации и в сидячем положении, сопровождается куперит (воспаление луковично-уретральной железы у мужчин). Это заболевание обычно является осложнением уретрита. Боли при куперите могут резко усилиться, если развивается нагноение железы.
Ноющий характер могут носить и послеродовые боли в промежности, связанные с отеком и растяжением родовых путей.
Боли в промежности колющего характера чаще наблюдаются у женщин, например, при вагините (кольпите) – воспалении слизистой оболочки влагалища. Эти боли сочетаются с болями собственно во влагалище, и с обильными выделениями из него.
Колющие, довольно интенсивные боли в промежности могут испытывать беременные женщины незадолго до родов.
Болью в области промежности может сопровождаться загадочный синдром хронической тазовой боли. Этот синдром может возникать как у мужчин, так и у женщин. Пациент испытывает боли в нижней части живота, отдающие в промежность, однако признаков какого-либо заболевания выявить не удается. Таким больным назначается симптоматическое лечение.

Если такие боли возникают на раннем сроке беременности, нужно опасаться возможного выкидыша.
В процессе подготовки женского организма к родам раздвигаются кости таза, что также может вызывать боль в промежности.
Иногда плод в утробе матери принимает такое положение, что сдавливает проходящий рядом нерв (например, седалищный). Женщина при этом испытывает резкую боль, затрудняющую все движения, и не утихающую даже в покое. К сожалению, в этом случае медики не могут оказать никакой помощи: беременная вынуждена терпеть боль и ждать, когда положение плода изменится.
Варикозное расширение вен промежности, которое, возможно, имелось у женщины еще до беременности, усиливает болевые ощущения, связанные с давлением растущего плода.
Послеродовые боли в промежности испытывают почти все женщины. Но интенсивность этих болей различна в зависимости от того, была ли во время родов травма (разрыв) промежности, или ее не было.
Боли, связанные с отеком и растяжением тканей промежности, проходят самостоятельно через несколько дней после родов.
Если же в родах произошел разрыв промежности, и на него были наложены швы, болезненные ощущения сохраняются значительно дольше. Интенсивность этих болей у разных женщин различна.
Боль в промежности, сопровождающаяся зудом, характерна для грибковых заболеваний — например, молочницы (как у женщин, так и у мужчин).
Зудом и болью в промежности сопровождается генитальный герпес.
Зуд и болезненные ощущения, описываемые как жжение, могут возникать в промежности при различных аллергических реакциях, сахарном диабете, при заболеваниях печени (гепатите, циррозе и др.), при заболеваниях мочеполовых путей.
Такой, казалось бы, незначительный фактор, как ношение синтетического нижнего белья, может вызвать мучительный зуд и жжение в области промежности. Кроме аллергической реакции кожи, синтетическое белье за счет «парникового эффекта» создает в промежности благоприятные условия для развития всевозможных воспалительных и инфекционных заболеваний.
Боль и жжение в промежности при мочеиспускании – симптом, характерный для простатита, колликулита, уретрита. Такую боль испытывают при мочеиспускании женщины в послеродовом периоде, если во время родов произошел разрыв промежности, и были наложены швы.
Боль в промежности, возникающую или усиливающуюся при ходьбе, ощущают люди с травмами копчика (ушибами, переломами). У мужчин затруднения при ходьбе, сочетающиеся с болью в промежности, возникают при воспалении яичек (орхите) или их придатков (эпидидимите), при водянке яичек.
У мужчин боли после секса в области промежности и яичек могут отмечаться при варикоцеле (варикозном расширении вен яичка и семенного канатика). Такие боли не слишком интенсивны, уменьшаются при ходьбе и усиливаются при неподвижном стоянии. Продолжительность болей – несколько минут, максимум – несколько часов. Затем она самопроизвольно исчезает.
Простатит иногда может вызывать боли в промежности во время полового акта.
У женщин причиной болей в промежности во время и после секса чаще всего является бартолинит – воспаление бартолиновых желез. Эти железы расположены в преддверии влагалища, и вырабатывают его смазку. Боли при бартолините носят пульсирующий характер, и продолжаются несколько часов после полового акта, затем стихают.

Мужчинам с жалобами на боли в промежности следует первоначально проконсультироваться у уролога или проктолога. Возможно необходимой окажется помощь дерматолога или онколога.
Боль в промежности провоцируется различными тканевыми и органными структурами, расположенными в малом тазу и кожном покрове данной области тела. А поскольку у мужчин и женщин в малом тазу расположен ряд одинаковых органов (кишечник, мочевой пузырь и др.), а также и ряд совершенно различных половых органов, то причинами болей в промежности могут быть как общие для мужчин и женщин заболевания, так и специфические патологии, присущие каждому полу в отдельности. Например, заболевания кишечника, мочевого пузыря, уретры, а также фурункулы или гнойники на коже могут провоцировать боли в промежности и у мужчин, и у женщин. А вот заболевания предстательной железы, яичка, придатка яичка, луковично-уретральной железы, семенного бугорка могут провоцировать боль в промежности только у мужчин, так как у женщин таких органов нет. Соответственно, заболевания бартолиновой железы и влагалища могут провоцировать боли в промежности только у женщин, так как данные органы – исключительно женские, у мужчин их нет. Учитывая такое положение вещей, мы рассмотрим по-отдельности:
1. В каких случаях мужчинам и женщинам при боли в промежности следует обращаться к одним и тем же врачам, поскольку болевой синдром обусловлен патологией органов, имеющихся у представителей обоих полов.
2. В каких случаях женщинам и мужчинам нужно обращаться при боли в промежности к врачам разных специальностей, поскольку болевой синдром обусловлен патологией органов, специфичных для мужского или женского пола.
Итак, женщины и мужчины должны обращаться к врачам одной и той же специальности, если боль в промежности в совокупности с другими симптомами указывает на уретрит, травму промежности, ущемление срамного нерва, фурункулы, папилломы или кондиломы в области промежности, геморрой, трещины прямой кишки, проктит, парапроктит, аллергические реакции, травмы копчика.
Если была нанесена травма в области промежности (ушиб, удар, ранение, разрывы и т.д.), то возникает резкая и очень сильная боль. В такой ситуации следует немедленно вызывать «Скорую помощь» и госпитализироваться в больницу, так как при травмировании промежности могут быть повреждены различные органы и ткани настолько сильно, что без квалифицированной медицинской помощи человек умрет.

Если у женщины или мужчины в области промежности имеется фурункул или разрастания кондилом/папиллом, то следует обращаться к врачу-дерматологу (записаться) для их диагностики, и затем к хирургу для их удаления.
Если у мужчины или женщины боль в промежности резкая, острая, также ощущается в копчике, усиливается при ходьбе и ослабляется в положении стоя, появилась после травматического воздействия на область копчика (например, удар, падение и т.д.), то это свидетельствует о травме копчика. В таком случае следует обращаться к врачу-травматологу (записаться) или хирургу.
Если у мужчины или женщины возникает боль в области промежности, ощущаемая на коже, а не в глубине тканей, сочетающаяся с сильным зудом и отеком, а также, возможно, высыпаниями на кожном покрове, то это свидетельствует об аллергической реакции, и в таком случае следует обращаться к врачу-аллергологу (записаться) и дерматологу. Дерматолог должен осмотреть кожу, чтобы исключить наличие какого-либо серьезного заболевания и подтвердить аллергический характер болей и патологических изменений кожного покрова.
Если у женщины или мужчины возникает сильная боль и жжение в промежности при мочеиспускании, которая сочетается с частыми позывами на мочеиспускание, выделением мочи с примесью мути, крови, то это свидетельствует об уретрите, и в таком случае следует обращаться к врачу-урологу (записаться).
Если в промежности у мужчины или женщины внезапно возникает резкая боль, которая сочетается с жжением, сильной чувствительностью и ощущением инородного тела в области тазовых органов, а также вызывает онемение по внутренней поверхности бедра, усиливается при ходьбе, в положениях сидя и лежа, не уменьшается со временем, то это свидетельствует об ущемлении срамного нерва, и в таком случае необходимо обращаться к врачу-неврологу (записаться).
Когда боль в области промежности у мужчины или женщины сочетается с болью в анальном отверстии или в прямой кишке, неприятными ощущениями во время дефекации, возможно с выделением слизи, крови или гноя из прямой кишки, ознобом и высокой температурой тела – подозревается заболевание терминальных отделов кишечника (геморрой, трещины прямой кишки, проктит, парапроктит), и в таком случае следует обращаться к врачу-проктологу (записаться).
Во всех остальных случаях, кроме вышеописанных, мужчины и женщины при возникновении боли в промежности должны обращаться к врачам разных специальностей, так как болевые ощущения провоцируются заболеваниями специфических половых органов.
Когда боль в промежности возникает у женщин во время беременности или после родов, следует обращаться к врачу-гинекологу (записаться).

Если болевые ощущения в промежности сочетаются с болями внизу живота, не имеющими четкой локализации, возникающими периодически, проходящими самостоятельно, с течением времени не усиливающимися, не сочетающимися с какими-либо другими симптомами со стороны половых органов (воспалительные выделения, сыпи, зуд, кровотечение и т.д.), то подозревается синдром хронической тазовой боли, и в таком случае женщинам необходимо обращаться к врачу-гинекологу, а мужчинам – к урологу или андрологу (записаться).
Если у мужчин боли в промежности отдают или одновременно ощущаются внизу живота, в прямой кишке, сочетаются с болями в яичке, увеличением мошонки, ощущением инородного предмета в прямой кишке, плохим самочувствием, возможно с затруднением, частым или болезненным мочеиспусканием, повышенной температурой тела, усиливаются при ходьбе и напряжении, то подозревается опухолевое или воспалительное заболевание мужских половых органов (орхит, эпидидимит, простатит, абсцесс предстательной железы, аденома или рак простаты). В таком случае необходимо обращаться к врачу-урологу.
Если у мужчины появляются тянущие, распирающие боли в промежности после секса, которые также ощущаются в яичках, сочетаются с дискомфортом, тяжестью и видимыми венами мошонки, усиливаются при ходьбе, самопроизвольно исчезают через несколько часов, то подозревается варикоцеле, и в таком случае необходимо обращаться к хирургу.
Если у мужчины появляется тянущая, ноющая боль или жжение в промежности, присутствующее практически постоянно, усиливающееся в положении сидя и при дефекации – подозревается воспаление луковично-уретральной железы (куперит) или семенного бугорка (колликулит). В таком случае необходимо обращаться к урологу или андрологу.
Если у женщины появляются боли в промежности, сочетающиеся с зудом, жжением, болью и ненормальными выделениями из влагалища, причем все симптомы усиливаются при мочеиспускании – подозревается вагинит. В таком случае необходимо обращаться к гинекологу.
Если у женщины появляются пульсирующие боли в промежности после секса или самопроизвольно, сочетающиеся с отеком половых губ, прощупываемым и болезненным уплотнением у входа во влагалище, увеличенными паховыми лимфатическими узлами, ознобом, слабостью и повышением температуры тела, то подозревается бартолинит. В таком случае необходимо обращаться к гинекологу или хирургу.
Боли в промежности провоцируются разными заболеваниями, а потому при наличии данного симптома врач может назначить различные анализы и обследования, конкретный перечень которых определяется сопутствующей симптоматикой, позволяющей заподозрить патологический процесс и пораженный им орган. Поэтому, очевидно, что выбор назначений определяется врачом на основании всех клинических симптомов, позволяющих поставить ему предварительный диагноз, а затем подтвердить или опровергнуть его при помощи обследований. Рассмотрим, какие анализы и обследования врач может назначить при боли в промежности, обусловленной тем или иным заболеванием.
Если у мужчины или женщины на коже промежности имеются фурункулы, папилломы или кондиломы, которые и провоцируют болевые ощущения, то врач может назначить следующие анализы и обследования:
- Общий анализ крови (записаться);
- Бактериологический посев отделяемого фурункула;
- Анализ крови или отделяемого половых органов на наличие вируса папилломы человека (методом ПЦР или ИФА) (записаться).
Когда у мужчины или женщины имеется фурункул в промежности, врач обычно назначает только общий анализ крови для оценки состояния организма и посев отделяемого гнойника для определения возбудителя, спровоцировавшего воспалительный процесс. Далее фурункул удаляется и назначается антибиотик, к которому чувствителен микроорганизм, вызвавший воспаление.
Когда же у мужчины или женщины в промежности имеются разрастания папиллом или кондилом, врач назначает анализ крови и/или отделяемого половых органов на наличие вируса папилломы человека, чтобы понять, носит процесс их образования хронический характер или обусловлен одномоментным снижением иммунитета. Если папилломы/кондиломы появились вследствие снижения иммунитета, то их просто удаляют хирургическим методом, и специфического лечения не назначают. Но если процесс носит хронический характер, то после удаления разрастаний обязательно назначается противовирусная и иммуномодулирующая терапия, необходимая для предотвращения образования папиллом и кондилом повторно.
Когда у мужчины или женщины после травматического воздействия на область копчика (ушиб, удар и т.д.) резкая боль ощущается одновременно в промежности и копчике, усиливается при ходьбе, ослабляется в положении стоя, врач назначает рентген копчиково-крестцовой области позвоночника. Рентген (записаться) позволяет выявлять переломы копчика и отличать ушиб от перелома. Если врач подозревает, что травма копчика спровоцировала образование обширной гематомы в мягких тканях, то дополнительно к рентгену может назначить магнитно-резонансную томографию.
Когда у представителя любого пола появляется боль в промежности, сильно чувствуемая снаружи, а не в глубине тканей, сочетающаяся с зудом и отеком, а также, возможно, с высыпаниями на кожном покрове – врач подозревает аллергическую реакцию и назначает следующие анализы и обследования:
- Общий анализ крови;
- Анализ крови на концентрацию IgE;
- Кожные аллергологические пробы методом прик-теста или скарификации (записаться);
- Анализ повышенной чувствительности к различным аллергенам при помощи определения концентрации специфических IgE в крови (на морскую свинку, кролика, хомяка, крысу, мышь, латекс, апельсин, киви, манго, ананас, банан, яблоко, персик, амброзию обыкновенную, полынь обыкновенную, марь белую, подорожник, чертополох русский, колосок душистый, рожь многолетнюю, тимофеевку, рожь культурную, бухарник шерстистый, на домашнюю пыль и клещей домашней пыли).
Для выявления аллергической природы боли в промежности врач обязательно назначает общий анализ крови и какие-либо пробы на повышенную чувствительность к аллергенам (либо кожные пробы (записаться), либо определение концентрации специфических IgE в крови), так как это необходимо для выявления вещества, провоцирующего реакцию гиперчувствительности у человека. Анализ на концентрацию IgE в крови назначается редко, так как он позволяет выявить только наличие аллергии.
- Общий анализ крови;
- Общий анализ мочи;
- Трехстаканная проба мочи;
- Мазок из уретры (записаться);
- Бактериологический посев мочи и отделяемого уретры;
- Анализ крови или отделяемого уретры на наличие возбудителей половых инфекций (на хламидии (записаться), микоплазмы (записаться), гарднереллы, уреаплазмы (записаться), трихомонады, гонококки, грибки Кандида) методами ПЦР или ИФА;
- УЗИ мочевого пузыря (записаться).
В первую очередь назначаются общие анализы крови и мочи, трехстаканная проба мочи, мазок из уретры и посев отделяемого уретры. Эти анализы позволяют в подавляющем большинстве случаев выявить причину уретрита, завершить обследование и начать лечение. Но если при помощи таких первичных анализов выявить возбудителя инфекционно-воспалительного процесса не удалось, то врач назначает анализ крови или отделяемого уретры на наличие возбудителей половых инфекций (на хламидии, микоплазмы, гарднереллы, уреаплазмы, трихомонады, гонококки, грибки Кандида) методами ПЦР (записаться) или ИФА. УЗИ мочевого пузыря назначается только в тех случаях, когда врач подозревает, что уретрит осложнился циститом.
Когда у представителя любого пола внезапно появляется резкая боль в промежности в сочетании с жжением, сильной чувствительностью и ощущением инородного тела в области тазовых органов, онемением на внутренней поверхности бедра, причем симптомы усиливаются при ходьбе, сидении и лежании – врач подозревает ущемление срамного нерва. В таком случае диагноз ставится в основном на данных осмотра и характерных симптомах. Дополнительно для выявления причины ущемления нерва врач может назначить магнитно-резонансную томографию. А с целью выявления скорости проведения сигнала по нерву и ответа мышц на импульс – электронейрографию, позволяющую понять, какие окружающие органы или ткани давят на нерв и провоцируют болевой синдром.
Если у представителей любого пола боль в промежности сочетается с болью в анальном отверстии или в прямой кишке, неприятными ощущениями во время дефекации, возможно с выделением слизи, крови или гноя из прямой кишки, ознобом и высокой температурой тела – подозревается заболевание терминальных отделов кишечника (геморрой, трещины прямой кишки, проктит, парапроктит). В таком случае врач назначает следующие обследования:
- Осмотр области ануса и промежности;
- Пальцевое ректальное исследование;
- Общий анализ крови;
- Копрологический анализ кала (с реакцией на скрытую кровь);
- Кал на яйца глист;
- Анализ кала на микрофлору (назначается только при подозрении на дисбактериоз);
- Мазок с области вокруг ануса (назначается только при подозрении на грибковую инфекцию или генитальный герпес).
Если боли в промежности беспокоят женщину после родов, то врач назначает и проводит УЗИ, а также гинекологическое двуручное исследование (записаться) с целью выявления деформаций, стриктур внутренних мягких тканей, которые могут провоцировать болевой синдром.
Когда боли в промежности сочетаются с зудом, выделениями из половых органов воспалительного характера (зеленоватые, белые, комковатые и т.д.) или же высыпаниями в области наружных половых органов (лобок, половые губы, пенис и т.д.), то подозревается половая инфекция (генитальный герпес, кандидоз). В таком случае врач назначает мазок из уретры и влагалища, бактериологический посев отделяемого вагины и уретры, которые позволяют идентифицировать возбудителя инфекции. Если по результатам этих анализов не выявлен возбудитель инфекции, то назначается анализ крови, отделяемого уретры или влагалища на наличие патогенного микроба (гонококк, трихомонады, хламидии, микоплазмы, уреаплазмы, грибки рода Кандида, вирусы герпеса и т.д.) методами ПЦР и ИФА.
Когда боль в промежности ощущается одновременно с болью внизу живота, не имеет четкой локализации, возникает периодически, проходит самостоятельно, не усиливается при длительном существовании, не сочетается с другими симптомами со стороны половых органов (воспалительные выделения, сыпи, зуд, кровотечение и т.д.) – врач подозревает синдром хронической тазовой боли. Поскольку это синдром, при котором человек только испытывает боли, но у него нет каких-либо патологий внутренних органов, то это диагноз исключения. Иными словами, мужчине или женщине проводят полное обследование (общий, биохимический анализы крови, общий анализ мочи, анализ свертываемости крови, УЗИ органов малого таза (записаться), гистероскопия (записаться), гистеросальпингография (записаться), томография, кольпоскопия (записаться), ректороманоскопия, мазки из уретры и влагалища, исследование секрета простаты (записаться), анализы на половые инфекции и вирусы герпеса, цитомегаловирус (записаться), вирус Эпштейна-Барр и т.д.), и если по его результатам не выявлено каких-либо заболеваний, то ставится диагноз синдрома хронической тазовой боли.
Если у мужчины боль ощущается одновременно в промежности, внизу живота, в прямой кишке, сочетается с болями в яичке, увеличением мошонки, ощущением инородного предмета в прямой кишке, плохим самочувствием, возможно с затруднением, частым или болезненным мочеиспусканием, повышенной температурой тела, усиливаются при ходьбе и напряжении, то подозревается опухолевое или воспалительное заболевание мужских половых органов (орхит, эпидидимит, простатит, абсцесс предстательной железы, аденома или рак простаты), и в таком случае врач назначает следующие анализы и обследования:
- Общий анализ крови;
- Общий анализ мочи;
- Анализ крови на определение уровня простатспецифического антигена (ПСА) (записаться);
- Пальцевое обследование простаты;
- Исследование секрета простаты;
- Бактериологический посев мочи и секрета простаты;
- Мазок из уретры;
- УЗИ предстательной железы (записаться) и яичек (записаться);
- Пункция яичка или простаты с забором биопсии (записаться).
В первую очередь врач назначает общий анализ крови и мочи, а также производит пальцевое исследование предстательной железы. На основании данных, полученных от этих первичных простых исследований, врач ставит предварительный диагноз и уже точно знает – имеется ли у человека опухолевое или воспалительное заболевание половых органов.
Далее, если выявлено опухолевое заболевание, врач назначает анализ крови на определение уровня простатспецифического антигена (ПСА), УЗИ простаты, мочевого пузыря и кишечника (записаться), а также биопсию простаты (записаться). В некоторых случаях для выявления наличия метастазов или оценки состояния мягких тканей дополнительно может назначаться магнитно-резонансная томография. При подозрении на свищи производится уретроскопия (записаться), цистоскопия (записаться), аноскопия.
Если же по результатам первичных анализов выявлено воспалительное заболевание, то врач назначает мазок из уретры, исследование секрета простаты, посев мочи и секрета простаты с целью выявления возбудителя инфекционно-воспалительного процесса. Дополнительно для оценки состояния половых органов производится УЗИ.

- Ощупывание яичка в горизонтальном, вертикальном положении и при натуживании;
- Спермограмма (записаться);
- Венография;
- УЗИ почек (записаться) и яичек;
- Магнитно-резонансная томография брюшной полости (записаться);
- Допплерография (записаться);
- Реография (записаться).
В первую очередь врач назначает и проводит ощупывание яичка, спермограмму и венографию, на основании данных которых и ставится диагноз варикоцеле. УЗИ, допплерография и реография яичек считаются дополнительными методами обследования, которые назначаются на усмотрение врача, но не обладают высокой информативностью. УЗИ почек и магнитно-резонансная томография брюшной полости назначаются только с целью выявления возможной причины варикоцеле, которой часто бывает патология почек, тромбоз сосудов и т.д.
Когда у мужчины появляется тянущая, ноющая боль или жжение в промежности, присутствующее практически постоянно, усиливающееся в положении сидя и при дефекации – подозревается куперит или колликулит, и врач назначает следующие анализы и обследования:
- Общий анализ крови;
- Общий анализ мочи;
- Трехстаканная проба мочи;
- Микроскопия секрета простаты и мазка из уретры;
- Бактериологический посев секрета простаты, отделяемого уретры и мочи;
- Уретроскопия;
- Рентгеноконтрастная уретрография (записаться).
В первую очередь врач назначает общий анализ крови и анализы мочи, микроскопию секрета простаты и мазка из уретры, а также бактериологический посев секрета простаты, отделяемого уретры и мочи. Эти анализы позволяют выявить возбудителя инфекционно-воспалительного процесса. Далее обязательно назначается и производится уретроскопия, в ходе которой можно диагностировать колликулит и отличить его от куперита. После уретроскопии, если выявлен куперит, производится для его подтверждения уретрография.
Когда женщина испытывает боли в промежности в сочетании с зудом, болью и ненормальными вагинальными выделениями, усиливающимися при мочеиспускании – врач подозревает вагинит и назначает следующие анализы и обследования:
- Бимануальное гинекологическое обследование;
- Осмотр половых органов в зеркалах;
- Мазок из влагалища на флору (записаться);
- Бактериологический посев влагалищного отделяемого;
- Выявление возбудителей половых инфекций (хламидии, микоплазмы, гарднереллы, уреаплазмы, трихомонады, гонококки, грибки Кандида) в крови и влагалищном отделяемом методами ПЦР и ИФА.
Все эти обследования назначаются сразу и одновременно, так как они необходимы для выявления возбудителя воспалительного процесса во влагалище.
Когда женщина страдает пульсирующими болями в промежности, которые появляются самопроизвольно или провоцируются сексом, сочетаются с отеком половых губ, прощупываемым и болезненным уплотнением у входа во влагалище, увеличенными паховыми лимфатическими узлами, ознобом, слабостью и повышением температуры тела – врач подозревает бартолинит и устанавливает диагноз на основании осмотра больной. После выявления бартолинита проводится лечение. Если процесс длительно текущий, склонный к хронизации, то производится бактериологический посев отделяемого бартолиновой железы с определением чувствительности к антибиотикам. Это необходимо для того, чтобы после вскрытия протока железы и удаления гнойного содержимого назначить антибиотики, наиболее эффективно действующие в отношении возбудителя инфекционно-воспалительного процесса. Такое прицельное назначение антибиотиков минимизирует риск повторного бартолинита в будущем.
источник