Тотальное эндопротезирование ТБС – единственный радикальный метод лечения деформирующего остеоартроза. Операция позволяет восстановить опороспособность нижней конечности, убрать хромоту, восстановить амплитуду движений и, что самое главное, избавить человека от хронических болей в бедре. После хирургического вмешательства и прохождения реабилитации пациент возвращается к активному образу жизни, что и является основной целью эндопротезирования.
Часто в послеоперационном периоде беспокоит болевой синдром, который может нивелировать положительный результат хирургического вмешательства. Ведь соглашаясь на операцию человек стремится в первую очередь избавиться от болезненных ощущений. И тем не менее болевой синдром сохраняется у 17-20% прооперированных, а еще у 32-35% он возникает повторно в течение 10 лет после операции. А избавиться от него бывает крайне тяжело, а порой и вовсе невозможно.
Каковы причины болей после эндопротезирования и как избежать их появления – об этом пойдет речь в данной статье.
Болевой синдром в первые 2-3 недели после операции – абсолютно нормальное явление, которое не должно вызывать опасений. Врачи характеризуют его как естественную реакцию организма в ответ на объемное хирургическое вмешательство. В ходе операции повреждаются мягкие ткани бедра, связки и кости. Пока их целостность не восстановится, а кости и эндопротез не срастутся достаточно прочно, человек будет испытывать дискомфорт и легкие боли.
Шов после «классической» операции.
Чтобы пациент легче перенес болезненные ощущения, в послеоперационном периоде ему назначают обезболивающие средства. Это позволяет ему свободнее двигаться и выполнять упражнения, что крайне важно во время послеоперационной реабилитации.
Иногда боли в раннем послеоперационном периоде указывают на развитие осложнений. В таком случае они имеют высокую интенсивность и сопровождаются другими тревожными симптомами:
- повышением температуры тела;
- появлением гнойных выделений из послеоперационной раны;
- локальной припухлостью и покраснением кожных покровов;
- ограничением подвижности прооперированного сустава;
- чувством распирания и тяжести в области нижней конечности и прочее.
Появление патологической симптоматики может говорить о развитии гнойно-инфекционных, тромбоэмболических, ортопедических и других осложнений. В таком случае больному требуется тщательное обследование и, при необходимости, лечение возникшей патологии.
Боли могут возникать в различные сроки после эндопротезирования ТБС: через две недели, три, шесть, двенадцать месяцев и более. Они имеют разные этиопатогенез, интенсивность и локализацию. При их появлении больному нужно пройти обследование, которое поможет выявить причину проблемы.
Так что сохранение или повторное появление болевого синдрома после эндопротезирования – серьезный повод обратиться за медицинской помощью.
Болевой синдром в послеоперационном периоде бывает двух видов: сохранившийся и вновь возникший. Первый никак не связан с операцией, поскольку наблюдается у человека еще до ее проведения. И никуда не девается после хирургического вмешательства. Его могут вызывать патологии позвоночника, соматические заболевания или сопутствующие болезни самого тазобедренного сустава (но неостеоартроз).
Возможные причины сохранившихся болей:
- грыжи – паховые или межпозвоночные;
- болезни мочевыводящей системы;
- заболевания желудочно-кишечного тракта;
- аневризма брюшной аорты;
- артриты или синовиты тазобедренного сустава.
Вновь возникший болевой синдром обусловлен последствиями хирургического вмешательствами. Он может возникать в разные сроки после операции – как через пару недель, так и через несколько лет.
Виды новых болей после эндопротезирования ТБС:
- Позиционные. Обусловлены неправильным пространственным взаиморасположением компонентов эндопротеза.
- Адаптационные. Обычно вызваны удлинением прооперированной конечности или другими изменениями анатомических параметров в области ТБС.
- Нейрогенные. Возникают вследствие поражения нервов нижней конечности: запирательного, бедренного, седалищного, латерального кожного.
- Нейропатические. Обусловлены патологическим возбуждением нейронов периферических нервов при отсутствии их структурных повреждений. Чаще локализуются в области послеоперационного шва.
- Неконгруэнтные (или психогенные). Имеют неустановленную этиологию, то есть причину их появления обычно не удается определить.
- Контактные параартикулярные. Вызваны чрезмерным натяжением структур, окружающих ТБС, а именно – мышц и фасции бедра.
- Вызванные нестабильностью эндопротеза или септическим воспалением. Такие боли самые опасные, поскольку указывают на тяжелые осложнения. При их появлении человеку требуется серьезное лечение, а нередко и повторное (ревизионное) хирургическое вмешательство.
Определить вид боли и ее причину можно только после обследования и анализа клинико-рентгенологических данных. Однако локализация болезненных ощущений и сопутствующие симптомы позволяют заподозрить ту или иную причину еще до проведения инструментальной диагностики.
После эндопротезирования боль может появляться не только в паховой, но и в других областях:
- пояснично-крестцовой;
- ягодичной;
- бедренной;
- в области большого вертела;
- в коленном суставе.
Дальше мы будем рассматривать боли в области паха. Отметим, что данная локализация болевого синдрома – одна из наиболее частых. Боли в других областях имеют другие причины, говорить о которых мы не будем.
Боли в паху после эндопротезирования чаще всего имеют позиционный или адаптационный характер. Это значит, что они вызваны удлинением ноги после операции или изменением анатомических параметров в области ТБС.
Однако не исключены и другие причины:
- стеноз (патологическое сужение) верхней и нижней ягодичной артерии;
- чрезмерное натяжение и травмирование большой поясничной мышцы (m.iliopsoas);
- паховые и бедренные грыжи, аневризма брюшного отдела аорты, поражение спинномозговых корешков на уровне L2-L5 (в случае с сохранившимся болевым синдромом).
Рассмотрим детальнее основные причины послеоперационных болей в паху.
Боли в паховой области возникают почти у половины пациентов с удлинением нижней конечности. Причем чем длиннее нога после операции, тем интенсивнее болевой синдром. С проблемой сталкиваются те люди, у которых нижняя конечность после операции удлинилась на 1-4 и более сантиметров.
Пример значительного удлинения оперированной конечности.
Любопытно, что такие боли зачастую сочетаются с болями в передней области бедра и пояснично-крестцовом отделе позвоночника. Те, в свою очередь, вызваны вторичным перекосом таза на фоне натяжения мышц и фасции бедра, а также большой поясничной мышцы.
Боли при неравной длине конечностей могут заметно ухудшать качество жизни человека после эндопротезирования. И чем они сильнее, тем больше ограничена активность больного. Пациентам с интенсивным болевым синдромом может быть тяжело передвигаться и заниматься привычными ежедневными делами.
Для импиджмента характерно повреждение мышечных волокон большой поясничной мышцы. Патология проявляется болями в паховой области, которые возникают при разгибании ноги в тазобедренном суставе. Это может доставлять больному массу дискомфорта.
Схема расположения m.iliopsoas.
Импиджмент может развиваться по двум причинам:
- из-за повреждения большой поясничной мышцы при неравной длине нижних конечностей;
- вследствие травмирования m.iliopsoas чашкой установленного эндопротеза (чаще при цементной установке).
При импиджмент-синдроме человеку требуется лечение, включающее обезболивающее средства и физиотерапию.
В этом случае головка эндопротеза во время ходьбы стремится вверх и кнаруже, травмируя околосуставные ткани. Именно это и приводит к появлению болевого синдрома. Отметим, что боли при вертикальной установке вертлужного компонента появляются вскоре после ходьбы, а также при активном сгибании и сильном приведении бедра. Диагноз выставляется на основе характерной клинической картины, данных рентгенографии и, при необходимости, МРТ.
Болевой синдром часто возникает тогда, когда вертлужный компонент слишком сильно наклонен вперед. При этом человека беспокоят боли при поворачивании бедра наружу, как активном, так и пассивном. Для постановки диагноза в данном случае также требуется рентгенологическое исследование и МРТ.
Боли при неправильной установке эндопротеза возникают после операции и имеют хронический характер. Они отличаются низкой или средней интенсивностью, а также появляются в определенных условиях (после ходьбы, при сгибании нижней конечности, ее повороте наружу и т.д.). Эти особенности позволяют отличить их от других болей: сохранившихся и вызванных послеоперационными осложнениями.
О развитии осложнений сигнализируют боли высокой интенсивности, сопровождающиеся другими тревожными симптомами. Они могут указывать на парапротезную инфекцию, смещения эндопротеза, перипротезные переломы, невропатию малоберцового нерва и т.д. Перечисленные осложнения требуют быстрой диагностики и немедленной медицинской помощи. Поэтому при подозрении на их развитие нужно сразу же обращаться к врачу.
Избежать болей в послеоперационном периоде поможет тщательное планирование операции. Оно позволит добиться корректной длины нижней конечности, а также избежать неправильной ориентации компонентов эндопротеза. Чтобы предупредить появление болевого синдрома, оперироваться следует в хороших клиниках, где работают опытные хирурги. Так риск послеоперационных осложнений будет сведен к минимуму.
- Боли в паховой области в позднем послеоперационном периоде обычно вызваны удлинением нижней конечности или неправильной ориентацией протеза.
- Сохранившийся болевой синдром никак не связан с операцией. Его причиной могут быть паховые и бедренные грыжи, аневризма брюшной аорты, болезни мочеполовой системы и т.д.
- Боли высокой интенсивности обычно указывают на развитие послеоперационных осложнений: инфекционных, ортопедических и др. В этом случае больного беспокоят и другие симптомы: повышение температуры тела, нарушение подвижности нижней конечности, отек мягких тканей, появление гнойных выделений.
- Чтобы избежать болевого синдрома и послеоперационных осложнений, операцию нужно планировать особенно тщательно — делать ее своевременно, у опытных врачей и проходить реабилитацию.
источник
Боль на внутренней стороне бедра ближе к паху может возникнуть у человека любого уровня физической подготовки и в любом возрасте. Далеко не всегда болевые ощущения в этой области связаны с усталостью мышц или травмами, иногда они свидетельствуют о заболеваниях суставов, связок или органов малого таза. Важно не игнорировать этот тревожный сигнал организма и выяснить причину боли в паху и внутренней стороне бедра, чтобы как можно раньше начать лечение.
Среди наиболее часто встречающихся причин болей, локализованных в этой области, можно выделить миалгии различной этиологии, проблемы с сосудами, травмы, заболевания соединительной ткани, невралгии, грыжи и новообразования.
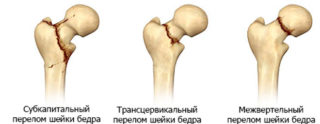
- переломах шейки бедра, бедренной кости, крестца, лобковой кости;
- вывихе или ушибе тазобедренного сустава.
К нетравматическим причинам болей можно отнести заболевания опорно-двигательного аппарата:
- Артрит тазобедренного сустава – хроническое воспалительное заболевания синовиальной ткани, сопровождающееся её дегенеративными изменениями.
- Синовит – воспаление, протекающее в синовиальной сумке сустава, вызванный травмой или инфекцией, сопровождающийся скоплением экссудативной жидкости в тканях.
- Коксартроз – патология дегенеративного характера, вызывающая дистрофические изменения в тканях сустава вплоть до его полного разрушения.
- Тендинит – воспаление тканей сухожилий мышц, удерживающих и приводящих в движение тазобедренный сустав.
- Бурсит – воспалительное заболевание мягких тканей синовиальной сумки сустава, имеющее инфекционную или травматическую природу.
Кроме того, иррадиирущие в область паха боли могут возникать при радикулите, смещениях позвоночных дисков и межпозвоночных грыжах, образовавшихся в результате поднятия тяжестей.
Часто боли на внутренней поверхности бедра и в паху вызваны микротравмами мышц и связок. Повреждение мышечных волокон, отек, воспалительный процесс в мышечной ткани, вызывающие болезненные ощущения, могут быть следствием:
- ненормированных и неадекватно высоких нагрузок при занятиях спортом или любым другим видом физической активности;
- бытовых и производственных травм;
- длительного статического пребывания в неудобной, нефизиологичной позе;
- недостатка коллагена и эластина в организме, отвечающих за прочность и эластичность тканей;
- дегенеративных изменений мышечной ткани, вызванных малоподвижным образом жизни;
- генетически обусловленных заболеваний соединительной ткани.
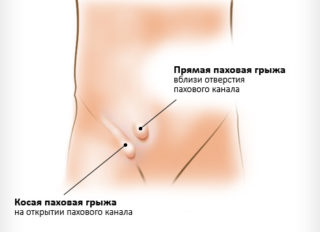
- Паховая грыжа — патологический выход петель кишечника через паховый канал за пределы брюшной полости.
- Аппендицит – острое воспаление аппендикса. В этом случае боль может локализоваться в бедре и паху справа.
- Воспалительные заболевания органов мочеполовой системы – цистит, уретрит, мочекаменная болезнь и другие.
- Геморрой – застой каловых масс, вызванный затруднением дефекации из-за патологически увеличенных и воспаленных геморроидальных узлов, может вызвать боли внизу живота, отдающие в пах и внутреннюю часть бедра.
Боль в описываемой области может быть связана и с нарушениями функций крупных сосудов кровеносной системы. В ряде случаев боль может свидетельствовать о состоянии, угрожающем жизни пациента. Особо пристального внимания заслуживают следующие возможные причины боли:
- Окклюзия брюшной аорты. Полная закупорка просвета главной артерии, снабжающей кровью нижние конечности, может вызывать резкую боль в бедре и паху.
- Стеноз бедренных артерий — сужение просвета крупных сосудов, которое вызывает обширное нарушение кровообращения в нижних конечностях и малом тазу.
- Эмболия почечной артерии — закупорка тромбом, жировым, воздушным или жидкостным эмболом просвета сосуда.
- Атеросклероз сосудов.
- Лимфаденит – воспаление крупных лимфоузлов, расположенных в паховой зоне.
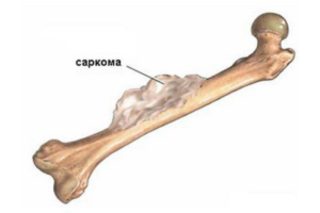
- Саркому – злокачественное заболевание, при котором здоровые клетки костной ткани замещаются раковыми. Боль в левом бедре и паху может косвенно указывать на опухоль в левой бедренной кости, соответственно, в правом – о наличии новообразования в правом бедре.
- Физиологические изменения, происходящие в организме женщины во время беременности. Подобное состояние на поздних сроках вынашивания не считается патологией и встречается у подавляющего большинства беременных женщин. Как правило, спустя некоторое время после родов болезненные ощущения полностью исчезают.
- Рост костной ткани. В некоторых случаях активный рост костей у детей и особенно подростков может сопровождаться умеренными болевыми ощущениями.
Если боль в бедре и паху возникла вследствие удара, падения, подворота ноги, ушиба, скорее всего, она имеет травматическую природу. За помощью необходимо обратиться к врачу-травматологу. Если же внутренняя часть бедра и паховая складка болит без видимых на то причин, необходимо обратиться к терапевту, который проведет осмотр и после сбора анамнеза назначит консультацию узкого специалиста: хирурга, ортопеда, невропатолога или сосудистого хирурга.
Так как успешное лечение прежде всего зависит от правильного и вовремя поставленного диагноза, важно как можно раньше выявить причину болей. Первым этапом диагностики заболевания является физикальный осмотр, во время которого врач выяснит степень и характер проявления болей, осмотрит поврежденную область, оценит подвижность конечности. Для более точной постановки диагноза могут понадобиться лабораторные и инструментальные методы диагностики:
- общий клинический и биохимический анализ крови;
- анализ крови на стерильность для выявления бактериального поражения;
- рентгенография тазобедренного сустава и бедренной кости для уточнения их положения и оценки состояния тканей;
- УЗИ органов малого таза и брюшной полости для исключения патологий в этой области;
- МРТ и КТ для более точной оценки состояния органов и тканей.

В остальных случаях лечение будет зависеть от первопричины возникновения болевых ощущений. Для купирования воспалительных процессов в тканях и органах могут назначаться нестероидные противовоспалительные препараты и глюкокортикоиды, при инфекционной природе боли – антибиотики и противовирусные препараты.
В большинстве случаев лечение будет носить консервативный характер, за исключением патологий, угрожающих жизни пациента.
К оперативному вмешательству прибегают в том случае, если боли вызваны:
- острым аппендицитом;
- паховой грыжей;
- окклюзией бедренных сосудов;
- мочекаменной болезнью;
- сложным переломом со смещением костных отломков.
На этапе реабилитации могут назначаться физиотерапевтические методы лечения:
- лечебная физкультура;
- массаж;
- электрофорез;
- бальнеотерапия;
- магнитотерапия;
- УВЧ-прогревания;
- лазерная терапия.
Боль в области внутренней поверхности бедра – сигнал организма, который нельзя игнорировать: своевременная диагностика и лечение помогут устранить болевые ощущения и не допустить развития осложнений, а профилактические меры позволят избежать рецидивов заболевания и сохранить здоровье на долгие годы.
источник
Пренебрежение рекомендациями врача относительно образа жизни в реабилитационном периоде и индивидуальная реакция организма на повреждение тканей могут спровоцировать появление боли после операции паховой грыжи.
Пренебрежение рекомендациями врача могут спровоцировать появление боли после операции паховой грыжи.
Боль является естественной реакцией организма на хирургическое вмешательство, но ее появление может быть вызвано и развитием гематом, наложением слишком грубых швов. При выполнении операции недостаточно опытным хирургом или в силу индивидуальных анатомических особенностей пациента может быть поврежден семенной канатик, нервные окончания. Опасным явлением в послеоперационном периоде является занесение в рану инфекции. Боль вызывает и расхождение швов в результате несоблюдения рекомендованного хирургом режима.
Ноющая боль, сопровождающаяся легким чувством жжения, считается нормой. О развитии патологии в реабилитационном периоде сигнализирует появление кровотечения, отека в зоне вмешательства.
Опасным симптомом является повышение температуры тела, зуд, нагноение в области, где наложен шов. Чувство тяжести в зоне мошонки, ее асимметрия также считаются поводом для проведения диагностических мероприятий.
Если появилась гематома на месте наложения шва или почернело яичко, необходимо немедленно обратиться к хирургу.
В течение первых 10 дней после операции пациент может жаловать на болевой синдром и острое жжение в паху. Неприятные ощущения возникают при смене положения тела. Они исчезают самостоятельно уже через 15 минут при условии соблюдения физического покоя. Подобное явление считается ответом травмированных тканей на действия хирурга. По мере заживления раны интенсивность ощущений, причиняющих дискомфорт, уменьшается. Следует учитывать, что нормой является жжение, не сопровождающееся воспалением тканей и повышением температуры тела.
Существует вероятность повреждения пудального нерва в процессе вшивания сетчатого импланта, что провоцирует воспалительную реакцию в этой области. Назначение нестероидного противовоспалительного средства, например Диклофенака, и проведение физиотерапии в раннем послеоперационном периоде способствуют быстрой адаптации тканей к непривычным условиям функционирования. В сложных случаях может потребоваться до 3 месяцев терапии для купирования жжения и боли в паху после операции.
Проведение физиотерапии в раннем послеоперационном периоде способствуют быстрой адаптации тканей к непривычным условиям функционирования.
Хирургическое вмешательство ослабляет организм, поэтому у большинства пациентов в восстановительном периоде регистрируется повышение температуры. В зависимости от сложности вмешательства, установки сетки, возраста пациента и его общего состояния повышение температуры может держаться 7-30 дней с момента операции. Подобное состояние считается нормой и не мешает плановой выписке пациента из стационара.
Если повышение температуры сопровождается сильной болью, жжением, усиливающимися при физической активности, попытках сесть или повернуться, то есть риск развития воспаления. Процесс сопровождается выделением гноя, крови из раны, покраснением области вокруг шва, отечностью. Причиной может быть занесение инфекции в процессе хирургических манипуляций, некачественная обработка швов или отторжение организмом установленного инородного тела. Чаще регистрируется у пожилых пациентов при ущемлении грыжи.
Хирургическое вмешательство ослабляет организм, поэтому у большинства пациентов в восстановительном периоде регистрируется повышение температуры.
Для купирования болевого синдрома и высокой температуры назначают курс антибиотиков. Перед выпиской из стационара помимо направления на анализы больной получает направление и в кабинет УЗИ, где после проведения исследования исключается вероятность скопления жидкости в области установленного инородного тела. Присутствие жидкости требует проведения пункции, чтобы уточнить природу скопившегося вещества. При выявлении гноя может потребоваться повторная операция. В остальных случаях назначают противовоспалительные, обезболивающие препараты, антибиотики.
При удалении выпячивания в области пахового канала может произойти пережатие сосудистого пучка яичка, что станет причиной появления боли и отека в этой области. Если у хирурга не было возможности провести лапароскопическую операцию, то отек яичка может являться следствием кровоизлияния в процессе вмешательства. Еще одной причиной появления отека считается нарушенный лимфатический отток.
При удалении выпячивания в области пахового канала может произойти пережатие сосудистого пучка яичка.
Резкая боль в промежности, опухлость яичек, повышение температуры тела, лихорадка требуют немедленного обращения к лечащему врачу. Промедление может привести к бесплодию в результате нарушения синтеза сперматозоидов, атрофии яичка или его некроза. В число диагностических мероприятий включают:
- лабораторные исследования мочи и крови;
- пальпацию яичек;
- УЗИ паховой зоны.
источник
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Операции на позвоночнике проводятся для устранения различных функциональных нарушений элементов позвоночного столба. Но любое оперативное вмешательство – это лишь первый шаг в лечении. Далее следует комплексное восстановление после пройденного хирургического процесса. Послеоперационная реабилитация – ответственный и достаточно продолжительный период, от которого будет зависеть окончательный итог оперативного лечения.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Любая хирургическая операция — это ликвидация главной первопричины болей и физической несостоятельности. Те нарушения, которые ранее обрекали человека на инвалидность, сегодня благополучно исправляются при помощи современных эффективных технологий, причем максимально щадящим образом. Восстановление движется быстрыми темпами, и риск осложнений предельно минимизируется. Одна из уникальнейших техник — транспедикулярная фиксация, нашедшая свое применение при большом количестве показаний: от стеноза позвоночного канала, прогрессирующего сколиоза или кифоза до нестабильности позвонков.
Все операции помогают устранить прямой патологический фактор. А дальше нужно вернуть пациенту двигательный и опорный потенциал, насколько это возможно, привести все физиологические показатели в норму, искоренить сформировавшиеся в течение болезни приспособительные стереотипы, научить правильно двигаться и грамотно распределять нагрузки. Нужно восстановиться максимально продуктивно и без последствий после сложной операции — это первостепенная цель реабилитации.
Комплекс реабилитационных мер разрабатывается только реабилитологом совместно с оперирующим хирургом. Независимо от сложности вмешательства и места ее проведения, будь то исправление сколиоза грудного отдела или декомпрессия нервных окончаний на любом из уровней, пациенты обязаны придерживаться восстановительной программы. Перед вами будет подробная врачебная инструкция, полученная от докторов, непосредственно знакомых с вашим клиническим случаем. Ни в коем случае не нарушайте ни малейшего ее пункта, как и сроки! Ваша физическая реабилитация – это не та, которую предлагает доктор Бубновский, а индивидуальное лечение, назначенное специалистами в том медучреждении, где вы его большее время и будете проходить.
Безграмотный подход и легкомысленное отношение к важнейшей части лечения закончится весьма неудовлетворительными результатами. Если вы не хотите серьезных проблем, не назначайте себе ничего сами и не испытывайте на себе никакие тактики из интернета.
На стационарном лечении, которое после некоторых малоинвазивных операций чересчур кратковременное, реабилитация не заканчивается. Пациенту необходимо заранее определить для себя, в какой реабилитационный центр (РЦ) он дальше направится. В стационаре обычно предлагается только первая медицинская помощь в начальный период, а в центрах реабилитации обеспечивают грамотный уход в течение дальнейших этапов. Конечно, есть запасной вариант – посещать амбулаторно ЛФК и физиопроцедуры при какой-нибудь больнице, но это проблематично, имея прооперированный позвоночник, да и амбулаторная помощь на отечественной территории низкого качества.
В зависимости от объема выполненных хирургических манипуляций и самочувствия пациента в специализированных реабилитационных медучреждениях лечение может продлиться 2-8 недель. Где пройти после операции на позвоночнике реабилитацию? Для реабилитации необходимо выбирать только лучшее медицинское заведение с безупречной репутацией. Идеальных в России РЦ днем с огнем не сыщешь, но все же попробуем вам помочь, выделив более или менее достойные:
- Лечебно-реабилитационный центр Минздрава РФ (Москва);
- Центр восстановительной Медицины «Три сестры» (Москва);
- РЦ «Монино» (Подмосковье, Ногинский р-н);
- больница восстановительного лечения РЖД (Иркутск).
Программу в таких центрах разрабатывает врач-реабилитолог с учетом медицинской документации, которую пациент получил при выписке из стационара, и на основании дополнительно проведенного диагностического обследования. По завершении курса лечения в РЦ для стойкого закрепления достигнутых результатов, усовершенствования работы опорно-двигательного аппарата рекомендовано санаторно-курортное лечение. В дальнейшем его положено проходить 1-2 раза в год. Среди российских санаториев, специализирующихся в восстановлении людей после спинальной хирургии — ГБУЗ МО «Санаторий Пушкино», Санаторий «Подмосковье» УДП РФ, Санаторий «Старая Русса», ЗАО «Санаторий имени Воровского».
Раз уж мы завели разговор о реабилитационных центрах и санаториях, нельзя не упомянуть Чехию. Чехия – это передовое государство, где функционируют самые лучшие медучреждения реабилитационного и санаторно-курортного типа по данному направлению, не только в рамках Европы, но и всего мира. Ортопедия и спинальная хирургия здесь развиты точно на таком же уровне, как в Израиле и Германии.
Только в Чешской Республике и нигде больше при мегакачестве всех услуг отмечена самая низкая цена лечения. Российская система реабилитации и близко не стоит с чешскими стандартами.
На всемирно известных Янских Лазнях, Яхимове, Подебрадах и других чешских курортах, богатых неповторимыми в своем роде природными источниками, высокопрофессиональные физиотерапевты, инструкторы по ЛФК, ортопеды и неврологи возвращают нормальное качество жизни даже самым сложным пациентам, которым так и не смогли помочь в своей стране.
Терапевтическая стратегия и сроки реабилитации тесно взаимосвязаны. Условно восстановление делится на 3 стадии, их длительность определяется врачом. Рассмотрим, из каких этапов складывается весь реабилитационный период при распространенных видах вмешательств. Ориентироваться будем на такие проведенные манипуляции, как фиксация или установка протеза после травмы, удаление грыжи и устранение других последствий дегенераций позвоночных структур. Для лучшего восприятия информацию помещаем в таблицу. В ней же будет указано, сколько длится (примерно) каждый из восстановительных этапов; какие лечебно-оздоровительные задачи выполняются в тот или иной период.
| Период | Длительность | Цели | Терапия |
| Ранний | Около 2 недель | Предупреждение осложнений, снятие отечности и боли, стимуляция заживления раны |
|
| Поздний | 1,5-2,5 месяца | Постепенное возвращение пациента к обычной жизни, восстановление функций позвоночника, укрепление мышечно-связочного аппарата |
|
| Отсроченный | 1-9 мес. (сроки устанавливают индивидуально) | Полное возобновление жизнедеятельности, профилактика рецидивов и возможных последствий в отдаленный период, укрепление организма |
|
Теперь понятно, какой срок реабилитации в целом: он составляет от 3-х до 12 месяцев. Но и по истечении указанных временных рамок вам потребуется пожизненно соблюдать некоторые ограничения в физической активности, вести здоровый образ жизни, регулярно заниматься ЛФК (уже дома) и ежегодно проходить многокомплексный курс специализированной профилактики в санаторных условиях.
Что противопоказано делать в первые два реабилитационных периода, то есть в ранней и поздней стадиях? Под абсолютным запретом:
- выполнение гимнастики и физической работы без ортопедического корсета;
- массажные и мануальные процедуры;
- принятие положения сидя (ограничение снимает только доктор!);
- выполнение наклонов и скручиваний туловища;
- допущение прыжков, махов ногами, бега;
- любые резкие и интенсивные движения;
- спортивные занятия, в том числе езда на велосипеде;
- управление автомобилем и поездки на общественном транспорте;
- поднятие тяжестей (обычно нельзя поднимать больше 3 кг).
Для скорейшего возвращения в форму и нормальный ритм жизни ни в коем случае не допускайте форсирования нагрузок и перенапряжения позвоночника. Реабилитация предусматривает сугубо адекватный подход, где строго учитывается время после выполненного оперативного вмешательства, сложность клинического случая, возраст, масса тела и пр. Она нацелена на эффективное и нетравматичное воздействие: на продуктивную активацию подвижности и опороспособности при максимальной разгрузке прооперированного позвоночника. Особого внимания также заслуживают правильное питание и контроль над массой тела.
После оперативного лечения каждому из пациентов рекомендуется использовать специальный полужесткий корсет, который будет беречь слабый отдел от травм, держать его в зафиксированном положении для лучшего восстановления и сохранять необходимую степень разгрузки. Ваш специалист скажет, сколько носить его ежесуточно — 3-6 часов в сутки или больше. Одевают его на момент двигательной активности, во время отдыха в постели корсет снимают.
Общая продолжительность ношения определяется индивидуально. Долго его использовать тоже нельзя, так как это может привести к местной мышечной атрофии. Поэтому внимательно слушайте врача, как носить корсет, в течение какого срока. Специальный фиксатор для спины или шеи нужно приобрести. Примерная стоимость бандажа после операций на пояснично-крестцовом уровне – 5-6 тыс. рублей.
Кому-то могут посоветовать использовать ходунки, которые облегчат передвижение, добавят уверенности при ходьбе и сократят нагрузку на позвоночник. Это приспособление актуально, когда в дооперационный период произошла потеря чувствительности одной из конечностей. После вмешательства сила и чувствительность ног не вернутся моментально, для этого нужно время. А ходить надо начинать уже в самый ранний период. И ходунки помогают таким пациентам справляться с временными препятствиями.
И еще одно очень нужное изделие – компрессионные чулки. Они нужны каждому, кто перенес вмешательство на позвоночнике. Их ношение длится от 2 недель до нескольких месяцев. Зачем подобного типа белье необходимо? Человеку в силу проделанных манипуляций повышенной сложности приходится долго воздерживаться от полноценных нагрузок и лежать подолгу в кровати, что способствует венозному застою и образованию тромбов в нижних конечностях. Тромбоз конечностей опасен внезапным отрывом кровяного сгустка и перекрытием просвета легочных артерий. Это серьезное осложнение, которое может привести к летальному исходу. Эффективно бороться с застойными явлениями помогает ношение компрессионных чулок, в особенности в них нуждаются люди с патологиями вен и с повышенной свертываемостью крови.
Если речь идет об операциях по поводу межпозвоночных грыж, то чаще инвалидность не дают. Ведь для того и задействовали врачи хирургию, чтобы нормализовать качество жизни человека, а не сделать его инвалидом. Это касается практически всех вмешательств. Однако на вопрос, дают ли инвалидность, правильнее ответить так: ее могут присвоить, если послеоперационная реабилитация не дала ожидаемых результатов. Пациента направляют на медицинскую экспертизу, где и будет определено, положена ли ему группа нетрудоспособности. Лечащий специалист направляет на МСЭ, например, при установлении следующих проблем:
- при частых и продолжительных обострениях корешкового синдрома;
- при стойком сохранении или появлении двигательной дисфункции, вестибулярных нарушениях, критическом угнетении работы внутренних органов;
- серьезном цефалгическом синдроме, ставшем следствием неудачного вмешательства;
- при длительной несостоятельности опорно-двигательного аппарата, что мешает выполнять профессиональные обязанности;
- при затянувшейся неспособности к самообслуживанию и др.
Как оформить статус инвалидности, вас подробно проинформирует доктор, он же поможет подготовить необходимый пакет документов в соответствующую инстанцию. Обычно пакет включает направление на комиссию, выписку из медкарты о патологии, документ о выполненном реабилитационном лечении, ксерокопию паспорта, результаты диагностики (КТ и/или МРТ, РВГ сосудов конечностей, РЭГ головного мозга, спинномозговая пункция, миелография и т. д.).
Нервные структуры позвоночника иннервируют мышцы верхних и нижних конечностей. В момент течения многих заболеваний позвоночной системы нервная проводимость нарушается, поэтому человек часто ощущает онемение, покалывание, ползание мурашек в ногах или руках, болевой синдром. А вот почему болит нога уже после операции, которая должна была по идее восстановить нервно-транспортную сеть, причин существует несколько.
Во-первых, это остаточные явления, которые вскоре должны исчезнуть полностью. Нервным и мышечным тканям, которые претерпели патологические изменения в ходе травмы или дегенеративно-дистрофического заболевания, необходимо время, чтобы регенерироваться. Если симптом не связан с ошибками хирурга или развившимися осложнениями неправильно организованного процесса реабилитации, боль и парестезии постепенно начнут спадать.
Механизм боли в спине тоже имеет подобное объяснение. В пояснице или другом отделе, где выполнялась хирургическая инвазия, болезненность практически всегда присутствует в ранние сроки. Ранняя боль – естественная реакция организма на травмирование мягких тканей, без чего не обходится ни одно вмешательство. По мере заживления операционной раны болевой признак станет сокращаться, и с каждым днем пациент будет отмечать улучшения.
Поздняя боль после удаления грыжи диска часто свидетельствует о рецидиве патологии. Современные операции — эффективный способ устранения грыж и связанных с ними последствий, однако примерно 10% людей на определенном этапе сталкиваются с рецидивом патологии на том же участке. Подобные обострения связаны с неправильным проведением восстановления.
Почему заболела вдруг конечность или прооперированный участок после операции с имплантами, если до этого было все хорошо? Это осложнения:
- локальный инфекционный патогенез;
- грубый рубцово-спаечный процесс в пределах операционного поля;
- выход из строя протезной конструкции;
- миграция кейджа и повреждение кровеносных сосудов или нервов;
- повышенный износ соседних с прооперированной областью структур и прочие причины.
Послеоперационные боли не следует оставлять без внимания, так как они способны стать хроническими. Важно обратиться к врачу для установления их точного происхождения. Когда болит возле копчика, возможно, в процессе операции, если манипуляции выполнял неопытный хирург, инструментом была ранена оболочка спинного мозга или повреждены нервные корешки, что представляет огромную угрозу здоровью и жизни человека.
Еще одна частая реакция организма – послеоперационный отек; он может быть как физиологическим, так и патологическим. Отекание околопозвоночных мягких тканей – это норма в первые 7 суток, однако если отек не спадает в течение первой недели, сопровождается болезненностью и усиливается, тогда речь идет о неблагополучном патогенезе или о присоединении инфекции.
При наличии боли любой интенсивности и характера производят исследование раневой зоны, паравертебральных мягких тканей, нервных и сосудистых образований хребта и конечностей, спинного мозга, костно-хрящевых элементов позвоночника. Не исключено, что при выявлении тяжелых и запущенных постоперационных последствий потребуется повторная нейрохирургическая операция.
Умеренное повышение температуры тела непосредственно в первые 3 суток после операционного лечения – это не осложнение, но при условии, что патологических проявлений в области операционной раны нет, пациент чувствует себя удовлетворительно. Согласно клиническим наблюдениям, чем позже с момента операции появляется лихорадка, тем с большей уверенностью можно говорить, что верх возымела местная инфекция. При недомогании и жаре не медлите, инфекционный патогенез в затянувшейся форме очень сложно побороть. Основные меры борьбы с инфекционными осложнениями – интенсивное лечение сильными антибиотиками, глубокая обработка раны.
Лечение суставов Подробнее >>
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Другие послеоперационные жалобы пациентов с возможными причинами их появления:
- Многие люди жалуются на то, что нога немеет или становится обессиленной. Это может говорить как об остаточном неврологическом явлении, так и безвозвратной гибели нервных волокон, которые до операции масштабно были повреждены. Еще одна причина – неквалифицированные действия нейрохирурга, приведшие к травме спинного нерва или нервных окончаний.
- Неосторожные послеоперационные манипуляции, некорректно созданный доступ, неправильно выполненное сшивание раны плохо влияют на спаечный процесс, который является неотъемлемой частью заживления поврежденных тканей. Из-за образования плотных, крупных фиброзных тяжей тянет ногу, ощущаются боль, скованность движений в пределах локализации рубцовой спайки. Иногда рубцово-спаечный процесс провоцирует слабость в ногах, онемение бедра, прочие неврологические признаки. Объяснение тому – рубцовая спайка оказывает давление на корешок нерва. Лечение может быть как консервативным, так и хирургическим.
- Если обнаружена шишка в районе шва, это может быть гематома, скопление ликвора или же шовный материал, который должен через некоторое время сам рассосаться. При гематомах или ликворе, чтобы определиться с терапевтическими действиями, нужно выполнить пункцию внутреннего содержимого шишки. Патологическая припухлость под швом может быть признаком серьезного гнойного процесса в ране.
- На онемение промежности сетует тоже немало пациентов, особенно после эктомии межпозвоночной грыжи. Почему промежность онемела, на форуме врачи могут только предполагать причину, но не ставить диагнозы заочно. Вариантов подобного типа нарушений много. Среди них — вновь образовавшаяся протрузия, сохранившиеся на дооперационном уровне расстройства нервного аппарата, ранение нерва в интраоперационный период. Данный симптом явно указывает на проблемы с периферической нервной системой: вам экстренно следует пройти специализированное обследование.
- Редко встречаются следующие осложнения: отторжение конструкции или смещение системы транспедикулярной фиксации. В первом случае вживленную металлоконструкцию организм принимает за опасный чужеродный объект, отторгает имплантат, не дав шансов ему прижиться. Во втором – стабилизатор теряет стабильность, смещается, что обычно происходит на фоне некорректно произведенной установки имплантата, плохой реабилитации, несоблюдения ограничений по физическим нагрузкам или на почве осложнений инфекционного вида, когда прогрессируют нагноения вблизи мест фиксации. Сильный болевой синдром – основной симптом, который нередко сопровождает высокая температура. В обеих ситуациях нужна срочная ревизионная хирургия.
- Критично плохо, если отказали ноги после операции на позвоночнике. Это самый ужасный исход оперативного лечения, который мало обнадеживает на положительные прогнозы. Парализация (отказывает обычно одна нога) встречается в крайне редких случаях. Паралич ног и парезы стопы, которые развились после нейрохирургической терапии, в большинстве своем обусловлены непрофессиональными действиями нейрохирурга.
- У некоторых людей появляются после операции судороги по ночам, их нельзя относить к чему-то естественному и нормальному. Ночной миоспазм говорит об ухудшении состояния. Зачастую он связан с плохой циркуляцией крови в ногах, тромбозом глубоких вен, поражением ЦНС, неправильной организацией физической нагрузки. Если развился менингит, который является нечастым осложнением, характеризующимся интраоперационным повреждением спинномозговой оболочки с последующим проникновением инфекции в спинальную жидкость, судорожные приступы также могут возникать.
Сесть в инвалидное кресло после неудачной операции или восстановления – мрачная перспектива. Поэтому тщательно выбирайте клинику и оперирующего хирурга: их репутация должна быть без малейших изъянов! Лучше поехать за границу (Германию, Израиль, Чехию), там спинальные хирурги и реабилитологи – врачи с большой буквы. В этих странах оперируют и реабилитируют пациентов на высочайшем уровне, при этом риски осложнений сведены до предельного минимума, а цены на операции и реабилитацию — самые доступные, чем где-либо.
Боль – один из наиболее неприятных симптомов, который многих беспокоит после операции на позвоночнике. Болевой синдром угнетает психику, вызывает бессонницу и депрессию. Поэтому врачи делают все, чтобы максимально его сгладить, помочь пациенту более комфортно перенести восстановительный период. Специалисты считают, что самое лучшее обезболивающее с минимумом побочных явлений – это индивидуально подобранное нестероидное противовоспалительное средство (НПВС). Лекарства подобной категории отличаются высокой противоболевой, противовоспалительной и противоотечной активностью.
Наиболее часто врачи прописывают НПВС в инъекциях, например, Диклофенак и Рофекоксиб. Из таблетированных форм распространены препараты Нимесулид и Целебрекс. Если болезненный порог «зашкаливает» и трудно поддается НПВС-терапии, подключают более мощные медикаменты: опиаты или кортикостероиды.
Каждое из обезболивающих средств прописывается исключительно доктором! Не вздумайте заниматься самоназначением препаратов от боли, это чревато в лучшем случае их неэффективностью, в худшем – негативными патологическими реакциями. Дозировку, кратность суточного применения и продолжительность медикаментозного курса рассчитывает только лечащий специалист и никто иной.
Операции на позвоночнике являются крайней мерой терапии патологий позвоночного столба. Они выполняются при крайней необходимости, когда консервативные методы лечения не эффективны и больной испытывает сильные боли, не может двигаться. Зачастую причиной такого состояния становятся межпозвоночные грыжи или травмы позвоночника. Методики проведения оперативного вмешательства индивидуальны и зависят от состояния больного и степени тяжести заболевания. Весомым звеном процесса выздоровления становятся упражнения ЛФК после операции на позвоночнике.
Содержание статьи:
Цели и задачи реабилитации
Польза лечебной гимнастики
Комплекс упражнений (+видео)
Ограничения
Физкультура направлена на восстановление подвижности позвоночного столба, укрепление мышц спины. Комплекс разрабатывает врач ЛФК индивидуально для каждого больного. Зависимо от отдела позвоночника, где выполнялась операция (грудной, шейный, поясница), врач подбирает соответствующие упражнения.
Лфк после операции на позвоночнике содержит комплекс упражнений, предназначенных для восстановления конкретного района позвоночного столба, подвергшемуся оперативному вмешательству и является обязательной составной частью реабилитации.
После проведенной операции больному становится лучше, поскольку исчезает сильная боль, но до полного выздоровления нужно пройти длинный реабилитационный путь. Его продолжительность варьирует от месяца до года, зависимо от сложности хирургической манипуляции. Этот период требует от больного внимательного и систематического выполнения всех предписаний доктора. Только благодаря такому тандему прогноз заболевания будет положительным и резко снизится риск рецидива. Реабилитация подразумевает выполнение следующих задач:
- стабилизация состояния больного;
- снять ограничения подвижности;
- восстановление нормального функционирования позвоночника;
- полное устранение воспалительного процесса и боли в позвоночном столбе;
- снятие ограничению на физическую нагрузку.
Целью реабилитации является восстановление двигательной функции после операции на позвоночнике, полное снятие болевого синдрома, укрепление мышц спины и предупреждение рецидивов болезни. В первый период после операции пациенту прописывают постельный режим. Его длительность зависит от вида хирургического вмешательства и составляет от 3 до 7 дней.
Более продолжительное ограничение движения (до 2 месяцев) прописывают после спондилолистеза, операции по восстановлению сместившихся позвонков. После манипуляции больному одевают гипсовый корсет, который со временем заменяется на шинно-кожаный съемный. Весь период реабилитации пациент лежит на специально оборудованной кровати.
После операции по поводу исправления сколиоза больного переводят в палату интенсивной терапии и лишь на третьи сутки – в обычную. В первые две недели больному прописывают строгий постельный режим, а по истечению этого срока, разрешают немного ходить. На весь период реабилитации ему назначают ношение корсета, ограничивающего движения, выполнять пешие прогулки, постепенно увеличивать расстояние.
Период восстановления после операции содержит комплекс мероприятий, которые проходит каждый больной на пути к выздоровлению:
- консультации невролога, хирурга, реабилитолога (других врачей по показаниям);
- медикаментозная терапия (препараты группы НПВС, анестетики);
- физиопроцедуры;
- лечебная гимнастика;
- отдых в санатории.
Это единый комплекс рекомендаций, который нужно выполнять, чтобы быстрее восстановиться после хирургического вмешательства.
Первые 14 дней после проведенной операции на позвоночнике именуют ранним периодом. Для него характерны:
- заживление операционного шва;
- восстановление чувствительности конечностей;
- снижение интенсивности боли.
Больному назначают ношение специального корсета, который рекомендуют использовать и в другие периоды реабилитации. Он ограничивает резкие движения, удерживает в стабильном состоянии позвонки, предупреждает их смещение. Также больному прописывают медикаменты (НПВС, обезболивающие, седативные) и лфк.
Гимнастику выполняют осторожно, в присутствии инструктора. Позже невролог проводит осмотр пациента, определяет чувствительность конечностей, назначает МРТ. По его результатам решает вопрос о переходе к следующему этапу восстановления.
Этот период начинается с момента выписки больного домой. Он продолжается от 3 месяцев до полугода. Врач дает пациенту советы, как вести себя дома, которые он должен выполнять. Это предупредит появление рецидивов заболевания. Главное, что нельзя делать в этот период – это сидеть. Больному предлагается комплекс упражнений, разработанный инструктором лфк, который направлен на укрепление мышц спины, улучшение циркуляции крови в месте повреждения, что способствует быстрому восстановлению тканей.
Зарядку нужно выполнять систематически, а впоследствии она становиться неотъемлемой частью в профилактике повтора заболевания. Такую гимнастику больные выполняют пожизненно. Нельзя долго находиться на ногах. Каждые полтора часа нужно давать позвоночнику отдохнуть (лежать 20-25 мин).
Специалисты считают, что после выполнения операции на позвоночнике, восстановительный период длится всю жизнь. Особенно это касается вмешательства в поясничной зоне. Выполнение упражнений, специально подобранных больным после операции на позвоночнике поясничного отдела, нужно постоянно. Это укрепляет поясничные мышцы, препятствует смещению позвонков и появлению протрузий.
ЛФК после операции на позвоночнике, является комплексом упражнений, направленных на восстановление двигательной функции, улучшение микроциркуляции крови и обменных процессов в тканях позвоночника. Систематическое выполнение гимнастики создает мышечный корсет, препятствующий смещению позвонков. Кроме этого, занятия включают дыхательную гимнастику, которая способствует укреплению нервной системы.
Упражнения выполняются медленно и плавно. Больному нужно избегать резких движений, делать зарядку до появления легкой боли, но не нагружать позвоночник. Вначале комплекс упражнений выполняется под контролем инструктора, а позже больной проводит тренировку самостоятельно.
В этот период больному нельзя садиться, поэтому упражнения выполняются лежа на спине. Зарядка проходит в присутствии врача.
- Больному предлагают согнуть ноги в коленях и, опираясь на руки, поднять таз, насколько это возможно. Задержаться в таком положении 10с. Постепенно увеличивать время удерживания до 1 минуты.
- Лежа на спине согнуть ноги в коленях, руки скрестить на груди. Напрячь брюшину, удерживать 10 секунд, расслабиться. Количество повторов увеличивать до 15 раз.
- И.п то же. Согнутые в коленях ноги подтягивают к груди, таким образом растягивают мышцы спины и ягодиц.
Позже переходят к более сложным упражнениям.
В поздний реабилитационный период больному увеличивают нагрузки, упражнения более сложные, выполняют по 1-15 подходов. Они направлены на восстановление тонуса мышц.
- Отжимания от пола, спина ровная. Не изнурять себя, а делать не более 15 раз.
- «Велосипед». Вращательные движения ногами выполняют по 15 раз в одну и другую сторону.
- Полу приседы, как будто садиться на стул. Нельзя приседать глубоко. Повторять 15 раз.
Комплекс выполняется утром и дает возможность поддерживать мышечный тонус весь день.
Кроме приведенных выше упражнений, больным предлагают выполнять разнообразить комплекс.
- Лечь на спину, руки в стороны, ноги согнуты в коленях, немного разведены. Правым коленом стараться достать левую пятку и наоборот.
- Лежа на спине, руки заведены за голову. Приподнимать голову, тянуться подбородком к груди, стопы напряжены, а носочки тянут на себя.
- Больной лежит на спине, руки вдоль туловища ладонями вниз. Опираясь на руки приподнять таз и выполнять произвольные движения (вверх, вниз, в стороны, круговые). Повторять каждое движение по 2-3 раза, постепенно увеличивать амплитуду и повторы до 10-14 раз. Но нельзя выполнять упражнение «через силу». При появлении боли стоит прекратить зарядку.
- Стать спиной к стенке, опереться в нее затылком, лопатками и ягодицами. Поднять руки и тянуться вверх 5 мин. По мере выздоровления подниматься на носочки.
Гимнастику нужно делать систематически, постепенно повышая нагрузку и добавляя другие упражнения.
Комплекс упражнений, приведенный выше, больные после операции на позвоночнике должны выполнять всю жизнь. Зарядку делают утром ежедневно. Это поможет укрепить мышцы и избежать дальнейших рецидивов болезни. Правильно подобранный комплекс улучшит кровообращение и снимет спазм мускулатуры. Кроме физкультуры, врач рекомендует больному другие процедуры и занятия, способные предотвратить образование грыж и протрузий.
Такой вид гимнастики очень важен, поскольку он помогает убрать застойные процессы в легких, что образовались во время пребывания больных в лежачем положении. Для этого пациентам дают дуть в наполовину заполненную водой бутылку. Делать это нужно через трубочку. На протяжении дня выполняют 3-4 подхода. Позже дают больному надувать воздушные шарики. При выполнении упражнений следует следить за дыханием: напряжение – вдох, расслабление – выдох.
Методика означает лечение движением. Больным предлагается комплекс упражнений, выполняющихся на специальных тренажерах. Во время тренировки не повышается АД, нет повышенной нагрузки на позвоночник. Гимнастика подбирается для каждого больного индивидуально. Комплекс упражнений направлен на укрепление не только мышц спины, но и суставов. Кинезиотерапия сочетается с дыхательной гимнастикой. Центры доктора Бубновского в Москве:
- ул. Авиамоторная, 10 корп.2;
- Пятницкое шоссе, 6 корп.1;
- ул.Островитянова,10.
Время приема уточняется по телефону.
Травматологи рекомендуют людям, перенесшим операции на позвоночнике посещение бассейна. Плавание, а также выполнение упражнений в воде повышает тонус спинных мышц, улучшает кровообращение и успокаивает нервную систему.
Зарядка в воде эффективна и не несет нагрузки на позвоночник, поскольку вода поддерживает тело и снижает мышечное напряжение.
Лечебный массаж поводится больным в поздний и отстроченный период реабилитации и включает классический, точечный, сегментарный и другие виды. Направлена методика на укрепление мышечного корсета, а также расслабление нервных спазмов. Во время процедуры разогреваются глубокие мышцы, создается эффект обезболивания. Массаж расслабляет и успокаивает, поэтому его следует выполнять во второй половине дня.
Принципы реабилитации включают в себя не только советы по восстановлению здоровья, но и запреты. Больному нельзя:
- сидеть;
- долго находиться в одном положении;
- поднимать вес более 3 кг;
- длительно носить корсет (более 3 часов);
- физические нагрузки;
- проведение мануальной терапии;
- выполнять скручивающие движения.
Первые полтора месяца больному нельзя садиться, следует избегать резких движений. На протяжении 3 месяцев запрещается ездить в транспорте сидя. Нужно принимать полу лежачее положение и одевать корсет. При переносе тяжести распределять ее на обе руки или класть ношу в рюкзак.
Чтобы предупредить развитие патологий позвоночника врачи рекомендуют:
- избегать физических перенагрузок;
- исключить вредные привычки;
- правильно питаться;
- контролировать свой вес;
- систематически посещать невролога;
- ежегодно делать МРТ позвоночного столба.
Кроме этого следует выполнять предложенный врачом лфк комплекс упражнений, заниматься не активными видами спорта, тренировки проводить в присутствии инструктора.
Вылечить артроз без лекарств? Это возможно!
Получите бесплатно книгу «Пошаговый план восстановления подвижности коленных и тазобедренных суставов при артрозе» и начинайте выздоравливать без дорогого лечения и операций!
Упражнения после операции на позвоночнике поясничного отдела при грыже — необходимый реабилитационный комплекс физических упражнений. Каждому человеку, перенесшему эту серьезную операцию, надо понимать, что без надлежащей реабилитации и физкультурных нагрузок невозможно встать на ноги и вернуться к активной жизни. Что представляет собой гимнастика после удаления грыжи поясничного отдела позвоночника, в чем ее польза и как выполнять такие упражнения, чтобы они не принесли вреда пациенту.
Выполнение специальных упражнений в рамках восстановительной физкультуры — важнейшая задача любой реабилитационной программы. Цель ЛФК в ходе реабилитации после удаления межпозвонковой грыжи — помочь человеку быстрее начать активно двигаться.
Конечно, операция по поводу удаления такой грыжи очень тяжелая и требует высокого мастерства нейрохирурга. И чтобы сгладить отрицательные последствия такого вмешательства в деятельность позвоночника, пациенту необходимо как можно раньше начать проводить систематические упражнения. Причем в позднем и отстроченном реабилитационном периоде следует не только делать все упражнения после удаления межпозвоночной грыжи, но и побольше двигаться: плавать, ходить, участвовать в спортивных играх и др.
Необходимость выполнения лечебных упражнений после такого серьезного вмешательства определяется следующими целями:
- избавление от боли;
- восстановление нормальных функций участка, подвергавшегося операции;
- нормализация активности позвоночного диска и всего позвоночника в целом;
- укрепление мышц и недопущение их атрофии;
- восстановление двигательной активности;
- устранение физических ограничений в постоперационном периоде.
В это время человеку запрещается любая нагрузка. Показан строгий постельный режим. Иногда в лежачем положении может появиться ощущение жара, слабости и боли. В дальнейшем активность человека ограничивается, в то же время ему запрещено сидеть.
Такие ограничения необходимы, чтобы исключить осложнения на позвоночник, рецидив болезни и другие явления. В результате после такого серьезного вмешательства путь восстановления нарушенных функций позвоночника будет очень трудным. Однако его необходимо пройти, чтобы быстрее начать активную жизнь.
Физкультура в послеоперационный период является обязательной. Пациент выписывается из больницы приблизительно через месяц в случае, если операция была проведена открытым методом, и приблизительно через 2 недели, если она была сделана с помощью эндоскопии. Однако и в том, и в другом случае необходима не только зарядка, но и комплексные меры по восстановлению подвижности позвоночника.
Интенсивная реабилитация с помощью лечебной физкультуры назначается пациенту уже со второго месяца после оперативного вмешательства. ЛФК выполняется только под контролем реабилитолога. Параллельно пациенту рекомендуют санаторно-курортное лечение.
На раннем восстановительном этапе проводятся следующие упражнения для реабилитации:
- Аккуратное сгибание ноги в позиции на спине. При этом надо стараться прижимать колени к груди. В указанном положении надо побыть около 45 секунд, после чего медленно возвратиться в прежнюю позу.
- В положении на спине раскинуть руки. Нижние конечности сгибаются в коленях. В таком положении надо постараться поднять таз. На первых порах надо постараться выдержать такую позу около 10 секунд, затем постепенно увеличивая это время.
- Поворачивать ноги (на спине), при этом сами конечности согнуты в коленях.
- В позе с опорой на колени и руки надо одновременно вытянуть противоположные конечности в горизонтальном положении. Стараться удержать их в такой позе не менее 5 секунд. Потом нужно поменять руки и ноги местами.
- В позиции на животе необходимо поднимать прямую нижнюю конечность вверх, причем таз от пола не отрывается. Кроме того, не отрывая таз, надо опустить нижнюю конечность.
В раннем реабилитационном периоде такие упражнения являются интенсивными. И если у человека возникают болевые ощущения во время выполнения гимнастических упражнений, ему необходимо либо снизить интенсивность нагрузок, либо же временно прекратить их выполнение.
Конечно, после интенсивной реабилитации гимнастика не прекращается. Ее надо выполнять регулярно и без перерывов, чтобы не допустить ухудшения и рецидива межпозвонковой грыжи поясницы.
Список некоторых упражнений, которые необходимо выполнять в положении лежа на спине:
- сжать ладони в кулаке и подтянуть стопы, немного поднять голову, затем вернуться в прежнюю позицию;
- одновременно подтягивать к груди колени (это надо делать так, чтобы в ягодицах ощущалось напряжение);
- расставить согнутые нижние конечности и попробовать наклонить правое колено к противоположной пятке (затем надо выполнять для противоположной ноги);
- вытянуть широко руки и в такой позе дотянуться левой рукой до правой ладони (при этом бедра должны быть неподвижными), такое же повторить для правой руки;
- стопы расположить вместе и согнуть нижние конечности, между коленями поместить мяч, поочередно сдавливать и расслаблять колени;
- опираясь ступнями на пол, осторожно поднимать таз;
- давить ногами пол в лежачем положении по очереди;
- над грудью сложить ладони и сдавливать их силой;
- поворачивать стопы, при этом нижние конечности расположить как можно шире;
- выполнять лежа упражнения типа «велосипед».
Параллельно необходимо выполнять несложные гимнастические упражнения, лежа на животе. При этом надо помнить, что если лежать на левом боку, то правая конечность располагается под головой (или наоборот). Несколько простых упражнений на боку:
- подтягивать колени к животу (при этом надо делать выдох);
- приподнимать обе ноги, делая их прямыми;
- поднять ногу на вдохе, а на выдохе опустить (далее, перевернувшись, проделать то же и для левой конечности);
- вытянуть вперед верхние конечности и попытаться немного поднять туловище;
- поднимать ногу (руки при этом надо расположить под подбородком).
А вот простые упражнения, которые выполняются на животе:
- положив на руки подбородок, опереться стопами и поднимать колени (должно ощущаться напряжение мышц в ягодицах);
- подтягивать колено к локтю (делать поочередно для правой и для левой стороны);
- сгибать в колене ногу, при этом поворачивать голову.
Несмотря на то, что такие упражнения являются простыми, их не нужно выполнять продолжительное время. Необходимо следить за самочувствием и уменьшать нагрузку, если появится сильная боль.
В поздний реабилитационный период пациент под присмотром врача начинает работать над восстановлением мышц. При этом он может рассчитывать на значительное увеличение интенсивности физических нагрузок. Эти же факторы способствуют укреплению мышц и дальнейшей активизации образа жизни человека.
Гимнастическую активность в это время дополняют мануальной терапией. Необходимо проходить курсы лечебно-профилактического массажа не реже двух раз в год. Такое комплексное воздействие помогает восстановить кровообращение в нарушенном позвоночнике, поскорее вернуть человека к активной и разнообразной жизни. Целенаправленное комплексное воздействие на человека помогает ему не допустить рецидива грыжи.
И чтобы физкультура принесла максимум пользы, такому человеку необходимо:
- не поднимать вещи, тяжелее 9 кг;
- не прыгать и длительно не находиться в стоячем положении;
- стараться не допускать переохлаждения (для этого надо носить платок или специальный пояс на пояснице);
- корсет в это время уже не понадобится (более того, он может быть вредным, потому что способен вызвать атрофию).
Усилия, потраченные на лечебную физкультуру, могут быть напрасными, если человек не будет придерживаться основных рекомендаций врача. Они несложные, но именно от них будет зависеть лечение межпозвонкового диска:
- Категорически запрещается переохлаждаться. После занятий надо принимать душ (теплый), чтобы расслабить мышцы. В холодное время года следует тепло одеваться. Даже в теплую погоду надо укутывать поясницу.
- Не рекомендуется длительно сидеть. Периодически нужно менять положение тела, чтобы избежать излишнего перенапряжения позвонков.
- Нельзя и длительно стоять. Если это делать долго, то в позвонках могут быть болезненные ощущения. Когда же нет возможности немного прилечь, то лучше походить или осторожно выполнить немного приседаний.
- Тяжести поднимать строго запрещено. Даже в первый год после операции нельзя поднимать вещи более 3 кг. В дальнейшем нагрузку можно будет увеличить.
- Все предметы рекомендуется поднимать только с прямой спиной.
Физкультура после операции по удалению межпозвонковой грыжи жизненно необходима пациенту. Ошибочно мнение, что необходимо стараться меньше двигаться. Без двигательной активности невозможна нормальная работа любых органов человеческого тела. Кроме того, позвоночник сможет нормально работать после такого вмешательства, его надо только правильно нагружать. Однако делать это нужно очень осторожно и только под присмотром высококвалифицированных специалистов.
- Карта сайта
- Диагностика
- Кости и суставы
- Невралгия
- Позвоночник
- Препараты
- Связки и мышцы
- Травмы
источник
