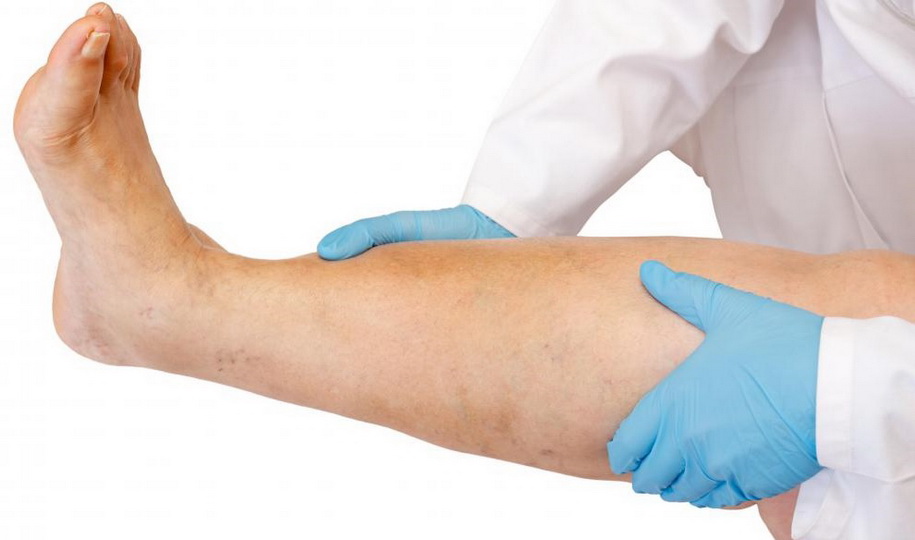
Стопа — сложная система, включающая 26 костей, суставы и мышцы. Именно эта часть ноги принимает на себя весь вес тела, обеспечивает ходьбу. Ее свод пружинит при ходьбе, смягчая удары о поверхность. Отчего болит стопа, симптомом каких заболеваний может быть боль в ступне при нагрузке или в покое и в разных частях?
К возникновению болевых ощущений может приводить множество причин: от ушибов и неудобной обуви до серьезных заболеваний. Если боль появилась после нагрузки, длительной ходьбы, ношения неудобной обуви, нужно проверить, пройдет ли она после отдыха. Что делать, если болят стопы?
- Необходимо подбирать удобную обувь, которая не жмет, не давит, но и не спадает, не натирает. Стопа не должна проскальзывать вперед, если открыт носок, каблук должен быть устойчивым.
- Нельзя долго ходить на высоких каблуках, также вредна обувь на плоской или очень тонкой подошве.
- Если боль возникла после нагрузки, рекомендуется полежать 10 минут, подняв ноги.
- Также для снятия боли от перенапряжения поможет массаж стоп.
Если возникает сильная боль, если она не проходит в покое, появилась после травмы или сочетается с другими тревожными симптомами, необходимо обратиться к врачу-травматологу или ортопеду. Некоторые состояния лечит невролог.
Для диагностики состояния стоп проводятся:
В некоторых случаях понадобятся дополнительные обследования.
Частая причина болей области стопы — плоскостопие. При этом ступня не может полноценно амортизировать, поэтому нагрузка на нее увеличивается. При длительной ходьбе боль может распространяться выше по ногам, в таз и спину. При плоскостопии необходимо носить специальные стельки, выбранные по рекомендациям врача-ортопеда, делать лечебную гимнастику.
Плоскостопие может приводить и к вальгусной деформации стопы — всем известной “косточке”. Косточка может начать расти и из-за других причин, таких как:
- ношение узкой или короткой обуви, обуви на высоком каблуке,
- генетическая предрасположенность,
- эндокринные нарушения,
- остеопороз.
Более предрасположены к этому заболеванию женщины. При вальгусной деформации наблюдается боль в суставах стопы, ноги быстро устают, заметна увеличенная косточка на суставе большого пальца. На ранних стадиях заболевания лечение симптоматическое, на более поздних — хирургическое.
Подошвенный фасциит — это воспаление, которое может начаться из-за изменений связки. При этом заболевании может болеть средняя часть стопы изнутри сбоку или пятка.
Без лечения воспаленная подошвенная фасция может окостенеть, тогда фасциит превращается в пяточную шпору (плантарный фасциит). Боль чаще возникает по утрам, во время ходьбы, в положении стоя, а также к вечеру, возникает и при длительном сидении. При пяточной шпоре болит чаще область пятки.
Лигаментит — это воспаление связок. При этом заболевании стопа болит посередине, сбоку или в области сустава. Частые лигаментиты приводят к другом у заболеванию — лигаментозу. При этом ткань связок замещается другой тканью, и они перестают нормально выполнять свою функцию.
Болевые ощущения при травмах могут возникнуть не сразу, а через некоторое время, поэтому человек может даже не связать дискомфорт с травмой.
К наиболее частым травмам стопы относятся:
При растяжении боль нерезкая, проявляется, когда человек наступает на ногу. Появляется она после больших физических нагрузок, может появиться после того, как человек подвернул ногу. Симптомы растяжения связок стопы:
- боль при нажатии, движении, ходьбе,
- отек,
- гематома.
Существует несколько степеней растяжения. При сильном растяжении связки могут порваться. При этом болит нога и стопа посередине, боль возникает сразу после травмы и имеет такую силу, что встать на больную ногу невозможно. Болевые ощущения продолжаются несколько дней и сохраняются даже в покое.
После ушиба на ноге появляется отек и гематома (кровоизлияние). Боль возникает непосредственно после травмы, сначала она сильная, постепенно ее интенсивность уменьшается.
Если пострадавший — маленький ребенок, пожилой или страдающий хроническими заболеваниями человек, то необходимо обратиться в травмпункт, чтобы исключить более серьезные повреждения.
Вывих может возникнуть, если подвернуть ногу или неудачно спрыгнуть с высоты. Его симптомы:
- сильная боль,
- опухание,
- изменение формы стопы,
- ограничение движения в суставе или его полная невозможность,
- кровоподтеки,
- мраморность кожи возле поврежденного места,
- онемение.
Может произойти вывих суставов пальцев, голеностопа, предплюсневый вывих, вывих плюсны, подтаранный или таранного сочленения. При этом связки растягиваются или разрываются.
Если болят плюсневые кости стопы, возможен перелом одной или нескольких из них. Плюсневые кости располагаются между пальцами и предплюсной, их пять по числу пальцев. Чаще всего ломаются пятая и четвертая кости, связанные с мизинцем и безымянным пальцами соответственно. Перелом пятой плюсневой кости (перелом Джонса) характерен тем, что кость срастается очень медленно, иногда не срастается до конца всю жизнь.
Перелом плюсневых костей может быть:
- травматическим (например, при ударе, падении тяжелого предмета на ногу),
- усталостным (стрессовым) — в результате больших нагрузок.
Травматический перелом имеет следующие симптомы:
- боль появляется после травмы,
- в момент травмы человек может услышать хруст,
- плюсневая кость может смещаться,
- возможно укорочение пальца,
- в день травмы или на следующий наблюдается отек.
Усталостный перелом может случиться после длительной нагрузки, например, у спортсменов, балерин, при патологиях стопы, остеопорозе. Его симптомы:
- боль после значительной физнагрузки,
- после отдыха боль может проходить, но появляется снова, если ходить или стоять,
- при ощупывании стопы можно найти наиболее болезненную точку,
- на этом месте есть небольшой отек.
При травмах стопы необходимо:
- обеспечить покой поврежденной конечности;
- при переломе наложить шину, захватывая не только стопу, но и щиколотку, нельзя вставать на поврежденную ногу;
- приложить холод;
- приподнять больную ногу;
- при сильной боли дать обезболивающее;
- при растяжении наложить тугую повязку на поврежденный сустав, использовать противовоспалительные мази (диклофенак, индометацин);
- если есть повреждения кожи, обработать их дезинфицирующим средством, при необходимости наложить повязку.
Важно! При подозрении на перелом, разрыв связок, вывих необходимо обратиться к травматологу. Нельзя пытаться вправить вывих.
Если боль появляется не только при ходьбе и физнагрузке, но и при надавливании на кости стопы, это признак недостатка кальция. Это может быть симптомом таких заболеваний, как:
- Ревматоидный артрит. Это системное заболевание аутоиммунной природы, запустить его может и инфекция. Ревматоидный артрит поражает многие суставы, в том числе плюснефаланговые, и имеет множество других проявлений.
- Остеомаляция — системное заболевание, связанное с нарушением минерализации костей и их размягчением. При остеомаляции также уменьшается тонус мышц, они становятся тоньше, возможны патологические переломы. Это значит, что кости ломаются при условиях, в которых они бы не пострадали, если бы были нормальными — при небольшой нагрузке или вообще без нее.
Боль в покое в области стопы может указывать на серьезные заболевания, такие как:
- Остеопороз. При этом заболевании могут болеть ноги и в покое. Остеопороз поражает все кости, в том числе позвоночник. При этом уменьшается плотность кости, она становится пористой и хрупкой, значительно возрастает риск переломов.
- Подагра. Для подагры характерна боль в середине стопы и в суставах, при этом возникает она ночью или утром. Стопы и суставы опухают, на ощупь горячие. Есть и общие симптомы: повышение давления, снижение аппетита, тошнота, изжога. При хроническом течении болезни поражаются почки, возникают подагрический нефрит и почечнокаменная болезнь, а затем и почечная недостаточность. Подагра лечится комплексно, в лечение входят медикаменты и диета.
- Облитерирующий эндартериит. При этом заболевании сначала возникает боль во время ходьбы, а затем и в покое. Характерно, что боль заставляет останавливаться во время ходьбы — так называемая перемежающаяся хромота. Болезнь связана с сужением просвета мелких артерий. Причинами могут стать:
- курение,
- отравление свинцом,
- длительное или частое охлаждение,
- обморожения,
- некоторые инфекции.
С развитием болезни к боли добавляются онемение, судорожные подергивания мышц, чувствительность к холоду, а далее боли становятся постоянными, не проходящими и в покое. Кожа становится бледной, объем мышц уменьшается. Без лечения болезнь приводит к серьезным последствиям — некрозу и гангрене, в результате больной может потерять ногу.
Лечение облитерирующего эндартериита должно быть комплексным и длительным. Используются как консервативные методы, так и хирургические, при обострении больного госпитализируют.
Лечение боли в стопе зависит от ее причины. Самостоятельно справиться с ней можно только в случаях, если она связана с повышенной нагрузкой, неудобной обувью или легкими травмами (небольшими ушибами, растяжениями). В других случаях нужно обратиться к врачу, чтобы установить причину и получить правильное лечение. Боли в ногах могут быть симптомом серьезных заболеваний, поэтому без внимания их оставлять нельзя.
источник
Боль в ногах появляется в силу самых разных причин, от нее страдают как мужчины, так и женщины. Избавиться от недуга возможно лишь тогда, когда будет достоверно установлен фактор, спровоцировавший недомогание.
Болезненность в нижних конечностях вызывают как внешние, так и внутренние факторы.
Часто к вечеру болят («гудят») ноги по причине:
- физической усталости организма ввиду продолжительного хождения, бега или стояния;
- длительного нахождения тела в неудобной позе, частого сидения в течение дня;
- сильных физических тренировок, неравномерного распределения нагрузки на конечности;
- ношения тяжестей.
Если проявился подобный симптом, а скрытой или явной патологии не выявлено, то в таком случае человеку необходимо просто отдохнуть и расслабиться. Полезно сделать теплую расслабляющую ванночку для ног с добавлением эфирных масел.
Если ноги болят постоянно, то источник неприятных ощущений может быть связан с заболеваниями внутренних органов и их систем. Для избавления от недуга необходимо воздействовать на первопричину, вызвавшую недомогание.
Если ноги болят по ночам, то причиной может быть венозная недостаточность – патология, возникающая из-за неправильного функционирования венозных клапанов. В результате этого нарушается нормальное движение крови по сосудам, она застаивается, наступает варикозное расширение вен.
Ночные боли в ногах, связанные с патологией сосудов, характеризуются:
- чувством распирания и тяжести;
- болезненностью;
- образованием видимой кровеносной сеточки под кожей.
В зависимости от того, какие сосуды поражены, выделяют недостаточность:
- хроническую – связана с травмированием поверхностных вен;
- клапанную – охватывает перфорантные сосуды, объединяющие верхние и глубокие вены;
- острую – обусловлена аномальной работой глубоко расположенных кровеносных сосудов.
Сильные боли в ногах наиболее часто беспокоят:
- беременных;
- пожилых людей;
- подростков;
- женщин, принимающих гормональные контрацептивны.
Венозная недостаточность способна вызывать появление тромбозов и закупорку сосудов. Поражение крупных артерий или аорты может спровоцировать смерть пациента.
Заболевание, при котором наблюдается сужение просвета внутри артерий. Оно приводит к тому, что ткани нижних конечностей перестают насыщаться кислородом, наступает ишемия, мышцы начинают постепенно отмирать. Кислородное голодание и омертвение клеток ведет к ухудшению состояния пациента. Если человеку своевременно не оказать помощь, то в дальнейшем может понадобиться ампутация больной конечности.
Симптоматика заболевания, проявляющаяся в зависимости от степени его развития:
- ощущение покалывания и онемения, побледнение кожных покровов, повышенное потоотделение в области ступней (состояние, обусловленное уменьшением сосудистого просвета);
- затруднение при передвижении, появление боли в ногах и хромоты;
- возникновение болезненности в состоянии покоя (беспокоит в ночное время);
- появление трофических язв и омертвевших участков на стопах.
Ишемия нижних конечностей пагубно влияет на организм и может привести к появлению различного рода осложнений (гангрена, сепсис, почечная и полиорганная недостаточность, интоксикация, мышечный паралич и отечность).
К возникновению частых, но кратковременных болевых ощущений в районе нижних конечностей ведет защемление седалищного нерва – крупного иннервирующего волокна, которое протягивается вдоль всей конечности от поясничной зоны позвоночника до подошвы и обеспечивает чувствительность всех мышечных волокон, расположенных здесь.
Неврологические боли в ногах возникают при наличии:
- межпозвонковых грыж;
- заболеваний позвоночного столба, характеризующихся сдавливанием межпозвонковых дисков (остеохондроз);
- беременности (увеличивающаяся в размере матка начинает давить на позвоночник и провоцирует сдавливание нервных окончаний);
- перенесенных травмирований, онкологических болезней, опухолей.
Повышают риск возникновения аномалии:
- переохлаждения спины;
- туберкулез поясничной области;
- опоясывающий герпес;
- сахарный диабет;
- рассеянный склероз;
- воспалительные процессы, охватывающие органы малого таза;
- поражения, удары поясничной зоны позвоночника.
Характерными признаками поражения седалищного нерва являются:
- Острый болевой синдром – начинается в спине, затем спускается ниже, к пятке. Локализуется в задней части бедра и голени. Чувствуется боль во всей ноге при ходьбе, усиливается при чихании или кашле.
- Ограничение двигательных способностей.
- Изменение физиологичности походки.
- Судороги.
Часто стреляющая боль является симптомом заболевания позвоночника – остеохондроза. Симптом ощущается в бедре и голени, отдает в коленный сустав, не всегда проявляется в пояснице. Чтобы достоверно установить причину недуга, нужно провести всестороннюю корректную диагностику.
Постоянная боль в ногах появляется в случае, когда поражены крупные сочленения. Страдать может только правая или левая конечности либо обе одновременно. Наиболее подвержены риску суставы:
- тазобедренный – боль локализуется в бедре;
- коленный – охватывается область колена;
- голеностопный – ощущается дрожь и слабость в стопе.
Колющая боль является признаком ревматоидного артрита, поражающего мелкие суставы.
Недомогание и болезненность ощущаются тогда, когда травмированы связки или сухожилия.
В случае получения травмы больному показано прохождение МРТ или рентгенографии больных участков.
Остеомиелит – заболевание, связанное с разрушением костного мозга. Воспалительный процесс, провоцируемый инфекционными заболеваниями, протекает внутри костной ткани и приводит к тому, что поражаются все элементы кости (наиболее часто поражается самая крупная – бедренная – кость).
Болезнь проявляется в нескольких формах исходя из условий ее происхождения:
- посттравматическая;
- огнестрельная;
- послеоперационная;
- контактная.
Судя по интенсивности проявления, выделяют острое и хроническое течение болезни.
Характерными признаками патологии становятся:
- внезапная резкая боль в области ног, одновременно с этим кости ломит и выкручивает;
- формирование сквозного свища в кости;
- появление гнойных выделений из образовавшегося отверстия или появление гнойника внутри кости.
При осложнении недуга происходит деформация костей и суставов, формирование злокачественных образований.
Часто аномалия проявляется ввиду полученной травмы опорно-двигательного аппарата. При несвоевременном выявлении и отсутствии полноценного направленного лечения заболевание способно спровоцировать летальный исход.
Миозит, или воспаление мускульных волокон, возникает из-за перенесенной инфекции. Заболевание способно поражать различные участки тела. Основными симптомами недуга становятся ноющая боль в ногах (в пальцах стопы), мышечная слабость, появление отечности в пораженном месте.
Больного может беспокоить повышенная температура, общее недомогание, головная боль. При пальпации страдающей зоны ощущается наличие под кожей твердых уплотнений из инородной ткани.
Заболевание протекает в острой и в хронической формах. Первая возникает в процессе длительной физической нагрузки. Вторая характеризуется периодическим проявлением болезненности умеренного характера. Часто неприятные ощущения локализуются в икроножных мышцах.
Связаны с болью в суставах, обусловленной наследственным фактором. Для аномалии характерно саморазрушение хрящевой ткани ввиду присутствия в теле человека активных антител. Болезнь протекает периодами, имеются стадии ремиссии и обострения.
Недуг обусловлен формированием неправильных сводов стопы (костных выступов), в результате чего они уплощаются и деформируются. Если у здорового человека подошва имеет анатомические подъемы и опущения, то у больного, страдающего плоскостопием, их нет.
Патология бывает врожденной, связанной с неправильным внутриутробным развитием плода, и приобретенной, возникающей в процессе жизнедеятельности пациента.
Основными признаками болезни становятся:
- активное изнашивание обуви с внутренней стороны подошвы;
- быстрая утомляемость ног при ходьбе;
- чувство усталости, ломота в стопах в конце дня;
- болевые ощущения;
- деформация костей.
Часто плоскостопие развивается:
- у женщин, предпочитающих обувь на высоком каблуке;
- у людей, ведущих малоактивный образ жизни, страдающих от избыточного веса и ожирения;
- у работников, чья профессиональная деятельность связана с ношением тяжестей, неправильным распределением физической нагрузки.
Уплощение сводов приводит к нарушению нормальной амортизации туловища во время ходьбы. Ввиду этого тело испытывает удары при передвижении, страдают внутренние органы. При тяжелом развитии болезни человек может потерять возможность нормально ходить и становится инвалидом.
Острая боль сопровождает переломы, вывихи, растяжения, когда травмируется малая или большая берцовая кость. В случае получения травмы колена пораженная нога болит спереди и внизу, под коленной чашечкой, опухает, ощущается аномальная подвижность надколенника.
При ушибе конечности на ее передней или задней поверхности появляются гематомы и синяки, может происходить разрыв мягких тканей.
Одна из самых частых причин, почему ломит ноги, является застой крови в сосудах конечности ввиду снижения ее мышечного тонуса. Патология провоцируется малой подвижностью, в результате чего мышцы перестают получать питательные вещества и кислород, наступает ишемия тканей. Мускулы болят, возникает онемение в ногах.
- общей слабостью и вялостью мышц;
- сонливостью (бессонницей);
- перепадами настроения, раздражительностью, неустойчивым психическим состоянием;
- потерей аппетита;
- снижением работоспособности и апатией.
На физиологическом уровне нарушается обмен веществ, уменьшается синтез белка, наблюдаются дистрофические изменения костной и мышечной ткани.
Чтобы облегчить самочувствие пациента и снизить боль, отечность, судорожные проявления в ногах, рекомендуют:
- снижать физическую нагрузку медленно, постепенно;
- приложить холодный компресс со льдом: он способствует выведению избытка воды из организма;
- при получении травмы поднять конечность вверх на несколько минут;
- если болезненность вернется через пару часов после повреждения конечности, можно положить на больное место грелку или принять теплую ванну;
- сделать массаж пораженного участка;
- когда конечности сводит судорогой, то рекомендуют встать стопами на прохладную поверхность, уколоть спазмированную мышцу острым предметом;можно лежа вытянуть ноги и упереться стопой в спинку кровати;
- подготовить контрастную ванночку для ног;
- втирать в больные места пихтовое масло.
Если болезненность проявляется регулярно и усиливается, то необходимо обязательно обратиться к специалисту-медику.
Чтобы выяснить, почему болят ноги, первоначально следует посетить терапевта. Врач назначит необходимые анализы, выявит существующую проблему. В зависимости от результатов обследования могут понадобиться консультации сосудистого хирурга (флеболога), травматолога-ортопеда, дерматолога, ревматолога, невролога.
Чтобы установить источник возникновения патологии, пациенту показано прохождение:
- ультразвукового исследования суставов, мышечных волокон, сосудов;
- рентгена нижних конечностей;
- КТ и МРТ;
- электромиографии.
Данные методы позволяют увидеть и оценить состояние всех структурных частей нижних конечностей, определить местонахождение патологии, тяжесть поражения.
Методы устранения болезненности зависят от выявленной патологии. Определять тактику лечения и выписывать лекарственные средства должен только лечащий врач.
Подбор лекарственных препаратов обусловлен характером и местом локализации боли. Так, чтобы оперативно снять острый болевой синдром в мышцах и суставах ног, прописывают:
- обезболивающие средства (Кетонал, Ибупрофен);
- хондропротекторы, восстанавливающие хрящевую ткань (Хондроитин, Артра, Структум, Дона, Терафлекс);
- противовоспалительные медикаменты (Фастум, Вольтарен-гель).
Если у человека болят ноги или имеются другие яркие симптомы сосудистой аномалии, то в этом случае показан прием лекарств, улучшающих кровообращение:
Если требуется снизить уровень холестерина в крови, то прописывают:
- Хелестирамин;
- Ловастатин;
- никотиновую кислоту;
- мазь, созданную на основе софоры лекарственной.
При миозите необходимо принимать обезболивающие средства, а также медикаменты, препятствующие воспалению в костях и мышцах (Долекс, Апизатрон, Фаниган). Если в организме присутствует инфекция, то подключают антибиотики.
Физическая активность способствует снятию мышечного напряжения, нормализует работу мускулов и всего опорно-двигательного аппарата, предупреждает гиподинамию и атрофию мышечных волокон.
Чтобы избавиться от неприятных болезненных ощущений в ногах, советуют выполнять следующие приемы:
- сидя, вытянуть ноги перед собой, охватить подошву обеими руками и потянуть ее вниз, потом вернуть в исходное положение;
- захватить стопу пальцами и повернуть вправо;
- сесть на стул, катать по полу босой стопой мячик.
Для профилактики плоскостопия полезно ходить босыми ногами по неровным поверхностям, песку, гальке, траве. С той же целью можно применять массажный коврик.
Заниматься физкультурой советуют ежедневно. При продолжительной сидячей работе необходимо периодически делать гимнастику, совершать неспешные пешие прогулки.
Массажные движения благоприятно воздействуют на мышцы конечностей:
- снимают напряжение;
- улучшают самочувствие и настроение;
- стимулируют кровообращение;
- купирует воспалительные процессы;
- препятствуют образованию жидкостных застоев в тканях.
Начинается массаж с легких поглаживаний, затем включает в себя хлопки, пощипывания, растирания. Во время выполнения процедуры нужно следить за тем, чтобы не возникло болезненных ощущений. Если они появились, то манипуляцию следует немедленно прекратить.
Не назначают массаж при наличии кожных заболеваний, ран, ожогов, обморожений, тромбоза, варикоза, воспалений, нарушений свертываемости крови.
Физиотерапевтические методы являются наиболее высокоэффективными, влияют на организм мягко и точечно, обладают небольшим количеством побочных эффектов.
Если болят ноги, назначаются:
- магнитотерапия – лечение с помощью магнитного поля;
- электрофорез – введение лекарства посредством использования электрического тока;
- лазеротерапия – воздействие на пораженную зону лазерным лучом.
Не назначается физиолечение при наличии онкологических заболеваний, легочных и сердечно-сосудистых патологий, болезней почек и печени, поражений кожи, острых инфекций.
Не допускается производить подобные лечебные сеансы беременным, а также людям, имеющим психические расстройства.
Для избавления от часто возникающих ночью сильных болей в ногах рекомендуют использовать следующие рецепты:
- Компрессы с медом. Веществом смазывают больную конечность, накладывают повязку, носят в течение суток. Лечатся подобным способом ежедневно до тех пор, пока не наступит облегчение.
- Контрастные ванны с липовым цветом и солью (снимают тяжесть и усталость в стопах).
- Настойку из лопуха. Листья растения пропускают через мясорубку, смешивают с водкой или спиртом в равных пропорциях, настаивают, затем обрабатывают больные колени.
- Примочки из мокрицы. Пригоршня свежей травы заливается стаканом кипятка, настаивается. В получившемся составе смачивается ткань, прикладывается к больным суставам.
Нетрадиционные методы целесообразно применять лишь как дополнение к основному лечению. Чтобы народные рецепты были эффективными и не усугубили ситуацию, предварительно нужно проконсультироваться с врачом.
На ранней стадии варикоза и заболеваний суставов применяются малоинвазивные способы лечения:
- Артроскопия – введение в полость сустава специального прибора с камерой, с помощью которого доктор проводит визуальный осмотр пораженного участка, удалят травмированные части сустава, суставные мыши и т.д.
- Склеротерапия – лечение пораженных варикозом вен посредством применения склерозанта – вещества, под действием которого патологические вены склеиваются и постепенно самоустраняются.
- Лазерная коагуляция – влияние на больные зоны лазерным лучом.
- Криофлебэкстракция – воздействие холодом на травмированные сосуды.
Малоинвазивное лечение обеспечивает:
- минимальное травмирование тканей организма: все манипуляции выполняются через один небольшой разрез (прокол) или без нарушения целостности кожи;
- безболезненное и быстрое осуществление операции: вся процедура занимает от 15 до 30 минут;
- отсутствие риска появления рецидивов.
Если выбранная тактика лечения не помогает и боли в ногах не уходят, а также на тяжелых стадиях развития болезни прибегают к хирургическому удалению вен.
Операцию назначают в случае обнаружения тяжелого перелома конечности с присутствием множественных костных осколков (части кости составляют вручную), разрывов связок или нервных волокон.
Боль в ногах, вызванная патологическими причинами, требует немедленного реагирования. При несвоевременно оказанной медицинской помощи могут наблюдаться:
- сепсис (заражение крови ввиду подключения инфекции);
- появление трофических язв;
- гангрена;
- потеря чувствительности и двигательной активности.
Запущенная болезнь чревата для пациента инвалидизацией или даже летальным исходом.
Профилактика болезненности в нижних конечностях включает в себя:
- предупреждение травмирований, плоскостопия, соматических заболеваний, лишнего веса;
- равномерное распределение нагрузки;
- избегание стрессов и нервных перенапряжений;
- ведение здорового образа жизни: исключение вредных привычек, соблюдение правильного питания;
- ведение активного образа жизни;
- своевременное выявление и лечение скрытых патологий;
- ношение качественной одежды и обуви из натуральных материалов;
- соблюдение режима сна и отдыха (спать следует не менее 8 часов в сутки).
Чтобы ноги не болели, а человек выглядел и чувствовал себя здоровым, нужно следить за своими ощущениями, при появлении первых тревожных признаков обращаться за квалифицированной помощью к врачу. Он подробно расскажет, при каких именно заболеваниях болят ноги, установит конкретную причину, назначит лечение.
Не стоит заниматься самоврачеванием, так как это может ухудшить физическое состояние и привести к плачевным последствиям.
источник
На боли в ногах часто жалуются люди разных возрастов. Это связано с тем, что причиной синдрома могут стать многие заболевания и состояния. Некоторые из них наносят серьезный вред здоровью и без своевременного лечения представляют опасность для жизни. Во избежание развития осложнений при возникновении боли в ногах необходимо обратиться к врачу за консультацией. Самостоятельное лечение при этом недопустимо.
В зависимости от возраста человека те или иные причины болевого синдрома в ногах являются более вероятными. Пожилые люди чаще страдают дегенеративными заболеваниями разных систем организма. Наиболее распространенными причинами болей в ногах у них являются:
- венозная недостаточность;
- артериальная недостаточность;
- поражение периферических нервов (полинейропатия);
- остеохондроз;
- заболевания суставов.
Чаще всего хроническая венозная недостаточность является следствием варикозной болезни. В этом случае возникают жалобы на боли в ногах, появляющиеся обычно к вечеру после длительного пребывания в вертикальном положении. Многие пациенты отмечают, что ноги сильно отекают к концу дня и с трудом входят в обувь.
Облегчает состояние пребывание в положении лежа с приподнятыми выше уровня тела конечностями. При осмотре обычно удается определить под кожей варикозное расширенные вены, а при длительном существовании патологии — пигментацию и даже трофические язвы.
Острый болевой синдром может быть связан с развитием тромбофлебита. Это заболевание иногда возникает спонтанно, но чаще оно появляется у лежачих больных в послеоперационном периоде (например, после удаления матки и других вмешательств). Это состояние требует неотложного лечения, так как может осложняться тромбоэмболией легочной артерии, приводящей к летальному исходу.
Хроническая артериальная недостаточность часто развивается из-за облитерирующего атеросклероза сосудов нижних конечностей. Обычно это состояние сочетается с плохо контролируемым повышенным давлением, гиперхолестеринемией и длительным стажем курения. Другой возможной причиной артериальной недостаточности является облитерирующий эндаартериит — аутоиммунное заболевание. При этих недугах боли возникают во время физической нагрузки ( даже при обычной ходьбе), так как приток крови по суженным сосудам в этот момент является неадекватным.
Клиническая картина характеризуется развитием перемежающейся хромоты. Это означает, что после определенного объема физической нагрузки (индивидуального в каждом случае) возникает болевой синдром, для купирования которого человеку необходимо остановиться и немного отдохнуть. После компенсации кислородной недостаточности ощущения стихают, пациент может продолжить движение. Кожа на вид бледная (реже багрово-красная из-за расширения подкожных сосудов в ответ на гипоксию), холодная на ощупь, пульсация на артериях ног снижена.
К патологиям, вызывающим мучительный болевой синдром в ногах, относится и полинейропатия. Это нарушение работы периферических нервов проявляется по-разному:
- метаболическая полинейропатия (диабетическая, уремическая и др.);
- токсическая (алкогольная);
- алиментарная (дефицит витамина В1);
- наследственная (полинейропатия Шарко-Мари-Тута и др.);
- аутоиммунная (полинейропатия Гиена-Барре);
- инфекционно-токсическая (поражение периферических нервов при дифтерии).
Наиболее распространенными являются метаболические полинейропатии, особенно при сахарном диабете. Для клинической картины характерны различные симптомы — боли в ногах в состоянии покоя (сводит икры), особенно по ночам, ощущение зябкости, покалывания, ползания мурашек, возможно возникновение дискомфорта при легком прикосновении к коже. Ноги при полинейропатии теплые, пульсация на артериях нижних конечностей сохранена. Характерны уменьшение всех видов чувствительности ниже колен как спереди, так и сзади, и атрофические явления в мышцах стопы.
Для более детального ознакомления с темой, прочитайте эту статью: Что из себя представляет полинейропатия
Боли в ногах могут возникать из-за остеохондроза поясничного и крестцового отделов позвоночника. В этом случае простреливающие ощущения распространяются с задней поверхности бедра на передне-боковую сторону голени и тыл стопы.
Усиление болевого синдрома происходит при попытке наклона туловища вперед. Выпадает рефлекс с ахиллова сухожилия, происходит снижение чувствительности кожных покровов.
Причиной болей в ногах могут быть многочисленные заболевания суставов. Наиболее распространенным недугом является деформирующий остеоартроз. Неприятные ощущения возникают в этом случае при движении, особенно вначале (например, вставании со стула). Многие пациенты жалуются на постоянные ноющие боли («ломит ноги») при смене погоды. При длительном существовании заболевания происходит деформация. Наиболее часто поражаются крупные суставы ног (коленные, тазобедренные).
При повышенном содержании в крови мочевой кислоты развивается подагра, протекающая с чередованием острых атак и периодов ремиссии. Часто поражается первый плюсне-фаланговый сустав стопы.
Встречается и такое аутоиммунное заболевание, как ревматоидный артрит, нападающий преимущественно на мелкие суставы стопы и кисти. Синдром в этом случае возникает после длительного отдыха (по утрам) и характеризуется скованностью в суставах. После выполнения гимнастики болевые ощущения постепенно проходят. При длительном существовании заболевания возникают типичные деформации.
Хроническая патология в более раннем возрасте встречается намного реже, но нельзя полностью исключать возможность причин, характерных для пожилых людей.
Наиболее часто у детей и молодых боли в ногах носят временный функциональный характер. Например, возникают после запредельных нагрузок (при быстром и/или длительном беге, многократных приседаниях).
У женщин боли в ногах часто связаны с изменением размеров матки и нарушением анатомических взаимоотношений между тазовыми нервными сплетениями при беременности и во время месячных.
Серьезной причиной неприятных ощущений у ребенка может оказаться остеомиелит — гнойная инфекция, поражающая все слои кости, в том числе костный мозг. При ней возникают интенсивные боли, ограничивающие движение, выраженные интоксикация и лихорадка.
Поставить диагноз самостоятельно без дополнительного обследования невозможно даже при явной клинической картине. Для выяснения причины болевого синдрома необходимо обратиться к врачу.
При варикозной болезни вен нижних конечностей необходима консультация хирурга или флеболога. Дополнительно проводится ультразвуковая допплерография (УЗДГ) сосудов ног. На длительный прием назначаются венотоники (Детралекс, Флебодия и др.) или рекомендуется оперативное лечение.
При развитии артериальной недостаточности необходимо получить консультацию сосудистого хирурга и провести УЗДГ сосудов ног. В зависимости от степени стеноза может быть рекомендовано консервативное (антиагреганты, антикоагулянты, препараты простогландинов) или оперативное лечение.
К неврологу нужно обратиться при полинейропатии и остеохондрозе. В первом случае иногда проводится электромиография, во втором — МРТ позвоночника. Терапией полинейропатии являются метаболические препараты (витамины группы В, тиоктовая кислота), с целью уменьшения болевого синдрома назначают антидепрессанты (Амитриптиллин, Дулоксетин), антиконвульсанты (Габапентит, Прегабалин) или сильнодействующие препараты (Трамадол). Важна также компенсация основного заболевания (сахарного диабета, хронической почечной недостаточности). При остеохондрозе позвоночника проводится комплексное лечение, включающее консервативную терапию (нестероидные противовоспалительные препараты (НПВП ), глюкокортикостероиды, витамины группы В), массаж, гимнастику. В тяжелых случаях требуется оперативное вмешательство.
Патологиями суставов занимается ревматолог. Обязательно проводится рентгенологическое исследование пораженных областей, определяется уровень ревматоидного фактора и мочевой кислоты в крови. При выраженном болевом синдроме при любой суставной патологии назначают НПВП. Специфическая терапия ревматоидного артрита включает глюкокортикостероиды, цитостатики и другие препараты. При деформирующем артрозе назначают хондропротекторы (Дона, Структум и др.), в запущенных случаях производят протезирование суставов. При подагре лечением является прием Аллопуринола.
Остеомиелит — хирургическая патология. При подозрении на это заболевание обязательно производят рентгенологическое исследование пораженной конечности. Требуется антибактериальная и дезинтоксикационная терапии, оперативное вмешательство с удалением гнойного очага в кости.
источник
Стопа — важная часть ноги, которая соприкасается с поверхностью земли и служит опорой для скелета. Часто встречаемая проблема, когда болит стопа сбоку может показаться простой, не требующей внимания. Большинство связывает болезненность с нагрузкой в динамике или статике, которой подвергается эта часть конечности. Но возможно травмирование, развитие воспаления, хронических патологий, что проявляются болями в стопе.
Ощущение дискомфорта и боли в ступне разной интенсивности — это сигнал о необходимости прохождения обследования с целью определения причин сбоя в функциональности органа.
Причинять боли в стопе могут следующие проблемы со здоровьем:
- травма стопы;
- резко увеличенная нагрузка на ноги;
- перонеальный тендинит;
- пяточная шпора;
- подагра, артрозы, артриты;
- вальгусная деформация;
- тарзальная коалиция;
- проблемы с сосудами.
Вернуться к оглавлению
Боль в ступне с внешней стороны может свидетельствовать о наличии стрессового перелома. Этот вид травмы представляет собой трещину в костях нижней конечности. Особенный дискомфорт предоставляет боль в стопе сбоку. Особенность усталостного перелома — резкое проявление. Такая травма возникает из-за резкого увеличения нагрузок на нижние конечности. Часто страдают спортсмены-бегуны. Лечатся травмы иммобилизацией ноги и приемом кальцийсодержащих препаратов.
Это воспалительный процесс в сухожилиях, что сопровождается явными болями в области стопы, которые усиливаются при ходьбе. Дополнительно наблюдается повышение температуры тела, возможно ярко выраженное покраснение. Чаще болит внешняя сторона стопы, реже — с внутренней. Если не лечить недуг, то воспаление может распространиться на костную и мышечную ткани, что повлечет за собой серьезные последствия. При появлении симптомов тендинита рекомендуется УЗИ и назначение курса препаратов, останавливающих воспалительный процесс, и обезболивающих мазей.
Это костный нарост из кальция и солей, что образовывается на кости пятки. Изредка боль может ощущаться посередине наружной части стопы. Особенно опасен нарост заостренной формы, что способен повреждать окружающие ткани. При отсутствии лечения состояние только усугубляется, тыльная сторона стопы болит все сильнее. Причин для возникновения шпоры много — неправильная обувь, усталостный перелом, увеличение нагрузок. Лечить пяточную шпору стоит правильными физическими нагрузками, ортопедической обувью. Реже требуется оперативное вмешательство.
Часто детонаторами боли в стопе могут выступать болезни, вызывающие воспаление или дистрофически-дегенеративные процессы в суставах. При этих болезнях сильно болит внутренняя сторона стопы, отекает, кожа неестественно меняет оттенок, наблюдается хромота. Причины возникновения воспалений: генетическая предрасположенность, неправильное питание, недостаток авитаминоз, нарушение кровотока, недостаток физической активности. Больным таким недугом врачи чаще всего выписывают противовоспалительные либо хондропротекторы (препараты, восстанавливающие хрящевую ткань).
При патологии наблюдается образование угла между фалангой большого пальца и плюсневой костью. Группой риска заболевания считаются женщины старше 30. Чаще всего от этого недуга страдает левая нога. Деформация представляет собой смещение внутрь большого пальца с образованием шишки на внутренней стороне стопы. В результате меняют положение и остальные пальцы. Выпирающая косточка провоцирует изменение походки, а при превышении нагрузки возможна сильная боль, усиливающаяся к вечеру. Вальгусную деформацию нужно вовремя лечить. На ранних стадиях недуг излечим ношением бандажей и стелек, а на поздних этапах показана операция.
Редкое генетическое заболевание, при котором две или больше костей стопы срастаются. Чаще сращению подвергается таранная кость с пяточной, реже — таранно-ладьевидная и пяточно-ладьевидная косточки. Тарзальная коалиция сопровождается спазмами мышц, плоскостопием, ограниченной подвижностью стоп, на которую больно наступать. Лечится только оперативно — удалением лишней косточки.
Нарушение может быть вызвано трофиками тканей, то есть отмиранием клеток из-за недостатка питательных веществ. На ранних этапах чаще болит наружная часть стопы. На более поздних стадиях могут наблюдаться сильные боли в области всей стопы. На ранних стадиях можно заметить, что быструю усталость в конечностях, онемение ступней, резкие сокращения мышц (судороги). Причинами возникновения этих проблем могут быть атеросклероз, сахарный диабет, болезнь Рейно, системный васкулит. Людям, имеющим проблемы с сосудами, чаще выписывают сосудоукрепляющие средства, реже делают операции.
Правильно провести диагностику, когда болит ступня с внешней стороны или внутренней, и назначить лечение может только врач. Будут тщательно изучены образ жизни, привычки, семейный анамнез пациента. Это необходимо для полного понимания характера проблемы. Стопа может болеть из-за травм, инфекций или наследственных заболеваний. Скорее всего, врач отправит пациента на ультразвуковое обследование, КТ или МРТ, рентген, потребуется сдать лабораторные анализы крови.
- Иммобилизация конечности (применяется практически всегда, вне зависимости от причины).
- Прием обезболивающих и кальцийсодержащих препаратов.
- Компрессы.
- Ванночки.
- Физиотерапия.
- Лечебная физкультура.
- Нанесение мазей.
- Хирургическое вмешательство.
Чаще всего боль в стопе можно вылечить при помощи консервативного лечения, которое представляет собой иммобилизацию, прием сосудоукрепляющих средств, обезболивающих препаратов, нанесение мазей. В случаях тяжелой степени пяточной шпоры, вальгусной деформации, тарзальной коалиции и проблем с сосудами, когда возникает боль с внутренней стороны стопы или с внешней, врачи прибегают к хирургическому вмешательству.
источник
Появление боли Это не только дискомфорт, но и признак определённой проблемы в работе организма. Если дискомфорт возник в области стопы, это ещё влечёт за собой ухудшение подвижности, боль, отёчность.
В этом случае сразу начинаем вспоминать, не было ли растяжения, ушиба или похожей травмы, но не исключено, что болит стопа сбоку с внешней стороны по иной причине, которую можно установить лишь во время обследования.
Чтобы выяснить, отчего может заболеть ступня с внутренней стороны, достаточно проанализировать основные признаки, которыми сопровождается дискомфорт.
Боль может развиться только в части стопы или разлиться по всей ступне, появляться при нагрузке или в состоянии покоя, быть острой или носить тупой, тянущий характер. В некоторых случаях боль усиливается при надавливании на часть стопы, отдаёт в верхнюю часть ноги.
Боль может быть симптомом заболевания, связанного с нарушением в другой системе, к примеру, сердечно-сосудистой.
Итак, почему может появиться боль в стопе сбоку, и с какими заболеваниями связана? Это:
- повреждение связочного аппарата;
- узкая неудобная обувь;
- травма;
- воспаление суставов ноги;
- остеопороз;
- плоскостопие;
- заболевание вен;
- поражение большеберцового нерва;
- воспаление сухожильно-связочного аппарата.
Каждая из этих причин имеет свои предпосылки. Так, сухожильно-связочный аппарат воспаляется из-за «стоячей» работы, напряжённой тренировки, резкого набора веса.
Болит нога в стопе также при недостатке кальция, и в этом случае отсутствуют покраснение и отёчность, температура тела остаётся нормальной, а непосредственно боль, затронувшая правый участок ступни, появляется только при физической нагрузке. Причём, достаточно даже незначительной нагрузки в виде обычной ходьбы.
Если рассматривать физическую нагрузку и травмы как причины появления боли, невозможно обойти вниманием занятия спортом. Так, часто страдает внешняя сторона стопы в футболе, поскольку именно эту зону игроки используют чаще всего: ею отдают быстрый и точный пас, бьют по воротам, применяя приём, который делает удар более опасным.
Однако во время тренировки или игры может произойти неловкое движение, которое повлечёт за собой вывих и растяжение связок в области щиколотки. Когда стопа подворачивается внутрь, страдает боковая поверхность ступни, и если произошёл частичный разрыв связок, появляется отёчность.
При этом боль носит ноющий характер, беспокоит постоянно, независимо от того, имеется нагрузка или нет.
Иногда в результате нагрузки и частичного вывиха страдает кубовидная кость стопы, и здесь характерны именно боли с внешней стороны стопы, которые распространяются на весь наружный край ступни, вплоть до самих пальцев.
Наблюдаются также другие симптомы (покраснение, отёк), которые сильнее заявляют о себе при беге, ходьбе, прыжках. Но если сразу, как только вы почувствовали, что болит внешняя сторона стопы, обратиться к доктору и пройти лечение, все симптомы быстро исчезают.
Своевременное обращение к врачу необходимо и в том случае, если появилась боль в своде стопы с левой стороны, поскольку это считается симптомом плоскостопия, а также фасциита, когда страдает соединительная ткань костей ступни от пятки до пальцев.
Здесь лечение будет более успешным при раннем обращении к доктору, причём, если вовремя начать лечение, к примеру, фасциита, то можно предотвратить появление пяточной шпоры.
Безусловно, чтобы ответить на вопрос, почему болит ступня слева, предположений и начального осмотра недостаточно для проведения лечения. После осмотра врач даёт направление на проведение рентгенографии, а при необходимости — на МРТ.
Так, рентгенологическое исследование даёт возможность выявить болезнь, оценить степень тяжести повреждения суставов, связок, мышц.
Ведь наружное ребро ступни может болеть не только по причине явных повреждений в виде травмы, но и в результате развития артрита, артроза, подагры, пяточной шпоры, синовита.
С помощью МРТ можно выявить фасциит и пяточную шпору, растяжение ткани, начало воспалительного процесса, врождённое и приобретённое плоскостопие, артрит, артроз.
Спортсменам этот вид диагностики просто необходим, поскольку у них чаще всего диагностируется болезнь Севера, когда воспаление развивается из-за постоянных микротравм пяточной кости.
Диагностика методом МРТ нужна при подозрении на инфекционное заболевание костей или мягких тканей: во время исследования можно, к примеру, увидеть чёткие контуры распространения гнойного процесса и насколько он затронул кости и суставы.
На основании результатов, полученных во время исследований, врач-ортопед ставит диагноз. Не исключено, что потребуется помощь другого специалиста. В зависимости от выявленного заболевания, может понадобиться консультация хирурга, невропатолога/невролога, травматолога, ревматолога, остеопата.
Если сильно болит стопа, для снятия симптомов назначаются противовоспалительные препараты, и это может быть Диклофенак, Индометацин, Мелоксикам.
Они, как все нестероидные противовоспалительные препараты, не только снимают боль, но и препятствуют развитию воспаления, способствуют устранению отёков и опухания. Однако следует учесть, что НПВП имеют ряд противопоказаний, вызывают нежелательные побочные реакции.
Так, препараты этой группы противопоказаны детям до 6 лет, беременным и кормящим женщинам, а также людям с язвенной болезнью желудка и двенадцатиперстной кишки, страдающим бронхиальной астмой, крапивницей.
Для быстрого получения результата основной курс лечения дополняется витаминами, препаратами кальция. Рекомендуются также:
- тёплые ванночки (из расчёта 100 г соли на 1 л воды);
- растирание пихтовым маслом;
- холодные компрессы (с кусочком льда, завёрнутым в полотенце);
- мази на основе конского каштана, свиного жира и камфорного масла;
- растирания настойкой (сабельника, сирени).
Любой из этих методов воздействия на проблемный участок следует применять после консультации врача. Кроме того, в лечение включаются массаж, физиотерапевтические процедуры.
Независимо от причины появления боли и назначенного лечения необходимо обеспечить ступне щадящий режим. Нагрузки во время лечения должны быть минимальными. При появлении любых изменений следует сообщать доктору.
Профилактика помогает предотвратить возникновение проблемы или уменьшить её проявления. Рекомендуется чаще массажировать стопы, тщательно прорабатывая суставы и подошвы.
Причём, прорабатывать все участки ступни следует не только руками, но и с помощью простейших спортивных снарядов в виде маленьких мячиков, массажёров с шипами.
К слову, такой массаж помогает уменьшить плоскостопие, восстановить мышцы и связки после травмы.
Полезно ходить босиком по песку, зелёной траве, мелким камушкам наподобие гальки. Уменьшить риск заболеваний помогают ежедневные прогулки пешком, езда на велосипеде, плаванье. Нужно также следить за общим состоянием своего организма, поскольку лишний вес, к примеру, усиливает давление на ступни, увеличивает риск травмы.
Не рекомендуется носить тесную, слишком узкую обувь. Это касается любой обуви, в том числе, спортивной. Туфли, босоножки и кроссовки должны быть нужного размера, иметь хорошую подошву. Можно подобрать к ним супинаторы, которые правильно распределяют нагрузку на стопу, что особенно важно при восстановлении после растяжения или иного вида травмы, при плоскостопии, пяточной шпоре.
Как показывает практика, значительной части проблем в области стопы можно избежать, если следовать советам специалистов относительно распределения нагрузок, а также употребления продуктов, богатых кальцием. При возникновении дискомфорта или болезненных ощущений следует обратиться к врачу.
Стопа – сложная конструкция, на которую приходится колоссальная нагрузка. Эта относительно небольшая часть тела держит на себе вес всего организма, отвечает за баланс во время движения, выполняет амортизирующую функцию.
Незначительным болевым ощущениям в конечностях люди часто не придают значения, списывая их на физическую усталость, неудобную обувь. Однако внезапная острая боль в стопе либо продолжительный дискомфорт без тенденции к улучшению способны нарушить привычный ритм жизни и должны стать поводом для обращения к врачу.
Болью в боковой части ступни проявляются различные заболевания. Некоторые из них могут принимать хронический характер и становиться причиной осложнений.
Усталостные переломы занимают одну из лидирующих позиций среди причин, которые провоцируют боли сбоку стопы. Их причина – хронический стресс, который испытывает конечность. Повреждение представляет собой микроскопические трещины в костной ткани, возникающие вследствие долговременных, чрезмерных физических усилий.
Для возникновения усталостного перелома важно сочетание двух названных выше факторов – продолжительности нагрузки, ее высокой интенсивности. В группе риска – спортсмены, особенно бегуны, у которых на кости средней зоны стопы оказывается значительное давление.
Другая категория людей, подверженная стресс-переломам, – женщины в период менопаузы. После наступления климакса высока вероятность развития остеопороза, при котором снижается плотность костной ткани и переломы возникают даже от незначительной нагрузки.
Наиболее подвержены усталостным переломам плюсневые кости II–IV пальцев ноги. Повреждение вызывает боль и с правой, и с левой стороны стопы. Если поражается ладьевидная кость, болезненные ощущения локализуются в центральной зоне стопы сбоку и вверху.
При стрессовых переломах болит стопа сбоку с внешней стороны, причем дискомфорт впервые проявляется в период физической работы или занятий спортом.
На начальных стадиях боль исчезает после прекращения упражнений, однако после возобновления занятий – возвращается и сохраняется на продолжительное время.
Со временем состояние ухудшается, появляется отек, а боль беспокоит даже в состоянии отдыха.
Для лечения усталостных переломов применяют обезболивающие препараты, уменьшают нагрузку на больную конечность. Время заживления микротрещин – от 20 дней.
Частичные разрывы волокон связок – одна из наиболее вероятных причин возникновения резких болей в области стопы с наружной стороны. На долю растяжений приходится более 2/3 всех недугов, связанных со ступней.
Травмы такого рода случаются как у спортсменов, так и у людей, ведущих обычный образ жизни. Вызвать повреждение может падение или внезапное подворачивание стопы внутрь, например, при попадании на неровную поверхность.
Факторами риска при этом выступают:
- высокая двигательная активность;
- недостаток координации;
- слабость мышечного каркаса, суставов и связок.
Уязвимы любые виды связок, но более всего ранима таранно-малоберцовая передняя. Общий или неполный разрыв ее волокон приводит к интенсивной боли в стопе.
В зависимости от тяжести повреждения возникает отек, гематома, нестабильность сустава.
Терапия растяжения должна быть направлена на обездвиживание голеностопа. На ногу накладывают повязку из эластичного бинта или плотной тряпицы. В первые сутки используют холодные примочки и лед.
С 4 дня болезни – согревающие мази и компрессы, улучшающие циркуляцию крови в поврежденных тканях. В качестве обезболивающих препаратов применяют средства на основе ибупрофена, нимесулида, кеторолака.
Кубовидная кость располагается у латерального (бокового) края стопы, связывается с пяточной и с IV и V плюсневыми костями. Причиной болезненности в этой области может выступать как банальная усталость, так и перелом.
В зоне кубовидной кости могут возникать такие заболевания:
- Перелом кубовидной кости – травматическое нарушение целостности костной ткани, которое характеризуется такими признаками, как болезненность в области поражения и отек на тыльной поверхности стопы. Боль на внешней стороне может служить симптомом стрессового перелома.
Терапия травмы включает иммобилизацию стопы на 5–6 недель и прием обезболивающих препаратов.
Синдром кубовидной кости – продолжительный болевой процесс, который обусловлен неполным вывихом стопы в результате травмирования.
Источник воспаления располагается у наружного края стопы, а боль распространяется по правой или левой поверхности и захватывает пальцы. Неприятные ощущения усиливаются с утра после пробуждения и во время занятий физкультурой. Иногда синдром сопровождается покраснением кожи и отеком окружающих тканей.
При наличии боли в области кубовидной кости и подозрении на ее травматическую природу рекомендуется проконсультироваться у врача, чтобы исключить серьезное повреждение.
Тендинит – общее название воспалений сухожилий. Это еще одна распространенная причина болезненности, которая проявляется с внешней стороны стопы.
1.Перонеальный тендинит поражает сухожилие малоберцовых мышц. Фактором, провоцирующим заболевание, выступает регулярное перенапряжение этих волокон. В результате частых перегрузок возникает раздражение, которое перерастает в воспалительный процесс.
Причины, вызывающие перонеальный тендинит:
2.Патология носит хронический характер и постепенно прогрессирует. Неприятные ощущения с внешней стороны стопы вызывают у пациента дискомфорт в течение недель и даже месяцев. Самочувствие ухудшается по утрам и с возобновлением физической работы после продолжительного покоя.
Тендинит сухожилия в области задней большеберцовой мышцы формируется с латеральной внутренней стороны стопы. Как и прочие разновидности тендинита, болезнь происходит при воспалении тканей, которое возникает вследствие чрезмерной спортивной нагрузки или механической травмы.
При активных движениях боль увеличивается, в покое – стихает. Наиболее подвержены тендиниту сухожилия, расположенные у задней большеберцовой мышцы. Люди с плоскостопием страдают от этой проблемы чаще.
3. Тендинит ахиллова сухожилия проявляется интенсивной болью с внешней стороны пятки. Болевые ощущения распространяются и на боковую поверхность. В очаге поражения повышается чувствительность кожных покровов, нарушается мобильность.
Причинами пяточного тендинита выступают различные факторы:
- микроскопические травмы волокон сухожилия во время физической активности;
- подагра;
- ревматоидный артрит.
Лечение тендинитов консервативное.
Тактика его зависит от факторов, которые стали причиной заболевания. При травматических повреждениях лечебные мероприятия проводятся дома.
Если заболевание имеет вторичную природу и вызвано другой патологией, то терапия должна быть направлена как на симптоматическое лечение, так и на ликвидацию первопричины болезни.
Основой терапии почти всех видов воспаления сухожилий являются такие методы:
- применение холодных компрессов сразу после травмы;
- иммобилизация стопы с помощью эластичного бинта или гипсовой повязки;
- местное применение противовоспалительных мазей и кремов;
- пероральный прием негормональных противовоспалительных препаратов;
- физиотерапевтическое лечение для реабилитации конечности.
Видео — Боль в стопе
Кости стопы соединяет множество мелких связок – эластичных образований из соединительной ткани. В результате травм и длительной чрезмерной нагрузки связки могут воспаляться, результатом чего становится нарушение подвижности и боль в ступне.
- Плантарный фасциит – воспалительный процесс в подошвенной фасции, который развивается вследствие избыточного давления (активной ходьбы, работы на ногах, увеличения веса, прогрессирования плоскостопия). Болевой синдром наиболее выражен в утренние часы. При хроническом течении возможно осложнение фасциита в виде формирования костного нароста – пяточной шпоры.
- Лигаментит стопы – острое воспаление связок, которому сопутствует интенсивная боль, распространяющаяся с латеральной зоны стопы на голеностоп, щиколотку и подошву. Причинами развития заболевания выступают микротравмы вследствие физической активности или хронические инфекционные поражения мягких тканей. Другими провоцирующими факторами являются подагра, сахарный диабет, ревматоидный артрит и некоторые другие болезни, при которых нарушается трофика тканей.
Терапия воспалений связок – консервативная, предполагает иммобилизацию конечности, использование пероральных и местных противовоспалительных средств, ношение ортопедической обуви.
Покой пораженных связок показан на период не менее двух недель. В больную зону производятся инъекции гидрокортизона и других гормональных препаратов.
Современный метод лечения лигаментита – PRP-терапия (плазмолифтинг), которая основана на введении собственной плазмы крови, обогащенной тромбоцитами.
Заболевания из группы артритов и артрозов могут провоцировать сильные боли в ступне. Воспалительный процесс сопровождается болезненностью при надавливании, гиперемией кожных покровов, отеком и местной гипертермией.
Артрит стопы поражает мелкие и крупные суставы дистальных отделов нижних конечностей. В ступне человека располагаются 4 крупных сустава, которые соединяют основные кости стопы, и множество мелких сочленений. В результате воспаления суставы теряют свою подвижность, пациент испытывает боли, походка становится прихрамывающей.
Артроз стопы – состояние, связанное с деструкцией хряща суставной сумки и воспалением околосуставных тканей, которое сопровождается нарушением кровоснабжения пораженных зон.
Из-за того, что болит нога, человек, страдающий артрозом, старается при ходьбе щадить пораженную часть тела, что приводит к неравномерному перераспределению нагрузки на наружную зону стопы.
Следствием этого становится утомление связочно-сухожильного аппарата и возникновение вторичных болей во внешней области стопы.
Консервативное лечение артритов и артрозов предполагает следующие процедуры:
- использование противовоспалительных нестероидных средств перорально и местно (в виде мазей и кремов);
- инъекционный курс гормональных лекарств, которые вводятся непосредственно в пораженный сустав;
- применение хондропротекторов, которые обеспечивают защиту суставного хряща;
- при артритах и артрозах инфекционной природы оправдан прием антибиотиков;
- физиотерапия, ванночки, лечебная физкультура и гидромассаж.
Оперативное лечение показано при неэффективности консервативной терапии. В качестве хирургического лечения используют эндопротезирование и другие методы, направленные на восстановление подвижности суставов.
Под тарзальной коалицией понимают врожденную патологию стопы, которая чаще всего проявляется в пубертатном периоде.
Аномалия состоит в срастании костной ткани задней и средней областей стопы: пяточной и ладьевидной кости либо пяточной и таранной.
Это состояние негативно влияет на мобильность конечности, вызывает боли не только при беге и прыжках, но и при обычной ходьбе, а также чревато предрасположенностью к вывихам голеностопного сустава.
Радикальное излечение от тарзальной коалиции возможно лишь при хирургическом вмешательстве. В ходе операции целиком удаляются лишние ткани, и после реабилитационного периода наступает выздоровление.
При поражении сосудов нижних конечностей нарушается трофика (питание) тканей, клетки не получают достаточного количества жизненно необходимых веществ и начинают отмирать. Результатом этого патологического процесса становятся болевые ощущения различной степени интенсивности.
На начальных стадиях сосудистая недостаточность проявляется такими симптомами:
- быстрое чувство усталости в ногах;
- ощущение «мурашек» и онемения в подошвах;
- судороги.
С прогрессированием заболевания появляется болезненность при ходьбе и в состоянии покоя.
При отсутствии адекватного лечения усиливается болевой синдром, появляются спазмы, ноги мерзнут даже в летнюю жару, происходят визуальные изменения состояния конечностей:
- кожные покровы меняют цвет, появляется бледность, синюшность либо мраморный рисунок;
- стенки сосудов истончаются, и сосуды лопаются, в результате возникают гематомы и подкожные кровоизлияния.
Болью в стопах проявляются такие сосудистые заболевания, как атеросклероз, облитерирующий эндартериит, болезнь Рейно и прочие состояния, связанные с расстройством кровообращения.
Поражаются сосуды нижних отделов конечностей при васкулите и сахарном диабете.
Все сосудистые заболевания, которые сопровождаются поражением конечностей, требуют комплексной терапии под руководством опытного специалиста.
Консервативное лечение предполагает физиотерапию, прием препаратов, укрепляющих стенки сосудов, сосудорасширяющих средств, а также лекарств, направленных на терапию основной болезни.
При тяжелом течении и запущенных стадиях показано хирургическое лечение: шунтирование сосудов, симпатэктомия и другие методы в зависимости от вида заболевания.
Болевые ощущения, которые появляются после напряженного рабочего дня, как правило, не требуют специального лечения. Облегчить состояние помогут ножные ванночки с ромашкой или морской солью, массаж и полноценный отдых. Ноги следует приподнять, чтобы в положении лежа конечности были выше головы – это поможет устранить отеки.
Средства домашней аптечки, которые помогут унять боль в ногах после перенапряжения, – это мази и гели на основе ибупрофена, диклофенака, нимесулида и других действующих веществ, обладающих противовоспалительными свойствами. Для улучшения кровообращения и снятия отека используются средства с антикоагулянтами – Лиотон, Троксевазин, Гепариновая мазь.
В каких случаях недопустимо заниматься самолечением? Насторожить должны следующие симптомы:
- резкая боль в любом месте стопы, которая возникла после травмы;
- боль, которая сопровождается отеком, гиперемией, синюшностью кожных покровов;
- местное или общее повышение температуры тела при выраженном болевом синдроме.
При наличии таких признаков следует обратиться к травматологу или хирургу для установления причины боли и назначения адекватного лечения. В качестве первой помощи рекомендуется обездвижить конечность, подложив под нее валик или подушку.
При подозрении на перелом стопы ногу следует зафиксировать на твердой горизонтальной поверхности (доске) с помощью бинта.
Боли в ногах не только сильно осложняют жизнь и мешают полноценно работать, но и могут быть симптомом многих заболеваний. Большинство из них требуют обязательного лечения, так как патологии опорно-двигательного аппарата не проходят сами собой.
Причин того, что болит стопа сбоку с внешней стороны, довольно много, и не все они представляют опасность для здоровья. Иногда достаточно дать уставшим ногам отдых или сменить обувь на более комфортную. Однако при постоянном воздействии негативных факторов болезнь может прогрессировать, и приводить к различным осложнениям.
Плантарный, или подошвенный фасциит – это заболевание, на которое долго не обращают внимания, списывая боли в стопе на усталость. Однако со временем симптомы становятся все более выраженными, и боль не проходит даже после отдыха.
При фасциите воспаляется подошвенная фасция, которая соединяет пяточную кость с фалангами пальцев ног. Воспалительный процесс развивается из-за постоянного натяжения связок, в результате чего в фасции происходят микроразрывы, а пяточная кость повреждается. Разрывы постепенно увеличиваются, окружающие ткани отекают, и возникает боль в ступне.
Чаще всего подошвенным фасциитом страдают женщины, спортсмены и пожилые люди, но и те, кто не входит в эти категории, не застрахованы от такого состояния. Провокатором может стать избыточный вес, неудобная обувь, деформации стоп, наследственность и высокие физические нагрузки.
Подошвенный фасциит охватывает, как правило, обе конечности, но возможно и одностороннее поражение. Наиболее частым осложнением является пяточная шпора – костный нарост на пяточной кости, состоящий из солей кальция.
Для лечения плантарного фасциита используются нестероидные противовоспалительные препараты, массаж, лечебная гимнастика.
Обязательным условием является ношение ортопедической обуви либо специальных вкладышей – стелек и супинаторов.
Воспаление сухожилий с вовлечением в процесс подошвенных мышц и задней большеберцовой мышцы, которая соединяет большую и малую берцовую кости, называют тендинитом стопы.
Симптомы могут быть разной степени интенсивности – от практически незаметного дискомфорта до резкой болезненности.
При тендините болят стопы при ходьбе, опоре на пятку и сгибании в голеностопном суставе. В состоянии покоя боль стихает. Постепенно болевой синдром приобретает постоянный характер, возникает отечность и покраснение в пораженной области, может повышаться температура тела.
Ношение неудобной обуви усугубляет ситуацию, а при отсутствии своевременного лечения болезнь переходит в хроническую форму.
Наиболее информативным методом диагностики тендинита является ультразвуковое исследование, позволяющее увидеть состояние мягких тканей и сухожилий, оценить степень повреждения.
Лечение начинается с иммобилизации больной конечности с помощью тугой повязки либо лангеты
Для облегчения состояния пациента назначаются противовоспалительные и обезболивающие лекарства, средства местного применения и компрессы. В случае инфекционной природы заболевания необходимы антибиотики.
После купирования острых симптомов проводится физиотерапевтическое лечение, массаж и курс лечебных упражнений.
А что делать, если консервативные методы не дают результата, и боль в ноге не проходит? В этом случае проводят хирургическое вмешательство, которое заключается в иссечении апоневроза и пораженных структур.
Несмотря на похожие названия, эти два заболевания принципиально отличаются. В медицинской терминологии суффикс «ит» означает воспаление, а «оз» говорит о разрушении, деструкции.
Воспалительный процесс в суставе при артрите в 70% случаев вызван инфицированием суставных тканей, второй по распространенности причиной являются различные деформации стоп. Поскольку один из факторов риска – повышенная физическая нагрузка, чаще всего артритом болеют спортсмены. Лишний вес и нарушение обменных процессов также могут негативно повлиять на состояние суставов.
Как правило, артрит бывает двусторонним, но может поражаться и только одна нога – левая либо правая.
На ранних стадиях болезни человек чувствует лишь небольшой дискомфорт после бега или быстрой ходьбы, но со временем ситуация меняется в худшую сторону – появляются ночные боли и скованность в суставе. Так как причиной боли является инфекция, сначала выявляют ее возбудителя.
Для этого назначается лабораторный анализ крови. Чтобы оценить степень повреждения сустава, проводится рентгенологическое исследование. Анализ синовиальной жидкости выполняется посредством взятия пункции.
Клиническая картина пяточного артроза напоминает проявления пяточной шпоры – боль возникает в подошве, ближе к пятке, ограничивается подвижность голеностопа, кожа над суставом становится горячей. По мере развития болезни появляются наросты на пяточной кости (остеофиты), при движениях слышится хруст из-за кальциевых отложений, сустав реагирует болью на изменение погодных условий.
Также можете прочитать:Лечение бурсита большого пальца стопы
Отличительным признаком артроза является стихание боли в периоды покоя. Во время ходьбы человек старается не наступать на пятку, перенося часть нагрузки на передний отдел и область пальцев.
Этим объясняется то, что болит внешняя сторона стопы, которая берет на себя функции поврежденного участка. Комплексное лечение артроза включает прием медикаментозных средств, физиотерапию, тонизирующий массаж конечностей и лечебную гимнастику.
При 3-ей и 4-ой стадии артроза делают внутрисуставные инъекции, при неэффективности консервативной терапии проводят артроскопию и другие виды хирургического лечения.
Кубовидная кость предплюсны, расположенная в середине ступни, может травмироваться как в результате прямого удара, так и при сдавливании близлежащими костями – плюсны и пяточной.
Предназначением кубовидной кости является формирование и поддержка свода стопы и обеспечение правильной работы сухожилий.
При каком-либо нарушении этой конструкции мышечная функциональность стопы резко снижается.
Причиной болевого синдрома может быть:
- перелом, раздавливание кубовидной кости;
- вывих кости в результате сильного выгибания в своде стопы – такое повреждение можно получить при игре в футбол, быстром беге или езде на велосипеде;
- стрессовый, или усталостный перелом. Чаще фиксируется у начинающих спортсменов, которые занимаются на пределе возможностей и делают слишком короткие перерывы на отдых.
Диагностика переломов кубовидной кости несколько затрудняется тем, что симптомы возникают не сразу. Сначала дискомфорт и легкая болезненность в подъеме стопы и возле пятки не слишком беспокоит, но вскоре боль нарастает, усиливаясь к концу дня и после тренировок. На рентгене перелом не всегда различим, поэтому чаще назначается проведение МРТ или КТ.
Терапевтические мероприятия начинаются с наложения тугой повязки или гипсовой лангеты для ограничения подвижности стопы. Снять боль и воспаление помогают такие препараты, как Диклофенак, Ибупрофен и др. Для ускорения восстановления костной ткани назначают витаминные комплексы с кальцием.
Усталостный перелом может быть не только кубовидной, но двух других костей стоп – ладьевидной и плюсневой. Как правило, возникают такие переломы вследствие длительной физической нагрузки на ноги. Получить травму можно в результате активных и продолжительных тренировок, особенно при условии отсутствия полноценного отдыха.
При стрессовых переломах может болеть наружная часть стопы или внутренняя, ближе к пятке. Болевой синдром постепенно усиливается, и продолжать спортивные тренировки можно только в щадящем режиме. Для лечения травмы применяются ортопедические вкладки для обуви, препараты кальция и витамины.
Повреждение связок происходит в основном при подворачивании ноги внутрь или неудачном падении на стопу. При растяжении или частичном разрыве сверху стопы образуется отек, нога болит как при движениях, так и в состоянии покоя. Болевой синдром имеет ноющий характер.
Сразу после травмы желательно приложить лед к пораженному месту минут на 20, чтобы предотвратить появление гематомы и уменьшить отечность. Затем ногу в голеностопном суставе зафиксировать эластичным бинтом, и меньше ходить.
При полном разрыве связок нога отекает слева и справа от голеностопного сустава, а также в подошвенной области. Лечение разрывов заключается в хирургическом сшивании волокон путем надреза в месте повреждения.
В ряде случаев разрыв связок осложняется гемартрозом, когда в суставе скапливается кровь. Тогда больному делают пункции, а затем накладывают гипс для полного обездвиживания голеностопа.
Повреждение связок, даже в случае растяжения – очень болезненное явление, полное заживление занимает примерно 2-3 недели, однако прогноз практически всегда благоприятный
Искривление плюснефалангового сустава большого пальца ноги называют вальгусной деформацией. При отклонении сустава наружу головка первой плюсневой кости образует шишку, которую называют «косточка на ноге».
Деформироваться может и левая, и правая нога, при этом размер утолщений может отличаться. Болезненные ощущения появляются во время ходьбы или долгого стояния, усиливаются к вечеру. В зависимости от стадии болезни и степени искривления интенсивность боли может быть разной.
Осложнением вальгусной деформации может быть хронический бурсит или болезнь Дейчлендера (маршевая стопа), при которой костная ткань частично рассасывается и заменяется новой.
Консервативное лечение вальгуса включает физиотерапевтические процедуры, лечебные упражнения и использование различных ортопедических приспособлений – шин, супинаторов и межпальцевых прокладок.
В запущенных случаях проводится операция, которая может быть нескольких видов:
- экзостэктомия. Удаляется часть головки плюсневой кости;
- остеотомия. Частичное удаление фаланги пальца либо кости плюсны;
- артродез. Создание костного анкилоза (неподвижности) сустава в анатомически правильном положении;
- артропластика;
- имплантирование искусственного сустава.
Хирургических методик лечения вальгусной деформации насчитывается более сотни, здесь представлены лишь наиболее распространенные из них.
Начальные стадии вальгуса хорошо поддаются лечению консервативными методами
Сращивание двух или нескольких костей стопы называют тарзальной коалицией. Заболевание нередко протекает бессимптомно, и встречается лишь у 1% людей. В большинстве случаев наблюдается слияние таранной и пяточной костей, но возможна также пяточно-ладьевидная и таранно-ладьевидная коалиция.
Костная аномалия данного типа является врожденной, и проявляется преимущественно в подростковом возрасте следующими симптомами:
- спазм икроножных мышц;
- частые растяжения связок то в левом, то в правом голеностопном суставе;
- ограничение подвижности стоп;
- плоскостопие.
Иногда тарзальная коалиция проявляется во взрослом возрасте, в этом случае обязательно нужна консультация специалиста, поскольку возможно развитие дегенеративных процессов в суставах.
В некоторых случаях прибегают к оперативному вмешательству – резекции коалиции либо подтаранному артродезу.
Поражение сосудов нижних конечностей вызывает нарушение трофики тканей: клетки перестают получать достаточное количества питательных веществ и постепенно отмирают. Вследствие такого патологического процесса возникает болевой синдром различной интенсивности.
На ранних стадиях проблемы с сосудами проявляются следующими симптомами:
- ноги быстро устают;
- на подошвах ступней время от времени возникает онемение или ощущение бегающих мурашек;
- периодически наблюдаются резкие сокращения мышц, судороги.
Заболевания сосудов нижних конечностей встречаются у пациентов любого возраста, одним из первых признаков является чувство тяжести и усталости ног после ходьбы
По мере развития заболевания болевые ощущения приобретают постоянный ноющий характер, не стихают даже в состоянии покоя. Если не предпринимать попыток лечиться, боль нарастает, учащаются спазмы, нижние конечности быстро мерзнут даже в жару, и происходят видимые изменения ног:
- кожа становится бледной с синюшным оттенком либо покрывается мраморным рисунком;
- вследствие истончения стенок сосуды лопаются, что сопровождается появлением гематом и синяков.
Почему возникают такие симптомы, какие заболевания этому способствуют? В первую очередь, это патологии, связанные с расстройством кровообращения:
- атеросклероз;
- облитерирующий эндартериит;
- болезнь Рейно;
- сахарный диабет;
- системный васкулит.
Комплексная терапия болезней кровеносной системы включает прием медикаментов для укрепления сосудистой стенки, сосудорасширяющих препаратов. Тяжелые формы заболеваний требуют хирургического вмешательства – шунтирования, симпатэктомии и пр.
К счастью, многие болезни ног предотвратить в наших силах – для этого нужно лишь соблюдать несложные правила: носить только удобную обувь соответствующего размера, заниматься физическими упражнениями и вовремя обследоваться у врача. Если боль в стопах не проходит длительное время, необходимо показаться доктору и выяснить причину.
Если возникает боль в стопе сбоку с внешней стороны при движениях, при ходьбе, пора обращаться за помощью к хирургу, неврологу и травматологу. Причины могут быть разными. Болевой синдром бывает тупой, ноющий, острый и колющий. Первым делом доктор определяет, откуда и когда возникает боль, например, в утренние часы, в конце дня после физической нагрузки или независимо от активности.
Иногда внешняя сторона стопы болит из-за неудобной обуви на высоком каблуке. Такие эксперименты чреваты для человека венозными болезнями, остеопорозом, воспалением суставов. Подробнее об этом и о методиках лечения боли ступней поговорим ниже.
Что делать с новой парой туфель, которые при первом выходе в свет оказались тесными? Конечно, носить – скажет большинство. Многие считают, что кожаная обувь со временем растянется.
Это действительно так, вот только за полгода носки неудобной обуви можно навсегда потерять здоровье.
Из-за некомфортных туфель возникают разные проблемы, затрагивающие стопы и вызывающие боль на внешней стороне:
- Растяжение связок в лодыжке. Подворот чаще диагностируют внутрь. Лодыжка смещается, растягивается таранно-малоберцевая связка, расположенная спереди.
- Ползущий перелом. Появляется при многократном травматизме. Сначала болевой синдром слабый, но со временем становится нестерпимым. Характер боли тянущий. Кстати, не всегда рентгенографическое обследование показывает эту травму, определить ее по жалобам и внешним признакам может только опытный травматолог.
- Редко в истории болезни пациента обозначен диагноз «синдром кубовидной кости». Плюсом ко всему может быть вывих пяточно-кубовидного участка. Этим заболеванием страдают профессиональные танцоры, велосипедисты, люди, склонные к гиперпластичности кожных покровов.
Перечисленные травмы требуют незамедлительного лечения. Стопу фиксируют, эластичным бинтом или гипсовой повязкой. Если нога болит с внешней стороны стопы сильно, рекомендуются противоотечные и противоспалительные мази с обезболивающим эффектом.
Следующими поражениями стопы по частоте диагностики является воспаление связок. Различают такие виды этой болезни:
- Подошвенный тип – воспаление затрагивает фасции стопы вследствие работы на ногах, большой массы тела человека, при развитии плоскостопия. Боль по внешней стороне ступни беспокоит утром. Переходить может на пятку, тогда диагностируют пяточную шпору.
- Тендинит, поражающий ахиллово сухожилие. Кожный покров становится чувствительным к любым движениям ступней, вращать ногой сложно. Больной старается меньше двигаться. Тендинит появляется при слишком активном образе жизни, ноги попросту не выдерживают возложенной на них нагрузки. Также недуг сопровождается подагрой, артритом ревматоидного характера.
- Лигаментит. Боль распространяется не только по внешней стороне стопы, но и проходит сквозь голеностоп, подъем и подошву. Вероятность перенести заболевание возрастает, если на коже есть порезы или ссадина, через которые происходит заражение инфекцией.
Лечить такие воспаления сложно, в основном это медикаменты и массаж. Не помешает освоить комплекс лечебной физкультуры, но только по предписаниям доктора. Не дает развиваться болезням связок ношение ортопедической обуви. В качестве поддерживающей терапии назначают противовоспалительные мази и кремы.
Боль с внешней стороны ступни беспокоит пациента, если он страдает артрозом или артритом. Пришла пора разобраться, что представляют собой эти распространенные болезни:
- Артрит – поражает суставы. Основные симптомы: изменение оттенка кожных покровов, отечность тканей, повышенная температура. Больной старается избегать полноценных движений конечностью, отчего прихрамывает.
- Артроз – свидетельствует о разрушении структуры хряща суставной сумки. Вследствие нарушения циркуляции крови хрящ не дополучает должного питания и ослабевает. Связочный аппарат становится вялым, основная нагрузка при ходьбе приходится на внешнюю сторону стопы. От этого она и болит.
источник