Боль в сухожилии стопы — явление достаточно распространенное. Чаще всего это неблагоприятный симптом, который свидетельствует о развитии патологического процесса. Важно знать причины, по которым возникают болевые ощущения в стопе.
Сухожилие, или апоневроз, представляет собой соединительнотканную структуру, которой оканчивается каждая поперечно-полосатая мышца. Именно оно обеспечивает соединение мышечного пласта с костью. По своему строению это фактически параллельные тяжи волокон коллагена, которые соединены между собой фиброцитами и протеогликанами. В норме такая структура достаточно прочная и практически нерастяжимая.
Боль в сухожилиях появляется в случае развития воспалительного процесса или дегенеративных изменений. Как правило, данный симптом характерен для следующих заболеваний:
- При тендините происходит развитие воспалительного процесса в соединительной ткани. При этом может поражаться только незначительный участок или полностью вся структура. В случае несвоевременно назначенной терапии происходят дистрофические изменения не только в сухожилии, но и в близлежащей мышечной ткани. В результате этого нарушается двигательная активность всей нижней конечности.
- Одновременно с тендинитом часто выявляется теносиновит. Это воспалительный процесс в области синовиального сухожильного влагалища.
- Если воспаление охватывает оболочки сухожилий, то такое заболевание называют тендовагинитом.
- Причиной болевого ощущения в сухожилии стопы может быть травма или разрыв ткани. Это возможно при чрезмерных физических нагрузках, которые превышают механический предел выносливости соединительной ткани. При этом разрыв сухожилия может быть полным или неполным. В случае развития подобной травмы, как правило, кость не страдает, да и полный отрыв мышечной ткани регистрируется достаточно редко.
Если говорить о причинах развития воспалительного процесса в области апоневроза стопы, то специалисты указывают следующие факторы:
- Высокие физические нагрузки на ноги. Часто данная патология развивается у спортсменов-бегунов на длинные дистанции.
- Различные механические травмы сухожилий. Иногда они могут быть незначительными и вначале не приводить к нарушению двигательной активности. Однако в месте повреждения появляется небольшой очаг воспалительного процесса, который, развиваясь, приводит к дистрофическим изменениям. В итоге нога теряет подвижность в области сустава стопы.
- Воспаление может быть спровоцировано нарушением обменных процессов. При этом происходит отложение солей кальция в костной ткани с образованием специфических наростов. Они затрудняют движения в суставах.
- Возрастные дегенеративные процессы в суставах у пожилых людей также могут стать причиной развития воспаления и вызывать боль в сухожилии стопы.
- Попадание патогенной и условно-патогенной микрофлоры через раневую поверхность или с током крови в область апоневроза стопы часто становится причиной развития в них воспалительного процесса.
- Врожденные или приобретенные патологические изменения в строении скелета. Иногда разница в длине ног становится причиной постоянной травматизации в области мышечно-суставного аппарата, что в итоге оканчивается воспалением.
- Некоторые медикаментозные вещества при длительном приеме оказывают неблагоприятное влияние на костную, мышечную и соединительную ткани. Они могут не только спровоцировать отложение солей в костях, но и вызвать воспалительно-дегенеративные изменения в сухожилиях нижних конечностей.
Несмотря на разнообразие форм и причин развития воспаления в области стопы, существует ряд клинических проявлений, характерных для подобных патологий:
- Первое, на что указывает больной при обращении за медицинской помощью к врачу, — это болевые ощущения. Причем место локализации данного симптома пациент указывает точно. У него болят сухожилия стопы. При этом характер алгии может быть разнообразен как по интенсивности, так и по месту возможной иррадиации.
- Даже если нет интенсивного болевого ощущения, пациент все равно указывает на наличие необъяснимого чувства дискомфорта в нижней конечности.
- Нарушена двигательная активность в пораженном мышечно-суставном сочленении.
- Как правило, развитие заболевания в ноге легко определяется по выраженной отечности окружающих тканей.
- Иногда помимо отека кожные покровы гиперемированы и горячи на ощупь.
- При интенсивном патологическом процессе сустав в области формирования воспаления деформирован.
Если наблюдается данная симптоматика, необходимо обратиться за медицинской помощью.
В случае несвоевременного и неправильного лечения возникшие изменения в ткани сухожилия могут стать необратимыми.
При этом существенно ограничатся движения стопы в суставе, в итоге человек может стать инвалидом.

Для его подтверждения назначается комплекс клинико-диагностических исследований. Что он в себя включает?
- Обязательно будут назначены клинические анализы крови и мочи. При наличии воспалительного процесса, ставшего причиной боли в области апоневроза стопы, специфические изменения в формуле крови будут первым подтверждением предполагаемого диагноза.
- Выполнится рентгенография ступни в нескольких проекциях. Именно при этом исследовании на полученном снимке можно выявить наличие солевых отложений или дистрофических изменений в костно-суставных структурах.
- Если предполагается наличие разрыва в сухожилиях, то назначается компьютерная томография или МРТ.
Так как боль — это один из симптомов, сопровождающих воспалительный процесс в области стопы, чтобы уменьшить ее интенсивность, необходимо начать терапию. После проведенного обследования и подтверждения поставленного диагноза лечащий врач назначит адекватное лечение.

Пациенту прописывают постельный режим, а сухожилие специальными методами фиксируется в неподвижном положении.
Уменьшить боль и снять отек поможет низкотемпературный компресс. Наилучший результат в данном случае показала криотерапия. Бороться с интенсивными болями можно и при помощи анальгетиков. Чаще всего врач рекомендует препараты местного действия, выпускаемые в виде мазей или гелей.
Если установлено, что причиной воспалительного процесса стала бактериальная микрофлора, то назначение антибактериальных препаратов широкого спектра действия обязательно. В том случае, если они не помогают, список терапевтических назначений дополняется стероидными медикаментами. Уменьшить воспаление и боль, а также ускорить процесс восстановления двигательной активности стопы помогут физиотерапия и особый комплекс лечебной гимнастики.
Хирургическое лечение в данном случае используется очень редко. Данный метод терапии применяется, как правило, при наличии разрывов сухожилий или связок. Другим показанием для проведения операции может стать наличие гнойного отделяемого в области воспаления. Тогда производится иссечение поврежденных тканей и очищение раневой поверхности от гноя.
источник
Стопа, благодаря своему сложному строению, выполняет две важные функции – передвижение в пространстве и смягчения этих движений (амортизации), уменьшая усилия на позвоночник. Подвергаясь постоянным нагрузкам, сухожилия получают микротравмы и воспаляются. Воспаление сухожилий стопы, лечение при котором начато вовремя, излечивается полностью.
Мышцы стопы крепятся к костному скелету человека посредством сухожилий. При сгибании и разгибании стопы во время ходьбы мышцы сокращаются и расслабляются. Это дает возможность косточкам изменять свое расположение друг относительно друга, что делает стопу своеобразным амортизатором. Каждая мышца способна выдерживать строго определенные нагрузки. В противном случае они чрезмерно растягиваются и повреждаются.
Исходя из основных функций стопы, причинами возникновения воспаления ее сухожилий будут:
- экстремальные физические нагрузки;
- выполнение какой-либо работы в неудобной позе;
- удар по сухожилию или падение на зону его расположения;
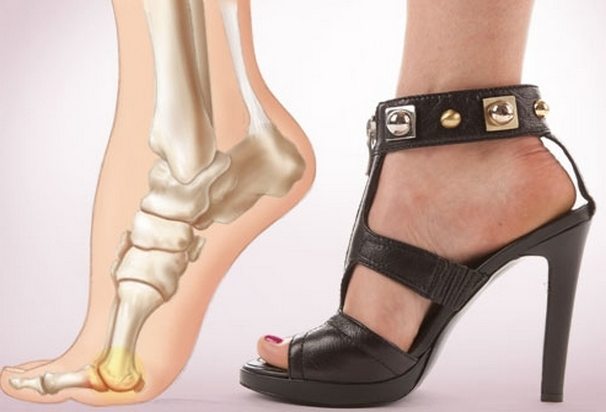
- плоскостопие;
- любовь к узкой обуви и высокому каблуку.
Недуг часто поражает людей старшего возраста. Это зачастую связано с уменьшением содержания коллагена в ткани, снижением эластичности мышц. Кроме того, способствуют поражению сухожилий заболевания суставов и ослабленный иммунный ответ организма.
Плоскостопие ведет к неправильному расположению косточек стопы, смещению их с привычного места. В результате этого отдельные мышцы перерастягиваются, их сухожилья травмируются и воспаляются.
Часто больные отмечают четкую связь между выполнением какой-то тяжелой работы и появлением первых признаков болезни. Они дают о себе знать уже через несколько часов после нагрузки. Сухожилие может воспалиться как на одной, так и одновременно на обеих ногах.
- боль в ноге у места прикрепления сухожилья;
- усиление болезненных ощущений при любых движениях, прикасании к месту боли;
- попытка обуться ведет к резкому усилению боли;
- кожа может покраснеть;
- ощущается, что зона воспаления гораздо теплее под пальцами;
- стопа становится отечной, изменяются ее очертания;
- на коже может быть синяк;
- каждое движение сопровождается хрустом (от незначительного, до слышного на расстоянии).
Пациент щадит больную ногу, начинает прихрамывать. Если нога длительно опущена книзу, симптомы болезни усиливаются, появляется ощущение пульсации в области стопы. Легче становится тогда, когда он погружает ногу во что-то холодное.
Для постановки правильного диагноза, кроме опроса, жалоб и осмотра воспаленного места, врач назначает УЗИ и магнитно-резонансную томографию пораженного сухожилья. Это позволит не ошибиться с диагнозом и быстрее излечить недуг.
В первую очередь врач рекомендует ограничение всяких движений. Это позволит максимально оградить больное сухожилье от нагрузок, уменьшить боль. Пациент должен больше лежать. Больную ногу лучше расположить таким образом, чтобы она находилась выше, чем туловище. Стопу обмотать эластичным бинтом. При этом важно соблюдать следующие условия:
- бинтовать необходимо утром, до того, как пациент поднимается с постели;
- витки бинта должны начинаться от пальцев стопы;
- перед каждым витком важно немножко натянуть бинт;
- важно следить, чтобы бинт не ложился слишком туго;
- каждый последующий виток должен заходить на предыдущий.
Вторым важным моментом является холод. На больную зону накладывают прохладный компресс. Это должен быть сухой холод – любая емкость с холодной водой или льдом. Предварительно под компресс кладут прокладку из натуральной ткани. Важно следить, чтобы емкость со льдом не была слишком холодной. В противном случае можно получить обморожение. Низкая температура позволяет уменьшить признаки воспаления – боль, отек, покраснение.
Пациенту прописывают средства для снижения проявлений воспаления – нестероидные противовоспалительные средства (Диклофенак, Немисулид, Ибупрофен). Они могут назначаться в виде уколов, таблеток, мазей. Все определяет только специалист.
Следует помнить, что таблетки, капсулы или порошки рекомендуется принимать после еды. Запивать их необходимо большим количеством жидкости. Такие меры предосторожности необходимы, поскольку эти средства способны повреждать слизистую оболочку желудка и могут привести к развитию язвы.
Чтобы быстрее выздороветь рекомендуется применять компрессы с различными лекарственными препаратами. Это могут быть мази с нестероидными противовоспалительными средствами, сабельником или компрессы с Димексидом. Для компресса делают раствор из одной части Димексида и трех частей воды. Туда же добавляют ампулу Гидрокортизона (иногда рекомендуют добавить Линкомицин). Все это перемешивают и прикладывают к больному месту. Такой компресс меняют дважды в день.
Можно прикладывать компрессы из полыни. Для этого столовую ложку сухой травы запаривают стаканом кипятка и настаивают 15-20 минут. С полынью можно делать ванночки.
Для снятия признаков воспаления хорошо подойдет УВЧ-терапия, электрофорез, аппликации с парафином. Эти процедуры помогают уменьшить боль, улучить кровообращение в зоне больного сухожилия, ускорить его заживление.
К операции прибегают лишь в тех случаях, когда сухожилье надорвано, или в его синовиальном влагалище собрался гной. В первой ситуации выпускают гной, во второй – сшивают сухожилье.
Чтобы избежать заболевания тендинитом, следует соблюдать несколько простых правил – не носить узкую обувь на высоком каблуке, стараться избегать работы в неудобной позе. Если предстоит тяжелая физическая нагрузка, область голеностопа и голень лучше обмотать эластическим бинтом. Во избежание плоскостопия следует носить супинатор, и тренировать мышцы свода специальными упражнениями лечебной физкультуры.
источник
Если на ноге болит сустав большого пальца, то нужно найти причину дискомфортных ощущений. Нередко так манифестирует воспалительная или дегенеративно-дистрофическая патология. При своевременном диагностировании и проведении должного консервативного лечения удается купировать ее на начальном этапе развития. А вот постоянный прием анальгетиков и отсутствие врачебного вмешательства нередко приводит к стремительному прогрессированию заболевания.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Боль в суставе большого пальца ноги нередко возникает при разнашивании новой обуви и обусловлена обычно формированием мозоли или натиранием. В таких случаях она быстро ослабевает сразу после заживления кожи.
На развитие патологии указывает появление болезненности чаще раза в неделю, постепенное повышение ее интенсивности. Косвенными признаками воспалительного или деструктивного процесса становятся отечность и покраснение кожи над суставом, его тугоподвижность.
При жалобах пациента на боль в суставе большого пальца стопы врач в первую очередь предполагает развитие ревматоидного артрита. Это тяжелая патология, пока не поддающаяся окончательному излечению. Но длительный прием препаратов позволяет достичь устойчивой ремиссии, затормозить воспалительный процесс.
Также причиной болезненности может стать инфекционный артрит, возникающий из-за проникновения в суставную полость болезнетворных бактерий. Устранить все симптомы патологии помогает проведение антибиотикотерапии.
Реже появление дискомфортных ощущений провоцирует реактивный артрит, развивающийся из-за неадекватного ответа иммунной системы на внедрение инфекционных или аллергических агентов. Заболевание в 60% случаев удается полностью вылечить.
Боль в пальце стопы возникает при артрозе 2 степени тяжести. А на начальном этапе развития изредка появляются лишь слабые дискомфортные ощущения после длительной прогулки, подъема тяжестей, интенсивных спортивных тренировок. Именно в отсутствии симптоматики и заключаются трудности лечения этой дегенеративно-дистрофической патологии. Пациент обращается к врачу при уже произошедших необратимых изменениях хрящевых и костных тканей.
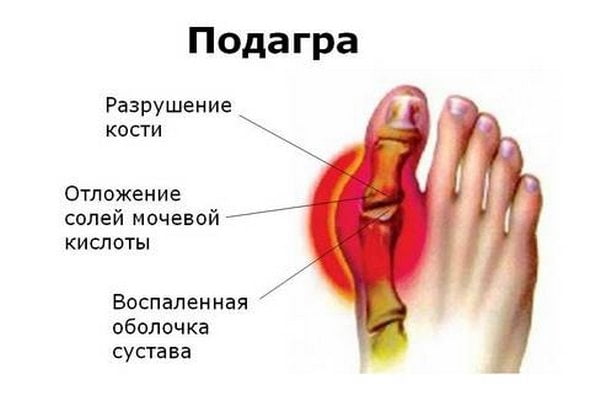
Боль подобной локализации у мужчин — специфический признак поражения пальца стопы подагрическим артритом. Этот сустав вовлекается в воспалительный процесс и у женщин, но обычно несколько позже, после повреждения мелких сочленений рук. Подагра развивается из-за нарушения регуляции синтеза пуринов в организме. Повышается уровень мочевой кислоты и ее солей, а затем они кристаллизуются, накапливаются и откладываются в суставах, раздражая ткани, провоцируя развитие воспаления. Косвенным подтверждением подагрической атаки становится покраснение пальца, сильное повышение местной температуры.
Это острое, подострое или хроническое воспаление синовиальной сумки, сопровождающееся накоплением в ее полости экссудата. Бурсит бывает инфекционным, развивающимся после проникновения в сустав патогенных микроорганизмов, например, при травмах.
Его причиной могут стать респираторные, урогенитальные, кишечные инфекции. После обращения к врачу пациентам для лечения бурсита назначается прием антибиотиков для уничтожения болезнетворных бактерий, устранения симптоматики.
Тендинит — воспалительная патология, поражающая сухожилия. Он развивается в результате однократной или регулярной повышенной нагрузки на сустав большого пальца ноги. Если человек не обращается за медицинской помощью, то тендинит становится хроническим. Боль в пальце появляется при перемене погоды, переохлаждении, ОРВИ. Постепенно структура сухожилия патологически изменяется, что приводит к нарушению походки.
При тендовагините тоже воспаляются соединительнотканные тяжи, но только те, которые имеют влагалища. Причинами развития этого заболевания могут быть как монотонные, часто повторяющиеся движения, так и ревматические или инфекционные процессы.
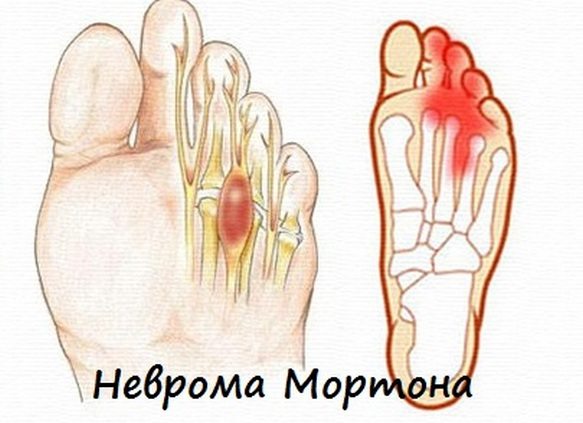
Так называется поражение подошвенного пальцевого нерва на уровне головок плюсневых костей в результате сдавления поперечной межплюсневой связкой.
Неврома Мортона появляется из-за ношения узкой обуви на высоких каблуках, неправильной походки, избыточного веса, длительной ходьбы. В группе риска находятся спортсмены и люди, работающие в положении стоя.
Характерный признак невромы Мортона — ощущение присутствия постороннего предмета в обуви. Со временем болезненность в пальце может ослабевать, но при ношении тесной обуви происходит очередное обострение.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Это хроническое нарушение обмена веществ, для которого характерно недостаточное образование собственного инсулина и повышение уровня глюкозы в крови. Течение сахарного диабета осложнено нарушением функционирования практически всех систем жизнедеятельности, в том числе опорно-двигательного аппарата. Тяжелым последствием патологии становится диабетическая стопа.
У пациента с подобным состоянием выявляются нарушения кровообращения в нижней части ноги, боль в мышцах и суставах, разрушение костных и хрящевых тканей.
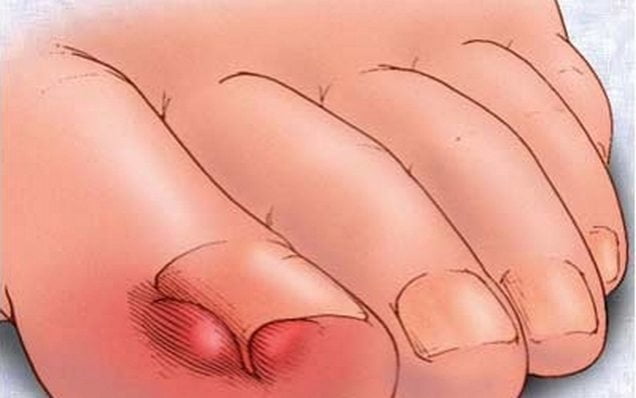
Ноготь врастает из-за его слишком сильного давления на окружающие мягкие ткани. Чаще всего такая патология поражает большой палец стопы.
В результате врастания ногтевой пластины в околоногтевой валик развивается острый воспалительный процесс. Возникает сильная боль, распространяющаяся на весь палец. Обычно выставление диагноза не вызывает трудностей. При внешнем осмотре хорошо заметны покраснение кожи и воспалительный отек. Врастание ногтя лечится консервативно, но нередко требуется хирургическое вмешательство — частичное или полное удаление ногтевой пластины.
Дергающая, пульсирующая боль в пальце указывает на острое течение воспалительного процесса. Сопутствующими симптомами практически всегда являются покраснение, разглаживание, отечность кожи. Мелкие кровеносные сосуды переполняются кровью, поэтому большой палец стопы становится горячим на ощупь. Все эти признаки характерны для следующих патологий:
- подагры;
- инфекционного, ревматоидного, реактивного артрита;
- тендинита, тендовагинита.
Резкая пронизывающая боль возникает в момент травмирования сустава — перелома, вывиха, ушиба после падения или направленного удара. Слабые дискомфортные ощущения в большом пальце ноги — один из симптомов развивающегося артроза, деформирующего остеоартроза или остеопороза. Их выраженность повышается постепенно и через несколько месяцев или лет боли в суставе становятся постоянными.
При подозрении на взаимосвязь предшествующей травмы и боль в суставе пальца следует записаться на прием к травматологу. Во всех остальных случаях целесообразно обратиться к ортопеду, занимающемуся лечением патологий опорно-двигательного аппарата. Не станет ошибкой и визит к терапевту. Он назначит проведение необходимых диагностических мероприятий, а после их изучения направит больного к врачам узкой специализации — ортопеду, ревматологу, травматологу.
Диагноз выставляется на основании жалоб пациента, анамнестических данных, результатов внешнего осмотра и инструментальных исследований. Наиболее информативна рентгенография. На полученных изображениях отчетливо визуализируются изменения структуры костных, хрящевых тканей, характерные для подагры, деформирующего артроза, некоторых видов артрита.
С помощью МРТ и КТ можно оценить состояние соединительнотканных структур, кровеносных сосудов, нервов. При подозрении на инфекционный процесс проводятся биохимические исследования для установления видовой принадлежности патогенных микроорганизмов.
При определении терапевтической тактики врач учитывает вид патологии, тяжесть ее течения, количество возникших осложнений, степень повреждения тканей. Артриты, артрозы, тендиниты хорошо поддаются консервативной терапии, но только при их диагностировании на начальных стадиях развития.
Для устранения болей, возникающих во время рецидивов патологий, могут использоваться глюкокортикостероиды в сочетании с анестетиками, миорелаксанты. Но препаратами первого выбора в терапии всех заболеваний опорно-двигательного аппарата всегда становятся нестероидные противовоспалительные средства.
| Лекарственная форма НПВС, использующаяся при болях в суставе пальца ноги | Наименование системных и местных препаратов |
| Мази, гели, кремы, бальзамы | Вольтарен, Долгин, Фастум, Кетопрофен, Артрозилен, Индометацин, Быструмгель |
| Таблетки, капсулы, драже, порошки для разведения в воде | Кеторол, Найз, Нимесил, Нимесулид, Нурофен, Ибупрофен, Эторикоксиб, Целекоксиб |
| Растворы для парентерального введения | Мелоксикам, Мовалис, Лорноксикам, Кеторолак, Ортофен, Диклофенак, Вольтарен |
Показаниями к хирургическому вмешательству являются неустраняемые медикаментозно боли в суставе, развившиеся осложнения, сильная деформация сочленения. Метод проведения операции выбирает лечащий врач. В тяжелых случаях удаляется весь сустав с последующим артродезом или установкой эндопротеза. В остальных случаях иссекаются костные или хрящевые дефекты, производится пластика связок или сухожилий.
Устранение болей в большом пальце стопы народными средствами не только нецелесообразно, но и опасно. Если они спровоцированы воспалением, то использование спиртовых настоек или мазей с согревающим действием приведет к быстрому распространению патологии на здоровые ткани и суставы.
Народные средства неэффективны в лечении артроза, подагры, инфекционных заболеваний. Применять их можно только после проведения основного лечения с разрешения врача.
Классический, точечный, вакуумный массаж — эффективный способ терапии всех суставных заболеваний. Но проводят лечебные процедуры только после восстановления травмированных суставных структур, купирования острого воспаления и выраженного болевого синдрома. На этапе реабилитации пациентам показан массаж для улучшения кровообращения и ускорения регенерации тканей.
Профилактика болей в суставе большого пальца стопы заключается в исключении травмоопасных ситуаций, ведении здорового образа жизни. Врачи рекомендуют носить обувь на небольшом каблуке, регулярно заниматься лечебной физкультурой и гимнастикой, раз в 6-12 месяцев проходить медицинский осмотр.
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
источник
Сухожилия связывают мышцы с костями. Они бывают в виде перемычек, разделяющих мышцу на несколько участков. А также короткие, длинные, широкие, узкие. Могут быть шнуровидные, округлые, лентовидные и пластинчатые сухожилия. Двубрюшные мышцы имеют промежуточные сухожилия. Они проходят по боковой поверхности тела мышцы и проникают в её толщу.
Подобно мышце, сухожилия состоят из параллельных пучков. Пучки первого порядка, окружены прослойками рыхлой соединительной ткани и составляют пучок второго порядка. Группа пучков второго порядка образует пучок третьего порядка. Сухожилия состоят из плотной волокнистой соединительной ткани, в них больше волокнистых элементов, чем клеточных.
Благодаря этому их отличительным свойством является высокая прочность и низкая растяжимость. Сухожильная часть мышц растет с 15 до 25 лет быстрее, чем брюшко мышц. До 15 лет сухожилия развиты слабо, их рост имеет одну интенсивность с ростом мышц. В организме пожилых людей происходят изменения в тканях, нарушается эластичность сухожилий, что часто приводит к травме.
Защитой сухожилий от разрыва при резких движениях и перенапряжениях служит продольная эластичность сухожильной ткани. Поэтому чтобы предотвратить травмы сухожилий необходимо их активировать, развивать и укреплять, регулярные занятия спортом и выполнение определенных, специальных упражнений вернут им эластичность и силу.
Есть великое изречение, в котором заключена большая мудрость: «Кто в молодости тренирует сухожилия, тот в старости получит бодрость». Если для тренировки мышц нужны физические усилия, то сухожилия тренируют при помощи статического напряжения. При физическом напряжении сухожилия и фасции обогащаются кислородом и становятся эластичными, приобретают выносливость и силу.
Сухожилия должны быть эластичными, потеря этого свойства приводит к смещению внутренних органов, изменению природных форм, образованию узлов и уплотнений. О силе сухожилий было известно богатырю Зассу Александру Ивановичу, который создал свой метод тренировок.
Полководец Григорий Иванович Котовский, сидя в заточении, практиковал статические упражнения и славился небывалой силой и выносливостью.
Чтобы выявить патологию сухожилий используют методы – пальпацию, термографию, ультрасонографию, биопсию.
При поражении сухожилий внутри сустава эффективно применение артроскопии. Аномалии развития сухожилий являются последствием пороков развития опорно-двигательного аппарата, атипичного хода или необычного их крепления.
Существует несколько видов воспалительных заболеваний сухожилий, сопровождающихся нарушением работы опорно-двигательного аппарата.
1. Тендинит — воспалительный процесс, встречается довольно часто. Причины его возникновения всегда одни и те же и поэтому при диагностике выявить эту патологию достаточно просто. Тендинит возникает от длительного хронического перенапряжения, при котором развиваются дегенеративные изменения и надрывы сухожилия. Этот вид воспаления способствует снижению прочности сухожилия и повышает опасность его разрывов.
Тендиниты могут иметь и инфекционный характер течения. От дистрофического типа в основном страдают спортсмены, по причине больших физических нагрузок на мышцы, связки и сухожилия. Развитию такого воспаления также способствуют различные ревматические болезни суставов.
2. Паратенонит — асептическое воспаление околосухожильной клетчатки. Возникает он при повторной травме в области сустава. В данном случае в соединительной ткани, между фасцией и сухожилием, после точечных кровоизлияний и появления отечности, возникают отложения фиброзной ткани. Узловатые уплотнения приводят к болезненным ощущениям, движения ограничены, теряется активность.
Заболевание повреждает ахиллово сухожилие, разгибатели предплечья, нижнюю треть голени. Паратенониты могут иметь острое и хроническое течение. Лечением воспаления сухожилия является иммобилизация кисти или стопы. Также действенны традиционные физиотерапевтические процедуры.
Лечение острого воспаления сухожилия (тендинита) предусматривает противобактериальные и общеукрепляющие методы. В случае асептического тендинита применяют противовоспалительные средства нестероидного свойства.
Местное лечение заключается в фиксации больной конечности. После того как проходят острые проявления заболевания можно назначать физиотерапевтические процедуры. Прогревания необходимо выполнять после того как пройдут острые проявления заболевания.
В такой комплекс процедур входит УВЧ, микроволновая терапия, ультразвук, ультрафиолетовые лучи. Полезна специальная лечебная физкультура. Мягкое тепло и магнитные поля, улучшая кровообращение, снимают воспалительные явления, проходит отечность тканей, и восстанавливаются поврежденные части сухожилий.
Растяжение — самый частый вид травмы, возникает обычно в голеностопном и коленном суставе от резкого движения, превышающего их амплитуду. Сухожилия соединяют мышцы с костями, а связки соединяют кости. Эти два определения часто путают. Растяжение связок на самом деле всегда представляет собой микроскопический разрыв при не большом растяжении, при средней степени травмы может возникнуть разрыв отдельных коллагеновых волокон, если травма сильная разрывается вся связка.
Имея высокую способность к регенерации, связки при любой степени травмы восстанавливаются. Самые сильные мышцы у человека имеются на нижних конечностях. Это также означает, что сухожилия, прикрепляющие мышцы к костям на ногах должны выдерживать огромные нагрузки. Но, к сожалению, случаются неудачные движения, падения, провоцирующие растяжение сухожилий на ноге.
Растяжение ахиллового сухожилия происходит при недостаточном разогреве мышц во время спортивных занятий, при ношении неудобной обуви, передвижении по неровной, каменистой поверхности. Растяжение сухожилий можно разделить на три степени сложности:
- Первая степень – незначительная боль после травмы, усиливающаяся при физическом воздействии.
- Вторая степень – сильная боль, отек кожи над поврежденным сухожилием. Обнаруживается слабость мышц и нарастающая боль при физической нагрузке.
- Третья степень – полный или частичный разрыв сухожилия, происходит сокращение мышцы. В момент разрыва возможно ощущение хлопка, резкая, сильная боль и отек.
Обычно третью степень повреждения сухожилий восстанавливают оперативным методом. Многие пострадавшие при первой и второй степени особо не уделяют внимание лечению и напрасно, может возникнуть ослабление силы мышцы, развитие воспаления в сухожилии и в «футляре» — где их имеется несколько. В основном такое явление наблюдается в сухожилиях мышц стопы и носит название теносиновита.
Хроническое воспаление осложняется атрофическим процессом, влияющим на истончение волокон сухожилий, их можно легко разорвать при небольших нагрузках. При растяжении сухожилий на ноге первая помощь заключается в обездвиживании, фиксации в возвышенном положении. Затем необходимо наложить лед на 20-30 минут (повторять 4-5 раз в сутки), после чего каждый раз накладывать давящую повязку при помощи эластичного бинта, для ограничения распространения отечности.
Лед остановит кровотечение из поврежденных сосудов. Сильную боль снимают такие препараты как диклофенак, анальгин, кетанов. На вторые сутки, после снятия воспаления и отека, если нет развития гематомы, применяют следующий этап лечения, а именно тепловые процедуры. От воздействия тепла нормализуется кровоток, и повреждение заживает. Эффективно использование противовоспалительных мазей, среди которых популярными стали Финалгон, Эфкамон, Вольтарен.
Сухожилие быстрее восстанавливается в состоянии покоя, благодаря употреблению продуктов богатых животными и растительными белками. Через неделю, под наблюдением специалиста, при помощи комплекса упражнений постепенно дают нагрузку на больную мышцу. Механические повреждения возникают в результате прямого или непрямого действия травмирующего агента.
Прямое действие – удар тупым предметом. Непрямое действие – резкое сокращение мышц. Различают закрытые повреждения, среди которых встречаются разрывы и намного реже вывихи. К закрытым повреждениям относятся самопроизвольные разрывы, обычно они бывают при хронической травме и дистрофических изменениях в структуре сухожилий. Также причиной разрыва могут быть инфекционно-токсические и обменно-токсические факторы, к примеру, диабет, артриты, болезни инфекционного характера.
Существуют подкожные частичные или полные разрывы без повреждения кожного покрова. Вывих сухожилий в результате разрыва связок, заканчивается кровоизлиянием, припухлостью и болью при движении суставом. Смещение бывает настолько сильным, что дефекты видно при визуальном осмотре. Особенно, если это касается разгибателей пальцев кисти. Лечение вывиха – его вправление, иммобилизация при помощи гипсовой повязки на 3-4-ех недельный срок.
Оперативное вмешательство показано при застарелых и привычных вывихах, с постоянно напоминающим о повреждении болевым синдромом, с очевидным изменением функциональной активности. Разрыв сухожилий обычно оповещает о себе звучным треском, нестерпимой болью и нарушением двигательной функции разорвавшейся мышцы. Открытые повреждения наблюдаются при колотых, резаных, рубленых ранах, при тяжелых травмах. Уровни повреждений:
- Отрыв сухожилия от места прикрепления.
- Разрыв по всей длине сухожилий.
- Разрыв сухожилия в зоне перехода его в мышцу. Такие явления, скорее всего, возникают у пожилых людей, и у тех, чья профессия связана с перенапряжением мышц или у спортсменов.
Открытые повреждения (колотые, резаные, рубленые раны) наблюдаются при тяжелых травмах, например, после попадания кисти в работающие механизмы на производствах. В основном наблюдаются повреждения сухожилий мышц верхней конечности на уровне кисти и предплечья, чаще это сгибатели. Отмечаются как отдельные повреждения сухожилий, так и сочетание с повреждением расположенных рядом сосудов, нервов.
Когда рука оказывается между движущимися деталями агрегата, случается её раздробление, получаются рваные раны, мышцы сокращаются и расходятся концы сухожилий. В результате колотой раны в конечности полностью перерезаются сухожилия. Здесь требуется хирургическое восстановление операция достаточно сложная и продолжительная ведь необходимо сшить все поврежденные сухожилия, чтобы нормализовать функцию кисти. Ускоряет процесс заживления раны сухожилия наложение разгибательной динамической шины.
При разрыве сухожилий пальцев можно обнаружить отсутствие активного сгибания в дистальных межфаланговых суставах кисти. Это свидетельство того, что поврежден глубокий сгибатель. Если определяется отсутствие активных движений в межфаланговых суставах, то повреждены поверхностный и глубокий сгибатели пальцев кисти. Но функция червеобразных мышц, которая обеспечивает активное сгибание в пястно-фаланговых суставах, может сохраниться.
Исследуя чувствительность пальцев, выявляются повреждения нервов. Рентгенографический метод при ушибленных и раздробленных ранах обязательно покажет степень повреждения костей и суставов. Чаще встречаются открытые повреждения сухожилий сгибателей пальцев кисти. В случае наличия повреждения в зоне дистального межфалангового сустава возможно сгибание ногтевой фаланги на 60°, а разгибание неосуществимо.
При поражении сухожильно-апоневротического растяжения разгибателей пальцев кисти на уровне проксимального межфалангового сустава, даже если нарушена целость его центральной части, возможно, разгибание ногтевой фаланги, иногда средняя может находиться в положении сгибания. Довольно распространенное явление, когда ногтевая и средняя фаланги находятся в согнутом положении при затрагивании всех трех частей. Разгибатель пальца может быть поврежден в области основной фаланги, тогда активное разгибание в суставах между фаланг имеет место, а вот активности разгибания основной фаланги не наблюдается.
Лечить повреждения сгибателей и разгибателей пальцев кисти приходится хирургическим способом. Исключение – свежие разрывы в области дистального межфалангового сустава, здесь эффективно помогает фиксирование в положении гиперэкстензии ногтевой фаланги и сгибание средней фаланги под прямым углом на протяжении от 1 до 1.5 месяцев.
Что касается открытых повреждений, то первая помощь заключается в остановке кровотечения, после чего желательно рану прикрыть стерильной повязкой и наложить транспортную шину. В травматологическом пункте уточнят диагноз, обработают рану, сделают сухожильный шов, который, кстати, противопоказан при рвано-ушибленных ранах, переломах костей и суставных повреждениях. Современные хирурги при застарелых повреждениях сухожилий сгибателей и разгибателей пальцев кисти рекомендуют пластику.
Степени повреждения сухожилий стопы:
- Первая степень – небольшие болевые ощущения, незначительный отек голеностопа. На стопу можно наступать. Неприятные ощущения исчезают через несколько дней лечения специальными мазями и компрессами.
- Вторая степень – средних размеров опухоль сустава, резкая боль при движении стопой.
- Третья степень – разрыв сухожилия, сильная неутихающая боль, значительная опухоль сустава.
Разрыв и повреждение ахиллова или пяточного сухожилия (трехглавой мышцы голени), которое прикреплено к пяточному бугру и, является очень толстым, появляется в результате сильного напряжения. Обычно разрыв в этой зоне полный. К причинам повреждения можно отнести прямую травму после удара твердым предметом и непрямое воздействие, возникающее от резкого сокращения трехглавой мышцы голени.
В группу риска входят спортсмены, травма может произойти, например, у бегунов при внезапной нагрузке на сухожилие в момент отрыва стопы от поверхности на старте, у легкоатлетов при резком тыльном сгибании стопы во время падения с высоты. Частичное повреждение ахиллова сухожилия случается при прямой травме режущим предметом. У пострадавшего возникает острая боль, ощущение удара по сухожилию.
На задней поверхности нижней трети голени наблюдается кровоизлияние и отек. В зоне разрыва можно увидеть вмятину. Пациент не может встать на подушечки пальцев, невозможно подошвенное сгибание стопы. Оказание первой помощи заключается в обезболивании лекарственными средствами и доставке его в травматологическое отделение.
Лечение при свежих разрывах (не более двух недель) – закрытый чрезкожный шов. На область поражения накладывают гипсовую повязку на 4 недели, нога остается все время в одном положении. После удаления нити из шва ногу фиксируют на 4 недели в другом положении.
Если травма старая (более 2 недели) обычно на концах сухожилий уже успевает образоваться рубцовая ткань, её удаляют, производится над сухожилием разрез кожи, сшивают концы сухожилия специальным швом по методу доктора Ткаченко. Если существует дефект ткани, выполняют пластику с последующим наложением гипсовой повязки сроком на 6 недель. Полное выздоровление гарантировано при использовании специальных упражнений и физиотерапии.
Ахиллово сухожилие самое крепкое, оно при напряжении мышц натягивается и позволяет стать на носок или осуществить прыжок. Для диагностики используют рентгенографию голеностопного сустава в боковой проекции, магнитно-резонансную томографию ультразвуковую аппаратуру. Повреждение также можно определить при помощи традиционной пальпации.
На ногах бывает разрыв сухожилия четырехглавой мышцы бедра. Сухожилие четырехглавой мышцы бедра прикрепляется к поверхности и боковым частям надколенника и бугристости большеберцовой кости. Это очень прочное соединение, но мышца также обладает силой, поэтому от её резкого сокращения происходит разрыв сухожилия в поперечном направлении на участке чуть ниже крепления к надколеннику. В момент разрыва слышен треск и ощутима острая боль над коленом.
Образуется западение, возникает кровоизлияние, ткани отекают. Четырехглавая мышца теряет свой тонус, её напряжение приводит к полушаровидному выпячиванию. Попытки разгибания голени становится безуспешными. Первая помощь – наложение шины и доставка в больницу. Для лечения разрыва сухожилия четырехглавой мышцы бедра применяется обезболивающая терапия и сшивание концов сухожилия нитями из рассасывающего материала. Гипсовая повязка накладывается на 6 недель. Затем показана лечебная физкультура и физиопроцедуры.
Болевые ощущения в сухожилиях ног, рук, испытывают многие люди. Врачи констатируют, что с таким жалобами им приходится сталкиваться в своей практике ежедневно.
Патогенные процессы в сухожилиях, такие как тендинит, тендиноз и теносиновит не редкость. Тендинит развивается при неправильной осанке, длительному сидению в неудобной позе, при отсутствии разогрева мышц во время занятий спортом. Инфекционные заболевания, артриты суставов и болезни костно-мышечного аппарата, разная длина конечностей увеличивают нагрузку на мускулы и сухожилия.
Если есть боль в сухожилиях, то она ощутима и в соседних тканях. Болезненность может возникать внезапно или постепенно нарастать. Нестерпимой болью характеризуется наличие кальциевых отложений, нарушение подвижности и капсулит плеча. Резкая боль наблюдается при тендинозе, потому как это сопряжено с разрывом сухожилия. Болят сухожилия и при теносиновите. Причиной болей в сухожилиях может быть превышенное усилие возможности органа. При продолжительных нагрузках, развивается дистрофия тканей, нарушается метаболизм.
Эксперт-редактор: Мочалов Павел Александрович | д. м. н. врач-терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность — «Лечебное дело» в 1991 году, в 1993 году «Профессиональные болезни», в 1996 году «Терапия».
11 лучших продуктов для очищения организма
Схемы приема лекарственных трав при любых женских заболеваниях (основы траволечения)
 | Лечение сухожилий народными средствами Чаще всего проблемы с сухожилиями связаны с воспалительными процессами, которые вызваны несоизмеримой нагрузкой. Они могут принимать разнообразные формы. Тендинит, является воспалением сухожилия и случается не только от физических нагрузок, но и от присутствия инфекций. Чаще всего страдает ахиллово сухожилие, прикрепленное к пяточной кости в результате спортивной травмы. |
 | Лечение коленных сухожилий Коленные сухожилия соединяют надколенник и четырехглавую мышцу бедра Подколенное сухожилие сформировано тремя мышцами, расположенными на задней стороне бедра и под коленом. Сухожилия колена часто доставляют проблемы спортсменам, и людям, не связанным со спортом. Чаще всего из-за повреждений в коленных сухожилиях многие лишаются. Таблицы расчетов для мужчин, женщин и детей, всех возрастов! Узнайте причины отклонений! Расшифровка всех видов анализов! Не знаете своего заболевания? Найдите его по симптомам! источник Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна! Подагра – заболевание, обусловленное нарушением обмена пуринов. Характеризуется увеличением количества мочевой кислоты в крови, и отложениями ее солей (уратов) в суставных тканях. Обычно подагрический приступ начинается как раз с появления болей в суставе большого пальца ноги. При развитии заболевания патологический процесс может распространяться на все большее число суставов – возникает полиартрит. Но чаще всего при подагре поражаются суставы именно нижних конечностей: коленные, голеностопные, суставы стоп. А наиболее выраженные нарушения и боли наблюдаются в суставах пальцев ног. Приступы подагры начинаются преимущественно в ночное время. Характеризуется такой приступ быстрым нарастанием местной температуры вокруг сустава, и его покраснением. Быстро увеличивается его отечность и болезненность. Мучительная жгучая боль распространяется от пальцев вверх по ноге. Воспаление может захватывать и мягкие ткани, формируя клиническую картину флебита или целлюлита. Средняя продолжительность подагрических атак составляет несколько суток, а иногда и недель. После стихания признаков сустав постепенно приобретает свою нормальную форму. При подагре обострения наблюдаются от двух до шести раз в год, а факторами, провоцирующими начало приступа, являются:
Еще одним характерным симптомом подагры являются тофусы, которые выглядят как очаги патологических уплотнений, расположенные в подкожной клетчатке. Локализуются они обычно над пораженными суставами, на разгибательных поверхностях голени и бедер, на ушных раковинах, на ахилловых сухожилиях или на лбу.
Изолированные поражения пальцев ног при артритах встречаются довольно редко. Чаще всего у таких пациентов воспалительный процесс распространяется и на другие суставы. Кроме того, для артритов очень характерны симметричные болевые ощущения, то есть поражения одинаковых суставов на обеих ногах. Артритная боль в воспаленном суставе обычно имеет весьма выраженную интенсивность. Появляется она не только при движениях, но и в покое. Также на пораженных артритом суставах возникают сильные отеки и припухлости. Кожный покров над воспаленными областями приобретает красный, багровый оттенок, увеличивается местная температура. Помимо болевых ощущений, симптомами артрита также являются: При разных видах артрита болевые ощущения развиваются в различных пальцах. Например, для псориатического и реактивного артрита более характерно поражение именно больших пальцев ног. Остеоартроз – это дегенеративно-дистрофическое заболевание сустава, развивающееся в результате разрушения хрящевых тканей на суставной поверхности. При этой патологии боль сначала возникает периодически, только после физической нагрузки, и быстро пропадает в покое. Но с развитием заболевания интенсивность болей увеличивается, они не исчезают после отдыха, и могут появляться в ночное время. Признаками остеоартроза являются следующие симптомы:
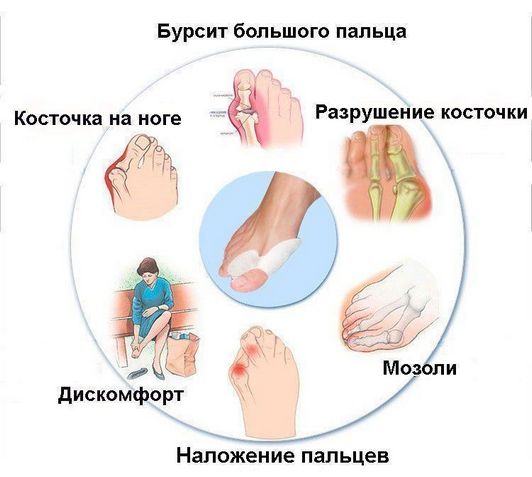
Артрозом пальцев ног страдают, в основном, женщины. Возникновение заболевания провоцируется ношением модельной обуви с острым носом на протяжении многих лет. В результате происходит деформация большого пальца, и его искривление в сторону второго пальца. Кроме того, начинает выпирать его косточка, которая натирается поверхностью обуви, и со временем также подвергается деформации. В итоге искривляются и увеличиваются в размерах все суставы большого пальца ноги. Это провоцирует появление болей и ограничение подвижности. Если артроз прогрессирует, то палец может менять свою изначальную форму настолько, что его не удается вернуть в начальное положение, применив даже значительные физические усилия. Осложнением артроза большого пальца является еще и то, что вслед за ним деформации подвергаются второй и третий палец ноги. В результате возникает комбинированная деформация стопы. Кроме того, из-за постоянного трения и травматизации сустава 1-го пальца в нем развивается бурсит. Воспаление суставной сумки большого пальца ноги со скоплением в ее полости жидкости (экссудата) носит название бурсит. Эта патология характеризуется отеком, болевыми ощущениями, покраснением и жаром в районе большого пальца. Основное проявление бурсита – наличие подвижной округлой припухлости в области пораженного сустава, имеющей мягкую консистенцию. Такая припухлость довольно болезненна при ощупывании, и легко определяется визуально. Кроме того, увеличивается местная температура в области воспаления, и кожа приобретает багровый оттенок. При длительном течении бурсит может перейти и в хроническую форму. К воспалению в подобных случаях присоединяется отложение кальциевых солей, что вызывает появление постоянных болевых ощущений. Если причиной бурсита была травма большого пальца ноги, то к воспалительному процессу может присоединяться и патологическая микрофлора. Возникает гнойный бурсит, а все симптомы становятся более выраженными:
При переломе фаланги пальца стопы в первые часы после получения травмы определяются:
Боль и хромота при переломе сохраняются длительное время. Характерным симптомом является то, что для уменьшения болей человек обычно старается перенести опору на пятку. Часто повреждается также и ногтевое ложе, которое впоследствии служит местом проникновения инфекции. Нарушения функций при переломах II, III, IV и V пальцев стопы могут быть не особо заметны. Поэтому пациент поначалу может даже и не подозревать о наличии перелома. Лишь через некоторое время, при нарастании болевых ощущений, человек обращается к врачу. Остеомиелит – это гнойно-некротический процесс, который возникает в кости и костном мозге, затрагивая окружающие мягкие ткани. Причина этой патологии – проникновение в организм микрофлоры, продуцирующей гной. Зачастую остеомиелит в пальцах ног развивается в виде осложнения различных костных патологий, к примеру, при открытых переломах. Острый остеомиелит начинается с резкого увеличения температуры тела до 39-40 o С.
В первые несколько суток появляется сильная боль в стопе, которая может распространяться и на голень. В пораженных костях и суставах развиваются болевые контрактуры. Активное движение пальцами ног невозможно, а пассивное – сильно ограничено. Быстро нарастают отечные явления в мышцах и мягких тканях стопы и голени. Кожа над зоной поражения приобретает багровый цвет, сильно напряжена. Нередко на ней появляется выраженный венозный рисунок. При переходе заболевания в хроническую форму самочувствие пациента может несколько улучшаться, выраженность боли в стопе снижается, а сама боль приобретает ноющий характер. Пропадают признаки интоксикации организма, и температура тела возвращается к норме. Зачастую в области поражения формируются свищи со скудными гнойными выделениями. Несколько таких свищей могут образовывать сеть подкожных каналов, которые впоследствии открываются на большом удалении от патологического очага. В дальнейшем возникает стойкая неподвижность суставов стопы и искривление костей пальцев.
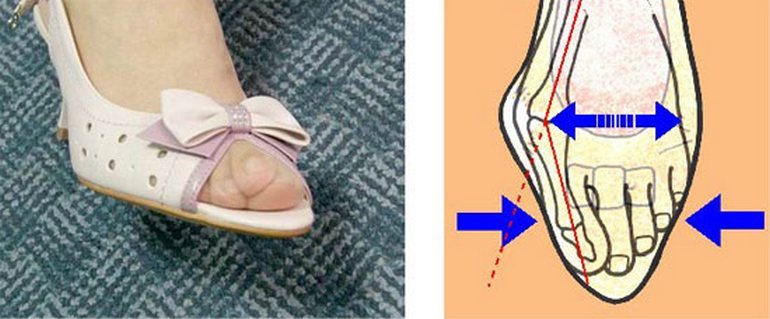
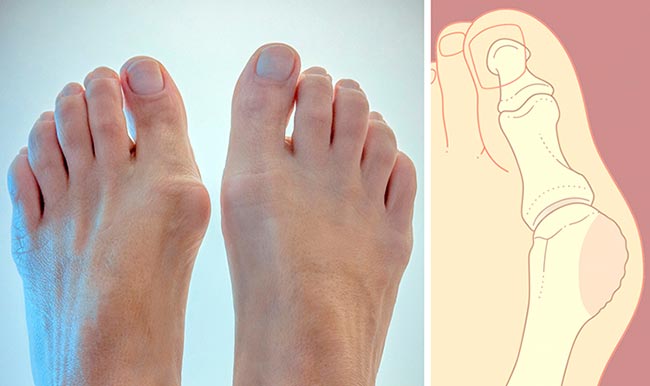
Болевые ощущения при этом могут иметь довольно выраженную интенсивность. Кроме того, характерно покраснение кожи вокруг вросшего ногтя, ее отек, а также присоединение инфекций. Вальгусная деформация – это искривление плюснефалангового сустава, при котором большой палец отклоняется в сторону своих соседей. Основная причина развития данного нарушения – плоскостопие и слабость сухожильно-связочного аппарата. Дополнительные факторы, способствующие возникновению вальгусной деформации, а соответственно и увеличению боли – ношение узкой обуви или обуви с чрезмерно высокими каблуками. В подобных случаях возникновение болевых ощущений в пальцах ног связано с нарушениями опорно-двигательного аппарата в виде косолапости той или иной степени выраженности. Вследствие неправильного расположения стопы при хождении происходит неравномерное распределение нагрузки на нее. Большой палец постепенно оттесняется кнаружи и вверх, смещая за собой и остальные.
Так как сухожилия в области свода стопы пытаются ее стабилизировать, на мышцы, которые ответственны за подвижность пальцев, приходится дополнительная нагрузка. Пальцы оттягиваются назад и поджимаются, что приводит к значительному выпячиванию их суставов. Это и ведет к возникновению молоткообразной деформации. Кроме того, на выступающих вперед суставах быстро образовываются болезненные костные мозоли. Деформированные молоткообразные пальцы упираются в обувь в различных местах и подвергаются трению. В тех областях, где искривленные пальцы прикасаются к поверхности обуви, возникает раздражение. Продолжающееся раздражение и трение может даже приводить к возникновению кожных изъязвлений в области поражения. По мере усиления таких деформаций пациенту становится все больнее и труднее передвигаться. Наросты отмерших клеток, образующие плотные затвердения на коже, называются мозолями. В большинстве случаев подобные наросты возникают на подушечках пальцев стопы, на пятках или на боковых поверхностях большого пальца. Часто такое затвердение имеет длинное основание в виде глубоко проникающего в ткани корня. Мозоли обычно безболезненны в покое, но обладают выраженной болевой интенсивностью при нагрузках, ходьбе и давлении на пораженную область.
Вследствие ущемления нервов развивается травматический неврит. Воспаление носит хронический характер, что приводит к возникновению постоянной болезненности под пальцами ног. Боль при этом заболевании обычно локализуется в области основания второго, третьего и четвертого пальцев стопы. Она имеет тенденцию к нарастанию при длительной ходьбе и ношении тяжестей. Кроме того, она часто отдает и в сами пальцы, а также вверх, в голень. Одним их распространенных симптомов сахарного диабета являются изменения чувствительности и боль в пальцах ног, появляющаяся при ходьбе. Также при диабете часто наблюдается жжение в ступнях, преимущественно в ночное время. Причиной этих состояний служит нарушение кровообращения в нижних конечностях и поражения нервных окончаний. Болевые ощущения в пальцах ног могут быть проявлением поражений артериальных сосудов нижних конечностей. Общие симптомы для таких заболеваний – это: Две основные патологии, для которых характерна подобная симптоматика – это облитерирующий эндартериит и атеросклероз артерий нижних конечностей.
Для этого заболевания характерно уплотнение сосудистой стенки, которое проявляется ощущением сжимающих болей в мышцах ног и в стопе. Болевые ощущения нарастают при ходьбе. Кроме того, характерный признак атеросклероза артерий нижних конечностей – ощущение холодных стоп вне зависимости от времени года. Болевой синдром в пальцах ног, особенно в промежутках между ними, может быть следствием дерматологических заболеваний. Чаще всего это массивные грибковые поражения стоп. Кроме боли между пальцами ног, подобные нарушения проявляются также:
Боль в пальцах ног обуславливается широким спектром различных заболеваний, а потому данный симптом оказывается поводом к обращению к разным врачам-специалистам, в сферу компетенции которых входит диагностика и лечение спровоцировавшего их заболевания. Таким образом, ответ на вопрос, к какому врачу обращаться при боли в пальцах ног, зависит от того, какое именно заболевание предполагается у человека. А предположение заболевания основывается не только на боли в пальцах ног, но и на основании других имеющихся симптомов. Таким образом, очевидно, что выбор врача, к которому нужно обращаться в конкретном случае боли в пальцах ног, зависит от других имеющихся у человека симптомов. Ниже умы укажем, к докторам каких специальностей необходимо обращаться в зависимости от сопутствующих симптомов.
Если человека беспокоит сильная боль в любых пальцах ног, появляющаяся не только при движении, но и присутствующая в покое, сочетающаяся с отеком, припухлостью, разогреванием (кожа наощупь горячая), багровой окраской кожи в области болезненности, хрустом при физической нагрузке и ограничением движений в суставе, то подозревается артрит. В таком случае необходимо обращаться к ревматологу. Когда боль в пальцах ног возникает периодически и всегда после физической нагрузки, а после отдыха может уменьшаться или вовсе исчезать, сочетается со скованностью стопы по утрам, хрустом при движении, ограничением подвижности и, возможно, деформацией больного пальца, то подозревается артроз. В таком случае необходимо обращаться к врачу травматологу-ортопеду (записаться). Если боли в пальцах ног сочетаются с симптомами тендинита (боли в пальцах при ходьбе и при ощупывании сухожилий, хруст при движении, покраснение и разгоряченность кожи над областью болей) или бурсита (отек, боль, покраснение (кожа багровая) и горячая кожа в области большого пальца, сочетающиеся с мягкой припухлостью около сустава, и иногда с болями во всей стопе, повышенной температурой тела, слабостью и тошнотой), то необходимо обращаться к травматологу-ортопеду. Если боль в пальцах ног ощущается после любого травматического воздействия на них (например, удар о твердый предмет, падение тяжелого на ногу, сдавление стопы дверьми с автоматическим закрыванием-открыванием и т.д.), то следует обращаться к врачу травматологу-ортопеду или, в его отсутствие, к общему хирургу (записаться). Если боль в пальцах ног возникает на фоне резкого повышения температуры тела до 39 – 40 o С, сочетается с резкой болью во всей стопе (иногда также и в голени), отеком и багровой окраской кожи стопы и голени, с невозможностью пошевелить пальцами, ознобом, рвотой, головной болью, возможно желтой окраской кожи и склер глаз, потерей сознания, а через некоторое время боль стихает, общее состояние улучшается, но формируются свищи, из которых вытекает гной, то подозревается остеомиелит. В таком случае необходимо обращаться либо к травматологу-ортопеду, либо к хирургу. Если боль в каком-либо пальце ноги (чаще большом) интенсивная и сочетается с покраснением кожи и отеком в области края ногтя, то подозревается врастание ногтя, и в таком случае необходимо обращаться одновременно к дерматологу (записаться) и хирургу. Врач-дерматолог будет заниматься консервативным лечением (без операции) вросшего ногтя, но если это невозможно, то направит к хирургу для его удаления. Если же человек не желает лечить вросший ноготь нехирургическими методами, а хочет удалить его хирургически, то можно сразу обращаться к хирургу. Если боль в области пальца связана с мозолью, то необходимо обращаться к врачу-дерматологу. Если боль в пальцах ног обусловлена вальгусной деформацией (большой палец наклонен к другим пальцам и сбоку стопы выступает «косточка»), косолапостью или молоткообразной деформацией пальцев ног (согнутые пальцы с сильным выпячиванием суставов), то следует обращаться к врачу-ортопеду (записаться).
Если человек страдает болями и нарушением чувствительности в пальцах ног, ощущаемыми при ходьбе, которые сочетаются с жжением в ступнях, постоянной жаждой, обильным и частым мочеиспусканием, повышенным аппетитом, потливостью, то подозревается сахарный диабет. В таком случае необходимо обращаться к врачу-эндокринологу (записаться). Когда, помимо болей в пальцах ног, человека беспокоят признаки «перемежающейся хромоты» (боли, онемение и тяжесть в ногах, возникающие через некоторое время после начала ходьбы, заставляющие человека останавливаться, чтобы переждать боль, и только после этого снова продолжать движение) или атеросклероза сосудов ног (сжимающие боли в мышцах ног и стопы, ощущение холодных стоп в любую погоду), то следует обращаться к врачу-ангиологу (записаться), сосудистому хирургу (записаться) или флебологу (записаться). Если попасть к этим специалистам по каким-либо причинам невозможно, то следует обратиться к общему хирургу. Когда человека беспокоит боль в пальцах ног и межпальцевых промежутках в сочетании с зудом и жжением, покраснением ногтей и изменением их формы, припухлостью кончиков пальцев, ненормальной окраской кожи на отдельных участках стопы, то подозревается грибковое заболевание, и в таком случае необходимо обращаться к врачу-дерматологу. Поскольку боль в пальцах ног провоцируется разными патологиями, то в каждом случае при данном симптоме врач может назначать различные анализы и обследования, которые он выбирает в зависимости от предполагаемого заболевания. Соответственно, перечень обследований всегда будет зависеть от предположительного диагноза, который ставится врачом на основании других имеющихся у человека симптомов, помимо болей. Поэтому ниже мы укажем, какие анализы и обследования может назначить врач при боли в пальцах ног в зависимости от того, с какими другими симптомами она сочетается. Когда эпизодически появляются болевые ощущения в пальцах ног в сочетании с их покраснением, отечностью и разогреванием (пальцы горячие наощупь), отдающие вверх по ноге, продолжающиеся в течение нескольких часов или недель, а после нескольких болевых приступов приводящие к формированию уплотнений (тофусов) над суставами пальцев, то подозревается подагра. В таком случае врач назначает следующие анализы и обследования:
При подозрении на подагру врач обычно назначает все вышеперечисленные анализы, так как они необходимы для подтверждения предполагаемого диагноза. Наиболее важными для диагностики подагры исследованиями является определение концентрации мочевой кислоты в крови, выявление кристаллов солей мочевой кислоты в суставной жидкости и содержимом тофусов. По результатам УЗИ почек могут выявляться уратные камни. На рентгеновских снимках изменения, характерные для подагры, становятся видны только через пять лет после начала болевых приступов в суставах.
В первую очередь при подозрении на артрит назначаются анализы крови (общий, биохимический, на С-реактивный белок, ревматоидный фактор, на ЦИКи, на иммуноглобулины), так как это необходимо для подтверждения воспалительной природы заболевания. Так, если анализы крови в норме, то речь идет не об артрите, и врачу придется дополнительно еще раз подробно побеседовать и осмотреть больного, чтобы поставить другой предположительный диагноз. Но если анализы крови не в норме (повышено СОЭ, количество серомукоида, сиаловых кислот, ЦИКов, иммуноглобулинов, С-реактивного белка и ревматоидного фактора), то речь идет об артрите, и в таком случае в зависимости от показателей анализов врач назначает следующие обследования, необходимые для постановки правильного окончательного диагноза. Так, если выявлена повышенная концентрация иммуноглобулинов и ЦИКов на фоне отсутствия ревматического фактора, то врач ставит диагноз неревматоидного артрита, и для оценки состояния тканей сустава и характера воспаления назначает рентген (записаться) и анализ внутрисуставной жидкости, получаемой путем пункции. Если имеется техническая возможность, то рентген заменяется компьютерной томографией, так как она дает несколько больше информации. Если же в крови выявлено наличие С-реактивного белка и ревматоидного фактора, то врач ставит диагноз ревматоидного артрита, и назначает для оценки состояния сустава и характера воспаления рентген, магнитно-резонансную томографию и пункцию суставной жидкости с последующим ее анализом. При ревматоидном и неревматоидном артрите в качестве метода дополнительной диагностики может назначаться УЗИ (записаться), которое позволяет выявить выпот в суставной полости и оценить степень тяжести патологических изменений в тканях, окружающих сустав. Если необходимо оценить активность воспалительного процесса и реакцию костной ткани на него, то назначается сцинтиграфия. А термография рассматривается в качестве только дополнительного метода самого артрита, так как позволяет зафиксировать характерное для патологии повышение температуры тела в области больных суставов.
В первую очередь для исключения возможного артрита врач назначает общий анализ крови и анализ крови на С-реактивный белок и ревматоидный фактор. Если все анализы в норме, то речь идет об артрозе, и уже для его диагностики врач в первую очередь назначает рентген и УЗИ. Если имеется техническая возможность, то рентген лучше заменить компьютерной томографией, так как она позволяет получить больше данных. Как правило, после проведения УЗИ и рентгена/томографии обследование не продолжают, так как результатов этих обследований оказывается достаточно для точной постановки диагноза. Но если артроз привел к сильной деформации суставов пальцев ног, воспалению суставной сумки, связок или сухожилий, или же имеется необходимость проведения операции, то дополнительно назначается магнитно-резонансная томография. Когда боль в пальцах ног указывает на тендинит (боль ощущается при ходьбе и ощупывании сухожилий, при движении пальцами слышен характерный хруст, кожа в области боли красная и горячая) или бурсит (в области большого пальца имеется отек и боль, кожа горячая и багровая, около сустава большого пальца видна мягкая и болезненная при прощупывании припухлость, иногда отмечаются боли во всей стопе, повышенная температура тела, слабость и тошнота) – врач назначает рентген и УЗИ. Рентген в таких случаях необходим для исключения переломов костей, а УЗИ необходимо для оценки состояния и степени выраженности воспаления в сухожилиях и суставной сумке, а также для отличения бурсита от тендинита. Если имеется техническая возможность, то в дополнение к УЗИ назначается магнитно-резонансная томография. Когда боли в пальцах ног появляются после любой травмы (например, удар о твердый предмет, падение тяжелого на ногу, сдавление стопы дверьми с автоматическим закрыванием-открыванием и т.д.), то врач обязательно произведет осмотр и назначит рентген для выявления возможных переломов костей. Если переломов не обнаруживается, то рентген может быть назначен для оценки степени патологических изменений мягких тканей. Других обследований при травматических болях в пальцах ног обычно не назначают, так как в этом нет необходимости. Когда боль в пальцах ног возникает фоне резкого повышения температуры тела до 39 – 40 o С, сочетается с резкой болью во всей стопе (иногда также и в голени), отеком и багровой окраской кожи стопы и голени, с невозможностью пошевелить пальцами, ознобом, рвотой, головной болью, но через некоторое время боль стихает, общее состояние улучшается, зато формируются свищи с истечением гнойного содержимого, тогда врач подозревает остеомиелит и назначает в обязательном порядке рентген для подтверждения диагноза. Если имеется техническая возможность, то рентген заменяют компьютерной томографией, дающей более полную информацию. Если нужно оценить также и состояние мягких тканей стопы и степень их вовлечения в патологический процесс, то назначается магнитно-резонансная томография или, если томография недоступна, простое УЗИ. Если имеются свищи, то назначается фистулография (записаться), чтобы определить их расположение, длину, сообщение с костью и т.д. Когда боли в одном пальце ноги (обычно большом) сильные, сочетаются с покраснением и отеком кожи в области болезненности и локализуются у края ногтя, то подозревается врастание ногтя. В таком случае врач не назначает каких-либо анализов и обследований, а производит только осмотр, на основании которого диагноз и так очевиден. Когда боль на пальце стопы обусловлена мозолью – врач производит осмотр, надавливает на нее и покручивает, чтобы отличить мозоль от подошвенной бородавки, болезни Мортона и др. Диагноз ставится на основании осмотра, дополнительные обследования не назначаются. Когда боли в пальцах ног связаны с вальгусной деформацией (большой палец наклонен к другим пальцам и сбоку стопы выступает «косточка»), косолапостью или молоткообразной деформацией пальцев ног (согнутые пальцы с сильным выпячиванием суставов), то врач диагностирует заболевание на основании данных внешнего осмотра. Однако для оценки состояния суставов, костей и измерения различных размеров стопы врач может назначить рентген, плантографию (записаться) и подометрию. Если боль локализуется под вторым, третьим и четвертым пальцами ног, присутствует постоянно, усиливается при ходьбе и сжимании стопы, отдает в пальцы и голень, то подозревается неврома Мортона, и в таком случае врач назначает следующие обследования:
Обычно в первую очередь назначается рентген и УЗИ. Рентген позволяет выявить деформации костей, а УЗИ – саму невриному. Именно поэтому оптимальным методом диагностики невриномы Мортона является УЗИ. Томография назначается редко, так как она, хотя и позволяет выявлять невриному, но ее информативность ниже, чем у УЗИ.
Для диагностики диабета в обязательном порядке назначаются анализ на уровень глюкозы в крови и моче и тест толерантности к глюкозе, результатов которых достаточно для постановки диагноза. Другими анализами можно и пренебречь, если их невозможно выполнить, так как они относятся к дополнительным. Так, уровень С-пептида в крови позволяет различать первый и второй типы диабета (но это можно сделать и без анализов), а концентрация гликозилированного гемоглобина дает возможность оценить риск развития осложнений. Если врач подозревает наличие осложнений диабета (а при болях в пальцах ног их вероятность высока), то назначается УЗИ почек, реоэнцефалография мозга и реовазография сосудов ног. Если боли в пальцах ног сочетаются с признаками эндартериита (во время ходьбы в ногах появляется сильная боль, онемение и тяжесть, так что человек должен останавливаться и ждать, пока боль не успокоится, и только после этого он может продолжать движение) или атеросклероза сосудов ног (в мышцах ног или стоп всегда присутствуют сжимающие боли, а стопы холодные в любую погоду), то врач назначает следующие анализы и обследования:
Сначала врач измеряет давление, выслушивает тоны сердца, определяет пульсацию артерий ног, после чего обязательно назначает УЗИ, допплерографию, артериографию и реовазографию сосудов нижних конечностей. На практике, в большинстве случаев, этих исследований вполне достаточно для постановки диагноза и различения эндартериита и атеросклероза, но в случае сомнений врач может назначить дополнительно и другие обследования из вышеуказанных. Так, для подтверждения атеросклероза назначается ангиография, а эндартериита – термография, капилляроскопия и функциональные пробы. Если человек страдает от болей в пальцах ног и межпальцевых промежутках, которые сочетаются с зудом и жжением, покраснением ногтей, изменением формы ногтей, припухлостью кончиков пальцев, изменением нормальной окраски кожи на стопе, то подозревается грибковая инфекция, и в таком случае врач назначает следующие анализы и обследования:
Обычно врач назначает в первую очередь дерматоскопию, осмотр под лампой Вуда и микроскопию соскоба с кожи и ногтей, так как именно эти исследования позволяют поставить диагноз в большинстве случаев. Однако если поставить точный диагноз не удалось, то врач назначает посев соскоба с кожи и грибка на питательные среды, чтобы определить возбудителя грибковой инфекции и поставить диагноз. Автор: Пашков М.К. Координатор проекта по контенту. источник |



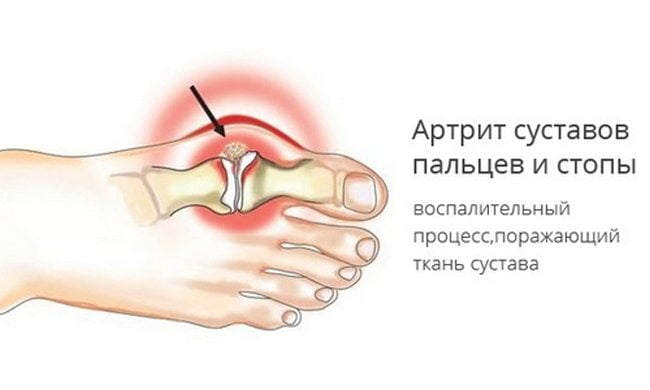
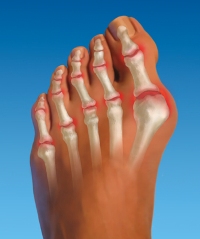 Артритом называется хроническое или острое воспаление сустава и окружающих его тканей. Данная патология является одним из проявлений какого-либо системного заболевания соединительной ткани:
Артритом называется хроническое или острое воспаление сустава и окружающих его тканей. Данная патология является одним из проявлений какого-либо системного заболевания соединительной ткани: 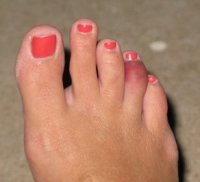 Среди травм пальцев ног наиболее часто встречаются переломы фаланговых костей. Это обусловлено тем, что фаланги пальцев плохо защищены от внешних воздействий, а сами эти кости небольшого диаметра, и не обладают значительной прочностью. Чаще всего переломам подвержены конечные фаланги 1 и 2 пальцев стопы, поскольку они значительно выступают вперед, по сравнению с остальными.
Среди травм пальцев ног наиболее часто встречаются переломы фаланговых костей. Это обусловлено тем, что фаланги пальцев плохо защищены от внешних воздействий, а сами эти кости небольшого диаметра, и не обладают значительной прочностью. Чаще всего переломам подвержены конечные фаланги 1 и 2 пальцев стопы, поскольку они значительно выступают вперед, по сравнению с остальными.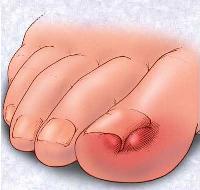 Причиной возникновения болевых ощущений в пальцах стоп может быть врощение ногтя. Более всего данной патологии подвержен большой палец ноги. Развитие данного нарушения провоцируется ношением неудобной обуви, а также слишком коротким подстриганием ногтей.
Причиной возникновения болевых ощущений в пальцах стоп может быть врощение ногтя. Более всего данной патологии подвержен большой палец ноги. Развитие данного нарушения провоцируется ношением неудобной обуви, а также слишком коротким подстриганием ногтей.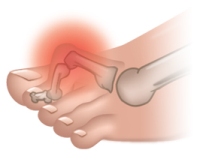 Развитие молоткообразной деформации пальцев связано с уплощением стопы и оказанием на нее повышенного давления. Чаще всего это происходит при плоскостопии.
Развитие молоткообразной деформации пальцев связано с уплощением стопы и оказанием на нее повышенного давления. Чаще всего это происходит при плоскостопии.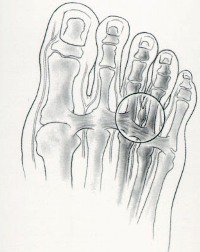 Неврома Мортона, или подошвенный фасциит – это воспаление собственных связок стопы. Причина болевых ощущений при этом заболевании заключена в слишком сильном давлении на нервы, которые проходят по своду стопы. Женщины подвержены данной патологии намного чаще, чем мужчины, по причине хронических микротравм стоп при ношении обуви на каблуках.
Неврома Мортона, или подошвенный фасциит – это воспаление собственных связок стопы. Причина болевых ощущений при этом заболевании заключена в слишком сильном давлении на нервы, которые проходят по своду стопы. Женщины подвержены данной патологии намного чаще, чем мужчины, по причине хронических микротравм стоп при ношении обуви на каблуках.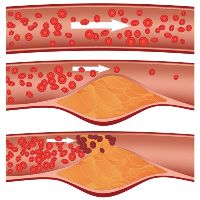 Причиной возникновения боли в пальцах ног может являться атеросклероз артерий нижних конечностей. Данная патология возникает при отложениях холестериновых бляшек на внутренней поверхности стенок сосудов.
Причиной возникновения боли в пальцах ног может являться атеросклероз артерий нижних конечностей. Данная патология возникает при отложениях холестериновых бляшек на внутренней поверхности стенок сосудов. Итак, если человека беспокоят периодические приступы боли в пальцах ног (преимущественно в ночные часы), во время которых суставы пальцев краснеют, отекают и становятся горячими наощупь, а боль отдает вверх по ноге, причем такой приступ длится от нескольких часов до недель, а после его завершения над суставами образуются уплотнения (тофусы), то подозревается подагра. В таком случае необходимо обращаться к врачу-ревматологу (записаться).
Итак, если человека беспокоят периодические приступы боли в пальцах ног (преимущественно в ночные часы), во время которых суставы пальцев краснеют, отекают и становятся горячими наощупь, а боль отдает вверх по ноге, причем такой приступ длится от нескольких часов до недель, а после его завершения над суставами образуются уплотнения (тофусы), то подозревается подагра. В таком случае необходимо обращаться к врачу-ревматологу (записаться). Когда у человека присутствуют постоянные боли под вторым, третьим и четвертым пальцами ног, усиливающиеся при ходьбе и сжимании стопы, отдающие в пальцы и голень – подозревается неврома Мортона, и в таком случае следует обращаться к врачу-неврологу (записаться), травматологу или подологу (записаться).
Когда у человека присутствуют постоянные боли под вторым, третьим и четвертым пальцами ног, усиливающиеся при ходьбе и сжимании стопы, отдающие в пальцы и голень – подозревается неврома Мортона, и в таком случае следует обращаться к врачу-неврологу (записаться), травматологу или подологу (записаться). Когда в любых пальцах ног и в покое, и при движении ощущается сильная боль, сочетающаяся с отеком, припухлостью, разогреванием (кожа наощупь горячая), багровой окраской кожи в области болезненности, хрустом при физической нагрузке и ограничением движений в суставе – врач подозревает артрит, и в таком случае назначает следующие анализы и обследования:
Когда в любых пальцах ног и в покое, и при движении ощущается сильная боль, сочетающаяся с отеком, припухлостью, разогреванием (кожа наощупь горячая), багровой окраской кожи в области болезненности, хрустом при физической нагрузке и ограничением движений в суставе – врач подозревает артрит, и в таком случае назначает следующие анализы и обследования:  Если боли в пальцах ног ощущаются периодически, причем их появление или усиление провоцируется физической нагрузкой, а после отдыха они уменьшаются или проходят, сочетаются с хрустом при движении, ограничением подвижности и, возможно, деформацией больных пальцев, то врач подозревает артроз суставов, и в таком случае назначает следующие анализы и обследования:
Если боли в пальцах ног ощущаются периодически, причем их появление или усиление провоцируется физической нагрузкой, а после отдыха они уменьшаются или проходят, сочетаются с хрустом при движении, ограничением подвижности и, возможно, деформацией больных пальцев, то врач подозревает артроз суставов, и в таком случае назначает следующие анализы и обследования:  Когда при ходьбе человек страдает от болей в пальцах и нарушения чувствительности в них, которые сочетаются с жжением в подошвах, сильной жаждой, обильным и частым мочеиспусканием, повышенным аппетитом, потливостью, ощущением сухости слизистых оболочек – врач подозревает сахарный диабет и назначает следующие анализы и обследования:
Когда при ходьбе человек страдает от болей в пальцах и нарушения чувствительности в них, которые сочетаются с жжением в подошвах, сильной жаждой, обильным и частым мочеиспусканием, повышенным аппетитом, потливостью, ощущением сухости слизистых оболочек – врач подозревает сахарный диабет и назначает следующие анализы и обследования: