Родители нередко слышат, как ребенок жалуется на боли в ногах. Особенно часто с такой симптоматикой сталкиваются дети в возрасте от 3 до 10 лет. Днем, как правило, малыша ничего не беспокоит. Но к вечеру либо ночью появляется неприятный дискомфорт. Многие родители относят такие симптомы к обычному переутомлению и не придают им должного значения. Подобное отношение недопустимо, а иногда чревато развитием серьезных патологий. Рассмотрим, почему может возникать боль в ногах, и в каких случаях следует обращаться к врачу.
Это самая распространенная причина. Неприятные ощущения спровоцированы высоким темпом роста и активным обменом веществ. Дискомфорт может продолжаться до полового созревания. Ведь рост крохи в это время увеличивается в результате удлинения ног. При этом наиболее интенсивно растут стопы и голени. Именно эти области нуждаются в усиленной циркуляции крови.
Сосуды, отвечающие за кровоснабжение, в этом возрасте еще недостаточно эластичны. Поэтому лучше всего они функционируют под нагрузками. Таким образом, пока ребенок двигается, он не испытывает дискомфорта. Но во время отдыха происходит снижение тонуса артерий и вен. Циркуляция крови ухудшается. В результате именно этой причины чаще всего болят ноги у ребенка по ночам.
Заботливые родители должны обязательно прислушаться к жалобам крохи. Ведь боли роста можно несколько снизить. Для этого необходимо просто помассировать голени и стопы малыша. В результате усилится кровообращение, и дискомфорт значительно снизится либо полностью исчезнет.
Различные патологии, связанные с опорно-двигательным аппаратом, относят к достаточно частым явлениям у малышей. Это могут быть:
- неправильная осанка;
- плоскостопие;
- сколиозы;
- врожденный недуг тазобедренных суставов.
Нередко в результате именно таких нарушений болят ноги у ребенка. Причины заключаются в смещении центра тяжести. Нагрузка неравномерно распределяется на нижние конечности. Чаще всего страдает один определенный участок детской ножки: стопа, бедро, голень либо сустав.
Постоянное давление приводит к тому, что у ребенка болят ноги.
Для энергичного и активного малыша такие явления, скорее, норма. В большинстве случаев ушибы, растяжения совершенно незначительны. Как правило, ребенок жалуется на боли в ногах пару дней. Затем все проходит самостоятельно.
Однако в некоторых ситуациях дело обстоит сложнее. И если серьезную травму видно с первых минут, то существуют еще микротравмы, незаметные человеческому глазу. Подобные состояния зачастую провоцируют чрезмерные физические нагрузки, ведь современные малыши посещают множество секций и кружков.
Опасность состоит в том, что микротравма незаметна для окружающих, и о ней может не подозревать даже сам ребенок. А именно она способна впоследствии привести к серьезным осложнениям.
Резкие боли в суставах либо мышцах сигнализируют о повреждениях тканей. Если к дискомфорту присоединяется отечность или покраснение, а также местное повышение температуры, обязательно обратитесь к специалисту. Такое состояние нуждается в тщательной диагностике. Ведь могла попасть и инфекция. В этом случае у ребенка может развиться септический артрит. Неадекватное лечение способно привести к необратимым повреждениям сустава.
Иногда причины, почему у ребенка болят ноги, могут скрываться в носоглотке. К подобному состоянию приводят:
- тонзиллит;
- аденоидит;
- множественный кариес.
Крайне важно своевременно выполнять необходимые меры профилактики:
- посещать стоматолога, отоларинголога;
- лечить проблемные зубы;
- следить за гигиеной ротовой полости.
В некоторых случаях боль в ногах является первым симптомом развивающегося ревматизма либо ревматоидного артрита.
Подобная клиника может возникнуть на фоне патологий эндокринной системы:
- болезней надпочечников;
- диабета;
- заболеваний паращитовидной железы.
Эти недуги сопровождаются нарушением минерализации костей. Иногда дискомфорт в ногах является первым признаком некоторых патологий крови. Поэтому, если боли носят постоянный характер, родители обязательно должны показать малыша врачу.
Это заболевание, которое проявляется расстройствами сердечно-сосудистой, дыхательной систем. Малыш, у которого наблюдается данная патология, крайне плохо переносит любые физические нагрузки.
Чаще всего при таком диагнозе родители замечают, что болят ноги у ребенка по ночам. Симптоматика довольно часто сопровождается следующей клиникой:
- головная боль;
- нарушенный сон;
- дискомфорт в животе;
- боль в сердце;
- чувство нехватки воздуха.
Дискомфорт в ногах — это клинический симптом подобных недугов. Врожденный порок артериального клапана либо коарктация аорты приводит к недостаточному кровоснабжению в конечностях. В результате ребенок испытывает боль.
Таким малышам трудно ходить, они часто падают, спотыкаются, очень быстро утомляются. При данных состояниях пульс на руках можно прощупать, а вот на ногах он практически отсутствует.
Такая патология также является врожденной. Она характеризуется недостаточностью тканей, которые входят в состав сердца, вен, связок.
Кроме болезненных ощущений в конечностях, подобное состояние может привести к:
- плоскостопию;
- нефроптозу;
- нарушению осанки;
- заболеваниям суставов;
- варикозу.
Иногда на фоне простудных недугов ребенок жалуется на боли в ногах. Грипп, ОРЗ часто характеризуются ломотой в суставах, упадком сил. Дискомфорт ноющего характера может охватывать все тело.
Такое состояние не считается аномальным. Поэтому в особом внимании не нуждается. Как правило, ребенку при суставном дискомфорте назначают препарат «Парацетамол». Он снимает неприятные ощущения.
После выздоровления такая симптоматика полностью исчезает.
Нередко родители, дети которых достигли 3-летнего возраста, замечают, что у ребенка болят икры ног. Подобную симптоматику может спровоцировать недостаток в организме таких веществ, как кальций, фосфор, калий. Костные ткани начинают интенсивно расти, а полноценного питания они не получают.
Данное состояние может быть спровоцировано неправильной пищей. Но иногда дефицит веществ вызван плохим усвоением данных элементов. Такая картина может сигнализировать о вторичном рахите.
Недуг чаще всего диагностируется у ребят старшего возраста либо подростков. При данном заболевании у ребенка болят ноги ниже колена. При этом дискомфорт носит острый характер. Обратите внимание, какой именно участок беспокоит вашего ребенка.
Болезнь Шляттера вызывает болезненный дискомфорт в передней области коленного сочленения, в месте, где берцовая кость соединена с сухожилием коленной чашечки. Характерной особенностью патологии является постоянство ощущений. Независимо от того, чем занят ребенок, боль не утихает. Дискомфорт беспокоит днем, ночью, во время движения, в состоянии отдыха.
В результате чего появляется такой недуг, врачи не готовы сказать. Но медики отмечают, что чаще всего болезнь диагностируется у ребят, занимающихся спортом.
Если у ребенка болят ноги, обязательно уделите необходимое внимание возникающей симптоматике. Иногда подобный дискомфорт может свидетельствовать о развитии системного, достаточно тяжелого недуга – болезни Стилла.
Как правило, патология сопровождается:
- периодическими прострелами;
- болезненным синдромом в ногах;
- общим недомоганием.
Если вы заметили у ребенка такие клинические проявления, то обратитесь к медикам. Иногда такие признаки указывают на начальную стадию заболевания Стилла либо лейкемию.
При ненадлежащем лечении у ребенка могут возникнуть серьезные последствия. Болезнь Стилла способна привести к значительному ухудшению зрения.
Итак, если ребенок жалуется на боли в ногах, следует четко понимать, когда дискомфорт спровоцирован серьезными причинами, и в каких случаях поводов для беспокойства нет.
Боли роста легко устраняются массажем и принятием теплой ванны. Если малыш после таких процедур полностью избавился от дискомфорта, то причин для паники нет. Однако не забывайте, частый болевой синдром в ногах – это повод для посещения педиатра, ортопеда, хирурга. Такое мероприятие, в большинстве случаев поможет родителям убедиться, что у малыша патологий не выявлено. Просто кроха интенсивно растет.
Дискомфорт в ногах может являться «звоночком» развивающихся недугов, если он сопровождается симптоматикой:
- высокой температурой;
- припухлостью конечностей;
- начинающейся хромотой;
- болью, возникающей утром, а также в течение дня;
- утратой аппетита и веса;
- хронической усталостью.
Если вы заметили хоть один симптом из перечисленных выше, обязательно посетите врача. Не дайте шанса развиться в организме ребенка неприятному недугу.
источник
Детки порой жалуются на боли в ножках. Причины этих болей самые разные. В одних случаях стоит беспокоиться, в других нет. Как же отличить опасные заболевания от болей роста ? Давайте разбираться вместе, почему у ребенка болят ноги.
Это боли в костях ночью или в покое. В детском возрасте выделяют периоды интенсивного роста или вытягивания, когда у ребенка интенсивно растут кости. В период от 6 до 12 лет наиболее интенсивно растут кости голени и стопы. Для нормального роста костной ткани нужно хорошее кровоснабжение. При умеренных физических нагрузках кровообращение в конечностях усиливается. И кость обеспечивается всем необходимым для роста и развития.
В покое интенсивность кровообращения в костях снижается. И могут появляться боли. Как правило, это боли в голенях и стопах. Но могут болеть и другие кости. Снять боли поможет массаж и согревание ног. Горячие ножные ванны, грелка к ногам, высокие шерстяные носки на босые ноги, растирание согревающими мазями.
У детей любого возраста могут появиться боли в икроножных мышцах и мышцах стоп, судороги в ногах. Такие боли чаще возникают по ночам. Причиной этого может оказаться дефицит витаминов и микроэлементов. Особенно дефицит кальция, витамина Д и магния.
Первым признаком дефицита этих веществ могут быть боли и судороги в мышцах. Но при значительном и продолжительном дефиците кальция и витамина Д присоединяются боли в костях и суставах. А также деформации костей. Достоверно определить есть ли в организме дефицит кальция можно с помощью биохимического анализа. Нужно определить уровень кальция в сыворотке крови.
Временно снять боли поможет массаж и согревание больной области. Лечение назначает врач. В качестве лечения могут назначаться препараты кальция, кальций в комплексе с витамином Д и магнием, витаминно-минеральные комплексы, массаж, электрофорез с кальцием на пораженную область. Кроме лекарств, для избавления от таких болей, ребенку требуется рациональное питание и умеренные физические нагрузки.
Растяжения, ушибы, переломы часто возникают у детей при травмах. Если ребенок после травмы жалуется на боль в ноге, хромает или не может встать на ногу, необходимо срочно обратиться в травмпункт. Там ребенку сделают рентгеновский снимок и окажут необходимую помощь.
На фоне ОРВИ, особенно сопровождающихся интоксикацией и повышением температуры возможно появление боли в костях и суставах. Такие боли снимаются парацетамолом или нурофеном. И проходят после нормализации температуры тела.
Но если боли очень интенсивные, ребенок отказывается встать на ноги или начинает хромать, необходимо заострить на этом внимание педиатра.
Это заболевание характерно для подростков с пониженной или нормальной массой тела. Оно характеризуется пониженным артериальным давлением, снижением сосудистого тонуса, и болью в разных частях тела. Например, головные боли, боли в сердце, боли в животе, боли в костях и суставах, в том числе и в ногах. Эти боли также бывают чаще ночью или в покое.
В этом случае временно снять боль поможет массаж и высокие шерстяные носки, горячие ножные ванны, грелка к ногам и согревающие ванны в данном случае не подойдут. Для полного устранения болей в ногах нужно стабилизировать артериальное давление и сосудистый тонус. Наладить режим дня, питания. А так же, подобрать адекватную для подростка физическую нагрузку.
Как правило, это высокая степень плоскостопия (3 или 4) и сколиоза (2, 3, 4) При этих заболеваниях у детей смещается центр тяжести и изменяется нагрузка на определенные мышцы, поэтому могут появиться боли в ногах при ходьбе, беге, прыжках.
Купировать такие боли поможет лечение основного заболевания. Ортопедические стельки, ортопедическая обувь, коррекция осанки, ЛФК, массаж.
При избыточном весе возрастает нагрузка на кости и суставы ног. У ребенка происходит ещё рост костей в длину. Растущие, неокрепшие кости, суставы и мышцы не справляются с такой высокой нагрузкой. Поэтому у тучных детей даже при незначительной физической нагрузке могут появляться боли в костях и суставах. Избавиться от таких болей можно снизив вес ребенка.
Остеохондропатия большеберцовой кости. Болезнь развивается у подростков 10-12 лет, активно занимающихся спортом. Причиной болезни считаются неравномерные нагрузки на коленный сустав (бег, прыжки, приседания), в период активного роста ребенка. В результате, на границе хрящевой зоны кости происходит неполный отрыв и некроз (омертвение) бугристости большеберцовой кости.
- Болью в колене при движении, при ходьбе, беге и, особенно приседании, даже неполном.
- Образованием болезненной шишки чуть ниже колена.
- Отёком колена.
- Поражается колено с одной стороны, крайне редко наблюдается двустороннее поражение коленных суставов.
- Для установки диагноза требуется рентгенография коленных суставов, на снимке можно увидеть характерный хоботок в области колена.
Лечение заключается в ограничении физической нагрузки на коленные суставы: бега, прыжков, приседания. Показаны занятия плаванием и лечебная физкультура для других групп мышц.
При сильных болях показан прием обезболивающих и противовоспалительных: ибупрофена. Электрофорез с лидокаином. Для лечения болезни используют электрофорез с кальцием, парафин, грязи.
При алекватном лечении боли в ноге прекращаются, после завершения роста костей в длину, к 18-20 годам, поэтому болезнь Осгуда-Шляттера можно отнести к болезням роста.
Остеохондропатия головки бедренной кости. Асептический некроз головки бедра.
Причина болезни неизвестна. Происходит нарушение кровоснабжения головки бедра с последующим некрозом.
Болеют чаще всего мальчики в возрасте 3-14 лет. Болезнь начинается с болей в колене, затем в тазобедренном суставе, ребенок начинает хромать. Поражение, как правило, одностороннее.
Диагноз выставляется на основании рентгенологического обследования тазобедренного сустава.
Лечение — иммобилизация (обездвиживание) пораженного сустава, с ежедневным вытяжением. Массаж, электрофорез, препараты кальция и витамины внутрь. Иногда требуется хирургическое лечение. Лечение длительное, 2-5 лет.
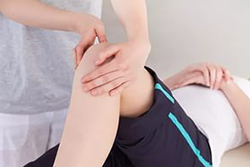
- Болью, припухлостью, ограничением движений в суставе.
- Может повышаться температура тела. Появляются признаки интоксикации: слабость, вялость, снижение аппетита.
- Чаще поражаются суставы ног. Ребенок начинает хромать или вовсе отказывается встать на ногу.
- Лечением артритов у детей занимается врач кардиоревматолог.
- Для подтверждения диагноза применяют лабораторные методы: общий анализ крови, биохимический анализ крови и рентгенография пораженных суставов.
Считается, что реактивный артрит чаще возникает через некоторое время после перенесенной стрептококковой инфекции, кишечной инфекции и инфекции мочевой системы. Но может развится и без видимой связи с какими-то заболеваниями.
Развитие болезни связывают с перекрестными иммунными реакциями. Сходством отдельных элементов клеточной стенки микробов и тканей суставов. Получается, что иммунная система организма образует антитела против микробов, а действуют они в том числе на ткани суставов, вызывая в них воспаление.
Но заболевание проходит после полного удаления возбудителя из организма, а вслед за ним удаления из крови антител к нему.
- Несимметричным поражением суставов.
- Вовлечением в процесс не более 4х суставов одновременно. Обычно у детей страдает один сустав.
- Как парвило, страдают крупные суставы ног коленный, тазобедренный, голеностопный.
- В пользу реактивного артрита будут свидетельствовать ранее перенесенные (за 2-4 недели) диарея, инфекция мочевой системы.
Для лечения реактивного артрита используют антибиотики и нестероидные противовоспалительные препараты.
Вирусный артрит — одна из частых болезней суставов у детей, особенно, дошкольного возраста. Оно возникает после ОРВИ и любых вирусных заболеваний: кори, свинки, краснухи. Характеризуется главным образом болью в суставе. Проходит за 1-2 недели, для лечения применяются нестероидные противоспалительные препараты.
Хроническое заболевание соединительной ткани. Развивается у детей до 15 лет. Причины болезни неизвестны. Болезнь характеризуется длительным течением и постоянным прогрессированием процесса.
- Симметричное поражение суставов.
- Утренняя скованность суставов. Боль и ограничение движений беспокоят больше утром с началом движения в суставах. Далее в течение дня боль уменьшается.
- Припухлость суставов. Суставы могут быть горячими на ощупь.
- Деформация суставов, развитие контрактур.
- Атрофия мышц.
- Ревматические узелки — «горошинки» под кожей, обычно бывают на локтях и ладонях.
- В биохимическом анализе крови — положительный ревматоидный фактор.
Данное заболевание очень часто становится причиной инвалидности.
- Где болит: мышцы, кость или сустав.
- Когда болит: ночью или днём, связана ли боль с движением и физической нагрузкой.
- Когда появилась боль: после травмы, при движениях или нет.
- Припухлость.
- Покраснение.
- Болезненность при пальпации.
- Ограничение движений.
- Горячий или нет сустав на ощупь.
- Если боль появилась внезапно, после травмы, во время движения или тренировки — нужно обратиться в травмпункт.
- Но, если боли возникают периодически, всегда связаны с движением, не сопровождаются повышением температуры, в покое уменьшаются или проходят — нужно обратиться к ортопеду.
- А в случае, если боли в суставах сопровождаются повышенной температурой, припухлостью, ограничением движений, резкой болезненностью, возникли на фоне ОРВИ, диареи или инфекции мочевой системы — нужно обратиться к кардиоревматологу или педиатру.
- При периодических болях в ногах у ребенка любого характера и интенсивности рекомендуется показать ребенка педиатру, сдать общий и биохимический анализ крови (определить уровень кальция в крови).
Теперь Вы знаете, что делать, если у ребенка болят ноги. Желаю Вам здоровья!
источник
Среди распространенных детских недугов специалисты отмечают боль в ногах. Данное понятие включает в себя ряд заболеваний, которые совершенно различаются по симптомам и причинам появления. Всякий конкретный случай требует четкого выяснения точной болевой локализации, которая может появиться в костях, мышцах, конечностях.
В это время строения костей, сосудов, аппарата связок и мышц имеют ряд особенностей, которые обеспечивают питание, правильный обмен веществ и темпы роста. У детей быстрее остальных вырастают голени и стопы. В местах стремительного роста ткани должен быть обеспечен обильный кровоток. Подрастающие ткани организма, благодаря сосудам, снабжающим питание мышц и костей, должным образом обеспечиваются кровью. Однако — число эластичных волокон в них минимальное. Следовательно, при движении у ребенка совершенствуется циркуляция крови. Когда мышцы трудятся – кости растут и развиваются. Когда ребенок спит, наблюдается понижение тонуса венозных и артериальных сосудов. Сбавляется интенсивность кровотока — появляются болезненные ощущения.
- Патология ортопедическая — плоскостопие, сколиоз, искривление позвоночника, неправильная осанка
При указанных недугах центр тяжести смещается, и на определенный участок ноги приходится максимальное давление.
- Хронические носоглоточные инфекции
К примеру — кариес, аденоидит, тонзиллит. Именно поэтому в детском возрасте нужно регулярно посещать лор — врача и стоматолога. Боль в ногах может сообщать о наличии различных заболеваний инфекционного характера.
- Нейроциркуляторная дистония (по гипотоническому типу)
Этот недуг вызывает боль в ножках у детей по ночам. Дети с таким заболеванием жалуются попутно на головные боли, сердечный дискомфорт, дискомфорт в области живота. Также возможно нарушение сна.
- Сердечно — сосудистая врожденная патология
Вследствие этой патологии понижается кровоток. При хождении дети могут падать и спотыкаться — это связано с усталостью ног и ощущением боли.
- Прирожденная неполноценность соединительных тканей
Дети с подобной аномалией могут страдать варикозным расширением вен, почечным опущением, искривлением осанки, сколиозом, плоскостопием.
Они могут стать причиной детской хромоты. Дети старшего возраста часто растягивают связки и мышцы. Процесс заживления не требует постороннего вмешательства.
- Сильные эмоции или стресс
Это в некоторых случаях может стать причиной хромоты. В особенности это заметно, когда ребенок взволнован или расстроен. Обратиться за помощью к врачу нужно, если на следующий день хромота не пройдет.
- Ушиб (или воспаление) колена или лодыжки
- Воспаление пальца на ногах, вросший ноготок
- Тесная обувь
- Растяжение Ахиллова сухожилия
Оно может спровоцировать боли в пятке. В случае поражения стопы могут беспокоить боли в середине или средней части ступни. Также приносить дискомфорт могут водяные мозоли.
- Недостаток витаминов и микроэлементов
Дети в возрасте старше трех лет жалуются на боль в икроножных мышцах, связанную с недостатком поступления в зоны роста костей фосфора и кальция.
При любой ОРВИ или гриппе у ребенка также могут болеть все суставы. Снять боль поможет обычный парацетамол.
Если ребенок жалуется на ножную боль, необходимо обратиться за помощью к следующим специалистам:
- Детскому неврологу;
- Гематологу;
- Педиатру;
- Ортопеду – травматологу.
Идти к врачу нужно в случае, если:
- Вы заметили воспаление и покраснение тазобедренного, коленного или голеностопного сустава;
- Ребенок без очевидной причины хромает;
- Есть подозрение на основательную травму или перелом.
- Любая травма может служить источником внезапной боли в ногах. К врачу необходимо обратиться при наличии припухлости или боли в суставе.
- Если сустав пухлый и приобрел красный или бурый цвет,нужно незамедлительно обратиться к доктору. Возможно – это начало тяжелого системного заболевания или попадание в сустав инфекции.
- Очень серьезно необходимо отнестись к появлению болей в суставах у ребенка по утрам — они могут свидетельствовать о наличии болезни Стилла или лейкемии.
- Среди детей достаточно расширена болезнь Шляттера. Недуг проявляется в виде острой боли в колене (передней его части), в месте присоединения сухожилия коленной чашечки к берцовой кости. Причина данного заболевания не установлена.
Каждый родитель должен наблюдать за своим чадом, следить за его обувью, обеспечивать полноценное питание и не ограничивать ребенка в движении. В рационе малыша должно быть все необходимое для нормального развития и роста детского организма.
источник
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Одним из основополагающих важных вопросов, который ставят перед собой все ортопеды мира, является дисплазия тазобедренного сустава, встречающаяся сегодня достаточно часто. Это патологическая деформация суставов, которая носит врожденный характер и, если внимательно осматривать младенца, диагностируется сразу после его рождения.
Под дисплазией тазобедренного сустава (ТБС) сегодня понимают неполноценное развитие самого суставного сочленения или его различных элементов, к которым можно отнести вертлужную впадину с областью вокруг нее, окружающие суставную поверхность хрящевые ткани, мышечные элементы и связки. Без должной поддержки со стороны этих структур бедренная кость не может удержаться на отведенном ей месте, из-за чего и развивается состояние, называемое дисплазией.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Дисплазия не всегда диагностируется с самого рождения ребенка. Иногда проблему удается выявить только тогда, когда малыш делает первые шаги. Если у родителей возникают сомнения, им рекомендуется обращаться к врачу. Сегодня дисплазия ТБС успешно подвергается лечению, если терапию начать на ранних сроках.
Содержание:
- В чем причина
- Разновидности заболевания
- Признаки. Как определить?
- Симптомы
- Лечение дисплазии тазобедренного сустава у детей
- Стремена Павлика
- Разнообразные шины
- Шина Фрейка
- Шина Виленского
- Шина Тюбингера
- Шина Волкова
- Хирургическое лечение
- Массаж при дисплазии тазобедренного сустава у детей
- Гимнастика и упражнения
- Пеленание при дисплазии
- ЛФК
- Электрофорез
- Доктор Комаровский о дисплазии тазобедренных суставов
- Возможные последствия
Сегодня ни один врач не может с уверенностью сказать, в чем главная причина развития дисплазии и связанных с ней изменений в области тазобедренного сустава. Все чаще говорят о наследственной предрасположенности, которая должна сочетаться с рядом условий, способствующих проявлению патологии.
Так, например, установлено, что младенцы женского рода страдают от дисплазии значительно чаще, чем младенцы мужского пола. Некоторые врачи связывают подобную статистику с тем, что у девочек обычно более гибкие соединительные ткани, что и сказывается на суставах.
Большое значение имеет ход беременности. Многие женщины, страдающие от избытков прогестерона в период вынашивания младенца, впоследствии наблюдали у своих детей дисплазию тазобедренного сустава в той или иной степени. Значение также имеет количество родов. У первенцев риск развития дисплазии всегда выше, чем у детей, которые появляются вторыми или третьими в семье.
Значение в развитии дисплазии имеют и характеристики плода и его развития. Так, например, крупные дети чаще страдают от дисплазии не только из-за того, что у них выше нагрузка на бедренный сустав. Дело еще и в том, что в матке крупный плод существенно ограничен в движении, что препятствует нормальному развитию суставов.
Естественно, никто из врачей не исключает влияния внешних факторов, будь то плохая экология, наличие у матери вредных привычек, работа на вредном производстве, прием медикаментов, оказывающих негативное действие на плод.
Интересно, что болезнь нередко связывают с культурой пеленания младенцев в различных частях мира. Так, например, в странах с принятой методикой жесткого прямого пеленания дисплазия у детей диагностируется чаще. Это связано с ограничением подвижности суставов, что препятствует их полноценному развитию.
С другой стороны врачи приводят в пример страны Азии, где многие женщины носят детей на спине или в специальных приспособления на груди. Подобный подход помогает обеспечить разведение ножек (формирование правильной конфигурации сустава) и достаточную подвижность для того, чтобы сустав формировался правильно и полноценно.
Дисплазия тазобедренного сустава бывает трех основных видов.
Подразумевает патологические изменения со стороны вертлужной впадины, которая является местом приложения головки бедренной кости и одним из основных элементов сустава. При данном типе патологии в основном поражается хрящ вокруг вертлужной впадины. Из-за неправильного расположения костной головки хрящевая ткань может изнашиваться и деформироваться, что приводит к постепенному изнашиванию сустава, растяжению его капсулы.
Обычно характеризуется тем, что хрящевая ткань становится костной. Подобные изменения сильно затрудняют осуществление движений в суставе, так как костная ткань не обладает гибкостью и не может служить прокладкой между двумя структурами. Помимо затрудненности движений появляются жалобы на боль. Со временем развиваются деформирующие изменения ног.
Сопровождается медленным развитием суставных элементов, а также неправильным расположением составных частей сустава относительно друг друга. Врачи до сих пор спорят о том, относить ли ротационную дисплазию именно к дисплазиям, или все же считать пограничным состоянием.
Деление дисплазий на виды необходимо, чтобы врачи понимали механизм развития патологии. Это помогает выбрать оптимальный способ борьбы с болезнью, остановить тот или иной патологический процесс, сделав действие терапии направленным, а не просто общим.
Помимо разных типов дисплазий выделяют три стадии этого заболевания.
- I степень характеризуется обычно легким подвывихом. При этом головка бедренной кости не покидает своего места в вертлужной впадине, а лишь незначительно смешается в ней.
- II степень характеризуется полноценным подвывихом, при котором головка кости только наполовину продолжает располагаться в вертлужной впадине.
- III степень характеризуется полным смещением головки из вертлужной впадины, развивается полноценный вывих.
Деление дисплазии на три разные стадии необходимо, чтобы правильно выбирать методики лечения. Так, например, при первой степени патологии можно обойтись только массажем и правильным пеленанием ребенка, а вот на третьей стадии, скорее всего, придется прибегнуть к помощи специальных конструкций или к хирургической операции.
Тазобедренное сочленение представляет собой один из самых сильных суставов в организме человека. Он развивается таким образом, чтобы выдерживать высокие нагрузки. Именно тазобедренное сочленение испытывает основное давление во время бега, ходьбы или простого нахождения в сидячем положении, и он должен эти нагрузки выдерживать.
В норме тазобедренный сустав состоит из головки бедренной кости, которая напоминает по форме шар, и вертлужной впадины, имеющей серповидную форму. Поддержку сочленения в адекватной конфигурации, а также нормальное воспроизведение движений во всех плоскостях обеспечивают сухожилия, мышцы и связки. Сустав может правильно и полноценно работать только в том случае, если все его элементы развиты полноценно, чего не наблюдается при дисплазии.
На ранних этапах жизни малыш, страдающий от дисплазии тазобедренного сустава, особенно если она слабо выражена, может ничем не отличаться от полностью здорового ребенка. Первые признаки патологии в этом случае обратят на себя внимание только тогда, когда ребенок начнет совершать свои первые шаги.
Среди признаков, на которые может обратить внимание каждый внимательный родитель, фигурируют только два основных: асимметрия складок кожи на ногах и разница в длине ног.
Признаки взаимосвязаны между собой. Асимметрия складок, по сути, развивается из-за того, что одна из конечностей несколько короче другой. Из-за этого область коленного сгиба со стороны укорочения будет находиться несколько выше, чем на здоровой ноге. Также диагностическое значение имеет положение паховых и ягодичных складок. Различия могут состоять не только в уровне положения складок, но и в их глубине, форме.
Важно помнить, что если патология поражает тазобедренные суставы с двух сторон, оба этих признака теряют свою информативность. Ориентироваться на кожные складки и длину ног можно только в том случае, если дисплазия развилась только с одной стороны. Также интересно, что некоторые врачи полагают, что со стороны, где расположен подвывих или вывих кожные складки наблюдаются в большем количестве, но это неверно. При дисплазии это мнение неверно, так как у половины малышей признак может присутствовать, а вывиха или подвывиха не будет.
Многие родители обращают внимание на асимметрию бедренных кожных складок, но она диагностического значения при дисплазии не имеет. Этот признак характерен и для здоровых детей без патологий.
При оценке разницы в длине конечностей важно правильно вести диагностический осмотр младенца. Ребенка оценивают, когда он находится в положении на спине, слегка согнув ноги не только в области колен, но и в тазобедренной области. Дисплазию будет сопровождать явственный феномен укорочения бедра, который формируется, если костная головка смещается назад по отношению к вертлужной впадине, в которой она должна располагаться. В итоге колено с пораженной стороны окажется ниже, чем колено со здоровой стороны. Наличие данного феномена говорит о том, что у малыша присутствует патологическое изменение области ТБС самой тяжелой формы, называемое врожденным вывихом бедра.
Помимо признаков, доступных для оценки любому внимательному родителю дисплазия тазобедренных суставов у малыша может обнаруживаться при врачебном осмотре. В этом случае врач обращает внимание на специфические симптомы, которые может без соответствующих знаний оценить не каждый родитель.
В диагностике дисплазии у младенцев до года золотым стандартом считается оценка наличия симптома Маркса-Ортолани или, как его иначе называют, симптома «щелчка», соскальзывания. Доверить проверку ребенка на наличие симптома лучше всего врачу-педиатру, чтобы не травмировать малыша, но знать суть приема все же следует любому родителю.
Проверка начинается с того, что ребенка укладывают на спину. Младенцы в этом положении теряют способность сопротивляться, поэтому диагностику можно провести без помех. Малышу проводят сгибание ножек в области колен и в тазобедренном суставе и начинают аккуратно, не делая резких движений, разводить их в разные стороны. В норме без неудобств голенями малыша можно почти коснуться поверхности стола, на котором идет исследование.
Если ребенок болен дисплазией, головка бедренной кости при отведении выскочит из вертлужной впадины, что будет сопровождаться толчком. Толчок ощутит врач, который проводит диагностику. После этого ребенка оставляют с разведенными ножками, наблюдая, как больная нога медленно возвращается в нормальное положение. Возвращение в анатомически верное положение заканчивается легким толчкообразным движением, что свидетельствует о вывихе головки бедра.
Симптом Маркса-Ортолани считается, конечно, золотым стандартом в диагностике дисплазии ТБС, однако его наличие не всегда говорит о том, что малыш болен, если речь идет о ребенке на первых двух неделях жизни. Многие дети первых недель жизни демонстрируют наличие положительного симптома, излечиваясь в течение нескольких недель без стороннего воздействия.
Из-за этого необходимо тщательно интерпретировать результаты проверки на наличие симптома Маркса-Ортолани и доверять проведение теста только профессионалу. Опытный врач сможет понять, когда наличие положительного симптома говорит о дисплазии, а когда это только временная анатомическая особенность.
Если симптом Маркса-Ортолани уже неинформативен, в первую очередь оценивается возможность малыша отводить ножки. При первой степени дисплазии отведение будет свободным, ребенок не будет чувствовать дискомфорта, как и в норме. Однако при заболевании второй или третьей стадии попытки отвести ногу будут причинять малышу дискомфорт. Дисплазия ТБС не позволяет развести ноги младенца больше, чем на 60-65 градусов. Этот симптом используется, чтобы диагностировать дисплазию у детей старшего возраста.
| Возраст ребенка | Градусы отведения ножек | Вероятный диагноз |
| Новорожденный | 80-90 | Здоров |
| Новорожденный | 50-60 | Высокая вероятность врожденного вывиха бедра |
| 7-8 месяцев | 60-70 | Здоров |
| 7-8 месяцев | 40-50 | Высокая вероятность врожденного вывиха бедра |
Важно понимать, в каком возрасте какой из тестов имеет наибольшее диагностическое значение и правильно их применять и интерпретировать полученные результаты.
К дополнительным симптомам, которые говорят о том, что у ребенка есть дисплазия тазобедренного сустава, можно отнести следующее:
- болезненность, появляющаяся при попытке развести ноги младенца в разные стороны или в ответ на движения (ребенок даст об этом знать посредством плача во время осмотра, усиленного беспокойства);
- избыточная эластичность сочленения, при которой костная головка легко выскакивает из вертлужной впадины и встает на свое место при малейших нагрузках;
- подвижность сустава, позволяющая малышу выворачивать конечность под неестественным углом, принимая необычные позы.
Часто дисплазия диагностируется только тогда, когда ребенок встает на ножки и делает свои первые шаги. В это время внимание ответственных родителей приковывает покачивающаяся, будто бы утиная походка, если поражены оба сустава. Если патология наблюдается с одной стороны, то ребенок часто ходит на цыпочках, не касаясь пятками пола, а также может выражено прихрамывать, что объясняется различной длиной ног.
Дисплазия тазобедренных суставов у новорожденных не всегда диагностируется без использования дополнительных методик. Так, например, если диагноз необходимо установить в самом начале жизни младенца, а обычные тесты не дают результата, применяются методики УЗИ и рентгенографии.
Среди всех методик предпочтение в основном отдается УЗИ, так как этот метод является самым безопасным и подходит для частого использования. С его помощью не только выставляют диагноз, но и контролируют процесс лечения.
Во время УЗИ или рентгенографии врач обращает внимание на следующие симптомы дисплазии:
- вертлужная впадина на изображении может иметь деформации или уплощения, при этом костная головка также будет деформирована, возможно недоразвитие окружающих ее хрящевых пластин;
- оценке подвергаются связочный аппарат и капсула сустава, которые могут быть слишком растянутыми;
- обращает на себя внимание неправильное положение кости (оценивается угол между головкой и вертлужной впадиной);
- можно также увидеть выход головки кости из впадины (выход может быть как частичным, так и полным).
Другие диагностические методики используются, если решается вопрос об оперировании сустава. Дополнительными диагностическими методиками считаются КТ или артрография. Первая методика позволяет получить более полное представление о состоянии сустава, а вторая дает возможность оценить сустав в том случае, если врач сталкивается с очень запущенным процессом дисплазии.
В основе лечения дисплазии лежит ранняя диагностика патологии, и такое же ранее начало ее терапии. Важно помнить, что если у ребенка диагностируется дисплазия легкой степени тяжести, специальные мероприятия по ее лечению не проводятся. Все, что необходимо делать родителям в этом случае – это создавать суставу условия, при которых он сам вернется в нормальное состояние и закрепится в нем.
Гораздо сложнее обстоят дела с лечением детей с тяжелой дисплазией. В этом случае применяются различные методики ортопедии, помогающие исправить положение. Также ортопедическое лечение показано детям с легкой дисплазией в том случае, если эффекта от профилактических мероприятий не будет в течение полугода.
Широко в лечении применяется использование различных ортопедических конструкций, помогающих установить сустав в правильной позиции.
Стремена Павлика – конструкция, пришедшая на смену жестким ортопедическим приспособлениям, использование которых часто вело к развитию некротических изменений в головке бедренной кости.
Сегодняшние стремена Павлика делаются из мягкой ткани и позволяют без травматизации разводить ноги ребенка в стороны, чтобы добиться возвращения головки кости в ее естественное положение.
В сегодняшней ортопедии существует множество вариантов шин, которые используются в том случае, если у ребенка диагностирована дисплазия ТБС. Варрант подходящей шины подбирается врачом-ортопедом, при этом учитываются особенности развития ребенка, тяжесть дисплазии.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Шина Фрейка или трусики Фрейка представляет собой ортопедическое приспособление, позволяющее разводить ноги малыша до 90 градусов и, если необходимо, еще немного увеличивать этот угол. Шина изготавливается из плотного материала, но продумана таким образом, чтобы не травмировать ребенка.
Ее применение актуально не только в случае дисплазии без вывиха, но и при подвывихе бедра.
Шина Виленского являет собой приспособление ортопедического типа, состоящее из пары ремней(в качестве материала используют в основном кожу) и металлической распорки, которая их соединяет. Родителям необходимо обязательно посетить врача перед первым одеванием шины, чтобы он показал методику, которой нужно следовать, когда приспособление одевается на малыша.
Шина Виленского требует соблюдения ряда требований, без которых ее ношение не будет эффективно. К ним относят:
- необходимость тщательно и туго шнуровать ремни, чтобы предотвратить их скольжение;
- шина носится постоянно в течение 4-6 месяцев жизни малыша, снятие шины допускается только на период купания;
- подбор длины распорки у врача-ортопеда (длина регулируется с помощью небольшого колесика, которое заклеивают, чтобы ребенок не мог сдвинуть его во время игры);
- шину не снимают даже во время сна или переодевания малыша, а для удобства этих манипуляций используют одежду на кнопках.
Представляет собой нечто среднее между иной Виленского и стременами Павлика. Также снабжена распоркой для ног и специальными нитями, который позволяют регулировать ширину отведения ног.
Сегодня эта ортопедическая конструкция применяется в лечении дисплазии очень редко. Ее использование ограничивается рядом серьезных недостатков. Так, например, шина Волкова довольно дорога, ее сложно правильно подобрать, она ограничивает подвижность ребенка, причиняя ему существенные неудобства.
Перечисленные вариации являются лишь самыми распространенными. Современный рынок каждый день предлагает для борьбы с дисплазией все новые и новые средства, однако однозначно выбрать какое-то одно, которое будет идеальным по всем параметрам, невозможно.
Хирургия применяется в лечении дисплазии ТБС не так уж и часто, однако в некоторых случаях без вмешательства исправить ситуацию невозможно. Такое, например, происходит при неэффективности консервативной терапии или в том случае, когда патология была обнаружена у малыша после первого года жизни.
Существует несколько различных методик, которые используются для проведения вправления вывиха при дисплазии. Один из самых распространенных – открытое вправление, которое применяется, если вернуть нормальную конфигурацию суставу консервативно не удалось.
Еще один вариант лечения – остеотомия. В этом случае одна из составляющих сустава делится надвое и сращивается заново. Подобный подход позволяет уменьшить болевой синдром и сделать сустав более функциональным.
Оперативно можно уровнять разные по длине ноги малыша, облегчив процесс ходьба. Последний вариант хирургического лечения – это протезирование сустава. Оно используется активно в основном в тех случаях, когда деформация сильно изменила конфигурацию сустава.
Оперативное лечение в большинстве случаев эффективно, однако после него требуется длительная и иногда сложная реабилитация, которая не всегда хорошо переносится детьми. Из-за этого врачи стараются оттягивать операционное разрешение вопроса максимально долго.
Массажные методики довольно широко применяются, если дисплазия тазобедренных суставов у малыша выражена очень сильно. Все манипуляции проводятся по согласованию с врачом-ортопедом и только профессиональным массажистом. Рекомендуется соблюдение следующих правил:
- массаж делается на твердой поверхности без искривлений;
- рекомендуется использовать клиенку, так как массаж иногда провоцирует мочеиспускание;
- необходимо провести минимум 10 сеансов;
- один сеанс делается один раз в день;
- массаж делается курсами с перерывом в месяц.
В основном во время массажа применяют методики поглаживаний, легких пощипываний и хлопков. Силу при проведении массажа не прикладывают, все движения массажиста должны быть плавными и осторожными. Особое внимание уделяется области тазобедренного сустава, где проводится растирание и разминание.
Массажист может проводить пассивную гимнастику, выполняя с малышом упражнение «парение» (ребенок берется на руки и приподнимается над пеленальным столиком), аккуратно делая круговые движения в ТБС, сгибая и разводя конечности ребенка в разные стороны.
Пассивная гимнастика включается в массаж в том случае, если речь идет о лечении детей, которым еще нет одного года.
Лечебные гимнастические упражнения применяются во время всего периода лечения дисплазии ТБС. При данном заболевании врачи, назначая упражнения, стараются добиться следующих целей:
- способствовать становлению сустава, возвращению ему правильного положения и конфигурации;
- провести укрепляющие мероприятия в отношении бедренных мышц, которые должны обеспечивать поддержку кости в вертлужной впадине;
- проконтролировать и восполнить недостаток физической активности малыша;
- обеспечить полноценное развитие физического состояния у ребенка, больного дисплазией;
- максимально обеспечить область тазобедренного сустава притоком кислорода, чтобы предотвратить некротические изменения.
Важно помнить, что для гимнастики нет возрастных противопоказаний. Это значит, что даже совсем маленьким детям проводят гимнастику, просто для них она будет идти в пассивном виде и перемежаться с массажем.
Выбор набора упражнений каждый раз производится индивидуально. Врач, подбирая оптимальные упражнения, руководствуется общим состоянием ребенка, его физическими данными. По мере роста малыша и укрепления его организма нагрузка может пропорционально увеличиваться.
Дисплазия тазобедренных суставов у грудничков требует не только лечения с помощью физкультуры, но и правильного пеленания ребенка. Широко применяется методика широкого пеленания, которая может быть не только лечебной, но и диагностической.
Широкое пеленание проводится по ряду показаний:
- малыш входит в группу риска по развитию дисплазии ТБС;
- УЗИ ТБС показало незрелость сустава или какой-то из его составляющих;
- нельзя проводить лечение ребенка иными методиками, кроме пеленания по каким-либо причинам.
Техника широкого пеленания не представляет сложностей, а потому ее с легкостью могут выполнять даже родители без вмешательства врача. Пеленание начинают с того, что ребенка укладывают на спину. Между ножками малыша помещается две полоски пеленок, которые фиксируются в области пояса с помощью третьей полосы. Подобная методика пеленания позволяет без особого дискомфорта для ребенка с легкостью удерживать его конечности под углом минимум в 60 градусов.
ЛФК – методика, применяемая для реабилитации детей после того, как сустав будет прооперирован или приведен в нормальную конфигурацию консервативными методами. Лечебная физкультура позволяет обеспечить ребенка необходимым количеством физической активности. С детьми до трех лет можно выполнять следующий набор упражнений:
- сгибания и разгибания бедер из положения лежа на спине;
- перекаты из сидячего положения в лежачее и обратно, желательно без опоры на руки;
- активное ползанье, которое должно максимально стимулироваться родителями;
- переходы из стоячего положения в сидячее, также желательно без использования рук в качестве опоры;
- ходьба разных темпов и видов;
- развитие навыка метания предметов;
- комплексные упражнения, направленные на укрепление мышечной системы ног;
- комплексные упражнения, направленные на развитие мышечных систем брюшного пресса;
- дыхательные упражнения, помогающие насыщать кровеносную систему кислородом.
Как и в случае с гимнастикой, комплекс упражнений для лечебной физкультуры должен в каждом отдельном случае подбираться строго индивидуально. Это связано с тем, что некоторым детям могут быть противопоказаны те или иные виды упражнений или физической нагрузки.
Электрофорез – еще одна методика, широко используемая в лечении детей с дисплазией тазобедренных суставов. При проведении процедур ребенку на область пораженных суставов накладываются электроды, которые смачиваются в лечебных растворах. Чаще всего применяются растворы йода, кальция или фосфора.
Кальция и фосфор, попадающие в сустав через кожу, оказывают укрепляющее воздействие на его элементы, способствуя правильному формированию его элементов и становлению конфигурации.
Электрофорез в качестве физиопроцедуры популярен из-за того, что его проведение возможно не только в условиях больницы, но и на дому. Процедуры проводятся курсом, в который включается 10-11 сеансов электрофореза.
Помимо электрофореза врачи могут порекомендовать другие физиопроцедуры, которые окажут благотворное воздействие на пораженный дисплазией сустав. Так, например, в ход часто идут аппликации с озокеритом, который успешно улучшает кровоток в месте контакта с кожей, способствует восстановительным процессам в тканях.
Еще одна методика – это использование теплых ванн с пресной водой. Малыша помещают в такую ванну на 8-9 минут в день. Теплая вода способствует улучшению кровотока, обеспечивая сустав кислородом.
Доктор Комаровский, обсуждая тему дисплазии ТБС, особое внимание уделяет ошибочному мнению о том, что для предотвращения развития этого заболевания ребенка необходимо пеленать так, чтобы его ноги были ровными. Напротив, говорит он, такое пеленание только поспособствует развитию патологии.
Добиться правильной конфигурации сустава, говорит врач, можно только в том случае, если ножки малыша находятся в разведенном состоянии. В этом случае головка бедренной кости находится идеально в области вертлужной впадины, где и должна располагаться.
Врач обращает внимание родителей на то, что дисплазию не всегда удается диагностировать в раннем возрасте. Более того, многие родители, столкнувшись с диагнозом, в упор его игнорируют, сталкиваясь с серьезными проблемами к тому моменту, когда малыш начинает ходить. Одна из самых опасных проблем – это врожденный вывих бедра, который необходимо своевременно диагностировать и устранять, чтобы в будущем ребенок мог спокойно передвигаться.
Доктор Комаровский также обращает внимание родителей на то, что четких критериев диагностики дисплазии ТБС не существует. Сегодня, сталкиваясь в практике с дисплазией, врач сам берет на себя ответственность, подбирая ребенку схему лечения. При этом оценивается параллельно большое количество факторов, среди которых фигурируют вес ребенка, его пол, общее состояние при рождении и многое другое.
Комаровский обращает особое внимание родителей на то, что не всем детям необходимо лечение с помощью стремян Павлика или разнообразных шин, но при этом далеко не в каждом случае будут эффективны просто занятия гимнастикой. В каждом отдельном случае решение о терапии дисплазии принимается индивидуально, исходя не только из факта наличия заболевания, но и из множества других критериев.
Если врач сомневается в выборе оптимальной терапии, он может предложить понаблюдать за ребенком в течение нескольких недель. Не стоит опасаться такого решения. Да, дисплазия тазобедренных суставов у детей до года должна подвергаться лечению как можно раньше, но при этом несколько недель на практике большой роли не играют, но значительно помогают в диагностическом поиске и снижают риск ошибки при выборе лечения.
Многие родители сталкивались с понятием дисплазии, но при этом мало кто из них знает о том, чем грозит ребенку это заболевание в будущем, даже если в детстве его признаки полностью отсутствуют. Конечно же, опасаться того, что ребенок с дисплазией обречен на лежачий образ жизни, не стоит, потому что это далеко не так.
Однако дети, страдающие от дисплазии ТБС начинают по наблюдениям врачей ходить намного позже, а обучение этому простому навыку идет у них тяжелее. Если дисплазия выражена очень сильно, ребенок может вовсе отказываться от попыток ходить из-за выраженных болевых приступов, сопровождающих каждый шаг.
Неправильная походка у ребенка с этим заболеванием будет способствовать развитию болезней позвоночника, таких как кифоз или сколиоз. Происходит это из-за неверного распределения нагрузки на позвоночный столб в период передвижения.
Самое опасное осложнение дисплазии – это косартроз. Данная патология сопровождается сильной деформацией, почти полным уничтожением пораженного сустава. В итоге появляются проблемы с ходьбой, человек может получить инвалидность, так как вынужден будет передвигаться в лучшем случае с помощью трости. При коксартрозе единственная методика лечения, которая будет доступна человеку – это замена сустава на искусственный. Конечно, каксартроз развивается не за один год, однако предотвратить его развитие при дисплазии, которую никто и никогда не лечил, невозможно.
Важно помнить, что при дисплазии ТБС своевременная диагностика и врачебная помощь играют огромную роль. Если родители закрывают глаза на состояние ребенка, считая, что отсутствие жалоб – признак здоровья, с возрастом они почти наверняка столкнуться с развитием осложнений этого заболевания. Важно помнить, что чем сильнее запущен случай дисплазии, тем сложнее, опаснее и дороже будет его лечение. Также лечение дисплазии усложняется по мере роста ребенка и роста нагрузки на суставы.
Чтобы избежать проблем в будущем, лечением дисплазии необходимо заниматься сразу после того, как она будет диагностирована, а врач подберет оптимальный способ терапевтического воздействия.
Слишком активный образ жизни, необходимый в современном мире для удовлетворения всех своих потребностей, приводит порой к различным травмам, среди которых ушиб колена – одна из самых болезненных и распространенных.
Коленный сустав – одно из самых непростых устройств человеческого организма, две кости связаны между собой многочисленными связками, сухожилиями, хрящом и мышцами. Именно такое сложное строение вызывает трудности в его лечении после получения травмы.
При падении вся нагрузка, как правило, падает на чашечки колена, поскольку именно на эту часть осуществляется приземление. Что делать, если вы упали, а ушибленное колено опухло и болит при сгибании или появилась шишка в области чашечки? Какая первая помощь должна быть оказана себе или тому, кто упал? Эти аспекты давно изучаются на уроках безопасности жизнедеятельности начиная с самых первых классов. Но, несмотря на все это, к зрелому возрасту об этом благополучно забывается, а оказать помощь себе или окружающим становится проблемой. В таких случаях первая помощь сведется к тому, что потерпевший быстро встанет, растирая рукой ушибленное место.
Между тем ушиб колена таит в себе следующие возможные последствия:
- Трещина кости.
- Перелом.
- Разрыв мениска.
- Разрыв заднего рога медиального мениска.
- Воспаления сухожилий.
- Внутренние гематомы.
- Атрофии мышц ноги.
- Скручивание коленных связок.
Это далеко не полный список того, к чему может привести ушиб коленного сустава.
Внимание! Если ушиб колена произошел у ребенка, то не стоит полагаться на свои силы, производить лечение народными средствами, применять какую-либо малознакомую мазь. Здоровье ребенка настолько хрупко, что полагаться на свои неквалифицированные знания неразумно и опасно. Поэтому что-то делать самостоятельно не стоит. Лучше сразу доверьте лечение своего чада опытному специалисту, чтобы потом всю жизнь не корить себя за упущенное время и допущенную промашку.
Какая первая помощь должна быть оказана, после того как получен сильный ушиб колена? Итак, вы чувствуете, как равновесие потеряно, и вы стремительно приземляетесь на землю. Ваш алгоритм действий:
- Аккуратно, медленно встать сначала на колени, а затем на стопы.
- Осмотрите место ушиба, отметьте, есть ли на нем ссадины, кровотечение, гематомы. Каков характер гематом.
- Не торопясь, попробуйте подвигать коленом, осторожно походите.
Если боль терпимая, а ходить можно, то после этого можно приступать к следующим действиям по оказанию помощи. Далее, необходимо:
- Обеспечить полный покой колену, наложив тугую, не давящую повязку при помощи марлевого или, еще лучше, эластичного бинта, перед этим нанеся обезболивающую мазь (Фастум-гель, Быструм –гель, Найз-гель).
- Если есть возможность, присядьте и не торопясь приподнимите ногу на возвышение, тем самым обеспечив отток крови от ушиба.
- Можно приложить к ушибленному месту холод, но так, чтобы прямой контакт со льдом был исключен, например, бутылку или грелку с холодной водой, пакет со льдом, обернутый предварительно тканевой салфеткой или полотенцем.
Все эти действия производятся, если нет видимых повреждений. Если ушиб колена сопровождается обильным кровотечением, ссадиной, то ни в коем случае нельзя наносить обезболивающую мазь, тереть, разминать и совершать прочие действия. При наличии ран нужно:
- Промыть рану проточной водой.
- После обработать ушиб колена антисептиками: перекисью водорода, зеленкой, спиртом, йодом (вокруг раны).
- После этого необходимо нанести сухую повязку.
Что делать, если после того, как произошел ушиб колена, а выше приведенными средствами вылечить не удалось? Какие симптомы должны обеспокоить и стать поводом обращения к врачу?
Если все же после оказания первой помощи в течение недели не стало легче, или же, наоборот, стало еще хуже, появились новые симптомы, такие как:
- Шишка на колене;
- Обширная гематома;
- Обездвиженность сустава;
- Хруст в колене с одновременной ее болью;
- Непроизвольное сгибание/разгибания колена во время ходьбы и в состоянии покоя;
- Отечность и покраснение ушиба;
- Колено горячее;
- Знобит, температура тела повышена;
- Деформация коленного сустава;
- Кровоподтеки.
То здесь оказать помощь и вылечить ушибленное колено сможет только квалифицированный специалист.
Как вылечить ушиб колена, врач сможет решить только тогда, когда проведет ряд анализов для выяснения причин возникновения боли, уточнит беспокоящие симптомы, сделает опрос.
Ни одно лечение не будет назначено без сдачи анализов, осмотра и определения диагноза. Поэтому, как только вы зайдете в кабинет врача, вам будут:
- Заданы вопрос о том, что и когда произошло, какое лечение было предпринято лично вами, что вас беспокоит.
- Проведен осмотр, в ходе которого доктор пальпаторно определит, есть ли внутреннее кровотечение, шишка, отечность и покраснение.
- Назначено УЗИ сустава.
- Назначено рентгенологическое обследование.
- После получения всех этих результатов врач назначает лечение.
В зависимости от того, что покажет рентген, врач определит, какое именно лечение назначить.
- При переломах, трещинах накладывается гипс. Время его ношения будет зависеть от скорости срастания костей.
- Если имеет место быть разрыв мениска, то при помощи соответствующей аппаратуры назначается его восстановление.
- При разрывах сухожилий производят их реконструкцию.
- При различного рода воспалениях назначаются нестероидные противовоспалительные препараты, обезболивающая противовоспалительная мазь, антибиотики, кортикостероиды, анальгетики.
Лечение суставов Подробнее >>
Если нет признаков перелома, вывиха колена или трещины, а подвижность сустава не нарушена, то можно попробовать лечение народными средствами.
- Крупную луковицу натереть на терке, кашицеобразную массу нанести на место ушиба, обернуть целлофановым пакетом, сверху обернуть легкой тканью и оставить на час-другой. Делать такую процедуру можно несколько раз в день, вреда не будет.
- Сто грамм морской соли без ароматизаторов и добавок, пол-литра яблочного уксуса и две чайных ложки йода смешать, в полученной смеси намочить полотенце и обернуть им место ушиба.
- Капустный лист – прекрасное решение лечения ушиба народными средствами, он снимает воспаление, дает временный охлаждающий эффект. Чистый сухой лист приложить к суставу и обмотать бинтом, держать всю ночь.
- Лист подорожника обладает тем же свойствами, что и капуста, пару чистых листков приложить к больному месту, закрепить повязкой и оставить на ночь.
- Можно смазывать ушиб настойкой арники (имеет в свободном доступе в аптеках).
- Можно лечить ушиб народными средствами при помощи бодяги, она не только устраняет боль, но и избавляет от ссадин и гематом. Порошок растворяют в теплой воде, перемешивают и наносят полученную кашицу на ушиб, обернуть бинтом и выждать время, когда паста высохнет.
Лечение народными средствами производится только тогда, когда нет ран, ссадин, а подвижность сустава сохранена в полной мере.
Таким образом, лечить самостоятельно ушибы колена нужно только в том случае, если на его месте нет таких неприятных явлений, как:
И помните, что самолечение способно привести к необратимым последствиям, поэтому безопаснее для вашего здоровья будет не самолечение, а консультация травматолога.
Дорогие читатели на сегодня все, поделитесь своим мнением о данной статье в комментариях и опишите какими способами вы лечите ушиб коленного сустава.
источник
