Краткое содержание: Боль в икрах ног является очень частым симптомом, который может быть вызван, как обычным перенапряжением мышц, так и очень серьезными причинами. Если боль не проходит в течение 24 часов- лучше обратиться к врачу.
боль в икрах, боль в ногах
Икру составляют две мышцы — икроножная и камбаловидная. Икроножная и камбаловидная мышцы пересекаются у ахиллова сухожилия, которое присоединяется непосредственно к пятке. Эти мышцы используются при любом движении ноги и стопы.
Выраженность и характер боли и икрах ног различается у разных людей, но, как правило, она ощущается как ноющая, тупая или острая боль по задней поверхности ноги, иногда сочетающаяся со скованностью. Симптомы, которые могут указывать на более серьезное заболевание, включают:
- опухание;
- непривычно холодную или бледную кожу в этой области;
- покалывание или онемение в икре и ноге;
- слабость в ноге;
- задержку жидкости;
- покраснение, излишнюю теплоту кожи или болезненность в икре.
Если у Вас имеется хотя бы один из вышеперечисленных симптомов, Вам необходимо обратиться к врачу.
Боль в икре может быть следствием ряда причин, включая перенапряжение мышц, спазмы и проблемы со стопой. Хотя, в большинстве случаев, боль в икрах ног можно лечить дома, некоторые ситуации могут, наоборот, потребовать немедленного медицинского вмешательства.
Спазмы мышц — это резкие, болезненные сокращения мышц. Спазм может пройти быстро или длиться несколько минут. Спазмы — распространенное явление, они обычно вызваны слишком упорными упражнениями или включением новых упражнений в программу тренировок. Спазмы также могут быть следствием обезвоживания, травмы мышц или нехватки минеральных веществ в организме. Более тяжелые причины спазмов мышц включают:
- почечную недостаточность;
- гипотиреоз;
- алкоголизм;
- диабет;
- выраженное заболевание периферических сосудов.
В некоторых тяжелых случаях ограничение притока крови к частям тела и другие серьезные состояния и заболевания могут также вызывать спазмы мышц.
Растяжение мышц обычно является результатом усталости мышц, а также излишней или неправильной нагрузки на мышцы. Например, начало новой программы тренировок или включение в программу упражнений, при которых серьезно задействованы мышцы ног, таких как бег, плавание, катание на велосипеде или пауэрлифтинг, могут привести к растяжению мышц икры. Как правило, человек сразу понимает, что растянул мышцу из-за резкой боли и ограничения подвижности. Легкие и умеренные растяжения можно успешно лечить дома при помощи терапии холодом и теплом и приема противовоспалительных препаратов. Сильное растяжение и разрыв мышц требуют обращения за квалифицированной помощью.
Воспаление ахиллова сухожилия может быть результатом излишней нагрузки на сухожилие, его растяжения или перенапряжения. Распространенные симптомы включают воспаление сухожилия, боль по задней части ноги, опухание и ограничение подвижности при сгибании стопы. Обычно при воспалении ахиллова сухожилия помогают простые методы типа терапии холодом и теплом, наложения эластичного бинта, постельного режима и приема безрецептурных обезболивающих и противовоспалительных препаратов. Тем не менее, если лечение в домашних условиях не приносит результатов или боль становится сильнее, важно быстро обратиться к врачу.
Ишиас — это комплекс симптомов, которые являются следствием проблем с седалищным нервом — нервом, контролирующим мышцы ноги и стопы. Ишиас может вызывать боль, онемение и покалывание в пояснице, которые могут распространяться на бедро, ягодицу и спускаться вниз по задней поверхности ноги, затрагивая также икру, лодыжку и стопу. Иногда при серьезных повреждениях седалищного нерва может наблюдаться слабость мышц ноги и стопы. В тяжелых случаях ишиаса проводится оперативное вмешательство.
Ишиас может быть вызван рядом состояний и заболеваний, которые связаны с позвоночником и могут затрагивать спинномозговые нервы. Кроме того, ишиас может быть вызван травмой, например, вследствие падения, а также опухолью в позвоночнике. Самые распространенные проблемы с позвоночником, которые могут вызвать ишиас:
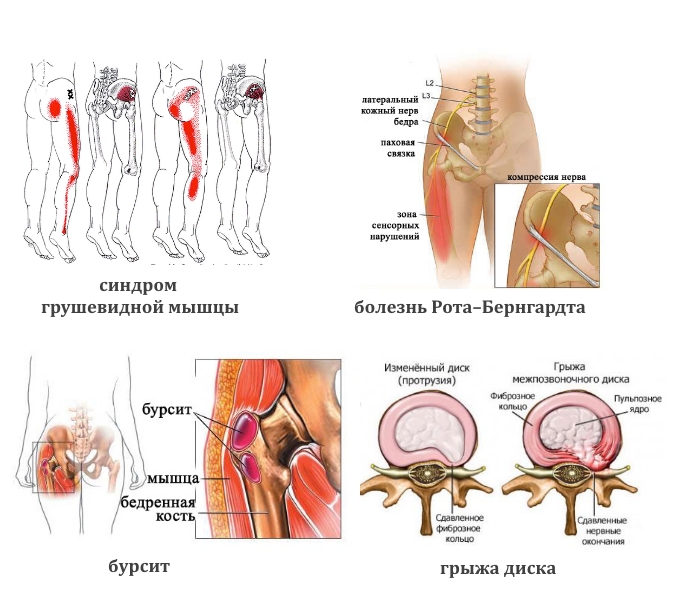
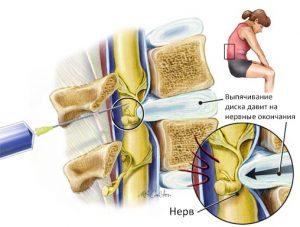
Наши позвонки отделены друг от друга небольшими хрящами. Эти хрящи наполнены гелеобразным веществом, обеспечивая подвижность позвоночника и амортизацию при движении. Межпозвонковая грыжа возникает в том случае, когда наружная твердая оболочка диска разрывается. Часть внутренней субстанции диска, таким образом, выдавливается наружу и может сдавить корешок седалищного нерва, что приведет к боли и онемению в нижней конечности. Наиболее часто боль в икрах ног сочетается с болью в пояснице, ягодице, бедре и стопе, но в своей практике мы видели случаи изолированной боли в икре ноги, МРТ подтвердило наличие большой межпозвонковой грыжи. Также в случае боли в икре, связанной с наличием межпозвонковой грыжи, действует правило: «Чем ниже боль по ноге, тем больше размер межпозвонковой грыжи», поэтому обычно боль в икре ноги с однрой стороны или в голенях с двух сторон вызывает грыжа диска большого размера, что диктует необходимость ранней диагностики. Сделайте МРТ поясничного отдела позвоночника, если боль в голени беспокоит с одной стороны и сочетается или раньше были такие симптомы, как боль или онемение в пояснице, ягодице, бедре и стопе до пальцев. Все эти симптомы говорят о защемлении седалищного нерва.
Стеноз позвоночного канала — это аномальное сужение позвоночного канала (полой вертикальной трубки в центре позвоночника, где располагаются спинной мозг и отходящие от него корешки спинномозговых нервов). Из-за сужения позвоночного канала происходит сдавление спинного мозга и корешков седалищного нерва.
Спондилолистез — это одно из состояний, ассоциирующихся с дегенерацией межпозвонковых дисков. Когда один из позвонков смещается вперед по отношению к соседнему нижнему, первый может сдавить корешок седалищного нерва.
Синдром грушевидной мышцы — это редкое нейромышечное расстройство, при котором грушевидная мышца непреднамеренно сокращается или сжимается, что вызывает ишиас. Грушевидная мышца — это мышца, соединяющая нижнюю часть позвоночника и бедренные кости. Когда мышца сжимается и уплотняется, она может оказывать давление на седалищный нерв, приводя к ишиасу. Синдром грушевидной мышцы может усугубляться, если человек долгое время находится в сидячем положении, после падения или автомобильной аварии. Однако, данный синдром существует лишь в теории и скорее всего связан с недостаточно проведенной диагностикой пациента. За всю нашу практику (более 20 лет работы) боль в грушевидной мышце всегда была связана с межпозвонковой грыжей поясничного отдела позвоночника и полностью исчезала на фоне лечения грыжи диска.
В редких случаях межпозвонковая грыжа может так сдавить нервы, что это вызовет у человека потерю контроля за мочевым пузырем и/или кишечником. Такое состояние называют синдромом конского хвоста. Синдром конского хвоста также может вызывать онемение и покалывание в паховой области, снижение чувствительности в эрогенных зонах и даже паралич, если оставить этот синдром без лечения.
Синдром конского хвоста обычно развивается постепенно. Важно немедленно обратиться за медицинской помощью при следующих симптомах:
- потеря контроля над мочеиспусканием и/или дефекацией, что может привести к недержанию или, наоборот, задержке мочи и запорам;
- боль в одной или обеих ногах;
- онемение в одной или обеих ногах;
- слабость в одной или обеих ногах, из-за чего бывает сложно встать из положения сидя;
- частые спотыкания, когда человек пытается встать;
- заметно прогрессирующая или резкая и выраженная потеря чувствительности в нижней части тела, что включает область между ног, ягодицы, внутреннюю поверхность бедер, пятки и всю стопу.
Диагностика причины ишиаса начинается с медицинского осмотра. В дальнейшем врач направляет пациента на обследование. Наиболее распространенными вариантами такого обследования являются радиографические методы, такие как МРТ и КТ.
Ренгенография не может показать повреждение седалищного нерва. МРТ использует мощные магниты и радиоволны для создания детальных изображений позвоночных структур и является основным методом диагностики ишиаса. КТ используется в тех ситуациях, когда проведение МРТ затруднено или невозможно. Скорее всего, в таком случае пациенту назначат КТ-миелограмму, что подразумевает введение в позвоночник специального красителя, чтобы получить более четкие снимки спинного мозга и нервов.
Лечение ишиаса напрямую связано с причинами этого состояния. Если ишиас вызван опухолью в просвете позвоночного канала, то требуется немедленная консультация нейрохирурга и онколога при необходимости. Если ишиас вызван осложнениями остеохондроза- грыжей межпозвонковго диска, спондилезом, спондилоартрозом, спондилолистезом или вторичным спинальным стенозом, то требуется комплексное консервативное лечение, которое включяет методы вытяжения позвоночника (мы рекомендуем безнагрузочное вытяжение, как наиболее эффективный и безопасный вид вытяжения позвоночника),противовоспалительное лечение (мы рекомендуем гирудотерапию), различные методы массажа, лечебную физкультуру, кинезиотейпирование и так далее.
Хирургическое вмешательство может потребоваться при сильной боли или в ситуациях, когда происходит потеря контроля за мочеиспусканием и/или дефекацией. Также операция необходима, если у пациента развилась слабость в определенных группах мышц ноги. Двумя самыми популярными вариантами операций являются дискэктомия, при которой удаляется часть межпозвонкового диска, оказывающая давление на нерв, и микродискэктомия, во время которой часть межпозвонкового диска удаляется через маленький надрез, а хирург при этом использует микроскоп. Хирургическое лечение не приводит к выздоровлению, оно позволяет лишь избежать осложнений грыжи диска, при этом может вызвать еще более грозные осложнения.
Ушиб является результатом травмы, такой как падение или удар. В результате травмы капилляры под кожей лопаются, что вызывает изменение цвета кожи (синяк). Ушибы, как правило, проходят сами собой. Тем не менее, необходимо показаться врачу, если у Вас появляются синяки просто так, без травмы, или если синяки появляются повторно в том же самом месте, опять же, без каких-либо внешних воздействий.
Диабетическая нейропатия периферических нервов — это повреждение нервов, затрагивающее ноги, стопы, руки и кисти. Это состояние является распространенным осложнением диабета и вызвано повышенным содержанием сахара в крови, генетическими факторами и воспалением нервов. Другие симптомы нейропатии включают:
- острую боль;
- мышечные спазмы;
- слабость мышц;
- потерю координации;
- онемение;
- снижение восприимчивости к боли и изменениям температуры.
Тромбоз глубоких вен является следствием формирования кровяного сгустка в глубоких венах руки или ноги, включая икру. Существует ряд факторов и состояний, которые могут вызывать тромбоз глубоких вен, включая длительное пребывание в положении сидя, побочные эффекты от приема некоторых препаратов и курение. Симптомы тромбоза глубоких вен включают:
- визуально заметные вены в пораженной области;
- опухание;
- болезненность в ногах;
- изменение цвета кожи;
- повышенную теплоту кожи икры.
Если у Вас развиваются симптомы тромбоза глубоких вен, необходимо сразу обратиться к врачу.
Компартмент-синдром — это серьезное состояние, которое возникает при повышении давления внутри миофасциального пространства. Миофасциальное пространство — это группа мышечных тканей, кровеносных сосудов и нервов в руках и ногах, окруженная очень плотной мембраной — фасцией. Фасция не растягивается, поэтому воспаление и опухание в миофасциальном пространстве может привести к значительному повышению давления, что приводит к повреждению мышц, кровеносных сосудов и нервов, располагающихся в миофасциальном пространстве.
Повышение давления также может привести к блокировке притока крови к миофасциальному пространству. Это приводит к кислородному голоданию тканей и клеток впоследствии к их отмиранию. Если компартмент-синдром не лечить, результатом может стать ампутация.
Статья добавлена в Яндекс Вебмастер 2018-03-30 , 12:31.
источник
Боль в ягодице, отдающая в ногу, в большинстве случаев поражает 1 сторону (левую или правую), хотя может быть и двусторонней. Она может усиливаться при подъеме по лестнице, резких движениях. Человеку не комфортно сидеть, а при ходьбе он щадит больную ногу и хромает.
Боль может возникнуть спонтанно. В острый период она не стихает даже в положении лежа, сопровождается мышечными спазмами, усиливается при смене позы, кашле. Трудно повернуть туловище, согнуть или разогнуть суставы. Боль — это сигнал о нарушениях, требующих срочной помощи. Существуют разные причины, вызывающие ее, в том числе опасной этиологии. Поэтому важно не откладывать визит к врачу (терапевту или ортопеду) и выяснить, что происходит в вашем организме.
В большинстве случаев боли в ягодицах, отдающие в левую или правую ногу появляются при остеохондрозе и остеоартрозе. Между позвонками L4 и L5 поясничного отдела, позвонками L5–S1 крестца находятся нервные корешки, которые при защемлении или наличии грыжевого выпячивания иннервируют боль или слабость через ягодицу в наружную часть бедра, через икроножную мышцу к передней или задней части ноги, вызывая онемение пальцев или наружной части стопы. Если поднять большой палец ноги, ощущается слабость во всей нижней конечности.
Появление боли могут спровоцировать такие факторы:
- переохлаждение — общее или поясничного отдела;
- инфекции;
- малоподвижный образ жизни;
- нарушение обмена веществ;
- лишний вес;
- травмы мышц и связок, в том числе старые, полученные задолго до появления болей.
После падения на ягодицы мышечные волокна в зоне ушиба постепенно замещаются рубцом соединительной ткани. Со временем он начинает сдавливать седалищный нерв, вызывая болевой синдром. Не связанные с болезнями тянущие боли могут появиться при таких состояниях:
- метеочувствительности;
- переутомлении;
- беременности;
- интенсивном росте в юношеском возрасте.
Для детализации болевого синдрома важно прислушиваться к своему организму. При разных болезнях ощущения и симптомы болей можно выразить в таких жалобах пациентов:
- В крестцовой области, переходящая в ноги. При протрузии периодически обостряется и затихает. Она может быть простреливающей, резкой, может вызвать локальный спазм. В ногах и крестцовой зоне появляется покалывание и онемение.
- Тупая боль в пояснице, паховой области и верхней части голени характерна для синдрома грушевидной мышцы. Ее реактивное воспаление вызывают туберкулез, остеомиелит, артрит, артроз тазобедренного сустава.
- Тянущая, иррадиирующая в боковую часть ноги вплоть до стопы (лампасоподобной локализации) может быть при грыже и патологии бедренного сустава.
- Жгучая боль в той же области возникает при болезни Рота–Бернгардта.
- Ноющая или колющая. При злокачественных опухолях тазовых костей, спинного мозга, бурсите сухожилий ягодичных мышц.
- Давящая или тянущая в области поясницы и колена характерна при болезнях вен и артерий, а также повреждении связок и сухожилий.
- Отдающая в переднюю поверхность бедра и вниз может появиться после операции в нижней части живота. Сильная — одновременно с мышечной атрофией, которая наблюдается при сахарном диабете, если развивается асимметричная проксимальная нейропатия.
У детей до 10 лет болевые ощущения могут появиться при туберкулезе кости. Симптомы болей в ягодице справа и слева, распространяющихся на ноги, могут сильно отличаться при таких заболеваниях:
- паховая грыжа;
- патологии органов малого таза у женщин;
- гнойно-воспалительные процессы;
- патологии прямой кишки;
- болезни почек;
- вирус герпеса;
- хронические менингит;
- панкреатит;
- постинъекционный абсцесс.
Острая резкая боль может появиться во время укола в ягодицу. Это значит, что игла задела седалищный нерв. У пациента это может вызвать покалывание в ногах и пояснице, онемение, хромоту: клинические нарушения могут выражаться по-разному и продолжаться долгое время.

- анальгетики;
- противовоспалительные нестероидные (например, Диклофенак, Ибупрофен);
- миорелаксанты (для устранения мышечного спазма);
- улучшающие кровообращение.
Желательно соблюдать постельный режим. При местных гнойных процессах применяют Ихтиоловую мазь или Вишневского. В комплексное лечение при ортопедических патологиях входят такие методы:
- иглоукалывание;
- мануальная терапия;
- физиопроцедуры.
Врач обязательно назначает лечебную физкультуру, восстанавливающую кровообращение.
Первое, что необходимо сделать — снять боль. Врач назначает уколы и таблетки, а если боль сильная, такая, что анальгетики и спазмолитики не помогают — новокаиновую блокаду. Боль утихнет быстрее, если среднеягодичная мышца расслабится. Для этого можно воспользоваться таким способом:
- Лежа на спине, немного приподнимать ноги, согнутые в коленях.
- Разделить ягодицу на 4 квадрата и в середине правого верхнего найти болевую точку. При надавливании на нее ощущается иррадиация в поясницу и ноги. Не переставая нажимать на триггерную точку, надо в положении стоя ногу, согнутую в колене, поставить на невысокий табурет так, чтобы колено находилось на уровне нижней части живота, и поворачивать ее 10–20 раз в сторону. При необходимости можно держаться за опору.
- Подложить под эту точку мяч для большого тенниса, полежать так 10 минут, затем отводить ногу в сторону.
Но эти упражнения снимут боль не при всех заболеваниях, например, при синдроме грушевидной мышцы они бесполезны.
Если дискомфорт вызван воспалением седалищного нерва, можно воспользоваться аптечными согревающими мазями или такими рецептами компрессов народной медицины:
- из листьев белокочанной капусты, прогретых и слегка размягченных кипятком, делают на 2–3 часа;
- из пчелиного воска, разогретого до пластичного состояния, — на ночь.
Домашними средствами лечиться можно только после того, как врач диагностирует болезнь и в комплексе с терапией.
Нельзя назначать себе уколы, массаж, прогревания в ванне или бане. Неправильное лечение, например, люмбагоишиалгии, приведет к тому, что со временем состояние здоровья ухудшится, и болезнь станет хронической. Нельзя пытаться усилить эффект анальгетиков алкоголем.
Чтобы болезнь не возвращалась, важно прислушиваться к таким рекомендациям:
- если вы работаете сидя или стоя, делайте перерывы для разминки поясницы и ног;
- спите на полужесткой поверхности, лучше — на ортопедическом матрасе;
- не поднимайте тяжести;
- держите спину в тепле;
- сидите на стуле с высокой спинкой, подложив под нижнюю часть спины валик;
- для укрепления скелета употребляйте продукты, богатые кальцием, и периодически поддерживайте организм курсами витаминно-минеральных комплексов;
- для восстановления собственной ткани позвоночника введите в рацион мясо с сухожилиями и хрящами или аналогичные аптечные препараты;
- откажитесь от употребления твердых жиров, если среди ваших родных были случаи сосудистых заболеваний;
- следите за своим весом.
Важно не засиживаться, как можно больше двигаться: бегать или быстро ходить, плавать, каждый день делать зарядку. Физические нагрузки должны быть соразмерными состоянию здоровья и возрасту.
источник
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Причину тянущей боли в бедре невозможно определить только по одному симптому. Для точного диагноза необходимо пройти более полное обследование у специалиста. К тому же боль может отдавать из других областей бедра и стоп, например, из вен и артерий, связок и сухожилий, корешков позвоночника и т.д.
- Травма костей. При переломах тазовых костей и шейки бедра и сильных ушибах наблюдаются тянущие боли сзади от ягодицы до колена. В месте перелома или ушиба, нога отекает и краснеет, при малейшем прикосновении больной испытывает боль. Кроме того, наблюдается гипотермия в месте травмы. В состоянии покоя боль чаще имеет тянущий характер.
- Травма мягких тканей. При разрывах и растяжениях сухожилий и мышц боль часто имеет тянущий характер в области травмы. Разрыв легко спутать с переломом, так как их симптомы очень похожи.
- Травма позвоночника. При повреждении поясничного отдела, боль будет спускаться из бедра до стопы. Боль сильнее ночью, а днем становиться ощутимо слабее.
- Воспаление. Любые инфекционные заболевания, которые могут стать причиной воспалительного процесса в костях и тканей, становятся и причиной болей в пораженной области, в том числе и ноге.
- Заболевания, поражающие костную и мягкие ткани, также будут причиной болезненных ощущений. Например,при туберкулезе или остеомиелите часто наблюдаются боли в ногах, преимущественно до колена.
- Опухоли. При образовании опухолей в мягких тканях может стать причиной боли. При этом тянуть может в любой области ноги. Непонятная опухоль в любой части тела может быть признаком онкологического заболевания.
- Заболевания суставов. Суставные патологии (артриты, артрозы) являются распространенной причиной боли. Из-за болезней суставов нога болит не только в месте поражения. При этом очень часто в процесс вовлекаются окружающие сустав мягкие ткани. Если боль в суставе проходит в состоянии покоя, при движении явственно слышен хруст, то, вполне возможно, что это коксартроз.
- Варикоз престал быть заболеванием, характерным для старшего поколения. При неправильном подходе к спортивным упражнениям, частом ношении каблуков и сидячем образом жизни наблюдается выпячивание вен на ногах. Это заболевание достаточно легко диагностировать самостоятельно, так как вены хорошо заметны. При варикозе ноги болят от колена до стопы сзади,преимущественно в ночное время . Очень редко варикозное расширение вен появляется на икроножных мышцах.
- Болезни позвоночника. Боль в ноге возможна при патологических процессах в позвоночнике, , заболеваниях спинного мозга, остеохондрозе. Остеохондроз самое распространённая патология позвоночника, по сути, это его искривление . При остеохондрозе обычно болевой синдром возникает в левой ноге, так как искривление чаще всего происходит именно в левую сторону. Медики связывают это с неправильным положение тела во время работы за компьютером.
- Воспаление седалищного нерва (ишиас). При ишиасе пациенты жалуются на онемение, покалывания и слабость мышц. Болевой синдром усиливается при резких движениях, попытках сесть или встать, кашле и чихании, причем становиться только ощутимые в течение времени. У большинства пациентов воспаление проходит самостоятельно, но если боли усиливаются, возникло недержание и резкие приступы слабости ножных мышц, необходимо немедленно обратиться к врачу.
- Другие причины. Болеть от ягодицы и ниже может при повышенной чувствительности к перемене погоды, в период роста, у беременных и пожилых. Колено может болеть из-за давней операции и отдавать в ногу.
При этом для диагностики очень важен характер боли — хронические и резкие ощущения от ягодицы до колена и стопы будет вызвана совершенно разными причинами.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Чтобы установить точную причину дискомфорта, нужно выявить все сопровождающие заболевание признаки. При этом диагностика становится сложнее, если у пациента целый ряд заболеваний, при которых может наблюдаться боль в ноге или колене. Стоит запомнить, что правильную диагностику смогут провести только высококвалифицированные, опытные врачи.
У больного дополнительно могут наблюдаются такие признаки:
- Отек. Если на ноге имеется отечная область, скорее всего, болезненные ощущения возникли именно из-за нее. Обычно он возникает близи суставов, что говорит о наличии воспаления, патологии сосудов или ушибе. Если отек долго не спадает — самое время обратиться к врачу.
- Онемение кожного покрова. При нарушении работы нервной системы, больные часто жалуются на онемение внешней стороны бедра. Это происходит потому что при патологии затрагиваются нервные корешки и периферические столбы бедер.
- Красная кожа. При воспалительных процессах, покраснение будет именно в месте поражения. А вот при тромбофлебите на коже будут проступать красные полосы. Если красный цвет выражен на обширной области, то вполне возможна рожа или фасциит.
- Высокая температура. Это неопределенный симптом, возникающих при многих заболеваниях, исключая поражения нервной системы.
- Шишки. Видимые новообразования на ноге (и не только0 могут свидетельствовать о наличии онкологического заболевания.
Если болевые ощущения не прекращаются достаточно долгое время, боль можно считать хронической. К этому ведут:
- остеохондроз;
- болезни, поражающие костную ткань;
- варикоз;
- постоянное перенапряжение мышц, например, регулярные чрезмерные спортивные нагрузки.
Если болезненность в ноге возникла резко, ярко выраженна и нет очевидных причин (например, удар), то, возможно, дело в следующем:
- образование гноя в тканях ноги. Обычно сопровождается высокой температурой, отеком и краснотой кожи;
- удары или переломы, при этом боль может возникнуть с некоторым запозданием;
- развитие межпозвоночной грыжи, при которой в бедре ощущаются болезненные прострелы.
- тромбофлебит
Для точной диагностики крайне важно рассказать специалисту о виде боли, ее локации и интенсивности. Чем более полную информацию получит врач, тем быстрее будет выявлено заболевание и назначено верное лечение.
Для выявления точной причины боли в ноге, врач может провести следующую проверку:
- на подвижность суставов;
- рефлексы;
- болевые ощущения при движении;
- анализ крови;
- рентген;
- МРТ;
- УЗИ.
До точного выявления заболевания можно воспользоваться обезболивающими, выпускающимися без рецепта. Стоит снизить физическую активность и соблюдать покой. В случае если боль не удается снять самостоятельно и со временем она только усиливается, то необходимо обратиться к специалисту.
Люмбаго – симптоматическая жалоба, возникающая у пациентов из-за дефекта в позвонках и межпозвоночных дисках. При этой патологии больной жалуется на острые и интенсивные болевые ощущения в пояснице, боль по описанию напоминает прострел.
- Причины болей
- Симптомы и признаки
- Что такое люмбаго с ишиасом
- Диагностика
- Лечение болей люмбаго
- Лечение народными средствами в домашних условиях
- Упражнения
Боли, определяемые во врачебной терминологии, как люмбаго, развиваются всегда по одному механизму, хотя причины, запускающие этот механизм, могут значительно разниться. Неправильное расположение или форма межпозвоночного диска приводят к тому, что травмируются нервные окончания, в изобилие располагающиеся в кольце фиброзной ткани и связках, что обеспечивают подвижность позвонков.
Когда нервные окончания разражаются, часть мышц и связок рефлекторно напрягается в ответ на боль. Возникает спазм – невозможность расслабить напряженные мышцы, чтобы снять болевые ощущения. В итоге получается замкнутый круг: болевые ощущения провоцируют спазм, а спазм усиливает болевые ощущения.
Выделяют три основных причины, способных провоцировать развитие болевого синдрома в позвоночнике. На первом месте по частоте оказываются повреждения межпозвоночных дисков, такие как:
- полный или неполный разрыв кольца из фиброзной ткани;
- смещение диска относительно его анатомически верного местоположения;
- патология, при которой ядерный диск оказывается вне пределов кольца из фиброзной ткани;
- травматизация окружающих связок.
Повреждаются межпозвоночные диски в основном в результате перенапряжения спины (например, во время таскания тяжестей), из-за получения травмы (у спортсменов).
На втором месте по распространенности находится смещение самих позвонков. Позвонки теряют свою нормальную позицию в позвоночном столбе в основном из-за остеохондроза, который наблюдается у пациента в течение длительного времени и не подвергается никакому лечению. Один из позвонков в этом случае обычно смещается немного вперед или назад относительно того, что располагается ниже. Из-за смещения позвонков происходит деформация не только их тел, но и их отростков, в процессе которой могут травмироваться межпозвоночные диски. Связки обычно также вынуждены адаптироваться к изменившимся условиям, что приводит к их надрывам.
Выделяют большую группу врожденных отклонений, которые приводят к развитию люмбаго. К ним относят:
- увеличение просвета между позвоночными дужками – спондилолиз (многих волнует вопрос о том, чем опасен спондилолиз, если в ряде случаев он даже не проявляется клинически: опасность, прежде всего, состоит в возрастании нагрузки на позвоночник и вероятности развития хронических болей);
- люмбализацию, при которой у человека в пояснице оказывается не 5, а 6 позвонков, а размер крестца значительно уменьшается;
- сакрализацию, при которой отмечается либо добавление еще одного позвонка в крестец, либо уменьшение количества позвонков в поясничной области, что приводит к возрастанию нагрузки, ложащейся на позвоночник, она в итоге распределяется неправильно;
- изменение анатомической формы суставов, обеспечивающих межпозвоночные соединения;
- лишнее соединение между первым и третьим позвонком поясницы, что также ведет неправильному распределению нагрузки и ограничению подвижности в поясничном отделе;
- изменение нормальной формы позвонков, из-за чего они не могут нормально располагаться на своих местах и чаще смущаются;
- патологические изменения, затронувшие размер или форму позвоночных отростков;
- спондилолистез, при котором отмечается смещение одного из позвонков поясницы кпереди или кзади относительно того из позвонков, что расположен ниже; смещение может быть как приобретенным, так и врожденным.
Помимо часто встречающихся причин развития люмбаго выделяют также факторы, приводящие к простреливающим болям в редких случаях. К ним относят:
- разрушение позвоночного тела доброкачественной или злокачественной опухолью;
- воспаление, затрагивающие позвоночные тела или межпозвоночные диски;
- ревматический процесс, затронувший позвоночник.
В лечении люмбаго большую роль играет правильное установление причин и их устранение.
Симптомы, свидетельствующие о развитии люмбаго, характерны для ряда других заболеваний спины, а потому требуют от врача внимательной диагностики, а от пациента тщательного описания всех симптомов. В первую очередь, осматривая спину и проводя ее пальпацию, врач может обратить внимание на то, что мышцы в области поясницы находятся в состоянии сильного напряжения.
Боль, на которую обычно жалуются больные, становится значительно менее интенсивной, если пациент ложится на спину. При этом даже незначительные движения в поясничном столбе могут спровоцировать новый приступ обострения.
Одна из характерных особенностей люмбаго – это спонтанное и резкое стихание болевого приступа. Больной просто в какой-то момент понимает, что поясница больше не болит. При этом он не принимал каких-то особенных поз, а иногда даже пренебрегал лекарствами. Длительность приступа у разных людей может разниться, продолжаясь от нескольких дней до нескольких недель.
Пациенты характеризуют болевой приступ, как пульсирующий, простреливающий, резкий, рвущий. В ряде случаев возможна иррадиация в область бедра или ягодицы, что свидетельствует о вовлечении в патологический процесс седалищного нерва. Такое состояние называют ишиасом.
Наибольшая интенсивность болевого приступа отмечается в первые полчаса после его начала. Затем боль идет на спад, но может обостряться в ночные часы.
Помимо мышечного напряжения и боли обращает на себя внимание изменение объема активных и пассивных движений в позвоночнике, то есть нарушение его подвижности. В основном пациенты замирают в вынужденной позе, слегка наклоняя корпус вперед. Подобное положение незначительно облегчает приступ, делая пациента беспомощным. Движения в период острого приступа приносят лишнюю боль, потому человек предпочитает замереть и свести шевеления к минимуму.
Лежа в постели, больные также принимают вынужденную позу, облегчающую болевой синдром. Вариантов два: в первом случае больной ложится на спину, притягивая колени к грудной клетке, а во втором случае больной ложится на живот, подкладывая под него подушку. Смена позы дается пациенту тяжело, он активно помогает себе руками.
Часто боль затрагивает не только область поясницы, но и распространяется на ягодицу или бедро, вовлекая в патологический процесс большие объемы тканей. Если пациент жалуется на широкое распространение болевого синдрома, затрагивающего, в том числе и нижние конечности, то врач вполне может заподозрить люмбаго с ишиасом.
Причин развития смешанной патологии много. С ней, например, часто сталкиваются беременные женщины или люди с лишним весом. Основной фактор, способствующий развитию болезни – резкое возрастание нагрузки в области поясничного отдела.
Вовлечение в процесс нижней конечности происходит из-за активного сдавления нервных корешков, обеспечивающих связь с нервом, называемым седалищным. Корешки передают часть импульсов к самому нерву, на что он отвечает развитием болевого синдрома.
Увеличение нагрузки на позвоночник – самая безобидная из причин, провоцирующих развитие люмбаго с ишиасом. Также за патологию могут отвечать более серьезные отклонения от нормы, такие как выход межпозвоночного диска из анатомического пространства, а также грыжа.
Обращаться к неврологу стоит при появлении следующих симптомов, которые могут свидетельствовать о сочетании люмбаго с ишиасом:
- пациент жалуется на остро развивающиеся боли в области поясницы;
- пациента беспокоит болевое ощущение ноющего типа, затрагивающее ягодицу, голень, стопу, пальцы ног;
- в ноге или ягодице часто ощущается онемение;
- в области проекции седалищного нерва может присутствовать чувство жжения, мурашки, покалывание;
- появляется ограниченная подвижность в ноге;
- может изменяться или полностью нарушаться походка, больной испытывает трудности с передвижением;
- появляется простреливающая боль, если человек встает или изменяет позу.
В большинстве случаев проявления ишиаса затрагивают только одну конечность, но могут поражаться и обе.
Процесс диагностики люмбаго состоит из нескольких этапов. Самое важное – это консультация у невролога. Невролог не только оценивает жалобы пациента, но и проводит осмотр и неврологическое исследование, которые в ряде случаев помогают исключить другие патологии.
Врач невролог, беседуя с пациентом, обязательно выясняет, какова боль по характеру, насколько она интенсивна. При осмотре он может оценить, насколько сильно вовлечен в патологический процесс мышечный каркас спины. Ряд неврологических тестов, проводимых неврологом, поможет предположить локализацию поражения.
Помимо осмотра у невролога пациенту придется пройти ряд исследований.
| Название методики | Суть методики | Что можно обнаружить |
| Рентгенография | Оценка пораженной области при просвечивании рентгеновскими лучами | · перенесенные травмы позвоночника; |
· выход межпозвоночных дисков из их анатомического положения;
· патологии врожденного типа;
· признаки остеопороза или остеохондроза.
· дает трехмерную картинку, позволяющую оценить позвоночник в целом.
· определяется несращение межпозвоночных душек;
· можно определить остеомиелит;
· поддаются обнаружению абсцессы – гнойные полости.
Лечение болей, вызванных люмбаго, допускается начинать только после консультации у специалиста и только в том случае, если диагноз подтвержден. Боли простреливающего характера могут формироваться не только из-за люмбаго, но и из-за воздействия ряда других патологий.
Также перед лечением важно установить причину, спровоцировавшую люмбаго. Точное установление причины будет влиять на терапию. В зависимости от причины врач сможет скорректировать терапию.
Первоначально важно оказать первую помощь пациенту, столкнувшемуся с болевым приступом. Для этого лучше всего уложить человека на твердую поверхность, проследив, чтобы она была ровной. Можно оказать помощь в принятии оптимальной позы, в которой боль будет ощущаться наименее интенсивно: пациенту рекомендуется приподнять ноги, а сам он должен лежать на спине.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Необходимо вызвать врача или доставить больного в больницу. Оказывать помощь в виде массажа или прогревания в домашних условиях запрещается.
В больнице оказание помощи начнут с кифозирования. Под кифзированием подразумевают придание больному такой позы, в которой болевые ощущения будут минимальными. Оптимально, если в данной позе больной будет проводить весь день или большую его часть.
Больного кладут на спину, а его ноги сгибают в области бедренного и коленного суставов. Ноги для удобства можно уложить на стул, ящик или любое другое возвышение. При этом важно, чтобы избыточная высота не причиняла больному неудобство. Оптимальным для ног считается угол сгиба в 90 градусов.
Альтернатива расположению на спине – принятие положения лежа на животе, которое используется реже. Больному в этом случае подкладывается несколько валиков или толстых подушек под живот.
Вторым этапом лечения является медикаментозная терапия. Главная задача – устранить болевые ощущения и снять спазм, для чего могут использоваться:
- Спазмолитин, Тизанидин, Пентоксифилин, обеспечивающие снятие спазма, а также расширение сосудов;
- можно использовать новокаиновую блокаду с добавлением глюкокортикоидов для устранения воспаления, но частота повторения блокады не должна превышать три раза, так как велик риск осложнений из-за атрофии связочного аппарата;
- используются средства местного воздействия, такие как мази, крема, растирания, можно использовать Диклофенак, Ортофен, Вольтарен и др.;
- для компрессов можно использовать Демиксид, при этом компресс ставится несколько раз в день на полчаса;
- внутрь можно принимать такие противовоспалительные средства, как Ибупрофен, Индометацин и др.
Возможно использование в лечении вспомогательных средств. В дополнение к основному курсу могут назначаться хондропротекторы, транквилизаторы и снотворные средства при выраженной интенсивности болей, витамины из группы D.
Когда удастся справиться с острой фазой заболевания, врач может порекомендовать курсы физиотерапии, массажа, иглоукалывания. Если отсутствуют значительные травмы, возможно также занятие гимнастикой под руководством специалиста. Умеренные физические нагрузки помогут укрепить мышечный каркас и улучшат общее состояние пациента.
Эффективность физиотерапии в лечении люмбаго не считается доказанной, однако многие врачи рекомендуют пациентам пройти курсы подобного лечения. При люмбаго могут использоваться следующие методики:
- аппликации на пораженное место с озокеритом или парафином, которые обеспечивают прогревание и рефлекторное расслабление мышечных волокон, помогая избавиться от спазма;
- холодовые аппликации, которые пользуются меньшей популярностью, так как в ряде случаев провоцируют усиление болей, а иногда приводят к развитию инфекции или воспаления в области почек.
Иглорефлексотерапия, как и физиотерапия, не имеет доказанной эффективности в лечении данной патологии. Однако этот вид альтернативной медицины также используется, несмотря на то, что исследования его эффективности не проводились.
Проведение массажа требует от массажиста хороших навыков. Важно не усугубить ситуацию, а потому процедура проводится кратковременно. Ее длительность редко превышает отметку в 5-10 минут. Движения должны быть мягкими и осторожными, без чрезмерных сдавлений, резких поколачиваний. Процедуру массажа прекращают, если пациент жалуется на усиление болевого симптома. При правильном проведении массажа удается добиться улучшения общего состояния и уменьшения интенсивности болей.
В современном мире медики настоятельно не рекомендуют заниматься лечением люмбаго в домашних условиях. Связано это с высокой вероятностью навредить, а не улучшить ситуацию. Особенно велик риск ухудшения в том случае, если пациент не может точно сказать, чем именно вызван приступ болей.
Однако, несмотря на предостережения врачей, все еще существуют методики народной медицины, которые подходят для избавления от приступа дома.
Чаще всего пациенты, столкнувшиеся с приступом люмбаго, стремятся принять ванну. В ванну рекомендуется добавлять сенную труху или овес, а также семена горчицы.
Альтернативой может послужить глина. В ход идет как красная ее разновидность, так и самая обычная. Глину тщательно промывают, разогревают до теплого состояния (так, чтобы можно было без дискомфорта держать в руках), а затем накладывают на пораженное место. К глине можно добавить немного скипидара, чтобы действие было более интенсивным. Глину удерживают до полного остывания.
Можно прикладывать к больной пояснице лист лопуха, который также способствует борьбе с болью. Лист растения рекомендуется тщательно вымыть, а затем привязать к спине, оставив до полного высыхания. Меняют лист на новый тогда, когда старый станет толщиной с бумагу для папирос. Процедуру повторяют утром и вечером.
Любую процедуру, а также традиционное лечение некоторые пациенты дополняют использованием настойки кедра, которую применяют внутрь.
В домашних условиях облегчить болевой синдром может помочь также специальный пояс из эластичного материала. Пояс должен обеспечивать фиксацию поясницы, плотно ее обтягивая. Хорошо, если в его составе присутствует шерсть, обеспечивающая согревающий эффект.
Важно помнить о запретах для острого периода заболевания. Эти же запреты действуют в том случае, если природа болей не установлена:
- пациентам запрещено висеть на турнике, так как при грыже подобное упражнение усугубит ситуацию;
- строго запрещено делать прогревания любыми способами, так как теплое воздействие только усилит расширение сосудов, обеспечив приток жидкости к пораженному месту и усугубив отечность тканей, тек, в свою очередь, только усилит болевой синдром;
- массаж также находится под запретом из-за усиления кровотока в пораженной области с последующим усугублением отека тканей;
- мази, обеспечивающие согревающий эффект, в остром периоде заболевания не применяют по той же причине.
Пациентам также важно помнить, что лечение в домашних условиях не оказывает воздействие на причину болезни. Оно способно только снизить выраженность симптомов, но никак не предохраняет от рецидивов.
Перед началом занятий гимнастикой необходима обязательная консультация у врача. Пациент должен делать все упражнения без спешки, на каждое упражнение приходится в среднем от 8 до 10 повторов. Если во время выполнения упражнения появляется боль, его выполнение прекращают, чтобы не спровоцировать рецидив приступа.
В первые дни болезни все упражнения выполняются лежа на спине. Ноги при этом должны находиться на возвышении. Используют следующий комплекс:
- дыхание при помощи диафрагмы, когда на выдохе живот должен втягиваться, а на вдохе раздуваться;
- сгибательные и разгибательные движения в пальцах верхних и нижних конечностей;
- вращательные движения стоп;
- опираясь на валик, можно по очереди выпрямлять ноги;
- если боли не интенсивные, то стопы устанавливаются на кровать и пациент выполняет сгибание и разгибание ног в коленном суставе;
- можно делать поднятия рук;
- при отсутствии болей одну из ног распрямляют и максимально отводят в сторону так, чтобы пятка не отрывалась от постели, затем ноги меняют.
Когда интенсивность боли значительно снизится, можно будет добавить следующий комплекс упражнений, направленный на укрепление мышц и возвращение подвижности позвоночному столбу:
- поднятие крестцовой области, при котором упор делается на согнутые в коленях ноги и область лопаток;
- сочетанное поднятие головы с напряжением мышечной системы в области брюшного пресса, ноги при этом должны быть прямыми;
- округление поясничного отдела с прижатием его максимально сильно к постели, сопровождаемое поочередным скольжением ног по кровати (скольжение должно делаться с нажимом);
- аналогичное упражнение, но в скольжении участвуют обе ноги разом;
- сжатие ягодиц, сопровождаемое напряжением больших мышц ягодицы, в напряженном состоянии рекомендуется держаться от 4 до 6 секунд;
- для выполнения этого упражнения в область икр кладется валик, после чего пациент должен поднимать крестец, делая упор на грудной отдел и вытянутые на валик ноги;
- ноги сгибают в голенях, после чего делают отведение колен в стороны по очередности;
- для этого упражнения больной опирается на области кистей и колен, после чего необходимо сесть на пятки, удерживая руки на постели;
- в аналогичном положении предлагается округлять спину, будто тянущаяся кошка, а затем принимать ровное положение (важно не делать прогибов!).
Подострый период болезни могут сопровождать еще три дополнительных упражнения. Их цель – улучшение кровоснабжения, а также частичное устранение спазма в мышцах:
- левую ногу необходимо прижать к животу, а потом совершить правой ногой, выпрямленной в колене, несколько поднятий, затем ноги меняются;
- согнув ноги в коленных суставах, а кисти рук сложив на животе в «замок», пациент должен сделать поднятие области плеч вместе с головой;
- уперевшись в кровать кистями и коленями, пациент делает поочередное поднятие то одной, то другой ноги.
Важно помнить, что в первую очередь терапия люмбаго направлена на избавление пациента от боли, которая является ведущим симптом. Купирование боли – приоритетная задача, а потому большая часть воздействий направленная именно на достижение этой цели. Если при выполнении упражнений боль только усиливается, стоит на время отказаться от их исполнения или исключить только те движения, которые заставляют пациента интенсивнее ощущать боль.
Люмбаго – патология, развивающаяся под воздействием множества факторов. Важно установить первопричину болезни и начать воздействовать именно на нее, чтобы эффективно купировать пациенту болевой синдром и избавить его от возможных рецидивов. При появлении болей, напоминающих люмбаго, рекомендуется обращаться к врачу-неврологу, который проведет диагностику и установит природу патологии. Лечение в домашних условиях без предварительной консультации не рекомендуется.
Порой болезненность, на первый взгляд, без причины может возникнуть в пояснице, а затем переместиться на ягодицы, заднюю поверхность бедра и достигнуть голени, ступни и даже кончики пальцев. Если болит спина, нужно обязательно устранить причину болезненности, чтобы она не перешла на нижние конечности. Давайте подробнее рассмотрим, какие существуют боли в ногах, причины, а также каким образом от них можно избавиться.
Ноги могут болеть вследствие следующих причин:
- Если нарушается отток венозной крови, повышается давление в сосудах, застаивается кровь, развивается варикоз. Пациент чувствует боль и жжение, тяжесть в ногах, которые усиливаются в конце дня.
- Блуждающая боль в ноге возникает из-за варикоза, тромбофлебита или посттромбофлебитического синдрома. У пациента отекают ноги, а также происходят в них трофические изменения.
- При венозном застое может возникнуть тромб в просвете вены. При тромбофлебите ощущается острая боль с пульсацией и жжением в икроножной мышце. Могут появиться также отеки и покраснения кожи в пораженном месте. Из-за уплотнения вен они очень сильно болят, вследствие чего к ноге невозможно прикоснуться. Иногда у пациента повышается температура тела до 38 градусов.
- Причина болезненности в нижних конечностях может быть в воспалении седалищного нерва, грыже межпозвоночных дисков, развитии остеохондроза. При защемлении нервных корешков возникает боль в области всего седалищного нерва, жжение, похолодание и онемение в нижних конечностях.
- При нехватке кальция истончается костная ткань, из-за чего развивается остеопороз. При таком заболевании возникает боль в костях ног, конечности сводятся судорогой, сильно болят икры. Заболеванию подвержены женщины старше 40 лет, любители кофе и курильщики.
- Ночные боли в ногах и судороги беспокоят пациентов при сахарном диабете. Наблюдается отечность, «мурашки», онемение и покалывание в конечностях. Кожа голеней шелушится и становится сухой.
- Плоскостопие вызывает боль в ногах при ходьбе. Заболевание приводит к ослаблению мышц и связок, а также уплотнению сводов. Из-за этого ступня утрачивает свою амортизирующую функцию, нога часто устает и постоянно болит.
- Болеть нога может из-за развития артрита. Когда суставы конечности разрушаются инфекцией, возникают воспаление, усиливающаяся или ослабевающая боль. При ходьбе боль острая, а при стоянии на одном месте – выкручивающая суставы. Пострадавший участок тела опухает, кожа становится красной и болезненной.
Чтобы устранить боль в ноге, причины нужно обязательно выявить. Вылечив заболевание, вызывающее болезненность, можно избавиться от неприятных симптомов в ногах.
Для постановки диагноза и устранения болей в ногах важно пройти все необходимые исследования. В первую очередь нужно исключить развитие тромбофлебитов, тромбозов, нарушение проходимости артерий, инфекционный процесс. Перечисленные состояния опасны для жизни пациента.
Также исследуется спина больного, так как именно из-за проблем с ней могут появиться боли в конечностях. Пациенту проводят рентгенографию позвоночного столба, тазово-крестцовых сочленений, тазобедренного сустава. Самыми информативными способами диагностики болезненности в нижних конечностях выступают магнитно-резонансная томография и КТ.
Способы лечения заболеваний:
- Если болят ноги из-за варикоза, сходите к флебологу, сделайте УЗИ вен. Учитывая состояние сосудов, доктор назначит лечение. Чтобы уменьшить болезненность, рекомендуется носить компрессионные чулки, по утрам в течение пяти минут вращайте ступнями, после работы ножки обливайте прохладной водой, летом ходите босиком. Перечисленные действия помогут улучшить кровообращение в конечностях.
- При блуждающей боли обратитесь к доктору. Именно специалист определит, каким должно быть лечение. Возможно, потребуется ношение компрессионного белья, применение мазей или проведение склеротерапии.
- При развитии первых симптомов тромбофлебита важно попасть на прием к сосудистому хирургу. Врач назначит пройти ангиосканирование и сдать анализ крови. Благодаря таким процедурам, оценивается, насколько закупорились вены, есть ли риск отрыва тромба.
- При воспалении седалищного нерва проконсультируйтесь с неврологом, сделайте МРТ и строго следуйте всем предписаниям доктора.
- При остеопорозе определяют плотность костной ткани с помощью рентгена или ультразвука. С учетом полученных результатов доктор назначает лечение с помощью препаратов кальция. Также важно как можно больше есть продуктов, обогащенных ценными микроэлементами.
- При болях из-за сахарного диабета нужно обратиться к эндокринологу, соблюдать его все рекомендации, тщательно следить за состоянием сахара в крови, придерживаться специальной диеты.
- При плоскостопии нужна консультация ортопеда. Для облегчения состояния назначаются специальные препараты, а также ношение ортопедической обуви.
- При артрите поможет ревматолог. Рекомендуется сдать анализ крови и сделать рентген конечности. Следует провести своевременное лечение, чтобы избежать полного деформирования ступни и проведения операции. Терапию назначает только врач.
Важно не заниматься самолечением, чтобы не навредить ноге еще больше. Лечение подбирает только доктор, оценив ситуацию, определив истинную причину патологии. Если к врачу с болями в ногах обращается пожилой человек, терапия подбирается согласно возрасту пациента, а также с учетом сопутствующих у него заболеваний.
Часто дети жалуются на боль в ножках. Такой симптом может говорить просто о том, что ребенок устал за день или же сигнализировать о развитии серьезного заболевания. Поэтому при частых жалобах отведите ребенка к доктору, чтобы исключить болезнь или же начать её своевременно лечить.
Боли в ногах у детей могут возникнуть вследствие таких факторов:
- особенностей детского возраста;
- плоскостопия, сколиоза, искривления позвоночного столба, неправильной осанки;
- хронических носоглоточных инфекций;
- нейроциркуляторной дистонии гипотонического типа;
- сердечно-сосудистой врожденной патологии;
- ушибов и травм;
- сильных эмоций или частых стрессовых ситуаций;
- повреждения колена или лодыжки;
- воспаления пальца на ноге;
- растяжения ахиллова сухожилия;
- ношения тесной обуви;
- нехватки витаминов и микроэлементов в детском организме.
Ребенок может пожаловаться на боль в ножках и других суставах при развитии ОРВИ или гриппа. Для снятия такой болезненности достаточно дать малышу Парацетамол в дозировке согласно возрасту.
Чтобы помочь ребенку при других патологиях избавиться от боли, покажите его неврологу, гематологу, педиатру, ортопеду-травматологу.
Необходимо обратиться за помощью к врачу при опухании сустава, покраснении кожи, сильных и частых болях в конечностях, повышении температуры тела, ухудшения самочувствия маленького пациента.
Доктор после осмотра больного определит истинную причину болезненности в ножках, а также назначит правильное и эффективное лечение, которое будет включать в себя утренний комплекс специальных упражнений для нижних конечностей, другие процедуры и действия.
Чтобы не болели спина и ноги, рекомендуется проводить профилактические действия. Измените свой образ жизни. Регулярно выполняйте физические упражнения, чтобы нормализовать кровоснабжение в ногах, предупредить развитие сердечно-сосудистых заболеваний. Укрепляйте мышцы живота для уменьшения болезненности в ногах, которая возникает из-за проблем в позвоночнике.
Чтобы не раздражать седалищный нерв, не сидите на жестких стульях, подкладывайте под ягодицы мягкие подушки. Избегайте тугих поясов и ношения тесных брюк. Следите за своим режимом дня, а также за питанием.
Теперь вы знаете, почему возникает боль в нижних конечностях у детей и взрослых, а также каким образом от нее можно избавиться. При появлении боли в ногах важно обязательно обратиться к доктору за помощью, чтобы успешно её устранить и предупредить развитие осложнений.
2017-02-24
источник
Дискомфорт или болевой синдром в нижней части спины – один из признаков нарушений опорно-двигательного аппарата. Чтобы выявить причины патологии и назначить правильное лечение, нужно определить характер и особенности неприятных ощущений. Что же означает боль в ягодице справа, отдающая в ногу, и как от нее избавиться?
Боль в пояснице и ягодичной области справа или слева, которая отдает в одну, реже в обе ноги по ходу седалищного нерва, носит название люмбоишиалгия.
Обычно боль распространяется от крестца по ягодичной мышце, задней поверхности бедра, переходя в области голени на боковую и переднюю часть нижней конечности, не достигая кончиков пальцев. Она носит жгучий, пульсирующий или ноющий характер.
Неприятные ощущения усиливаются при резких движениях, поднятии тяжестей или просто при смене положения тела. При ходьбе человек старается щадить больную ногу, из-за чего возникает прихрамывающая походка с опорой на здоровую конечность.
В некоторых случаях, стоя, человек вынужден принимать специфическое положение, наклонившись вперед или согнувшись.
Основная причина, вызывающая боли в ягодице подобного характера с правой или с левой стороны – раздражение корешков седалищного нерва, которое возникает под воздействием следующих факторов:
- деформация межпозвоночных дисков (грыжи, протрузии), костные наросты на позвонках вследствие развивающегося остеохондроза;
- механические травмы позвоночника в поясничном отделе;
- заболевания костей и суставов (остеопороз, остеоартроз, фасеточный синдром);
- мышечные патологии;
- болезни ревматического характера;
- инфекционные и воспалительные заболевания, поражающие нервные волокна, сосуды и ткани;
- сахарный диабет;
- вирус герпеса, опоясывающий лишай;
- новообразования позвоночника;
- переохлаждение;
- лишний вес;
- беременность.
В зависимости от вышеперечисленных факторов, люмбоишиалгия может быть мышечно-скелетной, невропатической, ангиопатической или смешанной. Каждый из видов ишиалгии имеет свой механизм возникновения.
- Невротическую форму вызывает защемление и воспаление спинномозговых нервных корешков.
- Ангиопатическая форма возникает при поражении крупных кровеносных сосудов поясничного отдела позвоночника и нижних конечностей.
- При мышечной-скелетной форме боль в ягодице с иррадиацией в ногу развивается вследствие воздействия на мышечные волокна.
Постановка диагноза при болях в ягодице, отдающих в ногу, начинается со сбора анамнеза и внешнего осмотра больного, в ходе которого невролог исследует позвоночник, седалищный нерв и ткани ягодиц.
При подозрении на травмы или новообразования позвоночника, ревматические заболевания или сосудистые патологии, больному требуется консультация узких специалистов – ревматолога, онколога, хирурга, флеболога.
Рентгеновское обследование пораженного отдела позвоночника проводится для выявления дефектов межпозвонковых дисков, травм позвоночника, инфекционных или воспалительных процессов.
В случаях, когда рентген не позволяет поставить точный диагноз, больному назначается МРТ или КТ – исследования, позволяющие составить точную картину состояния позвоночных дисков и нервных корешков.
Для выявления патологий в брюшной полости и органах малого таза проводится УЗИ, а для диагностики воспалительных процессов в организме – общий и биохимический анализ крови.
При подозрении на злокачественные опухоли и метастазы в позвоночнике проводится сцинтиграфическое обследование.
Симптомы люмбоишиалгии, в именно боль в ягодице справа или слева, отдающая в ногу, нередко возникает внезапно в самый неподходящий момент. При первых проявлениях заболевания человеку нужно обеспечить полный покой и исключить физические нагрузки. Лучше всего лечь на жесткую поверхность, слегка приподняв нижние конечности – это позволит добиться максимального расслабления мышц ягодиц и ног, уменьшить болевые ощущения.
Можно надеть бандаж для спины, плотно замотать больное место теплым платком.
В качестве медикаментозных средств при люмбоишиалгии можно использовать спазмолитические препараты Спазмалгон, Баралгин, Спазган.
Вместе со спазмолитиками обычно применяются нестероидные противовоспалительные средства в форме таблеток или мазей (Диклофенак, Дилакса, Вольтарен, Мелоксикам и т.д.) или миорелаксанты, снимающие мышечный спазм.
Для уменьшения отека рекомендуется принять любой антигистаминный или мочегонный препарат.
Чтобы не ухудшить состояние, при сильных болях в ягодице и других проявлениях люмбоишиалгии не рекомендуется:
- принимать горячую ванну или ходить в сауну;
- самостоятельно делать массаж или гимнастику;
- снимать болевые ощущения таблетками в сочетании с алкоголем;
- вводить какие-либо препараты внутримышечно без назначения врача (игла может попасть в пораженную мышцу или нервный корешок).
Достаточно эффективны при болях в ягодице, отдающих в ногу, и народные средства – компрессы и мази на основе спирта, змеиного и пчелиного яда, настоев лекарственных растений. Применять подобные рецепты следует с большой осторожностью (некоторые из них вызывают сильные аллергические реакции) после консультации со специалистом.
Важно помнить, что медицинские препараты и другие средства, применяющиеся в домашних условиях, могут снять неприятные симптомы, но не избавляют от люмбоишиалгии полностью, поэтому больному нужно как можно скорее обратиться к врачу.
Игнорировать боли в ягодице с иррадиацией в ногу нельзя, так как со временем состояние будет ухудшаться, а заболевание перейдет в хроническую форму.
Существует ряд случаев, когда медицинская помощь при люмбоишиалгии необходима незамедлительно. Нужно вызвать «Скорую помощь», если болевые ощущения в ягодицах и ногах сопровождаются следующими проявлениями:
- повышение температуры;
- иррадиация не только в ногу, но и в живот, верхнюю часть спины, грудь и другие части тела;
- полное или частичное обездвиживание;
- отек или покраснение в районе позвоночника;
- сильное онемение пораженного участка;
- боли при мочеиспускании или дефекации;
- недержание мочи или кала.
Лечение люмбоишиалгии направлено на устранение ее основной причины. Чаще всего это патологии позвонков и межпозвонковых дисков, которые корректируются массажем, физиопроцедурами, лечебной физкультурой, а по показаниям и хирургическим вмешательством.
Инфекционные и воспалительные заболевания мышц и сосудов требуют антибактериальной или противовоспалительной терапии, патологии костей – приема препаратов, укрепляющих костную ткань и активизирующих обменные процессы.
Процедуры должны осуществляться под контролем специалиста и при отсутствии у больного противопоказаний. Для улучшения обмена веществ и работы иммунной системы рекомендуется курс витаминотерапии.
Чтобы избежать появления хронических болей в пояснице, ягодичной области справа или слева, распространяющихся на ноги, нужно придерживаться следующих правил:
- при продолжительной работе за компьютером или стоянии на ногах делать перерывы, разминать ноги и поясницу (это касается и водителей, которые вынуждены в течение долгого времени пребывать за рулем);
- сидеть на стуле с высокой спинкой, под поясницу можно подкладывать валик;
- не сутулиться, следить за осанкой;
- по возможности избегать серьезных физических нагрузок и переохлаждения;
- следить за собственным весом;
- не носить обувь на каблуке выше 4-7 см;
- отказаться от вредных привычек, вести здоровый образ жизни;
- спать на умеренно жесткой постели (оптимальным вариантом будет ортопедический матрас);
- регулярно проходить профилактические осмотры у врача.
В 95% случаев люмбоишиалгия имеет благоприятный прогноз. При своевременном лечении и соблюдении профилактических мер от боли в ягодице, отдающей в ногу, и других неприятных проявлений заболевания можно избавиться без следа.
источник