Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
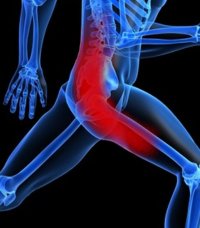
Наиболее яркое проявление радикулита – острые боли в позвоночном столбе, ягодицах и ноге. А в общем для радикулита характерно три основных симптомокомплекса:
1. Болевой синдром, который мы рассмотрели выше.
2. Синдром двигательных расстройств: в результате нарушения нормальной иннервации снижается мышечная сила, поэтому появляется слабость, нарушение движений в ногах.
3. Синдром чувствительных расстройств: нарушается кожная чувствительность, отмечается онемение в пальцах ног и стопах, появляется неприятное покалывание, чувство холода или жара, «ползание мурашек».
Радикулит как таковой не является клиническим диагнозом, и не указывает на природу имеющихся нарушений. Врач, осматривающий пациента, должен разобраться, каким заболеванием вызван радикулит, и назначить эффективное лечение. Боль в ягодицах и спине при этом устраняется с помощью противовоспалительных и обезболивающих препаратов.
Так как в области ягодицы находится большое количество подкожной жировой клетчатки, то здесь достаточно велика вероятность образования флегмон и абсцессов.
Флегмона – это разлитое гнойное воспаление подкожной жировой клетчатки. Оно проявляется в виде острых болей в ягодице справа или слева, повышения температуры тела, припухлости в ягодичной области. Часто боль настолько сильна, что пациент не может находиться в положении сидя. Нередко отмечается общее нарушение состояния: слабость, повышенная утомляемость, плохое самочувствие.
Абсцесс по своей симптоматике сильно напоминает флегмону, отмечаются аналогичные боли в области ягодицы. Отличие состоит в том, что абсцесс не носит разлитой характер, а представляет собой полость, заполненную гноем.
Диагностикой и лечением абсцесса и флегмоны ягодиц занимается хирург. Патологии устраняют хирургическим способом, назначают антибактериальные препараты.
Остеомиелит – гнойно-воспалительное заболевание, поражающее костную ткань. Резкая боль в ягодице отмечается при остеомиелите подвздошной кости, бедра. Наиболее распространены две разновидности заболевания: гематогенный (когда инфекция проникает в кость с током крови), и посттравматический (когда болезнетворные микроорганизмы проникают извне, через раневую поверхность).
Боль в ягодицах при остеомиелите носит острый, резкий характер. Она часто бывает настолько сильна, что затрудняет движения — пациент не может ни стоять, ни сидеть. При этом отмечаются такие признаки, как:
- повышение температуры тела, зачастую до очень высоких цифр;
- общее нарушение самочувствия: недомогание, слабость;
- головные боли, головокружение, слабость, тошнота и рвота, нарушение стула;
- в тяжелых случаях резкая боль в ягодице и повышение температуры тела сопровождаются нарушением сознания — пациент впадает в кому.
Эти признаки наиболее характерны для гематогенной формы остеомиелита.
При подозрении на заболевание и ухудшении состояния пациента нужно немедленно вызвать бригаду «Скорой помощи». Лечение остеомиелита осуществляется только в условиях стационара.
Подробнее об остеомиелите
Боль в ягодице после укола, которая продолжается в течение некоторого времени, а затем самостоятельно проходит – вполне нормальное явление. Достаточно ощутимая боль обычно отмечается после инъекций витаминов и некоторых антибактериальных препаратов.
Если же болевые ощущения продолжаются слишком долго, и никак не проходят — то, скорее всего, имеет место одно из следующих осложнений:
1. Постинъекционный абсцесс – гнойник, который образуется на месте укола. Он может иметь следующие причины:
- нарушение стерильности лекарственного препарата: например, когда порошок антибиотика был разведен не в дистиллированной воде;
- нарушение правил асептики и антисептики во время выполнения манипуляции: «грязный» шприц и игла, нестерильные перчатки медсестры (или их отсутствие), недостаточная обработка места инъекции антисептиком;
- инфицирование ранки самым больным уже после процедуры: например, когда ее расчесывают грязными руками.
Постинъекционный абсцесс, помимо болей в ягодице, сопровождается припухлостью и покраснением, повышением температуры тела, может нарушаться общее состояние пациента.
2. Боль в ягодице после укола, и появление в этом месте синяка — свидетельствует о том, что игла шприца случайно попала в небольшой сосуд. Если синяк небольшой, то со временем он просто самостоятельно рассасывается, не приводя ни к каким проблемам. Большие гематомы могут инфицироваться и превращаться в гнойники. Лечение болей и гематомы в данном случае предполагает применение йодных сеток, спиртового компресса.
3. Если во время инъекции в ягодице отмечается острая резкая боль — то это говорит о том, что игла попала в нервный ствол. Если инъекция осуществляется по всем правилам и в нужном месте, то риск подобного осложнения практически равен нулю. В дальнейшем может отмечаться снижение чувствительности и слабость в мышцах нижних конечностей. Лечение боли в данном случае длительное, предполагает назначение медикаментов и физиопроцедур.
4. Очень часто боль в ягодицах после укола сопровождается появлением под кожей болезненной шишки. Это – инфильтрат, возникновение которого связано с тем, что лекарство было введено не в мышечную ткань, а в жировую. Дело в том, что в мышцах находится большое количество сосудов, в которые введенный раствор сразу же всасывается. В жировой ткани их намного меньше, она более склонна к воспалительным и инфильтративным процессам. Такое осложнение случается, если использовать слишком короткую иглу, или если у пациента хорошо выражен подкожный жировой слой.
Скелет нижних конечностей, кости таза и позвоночный столб человека представляют собой единую целую функциональную систему. Если имеются деформации в одном месте, то, скорее всего, они передадутся и на другие кости и суставы. Все это приводит к неправильному перераспределению мышечного тонуса, и возникновению болей в ягодицах и других мышцах. Обычно при подобных состояниях боль в ягодицах является хронической, носит тянущий характер.
Патологическое перераспределение мышечного тонуса всегда происходит при деформациях поясничного отдела позвоночного столба. Нагрузки на мускулатуру с одной стороны становятся чрезмерными. В итоге возникает боль в ягодице справа, слева, либо с обеих сторон.
У большинства людей правая и левая ноги имеют неодинаковую длину. Но в большинстве случаев эта разница настолько незначительна, что она практически незаметна. Единственным ее проявлением могут стать периодические боли в ягодицах, мышцах ног.
Плоскостопие – патология, которая приводит к нарушению всей конструкции пояса нижних конечностей. Формируется неправильное положение таза в пространстве, нарушение осанки, возникает болевой синдром в разных группах мышц, в том числе и в ягодичных.
Врожденная асимметрия таза — когда одна из его половин уменьшена по сравнению с другой, также приводит к неравномерному напряжению мышц ягодиц.
Еще одно нарушение, которое на первый взгляд кажется незначительным, но способно приводить к выраженным болям – так называемая греческая стопа — состояние, при котором удлинена вторая плюсневая кость.
Все описанные выше патологии характеризуются возникновением болей в ягодицах при ходьбе, длительном стоянии или сидении, а также по ночам, после того, как мышцы подверглись нагрузкам в течение дня.
Наиболее распространены такие травмы мягких тканей ягодиц, как ушибы. Они встречаются при падениях, ударах. Возникает боль при сидении и нажатии на область ягодицы, подкожная гематома (синяк). Движения в мышцах нижней конечности становятся болезненными. Спустя несколько дней боли самостоятельно проходят.
Вывих в тазобедренном суставе сопровождается сильными болями внутри ягодиц, в паху, в мышцах бедра. Нога принимает соответствующее характеру вывиха положение, и фиксируется в нем: дальнейшие движения становятся совершенно невозможными. Отмечается отек мягких тканей, сильное напряжение мышц ягодицы и бедра, кровоизлияния под кожей.
Переломы таза возникают при сильных ударах (во время автомобильных катастроф), падениях с высоты. Главный симптом – сильная резкая боль во время травмы, которая затем сохраняется. Отмечается нарушение движений в тазобедренных суставах, отек, кровоизлияние под кожей.
Боли в ягодицах при таких тяжелых травмах, как вывих бедра и переломы таза — всегда очень сильные. При их чрезмерной выраженности они могут приводить к травматическому шоку. Часто пострадавшему требуется немедленное обезболивание. Нужно как можно быстрее вызвать бригаду «Скорой помощи».
Артроз тазобедренного сустава – это дегенеративное заболевание, которое приводит к разрушению суставных тканей и нарушению их нормальной функции. Основной симптом – боль в суставе, отдающая в ягодицу, бедро, пах.
Выраженность и характер боли определяются стадией заболевания:
1. При первой стадии артроза боль в ягодице возникает только во время ходьбы. Как правило, она носит ноющий характер.
2. На второй стадии боли становятся интенсивнее, начинают отдавать в пах и бедро.
3. На третьей стадии болевой синдром приобретает постоянный характер. Боли в суставе и ягодице очень сильны, причиняют пациенту немалые страдания.
Лечением болей в ягодице, связанных с артрозом тазобедренного сустава, занимается невролог или ортопед.
Когда человек длительное время сидит на стуле, особенно на жестком — часть сосудов, кровоснабжающих ягодичные мышцы, сдавливается. Это сдавление продолжается очень долго, когда человек совершает междугородние переезды в поезде или в автобусе, длительное время работает сидя в офисе или в кабинете.
В описанных случаях возникает боль в ягодицах при сидении, неприятные ощущения в ягодичной области и нижней конечности (онемение, покалывание, «ползание мурашек»). Чтобы устранить эти неприятные симптомы, достаточно встать и немного походить.
Боль в ягодицах может быть симптомом нарушения кровообращения в подвздошных артериях, из которых осуществляется питание нижних конечностей. Причиной этого состояния может быть атеросклероз, тромбозы, а также опухоли, которые сдавливают сосуды.
Окклюзия (перекрытие просвета) подвздошной артерии, помимо болей в ягодицах, сопровождается следующими симптомами:
- слабость и боли в мышцах ног;
- нарушение чувствительности кожи ног, неприятные ощущения в виде онемения, чувства похолодания, покалывания;
- хромота, нарушение походки;
- быстрая утомляемость.
Зачастую даже опытному врачу бывает непросто понять, что боль в ягодицах связана именно с сосудистой патологией. Исследование, которое способно подтвердить диагноз – рентгенография подвздошных артерий с введением в них контраста.

- перенапряжение мышц поясницы, ягодичной области, ног и таза в результате увеличения веса матки с плодом;
- сдавливание беременной маткой сосудов, находящихся в полости таза;
- сдавление нервных стволов.
Обычно самые сильные боли в пояснице, ягодицах и ногах, отмечаются на 36 – 40 неделях беременности. Они беспокоят женщину по типу прострелов, и напоминают радикулит. Это связано с тем, что плод имеет уже достаточно большие размеры, и его головка сильно давит на тазовое дно будущей мамы.
Профилактика и лечение болей в ягодицах во время беременности предусматривают следующие мероприятия:
- занятия специальной гимнастикой для беременных женщин;
- удобное положение в кровати во время отдыха и сна: женщина должна периодически переворачиваться с одного бока на другой, спать на спине не рекомендуется;
- ношение специального удобного бандажа и нижнего белья для беременных;
- полноценный отдых: беременная женщина не должна выполнять тяжелую физическую работу.
Лечение болей в ягодицах полностью определяется характером патологии. В ряде случаев терапия может быть консервативной, а при гнойных процессах и значительных патологических изменениях со стороны костей приходится прибегать к хирургическому лечению.
Если боли обусловлены ушибом, миозитом, физическими перегрузками и пр., то можно самостоятельно использовать противовоспалительные и разогревающие мази и гели. При болях, синяках и инфильтратах (шишках) после инъекций помогают йодные сетки, спиртовой компресс.
При фурункулах (чирьях) помогают повязки с мазью Вишневского, ихтиоловой мазью.
Если боль вызвана банальным переутомлением и повышением мышечного тонуса в результате стресса, то чаще всего достаточно просто хорошо отдохнуть.
Если боль в ягодице сильна, не проходит длительное время и сопровождается другими симптомами, то необходимо обратиться к врачу.
источник
Автор: admin · Опубликовано 16.08.2017 · Обновлено 30.11.2017
Боль в области бедра и ягодиц затрагивает многих людей. Боль, испытываемая в этой области, может возникнуть в самом бедре или может отдаваться за пределы бедра. Большинство боли в бедрах и ягодицах являются механическими и могут быть разрешены с помощью консервативных методов лечения, но некоторые причины могут быть серьезными. Любая боль, которая является сильной, не проходит в течение нескольких дней, или прогрессирование требует медицинского обследования. В этой статье рассмотрим причины боли в бедре и ягодицах.
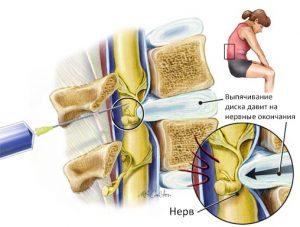
Радикулит описывает раздражение или сжатие большого седалищного нерва. Это обычно вызывает боль в нижней части спины, бедра, ягодицы и задней части ноги. Состояние чаще всего возникает из-за грыжи межпозвоночного диска в нижнем отделе позвоночника. Грыжа межпозвоночного диска развивается, когда желеобразная центральная часть спинного диска выталкивает из своих нормальных границ, что может оказывать давление на соседние нервы. Другие состояния, такие как возрастная дегенерация позвоночника и костных отрогов, также могут раздражать седалищный нерв и вызывать боль. Болезнь радикулит может сопровождаться мышечной слабостью, онемением, покалыванием и потерей ощущения вдоль пути нерва. В частых случаях боль от радикулита ограничивается одной стороной. Это состояние можно лечить противовоспалительными препаратами и упражнениями. Тяжелые случаи радикулита могут потребовать хирургического лечения.
Боль в крестцово-подвздошном сочленении.
Крестцово-подвздошное соединение образовано крестцом — нижней частью позвоночника — и тазом. Это соединение подвержено травмам. Боль в ягодицах и бедрах может возникнуть из крестцово-подвздошного сочленения. Люди, которые сидят в течение длительного периода времени, могут испытывать боль в этих сочленениях из-за плотных мышц и связок. Боль также может быть вызвана травмой, артритом или беременностью. Лечение боли в крестцово-подвздошном сочленении включает в себя противовоспалительные препараты, инъекцию кортизона и упражнения для укрепления мышц, поддерживающих соединение.
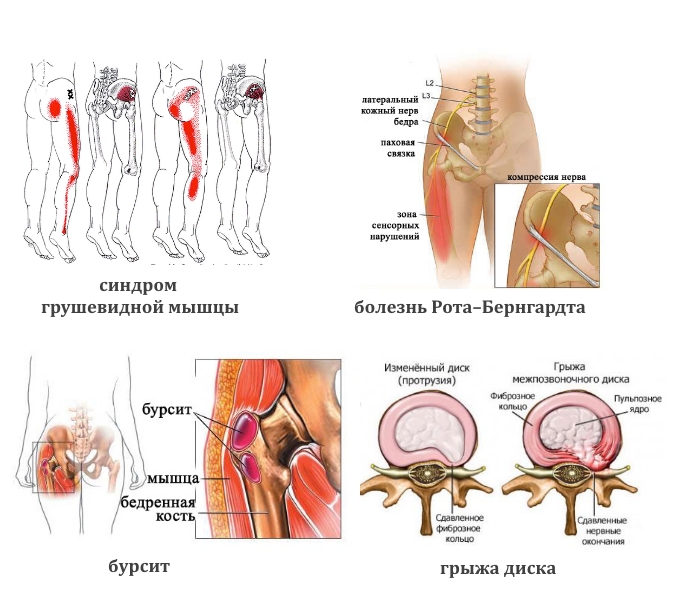
Синдром грушевидной мышцы.
Синдром грушевидной мышцы представляет собой небольшую мышцу в центре ягодицы. Эта мышца активна во время бега и ходьбы и восприимчива к стрессу. Если грушевидная мышца напряжена, она может затянуть и вызвать боль в области таза и ягодиц. Седалищный нерв проходит очень близко, а в некоторых случаях непосредственно через грушевидную мышцу. Когда мышца напряжена и спазмирована, она может оказывать давление на седалищный нерв, вызывая многие из тех же симптомов, которые возникают при грыжах, связанных с радикулитом. Лечение включает отдых от раздражающих действий, растяжение узкой мышцы и укрепление всех мышц в области таза.
Анкилозирующий спондилит — хроническое воспалительное состояние, которое поражает позвоночник и крестцово-подвздошные суставы. Он может прогрессировать и воздействовать на другие суставы по всему телу, но начальные симптомы обычно начинаются в бедрах и нижнем отделе позвоночника. Бедро, ягодицы и боли в пояснице являются распространенными. В некоторых случаях это состояние может также влиять на внутренние органы, включая сердце и легкие. Нехирургическое лечение этого состояния включает физиотерапию и НПВП или другие лекарства от боли. Тяжелые случаи анкилозирующего спондилита могут вызывать постоянную, сутулую позу и может потребоваться хирургическое вмешательство.
Иной недуг и травмы также могут вызывать боль в бедре и ягодицах. Например, высокие мышечные деформации подколенного сухожилия или разрыв могут вызывать эти условия, особенно среди спортсменов. Эти травмы могут развиваться внезапно или постепенно из-за чрезмерного использования. Закупорка артерий, снабжающих ноги, является менее распространенной причиной боли в задней части бедра и ягодиц. Затвердение артерий является обычным виновником этого состояния. Поражение или сжатие мышц, или сухожилий в области таза также может вызывать ягодичную и заднюю боль в бедре.
Для лечения боли в ягодицах вы должны увидеть своего врача, ревматолога или ортопеда. Ваш врач будет адаптировать ваше лечение к причине вашей боли.
Ваш врач может порекомендовать:
- Инъекции кортикостероидов для снижения воспаления.
- Физическая терапия, чтобы помочь укрепить мышцы вокруг травмы и улучшить диапазон движения в пострадавшем районе.
- Процедура дренирования кисты или абсцесса.
- Хирургия для восстановления поврежденного диска или замены изношенного сустава.
- Домашние средства могут помочь облегчить ваши симптомы до тех пор, пока не будет разработан план лечения.
Если в течение нескольких дней боль не улучшилась, или она ухудшилась, обратитесь к врачу. Они проведут физический осмотр и, возможно, возьмут тесты на визуализацию, такие как рентген, чтобы найти причину боли.
Как только ваш врач узнает, причины боли в бедре и ягодицах, они будут работать с вами по плану лечения, соответствующему вашим потребностям.
источник
Боль в ягодице, отдающая в ногу, в большинстве случаев поражает 1 сторону (левую или правую), хотя может быть и двусторонней. Она может усиливаться при подъеме по лестнице, резких движениях. Человеку не комфортно сидеть, а при ходьбе он щадит больную ногу и хромает.
Боль может возникнуть спонтанно. В острый период она не стихает даже в положении лежа, сопровождается мышечными спазмами, усиливается при смене позы, кашле. Трудно повернуть туловище, согнуть или разогнуть суставы. Боль — это сигнал о нарушениях, требующих срочной помощи. Существуют разные причины, вызывающие ее, в том числе опасной этиологии. Поэтому важно не откладывать визит к врачу (терапевту или ортопеду) и выяснить, что происходит в вашем организме.
В большинстве случаев боли в ягодицах, отдающие в левую или правую ногу появляются при остеохондрозе и остеоартрозе. Между позвонками L4 и L5 поясничного отдела, позвонками L5–S1 крестца находятся нервные корешки, которые при защемлении или наличии грыжевого выпячивания иннервируют боль или слабость через ягодицу в наружную часть бедра, через икроножную мышцу к передней или задней части ноги, вызывая онемение пальцев или наружной части стопы. Если поднять большой палец ноги, ощущается слабость во всей нижней конечности.
Появление боли могут спровоцировать такие факторы:
- переохлаждение — общее или поясничного отдела;
- инфекции;
- малоподвижный образ жизни;
- нарушение обмена веществ;
- лишний вес;
- травмы мышц и связок, в том числе старые, полученные задолго до появления болей.
После падения на ягодицы мышечные волокна в зоне ушиба постепенно замещаются рубцом соединительной ткани. Со временем он начинает сдавливать седалищный нерв, вызывая болевой синдром. Не связанные с болезнями тянущие боли могут появиться при таких состояниях:
- метеочувствительности;
- переутомлении;
- беременности;
- интенсивном росте в юношеском возрасте.
Для детализации болевого синдрома важно прислушиваться к своему организму. При разных болезнях ощущения и симптомы болей можно выразить в таких жалобах пациентов:
- В крестцовой области, переходящая в ноги. При протрузии периодически обостряется и затихает. Она может быть простреливающей, резкой, может вызвать локальный спазм. В ногах и крестцовой зоне появляется покалывание и онемение.
- Тупая боль в пояснице, паховой области и верхней части голени характерна для синдрома грушевидной мышцы. Ее реактивное воспаление вызывают туберкулез, остеомиелит, артрит, артроз тазобедренного сустава.
- Тянущая, иррадиирующая в боковую часть ноги вплоть до стопы (лампасоподобной локализации) может быть при грыже и патологии бедренного сустава.
- Жгучая боль в той же области возникает при болезни Рота–Бернгардта.
- Ноющая или колющая. При злокачественных опухолях тазовых костей, спинного мозга, бурсите сухожилий ягодичных мышц.
- Давящая или тянущая в области поясницы и колена характерна при болезнях вен и артерий, а также повреждении связок и сухожилий.
- Отдающая в переднюю поверхность бедра и вниз может появиться после операции в нижней части живота. Сильная — одновременно с мышечной атрофией, которая наблюдается при сахарном диабете, если развивается асимметричная проксимальная нейропатия.
У детей до 10 лет болевые ощущения могут появиться при туберкулезе кости. Симптомы болей в ягодице справа и слева, распространяющихся на ноги, могут сильно отличаться при таких заболеваниях:
- паховая грыжа;
- патологии органов малого таза у женщин;
- гнойно-воспалительные процессы;
- патологии прямой кишки;
- болезни почек;
- вирус герпеса;
- хронические менингит;
- панкреатит;
- постинъекционный абсцесс.
Острая резкая боль может появиться во время укола в ягодицу. Это значит, что игла задела седалищный нерв. У пациента это может вызвать покалывание в ногах и пояснице, онемение, хромоту: клинические нарушения могут выражаться по-разному и продолжаться долгое время.

- анальгетики;
- противовоспалительные нестероидные (например, Диклофенак, Ибупрофен);
- миорелаксанты (для устранения мышечного спазма);
- улучшающие кровообращение.
Желательно соблюдать постельный режим. При местных гнойных процессах применяют Ихтиоловую мазь или Вишневского. В комплексное лечение при ортопедических патологиях входят такие методы:
- иглоукалывание;
- мануальная терапия;
- физиопроцедуры.
Врач обязательно назначает лечебную физкультуру, восстанавливающую кровообращение.
Первое, что необходимо сделать — снять боль. Врач назначает уколы и таблетки, а если боль сильная, такая, что анальгетики и спазмолитики не помогают — новокаиновую блокаду. Боль утихнет быстрее, если среднеягодичная мышца расслабится. Для этого можно воспользоваться таким способом:
- Лежа на спине, немного приподнимать ноги, согнутые в коленях.
- Разделить ягодицу на 4 квадрата и в середине правого верхнего найти болевую точку. При надавливании на нее ощущается иррадиация в поясницу и ноги. Не переставая нажимать на триггерную точку, надо в положении стоя ногу, согнутую в колене, поставить на невысокий табурет так, чтобы колено находилось на уровне нижней части живота, и поворачивать ее 10–20 раз в сторону. При необходимости можно держаться за опору.
- Подложить под эту точку мяч для большого тенниса, полежать так 10 минут, затем отводить ногу в сторону.
Но эти упражнения снимут боль не при всех заболеваниях, например, при синдроме грушевидной мышцы они бесполезны.
Если дискомфорт вызван воспалением седалищного нерва, можно воспользоваться аптечными согревающими мазями или такими рецептами компрессов народной медицины:
- из листьев белокочанной капусты, прогретых и слегка размягченных кипятком, делают на 2–3 часа;
- из пчелиного воска, разогретого до пластичного состояния, — на ночь.
Домашними средствами лечиться можно только после того, как врач диагностирует болезнь и в комплексе с терапией.
Нельзя назначать себе уколы, массаж, прогревания в ванне или бане. Неправильное лечение, например, люмбагоишиалгии, приведет к тому, что со временем состояние здоровья ухудшится, и болезнь станет хронической. Нельзя пытаться усилить эффект анальгетиков алкоголем.
Чтобы болезнь не возвращалась, важно прислушиваться к таким рекомендациям:
- если вы работаете сидя или стоя, делайте перерывы для разминки поясницы и ног;
- спите на полужесткой поверхности, лучше — на ортопедическом матрасе;
- не поднимайте тяжести;
- держите спину в тепле;
- сидите на стуле с высокой спинкой, подложив под нижнюю часть спины валик;
- для укрепления скелета употребляйте продукты, богатые кальцием, и периодически поддерживайте организм курсами витаминно-минеральных комплексов;
- для восстановления собственной ткани позвоночника введите в рацион мясо с сухожилиями и хрящами или аналогичные аптечные препараты;
- откажитесь от употребления твердых жиров, если среди ваших родных были случаи сосудистых заболеваний;
- следите за своим весом.
Важно не засиживаться, как можно больше двигаться: бегать или быстро ходить, плавать, каждый день делать зарядку. Физические нагрузки должны быть соразмерными состоянию здоровья и возрасту.
источник
На любую боль в ногах человек моментально обращает внимание, не в состоянии её игнорировать. Безупречная работа нижних конечностей позволяет вести комфортную жизнь, не задумываясь о возможных проблемах в будущем. Ежедневно наши ноги испытывают значительные нагрузки, перенося на себе всю тяжесть тела, а часто и дополнительный вес того, что находится у нас в руках.
Боль в ноге от ягодицы до колена является неспецифическим симптомом, это значит, что возникать она может по ряду разных причин. Болезненность в этой области, а также другие малоприятные ощущения, как онемение или жжение — возникают из-за патологических процессов в таких структурах тканей бедра:
- мышцах и фасциях;
- связках и сухожилиях;
- нервных корешках и стволах;
- костной ткани;
- больших суставах (тазобедренном, коленном);
- крупных кровеносных сосудах (артериях, венах).
Боль в бедре — симптом многих заболеваний
Основные факторы развития боли в бедре:
- Воспаление скелетной мускулатуры — миозит;
- Травмы и повреждения связок, сухожилий, мышечно-фасциальной ткани: ушибы, растяжение, разрывы и отрывы;
- Поражение костных тканей, вследствие нарушения обмена веществ или инфекционных заболеваний, приводящих к изменениям их физических параметров, например, плотности и твёрдости (остеопороз, остеомиелит, туберкулёз костей);
- Заболевания и патологии суставов (артриты, артрозы, некроз головки бедра);
- Воспаление нервов — неврит — вследствие зажима нервных корешков в нижних отделах позвоночника и в области тазобедренного сустава;
- Артериально-венозные заболевания — венозная недостаточность, тромбофлебит, флеботромбоз, варикозное расширение вен, а также эмболия и тромбоз артерий;
- Опухолевидные образования — доброкачественные, а также злокачественные новообразования в костях и окружающих тканях: саркома мягких тканей, остеосаркома, лейкоз, метастазы в бедренной кости — это наиболее частые патологии.
- Другие причины — боль может быть вызвана не связанными с какой-либо болезнью, временными обстоятельствами — физическим переутомлением («горит» нога), беременностью, давними травмами и метеочувствительностью, интенсивным подростковым ростом, мышечной слабостью в ногах.
Несмотря на то что в целом причин для боли от бедра до колена теоретически может быть много, рассмотрим наиболее часто встречающиеся на практике. Факторы их возникновения и каким образом проявляются. Как правило, эти патологии, так или иначе, связаны с тазобедренными суставами и нижним отделом позвоночника, а также с воспалением мышечной ткани.
В области бёдер рсположены три основные группы крупных мышц
Часто причиной боли от бедра до колена является воспаление крупной мышцы или целых мышечных групп (полимиозит). Особенностью этого состояния является то, что неприятные ощущения в ноге возникают при движении, но не преследуют человека по ночам. Другими словами, если нога обездвижена, то она не болит. Для миозита характерно внезапное начало и быстрое прогрессирование, если своевременно не начать адекватное лечение. Случается, что в процесс воспаления включаются и рядом располагающиеся ткани: кожная (дерматомиозит), соединительная (миозит оссифицирующий), нервная (нейромиозит).
- травмы;
- инфекции;
- переохлаждение;
- продолжительная вибрация;
- длительное пребывание в неудобной позе;
- чрезмерная физическая нагрузка;
- стрессовые ситуации.
Признаки и сопутствующие симптомы:
- боли, стреляющие во время движения поражённой конечностью;
- покраснение кожи болезненного участка;
- отёчность и рыхлость;
- функциональные нарушения;
- повышенная температура.
В области бёдер находятся три основные группы крупных мышц, а именно: разгибатели бедра, которые расположены на задней поверхности, приводящие мышцы — аддукторы, находящиеся с внутренней или медиальной стороны бедра, и четырехглавая мышца — на передней поверхности бедра.
Очень часто травмируют мышцы-разгибатели бедра профессиональные спортсмены — футболисты, бегуны и прыгуны в длину — или, наоборот, начинающие любители, когда слишком рьяно, с непривычки, приступают к физическим нагрузкам. Четырёхглавая мышца и разгибатели, а также их связочный аппарат — проходят через тазобедренный и коленный суставы, принимая участие в сгибании и разгибании конечностей. Поэтому они травмируются чаще других. Растяжение связки может быть вызвано сильным прямым ударом по ней.
Симптомы растяжений, надрывов или разрывов (связок и мышц):
- резкая сильная боль после ощутимого (слышимого) щелчка или хлопка в ноге;
- кровоподтёк из-за разрыва мелких сосудов;
- ограничение мышечной подвижности.
Артроз тазобедренного и коленного суставов — термин, объединяющий дегенеративные изменения в них, которые развиваются как результат дисплазии, травмы, перегрузки, нарушения обмена веществ в суставе, действия общих инфекций. Заболеванию чаще подвержены люди пожилого возраста, это обусловлено износом хрящевой ткани и накопившимся букетом хронических болезней опорно-двигательной системы. Женщины страдают артрозом чаще мужчин, ввиду того, что хрящевая ткань у представителей мужского пола рассчитана на большие нагрузки.
- избыточный вес (ожирение);
- врождённая дисплазия сустава (неправильное развитие), привёдшее к вывиху бедра;
- системные нарушения метаболизма (при подагре, сахарном диабете);
- бактериальная инфекция;
- некроз головки бедренной кости;
- хондроматоз — множественное образование хрящевых узлов;
- ревматоидный артрит и др.
Артрозы, вызванные данными причинами, называют вторичными, они чаще бывают двусторонними.
Юношеский эпифизеолиз головки бедренной кости — разрушение хрящевой пластинки роста — довольно редкая патология, возникающая на фоне гормональной перестройки, встречается чаще у мальчиков в возрасте 12–16 лет, у девочек, реже, и, как правило, между 11-ю и 14-ю годами.
Бывает, что причину развития заболевания обнаружить не удаётся, тогда врачи говорят об идиопатическом коксартрозе (первичном).
Признаки и симптоматика артроза:
- боль в области данного сустава при ходьбе, отдающая в бедро;
- чередование периодов обострения и ремиссии (для хронического течения);
- боль связана с механическими перегрузками, например, длительной ходьбой;
- характерная болезненность в утреннее время (после сна), а также после продолжительного сидения, которая исчезает после того, как человек «расходится»;
- локализация дискомфорта на наружной и передней поверхности бедра, ягодичной области, «отдаёт» в колено;
- болезненная напряжённость мышц;
- ограничения подвижности сустава, хромота.
Наличие постоянных болей формирует изменение походки пациента, который старается как можно меньше задействовать больные зоны конечности. Длительное течение заболевания приводит к укорочению конечности, стойкому ограничению пассивных движений — контрактурам.
Воспаление периферических нервов — седалищного или бедренного — чаще всего развивается по причине защемления указанных нервов в межпозвоночных отверстиях, откуда они берут своё начало, или в области тазобедренного сустава. Эти крупные нервы обеспечивают работу и чувствительность нижних конечностей. Однако, если проводимость нарушена, в силу разных причин, то это приводит к болям, функциональным перебоям и нарушению восприимчивости.
Часто человек самостоятельно не может определить источник боли. Кажется, что болит колено, а на самом деле — причина в позвоночнике
Основные причины невритов в бедре:
- поясничный остеохондроз — деформация межпозвонковых дисков, костные наросты на позвонках;
- грыжевые выпячивания спинных дисков;
- смещение позвонков;
- сужение (стеноз) спинномозгового канала;
- воспаление грушевидной ягодичной мышцы (отекает и давит на нерв);
- травмы тазобедренных суставов: ушибы, вывихи, переломы.
На поздних сроках беременности у женщин матка может оказывать давление на нервы, вызывая боль и дискомфорт при ходьбе.
Симптоматика неврита седалищного нерва (ишиаса):
- локализация боли в зоне ягодицы и задней поверхности бедра;
- характер болей — от простреливающих острых до ноющих постоянных;
- невозможность устоять на одной ноге (поражённой);
- болезненность при любом движении ногой (даже во время сна);
- ощущение «мурашек» на коже, онемение, жжение;
- иногда частичная потеря чувствительности, «ватность», как следствие — хромота или невозможность двигать ногой.
Признаки неврита бедренного нерва:
- тянущие боли вдоль передней поверхности бедра;
- боль при надавливании немного ниже паховой связки;
- онемение и покалывание на внутренней и передней стороне бедра;
- небольшая отёчность в области колена;
- мышечная слабость в месте поражения.
Таким образом, воспаление каждого из крупных нервов имеет свои характерные особенности, по которым хорошему специалисту несложно определить диагноз исходя из жалоб пациента и собственных наблюдений за поведением и походкой больного.
Лечение каждой группы болезней имеет свои особенности и зависит от специфики конкретного заболевания. Общие рекомендации включают такие терапевтические меры при остром течении патологии в бедре:
- обеспечение покоя ноге (постельный режим, иммобилизация);
- применение обезболивающих и противовоспалительных медикаментов.
Болезни, протекающие хронически, требуют определённого изменения образа жизни и привычек — коррекции диеты и сброса веса в первую очередь. Это нужно для минимизирования ежедневной нагрузки на поражённые конечности.
Практически во всех случаях, когда тревожит боль от бедра до колена — без применения фармацевтических препаратов не обойтись. Врачи часто используют нестероидные (негормональные) противовоспалительные препараты (НВПС), они уменьшают острую боль и позволяют непосредственно перейти к лечению.
Практически во всех случаях при боле в бедре — первая помощь — это лекарства для облегчения состояния пациента
Медикаменты, которые используют при миозите:
- противовоспалительные и анестетики в таблетках, капсулах (Кетопрофен, Вольтарен);
- мази, кремы и гели местного согревающего и обезболивающего действия (Апизартрон, Долобене, Фастум-гель);
- лечебные блокады в нервную ткань (Лидокаин или Новокаин с глюкокортикоидным препаратом);
- антибиотики, если произошло инфицирование.
Для лечения травм и повреждений мышечно-связочного аппарата применяют:
- анестетики и противовоспалительные (Мелоксикам, Диклофенак, Нимесил);
- мышечные релаксанты (Мидокалм);
- препараты, улучшающие кровообращение (Ксантинола никотинат, Пентоксифиллин);
- хондропротекторы — регенераторы хрящевой ткани (Хондроитина и Глюкозамина сульфат);
- анаболические стероиды — усиливают синтез белка (Ретаболил).
Терапевтическое лечение артроза (тазобедренного сустава) проводят такими медикаментами:
- нестероидные противовоспалительные препараты (Диклофенак, Индометацин, Пироксикам, Мовалис);
- хондропротекторы (Хондроитина и Глюкозамина сульфат);
- мышечные релаксанты (Мидокалм, Сирдалуд);
- согревающие и раздражающие кожу мази (Финалгон, Меновазин, Эспол);
- инъекции хондропротекторов в бедро ( Хондролон, Алфлутол)
- внутрисуставные инъекции кортикостероидных гормонов (Гидрокортизон, Дипроспан).
Последние применяют с осторожностью, вводя препарат не в сам сустав, а в околосуставную область, дабы не повредить сосудистые и нервные стволы в паху. Цель такого укола — не столько лечебный эффект, сколько снижение острых болевых ощущений.
Терапевтические методы, применяемые в лечении невритов седалищного и бедренного нервов во многом аналогичны терапии предыдущих заболеваний. Пациент проходит процедуры в условиях дневного стационара. На первых порах больным назначают обезболивающие препараты, а также противовоспалительные и миорелаксанты. Основная же часть медицинских мероприятий сосредоточена на методах физиотерапии.
Если медикаменты при болях в бедре предназначены в основном для снятия острой болевой симптоматики и некоторой стабилизации состояния, то именно физиотерапия — помогает постепенно реально улучшить состояние тканей, вылечить или ввести в состояние длительной ремиссии, когда симптомы частично или полностью исчезают.
- сухое тепло (парафин, озокерит);
- лечебный массаж;
- иглорефлексотерапия.
Лечебный массаж — универсальный метод физиотерапии
В комплексе реабилитационных мер при повреждении и растяжении связок большое значение отводится физиотерапии. Отдельные методы разрешено использовать ещё в острый период — в комбинации с медикаментами. Прописан курс таких процедур:
- электрофорез с применением лекарственных препаратов;
- лазеро- и магнитотерапия;
- ультравысокочастотная терапия (УВЧ);
- парафинотерапия, озокерит;
- лечение минеральными водами;
- грязелечение.
При артрозе тазобедренного сустава рекомендуются:
Невриты и прострелы в бедре требуют применения таких физиотерапевтических мероприятий:
- мануальная терапия;
- массаж акупунктурных точек;
- иглорефлексотерапия;
- остеопатия;
- лечение пиявками;
- прогревания;
- лечебная гимнастика.
Иглорефлексотерапия облегчает состояние при невритах и прострелах всего за несколько сеансов
В некоторых случаях консервативное лечение не даёт нужного результата, или характер повреждений диктует необходимость, когда не обойтись без хирургической коррекции. Оперативное вмешательство показано при таких состояниях:
- разрыв мышц или связок;
- запущенные стадии коксартроза;
- некроз головки тазобедренного сустава и др.
В дополнение к медикаментозной и физиотерапии, можно пользоваться проверенными народными рецептами от боли в бедре. Если лечащий врач одобрил такую инициативу.
- Масло из чистотела для лечения суставов. Взять около 100 грамм предварительно высушенных и измельчённых стеблей и листьев чистотела, залить 1 л оливкового масла, плотно закрыть и поставить в тёмное тёплое место на 14 дней. Затем достать и процедить. Народные целители рекомендуют втирать полученную смесь в больной сустав ежедневно.
- Восковые аппликации от мышечного «прострела» (миозита). Для приготовления компресса необходимый объём пчелиного воска растапливают на водяной бане. Предварительно воск немного охлаждают, параллельно проверяя на небольшом участке кожи температурную чувствительность. Далее нужно смазать больное место прополисным, пихтовым или репейным маслом, сверху удобной широкой кистью послойно наносят горячий воск. В конце аппликацию накрывают шерстяным пледом и держат до окончательного остывания. Выдержать такую процедуру не каждому под силу, но результат того стоит: возможно, что одной процедуры будет достаточно для полного исчезновения симптомов.
- Репчатый лук с солью от ушибов и растяжений связок. Несколько луковиц нужно измельчить в мясорубке и смешать со столовой ложкой поваренной соли. Готовую кашицу накладывают на слой марли, накрывают вторым слоем марли и прикладывают этот компресс на больное место. Сверху утепляют повреждённое место шерстяной тканью. Соль выводит лишнюю жидкость из травмированных тканей, тем самым уменьшая отёк при лечении растяжения связок, а лук оказывает противовоспалительное действие.
- Пихтовое масло против воспаления седалищного нерва. Нужно пропитать марлевую ткань маслом и приложить к пояснице. Можно просто втереть масло в кожу в районе поясницы, сверху укрыть целлофаном, и дополнительно утеплить конструкцию горячей грелкой. Будет ощущаться сильное жжение. Во избежание ожога, предварительно лучше смазать кожу любым растительным маслом. Компресс желательно выдержать 1 – 2 часа.
При своевременном обращении за врачебной помощью и лечении согласно рекомендациям хирурга — прогноз консервативного лечения благоприятен.
Осложнением острых форм болезней часто бывает переход в хроническое течение. Например, однажды сильно растянутая связка или поражённая мышца, впредь будут более уязвимы для травмирования.
Если вовремя не проводить адекватного лечения, то в запущенных случаях возможны очень неприятные осложнения:
- прогрессирующая болевая симптоматика;
- искривление осанки;
- омертвение пережатых нервных корешков;
- частичное или полное онемение, утрата чувствительности нижних конечностей;
- недержание мочи и кала;
- в тяжёлых случаях — инвалидность.
Во избежание возможных осложнений следует чётко диагностировать причину и целенаправленно принимать лечение.
Первичный опрос и осмотр пациента при жалобах на боль в бедре проводит хирург, травматолог или невролог. В дальнейшем пациента, возможно, направят к более узкому специалисту, например, ревматологу или онкологу, если в том будет необходимость.
Врач детально опрашивает и осматривает пациента, обращая особое внимание на локализацию и характер боли, внешнее состояние мягких тканей бедра. Сложность диагностики состоит в умении хирурга вычленить истинное заболевание из возможных, имеющих сходный симптомокомплекс.
Основные методы диагностики, необходимые для точной постановки диагноза:
- рентгенография бедра, таза, поясничного отдела позвоночника;
- компьютерная томография — позволит получить более детальные и объёмные изображения;
- магнитно-резонансная томография пояснично-крестцового отдела позвоночника — наиболее полный и достоверный метод обследования, позволяет констатировать изменения до мельчайших деталей.
При необходимости назначают лабораторные анализы.
Отличный способ поддержания хорошей физческой формы и здоровья опорно-двигательного аппарата — плавание
Соблюдение простых правил профилактики помогут вам дольше не сталкиваться с такой неприятностью, как боль в ноге от бедра до колена. Что нужно делать?
- Придерживаться сбалансированного рациона.
- Постепенно избавляться от лишнего веса, доводя отметку до оптимальной, с учётом вашего возраста, роста и конституции.
- Поддерживать физическую активность щадящими способами — это плавание, оздоровительная гимнастика, пешие прогулки и т. д.
- Своевременно обращаться за медицинской помощью в случае внезапной травмы или болей в бедре, которые не проходят более 2–3 дней.
- Следует избегать переохлаждения, физических перегрузок, длительной «тряски» и пребывания в неудобных позах, рассчитывать нагрузки.
- Необходимо вовремя пролечивать общие инфекции в организме (вызванные стафилококками, стрептококками и т. д. ).
Наиболее действенная профилактика не потребует от вас лишних капиталовложений или времени. Это обычное поддержание здорового образа жизни и отказ от злоупотребления алкоголем и табаком. Вредные привычки мешают активным процессам регенерации костной и хрящевой ткани.
Болевые ощущения в бедре могут возникнуть после физических нагрузок и пройти в течение 2–3 дней. Это нормальная физиологическая реакция опорно-двигательного аппарата. Но если нога от бедра до колена болит давно и ощутимо, немеет, не позволяет вести активный образ жизни, понижая её качество — самое время пройти медицинское обследование.
Ключевой виновник боли в ногах, которая имеет разные черты, является нагрузка на нижние конечности. Человек двигается, ходит, следовательно, большую часть дня ноги находятся в напряжении, что и приводит в некоторых ситуациях к болевым ощущениям, появляется дискомфорт, возникает судорога. Выражается боль также по-разному, некоторые жалуются, что тянет ногу от ягодицы до стопы, другие говорят, что тянет ногу от бедра до колена сзади. Давайте разберемся, какие причины служат данным симптомам, и как с ними бороться.
В случае, когда тянет ногу от ягодицы до колена – нельзя сразу поставить диагноз болезни, которая точечно локализовалась именно в этой части. В этой области может проявиться боль, которая вызвана сигналами, находящимися:
- в самом верхнем слое кожи или под кожей;
- связки и сухожилия;
- сосуды кровеносные;
- мышечные фасциальные комплексы;
- нервные окончания позвоночника.
Читайте также:
- Упражнения для похудения ягодиц и бедер
- Калланетика для начинающих
Причина возникновения неприятных ощущений и боли – это неестественные состояния организма и болезни, которые могут соединяться в категории.
- Травмирования костных структур. Могут возникнуть при переломе шейки бедра или самого бедра, в независимости полный или неполный перелом, при ушибах возникает гематома, которая и вызывает тянущую боль.
- Травмирование мышц, сухожилий и связок. Разрывы, растяжение, травмы мягких тканей перерастают в боль.
- Очаги воспаления в мягкой ткани, возникающие из-за инфекционных микроорганизмов или неинфекционного происхождения, которые характеризуются течением воспалительного процесса.
- Очаги воспаления и остальные виды поражения костной ткани. Боль может появляться при туберкулезе костей, остеопорозе и остеомиелите.
- Новообразования. При их возникновении в (злокачественные или доброкачественные) мягкой ткани и костей в части бедра. К наиболее частым патологиям относят: антиофибросаркома, миосаркома, лейкоз, метастазы в бедренной кости, остеосаркома.
- Заболевания суставов, как тазобедренного, так и коленного, а также, нарушения, которые в них протекают. Трещины или переломы сустава, артрозы и артриты, способствующие сужению артериального просвета и приводящие к боли.
- Нарушения центральной нервной системы. Ощущение дискомфорта в ногах при патологиях в суставных хрящах, неврите, межпозвонковых дефектах, опухоли в позвоночнике, ушибы позвоночника.
- Иные причины. Они могут и не иметь связи с заболеваниями. В наиболее вероятных случаях, симптом боли в нижних конечностях появляется в связи со слабостью мышц, чувствительностью к погоде, из-за беременности, ноют старые травмы и ушибы, переутомление.
Если появилась боль тянущего характера, то, скорее всего, наблюдаются и добавочные симптомы:
- отечность;
- затекание конечностей;
- озноб;
- на коже возникают пятна красноватого цвета;
- повышенный температурный режим тела;
- возникают крепкие бугорки именно в том месте, где чувствуется боль.
Читайте также:
- Бубновский: упражнения
- Крутит ноги: что делать?
- Как сделать упругую попу?
Все это может свидетельствовать об интенсивном течении какого-либо заболевания. Поэтому, только почувствовав регулярную боль в ногах, необходимо обратиться к специалисту, описав его сопутствующие симптомы, для постановки точно диагноза. После проведения диагностики и выявления причины возникновения боли, доктор пропишет требуемое назначение. Помните, что лечение дома самим, это не выход из ситуации, Вы можете усугубить ситуацию!
По одному симптому определить причину возникновения тянущих болей от бедра до колена или от бедра до стопы сзади практически невозможно. Тут необходимы комплексный подход и, прежде всего, консультация у специалиста.
Не всегда локализация болевых ощущений совпадает с локализацией поражения или очага воспаления. Зачастую тянет левую ногу от бедра до колена или от бедра до стопы из-за импульсов из других участков организма. Тянущая боль может быть вызвана следующими элементами:
- Кожные покровы
- Сухожилия
- Жировая прослойка
- Костные конструкции
- Суставы
- Связки
- Сосуды
- Нервные стволы на бедре
- Мышечно-фасциальные комплексы и т. д.
Важно! Синдром, когда тянет левую ногу от бедра и до колена или стопы, не является тривиальным и специфичным. Самостоятельно разобраться в истинных причинах возникновения дискомфорта не получится. Тут необходима помощь специалистов.
Почему тянет заднюю поверхность бедра? Как уже было сказано выше, причин возникновения тянущих болей очень много. Стоит разобрать основные и часто встречающиеся из них.
Травмы костей редко обходятся без последствий. Довольно часто они вызывают сильные боли даже после полного заживления структур.
Тянет мышцы ног, как правило, после перелома шейки или головки бедра. Подобные ощущения могут возникать и после сильных ушибов.
Место повреждения костных структур воспаляется, краснеет. Любое прикосновение приносит сильные болевые ощущения. После заживления шейки или головки бедра даже в спокойном состоянии тянущие боли могут остаться.
К мягким тканям относятся:
Они довольно легко подвергаются травмам. Различные ушибы и гематомы мягких тканей неизбежно приводят к сильным тянущим болям.
Симптомы повреждения мягких тканей очень напоминают симптомы перелома костей. Довольно часто без должной диагностики их путают между собой.
При травмах позвоночника может происходить иррадиация болей в другие части тела, к примеру, в нижние конечности. Тянет мышцы ног при травме позвоночника намного сильнее в ночное время. Днем болевые ощущения становятся менее заметными или исчезают вовсе.
К поражению мягких тканей приводят следующие недуги:
- Абсцесс
- Флегмона
- Лимфаденит
- Тендовагинит
- Миозит и т. д.
Они могут быть инфекционного или неинфекционного происхождения. Воспалительные процессы ведут к тому, что сильно тянет ногу от бедра до колена или стопы.
Воспалительные процессы в костных структурах могут быть вызваны такими заболеваниями, как туберкулез, некроз и т. д. От них часто тянет ногу от бедра до колена.
К подобным патологиям можно отнести:
- Лейкоз
- Саркома
- Поражение метастазами и т. д.
Внимание! Злокачественные опухоли являются основными признаками онкологических заболеваний. Такие образования очень быстро прогрессируют и поражают отдельные участки организма. Именно поэтому при обнаружении даже незначительной по своим размерам опухоли необходимо обратиться к специалистам.
Выделяют следующие болезни суставов, которые могут привести к тянущим болям задней поверхности бедра:
Зачастую при болезнях суставов поражаются и мягкие ткани, которые их окружают.
Варикозное расширение вен – тот недуг, которому подвержены не только люди пожилого возраста, но и молодые. Основными причинами варикоза являются:
- Ношение неудобной обуви, в частности каблуков.
- Сидячий образ жизни.
- Несоблюдение техник выполнения различных физических упражнений и т. д.
При варикозном расширении вен больного тянущие боли волную преимущественно к концу дня и в ночное время. Продолжительные прогулки, даже незначительные нагрузки могут привести к дискомфорту.
Этот ортопедический недуг является довольно часто встречающимся. Основными его симптомами являются отечность и сильные боли.
Но от дискомфорта при плоскостопии очень просто избавиться. На сегодняшний день существует множество ортопедических средств для ног с подобными недугами.
Как ни странно, диабет тоже может являться причиной возникновения подобных болевых ощущений. При этом недуге значительно ухудшается кровообращение.
Вследствие недостаточного обеспечения кислородом внутренних органов и тканей могут возникать тянущие боли, потеря чувствительности, отечность и т. д.
Подобные болевые ощущения могут возникать не только из-за конкретных заболеваний. Они могут быть вызваны следующими факторами:
- Период беременности
- Перенапряжение
- Усталость
- Неразвитые мышцы ног
- Чувствительность к погодным изменениям
- Стадия роста детей и т. д.
Лечение боли, вызванной подобными симптомами, заключается в купировании дискомфорта. Боль проходит сразу после устранения причины ее возникновения, к примеру, после рождения ребенка, укрепления мышечной массы и т. д.
Для нахождения наиболее точного ответа на вопрос, почему тянет в задней поверхности бедра, необходимо обратить внимание на сопутствующие боли симптомы.
Образование отека говорит о наличии в этом месте поражения. Это могут быть воспалительные процессы, переломы и иные повреждения костных структур и тканей, нарушения в работе сердечно-сосудистой системы и т. д.
Отдельный участок воспаляется, краснеет, любые воздействия на него причиняют сильную боль. Отечность, которая не проходит продолжительный промежуток времени, становится причиной серьезных последствий (остеомиелит и т. д.).
Потеря чувствительности, или онемение, — явление, которое довольно часто сопутствует тянущим болевым ощущениям. В совокупности они говорят о нарушениях нервной системы.
Как правило, при болях в области бедер имеют значительные нарушения нервные корешки. Дополнительным симптомом являются мурашки по коже.
Изменение цвета кожных покровов может быть вызвано самыми различными причинами:
- Тромбофлебитом
- Варикозным расширением вен
- Воспалительными процессами
- Гнойными процессами и т. д.
Покраснения могут быть в виде продолговатых полос или очаговыми. Все зависит от причин их возникновения.
На многие поражения и изменения в работе систем организм реагирует повышением температуры. Как правило, ею сопровождаются воспалительные и гнойные процессы.
Для того, чтобы избавиться от тянущих болей, необходимо вылечить причину их возникновения. Здесь все довольно просто. А вот как точно определить эту причину и поставить диагноз? Необходима комплексная диагностика, которая состоит из нескольких этапов.
Первый и самый важный шаг, с которого начинается диагностика любого заболевания, — осмотр и консультация у специалиста. От этого шага будет зависеть дальнейшая диагностика и лечение недуга.
Сначала специалист узнает об имеющихся жалобах пациента. В свою очередь, пациенту необходимо максимально точно и подробно описать свое состояние, примерное время проявление жалоб, характер болей и т. д.
Далее врач должен осмотреть и изучить историю болезни пациента. Это необходимо для выявления возможных причин дискомфорта. Тянущая боль может возникать вследствие операций, травм и т. д.
При необходимости может проводиться первичный осмотр. Оценивается состояние тканей, наличие воспалительных реакций и отечностей и т. д. С помощью первичного осмотра можно поставить предварительный диагноз при тромбофлебите, варикозном расширении вен и прочих заболеваниях сосудов.
Биохимический анализ крови относится к основным и стандартным методам диагностики. Он позволяет получить общую информацию о состоянии здоровья пациента.
Состав крови может дать точную информацию о наличии воспалительных и гнойных реакций в организме, нехватке отдельных элементов в организме и т. д. Уже на основе этих данных можно поставить предварительный диагноз.
Инструментальные методы диагностики дают точную информацию о состоянии пациента. Их используют для окончательной постановки диагноза.
Самыми распространенными и эффективными методами при этом заболевании являются ультразвуковое исследование и рентген. Они значительно отличаются друг от друга.
УЗИ можно делать неограниченное количество раз. Его назначают при нестабильном состоянии пациента, когда необходимо регулярное отслеживание всех процессов в организме.
Рентген же, наоборот, нельзя делать часто. Но с помощью него можно получить наглядную картину о состоянии пораженного участка.
Лечение народными средствами занимает отдельную позицию при избавлении от тянущих болей. Оно доступно, не требует больших денежных затрат.
Важно! Не занимайтесь самолечением! При возникновении проблем со здоровьем сразу же обращайтесь к специалистам. Не все средства народной медицины являются действенными и эффективными. Они должны использоваться только по назначению врача.
Ванночки для ног не могут снять сильные болевые ощущения при серьезных заболеваниях. Но они способны снять напряжение и усталость, которые часто являются причинами возникновения дискомфорта.
Самый распространенный рецепт – с использованием морской соли. Столовую ложку морской соли нужно растворить в одном литре теплой воды.
Компрессы для ног направлены на снятие усталости, напряжения и отечности. Продолжительность их носки может варьироваться от получаса до нескольких часов.
Довольно часто для компрессов используют отвар ромашки. Это растение обладает удивительными противовоспалительными свойствами. Несколько столовых ложек сухой ромашки необходимо залить литром кипятка.
Отвар должен настаиваться не менее 1 часа. После чего его необходимо процедить. Смочить марлевую повязку отваром, положить ее на пораженный участок кожи. Для увеличения эффективности можно утеплить участок пищевой пленкой и теплой тканью из натуральных материалов.
Время носки компресса – 3-4 часа. Можно оставить его и на ночь.
Итак, тянущие боли задней поверхности бедра – синдром, который может быть вызван самыми различными причинами. При возникновении дискомфорта нужно сразу обращаться к специалисту.
Большая нагрузка в организме человека приходится на ноги. Бедренные и коленные суставы порой не выдерживают нагрузки и начинают болеть. Боль выше колена возникает в покое или при небольшом движении и мешает нормальной жизни и работе.
Её источником может быть большое количество патологий.
Область бедра иннервируется нервными корешками, расположенными на уровне поясницы. Поэтому некоторые проблемы с поясницей могут спровоцировать боль в ноге от бедра до колена. Остеохондроз при обострении вызывает болезненность поясницы. Часто дискомфорт отдаёт в ягодицу и бедро сзади, распространяясь вдоль ноги до ступни. Боль острая и резкая, возникает прострелами при движении. Это явление носит название радикулопатии – так как затрагиваются нервные корешки.
В зависимости от того, с какой стороны поражён корешок, появляется боль в левой ноге или в правой.
Межпозвоночная грыжа появляется при травме или резкой нагрузке – поднятии тяжестей. Грыжа может развиваться в течение нескольких лет на фоне остеохондроза. Если грыжа поразила межпозвоночный диск между поясничными или крестцовыми позвонками, то появляется острая, резкая боль в спине, отдающая в бедро и колено. Для подтверждения диагноза назначается компьютерная томография.
Лечением проблем с позвоночником занимаются неврологи и нейрохирурги. Назначаются:
- противовоспалительные лекарства,
- блокады с анестетиком,
- средства, расслабляющие мышцы.
При неэффективности медикаментозного лечения грыжи нейрохирурги проводят операцию.
Одной из опасных причин боли в ноге от бедра до колена может стать заболевание артерий. Облитерирующий атеросклероз – нередкое поражение стенки сосудов, кровоснабжающих ноги. Холестериновые бляшки оседают на сосудах крупного и среднего диаметров. Артерии, которые обеспечивают кислородом нижние конечности, отходят от крупной аорты. Бляшки делают эти сосуды узкими, крови к ногам поступает меньше. Может быть поражение только артерий ног или болезнь захватывает ещё и участок аорты. Последний вариант более тяжёлый и носит название синдрома Лериша.
Болезнь начинается с онемения, ползания мурашек по ногам, выпадения волос. Болевые ощущения сначала появляются только в икроножных мышцах при длительной ходьбе. Доктора ставят степень болезни, основываясь на количестве метров, которое человек проходит без боли. После кратковременного отдыха боль проходит. Со временем, появляются сильные, ноющие боли по задней поверхности бедер во время ходьбы, по ночам.
Курение – самый опасный фактор, приводящий к поражению артерий ног. Если ноги болят при ходьбе, то обязательно следует бросить курить.
Лечение облитерирующих артерии заболеваний сложное. Используют лекарства, расширяющие сосуды – но-шпу, папаверин. Назначаются антиоксиданты – мексидол, токоферол. Они нужны для улучшения обеспечения кислородом тканей. Почти всегда у людей повышен уровень холестерина, поэтому доктора используют средства для его снижения: статины.
При сильном сужении сосудов может проводится реконструктивная операция. Она заключается в удалении суженного участка сосудов и замене его искусственным имплантатом.
Если человек не получает лечение, то облитерирующий атеросклероз может быстро привести к ампутации конечностей.
Вены могут страдать от тромбозов и тромбофлебита. Способствует поражению вен ног длительная обездвиженность:
- многочасовые перелёты,
- длительные операции,
- переломы позвоночника и связанная с ним неподвижность.
Кровь застаивается в венах.
При определённых особенность кровеносной системы человека клетки слипаются в тромб, стенка вены воспаляется. Кровь перестаёт оттекать, ноги опухают. Чаще всего страдает нижняя треть бедра. Но могут поражаться сосуды большего диаметра, тогда сильно болит нога от паха до колена. Повышается температуры тела, поражённая правая или левая нога отёчная, красная, очень болезненная.
Если тромбофлебит затронул поверхностную вену, то её можно увидеть в виде плотного, красного шнура. Без лечения тромбофлебит поверхностных вен переходит на глубокие вены. Это опасное для жизни состояние. Тромб может оторваться и по кровеносному руслу попасть в лёгкие. Развивается тромбоэмболия лёгочной артерии – состояние, которое способно быстро привести к летальному исходу.
Лечение тромбофлебита проводится в стационаре. Назначают средства, разжижающие кровь: гепарин, клексан. Они растворяют тромбы. Одновременно используют антибактериальные препараты.
Некоторые ситуации доктора предпочитают разрешать с помощью оперативного удаления тромба.
Тазобедренный сустав самый крупный в организме. Он нередко поражается деформирующим остеоартрозом. Тогда врачи выставляют диагноз «коксартроз». Хрящ между бедренной и подвздошной костями разрушается, возникает боль в суставе, хруст при движении. Она усиливается при ходьбе, сидении, подъёме по лестнице. Диагноз коксартроза подтверждает врач-ревматолог с помощью рентгенологических снимков.
Гонартроз – поражение коленных суставов.
Может быть изолированный артроз правого или левого колена. При этом сильно ноет и болит нога от колена до бедра, не давая полностью согнуть и разогнуть конечность в коленном суставе. Причинами артрозов являются:
- возрастные изменения,
- избыточный вес,
- травмы,
- недостаточная физическая активность,
- чрезмерные движения.
Лечение артроза включает противовоспалительные средства и хондропротекторы. При неэффективности лечения артроз достигает глубокой выраженности. Тогда проводится замена сустава на искусственный.
При лёгких стадиях артроза активно используются методы народной медицины: растирки и настои на основе мёда, прополиса, корня девясила, одуванчика. Они помогают снять болевые ощущения.
Помимо артроза, суставы могут поражаться воспалением. Нечасто, но случается асептический некроз головки бедра. Это заболевание разрушает тазобедренный сустав. Появляется сильная болезненность, резкая, затрудняющая движения. Точные причины асептического некроза неизвестны, но предполагается, что имеют значение нарушение кровоснабжение сустава.
В таком некрозе не участвуют бактерии и вирусы, поэтому он называется «асептическим».
Возможны инфекционные причины боли в бедре: артриты коленного и тазобедренного суставов. Тогда к болезненности присоединяются внешние признаки воспаление: сустав выглядит красным, отёчным, горячим при прикосновении. Если артрит поразил коленный сустав, то болит нога выше колена.
Для лечения артрита и используют антибактериальные, противовирусные, противовоспалительные средства.
После снятия острого воспаления используют физиотерапевтические способы: УВЧ.
Образования костей, мышц бывают доброкачественными и злокачественными. Развиваются опухоли медленно, вызывая ноющую, тянущую боль по бедру. Если поражена кость, то при травме может возникнуть перелом бедра в месте опухоли. При развитии образования в мягких тканях его можно увидеть внешне в виде выпуклости. Подтверждается диагноз с помощью томографии и биопсии.
Опухоль подлежит оперативному удалению. В дальнейшем, может понадобиться химиотерапевтическое или лучевое лечение – если образование злокачественное.
Инфекционные заболевания нередко становятся причиной боли в ноге. Флегмона или абсцесс появляются обычно на месте повреждения бедра. Иногда, источник абсцесса мягких тканей – воспаление кости. Болезненность при абсцессе или флегмоне бедра с внутренней стороны очень сильная, пульсирующая. У человека повышается температуры тела, сама нога становится красной, отёчной в месте воспаления.
Как частный случай, может возникнуть рожистое воспаление бедра. Его причины – стрептококк. Попасть инфекция может как из вне, так и быть следствием перенесённой ангины. Способствует рожистому воспалению отек ткани, например, из-за застоя лимфы. Нога очень красная и горячая, можно увидеть чёткие границы поражения.
Для лечения рожистого воспаления инфекционисты используют пенициллиновые антибиотики: амоксициллин, амоксиклав. Место можно накладывать повязки с антисептиками.
Бывают тяжелые формы рожи с отмиранием тканей – их лечат хирурги.
Остеомиелит – инфицирование кости. Причины различны:
- занос инфекции при открытом переломе бедра,
- попадание микробов из других органов с током крови,
- переход воспаления с мягких тканей.
Остеомиелит сопровождается сильнейшей, пульсирующей, распирающей болью в бедре.
Повышается температура тела, человек чувствует себя очень плохо. Бедро может покраснеть, опухнуть. Болевые ощущения, исходящие из кости – одни из самых сильных. Лечится остеомиелит очень долго и сложно, нередко переходя в хронический процесс. Используются сильные комбинации антибиотиков и иммуностимуляторы. При хроническом остеомиелите образуется свищ – отверстие с гнойным отделяемым, которое неприятно пахнет.
Падение, удар могут спровоцировать травму бедра. Сломать бедренную кость нелегко, поэтому почти всегда такие травмы заканчиваются ушибом мягких тканей или гематомой. На коже бедра появляется синяк, вокруг ушиба может быть припухлость. Боль достаточно сильная, но легко проходит, если принять обезболивающее средство.
Для того, чтобы исключить трещину кости, проводят рентген бедра.
Ещё одной тяжёлой причиной боли в ноге от бедра до колена является перелом бедренной кости. Это самая крепкая кость организма, поэтому повреждается очень редко. Обычно, нужны предрасполагающие факторы:
- остеопороз,
- пожилой возраст,
- детский возраст,
- опухоль кости,
- остеомиелит кости.
Сильнейшая болезненность после травмы поражает бедро, не даёт человеку сдвинуться с места.
Опасны переломы бедра повреждением сосудов, проходящих рядом – если возникнет разрыв бедренной артерии, то человек может истечь кровью за несколько минут. Подтвердить диагноз помогает рентген. Лечение перелома бедра длительное, часто – оперативное. Долгая реабилитация обязательно требует назначение таблеток кальция для заживления кости.
Нередко, после длительной прогулки появляется боль в ноге выше колена спереди. Обычно, это ощущение симметрично: одинаково болят правая и левая ноги. Причина тому – накопление мышцами бедра молочной кислоты. Длительная физическая нагрузка приводит к тому, что кислород не успевает поступать в мышцы.
При дефиците кислорода глюкоза – источник энергии для мышц – расщепляется с выделением молочной кислоты. Это вызывает болезненные ощущения в бёдрах, здесь самые крупные мышцы организма. Больше всего страдает нетренированный организм. Особая помощь не требуется: лишь отдых и достаточное питьё.
Боль по передней поверхности бедра обычно возникает при ходьбе и езде на велосипеде.
Лимфаденит паховых лимфатических узлов может быть изолированным или частью поражения всех лимфоузлов организма. Появляется болезненность в правой или левой паховой области. Узлы увеличены, отёчные, красноватые. Может подняться температура тела. Почти всегда появляются изменения анализа крови. Лечение сильными антибактериальными препаратами приносит облегчение.
Лимфедема или слоновость – нарушение оттока лимфатической жидкости из тканей. Ноги при лимфедеме отекают снизу-вверх. Конечность становится толстой, отёчной, кожа выглядит натянутой. Человек страдает от боли в поражённой ноге сзади и спереди, тяжести, чувства распирания. Нарушение оттока лимфы может быть связано с травмами, ожогами, операцией удаления лимфатических узлов.
Лечение очень длительное, включает в себя лимфодренажный массаж, физиотерапевтические методы, диету.
Нередко боль от бедра до колена таит особую опасность. Существует ряд состояний, при которых следует экстренно доставить человека к специалисту:
- тромбофлебит,
- перелом бедра,
- инфекция тканей у пожилого человека или ребёнка,
- инфекция, сопровождающаяся тяжёлым общим состоянием: температура выше 38,5 градусов по Цельсию, частое дыхание, заторможенность,
- подозрение на остеомиелит.
Человека с открытым переломом бедра лучше не трогать до приезда скорой помощи.
Повреждение бедренной артерии отломками кости очень опасно. Можно помочь человеку лечь удобнее, если он в сознании, дать таблетку обезболивающего – если человек сообщил, что не имеет аллергии на это средство. Обязательно сообщите врачу, если пострадавший получил какой-то препарат.
Инфекционные заболевания — флегмоны, абсцессы, рожистое воспаление – могут очень резко ухудшить состояние человека. Если температура тела постоянно растёт, у больного частое сердцебиение, дыхание, сильная слабость – значит лечение не помогает и нужна помощь специалиста.
Тромбофлебит опасен тромбоэмболией легочной артерии. У человека появляется сильнейшая, резкая боль в груди, одышка, дыхание частое и затруднённое, верхняя часть туловища синеет. Это экстренное состояние нуждается в скорейшей медицинской помощи. До приезда скорой помощи можно удобно усадить человека, расстегнуть всю одежду на верхней части туловища. Лучше не давать пострадавшему пить воды и никаких лекарств.
Болевые ощущения от бедра до колена могут скрывать за собой тяжёлые патологии. Здесь расположены самые крупные кости и мышцы организма и одни из самых крупных сосудов. Любая травма или болезнь может оказаться как смертельно опасной, так и несерьёзной. Достоверно сказать по какой причине развилась боль может только врач после осмотра и проведения дополнительных исследований.
При любом подозрении на серьёзное заболевание не стоит медлить с обращением к специалисту.
Посмотрите видео про это
Как забыть о болях в суставах и позвоночнике?
- Боли ограничивают Ваши движения и полноценную жизнь?
- Вас беспокоит дискомфорт, хруст и систематические боли?
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей?
- Люди, наученные горьким опытом для лечения суставов пользуются… >>
источник