Появление воспалительных процессов на коже встречается часто в медицине. Данный недуг поражает разные участки тела. Важно не затягивать с лечением и срочно обратиться к врачу, каждый вид болезни кожи имеет собственные причины и особенности механизма развития. В этой статье раскроем проблему кожных заболеваний на ногах с фотографиями, подробным описанием каждого из видов и способах лечения.
Можно выделить следующие кожные заболевания, которые могут локализоваться на ногах:
- инфекционные – фурункулы, нарывы;
- генетические – псориаз;
- невротические (стресс);
- опухоли – родинки, меланомы;
- аутоиммунные;
- аллергические;
- паразитарные.
По причине возникновения заболевания кожи делят на две группы:
Среди внешних выделяют:
- воздействие окружающей среды: низкие и высокие температуры, ультрафиолетовое излучение;
- травмы – порезы, ушибы, ссадины;
- инфекции – вирусы, бактерии, грибок;
- несоблюдение правил гигиены;
- расстройства нервной системы: стресс, депрессия;
- зоны риска: пляж, бассейн, сауна, баня, примерка обуви на босую ногу, педикюрный салон, чужие тапочки.
К внутренним относят:
- нарушение функций внутренних органов: почки, печень, кишечник;
- снижение иммунной, лимфатической систем;
- отклонения в сердечно-сосудистой системе;
- аллергические реакции;
- низкая бактериальная флора кишечника;
- авитаминоз – недостаток витаминов и микроэлементов.
Крем однозначно эффективное средство для борьбы со всеми видами грибковых поражений как на коже так и на ногтях.
Он не только устраняет патогенных дерматофитов, возбудителей эпидермикозов и трихомикозов, но и восстанавливает защитные функции кожи. Эффективно устраняет зуд, шелушение и раздражение с первого применения.
Далее подробно раскроем каждый вид заболевания отдельно.
Самое распространённое заболевание на сегодняшний день. Встречается как у взрослых, так и у детей обоих полов. Является хроническим, требует длительного лечения и наблюдения. Характерным признаком является неравномерное появление сыпи и покраснений на разных участках кожи: голень, область коленных суставов, стопы и ногтевые пластины.
Размеры различны: возможны объединения в бляшки с белыми или сероватыми чешуйками, явно выражены границы очагов. Заболевание протекает индивидуально: у одних в острой форме, но быстро, у вторых – многолетиями, еле заметные проявления дежурных бляшек. Внешне псориаз ступней похож на экзему и микоз. Для уточнения диагноза важно пройти полную диагностику.
- отёки;
- зуд;
- артрит;
- папулезная сыпь между ремиссиями;
- нарушение ногтевых пластин.
На представленном фото видны поражения ног псориазом:
При лечении используется комплекс препаратов наружного и внутреннего воздействия. Терапия подбирается с учётом степени развития болезни.
- при прогрессирующей стадии назначают ежедневное применение мазей – салициловая 2%, фторокорд, флуцинар, крема кортикостероидные;
- стационарный период – мази, которые содержат редуцирующие вещества с высокой концентрацией: сера, нафталан, дёготь и другие;
- криотерапия, фототерапия.
Внутренне (строго по назначению врача):
- седативные средства, препараты с содержанием кальция, комплексное лечение витаминами;
- фотохимиотерапия при приёме фотосенсибилизатора.
Данный вид относят к группе аллергических заболеваний с наследственным проявлением. Важную роль в течении болезни играет состояние нервной системы. Продолжительность недуга исчисляется десятилетиями.
Различают две формы нейродермита:
- Ограниченный. Места локализации на ногах – подколенные ямочки, пахово – бедренные складки.
- Диффузный. Болезнь поражает любые участки кожи. Для болячек характерны чешуйчатая поверхность, кровяные корочки, трещинки.
- сильный зуд;
- определённые места локализации;
- своеобразные высыпания, характерные аллергии;
- распространение очагов при расчёсывании.
На фото представлены поражённые участки ног у ребёнка:
Лечение нейродермита:
- сухой тёплый климат: санатории в южных странах, либо тепловые воздушные ванны;
- соблюдать режим дня;
- избегать стрессовых ситуаций, режим покоя;
- диетотерапия – исключить продукты аллергены;
- лечить сопутствующие заболевания – инфекции.
- антигистаминные средства:
- витаминотерапию:
- физиотерапию:
- расслабляющие процедуры.
- дегтярные и кортикостероидные мази.
Для больных очень важен контроль профилактических прививок, вакцин, строгий подбор препаратов крови при переливании, лекарственных препаратов, для исключения аллергических обострений.
Грибок ногтей, как и все прочие грибковые заболевания, является заразным. Болезнь может проявиться даже у тех, кто ведет здоровый образ жизни.
При первых симптомах грибка ногтей следует сразу приступать к лечению. Если запустить заболевание, ноготь отслаивается, изменяет цвет, форму, крошится и заметно утолщается.
В таких случаях наши читатели рекомендуют использовать — противогрибковое средство Варанга.
Оно обладает следующими свойствами:
- Свободно проникает под ноготь и межногтевые пространства
- Оказывает антибактериальный эффект. Снимает зуд и воспаление за 1 применение
- Убирает трещины и зуд между пальцев благодаря прополису
- Уничтожает споры за счет алкалоидов птицемлечника
- Золотой ус восстанавливает здоровые ногти
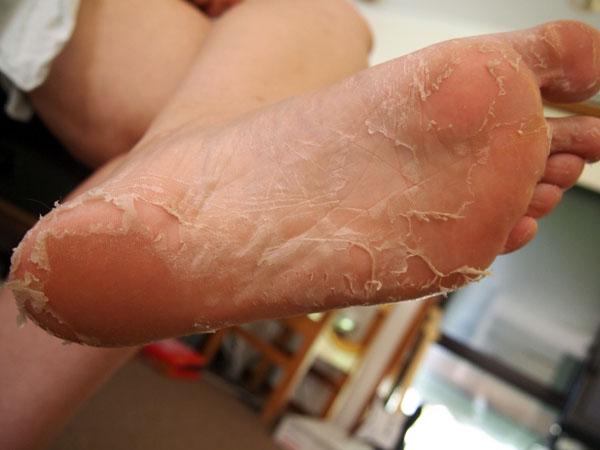
Микоз – распространенное грибковое заболевание, инфицирует кожу подошвы, пальцев ног, складки между пальцами. Возбудителем выделяют грибы рода Трихофитон и Кандида. Попадая на эпидермис, они начинают активно размножаться.
Расчёсывая болячки или при мелких травмах поражённой кожи, грибы углубляются в слои дермы. Таким образом, инфекция распространяется движением крови по организму человека. У детей и пожилых людей поражение грибками кожи на стопах проявляется в более прогрессивных очагах, лечиться сложнее. Это связано со слабой иммунной системой.
Симптомы болезни зависят от её формы:
- Стёртая форма. Ранняя стадия протекания инфекции. Осматривая пациента, выявляют лёгкое шелушение между пальцев, незначительные трещинки, поражающие верхний слой эпидермиса. Эти признаки микоза не беспокоят больного.
- Сквамозная форма. Эпидермис между пальцами шелушится плоскими чешуйками, позднее добавляется воспаление кожи, слабый зуд. Признаки воспаления при этом отсутствуют.
- Гиперкератотическая форма. Визуализируются плоские папулы и бляшки, синюшно – красноватой окраски. Местом поражения преимущественно являются своды стоп. Поверхность образований полностью усеяна чешуйками серовато-белого окраса. Контуры чёткие, с небольшим возвышением, представленным отделяющимся частичками кожи, есть образования отдельных пузырьков. Патологическая сыпь способна сливаться в группы, образуя рассеянные очаги очень больших размеров. Со временем покрывается полностью вся подошва, тыл и стопы по бокам. Данной форме актуальны формирования гиперкератотических образований (мозолей). Они окрашены в жёлтый цвет, вся поверхность повреждена трещинами. Кожа сухая, беспокоят незначительные боли и зуд.
- Интертригинозная форма. Воспаления идентичны обычным опрелостям. Наибольшее поражение охватывает складки между пальцами. Кожа становится отёчной оттенком красного. Со временем к имеющимся симптомам присоединяются язвочки и намокание. При запоздалом лечении появляются болезненные и глубокие трещины и эрозии. Дополнительно отмечаются болезненность поражённого участка, зуд и сильное жжение.
- Дисгидротическая форма. Образование большого количества пузырьков, прикрытых толстыми покрышками. Места поражений – своды стоп. Высыпаниям свойственно распространение, поэтому очень важно своевременное лечение. В запущенном состоянии они переселяются на всю поверхность стопы, включая область пальцев. Маленькие пузырёчки постепенно начинают сливаться, перерастают в многокамерные пузыри значительных размеров, способных прорываться. На их месте возникнут эрозии (окрас розово-красный). С утиханием воспалительного процесса, в местах первой локализации обширного очага образуются три зоны:
- центр – розово-красная гладкая кожа с лёгким синеватым оттенком;
- средняя – располагаются эрозии, из которых выделяется в небольшом количестве серозная жидкость на фоне отёчности и гиперемии;
- периферия – расположены многокамерные пузыри, на данных участках кожи беспокоит зуд.
- Острая форма. Проявление высокой чувствительности к грибкам-возбудителям. Микоз стремительно прогрессирует. Поверхность стоп и голеней становится интенсивно гиперемированной и сильно отечной, возникают обильные везикулы и пузыри с серозно – гнойным содержимым. Их вскрытие приводит к массовым эрозиям; язвочки из складок между пальцами выходят за их пределы. Индивидуально выражены слабость, высокая температура тела, мигрень, затруднение при ходьбе.
Случаи проявления симптомов разные: у одних ярко выражены, у других в скрытой, стёртой форме. При фиксировании первых признаков недуга важно незамедлительно направиться к врачу-дерматологу для установки или отрицания диагноза.
На снимке представлен микоз стоп:
Эффективность лечения микоза зависит от трёх факторов: правильный диагноз, целесообразная методика лечения и дисциплина больного. Проводят его в два этапа: подготовительный, основной.
Особенности лечения микоза:
- Важно предотвратить воспалительные процессы очага. Этому помогают ванночки с раствором марганцовки и борной кислоты. После распаривания необходимо аккуратно постепенно очистить очаг от чешуйчатых покровов. В конце нанести подсушивающую мазь – салициловая, цинковая паста.
- При повышенной потливости ног, рекомендуют присыпать стопы тальком или присыпкой. Когда воспаление на ноге устранено, можно начать применять антибактериальные кремы.
- При выявлении вида грибка назначают противогрибковые препараты внутренне и наружно – Ламизил, Низорал, Тридерм, Клотримазол и другие. Главная цель при лечении микоза – излечиться от грибковой инфекции.
Меланома (рак) стоп – самая агрессивная и практически неизлечимая из злокачественных опухолей. Она способна образовывать метастазы. Для выявления вовремя заболевания важен регулярный контроль имеющихся родинок и пигментных пятен на ногах.
Меланома способна развиваться самостоятельно, но в больших случаях прячется на фоне родимых пятен, создавая сложности врачам для ранней диагностики. Распространена подногтевая меланома, в большинстве случаев ею поражены большие пальцы ног.
- стремительное появление новых образований;
- у старой родинки на ноге увеличиваются размер и структура;
- появились чёрные вкрапления в уже потемневшей опухоли;
- широкая область воспаления по всему краю пигментного пятна на ноге;
- сильный зуд и кровоточивость образования на коже.
На представленном фото показана меланома стопы:
Болезнь лечат двумя способами:
- Хирургическое вмешательство подходит на начальных стадиях. При ранней диагностике удалить меланому на стопах не вызывает сложности. Размером менее одного миллиметра опухоль не считается злокачественной, не требуется срочного оперирования пигментного пятна. Показатель выше 1 мм – опухоль иссекают. Удаляют саму меланому и небольшой участок кожи вокруг очага. Даёт 100% результат.
- Комбинированное лечение применяют при более запущенных стадиях. Поражение превышает 1 см, имеет неравномерную окраску асимметричные края, подбирается индивидуальное комплексное лечение. Сначала проводят курс облучения очага, после иссекают опухоль с обширным участком прилегающей ткани. После такой операции необходима пластика поражённого участка. Пациентам после лечения требуется постоянный контроль, для предотвращения появления новых злокачественных меланом. После лечения назначают иммунотерапию.
Истории наших читателей!
«Крем применяла в комплексной терапии от грибка ногтей и пальцев ног. Изнуряющий зуд прошел и вообще перестал беспокоить. Втирается в пальцы ног легко. Главное, чтобы кожа при этом была сухой.
Ногти уже после месяца применения стали светлее, пропал желтый цвет и прошло уже начавшееся расслоение. Результатом я очень довольна. Грибка будто и не было.»
Эпидермофития стоп – самое распространённое грибковое заболевание (дерматомикоз), поражающее кожу и ногти стоп. Для развития и продолжительности жизни грибка благоприятны теплые влажные места – эпидермис между пальцами на ногах.
Без препятствий распространяются от больного человека здоровому: при перемещении без обуви отсохшие чешуйки с кожи стоп остаются на полу, далее попадают на кожу стоп здорового человека. Попав на кожу нового хозяина, энергично её осваивают.
Симптомы зависят от формы эпидермофитии:
- Сквамозная форма. Свойственно шелушение в области свода стоп. Может атаковать незначительные участки или, наоборот, всю стопу. Характерен слабовыраженный зуд. Болезнь может протекать без симптомов, этим ухудшая эпидемиологическую обстановку. На начальной стадии поражена одна стопа, при затяжном недуге заболевание поражает вторую стопу.
- Интертригинозная форма. Образуется при течении сквамозной формы. Расположение болезни между четвертым и пятым пальцем на ноге. Для данной формы характерны трещины, окружённые слоящимся эпидермисом, между пальцами, зуд и боль в местах локализации. Заболевание атакует складки пальцев и стопу. Болезнь длительная, рецидив наблюдается зимой. Без наблюдения и лечения данной формы развивается хроническая «рожа» голеней и тромбофлебит, по причине поражения стрептококковой инфекцией.
- Дисгидротическая форма. Характерные признаки – появление пузырьков, разных по размерам. Они способны соединяться воедино, образуют язвенные корочки с отслоившимся эпидермисом по краям. Инфекция способна прогрессировать внутри и снаружи боковых поверхностях стоп. Симптомы – болезненность и зуд. При инфицировании больного участка жидкость в пузырьках мутнеет, выделяется гной. Допустимо развитие лимфангита и лимфаденита. У болезни длительное течение, есть периоды ремиссии и обострений.
- Эпидермофития ногтей. По ногтевому краю прослеживаются жёлтые бороздки или пятна. После ноготь утолщается, изменяет окрас на желтый. При эпидермофитии ногтя отмечается нарушение пластины, она крошится и ломается, истончается и отторгается. Замечено частое поражение грибком первого и пятого палец стопы.
Эпидермофития стопы:
Цель – уничтожить колонии грибков и их новообразования.
Особенности лечения эпидермофитиии:
- При лёгкой форме поражённые участки лечат местно, применяя мази: серно-дегтярные, микозолон, мазь Вилькинсона, примочки и повязки.
- Тяжёлую фазу заболевания, сопровождающую воспалительными процессами, лечат назначением курса антибиотиков широкого спектра действия.
Лечение эпидермофитии ногтей на стопах начинают с удаления ногтя, после лечат ногтевое ложе, там и прячется грибок. Используют противогрибковые мази, пластыри с кератолитами, фургицидные жидкости.
Здесь мы уже освещали вопрос о том, чем лечить грибок на ногах.
В настоящее время изучено и описано более трёх десятков видов дерматозов – заболевание кожи сигнализирует о начале появления диабета, а также является и его причиной.
Выделяют несколько форм сахарного диабета:
- Диабетическая стопа (ангиопатия). Поражает кровеносную систему. Кровь с повышенным уровнем сахара повреждает сосуды и капилляры, преимущественно стоп. Нарушаются процессы микроциркуляции, кожа становится сухой, мозолистой, с трещинками. Даже незначительные ссадины подвержены долгому заживанию и нагноению.
- Нейропатическая диабетическая стопа. Парализует ткани нервной системы. Разрушаются нервные окончания мышц ног. Пострадавший теряет чувствительность поражённого участка, поэтому не замечает появившихся язв, ранок. Их агрессивное развитие приводит к осложнениям, вплоть до гангрены.
- Форма смешанная. При данном виде происходит поражение нервной и кровеносной систем. Две первые формы объединены в одну.
- Диабетическая артропатия. Поражение происходит в суставах. При длительном обострении диабета нарушаются функции кровоснабжения и микроциркуляции, в следствии повреждаются суставы ног. На начальной стадии заболевания диабетик испытывает боль в суставах при ходьбе, беспокоят отёки, покраснения стоп. Далее деформируется форма стопы, пальцы изменяют форму.
- Отмечается сухость кожи, бледность, её шелушение, появляются мозоли, трещинки;
- У поражённых стоп значительно ниже температура, и спадает чувствительность.
- Ноги отекают, беспокоит покалывание в голени.
- Деформация формы стоп и ногтей: уплотняются, поражены грибками.
- Мышцы ног слабнут и атрофируются.
- Появляются судороги и болезненные ощущения в голенях при движении, а также во время сна.
- Язвочки на ногах долго заживают.
На фото стопа больного гангреной (запущенная форма артропатии):
Лечение заболеваний стоп при сахарном диабете:
- В первую очередь важно привести уровень сахара в крови в норму и следить на ней.
- Постоянно осматривать кожу ног и ухаживать за ней. Если запустить лечение заболевания, не избежать ампутации ноги, иначе неизбежна смерть пациента.
- Врач при необходимости назначает препараты для сосудов, антибиотики.
- Важную роль уделяется диете.
- Инсулин (1 тип диабета).
- Препараты для снижения сахара (2 тип диабета).
Народные средства лечения:
- Регулярные ванны с отваром коры дуба.
- Сок алоэ или чистотела. Прикладывать к поражённым участкам.
- Берёзовые почки. Отваром обрабатывать очаги.
- Ванночки с морской солью. В тёплой воде развести один килограмм соли, продолжительность процедуры 15 минут.
- Аромаванны. Для них применяют отвары трав (мята, полынь, душица, чабрец, ромашка, календула и прочие) или из молодых побегов и веточки деревьев (берёза, дуб, сосна, ольха, клён и другие).
Профилактики кожных заболеваний стоп:
- уход за ногами: стопы в чистом и сухом состоянии;
- после водных процедур высушите кожу между пальцами;
- выбирайте свободную, дышащую обувь, с хорошей циркуляцией воздуха внутри;
- используйте носки из натуральных тканей. Меняйте их два раза в день;
- просушивайте обувь не менее суток перед следующим использованием;
- индивидуальная сменная обувь;
- даже дома должны быть личные вещи обихода.
Любую болезнь лучше предотвратить, чем лечить. Важно следить за чистотой своей кожи, ухаживать за ногами, соблюдать гигиену. При подозрительных новообразованиях не стесняйтесь обращаться к специалистам, особенно людям из зоны риска: хронические заболевания, наследственность, рецидивы, сахарный диабет.
источник
Болячки на ногах – неприятная проблема, с которой сталкивается множество людей. Они причиняют физические неудобства (зудят, воспаляются), а также психологический дискомфорт: больные стесняются того, как выглядят их ноги, и порой даже не обращаются к врачу, испытывая неуместное чувство стыда. В это время болезнь прогрессирует и распространяется по коже, а при инфекционной этиологии человек может заразить окружающих.
Провоцирующие факторы могут быть как вызванными воздействием извне, так и являться внутренним патологическим состоянием человека.
- Инфекция (грибковая, бактериальная, вирусная, паразитарные поражения).
- Укусы насекомых.
- Отравления различными веществами.
-
- Травматические повреждения:
- лучевые;
- химические;
- электрические;
- механические;
- термические.
- Заболевания крови.
- Аллергические процессы.
- Гормональный дисбаланс.
- Сахарный диабет.
- Расстройства нервной системы.
- Недостаток витаминов и минеральных веществ.
- Нарушения в работе иммунитета.
- Патологии печени, почек, кишечника.
- Злокачественные процессы.
- Хроническая недостаточность:
- венозная;
- артериальная.
Зная причины развития чешущихся болячек на ногах, можно предположить, симптомами каких болезней они являются.
- Инфекционные и паразитарные болезни кожи и мягких тканей.
- Вызванные бактериями. Наиболее распространенные возбудители:
- Стафилококки. Возникает гнойно-экссудативная реакция, формируется пустула.
- Фолликулиты – воспаления фолликула волоса.
- Фурункул – осложнение предыдущего заболевания, гнойно-некротический процесс с распространением на окружающую подкожную клетчатку.
- Карбункул.
- Гидроаденит – воспаление апокриновых желез.
- Везикулопустулез – поражение устьев эккриновых потовых желез.
- Панариций – воспаление пальцев вблизи ногтя.
- Стрептококки поражают кожу, не затрагивая ее придатков, с возникновением серозно-экссудативной реакции и образованием поверхностного дряблого пузыря – фликтены. Болячки на ногах у ребенка вероятнее всего окажутся стрептодермией.
- Стрептококковая опрелость.
- Рожа вызывается бета-гемолитическим стрептококком группы А. Начинается с проявления общих симптомов интоксикации. Затем образуется эритема, чаще всего на ногах. Кожа в области покраснения напряжена, горячая на ощупь, умеренно болезненная при ощупывании.
- Можно подозревать импетиго, если болячки на ногах не проходят длительное время.
- Вирусные инфекции.
- Герпес – пузырьковые высыпания, которые образуют язвы после вскрытия.
- Обычные кондиломы – вирусное заболевание, поражающее кожу и слизистые и характеризующееся чрезмерным разрастанием эпителия.
- Вирусная пузырчатка вызывается энтеровирусом, во рту, на руках и ногах возникают чешущиеся пузырьки, склонные к слиянию.
- Папилломы (бородавки) – доброкачественные опухолевидные образования вирусной этиологии.
- Контагиозный моллюск – зудящие узелки, часто локализуются на ногах и руках.
- Пустулезный дерматит. На лице, верхних конечностях, реже на ногах образуются синеватые папулы размерами до 2-3 см с пузырями на поверхности. Вокруг кожа сероватого цвета. Через 3-6 недель на их месте развиваются медленно заживающие язвы, оставляющие после себя атрофические рубцы.
- Вирусный лишай. На фоне недавнего ОРВИ на теле возникает розовое пятно 3-5 см с центральным шелушением. Лечения не требует.
- Грибковые инфекции.
- Кандидоз чаще наблюдается на слизистых, но также встречается на гладкой коже. Проявляется скоплением белого налета с незначительным кисломолочным запахом. Участок под ним краснеет и воспаляется, сильно чешется. При попытке расчесать можно нечаянно сковырнуть налет, вследствие чего образуются язвы – кровоточащие углубления. В местах развития инфекции происходит мацерация – скопление жидкости, в результате которого кожа приобретает влажный блеск.
- Руброфития – заразное грибковое заболевание, поражающее ступни ног, кисти рук, складки тела и ногти. Сопровождается гиперкератозом подошв и ладоней, чешуйками, зудом.
- Микроспория («стригущий лишай») образует характерные очаги в виде кольца.
- Трихофития.
- Паразитарные поражения.
- Чесотка вызывается чесоточным клещом, характеризуется образованием папуловезикулезной сыпи, клещевых ходов. Часто встречается в детском возрасте. Язвочки на ногах, руках и теле у ребенка сопровождаются сильным зудом. Больные стремятся расчесывать, из-за чего присоединяется вторичная инфекция.
- Педикулез. Поражение кожи ног при этой болезни в основном связано с жизнедеятельностью платяных вшей. Их укусы приводят к появлению гиперемированных пятен, мелких волдырей, папул с геморрагической корочкой, узелкам с очень сильным зудом.
- Демодекоз – поражение кожи, вызываемое условно–болезнетворным паразитом – клещом рода демодекс.
- Аллергии.
- Крапивница сопровождается появлением зудящих волдырей любой локализации, в том числе и на ногах.
- Экзема – заболевание с разнообразными воспалительными высыпаниями, которые сильно чешутся.
- Экссудативная эритема.
- Аллергический васкулит – воспаление сосудистых стенок с кожными проявлениями в виде папул, везикул, пустул, булл и язв.
- При травмах или другихпоражениях центральной нервной системы, периферических нервов развиваются трофические язвы. Верхние конечности отличаются от нижних более совершенной иннервацией, богатым сосудистым снабжением и лучшими условиями венозного оттока. Вследствие этого язвы значительно чаще встречаются на ногах. Отличаются скудным количеством отделяемого и глубиной поражения вплоть до костей.
- Эндокринные патологии.
- Сахарный диабет. Язвы на ногах при этой болезни развиваются вследствие двух типов патологических процессов – повреждения сосудов микроциркуляторного русла и поражения нервных окончаний, что происходит из-за действия повышенного уровня глюкозы в крови. Нарушается питание тканей, на стопах образуются трещинки и раны, которые длительно не заживают. Они опасны присоединением инфекции, что может привести к гангрене.
- Заболевания щитовидной железы.
- Гипотиреоз – состояние, обусловленной нехваткой тиреоидных гормонов.
- Гипертиреоз (тиреотоксикоз) – патология, сопровождающаяся избыточной выработкой трийодтиронина и тироксина.
- Гиперпаратиреоз – поражение паращитовидной железы с повышенной продукцией паратгормона.
- Нейродермит – кожное заболевание, вызванное функциональными нарушениями работы нервной системы, чаще всего возникает на фоне стрессов. Излюбленная локализация кожных изменений – локтевые, коленные складки.
- Болезни крови могут сопровождаться зудом и кожными изменениями.
- Анемия – заболевание, характеризующееся снижением гемоглобина. Кожа ног становится сухой, трескается, в тяжелых случаях образуются язвы.
- Лейкозы – злокачественное поражение кроветворных органов.
- Лимфома – гематологическая болезнь лимфатической ткани.
- Парапротеинемия – появление в крови белковых тел из группы иммуноглобулинов с аномалиями строения и нарушенными функциями.
Vll. Недостаток витаминных и минеральных веществ в организме или их неусвояемость проявляется болячками и язвами на коже ног при нехватке:
- бета-каротина;
- магния;
- калия;
- витаминов А, В1, В2, В3, В6, В15.
- Целиакия – непереносимость глютена с развитием атрофии слизистой тонкого кишечника. Полиморфные элементы поражения отличаются сильным зудом.
- Псориаз – дерматоз, сопровождающийся появлением на коже шелушащихся пятен, язв.
- Системная красная волчанка поражает кожные сосуды, соединительную ткань и органы.
- Склеродермия – болезнь соединительнотканных волокон с формированием фиброза, склероза на коже (проявляется возникновением бляшек и трофических язв) и во внутренних органах.
- Дерматомиозит – тяжелая диффузная прогрессирующая воспалительная патология соединительной ткани, поражающая кожные покровы и мышцы. Сопровождается полиморфными высыпаниями, в том числе с образованием язв.
lX. Заболевания полостных органов могут стать причиной появляющихся болячек и язв на ногах.
- Проявления на поверхности тела в результате заболеваний кишечника часто встречаются при болезни Крона, неспецифическом язвенном колите.
- Гангренозная пиодермия заключается в образовании больших болезненных язв, которые чаще локализуются на коженог.
- Узловатая эритема – заболевание, сопровождающееся воспалением подкожно-жировой клетчатки и сосудов кожи.
- Кожный васкулит.
- Болезни печени.
- Холестаз.
- Гепатит С.
- Утрата функций органа.
- Заболевания почек.
- Почечная недостаточность.
- Трофическая язва, появившаяся вследствие артериальных нарушений, образуется чаще всего на ступнях и пальцах ног, провоцируется повреждениями и хождением в неправильно подобранной обуви. Имеют небольшой размер, круглую форму. Выделения гнойные.
- Атеросклероз.
- Гипертоническая болезнь.
- Облитерирующий эндартериит.
- Венозная недостаточность.
- Варикозная болезнь вен ног.
- Тромбофлебит.
Трофические язвы ног представляет собой дефект кожи и нижерасположенных тканей без заживления более одного месяца. Фактором развития язвы служит нарушенное питание тканей из-за патологических трансформаций вен нижних конечностей.
Xl. Злокачественные процессы могут стать причиной язв.
- Прорастание кожи опухолью.
- Кожные изменения, вызванные воздействием продуктов метаболизма злокачественных образований.
- Метастазы в кожу новообразований внутренних органов.
- Злокачественные поражения собственно кожных покровов.
Xll. Лучевые, термические, химические, механические, электрические травмы поражают кожу тела, в том числе ног.
Прежде чем лечить болячки на ногах, необходимо установить причину их образования. Для этого нужно обратиться к терапевту в поликлинику по месту жительства.
Врач проведет диагностику:
- Опрос.
- Выясняется анамнез жизни:
- Краткие биографические данные.
- Наследственность.
- Условия проживания.
- Характер трудовой деятельности.
- Наличие вредных привычек.
- Определяются:
- Жалобы.
- Когда появились первые признаки заболевания.
- Что предпринималось.
- Есть ли хронические болезни.
- Принимает ли пациент какие-нибудь медикаменты для лечения сопутствующих патологий.
- Осмотр.
- Местных проявлений на ногах.
- Общий: оценка состояния кожи, видимых слизистых, пальпация групп лимфоузлов, аускультация, измерение частоты сердечных сокращений, артериального давления.
- После этого врач может поставить предварительный диагноз, назначить анализы либо, при подозрении на узкопрофильную патологию, направить больного к соответствующему специалисту:
- хирургу;
- аллергологу;
- эндокринологу;
- дерматологу;
- онкологу;
- кардиологу;
- ревматологу;
- иммунологу.
- Терапевт или врач узкого профиля назначают:
- Лабораторную диагностику:
- Анализы крови (общий, биохимический, иммунологический, гормональный, витаминно-минеральный состав, онкомаркеры).
- Аллергопробы.
- Кожные соскобы.
- Бакпосевы отделяемого язв.
- Биопсия.
- Инструментальные и аппаратные методы.
- Ультразвуковое исследование внутренних органов, сосудов.
- МРТ.
- Компьютерная томография.
- Допплерография сосудов.
- Ангиография.
- Ультразвуковое дуплексное ангиосканирование.
Терапия болезней, проявляющихся образованием болячек на ногах, является комплексной.
Медицинские препараты назначаются для достижения конкретных целей:
- Этиотропная терапия направлена на причину заболевания, устранение или ослабление действия патогенных факторов и неблагоприятных условий.
- При инфекционных поражениях:
- Антибиотики.
- Противовирусные.
- Противогрибковые.
- Противопаразитарные средства.
- Антисептики.
- При аллергической причине болячек на ногах:
- Антигистамины.
- Глюкокортикоиды.
- Энтеросорбенты.
- При нейротрофичеких нарушениях:
- Витамины группы В.
- Антихолинэстеразные средства.
- При сосудистых проблемах:
- Флеботоники.
- Антигипертензивные средства.
- Антиатеросклеротические.
- Глюкокортикостероиды.
- Антифиброзная терапия.
- Противоопухолевые средства.
- Иммунодепрессанты.
- Тиреостатики при гипертиреозе.
- Антиагреганты.
- Препараты, нормализующие липидный обмен при атеросклерозе.
- Симптоматическая терапиянаправляется на ликвидацию либо ослабление симптомов и неприятных субъективных ощущений, обусловленных болезнью.
- Анестетики.
- НПВС.
- Противозудные препараты.
- Улучшающие микроциркуляцию крови.
- Противоотечные средства.
- Заместительная терапия– применяется при недостатке естественных биогенных веществ. Включает в себя использование:
- ферментных препаратов;
- гормонов:
- инсулина при сахарном диабете;
- гормонов щитовидной железы при гипотиреозе;
- витаминных веществ;
- минералов.
Заместительная терапия обеспечивает нормальное существование организма на протяжении длительного времени.
- Саногенетическая терапия активизирует защитные, компенсаторные, адаптогенные, восстановительные процессы.
- Витамины.
- Микроэлементы.
- Иммуномодуляторы.
- Фитоадаптогены.
- Биостимуляторы.
- Средства, ускоряющие регенерацию.
Следует помнить, что применение физиотерапии ограничено при кожных заболеваниях, а также имеет противопоказания:
- Злокачественные новообразования.
- Лихорадочное состояние.
- Инфекционные и воспалительные болезни.
- Хронические заболевания в стадии обострения.
- Интоксикация.
- Сильный болевой синдром.
- Нарушения сердечного ритма.
- Кровотечения или склонность к ним.
- Тромбозы.
- Злокачественные новообразования.
- Психические заболевания, сопровождающиеся невозможностью контакта с больным.
- Повышение артериального давления от 200/120.
- Любая органная недостаточность.
- Острое нарушение кровообращения.
- Инородные тела с локализацией вблизи крупных сосудов и нервов.
- Беременность.
При язвах физиотерапия применяется в период заживления. Сущность метода состоит в улучшении микроциркуляции и регенерации в зоне язвенного дефекта, нормализации притока и оттока крови, уменьшении воспаления в тканях.
- Грязелечение.
- Ультрафиолетовое облучение.
- Озонотерапия.
- Лазер.
- Гипербарическая оксигенация.
- Магнитотерапия.
- Ультрафонофорез с лидазой, йодом.
- Ультратонотерапия.
- Гальванизация.
Лечение средствами нетрадиционной медицины возможно только после консультации с врачом.
- 0,5 кг березовой золы залить 2 л кипятка, после остывания использовать в качестве компрессов.
- После обработки антисептиком засыпать язву порошком из верблюжьей колючки. Повторять ежедневно в течение месяца.
- Полезно прикладывание к язве нарезанных сезонных томатов.
- Взять поровну: еловая живица, прополис и нутряное свиное сало. Растопить, аккуратно перемешать. Использовать как компресс.
- сушеница болотная — 1 ст. л.
- мед — ½ ст.
- несоленое сливочное масло — ½ ст.
Смешать, варить на водяной бане. Наносить мазь на язвы ежедневно, наложив сверху сухую повязку.
Самый эффективный метод лечения язв – оперативное вмешательство. Оно заключается в пересадке собственного кожного лоскута на место поражения. Для этого проводится:
- Очищение язвенного дефекта путем удаления некротизированных тканей, аспирации отделяемого, иссечение и шлифовка рубцов в области язв.
- Кожная аутопластика.
- Создание благоприятных условий для заживления тканей.
Такой метод является более действенным при трофических язвах венозной и артериальной этиологии. Нейротрофические поражения хуже поддаются лечению.
При язвах, осложненных гангреной, применяется ампутация конечности на различных уровнях.
Также операция может быть направлена на устранение причины образования язв. К примеру, при варикозной болезни ног выполняются следующие вмешательства:
- Склерозирование – введение в пораженный кровеносный сосуд вещества, способствующего склеиванию его стенок. После этого вена «выключается» из системы кровотока.
- Флебэктомия – наиболее травматичный вид операции, при котором через несколько разрезов удаляется больная вена на всем протяжении.
- Лечение лазером – современный щадящий метод хирургического вмешательства. Выполняется внутрисосудистая коагуляция участка вены, после чего она закрывается и больше не принимает участия в венозном кровообращении.
При длительно существующей язве вероятны:
- Малигнизация – озлокачествление.
- Кровотечение.
- Присоединение инфекции.
- Гангрена.
Предупредительные мероприятия направлены на:
- Лечение основного заболевания.
- Отказ от вредных привычек.
- Активный образ жизни.
- Здоровое питание.
- Обработка кожных покровов антисептиком при повреждениях.
- Своевременное прохождение осмотра у врача при возникновении болячек на ногах.
Любое заболевание легче предотвратить, чем вылечить. При соблюдении профилактических мер риск заболеть снижается, а при правильном лечении возможность осложнений сводится к минимуму.
источник
Болячки на ногах могут являться следствием врожденного или приобретенного заболевания. Это очень неприятное явление, с которым достаточно сложно справиться. Например, в соответствии с официальной статистикой, от трофических язв, страдает не менее 2 миллионов человек. Причиной может быть как ослабленный иммунитет, так и осложнение, вызванное сахарным диабетом.
Болячки на ногах, являющиеся трофической язвой, достаточно сложно распознать на ранней стадии. Например, если человек весь день проводит на ногах, то усталость нижних конечностей и тянущую боль он принимает за норму. Замеченное покраснение, небольшой участок белой кожи или припухлость – за укус насекомого или проявление аллергии. При этом основная часть населения начинает задумываться: чем мазать болячки на ногах, дабы устранить эстетический недочет? В ход идут зеленка, спирт, мазь и многое другое, что приводит лишь к усугублению болезни.
Как только начался процесс развития трофической язвы, нужно срочно идти на прием к флебологу. Речь идет о следующих симптомах:
- тяжесть и гудение в ногах;
- слабость, нарастающая к вечеру;
- неприятный зуд, вызывающий чуть заметное воспаление кожных покровов;
- отеки, появляющиеся после длительного сидения, употребления обильного количества жидкости или длительных прогулок;
- судороги икроножной мышцы, возникающие в тот момент времени, когда наступает полное расслабление (глубокая ночь или утро).
Больные сахарным диабетом со временем начинают замечать болячки на ногах – кожа грубая и заметно шелушится. Волосы становятся тусклыми, ладони и подошвы покрываются трещинами и мозолями, а кожный покров приобретает желтоватый оттенок. Также могут деформироваться и утолщаться ногти.
Многие виды болячек на ногах, а также дерматологические нарушения свидетельствуют о наличии сахарного диабета еще до того момента, как врач поставит диагноз.
Избежать кожного поражения можно посредством строгого соблюдения правил гигиенического ухода. Использование обычных косметических средств нужно свести к минимуму, так как, например, воздействие туалетного мыла способно привести к снижению кислотности кожи и ее способности противостоять микробам. Для мытья рук и ног, а также для умывания необходимо использовать рН-нейтральное мыло. Для очищения лица можно применять косметическое молочко или водный лосьон.
От язв на ногах страдает множество людей. Эта болезнь выглядит как глубокий дефект кожи или базальной мембраны и неизбежно вызывает воспаление. Причиной возникновения язвы является нарушение питания клеток, ухудшающее, в свою очередь, способность к восстановлению.
- артериальными;
- венозными;
- пиогенными;
- диабетическими;
- нейротрофическими.
Возникшая открытая болячка на ноге не заживает в течение длительного периода времени (2 месяца и более).
Причинами появления язв могут быть артериальная недостаточность, диабет и другие факторы.
Что касается заболеваний венозной недостаточности, то появление язв может быть вызвано варикозным расширением вен, тромбозом, несостоятельностью прободающих вен. Эти болезни приводят к застою крови в венах, нарушению питания тканей и их разрушению.
Артериальная недостаточность может привести к появлению язв ввиду облитерирующего тромбангиита и артериосклероза Менкеберга. Кроме того, причина развития трофических язв может таиться:
- грибковых (кокцидиоидоз, споротрихоз и т. д.);
- бактериальных (эктима, фурункулы и проч.);
- протозойных (лейшманиозы).
2. В нарушениях метаболизма:
- болезни Гоше;
- кальцинозе кожи;
- подагре;
- сахарном диабете;
- буллезном пемфиогоиде и т. д.
Лейкоз, саркома, меланома, метастазы и любое другое злокачественное новообразование может спровоцировать появление язвы.
Болячки на ногах также могут стать следствием обычных мозолей, ожогов, укусов насекомых, обморожения, лучевого дерматита и других факторов.
Процесс возникновения язвы сложно не заметить, так как симптомы являются достаточно явными. Начинается все с появления жжения, зуда и покраснения, а также небольшого огрубления на ощупь.
Появились пятна на ногах? Не нужно ждать шелушения кожи и возникновения долго не заживающих ранок, лучше сразу обратить к врачу, так как если оставить недуг без внимания и запустить, он может «зацепить» мышцы и даже надкостницу.
Человек, страдающий от варикозного расширения вен или другого заболевания, увеличивающего вероятность появления язв на ногах, должен придерживаться следующих рекомендаций:
- ношение компрессионного трикотажа и эластичного бинта;
- сведение к минимуму продолжительных нагрузок и гиподинамии;
- избегать перегрева и переохлаждения.
О том, что ногу поразила венозная язва, говорят следующие симптомы:
- отечность;
- сухость, зуд, утолщение, а иногда и коричневатый цвет (если имеет место тяжелый отек, то кожа выглядит растянутой и блестит);
- при развитии варикозной экземы наблюдается чешуйчатость и небольшие трещины;
- воспалительный процесс язвы может сопровождаться неприятным запахом и выделением бледной желтовато-зеленоватой жидкости.
Местом расположения венозной язвы обычно является внутренняя сторона ноги чуть выше лодыжки.
Венозную язву могут усугубить или спровоцировать следующие моменты:
- зажившая язва, повредившая венозную систему;
- перелом или какая-либо другая травма;
- тромб в глубокой вене;
- хирургическое вмешательство;
- условия работы, при которых человек сидит или стоит в течение длительного периода времени;
- воспаление глубоких вен;
- беременность;
- избыточный вес.
Чем лечить болячки на ногах? Все зависит от факторов, вызвавших язву или препятствующих ее заживлению. Как только каждый из них будет взят под контроль, например уровень сахара в крови, поражение кожи уйдет само собой.
Лечение обычно включает в себя очищение раны, применение противовоспалительных препаратов и использование перевязочных средств. При наличии здоровых артерий можно также пользоваться давящими повязками.
Положительного эффекта можно достичь посредством сосудистой хирургии. Вживление новой ножной артерии, или баллонная ангиопластика – процедура, расширяющая суженную артерию и ликвидирующая ее закупорку.
Иногда, для того чтобы скрыть язву, прибегают к пластической хирургии – пересаживают кожу с какого-либо незаметного участка на поверхность ранки.
К основным правилам лечения трофических язв можно отнести:
- Специальную диету: углеводы следует сократить, овощи и фрукты значительно увеличить, а специи и острые блюда полностью исключить.
- Постельный режим. Все время лежать в кровати, конечно, не стоит, но отдых должен быть ежедневным.
- Специальные упражнения регулярного характера, направленные на устранение застоя крови и улучшение обмена веществ: сгибание и разгибание ног в положении лежа, вращение стоп, скрещивание вытянутых вверх ног и т. д.
- Ношение специальной ортопедической обуви, уменьшающей риск наступления травмы.
Важно! Если домашний метод лечения, рекомендованный врачом, длительное время не приводит к желаемому результату, значит, без хирургического вмешательства вряд ли получится обойтись.
Несколько рецептов для лечения трофических язв:
- Довольно неплохо себя зарекомендовал татарник. Сухие листья верблюжьей колючки необходимо перемолоть до состояния трухи, а затем просеять, сложить в банку и разместить в темном месте. После обработки раны каким-нибудь аптечным средством (например, «Риванолом») нужно подуть на нее порошок и зафиксировать бинтом. Результат – язва подсыхает, а образовавшаяся корочка со временем отпадает.
- Средство на основе творожной сыворотки. Из домашнего молока нужно сначала сделать простоквашу, потом перелить полученный продукт в марлю и подвесить. Сыворотку рекомендуется использовать для смазывания язвочки, а творог – для прикладывания к пораженному участку.
- Стрептомицин. Несколько раздавленных таблеток могут не только избавить от боли, но и быстро заживить ранку.
Отеки на ногах являются патологическим процессом, вызывающим скопление в межклеточном пространстве различного объема жидкости. Внешне это явление похоже на припухлость.
- повышенная проницаемость стенок сосудов;
- нарушение лимфатического и венозного оттока жидкости, к которым приводит повышенное давление в этих сосудах;
- химический состав плазмы крови и тканевой жидкости не соответствует норме.
Отеки на ногах могут появиться ввиду нарушения гемодинамики в зоне осмотической регуляции. Местом расположения этих зон является предсердие, следовательно, результат их реакции на подобный сбой – значительное снижение кровотока в конечностях. Далее наблюдается реакция симпатической нервной системы, приводящая к повышению в крови уровня катехоламинов, снижающих выведение жидкости из тела и приводящих к сужению периферических сосудов.
Нельзя оставлять без внимания и роль эндокринной системы в процессе регуляции количества жидкости в организме. Если гипоталамус начинает вырабатывать антидиуретический гормон, то это неизбежно ведет к увеличению общего объема крови, циркулирующего по сосудам. Подобное изменение может привести к повышению давления, в том числе и гидростатического, что сильно усложняет эвакуацию из тканей лишнего количества жидкости. К тому же наличие большого объема крови растягивает сосудистые стенки, что ведет к повышению проницаемости и попаданию в ткани белковых молекул из кровеносного сусла. Результат – венозный застой, вызывающий спазм сосудов лимфатической системы, что еще больше затрудняет отток жидкости из тканей.
Пятно на ноге чешется – что делать? Для начала нужно выяснить причину его появления: определить, какое именно заболевание его вызвало. Первостепенное действие – это обращение к квалифицированному специалисту, который точно выяснит, почему кожный покров изменил цвет, и подберет необходимое лечение.
Гормональный сбой, заболевание какого-либо внутреннего органа или проявление аллергии – вот основные причины возникновения кожного высыпания. С появлением красных пятен периодически сталкивается каждый человек, но если они присутствуют на теле с рождения, то следует незамедлительно обратиться за помощью к сосудистому хирургу и флебологу.
Избавиться от пятен на теле можно посредством пересмотра собственного рациона питания. Исключение острых, копченых и жареных блюд может значительно освежить цвет кожи и улучшить ее состояние. Сухая болячка на ноге пройдет гораздо быстрее, если не расчесывать ее.
Ярко-розовая сыпь может быть спровоцирована недостатком витаминов. В данной ситуации рекомендуется: обильное питье, правильное питание (побольше свежих фруктов и овощей) и постельный режим.
Причиной недомогания может быть все что угодно, начиная от аллергической реакции на использование депиляционного крема или косметического средства и заканчивая неудобной обувью.
Болячки на ногах не проходят? Поврежденный участок тела заживет гораздо быстрее, если сразу же после того, как травма была получена, ее тщательно обработать. Особо тяжелые случаи требуют квалифицированной помощи со стороны медицинских работников, которые наложат швы в случае необходимости и помогут пострадавшему ценными советами и полезными рекомендациями.
Если квалифицированного специалиста поблизости нет, то для обработки поврежденного участка тела рекомендуется использовать любые антисептические средства, которые есть под рукой: зеленка, йод, перекись водорода и т. д. После обработки ранку следует покрыть временной стерильной повязкой. Перевязывать поврежденные участки нужно не реже 2 раз в день и помнить при этом, что для обработки влажных и сухих ран нужно использовать разные средства.
источник
Врачи толком сказать не могут(( С фото.
В общем, началось все еще в сентябре, где-то в середине. Заметили у старшего на ноге какую-то болячку. Не чесал, не болела. Ну болячка и болячка, мало ли где в саду поранился. Особо внимания не обратили. Потом смотрим, а она все не проходит. Такая выпуклая немного размером может полсантиметра.
К педиатру потом ходили, сказала ничего страшного, пройдет. Хотите мол идите к дерматологу. У нас в районной с врачами туго. Муж подумал и решил, что это бородавка. У него в детстве также было. И ее надо прижигать йодом. Исправно мазали йодом на протяжении нескольких недель. В размерах не уменьшалось и не проходило.
Потом ребенок стал жаловаться, что периодически болит. пошли в частную клинику к дерматологу. Она сказала, что это фурункул. Удалила пинцетом и сказала 10 дней мазать: мирамистин, ихтиол, фукорцин. Мазали эти 10 дней. Сначала вроде затягивалась, потом дней через 5 опять стала прежних размеров.
Вообще мне эта штука напоминает кратер – как ободок такой снаружи, а внутри такое непонятное как светленькая прозрачная жидкость что ли. Потом и зеленкой тоже мазали. Чуть позже у него на коже пошла сыпь по лицу, шее, спине и животу. Решили, что это из-за смены порошка. Потому что как раз его и поменяли. Вернулись к прежнему порошку.
Промазали Адвантаном сыпь. Он в младенчестве от дерматита нам и помог. Но ребенок сыпь чесал ночью постоянно, поэтому промазали и уменьшилась сыпь, но совсем не прошла.
Я мужу говорю, нам к хирургу надо. Он уперся, что это только к дерматологу, хирург тут ни при чем. В общем, взяла ребенка в охапку и сама с ним поехала к хирургу, в платную больницу. Попался какой-то просто идиот, можно сказать, деньги выкинула на ветер.
Сначала как стала рассказывать убеждал меня, что вообще этим занимается только хирург и зачем мы вообще пошли к дерматологу. Потом стал смотреть. Говорит без консультации дерматолога сказать не может что это, но похоже на контагиозный моллюск. Спрашиваю и что нам делать. Отправляет опять к дерматологу.
Я говорю, может нам лазером или холодом удалить, ребенок ночью просыпается и плачет, что ему больно. Он мне как-то неохотно мол хотите сделайте лазер, что хотите можно сделать. Но показаний к оперативному удалению я не вижу. В итоге нацепил повязку с бетадином и отправил к дерматологу.
прочитала заключение его: написал моллюск и при этом оперативного лечения не требует. И никакого лечения вообще не написано. И какого хрена вообще мы заплатили ни за что??
Мама моя говорит, что надо к другому хирургу и обязательно сделать рентген, посмотреть кость, чтоб в нее не проросло. Мужу говорю, он опять про свое – что это все бред и нам только к дерматологу.
Так куда и к кому нам идти – к хирургу или дерматологу? Читала, есть где-то в Сокольниках какой-то Центр по кожным заболеваниям вроде, не помню точно название. В районной врачей у нас нет. Запись в соседнюю поликлинику.
и то будет только после праздников. Ребенок периодически жалуется на боль. Может играться, потом резко остановиться, хвататься за ногу и говорит, что больно. Ночью пару раз просыпался.
Не можем никак поставить правильный диагноз((
Я уверена, что это точно не моллюск, потому что читала, что он очень заразный и высыпает все тело сразу. Но мы старшего с младшим купаем в одной ванной постоянно и у младшего ничего такого нет (тьфу-тьфу-тьфу).
А если б это и правда был моллюск, то в любом случае уже за такой срок что-то бы проявилось. Может было у кого такое. На что это вообще похоже? Сыпь вокруг болячки появилась после пластыря. Думаем, что может раздражение на него тоже пошло.
При попытке определить причину раздражения кожи, важно различать зуд, боль и покалывание. Зуд может иметь ряд причин. Боль может быть из-за травмы и покалывание может иметь неврологические причины.
Ниже приведены некоторые из основных причин зуда ног. С большей их частью можно справится в домашних условиях, но если зуд периодически повторяется, обратитесь к врачу.
Если ваши ноги зудят, это более чем вероятно, из-за сухости или какого-либо другого слабого раздражителя. Обратитесь к врачу, если вы испытываете какие-либо из следующих действий:
- Ноги зудят в течение двух недель или более.
- Кожа красная или воспалена, даже если она не поцарапана.
- У вас есть другие симптомы, такие как лихорадка или усталость.
В противном случае, читайте дальше о 12 самых распространенных причинах.
Это одна из самых частых причин, но это, как правило, временный дискомфорт.
Естественно, что сухая кожа часто зудит. Сухость кожи может контролироваться с помощью факторов внешней среды. Это, как правило, временный характер и появляется в ответ на сухую горячую среду. Жесткая сухая кожа делится на ряд наследственных заболеваний, называемых ихтиоз .
Кожа становится чрезмерно сухой, когда она теряет свои натуральные масла. Слишком частое принятие душа и чрезмерное использование мыла может к этому привести. Другими причинами являются обезвоживание, плавание, сухая погода либо холодная погода и отопительные системы, чрезмерное пребывание на солнце и использование мыла содержащего ароматизаторы и красители.
Есть наследственные условия, в том числе гипотиреоз и синдром Шегрена, которые могут привести к очень сухой коже. С возрастом наша кожа становится сухой, поэтому зуд является общей проблемой для пожилых людей.
Лечение и профилактика
- Кремы, содержащие молочную кислоту и мочевину, а также мази, содержащие вазелин, применяются сразу после купания и помогут коже сохранить влагу
- Ограничение ванн и душа, а также умеренное использование мыла, может предотвратить сухость
- Увлажнитель добавить влаги в сухом помещении
- Моющие средства без отдушки или красители
- Нося нежные ткани, в том числе шелка и хлопка
- Сода. Употребление достаточного количества жидкости (выделяющих, по меньшей мере 200 мл прозрачная моча утром можно рассматривать как признак хорошей гидратации).
- Избегайте прямого ветра и воздействия солнечных лучей.
Фолликулярный кератоз на руке.
Это не те же самые мурашки, что испытывают люди, когда они замёрзли. С помощью этой сыпи, волосяные фолликулы на бедрах или в другом месте (чаще на верхней части рук) на коже сгущаются и перерастают в зудящие пятна. Состояние, с медицинской точки зрения известное как фолликулярный кератоз, появляются как мурашки, которые красного или коричневого цвета.
В следствии наращивания кератина появляется фолликулярный кератоз. Это наследственное заболевание, но обычно исчезает в возрасте до 30 лет .
Лечение и профилактика
Бугорки фолликулярного кератоза могут быть обработаны таким образом, что они исчезают, но они почти всегда появляются снова. Сухость может ухудшить состояние.
Кремы, содержащие альфа-гидрокси кислоту, молочную кислоту, салициловую кислоту, мочевину или может помочь и увлажнения кожи и ослабив мертвые клетки кожи, чтобы помочь очистить волосяные фолликулы.
Фолликулит или инфицированный волосяной фолликул.
С фолликулитом волосяные фолликулы на коже становятся зараженными. Полученные бугорки, как правило имеют красный цвет и постоянно зудят. Они также могут быть болезненными и могут быть заполнены гноем. Они появляются на бедрах или ягодицах, часто у спортсменов, которые одевают плотную спортивную одежду.
Эта сыпь обычно вызывается бактерией стафилококка (стафилококковой инфекцией).
Лечение и профилактика в домашних условиях
С надлежащей гигиеной, очаги должны зажить самостоятельно в течение нескольких дней.
Если сыпь сохраняется, то антибактериальное мыло или мазь (содержащие мупироцин антибиотик) могут помочь.
Для распространенных инфекций, пероральные антибиотики могут быть наиболее эффективным способом лечения.
Когда мы берем длинный перерыв от физических упражнений, а затем идём на пробежку, мы можем заметить интенсивный зуд в ногах ниже колена и в животе. Это состояние называется “Зуд бегуна” и влияет на бедра и икры больше всего.
“Зуд бегуна” происходит, когда артерии и капилляры ослабли из-за бездействия, а затем вновь активизировались во время тренировки. Открывшиеся кровеносные сосуды могут раздражать нервы прилегающие к капиллярам.
Лечение и профилактика
Симптомы должны рассеиваться с мышечными нагрузками.
Обыкновенные угри, в данном случае на руке, могут также появиться на бедрах или ягодицах.
Угри представляет собой набор со случайными прыщами белых угрей или комедонов. Они могут появиться на бедрах или ягодицах и не обязательно могут быть зудящими.
Угри могут высыпать из-за плохой гигиены, психологического стресса или неподходящей диеты.
Лечение и профилактика
Увеличение количества упражнений и потребления воды, как и умеренное употребление или полное исключение жирной пищи поможет избавиться от прыщей.
Реакция после контакта с хвойным деревом
Холинергическая крапивница или крапивница появляется бугристой сыпью на бедрах, верхней части туловища или руки и может быть вызвана целым рядом различных событий и мероприятий.
Как правило, вызванная потоотделением, крапивница может появиться после тренировки, купания, нахождения в горячей среде или даже при эмоциональных реакциях, таких как возбуждение, шок, смех и стресс.
Сыпь может появиться через несколько минут после начала бега или вскоре после горячего душа и может сильно зудеть в течение 30-120 минут.
Очаги, как полагают, вызваны аллергической реакцией на собственный пот.
Лечение и профилактика
Избегайте работы в жаркую погоду и переставайте работать при появлении зуда. Если это возможно, не чешите. Царапины обостряют зуд. Антигистамины, принятые по крайней мере за 30 минут до душа или физических упражнений, могут помочь.
Если ваша кожа теряет слишком большую часть своей естественной смазки во время купания, она может стать зудящей и сухой.
Слишком частый горячий душ и чрезмерное использование мыла, которые удаляют защитный жир кожи и масла.
Лечение и профилактика
Попробуйте поливать теплой водой, а не горячей. Используйте мыло экономно.
Грибковый стригущий лишай это сыпь, похожая на паховый дерматомикоз.
Лишай, также известный как паховый дерматомикоз, является грибковой инфекцией кожи. Чаще всего это состояние влияет на внутреннюю поверхность бедер, половые органы или ягодицы. Такой зуд появляется как обширная красная или коричневая зудящая сыпь.
Влага и тепло стимулировать рост гриба.
Лечение и профилактика в домашних условиях
Противогрибковые мази или в некоторых случаях, противогрибковые лекарства
Следует избегать потоотделения в области паха (следует носить легкую и удобную одежду) и мытье с противогрибковым мылом
При высыхании пота и пыли прямо на коже, они разрушаются бактериями и могут вызвать раздражение нервных окончаний. Тепло и трение одежды и носков может усугубить это ощущение.
Лечение и профилактика
Регулярно Купайтесь. Попробуйте использовать теплую воду и мягкое мыло, а не горячую воду, чтобы избежать удаления защитного жирового слоя с кожи.
Этот причудливый термин описывает зуд от ношения новых, нестиранных брюк или штанов.
Причина: раздражающие вещества в нестиранной ткани.
Лечение и профилактика: Купайтесь и постирайте одежду.
Экзема является группой составляющих, которые приводят к воспалению и раздражению кожных покровов. Почти 20 процентов детей страдают экземой, но большая часть экзем пропадает после того как ребёнку исполняется 10 лет.
Неизвестно, что вызывает экзему, но это считается гиперактивным иммунным ответом на раздражители.
Лечение и профилактика
При отсутствии лечения, зудящая экзема может стать зараженной. Лосьоны и кремы, применяется, когда кожа влажная, могут помочь коже сохранить влагу. Холодные компрессы также снимают зуд. Гидрокортизон (1%) крем или выписанные по рецепту кремы и мази, содержащие стероиды, могут также быть прописаны, чтобы снять воспаление.
Экзема выглядит как грубая, красноватая или пурпурная, опухоль и вызывает зуд кожи в нижней части ног. Она является наиболее распространенной в тех случаях, когда имеются проблемы кровообращения, в том числе варикозное расширение вен, тромбоз вен или другие заболевания кровеносных сосудов.
Воспаление от нарушений кровообращения позволяют скапливаться жидкости в кожных покровах. Утечка жидкости из вен в другие ткани вызывает раздражение.
Лечение и профилактика
Кортикостероиды, в том числе гидрокортизон, могут помочь лечить сыпь.
Ношение компрессионных чулок может помочь предотвратить это состояние.
Шерсть и другие ткани, могут раздражать ноги и ступни.
Некоторые ткани, такие как шерсть, во время ношения брюк или носков, иногда могут раздражать ноги.
Недостаток витаминов и минеральных веществ, которые могут быть связаны с обобщенным зудом: дефицит железа (анемия), дефицит витамина С (scorbut), дефицит одного или нескольких витаминов из B-комплекса, и редко, витамин А или дефицит K.
Мыло, шампуни, лосьоны, кремы или другие косметические средства способны вызвать раздражение на коже или контактный дерматит.
Аллергии любого рода могут вызвать зуд, который может повлиять на состояние ног ниже колен. Типичные симптомы проявляются ухабистой или пятнистой, красной опухшей сыпью (крапивница) или более грубой, чешуйчатой сыпью (экзема при контактной аллергии).
Влажные ноги от ношения сапог или непромокаемой обуви в течении длительного времени, могут позволить грибкам развиваться между пальцев ног, что может привести к сильному зуду.
Продолжительное сидение, стоя или ходьба может привести кровь к бассейн в венах ног, которые могут вызывать зуд и дискомфорт в нижней части ног, особенно у людей с варикозным расширением вен.
Несколько комариных укусов на ноге, которые вы усиленно чесали, наверняка воспалятся.
Укусы комаров и других насекомых могут вызвать местное покраснение и зуд, который обычно уходит в течение нескольких часов или нескольких дней.
Заболевания печени, засорение желчных протоков, заболевания почек с уровня фосфатов в крови могут вызвать зуд кожи. Многие люди знают это на опыте гемодиализа.
Контакт с крапивой вызывает ощущения жжение, покраснение и припухлость, которые затем зудят в течение многих часов.
Мелкие порезы и царапины способны вызывать зуд в то время когда вы используете мази для лечения.
Этот синдром, как неврологическое расстройство, в основном поражает больше женщин, чем мужчин. Ощущения похожие больше на покалывания, чем зуд, который придает желание двигать ногами. Эти ощущение приходят, когда ноги находятся в состоянии покоя, особенно в ночное время и часто делают сон трудным, а порой и невозможным довольно долго в течении ночи.
До сих пор точно не ясно, что вызывает синдром беспокойных ног, но это скорее неврологическое, а не дерматологическое состояние. Недостатки магния или железа могут вызвать этот синдром.
Лечение и профилактика
Движение и исключение кофеина и алкоголя из рациона может облегчить симптомы этого синдрома.
Раздраженная кожа с зудом в области ниже колен может колебаться от слегка неудобного до совершенно разрушительного. Постоянный зуд может привести к постоянным царапинам, которые могут повредить кожу.
Кожа, которая зудит в одном месте, имеет много причин, от сухой кожи до дерматита и пораженный участок может выглядеть нормальным или выглядеть красным, повреждённым и грубым. Так как зуд кожи может быть очень досаждающим, для пострадавшего важно понять, какие условия могут вызвать его и как его можно лечить.
Зуд кожи ниже области колена может создать неудобное ощущение. Зудящее чувство может быть локализовано как раз в области ниже колена, но оно может также распространиться на другие части тела. Это может затруднить повседневную деятельность, особенно, если зуд сильный и длится дольше шести недель. Длительный зуд, такой как этот, называется хроническим.
Сухая кожа является распространенной причиной зуда кожи, которая не сопровождается сыпью. Потеря влаги из-за сухого воздуха, особенно зимой, может вызвать кожный зуд, трещины или шелушение.
Другие распространенные причины включают экзему, псориаз, импетиго, крапивницу, стареющую кожу и контактирующие с раздражителями, такие как мыло, химикаты или шерсть.
Паразитарное заражение, такое как вши или чесотка, также может вызвать сильный зуд на теле. Внутренние расстройства, такие как заболевания печени или почек, обычно поражают все тело, а не одну локализованную область.
По больше части, с лечением можно справится в домашних условиях. Холодный компресс, нанесенный на кожу ниже коленей, может облегчить симптомы.
Носите свободную одежду, легкую одежду, особенно ночью и избегайте грубых тканей, таких как шерсть. Наносите увлажняющий крем на кожу круглый год, особенно зимой, чтобы уменьшить сухость кожи.
Нанесите крем гидрокортизона на зудящие области или попробуйте без рецепта антигистамин, если зуд из-за аллергии.
Кроме того, лосьоны, которые содержат камфару, каламин или прамоксин, также могут помочь. При тяжелом или персистирующем зуде консультируйтесь с врачом, чтобы определить точную причину возникновения. Врач может также предложить рецептурный антигистамин, лекарственное средство антагониста опиодного рецептора или кортикостероид.
Даже при том, что есть множество условий, которые могут вызвать зуд кожи, есть множество способов чтобы его предотвратить. Страдающий от зуда кожи должен только облиться или принять ванну в теплой или прохладной воде. Горячая вода может лишить кожу влаги.
Кроме того, важно, смыть все мыло после завершения купания. Мыла и очищающие средства должны быть мягкими, с низким уровнем рН.
Постоянное чесание может привести к усилению зуда. Без лечения это может вызвать состояние, называемое нейродермит. Это приводит к тому, что часто поцарапанные участки кожи становятся воспалёнными.
Пораженный участок может казаться темнее или краснее, чем окружающая кожа. Кроме того, многократное чесание под коленом может вызвать постоянные рубцы, гиперпигментацию кожи или даже бактериальную инфекцию.
У меня 2 трофические язвы на голени ног, и они закрытые, но очень чешутся.
Чем можно помочь?
Клавдия
Зуд у больных, страдающих от трофических язв, как правило, появляется в области голени. Помимо сильного зуда, появляются отечность конечностей, ощущение жжения и тяжести, могут беспокоить судорожные синдромы.
При закрытых трофических язвах, впрочем, как и при открытых, очень часто изменяются кожные покровы (воспаление, пигментные пятка, синяя и фиолетовая кожа) и возникают сосудистые патологии (“сеточка”).
На самом деле патологических изменений может быть достаточно много, а из одного нарушения вытекают другие, и так по кругу до бесконечности.
Не имеет смысла сейчас говорить обо всех нарушениях, которые возникают при трофических язвах, ведь каждый случай индивидуален. На данный момент вас беспокоит только сильный зуд, но, будьте уверены, проблемы из-за язвы начнут расти, как грибы после дождя.
Однозначно можно сказать только одно – вам необходима эффективная комплексная терапия, которая вылечит не только зуд, но и саму первопричину этих язв.
Нельзя все силы бросать на устранение поверхностной проблемы – зуда, ведь трофическая язва имеет свойство поражать ткани очень глубоко, приводя к потере всей конечности, которую в особо запущенных случаях, как правило, ампутируют по колено.
Если к вопросу терапии в случае возникновения трофической язвы подходить необдуманно и безответственно, то пациент рискует многим. На первоначальном этапе важно правильно диагностировать первопричину развития заболевания (венозные болезни, артериальный просвет и т.д.
), а потом уже приступать к лечению. Неправильно назначенное лечение обязательно приводит к переходу язвы в хроническую форму и ее распространение на другие участки конечности. Успешное лечение не гарантирует того, что больной в дальнейшем не столкнется с рецидивом заболевания.
- Местное лечение применимо для обработки язвы и заживления раны. Для этого используют специальные антисептики, удаляя некрозные ткани. После очищения раны (а в вашем случае поверхности кожи, которая может быть воспаленной, шелушащейся и т.д.), на пораженное место накладывают компрессы с мазями, которые ускоряют заживление. Снять зуд помогают антигистаминные препараты, которые можно применять как наружно, так и внутрь. Однако возможность использования каких-либо препаратов требует предварительной консультации с врачом. Я не рекомендую в целях снятия зуда использовать народные рецепты – лучше с этим справятся именно лекарственные препараты.
- Медикаментозная терапия (в которую по рекомендации лечащего врача могут входить и антигистаминные препараты) включает в себя антибактериальные, противовоспалительные препараты. Врач может назначить процедуру очищения крови и курс специальных инъекций для закрепления результата. Не стоит забывать об эффективности физиотерапевтических процедур и санаторно-курортного лечения.
- Хирургическое лечение применяется только в особо сложных или запущенных случаях. Именно поэтому я не советую вам запускать болезнь. Лучше предпринять максимум усилий, чтобы вылечить трофическую язву при помощи таблеток, чем ложиться под нож хирурга или остаться без ноги.
Напоминаем вам, что статья носит рекомендательный характер.
Для установления правильного диагноза нужна очная консультация врача!
Язвы на ногах могут возникнуть у любого человека, и следует знать причины и лечение недуга. В большинстве случаев причины лежат на поверхности. Так, язва может образоваться вследствие попадания грязи в рану или даже в легкую царапину.
В этом случае вокруг ранок появляются красные пятна, а сама она начинает нагнаиваться. Такие поражения кожи лечить достаточно просто.
Если ранку обрабатывать антисептиками, да еще и использовать специальную мазь, то заживает подобное поражение дней за 10.
Лечить трофические патологии весьма сложно, а само лечение может быть довольно продолжительным. О трофических язвах на ногах еще в XIX в. сложилось мнение, что эта болезнь не убивает, но если ее не лечить, то жизнь значительно осложняется. Локализация таких язв весьма обширна: они появляются на локтях, коленях и между пальцами.
Лечение трофических поражений кожи ног и сегодня требует от врачей знаний и упорства. Разработано несколько методик, позволяющих вылечить язвы. Какой из них будет пользоваться осуществляющий лечение врач, зависит только от поставленного диагноза. В случае трофических патологий ног можно констатировать, что основной их причиной (более 95 %) являются проблемы с венозным оттоком.
Язвы являются следствием ухудшения питания кожи и ее гипоксемии. Подкожная клетчатка отекает, на капиллярном уровне наблюдается застой. Все эти причины провоцируют выделение сосудами и накопление фибринозного экссудата.
Итог: развитие фиброза в подкожной клетчатке. На коже формируются пятна, промежутки между которыми со временем уменьшаются, а зона поражения увеличивается.
Иногда язвы образуются в местах с пересохшей вследствие ухудшения кровообращения кожей, к примеру, на локтях.
Артериальное кровоснабжение обычно не нарушается, но в венах наблюдается стаз, развивающийся из-за несостоятельности клапанов между глубокими и поверхностными сосудами. У здорового человека давление в глубоких венах всегда выше, чем в венах, расположенных под кожей. Если же направление кровотока изменяется, то в поверхностных венах давление возрастает, приводя к отекам и стазу.
К появлению язв большую предрасположенность имеют женщины. Около 2 % женщин старше 80 лет страдают такой патологией. Помимо этого, развитие язв на ногах и их трудное лечение может обуславливаться ожирением.
Всяческие болячки на ногах далеко не всегда являются трофическими язвами. Определить такие поражения можно по следующим признакам:
- ноги отекают, причем отечность довольно сильная, а наибольший отек наблюдается на голени; на местах будущих изъязвлений могут появляться пятна неестественного цвета;
- в мышцах икр возникают спазмы, учащающиеся в ночное время;
- пораженное место чешется, нога болит;
- периодически наблюдается озноб.
Помимо этого, внизу голени может проступать под кожей сеточка сосудов синюшного цвета. Появляются пятна различной расцветки (фиолетовой, красной, коричневой или синеватой). Они сливаются в общую зону, пигментация которой нарушена.
Некоторые разновидности трофической патологии по симптоматике весьма схожи с экземой и дерматитом. Кожа уплотняется и приобретает неестественный блеск, а ноги постоянно чешутся.
Распространение воспаления внутрь подкожного жира приводит к потере кожей упругости. После того как кожа собирается в складку, она долго не расправляется.
В центре ранки – отслоение эпидермиса, а отмершая кожа похожа на восковые потеки белого цвета. Это предъязвенное состояние.
Если после обнаружения этих признаков немедленно не начинать лечение, произойдет формирование язвенного дефекта. Скапливаются красные выделения, покрытые струпом. Причем развитие патологии может привести к изменению размеров и характера образования. Выделения могут представлять собой гной, кровавую жидкость или выпот мутного цвета, внутри которого просматриваются фибриновые нити.
Лечить трофические поражения необходимо начинать немедленно после обнаружения их симптомов. Причины этого очевидны, ведь между появлением первых признаков и необратимыми поражениями иногда проходит сравнительно непродолжительное время. Лечение в основном направлено на создание необходимых условий, позволяющих восстановиться эпидермису.
| Нужно | Как вылечить |
| Уменьшить отечность. | Достигается приемом диуретиков, сокращением времени пребывания пациента в положении стоя и наложением эластичной повязки, улучшающей перепад давления в голени. |
| Убрать струп и экссудат. | Избавиться от них помогают различные очищающие жидкие средства, после чего на рану накладывается повязка с ферментными препаратами. Если это необходимо, применяется выскабливание. |
| Смягчить кожу вокруг раны. | повязка накладывается с использованием вазелинового масла, которая к тому же предотвратит склеивание бинта и поверхности раны. |
Кроме этого, может быть необходимо следующее.
- В некоторых случаях показаны повязки с ихтиолом, антисептиком или окисью цинка. Однако такая мазь может несколько травмировать кожу, вследствие чего ноги чешутся под повязкой.
- Изредка необходима антибактериальная терапия, одним из показаний которой является наличие гнойных выделений.
- Если обнаружены экзематозные изменения, рекомендована местная кортикостероидная терапия. Однако попадания таких препаратов в язву следует не допускать. Нанесение мази осуществляется пальцами, которые защищены резиновыми напальчниками.
Врач может проводить лечение и по другим методикам. Лечить проблему можно и трансплантацией кожи. Такое лечение чрезвычайно эффективно, хотя используется достаточно редко. В некоторых случаях приходится провести хирургическое лечение вен, заболевание которых может служить провоцирующим фактором.
Лечение язв можно попробовать провести и народными средствами. Рецептов таких средств существует довольно много, между тем следует помнить, что далеко не все язвенные поражения получится вылечить народными средствами, а иногда такой подход может даже навредить. Перед тем как начинать лечение народными средствами, все же лучше проконсультироваться с врачом.
Большинство рецептов народной медицины действительно помогает избавиться от язвенных проявлений, используя при этом мазь. Следует знать, что лечение народными средствами обычно занимает продолжительное время. Между началом лечения и получением положительного результата может пройти больше трех месяцев.
Вот только один из рецептов. Мазь готовится из подсолнечного масла, рыбьего жира и стрептоцида. Для начала необходимо прокипятить масло на водяной бане в течение примерно 20 минут. Причем рафинированное масло не подойдет, лучше всего взять свежее деревенское масло.
После этого в масло вливается столовая ложка рыбьего жира, и кипячение продолжается еще 20 минут. В последнюю очередь в получившуюся смесь добавляется 25 предварительно растертых в порошок таблеток стрептоцида. После этого кипячение продолжается около получаса, пока не получится жидкая однородная мазь.
После остывания мазь должна храниться в холодильнике. Эта мазь может использоваться и для размягчения кожи на локтях и между пальцами.
Наносить мазь на язву необходимо аккуратно пальцами, после чего перебинтовывать. Замена повязки должна производиться ежедневно. По уверениям народных целителей, заживление станет заметно уже через 10–15 дней. Если же воспользоваться ей для размягчения сухой кожи на локтях или между пальцами, результат обычно достигается намного быстрее.
В достаточно большом количестве на ногах у ребенка могут появляться небольшие язвочки вследствие обычного контактного дерматита, являющегося нормальной реакцией кожи ребенка на прикосновении раздражителей. Таким раздражителем могут выступать некоторые растения или насекомые. Чаще всего появление язвочек по этой причине происходи летом.
Проследить за всеми действиями ребенка довольно непросто, поэтому после его попадания, к примеру, в крапиву на его ногах первоначально появляются красные пятна, которые чешутся. Немного позже на месте пятен может образоваться сеть маленьких волдыриков.
В этом нет ничего страшного, но для успокоения зуда у ребенка появляется потребность в почесывании пальцами, которые далеко не всегда у него стерильны. Следствием расчесывания пузырьков на коже ребенка становится занесение инфекции. А там и до образования язвочки недалеко.
Обычно такие поражения случаются на ногах ребенка, выше голени, но иногда поражение заметно и на коленях и даже на локтях, а иногда даже между пальцами.
Дети довольно часто получают небольшие травмы в виде ссадин и порезов. Зачастую такие повреждения появляются на локтях и коленях, а попавшая в них инфекция вызывает нагноения и образование язвочек, которые достаточно сильно чешутся. Такие язвочки превосходно излечиваются обычными антисептическими средствами.
У маленьких детей достаточно часто причиной появления язв является энтеровирус, который провоцирует развитие синдрома «рука-нога-рот». После заражения на коже появляются красные пятна, а несколько позже пятен начинают образовываться и болезненные язвочки на коленях, локтях и во рту.
В некоторых случаях промежуток времени между тем, как появились красные пятна и формированием язв достаточно небольшой. Если же лечение не начато своевременно, язвы на локтях и коленях могут достигать довольно больших размеров.
Красные пятна захватывают большую площадь, а на них начинают формироваться новые очаги поражения, промежутки между которыми сокращаются.
Когда чешутся ступни, человек не находит себе места. Многие кожные заболевания сопровождаются таким неприятным явлением. Ощущение зуда приносит психологические, моральные страдания, нарушает обычный ритм жизни, мешает заниматься повседневными делами.
Чешутся стопы ног и пальцы на протяжении всего дня и в ночное время. Причиной могут являться дерматологические заболевания.
Кожа на ногах требует постоянного ухода. Сухость, сопровождающаяся зудом, возникает при недостаточной влажности воздуха, действии холодного зимнего ветра. Женщины привыкли помогать ручкам увлажняющими кремами. Аналогично надо заботиться о стопах. Если проблема кроется глубже, обратитесь за помощью к специалистам.
Поражение кожи ног проявляется не только зудом. Шелушение, жжение, покраснение кожи, болезненные ощущения — сопутствующие симптомы у больных.
Терпеть неприятные явления нельзя. Нужно найти причину патологического процесса, вылечить ее, чтобы избежать осложнений. Причины чешущихся ног могут возникать внутри организма или под действием факторов окружающей среды.
Внешние факторы:
- Травмы, ссадины, ожоги, обморожение нижних конечностей.
- Мозоли и натоптыши вызывают жжение.
- Кровососущие насекомые (клещ, блохи). Красные бугорки, интенсивный зуд у нескольких членов семьи — повод задуматься о наличии микроскопического жителя.
- Грибок на ногах при повышенной потливости, несоблюдение гигиены быстро колонизирует кожу.
- Эндокринные заболевания (сахарный диабет), заболевания системы крови (варикозное расширение вен, тромбозы, тромбоэмболии) вызывают сухость кожных покровов, свербеж.
- Аллергическая реакция в виде дерматита. После принятия некоторых медикаментов, продуктов, новых гигиенических средств возникают аллергии. Кроме зуда, кожа на ступнях может отечь, опухнуть, появится краснота и пятнышки. Больной жалуется на удушье, головные боли, приступы тошноты. Чесаться могут подошвы и другие участки тела (ладони, голени, туловище).
- Кожа при дерматологических заболеваниях (экзема, псориаз) постоянно сухая, шелушится. Шелушащиеся, воспаленные пятна, шишки свидетельствуют о псориазе. Пузыри с кровью, которые лопаются, наблюдаются при экземе. С ситуацией справится дерматолог.
- Инфекции кожи. У ребенка сложно не заметить пузырьков с гноем, постоянное чесание пяточек, рук, беспокойство. Консультация педиатра требуется в таком случае неотлагательно.
- Паразитарные заболевания. Чесотка, вызвана клещом Sarcoptes scabies. Клещ поражает верхние слои кожи в виде мелких черных точек (подкожные чесоточные ходы), невыносимого свербежа в ночное время. Болезнь передается при контакте с больным: при объятиях, рукопожатии, половом акте. После заражения проходит две недели, появляются симптомы заболевания. На кожных покровах рук, стоп человека паразитирует около 20 возбудителей. Клещ в процессе жизнедеятельности формирует чесоточные ходы для откладывания яиц. Во время сна, вечером, после горячего душа паразиты дают о себе знать — симптомы усиливаются. Инфицированный человек должен быть изолирован от других членов семьи.
- Аутоиммунные процессы изменяют функционирование клеток. Системная красная волчанка, ревматоидный артрит, синдром Шегрена вызывает сухость ротовой полости, нижних конечностей. Повышенная температура может указать на воспалительный процесс.
- Стопы могут зудеть при беременности. Беременные страдают от неприятных явлений в результате растяжения кожи, прибавки в весе. Эти изменения дают сильную нагрузку на ноги, вызывая раздражение кожи.
Детальную диагностику, адекватное лечение назначит врач-дерматолог.
Правильное определение причины — половина результата. Другая половина — само лечение. Чесать зудящее место нельзя! На свербеж можно влиять медикаментами и народными средствами.
Лечебные мероприятия:
- Если зуд вызван аллергией, нужно исключить влияние аллергенов (порошки, экзотическая еда, синтетическая одежда). Справиться помогут антигистаминные препараты.
- Внимательно осмотрите стопы. Небольшие раны, инородные тела, ссадины, ожоги могут пройти незаметно. Антисептические, заживляющие средства обезвредят вторичную микрофлору и ускорят регенеративные процессы кожи.
- При чесотке помогает обработка пораженного участка тела серной мазью, мазью Вилькинсона, раствором лизола, чистого дегтя, этиленгликоля. Никакие лекарства не помогут, если не придерживаться правил личной гигиены. Лечение распространяется на членов всей семьи.
- Для борьбы с клопами, блохами купите специальные средства против паразитов, обработайте потолки, полы. Матрасы, постельное белье придется заменить на новые. Укусы смазывайте сверху антисептиками.
- Грибковые поражения ногтей, стоп лечится противогрибковыми препаратами. Лекарства принимать внутрь и местно. Флюконазол, Ламикон, Интрамикол в виде таблеток пить на протяжении 5 -7 дней. К мазям с противогрибковым, противовоспалительным эффектами относятся Лотридерм, Микозолон, Травокорт. Смазывайте пораженное место 2-3 раза в день.
- Системные заболевания разной этиологии лечит врач.
Народная медицина рекомендует следующие методы борьбы:
- 1 ч.л сухого чистотела залить стаканом горячей воды. Настаивать 10 — 15 минут. Настойкой протирать раздраженную кожу стоп.
- Поможет снять невыносимый свербеж настойка прополиса. Мазать участки несколько раз в день. Прополис убивает микробы, увлажняет кожу. На марлю наложите мазь, приложите к стопам. Зуд уймется в течение 10 минут.
- Заварите чай с мелиссой (1 ст. л травы на стакан). Мелисса успокоит нервы, снимет раздражение кожных покровов. Курс лечения — 1 месяц, дважды в день.
- Приобретите в аптеке препарат Мумие. Его лечебные вещества восстанавливают поврежденную кожу, повышают регенеративные способности. В виде компресса прикладывать на ступни, держать в течение 30 минут.
- Сода. Соду разбавить водой до кашицеобразной массы. Нанести на зудящие участки тела. Держать до полного высыхания. Остатки смыть водой.
К действующим препаратам для снятия свербежа относятся:
- Синафлан – лекарственное средство помогает при аллергических проявлениях, дерматитах разной этиологии. Мазь начинает действовать при первом контакте с кожей, уменьшается зуд, сухость кожных покровов. В период беременности, при наличии кожного туберкулеза препарат противопоказан.
- Акридерм Гента — препарат на основе антибиотика, применяют для лечения многих дерматологических заболеваний. Нанесение лекарства на расчесы, раны, язвы, сыпь недопустимо.
- Меновазин – комплексный обезболивающий препарат для снятия зуда.
- Серная мазь – дешевое, проверенное средство. Обладает антисептическими свойствами. Можно применять в период беременности.
Взрослому трудно вытерпеть зуд, а ребенку тем более. Быстро вылечиться, предупредить возникновения болезней помогут простые ежедневные правила:
- Своевременно получайте консультацию врача, не запускайте патологический процесс, правильно лечите хронические заболевания.
- Не экономьте на удобной, качественной, с хорошей вентиляцией обуви. Не носите чужую обувь.
- Не забывайте о гигиене (ежедневно принимайте душ, ванну).
- При незначительных травмах, царапинах не ленитесь обрабатывать поврежденную поверхность антисептиками.
- Периодически проверяйте уровень сахара в крови, меньше употребляйте сладкого.
- После мытья ног вытирайте их насухо, чтобы не создавать благоприятных условий для грибка.
- Пользуйтесь пемзой для пяток несколько раз в неделю.
- Боритесь с проблемой повышенной потливости ног и неприятного запаха. Убрать проблему помогут Алгель, Формидрон, ванны с корой дуба, шалфеем.
При незначительных проявлениях зуда можно обойтись домашним уходом. Если есть подозрения на серьезное заболевание нужно проконсультироваться с врачом.
Статья прошла проверку нашими специалистамиСсылка на основную публикацию
Язвочки возникают и чешутся в результате повреждения верхнего слоя кожи. Они проявляются на руках, ногах, лице, половых органах и в желудке. Повреждения могут быть химическими физическими или от недостатка крови в том или ином участке тела. Обычно язвы сопровождаются неприятными ощущениями и зудом.
Повреждения на руках не возникают внезапно. Обычно это длительный процесс. Изначально наблюдается
покраснение эпидермиса, затем начинает чесаться и уже после этого появляются вздутия в виде прыщей или волдырей. Язвы не являются последствием косметологических процедур, скорее это медицинский дефект. Язва на ноге – это сигнал о происходящих в организме изменениях. Если не заниматься лечением, то маленькая ранка перерастет в гангрену.
Нарывы могут стать последствием заражения крови. В результате чего замедляется процесс оттока лимфы. Источниками являются анемия или цинга. В период прогрессирующего атеросклероза или сифилиса из-за нарушения кровообращения происходит отмирание мягких тканей, следствием чего являются незаживающие раны.
Опухоль может быть следствием развития сахарного диабета или варикозного расширения сосудов. Язва в этом случае диагностируется как злокачественная или доброкачественная.
СПИД или ВИЧ способствуют проявлению язвочек. Воспалительные процессы сигнализируют о нарушениях в эндокринной и гормональной системах.
Избавление от язв, появившихся в результате аллергического процесса, происходит с помощью антигистаминных препаратов. Необходимо сбалансировать ежедневный рацион, чтобы полностью исключить воздействие аллергенов.
Если чешутся маленькие язвочки на руках не менее полезно использовать ванночки с травяными настоями. Особое
внимание уделяется лечебным сборам с антисептическими и успокаивающими свойствами. Полезно смешивать в одном приеме несколько компонентов. По окончании процедуры промокнуть сухой салфеткой без повторного использования.
Для дезинфекции загноившихся участков поврежденной ткани следует использовать перекись водорода. Затем нанести антисептик.
Чтобы в дальнейшем предотвратить повторное воспаление пользоваться любыми моющими средствами исключительно в резиновых перчатках. Сократить количество любой аллергенной, острой, соленой или жирной пищи со специями.
Когда появляются язвочки и чешутся по причине инфицирования, следует незамедлительно обратиться к врачу. Не заниматься самолечением. Врач назначает антисептические средства, которыми ежедневно обрабатываются поврежденные участки эпидермиса. Поверх наносят заживляющую мазь и стерильную повязку.
Трофические язвочки на ногах чешутся и становятся следствием отсутствия стабильного поступления питательных
веществ к клеткам из-за нестабильного кровоснабжения. Результатом дисбаланса является омертвение слоев кожи. После заживления еще долгое время остаются видимые рубцы. Язвы на лице не появляются безболезненно, их спутниками становятся отеки и боль. Эпидермис на ощупь становиться черствой, и нарушается естественная пигментация.
Список причин возникновения язв можно составлять до бесконечности, поскольку каждый человек уникален. Это может быть следствием осложнения в реабилитационный период или простой мозоли, или раны.
Однако, несмотря на многообразие причин, следствием которых могут чесаться язвочки на ногах, была сделана четкая классификация на подвиды:
- Артериальные;
- Инфекционные;
- Диабетические;
- Венозные и другие.
В большинстве случаев нарывычешутся и вызваны прогрессирующей болезнью, которая ослабляет иммунитет и замедляет процессы регенерации в организме человека.
Лечение тела начинается не с ликвидации язв, а с диагностики. Так как зачастую заболевание, вызвавшее воспаления на коже намного опаснее. Наружное повреждение залечить не сложно, если стабилизировать внутренние процессы. После диагностики врач приступает к лечению, используя как препараты местного действия, так и операционное вмешательство.
Легкая или средняя степень тяжести заболевания ограничивается лишь поверхностным медикаментозным лечением. Обязательными пунктами в процессе обработки раны является её обеззараживание, промывание и накладывание повязки с лечебной мазью.
Основное месторасположение нарывов происходит на женских половых губах или на слизистой оболочке маточных труб. Их подразделяют по:
Группа опасности оценивается по наличию или отсутствию сопутствующих симптомов. Следует так же внимательно отнестись к интоксикациитела человека. Сопротивляемость заражению выражается в повышенной температуре, слабости, головной боли или тошноте.
Нарушение обмена веществ в районе половых органов свидетельствуют о наличии инфекционных заболеваний, передающихся во время интимной близости. В случае выявления заболеваний такого рода немедленно следует обратиться к врачу и провести полное обследование.
Но маленькие язвы или пузырчатые волдыри на половой губе чешутся и могут сигнализировать не только об ЗППП. Пузырчатые волдыри возникают как осложнение и до полового созревания:
- Предвестник онкологии – дисплазия вульвы. Сопровождается нарушением пигментации на слизистой оболочке половых губ.
- Генетическая предрасположенность при появлении аллергической реакции.
- Внешние раздражители, в качестве которых выступают ультрафиолетовые волны, агрессивные моющие средства, высокие или низкие температуры.
Если чешутся язвочки на теле необходимо действовать под руководством врача. Главное выявить основополагающую причину, так как местное воздействие может стать не эффективным, из-за присутствия других факторов.
Комплексная терапия предполагает применение противомикробных и противобактериальных веществ. Помимо этого врач проводит наружную обработку лица с использованием медикаментов.
Поскольку любой воспалительный процесс не может быть самостоятельным, а является следствием болезни, то нужно внимательнее реагировать на любые отклонения, происходящие с организмом, как внешние, так и внутренние.
Изменения на коже являются ответной реакцией организма на негативное воздействие внешних факторов или патологические процессы, происходящие внутри.
И если появившиеся красные пятна на ногах чешутся, это может свидетельствовать о раздражении кожных покровов, инфекции, серьёзных сбоях в работе внутренних систем.
Перед тем как начинать лечение, надо провести диагностику и определить, какой именно фактор спровоцировал такую реакцию организма.
Зудящие пятна, появившиеся по причине внешнего воздействия, являются менее серьезной проблемой из всех возможных. Осложнение может возникнуть только при расчесывании и проникновении бактерий в поврежденный эпидермис.
Основные причины раздражения:
- депиляция;
- укусы насекомых;
- ожог;
- ушиб или ссадина;
- переохлаждение, обветривание или обморожение.
Ждать, что дискомфорт пройдет самостоятельно, нельзя. Только при правильном уходе за кожей ног можно надеяться на выздоровление.
Красные пятна на ногах и зуд могут свидетельствовать об аллергической реакции на внешние и внутренние раздражители. Если раньше такой проблемы не наблюдалось, надо определить, на что так среагировала кожа.
Это могут быть компоненты новой косметики, синтетическая ткань одежды, приём лекарств, употребление некоторых продуктов, напитков, алкоголя, контакт с ядовитыми растениями, веществами.
По степени предрасположенности организма и интенсивности воздействия появляются разные болезни:
Это может быть мелкая сыпь красного цвета, отдельные пятна или поражение обширных участков кожи, ярко выраженное шелушение. Самостоятельно вылечить болезнь сложно, она может перейти в хроническую форму с частыми рецидивами. Поэтому когда красные пятна на ногах чешутся, что это может быть подскажет фото, но только для общего ознакомления. Поставить диагноз и назначить лечение должен врач.
Грибок появляется на пальцах ног и ступне, реже – на голени. Заразиться можно при контакте с заражённым человеком, через предметы обихода, в общем душе, если ходить босиком. Яркие красные пятна на ступнях ног не всегда зудят, но ухудшают эмоциональное состояние.
Грибок может развиться и самостоятельно, если ноги постоянно находятся в среде повышенной влажности (сильно потеют) или человек не соблюдает гигиену.
Иногда сыпь на ногах появляется по причинам, которые даже врач не сразу может установить. Полностью справиться с патологией не всегда возможно, даже если своевременно и правильно назначено лечение. Но соблюдение всех условий дает шансы на выздоровление.
- Псориаз. В первую очередь появляются красные пятна на коже коленных и локтевых сгибов. Потом болезнь поражает всё тело. На лице изменения происходят редко. Высыпания не сопровождаются зудом, не влияют на общее физическое состояние, но причиняют психологический дискомфорт.
- Гемангиома. Это доброкачественная опухоль, образованная из волокон сосудов. Появляется на ступнях, на пальцах ног, икре, бедре и увеличивается в размере. Цвет может иметь от бледно-розового до ярко-бурого и синюшного. При надавливании пальцами этот участок кожи светлеет. Вылечить патологию можно хирургическим путём, прогноз положительный при своевременном обращении к врачу.
- Красный плоский лишай. Болезнь не передаётся контактным путём. По мнению врачей, это генетическое заболевание, которое не опасно для окружающих. Но если ноги покрылись красными пятнами и чешутся, психологический дискомфорт неминуем. При лишае структура бляшек гладкая, размер не превышает 1 см в диаметре. Болезнь сопровождает сильный зуд, интенсивнее проявляющийся ночью. Определить лишай можно самостоятельно. Если смазать бляшку растительным маслом, она покроется белыми точками и линиями.
При изменениях кровеносных сосудов чешутся ноги, и появляются красные пятна, на фото видно, как проявляют себя разные болезни:
- расширение сосудов;
- тромбы;
- васкулит;
- венозная гиперемия.
Патологии могут быть выражены еле заметными сосудистыми звездочками и яркими обширными пятнами, появляются на икре ноги, бёдрах, ниже колен, на сгибе с внутренней стороны, в паху.
Проблемы в работе внутренних органов отражаются на состоянии кожи. Если сыпь на ноге чешется, и увеличивается пораженный участок, нельзя оставлять это без внимания. Таким образом могут проявляться серьезные патологии, которые требуют немедленной терапии:
- вегетативная дисфункция;
- сахарный диабет;
- гепатит.
Когда на ноге появилось красное пятно, шелушится и чешется, чем лечить скажет только врач. Можно сделать небольшой обзор для общего сведения, который нельзя воспринимать как призыв к действию:
- При аллергии человеку нужно исключить контакт с раздражителем. Легкое поражение пройдет самостоятельно и бесследно. При более серьезной форме патологического состояния могут быть назначены антигистаминные мази или таблетки: Лоратадин, Цетиризин, Актовегин, Гистан, Синафлан.
- После укуса насекомых красное пятно на ноге чешется, но его нельзя сдавливать, чтобы не усиливать приток крови к месту поражения и не способствовать распространению яда. Стоит смазать этот участок кожи соком лимона, лука, сделать примочку содовым раствором.
- При переохлаждении или ушибе, наоборот, ноги надо хорошо растереть с применением спирта, водки, согревающих мазей: Долобене, Гепариновой.
- Для лечения грибка назначают кремы и мази: Клотримазол, Миконазол, Экзодерил, Тербизил.
- Сыпь, возникающая при заболеваниях внутренних органов, пройдет самостоятельно при устранении основной причины. Для снятия зуда и повышенной сухости кожи можно делать ванночки и примочки с отваром крапивы, ромашки, смазывать пораженный участок жирным кремом, особенно после принятия душа.
- При нарушении работы сосудов надо следить за весом, носить компрессионные чулки, принимать по назначению венотоники: Венарус, Детралекс, Флебодиа 600, Диосмин.
- Лечение красного плоского лишая, псориаза, экземы в большинстве случаев дополняют физиопроцедуры.
- При присоединении гнойной инфекции назначают антибиотики.
Во всех случаях необходимо укреплять иммунитет витаминами, иммуномодуляторами, занятиями лечебной физкультурой. Не лишним будет прием легких седативных препаратов: настойки или таблеток валерианы, пустырника, Персен, Ново-пассит.
Справиться с дискомфортом намного легче на начальной стадии болезни. Поэтому, как только на ногах появились красные пятна, и чешутся пораженные участки, надо идти к врачу.
На ноге появились красные пятна и чешутся: фото, причины, чем лечить Ссылка на основную публикацию
источник











