У многих женщин месячные сопровождаются болевыми ощущениями внизу живота, пояснице. Некоторые приходят к гинекологам с жалобами, говоря, что во время месячных болят ноги. Дискомфорт может появиться в конце цикла и продолжаться при наступлении менструации.
С появлением болевых ощущений в области нижних конечностей при менструации сталкиваются пациентки разных возрастов. С жалобами к гинекологам приходят:
- мамы с дочками в период полового созревания девочек,
- женщины, находящиеся в репродуктивном возрасте,
- женщины во время предклимактерических изменений.
Неприятные ощущения возникают из-за изменения гормонального фона. У некоторых женщин ноги болят несильно, другие жалуются, что из-за болей не могут ходить, они ощущаются даже в период покоя.
В зависимости от причин появления болезненных ощущений в ногах меняется выраженность симптомов. Пациентки могут жаловаться на тянущие боли либо чувство ломоты. Концентрируются неприятные ощущения в районе голеностопного сустава, колен, бедер.
Боли вызываются естественными физиологическими изменениями, которые проходят в организме, либо заболеваниями сосудов, суставов, неврологическими нарушениями.
Боли в суставах являются одним из симптомов тяжелой дисменореи. При указанном диагнозе одновременно возникают сильные болевые ощущения в нижней части живота, пояснице, появляются вегетативные, эмоциональные расстройства.
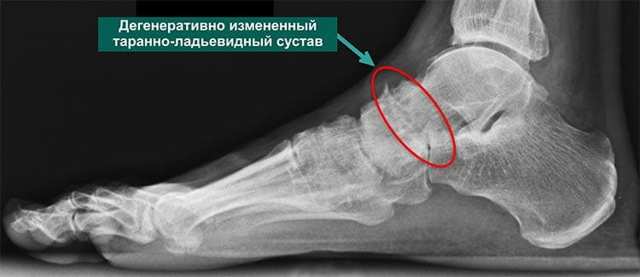
Чтобы определить причины, по которым болят суставы перед месячными, нужно пройти комплексное обследование. При месячных может усиливаться дискомфорт у пациентов, страдающих от дегенеративно-дистрофических изменений суставной ткани. Обратить внимание необходимо на такие сопутствующие симптомы:
- болезненность при пальпации,
- припухлость, покраснение,
- нарушение подвижности.
У некоторых пациенток болеть суставы начинают даже при отсутствии заболеваний. Дискомфорт вызывается избытком простагландинов, недостатком эндогенных опиатов в сочетании с низким болевым порогом. Это проявление предменструального синдрома.
Тянущие ощущения часто возникают у подростков. Их появление обусловлено изменениями, происходящими в организме. Кости, мышцы в подростковом возрасте растут быстро, сосудистая, нервная системы не успевают за их развитием. Нервные окончания становятся более чувствительными, сильнее реагируют на все раздражители, действие простагландинов становится более выраженным.
Замечание! Девочки жалуются на онемение конечностей, появление болей в руках, крестцовой области. При установлении регулярного цикла дискомфорт проходит.
С жалобами, что ноют ноги перед месячными, могут прийти к гинекологу женщины репродуктивного возраста. Если боль охватывает низ спины, живота, появляется тошнота, слабость, головокружение, врач может диагностировать дисменорею.
Тянущие ощущения часто появляются у пациенток с хроническим аднекситом. Вялотекущее воспаление придатков провоцирует появление болей в нижних участках живота, которые иррадируют в поясничную зону, нижние конечности. Также болят конечности у женщин, склонных к отекам.
Чувство ломоты в мышцах, суставах в преддверии менструации встречается редко. Сильно болят ноги у женщин, у которых чрезмерно разошлись тазовые кости перед родами, сместились позвонки при беременности. Изменение формы скелета провоцирует пережатие сосудов, нервных окончаний. С началом месячных под действием гормонов чувствительность организма повышается.
Чувство ломоты в ногах возникает у женщин, страдающих от дегенеративных изменений в позвоночнике. При защемлении нервных окончаний в крестцовой области начинают болеть конечности. Ломота распространяется на бедра, голени.
Чаще всего женщины ощущают боли в проекции матки, придатков. Некоторые пациентки приходят к гинекологу с жалобами на дискомфорт в паху, бедрах. Появляются они в первый день месячных либо за несколько дней до их начала. Распространение болевых ощущений на всю нижнюю часть тела характерно для дисменореи. При появлении указанных жалоб нужно сначала исключить заболевания суставов, сосудов, неврологические нарушения.
Выяснить причины, по которым болят ноги при месячных, получится после комплексного обследования. Появление болезненных ощущений может быть вызвано физиологическими либо патологическими причинами. Для установки точной причины необходимо проверить репродуктивные органы, сосуды, суставы, определить, нет ли проблем с позвоночником, воспалений. Болеть ноги могут после родов, перенесенных хирургических вмешательств.
С жалобами, что тянет ноги при месячных, часто приходят к гинекологам пациентки с выраженным предменструальным синдромом. Предположить, что появление болей вызвано ПМС врач вправе, если при опросе выясняется, что перед месячными у женщины:
- усиливается раздражительность,
- повышается аппетит,
- изменяются вкусовые пристрастия,
- становятся видны отеки.
Важно! Физиологические боли вызваны растяжением тканей, которое возникло из-за отеков конечностей.
Под влиянием гормонов вены ног расширяются, это приводит к появлению чувства тяжести, распирания.
Организм в период подготовки к месячным активно продуцирует простагландины, необходимые для сокращения миометрия. Их концентрация в крови повышается, сосуды спазмируются, развиваются ишемические состояния. Гемодинамические барьеры нарушаются, в клетках развивается кислородное голодание, поэтому болевые ощущения усиливаются.
Возникновение физиологических болей характерно для девочек в подростковом возрасте. При отсутствии заболеваний репродуктивных органов, суставов дискомфорт проходит через 1-2 года от начала месячных. Гормональный фон нормализуется, дисбаланс между развитием костно-мышечной, сосудистой, нервной системами пропадает.
В период пременопаузы из-за гормональных изменений начинают болеть ноги. При появлении такого симптома перед климаксом нужно убедиться в отсутствии заболеваний сердечно-сосудистой системы, суставов.
Для определения причин, по которым болят ноги перед месячными, в первые дни менструации гинекологи проводят визуальный осмотр, двуручное обследование матки, направляют на УЗИ. Боли могут появиться из-за хронического аднексита, миомы матки, эндометриоза, других заболеваний репродуктивной системы.
При отсутствии проблем со стороны репродуктивных органов ноги начинают болеть из-за прогрессирования заболеваний сосудов, опорно-двигательного аппарата:
- остеохондроз,
- тромбофлебит,
- артрит,
- ущемление межпозвоночной грыжи,
- опухоли,
- дегенеративные, воспалительные заболевания суставов,
- венозная недостаточность.
Внимание! Болят ноги у пациенток с сахарным диабетом.
Эндокринное заболевание приводит к ослаблению иммунитета, появлению полинейропатии.
Почувствовав, что периодически болят нижние конечности, женщины начинают принимать обезболивающие препараты, использовать мази. Занятия самолечением приводят к прогрессированию основного заболевания, вызывающего болезненные ощущения.
Если ноги болят периодически, дискомфорт усиливается при месячных либо перед их началом, необходимо проконсультироваться с гинекологом. При отсутствии проблем с репродуктивным здоровьем потребуется консультация флеболога, невропатолога, эндокринолога, ревматолога, травматолога, других узкопрофильных специалистов.
Для выявления причины, по которой болят ноги, врачи могут назначить:
- биохимический, общий анализы крови,
- МРТ,
- гистероскопию,
- УЗИ,
- исследование сосудов.
Каждый врач подбирает обследования, позволяющие удостовериться в отсутствии либо наличии профильных проблем. Гинеколог помимо осмотра, ручной пальпации репродуктивных органов, дает направление на УЗИ. При выявлении опухолей, кист может быть назначена лечебно-диагностическая лапароскопия.
В случаях, когда при месячных болят колени, врач назначает рентгенографию, артрографию, проводит диагностику подвижности суставов. При заболеваниях вен назначают ультразвуковое ангиосканирование, рентгеноконтрастную флебографию, КТ либо МРТ.
Тактика терапии пациенткам с болезненными нижними конечностями, подбирается в зависимости от причин дискомфорта. Если болевой синдром является симптомом ПМС, помогают средства, нормализующие гормональный фон.
Врачи могут подобрать медикаментозное лечение, направленное на улучшение состояния суставов либо усиление тонуса вен. При необходимости назначаются седативные, обезболивающие препараты, поливитаминные комплексы.
Пациенткам, у которых начали болеть ноги при месячных, следует пройти комплексное обследование. Важно выявить основное заболевание, провоцирующее болезненные ощущения. Если не устранить причину, состояние постепенно будет ухудшаться.
Гинекологические заболевания в запущенной форме приводят к бесплодию. Болезни суставов, позвоночника усложняют жизнь. Отсутствие лечения приводит к нарушению подвижности конечностей, возникают проблемы при ходьбе. Из-за нарушения венозного тонуса ухудшается кровоснабжение конечностей.
Важно! Оценить серьезность последствий выйдет после установки точной причины болей.
Предупредить появление болезненных ощущений при месячных получится, если следить за рационом, физическими нагрузками. Болеть ноги чаще начинают у пациенток с лишним весом. Это обусловлено повышенной нагрузкой на суставы, склонностью к варикозному расширению вен.
К профилактическим мерам также относят:
- ношение удобной обуви,
- контрастные ножные ванночки,
- регулярный самомассаж.
Значение имеет питание во 2 фазу цикла. При склонности к появлению болей придется отказаться от алкоголя, продуктов, провоцирующих отеки, уменьшить количество кофе.
Столкнувшись с тем, что во время месячных болят ноги, надо показаться гинекологу. При отсутствии заболеваний со стороны репродуктивной системы, следует пройти комплексное обследование. Это необходимо, чтобы своевременно выявить причину болей, устранить ее. Появление болевых ощущений вызывается действием физиологическими либо патологическими факторов.
источник
У подростка могут болеть ноги перед месячными по двум причинам: из-за изменившегося кровообращения в нижней части тела; из-за физического и эмоционального напряжения. Усиленное кровообращение перед месячными провоцирует давление матки на некоторые нервные сплетения. Чаще всего возникает боль в крестцовой области, отдающая в бедра.
Причины дискомфорта в детородном возрасте могут быть:
- нарушения нервной регуляции: после беременности и расхождения тазовых костей, естественных родов, после падений, после любых хирургических вмешательств в области малого таза, при длительном пребывании в одном положении (сидячая работа или «на ногах»), при малоактивном образе жизни;
- искривления позвоночника и остеохондроз в поясничном или крестцовом отделах, артрозы, артриты, нарушения минерализации костей также отдают слабой болью;
- полинейропатия – множественное поражение периферических нервов, возникает вследствие сосудистых, иммунных заболеваний, боль сопровождается онемением, постоянным холодом кожных покровов.
- заболевания сосудов: варикоз, тромбофлебит, атеросклероз, нарушения проницаемости сосудистых стенок провоцируют ишемические процессы в мышцах, а также изменяют функционирование нервов, чаще всего сопровождается отечностью;
- гинекологические проблемы: эндометриоз и эндометрит, кистозные образования на яичниках, альгодисменорея;
- индивидуальный симптом ПМС, спровоцированным эмоциональным состоянием.
Остеопороз
Интенсивность боли в ногах при ПМС во время климакса повышается, основные причины: присутствует одно или сразу несколько хронических заболеваний; изменяется тонус и выносливость мышц, связок и вен; климакс совпадает с началом дистрофических изменений в суставах; снижается физическая активность женщины. Гормональный фон радикально изменяется (только в сторону угасания), а тело оказывается к этому не готово.
Если женщина регулярно сталкивается с болью в ногах перед месячными на протяжении трех циклов, следует обратиться к гинекологу. Дополнительные факторы для посещения врача: судороги, нарушение чувствительности ног, нарушение двигательной функции, изменение цвета кожных покровов ног, выраженная отечность.
Если доктор констатирует отсутствие связи боли в ногах с патологической составляющей, данный симптом женщина может рассматривать в качестве индивидуального проявления ПМС, бороться с ним с помощью обезболивающих нет смысла. Избавиться или облегчить дискомфорт можно безопасными способами: контрастные водные процедуры, самомассаж, полноценный отдых, лечебное движение (зарядка, плавание, ходьба).
В случае с болью у девочек-подростков поможет здоровый образ жизни и стабильность эмоционального состояния. Дамам в преддверии климакса можно посоветовать прием специальных препаратов на растительной основе (с фитоэстрогенами в составе).
Читайте подробнее в нашей статье о причинах боли в ногах как признаке ПМС, а также методах избавиться от нее.
Каждая менструация – время физиологичных, но больших перемен в женском организме. В этот период изменяется баланс гормонов. Организм девочек-подростков особенно
чувствителен к таким переменам. Гормональные «качели» влияют на их психоэмоциональное и физическое состояние одновременно.
У подростка могут болеть ноги перед месячными по двум причинам:
- из-за несколько изменившегося кровообращения в нижней части тела;
- из-за физического и эмоционального напряжения.
У девочек подросткового возраста быстро растет скелет и связочный аппарат. При этом сосуды, которые растут медленнее, должны обеспечивать все ткани нормальным количеством крови и кислорода. В предменструальный период кровообращение в органах малого таза усиливается, а конечности страдают от недостатка крови. Как следствие – развивается легкая ишемия связок. Ее проявления – ощущение онемения в бедрах, тяжесть в ногах, ломота.
Усиленное кровообращение перед месячными провоцирует давление матки на некоторые нервные сплетения. Чаще всего возникает боль в крестцовой области, отдающая в бедра.
Проблема перенапряжения актуальна для эмоционально-лабильных девочек, а также подростков с повышенной физической активностью. Изменения эмоционального фона при физических нагрузках провоцирует произвольное напряжение мышц, в том числе, бедер ног. Девочка сильнее и быстрее утомляется, потому чувствует боль в конечностях.
А здесь подробнее о лечении и профилактике альгодисменореи.
У женщин фертильного возраста полностью сформирован скелет, мышцы, окончательно развита мочеполовая система. Их организм адаптирован к ежемесячным гормональным изменениям. Однако практика показывает, что боль в ногах, как составляющая ПМС, встречается намного чаще, нежели у подростков. Во взрослом возрасте численность провокаторов боли в конечностях растет.
Взрослые женщины нередко получают травмы (в том числе, в родах) изменяющие положение и кровоснабжение нервных корешков, сплетений, отдельных нервов. Перед месячными наблюдается снижение иммунитета, нарушение водно-электролитного баланса в организме. Вследствие этого даже давние травмы могут заявлять о себе болью в ногах. Риск появления боли в тазу и конечностях при ПМС повышается:
- после беременности и расхождения тазовых костей;
- естественных родов;
- после падений;
- после любых хирургических вмешательств в области малого таза;
- при длительном пребывании в одном положении (сидячая работа или «на ногах»);
- при малоактивном образе жизни.
Полинейропатия – множественное поражение периферических нервов. Возникает вследствие сосудистых, иммунных заболеваний, на фоне сахарного диабета. Симптомы полинейропатии становятся интенсивнее перед менструацией. Боль сопровождается онемением, постоянным холодом кожных покровов.
Варикоз, тромбофлебит, атеросклероз, нарушения проницаемости сосудистых стенок провоцируют ишемические процессы в мышцах, а также изменяют функционирование нервов. Как результат – возникают боли в ногах. П
ри ПМС такие они становятся интенсивнее. Заболевания сосудов могут возникнуть при беременности (варикоз), неправильном образе жизни (атеросклероз), при авитаминозе и пренебрежении правилами здорового питания (ломкость сосудов, слабость стенок). Чаще всего боль в ногах перед месячными сопровождается отечностью. Это первый сигнал патологии сосудов.
Варикозное расширение сосудов ног
Гинекологические патологии могут развиваться бессимптомно на протяжении длительного времени. При этом они изменяют процесс кровоснабжения органов малого таза, работу нервных клеток, могут провоцировать ущемление нервных сплетений (опухоли, кисты). Перед месячными вследствие естественных изменений уровня гормонов болезни обостряются. Спазмы в животе иррадиируют в поясницу, бедра, пах, верхнюю часть ног.
Другой провокатор боли в ногах при ПМС – альгодисменорея. Это болезненные симптомы при месячных, спровоцированные нарушением уровня гормонов.
Боль в ногах может быть индивидуальным симптомом ПМС для женщины, спровоцированным ее эмоциональным состоянием. В таком случае говорят о писхосоматическом симптоме. Женщина чувствует усталость, раздражительность, моральное истощение, вследствие за чем приходит чисто физический дискомфорт – боль в суставах и мышцах ног.
Смотрите в этом видео о возможных причинах боли и судорогах в ногах:
У женщин, приближающихся к рубежу климакса, боль в ногах на фоне ПМС становится навязчивой и изменяет привычный ритм жизни. Причины ее возникновения такие же, как и для дам фертильного возраста. Однако интенсивность дискомфорта повышается. Причин тому, несколько:
- присутствует одно или сразу несколько хронических заболеваний;
- изменяется тонус и выносливость мышц, связок и вен;
- климакс совпадает с началом дистрофических изменений в суставах;
- снижается физическая активность женщины.
По сути, женщина перед климаксом сталкивается с теми же проблемами, что и девочка-подросток. Гормональный фон радикально изменяется (только в сторону угасания), а тело оказывается к этому не готово. Ему еще нужна поддержка гормонами, вот только их не хватает.
Дополнительно изменяется цикл. Месячные становятся нерегулярными, меняется обильность и характер выделений. Потом менструация становится «редким гостем», а вот ПМС растягивается во временном плане, сопровождаясь дискомфортом. К началу месячных он достигает своего апогея, а затем постепенно снижается.
О симптомах климакса у женщин и вариантах улучшения состояния:
Боль в ногах, нельзя игнорировать. Особенно, если этот симптом присутствует и вне периода ПМС. Если женщина регулярно сталкивается с данной проблемой на протяжении трех циклов, следует обратиться к гинекологу. Дополнительными аргументами за необходимость консультации специалиста, являются:
- судороги;
- нарушение чувствительности ног;
- нарушение двигательной функции;
- изменение цвета кожных покровов ног;
- выраженная отечность.
На консультации врач опросит пациентку, проведет осмотр. При наличии каких-либо подозрений – назначит анализы крови и ультразвуковое обследование. Если по своему профилю гинеколог не выявит предпосылок для боли – посоветует обратиться к другому специалисту (сосудистому хирургу, ортопеду-травматологу, терапевту, неврологу).
Если доктор констатирует отсутствие связи боли в ногах с патологической составляющей, данный симптом женщина может рассматривать в качестве индивидуального проявления ПМС. Бороться с ним с помощью обезболивающих нет смысла. Такие препараты вредят желудку, печени, но неспособны полностью устранить дискомфорт.
Выраженность боли, как симптома ПМС, не должна требовать приема лекарственных препаратов. Избавиться от нее или облегчить дискомфорт можно безопасными способами.
- Контрастные водные процедуры. Женщина должна попеременно погружать стопы то в холодную, то в горячую воду, подходит и контрастное воздействие струями воды в душе. Процедуру лучше проводить вечером – это залог полноценного отдыха ночью.
- Самомассаж. Массаж нормализует циркуляцию крови и предотвращает кислородное голодание мышц. При боли в ногах поможет легкий самомассаж крестца и бедер. Выполнять его можно вручную или с помощью массажера.
- Полноценный отдых. Нередко женщины путают симптомы ПМС и банальную усталость. Боль в ногах – повод полноценно отдохнуть, временно сменить активность, на более спокойную и равномерную.
- Лечебное движение. Современные дамы недооценивают эффективность зарядки, плавания, ходьбы, в борьбе с ПМС. Физические нагрузки, особенно при сидячей работе, нейтрализуют последствия застоя крови, активизируют защитные силы организма. Плавание – универсальное занятие. Оно борется как со слабостью мышц и нарушениями кровообращения, так и со снижением эластичности сосудов, выступает профилактикой болезней ОДА.
Йога при ПМС
В случае с болью у девочек-подростков, поможет здоровый образ жизни и стабильность эмоционального состояния. Здоровая атмосфера в семье, внимание и понимание родителей, умеренные физические нагрузки, помогут пережить гормональную перестройку.
Дамам в преддверии климакса можно посоветовать прием специальных препаратов на растительной основе (с фитоэстрогенами в составе). Такие средства нивелируют признаки менопаузы, способствуют эмоциональному спокойствию. Назначить их должен доктор.
А здесь подробнее о причинах длительных месячных.
Каждая представительница прекрасного пола должна внимательно следить за своим здоровьем и вести правильный образ жизни. Регулярные профилактические осмотры у гинеколога предотвратят развитие серьезных патологий. Женщинам фертильного возраста следует бывать у специалиста дважды в год. Только внимательное отношение обеспечит хорошее самочувствие и сохранение женского здоровья на долгие годы.
Смотрите в этом видео о комплексе упражнений в критические дни:
источник
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Гинекологическая боль – это одна из самых сильных болей, которые могут беспокоить женщину. Многие женщины – до 90% — когда-либо в своей жизни страдали от болей гинекологического характера. Поэтому очень важно разобраться в причинах этой боли и методах борьбы с ней.

Это — самая частая причина болей, которые возникают у женщин в области живота и ниже. Они могут отдавать также в спину.

Эндометриоз – это аномальный рост клеток эндометрия, ткани, устилающей матку. Они прорастают намного дальше матки, хотя этого быть не должно. Клетки эндометрия – это специальные клетки, которые размножаются каждый месяц в течение менструального цикла. Эти новообразования наиболее часто встречаются на яичниках, маточных трубах, наружной поверхности матки или кишечника, и на поверхности слизистой оболочки полости малого таза.
Они также могут размножаться во влагалище, шейке матки, мочевом пузыре, хотя это бывает реже, чем в других местах области таза. Очень редко разрастание клеток эндометриоза может быть вне таза, на печени, в области старых шрамов, и даже в легких или вокруг них — или же головного мозга. Клетки эндомерия — это доброкачественные образования. Они не являются раковыми.
Эндометриоз поражает женщин чаще всего в репродуктивном возрасте. Точная распространенность эндометриоза неизвестна, так как многие женщины с этим состоянием не испытывают никаких видимых симптомов. По оценкам экспертов, эндометриоз затрагивает более одного миллиона женщин (по оценкам, от 3% до 18% женщин) в Соединенных Штатах. Это — одна из главных причин тазовой боли и оснований для проведения лапароскопической хирургии и гистерэктомии в связи с этими болями.
Исследования показывают, что от 20% до 50% женщин лечатся от бесплодия из-за эндометриоза и до 80% женщин страдают от хронической тазовой боли из-за этого заболевания. Хотя в большинстве случаев эндометриоз диагностируют у женщин в возрасте около 25-35 лет, он бывает и у девочек в возрасте 11 лет. Эндометриоз чрезвычайно редко проявляется у женщин в постменопаузе.
Ученые пишут, что эндометриоз чаще встречаются у белых женщин по сравнению с афро-американками и азиатскими женщинами. Исследования, проведенные недавно, позволяют предположить, что эндометриоз — наиболее распространенное заболевание, которое поражает больше высоких, худых женщин с низким индексом массы тела (ИМТ). Девушки, которые предпочитают рожать впервые после 30-40 лет, более подвержены риску развития эндометриоза.
Они по-прежнему остаются до конца не изученными. Но есть несколько теорий, согласно которым возникает и развивается эндометриоз. Одной из главных причин этого недуга, поражающего женщины, считается ретроградная менструация. Этот медицинский термин обозначает состояние, при котором кровь, которая содержит небольшие частицы эндометрия, попадает в область маточных труб и район брюшной полости. Врач сможет определить это состояние, взяв при осмотре мазок из влагалища женщины. Если у женщины ослаблена иммунная система, есть предрасположенность к аномалиям половых органов, а также поражение вирусами, травмы области матки, то риск эндометриоза еще более высок.
Курение, злоупотребление алкоголем, повышенный уровень гормонов эстрогенов (половых гормонов), заболевания половых органов усугубляет риск развития эндометриоза.

Большинство женщин, которые страдают эндометриозом, по сути, не ощущают никаких симптомов этого заболевания. Что касается тех, кто испытывает симптомы, они проявляются как боль (как правило, тазовая) и бесплодие (невозможность забеременеть в течение года при регулярной половой жизни без предохранения). Тазовые гинекологические боли обычно тревожат женщину во время или непосредственно перед менструацией и становятся слабее после менструации. Некоторые женщины испытывают боль при половом акте (диспареуния) или спазмы во время полового акта и / или боль во время дефекации и / или мочеиспускания. Даже гинекологический осмотр у врача-гинеколога для такой женщины может быть болезненным.
Интенсивность боли может меняться от месяца к месяцу, и сильно различается у разных женщин. Некоторые женщины испытывают прогрессирующее ухудшение симптомов, в то время как у других могут быть вполне разрешимые боли без какого-либо лечения. Тазовые гинекологические боли у женщин с эндометриозом зависят от того, где находится разросшаяся ткань эндометриоза.
- боли в животе, особенно нижней его части
- диарея и / или запор
- боль в пояснице
- нерегулярные или тяжелые менструальные кровотечения
- кровь в моче.
Редкие симптомы эндометриоза — это боль в груди или кашель с кровью из-за клеток эндометриоза, проникших в легкие и головная боль и / или проникновение клеток эндометриоза в мозг.
Эндометриоз можно диагностировать на основании симптомов боли в области таза и осмотра в кабинете врача-гинеколога. Иногда, во время ректовагинального теста (один палец находится во влагалище, а другой проникает в прямую кишку), врач может почувствовать узелки эндометрия позади матки и вдоль связок, которые прикреплены к стенке малого таза. В некоторых случаях эти узелки не ощущаются, но осмотр у врача сам по себе способен вызвать боль или дискомфорт во влагалище.
К сожалению, ни на симптомы, ни на медицинские осмотры окончательно нельзя положиться, чтобы окончательно установить диагноз эндометриоз. Тогда помогут исследования, такие как ультразвуковое, например. Оно может быть полезным для исключения других заболеваний, кроме эндометриоза. Для более точного диагноза нужен прямой визуальный осмотр внутри органов малого таза и брюшной полости, а также биопсия тканей.
Еще одним точным способом диагностики эндометриоза может быть лапаротомия (небольшие разрезы брюшной полости) или лапароскопия.
Лапароскопия — наиболее распространенная хирургическая процедура для диагностики эндометриоза. Лапароскопия проводится под общим наркозом, а в некоторых случаях — под местной анестезией. Ее обычно выполняют как амбулаторную процедуру (пациент уходит домой в тот же день).
УЗИ органов малого таза и лапароскопия также важны для исключения злокачественных новообразований (таких, как рак яичников), которые могут вызывать симптомы, имитирующие симптомы эндометриоза.

Эндометриоз можно лечить с помощью лекарственных препаратов и / или хирургического вмешательства. Целями лечения эндометриоза могут быть снижение, устранение боли и повышение рождаемости. Для лечения эндометриоза и гинекологических болей используются нестероидные противовоспалительные препараты (такие как ибупрофен или напроксен натрия). Они обычно назначаются, чтобы помочь облегчить боль в области таза и менструальные спазмы. Так как эндометриоз с болями гинекологического характера чаще всего встречается в репродуктивном возрасте, многие из медицинских методов лечения предполагают прерывание нормальной циклической выработки гормонов в яичниках. Тогда используются оральные контрацептивы и лечение гормонами прогестинами и эстрогенами в соответствующих дозах.
Хирургическое лечение эндометриоза может быть назначено врачом, когда симптомы эндометриоза очень тяжелые или когда организм отреагировал на лечение гормонами или противовоспалительными препаратами неадекватно. Хирургия обычно назначается при гинекологических болях, вызванных эндометриозом, при анатомических искажениях органов малого таза или непроходимости кишечника либо мочевыводящих путей.
Нарушения гормонального фона могут быть второй самой распространенной причиной боли гинекологического характера. Часто женщины не связывают эти боли с нарушениями выработки определенных гормонов. А, между тем, это так.
Симптомы, связанные с гормональными расстройствами у женщин, могут проявляться больше всего между 20 и 40 годами. И чем старше женщина, тем сильнее у нее проявляются эти симптомы, особенно если годами на них никто не обращал внимания. Вот как могут проявляться симптомы гормонального дисбаланса, связанные с гинекологическими болями:
- симптомы аллергии (трудности с дыханием)
- депрессия, усталость и беспокойство
- эндометриоз
- фиброзно-кистозная мастопатия
- резкая потеря волос на голове и рост волос на лице
- головная боль, головокружение и спутанность мыслей
- повышенный сексуальный аппетит
- остеопороз
- PMS
- недержание мочи
- ослабление иммунитета, частые простуды
- миома матки
- увеличение веса, задержка жидкости в организме и отеки
- появление ранних и преждевременных морщин на коже
Симптомы гормонального дисбаланса вызваны, прежде всего, слабым соотношением между уровнем эстрогена и прогестерона в организме. Два женских гормона — эстроген и прогестерон — еле выдерживают хрупкое равновесие доз и соотношений. Изменения в этом балансе может повлечь за собой драматические последствия для здоровья и выявить симптомы гормонального дисбаланса.
Количество гормонов, которые женский организм производит из месяца в месяц, зависит от таких факторов, как стресс, диета, физические упражнения и самое главное — овуляция или ее отсутствие.
В первые 10-12 дней менструального цикла в женском организме вырабатывается эстроген. Когда происходит овуляция, в яичниках вырабатывается прогестерон. Однако, если овуляция не происходит, эстрогены все равно вырабатываются, но они уже не сбалансированы с прогестероном, необходимым, чтобы вызвать овуляцию. Такое состояние приводит к симптомам гормонального дисбаланса — соотношение эстроген-прогестерон падает до очень низкого уровня, хотя эти гормоны и вырабатываются в организме. Но в очень малых количествах.
Есть несколько причин гормонального дисбаланса, но в большинстве случаев главная причина — доминирование эстрогенов или повышенный уровень эстрогена в организме и нехватка прогестерона. Другие причины гинекологической боли при гормональном дисбалансе – это прием противозачаточных таблеток, стресс , злоупотребление косметикой и не органическими продуктами животного происхождения.
Есть еще такие важные причины, как генетика (наследственность), ожирение и опухоли. Причинами гинекологической боли при гормональном дисбалансе могут быть недостаток физических упражнений, беременность, период лактации , производства аутоантител и малоподвижный образ жизни. Из всех этих причин ожирение является причиной номер один по медицинским показателям, а гормональный баланс при беременности – это причина гормонального баланса номер один из-за изменения образа жизни.

Как может женщина определить симптомы гормонального дисбаланса? Это можно сделать быстро и эффективно, провести гормональный тест при первых признаках менструального цикла у женщин репродуктивного возраста или признаках менопаузы. Тест на гормональный баланс занимает всего несколько минут. Прежде всего, необходимо проверить уровень гормонов эстрогена и прогестерона и их соотношение.

Для женщин в периоде менопаузы это может быть заместительная гормональная терапия. Для женщин репродуктивного возраста это, как правило, прием гормональных препаратов в рекомендованных врачом соотношениях. При гинекологических болях, связанных с гормональным дисбалансом, могут помочь также обезболивающие и специальная диета.
Из-за неправильного развития половых органов у женщины могут возникать гинекологические боли. Самым распространенным и серьезным отклонением среди половых органов явялются дефекты матки. Почти 5% женского бесплодия объясняется анатомическими дефектами матки. Эти дефекты бывают врожденными и приобретенными. Врожденные дефекты половых органов — те, которые связаны с неполным формированием матки во время эмбрионального периода, и ее такими изменениями, как двурогая матка и перегородки внутри нее.
Приобретенные дефекты — это те, которые развиваются в течение жизни женщины, такие как миома матки, полипы и внутриматочные спайки. К приобретенным дефектам половых органов также можно отнести пролапс тазовых органов или опущение матки и (или) стенок влагалища.
Функциональные и анатомические дефекты могут мешать женщине забеременеть и выносить ребенка, но еще они могут сопровождаться сильной болью гинекологического характера. При маточных дефектах женщины могут страдать также от аномального кровотечения или самоабортирования.
Ультразвуковое исследование матки после использования физиологического раствора

При этом методе применяют рентгеновские лучи и специальный химический краситель для выявления дефектов матки.
Этот метод использует волоконно-оптический телескоп, который вставляют в полость матки.
Этот метод предполагает использование небольшого волоконно-оптического телескопа, который вставляется в разрез около пупка внутрь брюшной полости.
Как правило, анатомические дефекты можно устранить только путем пластической операции.
Прежде всего, это заболевание характеризуется болью в районе промежности и болью у входа во влагалище.
Боль, жжение или раздражение, связанные с вульводинией, может сделать жизнь женщины настолько несносной, что даже секс становится немыслимым. Это состояние может продолжаться в течение нескольких месяцев или лет.
Женщины с вульводинией страдают от хронических болей в области вульвы без видимой причины. До недавнего времени врачи даже не признавали вульводинию как реальный болевой синдром. Даже сегодня многие женщины не могут получить диагностику этого заболевания. Они могут также оставаться в изоляции от окружения, потому что вульводинию не так легко обсуждать. Исследователи до сих пор упорно трудятся, чтобы раскрыть причины вульводинии и найти более эффективные способы ее лечения.
Вульводиния влияет на состояние вульвы, наружных женских половых органов: это половые губы, клитор и влагалище.
Существуют два основных подтипа вульводинии:
- Обобщенная вульводиния – это боль в различных областях вульвы, которая беспокоит женщину в разное время. Боль в области вульвы может быть постоянной или возникать в одно и то же время каждый день. Даже простое дотрагивание пальцами может усугубить гинекологическую боль.
- Вестибулит вульвы – в буквальном переводе это звучит как боли в вестибюле – то есть входе во влагалище. Этот тип боли – сильной и жгучей — возникает только после прикосновения или давления, например, во время полового акта.
Врачи до сих пор не могут назвать большинства причин вульводиния. У них нет никаких доказательств того, что инфекции, вызывающие венерические заболевания, могут являться причиной вульводинии, как утверждали ученые еще несколько десятилетий тому.
- Повреждение нерва в области матки или его раздражение
- Ненормальная реакция половых клеток на инфекции или травмы
- Генетические факторы, которые делают вульву нечувствительной к хроническому воспалению
- Повышенная чувствительность влагалища к дрожжевой инфекции
- Мышечные спазмы
- Аллергия или раздражение химическими веществами (или другими веществами)
- Гормональный дисбаланс
- Сексуальное насилие
- Частое использование антибиотиков
Симптомы вульводинии обычно начинаются внезапно и могут продолжаться от нескольких месяцев до нескольких лет.
- Жжение, покалывание, ощущение ссадин в области вульвы
- Пульсирующая боль в области влагалища или входа в него
- Зуд во влагалище
- Воспаленная или опухшая вульва
- Все время или время от времени
- Во время таких мероприятий, как упражнения, общение или ходьба — или даже во время отдыха
- Во время езды на велосипеде, при вставлении тампонов или длительном сидении на одном месте В одной конкретной области вульвы или во всей вульве
Жгучая боль гинекологического характера — наиболее распространенный симптом вульводинии. Некоторые женщины описывают ее как ножевую боль или нестерпимую боль как будто от кислоты, разлитой по коже.
- Местные анестетики, такие как лидокаин, новокаин
- Гормональные кремы с эстрогенами
- Трициклические антидепрессанты
- Противосудорожные препараты
- Интерферон в инъекциях
Физическая терапия лечения болей при вульводинии включает упражнения для укрепления мышц таза и уменьшения мышечных спазмов
Биологическая обратная связь, которая поможет вам научиться расслабляться мышцы влагалища, чтобы уменьшить боль гинекологическую
Женщинам с вульводинией нужно определить, что лучше работает при лечении, им, возможно, придется попробовать несколько лекарств, прежде чем найти самую выигрышную комбинацию. Вот несколько вещей, которые могут сделать женщины, чтобы облегчить симптомы вульводинии или держать их под контролем.
- Используйте дерматологически утвержденные моющие средства и не используйте кондиционеры и отдушки при стирке нижнего белья.
- Используйте 100% белое хлопковое белье, хлопковые менструальные прокладки и тампоны.
- Избегайте попадания шампуня на область вульвы.
- Избегайте ароматизированных кремов и мыла, прокладок или тампонов, кремов с высокой концентрацией спермицидов.
- Избегайте горячих ванн или бассейна с большим количеством хлора.
- Промывайте вульву прохладной водой после каждого мочеиспускания и полового акта.
- Избегайте продуктов, которые делают продукты распада раздражающими половые органы. Это может быть зелень, бобовые, ягоды, шоколад и орехи.
- Носите свободную одежду и исключите облегающие брюки и юбки; не носите синтетические колготки.
- Держите поверхность вульвы чистой и сухой.
Следует учесть, что гинекологическая боль обязательно связана со здоровьем репродуктивной системы. Поэтому нужно избегать воспаления тазовых органов, в особенности хронического, а также регулярно посещать врача-онколога на предмет злокачественных и доброкачественных образований в половых органов.
Это боль внизу живота или в спине, которая возникает внезапно, длится недолго, но сопровождается сильным болевым симптомом. Также у женщины может повыситься температура, у нее может плохо работать кишечник, возникает слабость и быстрая утомляемость. Такое ощущение, как будто из женщины постепенно ходит жизнь. Если вы хоть раз испытывали такое состояние, ни в коем случае нельзя терпеть, нужно обязательно посоветоваться с гинекологом в женской консультации, что делать. А лучше сразу же вызвать скорую помощь.
Причинами такого состояния могут быть серьезные отклонения в работе половой системы женщины: воспаления придатков или матки, внематочная беременность, а также разрыв новообразования на яичнике (кисты) или его перекручивание, причинами могут быть и другие заболевания, которые требуют немедленного вызова врача.
Гинекологические боли могут быть не только острыми, но и хроническими, то есть длящимися долго и постоянно. Эти боли локализуются у женщин внизу живота и могут продолжаться на протяжении нескольких лет. Причины хронических болей совершенно другие, чем причины острой боли, поэтому мы рассматриваем их отдельно. Хронические боли, связанные с гинекологией, врачи регистрируют у каждой пятой-шестой женщины.
Они чаще всего бывают вызваны не отдельным заболеванием, а целым комплексом причин, поэтому на такие боли нужно обращать особое внимание и не терпеть их, а диагностировать и лечить. иногда бывает, что диагностика хронических гинекологических болей затруднена, и причины выявить сложно, а иногда вообще не удается. Давайте рассмотрим основные причины возникновения гинекологических болей подробнее.
источник
Патологии женских половых органов или гинекологические заболевания весьма разнообразны прежде всего потому, что причины, вызывающие подобные заболевания, существует огромное множество. Это и гормональные нарушения, и инфекции, передающиеся половым путем, и воспалительные процессы, и различные новообразования, и травмы. На нашем сайте мы рассмотрим наиболее общие типы гинекологических заболеваний, для того чтобы наши пациентки в общих чертах представляли себе типологию женских болезней. Предупрежден – значит вооружен: каждая современная женщина для своевременного выявления болезни в своем организме просто обязана иметь представление о симптомах гинекологических заболеваний и причинах их появления.
Наши преимущества:
- Отсутствие очереди
- Без выходных с 9 до 21
- Рядом с метро Варшавская и Чистые Пруды
- Стоимость приема 900 руб
- Мазок на флору 900 руб
- Возможность экспресс-диагностики и начала лечения в день приема
Среди всего разнообразия тревожных сигналов, которые являются свидетельством гинекологических патологий к основным все-таки можно отнести боли в области гениталий и малого таза, необычные выделения, зуд, нарушения менструального цикла, кровотечения, нарушение нормальной работы смежных органов. Давайте рассмотрим каждый из симптомов в отдельности.
Какие выделения из влагалища следует считать патологическими?
Когда они появляются в очень большом количестве, когда их сопровождает зуд, жжение, раздражение, болезненные ощущения, неприятный запах. Патологические выделения могут иметь необычный цвет и быть более густыми, чем обычные выделения. При бактериальной инфекции выделения могут иметь зеленый цвет и запах тухлой рыбы, при грибковых заболеваниях – быть белыми, творожистой структуры. А вот водянистые выделения с примесью крови могут свидетельствовать об онкологических заболеваниях половых органов. Характер выделений — это всегда необходимая для врача информация, но, естественно, недостаточная, ведь для того, чтобы поставить правильный диагноз, нужно знать, в какой период менструального цикла начались выделения, какие они — непрерывные или периодические, присутствуют ли боли, зуд, жжение во влагалище, и т. д. Помните, что не только заболевание может стать причиной необычных выделений, но так же раздражение, связанное с:
- средствами бытовой химии, аэрозолями и дезодорантами
- наличием во влагалище инородных тел
- пренебрежением правилами личной гигиены или наоборот, излишне частыми подмываниями и спринцеваниями
- презервативами и другими средствами механической контрацепции, смазками и спермицидами,
- синтетическим тугим бельем, которое не впитывает влагу
Боль – это всегда сигнал нашего организма о каком-то неблагополучии. При гинекологических заболеваниях, как и при других патологиях, отличаются боли и по своему типу, и по интенсивности. Воспалительный процесс, как правило, дает тупую, ноющую боль внизу живота. Разрыв маточной трубы или яичника, перекручивание кисты яичника, внематочной беременность сопровождаются резкими, приступообразными, острыми болями. Боли по типу схватки ощущаются чаще всего чаще всего при прерывании беременности или возникновении фиброматозного узла в полости матки. Ночные, или как принято говорить, «грызущие» боли могут являться симптомом онкологических заболеваний, генитального эндометриоза и др. Но не ставьте себе диагноз раньше времени по характеру болей! Помните, что наша психика зачастую нередко субъективно порождает чувство боли при отсутствии органического заболевания.
Кровотечение при гинекологических патологиях, как говорят врачи, может быть обусловлено генитальными и экстрагенитальными (т.е. не связанными с половыми органами) факторами. Генитальные причины кровотечения – это, прежде всего, циклические и нециклические нарушения менструации. Заболевания воспалительного характера так же могут осложняться кровотечениями. При новообразованиях – особенно при миоме матки — кровотечение является основным симптомом. Разумеется, травмы гениталий так же могут быть причиной кровотечений. Среди экстрагенитальных причин кровотечений — тяжелая гипертония, вызывающая маточные кровотечения в менопаузе. Причиной кровотечения из половых органов может стать тяжелые инфекции, такие как гепатит, а так же сильное отравление ядовитыми веществами,
Ощущение зуда характерно для менопаузы, когда оно может быть вызвано сухостью слизистой; при наличии ЗППП (заболеваний, передающихся половым путем), при кондиломатозе, сахарном диабете, при интоксикациях различной природы.
Рядом с половыми органами рядом соседствуют мочевой пузырь и прямая кишка. Их нормальная работа может быть нарушена различными патологиями половых органов. Так запоры в прямой кишке могут быть вызваны большими образованиями, рубцово-спаечными процессами, гнойными заболеваниями в половых органах. Нарушения работы мочевого пузыря так же возникают по причине образований, препятствующих мочеиспусканию. Опухоли большого размера сдавливают мочеточники, вызывая нарушения оттока мочи, скопление мочи в мочеточнике и т.д.
Самые распространенные и известные чуть ли не каждой женщине расстройства менструации — это предменструальный синдром ПМС и дисменорея (или альгоменорея — болезненное течение менструации). ПМС (синдром предменструального напряжения, предменструальный синдром) – состояние, которое развивается за одну — две недели до начала месячных. ПМС сопровождается нервозностью и раздражительностью, эмоциональной нестабильностью, иногда даже чувством депрессии, отеками, головными болями, болями в молочных железах. Причина этого — колебания в уровне эстрогена и прогестерона, половых гормонов. Эстрогены вызывают задержку жидкости, что и приводит к болям в груди, увеличению веса, отекам, вздутию живота. Такие симптомы длятся не более двух недель, и наступлением следующей менструации все заканчивается. Дисменорея или болезненная менструация возникает из-за спазмов матки. Боль может отдавать в ноги или поясницу; характер боли — тупой, ноющий, с появляющимися и исчезающими спазмами. Чаще всего боль появляется в течение первых 24 часов менструации и исчезает через 2 дня. Женщину может беспокоить тошнота, головные боли, частое мочеиспускание, даже понос или запор. В науке различают первичную и вторичную дисменорею (т.е. развившуюся в результате гинекологических заболеваний). Зато первичной дисменореей страдает, вероятно, каждая вторая. После беременности и родов симптомы дисменореи, как правило, ослабляются.
Записаться на прием к врачу вы можете по телефонам
источник
Почему болят ноги ниже колен: из-за чего возникает неприятные ощущения, к какому специалисту обратиться
У каждого человека рано или поздно появляется такая проблема: болят ноги от колена до ступни.
Причин этому может быть несколько — как совсем безобидных (усталость после тяжелого трудового дня), так и серьезных заболеваний суставов, с лечением которых нельзя медлить.
Поэтому если боль в ногах, локализованная ниже колена, настораживает, нужно немедленно обращаться к врачу для дальнейшего обследования.
Причины в основном делятся на две большие категории: боли от переутомления, которые проходят после отдыха, и боли, вызванные серьезными патологиями, такими как артрит, болезни вен.
В большинстве случаев болят ноги ниже колен сбоку, сзади или спереди из-за усталости, сильной нагрузки на ноги после бега, или неправильно подобранной обуви, с высоким каблуком у женщин.
Словом, такие факторы можно легко устранить, а боль снять с помощью терапии обезболивающими средствами, массажа или расслабления. Если есть хоть один из этих факторов, можно не беспокоиться о серьезном происхождении неприятных ощущений в ногах.
Чтобы сократить их, можно прибегнуть к помощи народных средств.
Еще одна причина возникновения сильной боли — растяжение мышц и связок ниже коленного сустава. Конечно, такую проблему тоже нужно устранять, но она не несет в себе потенциальной опасности. Однако, если болят ноги ниже колен слишком долго, не стоит откладывать визит к врачу.
Голень состоит из большеберцовой и малоберцовой костей, коленного сустава сверху и голеностопного снизу. Кости окружены мышцами, многочисленными связками и нервами.
Повреждение всех перечисленных тканей может стать причиной возникновения боли ниже колена. В большинстве случаев неприятные ощущения происходят из-за процесса разрушения сустава или его ослабления.
Есть и еще одна серьезная причина — варикозное расширение вен. Это могут быть и нервные боли.
В некоторых ситуациях, например, если в ноге образовался тромб, медлить с записью к врачу нельзя, так как любой момент может обернуться мгновенным летальным исходом.
Главные причины возникновения неприятных ощущений в ногах:
- травмы и повреждения мышечной ткани ниже колена до ступни;
- неврогенные боли (ишиалгия);
- повреждение костей ноги, коленного сустава или костей ступни;
- венозный тромбоз;
- Артроз и артрит суставов;
- разрыв подколенной кисты (киста Бейкера);
- тромбоз поверхностных вен;
- посттромбофлебический синдром;
- ревматизм;
- лимфостаз;
- сдавливание мягких тканей ноги ниже колена и другие.
Эту болезнь довольно сложно диагностировать сразу, так как она дает о себе знать уже на поздних стадиях развития.
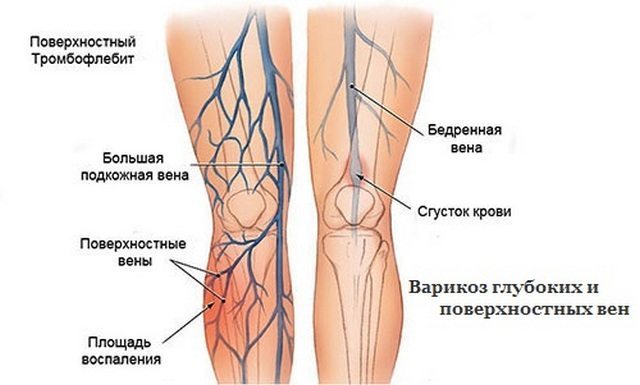
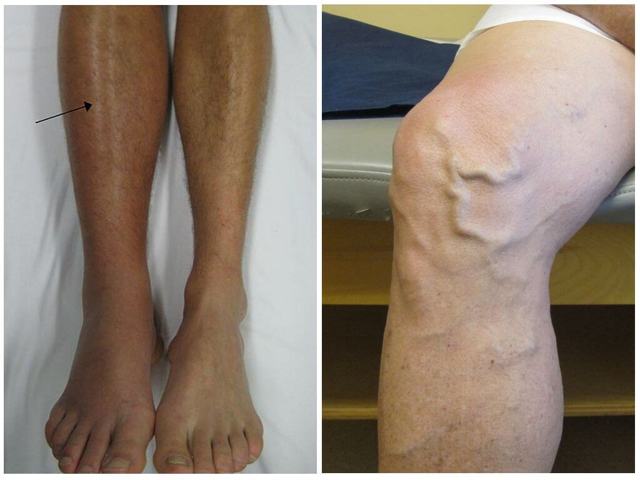
Она вызывается чрезмерной работой кровеносной системы, при которой через сосуды проходит слишком большое количество жидкости, вены расширяются и приносят боль в ногах, часто ночью.
Если заболевание не лечить, появляются так называемые сосудистые звездочки — отмершие вены и капилляры внутри мягких тканей, которые уже не функционируют. Часто варикоз путают с другими болезнями, например, с повышенным давлением. Основные симптомы варикоза таковы:
- тяжесть в ногах, которая усиливается к ступне;
- Судороги в голенях;
- боли в икрах и других мышцах ноги от колена до ступни;
- Отеки, появляющиеся к концу дня, особенно если он был проведен на ногах и в неудобной обуви. Проходят спустя время после отдыха, особенно в горизонтальном положении.
Одна из причин варикоза — беременность, когда нагрузка на ноги, в том числе на ступни, сильно увеличивается.
Эта болезнь развивается стремительно. В тяжелых случаях на ее фоне возникает венозный тромбоз — куда более опасное явление, которое требует безотлагательного визита в больницу.
При нем заболевание начинает прогрессировать еще быстрее, развивается в течение пары суток. Ноги начинают нестерпимо болеть, неметь, ныть, и кожа на них очень сильно краснеет, а после — синеет.
При этом ноги снизу, спереди и сзади сильно отекают, пульсируют, становятся горячими. Появляется острая боль, которая не дает возможности ходить.
Если такое состояние выпустить из-под контроля и не предпринимать никаких мер, спустя 3-4 суток наступает отмирание тканей, кожа на ногах белеет, так как в ней больше нет кровоснабжения. В лучшем случае человек лишается ноги, так как образовывается гангрена, в худшем наступает летальный исход.
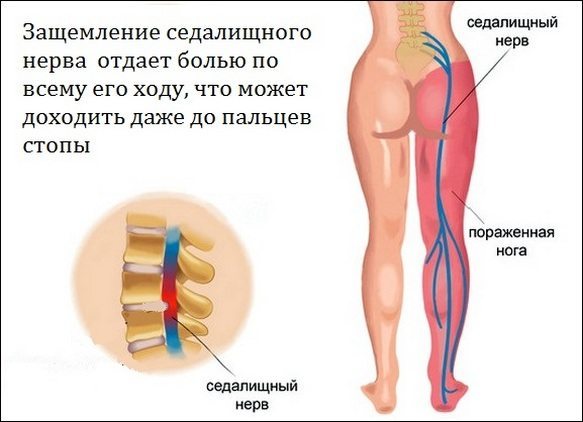
Иногда боли в ноге носят неврогенный характер, появляются чаще всего в икрах и имеют определенные четкие симптомы. Чаще всего это происходит при поражениях и защемлении кожного или седалищного нерва. Болезнь такого происхождения очень легко отличить от остальных.
Седалищный нерв — самый большой и плотный в человеческом организме. Он проходит по коже, мышцам и другим мягким тканям ноги. Нерв вызывает боль при его разрушении, повреждении или защемлении в результате полученных травм. В этом случае ноги от колена до ступни у мужчин и женщин начинают болеть в основном на задней поверхности ноги.
Неприятные ощущения могут быть локализованы с внутренней или внешней стороны ноги. Чувствуется жжение, покалывание, ноющая и стреляющая боль, локализованная как в одной, так и в обеих ногах сразу. Также наступает онемение или мурашки в нижних конечностях. Все эти симптомы могут распространяться на колено и ступню в том числе.
Появляется слабость и судороги, человек не в состоянии выполнить элементарных действий из-за мешающей ему боли.
Голень воспринимается, как расстояние между двумя суставами — коленным и голеностопным. Они оба очень сильно подвержены различным травмам. На колено опирается огромная нагрузка, тяжесть всего тела человека.
С ходом времени сочленение истирается, и ближе к пожилому возрасту начинаются проблемы с разрушением суставной ткани, артритом и артрозом коленного сустава, нога начинает болеть. Артрит часто поражает не только суставные узлы, но, зародившись в них, переходит на внутренние органы.
Ситуация усугубляется, если человек имеет повышенную массу тела, так как в этом случае давление на левое колено и правое многократно возрастает.
Врач Людмила Ермоленко расскажет вам более подробно об артрозе голеностопного сустава:
Ступня — тоже очень травмоопасное место: из-за своего сложного строения она очень легко выходит из строя.
Голеностоп часто подворачивается в процессе ходьбы, происходит растяжение связок голеностопа и стопы. Все это отражается на суставе негативным образом.
На это сочленение опирается чуть менее сильна нагрузка, но поскольку оно очень тонкое, с годами оно теряет свою работоспособность и начинает болеть.
Симптомы нарушений работы суставов:
- Резкая и сильная боль при шевелении ногой, которая возникает в области сочленения и распространяется по нервам на всю конечность, возможна тупая боль. Этот симптом более выражен на ранних этапах; с начала заболевания многие пациенты не придают слабым болям значения.
- Хруст при движении говорит о процессах разрушения в суставе, которые восстанавливаются только путем долгого лечения.
- Чем больше прогрессирует заболевание, тем менее подвижным становится колено или голеностоп: боль и процессы разрушения мешают двигаться в полную силу.
- Возможен отек и другие виды деформации по мере развития патологии.
Всем известно огромное положительное значение микроэлементов, витаминов и минералов на организм человека и на все отдельные его части. Медицине известен довольно большой перечень болезней, которые развиваются именно благодаря недостатку в крови и тканях питательных веществ. Если болит нога ниже колена, возможно, причина кроется именно в этом.
В первую очередь, болевой синдром и дискомфорт может быть вызван недостатком кальция, который является строительным элементом для костей. Еще важен магний, поэтому наряду с болями могут возникать сильные продолжительные судороги в ногах, особенно в ночное время.
Если пациент задается вопросом, почему болят ноги ниже колен спереди, сзади или сбоку, возможно, стоит измерить уровень сахара в крови. Иногда неприятные чувства провоцируются сахарным диабетом. Это явление носит название полинейропатия нижних конечностей.
Особенно часто тянущая боль в голенях возникает при диабете 2 стадии и выше, когда заболевание поражает не только внутренние органы, но и кости, нервы и мышечные волокна.
Иногда может появляться сильное чувство жжения спереди ноги ниже колена в районе гребня большеберцовой кости; возникает онемение и синдром холодных конечностей, нога может сильно ныть.
Это заболевание легко распознать, потому что нога начинает болеть независимо от физической нагрузки. Уровень боли меняется произвольно, но неприятные чувства присутствуют постоянно.
Существует патология под названием облитерирующий полиартрит, когда боли в ногах вызваны сужением сосудов и образованием бляшек на их стенках. Пациент чувствует сильную боль в ноге и находится не в состоянии ходить, не прихрамывая.
Особенно заметно это становится при длительном стоянии или при пешей прогулке. Притом стоит дать ногам несколько минут отдыха, как боль в ступнях и голени проходит. Это не значит, что в этой ситуации не понадобится медицинская помощь.
Если откладывать лечение, боли со временем усилятся, на коже появятся язвы, а боль будет сопровождать пациента даже в состоянии полного покоя.
Чтобы избавиться от дискомфорта в ногах, нужно прибегнуть к помощи врача. При поражении нервов или мягких тканей прибегают к терапии, которая поможет их восстановить. Это могут быть физиопроцедуры, принятие медикаментов, и так далее. К серьезному хирургическому вмешательству стоит прибегать лишь тогда, когда в ноге начался процесс гниения.
Все остальное можно решить более лояльными способами. Некоторые болезни довольно сложно диагностируются на ранних этапах, так как не вызывают дискомфорта и боли.
Стоит прислушиваться к своему здоровью и не игнорировать сигналы, которые посылает организм, ведь боль — явный признак того, что в какой-то из систем человеческого тела произошел сбой, который нуждается в устранении.
Профилактика болезней
Чтобы не пришлось испытывать неприятные болевые ощущения, нужно с вниманием относиться к своему телу. Прежде всего, стоит исключить обувь не по размеру, постоянные сильные физические нагрузки на ноги, а также нужно следить за питанием и соблюдать диету. Полезно заниматься лечебной физкультурой, спортом, плаваньем, и принимать витамины. Стоит ограничить курение и употребление алкоголя.
Голень является частью ноги от колена до пятки. Боли в этой области могут быть из-за травм в мышцах, сухожилиях, связках, сосудах или надкостницы. Поэтому люди, могут очень часто жаловаться, что болит под коленом спереди.
Болезненные ощущения могут появляться однократно после избыточных физических нагрузок или же из-за нехватки микроэлементов.
Давайте подробнее рассмотрим, почему болит кость ниже колена, к какому врачу следует обратиться за консультацией, чтобы он назначил правильное и эффективное лечение.
Кость ниже колена может болеть из-за следующих факторов:
- Из-за поражения мышц ноги. Благодаря чрезмерной усердной нагрузке возникают мышечные боли и сильнейшие судороги;
- Кость может начать болеть из-за растяжения связок. Разрывы связок нуждаются в длительном лечении;
- Кости в колене могут болеть из-за артритов, артрозов, воспалений коленных менисков. Боли внизу колена могут свидетельствовать о серьезных заболеваниях или о травме ноги;
- Кости на ногах могут болеть из-за нарушения водно-солевого баланса в организме, воспалившегося подкожного жирового слоя, радикулита или же беременности.
Кость ниже колена может начать болеть из-за сильного ушиба, который произошел во время выполнения спортивных нагрузок при столкновении ноги с твердыми предметами. В данной ситуации начинает сильно болеть колено спереди, появляется отек и синяки, которые могут дать о себе знать даже через пару дней после травмы.
Острую боль ниже колена вызывают следующие повреждения:
- Повреждаются сухожилия, которые соединяют кость и мышцы;
- Сухожилия могут быть эластичными, но одновременно не могут подвергаться сильным и длительным растяжениям;
- Из-за высоких физических нагрузок могут порваться мениски – амортизирующие подушечки;
- Боли под коленом могут возникнуть из-за перелома чашечки, находящейся в области колена;
- Также может произойти вывих коленного сустава, из-за чего ощущается боль;
- Также коленная кость может отслоиться, что провоцирует развитие сильной боли.
Кость ниже колена спереди может болеть из-за ожирения. В таком случае первой задачей должна быть потеря лишнего веса, а затем диагностика и назначение лечения самой боли.
Кость спереди колена может также болеть из-за развития кисты, которая может образоваться вследствие артрита. Если боль именно такого происхождения, важно первым делом вылечить артрит.
Коленный сустав может начать болеть из-за нарушений в тазобедренном суставе или ущемления нервов. Чтобы решить данную проблему важно комплексно пролечится согласно рекомендациям остеопата.

- Из-за слабости медиальной головки разгибателя, которая давит на коленную чашечку и не дает ей правильно двигаться. Если данное явление превращается в хроническую форму, коленная чашечка размягчается и деформируется;
- Из-за постоянной ротации голени надколенник смещается. Особенно такое явление часто можно встретить у спортсменов;
- Болевые ощущения под коленом спереди могут указывать на наличие такого заболевания, как тендинит, который дает о себе знать во время физических нагрузок или подъема (спуска) по ступенькам.
У ребенка под коленкой может появиться боль из-за детской травмы, или из-за сосудистых нарушений.
Очень часто на болезненные ощущения в ногах жалуются подростки, так как в этом возрасте костная система развивается очень быстро. Коленки у детишек начинают страдать из-за нехватки кровоснабжения.
Такие симптомы могут пройти самостоятельно через некоторое время, когда ребенок немного подрастет, другими словами, когда он перерастет болезнь.
Область под коленом у детей может начать болеть из-за ревматизма или спондилоартрита. При данных заболеваниях болят и отекают суставы, иногда повышается температура. Патологию в кости можно обнаружить, сделав рентгеновские снимки. Лечение назначают такие врачи как ревматолог, ортопед или терапевт.
Дети должны находиться под постоянным диспансерным контролем, соблюдать специальную диету и принимать определенные противовоспалительные препараты.
Если боль в кости, ниже колена в передней его части возникала из-за такого заболевания, как артроз, рекомендуется вначале обратиться к врачу терапевту, затем к ревматологу и хирургу.
Лечение болей в коленных костях осуществляется также травматологом, артрологом, ортопедом, физиотерапевтом, мануальным терапевтом, массажистом или же инструктором по лечебной физкультуре.
Лечить, консультировать и вести контроль лечения могут сразу пару узкоспециализированных специалистов. Кроме посещения вышеописанных врачей рекомендуется полностью пройти медицинский осмотр, чтобы исключить развитие серьезных заболеваний.
Чтобы диагностировать причину появления болей в передней части коленной кости нужно пройти комплексное обследование, которое состоит из УЗИ, рентгенографии, МРТ, КТ, артроскопии и других исследований. Если доктор подозревает наличие проблем в сосудах ног, дополнительно нужно провести ЦДС сосудов, контрастную ангиографию, а также радионуклидную диагностику.

В очень запущенных ситуациях, чтобы справиться с болью кости ниже колена нужно прибегнуть к оперативному вмешательству.
При болях и отеках в нижней части ног рекомендуется ноги по вечерам поднимать выше головы. Благодаря этому простому действию улучшается отток крови из вен. Отдохнув, сделайте ножную ванну с добавлением морской соли.
Боли в области ниже колен можно убрать с помощью теплых ванн, обтирания ножек кусочками льда, которые заворачиваются в ткань. Льдом рекомендуется протирать область голеней, икр, лодыжек, щиколоток и ступней.
Так как кости и суставы могут начать болеть из-за чрезмерного веса, рекомендуется скорректировать меню, чтобы привести в норму массу тела. Если при большом весе вы не в силах самостоятельно победить ожирение – важно обратится к врачу диетологу.
Лечение болей в кости ниже колена с помощью народной медицины можно выполнять следующим образом:
- Уменьшить боль поможет каштановая настойка. Чтобы ее приготовить 50 грамм каштанов залейте 500 миллилитрами водки. Смесь вылейте в стеклянную тару, которую нужно хранить в темном месте на протяжении одного месяца. Спустя время готовой каштановой настойкой обрабатываются ноги в больных местах. Также такую настойку можно пить. Рекомендуется 30 капелек настойки разводить со столовой ложкой воды. Употреблять дважды в день;
- Больную кость на ноге смажьте с помощью натурального пчелиного меда. Затем колено оберните тканью. Чтобы компресс держался, сверху наложите эластичный бинт. Процедура проводится перед сном, а сутра компресс снимается, а сама нога моется водой. Чудодейственный мед снимет болевые ощущения, тяжесть, отек под коленом (и не только в этой зоне), а также окажет антисептическое воздействие.
Боли в колене нужно лечить исходя из тяжести его повреждения. При интенсивной и сильной боли первым делом нужно купировать боль, зафиксировать колено и доставить больного в больницу.
Если боль в кости, ниже колена спереди не очень сильная можно проводить следующее лечение:
- Нужно снять воспалительный процесс и отечность в кости. С этой целью рекомендуется делать холодные компрессы, фиксировать сустав. Также можно пить препараты, снимающие воспаления – Ибупрофен или Диклофенак. Если боль вызывается инфекцией, доктор может назначить пить антибиотики;
- Укрепить мышцы и восстановить стабильность коленного сустава можно физиотерапевтическими процедурами;
- Полезно выполнять лечебную физкультуру, которая поддерживает определенную группу мышц в тонусе, чтобы не допустить развитие атрофии;
- Также специалист обязан разработать специальный комплекс реабилитации, согласно которому рекомендуется выполнять специальные упражнения.
При серьезных травмах боль лечится хирургическими способами.
Если своевременно обнаружить причину возникновения болей в кости, ниже колена и начать правильное лечение можно полностью решить проблему.
Спортсмены в обязательном порядке должны включать в свой рацион питания продукты, которые укрепляют связки и хрящевую ткань. Полезно правильно питаться, а также следить за своим весом, чтобы не допустить развитие ожирения.
Если вы уже прошли, лечение болей в кости, ниже колена, важно разрабатывать сустав, фиксировать колено эластичным бинтом, принимать специальные лекарственные средства, которые укрепляют сосуды, связки, сухожилия и костную ткань.
Профилактика болей под коленом:
- Спортсменам рекомендуется надевать специальные защитные наколенники, крестовидные повязки или танкетки;
- Если человек выполняет однообразные движения ног, рекомендуется регулярно выполнять разминку ножек, делать перерывы в работе;
- При ушибе колена, его нужно зафиксировать и ограничить двигательную активность ноги. Иногда достаточно трех дней, чтобы колено полностью перестало болеть и восстановить;
- Старайтесь не переохлаждаться;
- Если ваша работа вынуждает вас много сидеть, следите за тем, как вы сидите. Не следует сгибать колени, перекрещивать ноги, класть ногу на ногу.
Теперь вы знаете, почему возникает боль в кости ниже колена спереди. К какому врачу нужно обращаться в таком случае, какое нужно пройти лечение и что делать в дальнейшем, чтобы укрепить суставы.
На боль в ногах люди жалуются независимо от возраста, пола, социального положения. Характер боли отличается в конкретном случае. Почувствовав боль в ногах, пациенты обращаются за помощью в хирургический кабинет, полагая, что боль в ногах лечит хирург.
Боль в нижних конечностях, кроме хирургов, лечат дерматологи, неврологи, травматологи – ортопеды, терапевты.
Если болят ноги, начните с посещения участкового терапевта. Он проведет первичный осмотр, назначит необходимое лабораторно-клиническое обследование. По результатам предварительного обследования, терапевт порекомендует обратиться к врачу, который уже назначит правильное лечение.
- Лечиться у терапевта следует при следующих жалобах: скованность утром, деформируются, болят ступни и коленные суставы обеих ног, слабость, отеки ног, судороги, жжение.
- Лечение проводится комплексно, совместно с рядом узких специалистов. Назначаются противовоспалительные препараты, средства «питающие» суставы, физиотерапевтическое лечение, лечебная физкультура
- Приведём перечень врачей, лечащих боли в ногах и описание, к какому из них и в каком случае обращаться.
Лечит болезни ног, требующие оперативного вмешательства. Это травмы, и их последствия, воспалительные процессы в мышцах и костно-суставной системе, омертвения тканей, системные заболевания, которые одновременно могут лечить и терапевты, и неврологи.
К хирургу обращайтесь при локальных болях в области ступни, коленных, тазобедренных суставах. Они болят, краснеют, отекают.
Повод обратиться к врачу-хирургу — местный воспалительный процесс в мягких тканях ног, наличие язв на голенях и стопах, особенно с гнойным отделяемым, врастание ногтя и гнойные процессы стопы.
Врач хирург назначит необходимые лабораторно – клинические исследования, при необходимости проведёт оперативное вмешательство.
Сосудистый хирург или ангиохирург – это узкопрофильный клинический специалист, по заболеваниям сосудов, их диагностике, способам лечения, (как оперативного так и консервативного), методам первичной и вторичной профилактики.
Сосудистый хирург исследует кровеносные и лимфатические сосуды, их анатомические особенности, нормальную и патологическую физиологию, диагностику и методы терапии.
К нему обращаются при тяжести в области ступни, повышенной утомляемости, если на коже ног проступают сосудистые звёздочки или капиллярная сеточка. В пальцах ног появляется жжение или покалывание. Кожа краснеет и уплотняется. Венозный рисунок на тыльной поверхности стопы и голенях значительно усиливается. В икроножных мышцах появляется боль, судороги.
Кожа нижних конечностей становится холодной на ощупь и теряет чувствительность. Сильно болят икры во время ходьбы, появляется перемежающаяся хромота.
В тяжёлых случаях развивается варикозное расширение и воспаление поверхностных и глубоких вен, трофические мокнущие язвы. Пальцы ног чернеют, и развивается гангрена ступни.
В таких случаях назначается интенсивная консервативная терапия сосудистыми препаратами, антибиотиками, по показаниям проводится оперативное вмешательство.
Занимается травмами и их последствиями. В компетенцию травматолога входят плоскостопие, деформирующий артроз, искривление позвоночника.
Методы лечения – от массажа ступни и комплекса лечебной физкультуры, до сложных оперативных вмешательств. Назначается ношение ортопедической обуви, специальных чулок, стелек. Метод выбирается индивидуально.
Случаи обращения к травматологу-ортопеду:
- Болит нога после травмирующего воздействия — растяжения связок, ушиба мягких тканей, перелома костей.
- Нарушение объёма движений в суставах одной ноги.
- Увеличение и отёк одного сустава после травмы.
- Сильная боль в пяточной области во время ходьбы. Лечение пяточной шпоры также входит в компетенцию ортопеда.
- Появление шишек и искривлений в области стопы. Характерны такие явления для большого пальца ноги.
- Плоскостопие — болят ступни, наблюдается повышенная утомляемость ног.
- Термические или химические ожоги.
- Наличие инородного тела в мягких тканях или суставных полостях.
Специалист в области системных заболеваний соединительной ткани, воспалительного происхождения. При таких расстройствах происходит поражение суставов и соединительной ткани.
Развитие патологического процесса вызвано инфекциями, чаще всего ангинами. Предрасполагающий фактор — неблагоприятная наследственность.
В компетенцию врача – ревматолога входят воспалительные процессы опорно-двигательного аппарата. Это сотни заболеваний, поражающих суставы нижних конечностей, мышцы и соединительнотканные образования.
К врачу — ревматологу обращаются, если возникают симптомы:
- постоянная ноющая боль в ногах;
- ощущение скованности в суставах в утренние часы;
- болит и отекает несколько суставов одновременно;
- перемещение боли от одного сустава к другому;
- длительно текущее ограничение подвижности суставов.
Лечение назначается консервативное, как нестероидными противовоспалительными, так и гормональными препаратами.
Это специалист в области заболеваний кожи и её придатков, поражающих несколько органов и систем, в том числе кожу и подкожную клетчатку нижних конечностей.
Идти к дерматологу следует, если беспокоит кожный зуд, покраснение кожи, шелушение, высыпания. Также появление бородавок, быстро растущих пигментных пятен. Натоптыши, сухие мозоли на нижней поверхности ступни, гнойнички на коже, появление мокнутий между пальцами ног.
Если возникает рожистое воспаление, это требует лечения у сосудистого хирурга, дерматолога и инфекциониста.
Лечение бывает как местным (мази, суспензии) так и системным – назначаются антибиотики, десенсибилизирующие, дезинтоксикационные препараты.
- Диагностирует и лечит заболевания центральной нервной системы, спинного мозга, позвоночного столба и периферических нервов.
- Развитие патологических процессов в позвоночнике является причиной интенсивных болей, жжения и онемения в отделах ног.
- Повод обратиться к неврологу — резкая боль в поясничной области, отдающаяся в заднюю поверхность бедра, чувство жжения, мурашки в пальцах ног и стопах, онемение ступни.
- Зная о деятельности каждого врача, можно предварительно решить, к какому врачу лучше обратиться.
Зачастую если у человека болят ноги, он не знает, к какому врачу обратиться. Ведь подобные проблемы – это не банальное ОРЗ, которым мы болеем по несколько раз на год.
Здесь может возникнуть целый комплекс разноплановых проблем, которые требуют привлечения врачей различных специальностей.
Порой чтобы определить причину боли в ногах, пациенту необходимо посетить нескольких специалистов, прежде чем будет поставлен диагноз.
Зачем идти к терапевту, если он не занимается проблемами ног? Этот вопрос вполне логичен при выборе врача пациентом. Тем не менее если больной не знает, куда обратиться с проблемой, лучше всего идти к терапевту.
Здесь есть большое и неоспоримое преимущество – терапевт с высокой точностью, выслушав жалобы пациента, направит, к какому врачу идти, избавив больного тем самым от длительных очередей под кабинетами разных специалистов.
А для человека с заболеванием ног длительные выжидания отнюдь не добавляют здоровья.
Кроме этого, прием у терапевта поможет связать проблемы с ногами с общесоматическими патологиями.
Например, если у человека сильно болят стопы и появились характерные симптомы, то лечащий доктор направит пациента на анализ крови и в первую очередь врача будет интересовать уровень сахара в крови.
При получении результата, подтверждающего предположения врача, выбор ясен – больного направят к эндокринологу.
При появлении пациентов, жалующихся на отечность ног в области голеней, врач-терапевт проведет дифференциальную диагностику и выяснит, почему болит нога.
Если все признаки указывают на проблемы с сердцем, то терапевт назначит пациенту консультацию у кардиолога. Причем при сердечных патологиях по направлению терапевта попасть к узкому специалисту гораздо проще, чтобы не ждать в очередях.
А для сердечников скорость поданной медицинской помощи может стоить им жизни.
Также несомненным плюсом общего обследования является прохождение первичного осмотра, который все равно понадобится сделать у врача другой специальности.
При обращении к узкому специалисту у пациента на руках уже будут результаты анализа крови, мочи и другие необходимые данные.
Это значительно сокращает путь к получению специализированной помощи, если болят ноги, и облегчает работу для врача другой специальности, который после терапевта будет заниматься лечением пациентов.
Помощь хирурга может понадобиться при лечении различных патологий, в том числе и смежных с такими специалистами, как терапевт и невролог. Хирурги при необходимости проводят оперативные вмешательства по терапии воспалительных заболеваний в мышцах и костной системе, удалении некротических участков мягких тканей и при других патологиях.
Если у пациента болит ступня, отмечаются проблемы с коленом или боли в тазобедренном сочленении, то также необходимо обращаться к хирургу, поскольку проблема может быть именно по части доктора этой специальности.
Поможет хирург и с вросшим ногтем, когда необходимо снимать ногтевую пластину. К этому специалисту нужно обращаться при трофических язвах, гнойных заболеваниях мягких тканей.
Врач может назначить как консервативное лечение, так и проведет при необходимости хирургическое вмешательство.
Не менее плотно занимается нижними конечностями и врач-травматолог. В большинстве случаев такие врачи имеют двойную специальность – травматолог-ортопед, поскольку ортопедия неразрывно связана с травматологией, ведь при получении травм часто страдают не только мягкие ткани, но и суставы ног, к лечению которых нужен принципиально иной подход.
Кроме травматических повреждений опорно-двигательного аппарата, врач лечит проблемы с позвоночником, плоскостопие, деформирующий артроз. Все эти заболевания входят в компетенцию этого доктора. При осмотре пациента и постановке диагноза травматолог-ортопед может назначить разнообразные методы лечения, как консервативные, так и оперативные.
СПРАВКА. Некоторые заболевания можно успешно вылечить массажем или лечебной физкультурой, а другие болезни будут требовать хирургического вмешательства.
К травматологу-ортопеду пациенту нужно обратиться в следующих случаях:
- если болит нога после воздействия травмирующего фактора – ушиба, подворота ноги, удара по кости;
- если нарушены движения в суставном сочленении (невозможность разогнуть или согнуть сустав, сильная боль при ходьбе);
- при нарастании отечности после травмы, появлении гематомы;
- если есть боль в пятке при наступании на ногу (подозрение на плантарный фасциит);
- при появлении деформаций стопы, чаще всего это связано с искривлением фаланги первого пальца;
- при наличии инородного тела;
- если нога обожжена химическим или термическим способом;
- при плоскостопии.
Травматолог-ортопед поможет не только вылечить патологии конечностей, но и составит программу реабилитации после перенесенных операций. Для лечения ребенка есть детский травматолог-ортопед. Этот врач специализируется не только на травмах, но и на врожденных патологиях опорно-двигательной системы, например, дисплазиях шейки тазобедренной кости.
Если проблемы с кожей локализованы в нижних конечностях, то может понадобиться консультация дерматолога.
Есть некоторые патологии, например, диабетическая стопа, которые на разных этапах своего развития могут требовать консультации различных специалистов, в том числе и с дерматологов.
Дерматолог также будет необходим при грибковом поражении кожи, которое поражает преимущественно стопы. Кожные проблемы могут вызывать и травмы конечности, если она длительное время пребывала в гипсе.
Любое шелушение кожи, мокнущие участки, зуд и жжение в нижних конечностях – все эти проблемы приводят к болям и требуют консультации дерматолога.
При рожистом воспалении одной консультации дерматолога будет мало, и доктор привлечет к обследованию пациента ангиохирурга, инфекциониста.
Лечение у врача-дерматолога преимущественно консервативное, если заболевание можно вылечить применением таблетированных препаратов или средств для местной терапии.
Хирургическое вмешательство может понадобиться при необходимости лечить бородавки, удалять натоптыши.
Ангиохирурги являются врачами довольно широкой специальности, которая связана с патологиями артерий, вен или лимфатических сосудов. Зачастую пациенты не обращаются к сосудистому хирургу лишь потому, что не знают о существовании такого специалиста. Тем не менее работы у такого специалиста довольно много.
ВАЖНО! При болях в ногах львиная доля патологий связана с проблемами кровеносных сосудов. Ноги у некоторых пациентов отекают, на поверхности выступают сосудистые звездочки, а другие больные мучаются покраснением, зудом и жжением непонятного происхождения. Все это симптомы сосудистых патологий.
Возникают они не только как изолированное нарушение, но и в комплексе с другими болезнями.
Например, при артрозе суставы плохо снабжаются кровью и питательными веществами, поэтому и происходит качественное изменение хрящевой ткани в худшую сторону.
Прибегают к помощи сосудистого хирурга и в том случае, если у пациента есть открытый перелом конечности, например, коленного сустава, и необходима пластика сосудов.
Специалист-флеболог занимается более узкими проблемами, нежели ангиохирург, хотя работа этих специалистов во многом перекликается. Флеболог лечит повреждения вен, а что касается нижних конечностей, то самым распространенным заболеванием является варикозное расширение вен и все его проявления и осложнения, в том числе и тромбоз.
Кроме этих патологий, прием флеболога нужен и при следующих заболеваниях:
Что делать, если болят связки на ноге
- флебит;
- посттромботические расстройства;
- флеботромбоз;
- венозная недостаточность;
- трофические язвы;
- венозное кровотечение.
На прием к флебологу могут отправить не только при наличии существующих признаков патологии, но и при возможном развитии венозных патологий.
Например, на консультацию к флебологу отправляют беременных женщин, особенно во втором и третьем триместре, когда увеличивается вес.
Также консультация понадобится людям, которые длительное время вынуждены стоять на ногах, что обусловлено профессиональной деятельностью.
Часто варикозное расширение вен возникает у людей, которые поднимают и переносят тяжести, у спортсменов, а также лиц, склонных к гиподинамии. Люди с избыточным весом должны регулярно консультироваться у флеболога.
Также не помешает визит и тем пациентам, кто стремительно теряет вес (например, из-за диеты), ведь при потере веса необходима параллельная тренировка сосудов, иначе это может закончиться развитием заболеваний вен.
Что касается возникновения конкретных симптомов, то сходить к флебологу нужно при появлении таких жалоб:
- если появилась болезненность по всей длине конечности, особенно внизу;
- при возникновении судорог;
- если больные жалуются на чувство распирания и жжение в ноге;
- при возникновении отечности;
- появление тяжести в ногах, теплоты;
- если на ногах визуально заметно выпячивание вен.
Причины пойти к флебологу возникают не только у людей старшего возраста. Страдают патологиями вен и молодые люди, поэтому даже молодежи не стоит игнорировать симптомы и думать, что ноги болели из-за перенапряжения. Это могут быть первые грозные симптомы варикоза.
Относительно новая специальность, к которой пациенты еще не привыкли, – подолог. Это специалист, сферой лечения которого является стопа и все проблемы, которые могут быть связаны с ней.
Параллельно с оказанием медицинских услуг подолог поможет пациенту избавиться и от косметических проблем, например, поможет сделать аккуратный педикюр, выровняет поверхность ногтевой пластины.
Если у пациента проблема вызвана причинами, которые требуют вмешательства врача другой специальности, то подолог даст направление к такому специалисту.
Работа подолога связана не только с лечением заболеваний, но и с ранней диагностикой патологических изменений, которым может быть подвержена подошва стопы. На раннем этапе лечить болезни всегда проще, чем бороться с целым комплексом осложнений, а хирургическое вмешательство и вовсе может быть изменено на консервативную терапию.
При некоторых заболеваниях подолог становится связующим звеном между врачами других специальностей, например, флебологами, эндокринологами или ортопедами.
Консультация подолога никогда не будет лишней, если появились не только косметические проблемы, но и прямые признаки нездоровья стопы.
Прибегнуть к помощи подолога рекомендовано тем пациентам, которые имеют сложности с педикюром, например, часто врастающий в мягкие ткани ноготь, кривую ногтевую пластину и т.д.
Обращайтесь к подологу со следующими проблемами:
- ногтевой грибок;
- деформация ногтей;
- врастание ногтя;
- мозоли или волдыри;
- бородавки на стопах, пальцах;
- натоптыши;
- грибковое поражение кожи;
- огрубение кожного покрова;
- диабетическая стопа;
- плантарный фасциит;
- деформации пальцев;
- суставный артроз;
- подагра.
Если пациенты обращаются к врачу с такими проблемами, то доктор в первую очередь определит степень развития патологии и объемы помощи, которые необходимы пациенту.
СПРАВКА. Подолог может проконсультироваться с другими специалистами, а при необходимости – провести только свой этап терапии, после чего направить больного к другому специалисту.
Для некоторых пациентов подолог становится чем-то вроде доверенного специалиста, который постоянно обслуживает пациентов. Например, больные с диабетической стопой периодически требуют квалифицированной помощи, поэтому выбирают постоянного, доверенного специалиста, к которому обращаются долгое время.
Визит к неврологу потребуется в том случае, если проблема дискомфорта в ногах связана с нарушениями нервной системы. Ведь не всегда боль в ступне или бедре может быть связана с непосредственными патологиями суставов в этой области. Часто невропатия дает настолько сильную симптоматику, что ноги немеют, на них больно опираться. Невролог поможет пациентам в следующих случаях:
- при невропатии малоберцового нерва;
- повреждении большеберцового нерва;
- сенсорной невропатии.
Пациентам необходимо внимательно следить за ощущениями в нижних конечностях и не откладывать лечение на потом. Идем к неврологу, если появились симптомы невропатии:
- снижение чувствительности в нижних конечностях;
- при появлении слабости в ногах, судорог, когда стало больно передвигаться;
- при жгучей боли в ногах, параличе, спастических приступах;
- ощущении сдавливания или покалывания.
Все эти симптомы не должны оставаться без внимания, поскольку неврологические нарушения могут привести к полной потере функциональности и инвалидности.
Этот специалист занимается заболеваниями соединительной ткани и при воспалительных патологиях лечит проблемы, связанные с суставами. Причины боли часто связаны с проникновением инфекции и поражением соединительной ткани.
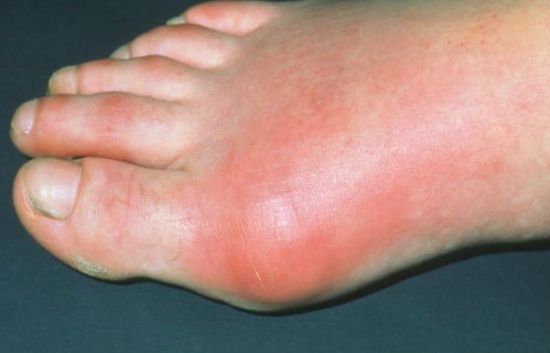
К ревматологу стоит обращаться при появлении следующих симптомов:
- при постоянной боли в ногах ноющего характера;
- если в суставах рук и ног ощущается скованность по утрам;
- при появлении отечности в нескольких суставах;
- при наличии мигрирующих болей, переходящих от одного сустава к другому;
- при длительно сохраняющейся скованности в суставах при движении ими.
Для терапии ревматологических проблем в первую очередь будут назначены нестероидные противовоспалительные препараты, а при их неэффективности терапия продолжится гормональными средствами. При необходимости подключаются другие препараты.
К какому врачу обратиться при болях в ногах, пациенты знают не всегда, но это не значит, что дискомфорт в ногах нужно терпеть. Начать можно с терапевта, который даст направление к узкому специалисту.
Боль – сигнал бедствия, подаваемый нашим организмом. Она – яркое свидетельство имеющихся нарушений – воспаления, травм, недостатка питательных веществ, различных заболеваний.
Но не всегда место локализации болевого синдрома может четко указать причину патологического процесса. Ноющие боли ниже колена, в области голени являются следствием как местных патологий, так и общесистемных заболеваний.
Причины ноющих болей в ноге ниже колена К какому доктору обратиться и какую диагностику придется пройти Что делать, если болит нога ниже колена Профилактические мероприятия
Причины неприятных ощущений разнообразны. Иногда они являются единственным признаком патологических процессов в ноге. В некоторых ситуациях, без качественной диагностики и лечения, существует риск развития гангрены и утраты конечности.
Возможные причины боли:
- Атеросклероз – сужение просвета вены холестериновыми бляшками. При этом нарушается кровоснабжение конечности, а ткани испытывают недостаток питательных веществ.
- Дефицит витаминов – в частности, витамина К – провоцирует болевые ощущения в мягких тканях икроножной мышцы, спазмы и судороги. Возникают преимущественно в ночное время.
- Избыточные физические нагрузки – развиваются при стоячей и сидячей работе из-за перераспределения веса тела и напряжения одной группы мышц. Часто возникают у начинающих спортсменов и желающих сбросить лишний вес.
- Миозиты – воспалительный процесс в мышечной ткани. Основной причиной патологии являются повышенные нагрузки и переохлаждение.
- Травмы – даже зажившие переломы при смене погоды или повышенной нагрузке способны вызывать ноющие боли. Ситуацию ухудшает неправильное сращение кости или наличие множественных осколочных переломов.
- Артриты и артрозы – заболевания суставов, при которых боль может иррадиировать (отдавать) от колена, суставов стопы, тазобедренного сустава, позвоночника. Сопровождается ухудшением подвижности сочленения.
- Варикозные изменения. На начальной стадии заболевания видимых изменений в сосудах еще не наблюдается, но о развитии патологического процесса может сигнализировать боль ниже колена.
- Остеопороз – недостаток кальция в костных структурах. Болеют преимущественно женщины. Присутствует болевой синдром и повышенная ломкость костей.
- Нейропатии нижних конечностей – нарушение нервной проводимости.
- Тромбозы – венозный или артериальный. Первый развивается медленно в течение нескольких лет. Вторая разновидность – за считаные часы. Без должного лечения начаться гангрена и существует вероятность утраты конечности.
- Карциномы костной ткани, прочих органов с метастазированием в костные структуры.
- Ревматизм.
- Избыточный прием диуретиков, что способствует выведению витаминов и питательных веществ из организма.
Если ноет нога ниже колена, пациент должен проанализировать, после какого воздействия развилась неприятная симптоматика. Это поможет установить причину заболевания.
При возникновении болевого синдрома в конечности следует обратиться к врачу. Первоначально – к травматологу для исключения переломов, ушибов, растяжений.
Затем к врачу общей практики для первоначального обследования. При подозрении на диабет пациента перенаправят к эндокринологу, при ревматизме – к ревматологу, при артрозе – к ортопеду, при подозрении на злокачественную природу заболевания – к онкологу.
Причины для срочного обращения к врачу:
- резкие сильные боли при движении;
- скованность, невозможность нормального сгибания и разгибания сочленений;
- появление участков гиперемии или синюшности, язв, участков некроза;
- развитие гнойных процессов;
- повышение температуры тела на фоне болевого синдрома в конечности;
- недавний эпизод простуды или фарингита.
При появлении подобной симптоматики не следует заниматься самолечением. Иначе возрастает риск развития осложнений вплоть до утраты конечности.
В зависимости от показаний, в обследование может входить:
- осмотр и опрос пациента;
- направление на анализ крови на сахар, кальций, мочевину;
- рентгеновское обследование – для визуализации травм, опухолей, артроза;
- УЗИ сосудов при подозрении на сосудистые патологии;
- МРТ и КТ;
- ангиография сосудов;
- радионуклидная диагностика – для выявления злокачественных новообразований в тканях, не обнаруженных МРТ или КТ;
- артроскопия – диагностическая лапароскопическая манипуляция для оценки состояния сустава и при необходимости – проведения лечебных мероприятий.
Ведение пациента с ноющими болями в ноге ниже колена зависит от диагноза. Лечение может включать в себя консервативную медикаментозную терапию, оперативные вмешательства, ЛФК и физиотерапию.
Медикаментозное лечение зависит от причин, вызвавших неприятную симптоматику, и может включать в себя:
- противовоспалительные препараты;
- хондропротекторы;
- витаминные комплексы;
- препараты кальция;
- лекарственные средства для улучшения трофики тканей;
- антикоагулянты;
- венотоники;
- инсулин при диабете;
- специализированные препараты для химиотерапии при онкопроцессах.
Хирургическое лечение также зависит от диагноза пациента. При тромбозе проводят удаление тромба, варикозных изменениях – иссечение части сосуда, переломах со смещением – установка костных структур, согласно физиологическим параметрам. Карциномы предполагают как удаление пораженных костных структур, так и конечности в целом.
Физиотерапевтическое лечение является вспомогательной процедурой.
В ряде случаев врач может назначить:
- фонофорезы;
- электрофорезы;
- лазеро- и магнитотерапию;
- озокеритотерапию;
- грязелечение;
- парафинотерапию.
Кроме этого, возможно назначение курса лечебной гимнастики под руководством инструктора по ЛФК. Также 2 раза в год показан лечебный или профилактический массаж.
Основной принцип профилактики – это отсутствие повышенных нагрузок, качественное питание, занятия спортом в разумных пределах и внимательное отношение к себе.
Боль является сигналом, что нужно остановиться и уделить внимание себе любимому. Помните, что в ряде случаев игнорирование ноющих ощущений в ноге ниже колена может привести к утрате конечности и инвалидности. Так что не тратьте время, не испытывайте на себе сомнительные методы и обращайтесь к специалистам при первом появлении боли.
источник