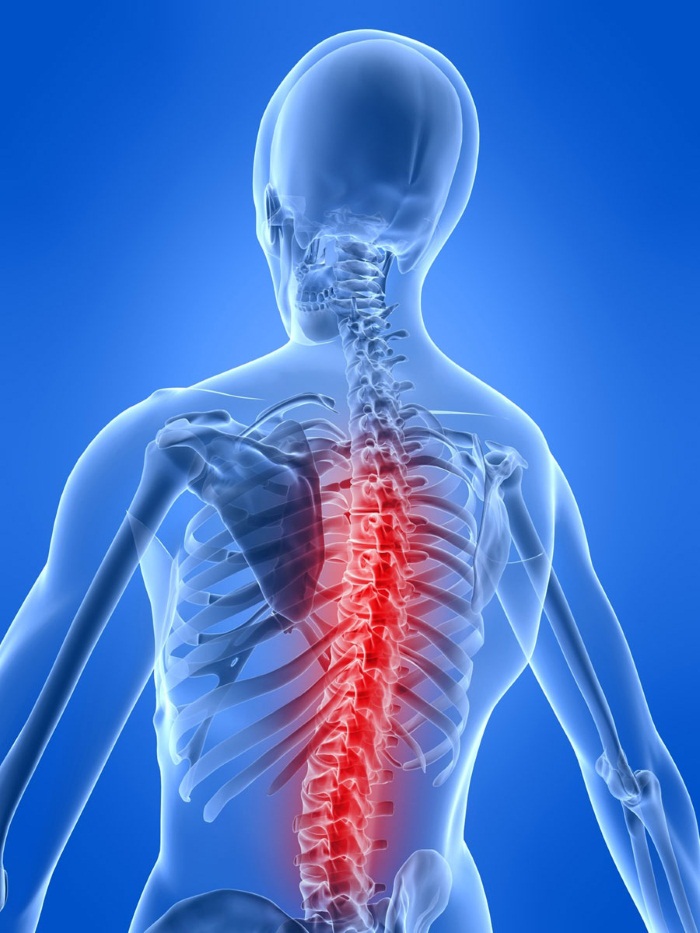
Позвоночник человека является очень уязвимой частью тела, так как большая физическая нагрузка дается именно ему. Независимо от того, бежим ли мы, идем, несем что-то или сидим, он постоянно терпит нагрузку, неважно, слабую или сильную, но при этом хрящевые прокладки со временем изнашиваются, теряют свою активность, функциональность.
Когда боль в пояснице отдает в ногу — это может являться симптомом при сильном переохлаждении, или перегрузке на позвонок. В таком случае нужно обращаться за помощью к врачу, диагноз должен быть поставлен правильно, и вовремя.
В медицине такой вид заболевания именуют как люмбоишиалгией. Узнать ее можно по разным симптомам. По характеру она может быть как ноющей, так и резко сжимающей, острой. В свою очередь она делиться еще и на подвиды:
- Мышечная боль – это резкие спазмы, они ограничивают двигательную систему, сковывают движения.
- Второй признак – нейродистрофическая боль, проявляется она в ночное время суток, сопровождается жгучими спазмами. Причиной таких последствий является повреждение кожи, ее утончение в области очага раздражения.
- Если же вы чувствуете онемение нижней конечности, а в ноге чувствуете резкую жгучую боль, то это третий симптом, который обозначают как вегетативно-сосудистая боль.
Почему нужно зачастую, а то и немедленно, бить тревогу и обращаться именно к специалистам в сфере медицинского образования? Потому что в первую очередь задача стоит не только в снятии болевых ощущений, и дискомфорта, а и, следовательно, нужно устранить причину, которая спровоцировала появление этой проблемы.
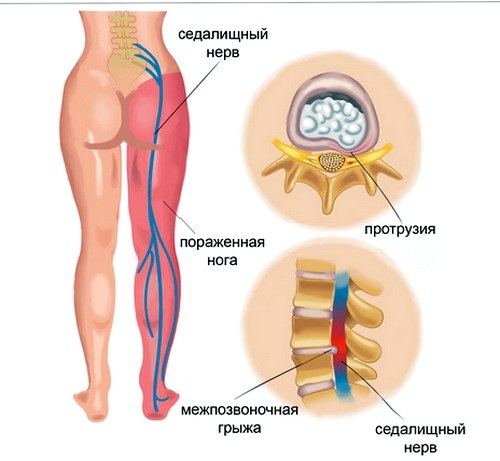
В народе боль в пояснице отдает в ногу, характеризуют еще как сопровождающей болью от ягодицы на ногу, по ходу седалищного нерва, до голени, и пяток, что вызывает чувство онемения, зябкости, «мурашек».
Только ненужно упускать из виду тот факт, что это осложнение очень хитрое, так как к нему можно привыкнуть, притереться, с помощью медикаментозного вмешательства, но это только осложняет курс лечения и выздоровления организма, так как спустя некоторое время, мышцы бедра и голени начинают ослабевать, «нога сохнет» как говорили раньше, может атрофироваться. Не поленитесь проверить заранее и сделать правильные выводы, по поводу того что вас беспокоит, чтобы поспешить к врачу, раньше чем все усложнится!
Для этого станьте ровно и наклонитесь, потом возвращаемся в исходное положение и поднимаем ногу, которая болит. Если при выполнении этого упражнения вы чувствуете резкую усиленную боль, так как седалищный нерв натягивается, значит вам к невропатологу и другим специалистам.
Это физиотерапевтические методы, препараты на медикаментозной основе, и хирургические вмешательства. Конечно, на ранних стадиях лучше всего быть склонным к первым, это могут быть процедуры, такие как грязевые маски, ванны с разными полезными веществами (сульфидами и так далее), лазерная терапия. Тут превзошел себя и сеанс иглоукалывания.
Если же от немедикаментозной процедуры, эффективность лечения показалась слабой, то, безусловно, на помощь приходят противовоспалительные и анестезирующие препараты. А дополнительно к ним полезно будет еще дополнить список и витаминами, мазями, а также компрессами специального назначения.
В крайнем случае, при сильно тяжелых патологиях позвонка, применяются хирургические вмешательства, но такое лечение крайне редко необходимо, учитывая большую сложность и непредсказуемость такого процесса, лечения болей в спине! Такой путь выбирают только в исключительных случаях.
А чтобы предупредить развитие тех или иных недугов, нужно регулярно делать физические упражнения. Это поможет вам сохранить и продлить свое здоровье на долгие годы.
Одной из самых частых жалоб, при обращении к врачам со специализацией неврология и ортопедия, является сильная ломота в пояснице, отдающая в ногу. Большинство таких пациентов ещё с детского возраста неправильно относились к распределению нагрузок на позвоночник. Теперь, в старшем возрасте, это переросло у них в различные проблемы со спиной, сопровождающиеся болью и дискомфортом.
Возникшие проблемы с поясницей всегда неоднозначны. Они обусловлены различными заболеваниями пояснично-крестцового отдела позвоночника, которым сопутствуют поражения в структуре спинного мозга. Точная диагностика причин, когда боль в спине отдаёт в ногу, возможна после прохождения полного обследования.
Врачи делают акцент на несколько причин, которые провоцируют нежелательные болевые ощущения:
- Радикулопатия или корешковый синдром. Относится к неврологическим заболеваниям. Причина – компрессия спинномозговых нервов. Этот процесс сопровождается сильной болью, отдающей в бедро, колено или лодыжку.
- Ишиалгия (патология седалищного нерва). Низ спины начинает болеть при неудачном повороте или резком поднятии тяжести, при этом боль распространяется по всей ноге.
- Люмбаго (прострел). Часто встречается у людей после 25 лет. Болевые ощущения носят стреляющий характер и могут отдавать в левую и правую ноги, при этом часто бывает полное обездвиживание пациента.
- Люмбалгия. Продолжительные боли в крестцовой и поясничной области позвоночника. Причина – раздражение корешков нервов. Приводит к мышечному спазму, следствием которого является полная или частичная ограниченность в движениях и потеря чувствительности в ногах.
- Люмбоишиалгия формируется при переохлаждениях и тяжёлых нагрузках. Появляющаяся боль начинает ломить ногу и становится невыносимой при малейшем повороте туловища. Симптомы: согнутая спина, ломота, бледный цвет кожи и повышение температуры тела.
- Защемление седалищного нерва. Причина – запущенная межпозвоночная грыжа, опухоли или спондилёз. Сопровождается покалывающими болями, отдающими в ноги, усиливающимися даже от незначительных нагрузок.
Во всех этих случаях не оправдано бездействие и ожидание того, что боль пройдёт сама собой. Поэтому при первых неприятных симптомах необходимо обратиться к врачу.
Если боль в пояснице отдаёт в ногу, нужно, прежде всего, выявить причины её возникновения. Своевременное обращение к специалисту поможет определить источник проблемы и получить адекватное лечение.
Уже на первом этапе диагностирования, при беседе с неврологом и медицинском осмотре, необходимо подробно рассказать о природе возникшей боли. Иногда даже этого бывает достаточно, чтобы поставить правильный диагноз.
При необходимости его уточнения или подтверждения, врач может назначить дополнительные обследования, в которые входят:
- Рентген.
- МРТ (магнитно-резонансная томография).
- Сдача анализов.
- Электромиография (обследование состояния нервных волокон).
Чаще всего у пациентов, обратившихся за помощью, диагностируется радикулит (воспаление нервных корешков). Он возникает внезапно, при этом появляются сильные боли в пояснично-крестцовом отделе позвоночника, которые могут отдавать сзади в ягодицы и ноги.
Такие болезни способны вылечить врачи вертебрологи или неврологи. Успешный исход такого лечения гарантирован при своевременном купировании болей. Для этого необходимо создать определённые условия. Потребуется:
- Постель с жёстким основанием.
- Прогревание области поясницы справа и слева.
- Медикаментозное лечение.
- Физиотерапия.
Если болевой синдром затянулся, дополнительно делают инъекции препаратами, содержащими витамины группы В. Если же боли не прекращаются очень долгое время, больному, скорее всего, не обойтись без хирургического вмешательства.
Приём медикаментов снимает боль и воспаления на различных участках поясницы. Хороший эффект даёт приём НПВП. Они блокируют циклооксигеназу – фермент, вызывающий синтез активаторов воспаления. Обычно назначаются таблетки или мази, кремы и гели, также могут быть рекомендованы уколы.
Также хорошо зарекомендовали себя миорелаксанты – препараты, обладающие обезболивающим и седативным действием. Они понижают спазмы мышц и подавляют спинальные рефлексы.
При купировании болей, отдающих в различные участки ног (бедро, колено, лодыжку), применяют анальгетики.
На ранних стадиях заболевания назначают хондропротекторы, которые способствуют восстановлению хрящевой и костной ткани, регулируя правильный обмен веществ.
Следующие группы лекарственных средств эффективно зарекомендовали себя в лечении болей внизу спины:
- Стероидные препараты (дипроспан, преднизолон).
- Биостимуляторы (гумизоль, экстракт алоэ, вытяжка из плаценты).
- Психотропные препараты (антидепрессанты, транквилизаторы).
- Витамины (D, B, A, E).
Курс приёма медикаментов назначается только лечащим врачом. Обычно его повторяют через определённое время для достижения более качественного эффекта лечения.
Многим пациентам при болях в спине справа или слева, сильно отдающих в бедро или колено не рекомендован жёсткий постельный режим. Двигательная активность позволяет улучшить питание межпозвоночного диска и избежать застойных явлений во всём организме.
- Долгое сидение без опоры.
- Поднятие тяжестей.
- Физические нагрузки с резким сгибанием и поворотом позвоночника.
До полного возвращения больного к обычной активности, а также для купирования боли рекомендуется ходьба средней интенсивности, упражнения на велотренажёре, плавание. Занятия ЛФК необходимо делать под контролем специалиста.
Также очень эффективно помогает при болях внизу спины массаж. Однако он показан не всем пациентам. Рекомендации к его применению могут быть даны только лечащим врачом.
Ещё один метод восстановления при болях в спине, иррадиирущих в ногу – физиотерапия. Он признан альтернативой медикаментозному лечению. Но не в каждом случае, а если есть определённая симптоматика, и только после консультации со специалистом.
Когда больной долго не обращается к врачу и, превозмогая боль, продолжает трудиться, поможет только хирургическое вмешательство. Нужно знать, что если операция и избавит вас от причины болезни, она не в силах откорректировать слабость в пояснице и обусловленные этим изменения мягких тканей.
Поэтому, если вы почувствуете резкую боль или ноющую ломоту внизу поясницы, не тяните с походом в больницу. Не надейтесь, что эти симптомы пройдут сами по себе. Правильное и своевременное лечение поможет вам избежать очень тяжёлых последствий.
Боли в спине, отдающие в ногу, отмечаются у большого числа людей. В медицине даже существует специальное название для этого синдрома – врачи обозначают его термином люмбоишиалгия . Неприятные ощущения при этом локализуются в районе поясницы и оттуда перетекают в нижние конечности. У многих пациентов боли в спине, отдающие в ногу, обостряются после переохлаждения или чрезмерных физических нагрузок. Например, человек долго ждал автобус на морозе, усиленно копал картошку на даче или просто перезанимался в спортзале. И вот результат – утром тяжело встать с кровати, спину ломит, позвоночник ноет.
В большинстве случаев признаки любмоишиалгии заключаются в давящей, жгучей боли. У некоторых людей она концентрируется в пояснице, у других страдают главным образом лодыжки и икры.
Боли в спине и ногах могут носить различный характер. В соответствии с этим критерием принято выделять несколько форм заболевания:
- Мышечно-тоническая. Как понятно из названия, в этом случае пациент жалуется главным образом на сильнейшие спазмы поясничных мышц и затруднение движений. Такой диагноз часто ставится на фоне проблем с позвоночником – сколиоза, кифоза и т.д.
- Вегето-сосудистая. Боли в спине, отдающие в ногу, бывают настолько сильными, что добираются до ступни. Эта часть тела становится бледной и ледяной на ощупь. Все дело в повышенном тонусе сосудов – он провоцирует постоянное ощущение зябкости.
- Нейродистрофическая. Неприятные ощущения возникают ближе к вечеру, а ночью становятся невыносимыми. Кожа при этом заметно истончается.
В особо запущенных случаях у человека наблюдаются все эти формы одновременно. Если не принимать никаких мер, заболевание может длиться годами, то обостряясь, то затихая.
Боли в спине, отдающие в ногу, чаще всего вызываются пояснично-крестцовым радикулитом. В качестве главной причины в данном случае правомерно назвать механическое давление: позвоночный диск смещается со своего законного места и начинает давить на нервное окончание. Это приводит к нарушению кровообращения, как следствие – воспалительный процесс и отек.
Боли в области спины, как уже отмечалось выше, могут быть тупыми и режущими, ноющими и острыми, стреляющими и давящими. Началу приступа часто предшествует неосторожное движение (наклон, рывок, резкий поворот туловища), поднятие тяжестей или ушиб. Как правило, болевой синдром захватывает сначала спину; примерно через неделю в процесс оказываются вовлеченными сначала ягодица, а затем и вся нога. Нередко все заходит так далеко, что пациент оказывается не в состоянии распрямить конечность и даже ходит на полусогнутых . Чувствительность при этом может быть пониженной или повышенной. Больные часто жалуются на покалывание, зуд и ощущение мурашек в ступне. Убрать неприятные ощущения помогает так называемая поза эмбриона: для этого нужно лечь на бок и подтянуть колени к груди.
Старайтесь ни в коем случае не допускать рецидивов. Для этого избегайте переохлаждений, не перетруждайтесь. Если приступ все-таки начался, примите обезболивающие. Чтобы решить проблему раз и навсегда, потребуется прием хондропротекторов.
источник
Многим людям знакомы боли в пояснице или в спине слева, справа и сбоку. Для того чтобы вылечить ноющую спину, необходимо установить правильный диагноз, что осложняется наличием множества болезней со схожим симптомом: дегенеративные заболевания в нижнем отделе позвоночника, защемление нервов, осложнение после травм и даже киста яичника. После нагрузок ситуация ухудшается, и тогда боль в спине отдает в ногу, порой так сильно, что это мешает ходить.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Помимо болей с правой, или с левой стороны спины может беспокоить общая слабость в ногах, частое появление «мурашек», лёгкое онемение и судороги ночью. Сильнее страдает та нога, куда боль иррадирует больше.
Елена Малышева и ее помощники рассказывают о причинах возникновения боли в спине, отдающей в ногу:
Обратите внимание на то, что иногда болезненность низа спины и ног имеют разные происхождения и ничем не связаны. Внимательно осмотрите сосуды на ногах: боль может появиться из-за плохого кровоснабжения.
Согласно статистике, наиболее подвержены появлению боли внизу спины пожилые люди и те, кто ведут малоподвижный образ жизни: работники офисов, водители, активные пользователи компьютеров.
Чтобы определить, что именно требуется лечить, необходима консультация квалифицированного специалиста. Есть множество заболеваний, характеризующихся болью в спине, отдающей в ногу, и вот некоторые из них:
Корешковые синдромы
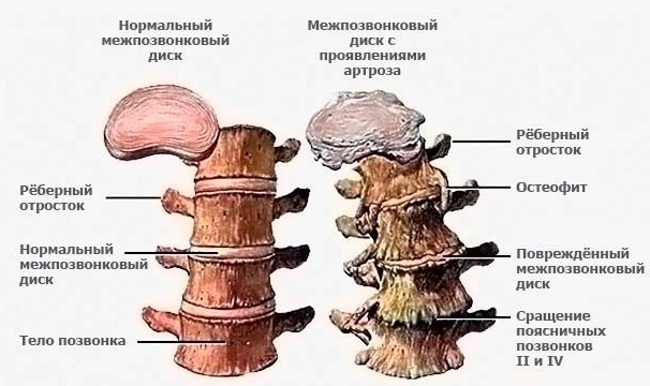
Проявляется в компрессии спинномозговых корешков (нервов). Наиболее распространённой причиной возникновения данного синдрома является остеохондроз, то есть разрушение позвоночника, от межпозвонковых суставов и дисков, до самих тел позвонков. По мере развития патологии и увеличению участков воспаления возле корешков спинного мозга снижается чувствительность некоторых участков кожи и увеличивается болевой синдром.
Как считают неврологи, в большинстве случаев именно дегенеративные заболевания позвоночника являются источником боли внизу спины.
Развитие симптомов и их проявление зависит от размещения патологии. Если у вас болит спина и отдает в ногу, то воспаление протекает в пояснично-крестцовом отделе вашего позвоночника, отвечающего за функционирование и чувствительность мышц ног.
Образуется своеобразная цикличность процесса: возникающий при боли мышечный спазм ведет к увеличению компрессии нерва, которая усиливает боль.
- Травмы позвоночника.
- Грыжи межпозвоночных дисков и их протрузии. Проявляются в выбухании или выпадении некоторых участков межпозвоночных дисков за край позвонков.
- Наследственность.
- Специфические инфекции, приводящие к воспалению. Примером подобных инфекций является туберкулез позвоночника и сифилис.
Ишиас (ишиалгия)
Не является самостоятельным заболеванием. Скорее это комплекс симптомов, вызванных дегенеративными изменениями в позвоночнике. Из-за сдавливания корешков седалищного нерва пациент может испытывать болезненные ощущения по всей длине нерва: в боку, в бедрах, под коленом, в голеностопе.
Несмотря на то что патология развивается в пояснично-крестцовом отделе, боль концентрируется в месте выхода седалищного нерва – ягодице.
При ишиасе больной испытывает затруднение в выполнении физических упражнений, не способен сделать упор на поражённую ногу, а простые наклоны и приседания становятся невозможными. Также возможно лёгкое онемение больной ноги, способное распространиться до кончиков пальцев.
Прострел (люмбаго)
Острая боль в спине, отдающая в ногу, появляется из-за чрезмерных физических нагрузок с последующим резким охлаждением организма. Даже незначительные физические усилия только ухудшают состояние, часто пациент не способен даже самостоятельно передвигаться.
Пара дней отдыха снимут прострел, хотя и не смогут полностью излечить от него.
В популярной телепрограмме о здоровье «Жить здорово» освятили проблему люмбаго. Подробнее смотрите в этом видео:
Сопровождается болями в нижней части спины, отёками мягких тканей около позвоночника и снижением чувствительности ног. Появляется из-за стирания межпозвоночных дисков после тяжёлых травм или продолжительных нагрузок на позвоночник.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Люмбоишиалгия
Сильная и резкая боль ограничивает человека в движениях и не даёт встать на ногу. Изменяется осанка: тело наклоняется вперёд, спина сгибается в грудном отделе. Патология сопровождается появлением онемения в правой или левой ноге и чувством тяжести в конечности.
Люмболизация и сакрализация
Обе патологии являются врождённым дефектом:
- При люмболизации число позвонков уменьшено из-за того, что они срастаются в районе поясницы и крестца.
- При сакрализации количество позвонков увеличивается.
Ноющие ощущения в спине проявляются к 20 годам и усиливаются при физических нагрузках на дефектные области позвоночника.
Защемление седалищного нерва
Седалищный нерв самый крупный в нашем организме, поскольку он формируется из нервных корешков крестцового и поясничного отделов позвоночника.
Причиной возникновения защемления являются следующие факторы:
- травмы и некорректное их лечение;
- переохлаждение;
- физические нагрузки;
- прогрессирование спинной грыжи и остеохондроза.
При лечении защемления седалищного нерва прежде всего устраняются спазмы мышц и боль. Медикаментозное лечение назначается врачом и включает в себя различные препараты, снимающие боль: противовоспалительные средства, миорелаксанты и другие. Для дальнейшего восстановления назначается физиотерапия и дозированные физические упражнения.
Другие причины
Боли в спине, отдающие в ногу, не всегда связаны с поражениями позвоночника. Причинами появления данного симптома могут стать:
- Почечные патологии.
- Гинекологические заболевания у женщин (воспаление придатков, киста яичника).
- Тяжёлые инфекционные заболевания (ВИЧ-инфекции).
- Долговременные контакты с ядохимикатами, радиацией.
- Определённые хирургические заболевания.
- Злоупотребление алкоголем и наркотическими средствами.
Также данный симптом встречается у беременных женщин, причем достаточно часто. Боль в спине, отдающая в ногу появляются на ранних сроках беременности и зачастую проходит только после родов.
Прежде всего, в данном случае болезненность спины справа или слева обусловлена повышенной нагрузкой на позвоночник из-за возросшей массы и смещения центра тяжести живота из-за развития плода. Однако если боль долгое время не проходит даже после родов, то следует обратиться к врачу.
К сожалению, иногда обратиться за помощью к специалисту не представляется возможным. В таком случае есть несколько способов, которые могут облегчить состояние больного:
- Пассивный отдых. Один из самых важных пунктов. Если вас донимают боли в спине, отдающие в правую или левую ногу, необходимо отказаться от любых нагрузок на позвоночник.
- Коррекция питания. Сбалансированная диета предоставит вашему организму необходимые ему питательные вещества. Благодаря устранению клеточного голодания у вас появятся силы для борьбы с болезнью.
- Массажи. Главной задачей массажа становится снятие воспаления и напряжения мышц спины и ног. Массаж улучшит кровоснабжение тканей, что положительно скажется на состоянии здоровья.
- Разогревающие процедуры. Грелки, мази и тёплые ванны помогут снизить боль.
- Дозированная нагрузка. Лечебная физкультура, плавание и растяжка разработают проблемные зоны и улучшат их кровообращение. Внимательно следите за своими ощущениями во время выполнения упражнений: вы не должны чувствовать боли, а при её появлении нужно немедленно снизить степень нагрузки.
Профессиональная консультация
Несмотря на эффективность «домашних» методов, если у вас болит спина и отдаёт в ногу, то наилучшим выходом остаётся обращение к специалисту. По результатам полной диагностики врач выявит причину появления заболевания. Самым эффективным методом борьбы с болезнью будет комплексный подход: сочетание медикаментов, правильного питания, гимнастики и мазей даст наилучший результат.
В дополнение к рекомендациям врача избегайте переохлаждения, подъёма тяжестей и лишних нагрузок на позвоночник. Это позволит не дать болезни перейти в фазу её обострения и снизит боль.
Предупредить развитие болезни всегда легче, чем лечить её. Профилактические меры помогут вам избежать заболевания позвоночника и закрепить полученный от лечения результат.
Чтобы не испытывать ноющих болей внизу спины, достаточно выполнять всего два условия:
- Регулярные занятия физкультурой. Займитесь йогой, плаванием, пилатесом, больше ходите пешком или просто делайте каждое утро разминку. Бег, степ и другие активные виды спорта лучше отложить, поскольку резкое движение может принести боль.
- Приём хондропротекторов. Данный вид препаратов содержит те же вещества, которые есть в хряще. Хондропротекторы защищают межпозвоночные диски и замедляют разрушение хрящевой ткани.
Помните, здоровье человека исключительно в его руках! Простые упражнения, частые осмотры у врачей и купирование болезни на ранних стадиях помогут вам никогда больше не вспоминать о болях внизу спины. Но, к сожалению, если у вас нет желания вылечиться, то вам не поможет и самый лучший врач.
О методах лечения болей в спине и седалищном нерве в данном видео рассказывает Валерий Владимирович Крамар, врач невролог-вертебролог, врач мануальный терапевт, гомеопат, ведущий специалист многопрофильной клиники «Союз»:
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
источник
Согласно данным медицинской статистики, боли в спине встречаются более чем у 70% населения планеты. Из этих пациентов, больше всего жалоб на боли в области поясницы — около 90. Средний возраст пациентов 35-40 лет, независимо от половой принадлежности, то есть, трудоспособное население.
С каждым годом, заболеваемость позвоночника только возрастает. Связано это с тем, что люди ведут преимущественно малоподвижный образ жизни, отсутствуют повышенные физические нагрузки, направленные на оздоровление организма, гимнастика.
Фактически, около 80% времени человеческий позвоночник находится в полусогнутом положении, что и приводит к растяжению мышц спины и снижению их тонуса. Впоследствии, если ситуация не меняется, начинаются дегенеративно-дистрофические процессы.
Первоначальная стадия развития патологии позвоночника протекает абсолютно бессимптомно, в редких случаях пациенты жалуются на слабо выраженные проявления. Как правило, это тяжесть в области спины и шеи, скованность и напряженность в мышцах. Некоторые пациенты отмечают слабое головокружение и периодические головные боли.
Основные причины этого такие:
- дегенеративно-дистрофические патологии, артрит и артроз;
- врожденные искривления, деформации, кифоз или сколиоз, порок осанки;
- инфекционные заболевания;
- травмы;
- всевозможные воспаления;
- проблемы с внутренними органами;
- аутоиммунные патологии;
- общая интоксикация организма, новообразования.
Отсутствие своевременного и качественного лечения может привести к серьезным болезням и даже инвалидности.
Регулярные боли в области поясницы могут быть признаком развивающихся патологий во внутренних органах. Ригидность мышц исчезает, но подвижность позвоночного столба сохраняется.
Это может быть пептическая язва или новообразование на задней стенке двенадцатиперстной кисте. Дискомфорт может ощущаться в любой части спины и чаще всего после приема пищи на протяжении 2-х часов.
Негативные ощущения с правой стороны чаще подтверждают наличие проблем с поджелудочной железой с панкреатитом. Причиной тому является вовлечение в процесс головки железы.
Подобную симптоматику имеет саркома, лимфома и карцинома. Боли распространяются в нижнюю часть живота, паховую область и даже на верхнюю часть бедра.
При лимфоме и саркоме, боли опускаются ниже, в паховую область, доходя до верхней части бедра.
Нередко, область крестца болит из-за наличия в анамнезе гинекологические или урологические проблемы. Однако врачи отмечают, что только у 1/3 пациенток гинеколога есть такая проблема.
Болевые ощущения в области крестца, возникающие на фоне начала менструального цикла, имеют характер колик и могут распространяться на нижние конечности. Большая часть женщин с такой симптоматикой имеют в своем анамнезе эндометриоз или новообразования в области шейки матки, неправильное расположение самой матки.
Неутешительные пояснения урологов гласят: хронический простатит – огромная проблема с множеством симптомов, включая дискомфортные ощущения в области позвоночного столба, в особенности в области крестца.
Вторая по распространенности причина – новообразования с метастазами в половой сфере, которые сопровождаются болевыми ощущениями в поясничном и крестовом отделах.
Седалищный нерв – самый крупный нерв у человека, с огромной «сетью» разветвленных более мелких нервов, доходящих до пальцев ног. Поэтому при появлении ишиаса (защемлении нерва) беспокоит не только спина, но и появляется жжение, покалывание и онемение в нижних конечностях.
Основные причины появления ишиаса (защемления нерва) следующие:
- переохлаждение;
- воспаления в суставах;
- сильные физические нагрузки;
- травмы в области позвоночника;
- грыжи;
- диабет
- инфекции.
Вертебрологи страны отмечают большой процент обращения пациентов с люмбаго, или с прострелами. Синдром характеризуется стреляющими острыми болевыми ощущениями в области поясничного отдела. В определенный момент жизни, практически каждый человек сталкивается с этой проблемой, в особенности после тренировок. Синдром характерен для лиц в возрасте от 20 до 40 лет.
Периоды люмбаго:
- острый — до 4 недель;
- подострый — от 4 до 12 недель;
- хроническая форма — длительностью от 12 недель.
Такие приступы характерны для женщин в период вынашивания плода. Опасен приступ, который может произойти во время родов, представляет опасность, как для самой роженицы, так и для малыша.
Болезненные ощущения в спине часто появляются на фоне заболеваний НС в пояснично-крестцовом отделе, особенно в области поясницы.
Лидирует в списке заболеваний грыжа пояснично-крестцового отдела позвоночника. Основная причина появления патологии – недостаточная или наоборот чрезмерная физическая активность. Максимальная нагрузка приходится на промежуток между 5 поясничным и 1 крестцовым позвонком.
Именно на это место сочленения приходится максимальная нагрузка, даже когда человек спит. Через какое-то время утрачивается влага, фиброзное кольцо выпячивается и в итоге разрывается. В результате образовавшаяся грыжа сдавливает нервные отростки, и появляются хронические болевые ощущения.
Помимо острых болей и жжения в месте появления грыжи, снижается чувствительность нижних конечностей. У женщин появляются проблемы с малым тазом, искривляется осанка и пациент теряет равновесие практически при любых движениях.
На втором месте – остеохондроз пояснично-крестцового отдела. На первой стадии заболевания симптоматика слабая, только на второй стадии развития патологии пациент начинает жаловаться на:
- нарушение подвижности;
- мышечную слабость;
- отсутствие чувствительности конечностей;
- частичная атрофия ягодичной складки.
В итоге, появляются проблемы с малым тазом, выражающиеся в недержании мочи, у женщин и мужчин появляются проблемы в половой сфере. При этом не обязательно, чтобы абсолютно все симптомы присутствовали у одного пациента.
Третье место занимает радикулит. Корешковый синдром может поражать любой сегмент позвоночника, но чаще всего страдает именно пояснично-крестцовая область. А причины возникновения патологии все те же, избыточная масса тела, излишние физические нагрузки или наоборот их отсутствие.
Радикулит может появиться на фоне присутствующего в анамнезе сколиоза, травм, остеохондроза, новообразований или межпозвоночной грыжи.
Следующий в списке – спондилез. Как и большинство патологий пояснично-крестцового отдела, первая стадия патологии протекает в латентной форме, и выявить ее на этой стадии можно только при обращении пациента с другими проблемами, связанными с позвоночником.
Нельзя сказать, что инфекции относятся к самым распространенным причинам появления болей в спине в области поясницы, тем не менее, не стоит отбрасывать такую вероятность.

Если инфекция поражает диск, то единственным симптомом патологии будет именно острая боль в области спины, такой синдром называют дискит. Неопределенные и смутные болевые ощущения в области спины могут подтверждать наличие остеомиелита, то есть инфицирование костей позвоночника.
Эпидуральный абсцесс или нагноение в области спинномозгового канала помимо болей в спине, пациента тревожит лихорадка, дискомфорт в суставах и упадок сил.
Спинальный менингит проявляется болям в области спины, периодической лихорадкой, немеют шея, ноги и руки.
Миозит – поражение мышечных волокон с образованием твердых узелков внутри мышцы. Патология имеет хронический характер и может затрагивать мышцы ягодиц, плеч, шеи и спины.
Именно в последнем случае, пациенты жалуются на боли в области спины. Причин появления заболевания множество, от обычной ангины до хронического стресса. Даже чрезмерное переохлаждение и неправильная поза при работе за компьютером могут привести к развитию болезни.
К вторичному болевому синдрому в области поясницы, то есть не связанным с позвоночником, наряду с миозитом, относят новообразования в просвете позвоночного канала.
Болевые ощущения, как с правой, так и с левой стороны, встречаются у пациентов с одинаковой частотой.
Боль в спине с левой стороны в области поясницы чаще всего является подтверждением развивающихся патологий внутренних органов, расположенных с левой стороны.
Это почка, поджелудочная железа, селезенка или левый отдел ЖКТ. У женской воловины населения – левый яичник.
Боли справа – это возможные проблемы не только с позвоночником, но и внутренними органами.
Например, с правой почкой, кисты и новообразования, проблемы с органами малого таза.
Резкая и острая боль, прострел, чаще всего это следствие неудачного массажа или переохлаждения.
Хронические боли – это подтверждение наличия новообразования или наоборот, лишь сигнал о том, что человеку необходимо следить за осанкой.
Ноющая и тупая боль в спине в области поясницы характерна для спондилоартроза, в особенности, если они возникают ночью или после длительного сидения.
Причин появления болевых ощущений перед месячными может быть несколько:
- при сокращении матки, в разовых органах повышается напряжение;
- вегетососудистые расстройства, сопровождается метеоризмом и потливостью;
- смещенный гормональный баланс и как следствие, появившаяся отечность, давящая на нервные окончания;
- инфекционные заболевания мочеполовой системы;
- воспалительные процессы в яичниках;
- внематочная беременность;
- внутриматочная спираль;
- недостаток или избыток гормонов щитовидной железы.
Болевые ощущения могут появляться не только до начала менструального цикла, но и по его окончании. В случаях, когда врач исключает гинекологические проблемы, то болевые ощущения могут быть связаны с повышенным содержанием веществ-медиаторов, включая простагландинов.
Распространенные обращения беременных к врачам с жалобами на боли в области поясницы. Связано это с тем, что позвоночник женщины подвергается огромным нагрузкам.
Околоплодные воды, детское место, сам плод расположены перед позвонком, а увеличение массы тела у беременной может достигать 10-20 кг. В итоге, женщина непроизвольно отклоняется назад, оказывая неблагоприятное воздействие на позвоночник, диски и суставы.
Аборт – это вмешательство в «естественную природу» человека и естественно, что ни одна операция не проходит без последствий. Если боль после аборта не сильная и тянущая, то это считается нормой. Связано это с тем, что матка сокращается после искусственного прерывания беременности.
Причинами болей могут быть не только физиологические процессы, но и если в матке остались частички плодного яйца. Происходит инфицирование организма, матка не может сокращаться. Боли сначала появляются в области живота и с нарастающим эффектом отдают в поясницу и область крестца.
Часть пациенток после родов ощущают боли в спине только при резких движениях или после физических перенагрузок. Другая часть рожениц отмечают болевой синдром, который беспокоит их на постоянной основе.
К самым распространенным причинам можно отнести:
- расхождение костной ткани и растяжение мышц;
- лишний вес, который был набран во время вынашивания плода;
- восстановление внутренних органов в нормальное положение после рождения малыша;
- межпозвоночная грыжа, с обострением после родов;
- родовые травмы;
- изменение осанки, в период вынашивания плода, восстановить которую можно на протяжении 1-2 месяцев.
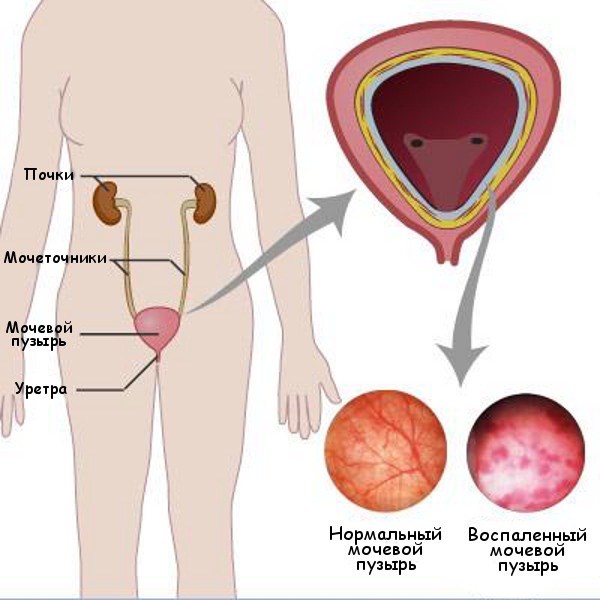
Цистит, являясь инфекционно-воспалительной патологией, может вызывать боли в спине, если процесс распространяется за его пределы мочевого пузыря и инфекция попала в почки.
Боли могут появляться при одновременном наличии беременности и цистита, являясь подтверждением общей интоксикации организма.
Матка расположена между боковыми стенками тазовой области, крестцом и лобковой костью. Занимая центральное место в малом тазе, этот орган не редко становится причиной болей в спине. Любое отклонение или изменение месторасположения становится причиной дискомфортных ощущений и стать причиной утраты репродуктивной функции.
Опоясывающие боли могут быть причиной внематочной беременности. А дискомфорт с левой стороны спины чаще всего вызван левосторонним воспалением придатков. Болевые ощущения часто являются симптомов развивающегося рака, эндометриоза или эндометрита.
Если острая боль настигла врасплох, то незамедлительно следует лечь на спину, на полужесткий матрас. Такое положение позволяет снять напряжение, расслабить мышцы и устранить давление на межпозвоночные диски. Как только боль слегка утихнет, необходимо намазать больной участок спины согревающими и обезболивающими мазями.
Если эти мероприятия не помогли, то принимаются нестероидные противовоспалительные препараты или миорелаксанты, то есть лекарственные средства для расслабления мышц. Не стоит греть область поражения, тем более, если причина болевых ощущений не известна. На протяжении пары дней с момента приступа необходимо снизить физическую активность.
Если острая боль не проходит на протяжении 2-3 дней, либо перетекла в хроническую и беспокоит больше 14 дней, то незамедлительно следует обратиться к неврологу.
Поход к врачу обязателен в следующих случаях:
- болевые ощущения появляются без очевидных причин, не следуют за переохлаждение или сильными физическими нагрузками;
- дискомфортные ощущения появились в бедрах, ногах, ступнях или коленках;
- болями предшествовала травма;
- на фоне дискомфорта в области поясницы поднимается температура тела, дыхание затруднено, спазмы в области желудка и груди.
Естественное желание любого человека при первых болевых ощущениях в любом органе, избавиться от них. При дискомфорте в области поясницы используются мази, крема, бальзамы и гели, являясь эффективным способ борьбы для быстрой ликвидации симптомов. Выделяют несколько групп средств для локального лечения:
- Нестероидные противоспалительные, обезболивающие. Для использования крема и гели показаны практически при всех заболеваниях связанных с болями в спине в области поясницы, от люмбаго до миозитов. Локальные лекарства данной группы обладают ярко выраженным противовоспалительным эффектом. При ряде заболеваний, миозите и радикулите, нестероидные мази оказывают лечебный эффект, в остальных случаях они снимают только болевые ощущения. Использовать препараты нельзя более 14 дней подряд.
- Защитные и восстанавливающие мази, или хондропротекторы. Используются при наличии дистрофических и дегенеративных процессов в позвоночном столбе. Данные препараты не подойдут для устранения острых периодических болей. Курс лечения длительный и может достигать 6 месяцев. Хондропротекторы чаще всего используются при остеохондрозе.
- Согревающие и местно-раздражающие. Эффект раздражение достигается за счет расширения кровеносных сосудов в месте нанесения мази, что активизирует метаболические процессы, способствуя насыщению позвоночника питательными веществами и кислородом. Тем самым уходят болевые ощущения и замеляются разрушительные патологические процессы. Средства данной группы подлежат использованию исключительно в период ремиссии.
Инъекционная терапия используются в тех случаях, если локальное лечение не дало желаемого эффекта. Растворы дают больший эффект если вводятся непосредственно в место, где появились боли.
Условно препараты разделяют на 5 групп:
- анальгетики;
- противовоспалительные средства;
- анестетики для блокад;
- кортикостероиды;
- анальгетики нейротропной группы;
- миотропные спазмолитики;
- анальгетики наркотической группы.
Самый распространенный способ прогревания в нашей стране посещение бани или сауны. После такого прогрева ускоряется метаболизм клеток, мелкие кровеносные сосуды расширяются, и появляется обильное потоотделение, способствующее выводу из организма остатков токсинов.
Альтернативой могут выступать солнечные ванны, то есть обычный прогрев на солнце.
Естественно, что необходимо соблюдать определенные правила, позволяющие снизить агрессивное влияние солнца – прогреваться в утренние часы. Пляжные процедуры позволяют увеличить выработку провитамина D3 в организме, недостаток которого является провоцирующим фактором утраты прочности костной ткани.
Физиотерапия – это стимулирующий способ лечения при многих патологиях.

- ультразвуковая терапия;
- магнитотерапия;
- массаж;
- электрофорез;
- грязевые обертывания;
- парафиновые аппликации;
- использование лазера;
- мануальная терапия.
Польза от процедур в том, что они позволяют расслабить мышцы, снять напряжение и улучшить кровообращение в области болевых ощущений, стимулируя приток лимфы.
Как только острые болевые ощущения утихли, можно переходить к лечебной физкультуре для позвоночника. Гимнастика позволит снизить болевые ощущения, и предотвратить развитие патологии.
Самый простой комплекс упражнений состоит из следующих упражнений:
- растяжка коленного сустава в положении стоя;
- выгибание и прогибание спины, по типу упражнения «Кошка и верблюд» в йоге;
- смещение таза по вертикали;
- растяжение грушевидных мышц;
- притягивание обеих колен к груди;
- повороты ног в лежачем положении;
- частичный подъем вперед;
- поднятие ног и рук по очереди, из положения на четвереньках.
Врачи однозначны в своем мнении, 80% пациентов могут избавиться от болей в спине при помощи массажа. Главное, соблюдение 3 правил при проведении процедуры:
- оптимальная интенсивность массажного воздействия;
- периодичность;
- продолжительность процедуры.
При помощи массажа можно устранить застойные процессы в пояснице, включить в процесс нервную систему и активизировать защитные силы организма. Ни в коем случае нельзя массажировать спину в предострый и острый период.
Методика проведения массажа в домашних условиях:
- на область спины и поясницы наносится массажное средство;
- вначале процедуры делаются продольные и поперечные поглаживающие движения;
- затем выжимающие движения, обхватывающие и плоскостные;
- растирание подушечками пальцев, гребнеобразные движения;
- разминание;
- вибрационные движения, поколачивание, похлопывание, перкуссия.
В зависимости от заболевания, в лечении болей в спине в поясничном отделе используют два вида поясов.
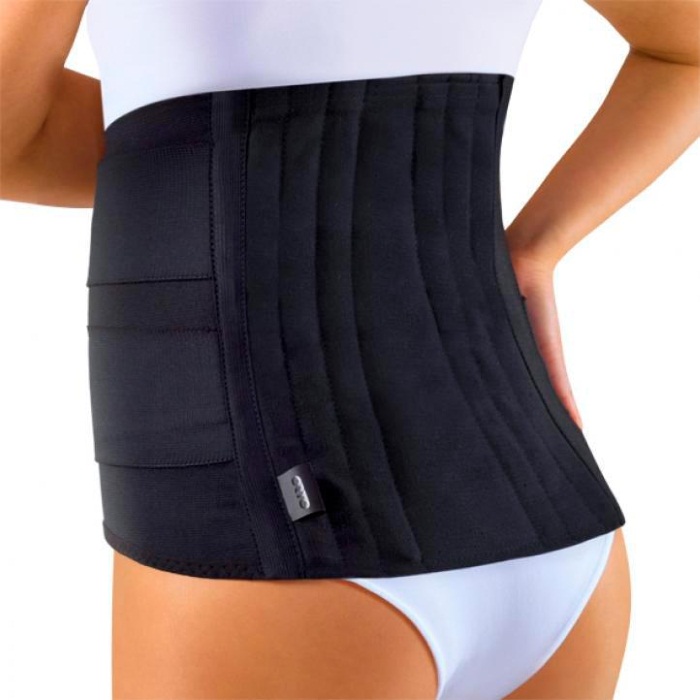
- Согревающие. Для таких вспомогательных средств используют материалы на основе натуральной шерсти. Принцип действия их простой – пояса сохраняют тепло, которое исходит от человеческого тела, тем самым улучшая микроциркуляцию в кровеносных сосудах и расслабляя мышцы. Пояс обязательно снимается на период сна.
- Ортопедические. Функция этих поясов несколько иная, они выполняют поддерживающую функцию. У приспособлений крепкая основа и чаще всего походит на корсет. За счет фиксации позвоночного столба в правильном положении устраняются болевые ощущения.
Народная медицина также предлагает множество рецептов по устранению дискомфортных ощущений в области поясницы.
Самый распространенный и эффективный способ – компресс из листьев или корней хрена. Компресс позволяет прогреть поясницу, улучшить кровоток и немного убрать воспалительный процесс. Непозволительно делать компресс детям и накладывать его на долгое время взрослым пациентам.
Для снятия острых болей используется скипидарное масло или перцовый пластырь. Свежие листья лопуха также снимают боли. Воспалительный процесс угнетается после использования змеиного или пчелиного яда. Устранить боли можно семена льна. Их предварительно настаивают до момента, пока они полностью не распарятся, затем в виде компресса прикладывают к пояснице.
Обыкновенный свиной жир улучшает кровоток в мышцах, чем снижает болевые ощущения.
Основная причина утренних болей в поясничном отделе – ослабленные мышцы. Без регулярных физических нагрузок они утрачивают эластичность, сейчас счет чего даже во время сна они не могут полностью расслабиться.
Чтобы избавиться по утро от болей, необходимо как следует потянуться. Перед тем как встать с постели, можно принять позу “кошка-собака”, попеременно выгибать и разгибать спину. После этого рекомендуется принять контрастный душ.
Ортопеды в качестве профилактики болей в спине рекомендуют спать на боку, а плечо размещать на матрасе, но не на подушке. Подушку лучше выбрать прямоугольной формы и небольшого размера. Сон на спине или животе оказывает огромные нагрузки на позвоночных столб.
Физические перезагрузки во время тренировки – распространенная причина появления болевых ощущений в области поясницы. Первое, что необходимо сделать – прекратить любые нагрузки. Тело расположить таким образом, чтобы боль была на минимуме. Приложить холодный компрессора или лед на место острой боли, никаких прогревательных процедур в таких случаях не допускается.
В качестве экстренной помощи при боли в спине в области поясницы можно использовать “Корден”, препаратом которым пользуются многие спортсмены. Не стоит забывать о разминке, которая должна предшествовать любой тренировке.
Чтобы иметь хорошее самочувствие и быть здоровым, берегите себя, занимайтесь спортом, но без надрыва, следите за своей осанкой и учите этому своих детей.
Почему болит в спине в области поясницы. Как убрать боль:
Уникальная практика против боли в спине в области поясницы:
источник
Пациенты, обращающиеся к невропатологу, часто жалуются на появление боли в спине, которая переходит в неприятное ощущение в ноге. Пару лет назад это явление выявлялось у пожилых людей, а сегодня тенденция идет к «омоложению» этого состояния, поэтому его встречают даже у юношей и девушек. В чем причины такого явления, и какие ощущения испытывают люди, когда боль в спине отдает в ногу. Какие меры лечения этого состояния применяются. Рассмотрим в этом материале.
Для определения особенностей явления и дальнейшей терапии определим причины этого явления, которые подразделяются на две группы – ортопедические патологии и неврологические болезни.
К первой категории отнесем следующие причины:
- грыжа в области диска позвоночника;
- остеомиелит;
- спондилез поясницы;
- остеопороз;
- пролапс, сопровождающийся болями;
- деформация столба позвоночника.
Если вести речь о факторах неврологического характера:
Для установления точных причин того, почему немеют ноги, и болит спина, потребуется проведение комплексного обследования.
Это основные объяснения того, почему болит спина и отдает в ногу. Определить точную природу болезни может только лечащий врач вертебролог, поэтому консультация медика должна быть обязательной на пути к выздоровлению.
Часто пациенты жалуются на то, что болевое ощущение отдает в одну из нижних конечностей. Случаи, когда боль поражает обе ноги, редки. Наряду с этим состоянием, люди жалуются на следующие признаки:
- возникновение ноющей тупой боли в области поясницы, которая усиливается с левой или правой стороны;
- образование резких спазмов;
- сильно болит низ позвоночника;
- характер болей в спине – стреляющий;
- появление ощущения тяжести в сосудах;
- состояние бессонницы, агрессии, раздражительности;
- отсутствие возможности согнуть ногу.
Когда болят ноги и спина одновременно, нужно срочно углубиться в эту проблему, чтобы найти первопричину этого состояния. Если проблема затрагивает всю правую часть, вероятно, речь ведется о проблемах с органами, находящимися справа. Аналогичный вывод можно сделать, если болевое ощущение отдает в левую ногу. Нередко подобные состояния выступают как сигналы о том, что появились проблемы с почками. Для принятия решения необходимо пройти специальное исследование.
Если вы столкнулись с подобной ситуацией, когда боли в спине переходят в нижние конечности, нужно обратиться к врачу-вертебрологу, который окажет квалифицированную помощь. Однако медики такого профиля работают только в больших клиниках, поэтому в маленьком городе можно обратиться к невропатологу или ревматологу, который есть в любой поликлинике. Диагностика проводится на базе ключевых жалоб пациента, изучения анамнеза. Врач обращает внимание на характерные симптомы. Как обязательная мера обследования выступает рентген, требующий специальной подготовки – очистки кишечника. Сегодня специалисты прибегают к помощи КТ, МРТ.
Если боль, отдающая в ногу, не стихает, а пойти к врачу нет возможности. В таких случаях существуют варианты действий, которые помогут значительно облегчить состояние.
- Пассивный отдых – потребуется отказаться даже от минимальных нагрузок на позвоночник. Обеспечить состояние покоя предполагает соблюдение лежачего режима отдыха.
- Коррекция питания. Важно, чтобы диета носила сбалансированный характер. Ведь только комплексный подход к питанию позволит снабдить организм необходимыми веществами. Посредством устранения голодания на уровне клеток можно найти в себе силы бороться с неприятным заболеванием, когда немеют ноги, болит спина.
- Массаж — задача этого мероприятия заключается в том, чтобы обеспечить снятие воспалительного процесса и напряжения. Правильно выполненное массирование позволит улучшить тканевое кровоснабжение и положительно повлиять на здоровье.
- Разогревающие процедуры — это мероприятие поможет привести в норму низ спины и верхнюю часть, если обеспечить к нему грамотный подход. Для лечения используются грелки, мази, ванны.
- Рациональная нагрузка — дозированная, предполагающая применение лечебной физической культуры, занятие плаванием, растяжкой. При этом улучшается кровообращение и снижаются болевые ощущения.
Так, если боль отдает в ноги, есть несколько действий, которые приведут к улучшению состояние. А теперь стоит обратить внимание на особенности профессионального лечения.
Несмотря на разнообразие домашних методов лечения, результат будет достигнут только при обращении к врачу, который по итогам полноценной диагностики определит причину заболевания и направит силы на его устранение. Эффект можно будет достичь только посредством сочетания медикаментозных, народных и физических способов лечения.
Если происходит иррадиация, и отдает в правую или левую ногу, это ощущение мешает нормальной жизнедеятельности. Поэтому для устранения боли врач прописывает лекарства, направленные на снятие спазма мышц. А также назначается комплекс медикаментов, которые укрепляют сосуды и расслабляют поясницу. Чаще к ним относятся препараты наружного применения в виде мазей, гелей, компрессов. В ходе осуществления медикаментозной терапии происходит курсовое применение лекарственных препаратов. Вот основные группы таблеток и мазей, которые эффективны если диагностировано данное состояние.
- Нестероидные противовоспалительные составы. К этой группе относятся следующие средства: Мовилас, Ибупрофен, Фастум, Кетанол. Облегчают состояние, купируя болевой синдром.
- Спазмолитическая группа — цель улучшение кровообращения и снятие мускульного сокращения. К этой группе относится Но-шпа, Трентал, Нигексин, Эуфиллин.
- Противоотечные медикаменты – снимают отек и уменьшают натирание в ущемленном нерве. К этой категории относятся препараты, сделанные на основе яда змеи, Анестезина, каштана конского.
- Обезболивающие средства — не лечат, а избавляют от боли. Эффект длится до 12 часов. В перечне: Кетарол, Седалгин и Триган.
- Витаминные комплексы — используются для профилактики осложнений и в общеукрепляющих целях. Врачи рекомендуют принимать B6, Неуробекс.
Это приблизительный перечень препаратов, которые помогут в случаях, когда боль отдает в ноги. Но стоит понимать, что только врач подберет подходящие составы, которые обеспечат хорошее самочувствие и вылечат болезнь.
Терапия такого характера представляет собой действенный способ устранения боли. Посредством массажных действий можно расслабиться, постепенно размять мышцы и поставить позвонки на место. Наибольшей эффективностью в этом случае отличается мануальная терапия. И также нередко в лечебных целях используется рефлексотерапия, физиотерапия. В домашних условиях используют электрические массажные приборы и аппликаторы Кузнецова и Ляпко.
Что касается физических упражнений, то они наиболее эффективны, поскольку ни одна проблема, связанная с опорно-двигательной системой, не может быть полноценно устранена без должного уровня физической нагрузки. Поэтому если наблюдаются ощущения, отдающие в ногу, необходимо проводить упражнения, которые помогут повысить тонус мышц и прийти в нормальное состояние максимально быстро. Дело в том, что развитие подобных болезней как раз и происходит из-за недостаточной подвижности. Поэтому проблема будет решена выпрямлением осанки и регулярной разминкой.
Это важное звено в цепочке лечебных мероприятий в сложившихся обстоятельствах. Часто подобное явление связано с тем, что наблюдается дисбаланс витаминов и минералов в организме. А взять их можно из продуктов: зелень, овощи и фрукты, некоторые крупы. Попутно рекомендуется исключить чрезмерно жирные продукты, приводящие к апатии, воспалительным процессам и явным проблемам с мышечными структурами. Это майонез, маргарин, жирные сорта мяса и рыбы. И также стоит ограничить в потреблении сладости и газированных напитков. Исключите острые и соленые блюда из рациона.
Если болит спина и тянет ногу, нужно провести мероприятия по избавлению от причинного фактора этого явления, а не заниматься лечением следствия. Поэтому важная роль отводится терапии болезни, которая и вызвала это тревожное состояние. Чем скорее начнете лечиться, тем меньше вероятность рецидивов. Ни в коем случае не практикуйте самолечение, важно вовремя обратиться к компетентному медику.
Есть множество факторов, способствующих состоянию, когда болевой синдром отдает в левую или правую ногу. Чтобы не допустить прогресса недуга, стоит придерживаться определенных правил и рекомендаций.
- Ведение здорового образа жизни. Он включает в себя регулярные физические нагрузки, гимнастику, йогу и фитнес. А также можно записаться на танцы и плавание. Занятия должны проходить 2 раза в неделю или чаще.
- Отказ от неудобной обуви. Она не должна иметь высокий каблук и быть изготовленной из некачественного материала. Лучше всего отдавать предпочтение моделям, оснащенным специальной ортопедической подошвой.
- Выбор правильной одежды. Она должна быть подобрана по погоде и быть удобной. Важно не пребывать на сквозняках и избегать переохлаждений организма, особенно в поясничной области.
- Избегание серьезных нагрузок. Важно нагружать тело равномерно и постепенно, предотвращая подъем тяжестей и перенапряжения.
- Отказ от вредных привычек. Это правило – основа основ здорового образа жизни. Необходимо бросить курить и употреблять алкогольные напитки.
- Обеспечение сбалансированного питания. Рацион должен содержать максимум полезных продуктов – овощей, фруктов, каш, молочных и мясных изделий. Нужно обеспечить нормальное потребление кальция и прочих микроэлементов. Следите за своим весом и не допускайте его серьезных колебаний.
- Своевременное лечение. Когда наступает период обострений, и отнимаются ноги, необходимо вовремя обратиться к врачу. При этом важно сразу же отказаться от каких-либо физических нагрузок. Важно вовремя обеспечить устранение проблем с опорно-двигательным аппаратом, которые могут вызвать ухудшение общего состояния и спровоцировать формирование болей.
Итак, мы рассмотрели, что предпринять, если немеют ноги, болит спина, наблюдается ухудшение общего самочувствия. Важно грамотно подойти к лечению, чтобы поправить здоровье и избежать негативных последствий. Только опытный врач сможет оказать вам своевременную помощь. Здоровья вам и хорошего самочувствия!
источник