Часто люди жалуются на боли на кончиках пальцев ног. Не каждый подобный симптом указывает на развитие заболевания. Зависит от места боли, причины заболевания. Почему болят кончики пальцев, ответит профессионал. Врач поставит диагноз по результатам исследования, осмотрев большой палец на ногах пациента.
Причины, вызывающие болевые ощущения на кончиках пальцев ног:
- Воспаление хрящей, суставных капсул – артрит. Возникают боли в ногах, подвижность конечности нарушается. При ходьбе боль усиливается. Неприятные ощущения беспокоят во время сна. Артрит разделяют, в зависимости от причины возникновения: инфекция, повреждение суставов. Лечение на начальном этапе заболевания позволит добиться положительного результата, избавиться от боли в ногах.
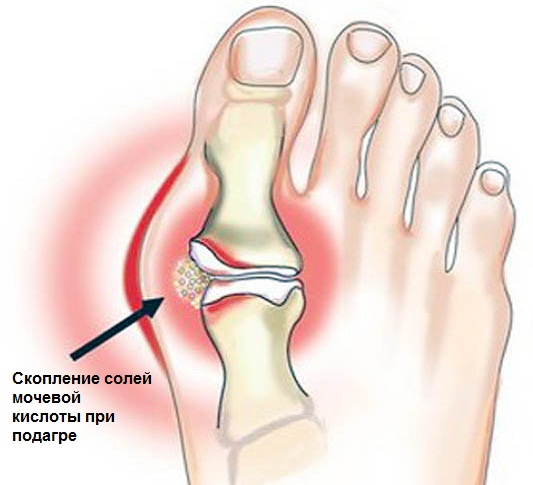
- Подагра — мочевая кислота собирается в подвижном соединении костей скелета человека, образовывая кристаллообразные элементы — причину болей на кончиках пальцев, в пальцах. Вследствие подагры болит большой палец ноги, остальные пальцы страдают реже. Боль возникает внезапно, внезапно проходит, потом вновь появляется.
- Нарушение кровообращения нижних конечностей. При изменении кругооборота крови затрудняется поступление питательных веществ к пальцам. Пострадавший палец болит, жжет.
- Сахарный диабет. Кожа на кончиках пальцев ног трескается, образуются гнойники. При тяжёлой форме сахарного диабета происходит поражение ткани, покрывающей хрящи, подвижность пальцев ног нарушается.
- Заболевание, затрагивающее нервные окончания пальцев – неврома Мортона. Развиваются доброкачественные образования, появляется боль в области пальцев, на их кончиках.
В первую очередь посетить врача для постановки диагноза, назначения лечения. Снимая неприятные ощущения, примите обезболивающие средства — седалгин, кетанов, баралгин, бруфен, ибупрофен. Препараты облегчат состояние, но проблему не уберут. Болезнь развивается и прогрессирует. Посетите терапевта быстрее.
Терапевт опросит пациента, отправит к хирургу, неврологу, ревматологу. Для постановки диагноза отправит на рентген, другие исследования.
Для назначения лечения врач выясняет причины болей в пальцах ноги. В зависимости от вида болезни, врачи назначают лечение:
- Если причина болей — артрит суставов, назначают лекарственные средства снимающие воспаления, возвращающие подвижность суставам большого пальца. При развитии артрита вследствие инфекции, прописывают курс антибиотиков. Для восстановления хрящевой ткани, назначают хондропротекторы.
- Курс лечения при артрозе как при артрите. К противовоспалительным средствам и хондропротекторам добавляют витаминный курс из препаратов с кальцием. Пациентам назначают курс лечебной физкультуры, массажа, физиотерапии. Операцию назначают, если заболевание перешло в запущенную форму.
- Чтобы избавиться от подагры, нужно придерживаться диеты, отказаться от алкоголя. Болевые симптомы снимают обезболивающими средствами. Уменьшая количество мочевой кислоты, накапливающейся в суставах, назначают специальные лекарственные препараты.
- При нарушении сосудов пациенту советуют носить специальную обувь, не перегревать ноги. Врачи выписывают лекарственные средства, сужающие сосуды, разжижающие кровь.
Придерживаясь правил, избежите проблем в пальцах ног:
- Пальцы ног нельзя подвергать чрезмерным нагрузкам. Остановитесь, отдохните, почувствовав усталость или если пальцы затекли;
- Выбирайте обувь, удобную пальцам. Обувь не должна сдавливать пальцы ног. Лучше отказаться от обуви с узким носом. Размер обуви должен соответствовать длине стопы. Дома ходите босиком, в домашних тапочках;
- Правильное питание. В осенне-весенний период принимайте витамины;
- Откажитесь от алкоголя, курения, вредных привычек;
- Занимайтесь спортом;
Не занимайтесь самолечением — это ведёт к проблемам.
Если болят пальцы ног, советуют использовать компрессы, ванночки, лечение грязью, растирания. Компоненты для них продают в аптеках.
Помогают снизить, убрать боли парафиновые обёртывания. Парафин растопить, нанести на кончики пальцев кисточкой. Ногу укутывают плёнкой и шерстяной тканью. Палец или стопа остаётся на ночь обёрнутой.
Помогает голубая глина, нанесенная на пальцы ног, при болях. При обёртывании берётся новая глина, разводится водой до сметанообразного состава. Глину оставляют на ногах до получаса.
При повреждении хрящевой ткани советуют использовать кефир и мел. Для нанесения на стопу и пострадавший палец, мел растереть, добавить в кефир. Полученный раствор применяют перед сном.
Кроме компрессов и растирок, помогают ванночки. В воду добавляется хвоя, морская соль, крапива, отвар из листьев и корней лопуха.
Народные средства снижают болевые, неприятные ощущения в пальцах ног, не избавляя от проблем, решаемых комплексным лечением. Рецепты народной медицины:
- От боли суставов поможет микстура. Для приготовления понадобятся: соль, вода, нашатырь, камфорное масло. Смешать 1 ст. ложку крупной соли и 1 л. воды. В отдельной ёмкости в 80-100 мл нашатырного спирта добавляется 10 г камфорного масла. Два раствора смешать, взболтать жидкость до исчезновения белых хлопьев. Из полученной жидкости делают компрессы 2-3 раза в день, укутывая пострадавший палец;
- Если болят суставы ног и пальцев, картофельный сок избавит от неприятных ощущений. Отварить картошку в кожуре. Размять в воде, где варился, дать полученному раствору отстояться. Верхний сок – лечебный раствор, принимать внутрь трижды в день по 1/3 стакана.
Есть другие рецепты, помогающие снять боль в суставах и пальцах ног.
источник
После долгой ходьбы в неудобной обуви возникает боль в пальцах, но она быстро проходит. Если же эффект сохраняется в течение длительного количества времени, то это свидетельствует о проявлении определенных болезней, патологий, травм.
Точную причину можно установить посредством обращения к врачу. Чаще всего систематическая боль — проявление артритов, артрозов, нарушения кровообращения. Мозоли, а также вросший ноготь, также могут спровоцировать негативный эффект при ходьбе.
Формирование боли в пальцах ног при ходьбе может свидетельствовать о различных суставных заболеваниях, а также о воспалениях в соединительных тканях:
- Артрит. Болезнь суставов воспалительного характера, в дальнейшем приводит к их разрушению. Симптом болевого эффекта отражается на пальцах ног при ходьбе, чаще всего воспалительный процесс наблюдается на большом пальце, другие же могут воспаляться при ревматоидном артрите. Ощущения проявляются даже в состоянии покоя.
- Артроз. Происходит своеобразная деформация тканей кости. Основой развития считается внешний фактор воздействия, нарушение обмена веществ. Локализация – большой палец на ноге, симптомы проявляются при активной ходьбе.
- Подагра – увеличение количества кислоты мочевого типа в крови, отложение солей в тканях суставов. Развитие заболевания – постепенное, но отсутствие лечение становится основой возникновения полиартрита. Постепенно развивается воспаление, распространяется от пальцев вверх по ноге, захватывает мягкие ткани.
- Остеоартроз – болезнь, которая поражает ткани суставов и ткани хрящевого типа. Болевые ощущения бывают очень значительными, особенно в случае физической нагрузки, в момент отдыха утихает, но впоследствии и в состоянии покоя пульсирующие проявления.
- Бурсит – основное проявление в виде подвижной припухлости, которая формируется на ступне. Характерным проявлением считается багровый оттенок кожи, хруст при движении, неприятный дискомфорт. Воспалительная форма при отсутствии лечения может повлечь за собой появления более серьезных патологий. Если бурсит основан на травме пальца ноги, в процесс лечения включают средства противомикробного характера.
- Тенденит – поражение сухожилий воспалительного характера. Палец напухает, дискомфорт при ходьбе, постепенно неприятные ощущения нарастают и беспокоят даже в состоянии покоя. Заболевание чаще всего формируется в результате травмы.
- Травматические повреждения. Чаще всего – перелом фаланговых костей. Обусловлено слабой защитой фаланг от внешнего воздействия. При травмах сразу же нужно обращаться к врачу, несвоевременное лечение вызывает формирование артритов, артрозов и других, не менее серьезных патологических проявлений.
- Остеомиелит – процесс некротический, с гнойным проявлением. Основой развития становятся болезнетворные микроорганизмы, в пальцах развитие данного заболевания протекает быстро, последствием неправильного лечения может быть серьезное воспаление в мягких и даже суставных тканях, вплоть до необходимости оперативного вмешательства.
- Вросший ноготь – патология, которая провоцируется посредством постоянного ношения обуви, которая создает дискомфорт ношением неудобной обуви или же неправильным подстриганием ногтей. Боль может быть очень интенсивной, формируется покраснение, нагноение, при отсутствии лечения формируется отек, повреждаются глубокие слои мышечной ткани (повреждение сустава и кости).
- Вальгусная деформация представляет собой искривление сустава, причина развития – слабость связок, сухожилий или же плоскостопие.
Основным симптомом выступает болевой фактор при ходьбе. Посредством дополнительной симптоматики можно будет точно определить проблему:
- При вросшем ногте, подагре, остеомиелите проявляется опухлость, нагноения, покраснение кожных покровов.
- Смещение сустава или же кости при травмах.
- Характерный хруст и напухлость при бурсите.
- При ношении неудобной обуви – мозоли и натоптыши.
На выявление причины возникновения проблемы влияет и характер болевого эффекта.
Врач осматривает ступню, выслушивает симптомы, на основании чего назначаются различные обследования. Стандартным набором исследований считается проведение рентгена, а также лабораторных анализов. В определенных случаях назначается УЗИ.
- При подагре, артрите и артрозе назначаются противовоспалительные препараты негормонального типа.
- В случае выявления воспаления и инфекции назначается курс антибиотиков.
- Гормональные и стероидные препараты назначаются в случае интенсивной боли и необходимости быстрого снятия воспалительного и отечного процесса.
- Обезболивающие средства. Могут применяться варианты местного типа – гели, различные мази, а также крема.
- Различные варианты физиотерапии.
- Лечебный массаж (если заболевание связано с травмой, то массаж выполняется только специалистом).
- Расслабляющие ванны в случае, если причиной возникновения проблемы стала неудобная обувь.
- Лечебная гимнастика (назначается врачом в зависимости от ситуации).
- При травме конечность нужно обеспечить покоем, положить лед.
- Накладывается гипс или же фиксирующая повязка.
- Назначается ношение ортопедической обуви.
источник
Боль, возникающая в пальцах ног, как и в любом другом месте локации, приносит человеку огромный дискомфорт. Она может быть тупой, ноющей, пульсирующей или острой, в зависимости от причины ее возникновения. Обычно болят пальцы на ногах из-за таких болезней, как:
Также сильную боль в пальцах ног могут вызывать вросшие ногти, неправильное подстригание и подпиливание которых приводит к тому, что кусочек ногтевой пластины врезается в кожу, вызывая нагноение и другие воспалительные процессы. В итоге сильно опухают и болят пальцы ног, больному сложно ходить и вести нормальный образ жизни. Те, кто в таких случаях вовремя не обращаются за врачебной помощью, рискуют и вовсе остаться без пальца, так как вросший ноготь может привести к гангрене.
В зависимости от вида артритов, болят различные пальцы на ногах. При реактивном и псориатическом виде данного недуга болевые ощущения и воспаления возникают в больших пальцах ног, также как и при подагре. Ревматоидный же вызывает боль и воспаление в различных сочетаниях и вариантах в остальных четырех. Несмотря на то, что артриты распространяются на разные пальцы, для любого вида этого заболевания характерен воспалительный ритм болей, возникающих к 3-4 часам ночи.
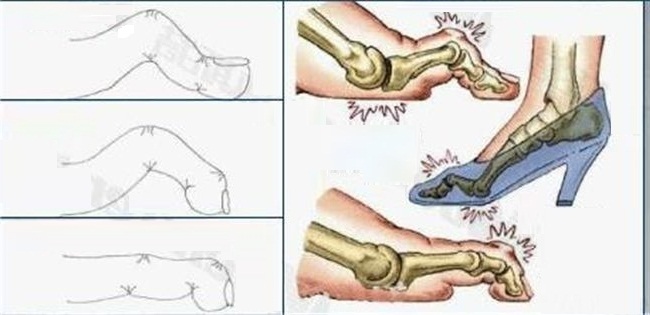
В народе артроз большого пальца ноги называют подагрой, однако на самом деле он ничего общего с оной не имеет. Конечно же, и при подагре поражаются и болят пальцы на ногах, однако встречается она гораздо реже, и в основном у мужчин. Артрозами же страдают по большей части женщины, которые носят туфли на высоких каблуках с узким мыском. Такая обувь прижимает и склоняет большие пальцы ног вовнутрь ко второму пальцу стопы. Вследствие отклонения начинают выпирать и постепенно деформируются маленькие хрящевые наросты. Именно они поддерживают большие пальцы ног в ровном положении и при ношении правильной обуви не дают им искривляться.
Со временем деформируется не только хрящ, но и весь сустав – он становится шире, нежели требуется, движение в нем резко ограничивается. При запущенном артрозе опухают и болят пальцы ног из-за неправильной позиции, вернуть их в естественное положение практически невозможно. Вдобавок ко всему, искривленные большие пальцы давят на последующие, что приводит к комбинированной деформации всей ступни.
Еще одной причиной, почему болят пальцы на ногах, является неврома Мортона или, как ее еще называют, подошвенный фасцит. Болезнь вызывает повышенное давление и ущемление нервных окончаний у основания пальцев стопы (второго, третьего и четвертого). В этой области появляются болевые ощущения, которые постепенно усиливаются и становятся нестерпимыми при ходьбе и ношении тяжестей, боль может отдавать в остальные пальцы и по направлению к икрам.
При диабете возникают проблемы с сосудами и гиперактивность нервных окончаний, из-за чего возникает онемение стопы в целом. При ходьбе болят суставы пальцев ног, и часто жжет в ступнях, даже в состоянии покоя.
Заболевания артерий ног (атеросклероз или облитерирующий эндартериит) также могут быть причинами, почему болят пальцы на ногах. Эти заболевания сопровождаются заметным побледнением и сухостью всех или некоторых пальцев, а также ломкостью ногтей и выпадением волос на ногах.
При возникновении боли в пальцах на стопах необходимо срочно обратиться к опытному специалисту. Помочь в таких случаях в зависимости от причины возникновения болезненных ощущений могут такие врачи:
Если у пациента болят суставы пальцев ног, врачи, прежде всего, рекомендуют снизить на них нагрузку. Затем в зависимости от причины возникновения может быть назначено медикаментозное лечение или хирургическая операция.
Когда боль обусловлена сосудистыми заболеваниями или нарушением обмена веществ, необходимо искоренить первопричину болезни. Ограничить употребление углеводов и животных жиров необходимо тем, у кого болят пальцы на ногах из-за атеросклероза. Важно контролировать вес тела и тем, у кого первопричиной появления симптома является сахарный диабет.
Если боль провоцирует подагра, пациенту настоятельно рекомендуют ограничить употребление алкогольных напитков, мясных и жирных блюд, кофе, какао, крепкого черного и зеленого чая, а также на время лечения исключить банные процедуры.
Тем, у кого болят пальцы на ногах из-за вросших ногтей прямая дорога в отделение подологии или хирургии. Самостоятельно вылечить ноготь в запущенных случаях очень сложно, необходимо знать множество нюансов и иметь при себе специальные инструменты. Важно соблюдать правила личной гигиены: несколько раз в день тщательно вымывать стопу с мылом, носить чистые носки из натуральной ткани, а также исключить из гардероба стесняющую движения стоп обувь.
Переломы или сильные травмы пальцев ног, которые тоже являются причинами болевых ощущений, в особенности в первые несколько часов после происшествия, требуют незамедлительной медицинской помощи.
Какой бы ни была причина, из-за которой болят пальцы ног, что делать и какими методами можно от нее избавляться, может сказать лишь врач после тщательного обследования. Заниматься самолечением в таких случаях не стоит – не зная точного диагноза и применяя неправильное лечение, можно лишь усугубить и без того болезненное состояние.
Видео с YouTube по теме статьи:
источник

Снижение температуры пальцев ног может сопровождаться дополнительными симптомами. Изначально это просто холодные на ощупь фаланги без какого-либо дискомфорта. Также к такому состоянию иногда добавляется жжение и покалывание в пальцах, онемение, изменение цвета кожи. Фаланги приобретают синюшный или бледный оттенок, могут чесаться. Все это – проявление нарушенного кровообращения.
Пальцы нижних конечностей – периферия для кровообращения. Чтобы дойти до этого места, кровь проходит полный цикл через самые отдалённые артерии. Поэтому нарушение в каком-либо участке сосудистой сетки отражается на пальцах ног.
Также у человека может быть врождённая аномалия в строении капилляров. Они могут быть более разветвлёнными или суженными, в таком случае пальцы ног и рук будут холодными от рождения. Если помимо ног холодеют мочки ушей или кончик носа, это однозначно говорит о заболеваниях сердечнососудистой системы.
Основная причина, почему мёрзнут пальцы на ногах – нарушение цикла кровообращения. Цикл может быть нарушен вследствие многих факторов. Курение и алкоголь повышают риск образования бляшек в сосудах, из-за чего в тех сужается просвет. Бляшки могут появляться при неправильном питании и хронических болезнях. Сидячая работа также – благоприятный фактор для нарушения капиллярного кровообращения. Люди, которые проводят весь день сидя, практически всегда ощущают холод в фалангах ног.
Большой нагрузкой для сердца и сосудов является лишний вес. Поэтому для полных людей такой симптом является частым. В таких случаях лечения не применяют, нормализация массы приводит к общему улучшению самочувствия. У беременных женщин могут холодеть как пальцы рук, так и пальцы ног. При беременности также не нужна терапия и симптом не говорит о патологии.

Такой симптом появляется при:
- атеросклерозе;
- болезни Рейно;
- вегетососудистой дистонии;
- ангиопатии нижних конечностей;
- анемии;
- сахарном диабете;
- болезнях щитовидки;
- варикозе;
- остеохондрозе.
Ощущение холода в ногах часто служит первым признаком заболеваний. Патологическую природу можно заподозрить, если такой симптом появляется при нормальной температуре. Чем чаще больной наблюдает такое явление у себя, и чем дольше длится приступ, тем больше причин обратиться к терапевту. Помимо прямых причин для снижения температуры в конечностях есть и факторы риска.
Повседневные привычки могут повышать риск вышеописанных заболеваний или непосредственно приводить к нарушенному кровообращению. Главными факторами являются слишком маленький или слишком большой вес. При недостатке жировой ткани легко нарушается теплообмен между телом и окружающей средой. У худощавых людей часто бывают холодными и руки, и ноги. При избытке веса в сосудах образуются бляшки, наступает варикоз, в таком состоянии похолодевшие фаланги – только часть проблемы.
Жёсткие диеты приводят к недостатку энергетических запасов, чем нарушают подачу тепла и питательных веществ к периферическим зонам тела. Поэтому для любителей монодиет, питьевых или строгих рационов такой симптом тоже не редкость.
Прогулки босиком по прохладной поверхности, например сырой земле, может привести к постоянному ощущению холода в ногах. Это происходит из-за того, что температура воздуха нормальная и организм не распознаёт угрозы. В это время конечности переохлаждаются.

Если точно установить причину явления не удаётся, нужно обратиться к доктору. Поскольку холодные пальцы могут говорить о серьёзной патологии, лучше вовремя приступить к лечению. Обратиться можно к терапевту, который определит ряд обследований. В зависимости от причины явления терапию может вести эндокринолог, кардиолог, терапевт, сосудистый хирург.
Для постановки диагноза назначается:
- ангиография;
- капилляроскопия;
- реовазография (измерение скорости кровотока);
- сканирование кровеносных сосудов;
- компьютерная томография;
- термография (измерение локальной температуры кожи);
- анализы крови;
- УЗИ щитовидной железы.
После визуального осмотра и жалоб пациента составляется список необходимых исследований.
Предсказать, каким будет лечение невозможно, так как спектр болезней очень широкий. Терапия всегда направлена на избавление от первопричины, а симптом холодных пальцев ног проходит самостоятельно. Лечение состоит из медикаментов, витаминов и дополнительных процедур.
Медикаменты при подобном явлении можно принимать только с разрешения врача. Полезны витамины Е, Р, В, РР и аскорбиновая кислота. Также показаны физиотерапевтические методы: тёплые ванночки, массажи, прогревание токами (диатермия), баромассажи. При облитерации сосудов их просвет полностью исчезает, в таком случае применяют шунтирование или протезирование сосудов.
Сам симптом холодных пальцев не опасен, опасны причины, по которой он появляется. В запущенных формах нарушенное кровообращение приводит к инфаркту и инсульту. При облитерации происходит постепенное омертвение мягких тканей, из-за недостаточного кровоснабжения. В результате пациенты могут терять как отдельные фаланги, так и целую стопу.
Для профилактики холодных фаланг ног главным остаётся здоровый образ жизни. Нужно снижать риск атеросклероза и болезней сердца, поддерживать в тонусе мышечную ткань.
Для этого желательно отказаться от вредных привычек, нормально питаться и соблюдать минимальную физическую активность. Своевременное посещение врача – ещё одна мера разумной профилактики осложнений.
источник
Боль в пальцах ног возникает у многих людей. Она нарушает повседневный ритм жизни, не позволяет носить любимую обувь, заниматься привычными делами и спортом, обыденными обязанностями и работой. Люди часто испытывают подобные неприятные ощущения, которые бывают ноющими, ломящими, пульсирующими или нестерпимо острыми. Поскольку пальцы ног ежедневно испытывают большую нагрузку, участвуя в ходьбе, не стоит откладывать поход к доктору, позволяющий выявить происхождение боли.
Причины дискомфорта многочисленны, а иногда и весьма серьезны. При выяснении патологии, повлекшей за собой болевой синдром, врач осведомляется о сопутствующих симптомах и ставит диагноз на основании локализации боли:
- в ногте – чаще всего возникает из-за ношения неудобной обуви или грибковых поражений;
- в косточках и суставах – связана с дистрофическими изменениями суставной ткани, механическими повреждениями;
- в подушечке – обычно беспокоит из-за образования мозолей или огрубания кожи.
К основным причинам, почему болят пальцы на ногах, относят следующие заболевания и явления:
- артрит;
- остеоартроз;
- подагра;
- травматические повреждения;
- остеомиелит;
- неврома Мортона;
- врастание ногтя;
- сосудистые болезни.
При артрите может болеть один или все пальцы, боль вызвана воспалением в суставе и в прилегающих тканях. Заболевание сопровождается не просто болезненностью, но еще и отеком, покраснением. Может ощущаться общая слабость и недомогание, повышаться локальная температура. Самая сильная боль возникает ночью. С течением времени пальцы искривляются из-за распухших суставов, наблюдается хруст.
Артрит обязательно нужно лечить, самостоятельно он не проходит и доставляет сильный дискомфорт.
Если болят пальцы на ногах, причиной нередко бывает остеоартроз. Патология является следствием артрита или подагры и характеризуется воспалением в суставе с постепенным разрушением хряща. Большой палец поражается в первую очередь, затем артроз переходит на остальные.
При этом недуге боли возникают преимущественно ночью, палец опухает, краснеет и может быть горячим. Женщины чаще страдают данной болезнью, так как носят узкую обувь на каблуке. Патология может развиться и в результате травмы. При артрозе пальцы будут сильно деформироваться и болеть, поэтому при первых симптомах обязателен визит к врачу.
Подагра – это воспаление сустава из-за скопления в нем мочевой кислоты и солей. Чаще болеют мужчины. Болезнь имеет схожие с артритом и артрозом симптомы: покраснение, опухание, местное повышение температуры. Может ухудшаться общее состояние, появляться озноб, повышаться давление, пропадать аппетит.
Подагра очень часто возникает от избыточного употребления мяса, рыбы, жирных и сладких продуктов, алкоголя, а также при нарушении обмена веществ (когда мочевая кислота не выводится с мочой) и работы почек.
В стопе и пальцах у человека косточки весьма хрупкие и мелкие, потому легко повреждаются. Большинство людей, сломав палец на ноге, могут и не обратиться к врачу. Боль в таком случае долго не проходит, появляется при нажатии и движении. Переломанные косточки в итоге срастаются, но в неправильном положении, и болевой синдром отступает. К травмам относятся и растяжение связок, вывих и ушиб. Все механические повреждения сопровождаются опуханием, резкой болью в пальцах ног, иногда появлением гематомы.
Вследствие травм и открытых переломов в кости начинается процесс нагноения и отмирания тканей, сопровождающийся сильными болями, лихорадкой, головной болью и рвотой, иногда потерей сознания. Температура резко повышается (до 39-40 градусов). Пораженным пальцем невозможно двигать.
Болезнь быстро развивается, болевые ощущения из местных переходят генерализованные. При появлении этих симптомов необходимо скорее показаться врачу.
Иногда пальцы ноги приобретают молоткообразную форму из-за неправильного положения стопы, натяжения связок и повышенной нагрузки на мышцы, причем чаще болят вторые пальцы на ногах, а также третьи. Они сжимаются и как бы «смотрят» вниз. Результатом этого нарушения может стать артроз. Причининами молоткообразной деформации бывают наследственная предрасположенность, неправильная обувь, плоскостопие, высокий подъем стопы, длинный второй палец ноги.
Помимо мягких мозолей от новой обуви, иногда у человека развиваются стержневые мозоли с длинным корнем. Они не проходят сами собой, поэтому их приходится удалять. Образования связаны с ороговением поверхностного слоя кожных покровов и очень болезненны, особенно при ходьбе.
При этом заболевании происходит разрастание ткани в стопе, которое зажимает межпальцевые нервы и приводит к болезненному состоянию. По сути, неврома представляет собой доброкачественную опухоль, характеризующуюся ощущением, будто в стопе находится камешек, который мешает ходить. Часто патология проявляется болью между пальцами на ноге, обычно между четвертым и третьим.
Факторами, предрасполагающими к появлению недуга, являются плоскостопие, травмы, нагрузка на стопы, тесная обувь.
В артериях может развиться атеросклероз, при котором наблюдается недостаточный ток крови. При этом в пальцах ощущается холод, онемение или болезненность. Болевые признаки становятся сильнее при ходьбе. К нарушениям кровоснабжения может привести и сахарный диабет. Люди, болеющие этим недугом, нередко страдают от болезненности пальцев ног.
Еще одним нарушением кровеносной системы выступает эндартериит, при котором артерии воспаляются, проводя к нарушению кровоснабжения нижних конечностей. При таком заболевании в целом болят ноги ниже колена (иногда болевой синдром распространяется на всю конечность), пальцы могут неметь, покалывать, отекать, иногда их сводит судорогой, часто они бледные и холодные.
Эндартериит обязательно требует лечения, так как в запущенных случаях есть риск ампутации конечностей.
На большом пальце такое явление встречается чаще всего. Происходит это из-за тесной обуви и неправильного подстригания ногтей. Вросший ноготь – весьма болезненное состояние, но от проблемы можно избавиться в педикюрном кабинете, где мастер извлечет вросший край и правильно обработает ноготь.
Что делать, если болят пальцы на ногах? В первую очередь, следует посетить врача, который осмотрит больной участок и для постановки диагноза назначит проведение диагностических мероприятий. С проблемой следует нанести визит терапевту, который на основании анамнеза направит к узким специалистам – травматологу, неврологу, ревматологу или хирургу.
К основным методам диагностики, используемым при болевых ощущениях в нижних конечностях, относятся:
- рентген;
- компьютерная томография и МРТ;
- УЗИ;
- анализ мочи для определения артрита;
- общий и биохимический анализы крови;
- определение уровня мочевой кислоты.
Если болит палец на ноге, лечение назначается в зависимости от результатов диагностики и установленного диагноза.
- При артрите или остеоартрозе целесообразно употреблять нестероидные противовоспалительные препараты, которые устраняют воспаление и болезненность. Для восстановления хрящей назначают хондропротекторы.
- Подагру лечат лекарственными средствами, которые снижают уровень мочевой кислоты. Рекомендуется специальная диета с ограничением бобовых, мяса, кофе, отказом от алкогольных напитков.
- При невроме Мортона используют физиопроцедуры и ортопедическую обувь. В крайних случаях показано хирургическое вмешательство.
- Мозоли и отвердения устраняют размягчающими средствами, а при наличии глубоко корня – его оперативным удалением.
Чтобы предотвратить боль в пальцах ног и развитие заболеваний, рекомендуется носить удобную, нетесную обувь с широкими носками. Дома лучше ходить босиком или в мягких домашних тапках. Следует избегать чрезмерного перегрева или переохлаждения конечностей, а также своевременно обрабатывать возможные царапины и раны и немедленно обращаться к травматологу при подозрении на травмы.
источник

Возникает она из-за неправильно обуви, проблем с суставами или внутренних заболеваний. Заниматься самолечением нельзя, нужно обращаться к врачу.

Причинами болей в пальцах ног при ходьбе будут заболевания:
- Артрит;
- Бурсит;
- Деформация вальгусного типа;
- Вросший ноготь;
- Дерматологические проблемы;
- Наличие мозолей;
- Подагра;
- Тендинит;
- Молоткообразная деформация пальцев;
- Артроз;
- Травмы стопы;
- Наличие сахарного диабета.
Артрит характеризуется болями, распространяющимися в суставах и примыкающих к ним тканях.
Одним из серьезных заболеваний, при которых в нижних конечностях появляются боли при движении, считают бурсит. Они вызваны активизацией воспаления внутри суставной сумки. Заболевание протекает с возникновением припухлости, внутри которой скапливается жидкость.
Артроз – болезнь, при которой суставы подвергаются деструктивным изменениям, разрушаются хрящи. Из-за вальгусной деформации сустава большого пальца боли появляются при длительном ношении неудобной, узкой, тесной обуви, от хождения на высоком каблуке.
Как у молодых, так и у пожилых пациентов может диагностироваться деформация пальцев стопы молоткообразного вида, которая появляется как следствие плоскостопия.
Наличие мозолей (ороговевших наростов на коже) станет причиной дискомфорта в ногах при движении.
Врач диагностирует неврому Мортона – доброкачественную фиброзную опухоль подошвенного нерва, и проявления подошвенного фасциита – воспалительного процесса фасции стопы.
Еще одна причина – тендинит (поражение сухожилий). Боли возникают при движениях и при пальпации во время обследования.
При сахарном диабете болевые ощущения появляются из-за неправильного кровообращения.
Зависит от результатов диагностики. При артритах, артрозах врач назначает нестероидные противовоспалительные препараты. Их действие направлено на устранение воспаления.
Подагра лечится лекарственными препаратами, снижающими в организме уровень мочевой кислоты. Медицина пока не в силах вылечить подагру полностью, разработаны и применяются методики, позволяющие держать патологию под контролем.
Если человека беспокоят мозоли, их устраняют размягчающими препаратами. При наличии корня его удаляют хирургическим путем.
С целью профилактики требуется соблюдать несложные меры:
- Носить удобную обувь с широкими носами.
- В домашних условиях лучше ходить босиком или использовать тапочки.
- Нельзя допускать сильного переохлаждения и избегать чрезмерного перегрева.
↑
Травма считается одной из основных причин сильнейших резких неприятных ощущений в нижних конечностях во время движения. Человек начинает хромать, наступать полностью на стопу становится невозможно.
Вросший ноготь тоже доставляет много неприятностей. Неправильное формирование ногтя при подстригании приводит к тому, что отросшая ногтевая пластина врастает в плоть, начинается ее воспаление. Сильно это проявляется во время ходьбы.
Если появляются резкие боли, возможно, причина в одном из перечисленных заболеваний. Важно вовремя обратиться к врачу соответствующего профиля.
С проблемой появления боли в ногтевой пластине сталкивается каждый третий человек. Но не все считают нужным уделять этому внимание, считая этот вид боли пустяковым. Иногда боль ногтя на пальце связана с причинами, которые легко устранить, обеспечив себе комфорт в зоне стопы.
К таким причинам относится ношение неправильно подобранной обуви, которая оказывает давление на палец и приводит к видоизменениям пальцев ног.
Следующий фактор женский, женщины, подбирающие модные туфли на высоком каблуке забывают об удобстве и здоровье.
Одна из распространенных причин болезни ногтя на пальце – формирование врастающего ногтя. Это ситуация, при которой уголок ногтя начинает врастать в боковой ногтевой валик пальца.
Чтобы оградиться от представленной проблемы нужно подстригать ногти на ногах аккуратно по прямой линии без закругления, чтобы избежать “оголения” пальцевого валика, куда и будет отрастать нежелательный вросший ноготь.
Если же эта проблема застигла врасплох, то можно решить сложившуюся ситуацию самостоятельно с помощью перекрывания ватой или марлей вросшего участка. Иначе обратитесь к врачу.
Несколько причин формирования косточки:
- Генетическая предрасположенность;
- Узкая обувь и обувь на высоком каблуке;
- Большие нагрузки на ноги;
- Избыточная масса тела.
Болевые ощущения формируются в результате воспалительных процессов, происходящих в суставах, из-за недостаточного притока крови к ступням.
Принято выделять 3 основных стадии развития косточки:
- Зрительное уплотнение боковой части пальца. Эта стадия не сопровождается болевыми ощущениями, но происходит начальная деформация стопы.
- Разрастание косточки, появление неприятных ощущений во время долгого пребывания на ногах.
- Болит косточка на ноге около пальца постоянно, боль может возникать и в пассивном состоянии.
Ход лечения зависит от стадийного развития патологии. Чем запущеннее ситуация, тем сложнее и длительнее будет проходить лечение. При возникновении первых симптомов нужно прибегнуть к диагностике, которая выявит причины образования косточки.
Медикаментозное лечение назначается лечащим врачом и зависит оно от того, какая разновидность проблемы у пациента.
Препараты, выписываемые врачом направлены на обезболивание пораженного участка.
Суставную боль и покраснение можно устранить с помощью таких мазей, как – “Випросал В”, “Эфкамон”, “Ибупрофен” и “Вольтарен”.
Перед применением нужно посоветоваться с лечащим врачом и изучить правила применения, чтобы избежать побочных эффектов.
Лекарственные средства из группы хондропротекторов:
Курс и правильное употребление лекарств назначается только специалистом и зависит от особенностей течения болезни. Не всегда лечение включает прием лекарств.
Потребуется самостоятельно собрать анамнез (историю/характеристику болезни).
Для этого отмечают такие детали:
- Особенности и характер дискомфорта – боль сильная, ноющая, режущая, тупая, перманентная или периодическая.
- Если ощущения непостоянны – конкретное время, продолжительность синдрома.
- Где конкретно болит: вся стопа, конкретный сустав, пальцы, внешняя или внутренняя поверхность стопы, околоногтевая область, ногтевая пластина, прочее.
- В каких условиях возникает: в состоянии покоя, при ходьбе, сгибании, давлении, напряжении, ощупывании, другое.
- Наличие других признаков: гной, гиперемия, отёчность, набухание, онемение, покалывание, зуд, шишки/гематомы, кровоизлияния, прочее.
Прежде чем приступать к лечению, нужно определить причину возникновения неприятных ощущений в области стопы, пальцев.
Частые факторы, провоцирующие боль при сгибании:
- Травмы.
- Подагра.
- Артриты, артрозы.
- Кожные заболевания гнойного характера.
- Грибковые поражения.
↑
В случае получения увечий стопы или пальцев, наблюдаются такие характерные проявления: покраснения, отёчность, гематомы, потеря чувствительности или наоборот, повышенная восприимчивость к боли.
К возможным повреждениям относятся:
- Ожоги пальцев или ступни;
- Обморожения;
- Разрывы связок, растяжения;
- Ссадины, порезы, прочее;
- Ушибы, вывихи;
- Переломы (открытые/закрытые);
- Дискомфорт из-за неправильно подобранной обуви.
Для купирования симптомов, потребуется избавиться от причины их появления. Например, снять отёк, покраснения или воспаления. При ожогах или обморожениях помощь нужно оказать немедленно, ведь они наиболее опасны. Чем меньше выражен дискомфорт или боль, тем сильнее степень поражения.
После получения увечья нужно приложить холод к повреждённому месту, обездвижить пострадавший сустав или кость и расположить конечность выше уровня тела. Это поможет снизить приток крови, предотвратить отёк, воспаление.
Появление такой патологии означает нарушения в процессе обмена веществ и, накопление мочевой кислоты в организме. Пальцы ног болят из-за того, что она накапливается в суставах/суставных сумках. Дефект развивается из-за неправильного питания, алкоголизма, курения, малоподвижного образа жизни, ожирения.
Полностью излечиться от подагры пока невозможно. Чтобы снизить болезненность, нужно соблюдать режим дня и питания, выполнять предписанные рекомендации.
Артроз похож на предыдущее нарушение, отличие в том, что происходит разрушение сустава с постепенным его воспалением.
Определённой причины патологии нет, поэтому в качестве профилактики нужно соблюдать правильное питание, режим дня. Если вовремя не начать лечение, пальцы могут оказаться полностью парализованными.
Артрит в равной мере может вызывать боль в ступне. Ещё наблюдается: незначительное повышение температуры, ощущение холода, заболевания глаз, бессонница или сонливость.
В случае затяжного течения, возможно снижение веса. Дефект появляется вследствие наследственной предрасположенности, перенесённых инфекций, осложнений после травм или нервного истощения. Терапия заключается в применении обезболивающих, противовоспалительных средств, препаратов, поддерживающих иммунитет.
Возникают из-за повреждения кожи и проникновения в рану бактерий (обычно стафилококка или стрептококка). Характеризуется воспалением, покраснением поражённого места, повышением температуры, появляются абсцессы, скопления гноя в области раны. Характерны отказ от пищи, общее недомогание.
Избавиться от такой проблемы можно только хирургическим путём, в редких случаях возможно лечение с помощью антибиотиков и противогрибковых средств. В отдельных ситуациях может потребоваться очищение от токсинов.
Бывает, что причиной становится вросший ноготь. Лечится это в маникюрном салоне на процедуре педикюра или у хирурга. Мозоли возникают при долгом пребывании в обуви, неудобной. Слишком большие нагрузки на ноги, работа в положении стоя, профессиональный спорт – относятся к провоцирующим факторам.
Наличие сахарного диабета может вызывать хрупкость, ломкость кровеносных сосудов, что приводит к недостаточному кровообращению в стопах. Кожа иссушивается, трескается, образуются раны и язвы, перерастающие в гангрену. Это причиняет сильную боль.
Способ действий при болезненности при сгибании фаланг стопы зависит от типа нарушения.
При появлении дискомфорта нужно применять препараты, направленные на снятие неприятных ощущений и устранение причины их появления.
Все они делятся на несколько групп: нестероидные противовоспалительные (НПВС), стероиды, хондропротекторы, анальгетики, антибактериальные средства, противовирусные (-грибковые-паразитарные). Назначают антигистаминные таблетки, капли или мази.
К первой категории относится: “Ибупрофен”, “Диклофенак”, “Диклоген”, “Вольтарен Эмульгель”, “Фастум-гель”, “Финалгон”, “Дип Релиф”, “Найз-Гель”, “Долгит”, другие.
Ко второй причисляется: “Синафлан”, “Гидрокортизон”.
К третьей: “Хондроксин”, “Ревмалгон”.
Среди обезболивающих: “Фастум-гель”, “Випросал”.
Из средств народной медицины можно попробовать мазь на основе яйца и уксуса или аммиачного спирта, медицинской глины, на берёзовых почках, из камфоры, горчицы, яиц.
Снять болезненность и воспаление помогут ванночки, компрессы из отвара ромашки, морской соли и эфирных масел. После пропарки ног нужно втирать в поражённое место свежий мёд лёгкими массирующими движениями. Хорошим народным средством, снимающим дискомфорт и избавляющим от гнойных скоплений, считается свежий лист белокочанной капусты. С его помощью делают примочки на ночь.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Подагра – заболевание, обусловленное нарушением обмена пуринов. Характеризуется увеличением количества мочевой кислоты в крови, и отложениями ее солей (уратов) в суставных тканях.
Обычно подагрический приступ начинается как раз с появления болей в суставе большого пальца ноги. При развитии заболевания патологический процесс может распространяться на все большее число суставов – возникает полиартрит. Но чаще всего при подагре поражаются суставы именно нижних конечностей: коленные, голеностопные, суставы стоп. А наиболее выраженные нарушения и боли наблюдаются в суставах пальцев ног.
Приступы подагры начинаются преимущественно в ночное время. Характеризуется такой приступ быстрым нарастанием местной температуры вокруг сустава, и его покраснением. Быстро увеличивается его отечность и болезненность. Мучительная жгучая боль распространяется от пальцев вверх по ноге. Воспаление может захватывать и мягкие ткани, формируя клиническую картину флебита или целлюлита. Средняя продолжительность подагрических атак составляет несколько суток, а иногда и недель. После стихания признаков сустав постепенно приобретает свою нормальную форму.
При подагре обострения наблюдаются от двух до шести раз в год, а факторами, провоцирующими начало приступа, являются:
- злоупотребление алкогольными напитками;
- погрешности в рационе в виде большого количества мясных или жирных блюд;
- злоупотребление кофе, какао или крепким чаем;
- интенсивные банные процедуры.
Еще одним характерным симптомом подагры являются тофусы, которые выглядят как очаги патологических уплотнений, расположенные в подкожной клетчатке. Локализуются они обычно над пораженными суставами, на разгибательных поверхностях голени и бедер, на ушных раковинах, на ахилловых сухожилиях или на лбу.
- ревматизма;
- системной красной волчанки;
- псориаза;
- нарушения обмена веществ;
- аутоиммунных патологий.
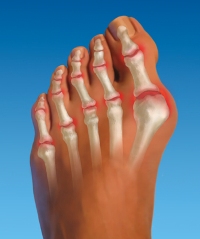
Изолированные поражения пальцев ног при артритах встречаются довольно редко. Чаще всего у таких пациентов воспалительный процесс распространяется и на другие суставы. Кроме того, для артритов очень характерны симметричные болевые ощущения, то есть поражения одинаковых суставов на обеих ногах.
Артритная боль в воспаленном суставе обычно имеет весьма выраженную интенсивность. Появляется она не только при движениях, но и в покое. Также на пораженных артритом суставах возникают сильные отеки и припухлости. Кожный покров над воспаленными областями приобретает красный, багровый оттенок, увеличивается местная температура.
Помимо болевых ощущений, симптомами артрита также являются:
1. Ограничение движений в суставе.
2. Изменения его формы.
3. Неестественный хруст при нагрузках.
При разных видах артрита болевые ощущения развиваются в различных пальцах. Например, для псориатического и реактивного артрита более характерно поражение именно больших пальцев ног.
Остеоартроз – это дегенеративно-дистрофическое заболевание сустава, развивающееся в результате разрушения хрящевых тканей на суставной поверхности. При этой патологии боль сначала возникает периодически, только после физической нагрузки, и быстро пропадает в покое. Но с развитием заболевания интенсивность болей увеличивается, они не исчезают после отдыха, и могут появляться в ночное время.
Признаками остеоартроза являются следующие симптомы:
- утренняя скованность;
- болезненные уплотнения на краях суставной щели;
- ограничение движений в суставе;
- характерный хруст при движениях.
Артрозом пальцев ног страдают, в основном, женщины. Возникновение заболевания провоцируется ношением модельной обуви с острым носом на протяжении многих лет. В результате происходит деформация большого пальца, и его искривление в сторону второго пальца. Кроме того, начинает выпирать его косточка, которая натирается поверхностью обуви, и со временем также подвергается деформации. В итоге искривляются и увеличиваются в размерах все суставы большого пальца ноги. Это провоцирует появление болей и ограничение подвижности.
Если артроз прогрессирует, то палец может менять свою изначальную форму настолько, что его не удается вернуть в начальное положение, применив даже значительные физические усилия.
Осложнением артроза большого пальца является еще и то, что вслед за ним деформации подвергаются второй и третий палец ноги. В результате возникает комбинированная деформация стопы. Кроме того, из-за постоянного трения и травматизации сустава 1-го пальца в нем развивается бурсит.
Воспаление суставной сумки большого пальца ноги со скоплением в ее полости жидкости (экссудата) носит название бурсит. Эта патология характеризуется отеком, болевыми ощущениями, покраснением и жаром в районе большого пальца.
Основное проявление бурсита – наличие подвижной округлой припухлости в области пораженного сустава, имеющей мягкую консистенцию. Такая припухлость довольно болезненна при ощупывании, и легко определяется визуально.
Кроме того, увеличивается местная температура в области воспаления, и кожа приобретает багровый оттенок. При длительном течении бурсит может перейти и в хроническую форму. К воспалению в подобных случаях присоединяется отложение кальциевых солей, что вызывает появление постоянных болевых ощущений.
Если причиной бурсита была травма большого пальца ноги, то к воспалительному процессу может присоединяться и патологическая микрофлора. Возникает гнойный бурсит, а все симптомы становятся более выраженными:
- сильные боли во всей стопе;
- повышение общей температура тела;
- головная боль;
- слабость;
- тошнота и т.д.
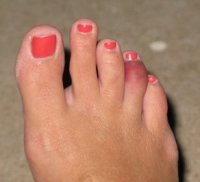
При переломе фаланги пальца стопы в первые часы после получения травмы определяются:
- болезненность в месте перелома при ощупывании;
- значительная припухлость;
- боль при нагрузках на поврежденный палец;
- боли при пассивных движениях пальца;
- кровоподтеки на боковой и тыльной поверхности.
Боль и хромота при переломе сохраняются длительное время. Характерным симптомом является то, что для уменьшения болей человек обычно старается перенести опору на пятку. Часто повреждается также и ногтевое ложе, которое впоследствии служит местом проникновения инфекции.
Нарушения функций при переломах II, III, IV и V пальцев стопы могут быть не особо заметны. Поэтому пациент поначалу может даже и не подозревать о наличии перелома. Лишь через некоторое время, при нарастании болевых ощущений, человек обращается к врачу.
Остеомиелит – это гнойно-некротический процесс, который возникает в кости и костном мозге, затрагивая окружающие мягкие ткани. Причина этой патологии – проникновение в организм микрофлоры, продуцирующей гной. Зачастую остеомиелит в пальцах ног развивается в виде осложнения различных костных патологий, к примеру, при открытых переломах.
Острый остеомиелит начинается с резкого увеличения температуры тела до 39-40 o С.
Состояние пациента сильно ухудшается, что обусловлено нарастающей интоксикацией организма. Проявляется это заболевание также следующими симптомами:
- резкая боль в стопе;
- ознобы;
- головные боли;
- неоднократная рвота;
- иногда потери сознания и бред;
- возможна желтуха.
В первые несколько суток появляется сильная боль в стопе, которая может распространяться и на голень. В пораженных костях и суставах развиваются болевые контрактуры. Активное движение пальцами ног невозможно, а пассивное – сильно ограничено. Быстро нарастают отечные явления в мышцах и мягких тканях стопы и голени. Кожа над зоной поражения приобретает багровый цвет, сильно напряжена. Нередко на ней появляется выраженный венозный рисунок.
При переходе заболевания в хроническую форму самочувствие пациента может несколько улучшаться, выраженность боли в стопе снижается, а сама боль приобретает ноющий характер. Пропадают признаки интоксикации организма, и температура тела возвращается к норме. Зачастую в области поражения формируются свищи со скудными гнойными выделениями. Несколько таких свищей могут образовывать сеть подкожных каналов, которые впоследствии открываются на большом удалении от патологического очага. В дальнейшем возникает стойкая неподвижность суставов стопы и искривление костей пальцев.
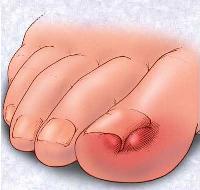
Болевые ощущения при этом могут иметь довольно выраженную интенсивность. Кроме того, характерно покраснение кожи вокруг вросшего ногтя, ее отек, а также присоединение инфекций.
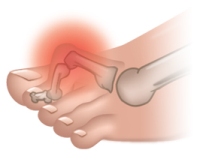
Вальгусная деформация – это искривление плюснефалангового сустава, при котором большой палец отклоняется в сторону своих соседей. Основная причина развития данного нарушения – плоскостопие и слабость сухожильно-связочного аппарата. Дополнительные факторы, способствующие возникновению вальгусной деформации, а соответственно и увеличению боли – ношение узкой обуви или обуви с чрезмерно высокими каблуками.
В подобных случаях возникновение болевых ощущений в пальцах ног связано с нарушениями опорно-двигательного аппарата в виде косолапости той или иной степени выраженности. Вследствие неправильного расположения стопы при хождении происходит неравномерное распределение нагрузки на нее. Большой палец постепенно оттесняется кнаружи и вверх, смещая за собой и остальные.
Так как сухожилия в области свода стопы пытаются ее стабилизировать, на мышцы, которые ответственны за подвижность пальцев, приходится дополнительная нагрузка. Пальцы оттягиваются назад и поджимаются, что приводит к значительному выпячиванию их суставов. Это и ведет к возникновению молоткообразной деформации. Кроме того, на выступающих вперед суставах быстро образовываются болезненные костные мозоли.
Деформированные молоткообразные пальцы упираются в обувь в различных местах и подвергаются трению. В тех областях, где искривленные пальцы прикасаются к поверхности обуви, возникает раздражение. Продолжающееся раздражение и трение может даже приводить к возникновению кожных изъязвлений в области поражения. По мере усиления таких деформаций пациенту становится все больнее и труднее передвигаться.
Наросты отмерших клеток, образующие плотные затвердения на коже, называются мозолями. В большинстве случаев подобные наросты возникают на подушечках пальцев стопы, на пятках или на боковых поверхностях большого пальца. Часто такое затвердение имеет длинное основание в виде глубоко проникающего в ткани корня. Мозоли обычно безболезненны в покое, но обладают выраженной болевой интенсивностью при нагрузках, ходьбе и давлении на пораженную область.
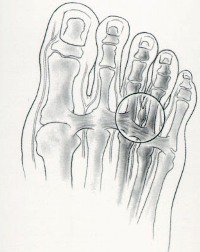
Вследствие ущемления нервов развивается травматический неврит. Воспаление носит хронический характер, что приводит к возникновению постоянной болезненности под пальцами ног.
Боль при этом заболевании обычно локализуется в области основания второго, третьего и четвертого пальцев стопы. Она имеет тенденцию к нарастанию при длительной ходьбе и ношении тяжестей. Кроме того, она часто отдает и в сами пальцы, а также вверх, в голень.
Одним их распространенных симптомов сахарного диабета являются изменения чувствительности и боль в пальцах ног, появляющаяся при ходьбе. Также при диабете часто наблюдается жжение в ступнях, преимущественно в ночное время. Причиной этих состояний служит нарушение кровообращения в нижних конечностях и поражения нервных окончаний.
Болевые ощущения в пальцах ног могут быть проявлением поражений артериальных сосудов нижних конечностей. Общие симптомы для таких заболеваний – это:
1. Побеление пальцев ног.
2. Боль при физических нагрузках.
3. Боль при переохлаждениях.
Две основные патологии, для которых характерна подобная симптоматика – это облитерирующий эндартериит и атеросклероз артерий нижних конечностей.
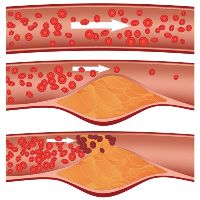
Для этого заболевания характерно уплотнение сосудистой стенки, которое проявляется ощущением сжимающих болей в мышцах ног и в стопе. Болевые ощущения нарастают при ходьбе. Кроме того, характерный признак атеросклероза артерий нижних конечностей – ощущение холодных стоп вне зависимости от времени года.
Болевой синдром в пальцах ног, особенно в промежутках между ними, может быть следствием дерматологических заболеваний. Чаще всего это массивные грибковые поражения стоп.
Кроме боли между пальцами ног, подобные нарушения проявляются также:
- зудом и жжением на коже стопы;
- покраснениями ногтей и изменением их формы;
- припухлостью кончиков пальцев;
- нарушениями окраски кожных покровов.
Боль в пальцах ног обуславливается широким спектром различных заболеваний, а потому данный симптом оказывается поводом к обращению к разным врачам-специалистам, в сферу компетенции которых входит диагностика и лечение спровоцировавшего их заболевания. Таким образом, ответ на вопрос, к какому врачу обращаться при боли в пальцах ног, зависит от того, какое именно заболевание предполагается у человека. А предположение заболевания основывается не только на боли в пальцах ног, но и на основании других имеющихся симптомов. Таким образом, очевидно, что выбор врача, к которому нужно обращаться в конкретном случае боли в пальцах ног, зависит от других имеющихся у человека симптомов. Ниже умы укажем, к докторам каких специальностей необходимо обращаться в зависимости от сопутствующих симптомов.

Если человека беспокоит сильная боль в любых пальцах ног, появляющаяся не только при движении, но и присутствующая в покое, сочетающаяся с отеком, припухлостью, разогреванием (кожа наощупь горячая), багровой окраской кожи в области болезненности, хрустом при физической нагрузке и ограничением движений в суставе, то подозревается артрит. В таком случае необходимо обращаться к ревматологу.
Когда боль в пальцах ног возникает периодически и всегда после физической нагрузки, а после отдыха может уменьшаться или вовсе исчезать, сочетается со скованностью стопы по утрам, хрустом при движении, ограничением подвижности и, возможно, деформацией больного пальца, то подозревается артроз. В таком случае необходимо обращаться к врачу травматологу-ортопеду (записаться).
Если боли в пальцах ног сочетаются с симптомами тендинита (боли в пальцах при ходьбе и при ощупывании сухожилий, хруст при движении, покраснение и разгоряченность кожи над областью болей) или бурсита (отек, боль, покраснение (кожа багровая) и горячая кожа в области большого пальца, сочетающиеся с мягкой припухлостью около сустава, и иногда с болями во всей стопе, повышенной температурой тела, слабостью и тошнотой), то необходимо обращаться к травматологу-ортопеду.
Если боль в пальцах ног ощущается после любого травматического воздействия на них (например, удар о твердый предмет, падение тяжелого на ногу, сдавление стопы дверьми с автоматическим закрыванием-открыванием и т.д.), то следует обращаться к врачу травматологу-ортопеду или, в его отсутствие, к общему хирургу (записаться).
Если боль в пальцах ног возникает на фоне резкого повышения температуры тела до 39 – 40 o С, сочетается с резкой болью во всей стопе (иногда также и в голени), отеком и багровой окраской кожи стопы и голени, с невозможностью пошевелить пальцами, ознобом, рвотой, головной болью, возможно желтой окраской кожи и склер глаз, потерей сознания, а через некоторое время боль стихает, общее состояние улучшается, но формируются свищи, из которых вытекает гной, то подозревается остеомиелит. В таком случае необходимо обращаться либо к травматологу-ортопеду, либо к хирургу.
Если боль в каком-либо пальце ноги (чаще большом) интенсивная и сочетается с покраснением кожи и отеком в области края ногтя, то подозревается врастание ногтя, и в таком случае необходимо обращаться одновременно к дерматологу (записаться) и хирургу. Врач-дерматолог будет заниматься консервативным лечением (без операции) вросшего ногтя, но если это невозможно, то направит к хирургу для его удаления. Если же человек не желает лечить вросший ноготь нехирургическими методами, а хочет удалить его хирургически, то можно сразу обращаться к хирургу.
Если боль в области пальца связана с мозолью, то необходимо обращаться к врачу-дерматологу.
Если боль в пальцах ног обусловлена вальгусной деформацией (большой палец наклонен к другим пальцам и сбоку стопы выступает «косточка»), косолапостью или молоткообразной деформацией пальцев ног (согнутые пальцы с сильным выпячиванием суставов), то следует обращаться к врачу-ортопеду (записаться).
Если человек страдает болями и нарушением чувствительности в пальцах ног, ощущаемыми при ходьбе, которые сочетаются с жжением в ступнях, постоянной жаждой, обильным и частым мочеиспусканием, повышенным аппетитом, потливостью, то подозревается сахарный диабет. В таком случае необходимо обращаться к врачу-эндокринологу (записаться).
Когда, помимо болей в пальцах ног, человека беспокоят признаки «перемежающейся хромоты» (боли, онемение и тяжесть в ногах, возникающие через некоторое время после начала ходьбы, заставляющие человека останавливаться, чтобы переждать боль, и только после этого снова продолжать движение) или атеросклероза сосудов ног (сжимающие боли в мышцах ног и стопы, ощущение холодных стоп в любую погоду), то следует обращаться к врачу-ангиологу (записаться), сосудистому хирургу (записаться) или флебологу (записаться). Если попасть к этим специалистам по каким-либо причинам невозможно, то следует обратиться к общему хирургу.
Когда человека беспокоит боль в пальцах ног и межпальцевых промежутках в сочетании с зудом и жжением, покраснением ногтей и изменением их формы, припухлостью кончиков пальцев, ненормальной окраской кожи на отдельных участках стопы, то подозревается грибковое заболевание, и в таком случае необходимо обращаться к врачу-дерматологу.
Поскольку боль в пальцах ног провоцируется разными патологиями, то в каждом случае при данном симптоме врач может назначать различные анализы и обследования, которые он выбирает в зависимости от предполагаемого заболевания. Соответственно, перечень обследований всегда будет зависеть от предположительного диагноза, который ставится врачом на основании других имеющихся у человека симптомов, помимо болей. Поэтому ниже мы укажем, какие анализы и обследования может назначить врач при боли в пальцах ног в зависимости от того, с какими другими симптомами она сочетается.
Когда эпизодически появляются болевые ощущения в пальцах ног в сочетании с их покраснением, отечностью и разогреванием (пальцы горячие наощупь), отдающие вверх по ноге, продолжающиеся в течение нескольких часов или недель, а после нескольких болевых приступов приводящие к формированию уплотнений (тофусов) над суставами пальцев, то подозревается подагра. В таком случае врач назначает следующие анализы и обследования:
- Общий анализ крови (записаться);
- Биохимический анализ крови (записаться) (мочевая кислота, общий белок, белковые фракции, серомукоид, фибрин, сиаловые кислоты, гаптоглобин, билирубин (записаться), мочевина, креатинин, холестерин, АсАТ, АлАТ, амилаза);
- Рентген суставов (записаться);
- Пункция воспаляющихся суставов с микроскопическим исследованием и бактериологическим посевом (записаться) суставной жидкости;
- Пункция тофусов с микроскопическим исследованием содержимого;
- УЗИ почек (записаться).
При подозрении на подагру врач обычно назначает все вышеперечисленные анализы, так как они необходимы для подтверждения предполагаемого диагноза. Наиболее важными для диагностики подагры исследованиями является определение концентрации мочевой кислоты в крови, выявление кристаллов солей мочевой кислоты в суставной жидкости и содержимом тофусов. По результатам УЗИ почек могут выявляться уратные камни. На рентгеновских снимках изменения, характерные для подагры, становятся видны только через пять лет после начала болевых приступов в суставах.
- Общий анализ крови;
- Анализ крови на ревматоидный фактор (записаться) и С-реактивный белок;
- Биохимический анализ крови (общий белок, белковые фракции, серомукоид, сиаловые кислоты);
- Анализ крови на концентрацию иммуноглобулинов IgG, IgA (записаться);
- Анализ крови на циркулирующие иммунные комплексы (ЦИК);
- Увеличивающий рентген стопы (записаться);
- УЗИ стопы (записаться);
- Томография (компьютерная и магнитно-резонансная) стопы;
- Термография стопы;
- Сцинтиграфия стопы;
- Пункция суставов (записаться) кисти с анализом внутрисуставной жидкости.
В первую очередь при подозрении на артрит назначаются анализы крови (общий, биохимический, на С-реактивный белок, ревматоидный фактор, на ЦИКи, на иммуноглобулины), так как это необходимо для подтверждения воспалительной природы заболевания. Так, если анализы крови в норме, то речь идет не об артрите, и врачу придется дополнительно еще раз подробно побеседовать и осмотреть больного, чтобы поставить другой предположительный диагноз.
Но если анализы крови не в норме (повышено СОЭ, количество серомукоида, сиаловых кислот, ЦИКов, иммуноглобулинов, С-реактивного белка и ревматоидного фактора), то речь идет об артрите, и в таком случае в зависимости от показателей анализов врач назначает следующие обследования, необходимые для постановки правильного окончательного диагноза. Так, если выявлена повышенная концентрация иммуноглобулинов и ЦИКов на фоне отсутствия ревматического фактора, то врач ставит диагноз неревматоидного артрита, и для оценки состояния тканей сустава и характера воспаления назначает рентген (записаться) и анализ внутрисуставной жидкости, получаемой путем пункции. Если имеется техническая возможность, то рентген заменяется компьютерной томографией, так как она дает несколько больше информации.
Если же в крови выявлено наличие С-реактивного белка и ревматоидного фактора, то врач ставит диагноз ревматоидного артрита, и назначает для оценки состояния сустава и характера воспаления рентген, магнитно-резонансную томографию и пункцию суставной жидкости с последующим ее анализом.
При ревматоидном и неревматоидном артрите в качестве метода дополнительной диагностики может назначаться УЗИ (записаться), которое позволяет выявить выпот в суставной полости и оценить степень тяжести патологических изменений в тканях, окружающих сустав. Если необходимо оценить активность воспалительного процесса и реакцию костной ткани на него, то назначается сцинтиграфия. А термография рассматривается в качестве только дополнительного метода самого артрита, так как позволяет зафиксировать характерное для патологии повышение температуры тела в области больных суставов.
- Общий анализ крови;
- Анализ крови на С-реактивный белок и ревматоидный фактор;
- Рентген стопы;
- УЗИ стопы;
- Компьютерная томография стопы;
- Магнитно-резонансная томография стопы (записаться).
В первую очередь для исключения возможного артрита врач назначает общий анализ крови и анализ крови на С-реактивный белок и ревматоидный фактор. Если все анализы в норме, то речь идет об артрозе, и уже для его диагностики врач в первую очередь назначает рентген и УЗИ. Если имеется техническая возможность, то рентген лучше заменить компьютерной томографией, так как она позволяет получить больше данных. Как правило, после проведения УЗИ и рентгена/томографии обследование не продолжают, так как результатов этих обследований оказывается достаточно для точной постановки диагноза. Но если артроз привел к сильной деформации суставов пальцев ног, воспалению суставной сумки, связок или сухожилий, или же имеется необходимость проведения операции, то дополнительно назначается магнитно-резонансная томография.
Когда боль в пальцах ног указывает на тендинит (боль ощущается при ходьбе и ощупывании сухожилий, при движении пальцами слышен характерный хруст, кожа в области боли красная и горячая) или бурсит (в области большого пальца имеется отек и боль, кожа горячая и багровая, около сустава большого пальца видна мягкая и болезненная при прощупывании припухлость, иногда отмечаются боли во всей стопе, повышенная температура тела, слабость и тошнота) – врач назначает рентген и УЗИ. Рентген в таких случаях необходим для исключения переломов костей, а УЗИ необходимо для оценки состояния и степени выраженности воспаления в сухожилиях и суставной сумке, а также для отличения бурсита от тендинита. Если имеется техническая возможность, то в дополнение к УЗИ назначается магнитно-резонансная томография.
Когда боли в пальцах ног появляются после любой травмы (например, удар о твердый предмет, падение тяжелого на ногу, сдавление стопы дверьми с автоматическим закрыванием-открыванием и т.д.), то врач обязательно произведет осмотр и назначит рентген для выявления возможных переломов костей. Если переломов не обнаруживается, то рентген может быть назначен для оценки степени патологических изменений мягких тканей. Других обследований при травматических болях в пальцах ног обычно не назначают, так как в этом нет необходимости.
Когда боль в пальцах ног возникает фоне резкого повышения температуры тела до 39 – 40 o С, сочетается с резкой болью во всей стопе (иногда также и в голени), отеком и багровой окраской кожи стопы и голени, с невозможностью пошевелить пальцами, ознобом, рвотой, головной болью, но через некоторое время боль стихает, общее состояние улучшается, зато формируются свищи с истечением гнойного содержимого, тогда врач подозревает остеомиелит и назначает в обязательном порядке рентген для подтверждения диагноза. Если имеется техническая возможность, то рентген заменяют компьютерной томографией, дающей более полную информацию. Если нужно оценить также и состояние мягких тканей стопы и степень их вовлечения в патологический процесс, то назначается магнитно-резонансная томография или, если томография недоступна, простое УЗИ. Если имеются свищи, то назначается фистулография (записаться), чтобы определить их расположение, длину, сообщение с костью и т.д.
Когда боли в одном пальце ноги (обычно большом) сильные, сочетаются с покраснением и отеком кожи в области болезненности и локализуются у края ногтя, то подозревается врастание ногтя. В таком случае врач не назначает каких-либо анализов и обследований, а производит только осмотр, на основании которого диагноз и так очевиден.
Когда боль на пальце стопы обусловлена мозолью – врач производит осмотр, надавливает на нее и покручивает, чтобы отличить мозоль от подошвенной бородавки, болезни Мортона и др. Диагноз ставится на основании осмотра, дополнительные обследования не назначаются.
Когда боли в пальцах ног связаны с вальгусной деформацией (большой палец наклонен к другим пальцам и сбоку стопы выступает «косточка»), косолапостью или молоткообразной деформацией пальцев ног (согнутые пальцы с сильным выпячиванием суставов), то врач диагностирует заболевание на основании данных внешнего осмотра. Однако для оценки состояния суставов, костей и измерения различных размеров стопы врач может назначить рентген, плантографию (записаться) и подометрию.
Если боль локализуется под вторым, третьим и четвертым пальцами ног, присутствует постоянно, усиливается при ходьбе и сжимании стопы, отдает в пальцы и голень, то подозревается неврома Мортона, и в таком случае врач назначает следующие обследования:
- Рентген стопы;
- УЗИ стопы;
- Магнитно-резонансная томография (записаться).
Обычно в первую очередь назначается рентген и УЗИ. Рентген позволяет выявить деформации костей, а УЗИ – саму невриному. Именно поэтому оптимальным методом диагностики невриномы Мортона является УЗИ. Томография назначается редко, так как она, хотя и позволяет выявлять невриному, но ее информативность ниже, чем у УЗИ.
- Определение концентрации глюкозы в крови (записаться) натощак;
- Определение глюкозы в моче;
- Определение уровня гликозилированного гемоглобина в крови;
- Определение уровня С-пептида и инсулина в крови;
- Тест толерантности к глюкозе (записаться);
- УЗИ почек;
- Реоэнцефалография (записаться);
- Реовазография (записаться) сосудов ног.
Для диагностики диабета в обязательном порядке назначаются анализ на уровень глюкозы в крови и моче и тест толерантности к глюкозе, результатов которых достаточно для постановки диагноза. Другими анализами можно и пренебречь, если их невозможно выполнить, так как они относятся к дополнительным. Так, уровень С-пептида в крови позволяет различать первый и второй типы диабета (но это можно сделать и без анализов), а концентрация гликозилированного гемоглобина дает возможность оценить риск развития осложнений. Если врач подозревает наличие осложнений диабета (а при болях в пальцах ног их вероятность высока), то назначается УЗИ почек, реоэнцефалография мозга и реовазография сосудов ног.
Если боли в пальцах ног сочетаются с признаками эндартериита (во время ходьбы в ногах появляется сильная боль, онемение и тяжесть, так что человек должен останавливаться и ждать, пока боль не успокоится, и только после этого он может продолжать движение) или атеросклероза сосудов ног (в мышцах ног или стоп всегда присутствуют сжимающие боли, а стопы холодные в любую погоду), то врач назначает следующие анализы и обследования:
- Выслушивание тонов сердца стетофонендоскопом (записаться);
- Измерение артериального давления (записаться);
- Определение пульсации артерий ног руками;
- Биохимический анализ крови (холестерин, триглицериды, липопротеины высокой и низкой плотности);
- Артериография сосудов;
- Ангиография (магнитно-резонансным или мультиспиральным томографическим методом) (записаться);
- УЗИ сосудов конечностей (записаться);
- Допплерография сосудов конечностей (записаться);
- Реовазография конечностей (для оценки скорости кровотока);
- Термография;
- Капилляроскопия (записаться);
- Функциональные пробы (записаться) (термометрическая, Гольдфлама, Шамовой, паранефральная или паравертебральная блокада поясничных ганглиев).
Сначала врач измеряет давление, выслушивает тоны сердца, определяет пульсацию артерий ног, после чего обязательно назначает УЗИ, допплерографию, артериографию и реовазографию сосудов нижних конечностей. На практике, в большинстве случаев, этих исследований вполне достаточно для постановки диагноза и различения эндартериита и атеросклероза, но в случае сомнений врач может назначить дополнительно и другие обследования из вышеуказанных. Так, для подтверждения атеросклероза назначается ангиография, а эндартериита – термография, капилляроскопия и функциональные пробы.
Если человек страдает от болей в пальцах ног и межпальцевых промежутках, которые сочетаются с зудом и жжением, покраснением ногтей, изменением формы ногтей, припухлостью кончиков пальцев, изменением нормальной окраски кожи на стопе, то подозревается грибковая инфекция, и в таком случае врач назначает следующие анализы и обследования:
- Дерматоскопия (записаться);
- Осмотр пораженных участков под лампой Вуда;
- Определение рН кожи;
- Микроскопия соскобов с кожи и ногтя;
- Посев соскоба с кожи и ногтей на питательные среды.
Обычно врач назначает в первую очередь дерматоскопию, осмотр под лампой Вуда и микроскопию соскоба с кожи и ногтей, так как именно эти исследования позволяют поставить диагноз в большинстве случаев. Однако если поставить точный диагноз не удалось, то врач назначает посев соскоба с кожи и грибка на питательные среды, чтобы определить возбудителя грибковой инфекции и поставить диагноз.
Автор: Пашков М.К. Координатор проекта по контенту.
источник