Большая и малая берцовые кости расположены в голени человека. Эта часть конечности постоянно испытывает сильные нагрузки. Боль в берцовой кости появляется по разным причинам, часто связана с именно с усилением физической активности, но после отдыха симптом пропадает. В других случаях берцовая кость болит долго – неприятное проявление позволяет заподозрить заболевания кости, мышц, нервов, суставов или сосудов. В таких ситуация необходима консультация врача.
Сильно болит берцовая кость при переломе. Ощущения являются очень сильными, так как повреждается костная ткань, надкостница, нервные окончания, мягкие ткани, кровеносные сосуды. Часто ситуация осложняется кровотечением, развитием воспалительного процесса и смещением частей берцовой кости. Боль усиливается при любом движении конечностью, дотрагивании. Основной метод подтверждения перелома – изучение рентгенографического снимка. Хирург назначает обезболивающие и противовоспалительные препараты, кальций, накладывает гипс.
Нарушение липидного обмена, превышение уровня холестерина в крови, недостаточная двигательная активность и вредная пища провоцируют атеросклероз. Боль в области берцовой кости может возникать ссади ноги и спереди, связана с недостаточным насыщением тканей кислородом, постепенной гибелью клеток мягких тканей. В начальных стадиях болезненность ощущается при длительной ходьбе или беге, затем становится постоянной.
Для подтверждения диагноза необходим биохимический анализ крови, ангиография и допплерография. Назначается комплексное медикаментозное лечение и диетотерапия.
Ситуация, когда болит берцовая кость при ходьбе, может возникнуть из-за развития остеохондроза позвоночника в пояснично-крестцовом отделе. Из-за нарушения обменных процессов и кровоснабжения в межпозвонковых дисках ощущается болезненность. Она особенно заметна в голенях ног при беге, поднятии тяжестей. Больному назначаются исследования – рентгенография, компьютерная томография или МРТ, миелография. Терапия должна состоять из медикаментозного лечения, физиотерапии ЛФК, в ряде случаев показана хирургическая операция.
Значительное переутомление мышц может привести к появлению судорог. В этом случае область берцовой кости болит по-особому – внезапно происходит сильное сокращение мышц, оно бывает кратковременным (несколько секунд) или длительным (растягивается на минуты). Может возникать в центе икр или спускаться низко, к стопам. Ощущения связаны с нарушением кровоснабжения мышц в момент судороги.
Для расслабления тканей необходим лечебный массаж, достаточный отдых. Требуется соблюдать питьевой режим, принимать микроэлементы – кальций, калий, магний. При сильных болях рядом с берцовой костью или в стопе, вызванными спазмами, необходимы обезболивающие средства.
Другое заболевание, когда возникает боль в малой берцовой кости или большой – называется деформирующий остеит. Его провоцирует нарушение активности клеток костной ткани – остеокластов и остеобластов, что приводит к деформации и разрушению костей, возникновению искривлений, переломов. Боль описывается как ноющая и постоянная, усиливающаяся в состоянии покоя. Подтверждают заболевание при помощи рентгенографии, сцинтиграфии. Используется комплексное лечение длительного характера.
Болезненность берцовой кости может являться симптомом многих болезней. После выполнения диагностических процедур могут быть подтверждены:
- ушиб костей голени, чаще наблюдается с внешней стороны, сопровождается повреждением тканей;
- растяжение мышц голени;
- вывих и растяжение связок голеностопного сустава;
- синдром расколотой голени;
- варикозное расширение вен;
- нарушение кровоснабжения стоп и голени;
- тромбофлебит;
- рожистые воспаления, фурункулы, трофические язвы, остеомиелит голени;
- дегенеративные изменения межпозвонковых дисков, грыжи;
- образование опухолей (раковых и доброкачественных) в тканях и сосудах ног;
- заболевания эндокринной системы, в том числе сахарный диабет.
Когда возникают боли в области берцовой кости, они имеют постоянный, выраженный характер, затруднена ходьба, требуется определить их причину. Первичный прием обычно проводит терапевт или хирург. Точную диагностику с дальнейшим назначением лечения проведут врачи-специалисты:
- травматолог;
- невролог;
- флеболог;
- нейрохирург;
- эндокринолог;
- онколог;
- инфекционист.
Боли в области берцовой кости провоцируют разные причины. В любом случае такое проявление – это особая физиологическая реакция, сигнал об опасности, который падает организм. При переломах, сильных, растяжениях мышц и связок область голени может болеть чрезвычайно остро, в таких случаях требуется экстренная медпомощь.
Если берцовая кость болит постоянно, ощущения носят ноющий или резкий характер, сопровождаются судорогами, отечностью, признаками воспаления, изменением структуры сосудов, движения в колене, ноге ограничиваются – требуется срочно посетить клинику.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
источник
Медики среди всех распространенных детских заболеваний отмечают боли в ногах. Они могут появляться по самым разным причинам, как безобидным, так и не очень, когда они служат симптомом развития серьезных недугов. Если ребенок жалуется на боли в ногах , это может говорить о развитии ряда болезней, которые имеют разные причины и проявления. Поэтому в каждом случае необходимо четко выяснять точную локализацию болевых ощущений, которые могут образовываться в мышцах, костях и так далее. Такие ощущения могут возникать в любом возрасте ребенка, но при единичных случаях не нужно бежать в медицинское учреждение, но и сильные приступы боли игнорировать не рекомендуется. Первое, что нужно сделать, — это определить источник боевого синдрома как можно точнее.
Появление болевого синдрома в нижних конечностях свойственно детям в возрасте от двух до девяти лет. Пиком этого недуга принято считать возраст от пяти до шести лет. При этом ребенок часто жалуется на боли в ногах , особенно когда приходится стоять или идти пешком. Бывает также, что болевые ощущения наблюдаются в утреннее время, в первые полчаса после пробуждения. Несколько десятилетий назад медики объясняли это тем, что в детском организме не хватает витамина D, а также стремительным ростом ребенка.
Но с развитием иммунологии стало понятно, что в большинстве случаев боль вызывают воспалительные процессы хронического характера, например воспаление аденоидов или мочевыводящих путей, дисбактериоз и прочее. Причиной тому служит ревматическая реакция на инфекционный процесс. Также может наблюдаться реакции на вакцинации, в этом случае детский иммунитет ослаблен и напряжен, он не справляется с инфекциями. Поэтому иммунные клетки атакуют сухожилия, вызывая болевые ощущения в местах крепления мышц. При стрептококковой инфекции также ребенок жалуется, что ноги болят . Причин этого недуга множество, рассмотрим наиболее распространенные из них ниже.
В детском возрасте происходит строение и развитие костной ткани, связок, мышц, особенности которых зависят от питания, обмена веществ и скорости роста. У ребенка быстро растут голени и стопы, поэтому в этих местах должно быть хорошее кровоснабжение. Ткани, которые растут, обеспечиваются кровью за счет сосудов. Но они имеют небольшое количество эластичных волокон, поэтому при физических нагрузках в конечностях увеличивается кровообращение, кости и мышцы нормально растут и развиваются. В состоянии покоя ребенок жалуется на боль в ногах, ночью тонус сосудов снижается, появляются неприятные ощущения.
В детском возрасте нередко появляются в нижних конечностях, в частности в мышцах стоп и икр, боли и судороги из-за недостатка поступления в организм витамина Д, кальция, магния и фосфора. Также могут появляться болевые ощущения в суставах и костях. При этом в костях может наблюдаться деформация. Определить дефицит кальция можно при помощи анализа крови.
Когда в организме наблюдается вирусная инфекция, появляется температура, ребенок жалуется на боль в ногах . Родители могут дать ему парацетамол или иное лекарство от ОРВИ. Обычно после лечения простуды болевой синдром исчезает полностью. Но иногда боли очень сильные и продолжительные, в этом случае рекомендуется незамедлительно вызвать врача. В противном случае возможно появление осложнений. Также болевой синдром может наблюдаться при кариесе, тонзиллите, аденоидах и иных инфекционных заболеваниях.
Ушибы и травмы являются наиболее распространенными причинами болей в ногах, особенно если ребенок очень подвижен и энергичен. Обычно они сами заживают, и боль проходит, но в некоторых случаях могут вызвать хромоту. Ребенок нередко не может стать на ноги, поэтому рекомендуется обратиться к специалисту, который назначит рентгенографию для выявления причин дискомфорта. Дети постарше нередко растягивают мышцы на нижних конечностях, а также связки. Также боли вызывают ушибы колена, вросший ноготь, неудобная обувь и растяжение сухожилия.
Такие недуги в основном наблюдаются у подростков, обуславливаются они низким давлением, пониженным тонусом сосудов, болью в ногах и других частях тела. Часто болевые ощущения появляются в ночное время. При этом ребенок жалуется на боли в ногах , голове, животе, суставах и костях, сердце. Может наблюдаться нарушение сна. При врожденной патологии сердечно-сосудистой системы снижается кровоток, поэтому дети могут спотыкаться при ходьбе и падать. Это связано с тем, что в ногах появляется усталость и боль.
В некоторых случаях у детей может развиваться сколиоз, плоскостопие, искривление позвоночника и неправильная осанка, а также варикозное расширение вен, почечное опущение. В этом случае центр тяжести переносится на ноги, действует максимальное давление, нагрузка на мышцы становится большой. Все это провоцирует появление болей при беге, ходьбе и прыжках.
Если у человека избыточный вес, вся нагрузка приходится на суставы и кости нижних конечностей, которые к тому же еще и растут. Поэтому они не справляются с данной нагрузкой, что провоцирует при минимальной физической нагрузке появление болевых ощущений. Если ребенок жалуется на боли в ногах, причины которых кроются в ожирении, необходимо снизить вес при помощи диет, тогда дискомфорт пройдет.
Могут провоцировать появление болей в конечностях и остеохондропатии, к которым относят:
- Заболевание Осгуда — Шляттера. Характеризуется поражением большой берцовой кости. Заболевание появляется у подростков около десяти или двенадцати лет, которые занимаются спортом. Обуславливается недуг нагрузками на сустав колена в период роста детского организма, вследствие этого в хряще большой берцовой кости наблюдается некроз. При этом ребенок жалуется на боли в ногах , у него появляется отек колена, болезненная шишка, поражается коленный сустав.
- Заболевание Пертеса, что обуславливается некрозом головки кости бедра, причина которого в настоящее время неизвестна. Болезнь в основном поражает мальчиков от трех до четырнадцати лет, появляется боль в колене, тазобедренном суставе, возникает хромота.
Довольно часто у детей встречаются артриты, которые представляют собой воспаление суставов. Часто ребенок жалуется на боли в ногах, появляется высокая температура, интоксикация, вялость, хромота. Проявляется заболевание в некоторых случаях после перенесенной стрептококковой инфекции, кишечной или мочеполовой. Заболевание обуславливается реакцией иммунной системы на антитела. Иногда недуг имеет хронический характер и постоянно прогрессирует, что может приводить к инвалидизации.
Родители прежде всего должны выяснить, где локализуется боль: в кости, суставе или мышце. Им следует установить, в какое время появляется дискомфорт, с чем он связан и когда болевые ощущения появились впервые. Затем рекомендуется провести осмотр ребенка, определить, нет ли на конечностях покраснений и припухлостей, болит ли сустав при ощупывании и не горячий ли он, а также проследить за движениями ребенка. При необходимости нужно обратиться за помощью в медицинское учреждение.
Когда ребенок жалуется на боли в ногах , которые сопровождаются воспалением и покраснением суставов или при подозрении на перелом и растяжение, а также при наличии длительное время хромоты, нужно обратиться к врачу. Он поставит диагноз и назначит соответствующее лечение. Этим занимаются такие специалисты, как невролог, гематолог, педиатр или ортопед. Если сустав стал бурого цвета, это может свидетельствовать о попадании в организм инфекции. Если, например, ребенок в 4 года жалуется на боль ноги по утрам длительное время, это может говорить о том, что у него заболевание Стилла или лейкемия. Медики назначат анализы крови и мочи, проведут диагностику при помощи ЭКГ и рентгена, а затем поставят точный диагноз. Во всяком случае родители обязаны наблюдать за детьми, правильно их кормить, не ограничивать в движениях. В рационе ребенка необходимо присутствие всех питательных веществ, которые нужны для нормального развития организма.
Обратившись к врачу и узнав, почему ребенок жалуется на боли в ногах , необходимо провести соответствующее лечение. Так, для лечения артритов применяют антибиотики и противовоспалительные средства нестероидного типа. При болезни Пертеса назначают кальций и витамины, а также электрофорез и массаж, в некоторых случаях прибегают к оперативному вмешательству. При заболевании Шляттера — Осгуда ребенка ограничивают от движений, которые причиняют нагрузку на суставы колен. Рекомендуется заниматься плаванием и лечебной физической культурой. Также употребляют противовоспалительные и обезболивающие препараты, назначают электрофорез. При плоскостопии необходимо применять ортопедическую обувь, показан массаж и ЛФК. ВСД и гипотония требуют стабилизации артериального давления и повышения тонуса сосудов. Если болевые ощущения связаны с ростом ребенка, рекомендуется растирать конечности согревающими мазями, делать массаж и ванночки для ног.
источник
Родители нередко слышат, как ребенок жалуется на боли в ногах. Особенно часто с такой симптоматикой сталкиваются дети в возрасте от 3 до 10 лет. Днем, как правило, малыша ничего не беспокоит. Но к вечеру либо ночью появляется неприятный дискомфорт. Многие родители относят такие симптомы к обычному переутомлению и не придают им должного значения. Подобное отношение недопустимо, а иногда чревато развитием серьезных патологий. Рассмотрим, почему может возникать боль в ногах, и в каких случаях следует обращаться к врачу.
Это самая распространенная причина. Неприятные ощущения спровоцированы высоким темпом роста и активным обменом веществ. Дискомфорт может продолжаться до полового созревания. Ведь рост крохи в это время увеличивается в результате удлинения ног. При этом наиболее интенсивно растут стопы и голени. Именно эти области нуждаются в усиленной циркуляции крови.
Сосуды, отвечающие за кровоснабжение, в этом возрасте еще недостаточно эластичны. Поэтому лучше всего они функционируют под нагрузками. Таким образом, пока ребенок двигается, он не испытывает дискомфорта. Но во время отдыха происходит снижение тонуса артерий и вен. Циркуляция крови ухудшается. В результате именно этой причины чаще всего болят ноги у ребенка по ночам.
Заботливые родители должны обязательно прислушаться к жалобам крохи. Ведь боли роста можно несколько снизить. Для этого необходимо просто помассировать голени и стопы малыша. В результате усилится кровообращение, и дискомфорт значительно снизится либо полностью исчезнет.
Различные патологии, связанные с опорно-двигательным аппаратом, относят к достаточно частым явлениям у малышей. Это могут быть:
- неправильная осанка;
- плоскостопие;
- сколиозы;
- врожденный недуг тазобедренных суставов.
Нередко в результате именно таких нарушений болят ноги у ребенка. Причины заключаются в смещении центра тяжести. Нагрузка неравномерно распределяется на нижние конечности. Чаще всего страдает один определенный участок детской ножки: стопа, бедро, голень либо сустав.
Постоянное давление приводит к тому, что у ребенка болят ноги.
Для энергичного и активного малыша такие явления, скорее, норма. В большинстве случаев ушибы, растяжения совершенно незначительны. Как правило, ребенок жалуется на боли в ногах пару дней. Затем все проходит самостоятельно.
Однако в некоторых ситуациях дело обстоит сложнее. И если серьезную травму видно с первых минут, то существуют еще микротравмы, незаметные человеческому глазу. Подобные состояния зачастую провоцируют чрезмерные физические нагрузки, ведь современные малыши посещают множество секций и кружков.
Опасность состоит в том, что микротравма незаметна для окружающих, и о ней может не подозревать даже сам ребенок. А именно она способна впоследствии привести к серьезным осложнениям.
Резкие боли в суставах либо мышцах сигнализируют о повреждениях тканей. Если к дискомфорту присоединяется отечность или покраснение, а также местное повышение температуры, обязательно обратитесь к специалисту. Такое состояние нуждается в тщательной диагностике. Ведь могла попасть и инфекция. В этом случае у ребенка может развиться септический артрит. Неадекватное лечение способно привести к необратимым повреждениям сустава.
Иногда причины, почему у ребенка болят ноги, могут скрываться в носоглотке. К подобному состоянию приводят:
- тонзиллит;
- аденоидит;
- множественный кариес.
Крайне важно своевременно выполнять необходимые меры профилактики:
- посещать стоматолога, отоларинголога;
- лечить проблемные зубы;
- следить за гигиеной ротовой полости.
В некоторых случаях боль в ногах является первым симптомом развивающегося ревматизма либо ревматоидного артрита.
Подобная клиника может возникнуть на фоне патологий эндокринной системы:
- болезней надпочечников;
- диабета;
- заболеваний паращитовидной железы.
Эти недуги сопровождаются нарушением минерализации костей. Иногда дискомфорт в ногах является первым признаком некоторых патологий крови. Поэтому, если боли носят постоянный характер, родители обязательно должны показать малыша врачу.
Это заболевание, которое проявляется расстройствами сердечно-сосудистой, дыхательной систем. Малыш, у которого наблюдается данная патология, крайне плохо переносит любые физические нагрузки.
Чаще всего при таком диагнозе родители замечают, что болят ноги у ребенка по ночам. Симптоматика довольно часто сопровождается следующей клиникой:
- головная боль;
- нарушенный сон;
- дискомфорт в животе;
- боль в сердце;
- чувство нехватки воздуха.
Дискомфорт в ногах — это клинический симптом подобных недугов. Врожденный порок артериального клапана либо коарктация аорты приводит к недостаточному кровоснабжению в конечностях. В результате ребенок испытывает боль.
Таким малышам трудно ходить, они часто падают, спотыкаются, очень быстро утомляются. При данных состояниях пульс на руках можно прощупать, а вот на ногах он практически отсутствует.
Такая патология также является врожденной. Она характеризуется недостаточностью тканей, которые входят в состав сердца, вен, связок.
Кроме болезненных ощущений в конечностях, подобное состояние может привести к:
- плоскостопию;
- нефроптозу;
- нарушению осанки;
- заболеваниям суставов;
- варикозу.
Иногда на фоне простудных недугов ребенок жалуется на боли в ногах. Грипп, ОРЗ часто характеризуются ломотой в суставах, упадком сил. Дискомфорт ноющего характера может охватывать все тело.
Такое состояние не считается аномальным. Поэтому в особом внимании не нуждается. Как правило, ребенку при суставном дискомфорте назначают препарат «Парацетамол». Он снимает неприятные ощущения.
После выздоровления такая симптоматика полностью исчезает.
Нередко родители, дети которых достигли 3-летнего возраста, замечают, что у ребенка болят икры ног. Подобную симптоматику может спровоцировать недостаток в организме таких веществ, как кальций, фосфор, калий. Костные ткани начинают интенсивно расти, а полноценного питания они не получают.
Данное состояние может быть спровоцировано неправильной пищей. Но иногда дефицит веществ вызван плохим усвоением данных элементов. Такая картина может сигнализировать о вторичном рахите.
Недуг чаще всего диагностируется у ребят старшего возраста либо подростков. При данном заболевании у ребенка болят ноги ниже колена. При этом дискомфорт носит острый характер. Обратите внимание, какой именно участок беспокоит вашего ребенка.
Болезнь Шляттера вызывает болезненный дискомфорт в передней области коленного сочленения, в месте, где берцовая кость соединена с сухожилием коленной чашечки. Характерной особенностью патологии является постоянство ощущений. Независимо от того, чем занят ребенок, боль не утихает. Дискомфорт беспокоит днем, ночью, во время движения, в состоянии отдыха.
В результате чего появляется такой недуг, врачи не готовы сказать. Но медики отмечают, что чаще всего болезнь диагностируется у ребят, занимающихся спортом.
Если у ребенка болят ноги, обязательно уделите необходимое внимание возникающей симптоматике. Иногда подобный дискомфорт может свидетельствовать о развитии системного, достаточно тяжелого недуга – болезни Стилла.
Как правило, патология сопровождается:
- периодическими прострелами;
- болезненным синдромом в ногах;
- общим недомоганием.
Если вы заметили у ребенка такие клинические проявления, то обратитесь к медикам. Иногда такие признаки указывают на начальную стадию заболевания Стилла либо лейкемию.
При ненадлежащем лечении у ребенка могут возникнуть серьезные последствия. Болезнь Стилла способна привести к значительному ухудшению зрения.
Итак, если ребенок жалуется на боли в ногах, следует четко понимать, когда дискомфорт спровоцирован серьезными причинами, и в каких случаях поводов для беспокойства нет.
Боли роста легко устраняются массажем и принятием теплой ванны. Если малыш после таких процедур полностью избавился от дискомфорта, то причин для паники нет. Однако не забывайте, частый болевой синдром в ногах – это повод для посещения педиатра, ортопеда, хирурга. Такое мероприятие, в большинстве случаев поможет родителям убедиться, что у малыша патологий не выявлено. Просто кроха интенсивно растет.
Дискомфорт в ногах может являться «звоночком» развивающихся недугов, если он сопровождается симптоматикой:
- высокой температурой;
- припухлостью конечностей;
- начинающейся хромотой;
- болью, возникающей утром, а также в течение дня;
- утратой аппетита и веса;
- хронической усталостью.
Если вы заметили хоть один симптом из перечисленных выше, обязательно посетите врача. Не дайте шанса развиться в организме ребенка неприятному недугу.
источник
Среди распространенных детских недугов специалисты отмечают боль в ногах. Данное понятие включает в себя ряд заболеваний, которые совершенно различаются по симптомам и причинам появления. Всякий конкретный случай требует четкого выяснения точной болевой локализации, которая может появиться в костях, мышцах, конечностях.
В это время строения костей, сосудов, аппарата связок и мышц имеют ряд особенностей, которые обеспечивают питание, правильный обмен веществ и темпы роста. У детей быстрее остальных вырастают голени и стопы. В местах стремительного роста ткани должен быть обеспечен обильный кровоток. Подрастающие ткани организма, благодаря сосудам, снабжающим питание мышц и костей, должным образом обеспечиваются кровью. Однако — число эластичных волокон в них минимальное. Следовательно, при движении у ребенка совершенствуется циркуляция крови. Когда мышцы трудятся – кости растут и развиваются. Когда ребенок спит, наблюдается понижение тонуса венозных и артериальных сосудов. Сбавляется интенсивность кровотока — появляются болезненные ощущения.
- Патология ортопедическая — плоскостопие, сколиоз, искривление позвоночника, неправильная осанка
При указанных недугах центр тяжести смещается, и на определенный участок ноги приходится максимальное давление.
- Хронические носоглоточные инфекции
К примеру — кариес, аденоидит, тонзиллит. Именно поэтому в детском возрасте нужно регулярно посещать лор — врача и стоматолога. Боль в ногах может сообщать о наличии различных заболеваний инфекционного характера.
- Нейроциркуляторная дистония (по гипотоническому типу)
Этот недуг вызывает боль в ножках у детей по ночам. Дети с таким заболеванием жалуются попутно на головные боли, сердечный дискомфорт, дискомфорт в области живота. Также возможно нарушение сна.
- Сердечно — сосудистая врожденная патология
Вследствие этой патологии понижается кровоток. При хождении дети могут падать и спотыкаться — это связано с усталостью ног и ощущением боли.
- Прирожденная неполноценность соединительных тканей
Дети с подобной аномалией могут страдать варикозным расширением вен, почечным опущением, искривлением осанки, сколиозом, плоскостопием.
Они могут стать причиной детской хромоты. Дети старшего возраста часто растягивают связки и мышцы. Процесс заживления не требует постороннего вмешательства.
- Сильные эмоции или стресс
Это в некоторых случаях может стать причиной хромоты. В особенности это заметно, когда ребенок взволнован или расстроен. Обратиться за помощью к врачу нужно, если на следующий день хромота не пройдет.
- Ушиб (или воспаление) колена или лодыжки
- Воспаление пальца на ногах, вросший ноготок
- Тесная обувь
- Растяжение Ахиллова сухожилия
Оно может спровоцировать боли в пятке. В случае поражения стопы могут беспокоить боли в середине или средней части ступни. Также приносить дискомфорт могут водяные мозоли.
- Недостаток витаминов и микроэлементов
Дети в возрасте старше трех лет жалуются на боль в икроножных мышцах, связанную с недостатком поступления в зоны роста костей фосфора и кальция.
При любой ОРВИ или гриппе у ребенка также могут болеть все суставы. Снять боль поможет обычный парацетамол.
Если ребенок жалуется на ножную боль, необходимо обратиться за помощью к следующим специалистам:
- Детскому неврологу;
- Гематологу;
- Педиатру;
- Ортопеду – травматологу.
Идти к врачу нужно в случае, если:
- Вы заметили воспаление и покраснение тазобедренного, коленного или голеностопного сустава;
- Ребенок без очевидной причины хромает;
- Есть подозрение на основательную травму или перелом.
- Любая травма может служить источником внезапной боли в ногах. К врачу необходимо обратиться при наличии припухлости или боли в суставе.
- Если сустав пухлый и приобрел красный или бурый цвет,нужно незамедлительно обратиться к доктору. Возможно – это начало тяжелого системного заболевания или попадание в сустав инфекции.
- Очень серьезно необходимо отнестись к появлению болей в суставах у ребенка по утрам — они могут свидетельствовать о наличии болезни Стилла или лейкемии.
- Среди детей достаточно расширена болезнь Шляттера. Недуг проявляется в виде острой боли в колене (передней его части), в месте присоединения сухожилия коленной чашечки к берцовой кости. Причина данного заболевания не установлена.
Каждый родитель должен наблюдать за своим чадом, следить за его обувью, обеспечивать полноценное питание и не ограничивать ребенка в движении. В рационе малыша должно быть все необходимое для нормального развития и роста детского организма.
источник
У родителей всегда вызывают тревогу жалобы детей на плохое самочувствие. Бывает так, что днем малыш был бодр и весел, но потом не может уснуть и капризничает. Одной из причин такого поведение могут быть боли в ногах. Мамам стоит узнать их основные причины.
Такое явление может быть симптомом разных недугов. В каждом конкретном случае следует учитывать локализацию болевых ощущений, потому точный диагноз может поставить только доктор.
Причиной недомогания могут оказаться ортопедические нарушения, например, или Подобные состояния ведут к смещению центра тяжести и к увеличению нагрузки на определенные участки конечностей.
Когда у ребенка в возрасте от примерно 5 и до 9 лет сильно болят ноги ночью, то возможно это связано с особенностями данного детского роста. Специалисты говорят, что кости у малышей растут быстрее, чем мышечная ткань. Потому сухожилия и мышцы натягиваются, сжимают суставы, что и провоцирует появление дискомфорта. Днем дети активно двигаются, что улучшает циркуляцию крови. В ночное время в состоянии покоя снижается тонус сосудов и это приводит к неприятным ощущениям.
Такой недуг, как нейроциркуляторная дистония также приводит к тому, что у ребенка болят ноги по ночам. Помимо этого симптома могут беспокоить нарушения сна, дискомфорт в области сердца.
Врожденные патологии сердечно-сосудистой системы могут вызвать подобные проблемы. Также к ним приводят заболевания носоглотки и ротовой полости. Это может быть кариес, аденоидит. Распространенной причиной дискомфорта в конечностях в детском возрасте являются травмы и ушибы, полученные во время игр днем.
Здоровый пятилетний ребенок просыпается по ночам, плачет, жалуется на боли в ногах, не может долго уснуть. В этот тревожный детский симптом носит название «боль роста», и его появление никоим образом не связано с какой-то болезнью. О том, что такое боли роста и как помочь ребенку в случае их появления, рассказывает Medpulse. ru.
Боли в ногах у детей далеко не всегда связаны с травмами и заболеваниями костей, суставов, связок и мышц. В большинстве случаев они обусловлены физиологическими процессами, происходящими в организме ребенка, особенно бурно протекающими в периоды бурного роста и гормональных перестроек. Симптом носит название боли роста и в той или иной форме встречается у каждого второго ребенка.
Рост ребенка подразумевает увеличение всех частей его тела в длину и ширину, прежде всего за счет роста скелета и мускулатуры. К четырем годам дети обычно удваивают свой рост, зафиксированный при рождении, а к 12-13 годам — утраивают. Активнее всего малыши растут до года, затем их рост замедляется и до 4-5 лет становится более равномерным. Первый скачок роста наблюдается у мальчиков в пятилетнем, а у девочек в шестилетнем возрасте. Второй скачок происходит соответственно у мальчиков в 9, у девочек в 10 лет, когда буквально за год дети вырастают на 15-20 сантиметров. Третий период вытяжения совпадает с подростковым периодом, начинается в 13-15 лет и заканчивается к 18-20 годам.
Появление болей в ногах связано с периодами стремительного роста ребенка, в частности с быстрым увеличением длины нижних конечностей . О причинах болей роста врачи спорят до сих пор, большинство связывает их появление с неравномерным ростом костей и натяжением покрывающей их надкостницы, что вызывает раздражение болевых рецепторов и появление ломоты в ногах. Возникновение ночных болей и судорог в мышцах ног может быть обусловлено натяжением мышечных волокон, отстающих в росте за трубчатыми костями нижних конечностей.
Боли роста чаще всего возникают в области голеней, в частности в икроножных мышцах и голеностопном суставе, под коленями, в районе наружной поверхности бедер. Боли могут носить самый различный характер и варьироваться от слабых ощущений до сильных спазмов.
Слабые тупые ноющие боли в костях, мышцах и связках, возникающие в течение дня, обычно остаются незамеченными. В этом нет ничего удивительного: ребенок постоянно находится в движении, он увлечен игрой и другими интересными занятиями, слабые раздражители не в состоянии отвлечь его от изучения окружающего мира. Боли в ногах начинают тревожить ребенка в состоянии покоя, чаще в период засыпания, сна и пробуждения. Появляются жалобы на ломоту в костях и суставах, нередко возникают очень болезненные судороги мышц, чувство онемения и скованности в конечности. Сон ребенка нарушается, что, в свою очередь, усугубляет ситуацию.
Характерной особенностью болей роста является их летучесть. Чаще всего они возникают в одной конечности и никогда не локализуются в одном месте. Ребенок то жалуется на боль в лодыжке, то указывает на больное колено или бедро.
Боли роста не бывают длительными, они проходят быстро и самостоятельно, не успевая причинить ребенку сильных страданий .
Боли роста не сопровождаются повышением тела, не ухудшают общего состояния малыша . Им не сопутствует изменение тканей конечности, для них не характерно появление припухлости, покраснение кожи над суставами, ограничение подвижности костных сочленений и появление хромоты.
Прежде всего, следует обратить внимание детского врача на жалобы малыша, исключить травму конечности и сопутствующие ей вывихи, переломы, растяжения и разрывы мышц и связок. Иногда летучие боли в костях и мышцах оказываются первыми симптомами гриппа. Боли в суставах могут быть связаны с артритами, в частности с ревматоидным артритом, возникающим после ангины или фарингита. Полное обследование ребенка позволит снять подозрения по поводу заболевания и сосредоточиться на борьбе с болями роста.
В первую очередь при появлении болей роста следует обратить внимание на питание ребенка . В период активного роста он особенно нуждается в бесперебойном поступлении питательных веществ, особенно белков, витаминов, в частности витаминов, А и D, и микроэлементов, таких как кальций, магний, фосфор и железо. В рационе питания ребенка должно быть достаточно мяса, рыбы, печени, яиц, молочных продуктов, овощей, фруктов и злаков. Кроме того, необходим дополнительный прием витаминно-минеральных пищевых добавок.
Рост ребенка контролируется гормонами, в частности соматостатином, основное количество которого синтезируется во время сна. Именно поэтому для здоровья ребенка важен полноценный сон.
На росте ребенка сказываются стрессы, сопровождающиеся выбросом большого количества адреналина. Малыш должен расти в доброжелательной среде, способствующей нормальному функционированию гипофиза, вырабатывающего соматостатин.
— Оставить ребенка в постели.
— Слегка помассировать больную ногу, используя легкие поглаживающие, растирающие, разминающие движения — ребенок сам укажет, как для него лучше.
— Во время массажа можно применять согревающие мази, гели, бальзамы, эфирные масла — главное, учитывать возраст ребенка и соблюдать приемлемую дозировку.
— Полезно приложить к больному месту теплую грелку или организовать малышу теплую ванну, это поможет ему расслабиться и снимет напряжение мышц.
Применять обезболивающие препараты, можно только по назначению врача . Как правило, боли, связанные с ростом, не требуют использования лекарств, и если не удается справиться описанными способами, стоит подумать о другой причине недомогания.
Медики среди всех распространенных детских заболеваний отмечают боли в ногах. Они могут появляться по самым разным причинам, как безобидным, так и не очень, когда они служат симптомом развития серьезных недугов. Если , это может говорить о развитии ряда болезней, которые имеют разные причины и проявления. Поэтому в каждом случае необходимо четко выяснять точную локализацию болевых ощущений, которые могут образовываться в мышцах, костях и так далее. Такие ощущения могут возникать в любом возрасте ребенка, но при единичных случаях не нужно бежать в медицинское учреждение, но и сильные приступы боли игнорировать не рекомендуется. Первое, что нужно сделать, — это определить источник боевого синдрома как можно точнее.
Появление болевого синдрома в нижних конечностях свойственно детям в возрасте от двух до девяти лет. Пиком этого недуга принято считать возраст от пяти до шести лет. При этом ребенок часто жалуется на боли в ногах , особенно когда приходится стоять или идти пешком. Бывает также, что болевые ощущения наблюдаются в утреннее время, в первые полчаса после пробуждения. Несколько десятилетий назад медики объясняли это тем, что в детском организме не хватает витамина D, а также стремительным ростом ребенка.
Но с развитием иммунологии стало понятно, что в большинстве случаев боль вызывают воспалительные процессы хронического характера, например воспаление аденоидов или мочевыводящих путей, дисбактериоз и прочее. Причиной тому служит ревматическая реакция на инфекционный процесс. Также может наблюдаться реакции на вакцинации, в этом случае детский иммунитет ослаблен и напряжен, он не справляется с инфекциями. Поэтому иммунные клетки атакуют сухожилия, вызывая болевые ощущения в местах крепления мышц. При стрептококковой инфекции также ребенок жалуется, что ноги болят . Причин этого недуга множество, рассмотрим наиболее распространенные из них ниже.
В детском возрасте происходит строение и развитие костной ткани, связок, мышц, особенности которых зависят от питания, обмена веществ и скорости роста. У ребенка быстро растут голени и стопы, поэтому в этих местах должно быть хорошее кровоснабжение. Ткани, которые растут, обеспечиваются кровью за счет сосудов. Но они имеют небольшое количество эластичных волокон, поэтому при физических нагрузках в конечностях увеличивается кровообращение, кости и мышцы нормально растут и развиваются. В состоянии покоя ребенок жалуется на боль в ногах, ночью тонус сосудов снижается, появляются неприятные ощущения.
В детском возрасте нередко появляются в нижних конечностях, в частности в мышцах стоп и икр, боли и судороги из-за недостатка поступления в организм витамина Д, кальция, магния и фосфора. Также могут появляться болевые ощущения в суставах и костях. При этом в костях может наблюдаться деформация. Определить дефицит кальция можно при помощи анализа крови.
Когда в организме наблюдается вирусная инфекция, появляется температура, ребенок жалуется на боль в ногах . Родители могут дать ему парацетамол или иное лекарство от ОРВИ. Обычно после лечения простуды болевой синдром исчезает полностью. Но иногда боли очень сильные и продолжительные, в этом случае рекомендуется незамедлительно вызвать врача. В противном случае возможно появление осложнений. Также болевой синдром может наблюдаться при кариесе, тонзиллите, аденоидах и иных инфекционных заболеваниях.
Ушибы и травмы являются наиболее распространенными причинами болей в ногах, особенно если ребенок очень подвижен и энергичен. Обычно они сами заживают, и боль проходит, но в некоторых случаях могут вызвать хромоту. Ребенок нередко не может стать на ноги, поэтому рекомендуется обратиться к специалисту, который назначит рентгенографию для выявления причин дискомфорта. Дети постарше нередко растягивают мышцы на нижних конечностях, а также связки. Также боли вызывают ушибы колена, вросший ноготь, неудобная обувь и растяжение сухожилия.
Такие недуги в основном наблюдаются у подростков, обуславливаются они низким давлением, пониженным тонусом сосудов, болью в ногах и других частях тела. Часто болевые ощущения появляются в ночное время. При этом , голове, животе, суставах и костях, сердце. Может наблюдаться нарушение сна. При врожденной патологии сердечно-сосудистой системы снижается кровоток, поэтому дети могут спотыкаться при ходьбе и падать. Это связано с тем, что в ногах появляется усталость и боль.
В некоторых случаях у детей может развиваться сколиоз, плоскостопие, искривление позвоночника и неправильная осанка, а также варикозное расширение вен, почечное опущение. В этом случае центр тяжести переносится на ноги, действует максимальное давление, нагрузка на мышцы становится большой. Все это провоцирует появление болей при беге, ходьбе и прыжках.
Если у человека избыточный вес, вся нагрузка приходится на суставы и кости нижних конечностей, которые к тому же еще и растут. Поэтому они не справляются с данной нагрузкой, что провоцирует при минимальной физической нагрузке появление болевых ощущений. Если ребенок жалуется на боли в ногах, причины которых кроются в ожирении, необходимо снизить вес при помощи диет, тогда дискомфорт пройдет.
Могут провоцировать появление болей в конечностях и остеохондропатии, к которым относят:
- Заболевание Осгуда — Шляттера. Характеризуется поражением большой берцовой кости. Заболевание появляется у подростков около десяти или двенадцати лет, которые занимаются спортом. Обуславливается недуг нагрузками на сустав колена в период роста детского организма, вследствие этого в хряще большой берцовой кости наблюдается некроз. При этом , у него появляется отек колена, болезненная шишка, поражается коленный сустав.
- Заболевание Пертеса, что обуславливается некрозом головки кости бедра, причина которого в настоящее время неизвестна. Болезнь в основном поражает мальчиков от трех до четырнадцати лет, появляется боль в колене, тазобедренном суставе, возникает хромота.
Довольно часто у детей встречаются артриты, которые представляют собой воспаление суставов. Часто ребенок жалуется на боли в ногах, появляется высокая температура, интоксикация, вялость, хромота. Проявляется заболевание в некоторых случаях после перенесенной стрептококковой инфекции, кишечной или мочеполовой. Заболевание обуславливается реакцией иммунной системы на антитела. Иногда недуг имеет хронический характер и постоянно прогрессирует, что может приводить к инвалидизации.
Родители прежде всего должны выяснить, где локализуется боль: в кости, суставе или мышце. Им следует установить, в какое время появляется дискомфорт, с чем он связан и когда болевые ощущения появились впервые. Затем рекомендуется провести осмотр ребенка, определить, нет ли на конечностях покраснений и припухлостей, болит ли сустав при ощупывании и не горячий ли он, а также проследить за движениями ребенка. При необходимости нужно обратиться за помощью в медицинское учреждение.
Когда , которые сопровождаются воспалением и покраснением суставов или при подозрении на перелом и растяжение, а также при наличии длительное время хромоты, нужно обратиться к врачу. Он поставит диагноз и назначит соответствующее лечение. Этим занимаются такие специалисты, как невролог, гематолог, педиатр или ортопед. Если сустав стал бурого цвета, это может свидетельствовать о попадании в организм инфекции. Если, например, ребенок в 4 года жалуется на боль ноги по утрам длительное время, это может говорить о том, что у него заболевание Стилла или лейкемия. Медики назначат анализы крови и мочи, проведут диагностику при помощи ЭКГ и рентгена, а затем поставят точный диагноз. Во всяком случае родители обязаны наблюдать за детьми, правильно их кормить, не ограничивать в движениях. В рационе ребенка необходимо присутствие всех питательных веществ, которые нужны для нормального развития организма.
Обратившись к врачу и узнав, , необходимо провести соответствующее лечение. Так, для лечения артритов применяют антибиотики и противовоспалительные средства нестероидного типа. При болезни Пертеса назначают кальций и витамины, а также электрофорез и массаж, в некоторых случаях прибегают к оперативному вмешательству. При заболевании Шляттера — Осгуда ребенка ограничивают от движений, которые причиняют нагрузку на суставы колен. Рекомендуется заниматься плаванием и лечебной физической культурой. Также употребляют противовоспалительные и обезболивающие препараты, назначают электрофорез. При плоскостопии необходимо применять ортопедическую обувь, показан массаж и ЛФК. ВСД и гипотония требуют стабилизации артериального давления и повышения тонуса сосудов. Если болевые ощущения связаны с ростом ребенка, рекомендуется растирать конечности согревающими мазями, делать массаж и ванночки для ног.
источник
На самом деле родители нередко слышат от своих детей жалобы на боли в ногах, причем жалуются преимущественно дети в возрасте от трех до десяти лет.
При наличии боли ребенка нужно в обязательном порядке показать педиатру. который осмотрит малыша и сможет поставить диагноз. Шутить с этим не нужно, так как причин развития болевых ощущений в области нижних конечностей очень много.
Одной из них является детский возраст. Дело в том, что у всех детей имеются некоторые особенности строения как мышечно-связочного аппарата, так и кости, а также сосудов. Помимо этого у каждого малыша по-разному осуществляется обмен веществ. И, наконец, темпы роста у всех детей являются разными. До момента полового созревания длина тела ребенка увеличивается преимущественно за счет постоянного роста его нижних конечностей. Сразу же отметим, что особенно быстро в этот период растет голень и стопа. Кости малыша растут и развиваются в момент его повышенной двигательной активности. А вот в ночное время суток тонус как венозных сосудов, так и артерий значительно понижается, что приводит к снижению и интенсивности кровотока. В результате, на лицо боль в ногах. В таких случаях болезненную область рекомендуется слегка помассировать.
Нередко боли в ногах у детей возникают и на фоне того или иного ортопедического заболевания. К числу таких патологий можно отнести как сколиоз. так и нарушение осанки, врожденные заболевания тазобедренного сустава, плоскостопие. остеохондроз. болезнь Пертеса и некоторые другие. Во всех случаях очень важно, чтобы мама тщательно осмотрела своего малыша, при этом обращая пристальное внимание не только на его нижние конечности, но и на температуру его тела, общее самочувствие, аппетит и так далее. Дело в том, что боли в ногах могут беспокоить ребенка и вследствие простудного либо инфекционного заболевания. Нередко данное явление сопровождает и такое заболевание как ангина. Различные травмы. а также нарушения стула также могут спровоцировать развитие болевых ощущений в данной области.
Довольно часто болевые ощущения в области нижних конечностей наблюдаются у детей и на фоне хронических инфекционных патологий в носоглотке. Это может быть как множественный кариес, так и тонзиллит либо аденоидит. Бывают и такие случаи, когда боли в ногах являются своего рода сигналом развития ювенального ревматоидного артрита либо ревматизма. Вполне возможно развитие таких болей и при наличии одного из эндокринных заболеваний типа болезни надпочечников или сахарного диабета. В последнее время все чаще в медицинской практике стали встречаться случаи развития болевых ощущений в ногах на фоне наличия у ребенка нейроциркуляторной дистонии по гипотоническому типу. При данном заболевании боль наблюдается преимущественно по ночам, при этом ребенок может жаловаться еще и на головную боль. ощущение дискомфорта в области живота либо сердца, бессонницу. ощущение нехватки воздуха.
Частыми в практике специалистов являются случаи болей в ногах, которые спровоцированы врожденными заболеваниями сосудов или болезнями сердца. Чтобы предупредить развитие данного рода болевых ощущений очень важно покупать ребенку удобную обувь, желательно с твердой подошвой. Не стоит забывать и о том, что питание малыша должно быть сбалансированным и полноценным.
Перед применением необходимо проконсультироваться со специалистом.
Татьяна 23 марта, 2011 12:57
На боль в ногах мой сын жалуется довольно часто. В принципе, я знаю истинную причину ее возникновения. Все дело в том, что мой сынишка занимается футболом вот уже как пять лет. Ни для кого не секрет, что этот вид спорта является достаточно опасным. Травмы он получает регулярно. Как только ноги заживают, боль сразу же исчезает, так что, как я думаю, это не страшно. Скорее всего, болевые ощущения в его случаи обусловлены ушибами и синяками.
Вы можете добавить свои комментарии и отзывы к данной статье при условии соблюдения Правил обсуждения.
Вернуться к началу страницы
Информация, размещенная на нашем сайте, является справочной или популярной и предоставляется широкому кругу читателей для обсуждения. Назначение лекарственных средств должно проводиться только квалифицированным специалистом, на основании истории болезни и результатов диагностики.
Довольно часто дети жалуются на боль в ногах. В большинстве случаев это состояние не представляет опасности и является возрастной особенностью малыша. В то же время существует немало заболеваний, одним из симптомов которых является подобный болевой синдром. Почему же у ребенка болят ноги, и что необходимо предпринять в таком случае родителям?
Специалисты отмечают много причин возникновения болевых ощущений в ногах у детей.
Физиологические изменения в детском возрасте. Длина тела ребенка до времени полового созревания увеличивается в основном за счет роста ног, при этом, наиболее интенсивный рост отмечается в стопах и голенях. В местах стремительного роста необходим интенсивный кровоток. Активность кровотока увеличивается при движении, а в период покоя тонус сосудов уменьшается, снижая интенсивность кровотока, что и вызывает болевой синдром. Некоторые родители знают, что если ночью у малыша болят ножки, после массажа голеней боль обычно проходит.
Нейроциркуляторная дистония по гипотоническому типу. При данной патологии обычно ребенок жалуется на боли в ногах ночью. Боль сопровождается и другими симптомами дистонии – головная боль, ощущение нехватки воздуха, дискомфорт в животе и области сердца.
Ортопедические патологии. Боль в ногах могут вызывать как врожденные заболевания (остеохондропатии, патологии тазобедренных суставов), так и приобретенные болезни (плоскостопие, нарушение осанки, сколиоз).
Хронические инфекционные заболевания носоглотки. Причиной боли может быть тонзиллит, множественный кариес, аденоидит.
Врожденные патологии сердечно-сосудистой системы. Некоторые врожденные пороки коарктации аорты, аортального клапана вызывают уменьшение активности кровотока в ногах. В результате ребенок спотыкается во время ходьбы, падает и часто жалуется на боль в ножках.
Эндокринные патологии. Существуют заболевания, которые приводят к нарушениям минерализации костной ткани и, как следствие, к болям в ногах. К ним относятся: сахарный диабет, болезни паращитовидной железы и надпочечников.
Врожденная патология соединительной ткани. При данной болезни у ребенка кроме болевого синдрома в ногах развивается варикозное расширение вен, плоскостопие, опущение почки, сколиоз.
Дефицит кальция и фосфора. Недостаток этих микроэлементов, как правило, связан с плохим усвоением калия, кальция и фосфора (обычно при вторичном рахите).
Болезнь Шляттера. Данное заболевание часто бывает у детей, которые занимаются спортом. Для него характерна острая боль в передней части колена, в области, где берцовая кость присоединяется к сухожилию коленной чашечки.
Травма ноги. У особенно активных деток нередки травмы ног, которые вызывают боль. Это могут быть ушибы, растяжения связок и мышц.
Сильные эмоции, в частности стресс. Особо чувствительные дети, которые часто переживают эмоциональное возбуждение, нередко страдают от болей в ногах.
Осложнения после прививки. Довольно редко, но все же случается, что ребенок жалуется на боли в ногах после прививки. Как правило, такое осложнение бывает после вакцинации АКДС.
Если малыш жалуется на боль в ногах, то лучше всего показать его врачу. В таком случае следует обратиться к педиатру, который порекомендует узких специалистов. Обычно назначается консультацию ортопеда-травматолога или детского невролога.
Помощь медицинского специалиста обязательна в следующих случаях:
- Есть подозрение на перелом либо другую серьезную травму.
- Наблюдается покраснение или опухлость голеностопного, коленного либо тазобедренного сустава.
- Ребенок хромает без очевидной на то причины.
- Боли в ногах появляются у ребенка по утрам.
Родители должны постоянно следить за малышом, наблюдать за его самочувствием днем и во время сна. Важно уделять внимание его обуви. Она должна быть по размеру ребенку, желательно на твердой подошве. Нельзя позволять долгое время носить кеды или кроссовки.
Отличная профилактика многих заболеваний – физическая активность. Во время движения увеличивается интенсивность кровообращения, суставы и мышцы получают необходимую нагрузку.
Нельзя забывать о правильном питании ребенка. В его рационе должно быть достаточное количество продуктов, содержащих кальций, фосфор, другие микроэлементы и витамины. Меню малыша должно включать кисломолочные продукты, фрукты, овощи.
Если ребенок жалуется на боль в ногах, не стоит игнорировать такое состояние. Иногда данный болевой синдром указывает на начало развития определенной патологии. Только своевременная диагностика и грамотное лечение помогут сохранить здоровье ребенка.
Я тоже думаю, что кальция не хватает. У моей дочери тоже ноги болели, она жаловалась на боль в ногах после физкультуры, тоже икры, было ей тогда лет 7-8. Мой бывший сказал, что это она на физкультуру ходить не хочет . Я поняла, что она не просто так жалуется и отвела её к врачу. Врач сказал, что это нехватка кальция, витамины прописал жевательные с кальцием детские. Название не помню, таблетки цветные. И велел лапы куриные варить. Лапы она есть не стала, таблетки- витамины с кальцием я ей давала, икры болеть перестали. В вареных куриных лапах много кальция и коллагена- соединительной ткани. Еще кальций есть в молочной продукции, лучше давать молочнокислые продукты: творог, кефир, сметану, сыр. Продукты должны быть только натуральные: творог без заменителя молочного жира, сметана без сухого молока, кефир без добавок, можно йогурты без добавок, сыр искать без консервантов и прочей химии.
Кальция очень много в маке, кунжуте, миндале. Из растительных продуктов кальций лучше усваивается, чем из животных.
Еще хороший препарат с кальцием- это скорлупки перепелиных яиц. Перепелиное яйцо помыть, разбить, само яйцо убрать (можно съесть), удалить пленку со скорлупки, которая внутри яйца. Это легко сделать, когда скорлупка мокрая. Потом скорлупу высушить, измельчить. Можно в кофемолке, можно в ступке или ложкой на доске. Ребенку достаточно 1/3 чайной ложки этих скорлупок. Перед употреблением полить лимонным соком растолченную скорлупу обязательно! Образуется цитрат кальция, который хорошо усваивается. Давать перед едой, можно смешать с едой. Давать можно полгода. Рекомендую делать перерывы изредка. Также эти скорлупки лечат аллергию.
Сами яйца перепелиные можно есть сырые. Перепелки не болеют сальмонеллой, в отличие от кур. Но яйца предварительно надо помыть с мылом.
Удачи и здоровья вам и вашему ребенку!
автор вопроса выбрал этот ответ лучшим
Дочери 5 лет, раньше очень часто жаловалась на боли в ногах, сейчас это уже на много реже происходит, а так были и судороги, что ножки подпрыгивали непроизвольно. Мы ходили к терапевту и ортопеду. Сказали это из-за того, что ребенок растет, скелет увеличивается, и организму не хватает витаминов, особенно кальция.
Поэтому я подобрала витаминный комплекс, где больше всего кальция. Курс месяц или два месяца. Как рукой сняло боли, но раз в год или 6 мес. можно для профилактики ребенку менять витамины.
Так же когда дети нагуляются и напрыгаются, то у них ночью так же возможны боли через усталость и напряжение.
в избранное ссылка отблагодарить
Я в детстве очень мучилась суставами. Ходили к врачу, рентген и все такое. Потом врач сказал, что это реакция на быстрый скачок роста. Суставы и кости просто не выдерживают нагрузки, очень быстро растут. Бывает даже что кости вырастают, а органы не успевают, оттуда и миакардиты в подростковом возрасте. Когда скачек роста перестанет набирать обороты все устаканится.
Но на народное мнение все же надеяться не стоит. Это была моя ситуация, у вас может быть совсем другая. Обратитесь к педиатору, он направит вас к ортопеду и/или хирургу, там и выясните что это и следует ли бить тревогу.
в избранное ссылка отблагодарить
К сожалению, Вы не указали возраста Вашего ребенка. В подростковом возрасте часто бывает то, что врачи называют Боли растущего ребенка – то есть в период интенсивного роста кости быстро вытягиваются, а мышцы за ними не поспевают, поэтому растягиваются и болят. А еще боли в икрах могут быть вызваны особенностями строения стопы (скажем, плоскостопием) и неправильно подобранной обувью. Возможно, ребенку требуется консультация ортопеда.
в избранное ссылка отблагодарить
У меня у сына так бывает. Думаем, что к перемене погоды.
в избранное ссылка отблагодарить
Есть интересный вопрос? Задайте его нашему сообществу, у нас наверняка найдется ответ!
Делитесь опытом и знаниями, зарабатывайте награды и репутацию, заводите новых интересных друзей!
Задавайте интересные вопросы, давайте качественные ответы и зарабатывайте деньги. Подробнее..
Статистика проекта за месяц
Начислено баллов репутации: 1364821
Источники: http://www.tiensmed.ru/news/post_new9881.html, http://www.wjtoday.ru/pochemu-u-rebenka-bolyat-nogi-i-kogda-nuzhno-obrashhatsya-k-vrachu/, http://www.bolshoyvopros.ru/questions/837632-rebenok-chasto-zhaluetsja-na-boli-v-nogah-pochemu.html
Высокая температура чаще всего является признаком защитно-приспособительной реакции далее.
Пирантел для детей: инструкция по далее.
Лейкоциты в моче Добрый день! По количеству далее.
Главная Детское здоровье Инфекционные заболевания Красные далее.
Здравствуйте!Сыну 5 и 9мес.Он у меня далее.
Ребенок 1г.4мес. болеет 6 далее.
Отит у детей лечение Отит, как правило, встречается среди детей далее.
источник
в области голени может возникать в нормальных условиях (
например, при физической нагрузке
), а также в результате различных повреждений тканей голени при заболеваниях спины,
, нервов или кровеносных сосудов. В большинстве случаев болевой синдром и его причины проходят самостоятельно в течение короткого промежутка времени, не нанося при этом серьезного вреда организму. В то же время, возникновение болей может быть связано с повреждением тканей голени или прогрессированием грозного заболевания, представляющего опасность для здоровья и жизни пациента.
В сомнительных случаях установить конкретную причину болей и своевременно назначить адекватное лечение может только врач после проведения тщательного и всестороннего обследования. Поэтому если боль не стихает в течение длительного времени или усиливается, не стоит терпеть ее или «глушить» болеутоляющими препаратами, а следует записаться на прием к семейному врачу или обратиться в травмпункт.
Голенью называется нижняя часть ноги, ограниченная коленным суставом сверху и голеностопным суставом снизу. В связи с прямохождением на голень человека оказывается довольно большая нагрузка, что обуславливает выраженное развитие костно-мышечного аппарата. В то же время, повреждение костей, мышц и связок голени во время передвижения является наиболее частой причиной возникновения болей в данной области.
Голень человека включает:
- большеберцовую кость;
- малоберцовую кость;
- мышцы голени;
- нервы голени;
- сосуды голени;
- голеностопный сустав.
Большеберцовая кость Более крупная кость, располагающаяся с внутренней стороны голени. Тело кости имеет форму треугольника, передняя поверхность которого располагается прямо под кожей и может быть легко прощупана. В области верхнего эпифиза большеберцовая кость расширяется и переходит в два мыщелка – центральный (медиальный) и боковой (латеральный), которые участвуют в образовании коленного сустава. Также здесь большеберцовая кость соединяется с малоберцовой костью посредством межберцового сустава. Коленный сустав подвижен (в нем возможно выполнение сгибательных и разгибательных движений), в то время как в межберцовом суставе кости плотно фиксированы связочным аппаратом, поэтому движения в нем ограничены.
В области нижнего эпифиза большеберцовой кости имеется небольшой костный выступ – внутренняя лодыжка, которая соединяется с таранной костью стопы и участвует в образовании голеностопного сустава. В области верхнего эпифиза (
) имеется участок с неровной поверхностью – бугристость большеберцовой кости, которая является местом прикрепления сухожилий мышц.
Малоберцовая кость Также относится к длинным трубчатым костям, однако гораздо тоньше большеберцовой кости. Верхний ее эпифиз сочленяется с большеберцовой костью, а нижний заканчивается боковой лодыжкой, также участвующей в образовании голеностопного сустава. Между телами берцовых костей на всем их протяжении располагается межкостная перепонка голени, состоящая из плотной соединительной ткани и удерживающая кости в правильном положении. В данной перепонке имеется несколько отверстий, через которые проходят кровеносные сосуды и нервы.
Мышцы голени у человека довольно хорошо развиты, что необходимо для поддержания тела в вертикальном положении, сохранения равновесия и прямохождения. В области голени различают несколько групп мышц, которые обеспечивает движения в коленном и голеностопном суставах, а также в суставах стопы. Данные группы разделены между собой соединительнотканными перегородками и окружены фасциями (
Мышцы голени
| Группа мышц | Названия мышц | Выполняемые функции |
| Передняя группа | Передняя большеберцовая мышца | Разгибает стопу в голеностопном суставе и поворачивает ее кнаружи. |
| Длинный разгибатель пальцев | Разгибает стопу и пальцы стопы (со 2 по 5). | |
| Длинный разгибатель большого пальца | Разгибает большой палец стопы и стопу в голеностопном суставе. | |
| Задняя группа | Трехглавая мышца голени | Массивная мышца, обеспечивающая сгибание голени и стопы. Пучки данной мышцы в нижней части голени сливаются и образуют мощное пяточное (ахиллово) сухожилие. |
| Подошвенная мышца | Сгибает голень и стопу. | |
| Подколенная мышца | Сгибает и поворачивает голень кнутри. | |
| Длинный сгибатель пальцев | Сгибает стопу и пальцы стопы (со 2 по 5). | |
| Длинный сгибатель большого пальца стопы | Сгибает стопу и большой палец стопы. | |
| Задняя большеберцовая мышца | Сгибает стопу. | |
| Боковая группа | Длинная малоберцовая мышца | Сгибают стопу и поднимают ее боковой край вверх, выворачивая стопу наружу. |
| Короткая малоберцовая мышца |
Иннервация голени осуществляется нервными волокнами большеберцового и общего малоберцового нервов, образующихся в области подколенной ямки из седалищного нерва. Седалищный нерв начинается в области крестцового нервного сплетения, где образуется из волокон спинномозговых нервов крестцового отдела спинного мозга.
Большеберцовый нерв иннервирует:
- кости голени;
- заднюю группу мышц;
- кожу внутренней поверхности голени;
- стенки сосудов голени.
Общий малоберцовый нерв иннервирует:
Повреждение нервных путей на любом из уровней (включая повреждение тканей голени, седалищного нерва, крестцового сплетения или спинномозговых нервов) может проявляться болевым синдромом.
Кровь к тканям голени поступает по передней большеберцовой артерии (
кровоснабжающей переднюю группу мышц
) и задней большеберцовой артерии (
кровоснабжающей боковую и заднюю группы мышц
). Отток венозной крови от тканей голени осуществляется по поверхностным и глубоким венам, которые сообщаются друг с другом посредством, так называемых, коммуникантных вен. Нарушение проходимости любого из указанных участков венозной системы может привести к переполнению кровью других вен голени и их расширению.
Также в тканях голени (как и в других тканях организма) хорошо развита лимфатическая система, представляющая собой сеть капилляров и сосудов. Образующаяся в тканях лимфа (формируется в результате пропотевания части жидкости из кровеносных сосудов в ткани) скапливается в лимфатических капиллярах, которые затем сливаются в более крупные сосуды. Вся лимфа от нижних конечностей собирается в так называемый грудной лимфатический проток, после чего поступает в крупные вены и возвращается в системный кровоток. Нормальная циркуляция лимфы регулирует обмен веществ и необходима для нормального функционирования иммунной (защитной) системы организма.
Как говорилось ранее, данный сустав образован большеберцовой, малоберцовой и таранной костями. Костные выступы берцовых костей (
то есть внутренняя и наружная лодыжки
) охватывают таранную кость по бокам. Основные движения в данном суставе производятся во фронтальной оси (
сгибание и разгибание стопы
). Также возможно незначительное отведение и приведение стопы.
Связочный аппарат голеностопного сустава представлен мощными связками, которые фиксируют суставные кости и препятствуют их чрезмерному смещению друг относительно друга. В области голеностопного сустава различают наружные связки (
пяточно-малоберцовую, переднюю таранно-малоберцовую и заднюю таранно-малоберцовую
), которые проходят по боковой поверхности сустава и фиксируют его снаружи, а также дельтовидную связку, фиксирующую внутреннюю поверхность сустава.
Все ткани голени содержат болевые нервные окончания, раздражение которых приводит к возникновению болей. Механизм возникновения боли и ее вид могут различаться в зависимости от поврежденной ткани и характера повреждения.
В области голени могут повреждаться:
- кожные покровы;
- мышцы;
- связки;
- сухожилия;
- кости;
- компоненты суставов;
- нервы;
- сосуды.
Боль в области голени может быть вызвана:
- Прямым повреждением тканей. Обычно наблюдается во время травмы, когда травмирующий фактор повреждает нервные окончания тканей голени, что приводит к возникновению острой кратковременной боли в месте травматизации. Важен тот факт, что при прекращении воздействия травмирующего фактора интенсивность боли стихает.
- Развитием воспалительного процесса. Любое повреждение тканей сопровождается развитием воспалительного процесса. В очаг воспаления мигрируют защитные клетки крови (лейкоциты), которые разрушаются и выделяют в окружающие ткани множество биологических веществ, что вызывает боль. Также это приводит к расширению кровеносных сосудов, повышению проницаемости сосудистой стенки, выходу жидкой части крови из сосудистого русла и развитию отека тканей (что сопровождается сдавливанием нервных окончаний и появлением «давящей», «распирающей» боли).
- Нарушением кровообращения. В нормальных условиях все клетки организма постоянно выделяют побочные продукты обмена веществ, которые с током крови уносятся к местам их переработки и выделения (в печень, в почки). При нарушении нормальной циркуляции крови или лимфы данные побочные продукты скапливаются в тканях, что наряду с тканевой гипоксией (недостатком кислорода) приводит к возникновению одного из самых сильных видов боли.
- Повреждением нервов. Повреждение нервных волокон на любом из уровней (начиная от спинного мозга и заканчивая большеберцовым и общим малоберцовым нервами) приводит к возникновению патологических болевых импульсов, которые передаются в головной мозг и могут вызвать ощущение боли в области тканей голени.
Причиной болей в голени могут быть:
- травмы голени;
- заболевания костей голени;
- заболевания мышц;
- заболевания сосудов голени;
- заболевания позвоночника;
- инфекционные заболевания;
- опухоли голени.
Травмы голени
| Название заболевания | Механизм возникновения болей |
| Перелом костей голени | Перелом кости происходит в результате воздействия силы, превышающей степень упругости данной кости. Причиной перелома может быть удар (в данном случае сила действует на кость извне) или падение на ноги с большой высоты (в данном случае образуется так называемый «вколоченный» перелом). Независимо от причины и механизма возникновения перелом кости всегда сопровождается сильной острой болью, что обусловлено рядом факторов. Боль при переломе кости обусловлена:
Исключением из выше описанных правил может считаться так называемый «патологический перелом», при котором ломается кость, поврежденная опухолевым процессом. В результате роста опухоли происходит разрушение костных структур, вследствие чего кость может сломаться даже при небольшой нагрузке (например, во время ходьбы). Однако опухоль разрушает не только костную ткань, но и нервные окончания пораженной области, поэтому если перелом не сопровождается смещением костных отломков и повреждением окружающих мягких тканей, болевой синдром может быть выражен незначительно или отсутствовать вовсе. |
| Ушиб голени | Данный термин применяется в тех случаях, когда ткани голени травмируются тупым предметом. В результате такой травмы не происходит нарушения анатомической целостности мягких тканей (кожи, мышц, сухожилий), однако происходит их выраженное сдавливание, что и является основной причиной возникновения болей. Максимальную боль пациент ощущает в момент нанесения травмы и в первые секунды после этого. Через несколько минут интенсивность боли может стихать, однако из-за прогрессирования воспалительного процесса в поврежденных тканях может развиться феномен гипералгезии. Особенно опасным считается ушиб голени в ее переднебоковой поверхности, где кожные покровы прилегают непосредственно к большеберцовой кости. В результате удара твердым тупым предметом кожа окажется размозженной между ним и костью, что может привести к ее некрозу (то есть омертвению). Также может развиться воспаление надкостницы большеберцовой кости, которое затем может перейти на саму кость и привести к ее повреждению. Также стоит отметить, что при ушибе повреждаются кровеносные сосуды, что может привести к кровоизлиянию. Наиболее опасным осложнением ушиба считается гематома – полость в мягких тканях (обычно в мышцах), заполненная излившейся кровью. Гематома сдавливает окружающие ткани, сосуды и нервы, что усиливает выраженность болей. |
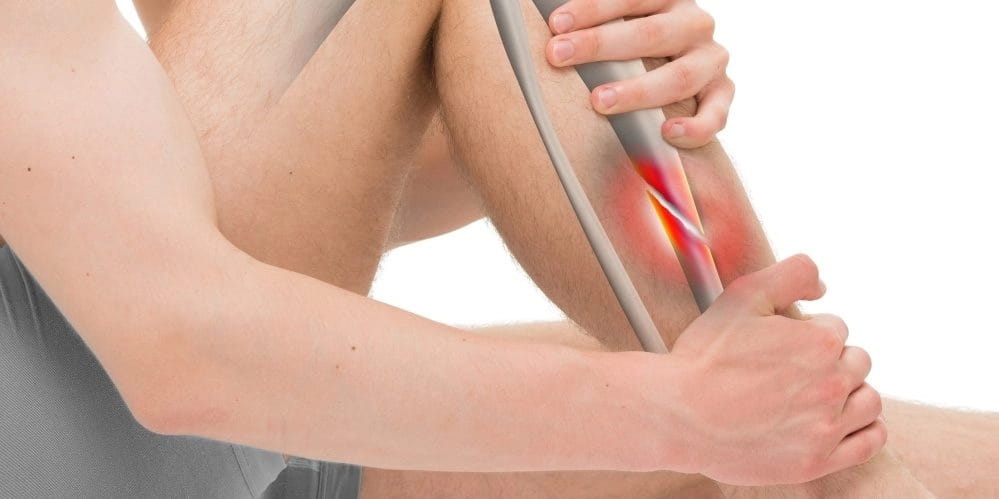
| Растяжение (разрыв) мышц голени | Растяжение или разрыв мышцы происходит в том случае, если возлагаемая на конкретную мышцу нагрузка превышает степень ее прочности. В результате этого отдельные мышечные волокна не выдерживают и разрываются. Растяжение мышцы чаще всего происходит в области ее сухожилия (то есть места прикрепления к кости), однако могут наблюдаться и разрывы самих мышечных волокон. В тяжелых случаях (например, при авариях) может происходить полный отрыв мышцы от кости. В этот момент человек испытывает сильную боль, связанную с повреждением внутримышечных нервных рецепторов. Боль острая, колющая, усиливается при любой попытке сократить поврежденную мышцу (при сгибании или разгибании голени, стопы, пальцев ног). В первые часы после травмы в поврежденных тканях развивается воспалительный процесс, что усиливает выраженность болей. Также разрыв мышечных волокон всегда сопровождается кровотечением, которое может привести к образованию гематомы. |
| Растяжение связок голеностопного сустава | Связки голеностопного сустава довольно крепкие (что обусловлено большими нагрузками, возлагаемыми на данную область), однако и они могут повреждаться. Растяжение или разрыв связок обычно происходит во время занятия спортом или во время обычной ходьбы (если человек «подвернул ногу»), когда вся масса тела переносится не на стопу и пятку, а на связочный аппарат. В момент разрыва связок человек ощущает сильнейшую острую боль в области голеностопного сустава. Любые попытки пошевелить стопой или прикоснуться к поврежденной области сопровождаются усилением болей. Довольно быстро (иногда в течение 10 – 20 минут) область сустава отекает, становится припухлой и болезненной, что обусловлено развитием воспаления. |
| Вывих голеностопного сустава | Вывихом называется патологическое состояние, при котором из-за разрыва связок нарушается фиксация костей голеностопного сустава и они смещаются друг относительно друга. Причиной вывиха обычно является падение или неудачное приземление на ногу. В момент вывиха пациент ощущает сильнейшую боль, которая со временем только усиливается. Стопа при этом может находиться в неестественно согнутом кнутри (реже – выгнутом наружу) положении. Любые попытки встать на поврежденную ногу, пошевелить стопой или пропальпировать (прощупать) область повреждения приводят к усилению болей. |
Помимо травматических переломов существуют другие заболевания, повреждающие кости голени и вызывающие болевой синдром.
Нетравматические заболевания костей голени
| Название заболевания | Механизм возникновения болей |
| Остеохондропатия бугристости большеберцовой кости (болезнь Осгуда-Шлаттера) | Данное заболевание встречается преимущественно у детей и подростков в возрасте от 10 до 20 лет, которые активно занимаются спортом (бегом, футболом, баскетболом). Бугристость большеберцовой кости располагается на передней поверхности ее верхнего эпифиза. В этом месте к ней прикрепляется сухожилие четырехглавой мышцы бедра, которая разгибает голень в коленном суставе. В результате быстрого роста костей (что характерно для этого возрастного периода) и повышенных нагрузок на мышцы ноги происходит микротравматизация данной области, что со временем приводит к нарушению кровоснабжения или даже к некрозу (отмиранию) костной ткани. Боль при болезни Осгуда-Шлаттера возникает постепенно, однако первый эпизод обычно связан с тяжелой физической тренировкой. Интенсивность боли вначале слабая, но со временем нарастает. Боль ноющая, усиливается при разгибании ноги и практически полностью стихает в покое. |
| Деформирующий остеит | В нормальных условиях костное вещество постоянно обновляется. Одни клетки (называемые остеокластами) разрушают костную ткань, в то время как другие (называемые остеобластами) ее восстанавливают. При деформирующем остеите повышается активность и тех и других клеток, в результате чего определенные участки костей вначале разрушаются остеокластами, а затем вновь образуются при помощи остеобластов. Однако структура новообразованной костной ткани нарушена, в результате чего она становится менее прочной и часто ломается при физических нагрузках. Пораженная кость при этом деформируется, а пациента начинают мучить тупые ноющие боли, которые практически не стихают и могут усиливаться в покое. |
Болезненность в мышцах голени обычно связана с их воспалением, что наблюдается при различных патологических состояниях.
Заболевания мышц голени
| Название заболевания | Механизм возникновения болей |
| Крепатура | Крепатура (мышечная закрепощенность) является причиной возникновения ноющих болей, которые появляются в течение первых суток после занятия спортом и длятся в течение нескольких дней, после чего самостоятельно проходят. Причиной крепатуры является повреждение компонентов мышечных волокон, наблюдающееся в том случае, если неподготовленный человек во время первой тренировки дал очень большую нагрузку на мышцы. При этом происходят микроразрывы мышечных волокон, что сопровождается развитием воспалительного процесса в поврежденных участках через несколько часов после тренировки. В результате этого человек будет ощущать мышечную слабость, а при попытке сократить закрепощенную мышцу ощутит сильную боль. Однако через несколько дней поврежденные участки восстановятся, воспаление стихнет, боль исчезнет и мышечная сила восстановится. |
| Мышечный спазм (судорога) | Судороги (болезненные непроизвольные мышечные сокращения) мышц голени возникают в основном из-за длительной физической работы, сопряженной с переутомлением данной группы мышц (после бега, плавания, езды на велосипеде). Во время такой активности происходит истощение запасов энергии в мышцах, что повышает возбудимость нервных и мышечных клеток, а также нарушает процесс мышечного расслабления. В результате описанных процессов при очередном усилии или без него (спонтанно) происходит выраженное сокращение одной или нескольких мышц, которое длится в течение нескольких секунд или минут. Кровоснабжение сокращенной мышцы при этом нарушается, а скорость образования и выделения мышечными клетками побочных продуктов обмена веществ увеличивается, что, в свою очередь, приводит к возникновению мучительной боли. |
| Синдром расколотой голени | Данный синдром встречается преимущественно у неподготовленных спортсменов (бегунов, тяжелоатлетов), которые начинают с тяжелых и изнурительных физических нагрузок. В данном случае во время тренировки кровоток в мышцах значительно усиливается и они отекают, что приводит к сдавливанию тканей и может стать причиной болей. Другой причиной возникновения боли может быть воспаление надкостницы костей в месте прикрепления мышц голени, что происходит в результате микротравм или при выраженных физических нагрузках. Боль при данном синдроме ноющая, обычно слабой или умеренной интенсивности, локализуется на передней или внутренней поверхности голени. Боль может возникать во время тренировки и стихать в покое (до следующей тренировки). |
| Туннельные синдромы голени | Как говорилось ранее, определенные мышечные группы заключены в так называемые фасциальные футляры, что необходимо для нормального мышечного сокращения. Данные футляры состоят из соединительной ткани и практически нерастяжимы, вследствие чего мышцы оказываются плотно сжатыми внутри них. При различных патологических состояниях (при переломах костей, при повреждениях кровеносных сосудов и нарушении кровоснабжения, при ушибе или просто после интенсивной тренировки) может отмечаться отек мышц, что приведет к повышению давления внутри футляра. В результате этого произойдет еще большее сдавливание мышц, что, в свою очередь, нарушит доставку кислорода к тканям и станет причиной появления выраженных болей. К туннельным синдромам голени относятся:
|
При повреждении кровеносных сосудов нарушается кровоснабжение и питание тканей голени, что может стать причиной появления сильнейших болей ишемического типа (
возникающих при недостаточном поступлении кислорода к тканям и связанной с этим гибелью клеток
Заболевания сосудов голени
| Название заболевания | Механизм возникновения боли |
| Атеросклероз | Атеросклероз – поражение артерий, возникающее при нарушении обмена жиров и холестерина в организме. Способствовать развитию заболевания может сидячий образ жизни, неправильное питание (употребление большого количества животных жиров), курение. Основной причиной развития атеросклероза является отложение холестерина в стенках кровеносных сосудов (крупных и средних артерий). Данное заболевание начинает развиваться еще в раннем возрасте (в 20 – 25 лет), однако длительное время никак себя не проявляет. В течение многих лет в стенках артерий откладываются частицы холестерина, что со временем (обычно после 45 – 50 лет) приводит к образованию жировых бляшек, которые постепенно перекрывают просвет сосуда и нарушают доставку крови к тканям пораженной конечности. Из-за недостатка кислорода нарушается процесс энергообеспечения клеток тканей голени, в результате чего некоторые из них начинают погибать. Данный процесс сопровождается выделением в ткани ряда биологически-активных веществ (таких как брадикинины), что является причиной возникновения сильнейших мучительных болей. На начальных этапах заболевания (когда просвет артерии перекрыт лишь частично) боль может возникать только при физических нагрузках (при длительной ходьбе, во время бега). Объясняется это тем, что при нагрузке потребность мышц в кислороде увеличивается, однако поврежденная артерия не может обеспечить адекватную его доставку. После непродолжительного отдыха микроциркуляция в тканях восстанавливается и боль проходит. По мере прогрессирования заболевания просвет артерии сужается все сильнее, вследствие чего боли становятся более интенсивными и продолжительными, могут возникать при меньшей нагрузке или даже в покое. |
| Облитерирующий эндартериит | Данным термином обозначается патологическое состояние, встречающееся у людей молодого и среднего возраста и характеризующееся закупоркой мелких артерий (чаще всего стоп и голеней), что сопровождается выраженным нарушением кровоснабжения тканей и их некрозом (отмиранием). Причин заболевания несколько (курение, переохлаждение, системные инфекции, интоксикации свинцом, вегето-сосудистая дистония и так далее), однако все они приводят к длительному и стойкому спазму (сужению) артерий поврежденной конечности. Спазм артерий характеризуется нарушением кровоснабжения сосудистой стенки (так как пережимаются мельчайшие сосуды, которые доставляют к ней кровь). В результате этого происходит разрушение эндотелия (внутреннего слоя сосудов, в норме препятствующего внутрисосудистому образованию сгустков крови), к поврежденным участкам прикрепляются тромбоциты (клетки крови, ответственные за тромбообразование) и образуются пристеночные тромбы, которые затем быстро увеличиваются и могут полностью перекрывать просвет пораженного сосуда. Развивающаяся при этом ишемия тканей приводит к возникновению болей, характер которых схож с болями при атеросклерозе. |
| Варикозное расширение вен | Как говорилось ранее, в области нижней конечности у человека имеются глубокие и поверхностные вены. Их уникальной особенностью является наличие внутрисосудистых клапанов, которые пропускают кровь только в одном направлении (от периферии к центру, то есть снизу вверх). Этот механизм позволяет предотвратить обратный ток крови во время пребывания в вертикальном положении и переполнение нижерасположенных вен. В результате воздействия различных причинных факторов (генетической предрасположенности, работы, связанной с длительным пребыванием на ногах и так далее), клапанный аппарат вен голени может повреждаться, в результате чего между створками клапанов появляются щели. Во время пребывания человека в вертикальном положении давление крови в венозной системе ног увеличивается, в результате чего она начинает проникать обратно в нижерасположенные вены, что приводит к их переполнению и расширению, еще больше усугубляя клапанную недостаточность. Боль при варикозном расширении вен голени возникает в результате нарушения микроциркуляции в тканях ноги и носит тянущий, давящий или распирающий характер. Возникновению болей обычно предшествует длительная физическая нагрузка, связанная с пребыванием в вертикальном положении. После непродолжительного отдыха с приподнятыми вверх ногами боль обычно стихает. |
| Тромбофлебит | Данным термином обозначается воспаление стенки вен, сопровождающееся образованием пристеночного тромба и нарушением тока крови по поврежденному сосуду. Причиной тромбофлебита может быть генетическая предрасположенность, системная инфекция, травма сосуда, варикозная болезнь и так далее. В результате воздействия предрасполагающих факторов происходит нарушение целостности внутренней стенки вены на определенном участке, в результате чего к ней начинают «прилипать» тромбоциты, образуя тромб. По мере развития патологического процесса величина тромба увеличивается, он все больше перекрывает просвет вены, что в конечном итоге приводит к застою крови в венах нижних отделов ноги. Боль при этом может быть обусловлена как нарушением микроциркуляции в тканях стопы и голени, так и прогрессированием воспалительного процесса и выделением биологически-активных веществ. |
Нервы, иннервирующие ткани голени начинаются в области крестцового сплетения, которое образовано спинномозговыми нервами. Спинномозговой нерв представляет собой скопление нервных волокон, отходящих от спинного мозга и проходящих между двумя соседними позвонками. Повреждение позвоночного столба в пояснично-крестцовом отделе может привести к сдавливанию спинномозговых нервов, что станет причиной появления болей в различных участках ноги.
Заболевания крестцового отдела позвоночника
| Название заболевания | Механизм возникновения болей |
| Пояснично-крестцовый остеохондроз | Остеохондроз – заболевание, при котором нарушается кровоснабжение и обмен веществ в межпозвоночных дисках, в результате чего они истончаются и деформируются. Это приводит к уменьшению расстояния между двумя смежными позвонками и ущемлению проходящих между ними спинномозговых нервов, что и является причиной возникновения болей. |
| Протрузия межпозвоночного диска | Протрузией называется патологический процесс, при котором нарушается прочность межпозвоночного диска, в результате чего он выбухает в позвоночный канал и сдавливает спинной мозг. Протрузия диска в поясничном отделе позвоночника может проявляться болями в спине и в нижней конечности, в том числе в области голени. Боли острые, ноющие или тянущие, могут быть постоянными или периодическими. |
| Грыжа межпозвоночного диска | Если протрузия прогрессирует, может произойти разрыв фиброзного кольца (оболочки, удерживающей вещество межпозвоночного диска), что приведет к еще большему сдавливанию спинного мозга и ухудшению клинических проявлений заболевания (боли усиливаются, становятся постоянными, мучительными). |
Инфицирование кожи, мягких тканей или костей голени также может являться причиной возникновения болей в данной области.
Инфекционные заболевания голени
| Название заболевания | Механизм возникновения болей |
| Фурункул | Инфекционное воспаление волосяного фолликула, сопровождающееся нагноением и отмиранием (некрозом) пораженных тканей. Вызывается заболевание гноеродными микроорганизмами (чаще всего золотистыми стафилококками), которые проникают в ткань фолликула через микротрещины в кожных покровах (особенно при несоблюдении правил личной гигиены). В начальном периоде фурункул характеризуется болезненным покраснением пораженной зоны, которая к тому же слегка припухает. С течение времени очаг воспаления увеличивается и возвышается над кожей в виде красного, резко болезненного бугорка, в центре которого наблюдается черная зона погибших клеток. Через несколько дней происходит прорыв гнойника и отторжение гнойных масс, после чего болевой синдром стихает. |
| Рожистое воспаление (рожа) | Инфекционное заболевание кожи, вызываемое стрептококком. Заражению рожей способствуют микротравмы в области голени, переохлаждение (сопровождающееся снижением защитных свойств) и нарушение кровоснабжения тканей данной области. Через несколько дней после заражения пораженный участок кожных покровов приобретает ярко-красный оттенок и отекает. Одновременно с этим пациент начинает испытывать сильную жгучую и распирающую боль в области поражения, которая продолжается в течение нескольких дней или недель. |
| Флегмона голени | Флегмона – разлитое гнойное воспаление подкожно-жировой клетчатки и мягких тканей голени, развивающееся в результате инфицирования гноеродными бактериями (стрептококками, стафилококками). Флегмона обычно развивается у людей с ослабленным иммунитетом, например, у стариков, у больных СПИДом (синдромом приобретенного иммунодефицита). В результате проникновения гноеродных бактерий в подкожно-жировую клетчатку запускается воспалительный процесс, что приводит к появлению острых болей воспалительного характера, усиливающихся при прикосновении к пораженным тканям. Однако ослабленная иммунная система не может полностью побороть инфекцию. В результате этого воспалительный процесс быстро распространяется по всей клетчатке и может переходить на кожу, мышцы и другие ткани голени, что будет сопровождаться усилением болей и ухудшением общего состояния пациента. |
| Газовая гангрена | Заболевание вызывается клостридиями – микроорганизмами, которые могут расти и развиваться только в условиях отсутствия кислорода. Заразиться можно при загрязнении ран землей или пылью, в которой содержатся споры клостридий. При проникновении в организм человека споры активируются и начинают усиленно размножаться, разрушая при этом все близлежащие ткани. Одним из первых проявлений заболевания является необычно сильная боль в области раны или ссадины, возникающая через 4 – 6 часов после ранения (выраженность болей обычно не соответствует объему повреждения). Края раны отечны, напряжены, при прикосновении к ним боль усиливается. По мере прогрессирования заболевания токсины клостридий распространяются на близлежащие ткани и разрушают их, в связи с чем зона болезненности может распространяться на всю голень и даже за ее пределы. |
| Трофическая язва голени | Является осложнением заболеваний, протекающих с нарушением кровоснабжения и микроциркуляции тканей голени (варикозного расширения вен, сахарного диабета, облитерирующего эндартериита и так далее). В результате недостаточного поступления кислорода отмечается массовая гибель клеток в вовлеченных тканях. Истончение кожных покровов сопровождается снижением местных защитных реакций (в нормальных условиях кожа является надежным барьером, препятствующим проникновению инфекционных агентов в ткани). В результате этого любое, даже самое незначительное повреждение может сопровождаться инфицирование и образование небольшого язвенного дефекта, который со временем будет увеличиваться. Основной жалобой пациентов с трофической язвой голени является острая жгучая боль в области кожного дефекта. Также больные могут жаловаться на давящие, распирающие боли во всей нижней конечности. Их возникновение обычно связано с основным заболеванием, ставшим причиной нарушения кровоснабжения и образования язвы. |
| Остеомиелит | Остеомиелитом называется гнойное инфекционное поражение костной ткани, сопровождающееся ее разрушением. При проникновении в кость гноеродных микроорганизмов запускается воспалительный процесс, вследствие чего в костное вещество мигрирует большое количество лейкоцитов. Они выделяют биологически-активные вещества и другие ферменты, которые начинают активно бороться с инфекцией, однако при этом разрушают и саму костную ткань. Боль при остеомиелите острая, давящая, распирающая, постоянная и мучительная. Возникает она вследствие прогрессирования гнойно-воспалительного процесса в кости и в надкостнице, а также вследствие отека близлежащих мягких тканей. Пациент старается не шевелить больной ногой и не прикасаться к ней, так как любое движение (особенно постукивание по пораженной кости) сопровождается сильнейшей болью. |
Каждая клетка человеческого организма может делиться определенное количество раз, после чего погибает. Опухолевые клетки (
образующиеся в результате различных мутаций
) утрачивают данный регуляторный механизм, в результате чего могут делиться бесконечное множество раз.
В организме человека ежеминутно образуются сотни и тысячи опухолевых клеток, однако благодаря нормальной активности иммунитета они немедленно выявляются и уничтожаются иммунокомпетентными клетками. При нарушении функции иммунной системы (
что наблюдается у пожилых людей, у больных СПИДом или другими иммунодефицитными заболеваниями
) либо вследствие одновременной мутации большого количества клеток (
например, после облучения радиацией
) одна единственная опухолевая клетка умудряется выжить и начинает постоянно и бесконтрольно делиться, образуя множество таких же клеток.
По мере прогрессирования заболевания число опухолевых клонов растет, вследствие чего сама опухоль увеличивается в размерах и может сдавливать окружающие ткани. Кроме того, опухолевые клетки могут отрываться от основной опухоли, проникать в кровеносные сосуды и с током крови переноситься в другие ткани (
), оседая в них и приводя к нарушению их функций, что в конечном итоге приведет к множественной органной недостаточности и смерти человека.
На начальных этапах развития опухоль слишком мала и никак себя не проявляет (
сама опухолевая ткани не содержит нервных окончаний, поэтому не болит
) возникают на поздних стадиях заболевания, когда происходит повреждение окружающих тканей.
Боль при опухолях голени может быть обусловлена:
- Сдавливанием мягких тканей голени растущей опухолью – появляется давящая, распирающая боль.
- Повреждением (пережатием) кровеносных сосудов – появляется сильнейшая мучительная боль ишемического типа (острая, колющая), которая может усиливаться при физической нагрузке (когда из-за нарушенного кровотока повышенная потребность мышц в кислороде не может быть восполнена).
- Закупоркой кровеносных сосудов опухолевыми клетками – также проявляется болями ишемического типа.
- Сдавливанием большеберцового или малоберцового нерва – боль может быть острой, колющей, ноющей или тянущей, распространяться от верхних отделов голени до стопы и кончиков пальцев ног.
Боль в области голени может возникать как при доброкачественных опухолях (которые не метастазируют и не разрушают окружающие ткани), так и при злокачественных (склонных к раннему метастазированию).
К доброкачественным опухолям голени относятся:
- Фиброма – соединительнотканная опухоль (из фасций, межмышечных перегородок).
- Липома – опухоль из жировой ткани.
- Лейомиома – опухоль из гладкомышечной ткани (встречающейся в стенках кровеносных сосудов).
- Рабдомиома – опухоль из мышц голени.
- Хондрома – опухоль из хрящевой ткани.
- Остеома – опухоль из костной ткани.
- Невринома – опухоль из нервной ткани.
- Ангиома – опухоль, состоящая из мелких кровеносных или лимфатических сосудов.
К злокачественным опухолям голени относятся:
- Саркома – злокачественная опухоль из костной, хрящевой или мышечной ткани.
- Меланома – опухоль кожи, характеризующаяся отложением большого количества коричневого пигмента меланина в опухолевых клетках.
- Плоскоклеточный рак кожи.
К какому врачу обращаться при болях в голени?
Зачастую пациенту трудно самому определить, какое заболевание является причиной возникновения болей и к какому врачу обращаться. Если боль ярко выражена, быстро усиливается или сопряжена с опасным для жизни состоянием (
например, с продолжающимся кровотечением
), необходимо как можно скорее вызвать скорую помощь, врачи которой смогут вовремя устранить угрозу жизни пациента, провести адекватное обезболивание и доставить больного в стационар для дальнейшего лечения. Если же боли легкой или умеренной интенсивности и их возникновение не связано с угрожающим жизни состоянием, вначале рекомендуется обратиться к семейному доктору, который сможет правильно оценить все симптомы и направить на консультацию к нужному специалисту.
При болях в голени в процессе диагностики может участвовать:
- Семейный врач – может самостоятельно заниматься диагностикой и лечением заболеваний и состояний, не представляющих непосредственной опасности для жизни и здоровья пациента (например, боли при мышечных спазмах, при легком ушибе или растяжении связок голени).
- Травматолог – включается в диагностический и лечебный процесс при тяжелых травмах голени, сопряженных с нарушением целостности костей, мышц и связок, при вывихе голеностопного сустава.
- Невролог – при заболеваниях нервов.
- Нейрохирург – при поражениях спинного мозга, спинномозговых и периферических нервов, требующих хирургического лечении (например, при грыже межпозвоночного диска).
- Ангиохирург – при заболеваниях, связанных с нарушением целостности или закупоркой кровеносных и лимфатических сосудов.
- Инфекционист – при подозрении на наличие инфекционного заболевания.
- Онколог – при наличии злокачественной или доброкачественной опухоли.
- Эндокринолог – при наличии сахарного диабета и других заболеваний эндокринных желез.
Диагностика травм голени
| Название заболевания | Основные симптомы | Дополнительные исследования |
| Перелом костей голени |
|
|
| Ушиб голени |
|
|
| Растяжение (разрыв) мышц голени |
| Дополнительные исследования не требуются. |
| Растяжение (разрыв) связок голеностопного сустава |
| Рентгенологическое исследование неинформативно, так как не позволяет исследовать мягкие ткани голени. В сомнительных случаях может назначаться магнитно-резонансная томография (МРТ), позволяющая выявить наличие, локализацию и характер повреждения связочного аппарата голеностопного сустава. |
| Вывих голеностопного сустава | При вывихе будут наблюдаться все симптомы, характерные для разрыва связок голени. Также при вывихе стопа пациента будет фиксирована в согнутом и приведенном внутрь положении. | Рентгенологическое исследование в двух проекциях (в прямой и в боковой) позволяет подтвердить наличие вывиха и разработать план лечения. |
Несвоевременная или неполноценная диагностика данных заболеваний может стать причиной выраженных и необратимых изменений в костях голени, что приведет к
Диагностика заболеваний костей голени
| Название заболевания | Основные симптомы | Дополнительные исследования |
| Остеохондропатия бугристости большеберцовой кости (болезнь Осгуда-Шлаттера) | Болезненность и отечность мягких тканей в области бугристости большеберцовой кости (ниже коленного сустава), возникновение которой связано с выполнением физических упражнений. |
|
| Деформирующий остеит |
|
|
Одни заболевания из данной группы (
например, редко происходящие мышечные спазмы
) не требуют дополнительной диагностики, в то время как другие (
например, туннельные синдромы голени
) должны быть диагностированы как можно скорее, так как в противном случае могут нанести серьезный вред здоровью и даже стать причиной инвалидности.
Диагностика заболеваний мышц голени
| Название заболевания | Основные симптомы | Дополнительные исследования |
| Мышечный спазм (судорога) | Основным проявлениям судороги является болевой синдром, который был описан ранее. | Для выявления причины судороги может назначаться:
|
| Синдром расколотой голени | Помимо болевого синдрома после физической активности может отмечаться отек мягких тканей и покраснение кожных покровов в области лодыжек. | Дополнительные исследования (рентгенография, КТ, МРТ) назначаются в основном для исключения других патологий (переломов или микротрещин костей голени, разрыва связок и так далее). |
| Туннельные синдромы голени | По мере прогрессирования отека мышц происходит более сильное сдавливание мягких тканей, кровеносных сосудов и нервов, что в скором времени приводит к нарушению чувствительности и двигательной активности в нижних отделах голени и в стопе. Пациенты могут жаловаться на парестезию (чувство покалывания или ползания мурашек по коже), онемение и мышечную слабость. Появление описанных симптомов требует немедленного медицинского вмешательства, так как при дальнейшем прогрессировании заболевания из-за нарушения кровообращения и иннервации может развиться некроз (отмирание) мышц и мягких тканей голени. | С целью уточнения диагноза и исключения других патологий может применяться:
|
Нарушение проходимости кровеносных сосудов голени является серьезной патологией, требующей своевременной и внимательной диагностики.
Диагностика заболеваний сосудов голени
| Название заболевания | Основные симптомы | Дополнительные исследования |
| Атеросклероз | Помимо болевого синдрома атеросклероз сосудов голени может проявляться:
|
|
| Облитерирующий эндартериит |
|
|
| Варикозное расширение вен |
|
|
| Тромбофлебит |
|
|
Ранняя и точная постановка диагноза является основным условием для успешного лечения заболеваний из данной группы, так как чем дольше происходит поражение спинного мозга или спинномозговых нервов, тем более выраженными становятся патологические изменения в нервных волокнах.
Диагностика заболеваний позвоночника
| Название заболевания | Основные симптомы | Дополнительные исследования |
| Пояснично-крестцовый остеохондроз |
|
|
| Протрузия или грыжа межпозвоночного диска |
При подозрении на наличие гнойной или анаэробной инфекции врач должен немедленно госпитализировать пациента и провести полноценное обследование с целью выявления ее очага, оценки общего состояния больного и назначения адекватного лечения.
Диагностика инфекционных заболеваний голени
| Название заболевания | Основные симптомы | Дополнительные исследования |
| Фурункул | Вначале заболевание проявляется только местными изменениями в коже и болевым синдромом. Позже может отмечаться повышение температуры тела (до 38ºС), лихорадка, учащенное дыхание и сердцебиение (то есть симптомы инфекционно-воспалительного процесса в организме). Если фурункул вскрывается наружу, клинические проявления могут на этом закончиться (в зоне некроза образуется соединительнотканный рубец). Если же вскрытие произойдет в мягкие ткани (чему может способствовать попытка выдавить фурункул самостоятельно), инфекция поступит в кровь и распространится по всему организму, что приведет к ухудшению общего состояния пациента (повышению температуры до 40ºС и выше, общей слабости, головным и мышечным болям и другим симптомам интоксикации организма). |
|
| Рожистое воспаление (рожа) |
|
|
| Флегмона голени | Отмечается выраженная отечность и синюшность кожных покровов на обширной поверхности голени. Голень увеличивается в объеме, неподвижна, при пальпации (прощупывании) горячая и крайне болезненна. Признаки системной интоксикации выражены (температура тела может подниматься до 40ºС и более). Однако, несмотря на обширный очаг поражения и интоксикацию организма, у пожилых людей и у пациентов с иммунодефицитом системные проявления заболевания могут быть выражены слабо, что объясняется ослабленным иммунитетом. |
|
| Газовая гангрена |
|
|
| Трофическая язва голени |
| Диагноз обычно выставляется на основании подробного опроса и клинического обследования пациента. Дополнительные исследования назначаются для оценки общего состояния организма и определения степени нарушения кровообращения в нижней конечности. При трофической язве может назначаться:
|
| Остеомиелит |
|
|
Как говорилось ранее, клинические проявления опухолей (
как доброкачественных, так и злокачественных
) на ранних стадиях их развития практически отсутствуют. Первые симптомы злокачественных новообразований появляются, когда опухоль начинает выделять в системный кровоток определенные токсические вещества. Однако и эти признаки неспецифичны и могут быть отнесены на счет других заболеваний.
Начальными проявлениями злокачественной опухоли могут быть:
- общая слабость;
- повышенная утомляемость;
- потеря в весе;
- нарушение аппетита;
- частые перемены настроения;
- плаксивость;
- постоянный субфебрилитет (повышение температуры дела до 37 – 37,5ºС, отмечающееся в течение нескольких недель или месяцев при отсутствии признаков инфекции или системных воспалительных заболеваний).
Выявить опухоль можно с помощью:
- Рентгенологического исследования – эффективно лишь при костных опухолях.
- КТ, МРТ – позволяют более детально исследовать ткани голени и обнаружить опухоли на ранних стадиях развития (когда их размеры не превышают нескольких миллиметров).
- Сцинтиграфии – позволяет выявить очаги с интенсивно протекающими обменными процессами, что характерно для злокачественных опухолей.
- Термографии – позволяет выявить более теплые участки кожных покровов, что может свидетельствовать о наличии злокачественной опухоли (обменные процессы в ней протекают гораздо быстрее, вследствие чего она выделяет больше тепла, чем доброкачественная опухоль или нормальная ткань).
- Ангиографии – позволяет оценить степень нарушения кровотока в результате сдавливания кровеносных сосудов растущей опухолью.
- Гистологического исследования – изучения клеточной структуры опухолевой ткани с целью определения ее вида и степени злокачественности. При подозрении на злокачественную опухоль забор материала для исследования проводится только после удаления самой опухоли, так как ее травмирование может привести к попаданию опухолевых клеток в кровь и развитию метастазов.
- Определения опухолевых маркеров – специфических веществ, появляющихся в крови человека только при наличии той или иной опухоли.
Как устранить боль в голени?
Боль – это физиологическая реакция, целью которой является предупреждение человека об опасности повреждения тканей либо об их повреждении в данный момент. Однако при некоторых обстоятельствах болевой синдром становится крайне выраженным, продолжается в течение длительного времени и доставляет пациенту сильные мучения. В таком случае боль перестает быть «полезной» сигнальной системой и превращается в патологический очаг, который сам по себе способен вызывать ухудшение общего состояния и даже приводить к развитию новых заболеваний. Именно поэтому врач любой специальности должен назначить пациенту болеутоляющие препараты сразу после установления диагноза, а иногда и раньше (
в некоторых случаях прием болеутоляющих средств может снизить выраженность болей и затруднить процесс диагностики, однако при тяжелых и мучительных посттравматических болях медлить с обезболиванием не следует
На современном этапе развития медицина может предложить множество медикаментов, влияющих на различные механизмы возникновения болей. Важно помнить, что самостоятельное применение
допускается в течение не более 1 – 2 дней. Если после этого симптомы заболевания не исчезают и боли не стихают, следует проконсультироваться с врачом.
Медикаментозное лечение болей в голени
| Группа препаратов | Представители | При каких болях назначаются и как действуют? | Способ применения и дозы |
| Нестероидные противовоспалительные средства (НПВС) | Нимесил | Назначаются при болях воспалительного характера слабой или умеренной интенсивности. Блокируют фермент циклооксигеназу в очаге воспаления и в центральной нервной системе, что препятствует прогрессированию воспалительного процесса и снижает выраженность болевой импульсации на уровне спинного и головного мозга. | Внутрь по 100 мг 1 – 2 раза в день. Боль обычно стихает в течение 20 – 30 минут после приема препарата. Болеутоляющий эффект длится в течение 6 – 8 часов. |
| Диклофенак | Внутрь или внутримышечно по 50 мг 3 раза в сутки. Обезболивающий эффект длится 5 – 7 часов. | ||
| Парацетамол | Внутрь по 25 – 50 мг каждые 8 часов. | ||
| Наркотические обезболивающие препараты | Морфин | Данные препараты являются аналогами эндогенных опиатов (энкефалинов и эндорфинов) – веществ, вырабатывающихся в организме человека и уменьшающих выраженность болей при различных физических и эмоциональных стрессах и травмах. Именно действием эндогенных опиатов объясняются случаи, когда пациенты с поломанными костями или разорванными мышцами в течение нескольких минут или часов не ощущают никаких болей. Препараты схожи по структуре, при введении в организм блокируют проведение нервных импульсов от периферии к центральным отделам головного мозга, тем самым устраняя болевой синдром любой интенсивности. | Назначается при умеренных или выраженных болях внутрь, внутримышечно или подкожно по 10 – 20 мг 4 – 6 раз в сутки (только в условиях стационара, так как применение данного препарата связано с риском остановки дыхания и смерти). |
| Кодеин | Внутрь по 60 мг каждые 12 часов (при болях умеренной интенсивности). | ||
| Омнопон | Назначается только в условиях стационара при умеренных и выраженных болях. Доза и кратность введения определяется тяжестью болевого синдрома и общего состояния пациента. |
Как говорилось ранее, любая травма сопровождается повреждением кровеносных сосудов, развитием воспалительного процесса и выраженным болевым синдромом. Негативное влияние всех этих компонентов может быть уменьшено еще на догоспитальном этапе, что значительно снизит риск развития осложнений и ускорит период выздоровления.
При травме голени рекомендуется:
- Обеспечить неподвижность поврежденной ноге. При переломе, растяжении мышц или связок излишние движения могут привести к повреждению большего количества тканей, что существенно затруднит процесс лечения.
- Приложить мешочек со льдом к пораженной области. Воздействие холода оказывает сразу несколько положительных эффектов. Во-первых, холод уменьшает чувствительность тканей, что существенно уменьшает выраженность болей. Во-вторых, он вызывает спазм (сокращение, сужение) кровеносных сосудов, что способствует остановке кровотечения и препятствует образованию гематомы.
- Обратиться за помощью к врачу. Если после получения травмы выраженность болей нарастает в течение продолжительного времени, следует вызвать скорую помощь, так как повреждение тканей может быть весьма серьезным.
- Отлежаться. Даже после незначительной травмы (легкого ушиба, растяжения мышцы или связки) рекомендуется обеспечить покой поврежденной конечности в течение нескольких дней, так как в случае возобновления тяжелой физической активности возможно повреждение не до конца сросшихся мышечных и сухожильных волокон, что приведет к развитию осложнений.
Основы лечения травм голени
| Название заболевания | Принципы лечения |
| Перелом костей голени |
|
| Ушиб голени |
|
| Растяжение мышц и связок голени |
|
| Вывих голеностопного сустава |
|
Лечение заболеваний костей голени
| Название заболевания | Принципы лечения |
| Остеохондропатия бугристости большеберцовой кости (болезнь Осгуда-Шлаттера) |
|
| Деформирующий остеит |
|
) можно лечить в домашних условиях, в то время как другие (
такие как туннельные синдромы
) требуют срочного и квалифицированного медицинского вмешательства, так как могут привести к ряду грозных осложнений.
Лечение заболеваний мышц голени
| Название заболевания | Принципы лечения |
| Мышечный спазм (судорога) |
|
| Синдром расколотой голени | Существует много методик лечения данного заболевания (применение НПВС, препаратов, улучшающих обмен веществ в костях и во всем организме, улучшающих кровоснабжение тканей и так далее). Однако исследованиями последних лет установлено, что ни один из известных методов лечения не даст положительного результата, если пациент не прекратит выполнять физические упражнения, которые стали причиной болей. Другими словами главным принципом лечения синдрома расколотой голени является устранение причинного фактора. Остальные лечебные мероприятия не являются необходимыми и применяются для улучшения общего состояния организма и борьбы с болевым синдромом. Однако не стоит считать, что при данном заболевании следует полностью отказываться от физической активности. Пациентам можно заниматься спортом, не сопряженным с большими нагрузками на мышцы ног (например, плаванием), гимнастикой, йогой и так далее. |
| Туннельные синдромы голени |
|
Хроническое нарушение кровообращения в нижних конечностях обычно сопровождается рядом изменений в тканях голени и на системном уровне, что требует тщательной диагностики и правильного подбора лечения. В то же время, острое нарушение кровообращения может привести к гибели тканей в течение нескольких часов, что обуславливает необходимость в срочном лечении.
Лечение заболеваний сосудов голени
| Название заболевания | Принципы лечения |
| Атеросклероз |
|
| Облитерирующий эндартериит |
|
| Варикозное расширение вен |
|
| Тромбофлебит |
|
Такие заболевания как остеохондроз поясничного отдела позвоночника развиваются в течение многих лет и сопровождаются дистрофическими изменениями костной и хрящевой ткани позвонков, ввиду чего их лечение обычно длительное, трудоемкое и не всегда эффективно. В то же время, при протрузии или грыже межпозвоночного диска комплекс консервативных и хирургических мероприятий может предотвратить дальнейшее повреждение нервов и привести к выздоровлению пациента.
Лечение заболеваний позвоночника
| Название заболевания | Принципы лечения |
| Пояснично-крестцовый остеохондроз |
|
| Протрузия и грыжа межпозвоночного диска |
|
Основным этапом лечения инфекций голени является применение антибактериальных препаратов. В начальном периоде заболевания, когда присутствуют симптомы инфекции, однако конкретный вид возбудителя не установлен (
обычно процесс его выявления и идентификации занимает несколько дней
), антибиотики назначают эмпирически, то есть наугад. При этом подбираются препараты широкого спектра действия, которые обладают эффективностью против большого количества различных микроорганизмов.
После получения результатов антибиотикограммы назначаются те препараты, которые обладают максимальной эффективностью против конкретного вида возбудителя инфекции. Лечение антибиотиками должно проводиться регулярно в течение минимум 7 – 10 дней (
). В противном случае часть патогенных бактерий выживает и приобретет резистентность (
) к использованным в процессе лечения антибиотикам (
то есть в следующий раз они же будут неэффективны против данного возбудителя
Стоит отметить, что антибиотикотерапия (
даже при правильном ее назначении
) не всегда дает положительный результат. В некоторых случаях (
при заражении особо опасными бактериями либо при выраженном нарушении иммунитета пациента
) инфекция продолжает прогрессировать и поражать новые участки голени, что требует незамедлительного хирургического лечения. Во время операции производится разрез кожи и мягких тканей, удаление гнойных масс и омертвевших тканей и тщательное промывание образовавшейся раны растворами антисептиков (
препаратов, уничтожающих патогенные микроорганизмы
). После операции также продолжают лечение антибиотиками в течение 1 – 2 недель (
для профилактики рецидива инфекции
Особое внимание следует уделить газовой
голени. Как говорилось ранее, данная патология вызывается анаэробными микроорганизмами (
клостридиями, развивающимися только в отсутствии кислорода
). Хирургический метод является единственным эффективным методом лечения. Во время операции производят широкие (
) разрезы кожи и мягких тканей по всей поверхности пораженного участка, после чего иссекают и удаляют омертвевшие кожные покровы, мышцы и другие ткани. Полость раны промывают перекисью водорода и оставляют открытой, что обеспечивает доступ кислорода (
токсичного для клостридий
) к тканям. Одновременно с этим проводится антибактериальная терапия
, пенициллинами и другими видами антибиотиков.
При неэффективности описанных мероприятий и быстром распространении некротического процесса вверх единственным способом спасти жизнь пациента является гильотинная ампутация (
) конечности в пределах непораженных тканей (
на несколько сантиметров выше верхней границы видимых повреждений
) должно начинаться как можно раньше, так как после появления метастазов в отдаленных органах шансы пациента на выздоровление крайне малы.
В лечении опухолей голени применяются:
- химиотерапия;
- лучевая терапия;
- хирургические методы.
Химиотерапия Используется для лечения злокачественных опухолей. Целью химиотерапии является уничтожение всех опухолевых клеток. Для этого назначаются цитостатики – препараты, которые блокируют процессы клеточного деления, в результате чего опухолевые клетки перестают размножаться и со временем погибают. Основной проблемой химиотерапии является тот факт, что цитостатики также нарушают деление нормальных клеток (клеток крови, слизистых оболочек и так далее). Это приводит к развитию серьезных осложнений (анемии и недостатку других клеточных элементов крови, образованию язв желудочно-кишечного тракта, выпадению волос и так далее), которые без своевременной и правильной коррекции могут привести к смерти пациента.
Лучевая терапия Применяется только для лечения злокачественных опухолей. Суть ее заключается в том, что на ткань опухоли воздействуют радиоактивным излучением, которое вызывает гибель опухолевых (а также и нормальных) клеток.
Хирургическое лечение Хирургический метод может применяться для лечения доброкачественных и злокачественных опухолей. В первом случае показанием к операции будет являться прогрессирующий рост опухоли и сдавливание (или опасность сдавливания) соседних тканей, кровеносных сосудов или нервов. Удаление опухоли должно производиться только хирургом-онкологом (и никаким другим врачом), при этом опухоль иссекается вместе с несколькими миллиметрами здоровых тканей. После удаления материал отправляется в лабораторию, где проводится гистологическое исследование и устанавливается точный вид опухоли.
Удаление злокачественных опухолей производится всегда, если это возможно. При этом опухоль удаляется вместе с несколькими сантиметрами (или миллиметрами, в зависимости от ее локализации и вида) здоровых тканей. Также при злокачественных новообразованиях голени удаляются регионарные (обычно подколенные) лимфоузлы, так как в них могли метастазировать опухолевые клетки (даже если клинически это пока не проявилось).
Если опухоль слишком большая, прорастает в кровеносные сосуды или в соседние ткани, перед операцией можно провести несколько курсов химиотерапии и облучения, что может способствовать уменьшению размеров новообразования.
Хирургическое удаление метастазов из отдаленных органов неэффективно, поэтому не проводится. Пациентам с метастазами назначается симптоматическое и поддерживающее лечение (
болеутоляющие препараты, проводиться повторные курсы химиотерапии и лучевой терапии
Причиной мышечных болей в области голени может быть их травмирование или спазм, а также так другими воспалительными заболеваниями, протекающими с отеком и выраженным сдавливанием различных групп мышц.
Мышцы голени довольно хорошо развиты, так как на них возлагается большая нагрузка. С анатомической точки зрения они разделены на несколько групп, каждая из которых окружена и отделена от других специальными соединительными перегородками (
В области голени выделяют:
- Переднюю группу мышц – разгибают стопу и пальцы.
- Заднюю группу мышц – сгибают и вращают голень внутрь, а также сгибают стопу и пальцы.
- Боковую группу мышц – сгибают стопу и выворачивают ее наружу.
Повреждение тои ли иной группы мышц будет сопровождаться характерными клиническими проявлениями.
Боль в мышцах голени может быть обусловлена:
- ушибом;
- растяжением мышцы;
- судорогой;
- туннельными синдромами голени.
Ушиб голени Ушиб тканей голени имеет место при ударе твердым тупым предметом. При этом не происходит нарушения целостности кожных покровов, однако в результате сильного давления на мягкие ткани (в том числе на мышцы) происходит их размозжение, что обуславливает возникновение сильнейшей острой боли.
При ушибе мышцы разрываются внутримышечные кровеносные сосуды, в результате чего в ткань мышцы изливается кровь (
). При выраженном кровоизлиянии кровь может проникать в подкожную клетчатку и кожу, в результате чего образуется подкожная гематома, то есть синяк.
К излившейся крови сразу начинают мигрировать клетки иммунной системы (
), целью которых является рассасывание крови и восстановление целостности поврежденного участка. Активность клеток иммунной системы обуславливает развитие воспалительного процесса в мышце. Это сопровождается расширением кровеносных сосудов, отечностью и покраснением кожных покровов над очагом воспаления и выраженной болезненностью окружающих тканей, усиливающейся при любом движении или прикосновении.
Лечение ушиба заключается в обеспечении покоя ушибленной мышце и борьбе с воспалением. Для этого применяются противовоспалительные препараты (
) и холодный компресс на область воспаления (
который помимо болеутоляющего эффекта сужает кровеносные сосуды и уменьшает выраженность кровоизлияния в ткани
Растяжение мышцы голени При растяжении мышцы наблюдаются микроразрывы мышечных волокон, что также сопровождается повреждением внутримышечных кровеносных сосудов. В момент растяжения пациент испытывает острую боль в одной из мышц (или в группе мышц). Попытка сократить пораженную мышцу (согнуть или разогнуть стопу) приводит к усилению болей. Через несколько минут в области растяжения отмечается припухлость, отек и покраснение кожных покровов и мягких тканей, то есть развивается воспалительный процесс, также сопровождающийся усилением болей.
Принципы лечения растяжения мышцы такие же, как при ушибе. Мышце обеспечивается покой в течение 1 – 2 дней, применяются холод и противовоспалительные препараты для уменьшения выраженности болей. Также рекомендуется обратиться в травмпункт и проконсультироваться с врачом, чтобы исключить развитие осложнений.
Судорога (спазм мышцы голени) Судорогой называется длительное тоническое сокращение мышцы, происходящее в результате нарушения ее нервной регуляции либо из-за нарушения обмена микроэлементов и энергии в самой мышце. Причиной судорог может быть мышечное переутомление, переохлаждение, органическое повреждение мышечных волокон, недостаток магния в крови так далее. В области голени судорогой обычно сводит икроножную мышцу, располагающуюся на задней ее поверхности.
В нормальных условиях мышечное сокращение возникает в результат того, что нервный импульс из мозга достигает мышечного волокна и возбуждает мембрану мышечных клеток. После прекращения поступления импульсов происходит мышечное расслабление. При судороге данный процесс нарушается, что приводит к непроизвольному сокращению мышцы.
Циркуляция крови в сокращенной мышце нарушается (кровеносные сосуды сдавливаются мышечными волокнами). В результате прекращения доставки кислорода мышечные клетки уже через несколько секунд начинают испытывать кислородное голодание, что сопровождается появлением болей. Кроме того, в процессе свое жизнедеятельности мышечные клетки образуют и выделяют в кровоток различные побочные продукты, которые уносятся в печень и там обезвреживаются. При спазме же данные продукты накапливаются в тканях, что также усиливает выраженность болей.
Первое, что нужно сделать при спазме мышцы – это согреть ее и обеспечить достаточным количеством энергии. С этой целью можно начать интенсивно растирать заднюю часть голени, что увеличит приток крови и улучшит микроциркуляцию в икроножной мышце. Если это не помогло – можно попробовать встать на пальцы больной ноги и постараться попрыгать на них. При этом по нервным волокнам к мышцам поступит большой поток нервных импульсов, который может нормализовать состояние клеточной мембраны мышечных клеток и вернуть их в нормальное состояние. Таким же механизмом действия обладает укол иглой в область спазмированной мышцы.
Если судороги повторяются очень часто, рекомендуется проконсультироваться с врачом, так как причиной этого могут быть различные заболевания головного мозга.
Туннельные синдромы голени Данным термином обозначается патологическое состояние, при котором происходит сдавливание мышц в окружающем их фасциальном футляре. Причиной этого могут быть различные заболевания (травмы, переломы костей голени, инфекции и так далее), приводящие к воспалению мышц. В результате прогрессирования воспалительного процесса мышцы отекают и увеличиваются в объеме, однако окружающие их фасциальные футляры практически нерастяжимы, что и приводит к сдавливанию мышц, нервов и кровеносных сосудов.
Заболевание проявляется выраженными болями и отечностью тканей в области одной из мышечных групп (
на передней, задней или боковой поверхности голени
). Позднее появляются расстройства чувствительности в стопе (
), прогрессирующая слабость пораженных мышц и ограничение движений стопой.
Лечение заключается в применении противовоспалительных препаратов и приложении холода (
) к воспаленным мышцам. При неэффективности данных мероприятий в течение 10 – 12 часов показано хирургическое рассечение мышечного футляра, так как в противном случае наступит некроз (
Боль в передней части голени может быть обусловлена воспалительными заболеваниями мышц, сухожилий и костей данной области.
Причиной болей в передней части голени может быть:
- передний туннельный синдром голени;
- остеохондропатия бугристости большеберцовой кости;
- ушиб большеберцовой кости.
Передний туннельный синдром голени Мышцы голени разделены на три группы (переднюю, заднюю и боковую). Каждая группа окружена специальным плотным футляром (фасцией). Важной особенностью данных футляров является то, что они состоят из плотной соединительной ткани и практически нерастяжимы.
Передний туннельный синдром голени характеризуется воспалением мышц передней группы (
при повреждении костными отломками, при заражении гноеродными и другими бактериями и так далее
), что приводит к их отеку и сдавливанию в нерастяжимом фасциальном футляре. Проявляется данное заболевание выраженными болями по передней поверхности и стопы, которые усиливаются при сгибании ноги в голеностопном суставе. Кожные покровы над очагом воспаления также гиперемированы (
назначения противовоспалительных препаратов, а при их неэффективности – хирургического вскрытия фасциального футляра
) сдавливание мышечной ткани приводит к ее некрозу (
Остеохондропатия бугристости большеберцовой кости Данным термином обозначается патологическое состояние, возникающее у спортсменов и характеризующееся воспалением сухожилия четырехглавой мышцы бедра и бугристости большеберцовой кости, являющейся местом прикрепления этого сухожилия.
Причиной развития заболевания является частая и длительная микротравматизация костной ткани, возникающая при выраженных физических нагрузках на бедренную мышцу (
при поднятии штанги, приседаниях с тяжестями и так далее
). В результате воздействия причинного фактора надкостница в зоне бугристости воспаляется, происходит нарушение микроциркуляции в ней, что со временем может привести к гибели костной ткани и отрыву сухожилия.
Основным проявлением заболевания является тупая ноющая боль, возникающая и усиливающаяся во время выполнения физических упражнений. Боль стихает в покое и может отсутствовать в течение длительного времени, однако после возобновления тренировок вновь проявляется.
Единственным эффективным методом лечения заболевания считается полный отказ от тяжелых видов спорта. Для временного устранения болевого синдрома могут применяться нестероидные противовоспалительные препараты (
Ушиб большеберцовой кости Передняя поверхность большеберцовой кости прикрыта только кожей, поэтому при ударе практически всегда повреждается надкостница кости, что сопровождается ее воспалением (периоститом). Периостит проявляется отечностью, припухлостью и крайне выраженной болезненностью тканей в области ушиба. В зоне удара может отмечаться подкожное кровоизлияние, развивающееся при повреждении кровеносных сосудов. При попытке пропальпировать переднюю поверхность голени боль усиливается, однако все же удается определить приподнятую и уплотненную ткань надкостницы.
При нормальной работе иммунной системы и при правильно проводимых лечебных мероприятиях воспалительный процесс может стихать в течение нескольких дней или недель. В других случаях заболевание может осложняться переходом воспаления на кость, патологическим разрастанием костной ткани вокруг очага воспаление или нагноением раны. В последнем случае развивается гнойный периостит, сопровождающийся повышением температуры тела и ухудшением общего состояния пациента.
Лечение заключается в обеспечении покоя поврежденной конечности, применении холодных компрессов и противовоспалительных препаратов в первые часы заболевания. При развитии инфекционных осложнений назначаются антибактериальные препараты. При переходе инфекционного процесса на кость может развиться остеомиелит, требующий хирургического лечения.
Причиной болей в задней части голени может быть повреждение мягких тканей (
) данной области при различных воспалительных заболеваниях и патологических состояниях.
Боль в задней части голени может быть обусловлена:
- глубоким задним туннельным синдромом;
- растяжением икроножной мышцы;
- воспалением ахиллова сухожилия.
Глубокий задний туннельный синдром Данным термином обозначается комплекс симптомов, возникающих в результате сдавливания задней группы мышц, которые заключены в плотный фасциальный футляр. Причиной заболевания может быть инфицирование мышц, нарушение кровообращения, растяжение с последующим кровоизлиянием и так далее. Воздействие причинного фактора приводит к отеку мышц, что сопровождается повышением давления в нерастяжимом фасциальном футляре и сдавливанием самих мышц, а также проходящих здесь кровеносных сосудов и нервов, направляющихся к тканям стопы.
Первым проявлением заболевания является острая, распирающая боль задней части голени, которая усиливается при пальпации (
) и при попытке разгибания стопы или пальцев ног. Кожа в области поражения отечна, красного или синеватого цвета, температура ее повышена. По мере прогрессирования заболевания отмечается нарушение чувствительности в области голени. Это обусловлено нарушением кровообращения и иннервации вследствие сдавливания кровеносных сосудов и нервов. Также появляется слабость мышц-сгибателей стопы и пальцев ног.
Лечение заключается в применении противовоспалительных препаратов. Снять воспаление также можно при помощи холодного компресса, которые следует прикладывать к области воспаления. При неэффективности консервативного лечения показана операция, в ходе которой производится разрез мышечного футляра, что позволяет снизить давление и предотвратить гибель мышечной ткани.
Растяжение икроножной мышцы Икроножная мышца довольно крупная и занимает практически всю заднюю поверхность голени. Ее растяжение может произойти во время бега, прыжка или другой физической активности. В момент растяжения человек ощущает резкую боль в задних отделах голени, возникновение которой связано с разрывом мышечных волокон. Вскоре после растяжения в области поврежденной мышцы развивается воспаление, что приводит к отеку тканей и усилению болей.
Лечение включает обеспечение полного покоя поврежденной мышце на 1 – 2 дня, наложение холодного компресса на заднюю поверхность голени и использование противовоспалительных препаратов.
Воспаление ахиллова сухожилия Мощное ахиллово (пяточное) сухожилие является продолжением трехглавой мышцы голени, которая сгибает стопу и голень. Его повреждение может наблюдаться при выраженных физических нагрузках и часто встречается среди спортсменов. В результате развития воспалительного процесса возникает ноющая боль в нижних отделах задней части голени. Боль усиливается при сгибании стопы, во время ходьбы или бега. Кожа над пяточным сухожилием также может быть воспалена, отечна и болезненна.
Если воспаление не сопровождается разрывом сухожилия, обеспечение покоя трехглавой мышце голени приведет к выздоровлению в течение 3 – 5 дней. В случае частичного разрыва пяточного сухожилия может потребоваться наложение гипсовой повязки, в то время как при полном его разрыве единственным эффективным методом является хирургическое лечение (
сшивание концов сухожилия
Боль в голени во время ходьбы может быть признаком повреждения мышц или костей голени. Также боль может возникать при нарушении кровообращения вследствие поражения артерий или вен данной области.
Причиной болей в голени при ходьбе может быть:
- растяжение мышцы;
- перелом костей голени;
- микротрещина костей голени;
- атеросклероз артерий голени;
- варикозное расширение вен голени.
Растяжение мышцы Растяжение мышцы может произойти во время травмы, неудобного движения, при аварии. Во время растяжения разрываются мышечные волокна, что приводит к развитию воспалительного процесса в мышце. Если растяжение незначительное, в покое боль может отсутствовать. Однако во время движения, когда происходит сокращение мышцы, поврежденные мышечные пучки могут вновь разрываться, что и будет являться причиной болей.
Перелом или микротрещина костей голени Повреждению кости всегда предшествует травма (падение на ноги с высоты, удар тупым предметом и так далее). Даже если в первое время после нанесения травмы пациента ничего не болит, а на рентгеновском снимке врач не видит никаких поражений, это не означает, что кость цела. Дело в том, что рентгеновское исследование может обнаружить только грубые дефекты кости, сопровождающиеся смещением костных отломков или образование крупных (более 5 – 10 мм) осколков. Микротрещина же себя никак на рентгене не проявляет, однако через несколько дней после травмы в области повреждения начинает развиваться воспалительный процесс, приводящий к отеку и повышенной чувствительности тканей. Во время ходьбы, когда нагрузка на кость увеличивается, давление возрастает еще больше, что и обуславливает возникновение болей.
Атеросклероз артерий голени Атеросклероз – хроническое заболевание, развивающееся в результате нарушения обмена веществ (холестерина) в организме. Проявляется образованием в крупных и средних артериях своеобразных атеросклеротических бляшек, которые перекрывают просвет сосуда и нарушают процесс доставки крови к тканям.
В начальных стадиях заболевания (
когда просвет артерий голени перекрыт не более чем на 50 – 70%
) боль в покое может отсутствовать, так как поступающей к тканям крови достаточно для обеспечения их потребностей в кислороде и энергии. Во время ходьбы нагрузка на мышцы увеличивается, вследствие чего возрастает и их потребность в кислороде. А так как частично перекрытый кровеносный сосуд не может восполнить эти потребности, ткани начинают испытывать недостаток в энергии, что приводит к возникновению сильных острых болей.
Боль в ноге обычно заставляет человека остановиться и отдохнуть. Во время отдыха дефицит кислорода в мышцах устраняется, боль стихает, и человек снова может продолжать движение, пока не появится очередной приступ боли. Данный симптом называется перемежающейся хромотой и является характерным признаком заболеваний сосудов нижних конечностей.
Варикозное расширение вен голени Данным термином обозначается патологическое расширение и переполнение кровью поверхностных вен голени и стопы. Происходит это в результате недостаточности венозных клапанов, которые в нормальных условиях препятствуют скапливанию крови в венах ног во время прямохождения.
При повреждении венозных клапанов между их створками образуются щели, через которые кровь может поступать обратно в нижерасположенные вены. Это приводит к повышению давления в них, а так как венозная стенка не содержит развитого мышечного слоя, повышение кровяного давления приводит к еще большему расширению вен, что еще больше усугубляет клапанную недостаточность (
образуется так называемый порочный круг
На определенном этапе давление в венах увеличивается настолько, что оно превышает давление в капиллярах (
мельчайших кровеносных сосудах, на уровне которых происходит обмен веществ и дыхательных газов между кровью и тканями организма
), в результате чего развивается застой крови. Ткани не получают новой порции кислорода, а также в них накапливаются побочные продукты обмена веществ, что приводит к появлению болей.
На начальных этапах заболевания (
когда клапанный аппарат вен еще хоть как-то функционирует
) боли в покое могут отсутствовать. Однако когда человек принимает вертикальное положение (
) давление крови в венах увеличивается, что по описанным механизмам приводит к появлению болей.
Одновременное возникновение болей в голени и стопе обычно связано с повреждением нервных образований, иннервирующих ткани данной области. Также причиной таких болей может быть повреждение спинномозговых нервов или спинного мозга на уровне крестцового отдела позвоночника.
Иннервация голени и стопы осуществляется волокнами седалищного нерва, который в области подколенной ямки делится на большеберцовый и общий малоберцовый нерв.
Большеберцовый нерв иннервирует кости голени, заднюю группу мышц и кожу в области внутренней поверхности голени, после чего переходит на свод стопы и иннервирует расположенные там ткани, включая сгибатели пальцев. Следовательно, повреждение большеберцового нерва (
его сдавливание растущей опухолью или костным отломком
) приведет к появлению ноющих, тянущих болей по внутренней поверхности голени, которые будут распространяться на свод стопы и усиливаться при сгибании стопы и пальцев ног. При перерезке большеберцового нерва больной утратит все виды чувствительности в указанных областях, а также не сможет сгибать стопу и пальцы.
Общий малоберцовый нерв иннервирует переднюю и боковую группы мышц, а также кожу заднебоковой поверхности голени, после чего переходит на тыл стопы и иннервирует расположенные там ткани, включая разгибатели пальцев. Повреждение общего малоберцового нерва будет проявляться болями по задней и боковой поверхности голени, которые будут распространяться на тыл стопы. При перерезке малоберцового нерва пациент также утратит чувствительность в указанных областях и не сможет разгибать пальцы и стопу, а также выворачивать стопу наружу.
В случае повреждение седалищного нерва выше подколенной ямки боль может локализоваться по всей поверхности голени и стопы, а при его перерезке пациент утратит чувствительность в области голени и стопы и не сможет двигать стопой. Движения в коленном суставе при этом сохраняться, так как они осуществляются за счет мышц бедра.
Боли в области голени после интенсивных тренировок могут быть обусловлены слишком большими физическими нагрузками либо повреждением мышц, сухожилий или связок.
Единственной «физиологической» причиной болей в мышцах является мышечная крепатура, характеризующаяся появлением ноющих, ломящих болей в мышцах, которые возникают в течение 8 – 12 часов после тренировки и длятся в течение 3 – 4 дней. Появляются такие боли не всегда, а только в том случае, если нагрузка на мышцы превышает их физиологические возможности (
например, если после длительного перерыва пробежать сразу несколько километров
). В данном случае в ослабленных мышцах голени образуются микроразрывы мышечных волокон. В области данных разрывов скапливаются и активируются клетки иммунной системы, которые выделяют биологически-активные вещества (
), что приводит к развитию воспаления и появлению болей. Через несколько дней тренировок мышца приспосабливаются к возросшим нагрузкам (
посредством увеличения количества мышечных волокон, то есть мышечного роста
Предотвратить развитие крепатуры довольно просто – достаточно лишь постепенно добавлять нагрузки на мышцы, чтобы они успевали приспосабливаться к меняющимся условиям.
Другой причиной болей после тренировки может быть травма мягких тканей голени (
разрыв мышц или сухожилий, растяжение связок
). Боль при этом возникает сразу же в момент травмы, сопровождается отеком тканей и усиливается при прикосновении к поврежденному участку (
что не характерно для крепатуры
Снизить выраженность болей можно, если сразу (
в первые минуты после травмы
) приложить к поврежденной мышце или связке мешочек со льдом, холодный компресс или бутылку с холодной водой, завернутую в полотенце. Это вызовет спазм кровеносных сосудов, предотвратить развитие воспалительного процесса и ускорит период восстановления. Если через несколько часов после травмы боль усиливается, для ее купирования можно использовать нестероидные противовоспалительные препараты (
диклофенак, индометацин, кеторолак
). Если через 1 – 2 дня боль не стихает, следует обратиться к травматологу.
Ноющая боль в области голени обычно возникает при воспалительном поражении сухожилий мышц или костей данной области, однако также может быть проявлением повреждения нервов пояснично-крестцового отдела позвоночника.
Причиной ноющей боли в голени может быть:
- тендинит (воспаление сухожилия);
- деформирующий остеит;
- грыжа межпозвоночного диска.
Тендинит Воспалительный процесс в сухожилиях голени может наблюдаться при их травмировании, а также при частых и интенсивных физических нагрузках (в данном случае мышца растет слишком быстро и сухожилие не успевает приспособиться к возрастающей мышечной силе). Непосредственной причиной болей является надрыв сухожильных волокон в месте прикрепления их к костной ткани (обычно в области нижних отделов коленного сустава, где прикрепляется четырехглавая мышцы бедра, разгибающая голень, а также в задних отделах нижней части голени, где расположено пяточное сухожилие). Хроническое травмирование также приводит к повреждению и воспалению надкостницы костей голени, что может сопровождаться ноющими болями, усиливающимися при сгибании и разгибании ноги.
Помимо болевого синдрома тендинит может проявляться покраснением и припухлостью кожи в области болей, отечностью тканей и их гипералгезией (
повышенной чувствительностью, в результате которой любое прикосновение сопровождается острой болью
Лечение заключается в устранении причинного фактора и применении противовоспалительных препаратов для купирования болевого синдрома.
Деформирующий остеит Патологическое состояние, при котором нарушается процесс обмена веществ в кости. По невыясненным причинам в костях голени активируются особые клетки – остеокласты, которые разрушают костное вещество. В ответ на это происходит новообразование и компенсаторное разрастание костной ткани, однако структура ее нарушена, вследствие чего кость становится хрупкой и кривой. Ноющие боли при этом возникают из-за повреждения самой кости и надкостницы, усиливаются при нагрузке на голень.
Лечение заключается в ограничении нагрузки на поврежденные кости и применении препаратов, замедляющих процесс разрушения костной ткани. При переломах костей голени производится хирургическое восстановление их целостности с протезированием поврежденных участков.
Грыжа межпозвоночного диска Данным термином обозначается патологическое состояние, при котором межпозвоночный диск (упругое соединительнотканное образование, располагающееся между позвонками и выполняющее поддерживающую и амортизирующую функции) разрушается и выбухает в спинномозговой канал, сдавливая при этом спинной мозг. В других случая диск может выбухать наружу и сдавливать спинномозговые нервы, являющиеся отростками нейронов (нервных клеток) спинного мозга.
Сдавливание нервных волокон приводит к нарушению их кровоснабжения. Это проявляется возникновением патологической нервной импульсации, что обуславливает возникновение тянущей, ноющей боли в спине. Также боль проецируется на органы и ткани, которые иннервируются пораженным нервом (
другими словами пациент ощущает боль в голени, хотя на самом деле повреждены нервные волокна, которые проводят чувствительность от тканей голени к головному мозгу
Лечение заключается в хирургическом удалении поврежденного межпозвоночного диска. Консервативные мероприятия (лечебная гимнастика, болеутоляющие препараты и так далее) применяются временно в период подготовки к операции.
Любой дискомфорт в голенной области связан с рядом факторов внешнего, механического или патологического характера. Голень является многоструктурной частью тела, включающей костные, мышечные, сосудистые, нервные и иные образования. Негативные изменения в одной из них могут привести к формированию болезненных ощущений.
Повреждениям в голени подвержены следующие структуры:
- костные;
- суставные;
- сухожилия, связки;
- мышечные;
- сосудистые;
- нервные;
- кожные покровы.
Ситуации, провоцирующие боли в голени1. Мышечная область:
- растяжение;
- спазматические явления, судороги;
- спонтанная гематома;
- синдром сдавливания;
- воспаление;
- физическое перенапряжение;
- икроножные надрывы.
2. Область связок, сухожилий:
- воспалительный процесс;
- механическая травма: надколенной связки, пяточного сухожилия, голеностопного сустава.
3. Костная, суставная область:
- болезнь Осгуд-Шляттера;
- вывих, перелом;
- периостит надкостницы;
- остеомиелит;
- воспаление суставов (артроз, артрит);
- деформация мениска.
4. Сосудистая, нервная область:
- артериальная недостаточность;
- синдром «капканный»;
- тромбоз;
- варикоз;
- посттромбофлебитический синдром;
- деформация нервных структур.
- поясничный радикулит;
- водно-солевой дисбаланс;
- панникулит;
- гормональные изменения;
- разрыв подколенной кисты.
С чем связаны боли в голени. Какие бывают боли, и ввиду каких причин формируются. Один из способов ликвидации дискомфортных ощущений.
1. Перелом. Изначально боль локализована, но вскоре охватывает всю конечность. Голеностопный сустав сталкивается с двигательными ограничениями.
2. Деформирующий остеит. Болезнь, когда костное разрушение превосходит регенерирующие возможности. Появляются ноющие, тупые болевые ощущения. Они крайне редко стихают, а порой усиливаются даже при бездействии.
3. Нарушение кровоснабжения. Сужение сосудов влечет снижение питания тканей. Провоцирующими факторами выступают:
- атеросклероз;
- облитерирующий эндартериит.
4. Газовая гангрена. Проникновение в рану бактерии-клостридии.
5. Новообразования в круральной области. Они сдавливают сосуды, вызывают их закупорку ввиду попадания в просвет патогенных клеток. Различают следующие типы опухолевидных образований:
- доброкачественные (фиброма, липома, остеома, хондрома);
- злокачественные (лейосаркома, остеосаркома, рабдосаркома, хондросаркома, плоскоклеточный кожный рак, меланома).
- растяжение связок, их разрыв;
- механическое воздействие на колено;
- удар, падение.
2. Ожог. Результат воздействия кипящей воды, масла и иных раскаленных предметов/веществ. Формируется пятно красного оттенка, а иногда и водянистый волдырь. Читай также – первая помощь при ожогах.
3. Воспаление мягкой ткани:
- рожистое образование (розоватое пятно с формой пламени);
- проникновение инфекции (при трофической язве);
- нейродермит;
- экзема.
4. Передний туннельный синдром. Сопровождается воспалением, отеком, ощутимым дискомфортом в стопе. Его усиление происходит при шевелении конечностью.
5. Болезнь Осгуда-Шлаттера. Остеохондропатии бугристости чаще подвержены молодые люди 10-18-летнего возраста, когда наблюдается активное развитие костных тканей, при максимальной нагрузке ввиду занятий спортивными играми, повышенной физической активности. Первое появление боли отмечается после физнагрузок. Сначала она ощущается слабо, но вскоре усиливается, особенно при разгибании. Болевые ощущения ослабевают в состоянии покоя.
6. Деформация коленного мениска. Часто этому подвержены спортсмены. Характерные признаки:
- сильная коленная, голенная боль;
- снижение подвижности, ее ограничение;
- увеличение суставного объема.
7. Синдром расколотой голени. Формируется при создании достаточной нагрузки на нижние конечности без подготовки. В ходе тренировки наблюдается ноющая боль слабой или умеренной интенсивности, исчезающая вскоре после окончания занятий.
8. Трофическая язва. Кожный дефект, выраженный в виде локального отмирания тканей, сопровождается давящими, распирающими болевыми ощущениями. Появление язв связано со следующим патологиями:
- диабет;
- тромбофлебит;
- варикоз;
- облитерирующий эндартериит.
9. Миозит. Мышечное воспаление формируется при выраженных физнагрузках. Проявляется в виде сильных локальных болей при сдавливании, некоторых движениях. В отсутствие лечения возникает мышечное ослабление, атрофия.
1. Получение травм без перелома. Болезненный дискомфорт формируется благодаря повреждению мягких тканей.
2. Воспалительные процессы.
3. Глубокий задний туннельный синдром. Инфицирование, растяжение, потеря нормального кровоснабжения пролегающих под трицепсом мышц отражается острой, распирающей болью ввиду отсутствия возможности расшириться. При разгибании ноги дискомфорт усиливается. Отсутствие терапии чревато следующими последствиями:
- отечность пораженной зоны;
- покраснение или посинение;
- рост температуры;
- потеря мышечной чувствительности и силы.
4. Воспаление ахиллова сухожилия. Оно прикреплено к кости пятки и воспаляется при мощных нагрузках. Ноющая боль способна усиливаться, если стопа подвергается изгибу.
5. Периостит. Надкостное воспаление голени, формируемое при механических травмах, продолжительных физнагрузках у малотренированных людей. Боли сзади сбоку появляются спустя некоторое время после занятий, чему чаще подвержена правая нога, являющаяся толчковой, получающая нагрузку в большей степени. Не исключено формирование припухлости, откликающейся болью при ощупывании. Никаких покраснений, отека не наблюдается.
6. Локальный миозит. Усиление болевых ощущений в конкретной мышце происходит в случае ее сдавливания, разгибания стопы, смены погодных условий.
7. Икроножное растяжение. Деформация мышц происходит при быстром темпе бега, неудачном прыжке и проявляется резким дискомфортом. Чуть позже происходит отек и усиление болевых ощущений.
8. Разрыв кисты Бейкера. Наличие у ряда людей соединительнотканной капсулы, расположенной в ямке сзади голени, чревато ее разрывом. В итоге происходит попадание жидкости в межмышечную область, что отдается болезненными ощущениями, локальным температурным скачком.
- травмирование;
- воспалительный процесс;
- получение ожога;
- плоскоклеточная кожная онкология;
- межпозвонковая грыжа;
- позвоночный остеохондроз.
- травмирование этой области;
- локализованные новообразования;
- синдром «расколотой голени»;
- рожистое воспаление;
- невропатия подкожного нерва;
- периостит голени (воспаление надкостницы).
Боль в голени при ходьбе и беге
- перелом, микротрещина;
- варикоз сосудов голени;
- мышечное растяжение в результате травмы, аварии, некомфортного передвижения;
- боль при беге. Следствие нарушенного кровоснабжения тканей, что подразумевает наличие одного из 2 заболеваний (облитерирующий атеросклероз или эндартериит облитерирующий). Вначале отмечается дискомфорт при длительной ходьбе, существенных физнагрузках. А в запущенной форме заболевания болевые ощущения формируются уже при обычной ходьбе и даже в состоянии покоя. Без организации соответствующего лечения активируется гангрена.
2. Флегмона. Сопровождается следующими симптомами:
- снижение аппетита;
- температурный рост;
- отечность, боли (локализованы в круральной зоне с охватом всей голени);
- порой тошнота.
3. Остеомиелит. Симптоматика:
- локальный отек;
- покраснение;
- лихорадка;
- ходьба доставляет дискомфорт.
5. Газовая гангрена. Попадание в рану бактерий, боящихся кислорода.
6. Венозная недостаточность, варикоз (небольшой отек без цветовых изменений кожных покровов).
7. Тромбоз глубоких вен. Отечность сопровождается синюшностью. Требуется срочная операция.
- воспаление надкостницы;
- отечность кожи (цвет неизменен);
- болезненность кости.
2. Болезнь Осгуда-Шлаттера («жизнь в замедленном ритме»).
3. Деформирующий остеит. Представляет собой нарушение обменных процессов в костных тканях, когда над восстановлением преобладает разрушение.
4. Остеомиелит. Воспаление костного мозга с поражением надкостницы и близлежащих структур. Сильный, распирающий болевой синдром дополнен следующими негативными изменениями:
- температурный рост;
- слабость в теле;
- порой тошнота;
- сонливое состояние.
1. Варикоз. Задняя голенная поверхность покрыта расширенными венами.
2. Миозит.3. Лептоспироз. Чаще этой тяжелой болезни, сопровождающейся деструкцией почек/печени, подвержены охотники, рыбаки. Болевой синдром в обеих ногах сопровождается такой симптоматикой:
- телесная слабость;
- скачок температуры;
- формирование желтоватого оттенка кожи;
- уменьшение мочевыделения.
4. Крепатура мышц. Их перегрузка на тренировке, работе отмечается сильной болью, стихающей в состоянии покоя.
5. Судороги. Провоцирующими факторами выступают:
- обезвоживание организма;
- переохлаждение (холодная вода);
- беременность.
6. Нарушение иннервации. Происходит в поясничном позвоночном отделе при таких заболеваниях:
- дистрофия суставных хрящей (остеохондроз);
- грыжа межпозвонковая.
7. Туннельный синдром разной направленности.
2. Термический, химический ожог. Сопровождающая симптоматика:
- покраснение покровов;
- отечность;
- иногда образование пузырьков.
3. Рожистое/герпетическое воспаление.
- рожа (образование горящего светлого розового пятна с четкими границами);
- опоясывающий герпес (формирование пузырьков вдоль нервных структур).
4. Флегмона. Вследствие проникающего ранения или образования трофических язв происходит разрушение подкожной клетчатки гнойными бактериями, представленными следующими видами:
- синегнойная палочка;
- стрептококки;
- стафилококки.
- опухоли (острая, колющая, усиливающаяся с физнагрузками боль);
- флегмона (воспаление подкожно-жировой клетчатки);
- газовая гангрена (проникновение анаэробных бактерий в рану вместе с грязью);
- болезнь Осгуда-Шлаттера;
- туннельный синдром.
Резкая больОстеомиелит (изматывающая, постоянная, распирающая боль). Симптоматика:
- слабость в теле;
- снижение/отсутствие аппетита;
- сонное состояние;
- ходьба приносит неприятные ощущения.
- Межпозвонковая грыжа.
- Воспаление сухожилия – тендинит. Образуется вследствие травмы, частых/интенсивных занятий спортом. Локализация боли, где сухожилие прикреплено к кости. В зоне надрыва наблюдается небольшая припухлость, покраснение, повышенная чувствительность.
Первые действия при травме голени:
- Ограничить подвижность поврежденной ноги. Лишние движения конечностью при переломе, растяжении связок/мышц могут повлечь дополнительные травмы, усложняющие лечение.
- Обеспечить охлаждение, приложить лед. Это позволит снизить чувствительность поврежденных тканей (заодно боль) и способствует сосудистому спазму, препятствуя образованию гематомы и дальнейшему кровотечению.
- Обеспечить покой. Получение даже легкого ушиба, растяжения связок/мышц должно сопровождаться обеспечением покоя поврежденной ноги до полного выздоровления или обращения к специалисту во избежание еще больших повреждений и развития осложнений.
При интенсивных, не стихающих длительное время, усиливающихся или сопровождающихся иными симптомами болях, необходимо незамедлительно посетить доктора/вызвать скорую помощь, чтобы избежать возможных серьезных последствий.
- Обеспечение покоя. Отказ от спортивных занятий, физических нагрузок, напряжения бедренных, голенных мышц. Наложение эластичного бинта или гипсовой повязки.
- Прием обезболивающих («Диклофенак», «Нимесил»).
- Физиотерапия. При осложнениях прописывают следующие процедуры:
— электрофорез с новокаином (уменьшает воспаление, боль).
— тепловое лечение, магнитотерапия, УВЧ-терапия (улучшают кровообращение).
- Постельный режим. Максимальное снижение нагрузки с возможным наложением фиксирующей металлической шины.
- Прием медикаментов:
— препараты, препятствующие разрушению костного вещества и вымыванию из них кальция («Алендроновая кислота», «Кальцитонин», «Памидроновая кислота»);
— при дефиците кальция прописывают препараты, восполняющие его нехватку;
— мероприятия по обезболиванию посредством нестероидных противовоспалительных.
— нестероидных противовоспалительных (НПВ);
— улучшающих кровоснабжение тканей;
— нормализующих костные обменные процессы.
Туннельный синдром
- Противовоспалительная терапия (устранение отека, сдавливания сосудов):
— назначение НПВ препаратов;
— холодный компресс (мешочек со льдом);
— отказ от повязок, одежды давящего/сжимающего толка.
- Смена образа жизни. Предполагает следующие изменения:
— наладить правильное питание, минимизация приема жирной пищи;
— обеспечить активную физическую деятельность;
— ликвидировать вредные привычки.
Медикаментозная терапия. Назначение препаратов для:
— улучшения микроциркуляции («Трентал»);
— насыщения тканей кислородом («Актовегин»);
— снижения холестерина («Правастатин», «Симвастатин»).
— сосудорасширяющие средства («Но-Шпа», «Никотиновая Кислота»);
— уменьшение вязкости крови;
— антибиотики, устраняющие инфекционные осложнения;
— НПВ/наркотические препараты для ликвидации умеренной/ишемической боли.
- Устранение причины заболевания:
— смена деятельности в случае длительного пребывания на ногах, длительных передвижений;
— корректировка рациона питания, диетотерапия при избытке веса.
Умеренные физические нагрузки. Оптимальным вариантом станет плавание, которое способствует следующим улучшениям:
— предупреждает застой крови, тромбообразование ввиду увеличения скорости кровотока;
— препятствует росту венозного давления в поверхностных венах;
— тормозит прогрессирование заболевания.
Медикаментозное лечение. Практикуется прием следующих препаратов:
— НПВ средства («Аспирин») препятствуют тромбообразованию;
— антикоагулянты для разжижения крови;
— ангиопротекторы для укрепления сосудов, уменьшения их проницаемости;
— витаминные комплексы.
Эластичные повязки (бинты, чулки). Их применение необходимо, чтобы:
— препятствовать переполнению поверхностных вен кровью при активной деятельности;
— не допустить тромботических осложнений;
— замедлить прогрессирование заболевания.
- Строгий постельный режим. Пребывание в стационаре в течение нескольких дней ввиду повышенного риска отрыва тромба, могущего повлечь смертельный исход.
- Медикаментозная терапия:
— антикоагулянты;
— ангиопротекторы;
— антиагреганты.
- кожный надрез;
- разрезание мягких тканей;
- удаление гноя, мертвых тканей;
- тщательное промывание раны посредством антисептических средств;
- профилактическое лечение антибиотиками (до 2 недель).
3. Устранение газовой гангрены. Эффективен лишь хирургический способ с применением лампасных разрезов кожи, мягких тканей. Производится вырезание и удаление неживых областей, промывка перекисью водорода и антибактериальная терапия («Тетрациклин», «Пенициллин»).
4. Гильотинная ампутация. При быстром некротическом процессе повышается риск смертельного исхода. Требуется полное отсекание конечности до области, где ткани не поражены.
2. Лучевая терапия. Радиоактивное излучение применяется при злокачественных опухолях.
- Удаление доброкачественных образований. Производится в случае прогрессивного роста опухоли, появления опасности сдавливания ею соседних структур (мышц, сосудов, нервов). Делается иссечение пораженных тканей с небольшим захватом здоровых.
- Удаление злокачественных опухолей. Производится при возможности. Отличительной особенностью является удаление подколенных лимфоузлов, а также прохождение курса лучевой терапии, химиотерапии для уменьшения размеров опухоли. Метастазы ликвидируются посредством болеутоляющих препаратов, повторных курсов химиотерапии, лучевой терапии.
К терапии новообразований, особенно злокачественных, следует приступать незамедлительно, до появления метастазов, существенно снижающих шансы на выздоровление.
Боли в зоне голени могут быть вызваны различными факторами. Порой она устраняется в домашних условиях, но в других случаях может потребоваться специализированное лечение. Не следует пренебрегать консультацией врача, ведь полноценная диагностика позволит выявить истинную причину проблемы и заняться ее решением без возможных последствий.
Рецепторы, реагирующие на боль, находятся в большей части тканей голени. Боль в голени возникает вследствие поражения её части. В большей части проявлений, боль в голени спереди провоцируется нарушениями, легко излечимыми.
Причины боли в голени, при ходьбе — усталость, сильные физические нагрузки. Решением проблем занимается исключительно врач.
Повреждения, патологические процессы, вызывающие боль в голени, условно по месту локализации делят на группы:
- патологии мышц;
- повреждения связок и сухожилий;
- повреждение костных тканей и суглобов;
- патологические процессы нервных окончаний и кровеносных сосудов;
К причинам, провоцирующим боль в голени, относятся: период беременности, приём гормоносодержащих препаратов, нарушенный водно-солевой баланс в организме, радикулит зоны поясницы, воспалительные процессы в жировых тканях, разрыв кисты, расположенной в подколенной зоне.
Причины боли в голени при ходьбе — ряд заболеваний мышечных тканей:
- миозиты, проявляются внешней болью, усиливающейся при надавливании на больной участок, другом воздействии. Заболевание становится причиной онемения и скованности движений. При развитии болезни, в отсутствие должного лечения, начинается атрофический процесс в мышцах;
- физическое перенапряжение — присуще спортсменам. Шанс повреждения мышечных тканей увеличивается при использовании беговой обуви, не защищающей ногу от поворотов ступни внутрь во время движения по наклонным поверхностям. Дискомфорт проявляется спереди, снаружи, на внутренней части. Локализация болевых ощущений зависит от того, какая группа или часть мышц подвержена нагрузкам;
- спазм, резкая боль с правой или левой стороны голени, от переутомления, проблем в работе системы обмена веществ организма, слабого кровообращения. Боль в голени резкая. Про серьёзные проблемы со здоровьем сигнализирует постоянное появление судорог ночью;
- растяжения и разрывы, возникают при серьёзных занятиях спортом, при ношении неудобной обуви. Симптомы, при которых болят мышцы ноги, а конечность сильно опухла, проявляются в течение первых суток;
Сильные боли в передней части мышцы ноги, вследствие повреждений связок и сухожилий, имеют различную степень тяжести и локализации. Причины в начальных процессах, повлекших появление разрушения. Привести к повреждениям могут:
- воспаление в области надколенной связки ног. Ноющая боль образуется спереди в нижней части мышцы. Ещё симптом — нога опухла в зоне ниже коленной чашечки;
- разрыв связки в надколеннике, влечёт полное отсутствие контроля двигательной функции в коленном суставе. Пострадавший не способен самостоятельно стоять на ноге, сгибать её. В момент повреждения слышен треск, ощущения похожи на удар палкой по передней части колена. Спустя полмесяца начинается процесс атрофии мышцы. Повреждение бывает вызвано неудачным приземлением после прыжка или споткнувшись при подъёме по лестнице;
- повреждение ахиллова сухожилия ног. Травмы встречаются часто. Боль острая, локализуется между стопой и икрами. Повреждения образуются в результате резкой нагрузки во время старта у спортсменов, без предварительного разогрева икроножной мышцы и ахиллова сухожилия;
Травма ахиллова сухожилия
Частой причиной повреждения целостности кости, служат падения, систематические нагрузки. Существует ряд заболеваний, провоцирующих повреждения кости голени:
- остеомиелит, гнойный процесс некротического характера, охватывает мышцы и мозг внутри кости. Основой возникновения служат гнойные микробы, попавшие в организм через повреждения тканей или вследствие открытых переломов;
- заболевание Осгуд-Шляттера, воспаляется берцовая кость между скреплениями сухожилий. Частая причина болевых ощущений в области колена и спереди у подростков. Причины — интенсивный рост кости и мышцы голеностопа в этом возрасте;
- артрит, провоцирует внутреннюю боль мышцы ноги и передней части голени;
- патология сустава кости дистрофического характера, именуемая остеоартрозом. Боль носит характер постоянной;
Часто дискомфорт возникает при тромбообразовании в кровеносных сосудах, происходит недостаточное кровоснабжение ног. Кроме внутренней боли кости и мышцы, выражены симптомы:
- ноги приобретают бледный белый цвет, на ощупь холодные;
- на повреждённой конечности пульс крайне слабо прощупывается, не чувствуется вовсе;
- появляется хроническая слабость мышцы;
- больному трудно удерживать равновесие на ровной поверхности;
- ноги немеют;
- образуются слабо заживающиеся язвы, провоцирующие боль в голени.
Часто, причины боли в голени — результат варикозного расширения вен.
Часто боль в голени возникает при беременности, приёме гормональных препаратов. Причины дискомфортных явлений во время гормональных перестроек в недостатке солей в организме. Боли во время беременности возникают вследствие отёчностей ног.
Радикулит поясницы воздействует на седалищные мышцы. Боли во внутренней части поясницы, между крестцами, продуцируются на поверхность ног. Часто ощущения дискомфорта дополняются чувством ползающих по коже мурашек.
Являясь воспалительным процессом, локализующимся под кожными покровами, способен провоцировать образование в жировой прослойке болезненных шариков, размером до 50 мм. Кожные покровы опухают, приобретают яркий красный цвет. Образования держатся до нескольких лет, лопаясь, оставляют небольшие впадины на поверхности, кожа покрывается темными пятнами.
Появлению патологии сопутствуют болевые эффекты, тошнота, рвота, отсутствие аппетита, повышение температуры тела больного.
Чтобы понять, что делать, чем лечить возникшие ощущения, причиняющие дискомфорт, важно прекратить движения, приложить холод, снимая боли и воспалительный процесс. Прикладывать лед нужно через промежуточную ткань, избегая воспалительного процесса от переохлаждения тканей. Нельзя прикладывать холод на открытые раны. После стоит обратиться за медицинской помощью.
Что делать, какими средствами лечить, решает врач, основываясь на результатах анализов крови, мочи, рентгеновского снимка. Важно устранить причину болезни, предотвратить возможные негативные последствия.
Иногда, для постановки диагноза, избрания метода терапии, требуются дополнительные исследования: УЗИ и допплерография. При беременности требуется расширенный метод диагностики состояния.
Лечат боль в голени консервативным или хирургическим путём.
Метод включает применение анестетиков, средств снимающих воспалительный процесс, методов народной медицины. Антибиотиков, нестероидных средств и гормонов, при необходимости воздействия на причины болей.
При беременности большинство лекарственных средств и мероприятий противопоказаны к применению, используются в случае крайней необходимости, под контролем врача.
Оперативное вмешательство — метод, применяемый при крайней необходимости, когда терапевтические средства не приносят улучшений состояния больного, в экстренных случаях, при раздроблении кости или открытом переломе.
Мероприятие для профилактики повреждений голени — ношение удобной обуви, разминка суставов перед предполагающимися нагрузками.
Среди распространенных детских недугов специалисты отмечают боль в ногах. Данное понятие включает в себя ряд заболеваний, которые совершенно различаются по симптомам и причинам появления. Всякий конкретный случай требует четкого выяснения точной болевой локализации, которая может появиться в костях, мышцах, конечностях.
В это время строения костей, сосудов, аппарата связок и мышц имеют ряд особенностей, которые обеспечивают питание, правильный обмен веществ и темпы роста. У детей быстрее остальных вырастают голени и стопы. В местах стремительного роста ткани должен быть обеспечен обильный кровоток. Подрастающие ткани организма, благодаря сосудам, снабжающим питание мышц и костей, должным образом обеспечиваются кровью. Однако — число эластичных волокон в них минимальное. Следовательно, при движении у ребенка совершенствуется циркуляция крови. Когда мышцы трудятся – кости растут и развиваются. Когда ребенок спит, наблюдается понижение тонуса венозных и артериальных сосудов. Сбавляется интенсивность кровотока — появляются болезненные ощущения.
- Патология ортопедическая — плоскостопие, сколиоз, искривление позвоночника, неправильная осанка
При указанных недугах центр тяжести смещается, и на определенный участок ноги приходится максимальное давление.
- Хронические носоглоточные инфекции
К примеру — кариес, аденоидит, тонзиллит. Именно поэтому в детском возрасте нужно регулярно посещать лор — врача и стоматолога. Боль в ногах может сообщать о наличии различных заболеваний инфекционного характера.
- Нейроциркуляторная дистония (по гипотоническому типу)
Этот недуг вызывает боль в ножках у детей по ночам. Дети с таким заболеванием жалуются попутно на головные боли, сердечный дискомфорт, дискомфорт в области живота. Также возможно нарушение сна.
- Сердечно — сосудистая врожденная патология
Вследствие этой патологии понижается кровоток. При хождении дети могут падать и спотыкаться — это связано с усталостью ног и ощущением боли.
- Прирожденная неполноценность соединительных тканей
Дети с подобной аномалией могут страдать варикозным расширением вен, почечным опущением, искривлением осанки, сколиозом, плоскостопием.
- Ушибы и травмы
Они могут стать причиной детской хромоты. Дети старшего возраста часто растягивают связки и мышцы. Процесс заживления не требует постороннего вмешательства.
- Сильные эмоции или стресс
Это в некоторых случаях может стать причиной хромоты. В особенности это заметно, когда ребенок взволнован или расстроен. Обратиться за помощью к врачу нужно, если на следующий день хромота не пройдет.
- Ушиб (или воспаление) колена или лодыжки
- Воспаление пальца на ногах, вросший ноготок
- Тесная обувь
- Растяжение Ахиллова сухожилия
Оно может спровоцировать боли в пятке. В случае поражения стопы могут беспокоить боли в середине или средней части ступни. Также приносить дискомфорт могут водяные мозоли.
- Недостаток витаминов и микроэлементов
Дети в возрасте старше трех лет жалуются на боль в икроножных мышцах, связанную с недостатком поступления в зоны роста костей фосфора и кальция.
При любой ОРВИ или гриппе у ребенка также могут болеть все суставы. Снять боль поможет обычный парацетамол.
Если ребенок жалуется на ножную боль, необходимо обратиться за помощью к следующим специалистам:
- Детскому неврологу;
- Гематологу;
- Педиатру;
- Ортопеду – травматологу.
Идти к врачу нужно в случае, если:
- Вы заметили воспаление и покраснение тазобедренного, коленного или голеностопного сустава;
- Ребенок без очевидной причины хромает;
- Есть подозрение на основательную травму или перелом.
- Любая травма может служить источником внезапной боли в ногах. К врачу необходимо обратиться при наличии припухлости или боли в суставе.
- Если сустав пухлый и приобрел красный или бурый цвет, нужно незамедлительно обратиться к доктору. Возможно – это начало тяжелого системного заболевания или попадание в сустав инфекции.
- Очень серьезно необходимо отнестись к появлению болей в суставах у ребенка по утрам — они могут свидетельствовать о наличии болезни Стилла или лейкемии.
- Среди детей достаточно расширена болезнь Шляттера. Недуг проявляется в виде острой боли в колене (передней его части), в месте присоединения сухожилия коленной чашечки к берцовой кости. Причина данного заболевания не установлена.
Каждый родитель должен наблюдать за своим чадом, следить за его обувью, обеспечивать полноценное питание и не ограничивать ребенка в движении. В рационе малыша должно быть все необходимое для нормального развития и роста детского организма.
Сайт Colady.ru предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны только под наблюдением добросовестного врача. При возникновении тревожных симптомов обратитесь к специалисту!
Голень – это часть нижней конечности, от колена до пятки. Ее основа – большая и малая берцовые кости, которые по всей своей длине соединены перепонкой. Сзади и спереди к костям голени крепятся мышцы, отвечающие за движения стопы и пальцев ног.
Болевые рецепторы находятся в большинстве тканей голени: в надкостнице, мышцах, связках и сухожилиях, сосудах, а также окружающих их тканях. Соответственно, боль в голени может быть вызвана поражением любой из перечисленных структур. В большинстве случаев боль в голени вызывается нарушениями, которые достаточно легко поддаются лечению. Например, длительная статическая нагрузка в положении стоя, длительная ходьба и другие избыточные физические упражнения вообще не нуждаются в специфической терапии — достаточно полноценного отдыха. Но травмы, удары и ушибы, растяжения, вывихи, воспалительные процессы и т.д. требуют обязательного медицинского вмешательства.
- воспалительные процессы;
- физическое перенапряжение;
- мышечные спазмы и судороги;
- растяжения;
- надрывы икроножных мышц;
- синдром сдавления;
- спонтанная мышечная гематома.
2. Поражения связок и сухожилий голени:
- воспаления сухожилий;
- повреждения собственной связки надколенника;
- повреждения ахиллова сухожилия;
- повреждения связок голеностопного сустава.
3. Поражения костей и суставов голени:
- вывихи;
- переломы;
- остеомиелит;
- болезнь Осгуд-Шляттера;
- артрит;
- артроз;
- воспаление надкостницы большеберцовой кости;
- повреждения коленного мениска.
4. Поражения сосудов и нервов голени:
- недостаточность артериальных сосудов;
- венозный тромбоз;
- посттромбофлебитический синдром;
- варикозное расширение вен;
- ”капканные” синдромы голени;
- повреждение нервных волокон.
5. Другие состояния, приводящие к появлению боли в голени:
- нарушения водно-солевого равновесия;
- разрыв подколенной кисты;
- воспаление подкожной жировой клетчатки;
- поясничный радикулит;
- беременность или прием противозачаточных средств.
Воспаление мышц голени (миозит)
Основной клинический симптом
. Ее интенсивность нарастает при сдавливании мышцы, или при нагрузках во время движений. Это вызывает защитное напряжение пораженной мышцы, что еще более усиливает боль, и может приводить к ограничению подвижности в суставе. Кроме того, над воспаленной областью наблюдается покраснение кожных покровов. Боль при миозите может усиливаться не только при движениях, но и ночью, в покое, или при переменах погоды.
При прогрессировании заболевания начинает нарастать мышечная слабость, что в итоге приводит к развитию частичной или полной атрофии скелетных мышц нижней конечности.
Боль в мышцах голени при физическом перенапряжении
Обычная причина возникновения таких болей – продолжительная или повторяющаяся нагрузка на голень. Локализация боли будет зависеть от того, какая именно мышечная группа страдает больше всего.
Боль в переднебоковой области голени вызывается перенапряжением передней группы мышц. Основным симптомом их повреждения является боль на наружной и передней сторонах голени. Сначала болезненные ощущения возникают только в момент, когда пятка ударяется о землю во время бега. Но, продолжая давать нагрузку на ногу, человек начинает ощущать боль уже при каждом шаге, которая постепенно становится постоянной.
Группа мышц внутренней и задней поверхностей голени ответственна за разгибание стопы во время бега и ходьбы. Их травмы чаще возникают при беге по наклонным поверхностям. Вероятность повреждения мышц может увеличиваться при чрезмерных поворотах стопы внутрь. Также возникновению травм способствует беговая обувь, которая плохо защищает стопу от подобного вращения.
Боль при таких поражениях сначала наблюдается выше лодыжки, на внутренней стороне голени. Она усиливается, если человек поворачивает стопу внутрь в голеностопном суставе, или встает на цыпочки. Если нагрузка не прекращается, то боль перемещается вперед, распространяясь на внутреннюю сторону голеностопного сустава, а также вверх по голени, немного не доходя до колена. Ее интенсивность нарастает по мере того, как прогрессирует повреждение мышц.
, называется непроизвольное сокращение одной мышцы или целой их группы. Причиной этого состояния могут служить различные нарушения обмена веществ в организме, несостоятельность кровообращения в ноге или сильное мышечное
. Главный симптом судорог – острая, практически нестерпимая боль в икроножных мышцах. Возникает она практически всегда внезапно. Если такие симптомы носят эпизодический характер, то это не является признаком патологии. Но частые, спонтанные
(особенно в ночное время) – повод для визита к врачу. Необходимо посетить терапевта, который при необходимости направит к более узкому специалисту.
Растяжение мышц голени может возникать при быстрой ходьбе, беге трусцой, занятиях любым активным видом спорта и даже при хождении в плохо подобранной обуви. Первые ощущения дискомфорта могут возникать сразу же после непривычно высокой мышечной нагрузки, или через 12-24 ч. Мышцы голени выглядят напряженными, вздувшимися и отяжелевшими. Отмечается болезненность при их ощупывании, иногда достаточно ярко выраженная. В некоторых случаях присоединяется
растянутых мышц, что сопровождается значительным увеличением размеров голени. Боли и болезненность при ощупывании могут сохраняться на протяжении нескольких дней, а иногда и недель, усиливаясь при движениях, особенно при сгибании голеностопного сустава.
Сгибание и разгибание голеностопного сустава связано соответственно с растягиванием и сокращением икроножной мышцы. Если данные движения в суставе происходят слишком резко, внезапно и с чрезмерным усилием, то результатом может стать разрыв икроножной мышцы. Обычно разрыв происходит на небольшом участке мышцы в области соединения ее с сухожилием. Но в некоторых случаях могут наблюдаться достаточно большие разрывы, а иногда даже полное отделение мышцы от сухожилия. Как правило, такие разрывы возникают при резком сгибании конечности в направлении, которое противоположно действующей силе. К примеру, это может быть момент резкого старта или остановки во время бега.
Разрывы мышц сопровождаются сильной внезапной болью в задней части голени. Возникает ощущение, похожее на прямой удар, наносимый по ноге. Боль может стихнуть на некоторое время, но потом она возвращается, становится постоянной, и начинает усиливаться по мере развития мышечного спазма и нарастания гематомы.
При ощупывании травмированной голени наблюдаются местные болевые ощущения. Иногда можно на ощупь определить набухание, которое вызвано кровоизлиянием. При полном разрыве (отрыве мышцы в области ее крепления к сухожилию) иногда даже получается нащупать промежуток, возникший между сухожилием и мышцей. Такие травмы сопровождаются отечностью в районе поврежденной мышцы, и ограничением объема движений.
Синдром сдавления мягких тканей – это очень серьезная патология, которая возникает в результате сильного и/или продолжительного давления на голень. После небольшого безболевого периода происходит внутреннее кровоизлияние в поврежденные мышцы. Возникшая гематома сдавливает кровеносные сосуды и нервные волокна, усугубляя степень нарушений. Голень становится горячей на ощупь, отечной, в ней появляется сильная боль.
Наиболее серьезное осложнение, возможное при этом синдроме – развитие необратимых повреждений мышечной ткани и нервных волокон. В таких случаях возникает разрушение мышц и их функциональная несостоятельность (провисшая стопа). Человек может потерять способность сгибать стопу, что делает невозможным нормальное передвижение.
Иногда у пациентов, которые получают антикоагулянты (препараты, разжижающие кровь), могут отмечаться появления спонтанных внезапных кровоизлияний в мышцах голени. Они характеризуются ноющей болью и увеличением размеров голени. Возникают подобные
без предшествующих травм, или в результате самых незначительных повреждений.
Тендинитами (тендинозами) называется большая группа воспалительных поражений сухожилий. Если процесс распространяется не только на само сухожилие, но и на окружающую его оболочку, то говорят о развитии
. Оба эти заболевания сопровождаются болью и нарушениями функций опорно-двигательного аппарата.
Зачастую тендиниты и тендовагиниты встречаются одновременно, так как имеют одни и те же причины возникновения. Различить их очень сложно, но в большинстве случаев и не нужно, поскольку методики их лечения также практически идентичны. При воспалениях сухожилий снижается их прочность, что создает повышенную опасность возникновения разрывов.
Основные симптомы воспаления сухожилий – это:
- боль при активных движениях, которые совершаются с участием пораженного сухожилия;
- относительная безболезненность аналогичных пассивных движений;
- болезненность при ощупывании воспаленного сухожилия;
- покраснение и увеличение температуры кожи над областью пораженного сухожилия;
- крепитация (похрустывание) при движении сухожилия.
Пациенты жалуются на болевые ощущения на передней поверхности голени, в области нижней части коленной чашечки и ниже, в месте прикрепления связки. На ранних стадиях заболевания боль в ноге возникает после физической нагрузки. При прогрессировании патологии и переходе ее в хроническую форму, боль появляется уже во время нагрузки, а иногда и до нее. Характер боли — тупой и ноющий, она нередко сопровождается отеком.
Помимо боли, заболевание может проявляться напряжением, скованностью или слабостью разгибания ноги в коленном суставе. Болевые ощущения усиливаются при разгибаниях коленного сустава с сопротивлением, или при надавливании на коленную чашечку.
Разрывы собственной связки надколенника Подобная травма обычно возникает у людей старше 45 лет, или у более молодых во время спортивных тренировок. Типичное движение, предшествующее разрыву – сильное и быстрое сокращение четырехглавой бедренной мышцы при согнутом колене. Это может произойти при приземлении после прыжка или спотыкании при подъеме по лестнице.
Иногда в момент разрыва можно слышать треск, а ощущения больные описывают как удар палкой спереди по колену. Сразу после разрыва возникает боль на передней поверхности голени. Движение в коленном суставе становится практически невозможным. Больной не способен ни разогнуть ногу, ни удержать ее разогнутой. Часто затруднена или невозможна способность самостоятельно стоять.
При частичном разрыве, или при разрыве с сохранением поддерживающих связок, самостоятельное разгибание в какой-то мере возможно, но оно сильно ослаблено, как и сопротивление сгибанию. Характерный симптом полного разрыва связок надколенника, включая поддерживающие – смещение коленной чашечки вверх за счет сокращения сухожилий четырехглавой мышцы бедра. Иногда даже удается прощупать впадину в том районе, где должна находиться связка надколенника. Через несколько недель после такой травмы может развиваться атрофия квадрицепса.
Ахиллово (пяточное) сухожилие – это наиболее крепкое и мощное сухожилие в человеческом теле. Оно способно выдерживать тягу на разрыв вплоть до 400 кг, а иногда и больше. Несмотря на такие характеристики, его травмы встречаются чаще всего.
Боль в голени ноги при воспалении пяточного сухожилияНаиболее распространенный симптом воспаления ахиллова сухожилия – это боль под икрами или в области пятки. Болевые ощущения резко усиливаются утром, когда человек встает с постели и нагружает икроножные мышцы обычной ходьбой. Ночью люди обычно вытягивают ступни, что ослабляет натяжение ахиллова сухожилия, и уменьшает боль. Но когда икры опять принимают на себя физические нагрузки, особенно спортивные, боль может нарастать вплоть до полной невозможности сделать один-единственный шаг.
Кроме болезненности на задней поверхности голени появляется покраснение и отечность. Кожа на ощупь в этой области становится горячей, отек постепенно увеличивается, а при хроническом процессе припухлость начинает уплотняться.
Растяжение ахиллова сухожилия Для данной патологии характерны болезненные ощущения в задней части голени, зачастую по обе стороны от лодыжки. Иногда наблюдается острая боль в икре, и затруднения при поднятии пальцев ноги или переносе веса на пятку. При движении в лодыжке слышатся щелкающие звуки. Это связано с повреждением оболочек из мягких тканей, которые позволяют сухожилию в норме легко скользить по кости.
Резкая боль в голени при разрыве ахиллова сухожилия Чаще всего разрывы пяточного сухожилия бывают полными. Происходят они при внезапных резких нагрузках на старте у спортсменов-бегунов, в моменты отрыва стопы от земли — при прыжках или резких тыльных сгибаниях стопы (например, при падении с высоты). Частичное повреждение сухожилия возникает при прямых травмах режущими предметами. Пациент предъявляет жалобы на острую боль в области пятки и по задней поверхности голени. Непосредственно момент травмы описывается как ощущение сильного удара по сухожилию. Кроме того, на задней поверхности нижней части голени возникает кровоизлияние и отек. В области разрыва прощупывается промежуток между мышцей и связкой. Отсутствует подошвенное сгибание стопы — пациент не способен встать «на носочки».
Боль в голени ноги при растяжении связок голеностопа Самая типичная ситуация, при которой происходит растяжения связок голеностопного сустава, – это подворачивание стопы кнаружи или внутрь. Часто такие травмы наблюдаются в зимнее время на скользкой обледенелой поверхности, или ступенях. Кроме того, растяжения связок голеностопа могут возникать при неудачном приземлении после прыжков даже с небольшой высоты.
Основные признаки растяжения связок голеностопа – это:
- болезненные ощущения в голени и суставе;
- опухание стопы и нижней трети голени;
- наличие кровоподтека;
- затруднения при ходьбе;
- нестабильность и тугоподвижность сустава.
Резкая боль в голени при разрывах связок голеностопного суставаПри разрыве связок больной нередко ощущает треск или хруст в области голеностопа. Для данной патологии характерны те же симптомы, что и при растяжениях, однако они имеют интенсивный характер. Кроме того, наблюдается обширная опухоль в области повреждения, а также значительные кровоизлияния и выраженный болевой синдром.
Суставные вывихи
связано с растяжением или разрывом связок и суставной сумки. При этом одна из костей, образующих сустав, смещается, и костные суставные поверхности перестают соприкасаться полностью (полный вывих) или частично (
). В любом случае складывается возможность нарушений целостности кровеносных сосудов и нервов. Данное повреждение характерно чаще для голеностопного, чем для коленного сустава, что, несомненно, ведет к развитию болевого синдрома в голени.
При вывихе изменяется внешний вид сустава: под кожей смещенная головка кости образует бугорок рядом с ним, а на самом месте сустава отмечается впадина. Резко ограничивается подвижность сустава: сильные болевые ощущения мешают даже незначительным попыткам движения. Вследствие повреждения сосудов и кровоизлияний в суставную сумку, развивается припухлость.
Травматические переломыПризнаки перелома голени делят на две группы:1. Вероятные:
- боль, которая усиливается при любых движениях;
- наличие припухлости и отека в травмированном месте;
- ограничение подвижности ноги;
- подкожные кровоизлияния.
- неестественное положение конечности;
- её патологическая подвижность в тех местах, где отсутствуют суставы;
- хруст трущихся костных отломков;
- видимые отломки при открытом переломе (в таком случае состояние больного осложняется кровотечением и травматическим шоком).
Переломы костей голени делят на три вида, в зависимости от локализации травмы:
- в верхней части;
- в средней части;
- в нижней части.
Переломы костей голени в ее верхней части Чаще всего они возникают при падениях с высоты. Пациент жалуется на боль и отек в поврежденной области. Коленный сустав увеличивается в объеме в результате скопления крови (гемартроза). Могут наблюдаться патологические развороты голени кнаружи, или отклонения внутрь. Движение в коленном суставе ограничено и резко болезненно. Затруднена или полностью невозможна опора на ногу.
Переломы тел костей голени
- Перелом тела большеберцовой кости чаще является результатом прямых или непрямых травм. Пациент предъявляет жалобы на отек и боль в области повреждения. Визуально определяется деформация голени. На поврежденную ногу невозможно опереться.
- Перелом тела малой берцовой кости возникает вследствие прямых ударов по голени снаружи. Такая травма обычно сопровождается болевыми симптомами в месте перелома, но отек не имеет значительной выраженности. Также пациент зачастую сохраняет способность опираться на поврежденную ногу. В отличие от ушибов мягких тканей голени, при переломах малоберцовой кости болезненность отмечается и при боковых сжатиях голени на удалении от места травмы.
- Перелом тел обеих костей голени является следствием прямого удара по голени (например, характерный «бамперный перелом» при дорожных происшествиях) или непрямой травмы вследствие резкого скручивания или сгибания голени. Пациенты жалуются на резкие болевые ощущения в области повреждения. Отмечается отечность, синюшность и деформация голени. Стопа обычно отклонена кнаружи. Определяется похрустывание и патологическая подвижность костных отломков. На травмированную ногу невозможно опереться.
Переломы костей голени в нижней части Переломы лодыжек развиваются в результате прямых (удар по лодыжке) и непрямых (подворачивание стопы внутрь или кнаружи, форсированный поворот) травм. Отмечается отечность и резкая болезненность в голеностопном суставе, отклонение или патологическое сгибание стопы в разные стороны, сильное затруднение или невозможность опоры на поврежденную ногу.
– это гнойно-некротический процесс, который развивается в кости, костном мозге и окружающих их мягких тканях. Его причина – попадание в организм производящих гной микроорганизмов. Нередко остеомиелит является осложнением различных костных патологий, особенно открытых переломов.
Заболевание острым остеомиелитом встречается преимущественно в детском возрасте. Оно начинается с резкого повышения температуры тела до 39-40oС. Состояние больных резко ухудшается, что обусловлено массивной интоксикацией организма. Характерны следующие симптомы:
- головная боль;
- озноб;
- неоднократная рвота;
- иногда потери сознания и бред;
- возможна желтуха.
В течение первых двух дней появляются сильные локализованные боли в голени, пораженная конечность находится в вынужденном положении, развивается болевая контрактура. Активные движения в ноге отсутствуют, а пассивные – резко ограничены, стремительно нарастает отечность мягких тканей. Кожные покровы над очагом поражения — красного цвета, напряжены, нередко наблюдается выраженный венозный рисунок и повышение местной температуры. В дальнейшем часто присоединяется артрит прилегающих суставов.
При переходе заболевания в хронический остеомиелит самочувствие больного улучшается, боль в конечности снижается, и носит ноющий характер. Пропадают признаки интоксикации организма, нормализуется температура тела. В области очага начинают формироваться свищи с необильным гнойным отделяемым. Иногда несколько свищей образуют сеть каналов, которые могут открываться на значительном удалении от патологического очага. В дальнейшем возможно развитие неподвижности суставов, укорочения пораженной конечности и искривления костей.
бугристости большеберцовой кости, или болезнь Осгуд-Шляттера – это воспаление большеберцовой кости в месте прикрепления сухожилия надколенника. Данная патология может являться причиной боли в коленях и на передней поверхности голени в подростковом возрасте, что связано с ростом костно-мышечного аппарата. По мере завершения его роста симптоматика обычно сходит на нет.
Болезнь Осгуд-Шляттера характеризуется ноющими болями и припухлостью в области передней части колена, несколько ниже коленной чашечки. Поражение, как правило, одностороннее. Симптомы заболевания нарастают при нагрузках на коленное сухожилие.
– это острое или хроническое воспаление в суставе и прилегающих к нему тканях. Он характеризуется болевым синдромом и ощущением скованности в суставе. При артритах коленных и голеностопных суставов симметричные болевые ощущения распространяются и на область голеней.
Также для артритов характерно:
- ограничение подвижности конечности;
- изменение формы сустава;
- покраснение кожи;
- неестественный хруст в суставах при нагрузках.
Основные симптомы остеоартроза:
- утренняя скованность;
- «механический» характер боли, т.е. после нагрузки;
- ограничение объема движений конечности;
- болезненные точки и уплотнения по краю суставной щели;
- хруст в суставе.
Боль в голенях при повреждении коленного мениска
Такая травма – одна из наиболее широко распространенных в
. Мениск легко повреждается даже при небольших боковых травмах ног, и вызывает распространение болевых ощущений вниз по голени.
Воспаление мениска Эта патология часто наблюдается при микротравмах коленного сустава, которые обусловлены слишком сильным его сгибанием или разгибанием.
Симптомы воспаления мениска:
- сильная ноющая боль в колене и голени;
- ограничение двигательной активности конечности;
- увеличение сустава в объеме.
Разрывы мениска Пациент предъявляет жалобы на сильную боль и нарушения движений в коленном суставе. Разрыв мениска может сопровождаться кровоизлиянием в коленный сустав, и воспалением его внутренней оболочки. Больные удерживают ногу в согнутом положении, так как боль усиливается при разгибании колена. При ощупывании отмечается болезненность, а иногда — эластичный валик, который как бы перекатывается по поверхности суставной щели при разгибаниях колена.
Недостаточность артериального кровообращения
Боль в голени может возникать при сужении или закупорке артерий, которые снабжают кровью нижние конечности. Основной причиной таких поражений артериальных сосудов ног являются отложения
и иных веществ на внутренней стенке артерии (
Сужение просвета сосуда приводит к снижению количества крови, поступающей к мышцам ног, что проявляется нарастающим болевым синдромом в голени. Он наиболее выражен при физической нагрузке, а в состоянии покоя кровоснабжение может сохраняться.
Боль при острой закупорке артерий возникает внезапно, и иногда сопровождается болезненностью при ощупывании голени. Обычно такой симптом наблюдается после определенного количества физических движений, и пропадает после короткого отдыха. Такое состояние носит название «перемежающейся хромоты».
При хронической артериальной недостаточности характерны следующие симптомы:
- холодная и бледная конечность;
- на ней не прощупывается пульс;
- снижается мышечная сила в ногах;
- нарушается равновесие тела в положении стоя;
- наблюдается онемение одной или обеих ног;
- на голенях появляются медленно заживающие язвы.
Такая боль не имеет характерных особенностей. Она может быть ноющей или судорожной, острой или тупой, сильной или умеренной. Часто болевые ощущения усиливаются при ходьбе и поднятии тяжестей, могут уменьшаться при принятии лежачего положения с поднятыми ногами.
Наиболее опасное осложнение при тромбозах глубоких или поверхностных вен нижних конечностей – это отрыв тромба, и его попадание по кровяному руслу в легкие, мозг или сердце.
Посттромбофлебитический синдром – это комплекс симптомов, объединяющий различные нарушения в ногах, возникающие после венозного тромбоза. Больные с посттромбофлебитическим синдромом на протяжении длительного времени отмечают боль и отечность в голени, которые появляются после долгого пребывания на ногах, или физических нагрузок. Некоторые пациенты жалуются на приступообразное усиление симптомов, сочетающееся с болью в голени при ощупывании, и уплотнением ее мягких тканей. В положении лежа, с приподнятыми ногами, эти явления могут пропадать.
нижних конечностей – это расширение поверхностных вен голеней, сопровождающееся нарушениями венозного оттока и болевым синдромом.
На начальной стадии патологии больные жалуются на чувство тяжести и повышенную утомляемость в ногах, распирание и жжение в голени, а также на появление ночных судорог в икроножных мышцах. Один из частых симптомов, который появляется уже в начале заболевания – болезненность по ходу венозных сосудов (иногда еще даже не расширенных). Все перечисленные симптомы имеют большую выраженность под конец дня, либо при длительном нахождении в вертикальном положении, особенно в жаркую погоду.
При прогрессировании заболевания присоединяются регулярные отеки, возникающие к вечеру и пропадающие к утру. Кожа голеней приобретает синюшный оттенок, а при длительных поражениях на ней возникают трофические язвы.
Под этим названием объединяются боли в голени, которые возникают в результате сдавливания седалищного, бедренного и кожных нервов нижних конечностей. При таких болях не наблюдается увеличение размеров голени, а сама боль возникает внезапно, и усиливается при движениях, которые вызывают растяжение нерва.
- Неврит бедренного нерва характеризуется невозможностью разгибания коленного сустава, выпадением коленного рефлекса, онемением передней поверхности бедра и болью на внутренней поверхности голени.
- Неврит седалищного нерва проявляется невозможностью сгибания коленного сустава совместно с параличом стопы, выпадением ахиллова рефлекса, болью и нарушениями чувствительности голени (за исключением ее внутренней поверхности) и стопы.
- Неврит большеберцового нерва включает затруднение сгибания стопы в подошве и пальцев ног, нарушение ахиллова рефлекса, боль и онемение голени и подошвенной поверхности стопы.
- Неврит малоберцового нерва характеризуется затруднением тыльного сгибания стопы (она провисает внутрь и вниз), нарушением чувствительности и болью на наружной поверхности голени и тыле стопы.
Возникновение данной патологии наблюдается, чаще всего, при системных заболеваниях организма, таких как сахарный диабет. Кроме того, болевые ощущения при нейропатиях голени характерны для людей, злоупотребляющих курением.
Боль в голени при нарушении водно-солевого баланса
К боли в голени может приводить снижение содержания в крови некоторых солей. Подобное состояние развивается при
, обильной рвоте, прием мочегонных средств.
Основной признак нарушения водно-солевого равновесия – постоянное чувство жажды и распространенные отеки. Возможно также снижение артериального давления, появление аритмий и сердцебиений.
При разрыве кисты Бейкера (подколенной кисты) жидкость, которая в ней содержалась, стекает по межмышечным пространствам вниз по голени, и вызывает воспалительную реакцию. Патология сопровождается болью в голени, болезненностью при ее ощупывании, увеличением местной температуры и ростом её объема.
– это острое разлитое гнойное воспаление (
) подкожной жировой клетчатки. Причина данной патологии – попадание патогенных микроорганизмов через поврежденную кожу в жировую клетчатку. Помимо боли в голенях, целлюлит проявляется резким повышением температуры тела, общей слабостью и другими симптомами интоксикации организма.
Панникулит – это повторяющееся воспаление подкожной ткани, которое носит узловой характер. В жировой клетчатке образуются болезненные округлые узлы, которые быстро увеличиваются в размерах до 3-5 см. Кожа голени над ними — красная и отечная. Высыпания — обычно множественные, способные сливаться при тесном расположении.
Узлы могут существовать от 1-2 недель до нескольких месяцев, а иногда и лет. После исчезновения они оставляют после себя небольшие впадины, атрофированную и потемневшую кожу. Возможен и распад таких узлов? или их вскрытие, при котором выделяется маслянистая жидкость, и образуются медленно заживающие изъязвления.
Панникулит сопровождается также слабостью, недомоганием,
– это заболевание нервной системы, которое характеризуется поражением так называемых нервных корешков – пучков нервных волокон, отходящих от спинного мозга.
Главное проявление радикулита – боль по ходу пораженных нервов, нарушения чувствительности, а иногда и двигательные расстройства. Чаще всего встречается пояснично-крестцовый радикулит, поражающий седалищный нерв. Такое заболевание также называется ишиасом. При данной патологии боль локализуется в пояснично-крестцовой области и ягодице, а также отдает в бедро, голень и стопу. Болевые ощущения усиливаются при движениях. С целью уменьшения боли в постели пациент обычно сгибает ногу. Нередко к болевому синдрому присоединяются ощущения похолодания конечности, онемения кожи и «ползания мурашек».
Болезненность при ощупывании в области голени иногда возникают во время
. У беременных такой симптом может сочетаться с выраженными отеками бедра и голени.
Кроме того, у беременных женщин появлению мышечных судорог в голени способствует уменьшение количества солей в крови. Также во время беременности одностороннюю отечность и боль в голени может провоцировать сдавливание тазовых, венозных и артериальных сосудов увеличенной маткой.
Медики среди всех распространенных детских заболеваний отмечают боли в ногах. Они могут появляться по самым разным причинам, как безобидным, так и не очень, когда они служат симптомом развития серьезных недугов. Если ребенок жалуется на боли в ногах, это может говорить о развитии ряда болезней, которые имеют разные причины и проявления. Поэтому в каждом случае необходимо четко выяснять точную локализацию болевых ощущений, которые могут образовываться в мышцах, костях и так далее. Такие ощущения могут возникать в любом возрасте ребенка, но при единичных случаях не нужно бежать в медицинское учреждение, но и сильные приступы боли игнорировать не рекомендуется. Первое, что нужно сделать, — это определить источник боевого синдрома как можно точнее.
Появление болевого синдрома в нижних конечностях свойственно детям в возрасте от двух до девяти лет. Пиком этого недуга принято считать возраст от пяти до шести лет. При этом ребенок часто жалуется на боли в ногах, особенно когда приходится стоять или идти пешком. Бывает также, что болевые ощущения наблюдаются в утреннее время, в первые полчаса после пробуждения. Несколько десятилетий назад медики объясняли это тем, что в детском организме не хватает витамина D, а также стремительным ростом ребенка.
Но с развитием иммунологии стало понятно, что в большинстве случаев боль вызывают воспалительные процессы хронического характера, например воспаление аденоидов или мочевыводящих путей, дисбактериоз и прочее. Причиной тому служит ревматическая реакция на инфекционный процесс. Также может наблюдаться реакции на вакцинации, в этом случае детский иммунитет ослаблен и напряжен, он не справляется с инфекциями. Поэтому иммунные клетки атакуют сухожилия, вызывая болевые ощущения в местах крепления мышц. При стрептококковой инфекции также ребенок жалуется, что ноги болят. Причин этого недуга множество, рассмотрим наиболее распространенные из них ниже.
В детском возрасте происходит строение и развитие костной ткани, связок, мышц, особенности которых зависят от питания, обмена веществ и скорости роста. У ребенка быстро растут голени и стопы, поэтому в этих местах должно быть хорошее кровоснабжение. Ткани, которые растут, обеспечиваются кровью за счет сосудов. Но они имеют небольшое количество эластичных волокон, поэтому при физических нагрузках в конечностях увеличивается кровообращение, кости и мышцы нормально растут и развиваются. В состоянии покоя ребенок жалуется на боль в ногах, ночью тонус сосудов снижается, появляются неприятные ощущения.
В детском возрасте нередко появляются в нижних конечностях, в частности в мышцах стоп и икр, боли и судороги из-за недостатка поступления в организм витамина Д, кальция, магния и фосфора. Также могут появляться болевые ощущения в суставах и костях. При этом в костях может наблюдаться деформация. Определить дефицит кальция можно при помощи анализа крови.
Когда в организме наблюдается вирусная инфекция, появляется температура, ребенок жалуется на боль в ногах. Родители могут дать ему парацетамол или иное лекарство от ОРВИ. Обычно после лечения простуды болевой синдром исчезает полностью. Но иногда боли очень сильные и продолжительные, в этом случае рекомендуется незамедлительно вызвать врача. В противном случае возможно появление осложнений. Также болевой синдром может наблюдаться при кариесе, тонзиллите, аденоидах и иных инфекционных заболеваниях.
Ушибы и травмы являются наиболее распространенными причинами болей в ногах, особенно если ребенок очень подвижен и энергичен. Обычно они сами заживают, и боль проходит, но в некоторых случаях могут вызвать хромоту. Ребенок нередко не может стать на ноги, поэтому рекомендуется обратиться к специалисту, который назначит рентгенографию для выявления причин дискомфорта. Дети постарше нередко растягивают мышцы на нижних конечностях, а также связки. Также боли вызывают ушибы колена, вросший ноготь, неудобная обувь и растяжение сухожилия.
Такие недуги в основном наблюдаются у подростков, обуславливаются они низким давлением, пониженным тонусом сосудов, болью в ногах и других частях тела. Часто болевые ощущения появляются в ночное время. При этом ребенок жалуется на боли в ногах, голове, животе, суставах и костях, сердце. Может наблюдаться нарушение сна. При врожденной патологии сердечно-сосудистой системы снижается кровоток, поэтому дети могут спотыкаться при ходьбе и падать. Это связано с тем, что в ногах появляется усталость и боль.
В некоторых случаях у детей может развиваться сколиоз, плоскостопие, искривление позвоночника и неправильная осанка, а также варикозное расширение вен, почечное опущение. В этом случае центр тяжести переносится на ноги, действует максимальное давление, нагрузка на мышцы становится большой. Все это провоцирует появление болей при беге, ходьбе и прыжках.
Если у человека избыточный вес, вся нагрузка приходится на суставы и кости нижних конечностей, которые к тому же еще и растут. Поэтому они не справляются с данной нагрузкой, что провоцирует при минимальной физической нагрузке появление болевых ощущений. Если ребенок жалуется на боли в ногах, причины которых кроются в ожирении, необходимо снизить вес при помощи диет, тогда дискомфорт пройдет.
Могут провоцировать появление болей в конечностях и остеохондропатии, к которым относят:
- Заболевание Осгуда — Шляттера. Характеризуется поражением большой берцовой кости. Заболевание появляется у подростков около десяти или двенадцати лет, которые занимаются спортом. Обуславливается недуг нагрузками на сустав колена в период роста детского организма, вследствие этого в хряще большой берцовой кости наблюдается некроз. При этом ребенок жалуется на боли в ногах, у него появляется отек колена, болезненная шишка, поражается коленный сустав.
- Заболевание Пертеса, что обуславливается некрозом головки кости бедра, причина которого в настоящее время неизвестна. Болезнь в основном поражает мальчиков от трех до четырнадцати лет, появляется боль в колене, тазобедренном суставе, возникает хромота.
Довольно часто у детей встречаются артриты, которые представляют собой воспаление суставов. Часто ребенок жалуется на боли в ногах, появляется высокая температура, интоксикация, вялость, хромота. Проявляется заболевание в некоторых случаях после перенесенной стрептококковой инфекции, кишечной или мочеполовой. Заболевание обуславливается реакцией иммунной системы на антитела. Иногда недуг имеет хронический характер и постоянно прогрессирует, что может приводить к инвалидизации.
Родители прежде всего должны выяснить, где локализуется боль: в кости, суставе или мышце. Им следует установить, в какое время появляется дискомфорт, с чем он связан и когда болевые ощущения появились впервые. Затем рекомендуется провести осмотр ребенка, определить, нет ли на конечностях покраснений и припухлостей, болит ли сустав при ощупывании и не горячий ли он, а также проследить за движениями ребенка. При необходимости нужно обратиться за помощью в медицинское учреждение.
Когда ребенок жалуется на боли в ногах, которые сопровождаются воспалением и покраснением суставов или при подозрении на перелом и растяжение, а также при наличии длительное время хромоты, нужно обратиться к врачу. Он поставит диагноз и назначит соответствующее лечение. Этим занимаются такие специалисты, как невролог, гематолог, педиатр или ортопед. Если сустав стал бурого цвета, это может свидетельствовать о попадании в организм инфекции. Если, например, ребенок в 4 года жалуется на боль ноги по утрам длительное время, это может говорить о том, что у него заболевание Стилла или лейкемия. Медики назначат анализы крови и мочи, проведут диагностику при помощи ЭКГ и рентгена, а затем поставят точный диагноз. Во всяком случае родители обязаны наблюдать за детьми, правильно их кормить, не ограничивать в движениях. В рационе ребенка необходимо присутствие всех питательных веществ, которые нужны для нормального развития организма.
Обратившись к врачу и узнав, почему ребенок жалуется на боли в ногах, необходимо провести соответствующее лечение. Так, для лечения артритов применяют антибиотики и противовоспалительные средства нестероидного типа. При болезни Пертеса назначают кальций и витамины, а также электрофорез и массаж, в некоторых случаях прибегают к оперативному вмешательству. При заболевании Шляттера — Осгуда ребенка ограничивают от движений, которые причиняют нагрузку на суставы колен. Рекомендуется заниматься плаванием и лечебной физической культурой. Также употребляют противовоспалительные и обезболивающие препараты, назначают электрофорез. При плоскостопии необходимо применять ортопедическую обувь, показан массаж и ЛФК. ВСД и гипотония требуют стабилизации артериального давления и повышения тонуса сосудов. Если болевые ощущения связаны с ростом ребенка, рекомендуется растирать конечности согревающими мазями, делать массаж и ванночки для ног.
источник