Вопросом, к какому врачу обратиться с косточкой на большом пальце ноги, задается огромное число людей, кто столкнулся с подобной проблемой дискомфорта при ходьбе. Человек, оказавшийся в такой ситуации, понятия не имеет, к какому специалисту обратиться с возникшей проблемой.
Вместе с тем шишками либо косточками на большом пальце ноги в народе называют вальгусную деформацию большого пальца ноги. И главным признаком указанного патологического состояния является шишка на ноге. Указанное новообразование со временем начинает увеличиваться в размерах и причинять болезненные ощущения. Это очень мешает выбрать удобную обувь. Если запустить данное заболевание, то в последующем новообразование на стопе будет способствовать затруднениям при ходьбе. На то, к какому специалисту обращаться, влияют и причины появления косточек на пальцах.
Увеличение шишки является свидетельством более сильной деформации стопы. При этом большой палец ноги все больше отклоняется от нормального положения. Новообразование может показаться увеличенным, так как в данной области деформации появляется припухлость. К причинам того, что шишка на пальце ноги увеличивается, следует относить:
- Неправильно подобранную обувь. Если носить узкую обувь на высоких каблуках на протяжении длительного времени, то это станет прямой предпосылкой для возникновения заболевания.
- Наследственная предрасположенность.
- Плоскостопие, при котором характерно аномальное распределение нагрузки на стопу, в результате чего и происходит ее деформация.
- Перенесенные травмы.
Помимо перечисленных выше, образование выпирающей косточки на большом пальце ноги может быть спровоцировано различными патологиями стоп, врожденными аномалиями костных тканей, избыточной массой тела и серьезными нагрузками на стопы.
Итак, теперь известно, что может вызвать появление шишки на пальце ноги. Теперь необходимо понять, к кому следует обратиться с косточкой на ноге.

По медицинской карте терапевт сможет установить причину появления шишки на ноге. Ведь лечение любого заболевания всегда зависит от его причины, а в данном случае еще и от степени деформации стопы и общего состояния пациента.

Если, к примеру, у пациента было выявлено поперечное плоскостопие, то исправить подобное состояние можно, используя ортопедические стельки, супинаторы либо специальную обувь, которые позволяют зафиксировать правильное положение стопы в процессе ходьбы, благодаря этому можно постепенно вылечить деформированную стопу. Доктор может назначить пациенту курс физиотерапевтических процедур, массаж, ЛФК и т.д.
Для лечения стремительно растущей шишки на фоне смещения большого пальца ноги, проблем с выбором обуви и болезненных ощущений в области стопы в процессе ходьбы необходима помощь врача-травматолога.

- Фиксатор либо корректор, который позволит закрепить большой палец ноги в нормальном положении.
- Стяжка, которая представляет собой некий бугорок на резиновом ремешке. Данное средство применяется, если, например, у пациента сидячая работа.
- Шина, которая позволяет зафиксировать и удержать большой палец ноги в заданном направлении.
Вместе с корректирующими средствами травматолог назначает пациенту в качестве дополнения процедуры, необходимые для ускорения процесса выздоровления и закрепления достигнутого результата.
Многие пациенты, у которых появилась шишка на ноге, отказываются от посещения медицинских учреждений и на протяжении длительного времени продолжают терпеть ощущение дискомфорта и боли и никак не стараются справиться с данной проблемой. И совсем напрасно. Когда патологический процесс перешел в запущенную стадию и сопровождается такими симптомами, как сильный болевой синдром, отечность, развитие воспалительного процесса в стопе и даже хромота, требуется помощь хирурга для разрешения сложившейся ситуации.
В настоящее время медицина готова предложить таким пациентам ряд хирургических способов лечения данного заболевания. При этом вид хирургического вмешательства определяется на базе результатов тщательного обследования больного.
Существуют такие методы хирургического лечения, как лазерная коррекция, остеотомия, при которой сустав фиксируется с помощью специальных винтов, и хирургическое удаление нароста.
В ходе процедуры применяется местный либо общий наркоз и высокотехнологичное медицинское оборудование. При этом пациент получает возможность нагружать стопу уже по истечении суток после перенесенной операции.
Период восстановления таких пациентов, когда им необходимо строго выполнять все предписания врача, может продолжаться от 2 недель до 3 месяцев, что зависит от сложности патологического состояния.
Таким образом, специалистов, к которым можно обратиться с проблемой деформации стопы и появления шишки на пальце ног, несколько. Какой из них поможет пациенту, будет зависеть от стадии развития недуга. Однако лучше всего в данном случае исключить провоцирующие факторы, чтобы избежать такого рода проблем со здоровьем.
источник
Одним из отклонений опорно-двигательного аппарата считается косточка на ноге. Это заболевание часто развивается на фоне артрита или подагры. Поэтому, когда болят суставы и наблюдаются отклонения в формировании стопы, то повышается риск выпячивания косточки. На начальных стадиях болезнь удается нейтрализовать с помощью ортопедических приспособлений, фиксаторов, а в запущенной форме патология нуждается в хирургическом вмешательстве.
Чаще увеличение косточки на ноге наблюдается у женщин, которые предпочитают носить высокие каблуки, поэтому мужчины менее подвержены этому заболеванию.
Изменения в строении стопы только на ранних стадиях дают о себе знать незначительным дискомфортом при ходьбе. В запущенной форме сустав болит так, что приходится прибегать к медикаментозному обезболиванию. Поэтому, чтобы не допустить этого, следует обратиться за консультацией к врачу, как только появилось покраснение и незначительное выпячивание косточки. В этот момент пациент задумывается о том, какой врач лечит подобное отклонение.
При выявлении патологических отклонений на ноге, необходимо обратиться за консультацией к врачу. В первую очередь нужно посетить кабинет терапевта. После детального осмотра пациента и сдачи общих анализов крови и мочи доктор выписывает направление к профильному специалисту. Это может быть ортопед, травматолог или хирург. Состояние пораженного сустава определяет дальнейшую терапию и врача, который этим будет заниматься.
На ранней стадии заболевания наблюдается небольшая шишечка и незначительное отклонение пальца. В этот период болезни достаточно осмотра ортопеда. Частой причиной новообразования на ноге становится плоскостопие. В этом случае рекомендуется носить ортопедическую обувь или использовать специальные стельки и супинаторы. Эти средства в комплексе со специальными валиками для пальцев способствуют равномерному распределению нагрузки на стопу и восстановлению пораженной кости. Кроме этого, при образовании шишки на ноге, рекомендуется лечебный массаж и гимнастика для стоп.
Если шишка на ноге увеличилась до среднего размера, а палец отклонился настолько, что упирается в соседний, это значит нужны более серьезные терапевтические мероприятия. В этом случае необходима консультация травматолога. Характерным признаком такого развития болезни является сильная боль и дискомфорт при ношении узкой и тесной обуви. Для терапии косточки на ноге травматолог порекомендует использовать такие приспособления:
- фиксатор для поддержания пальца в правильном положении;
- использование стяжки при сидячем образе жизни;
- шины для фиксации и удерживания большого пальца.
Вернуться к оглавлению
В запущенной форме болезни наблюдается образование большой шишки и явная деформация пальцев. Для третей степени заболевания характерны такие симптомы:
- боли в пораженном участке даже в состоянии покоя;
- покраснение косточки;
- отек в области шишки;
- локальное повышение температуры;
- воспалительный процесс в области пораженного пальца.
При таком поражении стопы не обойтись без помощи хирурга. Врач назначает дополнительные анализы и рентген стопы. После исследования клинической картины болезни проводится операция по нейтрализации косточки. Во время хирургического вмешательства проводится реконструирование и стабилизация сустава. Для закрепления пальца в правильном положении используют специальные спицы или винты. Процесс реабилитации занимает до 3-х недель. В этот период пациент наблюдается у ортопеда.
Диагностирование патологии врачом на ранней стадии помогает вовремя начать лечение и избежать нежелательных осложнений.
Любую болезнь легче предупредить, чем лечить. Выпячивание косточки возле большого пальца также поддается профилактике. Врачи настоятельно рекомендуют носить обувь с каблуком высотой от 1 до 4 см. Так как этот фактор влияет на формирование не только стопы, но и всего позвоночника. Плоскостопие является частой причиной образования косточки, поэтому своевременное лечение этого недуга предотвратит дальнейшую деформацию стопы. Для этого используют специальные ортопедические стельки, супинаторы. Если в семье есть родственники с подобными отклонениями, то следует быть бдительнее к факторам, мешающим правильному формированию стопы и осанки. О здоровье опорно-двигательного аппарата нужно думать с юного возраста. Правильное питание и ежедневная гимнастика способствуют укреплению костной и хрящевой ткани.
источник
Несмотря на то, что косточка на ноге — довольно распространённая проблема, далеко не все понимают сути патологии. Поэтому не всегда бывает ясно, к какому специалисту нужно обратиться за помощью. Усложняет ситуацию еще и то, что первые несколько лет болезнь протекает практически бессимптомно, отчего многие люди воспринимают ее скорее как косметический дефект. К тому моменту, когда пациент решается обратиться за помощью, он, скорее всего, уже испытывает сильнейшие боли.
Основные факторы, способствующие возникновению патологии:

- генетическая предрасположенность;
- поперечное плоскостопие;
- повышенная масса тела;
- естественные процессы, которыми сопровождается старение;
- гормональные изменения (например, во время беременности или климакса);
- значительные длительные нагрузки на ноги (занятия спортом, пребывание в стоячем положении, ходьба пешком на большие расстояния, и тому подобное);
- травмы;
- дефицит кальция;
- неудобная обувь.
В подавляющем большинстве случаев от патологии страдают женщины – доля болеющих мужчин составляет всего-навсего 2%. Это можно объяснить тем, что узкая женская обувь либо тонкий и высокий каблук способствуют увеличению нагрузки на и без того слабые мышцы стоп.
Исходя из того, по какой причине косточка на ноге подверглась деформации, следует решать, к какому врачу обратиться для лечения.
Чтобы определиться, какой врач лечит вальгусные косточки на ногах, необходимо определить причину заболевания. Для этого нужно обратиться к участковому доктору, лечащий врач проведет диагностику, назначит необходимые исследования, а затем отправит к узким специалистам для уточнения и дальнейшего лечения.
Многие больные затягивают с обращением в больницу только потому, что не знают, какой врач лечит деформированные косточки на ногах. На самом деле, в большинстве случаев заболевание требует комплексного лечения, поэтому пациенту в любом случае придется посещать нескольких врачей. Но сначала, как и при других болезнях, необходимо будет посетить своего терапевта. Он соберет анамнез, направит больного на необходимые анализы. И, уже отталкиваясь от этих данных, выпишет направление к узкому специалисту для лечения или дальнейших обследований.

Медики в большинстве своем придерживаются мнения, что лечение данной патологии должно быть комплексным – каждый врач должен сделать свои назначения, только так можно эффективно вылечить шишки на ногах.
Посещение физиотерапевта целесообразно на начальных стадиях, в послеоперационный период либо во время ремиссии для предупреждения обострения. Специалист назначит массаж и некоторые фитотерапевтические процедуры, если в том есть необходимость.
Лечение вальгусной деформации сустава пальца – одна из задач этого врача. Помощь ортопеда может понадобиться на ранних стадиях, если заболевание еще не в запущенной форме. Врач подберет для пациента корригирующее оборудование – стельки, супинаторы, а также разнообразные шины, бандажи или специальные стяжки, которые следует подкладывать под пальцы.
Также на поздних стадиях болезни специалистом может быть подобрана ортопедическая обувь, которая снизит боль при передвижении. Само по себе ортопедическое лечение лишь препятствует дальнейшей деформации и не имеет действенного влияния на патологию.

Задача травматолога – помочь деформированному суставу встать на место. Обычно его помощь требуется на более поздних стадиях, когда большой палец отклонен настолько, что соседний накладывается поверх него. Травматолог, так же как и ортопед, может назначить специальные корректоры, которые зафиксируют сустав в правильном положении.
Он занимается заболеванием, начиная со второй стадии, когда происходит заметное смещение костей.
Визит к хирургу необходим в особо тяжелых стадиях болезни, когда она причиняет пациенту значительные неудобства, а консервативное лечение больше не дает должного эффекта. В таких случаях все пальцы подверглись деформации из-за давления на них большого. На подошве начинают формироваться натоптыши, в результате того, что ступня принимает вынужденное, неестественное положение при ходьбе.
Существует несколько разных операций, показанных для лечения деформации сустава большого пальца:

- удаление лазером;
- фиксация первого пальца ноги самонарезающимися титановыми винтами или штифтами;
- иссечение шишки.
Средний период реабилитации составляет 1-3 месяца. Иногда оперативное вмешательство – это единственный способ вылечить больного. Как показывает статистика, вне зависимости от выбранной тактики лечения большинство пациентов, в конечном итоге, дают согласие на хирургическую операцию.
На данный момент только операция способна полностью избавить больного от шишки, но, к сожалению, в ряде случаев через какое-то время после операции наблюдается рецидив заболевания. Чтобы такого не произошло, пациенту следует соблюдать профилактические меры.
Меры предупреждения заболевания обязательно следует выполнять людям, в семье которых наблюдались случаи вальгусной деформации, а также больным в период ремиссии. В комплекс профилактических мер следует включить занятия лечебной физической культурой и массаж. Упражнения лечебной гимнастики простые, их можно выполнять дома даже без каких-либо специальных приспособлений:
- Поднимите ногой с пола лист бумаги. Потом можно использовать ручку или карандаш, спички и так далее.
- Также можно положить лист на пол и попытаться как можно сильнее скомкать его.
- Сгибайте пальцы ног до тех пор, пока не почувствуете напряжение. Держите их так не меньше 1 минуты.
- Разводите пальцы в стороны до тех пор, пока они не перестанут соприкасаться.
- Катайте небольшую стеклянную бутылку по полу в течение 2-3 минут.
- Попытайтесь напрячь свод стопы, не сгибая при этом пальцев. Продержите ногу в таком состоянии 30 секунд, расслабьте, а затем напрягите снова.
Этот комплекс подойдет как для профилактики, так и для лечения. Для достижения результата важно делать упражнения регулярно.
Самое главное при деформации сустава большого пальца – своевременное обращение к врачу. Заболевание гораздо легче поддается лечению на ранних стадиях. Если на ступне образуются уплотнения в виде мозолей, шишка на ноге постепенно увеличивается – не тяните. Теперь вы знаете, к какому врачу обращаться – сделайте это немедленно.
источник
Боль в костях – диагностика, к какому врачу обращаться, какие анализы и обследования могут быть назначены, какие таблетки можно принимать
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Так как боли в костях обусловлены различными заболеваниями, то и обращаться при их появлении необходимо к врачам разных специальностей, в сферу компетенции которых входит диагностика и лечение подозреваемой патологии. В каждом конкретном случае необходимо оценить сопутствующие болям в костях симптомы, поскольку именно они позволяют заподозрить определенное заболевание и, соответственно, понять, к врачу какой специальности обращаться. Ниже мы рассмотрим, к каким врачам обращаться при болях в костях в зависимости от сопутствующей симптоматики.
Итак, если боль в костях различных частей тела появилась в результате какой-либо травмы (удара, падения, ушиба, резкого неосторожного движения и т.д.), даже произошедшей некоторое время назад, или длительного нахождения в обездвиженном положении, или высоких физических нагрузок, или на фоне плоскостопия, или ощущается в пятке во время ходьбы, или боли возникли в костях стопы, и при этом они не сочетаются с симптомами со стороны других органов, то следует обращаться к врачу-травматологу (записаться).
Если боль в любых костях (в том числе, костях черепа) сначала появляется по ночам или во время физического напряжения, но постепенно становится постоянной, сочетается с деформацией болящей части тела, слабостью, недомоганием, потерей веса и повышением температуры тела не выше 37 o С, то подозревается опухоль или метастазы в кости, и в таком случае необходимо обращаться к врачу-онкологу (записаться).
Когда у человека имеются боли в костях таза, грудине, позвонках, ребрах, руках и ногах, сочетающиеся с ломкостью и переломами костей, вялостью, слабостью, увеличением лимфатических узлов, потливостью, увеличением размеров живота, то подозревается злокачественное заболевание крови (рак крови). В таком случае необходимо обращаться к врачу-гематологу (записаться).
Если человека беспокоят боли в любых костях на фоне несбалансированного питания, голодания, строгого вегетарианства, редкого пребывания на солнце, которые сочетаются с ощущением жжения в костях, мышцах и коже, то подозревается дефицит витаминов (D, В1, В12) или микроэлементов (кальция, магния и т.д.). В таком случае необходимо обращаться к врачу-терапевту.
Если боль в костях очень сильная, сочетается с высокой температурой тела, резким нарушением функции пораженной части тела (например, невозможно двинуть больной рукой, ногой и т.д.), припухлостью и покраснением в области болевой чувствительности, плохим самочувствием, возможно вытеканием гноя из свища, то подозревается остеомиелит. В таком случае необходимо обращаться к врачу-травматологу или хирургу (записаться).
Если боль в любых костях сочетается с симптомами гипертиреоза (высокий уровень сахара в крови, тремор конечностей, нарушения сна, выпученные глаза, повышенная потливость, непереносимость жары, высокое артериальное давление или скачки давления, возбудимость, частое сердцебиение, худоба), гиперпаратиреоза (мышечная слабость, головная боль, переваливающаяся походка, трудности при подъеме и ходьбе на длинные расстояния, ухудшение памяти, землисто-серый оттенок кожи, деформация костей, частые переломы, повышенное артериальное давление, стенокардия, синдром красного глаза и т.д.) или гиперкортицизма (ожирение с отложением жира на лице, шее, груди, животе и худыми ногами, пурпурный румянец, «лягушачий» живот, угри, депрессия, расстройство половой функции), то следует обращаться к врачу-эндокринологу (записаться).
Если человека беспокоят боли в костях ног, грудного и поясничного отдела позвоночника, сочетающиеся с нарушением осанки, ухудшением подвижности позвоночника или частыми переломами, то подозревается остеопороз. В таком случае необходимо обращаться к травматологу-ортопеду (записаться).
Если человека беспокоят боли в ногах с характерными симптомами облитерирующего атеросклероза (перемежающаяся хромота – боль возникает во время ходьбы и заставляет человека останавливаться, чтобы ее переждать, судороги, бело-синюшная кожа ног, покалывание, онемение, ощущение ползания «мурашек»), или эндартериита (постоянные боли в ногах, уменьшающиеся при свешивании ног вниз или перемежающаяся хромота, трещины и сухость кожи и ногтей, язвы на ногах и т.д.), или варикозного расширения вен (видимые через кожу расширенные вены, узлы из вен, распирающая боль, усталость и тяжесть в ногах), то необходимо обращаться к врачу-ангиологу (записаться), флебологу (записаться) или сосудистому хирургу (записаться). Однако если к данным специалистам попасть невозможно, то следует обращаться к общему хирургу.
Если человека беспокоят боли в кости бедра или плеча, сочетающиеся с сильными болями и ограничением движений в тазобедренном или плечевом суставе соответственно, хромотой, слабостью мышц бедра или нарушением движений в плечевом суставе, то подозревается заболевание сустава (артроз плечевого, тазобедренного сустава, асептический некроз головки бедренной кости, воспаление суставной сумки, связок, сухожилий). В таком случае необходимо обращаться к врачу травматологу-ортопеду.
Если боли в ногах или костях черепа беспокоят человека в основном по ночам, то заподазривается сифилис. В таком случае необходимо обращаться к врачу-дерматовенерологу (записаться).
Если человека беспокоит очень сильная боль под коленом, которая не сочетается с другими симптомами, то подозревается болезнь Осгуда-Шлаттера, и в таком случае необходимо обращаться к врачу травматологу-ортопеду.

Если имеются острые, сильные, клюющие боли в ребрах или за грудиной (напоминают боли в сердце), усиливающиеся с течением времени и при нажатии на грудину, распространяющиеся на руку, шею и под лопатку, сочетающиеся с веретенообразной припухлостью в области прикрепления ребер к грудине, то подозревается синдром Титце (воспаление реберных хрящей). В таком случае следует обращаться к врачу-травматологу или хирургу.
Когда в ребрах возникают колющие, стреляющие сильные боли, усиливающиеся при изменении позы, глубоком дыхании, чихании, кашле, возникающие и исчезающие внезапно, продолжающиеся в течение короткого промежутка времени или длительно не утихающие, не усиливающиеся со временем, то подозревается межреберная невралгия. В таком случае необходимо обращаться к врачу-неврологу (записаться).
Если человека беспокоит боль в костях черепа, сочетающаяся с головными болями (прежде всего в затылке, висках) и болями в шее, усиливающимися при наклонах и движениях головой, которые сопровождаются тошнотой, головокружениями, шумом в ушах, двоением и потемнением в глазах, ухудшением слуха, расстройством пространственной ориентации, то заподазривается шейный остеохондроз. В таком случае оптимально обращаться к врачу-вертебрологу (записаться) или неврологу. Также при подозрении на данную патологию можно обращаться к остеопату (записаться), мануальному терапевту (записаться) или ортопеду.
При возникновении болей в костях кисти, которые часто сочетаются с ограничением движений, припухлостью и болями в суставах кисти, а со временем – и с деформацией суставов, подозревается воспалительное (артрит) или дегенеративное (остеоартроз) заболевание суставов кисти. В таком случае необходимо обращаться к врачу-ревматологу (записаться).
1. Рентгенография (записаться). На рентгеновских снимках, особенно если они сделаны при помощи качественного аппарата, очень хорошо видна форма, структура костей и патологические изменения, которые в них имеются.
2. Компьютерная томография. Этот метод помогает создавать трехмерные изображения костных структур.
3. Магнитно-резонансная томография помогает изучить кости и все мягкие ткани, которые их окружают.
В подразделе выше приведены только основные и общие методы диагностики, применяющиеся при возникновении боли в костях. Ниже мы рассмотрим, какие анализы и обследования может назначить врач в каждом конкретном случае, когда подозревается то или определенное заболевание в качестве причинного фактора болей в костях.
Итак, когда боли в костях любой части тела появились в результате травмы (удара, падения, ушиба, резкого неосторожного движения и т.д.), длительного нахождения в обездвиженном состоянии, высоких физических нагрузок, на фоне плоскостопия, или же боли присутствуют в костях стопы, а также возникают в пятке во время ходьбы, то врач подозревает травму костного, суставного или связочного аппарата болящей области (ушиб, вывих, перелом, трещина, костный нарост, воспаление связок, сухожилий и т.д.) и назначает следующие анализы и обследования:
- Рентген поврежденной области;
- УЗИ сустава (записаться) или околосуставной пораженной области;
- Выслушивание хруста и потрескивания в области болей (ухом или при помощи фонендоскопа);
- Компьютерная томография поврежденной области;
- Магнитно-резонансная томография (записаться) поврежденной области.
Если у человека имеется плоскостопие, то назначаются рентгенография, подометрия и плантография (записаться) – методы, позволяющие оценить степень уплощения стопы и деформации костей. Других исследований не назначается, так как диагноз очевиден на основании характерного внешнего вида стопы.
Когда боли в костях любой локализации сначала появляются по ночам или при физической нагрузке, а затем становятся постоянными и усиливаются со временем, сочетаются с деформацией, отеком и увеличением болящей части тела, то подозревается опухоль или метастазы в кости. В таком случае врач назначает следующие анализы и обследования:
- Общий анализ крови;
- Общий анализ мочи;
- Количество тромбоцитов в крови;
- Ионограмма (кальций, калий, натрий, хлор, магний);
- Биохимический анализ крови (записаться) (мочевина, креатинин, общий белок, белковые фракции, холестерин, триглицериды, липопротеины высокой и низкой плотности, билирубин (записаться), АсАТ, АлАТ, ЛДГ, амилаза, щелочная фосфатаза, липаза и т.д.);
- Коагулограмма (АЧТВ, ПТИ, МНО, ТВ, фибриноген и др.) (записаться);
- Рентген;
- УЗИ мягких тканей (записаться) в области поражения и других органов;
- Магнитно-резонансная томография в области поражения;
- Сцинтиграфия в области поражения;
- Трепанобиопсия (забор кусочка кости с костным мозгом для гистологического исследования под микроскопом) (записаться).
При наличии у медицинского учреждения технической возможности назначаются все вышеперечисленные анализы и обследования, но если проведение ряда исследований невозможно, то обязательно производятся анализы крови и мочи, коагулограмма, ионограмма, рентген, УЗИ и трепанобиопсия, так как именно эти методы позволяют поставить диагноз, выявить вид и локализацию опухоли, а также оценить наличие метастазов в отдаленных органах.
- Общий анализ крови;
- Количество тромбоцитов в крови (записаться);
- Общий анализ мочи;
- Анализ крови и мочи на наличие парапротеинов методом электрофореза;
- Ионограмма (кальций, калий, натрий, хлор, магний);
- Биохимический анализ крови (мочевина, креатинин, общий белок, белковые фракции, холестерин, триглицериды, липопротеины высокой и низкой плотности, билирубин, мочевая кислота, С-реактивный белок, бета2-микроглобулин, АсАТ, АлАТ, ЛДГ, амилаза, щелочная фосфатаза, липаза и т.д.);
- Коагулограмма (АЧТВ, ПТИ, МНО, ТВ, фибриноген и др.);
- Содержание иммуноглобулинов в крови (записаться) методом Манчини;
- Определение индекса пролиферации плазмоцитов;
- Иммунофенотипирование (записаться) мононуклеарных клеток крови;
- Забор костного мозга (пункция) (записаться) с последующим приготовлением мазков и подсчетом различных клеток, имеющихся в костном мозге;
- Трепанобиопсия (забор кусочка кости для его гистологического изучения под микроскопом);
- Рентген костей скелета (записаться) и черепа (записаться);
- УЗИ лимфатических узлов (записаться) и органов брюшной полости (записаться);
- Спинномозговая пункция с общим и биохимическим исследованием спинномозговой жидкости;
- Мультиспиральная компьютерная или магнитно-резонансная томография лимфатических узлов, органов брюшной и грудной полости.
В первую очередь при подозрении на рак крови врач назначает и производит общий и биохимический анализ крови, общий анализ мочи, коагулограмму, ионограмму, определение количества тромбоцитов в крови и пункцию костного мозга, так как именно эти лабораторные тесты позволяют понять, какой именно вид рака имеет место в конкретном случае. Далее, если по результатам лабораторных тестов заподозрен острый лейкоз, то дополнительно назначается иммунофенотипирование бластных клеток, рентген костей скелета и черепа, спинномозговая пункция, УЗИ лимфатических узлов и органов брюшной полости, трепанобиопсия, а также, при наличии технической возможности, томография. Если же по результатам лабораторных тестов заподозрен хронический лейкоз, то дополнительно назначается рентген, биопсия (записаться) лимфатических узлов, трепанобиопсия, УЗИ и томография. А если результаты лабораторных тестов свидетельствуют в пользу миеломы, то дополнительно назначается анализ крови и мочи на наличие парапротеинов, индекс пролиферации плазмоцитов, количество иммуноглобулинов в крови методом Манчини, иммунофенотипирование мононуклеаров крови, трепанобиопсия, рентген, УЗИ и томография.
Когда боль в костях появляется вместе с симптомами респираторного заболевания, врач, как правило, назначает только общие анализы крови и мочи для оценки общего состояния организма, так как других исследований не нужно, ведь диагноз и так очевиден, а после выздоровления болевые ощущения в костях пройдут бесследно.
Когда боли в костях беспокоят человека на фоне несбалансированного, неполноценного питания, голодания, редкого пребывания на солнце – врач подозревает дефицит витаминов и микроэлементов, и в такой ситуации назначает анализы крови на содержание витаминов D, В1, В12 и микроэлементов кальция, магния, калия, железа.
Когда боли в костях очень сильные, сочетаются с высокой температурой тела, нарушением функции болящей части тела (например, невозможно двинуть больной рукой, ногой и т.д.), припухлостью и покраснением в области болевой чувствительности, иногда и вытеканием гноя из свища – врач подозревает остеомиелит, и в таком случае, в зависимости от технических возможностей медицинского учреждения, назначает либо рентген, либо томографию (компьютерную или магнитно-резонансную). Других исследований, как правило, не назначается, так как диагноз очевиден и вполне подтверждается данными рентгена или томографии. Только для определения микроба-возбудителя инфекционно-воспалительного процесса в кости врач может назначить бактериологический посев отделяемого свища, посев крови на стерильность.
- Общий анализ крови;
- Биохимический анализ крови (помимо других показателей, обязательно включается определение концентрации холестерина, триглицеридов, липопротеинов низкой и высокой плотности);
- Определение в крови уровня трийодтиронина (Т3), тироксина (Т4), тиреотропного гормона (ТТГ) (записаться);
- Определение наличия антител к тиреоглобулину (АТ-ТГ) и тиреопероксидазе (АТ-ТПО);
- УЗИ щитовидной железы (записаться);
- Сцинтиграфия щитовидной железы (записаться);
- Тонкоигольная биопсия щитовидной железы (записаться).
Всегда обязательно назначаются биохимический и общий анализы крови, анализы крови на гормоны щитовидной железы (Т3, Т4) (записаться), ТТГ, АТ-ТПО и УЗИ щитовидной железы, так как этот минимальный набор исследований позволяет в подавляющем большинстве случаев поставить диагноз и понять причину повышенной активности щитовидной железы. Сцинтиграфия назначается, если имеется техническая возможность и врач желает получить дополнительные данные о состоянии органа. Тонкоигольная биопсия назначается только в случаях подозрения опухоли щитовидной железы.
Когда боли в костях сочетаются с мышечной слабостью, головными болями, переваливающейся походкой, трудностями при подъеме и ходьбе на большие расстояния, плохой памятью, землисто-серым цветом кожи, деформацией костей, частыми переломами, высоким артериальным давлением, стенокардией и синдромом красного глаза, то врач подозревает гиперпаратиреоз (повышенная выработка гормонов паратиреоидными железами), и в таком случае назначает следующие анализы и обследования:
- Общий анализ мочи;
- Содержание кальция и фосфора в моче;
- Биохимический анализ крови (мочевина, креатинин, холестерин, общий белок, альбумин, билирубин, АсАТ, АлАТ, щелочная фосфатаза, амилаза и т.д.);
- Ионограмма (кальций, фосфор, калий, натрий, хлор);
- Анализ крови на концентрацию паратгормона;
- УЗИ паращитовидных желез;
- Рентген костей скелета;
- Томография (компьютерная или магнитно-резонансная) костей скелета и паращитовидных желез;
- Денситометрия костей скелета;
- Сцинтиграфия паращитовидных желез.
При подозрении на гиперпаратиреоз обязательно назначаются все перечисленные анализы крови и мочи, а также УЗИ паращитовидных желез и рентген костей скелета, так как именно этот минимальный набор обследований позволяет и поставить диагноз, и оценить состояние костной ткани в организме. Однако, при наличии технической возможности, УЗИ дополняется магнитно-резонансной томографией или сцинтиграфией паращитовидных желез, данные рентгена – компьютерной томографией и денситометрией.
- Определение концентрации кортизола в суточной моче;
- Дексаметазоновая проба;
- Общий анализ крови;
- Биохимический анализ крови (обязательно определение уровня холестерина, калия, кальция, натрия и хлора);
- Анализ мочи на концентрацию 11-оксикетостероидов и 17-кетостероидов;
- Томография (компьютерная или магнитно-резонансная) надпочечников и гипофиза;
- Сцинтиграфия надпочечников;
- Рентген (или компьютерная томография) позвоночника и грудной клетки.
Сначала выполняется дексаметазоновая проба и определение кортизола в суточной моче, и если эти тесты подтверждают гиперкортицизм, то далее врач назначает все остальные вышеприведенные анализы и обследования с целью оценки общего состояния организма и определения причин повышенной активности коры надпочечников.
Когда отмечаются боли в костях ног, грудного и поясничного отдела позвоночника, которые сочетаются с нарушением осанки и подвижности позвоночника, частыми переломами, то врач подозревает остеопороз и назначает следующие анализы и обследования:
- Общий анализ крови;
- Биохимический анализ крови;
- Общий анализ мочи;
- Ионограмма (кальций, калий, натрий, хлор, фосфор);
- Анализ крови на Beta-Cross laps (С-концевые телопептиды коллагена I типа);
- Анализ крови на остеокальцин;
- Анализ крови на тиреотропный гормон (ТТГ), трийодтиронин (Т3), тироксин (Т4);
- Анализ мочи на концентрацию кортизола;
- Денситометрия (однофотонная, двухфотонная, ультразвуковая);
- Компьютерная томография позвоночника;
- Рентген грудной клетки (записаться).
В первую очередь обязательно назначаются общий и биохимический анализы крови, общий анализ мочи, ионограмма, денситометрия и компьютерная томография позвоночника, поскольку этот набор исследований позволяет диагностировать заболевание в подавляющем большинстве случаев. Если по результатам первоочередных анализов заподазривается патология щитовидной железы, то назначаются анализы крови на концентрацию ТТГ, Т3 и Т4. Если же, помимо симптомов остеопороза, описанных выше, человек страдает характерным ожирением с отложением жира на лице, груди и животе, то подозревается синдром Иценко-Кушинга в качестве причины остеопороза. Для его подтверждения назначается анализ мочи на кортизол. Если же первоочередные анализы и обследования не подтвердили остеопороз, так как заболевание на ранней стадии, или по причине невозможности проведения денситометрии и томографии позвоночника, то назначается анализ крови на Beta-Cross laps и остеокальцин, позволяющий все же подтвердить наличие остеопороза.

- Выслушивание тонов сердца стетофонендоскопом (записаться);
- Определение пульсации артерий на ногах;
- Измерение артериального давления;
- Биохимический анализ крови (холестерин, триглицериды, липопротеины высокой и низкой плотности);
- Коагулограмма (АЧТВ, ПТИ, МНО, ТВ, фибриноген);
- Артериография сосудов ног;
- Ангиография (магнитно-резонансной или мультиспиральной томографией) сосудов ног (записаться);
- УЗИ сосудов ног (записаться);
- Допплерография сосудов (записаться) ног;
- Реовазография (записаться) сосудов ног (для оценки скорости кровотока);
- Термография;
- Капилляроскопия (записаться);
- Функциональные пробы (термометрическая, Гольдфлама, Шамовой, паранефральная или паравертебральная блокада поясничных ганглиев) (записаться).
При подозрении на все три заболевания в первоочередном порядке врач для оценки состояния кровотока и степени выраженности патологических изменений со стороны сердечно-сосудистой системы производит измерение давления, определение пульсации артерий, высушивание тонов сердца, а также назначает УЗИ и допплерографию сосудов, артериографию и реовазографию. Если полученные результаты оказались сомнительными, то дополнительно назначается рентгеновская ангиография, позволяющая подтвердить атеросклероз и выявить степень патологических изменений при варикозной болезни. Если же ангиография не подтвердила атеросклероз, для окончательной диагностики облитерирующего эндартериита назначаются функциональные пробы, термография и капилляроскопия. Кроме того, при всех заболеваниях обязательно для оценки риска тромбозов назначается коагулограмма.
- Общий анализ крови;
- Анализ крови на С-реактивный белок;
- Анализ крови на ревмофактор (записаться);
- Рентген пораженного сустава (записаться);
- УЗИ пораженного сустава;
- Компьютерная томография пораженного сустава (записаться);
- Магнитно-резонансная томография пораженного сустава (записаться).
В первую очередь назначаются общий анализ крови, анализ на С-реактивный белок и ревмофактор, так как они необходимы для исключения воспалительной природы патологии сустава (артрита). После этого назначается рентген + УЗИ сустава, позволяющие поставить диагноз в подавляющем большинстве случаев. Если медицинское учреждение имеет техническую возможность, то рентген заменяется компьютерной томографией, дающей больше сведений о поражении тканей. В принципе, на этом, как правило, диагностика заканчивается, так как использованные методы позволяют поставить диагноз. Но если речь идет о воспалении суставной сумки, связок или сухожилий, или же человеку необходима операция на суставе, то для получения дополнительных сведений о состоянии мягких тканей и степени патологических изменений в них назначается магнитно-резонансная томография.
Когда боль в костях ног или черепа чаще беспокоит человека в ночные часы – подозревается сифилис. Для его выявления врач назначает какие-либо из следующих лабораторных анализов:
- Если на коже имеются высыпания с отделяемым, то производится микроскопия этих выделений;
- Микрореакция преципитации (МРП) с кровью (она же называется PRP-тест);
- Реакция иммунофлуоресценции (РИФ) с кровью;
- Реакция пассивной гемагглютинации (РПГА) с кровью;
- Реакция иммобилизации бледных трепонем (РИБТ) с кровью;
- Определение антител к возбудителю сифилиса в крови методом ИФА;
- Определение возбудителя сифилиса методом ПЦР (записаться) в крови, сперме, секрете простаты (записаться), мазке из уретры (записаться), влагалища, ротоглотки, спинномозговой жидкости;
- Кровь на реакцию Вассермана (RW) (записаться).
В настоящее время чаще всего назначается комбинация анализов, в которую обязательно входит МРП в сочетании с либо РИФ, либо РПГА, либо ИФА, либо ПЦР в зависимости от возможностей лаборатории медицинского учреждения. Оптимально производить анализ на сифилис (записаться) МРП + ПЦР, поскольку такая комбинация наиболее точная, но и комбинации МРП + ИФА, МРП + РИФ и МРП + РИБТ также достаточно точны и по-прежнему применяются в диагностике данного венерического заболевания. Анализ крови на реакцию Вассермана для диагностики сифилиса в настоящее время не используется, но зато именно этот тест и МРП применяют для контроля эффективности терапии, так как после излечения заболевания МРП и RW становятся отрицательными, а все другие тесты после перенесенной однажды инфекции остаются положительными на всю жизнь.
- Общий анализ крови;
- Анализ крови на С-реактивный белок;
- Анализ крови на ревматоидный фактор;
- Рентген коленного сустава (записаться);
- УЗИ коленного сустава (записаться);
- Томография коленного сустава;
- Денситометрия костной ткани.
В первоочередном порядке врач назначает анализы крови с целью исключения воспалительного характера заболевания (артрита), после чего производит рентген уже непосредственно для подтверждения диагноза болезни Осгуда-Шлаттера. Как правило, в подавляющем большинстве случаев этих исследований достаточно, и другие диагностические манипуляции не назначаются. Но если необходимо оценить состояние костной ткани (например, имеется деформация конечности и т.д.), то назначается денситометрия. Если же врач подозревает также патологические изменения в коленном суставе, то дополнительно назначаются томография и УЗИ (записаться).
Когда боль в костях голени сочетается с повышенной температурой тела, потливостью, ознобом, и при этом в недавнем прошлом был контакт с платяными вшами – врач подозревает волынскую лихорадку, и назначает анализ крови на наличие риккетсий методами РСК (реакция связывания комплемента), РА (реакция агглютинации), РИГА (непрямая гемагглютинация), РИФ (реакция иммунофлуоресценции) или ИФА (иммуноферментный анализ). Могут назначаться все методы или только некоторые, в зависимости от возможностей лаборатории учреждения.
Когда человека беспокоят клюющие интенсивные боли в ребрах и за грудиной, усиливающиеся при движениях грудной клетки (кашле, чихании, дыхании и т.д.), отдающие в руку, шею и лопатку, сочетающиеся с веретенообразной припухлостью в зоне соединения ребер с грудиной, то подозревается синдром Титце, и врач назначает следующие анализы и обследования:
- Общий анализ крови;
- Биохимический анализ крови;
- УЗИ грудной клетки (записаться);
- Рентген грудной клетки;
- Магнитно-резонансная томография грудной клетки (записаться);
- Компьютерная томография грудной клетки;
- Сцинтиграфия грудной клетки;
- Биопсия веретенообразного выпячивания.
В первую очередь назначаются общий и биохимический анализы крови, а также УЗИ, которых в подавляющем большинстве случаев вполне достаточно для диагностики заболевания. Однако, при наличии технической возможности, дополнительно может назначаться компьютерная или магнитно-резонансная томография, позволяющие исключить опухолевое образование в области грудной клетки и еще раз подтвердить синдром Титце. Если же результат УЗИ оказался сомнительным, то в обязательном порядке для исключения или выявления опухоли в костях назначается либо рентген, либо томография, либо сцинтиграфия. Если результаты томографии, рентгена или сцинтиграфии позволяют заподозрить опухоль, то назначается биопсия.
Если в ребрах периодически возникает или постоянно присутствует стреляющая, колющая боль, усиливающаяся при перемене позы, чихании, кашле, дыхании, не усиливающаяся со временем, врач ставит диагноз межреберной невралгии, который не требует подтверждения при помощи диагностических тестов. Однако для выяснения причины раздражения нервов, выяснения того, какие органы сдавливают нервные волокна, а также для подбора оптимальной тактики терапии врач может назначить рентген или томографию (компьютерную или магнитно-резонансную) грудной клетки. Для изучения скорости передвижения импульса по нерву врач может назначить электронейрографию.
Когда человек страдает от болей в костях черепа, которые сочетаются с тошнотой, головокружениями, шумом в ушах, двоением и потемнением в глазах, ухудшением слуха, расстройством пространственной ориентации, а также болям в затылке, висках, шее, усиливающимися при наклонах – врач подозревает шейный остеохондроз и назначает следующие анализы и обследования:
- Рентгенография позвоночника (записаться);
- Компьютерная томография головного мозга (записаться) и позвоночника;
- Электроэнцефалография (ЭЭГ) (записаться);
- Реоэнцефалография (РЭГ) (записаться).
Обычно сначала врач назначает рентген, но если имеется техническая возможность, то его заменяют томографией. И рентген, и томография позволяют поставить диагноз остеохондроза, и на этом в большинстве случаев обследование заканчивается. Но если человека сильно беспокоят головокружения, тошнота, потеря пространственной ориентации, то дополнительно для оценки кровотока и активности тканей мозга назначаются электроэнцефалография и реоэнцефалография.
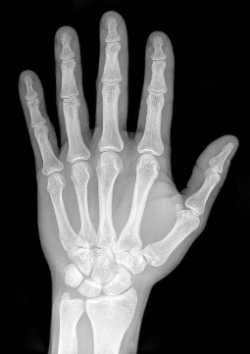
- Общий анализ крови;
- Анализ крови на С-реактивный белок и ревмофактор;
- Биохимический анализ крови (общий белок, белковые фракции, серомукоид, сиаловые кислоты);
- Анализ крови на концентрацию иммуноглобулинов IgG, IgA;
- Анализ крови на циркулирующие иммунные комплексы (ЦИК);
- Увеличивающий рентген кисти (записаться);
- УЗИ кисти (записаться);
- Томография (компьютерная и магнитно-резонансная) кисти;
- Пункция суставов (записаться) кисти с анализом внутрисуставной жидкости.
В первую очередь врач назначает все перечисленные анализы крови. Если они оказываются в норме, то речь идет об остеоартрозе, и в таком случае для его подтверждения и оценки состояния тканей суставов кисти врач назначает рентген и УЗИ, а при наличии технической возможности – и томографию. Если же в крови повышен уровень иммуноглобулинов и ЦИК, но отсутствует ревмофактор, то речь идет об артрите неревматоидного характера, и тогда врач для оценки состояния тканей сустава назначает рентген и пункцию для получения внутрисуставной жидкости для анализа. Когда же в крови имеется ревматоидный фактор и С-реактивный белок – речь идет о ревматоидном артрите, и в таком случае врач назначает рентген и пункцию. Если нужно оценить тонкие изменения в мягких тканях сустава при ревматоидном артрите, то дополнительно назначается магнитно-резонансная томография.
В принципе, боли в костях, как и любой другой болевой синдром, можно снять при помощи обычных обезболивающих таблеток и уколов. При травмах используют разогревающие мази и гели, при воспалительных процессах – противовоспалительные средства.
Но все это не решает основную проблему. Для того, чтобы устранить первопричину боли в костях, нужно посетить врача, пройти обследование, после чего будет поставлен диагноз и назначено лечение.
Обычно при болях в костях и суставах в первую очередь стоит посетить хирурга, ортопеда, ревматолога или травматолога.
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник
Специалистов, занимающихся заболеваниями ног, насчитывается более 10. Патология зависит не только от состояния костей и суставов. Пациенты жалуются на боли в стопе, икроножных мышцах при нарушении прохождения крови по сосудам, выраженном рожистом воспалении, подагре, гормональных нарушениях. Поэтому, чтобы выяснить, какой врач лечит косточку на ногах, нужно разобраться в причине.
Кроме того, приходится учитывать, что обращаться к узкому специалисту в условиях поликлиники можно только после осмотра терапевта. Это врач наиболее широкого профиля. Именно он решает, куда направить больного, какое стандартное обследование необходимо пройти до приема.
Детские проблемы чаще выявляются профилактическим осмотром педиатра. Родителям сразу рекомендуют необходимого по профилю доктора (невролога, ревматолога, ортопеда). Взрослому человеку сложнее найти нужного специалиста. Поражение способно вовлекать разные ткани.
В рекламе предлагается столько коммерческих структур, где можно лечиться, что люди путаются в малознакомых названиях врачей (остеопат, вертебролог, подолог), не понимают, нужно ли идти к ним и за что платить деньги. Мы постараемся помочь разобраться, какой «врач по ногам» помогает, если на большом пальце стопы появилась выпирающая косточка.
Вальгусным деформированием в ортопедии называют изменения в своде стопы с последующим искривлением первого пальца.
Чаще наблюдается у женщин. Патологию вызывают:
- лишняя масса тела;
- регулярная перегрузка ног, связанная со спортом или профессией;
- некомпенсированное плоскостопие;
- артриты любого происхождения;
- возрастной остеопороз за счет вымывания кальция, ослабления костной ткани;
- гормональные и метаболические нарушения при сахарном диабете;
- перенесенные травмы конечности;
- ношение узкой обуви на высоком каблуке;
- гиповитаминозы при неправильном питании, длительных хронических заболеваниях органов пищеварения.
Поражение в костном скелете ступни происходит постепенно. Первоначально уплощается продольный и поперечный свод стопы. Суставы плюсневой части изменяются в связи с перераспределением нагрузки. Сначала процесс носит компенсаторный характер, затем подключаются необратимые структурные изменения.
I плюсневая кость уходит кнаружи. Приводящая мышца большого пальца ослабевает и растягивается, апоневроз передней части подошвы превращается в дряблую ткань. Усиливается действие противоположно направленной группы. Палец смещается вовнутрь, а суставная часть выпирает наружу и образует растущую шишку.
Костная ткань и хрящ на головке плюсневой кости теряют покрытие из-за дистрофических изменений. Образуется деформирующий остеоартроз. Неспособность ступни к стабильному выполнению функции приводит к нарушениям в голеностопном, коленном и бедренном суставе ноги.
В клинической картине заболевания основное внимание пациентов обращают:
- боли в основании первого пальца при ходьбе;
- отечность ступни;
- невозможность подобрать обувь;
- судороги икроножных мышц при нагрузке и ночью.
Сформировавшаяся стопа получила название «плосковальгусная». Она имеет характерные визуальные признаки деформации:
- конец большого пальца смещается в сторону мизинца, при запущенной форме наслаивается на ближайшие пальцы;
- плотная болезненная шишечка определяется у основания фаланги первого пальца;
- припухлость в зоне искривления, на щиколотках;
- покраснение, мозоли на верхней поверхности пальцев;
- натоптыши в области подошвы, на пятке, с внутренней стороны пальца.
После выяснения причины вальгусных изменений основная помощь заключается в приостановке разрушений хрящевой поверхности суставов, поддержке свода стопы, снятии болевого синдрома. Каждый врач вносит свою долю в лечение. Мы разберем, с какими специалистами, возможно, придется встретиться пациенту при обращении в медицинское учреждение.
Терапевт — наиболее доступный врач при обращении по поводу болей в ногах. Болезненный выступ косточки на стопе обычно появляется к 40 годам. А в этом возрасте у человека могут быть серьезные проблемы с варикозными венами, суставами. Задача терапевта разобраться в симптоматике, назначить необходимые анализы.
Участковый доктор — не просто медик-диспетчер, он должен провести первичную дифференциальную диагностику разных заболеваний. Искривление пальцев на ногах может вызывать ревматоидный полиартрит, ревматическая атака, подагра. При наличии покраснения и припухлости в суставах следует думать о различных причинах артрита.
Если натоптыши или мозоли гноятся, раны не заживают, расширяются за счет омертвевших тканей, то у пациента одновременно подозревается сахарный диабет (диабетическая стопа). Он нуждается в проверке крови и мочи на концентрацию глюкозы и направлении к эндокринологу. А терапевту предстоит выяснить, не связан ли диабет с воспалением поджелудочной железы.
В молодом возрасте, если суставы опухают после перенесенной ангины, приходится исключать ревматизм. Потребуется дополнительная консультация ревматолога. Тяжело протекают системные заболевания соединительной ткани.
Особого внимания требуют жалобы пожилых людей. На фоне деформированных ног у них возможны неврологические нарушения (онемение, патологические подошвенные рефлексы), возникшие после транзиторной ишемической атаки головного мозга, перенесенного инсульта.
Сильные спастические боли при ходьбе заставляют думать об атеросклерозе сосудов нижних конечностей, эндартериите. Этой патологией занимаются сосудистые хирурги.
О появлении новой специальности — подолог (подиатр) — поспешили заявить некоторые частные клиники. Теоретически, этот специалист должен заниматься заболеваниями подошвы. Какими именно, остается неясным. В медицине существует утвержденный «Перечень врачебных должностей» с указанием обязательного высшего медицинского образования, специализации.
Последним пересмотром в 2015 году удалось узаконить профессию мануального терапевта. Специалисты должны готовиться из неврологов и травматологов-ортопедов. О подологах ничего в официальной медицине неизвестно.
По отзывам на форумах, они должны заниматься проблемами ухода за кожей стопы, ногтями, реабилитацией и подготовкой к оперативному вмешательству по поводу костных образований.
Люди, которые называют себя подологами, прошли тематические курсы по направлению «мастер аппаратного или подологического ухода за стопой». В проекте они будут заниматься:
- плоскостопием;
- вросшими ногтями и мозолями;
- пяточными шпорами;
- вальгусной деформацией;
- артрозами;
- диабетической стопой.
Специализация представляется слишком узкой. Нужно ли совмещать услуги мастера педикюра и лечить серьезные заболевания нижних конечностей, вместо других специалистов, законодательно считается нецелесообразным. Подологи пока встречаются в салонах красоты, косметологических клиниках, как частнопрактикующие врачи. При обращении советуем проверить документы об образовании.
Аналогично складывается проблема с остеопатией. Это целая наука, претендующая на способность вылечивать пациентов силой воздействия на энергетические каналы. Относится к альтернативной медицине. Остеопатические приемы заключаются в признании за некоторыми людьми особых свойств исцелять с помощью прикосновения рукой к больному месту. При косточке на ноге необходимо убрать уплотнение. Достоверных данных по результатам воздействия остеопата при вальгусной деформации не существует.
Общеизвестно, что вера в специалиста помогает некоторым больным. Большинство людей, называющих себя остеопатами, не имеет медицинского образования, лицензируются в лучшем случае, как мануальные терапевты, оканчивают курсы массажистов и заявляют о своих необыкновенных способностях.
Специальность врача по трудовой книжке — «травматология и ортопедия». Но на практике часто необходимо разделение. За травматологами закреплены экстренные случаи повреждения костей и связок. Они дежурят в неотложной помощи, существуют профильные бригады на станциях «Скорой помощи». Обращаются пострадавшие с:
- простыми и сложными переломами опорно-двигательного аппарата;
- растяжением и разрывом связок;
- вывихами.
Производится накладывание гипса, вправление вывиха, по показаниям сложные операции на суставах и костях, включая замену на искусственный протез.
При запущенных случаях деформации стопы и косточке, мешающей передвижению, пациента кладут в отделение травматологии и ортопедии и оперируют в плановом порядке.
Ортопедия — часть общей с травматологами специальности. Когда врач работает в детском учреждении или поликлинике, значительная доля приема уделяется пациентам с плоскостопием, косолапостью, вальгусной стопой. Хотя обязательно рассматривается связь с перенесенной травмой.
Если у ребенка выявляется вальгусная деформация стопы, ортопед назначает массаж, ЛФК, физиопроцедуры, ношение специальной ортопедической обуви для восстановления тонуса мышц внутренней поверхности ноги. Взрослому человеку при нетяжелых изменениях рекомендуются специальные стельки или вкладыши, устройства для закрепления большого пальца в правильном положении.
В «Центрах травматологии и ортопедии» организованы отделения, в которых специалисты имеют высокую квалификацию и опыт работы именно в сфере ортопедии, не касаются травматических повреждений.
Врач, имеющий подготовку по физиотерапии, в качестве консультанта участвует в выборе лечения пациентов с патологией стопы. В зависимости от стадии заболевания он рекомендует курсовое применение:
- массажа;
- лечебной физкультуры;
- способов аппаратного воздействия (магнитотерапия, импульсные токи, электрофорез, фонофорез);
- грязевых и парафиновых аппликаций;
- ножных ванн.
Физиотерапевт помогает ортопеду подобрать наиболее действенные лечебные методы в зависимости от возраста пациента, сопутствующих заболеваний.
Все травматологи-ортопеды считаются хирургами по образованию. При необходимости хирургического вмешательства пациент с косточкой на стопе попадает в стационарное отделение, где производится дообследование и оперативное лечение.
Взрослому пациенту полностью обойтись в лечении консервативными методами невозможно. Удается приостановить скорость развития патологии, осложнения, снять боли.
При деформации стопы II–III степени восстановить правильное расположение костей свода и плюснефаланговых сочленений позволяет только операция. Речь идет не просто об устранении косметического дефекта, но о перенагрузке суставных поверхностей, развороте головок и закреплении сочленений, сухожилий.
Конкретный вид операции выбирают врачи после проведения МРТ и КТ с представлением схемы патологических изменений. В начальной стадии допускается использование техники лазерной шлифовки и малоинвазивного вмешательства.
Основным доктором, занимающимся лечением косточки на ноге, считается травматолог-ортопед. Но болезнь может потребовать дополнительной консультации специалистов других профилей.
источник


