Ишиас (пояснично-крестцовый радикулит) — причины сдавления и воспаления седалищного нерва, симптомы и диагностика, медикаментозное лечение и методы реабилитации
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Ишиас представляет собой синдром, проявляющийся сильной болью в областях, где проходит седалищный нерв. Синдром обусловлен сдавлением корешков спинного мозга в поясничной области или участков самого нерва. Поскольку причин сдавления корешков спинного мозга и нерва может быть много, то и проявления синдрома, помимо боли по ходу седалищного нерва, также могут быть весьма разнообразными и полиморфными.
В настоящее время термин «ишиас» используется только для обозначения синдрома, а заболевание, проявляющееся его развитием, называют пояснично-крестцовым радикулитом. Также для обозначения вариантов ишиаса, вызванных причинами различного характера, могут использоваться термины радикулопатия, радикулоишемия и радикуломиелоишемия.
Поскольку сам термин «ишиас» переводится с греческого, как «воспаление седалищного нерва», то названия «седалищный ишиас» и «ишиас седалищного нерва» являются примером избыточного уточнения – то есть того, что в обыденной речи называют «масло масляное». Поэтому такие «распространенные», «развернутые» термины являются неправильными. Ведь когда говорят об ишиасе, всегда подразумевают, что проблема в седалищном нерве, поскольку само название патологии уже содержит указание именно на этот нерв.
При ишиасе происходит невоспалительное поражение (сдавление) седалищного нерва, который является самым крупным и длинным в организме человека, поскольку начинается от крестцового нервного сплетения и проходит по мягким тканям до самых стоп ног.
Ишиас представляет собой невоспалительное поражение седалищного нерва, возникающее вследствие его сдавления на любом участке. Соответственно, причинами ишиаса могут быть любые факторы, приводящие к сдавливанию участков тканей, по которым проходит седалищный нерв, такие, как, например, травмы ног, таза, поясничного или крестцового отделов позвоночника, компрессия нерва при длительном нахождении в неподвижном состоянии, ущемление фиброзными тяжами, опухолями, гематомами и т.д. Наиболее часто ишиас развивается у людей в возрасте 40 – 60 лет, что обусловлено накопившимися в организме патологическими изменениями, которые и могут вызывать сдавление седалищного нерва.
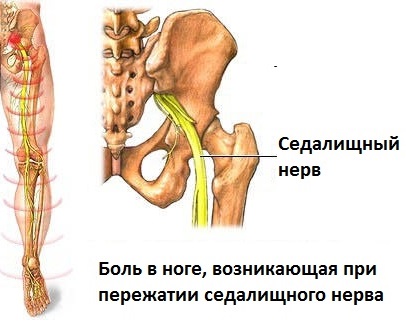
Чтобы четко понимать и представлять себе, чем обусловлены клинические проявления ишиаса, нужно знать, как и где проходит седалищный нерв. Данный нерв берет свое начало в крестцовом нервном сплетении, которое расположено в области крестца, рядом с позвонками. Нервное сплетение образовано корешками спинного мозга, которые находятся не внутри спинномозгового канала, образованного стоящими друг на друге позвонками, а снаружи. То есть данные корешки расположены по бокам от каждого позвонка и очень тесно сближены друг с другом, вследствие чего область их локализации и была названа крестцовым нервным сплетением.
Из этого крестцового нервного сплетения отходит крупный седалищный нерв, который далее из полости малого таза выходит на заднюю поверхность ягодицы, откуда спускается по задней поверхности бедра до самой голени. В верхней части голени седалищный нерв разделяется на две крупные ветви – малоберцовую и большеберцовую, которые проходят по правому и левому краю задней поверхности голени (см. рисунок 1). Седалищные нерв – это парный орган, то есть он имеется справа и слева. Соответственно, из крестцового нервного сплетения отходят два седалищных нерва – для правой и левой ноги.
Рисунок 1 – Схематичное изображение седалищного нерва справа.
При ишиасе, как правило, поражается только один нерв из двух, вследствие чего симптоматика касается только правой или левой конечности.
Основным симптомом ишиаса является сильная и резкая боль, возникающая на любом участке ноги или ягодицы по ходу нерва. Кроме того, по ходу пораженного нерва на задней поверхности соответствующей конечности и стопы появляются парестезии (онемение и ощущение «бегания мурашек») и слабость. Парестезии, онемение и слабость могут сохраняться годами, постепенно прогрессируя.
При осмотре при ишиасе выявляется болезненность задней поверхности голени со стороны пораженного нерва, а также неврологические симптомы, такие, как снижение рефлексов коленного, ахиллова сухожилия, симптомы Ласега и др. Примерно в трети случаев у человека имеется повышенная чувствительность наружного края стопы, в половине случаев – слабость мышц голени и стопы. При попытке повернуть кнутри согнутую в бедре и колене ногу фиксируется резкая боль в ягодице.
Для диагностики ишиаса производят рентгеновское исследование и магнитно-резонансную томографию поясничного отдела позвоночника с целью выяснения, на каком именно уровне защемлены корешки спинного мозга, а также что послужило причиной их сдавления (опухоль, гематома, грыжа межпозвоночного диска и т.д.).
Для лечения ишиаса применяют различные лекарственные препараты из групп антиоксидантов, метаболитов, минералов и витаминов, средств, улучшающих кровообращение и микроциркуляцию, миорелаксантов и НПВС. Кроме того, в составе комплексной терапии дополнительно к медикаментозному лечению применяют массаж, физиотерапию, постизометрическое расслабление, новокаиновые или гидрокортизоновые блокады. Все средства и способы лечения ишиаса направлены на устранение сдавления корешков спинного мозга, а также на купирование тягостных для человека проявлений синдрома, таких, как боли, онемение и слабость конечностей.
1. Грыжа межпозвоночного диска в поясничном отделе позвоночника (грыжевое выпячивание сдавливает корешки спинного мозга, в которых берет начало седалищный нерв, и тем самым вызывает ишиас).
2. Инфекционные заболевания (седалищный нерв поражается токсинами, выделяемыми болезнетворными микроорганизмами):
- Грипп;
- Малярия;
- Сепсис (заражение крови);
- Сифилис;
- Скарлатина;
- Тиф брюшной или сыпной;
- Туберкулез.
3.Интоксикация различными отравляющими веществами, такими, как:
- Алкоголь (ишиас может возникать на фоне хронического алкоголизма или после разового потребления большого количества низкокачественных напитков);
- Отравление тяжелыми металлами (ртутью, свинцом);
- Отравление мышьяком.
4. Хронические системные заболевания, при которых в тканях откладываются не выведенные токсические продукты обмена веществ:
- Сахарный диабет;
- Подагра.
5. Эпизоды сильного переохлаждения организма (как правило, охлаждение способствует активизации хронической инфекции, которая, собственно, и провоцирует ишиас).
6. Остеофиты позвонков поясничного или крестцового отделов позвоночника.
7. Остеохондроз и остеоартроз позвоночника (при данных заболеваниях развивается воспалительный процесс в суставах позвонков или в тканях вокруг позвонков).
8. Спондилез (воспалительные процессы в различных частях позвонков).
9. Сдавление корешков спинного мозга гематомами или фиброзными тяжами.
10. Опухолевые образования позвоночника:
- Доброкачественные опухоли, сформировавшиеся из тканей позвонков (остеома, остеобластома и др.);
- Злокачественные опухоли позвонков (остеосаркома, хондросаркома и др.);
- Метастазы злокачественных опухолей других локализаций в позвонки и межпозвоночные диски;
- Опухоли спинного мозга (астроцитомы, менингиомы, невриномы).
11. Деформации поясничного отдела позвоночника:
- Смещение позвонков поясничного отдела относительно друг друга;
- Перелом дужек позвонков;
- Остеохондроз;
- Врожденные дефекты строения позвонков (сколиоз, сращение последнего поясничного позвонка с крестцом);
- Сужение спинномозгового канала позвоночника;
- Травмы позвоночника;
- Неправильный подъем тяжестей;
- Искривление позвоночника.
12. Ювенильный ревматоидный артрит (причина ишиаса у детей).
13. Беременность (у женщин происходит смещение таза, что провоцирует сдавление седалищного нерва и, соответственно, ишиас).
В зависимости от того, какая именно часть седалищного нерва оказалась пораженной (защемленной, сдавленной), заболевание подразделяют на три следующих вида:
- Верхний ишиас – ущемлен канатик и нервные корешки спинного мозга на уровне поясничных позвонков;
- Средний ишиас (плексит) – ущемлен нерв на уровне крестцового нервного сплетения;
- Нижний ишиас (неврит седалищного нерва) – ущемление и повреждение седалищного нерва на участке от ягодицы до стопы включительно.
Неврит седалищного нерва также называют воспалением нерва. А поскольку наиболее часто встречается именно нижний ишиас, то, фактически, понятия «воспаление седалищного нерва» и «ишиас» воспринимаются в качестве синонимов, хотя это и не совсем правильно.
Поскольку при ишиасе происходит сдавление седалищного нерва, то симптоматика данного синдрома проявляется болями, неврологическими симптомами и нарушением движений, чувствительности и питания тканей по ходу нервного волокна. Рассмотрим каждую группу симптомов подробнее.

Боль при ишиасе очень резкая, острая, сильная, интенсивная, порой простреливающая. Характер боли напоминает удары ножом, кинжалом или электрическим током. Боль обычно локализуется по ходу нерва – то есть в ягодице, на задней поверхности бедра, в подколенной ямке или на задней поверхности голени. Боль может распространяться как на все перечисленные части ноги, захватывая ее полностью до самых пальцев, так и на отдельные, например, заднюю поверхность бедра и подколенную ямку, и т.д. Практически всегда боль при ишиасе локализуется только с одной стороны – в области пораженного нерва.
Болевые ощущения могут как присутствовать постоянно, так и появляться в виде эпизодических приступов. Однако чаще всего ишиас протекает именно с эпизодическими болевыми приступами. При этом интенсивность болей может варьироваться от слабых до очень сильных. При слабой интенсивности боли она не причиняет человеку страданий, вследствие чего он ее часто попросту игнорирует. Но при высокой интенсивности боль изматывает и не дает человеку покоя, заставляя его искать любые способы купировать это ужасное ощущение.
Постоянные боли обычно низкой интенсивности, поэтому при их наличии человек может вести обычный и привычный образ жизни. Эпизодические же боли всегда очень интенсивные, сильные, возникающие внезапно и буквально заставляющие человека замирать на месте, поскольку любое движение причиняет невыносимые болевые ощущения. Как правило, приступ болей провоцируется переохлаждением спины, подъемом тяжестей, неловкими движениями, длительным нахождением в неудобной позе.
В некоторых случаях при ишиасе, помимо болевых ощущений в ноге и ягодице, отмечается дополнительное распространение боли в поясницу. При этом боль в пояснице может носить характер жжения, покалывания или же резких и очень сильных «стреляющих» болей.
Чем интенсивнее боли при ишиасе – тем труднее человеку двигаться, поскольку буквально каждое, даже самое незначительное изменение положения тела вызывают резкое усиление боли.
Под неврологическими симптомами подразумевают различные нарушения нервной проводимости и рефлексов в пораженной ноге. Как правило, вне зависимости от длительности течения заболевания, неврологические симптомы всегда имеются пи ишиасе, но их степень выраженности может быть различной.
Итак, при ишиасе у человека выявляются следующие неврологические симптомы:
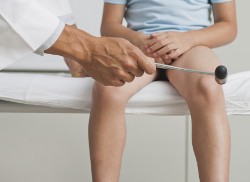
- Снижение ахиллова рефлекса. Ахиллов рефлекс заключается в следующем – человек лежит на кровати на животе (спиной вверх), а его стопы свободно свешиваются с ее края. При ударе молоточком или ребром ладони по ахиллову сухожилию (по тонкому вытянутому участку, расположенному прямо над пяткой с задней стороны ноги) происходит сгибание в голеностопном суставе. То есть в ответ на удар стопа уходит назад, принимая положение, будто человек хочет пройти на цыпочках или встать на пальцы. При ишиасе выраженность сгибания стопы при ударе по ахиллову сухожилию заметно уменьшается или вовсе отсутствует, и именно это состояние называется снижением или отсутствием ахиллова рефлекса.
- Снижение коленного рефлекса. Коленный рефлекс заключается в следующем – человек сидит на краю кровати, свободно свесив вниз согнутые в коленях ноги. При ударе молоточком или ребром ладони в области сразу под коленом по сухожилию, соединяющему надколенник и большеберцовую кость голени, нога разгибается в колене, то есть как бы несильно подпрыгивает вверх, частично выпрямляясь. При ишиасе выраженность разгибания ноги в колене при ударе по сухожилию очень слабая или вовсе отсутствует, и именно такое состояние называется снижением коленного рефлекса.
- Снижение подошвенного рефлекса. Подошвенный рефлекс заключается в следующем – человек сидит или лежит, расслабив стопы ног. При проведении кончиком молоточка или другим тупым предметом по подошве ноги в направлении от пятки к пальцам, стопа и пальцы на ней сгибаются. При ишиасе раздражение подошвы стопы вызывает лишь очень слабое сгибание пальцев и стопы, и именно такая ситуация называется ослаблением подошвенного рефлекса.
- Боль в области ягодицы, возникающая в ответ на попытку положить согнутую в колене и бедре ногу на внутреннюю поверхность голени и бедра.
- Симптом Ласега. Человек лежит на кровати на спине и поднимает вверх прямую ногу. В норме это не вызывает каких-либо дискомфортных ощущений, а при ишиасе на задней поверхности поднятой вверх ноги и, иногда, в пояснице, появляются боли. Далее человек сгибает поднятую ногу в колене и бедре, что при ишиасе приводит к уменьшению интенсивности или полному купировании боли. Соответственно, появление боли при подъеме прямой ноги вверх и уменьшение ее интенсивности при сгибании конечности в колене и бедре и называется симптомов Ласега, который выявляется при ишиасе.
- Симптом Бонне. Представляет собой практически полную копию симптома Ласега, но только ногу поднимает вверх и сгибает врач, обследующий больного, а не сам человек. Соответственно, симптом Бонне – это также боль при подъеме вверх прямой ноги и уменьшение интенсивности болевых ощущений при сгибании конечности в колене и бедре.
- Перекрестный синдром. Представляет собой появление болей во второй ноге, лежащей на кровати, возникающих во время подъема вверх пораженной конечности для выявления симптома Ласега. То есть если человек поднял вверх прямую ногу для выявления симптома Ласега и почувствовал боль не только в поднятой конечности, но и во второй, которая лежит в это время на кровати, то такое состояние и называется перекрестным синдромом.
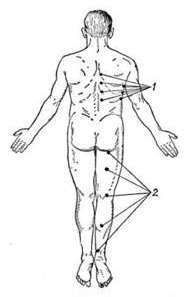
- Боль при надавливании на точки Валле (см. рисунок 2). Дело в том, что седалищный нерв в некоторых участках подходит близко к поверхности кожи, и именно эти области называют точками Валле. При ишиасе надавливание на эти точки вызывает сильную боль. Расположение точек Валле по ходу седалищного нерва отражено на рисунке 2.
Рисунок 2 – расположение точек Валле по ходу седалищного нерва (группа точек, расположенных по задней поверхности бедра, обозначенных цифрой 2).
Из-за защемления седалищного нерва в мягких тканях по его ходу развиваются различные нарушения чувствительности, движений и питания. Такие нарушения провоцируются неправильными нервными импульсами, исходящими от защемленного и раздраженного нерва.
Проявляются такие нарушения чувствительности, движений и питания следующими симптомами:
- Нарушение чувствительности кожного покрова боковых и задней поверхностей голени, а также всей стопы (например, онемение, особенно стопы, ощущение «бегания мурашек», покалывания, подергивания и др.).
- Вынужденное положение тела, при котором человек наклоняет корпус вперед и немного в сторону, поскольку в таком положении интенсивность болей несколько уменьшается. Корпус постоянно поддерживается в вынужденном положении – наклоненный вперед и в сторону, вне зависимости от совершаемых человеком движений и принимаемых поз. То есть и когда человек идет, и когда стоит, и когда сидит, он удерживает корпус наклоненным вперед и в сторону.
- Нарушение сгибания в коленном, голеностопном и суставах стопы, вследствие чего походка приобретает характерный вид, человек идет как бы на прямой негнущейся ноге. Нарушения сгибания ноги в суставах обусловлены ненормальными движениями и низкой силой сокращений мышц задней поверхности бедра. А мышцы задней поверхности бедра, в свою очередь, работают неправильно из-за того, что ущемленный нерв не передает им правильных команд на силу, длительность и частоту сокращений.
- Атрофия мышц задней поверхности бедра и голени. Из-за отсутствия полноценных движений мышцы задней поверхности бедра и голени атрофируются, что внешне проявляется уменьшением размеров и объемов данных частей пораженной ноги.
- Слабость в ноге, появляющаяся вследствие атрофии мышц и недостаточной стимуляции силы мышечного сокращения защемленным нервом.
- Полный паралич мышц стопы или задней поверхности бедра и голени. Развивается только при тяжелом течении ишиаса и представляет собой полную обездвиженность парализованного участка ноги.
- Трудности при наклонах, ходьбе и совершении любых других движений из-за плохой работы пораженной ноги и болей.
- Остеопороз с разрушением костей стопы, голени и бедра. Развивается только при тяжелом течении ишиаса с длительно существовавшим параличом конечности и выраженной атрофией мышц.
- Различные вегетативные расстройства в области пораженной части ноги (потливость, ощущение жжения на коже, похолодание конечности, чувствительность к холоду и т.д.), возникающие из-за расстройства регуляции работы сальных и потовых желез кожи и сосудов в тканях веточками седалищного нерва.
- Истончение и сухость кожного покрова пораженной конечности (кожа становится очень тонкой и легко повреждается, поскольку она вовлекается в процесс атрофии вместе с мышцами из-за недостаточного притока питательных веществ).
- Бледный или красный цвет кожи пораженной конечности. Поскольку при ишиасе нарушается нервная регуляция тонуса сосудов пораженной конечности, то их просвет может оказаться либо слишком расширенным (и тогда кожа приобретет красную окраску), либо чрезмерно суженным (в этом случае кожа станет бледной).
- Истончение и ломкость ногтей на пальцах пораженной ноги.
- Нарушение мочеиспускания и дефекации из-за неправильных нервных импульсов, подаваемых ущемленным нервом к кишечнику и мочевому пузырю.
- Нарушение рефлексов (см. неврологические симптомы).
При ишиасе могут появляться не все симптомы нарушений чувствительности, движений и питания тканей, а только некоторые. Причем комбинации симптомов могут быть самыми разнообразными, вследствие чего у разных людей общая картина проявления ишиаса, за исключением болей, оказывается различной. Однако, несмотря на различные варианты симптоматики, общим признаком ишиаса у всех людей является то, что клинические проявления локализуются в области одной конечности и ягодицы.
Поскольку при ишиасе практически всегда поражается только одна конечность, то именно ее состояние ухудшается, в то время как вторая нога остается нормальной и полноценно функционирует.
Пораженная конечность всегда приобретает характерный вид – ее кожа тонкая, сухая, ломкая, часто шелушащаяся, цвет не нормальный, а либо красный, либо, напротив, очень бледный. Наощупь нога обычно холодная. Бедро и голень имеют меньший объем по сравнению со второй, здоровой ногой. Пораженная нога плохо сгибается практически во всех суставах – коленном, голеностопе и суставах стопы, вследствие чего человек приобретает характерную походу. Одна его нога совершает нормальные движения при ходьбе, а вторая переносится вперед прямой, в результате чего шаг оказывается маленьким, неполноценным, коротким.
В пораженной ноге человек ощущает слабость, которую не может преодолеть волевым усилием. Часто слабость касается не всей ноги, а только стопы, которая буквально «повисает» на голени неким неподвижным грузом, и любые попытки совершить ей какие-либо движения оказываются бесплодными.
Кроме того, в толще тканей, а также на поверхности кожи пораженной ноги могут возникать самые разнообразные ощущения – онемение, жжение, покалывание, «бегание мурашек», повышенная чувствительность к низким температурам и другие. Их сила и интенсивность могут быть различными.
- Рентген пораженной конечности, крестца и поясницы. Результаты рентгена позволяют выяснить, связан ли ишиас с патологией позвонков и межпозвоночных дисков.
- Компьютерная томография пораженной конечности, крестца, поясницы и таза. Результаты компьютерной томографии позволяет установить точную причину ишиаса практически во всех случаях. Единственные ситуации, когда при помощи компьютерной томографии не удается установить причину заболевания – это если причины ишиаса спровоцированы патологиями спинного мозга и его оболочек, корешков спинного мозга и сосудов крестцового нервного сплетения.
- Магнитно-резонансная томография. Является наиболее информативным методом диагностики, позволяющим в любых случаях выявить причину ишиаса даже тогда, когда компьютерная томография оказывается бесполезной.
- Электронейромиография. Метод исследования, который применяется не для диагностики причин ишиаса, а для выяснения степени нарушений нервной проводимости и сократимости мышц пораженной конечности. Исследование заключается в регистрации прохождения нервных импульсов и силы мышечных сокращений в ответ на них на различных участках ноги.
Лечение данного синдрома должно быть комплексным и направленным, с одной стороны, на купирование болей и нормализацию движений, чувствительности и питания тканей ноги, а с другой – на устранение причинных факторов, спровоцировавших ущемление седалищного нерва.
Соответственно, терапия, направленная на устранение болевого синдрома и нормализацию движений, чувствительности и питания тканей пораженной конечности, является симптоматической и поддерживающей, поскольку не влияет на причину заболевания, а только уменьшает его неприятные проявления. Однако такая симптоматическая и поддерживающая терапия очень важна, она позволяет человеку вести привычный и достаточно активный образ жизни, а не мучиться от неприятных симптомов ежеминутно.
А лечение, направленное на устранение причин ишиаса, называется этиологическим. То есть такое лечение позволяет со временем полностью устранить ишиас и его причину, и избавить человека от данного заболевания.
Сочетание этиологической, симптоматической и поддерживающей терапии является наиболее правильным и полным подходом к лечению ишиаса, поскольку позволяет одновременно и купировать симптоматику, и нормализовать пострадавшие функции, и через некоторое время полностью избавить человека от синдрома.
В остром периоде ишиаса, когда боли очень сильные, проводят симптоматическую терапию. Для купирования болей применяют разнообразные обезболивающие средства, такие, как препараты группы НПВС (Аспирин, Индометацин, Диклофенак, Кетанов и др.), гормоны и миорелаксанты. Кроме того, в качестве поддерживающей терапии для ускорения окончания приступа применяют витамины группы В, антиоксиданты, миорелаксанты и сосудистые препараты, которые улучшают питание и кровоснабжение защемленного нерва и пораженных тканей, способствуя восстановлению их нормального функционирования.
В периоды ремиссии ишиаса, когда боли отсутствуют, но имеются нарушения чувствительности, движений и питания тканей, рекомендуется поддерживающая терапия. Наиболее эффективно проводить курсы физиотерапии (диадинамические токи, дарсонвализация, магнитотерапия, массаж, иглорефлексотерапия и т.д.), которые способствуют расслаблению мышц, восстановлению нормального положения костей и устранению зажима нерва с последующим полным излечением. Физиотерапия в периоды ремиссий позволяет надежно профилактировать повторение приступа ишиаса. Кроме того, поддерживающая терапия может включать в себя прием метаболических препаратов, витаминов, антиоксидантов, средств, нормализующих микроциркуляцию, и т.д.
После выяснения причины ишиаса назначается терапия, направленная на устранение этого фактора. Например, если ишиас спровоцирован инфекционными заболеваниями, то производится их лечение антибиотиками.
Оперативное лечение при ишиасе проводится крайне редко – только в тех случаях, если синдром спровоцирован опухолями позвоночника или грыжей межпозвоночного диска, которая ущемляет спинной мозг или корешки спинного мозга. В данном случае после купирования болей производится плановая операция, после которой заболевание полностью излечивается, так как ликвидируется его причина. Также оперативное лечение ишиаса производится в тех случаях, когда из-за нарушения работы седалищного нерва человек страдает от тяжелых расстройств мочеиспускания и дефекации (например, недержание мочи или кала).
- Лекарственные препараты (применяют для купирования болей, нормализации микроциркуляции, чувствительности и подвижности конечности).
- Массаж имануальная терапия (применяют для купирования болей, расслабления и нормализации тонуса мышц, а также для восстановления правильного положения позвонков, вследствие чего удается достигать длительных ремиссий или даже полностью излечивать ишиас).
- Физиотерапия (применяют для улучшения микроциркуляции, проведения нервных импульсов, восстановления чувствительности и силы мышечного сокращений и, соответственно, подвижности конечности).
- Акупунктура (иглоукалывание) – применяют для купирования болей, улучшения микроциркуляции и питания как тканей пораженной конечности, так и ущемленных корешков спинного мозга. За счет улучшения питания состояние корешков спинного мозга и тканей ноги улучшается, и в результате функции седалищного нерва восстанавливаются вплоть до нормы.
- Лечебная гимнастика – применяется в периоды ремиссии для расслабления мышц в области позвоночника и улучшения кровоснабжения спинного мозга, его корешков и крестцового нервного сплетения.
- Апитерапия (лечение укусами пчел) – применяют для купирования болей и расслабления мышц с целью устранения зажима седалищного нерва.
- Гирудотерапия (лечение пиявками) – применяют для купирования отека в области защемленного нерва, вследствие чего объем тканей уменьшается, нерв высвобождается из зажима и начинает функционировать нормально.
- Санаторное лечение (применение лечебных грязей, ванн и т.д.).
В терапии ишиаса применяют следующие группы лекарственных препаратов:
1.Нестероидныепротивовоспалительные средства(НПВС). Препараты применяют для купирования болей. Наиболее эффективными при ишиасе являются следующие препараты группы НПВС:
- Анальгин;
- Диклофенак (Биоран, Вольтарен, Диклак, Дикловит, Диклоген, Диклофенак, Наклофен, Ортофен, Раптен, СвиссДжет, Флотак и др.);
- Индометацин;
- Мелоксикам (Амелотекс, Артрозан, Матарен, Мелокс, Мелоксикам, Мовалис, Мовасин, Оксикамокс и др.);
- Лорноксикам (Ксефокам, Зорника);
- Кеторолак (Адолор, Долак, Кеталгин, Кетанов, Кетолак, Кеторолак, Кеторол и др.);
- Кетопрофен (Артрозилен, Артрум, Кетонал, Кетопрофен, Фламакс, Флексен и др.).
2.Комбинированные нестероидные и ненаркотические обезболивающие препараты, содержащие анальгин и применяющиеся для купирования болей:
- Андипал;
- Темпалгин;
- Пенталгин;
- Седальгин и Седальгин Нео;
- Баралгин.
3.Наркотические обезболивающие группы опиатов (применяются только для купирования очень сильных болей, не устраняющихся другими обезболивающими средствами):
- Трамадол (Плазадол, Трамадол, Трамал, Трамаклосидол, Трамолин и т.д.).
4.Местноанестезирующие средства. Применяются для купирования болей в виде инъекций или блокад:
- Новокаин;
- Ультракаин.
5.Кортикостероидные гормоны. Применяются для быстрого подавления воспалительного процесса и снятия отека в остром периоде приступа ишиаса. Гормональные средства используют не во всех случаях, а только при выраженном отеке в области крестцового нервного сплетения или мышц поясницы. В настоящее время при ишиасе применяют следующие препараты данной группы:
- Гидрокортизон;
- Дексаметазон;
- Преднизолон.
6.Миорелаксанты. Применяются для расслабления напряженных мышц, за счет чего устраняется защемление седалищного нерва, купируются боли и улучшается объем движений и чувствительность ноги:
- Тизанидин (Сирдалуд, Тизалуд, Тизанил, Тизанидин);
- Толперизон (Мидокалм, Толперизон, Толизор).
7.Витаминыгруппы В. Применяют препараты, содержащие витамины В1 и В6, поскольку они способствуют уменьшению выраженности неврологических симптомов и улучшают проведение нервного импульса по волокнам, тем самым способствуя нормализации чувствительности и движений. В настоящее время наиболее эффективными при ишиасе являются следующие комплексные препараты, содержащие витамины В:
- Бинавит;
- Комбилипен;
- Мильгамма;
- Нейробион;
- Нейродикловит (содержит витамины группы В и обезболивающее средство);
- Юнигамма.
8.Ангиопротекторы и корректоры микроциркуляции. Препараты улучшают микроциркуляцию крови, тем самым нормализуют питание и ускоряют восстановление поврежденных структур седалищного нерва. Кроме того, препараты данной группы уменьшают скорость атрофических изменений в мышцах и коже ноги. В настоящее время при ишиасе применяют следующие препараты группы ангиопротекторов и корректоров микроциркуляции:
- Актовегин;
- Доксилек;
- Курантил;
- Рутин;
- Солкосерил;
- Пентоксифиллин (Трентал, Плентал и др.).
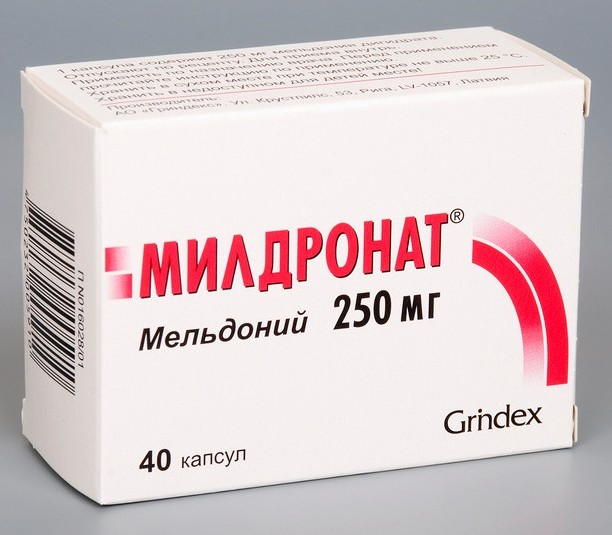
- Инозин;
- Мельдоний (Милдронат, Мельдоний, Кардионат и т.д.);
- Карницетин;
- Корилип;
- Рибофлавин;
- Элькар.
10.Антиоксиданты. Применяются для улучшения питания и уменьшения выраженности повреждений структур нерва, что способствует нормализации движений и чувствительности ноги. В настоящее время при ишиасе применяют следующие антиоксиданты:
- Витамин Е;
- Витамин С;
- Селен;
- Медь.
11.Препараты для местного лечения. Применяются для нанесения на кожу с целью купирования болей и улучшения местного кровообращения. В настоящее время при ишиасе применяются следующие препараты местного действия:
- Мази и гели, содержащие экстракт перца стручкового (Эспол);
- Мази, содержащие пчелиный яд (Апифор, Унгапивен);
- Мази, содержащие змеиный яд (Наятокс и др.);
- Мази, содержащие камфару (камфорная мазь);
- Скипидарная мазь;
- Мази, содержащие любые разогревающие и раздражающие компоненты (Капсикам, Эфкамон, Випросал, Финалгон и др.);
- Мази и гели для наружного применения группы НПВС (Вольтарен, Индометацин, Диклофенак и т.д.).
Наружные средства в виде мазей применяются в качестве средств вспомогательного лечения, поскольку их эффекты позволяют добиться только облегчения болевого синдрома. Для терапии ишиаса можно использовать любые мази с раздражающими и разогревающими эффектами, такие, как:
- Камфорная и скипидарная мазь;
- Мази с экстрактом перца стручкового (Эспол);
- Мази с пчелиным ядом (Апифор, Унгапивен);
- Мази со змеиным ядом (Наятокс и др.);
- Мази, содержащие разнообразные разогревающие и раздражающие компоненты (Капсикам, Эфкамон, Випросал, Финалгон и др.);
- Мази и гели для наружного применения группы НПВС (Вольтарен, Индометацин, Диклофенак и т.д.).
Любые мази при ишиасе следует наносить на кожу над областью поражения по 2 – 3 раза в сутки. После обработки пораженный участок можно укрывать теплой повязкой, чтобы усилить местное раздражающее действие препаратов.
В виде уколов при ишиасе могут применяться разнообразные обезболивающие препараты (например, Анальгин, Трамадол, Ксефокам и др.) и гормональные средства (Гидрокортизон, Преднизолон и др.). К инъекциям обезболивающих препаратов прибегают при сильных болях, которые не купируются приемом таблеток. В таких случаях уколы ставят только несколько дней, после чего переходят на прием обезболивающих средств в форме таблеток. Гормональные средства применяют в виде инъекций крайне редко – только когда имеется выраженное воспаление и отек в области мягких тканей поясницы, малого таза и ног.
Кроме того, местноанестезирующие препараты (Новокаин и Ультракаин) могут применяться для блокады, когда растворы вводятся в пучки седалищного нерва в области поясницы, что вызывает полную блокировку проведения нервных импульсов. Такие блокады делают только при очень сильных болях.
Хорошим эффектом при ишиасе обладают следующие физиотерапевтические методики:
- Дарсонвализация;
- Диадинамические токи;
- Лазеротерапия;
- Магнитотерапия;
- УВЧ;
- Электрофорез и т.д.
Подробнее о физиотерапии

Итак, гимнастика при ишиасе включает в себя выполнение следующих упражнений:
1. Из положения лежа на спине притягивать согнутые в коленях ноги к груди. Сделать 10 повторов.
2. Из положения лежа на спине поднимать вверх прямые ноги, на несколько секунд фиксировать их в таком положении, и затем опускать на пол. Сделать 5 повторов.
3. Из положения лежа на животе поднимать корпус на руках, установленных ладонями под плечом. Сделать 5 повторов.
4. Из положения сидя на стуле поворачивать корпус поочередно вправо и влево. Выполнить по 5 поворотов в каждую сторону.
5. Из положения сидя на коленях делать наклоны с поднятыми над головой руками. Сделать 5 повторов.
6. Из положения стоя с ногами на ширине плеч делать наклоны корпусом вправо и влево. Выполнить по 5 наклонов в каждую сторону.
Все упражнения следует выполнять медленно и аккуратно, не допуская резких движений.
В домашних условиях для лечения ишиаса можно только принимать лекарственные препараты. В принципе, этого, как правило, бывает достаточно для купирования болей и достижения ремиссии, но отсутствие комплексного лечения, включающего в себя массаж и физиотерапию, приводит к тому, что приступы ишиаса эпизодически повторяются.
Ишиас (ишиалгия): как его распознать? Строение седалищного нерва. Причины и симптомы, лечение ишиаса (препараты, мануальная терапия) — видео
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник
Подвижность нижних конечностей и их чувствительность обеспечивает особый нерв — седалищный, который тянется от поясницы до самых кончиков пальцев ног. Учитывая такую длину, при его травме боль «отдается» в разных участках конечности, а также в пояснице, крестце и ягодице.
Сколько длится защемление седалищного нерва, сказать сложно: у разных пациентов ишиас проявляется по-разному, и характер проявлений зависит от того, чем вызвано это состояние, а также от уровня, на котором травмирован нерв.
Соответственно, все эти факторы определяют и то, как долго лечится заболевание.
Типичные проявления ишиаса:
боли при незначительных движениях; покалывание или жжение в нижней конечности (иногда в обеих); болезненность на задней стороне ноги, усиливающаяся в положении сидя; постоянная боль в ягодице, в ноге; слабость мышц, судороги или онемение конечности; «прострелы» при попытке встать.
Симптомы у страдающих ишиасом похожи, но сложно найти людей, у которых это заболевание лечится одинаково. Одному хватает нескольких дней сеансов в физиотерапевтическом кабинете, другой будет чувствовать знакомые проявления даже через годы.
Если нервные корешки поражены только в поясничном отделе, болеть будет долго — иногда десятилетиями. Больной за это время изучает особенности своего состояния и даже по незначительным проявлениям способен определить, как и когда случится обострение.
У молодых и в целом здоровых пациентов достаточно компенсаторных возможностей организма. Даже если они не лечатся, а лишь заглушают симптомы, воспаление, казалось бы, уходит, но это лишь видимость. Ишиас — очень «упорная» болезнь, которая со временем возвращается.
Если пациенту ставят диагноз «невралгия» — подразумевается, что эта патология может стать хронической. Для каждого больного есть свое «расписание» рецидивов — как мы уже знаем, они могут случаться с интервалом в несколько лет.
Сколько по времени продолжается такое состояние, зависит от индивидуальных особенностей человека, а также от специфики проблемы.
Как долго человек может болеть, определяется, например, такими факторами:
толщина спинномозговых корешков поясничного и крестцового отдела; количество спинномозговых корешков (в пояснице и крестце), которые вовлечены в патологию; величина суставной щели между крестцовыми позвонками.
Сколько болит поясница и нога и как можно называть такое состояние?
Если невралгия сопровождается сильной болью, которая не утихает за месяц и более — это защемление нерва. Если невралгия рецидивирует с течением времени и не позже чем через три недели наступает ремиссия — это воспаление нерва.
Наиболее тяжелая форма невралгии — это защемление обеих ветвей седалищного нерва (из них он и формируется), которое происходит из-за сдавливания спинномозговых корешков одновременно и в крестцовом, и в поясничном отделе.
В этом случае, даже если заболевание интенсивно и вполне правильно лечится, симптомы останутся неизменными в течение нескольких месяцев, а ишиас будет рецидивировать в среднем раз в год. В крестцовом отделе отмечается характерная структура и повышенная болезненность.
Чтобы понять, насколько сильно пострадал крестцовый отдел, нужны различные диагностические методы (особенно информативна МРТ).
Как можно видеть, однозначного ответа на вопрос, сколько заживает седалищный нерв, не существует. Различные проявления проблемы и ее характеристики обусловливают и длительность лечения. На первых этапах необходимо:
снижение двигательной активности; расслабление; строгий постельный режим (необходимо взять отпуск или больничный лист).
Это поспособствует разблокировке защемленных нервных корешков еще до врачебного вмешательства. Далее начинается медикаментозное и физиотерапевтическое лечение — для снятия болей, воспаления, отеков, восстановления иннервации и обмена веществ, нормальных функций организма.
В тяжелых случаях, при сильных болях, человека лечат ровно столько, сколько требуется для достижения положительного результата. Долго ли это происходит?
Иногда на терапию может потребоваться три недели, иногда — месяц. Цель лечения — вернуть человеку ощущение полноты жизни и не допустить рецидивов.
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями
« Способы лечения седалищного нерва Как действовать, когда болит седалищный нерв » Все записи автора
Ишиас, или ущемление седалищного нерва, характеризуется тяжелым болевым синдромом, а поэтому требует немедленного лечения.
Естественно, пациентов интересует, как долго болит ишиас и что нужно предпринимать, чтобы боль поскорее утихла. Рассмотрим эти вопросы подробнее.
Седалищный нерв является крупнейшим в нашем теле. Поэтому дискомфорт влияет на работоспособность и упорно лишает человека покоя. Такие явления длятся от нескольких минут до суток – длительность зависит от каждого конкретного случая заболевания.
Естественно, то, как долго лечится эта патология, зависит прежде всего от причин, вызвавших ее, и препаратов, которые принимает пациент.
Самый важный признак болезни – это боль. Она бывает разной по интенсивности и времени. Человек чувствует и покалывание, и сильное жжение.
В отдельных случаях ущемление седалищного нерва сопровождается настолько сильными ощущениями, что человек не способен двигаться. Они усиливаются от перемены позы, резкого движения и прочих действий.
Наконец, боль резко усиливается в ночное время. Человека беспокоит бессонница, повышенная утомляемость, снижение работоспособности.
При ишиасе можно помочь себе простыми процедурами, восстанавливающими кровообращение и снимающими неприятные симптомы. Обратите внимание, что их надо делать ежедневно в течение не менее 7-10 дней.
Длительность процедур увеличивается, смотря, как долго может быть защемление седалищного нерва. Среди этих лечебных мероприятий можно отметить следующие:
Массаж с использованием банок. При этом дополнительно можно использовать согревающие мази. Растирание пораженного места спиртовой настойкой из сосновых почек, хвои. Полезна также настойка из цветков одуванчика.
Часто тяжелые ощущения при ущемлении длятся часами. Их необходимо снимать при помощи противовоспалительных составов. Блокады применяются в исключительных случаях, когда продолжение приступа способно спровоцировать шок.
В такой ситуации обращают внимание не на то, как долго проходит защемление седалищного нерва, а на оказание больному экстренной помощи. При новокаиновой блокаде боль стихает через пару минут.
Лечение же противовоспалительными мазями дает подобный эффект не так скоро. Можно также использовать разогревающие составы. Наиболее эффективны средства для наружного применения, как Финалгон, Никофлекс, Випросал и другие.
После нанесения таких лекарств на пораженные участки тела наблюдается активизация кровообращения. Тем самым расширяются сосуды, улучшается питание тканей. Болевой синдром при этом исчезает достаточно быстро.
Гомеопатические препараты при таком недуге также оказывают быстрый обезболивающий эффект: жжение и дискомфорт проходят за считанные минуты. Лекарства состоят из натуральных компонентов, так что они не дают побочных эффектов. Тем не менее, перед их применением стоит посоветоваться с врачом.
Если же боли при ишиасе не проходят длительное время, стоит обратиться к врачу, который назначит специализированное лечение. Никогда не думайте, что болеть перестанет «само собой»: этот недуг грозен своими осложнениями, вплоть до инвалидности.
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями
« Седалищный нерв и межпозвоночная грыжа Защемление седалищного нерва при беременности: причины, чем опасно » Все записи автора
Ущемление седалищного нерва и его воспаление – заболевания очень распространенные. Ишиалгии подвержены более 20% жителей планеты.
Причина может быть любая, но этиология заболевания по большому счету важна для лечащего врача, который должен выяснить причину возникновения болезни и уже потом назначить соответствующее лечение. Для самого больного главное одно: чтобы как можно быстрее прошла боль.
Боль – это один из основных симптомов ишиаса. Она может быть:
тянущей; ноющей; острой; стреляющей и т.д.
Врач на приеме внимательно расспрашивает пациента о симптомах для того, чтобы лучше понять, какова причина возникновения ишиалгии. Последующие анализы помогут более точно поставить диагноз, но субъективная картина очень много значит.
Как быстро могут пройти болевые ощущения при ишиасе, зависит от того, на какой стадии заболевания пациент обратился к врачу, как долго он занимался самолечением и насколько правильным оно было, а также от того, что является причиной заболевания седалищного нерва.
При остром ишиасе боль носит приступообразный характер, она очень интенсивна, при этом она возникает и затем смягчается вплоть до полного исчезновения до следующего приступа.
При хроническом же течении заболевания болезненные ощущения могут непрерывными на протяжении нескольких суток, в любом положении тела, затихая только после приема медикаментов.
При значительных межпозвоночных грыжах все обезболивающие действуют недолго. Здесь показано хирургическое лечение, направленное на устранение причины защемления седалищного нерва.
Как проходит боль при лечении ишиаса? Это во многом зависит от метода лечения.
При ишиалгии врачи применяют следующие консервативные методы лечения:
медикаментозный; физиотерапевтический; массаж; фитотерапия и народная медицина и другие.
Сколько времени нужно для того, чтобы болевые ощущения утихли, зависит еще и от выбранной схемы лечения и от того, насколько скрупулезно и тщательно больной выполняет предписания врача и следует рекомендованному режиму.
При комплексном лечении ущемления седалищного нерва боль проходит быстрее, чем при использовании одного метода. Из-за очень острых болевых ощущений медики иногда делают пациенту новокаиновую блокаду – и тогда прострел затихает буквально через считаные минуты.
Но когда проходит действие анальгетика, болезненные ощущения снова появляются, поэтому блокады при ишиалгии нельзя считать панацеей – это скорая неотложная помощь, после которой следует планомерно и постепенно лечить основное заболевание и ишиас (если ишиалгия вторичная).
Кроме того, что пациент с ишиасом принимает нестероидные противовоспалительные медикаменты (они снимают воспаление и убирают отек с мышц, зажимающих нервный ствол, и тем самым облегчают состояние человека и делают болезненные ощущения менее интенсивными) и обезболивающие препараты, он может также использовать средства наружного применения – мази, кремы, гели, пластыри и т.д.
Благодаря находящимся в них веществам они оказывают прогревающее, раздражающее и отвлекающее действие.
Боль будет проходить быстрее, если после различных процедур оборачивать нижнюю часть тела теплой шерстяной тканью или принимать лечебные ванны, которые особенно полезны перед сном. Облегчать болевой синдромом помогут народные средства – отвары, настои.
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями
« Эффективность массажа при ишиасе Как распознать признаки защемления седалищного нерва » Все записи автора
источник
В данной статье мы поделимся главными принципами лечения воспаления, защемления седалищного нерва у взрослых, а также расскажем про первые симптомы и причины возникновения этого состояния.
Защемление седалищного нерва, широко известная как ишиас или ишиалгия, представляет собой сильную боль, ощущаемую по одному из двух седалищных нервов.
Расположены они в задней части каждой ноги, это самые большие нервы в организме (см. схему ниже). Они соединяют позвоночник в нижней части спины, на уровне пояснично-крестцового отдела позвоночника (чуть выше копчика).
Боль в основном поражает ягодицы и бедра, и часто распространяется в область стопы. Чаще всего боль затрагивает только одну сторону тела.
Боль вследствие ущемления седалищного нерва может возникнуть внезапно — например, когда вы наклонитесь, поднимете что-то тяжелое.
Защемление седалищного нерва — это не болезнь. Это признак воспаления седалищного нерва. В большинстве случаев это связано с грыжей межпозвоночного диска, который вызвал воспаление того или иного корешка седалищного нерва.
Симптомы незначительно различаются в зависимости от пораженного корня. (Корень — это та часть нерва, которая соединяет спинной мозг внутри позвоночника).
Также причиной воспаления седалищного нерва могут быть следующие факторы:
- Узкий поясничный канал (стеноз позвоночного канала). Сужение канала, куда входят нервы могут привести к ущемлению нервного корешка в области поясничных позвонков и вызвать ишиас. Это происходит в основном у пожилых людей.
- Синдром Пириформиса. Причиной является воспаление мышцы таза, называемой пириформной (грушевидной) или пирамидальной мышцы. Если эта мышца сдавливается и воспаляется, она оказывает нагрузку на седалищный нерв и раздражать его. Риску подвержены спортсмены и люди, которые не тренируются должным образом.
- Фацетный синдром. Этот синдром возникает в фасеточных суставах, тонких суставах, расположенных вверху и внизу каждого позвонка (не путать с межпозвоночными дисками, еще одна структура, которая позволяет соединять позвонки). Плохая осанка или неправильное движение могут привести к небольшим смещениям суставов, что может привести к ишиасу и боли в спине.
- Травма. Падение, автомобильная авария или любая другая ситуация, вызвавшая удар в область спины, может привести к повреждению нервных корешков.
- Другие причины. Артроз или метастазы, оказывающие давление на седалищный нерв, могут вызывать боль в спине и, реже, ишиас. Обе эти ситуации встречаются в основном у пожилых людей.
У большинства людей с невралгией седалищного нерва симптомы проходят в течение 4 недель. Однако, они часто возникают снова, если не предпринять меры для её предотвращения. Ишиас также может быть связан с хронической болью в пояснице.
Это неполный перечень всех причин, но есть и еще одна теория, которая достаточно интересна и имеет право на существование. Суть ее следующая:
Тонус грушевидной, ягодичной и спинных мышц, они как раз и могут вызывать боль в конечностях и спине, не контролируются самим человеком. Мы можем легко их напрячь, но не расслабить, отдавая эту функцию стволу головного мозга. Замечено, что положительные эмоции расслабляют все мышцы, в то время как отрицательные – приводят мышцы к напряжению.
Вспомните свое состояние, когда возле вас гавкнет собака больших размеров. Все тело приходит в боевую готовность. И хотя вы видите, что собака за забором, и ей до вас не достать, расслабиться получается не сразу. Ваш организм продолжает находиться в тонусе.
Такое состояние может спровоцировать у человека, имеющего радикулит пояснично-крестцового отдела позвоночника, защемление нерва, в том числе и седалищного.
Согласиться с этой теорией или нет, дело каждого, но врачи-невропатологи заметили, что человек, который берет под контроль свои эмоции, при прочих равных условиях, не заболевает ишиас.
Седалищный нерв отходит от поясничного отдела, затем тянется по всей ноге аж до самых пальцев, ответвляясь и иннервируя все группы мышц нижней конечности. Ишиас, и радикулит, с защемлением нервных волокон, вызывает ту же самую боль, которая будет начинается от поясницы и спускаться до пальцев ног.
Часто боль в области седалищного нерва усиливается при кашле, чихании или надавливании.
Когда болезнь только начинается боль может быть слабой, но постепенно нарастать и становится просто нестерпимой, когда человек не может: нормально спать, ходить и даже сидеть.

Чаще всего приступы болевого синдрома начинаются после сильного физического или психологического перенапряжения, а также после переохлаждения организма.
Боли обычно приходят в ночное время, но необязательно.
Основными симптомами являются:
- сильные боли, которые сами пациенты характеризуют как резкие, жгущие, режущие. Очень часто они возникают внезапно и так же исчезают;
- нарушение чувствительности кожи над проходящим под ней нервом. Она может проявляться как в виде мурашек, легких покалывания, так и в виде онемения (необязательный симптом);
- возможны проявления вегетативных нарушений – потливость стопы, появление отека, покраснение кожи;
- во время очередного приступа больной старается перенести вес на здоровую ногу, снимая напряжение. Это проявляется в нарушении походки человека;
- нарушается функционирование седалищного нерва и, как следствие, мышц ноги. Это проявляется в изменении размеров мышцы – ягодичной, бедренной или же икроножной, нарушается процесс сгибания и разгибания пальцев нижней конечности.
При появлении первых признаков ишиаса, лучше обратиться к врачу-неврологу (невропатологу) для постановки точного диагноза.
Если диагностировано ущемление седалищного нерва, а лечение не помогает снять боль или она усиливается, обратитесь к врачу снова.
К невропатологу в срочном порядке необходимо обратиться, если:
- боль в спине настолько сильна, что невыносима;
- симптомы ишиаса сопровождаются недержанием мочи или кала (или, наоборот, задержкой), импотенцией, потерей чувствительности в области промежности и внутри бедер или затруднительностью стоять, подниматься по лестнице;
- в дополнение к основным симптомам ишиаса происходит быстрая и необъяснимая потеря веса.
Постановка диагноза начинается с простых расспросов больного:
- когда и в какой момент возникла боль в спине (например, при подъеме тяжелого предмета);
- где именно болит;
- распространяется ли боль на бёдра, ягодицы;
- есть ли недержание мочевого пузыря или кишечника;
- были ли в прошлом проблемы со спиной, ишиас или грыжа межпозвоночного диска.
При последующем физикальном осмотре врач, помимо прочего, проверяет чувствительность, двигательные навыки и рефлексы.
Чтобы правильно определить, как лечить защемление седалищного нерва, врачу необходимо выяснить причину. Для этого обычно используются дальнейшие исследования. Это особенно необходимо, если есть подозрение на межпозвоночную грыжу.
Подходящими методами диагностики являются, например:
- рентгенограмма;
- компьютерная томография и магнитно-резонансная томография (КТ и МРТ);
- ультразвуковое обследование;
- анализы крови;
- анализ спинномозговой жидкости;
- дальнейшие неврологические обследования.
После постановки диагноза невролог назначит вам лечение, состоящее из следующих процедур:
- Физиотерапия. Помогает снизить или, вообще, избавится от проявлений боли, однако она не лечит основную причину, а воздействует на симптомы. Из физиотерапевтических процедур назначается:
- Лазерная терапия;
- Электрофорез;
- Магнитная или УВЧ терапия.
- Массаж и рефлексотерапия. В момент затихания болей эффективны точечный и баночный массажи, иглоукалывание, общий массаж, расслабляющий мышцы спины.
- Приём противовоспалительных и обезболивающих препаратов. Но у всех лекарств, из этой группы, есть также и побочные эффекты – раздражение слизистой оболочки пищеварительного тракта, свертываемость крови снижается, оказывается негативное влияние на работу почек. Поэтому курс принимается только ограниченный период и под наблюдением врача.
- Лечебная гимнастика.
- Санаторно-курортное или грязелечение. Проводится только в период ремиссии.
Чтобы быстро снять боль, связанную с защемлением седалищного нерва, вы можете принять болеутоляющие и нестероидные противовоспалительные препараты, например:
Лучше всего поговорить с врачом. Он также может ввести вам обезболивающее лекарство прямо в мышцу спины или назначить более сильное лекарство от болей.
Помимо обезболивающей терапии, в зависимости от причины, на острой фазе защемление седалищного нерва могут быть полезен постельный режим, отдых и тепло.
В краткосрочной перспективе врач также может вводить противовоспалительные препараты (кортикостероиды) и/или местный анестетики вблизи корешка седалищного нерва для снятия острой нестерпимой боли.
Это лечение может облегчить боль, связанную с ишиасом на нескольких недель. Однако могут также возникать побочные эффекты, такие как кровотечения, инфекции и повреждения нервов.
Лечения ишиаса можно проводить и в домашних условиях, после консультации у специалиста.
Используя народные средства, не будет тех негативных последствий, которые появляются после приема лекарств. Однако перед началом использования стоит подтвердить диагноз.
В народной медицине используются различные отвары из трав для приема внутрь, компрессов, растираний и ванн. Натуральные препараты действуют ничуть не хуже аптечных, а побочных эффектов значительно меньше.
Различные настои из лекарственных трав используются для снятия сильных болей при ущемлении нерва. Их нужно просто втирать в кожу, однако не ожидайте мгновенного эффекта, вещества, содержащиеся в травах должны накопиться в вашем организме, чтобы начать действовать.
При приготовлении настоек для растирания помните, что настаивать нужно в месте, недоступном для солнечного света.
- Взять 2 ст. ложки белого цвета сирени обыкновенной и залить водкой объемом 300 мл. Настаивать неделю в тепле, процедить и можно использовать для лечения. Втирают полученную настойку перед сном, она уменьшит боли.
- Настой из лавровых листьев. Залейте 20 лавровых листьев средних размеров стаканом водки и оставьте на 3 суток. Полученный раствор поможет значительно снизить боль.
- Смешать свежеотжатый сок черной редьки с медом, соблюдая пропорцию: 3 к 1, перед сном массажными движениями втирайте в больное место пока не впитается.
Теплые ванны с отваром из растений оказывают благотворный эффект. Правда, понежится в воде можно не всем. Откажитесь от этого метода, если у вас есть:
- сердечные патологии;
- варикозное расширение.
- Способ 1. 100 грамм свежего хрена пропустить через мясорубку или потереть на терке, полученную кашицу положить в холщовый мешок и опустите в воду, комнатной температуры. Принимать ванночку не более 10 минут.
- Способ 2. Взять кило свежих хвойных побегов, залить их кипятком в объеме 3 литра и поставить на плиту, прокипятить еще где-то 10-15 минут и оставьте на 3-4 часа остывать. Добавлять в ванну с теплой водой из расчета 1 литр навара на 15 л воды в ванной. Принимать водные процедуру не больше 15 минут.
Также эффективны во время терапии защемления седалищного нерва компрессы. Они не только уменьшают боль, но и увеличат вашу подвижность. Для большего эффекта средства лучше накрывать полиэтиленовым пакетом и шерстяным платком.
- Пчелиный воск часто используется в народной медицине, поможет он и здесь. Его нужно подтопить на водяной баньке, сделать небольшую лепешку, после приложить на место боли. Оставить на всю ночь.
- Капустные листья. Ошпарьте несколько больших листьев белокочанной капусты и накладывайте их на больное место. Менять их надо каждые 2 часа.
- Мед, универсальное лечебное средство, поможет он и при ущемлении. Столовую ложку пчелиного продукта подогрейте на “водяной баньке”, затем смешать со 1 ст. муки. Из полученной массы сделайте лепешку, нужно приложить ее к больному месту. Боль через пол часа исчезнет.
Не только наружное применение помогает облегчить боли. Лечение проходит быстрее и эффективнее, если сочетать с приемом внутрь отваров. Одним из лучших средств является отвар листьев осины.
Залейте 1 ст. ложку стаканом кипятка и варите минут 10, после дайте остыть. Принимать отвар нужно утром, в обед и вечером по 50 грамм.
Поможет в лечении болезней седалищного нерва и отвар цветков календулы. В 400 г крутого кипятка засыпать 2 ст. ложки и варить примерно 6 минут, оставить на 2 часа настояться и пить по 0,5 стакана перед едой.
Конский каштан используется в изготовлении различных согревающих мазей, но травники рекомендуют дополнительно принимать еще и отвар внутрь.
Для его приготовления 2 чайные ложки порошка из высушенных семян залить пол литром кипятком, смесь поставить на водяную баню на 4 часа, процедить и пить по 100 грамм перед едой.
При защемление седалищного нерва, как правило, прогноз благоприятный: боль может исчезнуть через несколько дней, максимум через 6 недель. Даже если защемление седалищного нерва связано с межпозвоночной грыжой, боль может стихнуть и без лечения.
В целом, для дальнейшего течения ишиаса обычно важно укреплять мышцы спины и не травмировать спину (например, не падать, не поднимать тяжелого). Рекомендуются умеренные физиотерапевтические упражнения.
Прогноз после хирургического лечения зависит от степени повреждения седалищного нерва и определенных факторов. Благоприятным прогноз может быть в случае если:
- пострадавшие моложе 35 лет;
- промежуток времени между ишиасом и операцией короткий;
- грыжа межпозвоночного диска с явными неврологическими нарушениями.
Если вы хотите предотвратить защемление седалищного нерва, рекомендуется вести здоровый образ жизни. Поэтому рекомендуем следовать нижеприведенным советам:
- укрепляйте мышцы спины, это не даст произойти защемлению – занимайтесь гимнастикой;
- держите спину в правильном положении как в положении сидя, так и стоя;
- не надрывайтесь, таская тяжести, позвоночник скажет вам за это спасибо;
- не переохлаждайтесь и укрепляйте иммунную систему;
- воздержитесь от ношения высоких каблуков;
- и, конечно, как можно меньше стресса и напряжения.
Для того, чтобы в долгосрочной перспективе контролировать боль, важно регулярно двигаться и укреплять мышцы спины.
источник