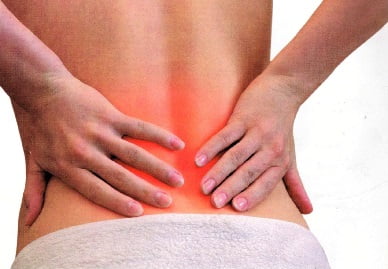
Боль в области поясницы – одна из самых частых причин, заставляющих больного обращаться за помощью к врачу невропатологу или терапевту. Боль в пояснично-крестцовом отделе позвоночника может надолго нарушать трудоспособность, делая невозможным передвижение и самообслуживание. Острая боль в пояснице поражает одинаково часто как мужчин, так и женщин.
Встречаясь с большей частотой в среднем и пожилом возрасте, боль в области поясницы нередко может наблюдаться у подростков и молодых людей. Это обусловлено бурным ростом, слабостью в неокрепших мышцах поясницы, травмами. Таким образом, боль в пояснично-крестцовом отделе спины — актуальнейшая проблема, с которой может столкнуться каждый.
Боли в пояснице при остеохондрозе могут усиливаться при кашле и чихании, при любых движениях, особенно при наклонах туловища вперед. Наряду с болью в пояснице, поясничный остеохондроз может проявляться нарушением чувствительности отдельных участков кожи или мышц нижней половины туловища и ног, ослаблением или исчезновением сухожильных рефлексов ног.
- Как правило, при остеохондрозе наблюдается искривление поясничного отдела позвоночника. В зависимости от плоскости, в которой происходит искривление, различают сколиозы (искривление вправо или влево), лордозы (выгнутость вперед) и кифозы (сглаживание поясничного отдела или даже выгнутость его назад). В том случае, если при остеохондрозе происходит защемление спинного мозга, наблюдается нарушение мочеиспускания или дефекации, а так же нарушение чувствительности мочевого пузыря или половых органов.
- Однако, наиболее часто поясничный остеохондроз проявляется радикулярными болями — т.е. развивающимися в результате защемления нервных корешков, отходящих от спинного мозга на том или ином уровне. Так, один из широко известных поясничных синдромов — люмбаго. Возникает он в момент физического напряжения или в неловком положении тела, а иногда и без видимой причины. Внезапно в течение нескольких минут или часов появляется резкая простреливающая боль («прострел»), часто она жгучая и распирающая («как будто кол воткнули в поясницу»).
Больной застывает в неудобном положении, не может разогнуться, если приступ возник в момент поднятия тяжести. Попытки спуститься с кровати, кашлянуть или согнуть ногу сопровождаются резким усилением боли в пояснице и крестце. Если больного попросить встать на ноги, то выявляется резкая обездвиженность всей поясничной области за счет напряжения мышц.
Эти тесты применяют как способ провести предварительную диагностику, они названы с именами тех врачей, которые их предложили.
| Симптом Дежерина | если напрячь брюшной пресс и прислушаться к пояснице, то боль станет сильнее. В таком случае есть большая вероятность, что у пациента остеохондроз. |
| Симптом Нери | если при резком наклоне вперед головы перед прикосновением груди есть болевые ощущения в пояснице, это также свидетельствует о проблемах с позвоночником. |
| Симптом Ласега | это можно ощутить после следующих действий: лежа на спине, по очереди нужно поднять каждую ногу. Если после этого заломит поясницу, и боль будет отдавать по седалищному нерву в ногу, это свидетельство патологии позвоночника. |
| Симптом Леррея | если болевые ощущения проявляются у человека по ходу седалищного нерва, после того, как он поднимается вперед, не сгибая колени, с лежачего положения, речь идет о проявлениях хондроза. |
Грыжа межпозвонкового диска – не менее редкая причина, клиническим проявлением которой является боль в пояснично-крестцовом отделе спины. Межпозвоночный диск (внутреннее пульпозное ядро) при длительном травмирующем воздействии, а также с возрастом теряет свои упругие свойства и эластическую способность.
При продолжающемся воздействии (избыточный вес, травмы, прогрессирующий остеопороз), фиброзное кольцо диска становится более тонким, в нём формируются дефекты. Через указанные слабые места в фиброзном кольце, пульпозное ядро диска может смещаться и даже выпячиваться.
Боль в спине — это настолько неспецифический симптом, который может быть вызван массой различных причин. От того насколько интенсивно, сильно болит спина в области поясницы, постоянна она или периодическая, первичная или вторичная, могут быть и причины, ее вызывающие:
- Остеомиелит;
- Болезнь Бехтерева;
- Деформирующий спондилез;
- Болезни роста — сколиоз;
- Инфекционные поражения межпозвоночных дисков и позвонков (эпидуральный абсцесс, туберкулез позвоночника, бруцеллез);
- Метаболические заболевания костей — остеомаляция, остеопороз;
- Первичные опухоли и метастатические опухоли спинного мозга, позвонков, ретроперитонеального пространства;
- Неинфекционные воспалительные заболевания — ревматоидный артрит, синдром Рейтера, анкилозирующий спондилит;
- Опухоли почек;
- Атеросклероз брюшной части аорты и ее ветвей.
- Спондилоартрит;
- Патологии тазобедренного сустава;
- Эпидурит спинальный;
- Протрузия межпозвоночных дисков в области поясницы;
- Остеохондроз позвоночника;
- Острая межпозвоночная грыжа;
- Кишечная непроходимость, атипичное течение острого аппендицита;
- Мочекаменная болезнь;
- Острое растяжение, переломы позвонков;
- Люмбаго, ишиас;
- Острые нарушения спинального кровообращения — инсульт;
- Острый пиелонефрит.
Иррадиирующая боль при некоторых заболеваниях внутренних органов:
- Заболевания органов малого таза. У женщин — воспалительные процессы в придатках матки, эндометриоз, рак матки, рак яичников, ЗППП (хламидиоз, уреаплазмоз, гонорея, трихомониаз и пр.) У мужчин — простатит, рак простаты;
- Заболевания желудка, поджелудочной железы, двенадцатиперстной кишки, желчного пузыря;
- Заболевания кишечника — воспаление дивертикула, неспецифический язвенный колит, опухоли кишечника;
- Заболевания почек — почечная колика, камни в почках;
- Расстраивающая аневризма аорты.
Боли в пояснице могут возникнуть, если вы:
- Страдаете избыточным весом;
- Дополнительный риск для женщин;
- Вы беременны или недавно рожали;
- Проводите много времени за рулем автомобиля или компьютером;
- Ведете преимущественно сидячий (офисные работники) или стоячий (продавцы, официанты, служащие уличной рекламы, хирурги) образ жизни;
- Занимаетесь динамическим физическим трудом с резкой сменой положения тела (особенно если ваша специальность связана с тяжелой физической нагрузкой);
- Чрезмерно нагружаете себя в тренажерном зале или фитнес-клубе. Будьте предельно осторожны, если начали тренироваться недавно;
- Увлекаетесь дачными работами;
- Достигли постменопаузы, располагающей к развитию остеопороза.
Беременность обостряет проявления заболеваний, существующих в организме матери. Из-за изменения гормонального фона и повышенных нагрузок патологии особенно часто проявляются во второй половине беременности. Помимо болей, сопровождающих угрозу преждевременных родов, причиной болей в пояснице беременной могут быть:
- грыжа межпозвоночного диска;
- радикулит;
- панкреатит;
- пиелонефрит;
- мочекаменная (почечнокаменная) болезнь.
Когда болит спина ниже поясницы, кроме очевидных заболеваний позвоночника (ишиас, люмбаго, межпозвоночные грыжи, болезнь Бехтерева и пр.), возможными причинами являются периодические боли во время менструаций у женщин, заболевания женских половых органов, такие как воспаления придатков матки — оофорит, сальпингоофорит (аднексит), а также заболевания тазовой брюшины, кишечника, воспаление аппендикса (отростка слепого кишечника, у мужчин — заболевания предстательной железы, мочевого пузыря.
Если болит спина справа выше поясницы — так может иррадиировать печеночная боль, при каких-либо патологических изменениях в печени — гепатите, печеночной недостаточности, приеме токсичных лекарственных средств. Боль при этом чаще всего локализуется в правом подреберье.
Если боль ощущается справа или слева чуть выше поясницы, очень возможно, что причина кроется в острых заболеваниях почек. Многие хронические заболевания почек, такие как поликистоз, злокачественные новообразования почек, хронический пиелонефрит сопровождаются малыми симптомами, поскольку почечная капсула растягивается постепенно.
- Если боль в спине ирригирует в поясницу, а сама расположена чуть выше (в районе грудной клетки). Сопровождается боль потливостью, приступами рвоты и тошноты, одышкой.
- Боль ирригирует в брюшину, грудь, шею, челюсть.
- У пациента кружится голова, возникает спутанность сознания.
- Начинается тахикардия
- Травма позвоночника, сопровождающаяся потерей контроля над дефекацией, мочеиспусканием.
- Слабеют ноги, немеют ягодицы, половые органы.
Для того чтобы определить, какая болезнь спровоцировала боль в пояснице, необходимо пройти комплексное диагностическое обследование.
- Общие и биохимические анализы мочи и крови.
- Анализы на онкомаркеры, присутствующие в крови при образовании опухолей.
Инструментальные способы исследования:
- Рентгенография позвоночника.
- Эндоскопия кишечника, желудка и матки.
- Ультразвуковое обследование брюшной полости.
- Магнитно-резонансная томография.
Как правильно лечить поясницу? Подход к лечению спины полностью зависит от симптомов заболевания, диагноза поставленного врачом, стадии болезни. Обычно используется комплексный подход, включающий в себя несколько методик лечения.
Обезболивающие медикаменты. Мазь помогает снять воспаление, растяжение, оказывает прогревающее действие, если простужена поясница.
Выделяют следующие группы мазей:
- комбинированные медикаменты (применяются при растяжениях и травмах, наряду с противовоспалительным и обезболивающим действием оказывают заживляющий эффект за счет входящих в их состав гепарина, деметилсульфоксида);
- противовоспалительные анальгетики (в их состав входят лекарственные вещества охлаждающего действия, снимающие раздражение — ментол, лаванда, и обезболивающие препараты — нурофен, ибопрофен, диклофенак);
- хондропротекторы (одним из активных компонентов таких препаратов является хондроитин сульфат, применяемый при патологических процессах в хрящевой ткани, способствующий активному восстановлению хрящевых поверхностей суставов);
- препараты раздражающего действия (эффект основан на расширении сосудов и притоку крови к источнику боли).
С помощью лечебной гимнастики пациент сможет уменьшить болевые ощущения, сделать мышцы крепкими, увеличив расстояние между позвонками. Они помогут освободить сдавленные корешки нервов, нормализовать кровоток на поражённом участке, улучшить обменные процессы.
Для того, чтобы такая гимнастика лечила, а не калечила необходимо соблюдать все рекомендации лечащего врача.
- Движения делаются медленно и плавно без резких поворотов;
- Помещение необходимо проветрить перед тренировкой;
- Больному следует надевать одежду не стесняющую движения;
- Упражнения делается когда пациент вдыхает, а на выдохе ему необходимо вернуться к первоначальному положению;
- Нагрузка увеличивается постепенно. Сначала количество подходов около 10, а потом их увеличивают;
- Во время гимнастики следует следить за своим самочувствием. Если началась резкая боль, то необходимо прекратить свои занятия.
Кроме этого, массаж отлично помогает в избавлении от боли поясничном отделе позвоночника. К положительным терапевтическим эффектам массажа относятся следующие:
- улучшение кровоснабжения больной части тела;
- разминание мышц, что делает их и связки более гибкими и эластичными;
- снятие острой боли;
- избавление от накопленных в мышцах и подкожной клетчатке токсинов;
- приятные ощущения за счет стимуляции нервных окончаний кожи;
- положительные эмоции.
Его можно доверить специалисту в клинике или проводить в домашних условиях, в любом случае польза от него будет неоценимой.
При боли в спине, причина которой не известна, в первую очередь необходимо обратиться к терапевту. Он поможет определить заболевание по совокупности симптомов.
Если причина очевидна: боли предшествовала травма, боль возникла на фоне беременности, менструального цикла или хронического заболевания, имеет смысл сразу обратиться к более узкому специалисту.
Самолечение допустимо только в случаях, если причина боли точно известна.
источник
Каждый второй случай остеохондроза связан с пояснично-крестцовым отделом позвоночника: на него приходятся максимальные нагрузки, и хрящевые прокладки между позвонками изнашиваются здесь гораздо быстрее.
Когда человек садится, позвонки поясницы и крестца испытывают силу давления, равную той, которая действует на водолаза, погрузившегося на глубину 170 м.
ЭКЗАМЕН НА ГИБКОСТЬ
Поначалу пояснично-крестцовый остеохондроз протекает скрыто, бессимптомно, но оборвать развитие болезни важно именно на этой стадии, когда большинство людей считают себя здоровыми. Как узнать, что процесс уже пошел? Устройте нижнему отделу позвоночника экзамен с пристрастием.
1. Сделайте небольшую разминку, включающую ходьбу на месте и наклоны в стороны.
2. Сядьте на пол, вытяните перед собой ноги, плотно прижав их к полу.
3. Упритесь ступнями в тумбу, на которой лежит «измеритель гибкости» – линейка длиной около 70 см. Ее 25-сантиметровое деление должно находиться непосредственно над носками.
4. Медленно наклонитесь и потянитесь как можно дальше вперед.
5. Заметьте, до какого деления вы дотянулись.
| Оценка | Показатели | Остеохондроз |
| Отлично | более 60 см | практически исключается |
| Хорошо | 48-53 см | Маловероятен |
| Удовлетворительно | 35,5 – 45,7 см | Возможен |
| Посредственно | 30,5 – 33 см | скорее всего имеется |
| Плохо | менее | 30 см наверняка есть |
РАДИКУЛИТ НА ТРОИХ
Статистика свидетельствует: в 66% случаев боль в нижней части спины, причина которой остеохондроз, возникает из-за поражения какого-либо одного корешка – 1-го крестцового, 4-го или 5-го поясничного. Это так называемый монорадикулярный синдром. У 33% пациентов источником страданий являются сразу 2 корешка, а в истории болезни появляется запись «бирадикулярный синдром». Наибольшие мучения своим жертвам доставляет трирадикулярный синдром, но, к счастью, бывает он довольно редко.
Имейте в виду: боль в пояснице – не всегда следствие остеохондроза.
Она может быть признаком мочекаменной болезни, пиелонефрита, цистита, воспаления придатков матки (аднексита) или сопровождать менструацию у женщин, указывать на патологию предстательной железы у мужчин. Даже приступ острого аппендицита порой начинается с неприятных ощущений внизу спины (если воспалившийся червеобразный отросток расположен рядом с правой почкой, а не внизу живота, как ему положено природой). Окончательный диагноз предоставьте специалисту, а предварительный попробуйте поставить себе сами при помощи так называемых провокационных проб, которыми пользуются невропатологи. Они носят имена врачей, предложивших эти приемы.
ТЕСТЫ НА ПОЯСНИЧНО-КРЕСТЦОВЫЙ ОСТЕОХОНДРОЗ
1. Симптом Нери . Быстро наклоните голову вперед, коснувшись подбородком груди. Почувствовали боль в пояснице? Значит, в ваших страданиях скорее всего виноват позвоночник.
2. Симптом Дежерина . Проанализируйте свои ощущения при кашле, чихании. Напрягите мышцы брюшного пресса и «прислушайтесь» к пояснице. Болевой синдром усилился? Это говорит об остеохондрозе.
3. Симптом Леррея. Лягте на спину, выпрямите ноги и попытайтесь сесть, не сгибая колени. Ощутили боль по ходу седалищного нерва? Она передается ему от корешков, травмированных поврежденными позвонками.
4. Симптом Ласега. Лежа на спине, поднимите сначала одну, потом другую прямую ногу. Заломило поясницу? Болевое «эхо» прокатилось по седалищному нерву? Виновник вам уже известен.
5. Симптом «звонка». Надавливайте кончиками пальцев на точки слева и справа по краям поясничного и крестцового отделов позвоночника (в соответствии с местами выхода корешков). Боль – сильная, внезапная, нередко иррадиирующая в ногу – укажет на пораженный сегмент позвоночника.
7 НАЗВАНИЙ – ОДНА БОЛЕЗНЬ
Ишиас и ишиалгия (от греческого «ischion» – «седалище», «бедро») – устаревшие термины, которыми медики XIX века на научный манер обозначали боль в пояснице, ягодице, бедре, голени и стопе.
Люмбаго (от латинского «lumbus» – «поясница») – сильная, внезапная, приступообразная боль в пояснице, возникающая после физического усилия или резкого движения. Страдалец застывает в вынужденной позе, в которой его скрутил пояснично-крестцовый радикулит (так называемый симптом «запертой спины»): наклоняет туловище вперед и вбок, перенося тяжесть тела на здоровую половину. Каждая попытка пошевелиться причиняет нестерпимые мучения. Но если лечь в постель, согнуть ногу на стороне пораженного корешка и не двигаться, неприятные ощущения уменьшаются. В лучшем случае приступ продлится всего несколько минут и пройдет сам собой, в худшем – растянется на несколько недель, а в последствии еще не раз напомнит о себе. Чтобы этого не случилось, после первой (пусть даже кратковременной) атаки болезни обратитесь за помощью к специалистам.
Прострел – синоним люмбаго, с древних времен употреблявшийся в народной медицине.
Русские лекари искренне верили: нестерпимая боль, внезапно пронзающая поясницу, возникает из-за того, что ведьма выстрелила в спину.
На самом деле нечистая сила ни при чем: в основе страданий – внезапное перемещение студенистого ядра, поврежденного остеохондрозом. Классическая ситуация прострела: вы согнулись – биологический шарнир проскользнул к заднему краю межпозвоночного диска, резко разогнулись – ядро не успело вернуться в центр амортизирующей прокладки, позвонок моментально просел и сдавил соответствующий корешок.
Люмбалгия (от латинского «algos» – «боль») – несильные, но постоянные болевые ощущения в пояснице, которые обостряются при переохлаждении, гриппе и простуде, травме нижнего отдела позвоночника, подъеме тяжестей, систематическом физическом переутомлении, после порывистых движений, особенно с элементами разгибания и скручивания, а также во время беременности и в случае, если вы в короткий срок набрали 3–5 и более килограммов лишнего веса. Даже если боль на какое-то время проходит, сохраняется чувство скованности и дискомфорта в пояснице.
Люмбоишиалгия отличается от люмбалгии тем, что неприятности не ограничиваются поясницей. Боль отдает в ягодицу и ногу по ходу седалищного нерва (в заднюю и наружную поверхность бедра и голени, пятку), сопровождается чувством зябкости, онемения, ползания «мурашек». Люмбоишиалгия очень коварна! Болезненные ощущения не слишком сильны: к ним можно притерпеться, заглушить приемом анальгетиков. Если вы так и поступаете, со временем мышцы бедра и голени могут ослабеть, станут дряблыми и заметно атрофируются (раньше в подобных случаях говорили: «нога сохнет»). Чтобы удостовериться в диагнозе, проведите провокационную пробу: встаньте прямо и наклонитесь, затем вернитесь в исходное положение и поднимите прямую ногу, причиняющую вам беспокойство. При выполнении упражнений седалищный нерв натягивается, что приводит к резкому усилению боли. Именно это и произошло? Поспешите на прием к ортопеду и невропатологу!
Люмбализация – особенность строения позвоночного столба, при которой верхний крестцовый позвонок отделяется от своих собратьев и приобретает форму поясничного. Обратный вариант (нижний поясничный сегмент присоединяется к соседнему отделу на правах верхнего крестцового) называется сакрализацией. Позвонки-«перебежчики» ослабляют опорную функцию поясницы и крестца, создавая благоприятные условия для развития остеохондроза.
Обнаружить отклонения в «архитектуре» пояснично-крестцового отдела поможет рентгенография.
МАССАЖ КРЕСТЦА И ПОЯСНИЦЫ
Делайте массаж по 5 минут несколько раз в день в комфортном для вас положении – лежа, стоя или сидя. Кстати, он помогает не только при боли в пояснице, но и стимулирует работу почек, тонизирует весь организм.
1. Разогрейте руки: соедините ладони вместе, зажмите их между колен и энергично потрите друг о друга. Наложите раскрытые ладони на область поясницы и подождите, когда тепло проникнет глубоко внутрь. Повторите 5 раз.
2. Разогрейте ладони, приложите их к нижней части спины так, чтобы большие пальцы оказались по бокам туловища и были направлены строго вниз, а оставшиеся четыре легли на поясницу немного наискосок. Интенсивно разотрите эту область движениями вверх-вниз.
3. Промассируйте поясницу сверху вниз подушечками всех пальцев. Положите пальцы перпендикулярно позвоночнику и продвигайте их мелкими движениями (сначала прямолинейными, затем круговыми) на 3–5 см вбок от позвоночного столба (левую руку влево, правую – вправо).
4. Сожмите руки в кулаки и пройдитесь тыльной стороной кисти вдоль гребня подвздошной кости.
5. Приложите к пояснице тыльную сторону левой кисти и плотно прижмите ее правой рукой. Разомните кожу круговыми движениями вдоль позвоночника.
АЛГОРИТМ ПОМОЩИ ПРИ ПРОСТРЕЛЕ
Если будете в точности следовать рекомендациям, острая боль в пояснице пройдет в течение суток или даже быстрее, а ощущение скованности и дискомфорта в пояснице – максимум за неделю.
I. Помните: главные лекарства – покой и постельный режим. Не пытайтесь, преодолев боль, резко разогнуться, выпрямиться. Немедленно ложитесь на жесткую, непрогибающуюся поверхность. Самый обычный матрас в период обострения пояснично-крестцового радикулита станет ортопедическим, если вы постелите его на деревянный или жесткий картонный щит. Вынуждены пройтись до туалета? Наденьте специальный пояс, стабилизирующий поясницу, и воспользуйтесь костылями, чтобы разгрузить позвоночник.
II. Не стоит мужественно терпеть пытку: подобное геройство пояснице во вред. Мышцы спины рефлекторно напрягаются, смещают поврежденный сегмент, и в результате боль только усиливается. Доказано: даже гримаса страдания на лице актера, изображающего на сцене больного или глубоко уязвленного человека, вызывает спазм мускулатуры и дискомфорт в пояснице. Что же говорить о том, кто испытывает самые настоящие мучения!
Сразу же примите
* таблетку любого обезболивающего: парацетамола, анальгина, баралгина или седалгина – словом, что есть под рукой. Если через 30–40 минут облегчение не наступило, повторите. Не помогает? Воспользуйтесь более сильными средствами – солпадеином, триганом, нато, диклофеном, кеторолом или трамалом. Учтите: препараты типа парацетамола нельзя принимать дольше 3–5 дней подряд;
К помощи анальгетиков повышенной «мощности» при приступе острой боли желательно прибегать не чаще 2–3 раз.
* 2 таблетки но-шпы (она хорошо снимает мышечный спазм);
* таблетку любого диуретика (фуросемида, диакарба, вершпирона) или настои мочегонных трав (почечного чая, толокнянки, хвоща): эти средства уменьшают отек ущемленного корешка;
* 2–3 капсулы комплексного препарата, содержащего витамины (С, В6, В12) и минералы (калий, кальций, магний, марганец, фосфор): таким образом можно улучшить питание тканей в зоне пораженного сегмента;
* на ночь поставьте ректальную свечу с противовоспалительным веществом – ибупрофеном.
III. Найдите так называемую анталгическую позу, в которой боль стихает и спинная мускулатура расслабляется. Комфортнее всего лежать на животе, подложив под него высокую подушку и вытянув руки вперед. Но можно и на спине: согните ноги в коленях под прямым углом и переведите бедра в вертикальное положение, подложив под голени несколько диванных подушек. Если тем же способом приподнимете на 45° верхнюю часть туловища (линия шеи и спины должна быть прямой), почувствуете значительное облегчение.
Иногда удобно лежать на боку, пристроив подушку или валик под талию.
IV. Попросите близких нарисовать на вашей пояснице йодную сетку, а затем растереть ее камфорным спиртом, очищенным скипидаром либо специальной растиркой:
* В первые часы воспользуйтесь средствами типа анестезина, ментола, эскузана, мазями с вольтареном, бутадионом, пироксикамом, а также кремами на основе конского каштана. Уменьшая отек тканей и другие местные симптомы воспаления, они эффективно борются с болью.
* 3–4 часа спустя вотрите в поясницу финалгон, долгит-крем либо мазь на основе пчелиного или змеиного яда. Это апизартрон, вирапин, випералгин, випросал, випратокс и другие (учтите: все они противопоказаны страдающим сахарным диабетом, болезнями почек, печени и беременным). Курс лечения – 2–3 раза в сутки в течение 5–6 дней, пока боль не исчезнет. Если вдруг какое-либо наружное средство вызовет местную аллергическую реакцию (отек, зуд, сильную красноту и раздражение кожи), смочите кусочек ватки водкой или спиртом и быстро удалите мазь, а затем примите таблетку кларитина или тавегила.
* «Умащивайте» поясницу народными средствами: соком хрена, смешанным поровну со спиртом, настойкой стручкового перца или корней крапивы жгучей на водке.
V. Придерживайтесь разгрузочной диеты хотя бы сутки. Специалисты называют голод экстремальным анальгетиком. Съешьте в течение дня килограмм яблок или небольшой арбуз и выпейте 1–1,5 литра кефира. Такая еда способствует выведению жидкости, очищает организм от конечных продуктов обмена – шлаков. Тяжело переносите подобные «посты»? Не невольте себя: для скорейшего выздоровления душевный комфорт важнее.
VI. Не забудьте о водных процедурах. Когда боль немного утихнет, раз в день по 15–20 минут принимайте ванны с отваром чабреца или ромашки лекарственной (температура – 36–37°).
VII. Как только исчезнет острая боль и появится возможность вставать, начните делать специальные упражнения, восстанавливающие подвижность поясничного отдела. Выполняйте мини-комплекс за час до еды или через 2 часа после нее 2–3 раза в день.
И. п. – стоя на коленях.
1. Положите вытянутые руки на сиденье стула, вдохните поглубже, втянув мышцы живота и выгнув спину. Сделайте глубокий свободный выдох, максимально расслабив спину и прогнув ее (8–12 раз).
2. Упритесь ладонями в пол, вдохните и медленно, не отрывая рук от пола, поверните голову и корпус вправо. Выдохните, вернитесь в и. п. То же влево (6–8 раз).
3. Упритесь ладонями в пол и одновременно поднимите прямую правую руку и вытянутую левую ногу. Подержите 5–7 секунд. Дыхание произвольное. То же левой рукой и правой ногой. Постепенно увеличьте время нахождения в этой позе до 1–2 минут.
И не откладывайте визит к ортопеду и невропатологу.
СОВЕТЫ НА КАЖДЫЙ ДЕНЬ
* Подкладывайте под поясницу плоскую подушку или приобретите специальный стабилизатор поясницы, который закрепляют на спинке стула. Это поможет избежать неприятных ощущений, если приходится подолгу сидеть на одном месте.
* Почаще устраивайте разминку для поясницы. Пройдитесь по комнате, повисите несколько секунд на дверном косяке либо упритесь
Легендарный Генри Форд дожил до 95 лет, ни разу не пожаловавшись на боль в пояснице. Отец автомобилестроения был уверен: сохранить прекрасную форму ему помогло то, что он никогда не сидел, когда можно было стоять, и никогда не стоял, когда можно было лежать. Медики полностью согласны с рецептом американского магната. Они подсчитали: когда вы лежите на спине, 3-й поясничный позвонок испытывает давление около 25 кг, на боку – 75 кг, стоя – 150 кг, сидя с сутулой спиной – 275 кг.
лопатками в стену и отставьте ноги как можно дальше от опоры. В таком положении нижний отдел позвоночника провисает, освобождается от нагрузки. Постойте немного на четвереньках, упираясь лбом в кисти согнутых рук, спина прямая.
* Дайте пояснице отдохнуть 10 минут в конце трудового дня. Они это заслужила! Ложитесь на пол, подсунув под затылок, шею и спину плоскую подушку, вытяните руки вверх и расслабьтесь. После этого согрейте нижнюю часть спины под горячим душем и интенсивно разотрите махровым полотенцем.
* Научитесь правильно подниматься с постели – плавно, медленно, как бы выкатываясь из-под одеяла и становясь на обе ноги сразу.
* Не склоняйтесь над раковиной, когда чистите зубы. Правильное положение: держа спину прямой, прислонитесь к умывальнику или краю ванны, слегка присядьте и разведите ноги в стороны либо выставьте одну ногу вперед.
* Одевайтесь сидя. Обуваясь, ставьте ногу на табуретку или опускайтесь на колено, следя за тем, чтобы спина оставалась ровной.
* Зимой носите поясничный пояс – корсет либо широкую полоску из меха или шерсти. Летом на пляже не ленитесь переодеваться в сухое после каждого заплыва: мокрый купальник или плавки – диверсия против поясницы!
* Не перегружайте нижний отдел позвоночника. Поднимая с пола груз весом 50 кг на прямых ногах, вы нагружаете поясничные позвонки тяжестью около 730 кг. Согнув колени, уменьшаете этот вес до 200 кг.
* Следите за осанкой. Специалисты утверждают: неприятные ощущения в нижнем отделе позвоночника – это боль головы, постоянно смотрящей в пол.
* Умерьте трудовые порывы. Психологи заметили любопытный факт: чаще всего на боль в пояснице и крестце жалуются трудоголики. Причем не все подряд, а только те, которым не хватает уверенности и умения держать себя в руках. Подсознательное напряжение заставляет поясничные мышцы напрягаться со всеми вытекающими последствиями для нижнего отдела позвоночника.
источник
К сожалению, сложно связать повторное образование грыжи и иррадиирующие в нижние конечности боли, не зная общей картины заболевания. Также, непонятно, когда именно Вас начинают беспокоить боли. Если болезненные ощущения появляются после физического труда и успокаиваются после полноценного отдыха, то это боли физиологические. Чтобы их избежать, достаточно равномерно распределять нагрузку на позвоночник и мышечную мускулатуру. Если же боль возникает не зависимо от физического напряжения, усиливается при этом, не проходит после полноценного отдыха и местных препаратов, то можно предположить развитие патологии пояснично-крестцового отдела позвоночника различного генеза.
Боли в спине очень часто иррадиируют в нижние конечности из-за особенностей расположения нервных корешков в позвоночном столбе, седалищном нерве. Официальная медицина называет такое явление люмбоишиалгией, когда боль локализуется сначала в пояснице, после чего немного стихает и отмечается в нижних конечностях (одной или обеих ног сразу). При сакроишиалгии (защемление поясничного нерва) приступ боли возникает спонтанно, отдает в ногу со стороны особенной интенсивности болевого синдрома. Патология связана за нахождение в этой области множественных нервных сплетений, которые отвечают за иннервацию нижних конечностей.
Причинами боли в пояснице, отдающими в ногу (левую или правую), могут являться межпозвонковые грыжи, патологии почек и мочевыводящих путей, гинекологические заболевания у женщин, протрузии, остеохондроз, изменения тканей по ревматоидному типу и многие другие. Основными причинами являются следующие факторы:
Люмбоишиалгия. Механизм развития основан на сдавлении и воспалении нервных корешков седалищного нерва в области выхода из позвоночника. Передавливание корешков приводит к распространению боли по всей длине нерва, поэтому боль отдает в верхнюю часть бедренного сустава, в область колена. Реже патологическая иннервация достигает голеностопного сустава. При ишиалгии выделяют мышечно-тонические боли (результат протрузии, межпозвоночной грыжи, остеохондроз поясничный) и вегетативно-сосудистые изменения (длительное пережимание нервных корешков) с процессами нейродистрофии нервной ткани.
Ишиалгия. Отличие от люмбоишиалгии заключается в локализации патологического очага воспаления. Здесь нервные окончания поражаются, преимущественно, в крестцовой зоне. Пациенты испытывают тянущие боли в ягодичной области, на задней поверхности бедер. Боль отдает в правую ногу.
Радикулопатии, радикулит. Заболевание характеризуется воспалением спинномозговых корешков пояснично-крестцового отдела позвоночника. Патологический синдром нередко становится следствием предыдущих двух состояний. Защемление нерва провоцирует сильнейшие боли в пояснице с иррадиацией в обе конечности, при этом сильно отдает в бедренную часть ноги. В области сдавления нарушается кровообращение, появляется отечность, покраснение кожи. Боли усиливаются при попытках сменить положение тела.
Соматические заболевания. Урогинекологические заболевания воспалительной природы могут отдавать в поясницу и нижние конечности (бедро, ягодицы). Приступообразные боли проявляются достаточной интенсивностью, потом стихают. Причиной иррадиирующих болей в ноги могут стать аномалии развития мочеполовой системы, почек, инфекционными заболеваниями органов малого таза.
Другими причинами могут вступать различные ортопедические нарушения тазобедренного сустава (дисплазии, переломы, вывихи, травмы), «лампасные боли» при сдавлении бедренного нервного корешка. Межпозвоночная грыжа поясничного отдела — частая причина сильных болей с отдачей в ноги. Клиницисты не исключают поясничный спондилез, стенозирование позвоночного канала (вторичный процесс на фоне других патологий позвоночника), фибромиалгия мышечной мускулатуры. Боли могут возникать при метастазирующем раке внутренних органов и систем. Опухоли толстой кишки, застарелый геморрой, аневризма аорты, колиты и дивертикулиты могут способствовать сильным болям в области крестца и поясницы с дальнейшей отдачей в нижние конечности.
В отдельную группу причин относят нейропсихогенные факторы, когда пусковым механизмов боли в пояснице является душевное неблагополучие, эмоциональная нестабильность. Боль в таких случаях носит локальный характер, не усиливается при физической нагрузке, корригируется восстановлением психоэмоционального фона.
Иррадиирующие боли обычно не спускаются ниже коленного сустава. При болезненности всей ноги и снижении ее чувствительности имеет место длительное сдавление нервных корешков с тенденцией к генерализации патологического процесса. Осложнениями такого состояния могут стать парезы, вплоть до паралича.
Тактика лечения выстраивается, исходя из основной причины патологических болей. Медикаментозное лечение подразумевает назначение препаратов следующих групп:
новокаиновые блокады при интенсивных болях;
нестероидные противовоспалительные средства;
Одновременно назначаются массажи, лечебная гимнастика, физиотерапевтические процедуры. В редких случаях, при невозможности или неэффективности медикаментозной коррекции проводят операцию.
Пациенты могут помочь себе самостоятельно, чтобы обеспечить облегчение симптомов и профилактику приступов. Для этого необходимо сделать следующие манипуляции:
обеспечить положение на спине на ровной поверхности;
регулярно носить бандаж или компрессионный трикотаж;
нанесение разогревающих и болеутоляющих мазей.
При сильных болях и ограничении подвижности следует обратиться за помощью к специалистам. Нельзя заниматься самолечением, так как на фоне неадекватной терапии заболевание прогрессирует.
источник
Проблемы с поясницей имеют очень разнообразную этиологию. В группу риска входят пожилые, а также люди, увлеченные спортом или занятые тяжелым физическим трудом. Чтобы победить болезни поясницы, недостаточно таблеток, мазей и разогревающих компрессов. Необходимо изменить образ жизни: заняться лечебной физкультурой, сбросить вес, посещать бассейн и массажные процедуры.
Хрящевая ткань поясницы не способна к регенерации и легко разрушается, если испытывает недостаток питательных веществ. Заболевания поясницы – плата человечества за прямохождение. Из-за того, что человек большую часть времени проводит, нагружая спину и в особенности поясничный отдел, ухудшается кровообращение поясничных хрящей. А значит, начинается дефицит питательных веществ.
Наибольшую нагрузку поясница человека получает при тяжелом физическом труде либо поднятии тяжести. Грыжи и протрузии поясничного отдела – профессиональное заболевание штангистов. Но даже если человек не подвергает свою поясницу таким сверхнагрузкам, он может травмировать ее, скажем, неправильной техникой поднятия тяжестей.
Поясница деформируется, если человек постоянно сидит. Львиная доля человечества занята интеллектуальным трудом и проводит время перед монитором, напряженно всматриваясь в него. Поясница при этом не опирается в достаточной мере на спинку стула. Из-за того, что такая поза становится хронической, мышцы поясницы перестают выдерживать нагрузку, и поясничные позвонки начинают сдавливать межпозвонковые диски и фасеточные суставы.
Кровь начинает хуже циркулировать по хрящам, и нарушаются обменные процессы в тканях поясницы. А ведь наши суставы не имеют собственных капилляров – они питаются из соседних мягких поясничных тканей. Если капилляры в тканях сужаются, а затем перестают функционировать, хрящевые ткани испытывают дефицит питания. Как итог – они высыхают, теряют эластичные свойства. Именно поэтому развивается большинство заболеваний поясничного отдела позвоночника.
При остеохондрозе из-за нарушений обменных процессов начинается дегенерация хрящевой ткани межпозвоночных дисков. Поясничный диск перестает работать в качестве пружины между позвонками. Он уже не восстанавливает свое нормальное положение, уменьшается в высоте. В результате позвонки поясницы начинают соприкасаться друг с другом. А если диск затем выпячивается и трескается, могут наступить такие осложнения, как протрузия и грыжа.
Симптоматика поясничного остеохондроза включает скованность и боли. Если в результате остеохондроза были зажаты нервные корешки, клиническая картина становится хуже:
- Нарушается чувствительность ног: они немеют, по ним «бегают мурашки»;
- Ухудшается работа прямой кишки и мочевого пузыря;
- Боли становятся сильнее, отдают в тазовую и бедренную область.
При таком заболевании, как спондилез, на краях позвонковых тел появляются острые шипы из костной ткани – остеофиты. Происходит так потому, что костные тела соприкасаются друг с другом и стираются по бокам. Организм наращивает новую костную ткань взамен старой, образуются ее излишки, внешне напоминающие шипы. Неудивительно, что остеофиты позвоночника имеют острые края. Этими краями они деформируют хрящевые ткани, задевают нервные корешки и сосуды.
Но самое страшное осложнение заболевания – это стеноз спинномозгового канала, при котором остеофиты давят на спинной мозг. В результате человек может стать инвалидом, потерять полностью чувствительность ниже поясницы.
Спондилез усиливает симптомы остеохондроза поясницы. Больному становится хуже, и повышается риск развития более серьезных осложнений.
Межпозвонковый диск по своей сути является пружиной между позвонками, которая позволяет позвоночнику после движений и нагрузок возвращаться в свое физиологическое положение. При остеохондрозе диски лишаются влаги, вследствие чего перестают быть упругими. И, как продавленная пружина, они могут выпятиться в сторону. Такое изменение формы межпозвоночного диска и называется протрузией, или выпячиванием.
Выпячивание может усилить симптомы дегенеративно-дистрофических процессов: боль, скованность, ухудшение иннервации внутренних органов и рук. Повышается вероятность зажима нервных корешков поясничного отдела позвоночника.
Но протрузия страшна не столько сама по себе, сколько своей крайней формой – межпозвоночной грыжей. Это заболевание, при котором выпячивание не выдерживает давления костных тел и разрывается.
Межпозвонковый диск состоит из плотной фиброзной оболочки и мягкого пульпозного ядра. Если хрящевая ткань оболочки высыхает, а затем выпячивается – возникает опасность ее разрыва. Когда под давлением костных тел такое происходит, пульпозное ядро частично покидает свое физиологическое положение, выходя наружу.
При этом пульпа может пережать нервные корешки поясничного отдела. Результатом станут сильные резкие боли, не дающие двигаться. А также нарушение иннервации тех мышц или внутренних органов, за которые этот нерв отвечал. В области поясницы это – мускулатура ног, мочевой пузырь, прямая кишка, половые органы. Может начаться недержание мочи или кала, или наоборот, нарушение работы этих органов. Человек не может нормально сходить в туалет, а из-за избытка жидкости в организме появляются отечности на теле.
Ноги из-за нарушения иннервации испытывают симптомы парестезии – нарушается их чувствительность. Кажется, будто по ним бегают мурашки, присутствует онемение. Также мускулатура ног слабеет, больному тяжело долгое время ходить.
Болевые ощущения не дают выполнять иногда даже минимальные движения корпуса. Боли при этом отдают в ноги и тазовую область.
Грыжа опаснее всего, если выход пульпозной ткани произошел в сторону спинномозгового канала. Тогда возможно такое состояние, как стеноз спинномозгового канала. Если не принять срочные меры, пациент может остаться инвалидом на всю жизнь. Ситуация осложняется тем, что задняя (дорзальная) грыжа из-за своего расположения очень тяжело достигается хирургом.
Люмбалгия, или, как говорят в народе, прострел поясницы, образуется в результате компрессии нервных корешков поясничного отдела. Человек в этом состоянии (обычно после резкого движения) застывает в определенной позе, скованный болью. Двигаться в пораженной области нет никакой возможности.
Происходит так из-за спазма поясничных мышц, именно они причиняют сильнейшую скованность. На самом деле, это особая защитная реакция организма. Не давая мышцам двигаться, он спасает нервную ткань от еще большего повреждения, которое может произойти, если больной начнет выполнять дальнейшие движения.
Люмбаго – это не самостоятельная болезнь или диагноз, это проявление какого-то другого патологического процесса.
Чаще всего это остеохондроз, остеофиты либо грыжевые выпячивания. Когда возникает прострел, нельзя пытаться насильно начать двигать мышцами. Постарайтесь успокоиться, примите удобную позу. Примите анальгетик, а после приступа задумайтесь о походе к неврологу. Возможно, в вашем случае это необходимо сделать как можно быстрее, иначе возникнут еще более серьезные осложнения.
Поясничный артроз – это заболевание, при котором разрушаются фасеточные суставы поясничного отдела спины. Воспалительные процессы, как при остеохондрозе, не возникают, как и опасность зажать нервную ткань. Однако такое заболевание, как артроз часто, идет об руку с остеохондрозом поясничных хрящевых тканей, добавляет к нему свою неприятную симптоматику. В первую очередь это болевой синдром. Другое дискомфортное проявление заболевания – ощущение скованности.
Измученные фасеточные суставы испытывают трение между друг другом. Больному тяжело выполнять движения корпусом, постоянно хочется разогнуться. Кажется, будто поясница окостенела.
Сильнее всего болит после пробуждения и в конце трудового дня. В первом случае причина в статичном положении во время сна. Избежать такого симптома не получится, но его легко сразу же ликвидировать. Для этого достаточно лишь активно подвигаться, а еще лучше – выполнить целенаправленную утреннюю зарядку для больных артрозом. Во втором случае источник боли в нагрузках, которые испытывали суставные соединения в течение дня. Чтобы боли успокоились, достаточно просто прилечь и расслабиться, исключить все стрессовые факторы.
Когда пациента мучают бесконечные болевые приступы, рано думать о том, как не дать заболеванию и дальше развиваться. На первых порах важнее всего купировать симптоматику. Ликвидировать боль, вернуть подвижность и чувствительность. Для этого и нужна первичная медикаментозная терапия. Прежде всего применяются обезболивающие средства, такие как Кеторол или Кетанов. Если болевой синдром слишком сильный, назначается инъекционная блокада позвоночника с новокаином.
В львиной доле случаев источник боли – это воспалительный очаг. Чтобы справиться с ним, используются нестероидные противовоспалительные средства, например Ибупрофен или Диклофенак.
Когда больного мучают спазмы поясничных мышц, может быть назначен курс миорелаксантов, таких как Сирдалуд или Мидокалм. Эти средства нужно пить только курсами, и вне острого периода заболевания. Они действуют на головный мозг, и расслабляют мускулатуру.
В последнее время растет популярность такой новинки, как хондропротекторы. Эти средства разработаны фармацевтами с целью включить механизмы регенерации хрящевой ткани. Не все врачи склонны верить тому, что какие-либо вещества или комплексы веществ способны справиться с такой задачей. Многие неврологи утверждают, что эффект хондропротекторов основан на плацебо, плюс подключается фон общего улучшения от ЛФК и других лечебных процедур. Так это или не так, сейчас сложно сказать, ведь исследований и опыта применения таких средств пока что мало. В любом случае, пользоваться хондропротекторами или нет – этот вопрос остается на решение вас и вашего лечащего врача.
Упражнения лечебной физкультуры оказывают на состояние поясницы неоценимый положительный эффект. Улучшается кровообращение пораженных тканей, освобождаются зажатые суставные соединения и нервные корешки. Уходит мышечный спазм.
Если пациент хочет замедлить развитие деформирующих изменений, а не только купировать симптоматику, ему просто необходимо заниматься ЛФК. Но нужно помнить, что двигательная активность хороша только вне периода обострения. Первые занятия лучше провести под присмотром опытного инструктора. Затем можно заниматься и в домашних условиях. Важнейшее требование – регулярность. Если вы делаете упражнения раз в неделю или реже, состояние пораженных тканей не улучшится.
Предлагаем вашему вниманию следующие упражнения, которые можно использовать и в качестве обычной зарядки:
- В положении лежа либо сидя начинаем напрягать брюшной пресс до тех пор, пока немного не устанем;
- Встаем на четвереньки. Начинаем прогибать и сгибать до максимума поясницу. При этом голова прогибается в сторону, обратную поясничной области. Достаточно будет пяти или десяти повторений, смотрите по самочувствию;
- Ложимся на спину, слегка сгибаем ноги в коленном суставе, кладем ладони под затылок. Выполняем наклоны обеих ног одновременно сначала в одну сторону десять раз, затем в другую сторону десять раз;
- Ложимся на спину, максимально тянем носки обеих ступней в сторону головы. Держимся в максимальной точке около пяти секунд. Достаточно будет пяти или семи повторений.
Кроме того, полезны будут обычные висы на перекладине – они растягивают поясницу, освобождают хрящевые соединения от давления. Плавание в бассейне – идеальный вариант двигательной активности. В воде масса тела распределяется равномерно, ни один из отделов позвоночника не испытывает избыточной нагрузки. И при этом укрепляются мышцы, что также позволяет избавиться от симптомов заболевания. Еще один интересный вариант, позволяющий победить заболевания поясничного отдела – упражнения на доске Евминова.
источник
Боль в пояснице, отдающая в правую ногу и другие части тела, является распространенной жалобой современных людей. Чаще всего от неприятных ощущений страдают старики и будущие мамы, хотя в последнее время значительно участились случаи появления проблемы в более раннем возрасте. Изначально такой симптом устраняется довольно легко, но по мере прогрессирования может приводить к нарушениям работы внутренних органов, параличу или даже летальному исходу.
Так уж сложилось, что большинство людей не знают причины боли в спине, в области поясницы и не считают их довольно серьезными, а зря. Такие симптомы могут быть довольно опасны.
Этот отдел представляет собой конечную часть позвоночника и соединяет верхнюю и нижнюю половину человеческого тела.
Как показывает медицинская практика, эта часть спины беспокоит наиболее часто, потому что на нее приходится максимальная нагрузка. Здесь собрано множество нервных окончаний, которые могут защемляться и воспаляться под воздействием различных причин.
Определить присутствие какого-либо заболевания по наличию болевого синдрома не представляется возможным.
Причины боли в спине, в области поясницы, могут быть следующими:
- Проблемы с седалищным нервом (люмбоишиалгия, ишиалгия).
- Патологии позвонков (люмбализация).
- Заболевания, связанные с дефектами дисков (люмбалгия).
- Воспаления нервных корешков и проблемы с позвоночным столбом на всем протяжении (корешковый радикулит).
- Новообразования (грыжи, протрузии, доброкачественные и злокачественные опухоли).
- Комплексные недуги (остеохондроз).
В некоторых случаях боль в пояснице отдает в правую ногу и может быть симптомом заболеваний:
- желудочно-кишечного тракта (колиты, геморрой, опухоли, свищи, некрозы, непроходимость кишечника);
- печени и желчевыводящих путей (гепатиты, холециститы, дискинезии, наличие камней в желчном пузыре);
- мочевыводящей системы (циститы, кисты, пиелонефриты, камни в почках, мочеточнике);
- половых органов (простатиты, воспаление яичников, злокачественные новообразования, кисты).
Нередко симптом вызывается совокупностью вышеперечисленных причин.
Нередко боль в спине, иррадиирущая в ногу, может быть вызвана:
- недостатком витаминов и минеральных веществ;
- системным поражением костной ткани (остеопорозом);
- беременностью;
- сильными физическими нагрузками или отсутствием физической активности;
- стрессами;
- лишним весом;
- длительным пребыванием в неудобной позе;
- вирусными заболеваниями;
- вегетососудистой дистонией;
- воспалением нервных окончаний.
Перечень факторов, так или иначе связанных с развитием болевого синдрома, довольно обширен, поэтому не стоит самостоятельно ставить диагноз. Свои предположения по поводу первопричины болей можно озвучить врачу, которому они, возможно, помогут разобраться в сложившейся ситуации.
Если боль в пояснице отдает в правую ногу, это беспокоит многих. Но мало кто обращается к врачу, особенно если она незначительная и хорошо устраняется при помощи обезболивающих средств из домашней аптечки.
По этой причине большинство выявляемых заболеваний уже находятся в запущенной форме и тяжело поддаются лечению. Поэтому всем пациентам необходимо понаблюдать за своим состоянием и в обязательном порядке посетить врача, если присутствует:
- сильная пронизывающая или длительная вялотекущая боль;
- онемение конечностей;
- утрата чувствительности;
- ощущение ползания мурашек;
- прострел в правую или левую ногу, ягодицы, лопатки;
- мигрень, головокружения;
- появление черных точек перед глазами.
Такие состояния могут быть очень опасны, поэтому не стоит принимать какие-либо препараты. В большинстве случаев они снимают только симптоматические проявления, причина же остается и нередко усугубляется.
Что делать при боли в пояснице, интересует многих. Для выяснения причины и постановки точного диагноза необходимо прийти на консультацию к врачу-терапевту, который после предварительного осмотра даст дальнейшее направление на:
- рентген проблемной области;
- общий анализ крови и мочи.
Если у него возникнут дополнительные подозрения, то список может быть дополнен:
После получения всех необходимых данных пациенту будет выдано направление к следующим специалистам:
- неврологу;
- травматологу;
- нефрологу;
- венерологу;
- урологу;
- гинекологу;
- гастроэнтерологу;
- хирургу;
- онкологу.
Чаще всего наблюдается необходимость посещения сразу нескольких врачей, особенно когда диагноз под сомнением.
Лечение боли в пояснице, отдающей в ногу, требует комплексного подхода и подбирается в зависимости от многих факторов:
- основного заболевания;
- тяжести состояния;
- наличия сильных болей и воспалительных процессов;
- возраста и пола;
- наличия беременности, лактации и т. п.
- устранение причины болезни;
- снятие дискомфорта;
- уменьшение болевых ощущений;
- снятие воспаления;
- восстановление подвижности суставов;
- профилактика нервного перенапряжения.
Если причина кроется в патологиях позвоночника, то чаще всего назначаются:
- противовоспалительные средства (перорально и в виде гелей, мазей);
- обезболивающие лекарства;
- витамины и минералы;
- препараты, способствующие восстановлению хрящевой ткани.
При наличии патологии внутренних органов, лечение подбирается индивидуально и требует комплексного подхода.
Категорически запрещено применять методы народной медицины, т. к. многие патологии стремительно прогрессируют (например, рак), и пациент, не обратившийся к врачу своевременно, теряет драгоценное время.
Если появились боли в пояснице, их можно отлично устранить при помощи комплекса специальных упражнений.
Их основное действие направлено на восстановление метаболических процессов, происходящих на проблемном участке.
Правильно подобранная гимнастика позволяет:
- наладить питание пораженного отдела;
- обеспечить полноценное кровоснабжение;
- повысить упругость мышц, основной задачей которых является поддержание скелета.
Следует учитывать, что подбирать комплекс упражнений должен лечащий врач, потому что неправильные и резкие движения могут очень усугубить проблему, вплоть до необходимости проводить операцию.
Во время лечебной зарядки необходимо знать, что:
- Первые занятия проводят под контролем тренера, далее допустимо домашнее лечение.
- В случаях обострения заболевания зарядку не делают – это очень вредно. Для начала проводят обезболивающее и противовоспалительное лечение, а потом возвращаются к гимнастике. Иногда с разрешения лечащего врача можно делать несложные упражнения, не доставляющие дискомфорта.
- Нельзя добавлять и убирать движения из рекомендованного списка.
- Если во время тренировки возникает боль, об этом стоит рассказать врачу, а до этого отложить выполнение.
- Резкие рывки, повороты могут очень навредить, поэтому все упражнения делают медленно и плавно.
- Не стоит допускать возникновения отдышки.
- Нагрузки следует чередовать с отдыхом. Между каждым подходом перерыв порядка 30-60 секунд.
- Крайне полезен для позвоночника вис на турнике. Он позволяет сформировать правильную осанку, а в некоторых случаях устранить боль, связанную с ущемлением поясничного нерва.
Данные процедуры могут быть проведены в качестве дополнительной терапии остеохондроза конечного отдела спины и других дегенеративных изменений этой области.
Показаниями к использованию метода являются:
- хронические заболевания конечного отдела позвоночника;
- состояние ремиссии;
- защемление нервов;
- мышечные боли, локализованные на патологическом участке.
Абсолютным противопоказанием к проведению такого лечения является обострение. В этом случае сначала назначают симптоматическую терапию, а потом переходят к массажу.
Запрещено его проводить при:
- остеомиелите;
- онкологических и других опухолях;
- сердечно-сосудистых патологиях;
- активном туберкулезе;
- острых вирусных и бактериальных инфекциях, сопровождающихся повышенной температурой тела;
- патологиях лимфатической системы;
- варикозном расширении вен.
Процедуру осуществляют одним из методов, рекомендованных врачом.
Применяют следующие виды массажа:
Такая разновидность лечения может стать отличной подготовкой перед ежедневным комплексом упражнений.
«Что делать при боли в пояснице, если комплексное лечение не дало положительных результатов?», — часто спрашивают пациенты, прошедшие курс неэффективной терапии. В этом случае может быть проведено хирургическое вмешательство, однако врачи прибегают к этому методу в крайнем случае, когда без него никак не обойтись.
Показаниями к операции на конечном отделе позвоночника могут быть:
- Осложнения в виде нарушения работы внутренних органов.
- Параличи.
- Парезы ног.
- Невыносимые боли, не устраняемые медикаментами.
В случаях, когда обнаружена грыжа межпозвонковых дисков, операция проводится не всегда. По возможности сначала применяют консервативные методы, физиопроцедуры и прочее.
Такое вмешательство довольно опасно для пациента, т. к. всегда существует вероятность развития осложнений, которые могут стать причиной негативных последствий.
При отсутствии своевременной диагностики тянущая боль в пояснице и правой ноге может обернуться для пациента такими последствиями:
- различными параличами, парезами;
- нарушением функционирования внутренних органов малого таза;
- появлением грыж;
- серьезными проблемами со стороны костного мозга;
- спондилезом;
- спондилоартрозом;
- остеофитозом;
- хромотой.
Это очень серьезные заболевания, поэтому стоит серьезно задуматься, игнорируя очередной сигнал от своего организма.
В большинстве случаев если боль в пояснице отдает в правую ногу, то это возникает как следствие нездорового образа жизни, поэтому для предотвращения неприятного симптома необходимо соблюдать несколько несложных советов:
- Включить в свой рацион побольше продуктов, содержащих кальций, таких как цельное молоко, творог, кефир и т. п. Можно периодически пропивать курс витаминов и минералов. Именно это вещество является одним из важнейших строительных элементов человеческого скелета.
- Регулярно употреблять в пищу мясо с хрящами и сухожилиями. Такие продукты помогают восстановить собственную ткань позвоночника. Существует немало аптечных препаратов подобного действия.
- Вести активный образ жизни. Ходить побольше пешком, делать ежедневную несложную зарядку, плавать в бассейне и т. п. Это нужно для укрепления мышц спины, осуществляющих поддержку позвоночника.
- Распрощаться с вредными привычками. Алкоголь и никотин крайне губительно действуют на человеческий организм, постепенно разрушая его изнутри. Пьющий и курящий человек меньше думает о физической активности, т. к. лишние движения вызывают сильную усталость.
- Избегать тяжелых физических нагрузок. Подъем тяжестей может провоцировать серьезные заболевания.
Исходя их всего вышесказанного, можно сделать вывод: если у пациента присутствуют боли в пояснице и немеет правая нога, а также другие части тела — это может быть довольно опасным симптомом. Самолечение в данном случае противопоказано. Для того чтобы не допустить серьезных проблем в будущем, необходимо заниматься здоровьем своей спины с ранней молодости, иначе впоследствии придётся расплачиваться за нездоровый образ жизни остеохондрозами, радикулитами и прочим.
Боль в спине, пояснице, иррадиирующая в ногу — одна из самых частых жалоб населения, особенно старше 35 лет. Это заставляет задуматься о том, что современный городской житель уже с детства, молодости ведет весьма не гармоничный с природой образ жизни, производя неравномерные нагрузки на позвоночник в течении всего дня — при длительном положение сидя, стоя, состояние мышц спины всегда находится в напряжении, а расслабления не происходит.
Более того, после долгого нахождения в сидячем положении, человек может совершать резкие чрезмерные физические нагрузки в тренажерном зале, бассейне и пр. Причин возникновения боли в пояснице, отдающей в ногу очень много, и чтобы разобраться в этиологии ее появления, порой приходится обращаться сразу к нескольким специалистам — неврологу, ортопеду, остеопату, гинекологу, урологу, гастроэнтерологу.
Этот болевой синдром чаще всего бывает на фоне протрузии или пролапса межпозвоночной грыжи поясничного отдела позвоночника. Также корешковые пояснично-крестцовые боли возникают и при опухолевых процессах в крестцовом сплетении, опухолях спинного мозга, бурсите сухожилий ягодичных мышц, если к тому же возникает нарушение потоотделения, это также может быть вызвано васкулитом- нейропатии седалищного нерва (ишемического характера).
- Тупые боли в спине, пояснице и задней поверхности ноги
Это может быть синдром грушевидной мышцы — нейропатия, защемление, воспаление седалищного нерва. При этом чаще всего боль возникает в месте выхода седалищного нерва в области грушевидной мышцы и распространяется по задней поверхности бедра, вплоть до стопы. При грубой компрессии, защемлении седалищного нерва, возможно развитие атрофии ягодичной области.
- Боль в спине, отдающей в боковую область ноги
Эта локализация — лампасоподобная боль может быть обусловлена межпозвоночной грыжей, когда поражаются верхние поясничные корешки, проявляясь острым люмбаго, слабостью мышцы бедра, при патологии бедренного сустава она может сопровождаться псевдокорешковой иррадиацией. Если в боковой области бедра возникают жгучие боли — это может быть туннельный синдром наружного кожного нерва бедра — парестетическая мералгии Рота-Бернарда.
Мералгия — это боли на наружной поверхности кожи бедра из-за того, что нерв сдавлен паховой связкой или фасцией. Например, при беременности, у тучных людей, страдающих избыточным весом. Кроме болей при движении возникают парестезии (ползание мурашек, покалывание) или снижение чувствительности (онемение). В покое все симптомы, как правило, проходят.
- Боль, отдает в переднюю поверхность ноги, бедра
Такой синдром обусловлен поражением бедренного нерва, в основном возникающий после операции в нижней части живота, или грыжесечения. Эти повреждения дополнительно сопровождаются выпадением коленного рефлекса, чувствительными нарушениями, слабостью мышцы бедра. при этом двигательные нарушения будут выраженнее, чем боль. Очень сильная боль в спине, иррадиирующая в конечность может возникать одновременно с атрофией мышц бедра, которая наблюдается при лечении антикоагулянтами и развитием ретроперитонеальной гематомы (скопления крови в забрюшинном пространстве), а также при сахарном диабете если развивается асимметричная проксимальная нейропатия.
Боль на передней поверхности бедра в сочетании с нарушением работы 4-главой мышцы бедра (затруднено разгибание голени и сгибание бедра) сильно выраженная – поражения 3-4 поясничных корешков.
- Одновременная боль в области колена и поясницы
В коленном суставе боль может сочетаться с болью в пояснице при ортопедических нарушениях бедренного сустава. А также при онкологических заболеваниях женских половых органов, у мужчин при раке простаты. При переломах костей таза возникают онемение кожи, ползание мурашек и боли в области запирательного нерва, иногда иррадиируют на медиальную область сустава колена.
- Боли в верхней, средней части спины
Эти боли обусловлены чрезмерной мышечной активностью, перенапряжением, межреберной травматической нейропатией, а также болезнью Шейермана или Бехтерева, спондилита, поперечного миелита, спондилезом грудного отдела, опухолями позвоночника.
- Боли в поясничной области
Большинство таких болей вызваны заболеваниями ортопедического характера — спондилез, остеохондроз, спондилолистез, повреждения дисков поясничной области или их дегенерация. А также арахноидальной кистой в крестцовой области, локальными мышечными уплотнениями в ягодичных мышцах, при воспалении седалищного нерва. Ночные боли у молодых мужчин могут быть по причине болезни Бехтерева.
Однако, следует знать, что не во всех случаях, когда боли в пояснице, отдают в ногу, причинами служат нарушения в позвоночном столбе, существует масса других патологических процессов, вызывающих данный синдром.
Мы перечислим возможные патологические, воспалительные, дегенеративные процессы в позвоночнике, которые могут способствовать развитию компрессионных поражений сосудов, оболочек, корешков, вещества спинного мозга.
- Остеопороз
- Поясничный спондилез, спондилолистез, стеноз, анкилозирующий спондилит
- Пролапс, протрузия диска
- Перелом позвонка, миеломная болезнь, опухоли позвонков
- Болезнь Реклингаузена, болезнь Педжета, врождённые деформации
- Сакрализация, люмбализация
- Остеофиты, остеомиелит позвонка
- Фасеточный синдром
Кроме того, следующие заболевания, не связанны с нарушениями опорно-двигательного аппарата:
- Туннельные синдромы — это нейропатии различного происхождения: седалищного нерва, латерального нерва бедра, болыпеберцового, запирательного, бедренного, общего малоберцового нерва
- Постгерпетическая невралгия, герпетический ганлионит
- Метаболические полинейропатии и мононейропатии
- Невринома спинального корешка
- Опухоли спинного мозга
- Спинальный сифилис
- Эпидуральная гематома или абсцесс
- Хронический менингит или карциноматоз мозговых оболочек
- Рефлекторная симпатическая дистрофия- регионарный комплексный болевой синдром
- Плексопатии, сирингомиелия
- Клаудикация конского хвоста или перемежающаяся хромота
- Острые нарушение спинального кровообращения
Прочими причинами болей в спине, отдающей в ногу могут быть различные заболевания, такие как: гинекологические воспалительные и онкологические процессы, миеломная болезнь, туберкулез костно-суставный, туберкулез почек, женских половых органов (тубсальпингит), заболевания почек, мочевыводящих путей, сифилис, саркоидоз, окклюзия бедренной артерии, бруцеллёз, полимиозит, язва двенадцатиперстной кишки, расстраивающая аневризма аорты, панкреатит, внематочная беременность (симптомы), постинъекционные осложнения, гормональная спондилопатия, коксартроз.
На основании вышесказанно, становиться понятным, что причин таких болевых ощущений в спине, иррадиирующей в ногу может быть очень много. Если пациента беспокоит такая боль, лечение следует начинать только после тщательной диагностики. При обращении к врачу, пациенту для установления истинного диагноза, может быть предложен целый ряд различных диагностических процедур и анализов, по результату которых специалист установит заболевание и назначит соответствующее лечение:
- УЗИ органов брюшной полости
- Нейроортопедическое исследование
- Рентген, МРТ, КТ кресцового и поясничного отделов позвоночника, позитронная эмиссионная томография
- ЭМГ — электромиография
- Общий, биохимический анализ крови, общий анализ мочи
- Посев и исследование ликвора
- Иногда могут потребоваться и прочие обследования: определение толерантности к глюкозе, рентген конечности, сканирование костей, биопсия мышцы, нерва, лимфатического узла, УЗИ кровотока, ректороманоскопия, проверка артериального давления в конечностях.
Понятно, что лечение одной патологии может быть совершенно противопоказано при каком-либо другом нарушении. Только после установления точного диагноза, возможно проведение соответствующей терапии. При очень сильных болях, врач до выяснения окончательного диагноза, может назначить различные обезболивающие, противовоспалительные препараты — мази от боли в спине, уколы от боли в спине.
Любая болевая реакция организма создаёт человеку дискомфорт. От неё хочется избавиться как можно скорее. Но прежде чем принимать какие-либо меры, всегда нужно понимать, что она спровоцирована конкретной причиной или их комплексом. В нашей статье остановимся подробнее, почему боль в пояснице отдает в ногу, что её может вызвать, какие существуют методы лечения.
Проблемные ситуации со спиной в районе поясницы никогда нельзя определить как однозначные. Они возникают из-за болезней нижней области позвоночника, воспалений спинного мозга. Болевые реакции также разнообразны: в спине в районе поясницы может ныть, неметь, тянуть, а иногда больные используют в речи слово «отниматься». Только полноценное медицинское обследование поможет установить истинную причину болевого синдрома.
Всё разнообразие причин возникновения болевых реакций в пояснице, которые отзываются болью в ноге, условно делят на несколько типов.
- Мышечно-тонический тип. Так характеризуются спазмы, нарушения осанки, различная ограниченность подвижности конечностей. К причинам этого типа относятся остеохондроз, поясничные грыжи, протрузии межпозвоночных дисков. Указанные патологии вызывают воспалительные процессы в нервных окончаниях, их утолщения. Ощущения боли будут регулярными, тянущими, из-за чего человек ограничивает двигательную активность, бережно относится к ногам.
- Вегетососудистый тип. При этом типе боли в пояснице человек чувствует онемение и в ногах, а также жжение. При необходимости резкой смены положения тела из горизонтального в вертикальное, этот признак обязательно возникает. На поражённом участке тела кожный покров бледнеет и становится более прохладным.
- Нейродистрофический тип болезненности. Усиливаясь во второй половине дня и к ночи, создаёт ощущение жжения. Нейродистрофию считают крайне запущенной стадией заболевания. Она характеризуется патологическими изменениями в кровеносных сосудах, пережиманием нервных окончаний в поясничной области, что, в свою очередь, может стать причиной опухолей, воспалительных процессов в позвоночнике.
Болезненность в поясничном отделе позвоночника вызывается также и всевозможными гинекологическими заболеваниями, а также нарушениями в работе почек, мочевыделительной системы. При некоторых из них болевое ощущение в пояснице отдаёт в ягодицу и ногу.
В программе «Жить здорово» обсуждают данную проблему.
К основным причинам боли в спине в области поясницы относят следующие заболевания.- Любмоишиалгия. Эта патология развивается по причине сдавливания и воспаления седалищного нерва на выходе из позвоночника. Боль обостряется в случаях переохлаждения организма, повышенной физической нагрузки. Характеризуется как нестерпимая болезненность от поясницы и ниже, до ступни, особенно при движении.
- Ишиалгия. Заболевание похоже на предыдущее, отличительная черта – место локализации воспаления: крестец. Нижняя часть спины – поясница — начинает болеть, затем эти ощущения отдают в ягодицу и бедро. Особенно резкой боль в пояснице становится при неудачном поднятии чего-либо тяжёлого.
- Корешковый синдром или радикулопатия. Патология неврологического происхождения. Вызывается давлением на нервные окончания спинного мозга. В очаге болезненности происходит нарушение кровотока, возникает отёчность, воспаление, провоцирует боль в пояснице, сильно отдающую в ноги. Среди благоприятных условий для приступа поясничного радикулита особенное внимание стоит уделить чрезмерному переохлаждению, несоответствующему возрасту и телосложению, физическому напряжению. Бывает, что приступы вызываются простудными и вирусными заболеваниями. Они существенно усиливаются при ходьбе, смене положения тела.
- Защемлённый седалищный нерв. Боль, начинаясь от поясницы, может отдавать во всю ногу вплоть до стопы. При отсутствии своевременного лечения возможна атрофия седалищного нерва.
- Прострел (люмбаго). Достаточно часто встречающееся явление у людей старше 30 лет. Болезненность в пояснице характеризуется как стреляющая. Отдаёт в правую или левую ногу, может стать причиной обездвиживания больного.
- Зачастую у человека наблюдается сильная боль в спине, отдающая в ногу, которая обусловлена наличием основного патологические нарушения урологического и гинекологического характера. Подобная реакция организма проявляется при опухолевых заболеваниях органов малого таза. Реже и не такие сильные приступы провоцируются нефрологическими заболеваниями, а также язвенной болезнью желудка и двенадцатиперстной кишки.
- Так называемый туннельный синдром. При нём резкая болезненность, чувство жжения возникает только с одной стороны поверхности бедра. Чаще всего реакция обостряется во время двигательной активности.
- Если боль в пояснице справа отдаёт в ногу, то возможны болезни органов дыхания, печени.
Это далеко не исчерпывающий список, почему возникает болезненность в пояснице, отдающая в ногу. Но любая из этих причин требует к себе повышенного внимания.
Боли вызванные крестцово‑подвздошным синдромом, обсуждают в видео ниже.
При любой подобной ситуации ни в коем случае нельзя оставлять её без внимания, надеясь, что болевые ощущения в пояснице исчезнут сами по себе. При первых же болевых проявлениях нужно проконсультироваться у специалиста.
В случае если болит спина, а болью отзывается нога вплоть до ступни, наблюдается напряжение низа живота, то врач направит человека на всестороннее обследование. Наиболее часто назначаются следующие обследования:
- Общие анализы (мочи, крови).
- Рентгенологическое исследование тазобедренных суставов.
- Компьютерная или магниторезонансная томография пояснично-крестцового отдела позвоночника.
- УЗИ сосудов.
- Электромиография (исследование нервных волокон).
- Консультация узких специалистов: гинеколога, уролога.
Возможна помощь гастроэнтеролога, если к болезненности в пояснице справа добавляется чувство тяжести. Этот признак присущ заболеваниям желудочно-кишечного тракта. Если наблюдается отёчность конечностей, изменения в моче, то необходимо посетить нефролога для определения наличия почечных недугов.
- Ограничение физической активности.
- Соблюдение постельного режима (при этом желательно использование ортопедического матраса).
- Физиотерапевтическое лечение.
- Приём лекарств.
Применение лекарств облегчает состояние больного, снимает воспаление в пояснице. По способу действия медикаменты, которые используют в этих ситуациях, делят на следующие группы.
- Анальгетики. Снимают острые боли в пояснице, приносят временное облегчение. Возможно применение в качестве местной блокады.
- Нестероидные противовоспалительные препараты (НПВП). Обладают наиболее выраженным эффектом. Помогают устранить не только воспаление, но и отёчность. Болевой синдром в пояснице также достаточно быстро притупляется. Если нарушена работа сустава, то лекарства этой группы могут её простимулировать. Чаще всего используются в виде таблеток, кремов, мазей, но возможно и в виде инъекций.
- Миорелаксанты обезболивают, снимая мышечные спазмы и подавляя рефлексы.
- Хондропротекторы нового поколения. Они восстанавливают хрящевую ткань, регулируют обмен веществ.
- Кортикостероиды. Препараты, содержащие гормоны, снимают воспаление.
- Витамины группы В применяют в виде уколов в случае, если болезненность спины наблюдается длительное время и боль продолжает отдавать в нижние конечности.
С особым вниманием к применению медикаментов нужно отнестись женщинам во время беременности, т.к. вероятны противопоказания.
Порекомендовать приём лекарственных препаратов может только врач. При их использовании необходимо чётко соблюдать дозировку, внимательно следовать инструкции по применению.
В качестве дополнительных поддерживающих мер, если у человека болит поясница и отдаёт в ногу, используется система процедур. Они необходимы для уменьшения болезненных реакций, улучшения кровотока, восстановления процессов обмена веществ. При отсутствии противопоказаний рекомендуют:
- Дарсонвализацию.
- Общий и акупунктурный массаж.
- Грязевые ванны.
- Мануальную терапию.
- Аппликации, обертывания и компрессы.
- Мануальную терапию.
Обязательно курсовое применение любой из этих процедур, повторение курса обычно назначают через 2-3 недели.
При болях в пояснице справа или слева часто хорошо помогает ношение бандажа. Пожилые люди также с этой же целью носят согревающий пояс. Его можно сделать из обычного шарфа или платка. Ещё больное место растирают специальными средствами, которые дают согревающий эффект, они замечательно уменьшают боль.
Кроме названных мер, часто используются комплексы лечебной физкультуры. Специально подобранная система упражнений способна уменьшить или даже полностью снять болевой синдром в пояснице. Это возможно при соблюдении принципа регулярности и соответствия упражнений возрасту, телосложению.
Обязательно к просмотру видео в котором показаны упражнения для поясничного отдела.
В самых сложных случаях больному могут предложить решение проблемы с помощью операции.В стадии ремиссии медики рекомендуют комплексный подход. Он может включать в себя следующие меры.
- Применение ортопедических постельных принадлежностей.
- Стремление и максимальное соблюдение здорового образа жизни.
- Выполнение распорядка дня.
- Ходьба.
- Конные, велосипедные прогулки.
- Плавание.
- Ежедневная гимнастика, состоящая из специального комплекса. При этом необходимо исключение скручивающих упражнений.
- Профилактический (весенний и осенний) приём витаминных комплексов.
- Ограничение на поднятие тяжестей (до 3 кг), исключение резких поворотов и наклонов во время выполнения работы.
- Прогулки.
Таким образом, боль в поясничном отделе позвоночника, которая отдаёт в ногу, может оказаться симптомом серьёзного заболевания. Не оставляйте её без внимания, надеясь, что она прекратится сама. Конечно, в экстренных случаях болевой синдром на некоторое время можно ослабить самостоятельно. Но решить проблему может только врач.
Многим людям знакомы боли в пояснице или в спине слева, справа и сбоку. Для того чтобы вылечить ноющую спину, необходимо установить правильный диагноз, что осложняется наличием множества болезней со схожим симптомом: дегенеративные заболевания в нижнем отделе позвоночника, защемление нервов, осложнение после травм и даже киста яичника. После нагрузок ситуация ухудшается, и тогда боль в спине отдает в ногу, порой так сильно, что это мешает ходить.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Помимо болей с правой, или с левой стороны спины может беспокоить общая слабость в ногах, частое появление «мурашек», лёгкое онемение и судороги ночью. Сильнее страдает та нога, куда боль иррадирует больше.
Елена Малышева и ее помощники рассказывают о причинах возникновения боли в спине, отдающей в ногу:
Обратите внимание на то, что иногда болезненность низа спины и ног имеют разные происхождения и ничем не связаны. Внимательно осмотрите сосуды на ногах: боль может появиться из-за плохого кровоснабжения.
Согласно статистике, наиболее подвержены появлению боли внизу спины пожилые люди и те, кто ведут малоподвижный образ жизни: работники офисов, водители, активные пользователи компьютеров.
Чтобы определить, что именно требуется лечить, необходима консультация квалифицированного специалиста. Есть множество заболеваний, характеризующихся болью в спине, отдающей в ногу, и вот некоторые из них:
Корешковые синдромы
Проявляется в компрессии спинномозговых корешков (нервов). Наиболее распространённой причиной возникновения данного синдрома является остеохондроз, то есть разрушение позвоночника, от межпозвонковых суставов и дисков, до самих тел позвонков. По мере развития патологии и увеличению участков воспаления возле корешков спинного мозга снижается чувствительность некоторых участков кожи и увеличивается болевой синдром.
Как считают неврологи, в большинстве случаев именно дегенеративные заболевания позвоночника являются источником боли внизу спины.
Развитие симптомов и их проявление зависит от размещения патологии. Если у вас болит спина и отдает в ногу, то воспаление протекает в пояснично-крестцовом отделе вашего позвоночника, отвечающего за функционирование и чувствительность мышц ног.
Образуется своеобразная цикличность процесса: возникающий при боли мышечный спазм ведет к увеличению компрессии нерва, которая усиливает боль.
Выделяют несколько причин появления корешкового синдрома помимо остеохондроза:
- Травмы позвоночника.
- Грыжи межпозвоночных дисков и их протрузии. Проявляются в выбухании или выпадении некоторых участков межпозвоночных дисков за край позвонков.
- Наследственность.
- Специфические инфекции, приводящие к воспалению. Примером подобных инфекций является туберкулез позвоночника и сифилис.
Ишиас (ишиалгия)
Не является самостоятельным заболеванием. Скорее это комплекс симптомов, вызванных дегенеративными изменениями в позвоночнике. Из-за сдавливания корешков седалищного нерва пациент может испытывать болезненные ощущения по всей длине нерва: в боку, в бедрах, под коленом, в голеностопе.
Несмотря на то что патология развивается в пояснично-крестцовом отделе, боль концентрируется в месте выхода седалищного нерва – ягодице.
При ишиасе больной испытывает затруднение в выполнении физических упражнений, не способен сделать упор на поражённую ногу, а простые наклоны и приседания становятся невозможными. Также возможно лёгкое онемение больной ноги, способное распространиться до кончиков пальцев.
Прострел (люмбаго)
Острая боль в спине, отдающая в ногу, появляется из-за чрезмерных физических нагрузок с последующим резким охлаждением организма. Даже незначительные физические усилия только ухудшают состояние, часто пациент не способен даже самостоятельно передвигаться.
Пара дней отдыха снимут прострел, хотя и не смогут полностью излечить от него.
В популярной телепрограмме о здоровье «Жить здорово» освятили проблему люмбаго. Подробнее смотрите в этом видео:
Сопровождается болями в нижней части спины, отёками мягких тканей около позвоночника и снижением чувствительности ног. Появляется из-за стирания межпозвоночных дисков после тяжёлых травм или продолжительных нагрузок на позвоночник.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Люмбоишиалгия
Сильная и резкая боль ограничивает человека в движениях и не даёт встать на ногу. Изменяется осанка: тело наклоняется вперёд, спина сгибается в грудном отделе. Патология сопровождается появлением онемения в правой или левой ноге и чувством тяжести в конечности.
Люмболизация и сакрализация
Обе патологии являются врождённым дефектом:
- При люмболизации число позвонков уменьшено из-за того, что они срастаются в районе поясницы и крестца.
- При сакрализации количество позвонков увеличивается.
Ноющие ощущения в спине проявляются к 20 годам и усиливаются при физических нагрузках на дефектные области позвоночника.
Седалищный нерв самый крупный в нашем организме, поскольку он формируется из нервных корешков крестцового и поясничного отделов позвоночника.
Причиной возникновения защемления являются следующие факторы:
- травмы и некорректное их лечение;
- переохлаждение;
- физические нагрузки;
- прогрессирование спинной грыжи и остеохондроза.
При лечении защемления прежде всего устраняются спазмы мышц и боль. Медикаментозное лечение назначается врачом и включает в себя различные препараты, снимающие боль: противовоспалительные средства, миорелаксанты и другие. Для дальнейшего восстановления назначается физиотерапия и дозированные физические упражнения.
Другие причины
Боли в спине, отдающие в ногу, не всегда связаны с поражениями позвоночника. Причинами появления данного симптома могут стать:
- Почечные патологии.
- Гинекологические заболевания у женщин (воспаление придатков, киста яичника).
- Тяжёлые инфекционные заболевания (ВИЧ-инфекции).
- Долговременные контакты с ядохимикатами, радиацией.
- Определённые хирургические заболевания.
- Злоупотребление алкоголем и наркотическими средствами.
Также данный симптом встречается у беременных женщин, причем достаточно часто.
Боль в спине, отдающая в ногу появляются на ранних сроках беременности и зачастую проходит только после родов.
Прежде всего, в данном случае болезненность спины справа или слева обусловлена повышенной нагрузкой на позвоночник из-за возросшей массы и смещения центра тяжести живота из-за развития плода. Однако если боль долгое время не проходит даже после родов, то следует обратиться к врачу.
К сожалению, иногда обратиться за помощью к специалисту не представляется возможным. В таком случае есть несколько способов, которые могут облегчить состояние больного:
- Пассивный отдых. Один из самых важных пунктов. Если вас донимают боли в спине, отдающие в правую или левую ногу, необходимо отказаться от любых нагрузок на позвоночник.
- Коррекция питания. Сбалансированная диета предоставит вашему организму необходимые ему питательные вещества. Благодаря устранению клеточного голодания у вас появятся силы для борьбы с болезнью.
- Массажи. Главной задачей массажа становится снятие воспаления и напряжения мышц спины и ног. Массаж улучшит кровоснабжение тканей, что положительно скажется на состоянии здоровья.
- Разогревающие процедуры. Грелки, мази и тёплые ванны помогут снизить боль.
- Дозированная нагрузка. Лечебная физкультура, плавание и растяжка разработают проблемные зоны и улучшат их кровообращение. Внимательно следите за своими ощущениями во время выполнения упражнений: вы не должны чувствовать боли, а при её появлении нужно немедленно снизить степень нагрузки.
Профессиональная консультация
Несмотря на эффективность «домашних» методов, если у вас болит спина и отдаёт в ногу, то наилучшим выходом остаётся обращение к специалисту. По результатам полной диагностики врач выявит причину появления заболевания. Самым эффективным методом борьбы с болезнью будет комплексный подход: сочетание медикаментов, правильного питания, гимнастики и мазей даст наилучший результат.
В дополнение к рекомендациям врача избегайте переохлаждения, подъёма тяжестей и лишних нагрузок на позвоночник. Это позволит не дать болезни перейти в фазу её обострения и снизит боль.
Предупредить развитие болезни всегда легче, чем лечить её. Профилактические меры помогут вам избежать заболевания позвоночника и закрепить полученный от лечения результат.
Чтобы не испытывать ноющих болей внизу спины, достаточно выполнять всего два условия:
- Регулярные занятия физкультурой. Займитесь йогой, плаванием, пилатесом, больше ходите пешком или просто делайте каждое утро разминку. Бег, степ и другие активные виды спорта лучше отложить, поскольку резкое движение может принести боль.
- Приём хондропротекторов. Данный вид препаратов содержит те же вещества, которые есть в хряще. Хондропротекторы защищают межпозвоночные диски и замедляют разрушение хрящевой ткани.
Помните, здоровье человека исключительно в его руках! Простые упражнения, частые осмотры у врачей и купирование болезни на ранних стадиях помогут вам никогда больше не вспоминать о болях внизу спины. Но, к сожалению, если у вас нет желания вылечиться, то вам не поможет и самый лучший врач.
Для лечения и профилактики БОЛЕЗНЕЙ СУСТАВОВ и ПОЗВОНОЧНИКА наши читатели используют метод быстрого и безоперационного лечения, рекомендованный ведущими ревматологами России, решившими выступить против фармацевтического беспредела и представивших лекарство, которое ДЕЙСТВИТЕЛЬНО ЛЕЧИТ! Мы ознакомились с данной методикой и решили предложить её вашему вниманию. Читать подробнее.
О методах лечения болей в спине и седалищном нерве в данном видео рассказывает Валерий Владимирович Крамар, врач невролог-вертебролог, врач мануальный терапевт, гомеопат, ведущий специалист многопрофильной клиники «Союз»:
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
Хотите получить такое же лечение, спросите нас как?
источник