Часто люди жалуются, что больно наступать на подушечку стопы во время ходьбы. На ноги приходится очень большая нагрузка, и дискомфорт, который вызывают болезненные ощущения, значительно ухудшает нормальный ритм жизни. При таком недомогании следует обратиться за помощью к врачу, но прежде, чем начать лечение, надо выяснить, почему болит подушечка под пальцами на ноге.
Причин такого недомогания может быть несколько. Возможно, была травма ноги при падении или ударе. Часто причиной недомогания является плоскостопие, которым страдает пациент. Стопа при этом изменяется в подъеме, вызывая у пациента сильную ноющую боль при ходьбе. Если заболевание прогрессирует, то человек чувствует боль постоянно, даже после отдыха.
У пожилых людей такие болевые ощущения могут возникать из-за недостатка в организме кальция. С возрастом в организме человека нарушается обмен минеральных веществ. Остеопорозом страдают в основном женщины. Болезнь развивается постепенно, со временем боль на подушечке и у основания пальцев только усиливается.
Часто болят подушечки под пальцами на ногах из-за воспалительного процесса в области сухожилий. Такое заболевание вызывает дискомфорт только при ходьбе, в покое боль не наблюдается. Воспалительный процесс в стопе может возникнуть после травмы или, например, при бурсите.
У женщин ступня и подушка под пальцами может болеть из-за ношения узкой обуви или на высоком каблуке. При этом страдают нервные окончания в стопе, боль усиливается, если женщина кроме неудобной обуви имеет еще и большой вес. При таком недомогании дамы чувствуют боль между средним и безымянным пальцами. Стопы могут неметь, некоторые пальцы теряют чувствительность.
Болевые ощущения на подушечках ноги чувствуют и люди, страдающие более серьезными заболеваниями, например сахарным диабетом или варикозным расширением вен. При ходьбе боль их мучает на подушечках под пальцами. После отдыха в горизонтальном положении боль стихает.
При ослабленной иммунной системе на подошвах могут возникнуть небольшие новообразования – бородавки, они твердые и шершавые. При грибковой инфекции кроме боли пациент чувствует зуд. Кожа на подушечках при этом становится сухой, красной, на ней появляются трещины.
При обнаружении хоть одного признака недомогания следует обратиться за консультацией к специалисту. Выяснив причину заболевания, врач назначит необходимое лечение, индивидуально в каждом конкретном случае. Самолечение может привести только к осложнению ситуации.
Чтобы точно поставить диагноз, врач может назначить рентген конечностей, компьютерную томографию, радиоизотопное сканирование. При первичном проявлении боли на подушечке стопы надо отдохнуть и обратиться к врачу. Если это произошло после травмы, вызвавшей защемление нерва, могут назначить курс иглоукалывания в качестве дополнительной к основному лечению процедуры.
Если боль вызвана остеопорозом, врач назначает препараты, содержащие кальций, магний и фосфор. При плоскостопии чаще всего болит подушечка большого пальца на ноге. Лечение в этом случае сводится к приему лекарственных препаратов, имеющих в своем составе микро- и макроэлементы. Обязательно надо носить специальную обувь или ортопедические стельки, это позволит держать ногу в правильном положении и предотвратит смещение центра тяжести на подошве во время ходьбы.
Если начинает болеть подушечка под большим пальцем из-за бурсита, то лечение сводится к применению нестероидных противовоспалительных препаратов. Эти препараты (например Диклофенак, Мелоксикам) спасают от боли и избавляют от воспалительного процесса.
При варикозном расширении вен применяют мазь, например гепариновую или изготовленную на основе конского каштана, она значительно улучшает состояние ноги. Полезно при этом заболевании и носить компрессионное белье – носки или гольфы.
При сахарном диабете ступни становятся сухими, холодными и бледноватыми. Унять боль помогают в этом случае сахароснижающие лекарственные препараты. Предусмотрена и строгая диета, которая не позволит резко повысить сахар в крови.
Против грибка стопы в аптеке имеется множество специальных спреев, мазей и растворов. Они очень эффективные и действуют конкретно на очаг заболевания. От бородавок можно избавиться при помощи препарата Суперчистотел, летом широко используют сок свежей травы чистотела. Им необходимо часто смазывать бородавки, пока они полностью не исчезнут.
В любом случае полезно сделать массаж всей стопы, расслабить ноги и унять болевые ощущения поможет и специальная гимнастика. Можно делать и расслабляющие ножные ванночки. Избавиться от боли помогут такие средства, как Ибупрофен, Кетанов, Солпадеин или Спазган. Дозировку и курс лечения назначает только врач, каждое лекарство имеет свои противопоказания, принимая их без назначения, можно серьезно навредить своему здоровью.
После консультации с врачом и выяснения, почему болят подушечки, можно к основному лечению добавить народные рецепты. При артрозах и артритах, вызывающих боль на подушечке стопы, полезно использовать мазь из березовых почек. Для ее приготовления потребуется смешать 200 г почек и 400 г растительного масла. Мазь настаивают в теплом месте около суток, затем смесь процеживают, добавляют к ней щепотку камфары. Готовой мазью смазывают проблемные места на стопе.
Чтобы избавиться от бородавок, на них можно ежедневно капать уксусной кислотой, но делать это надо очень осторожно, чтобы не затронуть здоровую кожу. Чтобы снять воспаление, применяют ножные ванночки. Для приготовления надо залить 1 л кипятка 100 г цветов липы, настаивают около 10 минут. Настой выливают в тазик, добавляют туда еще 1 л теплой воды и 2-3 ложки любого меда. Ноги в воде держат около 15 минут, делать такую процедуру лучше на ночь.
Чтобы избежать боли на подушечках стопы, надо в первую очередь тщательно подбирать обувь. Она должна быть удобной и не сдавливать ноги при ходьбе. Каблуки женщинам лучше выбирать не выше 10 см. Надо ежедневно соблюдать личную гигиену, тщательно мыть ноги, а после этого применять спреи и кремы.
Регулярно необходимо подстригать ногти, делать это надо аккуратно, чтобы не допустить их врастания. Все возможные ранки на стопе обязательно обрабатываются антисептическим средством, чтобы избежать инфекционного заражения. Длительное хождение или стояние вредит ногам, периодически следует давать им немного отдыха.
Нельзя забывать и о правильном питании, в рационе должно быть достаточное количество витаминов и минералов. Не стоит увлекаться солеными, острыми и копчеными блюдами. При возникновении малейшего дискомфорта в области подушечек стопы надо обратиться за консультацией к врачу. Любое заболевание лучше предупредить, чем затем лечить.
источник
Болят подушечки пальцев ног – простая усталость, или серьезное заболевание? Как лечить боль в подушечках пальцев
При ходьбе, подушечки пальцев ног принимают непосредственное участие, именно поэтому возникновение в них неприятных ощущений, всегда сказывается на движениях.
Но почему подушечки пальцев болят?
Может ли это говорить об опасном заболевании?
Болеть подушечки пальцев ног могут по разным причинам, но чаще всего к ним относят следующее:
1. Артрит, артроз. Заболевания могут затрагивать не только крупные сосуды, но и мелкие. В результате происходит воспаление суставов, они деформируются и разрушаются, а человек ощущает сильную боль. Главная причина возникновения артроза — старение организма, именно поэтому специалисты называют заболевание возрастным. А вот артрит может возникнуть и у молодых людей. Развиться заболевание может из-за наличия инфекций в организме, причем даже половых.
2. Микоз, иначе заболевание называют стопой атлета. Это грибковое поражение, которое в первую очередь затрагивает именно спортсменов, но это не значит, что обычные люди не могут им заболеть. Люди ощущают сильный зуд, и боль в подушечках пальцев. На стопе могут образоваться глубокие трещины, которые будут доставлять еще больший дискомфорт при ходьбе.
3. Метатарзалгия. Специалисты характеризуют заболевание сильным воспалением в суставах. Если возникает сильная боль в подушечках пальцев ног, значит, заболевание поразило плюснефаланговые суставы. Мизинец при таком заболевании страдает редко, в основном поражаются остальные пальцы. Главная причина развития подобного состояния — травмы, тесная обувь, чрезмерные нагрузки.
4. Если женщины часто носят обувь на высоких каблуках, то на пальцы возрастает нагрузка, связки и мышцы постоянно напряжены, в итоге возникает боль.
5. Натоптыши и мозоли. Если вы много двигаетесь, но не надеваете носки, возможно, появятся мозоли или натоптыши. Устранять их нужно вовремя, так как они могут стать твердыми, а на стопу и подушечки будет трудно наступить. Мозоль может лопнуть, это достаточно неприятное и болезненное ощущение.
6. Бородавки. Главная причина их возникновения — вирус папилломы, который имеется практически у каждого человека. Его активизация происходит в результате сниженного иммунитета. Возникают бородавки, как на руках, так и на пальцах ног. При ходьбе возникает неприятный дискомфорт и боль. Иногда они могут исчезнуть самостоятельно, или их удаляют.
Независимо от того, что послужило причиной возникновения боли, ее нельзя оставлять без внимания.
Если болят подушечки пальцев ног, но при этом нет мозолей, натоптышей и бородавок, то снять боль можно обезболивающими средствами:
Каждое обезболивающее средство нужно принимать крайне осторожно, так как любое лекарство имеет побочные эффекты. Внимательно прочитайте инструкцию, особое внимание уделите пункту противопоказания и дозировка.
Учтите тот факт, что препараты принесут облегчение на некоторое время, но болезнь не перестанет прогрессировать. Именно поэтому нужно своевременно обращаться к врачу, для диагностики и получения рекомендаций.
Лечение напрямую будет зависеть от причины возникновения боли:
1. Артрит. При возникновении артрита, пациентам назначают противовоспалительные средства. Но если артрит был вызван в результате наличия инфекции, то нужно принимать антибиотики. В обязательном порядке назначаются хондропротекторы. Под их воздействием происходит восстановление хрящевой ткани.
2. Артроз. Недуг также предусматривает прием противовоспалительных средств и хондропротекторов. Необходимо принимать витамины, в которых большое содержание кальция.
3. Микоз. При лечении заболевания, используют как лекарственные препараты, так и средства народной медицины. Так, например, можно смазывать пораженные места дегтем, йодом, серой. Хорошо помогают современные препараты — мази, аэрозоли, крема. В их состав входит диметилсульфоксид. Если заболевание сопровождается развитием отека, необходимо прикладывать примочки с дезинфицирующим эффектом. Для этого нужно применять кортикостероиды и антимикотики.
4. Метатарзалгия. Лечение заболевания начинается с консервативных методов, они включают в себя НПВС, внутрь и перентерально. Многие специалисты рекомендуют проходить физиопроцедуры, массаж. Еще один важный момент в лечении — правильно подобранная обувь. Если все предпринятые действия оказываются не эффективными, прибегают к хирургическому вмешательству.
5. Бородавки. Лечение бородавок всегда проходит комплексно. Специалисты назначают лекарственные средства. После пройденного курса лечения, многим пациентам удается полностью избавиться от них. Если все методы не принесли ожидаемого результата, врачи удаляют бородавки хирургическим путем.
Многие совмещают традиционное лечение и народные средства. Как показывает практика, от многих заболеваний можно избавиться такими нестандартными способами.
Можно выделить несколько эффективных средств.
Мазь на основе березовых почек
Возьмите 800 грамм подсолнечного масла, 400 грамм почек, слоями уложите в небольшой емкости и хорошо закройте крышкой. После этого уберите емкость в теплую печку ровно на сутки. Полученное средство пропустите через мелкое ситечко, добавьте щепотку камфары. Тщательно перемешайте, смазывайте пораженные пальчики.
Горчица и вино
Для приготовления лекарственного средства, необходимо взять 250 грамм красного вина и две ложки горчицы. Горчицу перемешайте с теплым вином, до получения однородной массы. Мягкую ткань смочите в полученном средстве, отожмите сок, приложите на пальчики, на 10-20 минут.
Для лечения заболевания применяют лечебные ванночки, компрессы, мази и прочее. Приготовить все это можно по следующим рецептам.
Отвар из трав
Возьмите чистотел, подорожник и лопух, все смешайте в равных частях и тщательно измельчите. От сбора отделите одну ложку, залейте одним стаканом горячей воды и поставьте настаиваться на одну ночь. Проснувшись утром выпейте полученное средство.
Компресс из чеснока
Благодаря компрессу из чеснока, можно быстро избавиться от заболевания. Чеснок можно перекрутить на мясорубке и прикладывать к больному месту. Многие предпочитают кушать его, но в умеренных количествах. Первый результат лечения появляется уже спустя 3-5 дней.
Главное и, пожалуй, самое простое народное средство — это прикладывание льда. Но делать такие компрессы следует только в период обострения.
Хорошо помогают ванночки, приготовленные на основе живокоста, имбиря. В качестве дополнения к общему лечению подходит мумие.
Снять воспалительный процесс можно прикладыванием компрессов из капусты и меда.
Уксусная кислота
Для того чтобы вывести бородавки, рекомендуется ежедневно капать на них уксусной кислотой. Делать это следует аккуратно, для того чтобы капли не попали на здоровую кожу.
Хорошо распарьте ноги в горячей воде, затем прикрепите к пальцам лепешку из прополиса, зафиксируйте ее бинтом, оставьте на 3 дня.
Для того чтобы избежать развития многих заболеваний, необходимо соблюдать простые правила профилактики:
• тщательно выбирайте обувь, она не должна сдавливать и стеснять ноги. Каблук не должен быть больше 5-8 см;
• внимательно относитесь к гигиене своих ног. Ежедневно мойте их, пользуйтесь различными кремами и спреями;
• приобретайте носки изготовленные из качественных материалов;
• в случае повреждений на ногах, обеззаразьте ранку, во избежание попадании инфекции;
• подстригайте ногти аккуратно и правильно, для того чтобы не допустить их врастания.
Не менее важное значение, играет правильное питание. Придерживаться его нужно не только в период развития заболеваний, но и в обычной жизни. Старайтесь, чтобы в вашем рационе было как можно больше витаминов и полезных веществ. От слишком копченого и соленого, лучше отказаться. Не злоупотребляйте вредными привычками. Старайтесь не проводить много времени на ногах, давайте им чаще отдыхать.
При возникновении даже незначительного дискомфорта, следует посетить медицинское учреждение.
источник
Боль в пальцах ног возникает у многих людей. Она нарушает повседневный ритм жизни, не позволяет носить любимую обувь, заниматься привычными делами и спортом, обыденными обязанностями и работой. Люди часто испытывают подобные неприятные ощущения, которые бывают ноющими, ломящими, пульсирующими или нестерпимо острыми. Поскольку пальцы ног ежедневно испытывают большую нагрузку, участвуя в ходьбе, не стоит откладывать поход к доктору, позволяющий выявить происхождение боли.
Причины дискомфорта многочисленны, а иногда и весьма серьезны. При выяснении патологии, повлекшей за собой болевой синдром, врач осведомляется о сопутствующих симптомах и ставит диагноз на основании локализации боли:
- в ногте – чаще всего возникает из-за ношения неудобной обуви или грибковых поражений;
- в косточках и суставах – связана с дистрофическими изменениями суставной ткани, механическими повреждениями;
- в подушечке – обычно беспокоит из-за образования мозолей или огрубания кожи.
К основным причинам, почему болят пальцы на ногах, относят следующие заболевания и явления:
- артрит;
- остеоартроз;
- подагра;
- травматические повреждения;
- остеомиелит;
- неврома Мортона;
- врастание ногтя;
- сосудистые болезни.
При артрите может болеть один или все пальцы, боль вызвана воспалением в суставе и в прилегающих тканях. Заболевание сопровождается не просто болезненностью, но еще и отеком, покраснением. Может ощущаться общая слабость и недомогание, повышаться локальная температура. Самая сильная боль возникает ночью. С течением времени пальцы искривляются из-за распухших суставов, наблюдается хруст.
Артрит обязательно нужно лечить, самостоятельно он не проходит и доставляет сильный дискомфорт.
Если болят пальцы на ногах, причиной нередко бывает остеоартроз. Патология является следствием артрита или подагры и характеризуется воспалением в суставе с постепенным разрушением хряща. Большой палец поражается в первую очередь, затем артроз переходит на остальные.
При этом недуге боли возникают преимущественно ночью, палец опухает, краснеет и может быть горячим. Женщины чаще страдают данной болезнью, так как носят узкую обувь на каблуке. Патология может развиться и в результате травмы. При артрозе пальцы будут сильно деформироваться и болеть, поэтому при первых симптомах обязателен визит к врачу.
Подагра – это воспаление сустава из-за скопления в нем мочевой кислоты и солей. Чаще болеют мужчины. Болезнь имеет схожие с артритом и артрозом симптомы: покраснение, опухание, местное повышение температуры. Может ухудшаться общее состояние, появляться озноб, повышаться давление, пропадать аппетит.
Подагра очень часто возникает от избыточного употребления мяса, рыбы, жирных и сладких продуктов, алкоголя, а также при нарушении обмена веществ (когда мочевая кислота не выводится с мочой) и работы почек.
В стопе и пальцах у человека косточки весьма хрупкие и мелкие, потому легко повреждаются. Большинство людей, сломав палец на ноге, могут и не обратиться к врачу. Боль в таком случае долго не проходит, появляется при нажатии и движении. Переломанные косточки в итоге срастаются, но в неправильном положении, и болевой синдром отступает. К травмам относятся и растяжение связок, вывих и ушиб. Все механические повреждения сопровождаются опуханием, резкой болью в пальцах ног, иногда появлением гематомы.
Вследствие травм и открытых переломов в кости начинается процесс нагноения и отмирания тканей, сопровождающийся сильными болями, лихорадкой, головной болью и рвотой, иногда потерей сознания. Температура резко повышается (до 39-40 градусов). Пораженным пальцем невозможно двигать.
Болезнь быстро развивается, болевые ощущения из местных переходят генерализованные. При появлении этих симптомов необходимо скорее показаться врачу.
Иногда пальцы ноги приобретают молоткообразную форму из-за неправильного положения стопы, натяжения связок и повышенной нагрузки на мышцы, причем чаще болят вторые пальцы на ногах, а также третьи. Они сжимаются и как бы «смотрят» вниз. Результатом этого нарушения может стать артроз. Причининами молоткообразной деформации бывают наследственная предрасположенность, неправильная обувь, плоскостопие, высокий подъем стопы, длинный второй палец ноги.
Помимо мягких мозолей от новой обуви, иногда у человека развиваются стержневые мозоли с длинным корнем. Они не проходят сами собой, поэтому их приходится удалять. Образования связаны с ороговением поверхностного слоя кожных покровов и очень болезненны, особенно при ходьбе.
При этом заболевании происходит разрастание ткани в стопе, которое зажимает межпальцевые нервы и приводит к болезненному состоянию. По сути, неврома представляет собой доброкачественную опухоль, характеризующуюся ощущением, будто в стопе находится камешек, который мешает ходить. Часто патология проявляется болью между пальцами на ноге, обычно между четвертым и третьим.
Факторами, предрасполагающими к появлению недуга, являются плоскостопие, травмы, нагрузка на стопы, тесная обувь.
В артериях может развиться атеросклероз, при котором наблюдается недостаточный ток крови. При этом в пальцах ощущается холод, онемение или болезненность. Болевые признаки становятся сильнее при ходьбе. К нарушениям кровоснабжения может привести и сахарный диабет. Люди, болеющие этим недугом, нередко страдают от болезненности пальцев ног.
Еще одним нарушением кровеносной системы выступает эндартериит, при котором артерии воспаляются, проводя к нарушению кровоснабжения нижних конечностей. При таком заболевании в целом болят ноги ниже колена (иногда болевой синдром распространяется на всю конечность), пальцы могут неметь, покалывать, отекать, иногда их сводит судорогой, часто они бледные и холодные.
Эндартериит обязательно требует лечения, так как в запущенных случаях есть риск ампутации конечностей.
На большом пальце такое явление встречается чаще всего. Происходит это из-за тесной обуви и неправильного подстригания ногтей. Вросший ноготь – весьма болезненное состояние, но от проблемы можно избавиться в педикюрном кабинете, где мастер извлечет вросший край и правильно обработает ноготь.
Что делать, если болят пальцы на ногах? В первую очередь, следует посетить врача, который осмотрит больной участок и для постановки диагноза назначит проведение диагностических мероприятий. С проблемой следует нанести визит терапевту, который на основании анамнеза направит к узким специалистам – травматологу, неврологу, ревматологу или хирургу.
К основным методам диагностики, используемым при болевых ощущениях в нижних конечностях, относятся:
- рентген;
- компьютерная томография и МРТ;
- УЗИ;
- анализ мочи для определения артрита;
- общий и биохимический анализы крови;
- определение уровня мочевой кислоты.
Если болит палец на ноге, лечение назначается в зависимости от результатов диагностики и установленного диагноза.
- При артрите или остеоартрозе целесообразно употреблять нестероидные противовоспалительные препараты, которые устраняют воспаление и болезненность. Для восстановления хрящей назначают хондропротекторы.
- Подагру лечат лекарственными средствами, которые снижают уровень мочевой кислоты. Рекомендуется специальная диета с ограничением бобовых, мяса, кофе, отказом от алкогольных напитков.
- При невроме Мортона используют физиопроцедуры и ортопедическую обувь. В крайних случаях показано хирургическое вмешательство.
- Мозоли и отвердения устраняют размягчающими средствами, а при наличии глубоко корня – его оперативным удалением.
Чтобы предотвратить боль в пальцах ног и развитие заболеваний, рекомендуется носить удобную, нетесную обувь с широкими носками. Дома лучше ходить босиком или в мягких домашних тапках. Следует избегать чрезмерного перегрева или переохлаждения конечностей, а также своевременно обрабатывать возможные царапины и раны и немедленно обращаться к травматологу при подозрении на травмы.
источник
Постоянная боль в пальцах на левой или правой ноге не только причиняет дискомфорт и значительно влияет на обычную жизнь человека, но также может в большой степени ограничивать его подвижность и работоспособность.
Кроме того, такие болевые ощущения прямо сигнализируют о серьезных заболеваниях в организме. Если вы оказались в подобной ситуации, ни в коем случае не медлите — обращайтесь к врачу, чтобы установить причину того, почему болят пальцы на ногах и как лечить такое заболевание.
Почему болит большой палец на ноге? Именно таким образом проявляется обычно очень серьезное заболевание — подагра. Причиной подагры является накапливание солей, которые вырабатываются из-за избытка мочевой кислоты в крови.
Болевой синдром обычно проявляется на большом пальце ноги, при этом видимые причины для боли (например, мозоли, вросший ноготь и т.д.) отсутствуют. Со временем она распространяется практически на всю ногу, включая подушечки. При подагре большой палец ноги изменяется внешне — опухает и болит, особенно сильно это проявляется ночью и обычно сопровождается повышением температуры тела.
Врач посоветует вам соответствующую диету, которая позволит значительно снизить возможность выработки солей в организме, устранив основные причины возникновения подагры. Вам придется полностью исключить употребление алкогольных напитков, кофе, какао, воздержаться от приема мяса и жирной пищи. Запрещены бани и сауны, во время болезни лучше принимать душ.
Причиной того, почему болит палец на ноге, может быть артрит – хроническое или острое воспаление суставов и окружающих их тканей. Он возникает на фоне одного из системных заболеваний соединительных тканей, например, ревматизма, волчанки, псориаза. Заболевание сопровождается очень сильной болью, которая не прекращается даже в состоянии покоя и значительно возрастает при нагрузках на сустав.
Пораженное место сильно опухает и становится багрового цвета. Возможна деформация сустава, хруст при движении, частичное или полное ограничение двигательных функций. В зависимости от того, на фоне какой болезни появляется артрит, болевой синдром может развиваться на пальцах рук и ног одновременно.
Только квалифицированный врач может поставить точный диагноз, определить, какое заболевание является причиной артрита. Не пытайтесь вылечиться самостоятельно, обращайтесь к специалисту.
Если сильно болит сустав большого пальца на ноге, вероятной причиной может быть артроз, который влияет на разрушение хрящевых тканей сустава. На начальных стадиях заболевания боль появляется только при физических нагрузках.
Если при ходьбе у вас болят пальцы ног, попробуйте заменить обувь на более удобную, чтобы исключить данную причину.
Медицинская статистика свидетельствует, что артроз, в основном, преследует женщин, которые течение длительного времени носят неудобную обувь с вытянутым носком. Такая обувь вызывает деформацию большого пальца, которая распространяется затем на всю стопу, изменяя ее форму до такой степени, что в тяжелой стадии она уже не может быть вылечена.
Самой популярной причиной, почему болит косточка большого пальца на ноге, является вальгусная деформация стопы. Данное заболевание развивается, в основном, у женщин, поскольку именно они носят узкую обувь с длинным носком и высокие неустойчивые каблуки. Опорно-двигательный аппарат в организме женщины значительно слабее, чем мужской, он не может справляться такими нагрузками и постепенно деформируется.
Если заболевание наследственное, такие меры не смогут остановить его развитие, в этом случае обращение к врачу поможет справиться с проблемой и не допустить ограничения подвижности и работоспособности. Поставить точный диагноз и назначить квалифицированное лечение может только опытный специалист. Именно он исключит другие возможные причины болевого синдрома косточки, например, артроз или косолапость.
Прежде, чем обратиться к врачу, внимательно проанализируйте свои ощущения, чтобы на основании ваших жалоб доктор смог составить полную картину и диагностировать болезнь. Несмотря на то, что на ранней стадии болезнь практически не проявляется, каждая женщина должно заботиться о своих ногах.
Выбирайте правильную обувь, применяйте ортопедические стельки, которые оптимизируют нагрузку на стопу и не дают возможности заболеванию прогрессировать. В запущенных случаях, когда косточка начинает расти и опухать, мешая ходьбе, необходима хирургическая операция, чтобы восстановить нормальный образ жизни.
Достаточно редкая болезнь, при которой болевой синдром не задевает большой палец ноги, а ощущается в суставе указательного, а также на среднем и безымянном – это неврома Мортона. Нервные окончания, которые находятся на своде стопы, подвергаются постоянному давлению и нагрузке.
Остановить течение болезни и улучшить свое состояние вам поможет врач-ортопед. В дополнение к курсу лечения вам будут назначены специальные физические упражнения для развития суставов.
Иногда сильная боль локализуется не в пальцах ног, а в подушечках под ними. Это место очень нежное, мягкое и уязвимое, любая чрезмерная нагрузка и просто усталость может вызвать опухоли, мозоли. Вам поможет правильный уход за ногами.
Более крупные травмы следует лечить под наблюдением врача-травматолога. Для предотвращения таких ситуаций приобретите ортопедические стельки, которые помогут правильно распределять нагрузку на стопу. Если на подушечках появились сухие мозоли или бородавки, необходимо специальное лечение.
До того, как врач выяснит причину боли и назначит лечение, вы можете облегчить свое состояние, организовав покой для больного: конечность можно зафиксировать эластичным бинтом либо надеть бандаж. Обезболивающие мази с содержанием нестероидных противовоспалительных средств, например, диклофенак или ибупрофен, помогут избавиться от дискомфортных ощущений.
Абсолютно точно выполняйте все рекомендации врача — следовать «околомедицинским» советам друзей и знакомых недопустимо, ведь только квалифицированный профессионал сможет поставить вас на ноги.
Любой курс лечения болезни суставов требует строжайшей диеты. В дополнение к диете доктор пропишет вам препараты, соответствующие вашему диагнозу. При подагре вы будете принимать средства, снижающие уровень мочевой кислоты и усиливающие выведение солей из организма.
При артрите необходимы иммуностимуляторы и противовоспалительные препараты, иногда антибиотики.
Главная задача — остановить течение болезни на ранней стадии, поскольку в запущенных случаях сустав деформируется и полностью разрушается, лишая пациента возможности ходить.
- Березовые листья, цветки черной бузины и коры ивы (по 1 чайной ложке) залить кипящей водой и настаивать 10-12 часов. Процедить и использовать для компрессов три раза в день в течение 14 дней.
- Глину разводят в воде комнатной температуры, накладывают на несколько часов на пораженные участки, прикрывают для сохранения тепла или надевают носки. Ограничения по количеству процедур нет. Таким же образом применяют мел, прикладывают магнит или медные монеты.
- Плоды каштана измельчают и пол-литра порошка заливают стаканом спирта, кипятят на водяной бане 20 минут. Остывшей смесью смазывают больные суставы.
- Столовую ложку соли размешивают в стакане воды, используют как компресс не менее 10 дней.
- В 700 г сливочного масла слоями добавляют березовые почки, сутки держат на ровном жару, добавляют 2 ч. л. камфарного масла. Применяют как мазь на ночь.
- Свежей крапивой оборачивают ноги на ночь, прикрывают платком или надевают носки. Очень болезненная процедура, но действенная — эффект заметен уже после 3-4 раза.
- Листья каланхоэ помещают в пол-литровую бутылку, заливают до верха спиртом, на 7 суток убирают в темное место. Используют как растирание не менее 1,5 месяцев.
Достаточно часто возникновение болезней в суставах связано с состоянием почек и печени. Эти органы выводят из организма все вредные вещества, для постоянной правильной работы им необходимо большое количество жидкости, поэтому так важно пить много воды.
Чтобы почки и печень функционировали оптимально, нужно питаться не менее 5 раз в день маленькими порциями. Ни в коем случае не отказывайтесь от жиров — они нужны для формирования желчи в печени. Физические упражнения помогут подержать опорно-двигательный аппарат в работоспособном состоянии, при занятиях спортом суставы лучше снабжаются кровью, что препятствует их усыханию.
Нервная система поддерживает работоспособность всего организма в целом. Уделяйте больше внимания своему здоровью: если появились тревожные симптомы какого-либо заболевания, немедленно обращайтесь к врачу, чтобы предотвратить развитие болезни.
источник
Верхние фаланги пальцев нижних конечностей принимают непосредственное участие при ходьбе, поэтому если они начинают болеть, то человеку становится сложно передвигаться. Следовательно, столкнувшемуся с подобной проблемой человеку нужно предпринять определенные меры, которые позволят избавиться от нее. Однако почему болят подушечки пальцев на ногах? Какими заболеваниями и патологиями это может быть вызвано? Есть ли какая-либо угроза для здоровья и какие методы терапии существуют? Давайте постараемся подробно разобраться во всех этих вопросах и найдем ответы на них.
Давайте рассмотрим их более подробно. Если вам стало трудно ходить, то первым делом нужно понять, почему болят подушечки пальцев на ногах. Это очень важно, поскольку от причины зависит дальнейшее лечение. Среди наиболее распространенных врачи выделают следующие:
- Деструктивно-дистрофическое заболевание суставов. Они могут поражать как мелкие, так и крупные подвижные соединения нижних конечностей. По мере протекания патологии развивается воспалительный процесс, вызывающий деформацию и деструкцию костной ткани, которая сопровождается сильной болью. Чаще всего подобные патологии развиваются в результате естественного старения организма, нарушении нормального функционирования иммунной системы или из-за различных инфекций. Если у человека болит подушечка пальца на ноге по причине артроза или артрита, то программа терапии направлена на то, чтобы остановить дальнейшее развитие воспалительного процесса, снять болевой синдром и укрепить соединительную ткань.
- Дерматофития. Это заболевание грибкового происхождения, с которым сталкиваются преимущественно профессиональные спортсмены. Однако и обычный среднестатистический человек не застрахован от него. При нем не только болит на ноге подушечка большого пальца, но и наблюдается сильное покраснение эпидермиса, а также кожа начинает трескаться и шелушиться. Программа терапии основана на использовании специальных мазей. Подбирать их должен только профилированный специалист, поскольку существует множество видов грибков, способных спровоцировать микоз.
- Метатарзалгия. Данный симптом вызван воспалением подвижных соединений пальцев и стопы, при котором возникает сильная резкая боль во время ходьбы. Как правило, поражаются персты со второго по четвертый. Основными провоцирующими факторами являются слишком тесная обувь, высокая нагрузка на нижние конечности и перенесенные ранее травмы. Медикаментозного лечения как такового не существует. Больным рекомендуется носить ортопедическую обувь, способствующую правильному распределению нагрузки. Особенно это касается женщин, которые просто не могут представить свою жизнь без туфель на высоких каблуках и шпильках.
- Если болят подушечки пальцев на ногах при ходьбе, то причина может заключаться в мозолях или натоптышах. Они образуются у людей, работа которых связана с постоянной ходьбой. Если своевременно не начать борьбу с ними, то кожа начинает грубеть, в результате чего возникают болевые ощущения при каждом наступании на стопу. Чтобы избавиться от образований используют специальные пластыри.
- Папилломы. На простом языке они называются бородавками. В народе бытует мнение, что они появляются на теле после прикосновения к лягушке, однако, это убеждение далеко от истины. Данные образования носят вирусную природу. Все дело в том, что в организме каждого человека есть папилломавирусы, которые находятся в спящем состоянии. Но если иммунная система дает сбой, то они активизируются. На ранних стадиях применяется медикаментозное лечение, однако, при поражении обширных участков кожного покрова назначается хирургическое удаление бородавок.
Таким образом, если у вас болит подушечка пальца на ноге, то лучше не заниматься самолечением, а обратиться в больницу. Это обусловлено тем, что причин дискомфорта при ходьбе может быть очень много, а не поставив точный диагноз невозможно подобрать наиболее подходящую терапию.
Выше мы подробно ответили на вопрос о том, почему болит подушечка большого пальца на ноге, поэтому теперь можно поговорить об основных методах лечения. Как уже было сказано выше, столкнувшись с проблемой, нужно первым делом обратиться в больницу, поскольку совершенно безобидное, на первый взгляд, заболевание может привести к очень серьезным последствиям.
Но здесь возникает вполне закономерный вопрос: к какому доктору записываться на прием? Ответить на него очень сложно, поскольку каждым заболеванием занимается определенный специалист. Поэтому первым делом вы можете пройти обследование у терапевта, который на основании вашей клинической картины направит вас к нужному врачу. Это может быть ревматолог, ортопед, дерматовенеролог, хирург или травматолог. Проведя комплексное обследование и получив результаты необходимых лабораторных исследований, профилированный специалист сможет понять, почему у пациента болит подушечка на стопе под большим пальцем и подобрать наиболее эффективную программу терапии. О том, какие методы она может включать, будет рассказано далее.
Этому аспекту стоит уделить особое внимание. Как правило, люди сталкиваются не только с болевым синдромом, но и с другими клиническими проявлениями синдрома. Дискомфорт — это первичный симптом, возникающий на ранних стадиях протекания заболевания. При наличии воспаления у человека также может повышаться температура тела. Со временем появляется припухлость, а боль начинает проявляться не так интенсивно. Однако это вовсе не значит, что проблема отступила, поскольку патология будет продолжать прогрессировать.
Как правило, к врачам с жалобами на то, что болит подушечка на ноге под пальцами, приходят представители пожилого поколения, но нередки случаи, что с подобной проблемой обращаются и молодые пациенты.
В повышенной группе риска находятся люди со следующими проблемами:
- сахарный диабет;
- хрупкость кровеносных сосудов;
- нарушение нормального кровообращения;
- тромбоз;
- атеросклероз;
- травмы нижних конечностей;
- алкогольная интоксикация;
- межпозвонковая грыжа;
- радикулопатия.
Если у вас болят подушечки пальцев на ногах, лечение необходимо начинать незамедлительно. Как утверждают врачи, некоторые заболевания способны передаваться на обе ноги, в результате чего больной может попросту перестать нормально передвигаться.
Дискомфорт может проявляться абсолютно в любых пальцах, но чаще всего страдает именно первый. Причин у синдрома довольно много, но в большинстве случаев болит подушечка под большим пальцем на ноге из-за ношения тесной и неудобной обуви, создающей большую нагрузку на ступни при ходьбе. Но бывают случаи, когда болевой синдром является свидетельством наличия различных проблем со здоровьем. Многие люди не уделяют должного внимания своим ногам, закрывая глаза на тревожные симптомы, в результате чего у них потом возникает множество проблем.
Среди наиболее распространенных патологий можно выделить следующие:
- Остеопороз. Из-за недостатка в организме кальция и фосфора кости скелета становятся более хрупкими.
- Бурсит. Развивается в результате избыточного скопления солей в суставах и различных иммунных расстройствах.
- Деформация стопы. Один из наиболее распространенных в медицинской практике случаев, при котором болит на ноге подушечка большого пальца. При этой патологии подвижные конечности ног смещаются внутрь стопы, в результате чего значительно ухудшается их подвижность и возникает определенный дискомфорт во время ходьбы.
Также с болевым синдромом регулярно сталкиваются люди, активно занимающиеся спортом. При сильных физических нагрузках происходит создается большая нагрузка на костную и хрящевую ткань, в результате чего она быстрее изнашивается.
С каждым годом проблема ожирения становится все актуальнее. Оно приносит множество неудобств в повседневную жизнь человека и приводит к развитию различных проблем со здоровьем. Помимо этого, если у вас болят подушечки на стопах ног до пальцев, то, возможно, это также связано с избыточным весом. Из-за большой массы тела создается высокая нагрузка на нижние конечности, в результате чего у людей не редко развиваются такие заболевания, как воспалительное поражение и дистрофия сухожилий или дегенеративные изменения в тканях плантарной фасции.
Также среди наиболее распространенных причин можно выделить:
- рубцы;
- повышенную реактивность мышечных волокон;
- неврит;
- дисфункцию ВНЧС.
В случае с перечисленными выше проблемами болевой синдром может проявляться с различной интенсивностью независимо от времени дня и ночи. Как правило, он настолько сильный, что люди не могут не только ходить, но и выполнять элементарные повседневные задачи. Поэтому стоит иметь в виду: если у вас болит подушечка на стопе под большим пальцем, то не стоит рассчитывать, что все пройдет само собой. Нужно обратиться к профилированному специалисту, который проведет обследование и после постановки точного диагноза назначит соответствующее лечение. При этом вы должны понимать, что одного лишь приема медикаментозных препаратов будет недостаточно. Вам придется полностью пересмотреть свой образ жизни и в обязательном порядке перейти на особую диету.
При данном заболевании аутоиммунного происхождения происходит поражение практически всех подвижных соединений верхних и нижних конечностей. В результате этого люди перестают нормально ходить, а каждый шаг дается им с нестерпимой болью. Объяснить процесс развития патологии не могут даже современные доктора, поскольку он до конца не изучен. Среди основных факторов риска находятся:
- слишком высокие физические нагрузки;
- постоянное пребывание в стрессовом состоянии;
- различные заболевания вирусной и инфекционной этиологии.
Если у вас болит подушечка пальца на ноге, то точно диагностировать ревматоидный артрит помогут следующие симптомы:
- быстрая утомляемость;
- плохая подвижность суставов после пробуждения;
- сильные болевые ощущения, интенсивность которых усиливается при длительном выполнении монотонной работы;
- ощущение общей слабости;
- снижение трудовой активности;
- постоянное пребывание в подавленном состоянии, близком к депрессии;
- снижение или полная потеря аппетита.
Стоит отметить, что все вышеперечисленные симптомы представляют не самую большую угрозу. Если человек длительное время не обращается в больницу, то со временем его организм истощается и у него развивается почечная недостаточность, что в конечном счете заканчивается смертью. Именно поэтому медицинские сотрудники рекомендуют как можно скорее начинать лечение, поскольку на ранних стадиях патологию удается вылечить без каких-либо серьезных осложнений.
Почему они возникают? Эта проблема чаще всего связана с некомфортной обувью, создающей сильное давление на пальцы и ступни. Если после того, как вы сняли туфли, дискомфорт постепенно уходит, а вы чувствуете заметное улучшение, то значит, пришло время перебрать свой гардероб. Однако если даже после этого у вас болит подушечка на ноге возле пальцев, то, скорее всего, на ваших ступнях уже образовались мозоли и натоптыши, а поэтому болевой синдром будет постепенно только усиливаться. Избавиться от образований поможет специальный пластырь, который продается в любой аптеке. Помимо этого, вы должны купить хотя бы одну пару удобной обуви и давать ногам отдыхать после тяжелого рабочего дня.
По утверждению врачей, эта группа патологий является одной из наиболее часто диагностируемых у пациентов, обращающихся в больницу с жалобами на боли в различных отделах нижних конечностей. При этом по мере развития воспалительного процесса симптоматика будет приобретать все более ярко выраженный характер.
При артрозе и артрите боль может локализоваться не только в верхних фалангах пальцев, но и распространяться по всей ступне. Это обусловлено прогрессирующим воспалительным поражением суставов, которое нужно как можно скорее остановить. Для этого требуется комплексная программа терапии.
Еще одна распространенная причина — это различные заболевания грибковой этиологии. Патогенная микрофлора поражает кожный покров, который начинает шелушиться и со временем трескаться, в результате чего и возникают неприятные ощущения. Если болит подушечка на ноге под пальцами, лечение предполагает использование препаратов, оказывающих подавляющее воздействие на грибок. В очень тяжелых случаях для повышения эффективности терапии могут также назначаться определенные медикаментозные препараты. При этом не стоит пытаться подобрать мазь самостоятельно, поскольку неподходящие средства могут лишь усугубить ситуацию. Назначить нужную мазь может только профилированный специалист после осмотра пациента и постановки точного диагноза.
Что об этом необходимо знать? Данный симптом проявляется из-за высоких физических нагрузок, поэтому он очень хорошо знаком спортсменам и людям, чьи профессии связаны с длительным пребыванием на ногах. Болевые ощущения возникают из-за воспалительного поражения суставов, отвечающих за подвижность пальцев нижних конечностей. Лечение в этом случае должно проходить под строгим наблюдением доктора.
Что касается папилломавируса, то определить его можно в домашних условиях по небольшим образованиям различного размера и формы, возникающим на пальцах и стопе. Если у человека сильный иммунитет, то заболевание может отступить без какого-либо лечения, но если папилломы будут продолжать распространяться, то в этом случае нужно обратиться в больницу.
Как правило, люди начинают бить тревогу тогда, когда у них уже болит подушечка пальца на ноге. Однако мало кто знает, что подобной проблемы можно избежать, если придерживаться следующих мер профилактики:
- при посещении общественных бассейнов используйте сменную обувь;
- при интенсивных физических нагрузках нужно следить за равномерным распределением нагрузки;
- несколько раз в год проходите курс иммунотерапии для повышения защитных функций организма;
- ходите только в удобной обуви, не создающей большую нагрузку на пальцы и стопы;
- откажитесь от употребления спиртных напитков и табачных изделий;
- следите за своим рационом;
- при возникновении первых подозрений на деструктивно-дистрофические заболевания сразу обращайтесь в больницу.
Здоровье ваших ног зависит только от вас, поэтому вы должны стараться сильно не перегружать их.
Боль в пальцах нижних конечностей далеко не всегда является признаком наличия каких-либо опасных патологий. Тем не менее данный синдром нельзя оставлять без внимания, поскольку за ним могут стоять серьезные проблемы. По этой причине тем, кто заметил у себя рассмотренные в этой статье симптомы, рекомендуется обратиться к врачу. Обследование не отнимет много времени, но вы будете уверены в том, что полностью здоровы или сможете своевременно начать необходимое лечение.
источник
Подушечки на стопе около пальцев – это одна из основных точек на подошве, на которую приходится основная нагрузка при наступании. Любые неприятные ощущения в этой области вызывают проблемы с двигательной активностью. Случаев, когда боль в подушечке стопы существенно омрачает жизнь, достаточно. Поэтому рано или поздно практически каждый человек начинает интересоваться, почему болят подушечки стопы при ходьбе или в покое, и как лечить возможные патологии.
Именно неправильное распределение нагрузки на стопу чаще всего приводит к болям подушки стопы. Но чтобы понять, как это связано с ежедневными нагрузками и выбором обуви, придется разобраться с расположением точек, которые воспринимают на себя нагрузку.
- бугор пяточной кости;
- головка первой плюсневой кости, расположенная у основания большого пальца;
- головка пятой плюсневой кости – основание мизинца.
- Когда человек ходит босиком или в обуви на сплошной подошве, большую нагрузку на себя принимает пятка.
- Если каблук в допустимых медициной пределах, то есть не превышает 3 – 5 см, точки опоры воспринимают вес человека равномерно.
- А вот при ношении высокого каблука и особенно шпилек, 90 – 95 % всей нагрузки приходится именно на основание плюсневых костей или подушечки на стопах.
Не удивительно, что после длительного хождения в такой обуви, стопа в области подушечек начинает неимоверно болеть, особенно сразу после снятия туфель.
Когда же человек ежедневно подвергает ноги таким нагрузкам, стопы элементарно не успевают во время ночного отдыха восстановиться.
А теперь добавьте к неправильно подобранной обуви лишний вес, длительное пребывание на ногах – и хроническая боль в стопе обеспеченна.
Именно такие факторы приводят к деформации стопы, что диагностируется как плоскостопие или же вальгусная деформация стопы.
В этих случаях боль уже будет связана с хронически неправильным распределением нагрузки, так как продольный или поперечный свод стопы уплощается.
Поэтому, когда пациент ощущает хроническую усталость ног, особенно в области под пальцами, стоит задуматься о смене обуви и профессиональном обследовании, так как такой признак может свидетельствовать о необратимых деформирующих процессах в стопе.
Еще одна, на первый взгляд, безобидная причина боли в подушечках на стопе – это кожные образования и поражения:
- Грибковая инфекция. Кожа шелушится, краснеет, а со временем начинает зудеть, чесаться. При наступании на пораженный участок человек испытывает боль, кожа печет даже в отсутствии двигательной активности. Для лечения микоза недостаточно простых гигиенических процедур. Уничтожить грибок способны только специфические препараты. Причем применять их придется как наружно, так и перорально.
- Натоптоши и мозоли. Это еще одно последствие неправильного распределения нагрузок на ноги в сочетании с игнорированием гигиенического ухода. И если в начале негативного процесса кожа на подушечках просто начинает грубеть, то со временем присоединяется жжение, боль при наступании.
- Бородавки. Причиной таких образований является вирус папилломы. Они бывают плоскими, вытянутыми, на ножке. И при расположении на подушечках или между пальцами вызывают неприятные ощущения при неизбежном прикосновении во время ходьбы. Избавиться от папиллом порой достаточно проблематично, так как простое обрезание, выжигание не всегда решает проблему. Только противовирусное лечение позволяет убрать инфекцию. Но, как ни странно, иногда бородавки исчезают самостоятельно.
Человек, столкнувшийся на собственном опыте с дерматологическими проблемами стоп, чаще всего прибегает к народным методам лечения или нанесению популярных аптечных чудо-препаратов. Но правильным решением в этом случае будет обращение к медикам, так как за такими образованиями может стоять серьезное инфекционное поражение или другие проблемы со здоровьем в целом.
Видео — Укрепление стоп
В области подушечек около пальцев ног расположены связки, сухожилия, множество нервных окончаний. Кроме этого сам поперечный свод стопы образован суставами, соединяющими фаланги пальцев ног м плюсневыми костями.
- Бурсит. В местах сочленения костей расположены суставные сумки или бурсы. Они со стороны подошвы надежно защищены жировой прослойкой. Однако эта защита с возрастом утрачивает свою толщину, а на бурсы приходится усиленная нагрузка. Основным признаком воспаления суставных сумок является гиперемия кожных покровов локального характера. Любое прикосновение к месту патологии вызывает боль. Поставить диагноз и выбрать методы лечения может только лечащий врач, так как хронический бурсит не всегда поддается консервативной терапии.
- Лигаментит. Воспаляются связки, расположенные в подошвенной части. Характерна боль при сгибании, но может болеть и сама подушка. К такому заболеванию могут привести чрезмерные нагрузки микротравмы. Но в некоторых случае воспаление носит инфекционный характер.
- Артрит. Чаще всего плюснефаланговые суставы поражаются ревматоидным артритом. Воспалительный процесс происходит на фоне сбое работы иммунной системы. Ткани воспаляются, появляется отечность и выраженная боль. С таким диагнозом пациент практически не может становиться на больную ногу в период обострения заболевания.
Лечением воспалительных заболеваний стопы занимается ревматолог, который подберет качественную терапию. Упор делается на приеме противовоспалительных препаратов, а также физиотерапевтические методы восстановления подвижности.
Поражение стопы в области подушечек может быть осложнением нарушений обменных процессов в организме. Прежде всего, речь идет о подагре и диабетической стопе.
Диабетическая стопа – состояние, характерное для запущенного диабета. На фоне ускорения течения атеросклероза страдают мелкие сосуды, особенно на нижних конечностях. О нарушении кровообращения подскажет онемение, жжение в ногах, мышечная слабость. Намного опаснее появление изъявлений, к которым часто присоединяются инфекции. Лечение такого заболевания занимается эндокринолог и флеболог. Прежде всего, внимание уделяется поддержанию нормального уровня сахара в крови, а также симптоматической терапии осложнений.
При подагре речь идет о повышенной концентрации мочевой кислоты. Она скапливается в мелких сосудах и чаще всего в плюснево-фаланговых. В период обострения пациент испытывает невыносимую жгучую боль. Причем болевой синдром чаще всего возникает внезапно, в ночное время. На запущенных стадиях к воспалительной симптоматике присоединяется образование тофусов – шишек со скоплением кристаллов мочевой кислоты.
Так как на стопе расположено множество вредних и мелких пеефирических сосудов, люое заболевание, поражающее сосудистую систему, может вызывать неприятные ощущения около пальцев. Боль подушечек в большей степени при таких болезнях связана с недостатком питательных веществ, спазмом сосудов и раздражением нервных окончаний на этом фоне.
- атеросклероза – постепенной закупоркой средних сосудов;
- облитерирующего тромбангиита – постепенного сужения просвета артерий с образованием тромбических масс;
- тромбоэмболия пальцевых артерий –закупоркой отельного сосуда оторвавшимся тромбом.
Отдельно стоит остановиться на варикозной болезни, так как ей подвержено около 70% пациентов.
На начальных этапах варикоза человек испытывает тяжесть в ногах и болезненность в стопах. Возникающая при этом отечность распространяется также и на подошву. Поэтому наступать на подушечки достаточно больно.
Любое сосудистое заболевание представляет угрозу не только здоровью ног, но и жизни пациента. Такие осложнения как тромбоз, появление язв на кожных покровах нередко приводят к инвалидности и потере человеком возможности передвигаться. Именно боль в стопах, в том числе в подушечках может стать первым сигналом проблем с сосудами, что, к сожалению, часто списывается пациентами на банальную усталость.
Участок стопы около пальцев в меньшей степени подвержен травмированию, чем, например, голеностоп.
Однако при прямых ударах, наличии сильных сдавливающих факторов, падениях на ноги возможно получение некоторых травм:
- Ушибы – самый распространенный вид повреждения. Обычно он возникает при тупых ударах. Травмированный не может наступить на ступню, на коже появляется синяк. Чтобы исключить более серьезные повреждения нужно обязательно сделать рентген стопы.
- Переломы. Чаще всего носят закрытый характер без смещения. Для него характерно появление отечности и сильной боли. Но отличить трещину от сильного ушиба без рентгена практически невозможно.
Более серьезные повреждения в области плюснево-фаланговых суставов возникают при ДТП или несчастных случаях, когда ступня подвергается сильному сдавливанию и кости раздробляются. Лечение таких травм сложное и проходит только в условиях стационара.
Причиной невропатий, затрагивающих стопу, чаще всего становится травматическое повреждение. После сильного удара нарушается целостность нервных волокон или его миелиновой оболочки.
Нарушение иннервации стопы и боль в подушечках может быть связана с поражением бедренного нерва, седалищного нерва, а также с поражением позвоночника в пояснично-крестцового отдела.
Но чаще в области подушечек встречается неврома Мортона. Она образуется из нервной ткани в виде опухоли между 3-ей и 4-й плюсневыми костями. До конца механизм роста такой невромы не выяснен. Но чаще всего медики связывают его с ношением высоких каблуков и перераспределением основной массы тела именно на эти кости.
В начале роста невромы пациенты испытывают определенный дискомфорт только при надавливании на место патологии, то есть стоя. С ростом опухоли появляются парестезии и острые боли, что связано с компрессией невриномы.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
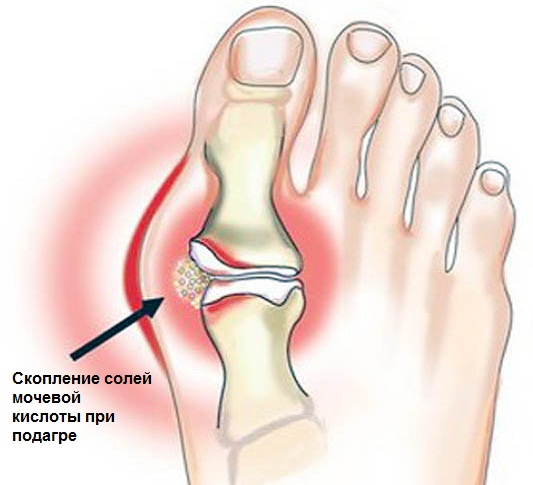
Подагра – заболевание, обусловленное нарушением обмена пуринов. Характеризуется увеличением количества мочевой кислоты в крови, и отложениями ее солей (уратов) в суставных тканях.
Обычно подагрический приступ начинается как раз с появления болей в суставе большого пальца ноги. При развитии заболевания патологический процесс может распространяться на все большее число суставов – возникает полиартрит. Но чаще всего при подагре поражаются суставы именно нижних конечностей: коленные, голеностопные, суставы стоп. А наиболее выраженные нарушения и боли наблюдаются в суставах пальцев ног.
Приступы подагры начинаются преимущественно в ночное время. Характеризуется такой приступ быстрым нарастанием местной температуры вокруг сустава, и его покраснением. Быстро увеличивается его отечность и болезненность. Мучительная жгучая боль распространяется от пальцев вверх по ноге. Воспаление может захватывать и мягкие ткани, формируя клиническую картину флебита или целлюлита. Средняя продолжительность подагрических атак составляет несколько суток, а иногда и недель. После стихания признаков сустав постепенно приобретает свою нормальную форму.
При подагре обострения наблюдаются от двух до шести раз в год, а факторами, провоцирующими начало приступа, являются:
- злоупотребление алкогольными напитками;
- погрешности в рационе в виде большого количества мясных или жирных блюд;
- злоупотребление кофе, какао или крепким чаем;
- интенсивные банные процедуры.
Еще одним характерным симптомом подагры являются тофусы, которые выглядят как очаги патологических уплотнений, расположенные в подкожной клетчатке. Локализуются они обычно над пораженными суставами, на разгибательных поверхностях голени и бедер, на ушных раковинах, на ахилловых сухожилиях или на лбу.
- ревматизма;
- системной красной волчанки;
- псориаза;
- нарушения обмена веществ;
- аутоиммунных патологий.
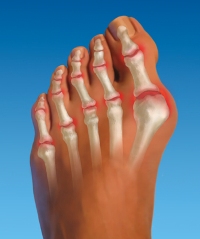
Изолированные поражения пальцев ног при артритах встречаются довольно редко. Чаще всего у таких пациентов воспалительный процесс распространяется и на другие суставы. Кроме того, для артритов очень характерны симметричные болевые ощущения, то есть поражения одинаковых суставов на обеих ногах.
Артритная боль в воспаленном суставе обычно имеет весьма выраженную интенсивность. Появляется она не только при движениях, но и в покое. Также на пораженных артритом суставах возникают сильные отеки и припухлости. Кожный покров над воспаленными областями приобретает красный, багровый оттенок, увеличивается местная температура.
Помимо болевых ощущений, симптомами артрита также являются:
1. Ограничение движений в суставе.
2. Изменения его формы.
3. Неестественный хруст при нагрузках.
При разных видах артрита болевые ощущения развиваются в различных пальцах. Например, для псориатического и реактивного артрита более характерно поражение именно больших пальцев ног.
Остеоартроз – это дегенеративно-дистрофическое заболевание сустава, развивающееся в результате разрушения хрящевых тканей на суставной поверхности. При этой патологии боль сначала возникает периодически, только после физической нагрузки, и быстро пропадает в покое. Но с развитием заболевания интенсивность болей увеличивается, они не исчезают после отдыха, и могут появляться в ночное время.
Признаками остеоартроза являются следующие симптомы:
- утренняя скованность;
- болезненные уплотнения на краях суставной щели;
- ограничение движений в суставе;
- характерный хруст при движениях.
Артрозом пальцев ног страдают, в основном, женщины. Возникновение заболевания провоцируется ношением модельной обуви с острым носом на протяжении многих лет. В результате происходит деформация большого пальца, и его искривление в сторону второго пальца. Кроме того, начинает выпирать его косточка, которая натирается поверхностью обуви, и со временем также подвергается деформации. В итоге искривляются и увеличиваются в размерах все суставы большого пальца ноги. Это провоцирует появление болей и ограничение подвижности.
Если артроз прогрессирует, то палец может менять свою изначальную форму настолько, что его не удается вернуть в начальное положение, применив даже значительные физические усилия.
Осложнением артроза большого пальца является еще и то, что вслед за ним деформации подвергаются второй и третий палец ноги. В результате возникает комбинированная деформация стопы. Кроме того, из-за постоянного трения и травматизации сустава 1-го пальца в нем развивается бурсит.
Воспаление суставной сумки большого пальца ноги со скоплением в ее полости жидкости (экссудата) носит название бурсит. Эта патология характеризуется отеком, болевыми ощущениями, покраснением и жаром в районе большого пальца.
Основное проявление бурсита – наличие подвижной округлой припухлости в области пораженного сустава, имеющей мягкую консистенцию. Такая припухлость довольно болезненна при ощупывании, и легко определяется визуально.
Кроме того, увеличивается местная температура в области воспаления, и кожа приобретает багровый оттенок. При длительном течении бурсит может перейти и в хроническую форму. К воспалению в подобных случаях присоединяется отложение кальциевых солей, что вызывает появление постоянных болевых ощущений.
Если причиной бурсита была травма большого пальца ноги, то к воспалительному процессу может присоединяться и патологическая микрофлора. Возникает гнойный бурсит, а все симптомы становятся более выраженными:
- сильные боли во всей стопе;
- повышение общей температура тела;
- головная боль;
- слабость;
- тошнота и т.д.
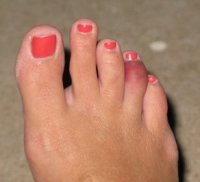
При переломе фаланги пальца стопы в первые часы после получения травмы определяются:
- болезненность в месте перелома при ощупывании;
- значительная припухлость;
- боль при нагрузках на поврежденный палец;
- боли при пассивных движениях пальца;
- кровоподтеки на боковой и тыльной поверхности.
Боль и хромота при переломе сохраняются длительное время. Характерным симптомом является то, что для уменьшения болей человек обычно старается перенести опору на пятку. Часто повреждается также и ногтевое ложе, которое впоследствии служит местом проникновения инфекции.
Нарушения функций при переломах II, III, IV и V пальцев стопы могут быть не особо заметны. Поэтому пациент поначалу может даже и не подозревать о наличии перелома. Лишь через некоторое время, при нарастании болевых ощущений, человек обращается к врачу.
Остеомиелит – это гнойно-некротический процесс, который возникает в кости и костном мозге, затрагивая окружающие мягкие ткани. Причина этой патологии – проникновение в организм микрофлоры, продуцирующей гной. Зачастую остеомиелит в пальцах ног развивается в виде осложнения различных костных патологий, к примеру, при открытых переломах.
Острый остеомиелит начинается с резкого увеличения температуры тела до 39-40 o С.
Состояние пациента сильно ухудшается, что обусловлено нарастающей интоксикацией организма. Проявляется это заболевание также следующими симптомами:
- резкая боль в стопе;
- ознобы;
- головные боли;
- неоднократная рвота;
- иногда потери сознания и бред;
- возможна желтуха.
В первые несколько суток появляется сильная боль в стопе, которая может распространяться и на голень. В пораженных костях и суставах развиваются болевые контрактуры. Активное движение пальцами ног невозможно, а пассивное – сильно ограничено. Быстро нарастают отечные явления в мышцах и мягких тканях стопы и голени. Кожа над зоной поражения приобретает багровый цвет, сильно напряжена. Нередко на ней появляется выраженный венозный рисунок.
При переходе заболевания в хроническую форму самочувствие пациента может несколько улучшаться, выраженность боли в стопе снижается, а сама боль приобретает ноющий характер. Пропадают признаки интоксикации организма, и температура тела возвращается к норме. Зачастую в области поражения формируются свищи со скудными гнойными выделениями. Несколько таких свищей могут образовывать сеть подкожных каналов, которые впоследствии открываются на большом удалении от патологического очага. В дальнейшем возникает стойкая неподвижность суставов стопы и искривление костей пальцев.
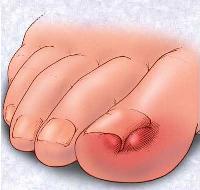
Болевые ощущения при этом могут иметь довольно выраженную интенсивность. Кроме того, характерно покраснение кожи вокруг вросшего ногтя, ее отек, а также присоединение инфекций.
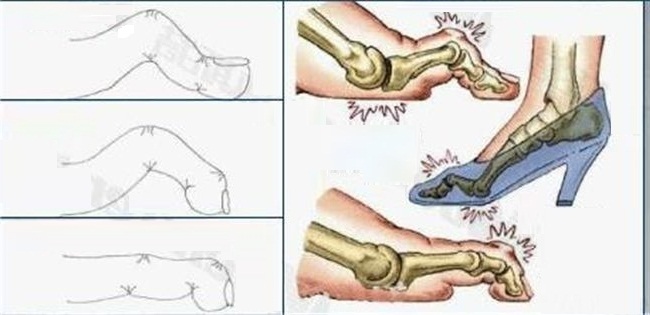
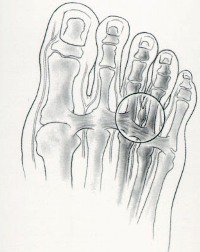
Вальгусная деформация – это искривление плюснефалангового сустава, при котором большой палец отклоняется в сторону своих соседей. Основная причина развития данного нарушения – плоскостопие и слабость сухожильно-связочного аппарата. Дополнительные факторы, способствующие возникновению вальгусной деформации, а соответственно и увеличению боли – ношение узкой обуви или обуви с чрезмерно высокими каблуками.
В подобных случаях возникновение болевых ощущений в пальцах ног связано с нарушениями опорно-двигательного аппарата в виде косолапости той или иной степени выраженности. Вследствие неправильного расположения стопы при хождении происходит неравномерное распределение нагрузки на нее. Большой палец постепенно оттесняется кнаружи и вверх, смещая за собой и остальные.
Так как сухожилия в области свода стопы пытаются ее стабилизировать, на мышцы, которые ответственны за подвижность пальцев, приходится дополнительная нагрузка. Пальцы оттягиваются назад и поджимаются, что приводит к значительному выпячиванию их суставов. Это и ведет к возникновению молоткообразной деформации. Кроме того, на выступающих вперед суставах быстро образовываются болезненные костные мозоли.
Деформированные молоткообразные пальцы упираются в обувь в различных местах и подвергаются трению. В тех областях, где искривленные пальцы прикасаются к поверхности обуви, возникает раздражение. Продолжающееся раздражение и трение может даже приводить к возникновению кожных изъязвлений в области поражения. По мере усиления таких деформаций пациенту становится все больнее и труднее передвигаться.
Наросты отмерших клеток, образующие плотные затвердения на коже, называются мозолями. В большинстве случаев подобные наросты возникают на подушечках пальцев стопы, на пятках или на боковых поверхностях большого пальца. Часто такое затвердение имеет длинное основание в виде глубоко проникающего в ткани корня. Мозоли обычно безболезненны в покое, но обладают выраженной болевой интенсивностью при нагрузках, ходьбе и давлении на пораженную область.
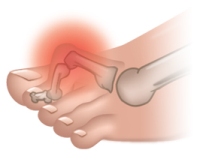
Вследствие ущемления нервов развивается травматический неврит. Воспаление носит хронический характер, что приводит к возникновению постоянной болезненности под пальцами ног.
Боль при этом заболевании обычно локализуется в области основания второго, третьего и четвертого пальцев стопы. Она имеет тенденцию к нарастанию при длительной ходьбе и ношении тяжестей. Кроме того, она часто отдает и в сами пальцы, а также вверх, в голень.
Одним их распространенных симптомов сахарного диабета являются изменения чувствительности и боль в пальцах ног, появляющаяся при ходьбе. Также при диабете часто наблюдается жжение в ступнях, преимущественно в ночное время. Причиной этих состояний служит нарушение кровообращения в нижних конечностях и поражения нервных окончаний.
Болевые ощущения в пальцах ног могут быть проявлением поражений артериальных сосудов нижних конечностей. Общие симптомы для таких заболеваний – это:
1. Побеление пальцев ног.
2. Боль при физических нагрузках.
3. Боль при переохлаждениях.
Две основные патологии, для которых характерна подобная симптоматика – это облитерирующий эндартериит и атеросклероз артерий нижних конечностей.
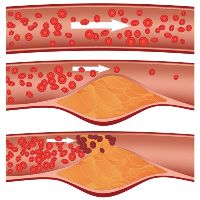
Для этого заболевания характерно уплотнение сосудистой стенки, которое проявляется ощущением сжимающих болей в мышцах ног и в стопе. Болевые ощущения нарастают при ходьбе. Кроме того, характерный признак атеросклероза артерий нижних конечностей – ощущение холодных стоп вне зависимости от времени года.
Болевой синдром в пальцах ног, особенно в промежутках между ними, может быть следствием дерматологических заболеваний. Чаще всего это массивные грибковые поражения стоп.
Кроме боли между пальцами ног, подобные нарушения проявляются также:
- зудом и жжением на коже стопы;
- покраснениями ногтей и изменением их формы;
- припухлостью кончиков пальцев;
- нарушениями окраски кожных покровов.
Боль в пальцах ног обуславливается широким спектром различных заболеваний, а потому данный симптом оказывается поводом к обращению к разным врачам-специалистам, в сферу компетенции которых входит диагностика и лечение спровоцировавшего их заболевания. Таким образом, ответ на вопрос, к какому врачу обращаться при боли в пальцах ног, зависит от того, какое именно заболевание предполагается у человека. А предположение заболевания основывается не только на боли в пальцах ног, но и на основании других имеющихся симптомов. Таким образом, очевидно, что выбор врача, к которому нужно обращаться в конкретном случае боли в пальцах ног, зависит от других имеющихся у человека симптомов. Ниже умы укажем, к докторам каких специальностей необходимо обращаться в зависимости от сопутствующих симптомов.

Если человека беспокоит сильная боль в любых пальцах ног, появляющаяся не только при движении, но и присутствующая в покое, сочетающаяся с отеком, припухлостью, разогреванием (кожа наощупь горячая), багровой окраской кожи в области болезненности, хрустом при физической нагрузке и ограничением движений в суставе, то подозревается артрит. В таком случае необходимо обращаться к ревматологу.
Когда боль в пальцах ног возникает периодически и всегда после физической нагрузки, а после отдыха может уменьшаться или вовсе исчезать, сочетается со скованностью стопы по утрам, хрустом при движении, ограничением подвижности и, возможно, деформацией больного пальца, то подозревается артроз. В таком случае необходимо обращаться к врачу травматологу-ортопеду (записаться).
Если боли в пальцах ног сочетаются с симптомами тендинита (боли в пальцах при ходьбе и при ощупывании сухожилий, хруст при движении, покраснение и разгоряченность кожи над областью болей) или бурсита (отек, боль, покраснение (кожа багровая) и горячая кожа в области большого пальца, сочетающиеся с мягкой припухлостью около сустава, и иногда с болями во всей стопе, повышенной температурой тела, слабостью и тошнотой), то необходимо обращаться к травматологу-ортопеду.
Если боль в пальцах ног ощущается после любого травматического воздействия на них (например, удар о твердый предмет, падение тяжелого на ногу, сдавление стопы дверьми с автоматическим закрыванием-открыванием и т.д.), то следует обращаться к врачу травматологу-ортопеду или, в его отсутствие, к общему хирургу (записаться).
Если боль в пальцах ног возникает на фоне резкого повышения температуры тела до 39 – 40 o С, сочетается с резкой болью во всей стопе (иногда также и в голени), отеком и багровой окраской кожи стопы и голени, с невозможностью пошевелить пальцами, ознобом, рвотой, головной болью, возможно желтой окраской кожи и склер глаз, потерей сознания, а через некоторое время боль стихает, общее состояние улучшается, но формируются свищи, из которых вытекает гной, то подозревается остеомиелит. В таком случае необходимо обращаться либо к травматологу-ортопеду, либо к хирургу.
Если боль в каком-либо пальце ноги (чаще большом) интенсивная и сочетается с покраснением кожи и отеком в области края ногтя, то подозревается врастание ногтя, и в таком случае необходимо обращаться одновременно к дерматологу (записаться) и хирургу. Врач-дерматолог будет заниматься консервативным лечением (без операции) вросшего ногтя, но если это невозможно, то направит к хирургу для его удаления. Если же человек не желает лечить вросший ноготь нехирургическими методами, а хочет удалить его хирургически, то можно сразу обращаться к хирургу.
Если боль в области пальца связана с мозолью, то необходимо обращаться к врачу-дерматологу.
Если боль в пальцах ног обусловлена вальгусной деформацией (большой палец наклонен к другим пальцам и сбоку стопы выступает «косточка»), косолапостью или молоткообразной деформацией пальцев ног (согнутые пальцы с сильным выпячиванием суставов), то следует обращаться к врачу-ортопеду (записаться).
Если человек страдает болями и нарушением чувствительности в пальцах ног, ощущаемыми при ходьбе, которые сочетаются с жжением в ступнях, постоянной жаждой, обильным и частым мочеиспусканием, повышенным аппетитом, потливостью, то подозревается сахарный диабет. В таком случае необходимо обращаться к врачу-эндокринологу (записаться).
Когда, помимо болей в пальцах ног, человека беспокоят признаки «перемежающейся хромоты» (боли, онемение и тяжесть в ногах, возникающие через некоторое время после начала ходьбы, заставляющие человека останавливаться, чтобы переждать боль, и только после этого снова продолжать движение) или атеросклероза сосудов ног (сжимающие боли в мышцах ног и стопы, ощущение холодных стоп в любую погоду), то следует обращаться к врачу-ангиологу (записаться), сосудистому хирургу (записаться) или флебологу (записаться). Если попасть к этим специалистам по каким-либо причинам невозможно, то следует обратиться к общему хирургу.
Когда человека беспокоит боль в пальцах ног и межпальцевых промежутках в сочетании с зудом и жжением, покраснением ногтей и изменением их формы, припухлостью кончиков пальцев, ненормальной окраской кожи на отдельных участках стопы, то подозревается грибковое заболевание, и в таком случае необходимо обращаться к врачу-дерматологу.
Поскольку боль в пальцах ног провоцируется разными патологиями, то в каждом случае при данном симптоме врач может назначать различные анализы и обследования, которые он выбирает в зависимости от предполагаемого заболевания. Соответственно, перечень обследований всегда будет зависеть от предположительного диагноза, который ставится врачом на основании других имеющихся у человека симптомов, помимо болей. Поэтому ниже мы укажем, какие анализы и обследования может назначить врач при боли в пальцах ног в зависимости от того, с какими другими симптомами она сочетается.
Когда эпизодически появляются болевые ощущения в пальцах ног в сочетании с их покраснением, отечностью и разогреванием (пальцы горячие наощупь), отдающие вверх по ноге, продолжающиеся в течение нескольких часов или недель, а после нескольких болевых приступов приводящие к формированию уплотнений (тофусов) над суставами пальцев, то подозревается подагра. В таком случае врач назначает следующие анализы и обследования:
- Общий анализ крови (записаться);
- Биохимический анализ крови (записаться) (мочевая кислота, общий белок, белковые фракции, серомукоид, фибрин, сиаловые кислоты, гаптоглобин, билирубин (записаться), мочевина, креатинин, холестерин, АсАТ, АлАТ, амилаза);
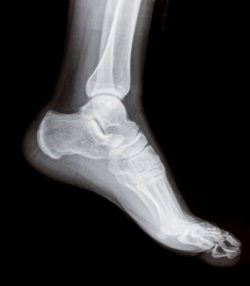
- Рентген суставов (записаться);
- Пункция воспаляющихся суставов с микроскопическим исследованием и бактериологическим посевом (записаться) суставной жидкости;
- Пункция тофусов с микроскопическим исследованием содержимого;
- УЗИ почек (записаться).
При подозрении на подагру врач обычно назначает все вышеперечисленные анализы, так как они необходимы для подтверждения предполагаемого диагноза. Наиболее важными для диагностики подагры исследованиями является определение концентрации мочевой кислоты в крови, выявление кристаллов солей мочевой кислоты в суставной жидкости и содержимом тофусов. По результатам УЗИ почек могут выявляться уратные камни. На рентгеновских снимках изменения, характерные для подагры, становятся видны только через пять лет после начала болевых приступов в суставах.
- Общий анализ крови;
- Анализ крови на ревматоидный фактор (записаться) и С-реактивный белок;
- Биохимический анализ крови (общий белок, белковые фракции, серомукоид, сиаловые кислоты);
- Анализ крови на концентрацию иммуноглобулинов IgG, IgA (записаться);
- Анализ крови на циркулирующие иммунные комплексы (ЦИК);
- Увеличивающий рентген стопы (записаться);
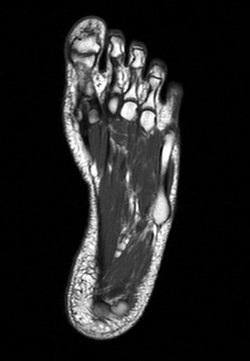
- УЗИ стопы (записаться);
- Томография (компьютерная и магнитно-резонансная) стопы;
- Термография стопы;
- Сцинтиграфия стопы;
- Пункция суставов (записаться) кисти с анализом внутрисуставной жидкости.
В первую очередь при подозрении на артрит назначаются анализы крови (общий, биохимический, на С-реактивный белок, ревматоидный фактор, на ЦИКи, на иммуноглобулины), так как это необходимо для подтверждения воспалительной природы заболевания. Так, если анализы крови в норме, то речь идет не об артрите, и врачу придется дополнительно еще раз подробно побеседовать и осмотреть больного, чтобы поставить другой предположительный диагноз.
Но если анализы крови не в норме (повышено СОЭ, количество серомукоида, сиаловых кислот, ЦИКов, иммуноглобулинов, С-реактивного белка и ревматоидного фактора), то речь идет об артрите, и в таком случае в зависимости от показателей анализов врач назначает следующие обследования, необходимые для постановки правильного окончательного диагноза. Так, если выявлена повышенная концентрация иммуноглобулинов и ЦИКов на фоне отсутствия ревматического фактора, то врач ставит диагноз неревматоидного артрита, и для оценки состояния тканей сустава и характера воспаления назначает рентген (записаться) и анализ внутрисуставной жидкости, получаемой путем пункции. Если имеется техническая возможность, то рентген заменяется компьютерной томографией, так как она дает несколько больше информации.
Если же в крови выявлено наличие С-реактивного белка и ревматоидного фактора, то врач ставит диагноз ревматоидного артрита, и назначает для оценки состояния сустава и характера воспаления рентген, магнитно-резонансную томографию и пункцию суставной жидкости с последующим ее анализом.
При ревматоидном и неревматоидном артрите в качестве метода дополнительной диагностики может назначаться УЗИ (записаться), которое позволяет выявить выпот в суставной полости и оценить степень тяжести патологических изменений в тканях, окружающих сустав. Если необходимо оценить активность воспалительного процесса и реакцию костной ткани на него, то назначается сцинтиграфия. А термография рассматривается в качестве только дополнительного метода самого артрита, так как позволяет зафиксировать характерное для патологии повышение температуры тела в области больных суставов.
- Общий анализ крови;
- Анализ крови на С-реактивный белок и ревматоидный фактор;
- Рентген стопы;
- УЗИ стопы;
- Компьютерная томография стопы;
- Магнитно-резонансная томография стопы (записаться).
В первую очередь для исключения возможного артрита врач назначает общий анализ крови и анализ крови на С-реактивный белок и ревматоидный фактор. Если все анализы в норме, то речь идет об артрозе, и уже для его диагностики врач в первую очередь назначает рентген и УЗИ. Если имеется техническая возможность, то рентген лучше заменить компьютерной томографией, так как она позволяет получить больше данных. Как правило, после проведения УЗИ и рентгена/томографии обследование не продолжают, так как результатов этих обследований оказывается достаточно для точной постановки диагноза. Но если артроз привел к сильной деформации суставов пальцев ног, воспалению суставной сумки, связок или сухожилий, или же имеется необходимость проведения операции, то дополнительно назначается магнитно-резонансная томография.
Когда боль в пальцах ног указывает на тендинит (боль ощущается при ходьбе и ощупывании сухожилий, при движении пальцами слышен характерный хруст, кожа в области боли красная и горячая) или бурсит (в области большого пальца имеется отек и боль, кожа горячая и багровая, около сустава большого пальца видна мягкая и болезненная при прощупывании припухлость, иногда отмечаются боли во всей стопе, повышенная температура тела, слабость и тошнота) – врач назначает рентген и УЗИ. Рентген в таких случаях необходим для исключения переломов костей, а УЗИ необходимо для оценки состояния и степени выраженности воспаления в сухожилиях и суставной сумке, а также для отличения бурсита от тендинита. Если имеется техническая возможность, то в дополнение к УЗИ назначается магнитно-резонансная томография.
Когда боли в пальцах ног появляются после любой травмы (например, удар о твердый предмет, падение тяжелого на ногу, сдавление стопы дверьми с автоматическим закрыванием-открыванием и т.д.), то врач обязательно произведет осмотр и назначит рентген для выявления возможных переломов костей. Если переломов не обнаруживается, то рентген может быть назначен для оценки степени патологических изменений мягких тканей. Других обследований при травматических болях в пальцах ног обычно не назначают, так как в этом нет необходимости.
Когда боль в пальцах ног возникает фоне резкого повышения температуры тела до 39 – 40 o С, сочетается с резкой болью во всей стопе (иногда также и в голени), отеком и багровой окраской кожи стопы и голени, с невозможностью пошевелить пальцами, ознобом, рвотой, головной болью, но через некоторое время боль стихает, общее состояние улучшается, зато формируются свищи с истечением гнойного содержимого, тогда врач подозревает остеомиелит и назначает в обязательном порядке рентген для подтверждения диагноза. Если имеется техническая возможность, то рентген заменяют компьютерной томографией, дающей более полную информацию. Если нужно оценить также и состояние мягких тканей стопы и степень их вовлечения в патологический процесс, то назначается магнитно-резонансная томография или, если томография недоступна, простое УЗИ. Если имеются свищи, то назначается фистулография (записаться), чтобы определить их расположение, длину, сообщение с костью и т.д.
Когда боли в одном пальце ноги (обычно большом) сильные, сочетаются с покраснением и отеком кожи в области болезненности и локализуются у края ногтя, то подозревается врастание ногтя. В таком случае врач не назначает каких-либо анализов и обследований, а производит только осмотр, на основании которого диагноз и так очевиден.
Когда боль на пальце стопы обусловлена мозолью – врач производит осмотр, надавливает на нее и покручивает, чтобы отличить мозоль от подошвенной бородавки, болезни Мортона и др. Диагноз ставится на основании осмотра, дополнительные обследования не назначаются.
Когда боли в пальцах ног связаны с вальгусной деформацией (большой палец наклонен к другим пальцам и сбоку стопы выступает «косточка»), косолапостью или молоткообразной деформацией пальцев ног (согнутые пальцы с сильным выпячиванием суставов), то врач диагностирует заболевание на основании данных внешнего осмотра. Однако для оценки состояния суставов, костей и измерения различных размеров стопы врач может назначить рентген, плантографию (записаться) и подометрию.
Если боль локализуется под вторым, третьим и четвертым пальцами ног, присутствует постоянно, усиливается при ходьбе и сжимании стопы, отдает в пальцы и голень, то подозревается неврома Мортона, и в таком случае врач назначает следующие обследования:
- Рентген стопы;
- УЗИ стопы;
- Магнитно-резонансная томография (записаться).
Обычно в первую очередь назначается рентген и УЗИ. Рентген позволяет выявить деформации костей, а УЗИ – саму невриному. Именно поэтому оптимальным методом диагностики невриномы Мортона является УЗИ. Томография назначается редко, так как она, хотя и позволяет выявлять невриному, но ее информативность ниже, чем у УЗИ.
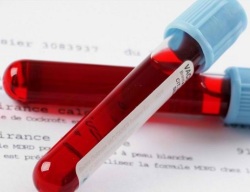
- Определение концентрации глюкозы в крови (записаться) натощак;
- Определение глюкозы в моче;
- Определение уровня гликозилированного гемоглобина в крови;
- Определение уровня С-пептида и инсулина в крови;
- Тест толерантности к глюкозе (записаться);
- УЗИ почек;
- Реоэнцефалография (записаться);
- Реовазография (записаться) сосудов ног.
Для диагностики диабета в обязательном порядке назначаются анализ на уровень глюкозы в крови и моче и тест толерантности к глюкозе, результатов которых достаточно для постановки диагноза. Другими анализами можно и пренебречь, если их невозможно выполнить, так как они относятся к дополнительным. Так, уровень С-пептида в крови позволяет различать первый и второй типы диабета (но это можно сделать и без анализов), а концентрация гликозилированного гемоглобина дает возможность оценить риск развития осложнений. Если врач подозревает наличие осложнений диабета (а при болях в пальцах ног их вероятность высока), то назначается УЗИ почек, реоэнцефалография мозга и реовазография сосудов ног.
Если боли в пальцах ног сочетаются с признаками эндартериита (во время ходьбы в ногах появляется сильная боль, онемение и тяжесть, так что человек должен останавливаться и ждать, пока боль не успокоится, и только после этого он может продолжать движение) или атеросклероза сосудов ног (в мышцах ног или стоп всегда присутствуют сжимающие боли, а стопы холодные в любую погоду), то врач назначает следующие анализы и обследования:
- Выслушивание тонов сердца стетофонендоскопом (записаться);
- Измерение артериального давления (записаться);
- Определение пульсации артерий ног руками;
- Биохимический анализ крови (холестерин, триглицериды, липопротеины высокой и низкой плотности);
- Артериография сосудов;
- Ангиография (магнитно-резонансным или мультиспиральным томографическим методом) (записаться);
- УЗИ сосудов конечностей (записаться);
- Допплерография сосудов конечностей (записаться);
- Реовазография конечностей (для оценки скорости кровотока);
- Термография;
- Капилляроскопия (записаться);
- Функциональные пробы (записаться) (термометрическая, Гольдфлама, Шамовой, паранефральная или паравертебральная блокада поясничных ганглиев).
Сначала врач измеряет давление, выслушивает тоны сердца, определяет пульсацию артерий ног, после чего обязательно назначает УЗИ, допплерографию, артериографию и реовазографию сосудов нижних конечностей. На практике, в большинстве случаев, этих исследований вполне достаточно для постановки диагноза и различения эндартериита и атеросклероза, но в случае сомнений врач может назначить дополнительно и другие обследования из вышеуказанных. Так, для подтверждения атеросклероза назначается ангиография, а эндартериита – термография, капилляроскопия и функциональные пробы.
Если человек страдает от болей в пальцах ног и межпальцевых промежутках, которые сочетаются с зудом и жжением, покраснением ногтей, изменением формы ногтей, припухлостью кончиков пальцев, изменением нормальной окраски кожи на стопе, то подозревается грибковая инфекция, и в таком случае врач назначает следующие анализы и обследования:
- Дерматоскопия (записаться);
- Осмотр пораженных участков под лампой Вуда;
- Определение рН кожи;
- Микроскопия соскобов с кожи и ногтя;
- Посев соскоба с кожи и ногтей на питательные среды.
Обычно врач назначает в первую очередь дерматоскопию, осмотр под лампой Вуда и микроскопию соскоба с кожи и ногтей, так как именно эти исследования позволяют поставить диагноз в большинстве случаев. Однако если поставить точный диагноз не удалось, то врач назначает посев соскоба с кожи и грибка на питательные среды, чтобы определить возбудителя грибковой инфекции и поставить диагноз.
Автор: Пашков М.К. Координатор проекта по контенту.
источник