Шишка на крестце образуется не только при травмах крестцового отдела позвоночника. Хотя данная причина приводит к патологии чаще всего. Воспаление костной ткани обуславливается раздражением мягких тканей. Если оно продолжается длительно, то на месте погибших тканей разрастаются грубые соединительнотканные волокна. В такой ситуации на кожных покровах наблюдается припухлость или отек.
Воспаление крестца возникает по инфекционным причинам или на фоне нарушения кровоснабжения позвоночника. Очень часто заболевание сопровождает гинекологическую патологию у женщин. При ней бактерии проникают в крестец и копчик из-за образования свищевых ходов.
Шишка на копчике и крестце выявляется поздно. Деликатность проблемы затрудняет своевременность обращения к врачу. Вследствие этого зачастую припухлость или отек в области крестцового отдела позвоночника выявляются случайно при исследовании репродуктивных органов или почек.
Хорошо, если заболевание обуславливает воспаление крестца или травма в анамнезе. Печально, когда у пациента опухоль пояснично-крестцовой области. В такой ситуации из-за позднего обращения избавиться от патологии радикально уже нельзя.
Чтобы понимать суть патологии, рассмотрим распространенные причины болезни:
Травматические повреждения. При ударе в области нижней части спины не всегда видны внешние проявления. При переломах образование костной мозоли наблюдается с 21-го дня. Несколько позже человек обнаруживает, что у него опух крестец или копчик.
Самостоятельное лечение воспалительных изменений кожных покровов и тканей малого таза не всегда завершается полным выздоровлением. На фоне кровотечения может образоваться гематома. С течением времени вокруг нее разрастается соединительная ткань, возникает косметический дефект, приводящий к неврологическим нарушениям.
Абсцесс мягких тканей без лечения приводит к формированию открытого свища (свободный ход между разными органами). Самостоятельно его обнаружить проблематично, возможно это лишь после скопления значительных объемов воспалительной жидкости.
У новорожденных иногда опухоль на крестце является свидетельством наличия копчикового хода из-за незаращения анатомических структур нижней части позвоночника.
Дермоидная киста – редкая причина недуга. Она возникает у людей с повышенным количеством волос на теле. Один из воспаленных волосяных фолликулов в области крестцового отдела разрывается и образует полостное образование. Если его не лечить, высок риск преобразования в рак.
Следует понимать, что патология может не беспокоить человека длительное время, а затем проявиться резкими клиническими симптомами.
В более редких случаях шишка может наблюдаться по следующим причинам:
- Беременность – из-за повышенной нагрузки на нижнюю часть таза.
- Длительное неподвижное стояние.
- Долгое сидение.
- Сдавление крестцово-копчикового отдела твердым матрасом.
Постоянно следя за своим здоровьем, можно самостоятельно обнаружить патологию. Не следует ждать, что она исчезнет самостоятельно. Медицина обладает возможностями для установки причины патологии и назначения адекватных лечебных процедур с целью своевременного избавления от недуга.
Чтобы определить отек в области крестца, назначается рентгенография пояснично-крестцового отдела позвоночника. С помощью рентгеновских лучей можно проследить травматические причины образования припухлости. Даже старый перелом с избыточной костной мозолью будет выявлен при рентгенографии крестцово-копчиковой области в двух проекциях.
Наличие мягкотканых образований хорошо прослеживается при выполнении магнитно-резонансной томографии крестца. Методика не сопровождается радиационным облучением пациента и имеет достаточно высокую степень достоверности. При МРТ человека помещают в магнитное поле, а результаты получаются за счет испускания атомами водорода при их колебании радиочастот.
При выборе определенных режимов специалисты могут изучить при магнитном сканировании не только мягкие ткани, но и костные структуры.
Не следует рассчитывать, что отек крестцовой области исчезнет самостоятельно. Если он обусловлен паразитированием бактерий, повышен риск заражения близлежащих органов. Нельзя исключить также преобразование пораженных клеток в раковую опухоль или дермоидную кисту.
Очевидно, что опухоль на крестце (шишка, отек, припухлость) является достаточно серьезной патологией, к которой нельзя относиться равнодушно. В данном случае о деликатности проблемы следует забыть и срочно обращаться к врачу.
источник
Крестец – это особая треугольная кость, находящаяся в основании позвоночника. Она состоит из 5 сросшихся между собой позвонков. Среди всех болезненных проявлений в позвоночнике боли в крестце, отдающие в ноги, обычно характеризуются как самые сильные.
К сожалению, у женщин подобная патология (именуемая в медицине сакродинией) встречается намного чаще, чем у мужчин. Как считают исследователи, это связано с тем, что мышечная ткань у представительниц прекрасного пола слабее мужской, а во время беременности, например, нагрузки на позвоночник оказываются довольно сильными.
Прежде чем мы перейдем к описанию симптомов разных недугов, вызывающих такого рода дискомфорт, нужно учесть одну немаловажную деталь. Не нужно путать боли в крестце, отдающие в ноги, с болью в поясничном отделе позвоночника. Как дифференцировать схожие ощущения?
Для этого попробуйте себя обследовать. Сильно надавливайте кулаком или пальцами на остистые отростки описываемой кости, не пропуская и промежутков между ними. В случае если крестец здоров, то дополнительных болевых ощущений от такого обследования не должно быть. Еще один признак наличия проблем с основанием позвоночника – невозможность лежать на спине, особенно на твердой поверхности.
Сильная боль в крестце, отдающая в ногу, может быть вызвана разными причинами:
- травмами, вследствие которых происходит смещение тазовых и, как следствие, крестцовых костей позвоночника;
- наличием у пациента остеохондроза;
- тромбофлебитом тазовых и подвздошных вен;
- стафилококковой инфекцией или туберкулезом;
- серьезными нарушениями обмена веществ;
- развитием злокачественных или доброкачественных опухолей;
- гинекологическими проблемами (например, неправильным расположением матки);
- наличием хронического простатита у мужчин;
- расширением сигмовидной кишки;
- а также сильными психоэмоциональными нагрузками (такие боли характеризуют как психогенные).
Из всего перечисленного становится понятно, что рассматриваемый нами болевой синдром – это всегда лишь один из признаков какой-либо патологии, имеющейся у пациента. А значит, при его появлении нужно обязательно обратиться к врачу для детального обследования и постановки точного диагноза.
Теперь мы подробнее рассмотрим, как проявляются заболевания, основным симптомом которых оказалась описываемая боль. Одной из причин, вызывающих ее, может оказаться остеохондроз. И, как правило, боли в области крестца, отдающие в ногу – это не единственный признак данной патологии. Названное заболевание проявляется ощущением сильного напряжения и скованности в спине, покалыванием и онемением нижних конечностей в области стопы и голени. У пациента возникают проблемы при попытке наклониться.
Усиление болей может вызвать и межпозвоночная грыжа, возникающая как следствие остеохондроза. В таком случае боль может отдавать в паховую область и в обе или одну нижнюю конечность. А особенно сильно этот симптом проявляется в первой половине дня, стихая к вечеру.
Еще одной причиной, вызывающей боль в основании позвоночника, может оказаться смещение костей в крестцовой области влево или вправо. Такая патология в медицине определяется как нарушение функций крестцово-подвздошного сочленения.
В том случае, когда смещение происходит в правую сторону, пациента беспокоят боли в крестце, отдающие в правую ногу (такая иррадиация вызывается нарушением кровообращения в конечности). Они часто сопровождаются судорогами и болью в мышцах.
Кроме этого, у человека заметно ухудшается работа печени и ЖКТ (появляется тяжесть в желудке, нарушается пищеварение, в результате больной страдает постоянными поносами), снижается и общий тонус. Пациенты часто при этом теряют в весе, а у женщин развиваются гинекологические патологии.
При левостороннем смещении у людей наблюдается не только боль в крестце, отдающая в левую ногу, но и нарушения работы сердца и легких (результат — частые простудные заболевания). Кроме того, для названной патологии характерна прибавка лишнего веса у пациента и склонность к постоянным запорам.
Иногда в результате воспалительных процессов в органах малого таза, хирургического вмешательства или в послеродовом периоде у пациентов может развиться осложнение в виде тромбофлебита малого таза. Часто он является следствием распространения этого заболевания с нижних конечностей.
К симптомам, представляющим его клиническую картину, можно отнести в некоторых случаях и болезненные ощущения в области мочевого пузыря, влагалища и поясницы. Например, больные могут жаловаться, что боль в крестце слева отдает в ногу, или что в конечности появилось ощущение ползающих мурашек.
В связи с обильным разветвлением венозной сети патологический процесс часто захватывает обе стороны, и у пациента наблюдаются отеки обеих ног и расширение в них вен.
Иррадиация крестцовой боли в нижние конечности происходит и в случае некоторых заболеваний тазовых органов.
Так, наличие хронического простатита у мужчин может проявляться не только частым мочеиспусканием, ощущением жжения и снижением потенции – пациенты часто жалуются на то, что у них с одной стороны ноет и болит крестец и отдает в ногу (как правило, в противоположную сторону). Нередко боль охватывает и наружные половые органы, появляется в прямой кишке или в надлобковой области. Она может оказаться и едва выраженной, и настолько сильной, что лишает сна.
Кстати, нередко в случае, когда болевые ощущения локализуются в крестцовом отделе, мужчины безуспешно пытаются лечить себя домашними средствами, думая, что у них радикулит.
А женщин крестцовая боль может беспокоить во время менструаций. Она при этом имеет слабую локализацию и обладает свойством иррадиировать в нижние конечности. Ее источником в данном случае являются крестцово-маточные связки.
У некоторых же представительниц слабого пола матка отклонена назад и располагается так, что, увеличиваясь перед менструацией, давит на нервные окончания в районе крестца. Это вызывает сильную боль, которая распространяется и на низ живота, и на поясницу.
Если человек регулярно испытывает боли в крестце, отдающие в ноги, ему следует обязательно показаться невропатологу, травматологу, ортопеду, урологу или гинекологу для точного определения основного заболевания.
Чтобы поставить правильный диагноз и понять, что же именно вызвало названный синдром, врачу необходимо выяснить, связаны ли ощущения пациента с патологией именно в данной кости, или же они являются следствием какого-то отдельного заболевания. С этой целью проводится осмотр и подробный опрос больного. А для уточнения данных, как правило, используют рентген и компьютерную томографию, позволяющую исключить или подтвердить наличие опухолей, а также предметно рассмотреть состояние тазовых костей и крестцового отдела позвоночника. Для женщин лучшим способом диагностики (при наличии гинекологических проблем) являются результаты МРТ-исследования.
Понятно, что в случаях, когда болит крестец и отдает в ногу, так же, как и при болях в этой области без иррадиации, в первую очередь следует устранить основное заболевание. Вместе с ним уйдет и изматывающий симптом.
Но если пациент пребывает в таком состоянии, что ему требуется дополнительное обезболивание, врачи назначают анальгетики и нестероидные противовоспалительные средства (например, «Диклофенак») в виде таблеток и внутривенных инъекций. В некоторых случаях эффективным оказывается применение новокаиновых блокад. Последние представляют собой введение определенных препаратов («Новокаин», «Лидокаин», «Кеналог» и т. п.) в позвоночный канал, полость подвздошного сустава, а также в болевые точки мышц, окружающих пораженную область.
Еще одним способом, которым снимается боль в ягодице/крестце, отдающая в ногу, является иглоукалывание и массаж, которые позволяют восстановить нормальное положение органов таза, если было обнаружено смещение, снять напряжение в мышцах, а также нормализовать кровообращение и отток лимфы.
При любых болях в районе крестца врачи запрещают больному делать резкие движение и подвергаться тяжелым физическим нагрузкам. Для того чтобы укрепить костный и мышечный аппарат, больной должен полноценно питаться, получая полный объем витаминов и минералов. В рационе каждого пациента обязательно должны присутствовать кисломолочные продукты, орехи, овощи и фрукты.
Чтобы уменьшить боли в крестце, отдающие в ноги, и любой другой дискомфорт в этой области, пациенту рекомендуют носить полужесткий крестцово-поясничный корсет. Он несколько ограничивает движения позвоночника в названном отделе, обеспечивая ему, таким образом, покой и способствуя выздоровлению.
Корсет подбирается строго по размеру, что позволяет его носить под одеждой на работу (и в домашних условиях) до тех пор, пока боль не исчезнет. Но его применение обязательно должно быть оговорено с лечащим врачом. Будьте здоровы!
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Крестец – отдел позвоночника, расположенный между поясничным отделом и копчиком. Он представляет собой одну кость, образованную пятью сросшимися позвонками. Боли в крестце (сакродиния) – самые сильные боли из всех, возникающих в позвоночнике.
Женщины испытывают боль в крестце чаще, чем мужчины. Причина этого в том, что женские позвоночники вообще менее прочны, чем мужские, и с большим трудом переносят физические нагрузки. А нагрузки на крестец у женщин во время беременности и при менструациях весьма интенсивны.
Поводом к возникновению болей в спине при остеохондрозе могут стать резкие неловкие движения, кашель, чихание, физические усилия при подъеме тяжестей, длительное нахождение в неудобной позе.
Боли при остеохондрозе имеют свойство уменьшаться в горизонтальном положении. Иногда для уменьшения боли пациент принимает вынужденное положение: сидя на корточках, стоя на четвереньках, или лежа на боку, согнув ноги в коленях.
Боли в крестце и пояснице могут возникать также при межпозвоночной грыже нижних поясничных позвонков. Эти боли также отдают в нижние конечности или в паховую область. Спина болит сильнее в первой половине дня, а к вечеру боль уменьшается. Стихает боль и после ходьбы; пациенты, встав утром с постели, вынуждены «расхаживаться».
Причиной боли в крестце и пояснице может стать и тромбофлебит, если поражены тазовые и подвздошные вены.
Кроме того, боль в крестце и пояснице может быть связана с расширением отдела сигмовидной кишки, примыкающего к крестцу. Такое расширение образуется при скоплении каловых масс (образовании «каловых камней») или при колите – воспалении сигмовидной кишки.
Пациент не может быстро сменить позу: вставая со стула, ему трудно распрямиться, а при длительном стоянии – трудно нагнуться. Боли, испытываемые при этом, чаще носят тупой, монотонный характер, но бывают и острыми, приступообразными. При этом на рентгеновских снимках изменения в области крестцово-копчикового сочленения часто незаметны.
Иногда пациенты жалуются на боли с одной стороны крестца. Эти боли вызваны воспалением или повреждением крестцово-подвздошного сочленения (парного сустава, соединяющего крестец с подвздошной костью с двух сторон, справа и слева). Нарушения функции этого сочленения сопровождаются смещением костей таза и нарушением кровоснабжения ноги (правой или левой, в зависимости от локализации процесса).
При этом, кроме болей в крестце, отмечается нарушение походки (прихрамывание), боли и судороги в мышцах ноги.
Если крестец болит справа, т.е. смещены правые отделы таза, это отражается на всем организме: больной худеет, у него нарушается деятельность желудка, печени и кишечника. Появляется диарея (понос). У женщин часто возникают гинекологические заболевания.
Смещение левых отделов таза (крестец болит слева) сопровождается снижением иммунитета, нарушением сердечной и легочной деятельности. Пациент полнеет, страдает запорами.
У женщин существует и еще одна причина для возникновения односторонних болей в крестце – рак матки.
А у мужчин односторонние боли в крестцовой области, отдающие в ногу, возможны при хроническом простатите.
Наиболее часто крестец поражается метастазами рака, локализующегося первично в следующих органах:
- почки;
- легкие;
- молочная железа;
- желудок;
- кишечник;
- предстательная железа;
- щитовидная железа.
Поражение крестца возникает в тех случаях, когда раковая опухоль вначале развивалась бессимптомно, ничем не проявляясь. И лишь в поздней стадии развития рака, когда опухоль уже дала метастазы, появляются боли в крестце. Эти боли имеют характер постоянных, ноющих. Они усиливаются ночью? и не уменьшаются после отдыха.
Такие же боли отмечаются при других злокачественных опухолях крестца – лимфоме и миеломе.
Боли в крестцовой области могут быть вызваны внедрением возбудителей инфекционных заболеваний, например, туберкулеза или стафилококковой инфекции (последняя вызывает появление гнойников).
Больные при этом жалуются на постоянную, не слишком сильную боль в крестце, которая не прекращается даже во время отдыха, а при движениях усиливается.
У мужчин, особенно в пожилом возрасте, боли в крестце могут быть связаны с заболеваниями предстательной железы – хроническим простатитом или раком с метастазами в крестец.
Ноющие крестцовые боли при хроническом простатите могут быть односторонними (крестец болит справа или слева) или распространяться на весь крестец. Боли сопровождаются выраженными симптомами простатита: затруднением и жжением при мочеиспускании.
При раке предстательной железы постоянные боли в крестце могут и не сопровождаться нарушениями мочеиспускания.

При размещении плода внутриутробно в затылочном положении на крестец беременной женщины постоянно давит затылок растущего ребенка. Это также вызывает крестцовые боли.
Могут возникнуть боли в крестце и при смене положения плода. В этом случае боль связана с повышенным напряжением мышц, прикрепляющихся к крестцу.
Если пациент жалуется на боли в крестце, а причин заболевания не удается установить при самом тщательном обследовании, можно думать о стрессовой (психогенной) крестцовой боли. Эта боль вызвана не физическими причинами, а повышенными психоэмоциональными нагрузками. При этом пациент испытывает не вымышленные, а реальные страдания. Характер болей в крестце при этом может быть самым различным.
Установить диагноз стрессовых болей поможет подробнейший расспрос больного о его заболевании и жизненных обстоятельствах.
Физиотерапевтические процедуры, такие, как УВЧ, СМТ (воздействие синусоидальными токами) и др., помогают при болях в крестце ускорить выздоровление за счет устранения воспаления и отечности. Физиотерапия способствует также восстановлению объема движений в пояснице и ягодичных мышцах.
Выбор физиотерапевтической процедуры индивидуально для каждого больного осуществляет врач-физиотерапевт.
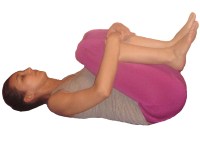
Вот, например, комплекс упражнений на растяжку. Делать их нужно спокойно, ритмично, в такт собственного дыхания. В начале занятий каждое упражнение повторять 10 раз, а каждую неделю увеличивать число повторов на 3-5 раз.
Упражнение 1
Лежа на полу на спине, согнуть ноги в коленях. Притянуть согнутые колени руками к груди, следя за тем, чтобы поясница не отрывалась от пола.
Упражнение 2
Лежа на полу на спине, согнуть в колене одну ногу, а другую оставить вытянутой. Обхватить согнутую ногу руками и притянуть к груди. Разогнуть ногу и повторить упражнение с другой ногой.
Упражнение 3
Стоя на полу на коленях, согнуть спину, опуская при этом голову вниз. Затем медленно, плавно поднять голову и слегка запрокинуть ее. Спина при этом должна прогибаться в противоположную сторону, а живот – втягиваться.
При любых болях, локализующихся в крестце, запрещаются резкие движения и повышенные физические нагрузки.
Для укрепления костей и мышц необходимо полноценное питание, содержащее достаточное количество витаминов и минеральных веществ, прежде всего кальция. Нужно включить в ежедневный рацион питания кисломолочные продукты, фрукты (и сухофрукты), овощи, зелень, орехи.
Для уменьшения болей в крестце и снятия напряжения мышц спины рекомендуется ношение пояснично-крестцового полужесткого корсета. Он ограничивает объем движений позвоночника в поясничном отделе и в пояснично-крестцовом сочленении. Таким образом позвоночнику обеспечивается покой, а это способствует выздоровлению.
Корсет подбирают по размеру. Надев корсет под одежду, пациент может свободно передвигаться, ходить на работу и т.д. Когда боль в крестце исчезнет, пользование корсетом можно прекратить. И наоборот: при повторном возникновении болей нужно вновь надевать корсет.
источник
На сегодняшний день окончательно неизвестно, почему происходит развитие злокачественных новообразований в крестце, как и в других органах и системах организма. Известны определенные факторы риска, способствующие развитию заболевания. К ним относятся:
Получение повышенных доз ионизирующего излучения;
Работа, связанная с вредными производствами, подразумевающая контакт с канцерогенными веществами;
Длительное и частое пребывание под ультрафиолетовыми лучами (на прямом солнечном свету или в солярии);
Злоупотребление никотином, нарушения в режиме питания.
Специалисты отмечают, что злокачественное новообразование в отдельных случаях может развиться после травм и операций на позвоночнике.
Остеосаркоме более подвержены молодые мужчины, чем женщины. По месту локализации такие опухоли делят на монооссальные – локализованные только в одной кости и полиоссальные. В последнем случае патологический процесс захватывает сразу несколько костей (в случае остеосаркомы крестца – позвонков). Если рассматривать классификацию по локализации злокачественных новообразований пояснично-крестцового отдела позвоночника, то в ней выделяют:
Li-Lin – опухоли , поражающие сегменты верхнепоясничной области;
SIN-SV – опухоли конуса пояснично-крестцового отдела.
Главным симптомом остеосаркомы крестца является сильная боль в соответствующем отделе позвоночника. К сожалению, этот симптом указывает на то, что опухоль уже сильно разрослась. Опасность заключается в том, что, разрастаясь, опухоль оказывает давление на спинной мозг и его нервные корешки, вызывая их повреждение, сдавливает кровеносные сосуды. Клинические проявления патологического процесса будут зависеть от того, в какой части позвонка происходит размножение злокачественных клеток, от скорости роста новообразования, от состояния резервного пространства позвоночного канала, а также от общего состояния пациента.
Начало развития злокачественного процесса заметить достаточно сложно. Пациента могут беспокоить периодические несильные тупые боли в крестце; их возникновение может быть связано с полученными в прошлом травмами позвоночника. Иногда боли могут сопровождаться кратковременным повышением общей температуры тела – до 37,5-38°C. Нарастание болевых ощущений может возникать при поднятии тяжестей, неблагоприятном температурном режиме (перегреве или переохлаждении).
Боль может ощущаться лишь при надавливании на область крестца или отдаваться в различные области тела. Со сменой положения тела боль может утихать. Общее состояние на данном этапе развития заболевания страдает мало, и пациент может вести привычный образ жизни.
С ростом опухоли боли в крестце усиливаются, особенно в ночное время и плохо купируются стандартными препаратами анальгетиками. Перемена позы не помогает устранению болевых ощущений. Связь боли и физических нагрузок не прослеживается. Болевой синдром становится все более выраженным, зачастую сопровождается контрактурой (спазмом) спинных мыщц. Боль усиливается при кашле или чихании, может носить интенсивный «стреляющий» характер.
С развитием остеосаркомы крестца могут проявляться и видимые клинические симптомы: если опухоль растет к поверхности спину, кожные покровы над ней начинают истончаться, на ней появляется характерный лоснящийся блеск и рисунок сосудов. Усиливается болевая контрактура и ограничение подвижности межпозвоночных суставов. При пальпации отмечается резкая боль и пастозность (слабая отечность и снижение эластичности) соседних мягких тканей.
С разрастанием опухоли в соседние ткани может развиться и неврологическая симптоматика – нарушения чувствительности, слабость в мышцах (особенно нижних конечностей). Пациенту становится тяжело передвигаться, он часто теряет равновесие, вплоть до развития паралича конечностей. Возможны и такие неврологические нарушения, как недержание кала и мочи.
Для злокачественных новообразований поянично-крестцового отдела характерны следующие проявления:
Ощущения точечных покалываний в области поясницы;
Снижение чувствительности области ягодиц и задней части бедра, а также голеностопа;
Уменьшение или исчезновение показателей рефлексов в области ахиллова сухожилия.
Возможны нарушения эректильной функции у мужчин и менструального цикла у женщин.
Также на развитие злокачественного процесса могут указывать и симптомы общего характера:
Слабость и постоянное чувство усталости;
Усиленное потоотделение с холодным липким потом;
Следует знать, что симптомы остеосаркомы крестца могут быть схожи с другими заболеваниями – такими, как миозит, радикулит, остеохондроз. Поэтому для исключения онкопатологии, при возникновении болей в области крестца, обостряющейся вне зависимости от физических нагрузок, следует обратиться в медицинское учреждение для выявления причин проблемы.
Остеосаркома крестца может определенное время себя не проявлять, что затрудняет ее диагностику на ранних стадиях. Следует отметить, что злокачественные новообразования позвоночника представляют сложность для диагностики – как клинической, так и инструментальной и патоморфологической. Это обусловлено их анатомическими особенностями – в первую очередь, наличием в области крестца больших резервных пространств вокруг нервных корешков спинного мозга, что способствует позднему проявлению симптомов.
Кроме того, по жалобам пациента сложно поставить однозначный диагноз, поскольку симптомы опухолей крестца неспецифичны. Это может привести к ошибкам в диагностике и неправильному выбору лечения.
Диагноз новообразований крестца, как правило, устанавливается по достижении значительных размеров опухоли. При незначительных объемах новообразования интерпретация данных магнитно-резонансной и компьютерной томографии представляет определенные сложности.
При подозрении на остеосаркому крестца рекомендовано проведение следующих диагностических исследований:
1. Проверка неврологических показателей – двигательные рефлексы, мышечный тонус, сенсорные показатели. На основании этих данных определяется степень неврологической возбужденности.
2. Рентгеновский снимок поясничного отдела позвоночника. Это – основное исследование при подозрении на остеосаркому крестца. Позволяет выявить участки разрушения костной ткани, деформацию позвоночных дисков.
3. Компьютерная томография (КТ) представляет собой детальное рентгенографическое исследование. При КТ часто рекомендуют введение контрастного вещества для оценки состояния кровеносных сосудов крестцового отдела и выявления нарушений кровотока.
4. Магнитно-резонансная томография (МРТ). Исследование назначается для выявления детальных признаков новообразования. МРТ позволяет провести послойное сканирование пораженной области и определить точное местоположение опухоли и наличие метастазов. Как правило, при диагностике опухолей крестца рекомендовано сочетание КТ и МРТ. Таким образом, врач получает полную картину состояния новообразования и тканей, его окружающих. При подозрении на опухоль в позвоночнике также может быть показано проведение сцинтиграфии.
5. Биопсия. С помощью тонкой иглы, введенной в новообразование, на исследование берется образец ткани. Микроскопическое исследование выявляет клеточное строение и позволяет определить степень злокачественности опухоли.
6/ Радиоизотопное сканирование. Специальный препарат, обладающий свойством накапливаться в новообразованиях, вводится пациенту внутривенно. Распределение и накопление препарата определяется при помощи гамма-камеры.
7. Лабораторные исследования – анализ крови и др. Позволяют оценить общее состояние организма пациента.
Лечение остеосаркомы крестца комплексное, включает в себя химиотерапевтические и хирургические методы. Специалисты отмечают , что опухоли данного вида мало чувствительны к облучению. Стандартный протокол лечения включает в себя курс дооперационной химиотерапии, хирургическое вмешательство и послеоперационную химиотерапию. Радикальность хирургического вмешательства определяется степенью агрессивности новообразования. Резекция крестца (сакрэктомия) проводится блоком. Выделяют низкие, средние и высокие резекции крестца. При оперативном вмешательстве учитываются возможности сохранения функций тазовых органов. Подобные оперативные вмешательства сопровождаются значительной кровопотерей, поэтому в послеоперационный период необходимо следить за уровнем эритроцитов и гемоглобина у пациента. Применяется антибактериальная терапия, антикоагулянты для предотвращения тромбоза вен на ногах. Возможны нарушения нервной регуляции органов малого таза (динамическая кишечная непроходимость, задержка мочи) ,что потребует принятия соответствующих мер. Как только позволит стабильность позвоночника, показана мобилизация пациента.
В прошлом прогноз для больных остеосаркомой был крайне неблагоприятный. Это обусловлено быстрым ростом опухоли и ранним распространением метастазов. Пятилетняя выживаемость после постановки диагноза составляла порядка 5%. В настоящее время, благодаря развитию новых подходов в лечении – как хирургических, так и химотерапевтических, выживаемость при остеосаркоме значительно повысилась. В целом прогноз зависит от локализации новообразования, возраста, общего состояния пациента и возможности применять те или иные методы лечения.
источник
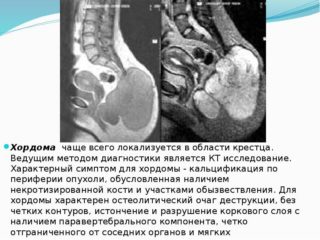
Опухолевые заболевания крестца – крупной кости в виде треугольника – встречаются редко, составляют менее семи процентов от всех случаев развития новообразований в позвоночной зоне. Диагностировать и лечить подобные заболевания довольно сложно. Невозможно выявить причину возникновения многих из них, и доступ для исследования затруднен из-за мышечной массы, которая защищает крестцовые кости. Точное заключение можно сделать лишь по результатам биопсии опухоли крестца. Все эти моменты касаются и хордомы, которая не заметна визуально и не прощупывается.
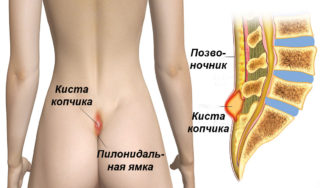
Вероятен и дермоидный характер шишки на крестце, когда она становится последствием гнойного воспаления волосяных фолликулов кожи. У мужчин эта зона может воспаляться, гноиться и опухать из-за эпителиального копчикового хода. У ребенка возможен дермальный синус – скрытый спинальный порок развития, представляющий свищевой канал от кожного покрова до спинномозгового отдела.
Часто регистрируют липомы или жировики в крестцово-поясничной зоне – незлокачественные формирования, которые образуются в жировой клетчатке и крайне редко переходят в раковую форму.

Доброкачественные новообразования выявляют и в тканях кости и хрящей. Их можно заметить обычно только после проведения рентгена, поскольку неприятные синдромы в виде давящей боли, мурашек, чувства онемения конечностей и поясницы возникают лишь при серьезном увеличении образования в размерах. К основным болезням относят:
- остеому;
- хондрому;
- остеохондрому;
- гемангиому;
- хондробластому;
- энхондрому;
- сакральную нейрофиброму;
- гигантоклеточную опухоль;
- эозинофильную гранулему.
Остеохондромы во множественных количествах регистрируют как отдельное заболевание – остеохондроматоз. На костных структурах также могут развиваться кистозные наросты.
Достаточно частым поражением крестца являются солитарные и аневризмальные костные кисты. Обычно регистрируются у подростков, бессимптомны и при благоприятном течении недуга способны пройти самостоятельно в течение двух лет.
Не только крестцовые опухоли способны разрастаться в окружающие ткани. Есть вероятность, что метастазы возникнут в крестце вследствие рака органов малого таза или брюшной полости.
Часто встречающиеся образования онкологической природы:
- саркома Юинга;
- остеосаркома;
- злокачественная лимфома (ретикулосаркома);
- плазмацитома (миелома);
- хордосаркома;
- хордома.
По МКБ-10 последний недуг имеет код С 71. В двух из трех случаев хордомы злокачественного характера в районе копчика и крестца развивается классический тип болезни с характерной узловатостью, некротическими очагами и наличием капсулы. Он способен протекать в различной степени тяжести – высокой, средней и низкой. Оказывает негативное влияние на сосуды, вызывая кровоизлияния.
Течение болезни без симптомов опасно переходом на стадию метастазирования.
Хондроидный вариант заболевания обычно поражает женщин и не распространяется в виде метастазов. Опаснее всего дифференцированная хордома, имеющая при биопсийном исследовании признаки сразу нескольких раковых недугов и разрастающаяся крайне быстро. Мутировавшие клетки проникают в лимфатические узлы, органы брюшной полости, легкие.
Этиологию опухолевых процессов определить непросто. К вероятным факторам риска относят:
- экологическое неблагополучие;
- работу на вредных производствах;
- пристрастие к спиртному, сигаретам, наркотикам;
- гиподинамию.
Клиническая картина меняется по мере разрастания. Костные новообразования отличает длительная бессимптомность. Опухолевые ткани между позвонками или в канальной зоне выявляются, когда им перестает хватать места в соответствующей полости. Первым признаком является локальная боль в районе поражения.
Симптомы хордомы зависят от размеров и степени сдавливания нервных корешков. У человека болит крестцовая зона, немеют ноги. Дополнительными признаками являются проблемы с мочеиспусканием и дефекацией, половые трудности.
Диагностика включает сбор анамнеза, общий и неврологический осмотр с обязательной пальпацией болезненного участка.
Пациентам делают рентгеновские снимки в прямой и боковой проекции. При наличии опухолевых тканей в кости будут видны крупные очаговые разрушения. Иногда в области, охваченной хордомой, заметны тонкие перемычки, разбивающие полость кости на отсеки. Крестец обычно увеличивается в переднезаднем направлении.
Чтобы четко локализовать хордому и обнаружить возможные метастазы, применяют КТ и МРТ соответствующего отдела позвоночника.
Для выявления вовлеченности аорты и иных сосудов назначают ангиографию. Окончательное заключение дается только по результатам биопсии под рентгенологическим контролем и последующей гистологии. Пункцию берут с заднебокового доступа, чтобы добраться до центра образования.
Состояние лимфатических узлов оценивают с учетом показаний УЗИ пораженной области. Для обнаружения метастаз делают рентгенологические, томографические исследования легких, брюшины и печени. Также обязательно проводят расширенные анализы крови и мочи.
Дифференциальную диагностику хордомы проводят с такими заболеваниями, как саркома Юинга, хондросаркома крестца, а также опухолями репродуктивной системы и раком толстой кишки, метастазирующим в область позвоночного столба.
Избавление даже от доброкачественных образований проводится обычно путем оперативного вмешательства, когда опухоль удаляют вместе с капсулой, иначе высок риск рецидивов. При кистозных разрастаниях возможно медикаментозное и физиотерапевтическое лечение.
В тяжелых случаях проводится тотальное удаление крестца с установкой на месте кости особых прямых и поперечных стержней.
Химиотерапевтические методы при избавлении от хордомы не применяют – этот тип новообразований устойчив к воздействию препаратов.
Что касается народного лечения, то различные сборы могут использоваться по согласованию с врачом в качестве поддерживающей терапии. Настойки донника или пиона уклоняющегося помогают улучшить самочувствие при лучевой терапии, а измельченная скорлупа куриных яиц с лимонным соком полезна для укрепления костной ткани.
Тяжелыми последствиями крестцовых опухолей являются:
- кратковременные онемения либо параличи ног, ведущие к двигательной дисфункции и утрате возможности ходить;
- недержание мочи и кала или, наоборот, сильные запоры и проблемы с мочеиспусканием;
- болевой синдром в позвоночной зоне различной силы, характера и продолжительности;
- хрупкость костных структур, ведущая к риску патологических переломов.
Все эти осложнения способны привести к инвалидизации с полным обездвиживанием.
Большинство доброкачественных образований дают благоприятный прогноз для здоровья пациента. Опасны они лишь в том случае, если пролегают глубоко в позвоночных тканях, возле крупных сосудистых и нервных ответвлений. Тогда иссечь их бывает невозможно.
Клинический прогноз при раковых опухолях, в том числе хордоме крестца определяется уровнем патологического влияния, обширностью онкопроцесса и успешностью первой операции.
Продолжительность жизни пациентов с хордомой находится в диапазоне 5–10 лет. При агрессивных типах недуга в первые пять лет умирает почти 70 процентов пациентов. Рецидив считается неблагоприятным симптомом.
На последних стадиях хордома достаточно быстро прогрессирует, метастазирует в другие органы с возникновением инфильтрации. Ткань кости интенсивно разрушается. В этом случае заболевание становится неизлечимым и приводит к летальному исходу.
Специальных превентивных мер для предотвращения хордомы не существует – ее точные причины пока не выявлены. Врачи дают только общие советы по сохранению здоровья:
- нормализовать режим дня;
- организовать сбалансированное питание, богатое витаминами и минералами;
- употреблять больше клетчатки для профилактики запоров;
- отказаться от вредных привычек;
- не забывать о регулярной двигательной активности;
- соблюдать правила гигиены.
Людям с проблемами крестцово-копчиковой зоны важно ограничивать время, проведенное в сидячем положении. Те, кто не может решить эту проблему в силу рабочих обстоятельств, дают хорошие отзывы об использовании подушек-пончиков при длительном сидении. Такие ортопедические приспособления можно найти в отделах фармации и медтехники.
Чтобы не довести разрастание возможного образования в крестцовой зоне до критического состояния, при возникновении неприятных симптомов обращайтесь к врачу. На ранней стадии при оперативном удалении даже агрессивной хондромы есть хорошие шансы на благоприятный исход.
источник
Копчик – это 4-5 рудиментарных сросшихся позвонков нижнего отдела позвоночника человека.
Данное образование появляется в процессе эволюции, начиная от нахолапитека, далее у других бесхвостых приматов и человека.
Сам по себе копчик представляет собой не что иное, как рудиментарный хвост, но вот функции, которые он несет вовсе не рудиментарные:
- в молочных железах;
- в легких;
- в желудке;
- в щитовидной железе;
- в предстательной железе;
- в органах малого таза;
Рак крестца может не давать о себе знать очень долго. Боль нарастает постепенно, нарастая исключительно при перенапряжении, случайно поднятии тяжести, переохлаждении или перегревании.
Иногда она ощущается только при прямом надавливании на крестец, локализуясь в области ягодиц или поясницы. Но по мере роста опухоли болевой синдром усиливается, делаясь порой невыносимым, нося «стреляющий» характер.
Если на первых порах человеку достаточно сменить позу, чтобы боль утихла, но со временем смена положения не приносит облегчения. Дело в том, что опухоль, разрастаясь, давит на нервные окончания, корешки спинного мозга, оказывает давление на кровеносную систему, мешая сосудам нормально работать.
Сильная, нестерпимая боль, пожалуй, главный симптом рака крестца. За ней следует потеря чувствительности, слабость в мышцах (особенно ногах), становиться очень тяжело передвигаться, снижается чувствительность холоду и теплу, а со временем может развиться полный паралич конечностей.
- Сильная боль в спине, которая особенно сильна ночами.
- Заметное искривление позвоночника.
- Слабость в ногах.
- Потеря чувствительности к холоду или теплу.
- Затруднения при ходьбе.
- Полный паралич конечностей.
Схожие признаки имеет и хондросаркома крестца – одна из разновидностей злокачественных новообразований позвоночного отдела. Наиболее часто она встречается у людей молодого возраста и чаще всего мужчин.
Чтобы исключить диагнозы – рак или саркома, при любом из вышеперечисленных симптомов, нужно немедленно обратиться за консультацией хирурга, а еще лучше – онколога.
Только он после полного обследования онколог определит характер новообразования и поставит точный диагноз больному. Диагностика рака и саркомы крестца проводится очень тщательно, и включает в себя как все необходимые лабораторные исследования, так и УЗИ, а также рентген.
Шишка на крестце образуется не только при травмах крестцового отдела позвоночника. Хотя данная причина приводит к патологии чаще всего. Воспаление костной ткани обуславливается раздражением мягких тканей.
Если оно продолжается длительно, то на месте погибших тканей разрастаются грубые соединительнотканные волокна. В такой ситуации на кожных покровах наблюдается припухлость или отек.
Воспаление крестца возникает по инфекционным причинам или на фоне нарушения кровоснабжения позвоночника. Очень часто заболевание сопровождает гинекологическую патологию у женщин.
Рис. 43.14. Тератома крестца. а разрушены III, IV, V крестцовые позвонки — тератома удалена.
Метастазы рака в крестце выявлены у 72 пациентов (или 8 %) из 908 оперированных с метастатическими поражениями костей скелета раком. Метастазы наблюдались преимущественно у больных старше 40 лет, часто сопровождались сильной болью, иногда были множественными и характеризовались быстрым литическим процессом.
Костная патология взрослых
Попробуйте обратиться у себя в Тюмени по нижеуказанным координатам. Мы не лечебная организация, а научно-производственная.
г. Тюмень, ул. Барнаульская, д. 32
Тел.: (3(регистратура)
здраствуйте мне 24 года.у меня злокачественная опухоль крестца уже 9 лет.Недавно у меня что то хрустнуло в спине и теперь очень большие боли.не уколы ни таблетки не помогают.
я в отчаяние у меня ростет маленькая доч которую я тоже родила с божьей помощью.я не знаю что делать((мои родители не переживут еще одной смерти ребенка.
когда мне исплонилось 15 брата забрали в армию.я резко заболела пережила очень многое и смерть брата.если кто то читает мою статью и может как то мне помоч.
Прошу вас помогите мне не хочеться умирать ведь еще совсем маленькая доч.мой адресс г.Тюмень.ул Пермякова 2а кв 33.дом.тел..так же я есть в одноклассниках Конева Оксана девичья фамилия Завьялова.
Стопа человека — орган опоры и ходьбы. Статическая и динамическая функция стопы, а также ее форма обеспечиваются строением и взаиморасположением костно-суставного, сумочно-связочного и мышечного аппарата. Стопа является сложным сводчатым образованием.
Как известно, наука и история умеют не только забывать, но и вспоминать.
В 1927 г. В.Р. Брайцев на XIX съезде российских хирургов первым подробно привел точное описание клинической, рентгенологической, микроскопической картины измененных костей, сообщил о микроскопическом строении очага фиброз.
Диагностика опухолевых поражений костей довольно трудна вследствие значительного разнообразия и отсутствия явных ранних симптомов. Глубина расположения процесса, затруднение оценки своего состояния больным и отсутствие четких жалоб ограничивают возможности диагностики. В то же время клиническая диаг.
Видео о санатории Egle Plus, Друскининкай, Литва
Диагностирует и назначает лечение только врач при очной консультации.
Зарубежные клиники, госпитали и курорты — обследование и реабилитация за границей.
При использовании материалов сайта — активная ссылка обязательна.
Li-Lin – опухоли , поражающие сегменты верхнепоясничной области;
Liv-Sn – опухоли эпиконуса;
SIN-SV – опухоли конуса пояснично-крестцового отдела.
Главным симптомом остеосаркомы крестца является сильная боль в соответствующем отделе позвоночника. К сожалению, этот симптом указывает на то, что опухоль уже сильно разрослась.
Опасность заключается в том, что, разрастаясь, опухоль оказывает давление на спинной мозг и его нервные корешки, вызывая их повреждение, сдавливает кровеносные сосуды.
Клинические проявления патологического процесса будут зависеть от того, в какой части позвонка происходит размножение злокачественных клеток, от скорости роста новообразования, от состояния резервного пространства позвоночного канала, а также от общего состояния пациента.
Начало развития злокачественного процесса заметить достаточно сложно. Пациента могут беспокоить периодические несильные тупые боли в крестце; их возникновение может быть связано с полученными в прошлом травмами позвоночника.
Иногда боли могут сопровождаться кратковременным повышением общей температуры тела – до 37,5-38°C. Нарастание болевых ощущений может возникать при поднятии тяжестей, неблагоприятном температурном режиме (перегреве или переохлаждении).
Боль может ощущаться лишь при надавливании на область крестца или отдаваться в различные области тела. Со сменой положения тела боль может утихать. Общее состояние на данном этапе развития заболевания страдает мало, и пациент может вести привычный образ жизни.
С ростом опухоли боли в крестце усиливаются, особенно в ночное время и плохо купируются стандартными препаратами анальгетиками. Перемена позы не помогает устранению болевых ощущений.
Связь боли и физических нагрузок не прослеживается. Болевой синдром становится все более выраженным, зачастую сопровождается контрактурой (спазмом) спинных мыщц.
С развитием остеосаркомы крестца могут проявляться и видимые клинические симптомы: если опухоль растет к поверхности спину, кожные покровы над ней начинают истончаться, на ней появляется характерный лоснящийся блеск и рисунок сосудов.
Усиливается болевая контрактура и ограничение подвижности межпозвоночных суставов. При пальпации отмечается резкая боль и пастозность (слабая отечность и снижение эластичности) соседних мягких тканей.
С разрастанием опухоли в соседние ткани может развиться и неврологическая симптоматика – нарушения чувствительности, слабость в мышцах (особенно нижних конечностей).
Пациенту становится тяжело передвигаться, он часто теряет равновесие, вплоть до развития паралича конечностей. Возможны и такие неврологические нарушения, как недержание кала и мочи.
Ощущения точечных покалываний в области поясницы;
Снижение чувствительности области ягодиц и задней части бедра, а также голеностопа;
Уменьшение или исчезновение показателей рефлексов в области ахиллова сухожилия.
Возможны нарушения эректильной функции у мужчин и менструального цикла у женщин.
Слабость и постоянное чувство усталости;
Усиленное потоотделение с холодным липким потом;
Нарушения работы ЖКТ;
Следует знать, что симптомы остеосаркомы крестца могут быть схожи с другими заболеваниями – такими, как миозит, радикулит, остеохондроз. Поэтому для исключения онкопатологии, при возникновении болей в области крестца, обостряющейся вне зависимости от физических нагрузок, следует обратиться в медицинское учреждение для выявления причин проблемы.
- Хондросаркома. Образование локализуется между позвонками в хрящевой ткани. Это самая распространенная опухоль позвоночника.
- Остеосаркома — опухоль в костной ткани.
- Миелома — опухоль, которая поражает нервную ткань и спинной мозг, при этом позвонок разрушается. Опухоль может быть как одиночной, так и множественной.
- Хондрома — злокачественное поражение хорды; чаще всего возникает у людей среднего или пожилого возраста.
- Саркома Юнга — детская онкология, при которой поражаются клетки спинного мозга.
- Гигантоклеточная опухоль.
- Болезнь Педжета.
Шишка на крестце и копчике выявляется поздно. Деликатность проблемы затрудняет своевременность обращения к врачу. Вследствие этого зачастую припухлость или отек в области крестцового отдела позвоночника выявляются случайно при исследовании репродуктивных органов или почек.
Хорошо, если заболевание обуславливает воспаление крестца или травма в анамнезе. Печально, когда у пациента опухоль пояснично-крестцовой области. В такой ситуации из-за позднего обращения избавиться от патологии радикально уже нельзя.
Чтобы понимать суть патологии, рассмотрим распространенные причины болезни:
- Травматические повреждения. При ударе в области нижней части спины не всегда видны внешние проявления. При переломах образование костной мозоли наблюдается с 21-го дня. Несколько позже человек обнаруживает, что у него опух крестец или копчик.
- Самостоятельное лечение воспалительных изменений кожных покровов после травм не всегда завершается полным выздоровлением. На фоне кровотечения может образоваться гематома. С течением времени вокруг нее разрастается соединительная ткань, возникает косметический дефект, приводящий к неврологическим нарушениям.
- Абсцесс мягких тканей без лечения приводит к формированию открытого свища (свободный ход между разными органами). Самостоятельно его обнаружить проблематично, возможно это лишь после скопления значительных объемов воспалительной жидкости.
- Воспалительные изменения тканей малого таза.
- У новорожденных иногда опухоль на крестце является свидетельством наличия копчикового хода из-за незаращения анатомических структур нижней части позвоночника.
- Дермоидная киста – редкая причина недуга. Она возникает у людей с повышенным количеством волос на теле. Один из воспаленных волосяных фолликулов в области крестцового отдела разрывается и образует полостное образование. Если его не лечить, высок риск преобразования в рак.
Следует понимать, что патология может не беспокоить человека длительное время, а затем проявиться резкими клиническими симптомами.
В более редких случаях шишка может наблюдаться по следующим причинам:
- Беременность – из-за повышенной нагрузки на нижнюю часть таза.
- Длительное неподвижное стояние.
- Долгое сидение.
- Сдавление крестцово-копчикового отдела твердым матрасом.
Постоянно следя за своим здоровьем, можно самостоятельно обнаружить патологию. Не следует ждать, что она исчезнет самостоятельно. Медицина обладает возможностями для установки причины патологии и назначения адекватных лечебных процедур с целью своевременного избавления от недуга.
Получение повышенных доз ионизирующего излучения;
Работа, связанная с вредными производствами, подразумевающая контакт с канцерогенными веществами;
Длительное и частое пребывание под ультрафиолетовыми лучами (на прямом солнечном свету или в солярии);
Специалисты отмечают, что злокачественное новообразование в отдельных случаях может развиться после травм и операций на позвоночнике.
По какой причине появляется опухоль на крестце, на сегодняшний день выяснить пока не удалось. Точно так же, как неизвестно, почему возникает злокачественный процесс в других органах.
- высокие дозы излучения;
- контакт с канцерогенными веществами (работа на вредном производстве);
- неправильное питание;
- курение;
- злоупотребление ультрафиолетом (солярии).
К тому же считается, что риск возникновения злокачественного процесса в крестце повышается у людей, которые перенесли травмы позвоночника или операцию.
В медицинской практике отеки костного мозгового вещества именуют ушибами кости, что отражает основную причину патологии – травматическое поражение. По механизму зарождения и развития, отекание костного мозга в крестцовой кости подразделяется на типы:
- Цитотоксический отек — развивается вследствие внутриклеточного токсичного поражения и метаболизма. Ухудшение обменного процесса ослабляет проницаемость мембранной оболочки и провоцирует накопление натрия, который притягивает к себе жидкость. Из-за повышенного давления происходит дистрофическое изменение и последующая гибель клеточной структуры. Патология обратима, при восстановлении естественного кровотока отекание спадает в течение полусуток.
- Вазогенный отек с поражением физиологического барьера кровеносной системы. Жидкая составляющая плазмы, проникая во внеклеточное пространство, провоцирует скопление жидкости и замедление кровотока. Развитие такого отекания чревато сдавливанием структуры спинномозгового вещества.
Отек костного мозга в области боковых масс крестца происходит вследствие:
- переломов либо ушибов близкорасположенных позвонков;
- повреждения либо разрыва связок и сухожилий;
- воспалительных процессов в соединительных тканях;
- поражений внутреннего слоя суставной полости — синовиальной оболочки.
Изменение плотности (разжижение) мозгового вещества в кости крестца часто бывает вызвано заболеваниями опорно-двигательной системы, сопровождающимися воспалением околосуставных тканей:
- остеоартритом, провоцирующим изнашивание суставов;
- остеопорозом с размягчением костной структуры;
- ревматоидным артритом;
- асептическим некрозом — хроническим заболеванием с нарушением кровоснабжения костной ткани;
- ишемической болезнью в области суставных сочленений;
- злокачественными новообразованиями, обеспечивающими давление на область крестца.
В практикующей медицине часто фиксируются случаи межпозвонковых грыж, вывихов и компрессионных переломов позвонков.
- травмы;
- аномалии развития позвоночника;
- остеохондроз;
- тромбофлебит подвздошных и тазовых вен;
- спондилолистез;
- инфекционные заболевания;
- опухоли;
- нарушения обмена веществ;
- расширение сигмовидной кишки;
- у женщин: гинекологические заболевания, неправильное расположение матки, менструация;
- у мужчин – хронический простатит;
- стрессы, повышенные психоэмоциональные нагрузки.
Чтобы врач мог назначить наиболее подходящую и действенную систему лечения пациента, он должен выявить причину появления болевых симптомов в области копчика. Как правило, причины такие:
- наличие аномалий и пороков разного характера при развитии позвоночника;
- наличие инфекционных заболеваний;
- дисфункции половой системы;
- развитие опухолей;
- травмы спины.
Однако наиболее частой причиной болей в крестце являются ситуации, когда человек резко разгибается или поднимает слишком тяжелые предметы.
Если человек точно знает, что причиной боли в области крестца является та или иная травма, то он должен также учитывать, что дискомфорт может сочетаться с такими симптомами:
- отеками в области крестцово-позвоночных мышц;
- спазмами в той же зоне;
- головными болями;
- тошнотой;
- головокружением.
При переломе крестца может присутствовать сильное кровоизлияние, наблюдается отслоение кожного покрова, иногда боли касаются даже паховой области.
Если имело место падение на поясничный спинной участок, то это может спровоцировать вывих. Это сильно повреждает суставные отростки в верхней части. У женщин такие вывихи часто происходят при родах.
Крестцовую боль лечат в зависимости от тяжести травмы. чаще всего назначают постельный режим сроком на 8 недель. Для обезболивания пациенту назначают те или иные лекарства.
Если ничего не помогает, то назначают оперативное вмешательство: ему удаляют часть крестца вместе с частью копчика. Нередко при травмах присоединяются инфекции, тогда боль не покидает человека даже в состоянии спокойствия.
А деформация (смещение тазовых костей) происходит вследствие некоторых травм или если у человека были те или иные врожденные пороки.
У женщин боли часто происходят по причине таких изменений патологического характера:
- смещение правого крестцово-подвздошного сочленения. Характеризуется сильными болями в области крестца, приводит к нарушениям циркуляции крови в зоне правой ноги. У женщин это может стать причиной ряда патологий гинекологического характера. Достаточно часто наблюдается ухудшение состояния человека в целом, теряется вес, нарушается работа желудочно-кишечного тракта;
- смещение крестцово-подвздошного сочленения с левой стороны. В крестцовой области сильные боли, могут отдавать в левую ногу.
Нередко боли в крестцовой области у женщин встречаются в период беременности. Это происходит по таким причинам:
- когда затылок будущего малыша давит на таз женщины;
- слишком большой живот — в таком случае центр тяжести смещается, поэтому женщина вынуждена прогибать спину в поясничной области. Отчасти это сказывается и болями в области крестца;
- при смене положения плода.
А вот у мужчин крестцовые боли ноющего характера говорят о хроническом простате .
Если говорить об опухолях, то при развитии рака матки у женщин, крестцовый канал при напряжении провоцирует сильные боли, которые появляются по бокам и в центральной части.
Тут очень важно строение этой области, неразрывно связанной с маточными связками. Подобные боли у мужчин появляются при развитии рака предстательной железы.
Болевые ощущения в пояснично-крестцовом отделе – весьма распространенное явление. Возникающий болевой синдром интенсивный, усиливается при совершении движений. Он способен распространяться в пояснице и крестце одновременно.
Локализация дискомфорта в поясничной области свидетельствует о развитие радикулита, который может быть вызван физическим повреждением (ушиб, травма). Проявляется спазм крестцово-позвоночных мышц в результате травмирования, смещения межпозвоночных дисков, нестабильности позвоночника.
- Боль в крестце наблюдается при наличии гинекологической патологии (эндометриоз), поражающая шейку матки либо зону маточных связок. Периодически болевое ощущение усиливается во время менструации. Оно становится интенсивным под влиянием физической нагрузки, в итоге происходит сморщивание прямокишечно-маточных связок.
- Аномалия позвоночного столба способствует развитию болевого порога крестца, при этом ощущается дискомфорт в пояснично-крестцовом отделении после резкого движения, падения, наклона.
- Когда проявляется ноющая боль, то это говорит о смещении позвонков (спондилолистез).
- Провоцирует появление дискомфорта дегенеративный процесс, который может поражать ягодицы, крестцовоподвздошные связки. Тромбофлембит может вызывать боль в спине, крестце.
- Появиться болевое ощущение может во время беременности, когда плод расположен ближе к тазовым костям женщины. Таким образом, головка малыша давит в заднюю тазовую часть непосредственно на сам крестец будущей мамы.
- Воспаление тазовых органов провоцирует возникновение неприятных болей. Это может быть связано со сбоем работоспособности не только позвоночника, но и внутренних органов.
- При травмировании повреждается крестец, боль локализуется в пояснице, и начинает беспокоить человека. Она проходит, когда пациент находится пару дней в состоянии покоя, не подвергает позвоночный столб нагрузке.
- Метаболические, инфекционные, опухолевые заболевания могут поспособствовать образованию болевого синдрома. Поначалу патология протекает бессимптомно, а со временем спинная боль начинает усиливаться, особенно ночью.
- Из-за микроорганизмов, инфекционных возбудителей, которые попадают в организм может поражаться крестец. В таком случае пациенту трудно передвигаться, в спокойном состоянии не покидает болевой признак.
- Остеопороз приводит к разрушению костного вещества, развитию симптомов в области крестца.
- При менструации ощущается дискомфорт, но он слабо локализован и распространяется в нижние конечности, также в маточно-крестцовые связки.
- Простатит вызывает крестцовую боль, которая отдает в ногу, и может локализоваться в одной части копчика.
- Онкология провоцирует появление боли в крестце, ведь метастазы способны поражать предстательную, молочную, щитовидную железу, легкие, почки и попадать в нижнюю зону позвоночника.
- Отклонение (выпадение, опущение) матки может быть следствием боли, которая усиливается при долгом нахождении на ногах.
- Обострение колита, накопление каловых масс является предвестником возникновения болевого синдрома.
- У женщин сбой гормонального баланса малого таза свидетельствует о беспокойствии в крестцовой области. А вот у мужчин причиной проявления болевого признака в крестце выступает патологический процесс прямой кишки, предстательной железы.
Лечение любой онкологи ставит своей основной целью как можно быстрее облегчить страдания больного.
1. Наиболее распространенный метод лечения – при помощи лучевой терапии, когда излучением губят клетки рака.
2. Назначают онкологи сильные фармацевтические препараты, убивающие раковые клетки. Такие лекарства направлены на то, чтобы не образовывались новые кровеносные сосуды, и опухоль, оказавшись в изолированном состоянии, постепенно погибла.
3. Чтобы избежать развития паралича, восстановить теряющуюся чувствительность, проводят оперативные вмешательства. Во время операции вырезают опухоль, которая давит на нервные окончания человека.
В любом случае золотое правило лечения и рака и саркомы крестца – лечение на ранней стадии, когда рак еще возможно победить. Это заболевание страшно именно тем, что развивается бессимптомно, никак не выдавая себя даже при исследованиях анализов.
Именно поэтому большая ответственность в борьбе со злокачественными опухолями лежит на человеке: важно прислушиваться к своему организму, не терпеть боль и вовремя проходить обследования в медицинских учреждениях.
В чем польза ортопедических тапочек для дома Ортопедические тапочки для детей Где покупать? Усталость ног, отеки […]
Что такое основание для ортопедического матраса? Основание для односпальной кровати Основание по матрас для двоих На […]
Показания к использованию Распространённые патологии Характеристика обуви Выбор обуви Обувь имеет огромное значение для здоровья опорно-двигательного […]
Информация на сайте предоставлена исключительно в ознакомительных целях, не претендует на медицинскую точность и не является руководством к действию. Не занимайтесь самолечением.
Естественно, чтобы избавиться от болей в данной области, следует сначала вылечить заболевание, которое его спровоцировало. Однако если не говорить о специальных лечебных курсах, то методы лечения такие:
- анестезия или обезболивание. Если крестец болит часто и сильно, врач назначает те или иные анальгетики в роли которых могут выступать как лекарственные препараты, так и всевозможные инъекции. Их вводят обычно в крестцовый канал или же непосредственно в позвоночный. Инъекции подразделяются на внутримышечные и внутривенные;
- физиотерапевтические процедуры. Сюда входят также СМТ, УВЧ и многое другое, что помогает снять воспаление. Физиотерапия помогает избавить от отеков, частично сокращает болевые ощущения. Также она помогает восстановить работу поясницы и мышц ягодиц. При это такие процедуры всегда носят индивидуальный характер;
- иглоукалывание, массаж и мануальная терапия. Данные методики помогают избавиться от болей или хотя сократить их интенсивность, улучшить кровообращение и отток лимфы из тазовой области;
- лечебная физкультура. Рекомендуется ее выполнять в период восстановления. Однако все упражнения должны выбираться только врачом, делать их нужно спокойно и не торопясь. Если вы будете чувствовать неприятные ощущения, то физкультуру прекращают и идут к специалисту.
Врач обязательно должен сделать рентгенографию или провести другой вид диагностики. Посещать врача лучше всего в тот период, когда боли еще не слишком сильные, не нужно дожидаться момента, когда они становятся невыносимыми.
Когда вы обращаетесь к специалисту за врачебной помощью, то вас должны осмотреть и собрать анамнез. чтобы подтвердить или исключить то или иное заболевание, при котором болит крестец.
Диагностика в данном случае учитывает следующее:
- характер боли;
- ее периодичность;
- другие факторы и сведения.
Чтобы подтвердить тот или иной диагноз используются разные методы диагностики, наиболее эффективные — это:
- МРТ — у женщин этот вид диагностики помогает выявить те проблемы, которые прямо связаны с органами малого таза;
- компьютерная томография — она позволяет максимально увидеть индивидуальное строение пояснично-крестцового отдела человека и его тазовые кости, выявить или исключить новообразования;
- рентгенография — назначается при патологиях разного характера в области позвоночника.
Когда врач сообщает человеку точный диагноз, то все усилия направляются на лечение основного заболевания. которое стало причиной болей.
Итак, мы узнали, где в организме человека находится крестец и почему он может болеть. Эти боли зачастую просто невыносимые и требуют немедленного осмотра у врача.
Вследствие травматических или иных повреждений вначале происходит скопление жидкости в тканях кости, что вызывает задержку воды в клеточной структуре костного мозга и проявляется выраженным отеком в месте поражения. В своем роде это защитная реакция организма.
Самая опасная ситуация возникает при отекании костного мозга позвоночного столба, наиболее часто оно становится следствием повреждений позвонковых соединений, затрагивающих субхондральную пластину.
Патология поражает рыхлую структуру внутренних тканей позвонков, пронизанную капиллярной кровеносной сеткоц, что выражается в более ярких проявлениях воспалительного процесса.
Постановка точного диагноза невозможна без результатов лабораторных и аппаратных исследований, в данном случае причинный фактор патологии не столь важен, как сам отек и область произошедших нарушений.
Первоочередная задача ориентирована на устранение острых болей и купирование зоны отека. Назначается консервативное лечение либо оперативное вмешательство.
Курс консервативного лечения включает применение медикаментозных средств:
- препараты с обезболивающим эффектом – «Кетанов», «Трамадол»;
- диуретики;
- вазоактивные лекарственные средства с направленным действием на восстановление кровоснабжения;
- противовоспалительные препараты из группы глюкокортикостероидов, йодистый калий;
- витаминный комплекс группы «В».
Показаниями к операции является:
- безрезультативность медикаментозной терапии;
- сложные травмы с необходимостью удаления костных обломков;
- новообразования в области повреждения.
При серьезной травматизации в области крестца следует избегать любого давления на пораженный участок, чтобы не провоцировать более обширные повреждения.
Диагностируется это заболевание во многих случаях при переломах костей, так как опухоль хорошо видно на рентгеновских снимках. И даже если перелом был в другой кости, то по метастазам несложно найти узел образования (при условии, конечно, что метастазы уже имеются).
Лечение гигантоклеточного образования — хирургическое. При этом проводится полная резекция поврежденной кости и замена протезами (если область поражения слишком обширная).
После операции пациенты должны постоянно находиться под контролем врача. 1 раз в 3 месяца необходимо проводить обследование на возможный рецидив заболевания.
Если рецидив все же случится, то, скорее всего, это будет уже злокачественный процесс. Однако при правильно выполненной операции и при иссечении всех поврежденных тканей такое случается нечасто.
Исход заболевания при доброкачественной гигантоклеточной опухоли в большинстве случаев благоприятен, как правило, через 3-4 месяца после операции пациенты возвращаются к нормальной жизни.
С таким диагнозом довольно часто к хирургам обращаются беременные женщины. Нужно учитывать, что для лечения заболевания беременность приходится прерывать.
Нередко рак крестца развивается в результате метастазирования в него злокачественных клеток из других органов. Такое явление существенно осложняет и без того трудное течение и лечение онкологических заболеваний.
В определенных стадиях болезни атипичные клетки разносятся кровяным и лимфоидным током по всему организму, и очаги патологии могут возникнуть в различных местах.
Найти первичное образование при вторичном раке крестца — это довольно сложная задача, тем более что лечение должно начинаться незамедлительно. В костных тканях выделяют 2 типа метастазов — остеокластические и остеобластические.
Симптомы вторичного рака крестца идентичны первичному. План лечения составляется врачом, который учитывает и первичный очаг поражения.
Рак крестца на ранних стадиях практически никогда не диагностируется. Это связано, во-первых, с отсутствием яркой симптоматики, а во-вторых, со сложностью инструментальной и клинической диагностики.
Причина заключается в анатомических особенностях: в крестцовой области имеется резервное пространство, поэтому симптомы появляются в поздних стадиях заболевания.
Диагностика заключается в следующем:
- проверка двигательных рефлексов, серозных показателей, мышечного тонуса. Эти сведения дадут представление о степени неврологической возбужденности;
- рентген позвоночника позволяет обнаружить деформационные процессы в дисках и разрушенные участки костной ткани;
- МРТ необходимо для детального осмотра новообразования, кроме того, это исследование позволяет точно определить локализацию опухоли и наличие метастазов;
- биопсия позволяет определить степень злокачественности опухоли;
- радиоизотопное сканирование;
- лабораторные исследования крови и мочи.
Самым распространенным методом лечения рака является лучевая терапия. Кроме того, онкологи назначают сильные медикаменты, которые разрушают клетки рака. Они изолируют опухоль, и со временем она начинает погибать.
Операцию назначают при потере чувствительности, опухоль удаляется, и давление на нервные окончания прекращается. Операция проводится с использованием микроскопов, так как это дает возможность хирургу отличить атипичные клетки.
В ходе хирургического вмешательства применяются электроды, которыми проверяется чувствительность нервов. Хирурги иссекают ткани, пораженные злокачественным процессом, и стараются максимально сохранить позвоночник.
При необходимости ткани заменяются собственными здоровыми тканями, которые берутся из подвздошной кости. В некоторых случаях применяется донорский материал или металлические имплантаты.
На ранней стадии заболевания еще есть возможность победить его, поэтому человек должен внимательно прислушиваться к сигналам, которые подает его организм и своевременно обращаться к врачу.
Еще не так давно прогноз при онкологических заболеваниях позвоночника был неблагоприятный: пятилетняя выживаемость отмечалась только в 5%. Сейчас появились новые подходы к лечению (химиотерапевтические и хирургические), поэтому этот процент заметно увеличился.
Рак — это не приговор. И чем раньше будет выявлено заболевание, тем успешнее будет лечение. Но даже на поздних стадиях при правильном лечении жизнь может быть продлена на 5 лет.
Ученые постоянно работают над новыми методиками, и кто знает: вполне возможно, что за эти 5 лет будет найдено новое эффективное средство борьбы с недугом.
Чтобы определить отек в области крестца, назначается рентгенография. С помощью рентгеновских лучей можно проследить травматические причины образования припухлости.
Наличие мягкотканых образований хорошо прослеживается при выполнении магнитно-резонансной томографии. Методика не сопровождается радиационным облучением пациента и имеет достаточно высокую степень достоверности.
При выборе определенных режимов специалисты могут изучить при магнитном сканировании не только мягкие ткани, но и костные структуры.
Не следует рассчитывать, что отек крестцовой области исчезнет самостоятельно. Если он обусловлен паразитированием бактерий, повышен риск заражения близлежащих органов.
Очевидно, что опухоль на крестце (шишка, отек, припухлость) является достаточно серьезной патологией, к которой нельзя относиться равнодушно. В данном случае о деликатности проблемы следует забыть и срочно обращаться к врачу.
Болезнь Бехтерева и прочие аутоиммунные заболевания
Другие патологии спинного и головного мозга
Другие травмы опорно-двигательного аппарата
Заболевания мышц и связок
Заболевания суставов и периартикулярных тканей
Искривления (деформации) позвоночника
Неврологические симптомы и синдромы
Опухоли позвоночника, головного и спинного мозга
Ответы на вопросы посетителей
Симптомы и синдромы заболеваний опорно-двигательной системы
Травмы позвоночника и ЦНС
Остеосаркома крестца может определенное время себя не проявлять, что затрудняет ее диагностику на ранних стадиях. Следует отметить, что злокачественные новообразования позвоночника представляют сложность для диагностики – как клинической, так и инструментальной и патоморфологической.
Это обусловлено их анатомическими особенностями – в первую очередь, наличием в области крестца больших резервных пространств вокруг нервных корешков спинного мозга, что способствует позднему проявлению симптомов.
Кроме того, по жалобам пациента сложно поставить однозначный диагноз, поскольку симптомы опухолей крестца неспецифичны. Это может привести к ошибкам в диагностике и неправильному выбору лечения.
Диагноз новообразований крестца, как правило, устанавливается по достижении значительных размеров опухоли. При незначительных объемах новообразования интерпретация данных магнитно-резонансной и компьютерной томографии представляет определенные сложности.
1. Проверка неврологических показателей – двигательные рефлексы, мышечный тонус, сенсорные показатели. На основании этих данных определяется степень неврологической возбужденности.
2. Рентгеновский снимок поясничного отдела позвоночника. Это – основное исследование при подозрении на остеосаркому крестца. Позволяет выявить участки разрушения костной ткани, деформацию позвоночных дисков.
3. Компьютерная томография (КТ) представляет собой детальное рентгенографическое исследование. При КТ часто рекомендуют введение контрастного вещества для оценки состояния кровеносных сосудов крестцового отдела и выявления нарушений кровотока.
4. Магнитно-резонансная томография (МРТ). Исследование назначается для выявления детальных признаков новообразования. МРТ позволяет провести послойное сканирование пораженной области и определить точное местоположение опухоли и наличие метастазов.
Как правило, при диагностике опухолей крестца рекомендовано сочетание КТ и МРТ. Таким образом, врач получает полную картину состояния новообразования и тканей, его окружающих.
5. Биопсия. С помощью тонкой иглы, введенной в новообразование, на исследование берется образец ткани. Микроскопическое исследование выявляет клеточное строение и позволяет определить степень злокачественности опухоли.
6/ Радиоизотопное сканирование. Специальный препарат, обладающий свойством накапливаться в новообразованиях, вводится пациенту внутривенно. Распределение и накопление препарата определяется при помощи гамма-камеры.
7. Лабораторные исследования – анализ крови и др. Позволяют оценить общее состояние организма пациента.
Лечение остеосаркомы крестца комплексное, включает в себя химиотерапевтические и хирургические методы. Специалисты отмечают , что опухоли данного вида мало чувствительны к облучению.
Стандартный протокол лечения включает в себя курс дооперационной химиотерапии, хирургическое вмешательство и послеоперационную химиотерапию. Радикальность хирургического вмешательства определяется степенью агрессивности новообразования.
Резекция крестца (сакрэктомия) проводится блоком. Выделяют низкие, средние и высокие резекции крестца. При оперативном вмешательстве учитываются возможности сохранения функций тазовых органов.
Подобные оперативные вмешательства сопровождаются значительной кровопотерей, поэтому в послеоперационный период необходимо следить за уровнем эритроцитов и гемоглобина у пациента.
Применяется антибактериальная терапия, антикоагулянты для предотвращения тромбоза вен на ногах. Возможны нарушения нервной регуляции органов малого таза (динамическая кишечная непроходимость, задержка мочи) ,что потребует принятия соответствующих мер.
В прошлом прогноз для больных остеосаркомой был крайне неблагоприятный. Это обусловлено быстрым ростом опухоли и ранним распространением метастазов. Пятилетняя выживаемость после постановки диагноза составляла порядка 5%.
В настоящее время, благодаря развитию новых подходов в лечении – как хирургических, так и химотерапевтических, выживаемость при остеосаркоме значительно повысилась.
При подозрениях на отек костного мозга крестца используются методы лучевой диагностики:
- МРТ — информативная методика обследования мышечной ткани, позволяющая распознать место положения и размеры опухолевого образования.
- КТ — вспомогательная процедура для выявления повреждений в костном аппарате. Не отражает структурные повреждения мышечных тканей.
- Рентгенография — исследование в случаях тяжелых поражений костной системы.
Для уточнения диагноза отека субхондрального вида необходим анализ мочи.
Специальных профилактических мероприятий данной патологии не существует, никто не застрахован от случайного травматизма и заболеваний опорно-двигательного аппарата.
Соблюдение здорового образа жизни и приверженность канонам правильного питания с достаточным количеством белка и витамина «D» может значительно облегчить процессы заживления и реабилитации.
Достаточно часто такие боли являются симптомом не одного заболевания, а являются признаком разных болезней .
В статье обобщен опыт клиники онкоортопедии Российского онкологического научного центра (РОНЦ)) по выполнению тотальной сакрэктомии при опухолевых поражениях крестца.
Опухолевые поражения крестца — редкие случаи в клинической практике. По данным L. Whittaker, выявляют 1 пациента с опухолью крестца на 40 тыс. госпитализаций [6].
Клиническое течение болезни при данной патологии отличается особой тяжестью. Часто опухоль диагностируют в запущенных стадиях, операции проводят в непрофильных учреждениях, что вызывает частые рецидивы и ухудшает прогноз.
Тотальное удаление крестца (сакрэктомия) часто сопровождается большой кровопотерей, высок риск развития инфекционных осложнений, заживления раны вторичным натяжением, неврологического дефицита.
Кроме осложнений, особую трудность вызывает проблема выполнения адекватной стабилизации позвоночно-тазового сегмента и эндопротезирования крестца [3].
Эндопротезирование позволяет улучшить функциональные и психологические результаты противоопухолевого лечения и не влияет на прогноз заболевания [1]. Известен способ реконструкции дефекта после тотальной сакрэктомии, предложенный Z.
Gokaslan (1997) [4]. Методика заключается в выполнении пояснично-крестцового спондилодеза путем остеосинтеза с применением L-образных стержней Galveston, которые крепятся к транспедикулярным винтам, установленным в тело поясничных позвонков и в подвздошные кости.
Такой метод пояснично-крестцовой фиксации впервые предложен в 1982 г. при сколиозах [11]. Остеосинтез подвздошных костей между собой не выполняется, что может приводить к нестабильности конструкции вплоть до ее переломов. В 2003 г. M.
Zileli предложил заменить L-образные стержни Galveston продольными стержнями, крепящимися при помощи замков только к поперечному верхнему стержню, соединяющему подвздошные кости, которые фиксированы между собой двумя поперечными стержнями [5].
Операции по тотальному удалению крестца требуют мультидисциплинарного подхода, необходимо участие онкоортопедов, нейрохирургов и пластических хирургов. Хирургическое вмешательство разделяется на несколько основных этапов.
Этап I. Положение пациента — на спине. Передний доступ. Забирают ректоабдоминальный лоскут, мобилизируют передний полюс опухоли. Для этого выполняют разметку кожи на передней брюшной стенке.
Разрез кожи подкожно-жировой клетчатки и фасции для забора ректоабдоминального лоскута проходит в проекции прямой мышцы живота (m. rectus abdominis) (рис. 1).
Последнюю отсекают у реберной дуги и выделяют на всем протяжении из собственного влагалища. Выделяют кровоснабжающие ее нижнеэпигастральные артерию и вену (a. et v.
epigastrales inferiorts), являющиеся ветвями наружных подвздошных сосудов. Мышцу отсекают в области прикрепления к лобковому симфизу (symphis pubis).
Внебрюшинно производят доступ к пресакральной области. Мобилизуют бифуркацию общих подвздошных сосудов. Внутренние подвздошные сосуды (a. et v. iliaces interni) перевязывают и пересекают с целью уменьшения кровопотери во время резекции крестца и удаления опухоли.
При необходимости мобилизуют передний полюс опухоли от прилежащих органов малого таза. Ректоабдоминальный лоскут помещают в сформированный туннель, при этом необходимо контролировать сосудистую ножку и не допустить ее перекручивания, что может привести к некрозу всего лоскута. Рану передней брюшной стенки послойно ушивают, оставляют дренаж.
Этап II. Положение пациента — на животе (поворот) с подложенными валиками под грудь и таз. Производят разрез кожи вдоль остистых отростков (tubercula spinalis) на уровне LIII–SII, продлевая разрез дугообразно на ягодичные области (рис. 2).
Этап III. Далее выполняют нейрохирургический этап операции, корешки и элементы спинного мозга освобождают от опухолевых тканей, при необходимости перевязывают и пересекают.
Затем визуализируют подвздошные кости. Выделяют копчик, пересекают крестцово-бугорные и крестцово-остистые связки (ligg. sacrotuberous et sacrospinalis).
Выполняют ревизию пресакральной области с целью исключения врастания опухоли в прилежащие органы. При распространении опухоли на ягодичные мышцы (mm.
Этап IV. В тела поясничных позвонков, минимум на двух уровнях, устанавливают транспедикулярные винты, к которым крепятся продольные стержни. В подвздошных костях с помощью фрезы выполняют технологические отверстия, через которые проводят и фиксируют шайбами в подвздошных костях поперечные стержни. Продольные стержни фиксируют на поперечных при помощи замков (рис. 4).
С помощью костного цемента с антибиотиком выполняют пластику костного дефекта крестца (рис. 5).
Перемещенный ректоабдоминальный лоскут выводят из пресакральной области в область раны и укладывают на эндопротез крестца с отграничением ампулы (ampula recti) прямой кишки (рис. 6).
в течение 11 лет пациенту было выполнено 6 операций различного объема по удалению опухоли крестца, проводилась лучевая терапия (СОД 60 Гр) в неонкологической клинике.
При поступлении в РОНЦ пациент предъявлял жалобы на боль в области крестца с иррадиацией в левую ногу, нарушение функции тазовых органов. В течение 6 мес до госпитализации больной не ходил вследствие выраженного болевого синдрома, который возникал при вертикальном положении тела.
По данным рентгенологических обследований определяли многоузловую высоковаскуляризированную опухоль c практически полной деструкцией крестца переходом на LV позвонок и крыло подвздошной кости (рис. 7).
В предоперационный период пациенту было проведено компьютерное моделирование объема удаляемых тканей и предполагаемой системы стабилизации оперированного сегмента (рис. 8).
По описанной методике пациенту была выполнена операция тотального удаления крестца с эндопротезированием и пластикой мягкотканного дефекта ректоабдоминальным лоскутом. Основные этапы операции представлены на рис. 9, 10.
Продолжительность операции — 14 ч хирургического времени, кровопотеря —мл, использовали метод аутоинфузии собственных эритроцитов (Cell-saver). После удаления опухоли пациенту был введен рекомбинантный VII фактор свертываемости крови (NovoSeven), что позволило добиться стабильного гемостаза в области ложа удаленной опухоли, выполнить реконструктивный этап операции в полном объеме, а в послеоперационный период — избежать образования обширных гематом.
В послеоперационный период пациент был активизирован на 4-е сутки, на 7-е сутки он самостоятельно передвигался с ходунками в корсете (рис. 11). Рана зажила первичным натяжением, перемещенный лоскут без признаков ишемии.
Неврологический статус после операции — сохранялись парезы стоп с двух сторон; анестезия в области дерматомов LV–SI с двух сторон на стопах; анестезия в аногенитальной зоне справа, слева глубокая гипестезия, до операции — анестезия.
Пациент стал частично контролировать функцию мочеиспускания. По данным стандартной рентгенографии, признаков нестабильности металлоконструкции не выявлено (рис. 12).
Радикальные хирургические вмешательства при опухолях крестца наиболее оправданы при низкозлокачественных или агрессивных доброкачественных опухолях, либо в случаях, когда процесс резистентен к химиолучевому лечению.
Выполнение радикальных операций на костях таза сопряжено со значительными трудностями, поэтому показания следует рассматривать группе специалистов на мультидисциплинарном консилиуме, включающем хирургов, ортопедов, нейрохирургов, анестезиологов, лучевых диагностов, химио- и лучевых терапевтов.
Эпендимома крестца происходит из клеток эпендимы, распространяется в крестцовом канале и обычно имеет доброкачественную морфологическую форму. Боль в области крестца с иррадиацией или без — наиболее частые первые симптомы болезни, отмечаемые главным образом в возрасте 30–40 лет.
Нарушение чувствительности и двигательной активности, а также нарушение функции тазовых органов являются следствием компрессии элементов конского хвоста, и время от начальных проявлений до установления диагноза может составлять обычно 2–3 года [7, 8].
Одну из ключевых ролей в хирургическом лечении опухолей крестца играет современное анестезиологическое пособие, что позволяет создать условия для оперирующей бригады, справиться с массивным кровотечением и обеспечить стабильную гемодинамику.
Массивные кровотечения из ложа удаляемой опухоли, патологических и магистральных сосудов — основная угроза жизни пациента во время операции, в литературе опубликованы сообщения о массивных кровопотерях — от 7 до 80 л [9, 10].
Выбор оперативной тактики требует мультидисциплинарного подхода с использованием современных компьютерных технологий, тщательного предоперационного обследования и планирования хода операции и оперирующих бригад хирургов, высокую квалификацию специалистов на всех этапах оказания медицинской помощи.
Данный вид хирургического вмешательства является современным, высокотехнологичным методом лечения опухолевого поражения крестца с использованием последних достижений науки и техники.
Тотальная сакрэктомия требует комплексного подхода с участием специалистов разного профиля, что возможно только в условиях специализированного учреждения.
Предлагаемый метод хирургического лечения позволяет улучшить качество жизни больных с опухолевым поражением крестца, активизировать пациентов уже на 3-и сутки после операции, уменьшить время пребывания в стационаре, снизить риск развития нестабильности и инфекционных осложнений.
- 1. Алиев М.Д. (2010) Эндопротезирование как основа онкоортопедии. Саркомы костей, мягких тканей и опухоли кожи, 4: 7–12.
- 2. Трапезников Н.Н., Григорова Т.М. (1978) Первичные опухоли костей таза. М., Медицина.
- 3. Gunterberg B. (1976) Effects of major resection of the sacrum. Clinical studies on urogenital and anorectal function and a biomechanical study on pelvic strength. Acta Orthop Scand. Suppl. 162: 1–38.
- 4. Gokaslan Z., Romsdahl M., Kroll S. et al. (1997) Total sacrectomy and Galveston L-rod reconstruction for malignant neoplasms. J. Neurosurg, Vol. 87: 781–787.
- 5. Zileli M., Hoscoskun C., Brastianos P. et al. (2003) Surgical treatment of primary sacral tumors: complications associated with sacrectomy. Neurosurg Focus, Vol. 15(5): article 9.
- 6. Whittaker L.D., Pemberton J.J. (1938) Tumors ventral to the sacrum. Ann. Surg., 107: 96–106.
- 7. Fourney D.R., Fuller G.N., Gokaslan Z.L. (2000) Intraspinal extradural myxopapillary ependymoma of the sacrum arising from the filum terminale externa. Case report. J. Neurosurg (Spine 2), 93: 322–326.
- 8. Gerston K.F., Suprun H., Cohen H. et al. (1985) Presacral myxopapillary ependymoma presenting as an abdominal mass in a child. J. Pediatr Surg., 20: 276–278.
- 9. Dahlin D.C., Cupps R.E., Johnson E.W. Jr. (1970) Giant-cell tumor: a study of 195 cases. Cancer., 25: 1061–970.
- 10. Tomita K., Tseuchia H. (1990) Total sacrectomy and reconstruction for huge sacral tumors. Spine, 15: 1223–1227.
- 11. Allen B.L., Ferguson R.L. (1982) The Galveston technique for L rod instrumentation of the scoliotic spine. Spine, 7: 276–274.
Е.Р. Мусаєв, Є.О. Сушенцов, С.О. Щіпахін, М.Д. Алієв
Російський онкологічний науковий центр ім. М.М. Блохіна РАМН, Москва
источник