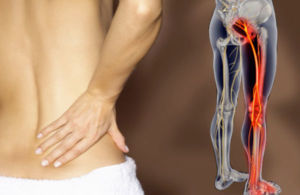
Человеческий организм реагирует на многие раздражители болевыми ощущениями. Болезненности подвержены почти все внутренние органы, чаще всего человек страдает от боли в мышцах и в суставах. Суставные боли — это артралгии, а мышечные — миалгии. Болят мышцы и суставы из-за того, что патологические изменения костных структур провоцируют болевой синдром мышечных тканей. Если воспаляются или травмируются миоволокна со связками, то нарушится работа суставов. Часто от боли в мышцах и суставах страдают старики.
Почему развиваются миалгии с артралгиями? Причины некоторых болевых ощущений не установлены. Наиболее частые причины болей в мускулах и суставах:
- Воздействие патогенных микроорганизмов (вирусных, бактериальных, грибковых), проникающих через ток крови в суставную полость. Наиболее опасна микоплазменная инфекция, краснуха с герпесом, вирус Эпштейн Барра.
- Процессы дистрофии, дегенерации, воспаления.
- Деформационные изменения позвоночного столба, нарушенная осанка, неправильно подобранная обувь.
- Аутоиммунная патология (если человек страдает склеродермией, системной красной волчанкой, ревматоидным артритом).
- Нарушение микроциркуляции, при котором нарушена трофика тканевых структур.
- Эндокринные патологии.
- Травмирование (при растяжениях, ушибах, вывихах).
- Нарушенные процессы метаболизма костных структур, дефицит питательных компонентов.
- Слабое развитие мускулатуры.
- Долгое стояние или сидение в одной позиции.
- Лечение некоторыми препаратами.
- Депрессивное состояние, стрессовые ситуации, приводящие к мышечным спазмам.
Правильное функционирование всех сочленений возможно только при слаженной работе мышечных тканей и сухожилий. Человек иногда даже не определит точно болят ли его мышечные ткани или суставы. При артралгиях и миалгиях возникает болевой синдром, движения скованы, человек ослаблен утром. Такая симптоматика не сильно проявляется, но беспокоит пациента часто. Иногда немеют руки, ноги, отекают и опухают суставы.
При воспалениях разного генеза, тяжелых системных заболеваниях иногда наблюдается гипертермия, общая интоксикация, сыпь, снижение веса. Болевое ощущение может быть разного характера, продолжительности, локализации. Человек почувствует, что в пораженной зоне что-то стреляет, ноет. Боль бывает постоянной или острой, может болеть одна область или будет болеть во всем теле. Сустав болит один или ломит все суставные ткани.
Когда поражены мышечные волокна, то болит один участок, если на него надавливать, то боль усилится. Интенсивность болевого синдрома зависит от позиции тела, физических нагрузок или температуры. Процессы дегенерации провоцируют болезненность, которая исчезает в спокойном состоянии. Иногда человека мучает суставная боль, он страдает от симметричного мышечно-скелетного болевого синдрома, протекающего хронически (фибромиалгия).
Чаще эта болезнь наблюдается у женщин. Поражаются мышечные ткани, но из-за того, что скованы движения и болезненный участок находится около сустава, больной подозревает, что у него артралгия. Симптоматика усилится при стрессовых состояниях, изнуряющей физической работе, холоде.
Локальные болевые ощущения мышц и суставов ног провоцируются:
- Невралгией, невритом.
- Радикулопатией, атеросклерозом.
- Подагрой, варикозом.
Мышечные и суставные боли нижних конечностей обусловлены воспалением околосуставных тканевых структур, но пациенту кажется, что его болят суставы. Такой болевой синдром называют отраженным. Наблюдается при суставном периартрите (проявится боль в коленях, тазобедренных суставах), тендовагините (воспаляется внутренняя оболочка фиброзного влагалища мышечного сухожилия) и бурсите (воспаляются суставные сумки).
Болевые ощущения мышечных и суставных тканей рук связаны с физической перегрузкой плечевого пояса, воспалениями, аутоиммунными патологическими процессами. Часто артралгии, миалгии правой и левой руки происходят из-за:
- Травмирования.
- Тендовагинита.
- Бурсита.
- Подагры.
- Артрита, вызванного псориазом.
Болевой синдром всего тела после интенсивных занятий наблюдается всегда. Болит все тело из-за того, что в мышечных тканях накопилась молочная кислота, появились микротравмы (мышцы надорвались), растянулись сухожилия. Как правило, болевой синдром в миоволокнах появится спустя 12 или 48 часов после занятий, боль пройдет сама за 5 либо 7 суток. Суставная боль после занятий не является естественной, она происходит из-за патологических изменений. У человека после тренировки может повредиться сустав со связками из-за физических перегрузок. Часто происходит повреждение локтей, колен, они больше всего перегружаются.
Часто болят суставы с мышцами при деформирующем артрозе, ревматоидном артрите. Эти заболевания возникают из-за сбоя иммунной системы. Болевые ощущения при процессах воспаления, дегенерации локализованы в суставах, миалгии возникают в редких случаях, происходят рефлекторно. Утром суставы скованы, тугоподвижны, если их разрабатывать, то появится боль, наблюдается блуждающая боль в суставах и мышцах.
Бактериальные и вирусные микроорганизмы провоцируют воспалительную реакцию, которая нейтрализуют патогенные микроорганизмы и синтезируемые ими токсические соединения. Образуются антитела с иммунными комплексами, уничтожающими чужеродных агентов. Гипертермия, активизация клеточного иммунитета способствуют увеличению в кровотоке и тканевых структурах простогландинов.
Такие противовоспалительные цитокины ответственны за болевые ощущения. Поэтому ОРВИ, другие инфекции являются причиной мигрирующих и иных болевых ощущений. Бактериальный инфекционный процесс может провоцировать аутоиммунные нарушения, например, стафилококковая инфекция приводит к ревматизму, при котором происходит артралгия.
У многих женщин в положении также одновременно болят мышцы и суставы. Такое состояние происходит вследствие перестройки женского организма. При поздних сроках беременности смещается центр тяжести тела, поэтому нагружаются разные мышечные группы, болят спинальные мышцы. Увеличенный вес перегружает опорно-двигательный аппарат, женщину болят суставы.
Если болят икроножные мышцы, возникают судороги, то в организме беременной не хватает калия с магнием и кальцием. В основном неприятные ощущения исчезнут сразу после того, как женщина родит. Если очень долго носить малыша на руках, то боли могут беспокоить длительный период.
У ребенка болевые ощущения миоволокон, суставных тканей происходят из-за интенсивного роста малыша. У него часто болят икроножные мышцы, может возникнуть кратковременный судорожный синдром ног. Иногда мышечные боли могут быть из-за серьезных патологий:
- мышечная дистрофия Дюшена;
- мышечная дистрофия Беккера;
- эпидемическая миалгия (болезнь Борнхольма).
Часто пациент ощутит болезненность в костях из-за патологий крови. Многие такие заболевания имеют злокачественное течение. Человек будет ощущать ломоту всего тела, также наблюдается:
- Гипертермия.
- Лимфоузлы увеличены.
- Геморрагии.
- Бледные кожные покровы.
- Печень с селезенкой увеличена.
- Сниженный иммунитет.
Болеть мышцы с суставами могут из-за злокачественных новообразований, симптоматика которых проявляется парнеопластическим синдромом. Такие патологические состояния возникают из-за нарушенного метаболизма, сбоя иммунной системы и иных причин. Артралгии с миалгиями, остеопатиями похожи на ревматологические патологии. Эти симптомы происходят до того, как выявится опухоль. Боли в мышцах, костях, суставах являются результатом развития онкологических процессов.
У больного можно наблюдать:
- Общую вялость.
- Сниженную массу тела.
- Тошноту, отсутствующий аппетит.
- Бледные кожные покровы с серым, желтым, синим оттенком.
- Гипертермию.
- Депрессивное, раздражительное состояние.
Миалгии м артралгиями могут возникать из-за нарушений в ЦНС. Подобная симптоматика характерна для множественных поражений периферических нервов, проявляющихся периферическими параличами, нарушенной чувствительностью, вегетативным, сосудистыми, трофическими нарушениями в дистальных участках конечностей (полинейропатии). Пациент чувствует, что конечности его немеют, покалывают, жгут, на них ползают «мурашки». Наблюдается сниженная чувствительность, угнетение рефлексов, общая вялость. Кожа истонченная, сухая, выпадают волосы.
Применяются лабораторные, инструментальные диагностические мероприятия:
- Общее, бактериологическое, биохимическое исследование крови.
- Исследуют мочу.
- Пунктируют костный мозг.
- Проводят КТ, МРТ, нейромиографию.
- УЗИ суставных, мышечных тканей.
- УЗДГ сосудов.
- Артроскопию.
- Биопсию.
Лечение назначается после того, как подтвердился диагноз. Оно зависит от степени тяжести патологического процесса, индивидуально для каждого больного. Боль происходит из-за физических перегрузок. Если боли наблюдаются долго, часто повторяются, то человеку требуется медицинская помощь. Как правило, терапия суставных, мышечных болей длится несколько месяцев. Важно установить причину патологического состояния.
Лечить боли надо с помощью обезболивающих, противовоспалительных негормональных средств. При сильных болях применяют стероиды. Как правило, лечат Диклофенаком, Кетопрофеном, Индометацином. Также применяют наружные средства. При сильных болевых ощущениях суставных тканей вводят лекарство внутрь сустава. Также требуется устранить симптоматику с помощью симптоматической терапии.
Если воспалительный процесс вызван бактериальными микроорганизмами, то показан прием антибиотиков. Если воспаление имеет вирусную этиологию, то лечат противовирусными средствами. При мышечной спазмированности, гипертонусе лечат миорелаксантами. Для восстановления суставных тканей показаны хондропротекторные средства. Они восстановят хрящи, состоят из коллагена, глюкозамина, хондроитина.
При болевом синдроме надо проводить физиотерапевтические методы воздействия. Показано проведение иглорефлексо-, магнитотерапии, электрофореза, водных процедур, также надо делать массаж с ЛФК. Иногда больному помогут антидепрессантные препараты, если боль со скованностью происходит из-за психологических проблем. По показаниям назначаются цитостатики с иммунодепрессантами.
Требуется питаться сбалансированно, ограничивают с сахар с солью, жирную с копченой и жареной пищей, газированными, кофеиносодержащими напитками. Избавляются от пагубных привычек. Надо быть физически активным человеком, долго не сидеть в одной позиции, почаще заниматься гимнастикой, плаванием, побольше гулять на природе. При мышечных, суставных болях требуется избегать физических перегрузок, они отрицательно воздействуют на позвоночник и суставы.
Спать лучше на ортопедическом матрасе с подушкой, также надо контролировать свою осанку, положение тела, если приходится сидеть на стуле. Своевременно избавляются от инфекционных очагов, лечат вирусную патологию, избегают холода. У любого человека могут болеть мышцы или суставы. Если боли длятся долго, то надо срочно обращаться к врачу. Не надо заниматься самолечением, оно только усугубит патологический процесс, возникнут осложнения, трудно поддающиеся лечению.
источник
Любой взрослый или ребенок способен ощущать дискомфорт в нижних конечностях. У каждого он проявляется по своему: жжением, онемением, судорогой или даже болью. Все перечисленные симптомы не являются нормой, а значит нуждаются в лечении.
Причины болей в мышцах ног могут носить разнообразный характер, поэтому стоит начать с анатомических особенностей «проблемы».
Предназначение опорно-двигательного аппарата – движение. Что касаемо нижних конечностей, то в них развита мощная мышечная система, способная выдержать физические нагрузки, держать тело человека в вертикальном положении и совершать движение.
Мышечная система нижних конечностей делится по следующим группам:
- тазовый пояс (ягодичные);
- бедра (четырехглавая и двуглавая);
- голени (икроножная и трехглавая);
- стопы (разгибатели пальцев).
За боль можно принимать любое ощущение, доставляющее дискомфорт в состоянии покоя или движения, может появляться в любой момент.
Делится на два вида:
- Острая. Ее возникновение имеет внезапное начало, она кратковременна и имеет четкую локализацию, чаще всего ее можно наблюдать после резких движений, интенсивных физических нагрузок, под воздействием химических или термических факторов. Длительность составляет от нескольких минут до нескольких дней. Может быть тянущей, ноющей и стреляющей.
- Хроническая. Механизм ее развития заключен в повреждении или воспалении нервных волокон и ткани. Способна сохраняться в течение длительного промежутка времени, может возникать независимо от провоцирующих факторов.
Неприятные ощущения могут скрываться не только в мышцах, но и носить суставной, неврогенный, костный и сосудистый характер.
Первоисточники – артрозы, артриты, подагра и остеопороз (причиной их развития служит разрушение хрящевой ткани). Эти заболевания способны вызывать появление разных видов болей.
Основные отличия:
- расположена в пораженном суставе, сопровождается хрустом и ограничением подвижности;
- способна «мигрировать» в близкорасположенные ткани, усиливаться при движении.
Может развиваться в результате полученных травм, лейкоза, доброкачественных опухолей, остеомиелитах.
Основные отличия:
- ощущается в месте получения травмы, способна распространяться в соседние ткани;
- визуально могут быть видны гематомы, припухлость;
- невозможность или ограничение движения в пораженной конечности.
В позвоночном столбе расположен спинной мозг, который окружен «щитом» — позвонками, соединенными между собой хрящевыми прокладками. В результате деформирования костных или хрящевых структур позвоночника (грыжи, остеохондроз, опухоли) возникает приступ, распространяющийся на нижние конечности.
Основные отличия:
- боль не оставляет и в течения покоя, часто нестерпима, сопровождается судорогами и онемением, мышцы ног сводит;
- по интенсивности может ощущаться прострелами, ударами кинжала, может быть колющей;
- способна распространяться на крестец и поясничный отдел.
Нарушение работы сосудистой системы может сопровождаться болевым синдромом. Частые заболевания – тромбозы, тромбофлебит, эмболия артерий. Причиной их развития является сужение просвета сосудов, и в результате уменьшается приток крови в мышцы.
Основные отличия:
- передвижение, статические нагрузки – провокатор неприятных ощущений;
- приступы чаще в вечерние время, сопровождаются отеками, расширением вен;
- если приподнять конечности, то снижение дискомфорта;
- симптом «холодной стопы»;
- гипотрофия голени.
Основная категория людей, страдающих сосудистой болью – гипертоники, курильщики, люди с сахарным диабетом, а также пациенты, перенесшие инсульт, инфаркт.
У взрослых основные «источники» миалгии – травмы и заболевания.
Дети тоже могут болеть или травмироваться, но к их списку причин стоит добавить следующие:
- неправильную осанку и сколиозы;
- нейроциркуляторная дистония;
- неполноценность соединительной ткани;
- нехватка полезных веществ, лейкемия.
Механизм развития миалгии заключается в сдавлении кровеносных сосудов, которые снабжают мышечную систему необходимыми веществами и кислородом. Функционирование волокон нарушается, что характеризуется онемением, покалыванием, жжением. По мере восстановления процесса кровообращения эти симптомы уходят.
Физиологические причины боли тесно связаны с повседневной жизнью. Недуг часто испытывают спортсмены после тренировки, люди, чья работа связана с постоянными физическими нагрузками.
Характеристика физиологических болей:
- умеренно интенсивны, могут сопровождаться судорогой;
- поверхностные, локализуются над пораженной мышцей;
- усиливается при нагрузках и затихает при их ограничениях.
Помимо вышеперечисленного, миалгии провоцируют лишний вес, неудобная обувь, беременность (особенно поздние сроки). Все это дает дополнительную нагрузку на опорно-двигательный аппарат, ступни и мышцы, и как следствие, боль.
Но не всегда причина болей кроется в физиологии. Возможные причины боли – заболевания, для которых миалгии являются симптомом, требующим лечения. Процесс развития болезни может быть очень быстрым, но способен затянуться на долгие годы. По группам можно патологии разделить на костные, суставные, сосудистые и неврогенные.
Опорно-двигательный аппарат ежедневно подвергается воздействию различных нагрузок, вирусов и бактерий. Не последнюю роль занимает и генетическая предрасположенность.
Болевой синдром могут давать следующие заболевания:
- Остеоартроз — деформация суставов путем разрушения хрящевой ткани. Приступ миалгии может вызвать подъем по лестнице, ходьба на длительные расстояния. Облегчение отмечается при ограничении нагрузок.
- Остеомиелит – воспалительный процесс в костной ткани гнойно-некротического характера. Его сопровождение- постоянная боль в пораженной конечности.
- Остеопороз – полифакторная патология костей, которая характеризуется снижением их плотности, и как правило, приводит к частым переломам. Отмечается ощущение дискомфорта на плохие погодные условия, при передвижении. Становятся ломкими волосы и ногти.
- Остеохондроз – нарушение целостности позвоночного столба путем сдавления, смещения или повреждения его костных структур. Миалгии отмечаются в поясничной и крестцовой области, в нижние конечности. Приступ может провоцировать неудачный подъем по лестнице, падение, неудобное положение тела. Боль может носить приступообразный или постоянный характер.
Существует также Болезнь Пертеса – недуг, которому подвержены дети от 3 до 15 лет. Подразумевает он под собой разрушение головки бедренной кости с ее последующим полным восстановлением за 3-4 года. Сопровождается хромотой во время движения, миалгией.
Если вовремя обездвижить конечность, то процесс восстановления пройдет быстрее, что в будущем даст возможность избежать развития артроза.
Появиться болевые ощущения могут благодаря и нарушениям в работе нервной и сердечно-сосудистой системы.
Неврогенные причины:
- Ущемление или повреждение нервных корешков спинного мозга (радикулопатия). Для нее характерно распространение миалгии от поврежденного участка в близлежащие ткани и нижние конечности.
- Ишиас-синдром, распространяющийся по седалищному нерву при повреждении нервных окончаний спинного мозга (инфекции, переохлаждения, травмы). Человека мучают хронические миалгии кинжального характера, распространяющиеся по ягодицам и задней поверхности нижних конечностей, снижение чувствительности в пораженной области.
- Люмбаго—симптом, в основе лежит патология позвонков и хрящевых дисков. Их смещение и сдавление приводит к тому, что в фиброзном кольце позвонка возникает возбуждение нервного окончания. Симптоматика люмбаго включает в себя рвущую, пульсирующую или простреливающую боль в мышцах поясницы, которая может отдавать в рядом лежащие ткани.
- Диабетическая полинейропатия – последствие прогрессирующего сахарного диабета. Ее причины – нарушение питания нервной ткани, и как следствие, снижение чувствительности в нижних конечностях, онемение, покалывание, жгучая боль. Усиление неприятных ощущений происходит в ночное время.
Сердечно-сосудистые болезни:
- Посттромбофлебитический синдром, которому подвержены люди, перенесшие тромбоз вен. Клапанный аппарат глубоких вен прекращает функционировать, поэтому происходит нарушение тока крови по венам. Миалгии провоцируют длительные нагрузки, к которым можно отнести и долгое пребывание тела в одном положении.
- Варикозное расширение вен – потеря эластичности стенки сосуда с его последующей деформацией. На нижних конечностях просматриваются сосудистые звездочки, в запущенных стадиях видны уплотнения, покраснения, отеки. Боль носит тупой приступообразный характер, чаще вечером. Мышцы начинают ныть.
- Тромбофлебит – образование тромба в воспаленной вене, который провоцируют приступы сильной боли в сочетании с отеками в голени;
- Облитерирующий эндартериит – поражение мелких артерий ног, характеризующееся постепенным сужением и в последствии прекращением работы сосуда. Основная жалоба – хромота, носящая приступообразный характер.
- Атеросклероз – заращение сосудов холестериновыми бляшками, что провоцирует нарушение кровотока. Болевой синдром носит волнообразный характер, увеличивается при физических нагрузках. Вместе с миалгией отмечается слабость в ногах, тяжесть.
Беременные женщины могут отмечать боль в икрах, возникающей чаще по мере увеличения срока беременности. Это связано с увеличением веса, а значит возрастают и нагрузки на мышечную систему.
Также могут быть причинами болевого синдрома:
Основные принципы лечения включают в себя медикаменты, лекарства, лечебную физкультуру, массаж, рецепты народной медицины. Они могут быть направлены как на устранение причины миалгии, так и на снижение болевого синдрома.
Полноценную медицинскую помощь должен оказывать только специалист. В домашних условиях возможно облегчение состояния.
Направлено на устранение неприятных симптомов, включает в себя обезболивание и снятие воспаления.
Чтобы лечить симптомы в виде мышечных болей, применяют следующие группы препаратов:
- миорелаксанты – Сирдалуд, Баклофен, Мидокалм;
- нестероидные препараты противовоспалительного характера в виде таблеток и уколов – Диклофенак, Ибупрофен, Нурофен, Кеторол;
- мази способны обезболить – Вольтарен, Финалгон, Меновазин.
Еще одно эффективное средство лечения – массаж. Расслабляющий лечебный массаж поможет снять боль в ногах. Это может быть как точечный массаж, так и мануальный.
Перед проведением процедуры следует выполнить рекомендаций:
- принять душ;
- приглушить свет, обеспечить комфортную температуру и приятную музыку;
- во время массажа одну из конечностей укрыть, так как ноги быстро замерзают;
- использовать крема или масла, снимающие болевой синдром и усталость в мышцах;
- избегать активных приемом массажа в области подколенной ямки и внутренней поверхности бедра, чтобы не оставались синяки;
- обеспечить покой, отдохнуть после процедуры.
Основные этапы массажа:
- Стопа: нажатие, разминание и расслабление. Необходимо проработать стопу нажимающими движениями, а затем размять, уделяя внимание каждому пальцу. Завершить процедуру следует поглаживающими движениями;
- Голень: растирание и поглаживание. Первый прием можно выполнить при помощи полотенца, растирая снизу вверх икроножную мышцу. Также массажем будет попеременное сгибание и разгибание стопы, что заставит икроножную мышцу растягиваться. Последний этап завершить поглаживанием;
- Бедро: поглаживание, разминание, затем растирание и вибрация. Необходимо щадить внутреннею область бедра, все прием выполняются энергично, направление движения – от колена к тазу.
Снятие болевого синдрома возможно путем выполнения простых упражнений:
- Упражнение № 1. Займите положение у стены, повернувшись к ней боком. Придерживаясь за нее, максимально встаньте на кончики пальцев, затем задержитесь в этом положении на 30 секунд, а после плавно опуститесь на пятку, приподняв носки вверх. Повторить 5 раз.
- Упражнение № 2. Сядьте на пол, ноги выпрямите и обхватите ладонями стопы, плавно потяните их на себя., а затем расслабьте. Нужно почувствовать, что мышцы растягиваются. Возможно выполнение упражнение поочередно с каждой конечностью. Повторить 5-7 раз.
Хотя причин болей в ногах множество, существуют общие травы, масла и настои, способные помочь обезболивать и помочь избавиться от болевого синдрома.
Популярные рецепты для снятия болей:
- В равных частях смешиваем следующие составляющие: масло ментола, зимолюбки, эвкалипта, камфары, гвоздики и сок алоэ. Втирать полученное средство нужно в болезненные места с последующим закреплением льняной повязки. Делать это 2-3 раза в день.
- Настой пижмы принимается по 1 ст. ложке за сутки 2-3 раза, а для его приготовления нужно залить стаканом кипятка 1 ст. л. измельченной пижмы.
Для предупреждения или снижения болевого синдрома в ногах следует избегать:
- переохлаждения;
- неудобной обуви;
- длительных статических нагрузок;
- травмоопасных ситуаций.
Своевременное обращение за консультацией к специалисту и выявление причины миалгии позволит избежать осложнений.
Врач-ревматолог с многолетним стажем и автор сайта nehrusti.com. Более 20 лет помогает людям эффективно бороться с различными заболеваниями суставов.
Что говорят врачи о лечении суставов и позвоночника? Дикуль В.И., доктор медицинский наук, профессор: Работаю ортопедом уже много лет. За это время мне пришлось столкнуться с разными болезнями спины и суставов. Рекомендовал своим пациентам только лучшие препараты, но все же результат одного из них меня поразил! Он абсолютно безопасен, прост в применении, а главное – действует на причину. В результате регулярного использования средства боль проходит за сутки, а за 21 день болезнь и вовсе отступает на все 100%. Его однозначно можно назвать ЛУЧШИМ средством 21-ого века. .
источник
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ?
Глава Института: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день средство за 147 рублей.
Отложение солей в суставах ног — одна из очень распространённых проблем, с которой рано или поздно сталкивается практически каждый. Накапливаться соли могут в самых разных суставах, включая колени, пальцы ног и рук, тазобедренные. Вылечить это патологическое состояние довольно сложно, а само лечение должно быть только комплексным и назначаться только врачом после правильной постановки диагноза.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…Если раньше такая проблема была знакома только пожилым людям, то сегодня об этом знают и молодые люди. Иногда такой диагноз выставляется даже школьникам.
Некоторые считают, что избыточное накопление солей может спровоцировать слишком солёная еда, а также частое употребление в пищу солёностей и копчёностей. Некоторые считают, что такая патология полностью связана с присутствием самых распространённых суставных заболеваний – радикулитом, артритом, артрозом, остеохондрозом и многими другими.
Но всё же эти состояния к данной патологии никак не относятся. Основная причина отложения солей в коленном и в прочих суставах – гормональные нарушения, а также проблемы, которые связаны с обменными процессами.
Такое возникает при наличии сахарного диабета, подагре, хронических воспалительных заболеваниях почек и печени.
Симптомы могут появиться при малоподвижном, или, же наоборот, чересчур активном образе жизни, при курении, злоупотреблении алкоголем, переохлаждении, заболеваниях эндокринной системы, при избыточном содержании в рационе мяса. Болезнь может носить и наследственный характер.
Накопление солей может происходить в любом суставе, но обычно, особенно у мужчин, поражается большой палец ноги. Это состояние носит название подагра. Если это пятка, то здесь основным проявлением будет пяточная шпора.
Первое, на что следует обратить особое внимание при отложении солей в тазобедренном суставе – это болевые ощущения, которые сопровождаются хрустом во время движения. Особенно сильно это проявляется в коленях и бедрах, на которые оказывается самое сильное давление и нагрузка.
Кроме солевых отложений, появляются и симптомы воспаления. Это может быть выявлено при наличии покраснения кожи, повышения местной температуры. Причём общее состояние обычно никак не страдает.
Постепенно солей накапливается всё больше, и это заканчивается тем, что происходит нарушение работы нервов, что выражается в чувстве онемения, а сам сустав становится практически неподвижен. Если же воспалительный процесс переходит на мышцы, то нога может совсем перестать сгибаться и разгибаться.
Симптомами патологии в коленном суставе также является и боль. В самом начале она совсем незначительна, и человек не придаёт ей особого значения. Но по мере прогрессирования боль начинает чувствоваться всё чаще, причём приводят к ней даже обычные движения.
В итоге боли становятся постоянными и могут длиться весь день, даже в состоянии покоя. Если боль особенно сильно беспокоит в ночное время и только в большом пальце ноги, тогда следует подозревать такую серьёзную болезнь, как подагра.
Отложение солей в суставах пальцев ног – это чаще всего подагра. Лечение этого заболевания длительное. И чтобы добиться хоть какого-то результата, нужно не только своевременно принимать назначенные врачом лекарства, но и постараться сменить свой пищевой рацион.
Очень важно ограничить жареное, жирное и острое. Также необходимо прекратить питаться продуктами, которые содержат огромное количество уратов, а это щавель, рыба, шпинат, виноград. А вот от молочных продуктов и продуктов растительного происхождения отказываться не стоит.
Лечение отложения солей в коленном суставе следует совмещать с продуктами, которые помогают избавить организм от излишка солей. К таким продуктам следует отнести укроп, петрушку, арбузы, хурму.
В самом начале болезни, когда количество солей ещё не столь значительное, используются физиотерапевтические методы, массаж, мануальная терапия. Болевые ощущения в этот период можно снять при помощи народной медицины – всевозможных компрессов.
Если же отложение происходит в таком крупном суставе, как тазобедренный, то здесь просто не обойтись без медикаментозных препаратов. Наиболее важны хондропротекторы, которые помогают восстанавливать хрящевую ткань изнутри. Сначала их можно назначать вместе с физическими упражнениями, однако в дальнейшем такое лечение может оказаться малоэффективным.
Чтобы убрать спазм сосудов и стимулировать восстановление тканей, применяются сосудосуживающие лекарства. Обязательны к лечению нестероидные противовоспалительные лекарства, такие как индометацин, ортофен и многие другие. Использовать их можно в виде гелей, инъекций, таблеток.
Лечение отложения солей в тазобедренном суставе при самых серьёзных случаях требует введения кортикостероидных гормонов. Это помогает значительно снизить воспалительный процесс и практически полностью избавиться от болевых ощущений.
- 33 повода сесть в велосипедное седло
- Почему появляются боли в мышцах всего тела?
- Как исправить сколиоз в домашних условиях?
- Методы лечение тофусов при подагре
- Симптомы и лечение грыжи Шморля поясничного отдела позвоночника
- Артроз и периартроз
- Боли
- Видео
- Грыжа позвоночника
- Дорсопатия
- Другие заболевания
- Заболевания спинного мозга
- Заболевания суставов
- Кифоз
- Миозит
- Невралгия
- Опухоли позвоночника
- Остеоартроз
- Остеопороз
- Остеохондроз
- Протрузия
- Радикулит
- Синдромы
- Сколиоз
- Спондилез
- Спондилолистез
- Товары для позвоночника
- Травмы позвоночника
- Упражнения для спины
- Это интересно
20 сентября 2018
Болит спина после операции по удалению грыжи — когда можно массаж?
Что означает такой протокол обследования МРТ?
Не будут ли вредными самостоятельные попытки исправить сколиоз?
Боли в пояснице и под ребрами — поможет ли операция?
- Как лечиться при плоскостопии и хрустящем копчике?
Каталог клиник по лечению позвоночника
Список препаратов и лекарственных средств
© 2013 — 2018 Vashaspina.ru | Карта сайта | Лечение в Израиле | Обратная связь | О сайте | Пользовательское соглашение | Политика конфиденциальности
Информация на сайте предоставлена исключительно в популярно-ознакомительных целях, не претендует на справочную и медицинскую точность, не является руководством к действию. Не занимайтесь самолечением. Проконсультируйтесь со своим лечащим врачом.
Использование материалов с сайта разрешается только при наличии гиперссылки на сайт VashaSpina.ru.Когда возникают неприятные ощущения в какой-то определенной области, это, безусловно, является источником проблем для пациента, но гораздо больше страданий приносят боли во всем теле. В таком случае даже повседневные занятия отходят на второй план, поскольку они становятся трудновыполнимыми.
Многим знакомо чувство разбитости, усталости и ломоты, мешающее вести активную жизнь. Так и распространенная боль в мышцах, костях или суставах не может остаться без внимания. Она должна заставить пациента принять быстрые решения с целью выяснения причины и сути дальнейших мероприятий. Но для этого нужно сначала обратиться к врачу.
Если болят мышцы и суставы всего тела, то необходимо прежде всего выяснить, с чем это связано. Обширная зона подобных ощущений обязана натолкнуть пациента и врача на мысль о системности поражения. Следует искать причину не в отдельных тканях опорно-двигательного аппарата, а в функционировании целого организма и его систем. При этом достаточно сложно понять, что же на самом деле болит: мышцы, кости или суставы. Такие ощущения разливаются по телу и не имеют точной локализации. Но, несмотря на это, существуют состояния, для которых достаточно характерна подобная ситуация. К ним относят следующие:
- Физическое перенапряжение.
- Инфекционные заболевания.
- Патология соединительной ткани.
- Болезни крови.
- Опухолевые процессы.
- Неврологические расстройства.
Как видим, патология достаточно разнообразна и серьезна. Если не принимать во внимание вполне физиологические причины слабости мышц и болевых ощущений в них, то нужно с повышенной осторожностью отнестись к вероятности указанных заболеваний. Консультация врача никогда не будет лишней.
Делать предположение о происхождении боли в суставах и мышцах всего тела можно после клинического осмотра врача.
Любая патология имеет характерные признаки. Следует учитывать все проявления, даже если они незначительны. Чтобы выявить заболевание, которое отражается на состоянии мышц и суставов, необходимо проанализировать жалобы пациента и объективную симптоматику.
Поскольку наиболее частым симптомом становится боль, необходимо рассмотреть ее возможные характеристики:
- Ноющая, жгучая, режущая или колющая.
- Локализуется в области мышц, костей или суставов.
- Ощущается в одних и тех же участках тела или летучая.
- Постоянная или периодическая.
- Умеренная, сильная или слабая.
Она может сопровождаться чувством слабости, усталости или ломоты. Если причина боли кроется в общих заболеваниях организма, то обязательно будут присутствовать и другие симптомы, которые укажут на источник проблемы.
Для начала следует исключить ситуацию, с которой мог столкнуться практически каждый. Чрезмерная физическая нагрузка может привести к перенапряжению мышц, что отразится на ощущениях в различных участках тела. Боли и слабость связаны с накоплением в тканях молочной кислоты и микроповреждениями волокон. Из-за этого развивается крепатура, которая со временем проходит. Следует помнить, что в процесс вовлечены только мышцы и других симптомов не должно быть.
Если физическое перенапряжение исключено, то приходится искать более серьезные причины болевого синдрома.
Ломота в костях и мышцах знакома всем, кто хоть раз болел респираторными инфекциями. Даже банальное ОРЗ сопровождается такими симптомами. Что уж говорить о более серьезной патологии, такой как грипп, менингит, геморрагические лихорадки, лептоспироз, болезнь Лайма. Летучие боли характерны для бруцеллеза и эпидемической миалгии. Во многих случаях такие ощущения – результат микробной интоксикации. Инфекционные заболевания сопровождаются и другими симптомами:
- Лихорадка.
- Кашель, чихание.
- Кожная сыпь.
- Тошнота, диарея.
- Головные боли.
- Общая слабость.
Боли в суставах даже могут беспокоить пациентов с поражением печени – вирусными гепатитами. В таком случае характерны тяжесть в правом подреберье, пожелтение кожи, снижение аппетита. нельзя забывать и о возможности паразитарных инвазий, например, трихинеллеза, при котором боли в мышцах имеют важное диагностическое значение.
Спектр инфекционной патологии очень широк, поэтому нужно своевременно выявить причину болевых ощущений в теле.
Если болят мышцы и суставы, то обязательно проводится осмотр пациента на выявление системных заболеваний: красной волчанки, полимиозита, склеродермии, ревматоидного артрита. Они имеют аутоиммунную природу и протекают с поражением соединительной ткани, которая находится во всех системах организма. При этом следует обращать внимание на такие особенности:
- Симметричное поражение суставов кистей с характерными деформациями – при ревматоидном артрите.
- Покраснение кожи в форме бабочки – при красной волчанке.
- Слабость мышц конечностей и шеи – при полимиозите.
- Утолщение кожи на пальцах рук, маскообразное лицо – при склеродермии.
Следует упомянуть еще одно заболевание с системными проявлениями – ревматизм. Хотя пусковым фактором и становится микробный агент (стрептококк), но в дальнейшем развивается аутоиммунный процесс. Как раз для этой болезни будут характерны летучие боли в суставах.
Болезни соединительной ткани сопровождаются поражением внутренних органов: сердца, легких, почек, а также сосудов и нервной системы.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…Close up of a male doctor looking at a blood sample
Частой причиной боли в костях становятся заболевания кроветворной системы. К сожалению, большинство из них имеют злокачественный характер, поэтому всем полезно знать характерные признаки такой патологии. Помимо ломоты в теле, при лейкозах развиваются следующие симптомы:
- Повышение температуры.
- Увеличение лимфоузлов.
- Кровоизлияния различной локализации.
- Бледность кожи.
- Увеличение селезенки и печени.
- Склонность к инфекциям.
Кроме того, могут беспокоить одышка, общая слабость, снижение аппетита, узелковые образования на коже. Острая форма лейкоза протекает с выраженными проявлениями и имеет серьезную опасность для жизни при отсутствии адекватного лечения.
Болевые ощущения в области костей, суставов или мышц всего тела могут появляться в структуре паранеопластического синдрома, характерного для различных злокачественных опухолей. Это развивается из-за метаболических, иммунных и других нарушений, связанных с первичным процессом. Нередко наблюдают артро- или остеопатии, схожие с различными ревматологическими заболеваниями. Подобные признаки появляются задолго до выявления опухолевого процесса.
Кроме того, болевые ощущения в костях могут явиться следствием «раковой интоксикации», наблюдаемой у пациентов с распространенными опухолями и метастазами. Помимо указанного симптома, в клинической картине заболевания станут преобладать общие нарушения:
- Выраженная слабость.
- Исхудание, вплоть до истощения (кахексии).
- Отсутствие аппетита, тошнота.
- Бледность кожи с сероватым, желтушным или синюшным оттенком.
- Лихорадка.
- Депрессия, раздражительность.
Такие признаки значительно усугубляют состояние пациента и неблагоприятно влияют на прогноз заболевания.
Необходимо уделять повышенное внимание выявлению опухолей на ранних этапах, что возможно лишь при регулярных профилактических обследованиях.
Если пациент ощущает, что болят мышцы, суставы или кости, то проблема может заключаться даже в нервной системе. Очень часто подобные симптомы наблюдаются при полинейропатии. Заболевание может иметь различную локализацию, но более всего ему подвержены нижние конечности. В таких случаях отмечаются следующие симптомы:
- Онемение, покалывание, жжение, ползание «мурашек».
- Снижение чувствительности.
- Изменение выраженности рефлексов.
- Мышечная слабость, гипотрофия.
- Истончение кожи, выпадение волос, сухость.
Полинейропатия может стать причиной сильных болей, которые оказывают существенное влияние на качество жизни пациентов.
После клинического обследования необходимо воспользоваться дополнительными методами, которые помогут установить правильный диагноз. Учитывая широкий спектр возможной патологии, врачу понадобятся различные лабораторные и инструментальные средства. К ним можно отнести следующие:
- Общий анализ крови и мочи.
- Биохимический анализ крови (инфекционные антигены, ревмопробы, онкомаркеры, острофазовые показатели, печеночные пробы и др.).
- Бактериологический анализ крови и выделений организма.
- Пункция костного мозга.
- Компьютерная и магнитно-резонансная томография.
- Нейромиография.
Необходимо проконсультироваться у ревматолога, инфекциониста, онколога, гематолога и невропатолога.
Делать окончательное заключение о происхождении болевых ощущений в костях или мышцах можно по результатам комплексного обследования.
После установления диагноза дальнейшие мероприятия определяет врач. Лечебная тактика будет зависеть от вида заболевания, его распространенности и состояния организма пациента. Трудно сформулировать общую терапевтическую программу для всех заболеваний, которые могут сопровождаться болевыми ощущениями или ломотой в суставах, мышцах и костях. Все зависит от конкретной ситуации, которая определяет применение консервативных или оперативных методик.
Основа лечения большинства заболеваний – это применение медикаментозных средств. Без них сложно себе представить современную медицину. Широкое разнообразие препаратов позволяет воздействовать на практически любой механизм развития патологии и ее причину. С появлением некоторых лекарств лечить тяжелые болезни стало намного легче.
В зависимости от установленного диагноза и клинической ситуации, при болях во всем теле могут применяться такие медикаменты:
- Антибиотики и противопаразитарные.
- Нестероидные противовоспалительные.
- Гормоны (глюкокортикоиды).
- Цитостатики и иммунодепрессанты.
- Дезинтоксикационные.
Многие из препаратов имеют серьезные противопоказания при опухолевых заболеваниях. Это относится к витаминам и метаболическим средствам. Их использование может усилить прогрессию патологического процесса. Конечно, комплекс лечения может включать и дополнительные медикаменты, которые будут воздействовать на отдельные симптомы болезни.
Лекарственные препараты должны соответствовать общепринятым стандартам терапии и назначаться только врачом.
Хирургическое вмешательство может быть показано при опухолях или болезнях крови. В первом случае удаляется патологический очаг вместе с регионарными лимфоузлами. Учитывая характер заболевания, возможно последующее назначение лучевой терапии. При прогрессирующих лейкозах на фоне консервативного лечения рекомендуют проведение трансплантации костного мозга.
Болевые ощущения в костно-мышечной и суставной системе, охватывающие практически все тело, могут стать серьезным поводом для беспокойства. Ранняя диагностика и активное лечение помогут предотвратить осложнения и улучшить прогноз при любой болезни.
В организме человека все взаимосвязано. Часто одна проблема влечет за собой другие. Поэтому такое распространение получили сейчас заболевания, которые вызывают одновременные боли в мышцах и суставах. В медицине даже появилось новое понятие, описывающее это состояние: миоартралгия. Чаще всего она встречается у пожилых. После 65 лет 90% людей жалуются на болевые ощущения одновременно в мышцах и суставах.
Почему же возможно соединение таких симптомов? Суставы и мышцы анатомически связаны. Поэтому патологические процессы костной ткани вызывают изменения в мышечной. И наоборот, воспаление или травмы мышц и связок нарушают функции суставов. Все это вызывает боли, приводит к нарушению работы опорно-двигательного аппарата.
Суставы могут правильно функционировать только при участии мышц и сухожилий. Они настолько связаны, что часто пациент не может точно определить, что у него болит. Патологии суставов и мышц вызывают болезненные ощущения, скованность в движениях, слабость по утрам. Эти симптомы несильные, но, как правило, повторяются часто. Иногда наблюдается онемение конечностей, отеки или опухание суставов. Воспалительные процессы, а также тяжелые системные заболевания иногда сопровождаются повышением температуры, интоксикацией, потерей веса, кожными высыпаниями.
Боль может иметь разный характер, локализацию, длительность. Пациенты описывают ее как стреляющую, острую, ноющую или постоянную, они иногда говорят, что «ломит кости». Боль может наблюдаться в одном месте или захватывать все суставы. При поражении мышечных волокон она локализована, а усиливается при надавливании. Ее интенсивность зависит от положения тела, физической нагрузки или температурного режима.
При миоартралгии, вызванной воспалением, боль усиливается по ночам, а проходит после разминки. Дегенеративные процессы приводят к болевым ощущениям, которые стихают в покое. Иногда пациенты жалуются на суставные боли, которые на самом деле вызваны фибромиалгией. Это заболевание встречается чаще всего у женщин. Поражает оно мышцы, но из-за скованности движений и локализации около суставов пациенты жалуются на артралгию. Симптомы усиливаются при стрессе, перенапряжении или переохлаждении.
Сейчас такие боли стали довольно распространенным явлением. Ученые до сих пор исследуют их природу и на основе лабораторных обследований выявили причины этого состояния. Почему же появляются боли в суставах и мышцах:
- из-за попадания вирусов или бактерий с кровотоком в полость сустава, самые опасные – возбудители герпеса, краснухи, вирус Эпштейна Барра, микоплазма;
- их вызывают различные дегенеративные или воспалительные заболевания суставов;
- деформации позвоночника, нарушение осанки, ношение обуви на высоком каблуке;
- аутоиммунные болезни – ревматоидный артрит, склеродермия, системная красная волчанка;
- недостатки кровообращения, которые вызывают нарушение питания тканей;
- эндокринные заболевания;
- по причине травматических повреждений: растяжений, ушибов, вывихов;
- после физического перенапряжения, повышенной нагрузки;
- из-за нарушения обмена веществ в костной ткани, недостатка питательных веществ;
- слабого мышечного корсета;
- из-за длительного пребывания в одном положении;
- после приема некоторых лекарственных препаратов;
- стрессы, психические потрясения или депрессии могут вызывать спазмы мышц.
Самые выраженные симптомы проявляются при состоянии, которое врачи определяют как миоартралгия. Но есть другие, более изученные состояния, при которых болят мышцы и суставы. Это ревматическая полимиалгия, а также ревматоидный артрит. Эти заболевания имеют неясную этиологию, но считается, что вызываются они аутоиммунными процессами совместно с психическими нарушениями. Чаще всего они наблюдаются у пожилых женщин, а боли локализуются в бедрах и плечевых суставах.
Остальные заболевания характеризуются менее выраженными симптомами, но тоже могут вызывать такие боли. При каких болезнях это бывает чаще всего:
- при полиартрите, артрите;
- миозите, миастении, миалгии, фибромиалгии;
- ревматизме, системной красной волчанке, склеродермии;
- при подагре, остеоартрозе, остеопорозе;
- остеохондрозе, артрозе;
- ущемлении нерва, ишиасе, радикулите;
- вирусных, бактериальных или паразитарных инфекциях;
- тендините, бурсите, эпикондилите.
Чаще всего пациенты жалуются на болевые ощущения в ногах. Они могут быть вызваны нарушением кровообращения по причине атеросклероза или тромбофлебита. По вечерам болят ноги из-за перенапряжения или ношения неудобной обуви. Часто от миоартралгии страдают спортсмены и люди, занятые тяжелым физическим трудом. Неприятные ощущения в нижних конечностях могут быть вызваны также защемлением седалищного нерва или другими патологическими процессами в позвоночнике.
Симптомы миоартралгии часто локализуются в тазобедренном суставе. Из-за воспалительных или дегенеративных процессов в хрящевой ткани поражаются и мышцы. И наоборот, различные травмы, перенапряжения мышц могут вызвать патологические процессы в суставах. Болезненные ощущения появляются также при бурсите, периартрите, подагре, невралгии, фибромиалгии.
Боли в мышцах и суставах рук чаще всего связаны с ревматоидным артритом, который поражает в основном кисти. Они могут быть также вызваны перенапряжением, воспалительными процессами. При различных травмах, например, растяжениях, ушибах болезненные ощущения локализуются не только в мышцах, но и в суставах. Миоартралгия в руках проявляется также при подагре, остеоартрозе, невралгии или полиартрите. У современных людей часто встречается туннельный запястный синдром, который связан не с мышцами или суставами, а с ущемлением нерва.
Для того чтобы правильно лечить это состояние, необходимо определить его причину. Ведь воздействие на хрящевую и мышечную ткань должно быть разным. Особенности лечения зависят от интенсивности и характера болевых ощущений. Поэтому очень важно провести точную диагностику. По этой же причине недопустимо такие боли лечить самостоятельно. Необходимо обратиться к врачу-ревматологу.
Миоартралгия сейчас считается не самостоятельным заболеванием, а симптомокомплексом. Часто бывает довольно сложно определить причину болезненных ощущений. Это может зависеть от того, когда они появляются, где локализуются. Диагноз пациенту ставится на основании внешнего осмотра, пальпации, проведения лабораторных исследований. Чаще всего это рентгенография, артроскопия, магнитно-резонансная томография, УЗИ, анализы крови. В некоторых случаях требуется пункция суставов.
Если боль появляется нечасто и быстро проходит, то волноваться нечего. Скорее всего это произошло по причине перенапряжения. Но длительные, часто повторяющиеся болевые ощущения – это повод посетить врача. После обследования специалист определит причину этого состояния, а потом назначит соответствующее лечение. Чаще всего применяется комплексное лечение, ведь симптомы локализуются в тканях, имеющих разное строение.
Обычно лечение миоартралгии продолжается не менее нескольких месяцев. Очень важно, чтобы, кроме снятия болевых симптомов, оно было направлено на первопричину заболевания. Есть несколько направлений терапии миоартралгии.
- Обезболивание. Чаще всего – с помощью нестероидных противовоспалительных средств, а в случае сильных болей – стероидных гормонов. Самыми распространенными лекарствами являются препараты на основе диклофенака, кетопрофена или индометацина. Такие таблетки и мази эффективнее всего снимают суставные и мышечные боли. При высокой интенсивности болевых ощущений могут применяться внутрисуставные инъекции.
- Нужна также симптоматическая терапия, назначаемая в зависимости от причины болей. Если это воспаление, вызванное инфекцией, принимаются антибиотики или противовирусные препараты, при спазме и гипертонусе мышц – миорелаксанты.
- Для лечения миоартралгии часто применяются также хондропротекторы, например, «Коллаген Ультра». Они содержат глюкозамин, коллаген, хондроитин, поэтому помогают восстановить суставы.
- Обязательным методом избавления от таких болей являются различные физиотерапевтические процедуры: иглорефлексотерапия, электрофорез, магнитотерапия, грязелечение, водные процедуры, ЛФК, массаж.
- Иногда пациенту назначают антидепрессанты. Это нужно, если боли и скованность в движениях вызывают у него психологические проблемы.
Длительность лечения зависит от характера и причины заболевания. Чаще всего оно продолжается не более года. Но при серьезных дегенеративных процессах лечение может быть пожизненным. Его результативность зависит от усилий и самоконтроля пациента.
Чтобы предотвратить появление таких проблем, необходимо обратить внимание на свой образ жизни. Здоровье суставов во многом зависит от питания, двигательной активности и правильного распределения нагрузки. Недостаток движения, длительное статическое напряжение, однообразная деятельность или перегрузки повышают риск развития миоартралгии.
Что необходимо для того, чтобы боли не появлялись:
- рацион питания должен содержать все необходимые витамины и минеральные вещества, ограничить же нужно употребление соли, сахара, жирных, острых блюд, газированных и кофеинсодержащих напитков;
- важно избавиться от вредных привычек, которые разрушительно действуют на ткани суставов;
- нужно следить за своей двигательной активностью: не сидеть длительное время в одной позе, заниматься физкультурой, больше ходить, плавать в бассейне;
- избегать сильного перенапряжения мышц, однообразной работы, а также повышенной нагрузки на суставы;
- следить за осанкой и положением тела при сидении и во время сна;
- вовремя избавляться от очагов инфекции в организме, лечить вирусные заболевания;
- избегать переохлаждения.
Болевые ощущения в суставах и мышцах хоть иногда, но испытывал каждый. Чтобы они не стали постоянными и не привели к серьезным заболеваниям, необходимо вести здоровый образ жизни, а при первых неприятных симптомах обращаться к врачу.
Моя спина.ру © 2012—2018. Копирование материалов возможно только с указанием ссылки на этот сайт.
ВНИМАНИЕ! Вся информация на этом сайте является лишь справочной или популярной. Диагностика и назначение лекарств требуют знания истории болезни и обследования врачом. Поэтому мы настоятельно рекомендуем по вопросам лечения и диагностики обращаться к врачу, а не заниматься самолечением. Пользовательское соглашениеРекламодателямисточник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Основные суставы нижних конечностей – это:
1. Тазобедренный, соединяющий бедренную и тазовую кость.
2. Коленный, соединяющий большеберцовую кость, бедренную кость и надколенник.
3. Голеностопный – соединение малоберцовой, большеберцовой и таранной костей.
4. Суставы стопы и пальцев ног.Нарушений, следствием которых является появление боли в суставах ног, довольно много. Поэтому удобнее всего их описать, разделив на патологии, которые могут возникнуть в любом из перечисленных суставов, и заболевания, характерные для конкретной области.
Общие заболевания, вызывающие боли в суставах ног:
- артрит;
- остеоартроз;
- воспаление связок и сухожилий суставов;
- поражения позвоночника;
- остеомиелит;
- формирование остеофитов;
- опухоли суставов;
- хондрокальциноз;
- бурсит;
- диффузный фасциит;
- синовиальный хондроматоз;
- гемофилия.
Поражения конкретных суставов:
- вывихи в бедре, колене и голеностопном суставе;
- повреждения собственной связки надколенника;
- повреждения коленного мениска;
- разрыв подколенной кисты;
- повреждения ахиллова сухожилия;
- повреждения собственных связок голеностопного сустава;
- плоскостопие.
Артрит – это воспалительный процесс в суставе, который является проявлением какого-либо из системных заболеваний соединительной ткани:
- псориаз;
- системная красная волчанка;
- ревматизм;
- аутоиммунные патологии;
- нарушение обмена веществ.
Различают 2 формы артрита:
1. Острая, характеризующаяся резкой болезненностью, отеком, повышением температуры в районе сустава, и покраснением кожных покровов.
2. Хроническая, протекающая медленно, не выражено, и вызывающая боль периодически, изредка.Эта неявность симптомов во втором случае – фактически основная опасность хронической формы артрита. Пациент не обращает внимания на имеющееся заболевание на протяжении длительного времени, и таком образом может довести больной сустав до полного разрушения.
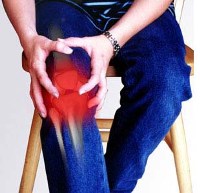
Артритная боль в суставах нижних конечностей чаще всего имеет довольно выраженную интенсивность. Она возникает не только при движениях, но и в покое. Помимо этого, при любых артритах наблюдаются сильные отеки и припухлости пораженной области. Кожный покров над воспаленным суставом приобретает красный или багровый оттенок. Также увеличивается местная температура. Для артрита также характерно ограничение подвижности в суставе: нарушается его сгибание и разгибание.
Причиной ревматоидного артрита является то, что иммунная система больного по неизвестной причине воспринимает клетки собственного организма, как чужие, и пытается их уничтожить. Это приводит к воспалению, нарушению функций, и в результате – к развитию заболевания.
Течение ревматоидного артрита — обычно хроническое. Воспаление сначала захватывает суставы кистей или пальцев стоп, а затем распространяется по конечностям, постепенно поражая все суставы снизу вверх на ногах и руках.
Самым характерным признаком данного заболевания является симметричность поражения суставов. Это значит, что воспалительный процесс развивается в одних и тех же суставах на обеих конечностях одновременно (например, беспокоить начинают оба коленных или оба тазобедренных сустава).
В областях, пораженных заболеванием, наблюдается отечность и покраснение кожных покровов. Конечности не двигаются в них в полном объеме. А сами суставы приобретают характерную веретенообразную форму.
Боли бывают постоянными или периодическими. Резкие, выраженные боли для этого заболевания не характерны. Они достаточно ощутимы, но вполне терпимы. Человек отмечает скованность – затруднение в движении на протяжении нескольких часов после сна. Больной говорит, что ему нужно «расходиться». После физической нагрузки боль несколько снижается.
При отсутствии своевременного лечения в пораженных суставах могут развиваться вывихи и подвывихи. Различают две основные причины таких состояний:
1. Связки и суставные капсулы разрушаются, что лишает суставы устойчивости. В то же время сухожилия продолжают оказывать тягу. Это и приводит к возникновению деформации.
2. Могут разрушаться сухожилия, в которых также развивается воспаление. Они замещаются рубцовой тканью и рвутся в тех местах, где подвергаются трению и давлению.Псориатический артрит в большинстве случаев развивается у пациентов, уже имеющих псориатические бляшки на коже – сухие красноватые шелушащиеся пятна на поверхности тела и волосистой части головы.
Для псориатического поражения суставов нижних конечностей, особенно на пальцах, характерно «осевое воспаление». Поражаются сразу все мелкие суставы пальца, он краснеет и приобретает сосискообразную форму. Кроме того, для данного заболевания не характерна симметричность процесса.
Подагра – это заболевание, обусловленное нарушением обмена веществ, в частности, пуринов. Вызвано оно увеличением концентрации мочевой кислоты в крови, и отложением ее солей (уратов) в суставных тканях.
Чаще всего первым признаком подагрического приступа является боль в суставе большого пальца ноги. Но при прогрессировании поражения патологический процесс постепенно вовлекается все большее количество суставов. Это состояние называется полиартритом.
Приступ подагры начинается преимущественно в ночное время. Он характеризуется быстрым ростом местной температуры вокруг пораженного сустава, и его покраснением. Также быстро нарастает его отек и болезненные ощущения. Мучительная жгучая боль может распространяться от пальцев вверх по ноге. В среднем продолжительность типичной подагрической атаки составляет от нескольких суток до нескольких недель.
Обострения при данном заболевании наблюдаются 2-6 раз за год. Факторами, способными спровоцировать начало приступа, служат:
- погрешности в рационе питания в виде большого количества мясной или жирной пищи;
- злоупотребление алкогольными напитками;
- злоупотребление крепко заваренными чаем, кофе или какао;
- интенсивные банные процедуры.
Еще один характерный признак подагры – тофусы, имеющие вид очагов патологических уплотнений, расположенных в подкожной клетчатке. Обычно они формируются над пораженными суставами, на разгибательных поверхностях голени и бедер, на ахилловых сухожилиях, на ушных раковинах или на лбу больного.
Подробнее об артритах
Боли в суставах нижней конечности могут беспокоить по причине артроза – заболевания, в основе которого лежит раннее изнашивание хряща, покрывающего сочленения костей. Такой хрящ истончается, растрескивается, обезвоживается и теряет амортизационные свойства. Всё это проявляется болевым синдромом. В большинстве случаев этим заболеванием страдают люди пожилого возраста. Но встречаются и наследственные, семейные формы остеоартроза. В этом случае начало болезни отмечается в подростковом, или даже в детском возрасте.
Боли при остеоартрозе чаще наблюдаются в коленных, а также в тазобедренных суставах. Но данная патология может поражать и мелкие суставы стоп.
Классические симптомы остеоартроза:
- боль при физическом напряжении;
- боли при надавливании на область сустава;
- ограничение движений в нем.
Боль при остеоартрозе обычно тупая, усиливается днем, особенно при физическом напряжении. Ее интенсивность гораздо меньше по утрам и после длительного отдыха. Периодически в суставах можно услышать характерные пощелкивания и похрустывания. По мере развития заболевания болевой синдром усиливается. Боль не прекращается после отдыха, и может появляться даже ночью. Течение остеоартроза — волнообразное: иногда обострение длится несколько месяцев, а иногда приступ может прекратиться всего через пару дней.
Тендинитами, или тендинозами, называется группа воспалительных поражений сухожилий. Если процесс распространяется на сухожилие и оболочку, которая его окружает, то говорят о тендовагините. И то, и другое заболевание характеризуются болью и нарушениями двигательных функций.
Суставы нижних конечностей фиксируются довольно большим количеством связок и сухожилий. Поэтому воспалительные процессы в них всегда будут приводить к появлению боли в самом суставе. Кроме того, при воспалениях сухожилий уменьшается их прочность. Это создает опасность появления разрывов, а значит, и суставных вывихов.
Основными симптомами воспаления сухожилий являются:
- боли при активных движениях с участием пораженного сухожилия;
- относительная безболезненность таких же пассивных движений (т.е. тех, которые совершает с суставом больного другой человек);
- боль при надавливании на воспаленное сухожилие;
- увеличение температуры кожи и покраснение над пораженным сухожилием;
- похрустывание при движении в суставе с пораженным сухожилием.
Во многих случаях боль в нижних конечностях является отраженной, и исходит из поврежденных сегментов пояснично-крестцового отдела позвоночника. Такая отраженная боль не имеет визуально определяемых проявлений в виде изменений внешнего вида пораженных суставов. Кроме того, в подобных случаях в полном объеме сохраняется и подвижность сустава.
Основное отличие от непосредственно суставных поражений состоит в характере болевых ощущений:
1. Боль, спровоцированная повреждениями позвоночника, беспокоит пациента не только при движениях ног, но и в покое, а в некоторых случаях даже может разбудить ночью.
2. Болезненные ощущения не отмечаются строго в области пораженного сустава, а распространяются в него из области поясничной области, как бы пронзая всю ногу.Причиной подобных болевых ощущений может стать ущемление нервных путей при межпозвоночных грыжах или остеохондрозе позвоночника. Эти нарушения приводят также к развитию радикулита – воспалению нервных корешков, выходящих из спинного мозга.
Основной симптом радикулита – болезненность по ходу вовлеченных нервов, изменения чувствительности в сторону ее повышения или снижения. Иногда присоединяются и двигательные нарушения. При пояснично-крестцовом радикулите поражается седалищный нерв, который иннервирует всю нижнюю конечность. Это заболевание также носит называние ишиас. Чаще всего это заболевание развивается при остеохондрозе поясничного отдела позвоночника. Причем сам позвоночник может и не беспокоить – человек будет ощущать боль только по ходу седалищного нерва.
При ишиасе болевые ощущения наблюдаются в пояснице и области крестца, а также ягодицах. Боль усиливается при движениях и «отдаёт» в суставы бедра, голени и стопы. Симптом, характерный для ишиаса – это сгибание и поджимание больной ноги в постели. Такие манипуляции приводят к некоторому уменьшению боли. Часто болевой синдром сопровождает похолодание конечности, онемение кожи и «ползание мурашек».
Для пояснично-крестцового радикулита характерно следующее:
- боли в ягодичной области, распространяющиеся от поясницы до стопы;
- нарастание болей при длительном сидении, а также чихании или кашле;
- онемение или жжение в ноге;
- усталость, «ватность», слабость и/или тяжесть в ногах;
- атрофия мышц нижней конечности.
Острый остеомиелит встречается в основном в детском возрасте. Заболевание начинается с резкого повышения температуры до 39-40 o С. Самочувствие больного быстро ухудшается, потому что организм страдает от интоксикации. Выражены следующие симптомы:
- головная боль;
- неоднократная рвота;
- озноб;
- желтуха;
- иногда встречаются потери сознания и бред.
Первые 2 дня заболевания характеризуются появлением сильных болей в области поражения. Больная конечность находится в положении, которое облегчает состояние. Больной не может двигать самостоятельно пораженной ногой. Быстро нарастает отек тканей. Кожа над местом поражения — покрасневшая, напряжена, часто наблюдается повышение местной температуры и выраженный венозный рисунок. Далее может присоединиться артрит суставов, расположенных рядом.
Если заболевание переходит в хроническую форму, самочувствие больного улучшается, интенсивность боли в конечности уменьшается. Исчезают признаки интоксикации организма, температура тела нормализуется. В месте поражения формируются свищи (каналы, соединяющие кость с внешней средой) с необильным гнойным отделяемым. Несколько свищей могут образовать целую сеть, выходы из которой будут открываться на значительном удалении от очага поражения. При остеомиелите в дальнейшем развивается неподвижность суставов, укорочение пораженной конечности и искривление костей.
Подробнее об остеомиелитеХондрокальцинозом называется заболевание, связанное с отложением кальцинатов в хрящах сустава. Соли кальция нарушают подвижность в суставе, ведут к появлению боли и припухлости. Различают несколько форм данной патологии:
Псевдоподагра. Она характеризуется внезапным началом с болью, отеком, покраснением кожных покровов и ограничением подвижности в суставе. Приступ боли обычно сопровождается повышением температуры тела, и может длиться до нескольких недель. Подобные приступы у некоторых пациентов появляются после оперативного вмешательства (часто — при удалении паращитовидной железы), при острых сосудистых патологиях (инсульт, инфаркт миокарда) или травмах.
При отсутствии приступов все перечисленные симптомы исчезают практически полностью.Псевдоревматоидный артрит. Данное заболевание характеризуется скованностью по утрам, припухлостью, нарастающей деформацией суставов и ограничением их подвижности.
Деструктивная форма. Чаще встречается у женщин старше 60 лет. Данная форма протекает в виде полиартрита, то есть поражает несколько суставов сразу. В заболевание могут вовлекаться как тазобедренные, коленные и голеностопные суставы, так и суставы локтя или плеча. Деструктивная форма хондрокальциноза сопровождается сильной болью и выраженными нарушениями двигательных функций.
Латентная форма. Отложение солей кальция в ткани хряща может никак не проявляться. В этом случае болевой синдром отсутствует, а заболевание выявляется рентгенологически.
Остеофиты – это наросты, образующиеся на поверхности хрящевой и костной ткани. Такие краевые разрастания возникают при механических нагрузках на сустав, или в результате нарушений кальциевого обмена. Часто они являются спутниками остеоартроза.
Появление остеофитов сопровождается ограничением суставной подвижности. К тому же эти образования всегда являются причиной интенсивных болей, возникающих в результате повреждения окружающих тканей при движениях в суставе.
Бурсит — это воспаление околосуставной сумки, сопровождающееся скоплением в ней жидкости.
Бурсит встречается как самостоятельное заболевание, как результат хронических травм, или может быть осложнением артрита. Основным симптомом данного заболевания является подвижная округлая припухлость, размером до куриного яйца, в области пораженного сустава. Это образование имеет мягкую консистенцию. Данная припухлость обычно хорошо заметна, и болезненна при прикосновении.
В области поражения повышается температура мягких тканей, а кожа становится багровой. Бурсит практически всегда в той или иной степени нарушает движения в конечности. При выраженной длительности болезнь может перейти в хроническую форму.
К воспалению может присоединиться болезнетворная микрофлора. Тогда развивается гнойный бурсит, и все симптомы становятся более выраженными.
Подробнее о бурситахДиффузный фасциит – это воспалительное заболевание, поражающее соединительнотканную оболочку мышц, прикрепляющихся к суставу. Характеризуется ограничением подвижности, тянущими болями в суставе и снижением мышечной силы.
Также данное заболевание проявляется изменением свойств кожи над пораженной областью. Она грубеет, теряет эластичность, становится похожей на апельсиновую корку. Под такой кожей часто можно прощупать очаги уплотнений.
Одной из причин постоянных болей в суставах нижних конечностей может служить плоскостопие. При данной патологии происходит уплощение свода стопы, она становится более плоской, что вызывает нарушение ее амортизирующих функций. Инерционные нагрузки при беге или ходьбе могут достигать до 200% массы тела человека. Свод стопы призван «гасить» их, а если этого не происходит, то они ложатся на суставы и мышцы нижней конечности. Чаще всего при этом страдает голеностопный и коленный суставы, так как именно на них приходится большая часть нагрузки.
Плоскостопие проявляется ощущением «свинцовой» тяжести в мышцах, боли в суставах при движении и быстрой утомляемостью при ходьбе. Кроме того, увеличиваются и нагрузки на позвоночник, поскольку удары и толчки при движении организму нужно как-то компенсировать.
Основные симптомы плоскостопия:
- стоптанность и изношенность обуви с внутренней стороны;
- очень быстрая утомляемость и появление боли в мышцах и суставах ног при ходьбе и длительном нахождении в вертикальном положении;
- тяжесть в ногах, появление судорог и отеков их к концу дня;
- отечность голеностопных суставов;
- увеличение размера стопы в ширину.
Подробнее о плоскостопии
При появлении постоянных болевых ощущений в суставах нижних конечностей не стоит заниматься самодиагностикой и самолечением. Всегда есть риск неправильно оценить степень возникших повреждений, а значит – спровоцировать развитие осложнений и хронизации процесса. Вам необходимо обязательно посетить консультацию специалиста.
При боли в суставах ног нужно обратиться к травматологу, ревматологу, неврологу или вертебрологу. Только квалифицированный врач, после проведения тщательного осмотра и всех необходимых инструментальных обследований, способен точно установить диагноз и назначить адекватное лечение.
Автор: Пашков М.К. Координатор проекта по контенту.
источник


 Артрит – это воспалительный процесс в суставе, который является проявлением какого-либо из системных заболеваний соединительной ткани:
Артрит – это воспалительный процесс в суставе, который является проявлением какого-либо из системных заболеваний соединительной ткани: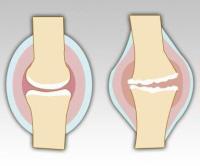 Боли в суставах нижней конечности могут беспокоить по причине артроза – заболевания, в основе которого лежит раннее изнашивание хряща, покрывающего сочленения костей. Такой хрящ истончается, растрескивается, обезвоживается и теряет амортизационные свойства. Всё это проявляется болевым синдромом. В большинстве случаев этим заболеванием страдают люди пожилого возраста. Но встречаются и наследственные, семейные формы остеоартроза. В этом случае начало болезни отмечается в подростковом, или даже в детском возрасте.
Боли в суставах нижней конечности могут беспокоить по причине артроза – заболевания, в основе которого лежит раннее изнашивание хряща, покрывающего сочленения костей. Такой хрящ истончается, растрескивается, обезвоживается и теряет амортизационные свойства. Всё это проявляется болевым синдромом. В большинстве случаев этим заболеванием страдают люди пожилого возраста. Но встречаются и наследственные, семейные формы остеоартроза. В этом случае начало болезни отмечается в подростковом, или даже в детском возрасте.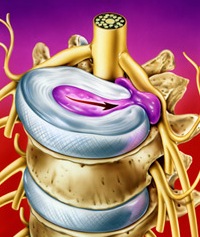 Во многих случаях боль в нижних конечностях является отраженной, и исходит из поврежденных сегментов пояснично-крестцового отдела позвоночника. Такая отраженная боль не имеет визуально определяемых проявлений в виде изменений внешнего вида пораженных суставов. Кроме того, в подобных случаях в полном объеме сохраняется и подвижность сустава.
Во многих случаях боль в нижних конечностях является отраженной, и исходит из поврежденных сегментов пояснично-крестцового отдела позвоночника. Такая отраженная боль не имеет визуально определяемых проявлений в виде изменений внешнего вида пораженных суставов. Кроме того, в подобных случаях в полном объеме сохраняется и подвижность сустава.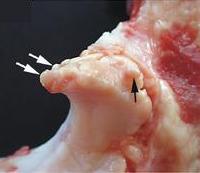 Остеофиты – это наросты, образующиеся на поверхности хрящевой и костной ткани. Такие краевые разрастания возникают при механических нагрузках на сустав, или в результате нарушений кальциевого обмена. Часто они являются спутниками остеоартроза.
Остеофиты – это наросты, образующиеся на поверхности хрящевой и костной ткани. Такие краевые разрастания возникают при механических нагрузках на сустав, или в результате нарушений кальциевого обмена. Часто они являются спутниками остеоартроза. Одной из причин постоянных болей в суставах нижних конечностей может служить плоскостопие. При данной патологии происходит уплощение свода стопы, она становится более плоской, что вызывает нарушение ее амортизирующих функций. Инерционные нагрузки при беге или ходьбе могут достигать до 200% массы тела человека. Свод стопы призван «гасить» их, а если этого не происходит, то они ложатся на суставы и мышцы нижней конечности. Чаще всего при этом страдает голеностопный и коленный суставы, так как именно на них приходится большая часть нагрузки.
Одной из причин постоянных болей в суставах нижних конечностей может служить плоскостопие. При данной патологии происходит уплощение свода стопы, она становится более плоской, что вызывает нарушение ее амортизирующих функций. Инерционные нагрузки при беге или ходьбе могут достигать до 200% массы тела человека. Свод стопы призван «гасить» их, а если этого не происходит, то они ложатся на суставы и мышцы нижней конечности. Чаще всего при этом страдает голеностопный и коленный суставы, так как именно на них приходится большая часть нагрузки.