Болит мизинец на ноге – это очень опасно? Почему болит мизинец на ноге, первая помощь, к какому врачу идти и как это лечится
Болевые ощущения в мизинце встречаются не так часто.
Серьёзные заболевания опорно-двигательного аппарата, затрагивающие стопу, чаще поражают большой палец, однако исключать их нельзя.
Редко пациенты обращают внимание на боли в мизинце до тех пор, пока их интенсивность не станет высокой, поэтому большинство патологий диагностируются на поздних стадиях.
Лечить заболевания опорно-двигательного аппарата проще в начальных стадиях, тем важнее для пациентов внимательно прислушиваться к собственным ощущениям.
Как не пропустить грозные заболевания и быть во всеоружии?
В большинстве своем причины весьма «прозаичны», но речь может идти и о серьёзных патологических процессах. В подавляющем большинстве случаев проблема кроется в нарушениях со стороны костно-мышечной системы стопы. О каких проблемах можно говорить, если болит мизинец на ноге:
• Воспаление ногтевого валика из-за вросшего ногтя. Данная проблема чаще затрагивает большой палец, но ввиду анатомических особенностей может затрагивать и мизинцы. Вросший ноготь способен спровоцировать инфекционное или грибковое поражение.
• Мозоль. Представляет собой травматическое ороговение кожи в местах постоянного трения или давления. Мизинец — наиболее частая локализация мозолей. Неудобно надетый носок, узкая обувь, все это может стать причиной мозолей.
• Поражение мизинца грибкового характера. Грибковые поражения проявляются не только болями, но и зудом, жжением воспалением и покраснением кожи пальца. В некоторых случаях происходит деформация ногтя.
Три указанных проблемы составляют до 50% (согласно данным медицинской статистики) всех причин дискомфорта в мизинцах ног. Другие заболевание встречаются реже:
• Артрит. Артрит — воспалительное поражение суставов. Носит эндогенный характер: если обнаружен артрит, причины тому следует искать в выделительной или эндокринной системах. В ряде случаев источник болезни — иммунная реакция, тогда говорят о ревматоидном артрите. Протекает с вялой симптоматикой на начальном этапе. Когда интенсивность симптомов увеличивается, в ходе диагностики обнаруживают зрелый процесс, лечение которого намного сложнее.
• Артроз. В отличие от артрита, остеоартроз обусловлен внешними обстоятельствами. У пожилых артроз становится своеобразной возрастной нормой: не всегда заболевание протекает агрессивно. У молодых людей подобная патология встречается редко. В основном это молодые женщины (по причине ношения узкой неудобной обуви) и лица обоих полов, занятые тяжелым физическим трудом: спортсмены, строители, грузчики и др.
• Подагра. Встречается, преимущественно, у мужчин. Это системное заболевание, вызванное отложением солей-уратов в суставных полостях. В основном страдают суставы больших пальцев, но мизинцы также не остаются вне патологического процесса.
• Воспалительные поражения анатомических структур пальца. Это и тендениты (воспаление сухожилий), и бурситы (воспаление суставной сумки). Развиваются в результате длительного однообразного напряжения стопы, при однократном интенсивном напряжении также в результате переохлаждения. Боли при воспалительных процессах значительно интенсивнее, без четкой локализации. Неприятные ощущения «разливаются» на всю стопу и усиливаются при ходьбе.
• Остеомиелит. Некротическое поражение костной ткани. Встречается редко, но протекает крайне тяжело: наблюдаются симптомы интоксикации организма, процесс экспансивный, стремительно охватывает не только кость, но и окружающие ткани. При слабой иммунной системе причиной этой опасной болезни может стать банальный порез или наличие хронического очага инфекции в организме (кариозные полости и т. д.).
• Неврома. Разрастание нервной ткани, расположенной в стопе. Боли при невроме диффузные, распространяются на всю стопу. Излюбленные места локализации неприятных ощущений — большой палец и мизинец. Опасности для жизни не несет, однако, переносится тяжело.
• Травмы. Очевидно, что любая травма может стать причиной того, что болит мизинец на ноге: от ушиба до перелома.
• Деформации. При длительном неудобном положении стопы в результате ношения некачественной обуви или неправильной постановке стопы возможны деформации мизинца.
• Проблемы с сосудами нижних конечностей. Стеноз сосудов нижних конечностей приводит к недостатку питания лежащих ниже структур, в том числе нервной ткани, которая остро реагирует на любые изменения кровоснабжения. Атеросклероз встречается у курильщиков «со стажем», лиц с ожирением, у больных гепатитом, циррозом и др.
• Сахарный диабет. В результате диабета развивается системное поражение структур стопы — т. н. диабетическая стопа.
По симптоматическому комплексу распознать заболевание почти невозможно: многие проявления «перекликаются», другие развиваются на поздних стадиях. Поэтому пытаться поставить диагноз самому себе не стоит, это бесперспективное занятие и пустая трата драгоценного времени. При первых же проявлениях дискомфорта необходимо обратиться к врачу.
Первый, кого рекомендуется посетить — участковый терапевт. Вместо терапевта можно посетить хирурга. Эти врачи проведут первичный осмотр и помогут разработать дальнейший «план» действия. В дальнейшем диагностикой и лечением должен заниматься профильный специалист:
• Ортопед — если источник проблема кроется в патологиях опорно-двигательного аппарата.
• Травматолог — когда получена травма мизинца.
• Ревматолог — совместно с ортопедом помогает справиться с первопричиной ревматоидного артрита.
• Нефролог — если причина заключается в недостатке работы выделительной системы (в частности почек).
• Эндокринолог — при подозрениях на диабет.
• Флеболог — специализируется на проблемах с сосудами.
• Устный опрос пациента. Иначе называется сбором анамнеза. Врач задает вопросы, касающиеся состояния пациента, его жалоб и т. д. Таким способом специалист может составить первичную картину. От полученных сведений специалист «отталкивается», как от трамплина, чтобы предпринимать дальнейшие действия. Поэтому главная задача пациента — рассказать все в деталях. Чем больше сведений получит врач, тем проще и эффективнее будет его работа.
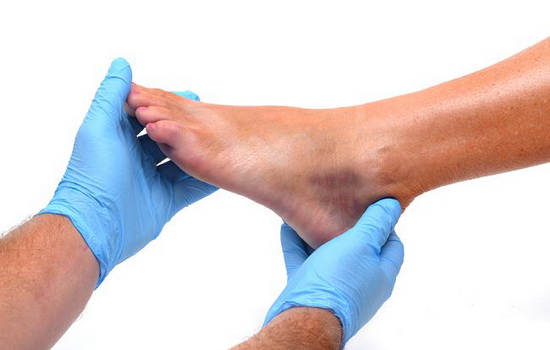
• Осмотр. Визуальная оценка играет едва ли не одну из главных ролей, когда речь идет о патологиях опорно-двигательной системы. В некоторых случаях дает возможность уже на данном этапе заподозрить ту или иную болезнь.
• Функциональные тесты. Когда болит мизинец на ноге не обойтись без проведения серии тестов. Эти тесты направлены на оценку подвижности суставов, нервной проводимости и чувствительности, степени кровоснабжения и т. д. Дискомфорта они не причиняют, зато являются важным источником информации. Пациенту нужно выполнять команды врача и рассказывать о своих ощущениях.
• Рентгенография. Назначается в качестве первого средства оценки состояния костей и суставов. Во многих случаях одного лишь рентгена хватает для постановки диагноза.
• УЗИ суставов. Назначается реже, при подозрениях на патологии, такие как артрит, остеоартроз.
• МРТ/КТ. Могут быть рекомендованы, когда все прочие диагностические методы исчерпаны. На сегодняшний день более информативных исследований анатомических структур стопы еще не изобрели. Томография в деталях отображает кости, сухожилия, мягкие ткани, суставы.
• Пункция сустава. Играет важную роль в диагностике вероятного остеомиелита, поскольку дает возможность в лабораторных условиях исследовать содержимое суставной полости. Возбудителем почти всегда является золотистый стафилококк.
• Лабораторные исследования. Анализ мочи (при подагре растет концентрация уратов), анализ крови (показывает любое воспаление), биохимический анализ крови (для выявления высокой концентрации кальция или солей-уратов). При подозрениях на диабет проводится исследование крови на сахар и тест на толерантность к глюкозе (т. н. СТТГ или сахарная кривая).
Вряд ли кому-то из пациентов может быть назначен весь приведенный перечень исследований. Как правило, проблема не столь глубока и лежит на поверхности, важно внимательно посмотреть.
Лечить, как и обследовать — прерогатива врача. Своими силами можно снять боль (допускается прием анальгетика), избавиться от мозоли (для этого следует пропарить ноги, но ни в коем случае не состригать мозоль, после чего исключить воздействия на повреждённое место) или от вросшего ногтя (в самом начале его нужно просто отстричь). Все остальное в руках специалиста.
Что современная медицина предлагает тем, у кого болит мизинец на ноге? Для лечения применяются медикаменты, назначается физио- и/или ортопедическое лечение, в крайних случаях — оперативное вмешательство.
Медикаментозное лечение проводится несколькими группами препаратов:
• Анальгетики. Для купирования болевого синдрома: Анальгин, Баралгин и др.
• Противовоспалительные средства. Как правило, нестероидные, такие как Кеторолак, Найз, Ибупрофен, Нурофен. Способствуют снятию воспаления.
• Противогрибковые средства, антибиотики. Назначаются в виде мазей для местного применения. При остеомиелите практикуется прием антибиотиков в виде таблеток или инъекций.
• Лидокаин, новокаин — для проведения обезболивающих блокад.
• Урикозурические препараты — для лечения подагры.
Ортопедическое лечение назначается при травмах. Несмотря на замысловатое название, суть проста: накладывается эластичная или гипсовая повязка с целью иммобилизации мизинца. Физиолечение практикуется и в качестве лечебного метода, и в период реабилитации после полученной травмы. Конкретные процедуры назначаются физиотерапевтом.
Без хирургического вмешательства не обойтись, если сустав разрушен (в таком случае проводится протезирование) либо была получена тяжелая травма. Далеко зашедший остеомиелит предполагает ампутацию мизинца и окружающих тканей, если они были затронуты.
Боли в мизинце редко говорят о серьёзных заболеваниях, но не обращать на них внимания нельзя. Никогда заранее невозможно узнать о какой проблеме идет речь. Разумнее показаться специалисту, чрезмерная бдительность — это нормальная практика.
источник
Для человека заболевания, при которых пальцы ног болят, являются более значимыми, чем скрыто протекающие и опасные для жизни патологии. Поэтому игнорирование заболевания с такой клинической картиной случается редко, хотя люди все равно чаще пытаются бороться с болью самостоятельно, пользуясь средствами народной медицины.
Определить причину беспокоящего симптома без специфических методов исследования возможно только в одном случае, когда ею является травматическое повреждение. Поэтому для проведения адекватного лечения следует обращаться к врачу, который сможет поставить правильный клинический диагноз.
Ярко выраженный болевой синдром возникает при механических повреждениях пальцев или целой стопы.
- ожог нижней конечности;
- обморожение пальцев;
- переломы фаланг;
- вывихи суставов стопы с иррадиацией боли на пальцы;
- растяжения и разрывы связок;
- порезы;
- ушибы;
- повреждения при ношении неудобной обуви.
В клинической картине всех механических повреждений боль в пальцах ног является ведущим симптомом. Однако также отмечается покраснение отдельных фаланг или всей стопы, отечность, которая зависит от вида повреждения и его обширности. При открытых травмах могут быть кровоизлияния, также характерно наличие гематом. Что касается ожогов и обморожений, то чем хуже ситуация, тем менее выражена будет боль.
В четвертой стадии, когда отмирают нервные окончания, чувствительность пальцев исчезает совсем. Лечение травматических повреждений пальцев на ноге полностью зависит от вида травмы. В большинстве случаев накладывается фиксирующая повязка, а нагрузка на ногу максимально убирается. Применяются анальгетические средства, противовоспалительные и иногда противоотечные препараты. Для профилактики воспалительных процессов открытые раны дезинфицируют. Если в рану попадает земля, то проводится профилактика столбняка по показаниям.
Подагра является генетически обусловленным заболеванием с нарушением обменных процессов. Она характеризуется ферментативной недостаточностью для расщепления пуриновых соединений, благодаря чему в организме человека накапливается мочевая кислота.
При данном заболевании пальцы на ногах болят по причине скопления солей этой кислоты в суставных сумках.
Чаще всего страдает большой палец стопы, но постепенно заболевание распространяется или мигрирует и на другие участки организма, поражая, в основном, мелкие суставы фаланг. Подагра развивается у людей, имеющих врожденный генетический дефект, однако провоцирует ее воздействие предрасполагающих факторов. К ним относятся:
- употребление в больших количествах копченых продуктов;
- преобладание белков в пище (особенно красное мясо);
- лишний вес;
- малоактивный образ жизни;
- злоупотребление алкоголем;
- курение;
- неправильный режим питания.
Заболевание характеризуется хроническим течением с ярко выраженными рецидивами. Клиническая картина в период ремиссии отсутствует, и заболевание можно подтвердить только лабораторными исследованиями. Визуально может определяться выпуклость в области сустава пальца. Когда болит палец на ноге, начинается подагрический криз. Болевой синдром выражен настолько интенсивно, что пациенты называют его невыносимым. Область вокруг сустава опухает и краснеет с повышением местной температуры. Постепенно болезненность сходит сама и полностью исчезает до следующего приступа. Полное излечение подагры пока еще является недостижимым. Однако разработаны достаточно эффективные методики, позволяющие держать патологию под контролем, сокращая количество рецидивов.
Основу лечения составляет диетотерапия с полным устранением факторов риска.
Также применяются группы противовоспалительных препаратов, однако наиболее эффективными считаются инъекции недостающего фермента. Таким образом, быстро восстанавливается белковый обмен.
Близким к подагре фактором, почему болят пальцы на ногах, является артроз. Заболевание представляет собой дегенеративный процесс в суставе, который характеризуется его постепенным разрушением с присоединением воспаления. Считается, что причиной развития патологии является нарушение обменных процессов в организме, однако прямых доказательств этой теории нет. Поэтому фактически артроз считается заболеванием с неизвестной этиологией. Клиническая картина патологии характеризуется интенсивным болевым синдромом в пальцах стопы, который чаще всего возникает в ночное время суток и постепенно утихает к утру. Вокруг пораженного сустава формируется отек с покраснением и местной гипертермией.
Во время приступа движения в пальце ограничиваются, формируется хромота. Подтвердить диагноз можно после рентгенологического обследования. В зависимости от запущенности патологического процесса, пораженным может быть как один, так и сразу все пальцы на ноге. Сейчас разработано большое количество методик лечения артроза стопы, однако врач при выборе будет руководствоваться индивидуальными данными пациента. Чтобы терапия была успешной, при первых болях в пальцах ноги следует обращаться к доктору.
Дегенеративные процессы в суставной сумке являются необратимыми, поэтому позднее обращение гарантирует окончательное нарушение подвижности пальца.
Лечение артроза всегда комплексное с использованием медикаментов и физиотерапевтических процедур.
Воспалительные процессы в мелких суставах фаланг пальцев также приводят к болезненности. В отличие от артроза, для артрита также характерно наличие общей симптоматики:
- субфебрильная температура;
- озноб;
- часто поражение зрительного аппарата (конъюнктивит);
- слабость;
- нарушение сна;
- снижение веса при хронической патологии.
Характерным признаком многих хронических артритов является необратимая деформация сустава. Возникновение заболевания связывают с наследственностью, инфекционными поражениями, посттравматическими осложнениями и длительными стрессами. К наиболее распространенным заболеваниям относятся: ревматизм, ревматоидный артрит, реактивное воспаление, псориаз. При болях в пальцах ног следует сразу же исключить воспалительный процесс, так как многие вышеперечисленные заболевания поражают не только суставы пальцев ног, но и внутренние органы. После установки диагноза назначается лечение, которое заключается в приеме противовоспалительных средств нестероидного и гормонального происхождения. Также применяются анальгетики и общеукрепляющая терапия.
Для облегчения течения заболевания врач может назначить некоторые физиотерапевтические процедуры.
Причинами болей в пальцах могут стать гнойные патологии околоногтевого валика (паронихия) и воспаление фаланги пальца (панариций). Оба заболевания характеризуются проникновением в область механического повреждения бактериальной инфекции. Чаще всего возбудителями являются стафилококковая и стрептококковая флоры. Для патологий характерны все типичные признаки воспалительного процесса:
- покраснение пальца;
- отечность;
- боль;
- нагноение;
- местное, а иногда и общее повышение температуры;
- слабость;
- потеря аппетита.
При отсутствии своевременного лечения оба заболевания постепенно прогрессируют и превращаются в абсцесс или флегмону, при которых клинические проявления усугубляются. У пациента нарастает интоксикация, хотя болезненность может наоборот уменьшиться. Лечение всех вариантов гнойного воспаления на пальцах ног только хирургическое. Для профилактики рецидива назначаются антибактериальные средства. При необходимости проводится дезинтоксикационная терапия.
В ходе операции под местным или общим наркозом проводится вскрытие нагноившегося участка, его санация с последующим дренированием. В некоторых случаях требуется полное иссечение пораженного участка в пределах здоровых тканей. После удаления источника инфекции и адекватно проведенной антибиотикотерапии риск возникновения рецидива очень низкий. Исключение составляют лишь ослабленные пациенты и больные сахарным диабетом.
Нашли ошибку? Выделите ее и нажмите Ctrl + Enter
источник
От боли в ногах страдает огромное количество людей на всей планете, ведь стопы выполняют каждый день важную работу, на них давит весь вес человека. Боль в среднем или большом пальце может быть симптомом начала серьезного заболевания, такая проблема требует внимания.м
Причин возникновения боли огромное количество, это может быть и незначительный ушиб, и серьезная хроническая патология. Если боль держится долгое время, а также появляются другие неприятные симптомы, то к врачу обратиться нужно как можно скорее. В зависимости от причины травмы обращаться нужно к терапевту, ортопеду, травматологу, или к другим специалистам, к которым терапевт даст направление при необходимости.

Вокруг костей располагаются крепкие мышцы, связки, а соединены кости сухожилиями. Большой палец ноги состоит из 2 фаланг, а остальные из трех, так же как и на руках, но при этом они короче, это необходимо для того, чтобы обеспечивать всему телу хорошую устойчивость. Каждый палец покрыт ногтевой пластиной, которая защищает нервные окончания от травм.
Так как пальцы состоят из разных частей, боль может возникать в любой из них. Например, ногтевая пластина болит из-за деформации, травмы, при ношении неудобной обуви и при грибковой инфекции. Кости и суставы часто беспокоят из-за патологии, например, воспаления сустава. Мягкие ткани, подушечки пальцев чаще всего болят из-за мозоли, травмы.
Причин, почему болит средний палец на ноге много, чтобы точно выявить причину заболевания и правильно пройти лечение, нужно обязательно пойти к врачу со своей жалобой. Чаще всего для постановки диагноза нужно пройти обследование, сдать анализы, самолечение может стать причиной прогрессирования болезни и серьезных осложнений. Рассмотрим несколько самых часто встречающихся причин боли в среднем пальце.
При таких патологиях происходит поражение сустава пальца, при артрите оно имеет воспалительных характер, а при артрозе дегенеративный. Причин возникновения таких патологий много, это могут быть и осложнения травмы, и возрастные изменения, в любом случае артрит и артроз требует срочного обращения к врачу, иначе сустав разрушится и палец перестанет сгибаться, кроме того, такие патологии могут распространяться и на соседние суставы с течением времени.
Кроме боли во время обострения заболевания может возникать отек, покраснение тканей, нарушение двигательной активности больного сустава. На начальной стадии сустав болит не сильно, чаще всего в конце рабочего дня или после длительного отдыха, например, по утрам, но после движения боль стихает.
Это тоже суставное заболевание, но в отличие от артрита и артроза оно имеет другую причину возникновения – это нарушение в обмене мочевой кислоты в организме. При подагре в разы превышается количество вещества, а его кристаллы откладываются в почках и суставах.
При подагре боль в пальце очень сильная, при этом он опухает в несколько раз, краснеет, к нему невозможно притронуться, такое состояние называется приступом подагры. Подагрический приступ возникает внезапно и проходит через 3-4 дня, но даже после того как боль сошла, нужно обращаться к врачу, потому что организм продолжает разрушаться, и вскоре будет новый приступ.
Кроме суставов часто воспаляются и околосуставные ткани, например, сухожилия, суставные сумки. Причиной такой патологии может быть переохлаждение, попадание инфекции, осложнение травмы и др. Во всех случаях воспалительный процесс требует лечения, иначе начнет разрушаться и сустав.
Боль в этом случае разная, при неинфекционном воспалении она терпимая, деформация пальца обычно не наблюдается, но может появляться отек. Если причиной стала инфекция, то палец опухает, краснеет, боль пульсирующая и довольно выраженная, может выделяться гной при нарушении кожного покрова.
Пальчик может болеть из-за ушиба, перелома, вывиха сустава. При ушибе боль обычно терпимая, палец сгибается нормально, может возникать гематома в месте удара. При переломе палец опухает, боль резкая, согнуть палец невозможно из-за сильной боли. При вывихе сустава палец явно деформируется, отекает и болит.
На среднем пальце вросший ноготь встречается достаточно редко, поражается обычно большой палец. Но если человек стабильно нарушает правила ухода за ногтями, да еще и носит узкую и неудобную обувь, то все возможно. При вросшем ногте происходит воспаление и покраснение ногтевого валика с той стороны, где ноготь в него впивается. При этом появляется покраснение, отек, может возникать нагноение.
Боль может возникать при ношении очень тесной обуви, когда пальцы буквально собираются в кучку и деформируются, а также при молоткообразной деформации. Последнее заболевание связано с тяжелыми хроническими заболеваниями, например, псориазом, сахарным диабетом, а также ревматоидным артритом. В этом случае боль появляется при нагрузке, а также от ношения обуви, она натирает, давит.
При плоскостопии и косолапости боль может локализоваться в любой части стопы, в том числе и отдавать в пальчик. Правильное строение стопы обеспечивает точное распределение нагрузки всего тела по ней, но если она деформирована, любая часть стопы может перегружаться, разрушаться и болеть.
Мозоли могут возникать на боковой стороне пальца или на подушечке, причиной такого состояния может быть неудобная обувь или же деформация пальцев и стопы. Не заметить такую патологию сложно, сначала появляется волдырь, который может лопаться и болеть. Если негативное воздействие продолжается, то кожа со временем становится грубой и может появляться шишечка.
Такая патология возникает вследствие нарушения работы эндокринной системы, а пальцы могут болеть из-за нарушения чувствительности и кровообращения в ногах, называют такое состояние диабетической стопой. В этом случае боль может вообще не ощущаться из-за поражения нервных окончаний, раны при этом прогрессируют и перерастают в гангрену.
Такая ситуация может возникнуть при различных сосудистых патологиях ног, в этом случае пальцу не хватает кровообращения, он может болеть, бледнеть, синеть. На начальных стадиях пораженная область постоянно холодная на ощупь. При такой патологии часто возникает хромота, судороги в нижних конечностях.
Из-за грибка стопы может поражаться и ногтевая пластина, и палец, и вся ступня полностью. В зависимости от вида возбудителя может возникать боль, шелушение, зуд. При поражении ногтевой пластины она меняет цвет, выглядит нездоровой, становится ломкой или наоборот сильно утолщается. Часто грибковое поражение ног сопровождается неприятным гнилостным запахом. Грибок очень заразен и требует длительного лечения, поэтому нужно обращаться к врачу как можно скорее, чтобы не заразить своих родных и друзей.
Болевые ощущения в пальцах могут возникать и при кожных заболеваниях, например при псориазе, при инфекционном поражении кожи, при аллергических реакциях на химикаты, продукты питания. На коже могут появляться высыпания, зуд, покраснения, болезненные трещины, нагноение при присоединении инфекции.
Это межпальцевая неврома – доброкачественная опухоль из фиброзной ткани, которая локализуется рядом с нервом под третьим пальцем стопы. Такая патология возникает по различным причинам, это и ношение плохой обуви, и травмы, а также плоскостопие, инфекции и др. Боль при такой опухоли ноющая, отдает в палец и в стопу, постоянно возникает чувство инородного тела в стопе при движении. Также болезнь может сопровождаться онемением стопы, покалыванием, из-за сдавливания нерва.
Рентгенография — способ диагносстики
Диагностировать заболевание может только врач, поэтому любое лечения можно начинать только после консультации со специалистом и сдачи анализов. Если пациент не знает к какому врачу обратиться, лучше пойти к терапевту, он выслушает жалобы и направит к нужному врачу. После травмы можно сразу обращаться в травмпункт.
Если есть подозрение на поражение суставов и костей, то пациента направляют на рентгенографию. Врач делает снимки в нескольких проекциях, на них можно рассмотреть больную стопу и пальцы со всех сторон. Для уточнения может понадобиться МРТ, УЗИ, лабораторные анализы.
Если врач подозревает сосуды, то направляют на ультразвуковую допплерографию, на рентген с контрастным веществом и другие исследования. При кожной патологии и при грибковых заболеваниях понадобится сдать соскобы и мазки, чтобы выявить возбудителя, а также анализы крови.
После сдачи всех анализов врач поставит диагноз. Чтобы избавиться от боли, необходимо сначала вылечить основную причину заболевания, поэтому лечение будет полностью зависеть от нее. Терапия может быть консервативной и хирургической, на начальных стадиях заболеваний обычно назначают консервативное лечение.
Врач выписывает противовоспалительные, обезболивающие препараты, а также специфические лекарства для каждого вида заболевания. Например, при подагре это специальные лекарства от мочевой кислоты, а при инфекции антибиотики, противогрибковые препараты. При аллергии показан прием антигистаминных препаратов, противовоспалительных мазей.
Также в зависимости от вида патологии может быть назначено физиотерапевтическое лечение, например, магнитотерапия, лечение ультразвуком, а также лечебная физкультура. При переломах и суставных патологиях может быть наложена гипсовая повязка на палец, пока он полностью не восстановится.
Предугадать все заболевания, из-за которых возникает боль, конечно невозможно. Но вполне реально снизить риск их возникновения, если вести здоровый образ жизни и носить удобную обувь. Большинство серьезных заболевания стопы возникает именно из-за ее деформации, при ношении целыми днями тесной и неудобной обуви, особенно на каблуках, а также при наличии лишнего веса.
Если у пациента присутствует ожирение, то значительно повышается риск сосудистых патологий, нарушений работы внутренних органов, суставов, в том числе и стоп. Поэтому прекрасная мера профилактики – это переход на правильное питание, способствующее похудению, при этом нужно обязательно заниматься гимнастикой и вести активный образ жизни.
Если боль связана с травмой, нужно обезопасить стопу от ударов, стараться не ходить босиком, и даже дома носить тапочки с плотным носком, а летом отказаться от туфлей с открытыми пальчиками. В таком случае даже в случае удара пальчик не пострадает. Также не стоит перегружать больную стопу до тех пор, пока она полностью не восстановится, чтобы избежать серьезных осложнений, например, дегенеративных нарушений в суставе.
источник
В человеческом организме все взаимосвязано. Нарушение функциональности одного его органа может привести к воспалительным процессам в других. Иногда бывает так, что одно заболевание проявляется совершенно иными, несвойственными для него, симптомами. Например, при нарушении сердечно-сосудистой системы может возникнуть боль в большом пальце на ноге. Причем она может носить совершенно разный характер. Так что же делать, если болит большой палец на ноге? И как самостоятельно определить, сигнализирует этот симптом о патологии или нет? Об этом и поговорим.
Боль в области большого пальца может быть разной — ноющей, острой, дергающей или тупой. Как правило, если болевой синдром проявляется сильно и при этом нет явных для этого причин (травмы, вросшего ногтя и т.д.), то это сигнализирует о воспалительных процессах в организме.
Терпеть такую боль ни в коем случае нельзя. Необходимо обращаться к врачу. Так как если вовремя не устранить причину ее появления, могут возникнуть серьезные осложнения со стороны здоровья.
Стоит отметить, что для постановки диагноза очень важным являются и другие проявления болезни. Например:
- жжение и зуд стопы и пальцев;
- покраснение мягких тканей;
- онемение пальца;
- ощущение холода в пальце или прилива жара;
- снижение активности и т.д.
Также большую роль в диагностировании заболеваний является и время появления боли. Чаще всего она возникает при ходьбе. Но бывает, что болевой синдром возникает только при физических нагрузках или ночью, когда человек находится в состоянии полного покоя.
Казалось бы, все это мелочи, однако для врача все они имеют большое значение. Поэтому на первом же приеме врачу следует рассказать:
- частоту проявления боли в большом пальце ноги;
- характер болевого синдрома;
- длительность его проявления минуты или может несколько часов);
- как долго вас беспокоит такая боль;
- имеются ли проявления других неприятных симптомов и т.д.
Стоит отметить, что появление боли в пальце ноги может возникать как в результате воздействия внешних факторов, так и внутренних.
Под внешними факторами подразумевают:
- Травма пальца. Возникнуть она может по причине сильного удара или ушиба. Чаще всего сопровождается ноющей болью, покраснение мягких тканей или образованием синяка.
- Ношение неудобной обуви. Этот фактор также приводит к повреждению большого пальца на ноге. Если обувь сильно узкая, то она постоянно сдавливает фаланг пальца, что и приводит к возникновению сильной боли. Также данный симптом может появиться в результате ношения обуви на высоком каблуке или обуви, не соответствующей размеру стопы человека.
- Вросший ноготь. Это проблема возникает в результате врастания ногтевой пластины большого пальца в мягкие ткани, что вызывает их воспаление и появление боли. При этом чаще всего она имеет острый характер и может сопровождаться гнойным процессом.
- Чрезмерные физические нагрузки. По этой причине боль в большом пальце ноги возникает в большинстве случаев у спортсменов и танцоров, которым приходиться часто становится на носочки. А это сильно нагружает суставы, в результате чего они начинают воспаляться и болеть.
- Мозоль. Внимательно осмотрите поверхность своего большого пальца на ноге. Возможно, появление боли связано именно с образованием мозоля на нем. Если он имеется, то пытаться самостоятельно избавиться от него методом прокалывания или срезания ненужно. Это может привести к проникновению инфекции, что повлечет за собой серьезные осложнения. В данном случае лучше обратиться за помощью к косметологу или хирургу.
Боль в большом пальце ноги может указывать и на развитие некоторых заболеваний (внутренние факторы). Например:
- Подагра. Это довольно серьезно заболевание, для которого характерно скопление в организме мочевой кислоты. Она негативным образом воздействует на суставы, провоцируя в них воспалительные процессы, что и обуславливает появление боли. Причем болевой синдром при таком заболевании чаще всего наблюдается именно тогда, когда человек пребывает в состоянии полного покоя, то есть, во время сна.
- Артрит. Для данного заболевания характерны воспалительные процессы в суставных тканях и их разрешение. В большинстве случаев боль при такой патологии возникает не только в большом пальце, но и других частях тела, где располагаются мелкие суставы.
- Артроз. Также заболевание воспалительного характера, однако при нем происходит деформация суставов, что приводит к снижению подвижности большого пальца и утолщению соединительных тканей. Если своевременно не начать лечение артроза, то это может привести к деформации всей стопы.
- Заболевания кровеносных сосудов нижних конечностей (эндартериит, атеросклероз и т.д.), которые возникают в результате переохлаждения и частых физических нагрузках.
- Сахарный диабет. Такое заболевание сопровождается не только болью в большом пальце ноги. Для него также характерны и внешние изменения кожи стопы. Она становится бледной, сухой, а на ее поверхности появляются болезненные трещины.
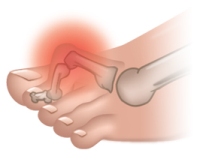
- Вальгусная деформация большого пальца (в народе данную патологию называют косточка на пальце). Сопровождается появлением костного нароста на пальце и его деформацией. Боль при таком заболевании чаще всего возникает при ходьбе, особенно в узкой и неудобной обуви.
Все эти патологии достаточно серьезны, а потому не стоит медлить с их лечением. От большинства из них, к сожалению, полностью избавиться не удастся. Однако остановить воспалительные процессы и дальнейшую деформацию стоп все же можно. Для этого применяются различные медикаментозные препараты, ЛФК, электрофорез и прочие современные методы лечения.
Если у вас болят большие пальцы ног лечение следует доверить врачам. Ведь чаще всего появление болевого синдрома сигнализирует о развитии серьезных заболеваний, от которых обычными народными средствами не избавиться.
Если вы получили травму большого пальца, вам следует обратиться к хирургу. Если у вас обнаружится вывих или перелом, то потребуется применение фиксирующих приспособлений. Если же у вас просто ушиб, который сопровождается сильным болевым синдромом, то вам могут назначить различные мази и гели местного применения, которые будут способствовать рассасыванию гематом и устранению боли.
Если же причиной возникновения боли в пальце ноги стал обычный ушиб, то устранить ее вы можете и средствами народной медицины. В таких случаях хорошо помогает кашица, приготовленная из репчатого лука. Ее прикладывают к больной области, сверху ногу укутывают полиэтиленом, а сверху надевают теплый носок. Время процедуры 30 минут.
Если боль в области большого пальца ноги возникает на фоне сахарного диабета, то вам необходимо использовать современные фармацевтические средства местного применения, которые назначит вам врач.
Кроме того, вам необходимо будет придерживаться строгой диеты в питании, чтобы исключить нагрузку на суставы и обострение самой болезни. Также требуется прием специальных препаратов, которые способствуют снижению уровня глюкозы в крови. Использовать средства народной медицины в данном случае не рекомендуется.
Если вы обнаружили у себя на большом пальце ноги вросший ноготь, то для облегчения самочувствия вам следует его удалить. Для этого вы можете обратиться к врачу-хирургу или к косметологу. Они при помощи современных средств медицины удалят вросший ноготь и обработают поврежденную поверхность специальными растворами, чтобы предотвратить присоединения инфекции.
Устранение боли в большом пальце ноги при таком заболевании, как подагра, происходит путем использования современных противовоспалительных средств. Само лечение патологии направлено на снижение уровня мочевой кислоты в организме, а потому требует соблюдение специальной диеты.
Вам необходимо устранить из своего рациона субпродукты, бобовые культуры, крепкие мясные бульоны, красное мясо и т.д. (более подробно диету вам подберет врач). А при обострениях можно использовать средства народной медицины. Внутрь можно принимать лечебную смесь на основе спирта и активированного угля, либо использовать компрессы из измельченного репчатого лука.
Артрит — это заболевание, для которого характерно воспаление суставов и их разрушение. Это заболевание бывает нескольких типов, но все они выражаются болевыми симптомами. При чем каждый из этих типов имеет свои «излюбленные» пальцы на ногах.
При псориатическом и реактивном артрите чаще всего воспаление наблюдается на большом пальце ноги. Другие же 4 пальца могут воспаляться артрите ревматоидного типа. При этом болевые ощущения в пальцах человек в основном замечает ночью, когда находится в состоянии покоя. Но также они могут наблюдаться и в дневное время.
При появлении боли в большом пальце ноги на фоне развития артрита, назначаются специальные препараты, которые защищают и восстанавливают соединительные ткани. Также необходимым является прием противовоспалительных средств, витаминных комплексов и занятия ЛФК.
Что касается народной медицины, то для избавления боли можно использовать настойку, приготовленную из лаврового листа и сырого картофеля, а также примочки из яблочного уксуса.
Артроз — заболевание, при котором происходит деформация костных тканей, в результате воздействия на них внешних факторов или нарушенного обмена веществ. Чаще всего при этой болезни боль локализуется в большом пальце ноги.
Развитию артроза наиболее подвержена женская часть населения планеты. Связано это с тем, что женщины зачастую носят неудобную обувь на высоком каблуке, у которой имеется узкий мысок. В ней большой палец сильно отклоняется вовнутрь и прижимается к соседнему пальцу ноги, итогом чего становится выпирающая косточка, которая постоянно травмируется об обувь и начинает деформироваться.
Если на этом этапе развития болезни не предпринимать никаких мер, то заболевание распространяется и на суставы. Они становятся толще, что приводит к ограниченной активности. На последних стадиях артроза большой палец ноги фиксируется в неправильном положении и все попытки разогнуть его остаются безрезультатными.
Стоит отметить, что помимо деформации костных тканей, у больных артрозом наблюдается воспаление околосуставной сумки, что приводит к набуханию, покраснению и болезненности мягких тканей.
Если затянуть лечение артроза, то помимо большого пальца на ноге начинают деформироваться и другие пальцы. Затем происходит деформация всей стопы, что сильно влияет на походку человека, ведь каждый шаг ему дается с трудом. А лечение столь поздних стадий артроза очень длительное и, порой, безуспешное.
Устранение болевого синдрома при артрозе происходить при помощи приема противовоспалительных препаратов, а также современных средств хондропротекторов. Также требуется ЛФК и другие физиотерапевтические процедуры.
В домашних условиях устранить боль на большом пальце можно при помощи прикладывания компрессов на основе простокваши и меда, а также капустных листьев.
Эта патология также имеет название подошвенный фасцит. Для него характерно появление боли в не самих пальцах, а у их основания. Возникает она в результате большого давления на нервные окончания. Диагностируется заболевание в большинстве случаев у женщин.
Возникновение подошвенного фасцита может быть вызвано постоянными травмами ноги, которые опять-таки появляются в результате ношения неудобной обуви. Если при получении очередной травмы происходить ущемление нерва, начинает развиваться травматический неврит.
Эта патология носит хронический характер. Поврежденный нерв со временем начинает утолщаться и становится более чувствительным к внешним раздражителям. Болевой синдром может усиливаться при ношении тяжестей и ходьбе.
Данная патология требует применения специальных ортопедических приспособлений, которые фиксируют большой палец в одном положении. К сожалению, при помощи народных средств устранить боль в данном случае не получится.
Если у вас появился болевой синдром в области большого пальца на ноге, не нужно заниматься самолечением. Лучше обратитесь за помощью к врачу.
Боль в пальцах на ногах никогда не появляется без причины. Ее появление провоцируют различные заболевания, которые возникают в результате ношения неудобной обуви на высоком каблуке. Именно поэтому от данного недуга чаще всего страдают женщины, чем мужчины.
Поэтому единственным профилактическим мероприятием по предотвращению появления боли в пальцах ног является ношение удобной и практичной обуви. Не гонитесь за модой, ведь она стоит вашего здоровья!
Также следует отметить, что излишняя физическая нагрузка может тоже приводить к развитию суставных заболеваний, сопровождающихся болью в пальцах на ногах. Поэтому поберегите себя и перестаньте поднимать тяжести.
Знакомая ситуация. Испытывала острую боль с подергиванием в ночное время. Спать было просто невозможно, пока не подержишь ноги в горячей воде. Боль проходила, но не на долго. В результате через некоторое время накрутило шишку, которая не давала нормально ходить. Да и обувь теперь не оденешь какую хочется. пришлось идти в больницу. Диагноз — артрит. вот теперь пью постоянно противовоспалительные средства и хочу попробовать это чудодейственный фиксатор.
У сверкови была подобная проблема. Очень болел большой палец на ноге. Врач поставил диагноз — артрит. Пила таблетки, стало чуть лучше. Также помогали хваленые народные методы.
Смазывание пальца уксусом облегчает боль и воспаления.
Впервые боль в большом пальце я почувствовала на последних месяцах беременности. По мере роста живота мне всё тяжелее становилось обрезать ногти на ногах и видимо в какой-то момент я перестала качественно справляться с этим. Дело была зимой, поэтому пальцы ног были практически всё время плотно прижаты друг к другу. Когда мне было уже не выносимо ходить в обуви я решилась сказать об этом мужу. Он посмотрел и сразу повёз меня к хирургу. Тот поставил диагноз — вросший ноготь. Полностью я избавилась от этой проблемы только после родов, когда живота не стало.
У меня с детства травма пальца. Неудачно поиграли в футбол. После перелома начал вростать ноготь. Боли дикие. Регулярно приходится ездить на удаление. Обувь всегда ношу чуть больше.врачи говорят, что, если в рос ноготь хоть раз, то будет происходить это регулярно. К огромному сожалению, так оно и происходит. Из личного опыта могу сказать, что лучше не затягивать с этим, а сразу, как тольга начинает вростать, идти к врачу. Всем Здоровья!
Доносила неудобную обувь на каблуке, теперь мучаюсь с наростом на пальце-вульгусная деформация, по медицински. Постоянно ноющая боль с перерывами, кто знает, тот поймет. Уже месяц ношу ортопедический фиксатор, продвижения есть, но не большие. Врач сказал запасаться терпением.
У меня тоже очень болели большие пальцы на ногах, особенно при ходьбе. Сначала думала, что обувь неудобная, а потом оказалось, что это вросшие ногти. Пробовала справиться с проблемой сама, но это только усугубило ситуацию. Пришлось обращаться к помощи хирурга, ставили скобки специальные. Сейчас сама ногти на ногах вообще не стригу, только у специалистов.
Как же знакомо. Собиралась к подруге на свадьбу, купила в магазине туфли. Как любая девушка, я почувствовала себя Золушкой и купила на пол размера меньше. Весь день на свадьбе, танцы и конкурсы в тесной обуви… На следующий день я заметила, что болит большой палец на ноге. Думала, что пройдет. Что только не пробовала: и народные методы и разные мази.. ничего не помогает.
Сколько себя помню вечно мучаюсь болью большого пальца ноге, да и вообще по женской линии это у нас семейное. Пью обезболивающее, что поделать. А сейчас дочь(7 лет) занялась танцами и столкнулась с этой проблемой, естественно не стану я ее пичкать таблетками в таком нежном возрасте. Теперь экспериментируем разными народными методами, уксус помогает лучше всего,но запах ужасный.
Прочитав статью пришло ощущение того, что у меня появилась надежда и моя проблема может быть решена. У меня болит большой палец на ноге вот уже как пол года, болит он не переставая, то сильнее то слабее, при этом чувствую острые покалывания в нижней части. К врачам не обращался, потому что пока терпимо да и не любитель я по врачам ходить. Если возможно подскажите причину возникновения боли и как мне с этим бороться? Спасибо за ответы.
Я долго не могла понять, почему болит большой палец на ноге, но иногда боль была просто невыносимая. Со временем заметила, что там начинает образовываться косточка. Пришлось отказаться от высоких каблуков и тесной обуви, и перейти к более комфортным вариантам. Также мажу обезболивающим и противовоспалительным кремом, ат дома ношу специальные носочки. Иногда делаю компресс из прополиса, мне очень нравится его действие — нанесла, обмотала и оставила на ночь.Очень жалею, что в молодости не придавала значение удобству обуви, гналась за стильным видом. Теперь вот думаю, что могла бы с легкостью избежать этих проблем.
Была аналогичная ситуация. Очень рад, что нашел данную стать. Началось все пару месяцев назад, я заметил, что болит большой палец на ноге. При чем боль то усиливалась, угасала. Не знал что с этим делать, жена советовала обратиться к врачу. Ходил я так по врачам несколько недель и ничего не диагностировали. Как я понял из данной статьи, не к тем врачам я обращался. Спасибо еще раз, теперь займусь данной проблемой основательно.
У меня тоже долго ныл большой палец — оказалось, артрит. Я пила коллаген с витамином С, еще эваларовский куркумин мне хорошо помог, он вообще помогает снимать воспаление в суставах, если это не совсем уж запущенный случай — по крайней мере, у меня палец перестал болеть, когда курсом пропила куркумин.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
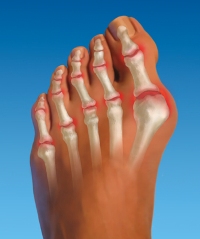
Подагра – заболевание, обусловленное нарушением обмена пуринов. Характеризуется увеличением количества мочевой кислоты в крови, и отложениями ее солей (уратов) в суставных тканях.
Обычно подагрический приступ начинается как раз с появления болей в суставе большого пальца ноги. При развитии заболевания патологический процесс может распространяться на все большее число суставов – возникает полиартрит. Но чаще всего при подагре поражаются суставы именно нижних конечностей: коленные, голеностопные, суставы стоп. А наиболее выраженные нарушения и боли наблюдаются в суставах пальцев ног.
Приступы подагры начинаются преимущественно в ночное время. Характеризуется такой приступ быстрым нарастанием местной температуры вокруг сустава, и его покраснением. Быстро увеличивается его отечность и болезненность. Мучительная жгучая боль распространяется от пальцев вверх по ноге. Воспаление может захватывать и мягкие ткани, формируя клиническую картину флебита или целлюлита. Средняя продолжительность подагрических атак составляет несколько суток, а иногда и недель. После стихания признаков сустав постепенно приобретает свою нормальную форму.
При подагре обострения наблюдаются от двух до шести раз в год, а факторами, провоцирующими начало приступа, являются:
- злоупотребление алкогольными напитками;
- погрешности в рационе в виде большого количества мясных или жирных блюд;
- злоупотребление кофе, какао или крепким чаем;
- интенсивные банные процедуры.
Еще одним характерным симптомом подагры являются тофусы, которые выглядят как очаги патологических уплотнений, расположенные в подкожной клетчатке. Локализуются они обычно над пораженными суставами, на разгибательных поверхностях голени и бедер, на ушных раковинах, на ахилловых сухожилиях или на лбу.
- ревматизма;
- системной красной волчанки;
- псориаза;
- нарушения обмена веществ;
- аутоиммунных патологий.
Изолированные поражения пальцев ног при артритах встречаются довольно редко. Чаще всего у таких пациентов воспалительный процесс распространяется и на другие суставы. Кроме того, для артритов очень характерны симметричные болевые ощущения, то есть поражения одинаковых суставов на обеих ногах.
Артритная боль в воспаленном суставе обычно имеет весьма выраженную интенсивность. Появляется она не только при движениях, но и в покое. Также на пораженных артритом суставах возникают сильные отеки и припухлости. Кожный покров над воспаленными областями приобретает красный, багровый оттенок, увеличивается местная температура.
Помимо болевых ощущений, симптомами артрита также являются:
1. Ограничение движений в суставе.
2. Изменения его формы.
3. Неестественный хруст при нагрузках.
При разных видах артрита болевые ощущения развиваются в различных пальцах. Например, для псориатического и реактивного артрита более характерно поражение именно больших пальцев ног.
Остеоартроз – это дегенеративно-дистрофическое заболевание сустава, развивающееся в результате разрушения хрящевых тканей на суставной поверхности. При этой патологии боль сначала возникает периодически, только после физической нагрузки, и быстро пропадает в покое. Но с развитием заболевания интенсивность болей увеличивается, они не исчезают после отдыха, и могут появляться в ночное время.
Признаками остеоартроза являются следующие симптомы:
- утренняя скованность;
- болезненные уплотнения на краях суставной щели;
- ограничение движений в суставе;
- характерный хруст при движениях.
Артрозом пальцев ног страдают, в основном, женщины. Возникновение заболевания провоцируется ношением модельной обуви с острым носом на протяжении многих лет. В результате происходит деформация большого пальца, и его искривление в сторону второго пальца. Кроме того, начинает выпирать его косточка, которая натирается поверхностью обуви, и со временем также подвергается деформации. В итоге искривляются и увеличиваются в размерах все суставы большого пальца ноги. Это провоцирует появление болей и ограничение подвижности.
Если артроз прогрессирует, то палец может менять свою изначальную форму настолько, что его не удается вернуть в начальное положение, применив даже значительные физические усилия.
Осложнением артроза большого пальца является еще и то, что вслед за ним деформации подвергаются второй и третий палец ноги. В результате возникает комбинированная деформация стопы. Кроме того, из-за постоянного трения и травматизации сустава 1-го пальца в нем развивается бурсит.
Воспаление суставной сумки большого пальца ноги со скоплением в ее полости жидкости (экссудата) носит название бурсит. Эта патология характеризуется отеком, болевыми ощущениями, покраснением и жаром в районе большого пальца.
Основное проявление бурсита – наличие подвижной округлой припухлости в области пораженного сустава, имеющей мягкую консистенцию. Такая припухлость довольно болезненна при ощупывании, и легко определяется визуально.
Кроме того, увеличивается местная температура в области воспаления, и кожа приобретает багровый оттенок. При длительном течении бурсит может перейти и в хроническую форму. К воспалению в подобных случаях присоединяется отложение кальциевых солей, что вызывает появление постоянных болевых ощущений.
Если причиной бурсита была травма большого пальца ноги, то к воспалительному процессу может присоединяться и патологическая микрофлора. Возникает гнойный бурсит, а все симптомы становятся более выраженными:
- сильные боли во всей стопе;
- повышение общей температура тела;
- головная боль;
- слабость;
- тошнота и т.д.
При переломе фаланги пальца стопы в первые часы после получения травмы определяются:
- болезненность в месте перелома при ощупывании;
- значительная припухлость;
- боль при нагрузках на поврежденный палец;
- боли при пассивных движениях пальца;
- кровоподтеки на боковой и тыльной поверхности.
Боль и хромота при переломе сохраняются длительное время. Характерным симптомом является то, что для уменьшения болей человек обычно старается перенести опору на пятку. Часто повреждается также и ногтевое ложе, которое впоследствии служит местом проникновения инфекции.
Нарушения функций при переломах II, III, IV и V пальцев стопы могут быть не особо заметны. Поэтому пациент поначалу может даже и не подозревать о наличии перелома. Лишь через некоторое время, при нарастании болевых ощущений, человек обращается к врачу.
Остеомиелит – это гнойно-некротический процесс, который возникает в кости и костном мозге, затрагивая окружающие мягкие ткани. Причина этой патологии – проникновение в организм микрофлоры, продуцирующей гной. Зачастую остеомиелит в пальцах ног развивается в виде осложнения различных костных патологий, к примеру, при открытых переломах.
Острый остеомиелит начинается с резкого увеличения температуры тела до 39-40 o С.
Состояние пациента сильно ухудшается, что обусловлено нарастающей интоксикацией организма. Проявляется это заболевание также следующими симптомами:
- резкая боль в стопе;
- ознобы;
- головные боли;
- неоднократная рвота;
- иногда потери сознания и бред;
- возможна желтуха.
В первые несколько суток появляется сильная боль в стопе, которая может распространяться и на голень. В пораженных костях и суставах развиваются болевые контрактуры. Активное движение пальцами ног невозможно, а пассивное – сильно ограничено. Быстро нарастают отечные явления в мышцах и мягких тканях стопы и голени. Кожа над зоной поражения приобретает багровый цвет, сильно напряжена. Нередко на ней появляется выраженный венозный рисунок.
При переходе заболевания в хроническую форму самочувствие пациента может несколько улучшаться, выраженность боли в стопе снижается, а сама боль приобретает ноющий характер. Пропадают признаки интоксикации организма, и температура тела возвращается к норме. Зачастую в области поражения формируются свищи со скудными гнойными выделениями. Несколько таких свищей могут образовывать сеть подкожных каналов, которые впоследствии открываются на большом удалении от патологического очага. В дальнейшем возникает стойкая неподвижность суставов стопы и искривление костей пальцев.
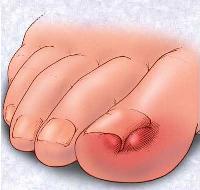
Болевые ощущения при этом могут иметь довольно выраженную интенсивность. Кроме того, характерно покраснение кожи вокруг вросшего ногтя, ее отек, а также присоединение инфекций.
Вальгусная деформация – это искривление плюснефалангового сустава, при котором большой палец отклоняется в сторону своих соседей. Основная причина развития данного нарушения – плоскостопие и слабость сухожильно-связочного аппарата. Дополнительные факторы, способствующие возникновению вальгусной деформации, а соответственно и увеличению боли – ношение узкой обуви или обуви с чрезмерно высокими каблуками.
В подобных случаях возникновение болевых ощущений в пальцах ног связано с нарушениями опорно-двигательного аппарата в виде косолапости той или иной степени выраженности. Вследствие неправильного расположения стопы при хождении происходит неравномерное распределение нагрузки на нее. Большой палец постепенно оттесняется кнаружи и вверх, смещая за собой и остальные.
Так как сухожилия в области свода стопы пытаются ее стабилизировать, на мышцы, которые ответственны за подвижность пальцев, приходится дополнительная нагрузка. Пальцы оттягиваются назад и поджимаются, что приводит к значительному выпячиванию их суставов. Это и ведет к возникновению молоткообразной деформации. Кроме того, на выступающих вперед суставах быстро образовываются болезненные костные мозоли.
Деформированные молоткообразные пальцы упираются в обувь в различных местах и подвергаются трению. В тех областях, где искривленные пальцы прикасаются к поверхности обуви, возникает раздражение. Продолжающееся раздражение и трение может даже приводить к возникновению кожных изъязвлений в области поражения. По мере усиления таких деформаций пациенту становится все больнее и труднее передвигаться.
Наросты отмерших клеток, образующие плотные затвердения на коже, называются мозолями. В большинстве случаев подобные наросты возникают на подушечках пальцев стопы, на пятках или на боковых поверхностях большого пальца. Часто такое затвердение имеет длинное основание в виде глубоко проникающего в ткани корня. Мозоли обычно безболезненны в покое, но обладают выраженной болевой интенсивностью при нагрузках, ходьбе и давлении на пораженную область.
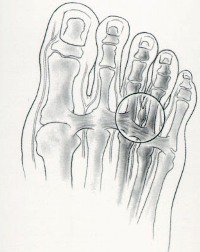
Вследствие ущемления нервов развивается травматический неврит. Воспаление носит хронический характер, что приводит к возникновению постоянной болезненности под пальцами ног.
Боль при этом заболевании обычно локализуется в области основания второго, третьего и четвертого пальцев стопы. Она имеет тенденцию к нарастанию при длительной ходьбе и ношении тяжестей. Кроме того, она часто отдает и в сами пальцы, а также вверх, в голень.
Одним их распространенных симптомов сахарного диабета являются изменения чувствительности и боль в пальцах ног, появляющаяся при ходьбе. Также при диабете часто наблюдается жжение в ступнях, преимущественно в ночное время. Причиной этих состояний служит нарушение кровообращения в нижних конечностях и поражения нервных окончаний.
Болевые ощущения в пальцах ног могут быть проявлением поражений артериальных сосудов нижних конечностей. Общие симптомы для таких заболеваний – это:
1. Побеление пальцев ног.
2. Боль при физических нагрузках.
3. Боль при переохлаждениях.
Две основные патологии, для которых характерна подобная симптоматика – это облитерирующий эндартериит и атеросклероз артерий нижних конечностей.
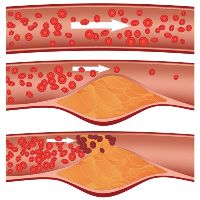
Для этого заболевания характерно уплотнение сосудистой стенки, которое проявляется ощущением сжимающих болей в мышцах ног и в стопе. Болевые ощущения нарастают при ходьбе. Кроме того, характерный признак атеросклероза артерий нижних конечностей – ощущение холодных стоп вне зависимости от времени года.
Болевой синдром в пальцах ног, особенно в промежутках между ними, может быть следствием дерматологических заболеваний. Чаще всего это массивные грибковые поражения стоп.
Кроме боли между пальцами ног, подобные нарушения проявляются также:
- зудом и жжением на коже стопы;
- покраснениями ногтей и изменением их формы;
- припухлостью кончиков пальцев;
- нарушениями окраски кожных покровов.
Боль в пальцах ног обуславливается широким спектром различных заболеваний, а потому данный симптом оказывается поводом к обращению к разным врачам-специалистам, в сферу компетенции которых входит диагностика и лечение спровоцировавшего их заболевания. Таким образом, ответ на вопрос, к какому врачу обращаться при боли в пальцах ног, зависит от того, какое именно заболевание предполагается у человека. А предположение заболевания основывается не только на боли в пальцах ног, но и на основании других имеющихся симптомов. Таким образом, очевидно, что выбор врача, к которому нужно обращаться в конкретном случае боли в пальцах ног, зависит от других имеющихся у человека симптомов. Ниже умы укажем, к докторам каких специальностей необходимо обращаться в зависимости от сопутствующих симптомов.

Если человека беспокоит сильная боль в любых пальцах ног, появляющаяся не только при движении, но и присутствующая в покое, сочетающаяся с отеком, припухлостью, разогреванием (кожа наощупь горячая), багровой окраской кожи в области болезненности, хрустом при физической нагрузке и ограничением движений в суставе, то подозревается артрит. В таком случае необходимо обращаться к ревматологу.
Когда боль в пальцах ног возникает периодически и всегда после физической нагрузки, а после отдыха может уменьшаться или вовсе исчезать, сочетается со скованностью стопы по утрам, хрустом при движении, ограничением подвижности и, возможно, деформацией больного пальца, то подозревается артроз. В таком случае необходимо обращаться к врачу травматологу-ортопеду (записаться).
Если боли в пальцах ног сочетаются с симптомами тендинита (боли в пальцах при ходьбе и при ощупывании сухожилий, хруст при движении, покраснение и разгоряченность кожи над областью болей) или бурсита (отек, боль, покраснение (кожа багровая) и горячая кожа в области большого пальца, сочетающиеся с мягкой припухлостью около сустава, и иногда с болями во всей стопе, повышенной температурой тела, слабостью и тошнотой), то необходимо обращаться к травматологу-ортопеду.
Если боль в пальцах ног ощущается после любого травматического воздействия на них (например, удар о твердый предмет, падение тяжелого на ногу, сдавление стопы дверьми с автоматическим закрыванием-открыванием и т.д.), то следует обращаться к врачу травматологу-ортопеду или, в его отсутствие, к общему хирургу (записаться).
Если боль в пальцах ног возникает на фоне резкого повышения температуры тела до 39 – 40 o С, сочетается с резкой болью во всей стопе (иногда также и в голени), отеком и багровой окраской кожи стопы и голени, с невозможностью пошевелить пальцами, ознобом, рвотой, головной болью, возможно желтой окраской кожи и склер глаз, потерей сознания, а через некоторое время боль стихает, общее состояние улучшается, но формируются свищи, из которых вытекает гной, то подозревается остеомиелит. В таком случае необходимо обращаться либо к травматологу-ортопеду, либо к хирургу.
Если боль в каком-либо пальце ноги (чаще большом) интенсивная и сочетается с покраснением кожи и отеком в области края ногтя, то подозревается врастание ногтя, и в таком случае необходимо обращаться одновременно к дерматологу (записаться) и хирургу. Врач-дерматолог будет заниматься консервативным лечением (без операции) вросшего ногтя, но если это невозможно, то направит к хирургу для его удаления. Если же человек не желает лечить вросший ноготь нехирургическими методами, а хочет удалить его хирургически, то можно сразу обращаться к хирургу.
Если боль в области пальца связана с мозолью, то необходимо обращаться к врачу-дерматологу.
Если боль в пальцах ног обусловлена вальгусной деформацией (большой палец наклонен к другим пальцам и сбоку стопы выступает «косточка»), косолапостью или молоткообразной деформацией пальцев ног (согнутые пальцы с сильным выпячиванием суставов), то следует обращаться к врачу-ортопеду (записаться).
Если человек страдает болями и нарушением чувствительности в пальцах ног, ощущаемыми при ходьбе, которые сочетаются с жжением в ступнях, постоянной жаждой, обильным и частым мочеиспусканием, повышенным аппетитом, потливостью, то подозревается сахарный диабет. В таком случае необходимо обращаться к врачу-эндокринологу (записаться).
Когда, помимо болей в пальцах ног, человека беспокоят признаки «перемежающейся хромоты» (боли, онемение и тяжесть в ногах, возникающие через некоторое время после начала ходьбы, заставляющие человека останавливаться, чтобы переждать боль, и только после этого снова продолжать движение) или атеросклероза сосудов ног (сжимающие боли в мышцах ног и стопы, ощущение холодных стоп в любую погоду), то следует обращаться к врачу-ангиологу (записаться), сосудистому хирургу (записаться) или флебологу (записаться). Если попасть к этим специалистам по каким-либо причинам невозможно, то следует обратиться к общему хирургу.
Когда человека беспокоит боль в пальцах ног и межпальцевых промежутках в сочетании с зудом и жжением, покраснением ногтей и изменением их формы, припухлостью кончиков пальцев, ненормальной окраской кожи на отдельных участках стопы, то подозревается грибковое заболевание, и в таком случае необходимо обращаться к врачу-дерматологу.
Поскольку боль в пальцах ног провоцируется разными патологиями, то в каждом случае при данном симптоме врач может назначать различные анализы и обследования, которые он выбирает в зависимости от предполагаемого заболевания. Соответственно, перечень обследований всегда будет зависеть от предположительного диагноза, который ставится врачом на основании других имеющихся у человека симптомов, помимо болей. Поэтому ниже мы укажем, какие анализы и обследования может назначить врач при боли в пальцах ног в зависимости от того, с какими другими симптомами она сочетается.
Когда эпизодически появляются болевые ощущения в пальцах ног в сочетании с их покраснением, отечностью и разогреванием (пальцы горячие наощупь), отдающие вверх по ноге, продолжающиеся в течение нескольких часов или недель, а после нескольких болевых приступов приводящие к формированию уплотнений (тофусов) над суставами пальцев, то подозревается подагра. В таком случае врач назначает следующие анализы и обследования:
- Общий анализ крови (записаться);
- Биохимический анализ крови (записаться) (мочевая кислота, общий белок, белковые фракции, серомукоид, фибрин, сиаловые кислоты, гаптоглобин, билирубин (записаться), мочевина, креатинин, холестерин, АсАТ, АлАТ, амилаза);
- Рентген суставов (записаться);
- Пункция воспаляющихся суставов с микроскопическим исследованием и бактериологическим посевом (записаться) суставной жидкости;
- Пункция тофусов с микроскопическим исследованием содержимого;
- УЗИ почек (записаться).
При подозрении на подагру врач обычно назначает все вышеперечисленные анализы, так как они необходимы для подтверждения предполагаемого диагноза. Наиболее важными для диагностики подагры исследованиями является определение концентрации мочевой кислоты в крови, выявление кристаллов солей мочевой кислоты в суставной жидкости и содержимом тофусов. По результатам УЗИ почек могут выявляться уратные камни. На рентгеновских снимках изменения, характерные для подагры, становятся видны только через пять лет после начала болевых приступов в суставах.
- Общий анализ крови;
- Анализ крови на ревматоидный фактор (записаться) и С-реактивный белок;
- Биохимический анализ крови (общий белок, белковые фракции, серомукоид, сиаловые кислоты);
- Анализ крови на концентрацию иммуноглобулинов IgG, IgA (записаться);
- Анализ крови на циркулирующие иммунные комплексы (ЦИК);
- Увеличивающий рентген стопы (записаться);
- УЗИ стопы (записаться);
- Томография (компьютерная и магнитно-резонансная) стопы;
- Термография стопы;
- Сцинтиграфия стопы;
- Пункция суставов (записаться) кисти с анализом внутрисуставной жидкости.
В первую очередь при подозрении на артрит назначаются анализы крови (общий, биохимический, на С-реактивный белок, ревматоидный фактор, на ЦИКи, на иммуноглобулины), так как это необходимо для подтверждения воспалительной природы заболевания. Так, если анализы крови в норме, то речь идет не об артрите, и врачу придется дополнительно еще раз подробно побеседовать и осмотреть больного, чтобы поставить другой предположительный диагноз.
Но если анализы крови не в норме (повышено СОЭ, количество серомукоида, сиаловых кислот, ЦИКов, иммуноглобулинов, С-реактивного белка и ревматоидного фактора), то речь идет об артрите, и в таком случае в зависимости от показателей анализов врач назначает следующие обследования, необходимые для постановки правильного окончательного диагноза. Так, если выявлена повышенная концентрация иммуноглобулинов и ЦИКов на фоне отсутствия ревматического фактора, то врач ставит диагноз неревматоидного артрита, и для оценки состояния тканей сустава и характера воспаления назначает рентген (записаться) и анализ внутрисуставной жидкости, получаемой путем пункции. Если имеется техническая возможность, то рентген заменяется компьютерной томографией, так как она дает несколько больше информации.
Если же в крови выявлено наличие С-реактивного белка и ревматоидного фактора, то врач ставит диагноз ревматоидного артрита, и назначает для оценки состояния сустава и характера воспаления рентген, магнитно-резонансную томографию и пункцию суставной жидкости с последующим ее анализом.
При ревматоидном и неревматоидном артрите в качестве метода дополнительной диагностики может назначаться УЗИ (записаться), которое позволяет выявить выпот в суставной полости и оценить степень тяжести патологических изменений в тканях, окружающих сустав. Если необходимо оценить активность воспалительного процесса и реакцию костной ткани на него, то назначается сцинтиграфия. А термография рассматривается в качестве только дополнительного метода самого артрита, так как позволяет зафиксировать характерное для патологии повышение температуры тела в области больных суставов.
- Общий анализ крови;
- Анализ крови на С-реактивный белок и ревматоидный фактор;
- Рентген стопы;
- УЗИ стопы;
- Компьютерная томография стопы;
- Магнитно-резонансная томография стопы (записаться).
В первую очередь для исключения возможного артрита врач назначает общий анализ крови и анализ крови на С-реактивный белок и ревматоидный фактор. Если все анализы в норме, то речь идет об артрозе, и уже для его диагностики врач в первую очередь назначает рентген и УЗИ. Если имеется техническая возможность, то рентген лучше заменить компьютерной томографией, так как она позволяет получить больше данных. Как правило, после проведения УЗИ и рентгена/томографии обследование не продолжают, так как результатов этих обследований оказывается достаточно для точной постановки диагноза. Но если артроз привел к сильной деформации суставов пальцев ног, воспалению суставной сумки, связок или сухожилий, или же имеется необходимость проведения операции, то дополнительно назначается магнитно-резонансная томография.
Когда боль в пальцах ног указывает на тендинит (боль ощущается при ходьбе и ощупывании сухожилий, при движении пальцами слышен характерный хруст, кожа в области боли красная и горячая) или бурсит (в области большого пальца имеется отек и боль, кожа горячая и багровая, около сустава большого пальца видна мягкая и болезненная при прощупывании припухлость, иногда отмечаются боли во всей стопе, повышенная температура тела, слабость и тошнота) – врач назначает рентген и УЗИ. Рентген в таких случаях необходим для исключения переломов костей, а УЗИ необходимо для оценки состояния и степени выраженности воспаления в сухожилиях и суставной сумке, а также для отличения бурсита от тендинита. Если имеется техническая возможность, то в дополнение к УЗИ назначается магнитно-резонансная томография.
Когда боли в пальцах ног появляются после любой травмы (например, удар о твердый предмет, падение тяжелого на ногу, сдавление стопы дверьми с автоматическим закрыванием-открыванием и т.д.), то врач обязательно произведет осмотр и назначит рентген для выявления возможных переломов костей. Если переломов не обнаруживается, то рентген может быть назначен для оценки степени патологических изменений мягких тканей. Других обследований при травматических болях в пальцах ног обычно не назначают, так как в этом нет необходимости.
Когда боль в пальцах ног возникает фоне резкого повышения температуры тела до 39 – 40 o С, сочетается с резкой болью во всей стопе (иногда также и в голени), отеком и багровой окраской кожи стопы и голени, с невозможностью пошевелить пальцами, ознобом, рвотой, головной болью, но через некоторое время боль стихает, общее состояние улучшается, зато формируются свищи с истечением гнойного содержимого, тогда врач подозревает остеомиелит и назначает в обязательном порядке рентген для подтверждения диагноза. Если имеется техническая возможность, то рентген заменяют компьютерной томографией, дающей более полную информацию. Если нужно оценить также и состояние мягких тканей стопы и степень их вовлечения в патологический процесс, то назначается магнитно-резонансная томография или, если томография недоступна, простое УЗИ. Если имеются свищи, то назначается фистулография (записаться), чтобы определить их расположение, длину, сообщение с костью и т.д.
Когда боли в одном пальце ноги (обычно большом) сильные, сочетаются с покраснением и отеком кожи в области болезненности и локализуются у края ногтя, то подозревается врастание ногтя. В таком случае врач не назначает каких-либо анализов и обследований, а производит только осмотр, на основании которого диагноз и так очевиден.
Когда боль на пальце стопы обусловлена мозолью – врач производит осмотр, надавливает на нее и покручивает, чтобы отличить мозоль от подошвенной бородавки, болезни Мортона и др. Диагноз ставится на основании осмотра, дополнительные обследования не назначаются.
Когда боли в пальцах ног связаны с вальгусной деформацией (большой палец наклонен к другим пальцам и сбоку стопы выступает «косточка»), косолапостью или молоткообразной деформацией пальцев ног (согнутые пальцы с сильным выпячиванием суставов), то врач диагностирует заболевание на основании данных внешнего осмотра. Однако для оценки состояния суставов, костей и измерения различных размеров стопы врач может назначить рентген, плантографию (записаться) и подометрию.
Если боль локализуется под вторым, третьим и четвертым пальцами ног, присутствует постоянно, усиливается при ходьбе и сжимании стопы, отдает в пальцы и голень, то подозревается неврома Мортона, и в таком случае врач назначает следующие обследования:
- Рентген стопы;
- УЗИ стопы;
- Магнитно-резонансная томография (записаться).
Обычно в первую очередь назначается рентген и УЗИ. Рентген позволяет выявить деформации костей, а УЗИ – саму невриному. Именно поэтому оптимальным методом диагностики невриномы Мортона является УЗИ. Томография назначается редко, так как она, хотя и позволяет выявлять невриному, но ее информативность ниже, чем у УЗИ.
- Определение концентрации глюкозы в крови (записаться) натощак;
- Определение глюкозы в моче;
- Определение уровня гликозилированного гемоглобина в крови;
- Определение уровня С-пептида и инсулина в крови;
- Тест толерантности к глюкозе (записаться);
- УЗИ почек;
- Реоэнцефалография (записаться);
- Реовазография (записаться) сосудов ног.
Для диагностики диабета в обязательном порядке назначаются анализ на уровень глюкозы в крови и моче и тест толерантности к глюкозе, результатов которых достаточно для постановки диагноза. Другими анализами можно и пренебречь, если их невозможно выполнить, так как они относятся к дополнительным. Так, уровень С-пептида в крови позволяет различать первый и второй типы диабета (но это можно сделать и без анализов), а концентрация гликозилированного гемоглобина дает возможность оценить риск развития осложнений. Если врач подозревает наличие осложнений диабета (а при болях в пальцах ног их вероятность высока), то назначается УЗИ почек, реоэнцефалография мозга и реовазография сосудов ног.
Если боли в пальцах ног сочетаются с признаками эндартериита (во время ходьбы в ногах появляется сильная боль, онемение и тяжесть, так что человек должен останавливаться и ждать, пока боль не успокоится, и только после этого он может продолжать движение) или атеросклероза сосудов ног (в мышцах ног или стоп всегда присутствуют сжимающие боли, а стопы холодные в любую погоду), то врач назначает следующие анализы и обследования:
- Выслушивание тонов сердца стетофонендоскопом (записаться);
- Измерение артериального давления (записаться);
- Определение пульсации артерий ног руками;
- Биохимический анализ крови (холестерин, триглицериды, липопротеины высокой и низкой плотности);
- Артериография сосудов;
- Ангиография (магнитно-резонансным или мультиспиральным томографическим методом) (записаться);
- УЗИ сосудов конечностей (записаться);
- Допплерография сосудов конечностей (записаться);
- Реовазография конечностей (для оценки скорости кровотока);
- Термография;
- Капилляроскопия (записаться);
- Функциональные пробы (записаться) (термометрическая, Гольдфлама, Шамовой, паранефральная или паравертебральная блокада поясничных ганглиев).
Сначала врач измеряет давление, выслушивает тоны сердца, определяет пульсацию артерий ног, после чего обязательно назначает УЗИ, допплерографию, артериографию и реовазографию сосудов нижних конечностей. На практике, в большинстве случаев, этих исследований вполне достаточно для постановки диагноза и различения эндартериита и атеросклероза, но в случае сомнений врач может назначить дополнительно и другие обследования из вышеуказанных. Так, для подтверждения атеросклероза назначается ангиография, а эндартериита – термография, капилляроскопия и функциональные пробы.
Если человек страдает от болей в пальцах ног и межпальцевых промежутках, которые сочетаются с зудом и жжением, покраснением ногтей, изменением формы ногтей, припухлостью кончиков пальцев, изменением нормальной окраски кожи на стопе, то подозревается грибковая инфекция, и в таком случае врач назначает следующие анализы и обследования:
- Дерматоскопия (записаться);
- Осмотр пораженных участков под лампой Вуда;
- Определение рН кожи;
- Микроскопия соскобов с кожи и ногтя;
- Посев соскоба с кожи и ногтей на питательные среды.
Обычно врач назначает в первую очередь дерматоскопию, осмотр под лампой Вуда и микроскопию соскоба с кожи и ногтей, так как именно эти исследования позволяют поставить диагноз в большинстве случаев. Однако если поставить точный диагноз не удалось, то врач назначает посев соскоба с кожи и грибка на питательные среды, чтобы определить возбудителя грибковой инфекции и поставить диагноз.
Автор: Пашков М.К. Координатор проекта по контенту.
источник