Боль в ногах у детей может возникнуть в любом возрасте и по самым разным причинам. Она может возникнуть по вполне безобидным причинам, а может быть симптомом наличия серьезных заболеваний у ребенка.
информацияНе стоит при единичных жалобах сразу бежать в больницу, но игнорировать сильные или часто повторяющиеся боли нельзя. При самодиагностике важно как можно более точно определить источник боли.
Основные причины возникновения болей в ногах у ребенка, а также их последствия представлены ниже:
- Быстрый рост. Это одна из самых распространенных и довольно безобидных причин, тем не менее, она способна причинить значительное неудобство, как ребенку, так и родителям. В этом случае малыш часто просыпается ночью от боли в ногах. До начала периода полового созревания рост ребенка значительно увеличивается именно за счет увеличения длины ног, особенно голеней и стоп. Организм интенсивно обеспечивает растущие ткани кровью, но сосуды, благодаря которым происходит кровообращение в детском возрасте (до 10 лет), содержат слишком мало эластичных волокон. Поэтому хорошая циркуляция крови наблюдается в основном днем, когда ребенок активен и много двигается. Ночью же тонус сосудов снижается, кровоток становится менее интенсивным, что и приводит к болевым ощущениям. В данном случае необходимо просто усилить кровоток в ногах: помассировать, погладить, растереть голени и стопы ребенка.
- Травма, ушиб, растяжение. Самые распространенные причины боли, особенно если ребенок активен и энергичен. Чаще всего заживают сами собой, без посторонней помощи, но в особо тяжелых случаях рекомендовано посещение врача.
- Ортопедическая патология. Причиной болей может быть плоскостопие, сколиоз, различные нарушения осанки, болезнь Пертеса, болезнь Остуд-Шлаттера, врожденные патологии суставов ног.
- Врожденная патология сосудов и сердца. Боли связаны с ухудшением кровотока в ногах. Ребенок при этом быстро устает, часто спотыкается и падает при ходьбе. Также ощутимо различается пульс на руках (легко найти, все в норме) и ногах (слабо ощущается или вообще не прощупывается).
- Боль в ногах как симптом хронических заболеваний и патологий. В данном случае причиной болей в ногах могут быть следующие заболевания: туберкулез, артрит суставов, заболевания крови, патологии эндокринной системы (болезни надпочечников, сахарный диабет), ревматизм, инфицирование носоглотки (тонзиллит, множественный кариес, аденоиды).
- Дефицит кальция, калия и фосфора. Ощущается сильная боль в икроножных мышцах. Возникает в случае недостаточного поступления данных микроэлементов в растущий организм, или с их плохим усваиванием.
- Грипп, ОРЗ. Боли и ломота в суставах часто сопутствуют таким заболеваниям. Избавиться от неприятных ощущений поможет парацетамол. По мере выздоровления болевые ощущения пройдут.
- Болезнь Шлятерра. Часто появляется у подростков и детей, занимающихся спортом. Проявляется острыми болями передней части коленей, эти места приобретают болезненную чувствительность. Причины этого заболевания точно не установлены, часто болезнь Шлятерра проходит сама собой.
- Болезнь Стилла, лейкемия. Стоит обратить внимание на сильные постоянные боли в суставах (иногда с прострелами), при ярко выраженном плохом самочувствии ребенка и немедленно обратиться к врачу. Болезнь Стилла может привести к сильным нарушениям зрения.
- Врожденная неполноценность соединительных тканей. Так как эта ткань входит в состав органов сердечно-сосудистой системы, кроме болей в ногах может вызывать такие заболевания, как плоскостопие, нефроптоз, нарушения осанки, болезни суставов.
- Септический артрит. Связан с инфицированием суставов и в запущенных случаях может необратимо повредить их.
- Припухлость и покраснение суставов. Эти симптомы в сочетании с болью в ногах могут свидетельствовать не только о серьезных травмах и ушибах, но и об инфекции в суставе, различных тяжелых заболеваний.
- Неудобная обувь. Частая причина болей в ногах, нередко сопровождается мозолями.
- Вросший ноготь.
При любых жалобах ребенка на боль в ногах родители должны тщательно осмотреть его, постараться выявить продолжительность болей и точный момент их возникновения и при необходимости обратиться к специалисту.
важноОбращаться к врачу также необходимо, если вы наблюдаете сильное покраснение и воспаление суставов. В случае подозрений перелома, сильного растяжения или иных серьезных травм. А также при наличии хромоты в течение нескольких дней.
Квалифицированный врач сможет поставить точный диагноз и назначить правильное лечение. Возможно, нужно будет сдать общие анализы крови и мочи, сделать ЭКГ, рентген. Главное — вовремя обратиться к врачу и не заниматься самолечением, так как это может только усугубить болезнь.
источник
Родители нередко слышат, как ребенок жалуется на боли в ногах. Особенно часто с такой симптоматикой сталкиваются дети в возрасте от 3 до 10 лет. Днем, как правило, малыша ничего не беспокоит. Но к вечеру либо ночью появляется неприятный дискомфорт. Многие родители относят такие симптомы к обычному переутомлению и не придают им должного значения. Подобное отношение недопустимо, а иногда чревато развитием серьезных патологий. Рассмотрим, почему может возникать боль в ногах, и в каких случаях следует обращаться к врачу.
Это самая распространенная причина. Неприятные ощущения спровоцированы высоким темпом роста и активным обменом веществ. Дискомфорт может продолжаться до полового созревания. Ведь рост крохи в это время увеличивается в результате удлинения ног. При этом наиболее интенсивно растут стопы и голени. Именно эти области нуждаются в усиленной циркуляции крови.
Сосуды, отвечающие за кровоснабжение, в этом возрасте еще недостаточно эластичны. Поэтому лучше всего они функционируют под нагрузками. Таким образом, пока ребенок двигается, он не испытывает дискомфорта. Но во время отдыха происходит снижение тонуса артерий и вен. Циркуляция крови ухудшается. В результате именно этой причины чаще всего болят ноги у ребенка по ночам.
Заботливые родители должны обязательно прислушаться к жалобам крохи. Ведь боли роста можно несколько снизить. Для этого необходимо просто помассировать голени и стопы малыша. В результате усилится кровообращение, и дискомфорт значительно снизится либо полностью исчезнет.
Различные патологии, связанные с опорно-двигательным аппаратом, относят к достаточно частым явлениям у малышей. Это могут быть:
- неправильная осанка;
- плоскостопие;
- сколиозы;
- врожденный недуг тазобедренных суставов.
Нередко в результате именно таких нарушений болят ноги у ребенка. Причины заключаются в смещении центра тяжести. Нагрузка неравномерно распределяется на нижние конечности. Чаще всего страдает один определенный участок детской ножки: стопа, бедро, голень либо сустав.
Постоянное давление приводит к тому, что у ребенка болят ноги.
Для энергичного и активного малыша такие явления, скорее, норма. В большинстве случаев ушибы, растяжения совершенно незначительны. Как правило, ребенок жалуется на боли в ногах пару дней. Затем все проходит самостоятельно.
Однако в некоторых ситуациях дело обстоит сложнее. И если серьезную травму видно с первых минут, то существуют еще микротравмы, незаметные человеческому глазу. Подобные состояния зачастую провоцируют чрезмерные физические нагрузки, ведь современные малыши посещают множество секций и кружков.
Опасность состоит в том, что микротравма незаметна для окружающих, и о ней может не подозревать даже сам ребенок. А именно она способна впоследствии привести к серьезным осложнениям.
Резкие боли в суставах либо мышцах сигнализируют о повреждениях тканей. Если к дискомфорту присоединяется отечность или покраснение, а также местное повышение температуры, обязательно обратитесь к специалисту. Такое состояние нуждается в тщательной диагностике. Ведь могла попасть и инфекция. В этом случае у ребенка может развиться септический артрит. Неадекватное лечение способно привести к необратимым повреждениям сустава.
Иногда причины, почему у ребенка болят ноги, могут скрываться в носоглотке. К подобному состоянию приводят:
- тонзиллит;
- аденоидит;
- множественный кариес.
Крайне важно своевременно выполнять необходимые меры профилактики:
- посещать стоматолога, отоларинголога;
- лечить проблемные зубы;
- следить за гигиеной ротовой полости.
В некоторых случаях боль в ногах является первым симптомом развивающегося ревматизма либо ревматоидного артрита.
Подобная клиника может возникнуть на фоне патологий эндокринной системы:
- болезней надпочечников;
- диабета;
- заболеваний паращитовидной железы.
Эти недуги сопровождаются нарушением минерализации костей. Иногда дискомфорт в ногах является первым признаком некоторых патологий крови. Поэтому, если боли носят постоянный характер, родители обязательно должны показать малыша врачу.
Это заболевание, которое проявляется расстройствами сердечно-сосудистой, дыхательной систем. Малыш, у которого наблюдается данная патология, крайне плохо переносит любые физические нагрузки.
Чаще всего при таком диагнозе родители замечают, что болят ноги у ребенка по ночам. Симптоматика довольно часто сопровождается следующей клиникой:
- головная боль;
- нарушенный сон;
- дискомфорт в животе;
- боль в сердце;
- чувство нехватки воздуха.
Дискомфорт в ногах — это клинический симптом подобных недугов. Врожденный порок артериального клапана либо коарктация аорты приводит к недостаточному кровоснабжению в конечностях. В результате ребенок испытывает боль.
Таким малышам трудно ходить, они часто падают, спотыкаются, очень быстро утомляются. При данных состояниях пульс на руках можно прощупать, а вот на ногах он практически отсутствует.
Такая патология также является врожденной. Она характеризуется недостаточностью тканей, которые входят в состав сердца, вен, связок.
Кроме болезненных ощущений в конечностях, подобное состояние может привести к:
- плоскостопию;
- нефроптозу;
- нарушению осанки;
- заболеваниям суставов;
- варикозу.
Иногда на фоне простудных недугов ребенок жалуется на боли в ногах. Грипп, ОРЗ часто характеризуются ломотой в суставах, упадком сил. Дискомфорт ноющего характера может охватывать все тело.
Такое состояние не считается аномальным. Поэтому в особом внимании не нуждается. Как правило, ребенку при суставном дискомфорте назначают препарат «Парацетамол». Он снимает неприятные ощущения.
После выздоровления такая симптоматика полностью исчезает.
Нередко родители, дети которых достигли 3-летнего возраста, замечают, что у ребенка болят икры ног. Подобную симптоматику может спровоцировать недостаток в организме таких веществ, как кальций, фосфор, калий. Костные ткани начинают интенсивно расти, а полноценного питания они не получают.
Данное состояние может быть спровоцировано неправильной пищей. Но иногда дефицит веществ вызван плохим усвоением данных элементов. Такая картина может сигнализировать о вторичном рахите.
Недуг чаще всего диагностируется у ребят старшего возраста либо подростков. При данном заболевании у ребенка болят ноги ниже колена. При этом дискомфорт носит острый характер. Обратите внимание, какой именно участок беспокоит вашего ребенка.
Болезнь Шляттера вызывает болезненный дискомфорт в передней области коленного сочленения, в месте, где берцовая кость соединена с сухожилием коленной чашечки. Характерной особенностью патологии является постоянство ощущений. Независимо от того, чем занят ребенок, боль не утихает. Дискомфорт беспокоит днем, ночью, во время движения, в состоянии отдыха.
В результате чего появляется такой недуг, врачи не готовы сказать. Но медики отмечают, что чаще всего болезнь диагностируется у ребят, занимающихся спортом.
Если у ребенка болят ноги, обязательно уделите необходимое внимание возникающей симптоматике. Иногда подобный дискомфорт может свидетельствовать о развитии системного, достаточно тяжелого недуга – болезни Стилла.
Как правило, патология сопровождается:
- периодическими прострелами;
- болезненным синдромом в ногах;
- общим недомоганием.
Если вы заметили у ребенка такие клинические проявления, то обратитесь к медикам. Иногда такие признаки указывают на начальную стадию заболевания Стилла либо лейкемию.
При ненадлежащем лечении у ребенка могут возникнуть серьезные последствия. Болезнь Стилла способна привести к значительному ухудшению зрения.
Итак, если ребенок жалуется на боли в ногах, следует четко понимать, когда дискомфорт спровоцирован серьезными причинами, и в каких случаях поводов для беспокойства нет.
Боли роста легко устраняются массажем и принятием теплой ванны. Если малыш после таких процедур полностью избавился от дискомфорта, то причин для паники нет. Однако не забывайте, частый болевой синдром в ногах – это повод для посещения педиатра, ортопеда, хирурга. Такое мероприятие, в большинстве случаев поможет родителям убедиться, что у малыша патологий не выявлено. Просто кроха интенсивно растет.
Дискомфорт в ногах может являться «звоночком» развивающихся недугов, если он сопровождается симптоматикой:
- высокой температурой;
- припухлостью конечностей;
- начинающейся хромотой;
- болью, возникающей утром, а также в течение дня;
- утратой аппетита и веса;
- хронической усталостью.
Если вы заметили хоть один симптом из перечисленных выше, обязательно посетите врача. Не дайте шанса развиться в организме ребенка неприятному недугу.
источник
Среди распространенных детских недугов специалисты отмечают боль в ногах. Данное понятие включает в себя ряд заболеваний, которые совершенно различаются по симптомам и причинам появления. Всякий конкретный случай требует четкого выяснения точной болевой локализации, которая может появиться в костях, мышцах, конечностях.
В это время строения костей, сосудов, аппарата связок и мышц имеют ряд особенностей, которые обеспечивают питание, правильный обмен веществ и темпы роста. У детей быстрее остальных вырастают голени и стопы. В местах стремительного роста ткани должен быть обеспечен обильный кровоток. Подрастающие ткани организма, благодаря сосудам, снабжающим питание мышц и костей, должным образом обеспечиваются кровью. Однако — число эластичных волокон в них минимальное. Следовательно, при движении у ребенка совершенствуется циркуляция крови. Когда мышцы трудятся – кости растут и развиваются. Когда ребенок спит, наблюдается понижение тонуса венозных и артериальных сосудов. Сбавляется интенсивность кровотока — появляются болезненные ощущения.
- Патология ортопедическая — плоскостопие, сколиоз, искривление позвоночника, неправильная осанка
При указанных недугах центр тяжести смещается, и на определенный участок ноги приходится максимальное давление.
- Хронические носоглоточные инфекции
К примеру — кариес, аденоидит, тонзиллит. Именно поэтому в детском возрасте нужно регулярно посещать лор — врача и стоматолога. Боль в ногах может сообщать о наличии различных заболеваний инфекционного характера.
- Нейроциркуляторная дистония (по гипотоническому типу)
Этот недуг вызывает боль в ножках у детей по ночам. Дети с таким заболеванием жалуются попутно на головные боли, сердечный дискомфорт, дискомфорт в области живота. Также возможно нарушение сна.
- Сердечно — сосудистая врожденная патология
Вследствие этой патологии понижается кровоток. При хождении дети могут падать и спотыкаться — это связано с усталостью ног и ощущением боли.
- Прирожденная неполноценность соединительных тканей
Дети с подобной аномалией могут страдать варикозным расширением вен, почечным опущением, искривлением осанки, сколиозом, плоскостопием.
Они могут стать причиной детской хромоты. Дети старшего возраста часто растягивают связки и мышцы. Процесс заживления не требует постороннего вмешательства.
- Сильные эмоции или стресс
Это в некоторых случаях может стать причиной хромоты. В особенности это заметно, когда ребенок взволнован или расстроен. Обратиться за помощью к врачу нужно, если на следующий день хромота не пройдет.
- Ушиб (или воспаление) колена или лодыжки
- Воспаление пальца на ногах, вросший ноготок
- Тесная обувь
- Растяжение Ахиллова сухожилия
Оно может спровоцировать боли в пятке. В случае поражения стопы могут беспокоить боли в середине или средней части ступни. Также приносить дискомфорт могут водяные мозоли.
- Недостаток витаминов и микроэлементов
Дети в возрасте старше трех лет жалуются на боль в икроножных мышцах, связанную с недостатком поступления в зоны роста костей фосфора и кальция.
При любой ОРВИ или гриппе у ребенка также могут болеть все суставы. Снять боль поможет обычный парацетамол.
Если ребенок жалуется на ножную боль, необходимо обратиться за помощью к следующим специалистам:
- Детскому неврологу;
- Гематологу;
- Педиатру;
- Ортопеду – травматологу.
Идти к врачу нужно в случае, если:
- Вы заметили воспаление и покраснение тазобедренного, коленного или голеностопного сустава;
- Ребенок без очевидной причины хромает;
- Есть подозрение на основательную травму или перелом.
- Любая травма может служить источником внезапной боли в ногах. К врачу необходимо обратиться при наличии припухлости или боли в суставе.
- Если сустав пухлый и приобрел красный или бурый цвет,нужно незамедлительно обратиться к доктору. Возможно – это начало тяжелого системного заболевания или попадание в сустав инфекции.
- Очень серьезно необходимо отнестись к появлению болей в суставах у ребенка по утрам — они могут свидетельствовать о наличии болезни Стилла или лейкемии.
- Среди детей достаточно расширена болезнь Шляттера. Недуг проявляется в виде острой боли в колене (передней его части), в месте присоединения сухожилия коленной чашечки к берцовой кости. Причина данного заболевания не установлена.
Каждый родитель должен наблюдать за своим чадом, следить за его обувью, обеспечивать полноценное питание и не ограничивать ребенка в движении. В рационе малыша должно быть все необходимое для нормального развития и роста детского организма.
Боль в ногах у детей может возникнуть в любом возрасте и по самым разным причинам. Она может возникнуть по вполне безобидным причинам, а может быть симптомом наличия серьезных заболеваний у ребенка.
информацияНе стоит при единичных жалобах сразу бежать в больницу, но игнорировать сильные или часто повторяющиеся боли нельзя. При самодиагностике важно как можно более точно определить источник боли.
Основные причины возникновения болей в ногах у ребенка, а также их последствия представлены ниже:
- Быстрый рост. Это одна из самых распространенных и довольно безобидных причин, тем не менее, она способна причинить значительное неудобство, как ребенку, так и родителям. В этом случае малыш часто просыпается ночью от боли в ногах. До начала периода полового созревания рост ребенка значительно увеличивается именно за счет увеличения длины ног, особенно голеней и стоп. Организм интенсивно обеспечивает растущие ткани кровью, но сосуды, благодаря которым происходит кровообращение в детском возрасте (до 10 лет), содержат слишком мало эластичных волокон. Поэтому хорошая циркуляция крови наблюдается в основном днем, когда ребенок активен и много двигается. Ночью же тонус сосудов снижается, кровоток становится менее интенсивным, что и приводит к болевым ощущениям. В данном случае необходимо просто усилить кровоток в ногах: помассировать, погладить, растереть голени и стопы ребенка.
- Травма, ушиб, растяжение. Самые распространенные причины боли, особенно если ребенок активен и энергичен. Чаще всего заживают сами собой, без посторонней помощи, но в особо тяжелых случаях рекомендовано посещение врача.
- Ортопедическая патология. Причиной болей может быть плоскостопие, сколиоз, различные нарушения осанки, болезнь Пертеса, болезнь Остуд-Шлаттера, врожденные патологии суставов ног.
- Врожденная патология сосудов и сердца. Боли связаны с ухудшением кровотока в ногах. Ребенок при этом быстро устает, часто спотыкается и падает при ходьбе. Также ощутимо различается пульс на руках (легко найти, все в норме) и ногах (слабо ощущается или вообще не прощупывается).
- Боль в ногах как симптом хронических заболеваний и патологий. В данном случае причиной болей в ногах могут быть следующие заболевания: туберкулез, артрит суставов, заболевания крови, патологии эндокринной системы (болезни надпочечников, сахарный диабет), ревматизм, инфицирование носоглотки (тонзиллит, множественный кариес, аденоиды).
- Дефицит кальция, калия и фосфора. Ощущается сильная боль в икроножных мышцах. Возникает в случае недостаточного поступления данных микроэлементов в растущий организм, или с их плохим усваиванием.
- Грипп, ОРЗ. Боли и ломота в суставах часто сопутствуют таким заболеваниям. Избавиться от неприятных ощущений поможет парацетамол. По мере выздоровления болевые ощущения пройдут.
- Болезнь Шлятерра. Часто появляется у подростков и детей, занимающихся спортом. Проявляется острыми болями передней части коленей, эти места приобретают болезненную чувствительность. Причины этого заболевания точно не установлены, часто болезнь Шлятерра проходит сама собой.
- Болезнь Стилла, лейкемия. Стоит обратить внимание на сильные постоянные боли в суставах (иногда с прострелами), при ярко выраженном плохом самочувствии ребенка и немедленно обратиться к врачу. Болезнь Стилла может привести к сильным нарушениям зрения.
- Врожденная неполноценность соединительных тканей. Так как эта ткань входит в состав органов сердечно-сосудистой системы, кроме болей в ногах может вызывать такие заболевания, как плоскостопие, нефроптоз, нарушения осанки, болезни суставов.
- Септический артрит. Связан с инфицированием суставов и в запущенных случаях может необратимо повредить их.
- Припухлость и покраснение суставов. Эти симптомы в сочетании с болью в ногах могут свидетельствовать не только о серьезных травмах и ушибах, но и об инфекции в суставе, различных тяжелых заболеваний.
- Неудобная обувь. Частая причина болей в ногах, нередко сопровождается мозолями.
- Вросший ноготь.
При любых жалобах ребенка на боль в ногах родители должны тщательно осмотреть его, постараться выявить продолжительность болей и точный момент их возникновения и при необходимости обратиться к специалисту.
важноОбращаться к врачу также необходимо, если вы наблюдаете сильное покраснение и воспаление суставов. В случае подозрений перелома, сильного растяжения или иных серьезных травм. А также при наличии хромоты в течение нескольких дней.
Квалифицированный врач сможет поставить точный диагноз и назначить правильное лечение. Возможно, нужно будет сдать общие анализы крови и мочи, сделать ЭКГ, рентген. Главное — вовремя обратиться к врачу и не заниматься самолечением, так как это может только усугубить болезнь.
Когда у ребенка что-то болит, то кажется, что все не так, особенно если малыш — совсем маленький и не может объяснять, как и что у него болит. Любая боль вызывает у него плач, и только по громкости детского крика можно определять, насколько эта боль сильна.
Если родителям удалось определить, что у ребенка болят пальцы ног, то нужно немедленное вмешательство врачей.
Ни в коем случае не надо пытаться устранять болезнь самостоятельно.
Обычно причиной боли пальцев ноги у ребенка может являться какая-то травма, однако ребенок вряд ли будет помнить, где и когда он ее получил. Ребенок может плакать от боли, но он не в состоянии связывать боль с конкретным случаем. Подобные «механические» причины — наиболее часты, хотя бывает и много иных причин для боли.
Ноги и пальцы на ногах малыша могут болеть из-за тесной обуви, сжимающей пальцы ног, из-за потертостей, пузырей на коже или мозолях. У детей чуть постарше причиной болей может быть вросший ноготь. Вот почему родители должны, внимательно осмотрев ноги ребенка, проверить удачность подобранных туфель или кроссовок, а также наличие заноз, отеков и покраснения. Если виновата обувь, то донашивать ее не надо, лучше сразу поменять на более удобную и не такую тесную.
Зачастую у малыша из-за вирусной инфекции повышается температура, а затем появляются и боли в конечностях как следствие проникновения вируса в мышечные ткани. Иногда может развиться «реактивное» воспаление. В этом случае нужна консультация специалиста. Как правило, лечат эту болезнь медикаментозно при постельном режиме.
У детей артрит и как его следствие – боли пальцев ног — возникают по разным причинам. Признаки, на которые родителям следует обращать внимание, это боль, отеки, покраснения вокруг воспаленного пальца.
Боли в пальцах ног у маленьких детей может быть вызваны такой болезнью как фасциит или, говоря ненаучным языком, болью в пятках. Пяточные боли, которые возникают в результате воспаления нервных окончаний, передаются к пальцам ног. В этом случае непременно нужно обратиться к специалисту.
Вполне возможно, что причиной болей пальцев ног может быть камешек, проникший в ботинок, и после его удаления боль пройдет.
Заключение
В любом случае при болях в пальцах ног, а тем более — при повышении температуры, необходимо проконсультироваться с травматологом и ортопедом, а также пройти осмотр у терапевта.
источник
У ребенка болит стопа по многим причинам. Это может быть связано не только с ростом самого малыша, но и с различными патологиями в суставах, костях, мышцах и т.д. Кроме того, не стоит исключать и травмы ног, так как дети очень подвижны.
Как только малыш начал жаловаться на болевые ощущения, необходимо постараться не только облегчить его состояние, но и выяснить причину недуга. Лучше всего обратиться в больницу для постановки диагноза и выбора наиболее оптимального лечения для малыша.
Существует множество причин, по которым у детей болят ноги, в том числе и стопы. Это может быть связано с самыми различными процессами в организме малыша:

- Ортопедические патологические явления в ногах.
Причинами болезненных ощущений могут являться различные патологии в развитии ног. Например, это может быть связано с сколиозом, проблемами осанки, плоскостопием. В таких случаях центр тяжести смещается, что и приводит к изменениям давления на стопы. Например, это может быть связано с патологией суставов таза. Кроме того, остеохондропатия тоже оказывает негативное воздействие. Болевые ощущения в стопах могут вызывать болезни Шлаттера- Остуда и болезни Пертеса.

Этот процесс чаще всего дает о себе знать в ночное время. Кроме болей в ногах ребенок чувствует дискомфорт в животе, в области сердца. Появляется головная боль, нарушается сон. Ребенок ощущает нехватку кислорода.
- Патологии сердца и кровеносных сосудов
Некоторые пороки развития кровеносных сосудов и сердца тоже могут привести к дискомфорту и болям в ногах. В таком случае маленький ребенок начнет спотыкаться, часто падать. Он будет достаточно часто жаловаться маме, что устал и болят ножки, они его не слушаются. Нужно проверить пульс ребенка на руках и ногах. При проблемах сердца и кровеносных сосудов пульс при проверке на ногах будет плохо прощупываться или вообще отсутствовать.

Боли в области пятки могут быть вызваны проблемами с Ахилловым сухожилием. Это происходит, если оно растягивается. После трех лет дискомфорт в ногах может быть связан с недостатком калия, кальция и фосфора.
Если боль возникла внезапно, то причиной этому может быть травма или ушиб. Кроме того, причинами могут быть лейкемия, заболевание Стилла, респираторные болезни, заболевание Шляттера, стрессы и прочее.
Обязательно нужно прислушиваться к жалобам ребенка и приглядывать за ним. Необходимо подбирать удобную обувь. Лучше всего, если стелька будет ортопедической, чтобы предотвратить развитие различных болезней ног и спины. Не стоит ребенку находиться постоянно в кроссовках, какими бы удобными они не были. Туфли должны иметь плотную подошву, но сверху они должны быть мягкими. Обязательно нужно покупать обувь по размеру.

Родители должны уделять много внимания самочувствию малыша и следить за его здоровьем. При первых жалобах нужно оказать помощь или обратиться к врачу. Если ноги болят после гриппа, ангины, поноса и прочих болезней, то об этом следует сообщить врачу.
Если болезненные ощущения в ногах вызваны обычным ростом малыша, то можно снять болевые ощущения с помощью легкого массажа, который поможет расслабиться. Полезными будут теплые ванночки в различными отварами. Можно приготовить компресс и оставить его на больном месте на непродолжительное время. В более тяжелых случаях разрешается применять Диклофенак или Бутадион в виде мазей перед сном. Если боли при росте слишком выражены, то разрешается выпить таблетку Парацемола, Ибупрофена или Нурофена. Но пить их нужно в количестве в 3 раза меньше, чем положено по дозировке для малыша.
Не всегда родители вовремя обращаются в больницу при болезненных ощущениях в стопе у малыша.

Очевидной причиной для похода в больницу является хромота. Даже если ребенок слегка прихрамывает, все равно необходимо проверить его ножку. При подозрениях на переломы или прочие травмы тоже нужно идти к доктору на проверку. Если появились небольшие отеки, припухлости и дискомфорт в стопе, то нужно обратиться в больницу, так как это симптомы развития заболеваний или полученной травмы. А застарелые болезни намного сложнее лечить. Если сустав стал очень пухлым и имеет бурую или красную окраску, то это уже свидетельствует о более тяжелой форме недуга. Скорее всего, заболевание является системным, а в сустав попала инфекция.
Очень важно обратить внимание на то, когда боль проявляется сильнее. Если у малыша боль ощущается чаще всего в утреннее время, это может быть симптомом заболевания Шляттера, которое достаточно часто проявляется в детском возрасте. Причины этого недуга до сих пор не выявлены. В большинстве случаев болезненные ощущения имеют острый характер. Они ощущаются в передней области колена, но могут отдавать и в другие суставы ноги, в том числе и в стопу.
Если у ребенка болит стопа, то не стоит игнорировать эти тревожные звоночки. Это может быть связано не только с различными травмами или непосредственным ростом организма. Причина может заключаться в патологических явлениях в скелетно-мышечном аппарате ребенка. Чтобы не запускать проблему, нужно как можно раньше обратиться в больницу для выявления болезни и ее дальнейшего лечения.
источник
Среди распространенных детских недугов специалисты отмечают боль в ногах. Данное понятие включает в себя ряд заболеваний, которые совершенно различаются по симптомам и причинам появления. Всякий конкретный случай требует четкого выяснения точной болевой локализации, которая может появиться в костях, мышцах, конечностях.
В это время строения костей, сосудов, аппарата связок и мышц имеют ряд особенностей, которые обеспечивают питание, правильный обмен веществ и темпы роста. У детей быстрее остальных вырастают голени и стопы. В местах стремительного роста ткани должен быть обеспечен обильный кровоток. Подрастающие ткани организма, благодаря сосудам, снабжающим питание мышц и костей, должным образом обеспечиваются кровью. Однако — число эластичных волокон в них минимальное. Следовательно, при движении у ребенка совершенствуется циркуляция крови. Когда мышцы трудятся – кости растут и развиваются. Когда ребенок спит, наблюдается понижение тонуса венозных и артериальных сосудов. Сбавляется интенсивность кровотока — появляются болезненные ощущения.
- Патология ортопедическая — плоскостопие, сколиоз, искривление позвоночника, неправильная осанка
При указанных недугах центр тяжести смещается, и на определенный участок ноги приходится максимальное давление.
- Хронические носоглоточные инфекции
К примеру — кариес, аденоидит, тонзиллит. Именно поэтому в детском возрасте нужно регулярно посещать лор — врача и стоматолога. Боль в ногах может сообщать о наличии различных заболеваний инфекционного характера.
- Нейроциркуляторная дистония (по гипотоническому типу)
Этот недуг вызывает боль в ножках у детей по ночам. Дети с таким заболеванием жалуются попутно на головные боли, сердечный дискомфорт, дискомфорт в области живота. Также возможно нарушение сна.
- Сердечно — сосудистая врожденная патология
Вследствие этой патологии понижается кровоток. При хождении дети могут падать и спотыкаться — это связано с усталостью ног и ощущением боли.
- Прирожденная неполноценность соединительных тканей
Дети с подобной аномалией могут страдать варикозным расширением вен, почечным опущением, искривлением осанки, сколиозом, плоскостопием.
Они могут стать причиной детской хромоты. Дети старшего возраста часто растягивают связки и мышцы. Процесс заживления не требует постороннего вмешательства.
- Сильные эмоции или стресс
Это в некоторых случаях может стать причиной хромоты. В особенности это заметно, когда ребенок взволнован или расстроен. Обратиться за помощью к врачу нужно, если на следующий день хромота не пройдет.
- Ушиб (или воспаление) колена или лодыжки
- Воспаление пальца на ногах, вросший ноготок
- Тесная обувь
- Растяжение Ахиллова сухожилия
Оно может спровоцировать боли в пятке. В случае поражения стопы могут беспокоить боли в середине или средней части ступни. Также приносить дискомфорт могут водяные мозоли.
- Недостаток витаминов и микроэлементов
Дети в возрасте старше трех лет жалуются на боль в икроножных мышцах, связанную с недостатком поступления в зоны роста костей фосфора и кальция.
При любой ОРВИ или гриппе у ребенка также могут болеть все суставы. Снять боль поможет обычный парацетамол.
Если ребенок жалуется на ножную боль, необходимо обратиться за помощью к следующим специалистам:
- Детскому неврологу;
- Гематологу;
- Педиатру;
- Ортопеду – травматологу.
Идти к врачу нужно в случае, если:
- Вы заметили воспаление и покраснение тазобедренного, коленного или голеностопного сустава;
- Ребенок без очевидной причины хромает;
- Есть подозрение на основательную травму или перелом.
- Любая травма может служить источником внезапной боли в ногах. К врачу необходимо обратиться при наличии припухлости или боли в суставе.
- Если сустав пухлый и приобрел красный или бурый цвет,нужно незамедлительно обратиться к доктору. Возможно – это начало тяжелого системного заболевания или попадание в сустав инфекции.
- Очень серьезно необходимо отнестись к появлению болей в суставах у ребенка по утрам — они могут свидетельствовать о наличии болезни Стилла или лейкемии.
- Среди детей достаточно расширена болезнь Шляттера. Недуг проявляется в виде острой боли в колене (передней его части), в месте присоединения сухожилия коленной чашечки к берцовой кости. Причина данного заболевания не установлена.
Каждый родитель должен наблюдать за своим чадом, следить за его обувью, обеспечивать полноценное питание и не ограничивать ребенка в движении. В рационе малыша должно быть все необходимое для нормального развития и роста детского организма.
источник
Консультация
Добрый день! У моего сына (6 лет) болят пальцы рук и ног (не зависимо от времени суток и все пальцы болят постоянно и одинаково). Внешне на пальцах никаких изменений нет. Иногда боли усиливаются и он начинает их поджимать/зажимать/скрючивать. Одно время (примерно в течение 1-2 месяцев) он постоянно с силой сжимал пальцы рук в кулаки (даже натёр кожу между указательным и средним пальцем) и поджимает периодически пальцы ног. Потом сжимать перестал, но говорит боли не прошли, а просто он привык и сжимать ему надоело. Теперь сжимает когда боли усиливаются. Иногда просит чтобы я сжимала ему пальцы, так ненадолго становится легче. С этой проблемой мы в декабре 2015г. обратились к педиатру. Причём раньше (примерно с 3- х лет) он жаловался иногда весной и осенью: сначала один сезон жаловался только на голеностопы, в другой сезон только на лучезапястные (никогда на пальцы не жаловался). Но это было не так длительно и болезненно, проходило само собой. Ранее ходили к ортопеду, кардиологу (с ЭКГ) – решили что это «боли роста». Пропили Магне В6 и всё. Когда в ноябре 2015 года ребенок стал жаловаться на боли в пальцах, стали пить магний, толку нет. Подождали с месяц (думали пройдёт как и раньше, тем более зимой такого не было) и пошли по врачам. К слову – у ребенка СДВГ (очень активный, не внимательный, раздражительный). Когда садится кушать или чем- то заниматься – то снимает сандалии и носки. Не может писать дольше 5-10 минут, говорит пальцы разболелись. Ночью бывают задержки дыхания, но никто на это внимания не обращает. На боли в животе не жалуется. Стул нормальный, ежедневный. Как- то раз в январе 2016 утром ребенок встал и пожаловался, что не может согнуть четыре основных пальца правой руки (больно), пока добежали до поликлиники, всё прошло и больше не повторялось. Моча общая и на стерильность нормальные. Гармоны щитовидки (ТТГ и Т4 своб) в норме. Ходили к инфекционисту: в соскобах и неоднокр. кале (в том числе развернутом) паразитов не найдено; ИФА на TORCH (простой герпес, ЦМВ, токсоплазмоз) – не выявлены, найдены антитела к краснухе (говорят это после давней прививки); ВИЧ не обнаруж.; бак пасев на стрептококк из зева отрицат.; ИФА описторхоз и токсокароз отрицат. Ангиной не болели. Перед началом болей сильных простуд не было. УЗИ органов брюшной полости и щитовидной железы в норме, но форма желчного пузыря буквой «Г». УЗИ суставов пальцев рук в норме. В заключении ЭКГ: синусовый ритм 80, ЭКГ в пределах возрастных изменений. На УЗИ сердца в 2015 нашли доп. хорду, на свежем УЗИ ещё нашли незначит. овальное окно. Ещё назначили электронейромиографию ног, на которой есть небольшие изменения (то ли действительно патология, то ли возрастная незрелость – так сказал невролог), в заключении написано: «Нарушение функции N PERONEUS DEX по типу аксонопатии, дистальной миелонопатии, N PERONEUS SIN по типу аксонопатии; дистальная сенсорная нейропатия. ». Что касается анализов крови, то гастроэнтеролог говорит, что такие показатели могут быть из- за загиба желчного пузыря (прописали нам хофитол и урсофальк).
Сейчас вновь боли по вечерам усиливаются, когда спать ложимся, особенно в пальцах ног, он их под меня сует. Засыпает с трудом.
Иногда был повышены: АСТ (до 62,1 U/L), АСЛО (до 120 Ul/ml), щелочная фосфотаза (до 474 U/L). Иногда по анализам крови были понижены: протеин (до 58,9 g/l) и железо (до 10,6 umol/l). Постоянно был понижен креатинин (до 23,5 umol/l). Анализы на ревмат. фактор отрицат.
Кардиолог назначал магний В6, кальций Д3, элькар, курантил – пропили, боли не изменились. Один невролог назначал атаракс и тенотен, другой невролог позже атаракс и пантокальцин – пропили, результата нет (ни по пальцам ни по гиперактивности). Пили нейромультивит, тоже без изменений каких- либо. В июне 2016 делали электрофорез с нейромидином, толку нет.
ИТОГ: На данный момент наблюдаемся у невролога с ПОЛИНЕЙРОПАТИЕЙ не ясного генеза. СДВГ и боли в пальцах рук и ног не проходят, писать долго не может, а скоро в школу – что делать не знаем. Помогите пожалуйста разобраться.
источник
Болят пальцы ног. Болят косточки пальцев ног. Причины болей в пальцах ног. Боли при ходьбе. Патологии, вызывающие болезненность. Помощь при болях в пальцах ног
К костям пальцев ног относят фаланги, являющиеся мелкими трубчатыми костями, состоящими из тела и двух эпифизов (концов) – проксимального (ближнего) и дистального (дальнего). Первые (большие) пальцы каждой ноги состоят всего из двух фаланг – проксимальной и дистальной, в то время как все остальные пальцы состоят из трех фаланг – проксимальной, средней и дистальной.
Суставная поверхность проксимальных эпифизов проксимальных и средних фаланг является вогнутой. Суставная поверхность дистальных эпифизов проксимальных и средних фаланг формирует головку блоковидной формы. Дистальный эпифиз дистальных фаланг представлен бугристостью, поверх которой располагаются ногтевые ложа.
Суставы пальцев стоп делятся на плюснефаланговые и межфаланговые. Плюснефаланговые суставы по форме являются шаровидными и позволяют осуществлять сгибание, разгибание, отведение, приведение и ротацию вокруг оси кости. Межфаланговые суставы являются блоковидными, поэтому в них доступны лишь движения в одной плоскости – сгибание и разгибание.
Суставы пальцев ног призваны обеспечить смещение формирующих их костей относительно друг друга. Любой сустав состоит из двух суставных поверхностей и суставной оболочки (капсулы). Между суставными поверхностями находится суставная щель. Суставная оболочка состоит их двух слоев – наружного и внутреннего. Наружный слой состоит из плотной оформленной соединительной ткани и является высокоустойчивым по отношению к механическим воздействиям. Внутренний слой иначе называется синовиальным и состоит из призматического эпителия. Основной функцией данного эпителия является обеспечение циркуляции синовиальной жидкости в полости сустава и поддержание отрицательного давления в ней.
Питание хрящевой ткани является двояким. Со стороны кости хрящ получает питательные вещества через сеть капилляров, называющейся подхрящевой основой. В самом хряще кровеносные сосуды отсутствуют. Кроме того, хрящ получает питательные вещества из синовиальной жидкости посредством диффузии (взаимное проникновение молекул одного вещества между молекулами другого вещества).
Пальцы ног способны сгибаться благодаря двум группам сочленений – плюснефаланговым и межфаланговым суставам. Плюснефаланговые суставы состоят из суставных поверхностей головок плюсневых костей и оснований проксимальных фаланг. Они классифицируются как шарообразные, однако, несмотря на это, в них осуществляется лишь сгибание и разгибание. Только большие пальцы ног способны к отведению, приведению и незначительной ротации (вращению).
Межфаланговые суставы формируются между суставными поверхностями головок и оснований фаланг. Данные суставы классифицируются как блоковидные и допускают движения лишь вокруг одной оси, то есть сгибание и разгибание.
Пальцы ног приводятся в движения посредством двух групп мышц – сгибателей и разгибателей. Каждая из мышц данных групп имеет как минимум два собственных сухожилия, при помощи которых она прикрепляется к кости. Мышцы разгибатели находятся на тыле стопы, а мышцы сгибатели – на подошвенной ее поверхности. Кроме того, пальцы ног приводятся в движение не только мышцами, начинающимися и заканчивающимися в пределах стопы. В частности, речь идет о длинных сгибателях и разгибателях, которые по факту располагаются в области голеней, однако их длинные сухожилия проходят между костями, мышцами и сухожилиями стопы, прикрепляясь, в конечном счете, к фалангам пальцев.
К мышцам разгибателям пальцев стопы относят:
- короткий разгибатель пальцев;
- длинный разгибатель пальцев;
- короткий разгибатель большого пальца стопы;
- длинный разгибатель большого пальца стопы.
| Наименование мышцы | Проксимальное (ближнее) место прикрепления | Дистальное (дальнее) место прикрепления | Функция мышцы |
| Короткий разгибатель пальцев | Верхняя и латеральная поверхность пяточной кости. | Основание проксимальных, средних и дистальных фаланг 2 — 5 пальцев стопы. | Разгибание и незначительное отведение 2 – 5 пальцев стопы. |
| Длинный разгибатель пальцев | Верхняя треть большеберцовой кости, головка малоберцовой кости, верхняя часть межкостной перепонки голени. | Основание средних и дистальных фаланг 2 — 5 пальцев стопы. | Разгибание стопы и 2 — 5 пальцев стопы. Отведение стопы и поднятие ее латерального (внешнего) края. |
| Короткий разгибатель большого пальца стопы | Передняя часть верхней поверхности пяточной кости. | Проксимальная и дистальная фаланга большого пальца ноги. | Разгибание большого пальца стопы. |
| Длинный разгибатель большого пальца стопы | Средняя и нижняя треть внутренней поверхности малоберцовой кости и межкостной перепонки. | Тело проксимальной и основание дистальной фаланги большого пальца ноги. | Разгибание большого пальца стопы, разгибание и приподнимание внутренней стороны стопы. |
К мышцам сгибателям пальцев стопы относят:
- мышца, отводящая большой палец стопы;
- мышца, приводящая большой палец стопы;
- короткий сгибатель большого пальца стопы;
- длинный сгибатель большого пальца стопы;
- короткий сгибатель мизинца стопы;
- мышца, отводящая мизинец стопы;
- мышца, противопоставляющая мизинец стопы;
- короткий сгибатель пальцев;
- длинный сгибатель пальцев;
- квадратная мышца подошвы.
| Наименование мышцы | Проксимальное (ближнее) место прикрепления | Дистальное (дальнее) место прикрепления | Функция мышцы |
| Мышца, отводящая большой палец стопы | Латеральный удерживатель сгибателей, медиальный отросток бугра пяточной кости, подошвенная поверхность ладьевидной кости. | Основание проксимальной фаланги большого пальца и медиальная сесамовидная кость. | Сгибание и отведение большого пальца стопы, а также поддержание свода стопы. |
| Мышца, приводящая большой палец стопы | Состоит из двух головок – поперечной и косой. Сухожилие поперечной головки прикрепляется к капсулам 3 — 5 плюснефаланговых суставов, к дистальным концам 2 — 5 плюсневых костей, подошвенному апоневрозу и к глубоким поперечным плюсневым связкам. Сухожилие косой головки прикрепляется к подошвенной поверхности кубовидной кости и латеральной клиновидной кости, к основанию 2 — 5 плюсневых костей, длинной подошвенной связке. Иногда прикрепляется к подошвенному синовиальному влагалищу длинной малоберцовой мышцы. | Основание проксимальной фаланги большого пальца стопы, а также латеральная сесамовидная кость. | Сгибание и приведение большого пальца стопы, а также поддержание свода стопы. |
| Короткий сгибатель большого пальца стопы | Медиальная клиновидная кость, подошвенная поверхность ладьевидной кости, сухожилие задней большеберцовой мышцы и длинная подошвенная связка. | Обе сесамовидные кости и основание проксимальной фаланги большого пальца стопы. | Сгибание большого пальца стопы и укрепление свода стопы. |
| Длинный сгибатель большого пальца стопы | Нижние 2/3 малоберцовой кости, межкостной перепонки и задней межмышечной перегородки. | Основание дистальной фаланги большого пальца стопы. | Сгибание большого пальца стопы, а также частично и 2 — 4 пальцев стопы. Участвует в приведении и супинации стопы, а также укрепляет продольный свод стопы. |
| Короткий сгибатель мизинца стопы | 5-я плюсневая кость, длинная подошвенная связка и подошвенное влагалище длинной малоберцовой мышцы. | Основание проксимальной фаланги мизинца стопы. | Укрепление латерального свода стопы. Незначительное сгибание мизинца стопы. |
| Мышца, отводящая мизинец стопы | Латеральный и медиальный отросток бугра пяточной кости, подошвенный апоневроз. | Латеральная сторона основания проксимальной фаланги мизинца. | Незначительно отводит мизинец стопы, а также поддерживает латеральный свод стопы. |
| Мышца, противопоставляющая мизинец стопы | Длинная подошвенная связка. | Дистальный конец 5-ой пястной кости. | Незначительно противопоставляет мизинец стопы. Участвует в формировании свода стопы. |
| Короткий сгибатель пальцев стопы | Медиальный отросток бугра пяточной кости и подошвенный апоневроз. | Основание средних фаланг 2 — 5 пальцев ног. | Сгибание 2 — 5 пальцев ног и укрепление свода стопы. |
| Длинный сгибатель пальцев стопы | Средняя треть задней части большеберцовой кости и глубокого листка фасции голени. | Основание дистальных фаланг 2 — 5 пальцев ног. | Незначительно участвует в сгибании 2 — 5 пальцев стопы. При ходьбе прижимает пальцы к опоре. Осуществляет сгибание и супинацию стопы, участвует в укреплении ее свода. |
| Квадратная мышца подошвы | Нижнемедиальная поверхность пяточной кости. | Наружный край сухожилия длинного сгибателя пальцев. | Изменяет направление тяги длинного сгибателя пальцев на прямое по отношению к мышцам. |
Поверх суставов и мышц пальцев ног располагается слой подкожной жировой клетчатки и кожа. На подошвенной стороне пальцев ног, то есть на их подушечках данный слой массивнее, чем на тыльной стороне.
Кожа пальцев ног имеет некоторые особенности. Как и во всем теле, она состоит из многослойного плоского ороговевающего эпителия. На тыльной и боковых поверхностях пальцев данный эпителий состоит из четырех слоев — базального, шиповатого, зернистого и рогового. Кроме того, на коже тыльной стороны часто располагаются хорошо развитые волосяные фолликулы с сальными и потовыми железами. На подошвенной стороне эпидермис более плотный за счет добавочного блестящего слоя.
Отдельного внимания заслуживает ногтевое ложе и ноготь. Ногтевое ложе состоит из соединительнотканной и эпителиальной части. Соединительнотканная часть располагается наиболее глубоко и прилежит непосредственно к дистальным фалангам. В своем составе она содержит множество эластических волокон. Эпителиальная часть ногтевого ложа находится над соединительнотканной частью и представляет собой ростковую зону. Продуктом роста является ноготь, состоящий из плотно прилегающих друг к другу пластинок кератина.
В пальцах ног могут воспалиться следующие анатомические структуры:
- кости;
- суставы;
- связки;
- суставные оболочки;
- мышцы;
- лимфатические узлы;
- лимфатические сосуды;
- кровеносные сосуды;
- подкожная жировая клетчатка;
- ногтевое ложе;
- кожа и ее придатки (волосяные фолликулы, сальные и потовые железы).
Боли в пальцах ног могут быть вызваны:
- растяжением связок;
- растяжением сухожилий;
- травмой (ушибом, переломом) пальца;
- ожогом;
- обморожением;
- лимфаденитом;
- лимфангитом;
- подагрой;
- диабетической ангиопатией;
- диабетическим полиневритом;
- атеросклерозом;
- облитерирующим тромбангиитом (болезнью Винивартера-Бюргера);
- тромбоэмболией пальцевых артерий ног;
- истинной полицитемией (болезнью Вакеза) и вторичными эритроцитозами;
- сухой мозолью;
- мягкой (мокрой) мозолью;
- ревматическими болезнями;
- вальгусной деформацией первого пальца стопы;
- невромой Мортона;
- остеомиелитом;
- панарицием;
- фурункулом;
- вращением ногтя в ногтевое ложе;
- сдавлением спинномозговых нервов;
- синдром/болезнью Рейно
- системными заболеваниями;
- отравлением соединениями мышьяка;
- лепрой (проказой);
- первичными или вторичными костными опухолями, кистами;
- полиневритом, вызванным паранеопластическим синдромом и др.
Растяжение связочного аппарата развивается вследствие травмы, при которой движение в суставе произошло шире допустимого диапазона. В результате вся механическая нагрузка обрушивается на связочный аппарат, который обычно растягивается, а при критическом воздействии – разрывается. Поскольку коллатеральные связки пальцев ног переплетаются с волокнами суставных капсул, то их растяжение часто сопровождается нарушением целостности суставных капсул и выходом суставной жидкости в окружающие ткани.
Боль при растяжении связок зависит от времени, прошедшего с момента травмы. Непосредственно после растяжения отмечается острая локализованная боль. Часто наблюдается стремительный отек в области растяжения, вызванный разрывом одного из кровеносных сосудов. Если место травмы иммобилизировать (обездвижить), то через несколько часов боль уменьшается и становится тупой. Однако малейшее движение приводит к ее обострению.
Травмой называется любое воздействие на ткани организма, приведшее к нарушению его структурной целостности. В зависимости от тяжести повреждений травмы классифицируются на несколько категорий. Наиболее сложные травмы приводят к многооскольчатым открытым и закрытым переломам с размозжением мягких тканей. Травмы средней тяжести чаще приводят к закрытым линейным переломам или трещинам, сопровождающимся контузией (ушибом) мягких тканей и растяжением связочно-сухожильного аппарата. Легкие травмы обычно ограничиваются только ушибом мягких тканей с незначительным повреждением кожных покровов.
Болевой синдром разнится, в зависимости от того, какие структуры повреждаются. Наиболее высока интенсивность болей при процессах, вовлекающих надкостницу, и при переломах. Несколько менее болезнен разрыв и растяжение связочно-сухожильного аппарата, при котором происходит поражение расположенных в них нервных окончаний. Болевые рецепторы в остальных тканях пальца ноги менее густо расположены, поэтому повреждение кожных покровов и мягких тканей данной области менее болезненно.
Длительность болевого синдрома также зависит от тяжести повреждений, поскольку она напрямую влияет на длительность сохранения воспалительного процесса. Чем дольше сохраняется воспалительный процесс, тем дольше отек сдавливает оставшиеся нервные окончания, причиняя боль.
Боли в пальцах ног, вызванные термическим ожогом, могут быть очень сильными, поскольку отражают поражение определенной площади кожных покровов до определенной глубины. Чем глубже распространяется область поврежденных тканей, тем сильнее болевой синдром. Механизм возникновения болей при термическом ожоге включает два компонента. Первым компонентом является непосредственное разрушение нервных окончаний тепловой энергией. При этом сначала поражаются только те клетки, которые пострадали непосредственно от тепловой энергии. Вторым компонентом является содержимое разрушенных клеток (ионы калия, литические ферменты и др.), которое вторично поражает здоровые клетки, расположенные вокруг области первичного ожогового поражения. Таким образом, площадь ожога может быть незначительной, но за счет вторичного некроза со временем объем пораженных тканей увеличивается, а болевые ощущения усиливаются.
Следует упомянуть, что помимо наиболее распространенных термических ожогов, существуют еще и химические, радиационные и ультрафиолетовые (солнечные) ожоги. Радиационные и ультрафиолетовые ожоги, несомненно, опасны, однако они поражают обычно весь организм и не вызывают изолированный ожог таких небольших частей тела как пальцы ног.
Иное дело – химический ожог. В зависимости от рН вещества химический ожог подразделяется на кислотный и щелочной. Кислотный ожог чем-то схож с термическим ожогом. При соприкосновении агрессивного фактора с кожей сразу формируется сухая корочка, препятствующая глубокому проникновению химического агента. Данный механизм клеточного поражения называется коагуляционным некрозом. Со щелочами, к сожалению, дела обстоят иначе. При соприкосновении с тканями они вызывают колликвационный некроз, то есть буквально расплавляют ткани. В результате защитной корочки не образуется и даже небольшое количество вещества проникает глубоко в ткани, приводя к значительному объему поражения.
Обморожением называется локальное действие низких температур на открытые части тела человека. При попадании на холод организм стремится сохранить как можно больше энергии, для чего перераспределяет кровь таким образом, чтобы она циркулировала в энергетическом ядре тела (внутренние органы, головной мозг). При этом периферические ткани вынуждены получать значительно меньше крови, а вместе с ней и меньше кислорода, питательных веществ и тепла. В связи с вышесказанным длительное пребывание в условиях низких температур чревато обморожением дистально расположенных частей тела, то есть пальцев рук и ног.
Следует отметить, что охлаждение частей тела протекает относительно безболезненно, поскольку холод блокирует нервные окончания. Боль появляется лишь во время последующего повышения температуры пострадавших от низких температур участков тела. Механизм повреждения клеток связан с остановкой метаболизма в них, а также с формированием в мягких тканях микроскопических кристаллов льда, разрывающих клеточную оболочку. После оттаивания содержимое клетки высвобождается в межклеточное пространство. При этом погибает сама клетка, а через некоторое время разрушаются и окружающие ее клетки под действием гиперкалиемии (высокая концентрация ионов калия) и многочисленных литических ферментов, определяя зону вторичного некроза по аналогии с ожогами.
Механизм возникновения болей связан с разрушением нервных рецепторов во время оттаивания. В дальнейшем он обуславливается отеком пораженных тканей в совокупности с влиянием медиаторов воспаления и продуктов распада на оставшиеся болевые окончания.
Лимфаденитом называется воспаление лимфатического узла. Воспаление регионарных лимфатических узлов является нормальной реакцией иммунной системы человека на присутствие в теле определенного воспалительного очага. Тем не менее, данный физиологический процесс часто является болезненным, поскольку увеличение размеров лимфатического узла сопровождается избыточным растяжением его капсулы, в которой отмечается высокая концентрация болевых рецепторов.
Следует отметить, что лимфаденит в области пальцев ног является достаточно редким явлением по той простой причине, что лимфатические узлы в области пальцев ног встречаются редко. Тем не менее, воспаленный лимфатический узел может пальпироваться в виде плотного, эластичного, болезненного, малоподвижного объемного образования с гладкими контурами. Кожа над областью лимфаденита отечна, гиперемирована (полнокровна) и горяча на ощупь.
Лимфангитом называется воспаление лимфатического сосуда. Как правило, оно развивается при наличии активного лимфаденита. Воспаляется в большинстве случаев лимфатический сосуд, приносящий лимфу к воспаленному лимфатическому узлу, то есть сосуд, который ориентирован периферийно от узла. Механизм развития лимфангита связывают с застоем лимфы в сосуде перед узлом, выполняющим функцию фильтра. В таких условиях бактерии, присутствующие в лимфе, атакуют стенку лимфатического узла, приводя к ее повреждению и развитию реактивного воспалительного процесса.
Воспаление лимфатического сосуда, относящего лимфу от лимфатического узла, является неблагоприятным признаком, свидетельствующим о несостоятельности иммунной системы и распространении инфекции. Механизм возникновения болей связан с отеком стенки сосуда и сдавлением расположенных в ней нервных окончаний.
Под диабетической ангиопатией подразумеваются специфические изменения, происходящие в кровеносных сосудах под влиянием повышенного уровня глюкозы в крови. Данные изменения проявляются сужением просвета крупных и мелких артерий, вплоть до изменения архитектоники капилляров. В результате вышеперечисленных патологических изменений периферические ткани, в особенности нижних конечностей, не получают достаточного кровоснабжения, из-за чего постепенно атрофируются и даже некротизируются (отмирают).
Объективно такие изменения проявляются снижением уровня оволосения нижних конечностей, появлением длительно незаживающих язв и в критических случаях — гангреной. Субъективно больной может испытывать боли в пальцах ног и стопах, связанные с недостатком кислорода в тканях. Тем не менее, не являются редкостью случаи, когда даже при выраженных сосудистых изменениях, например, при гангрене, больной сахарным диабетом абсолютно не испытывает болей. Данный феномен связан с диабетической нейропатией, проявляющейся выраженным снижением болевой чувствительности на фоне длительного и неконтролируемого течения сахарного диабета.
Атеросклерозом называется хроническое заболевание кровеносных сосудов, проявляющееся отложением на их стенках холестериновых бляшек. Причиной формирования бляшек является нарушение обмена жиров и углеводов в организме. Местом преимущественной локализации атеросклеротических бляшек являются артерии крупного и среднего калибра, в том числе аорта, подвздошные артерии, большеберцовые артерии и артерии стоп.
Для холестериновых бляшек характерен постепенный рост, вследствие которого они закупоривают просвет сосуда и ухудшают кровоток по нему. В результате артерия приобретает определенный пропускной лимит, из-за которого периферические ткани не получают достаточного количества кислорода и питательных веществ, в особенности во время усиленной физической нагрузки. Из-за недостаточности кислорода в тканях конечностей нервные окончания чрезмерно раздражаются, обуславливая возникновение боли. Такой тип боли называется «перемежающейся хромотой». Когда больной ходит, у него вначале возникают покалывания, а затем и боли в пальцах ног, стопе и голенях, вызванные дефицитом кислорода в тканях из-за недостаточного притока крови к ним. После вынужденной остановки мышцы ног восполняют энергетические резервы и боль исчезает. После того как больной проходит некоторую дистанцию, боли вновь появляются. При выраженных стадиях атеросклероза периферических артерий боли могут отмечаться и в покое. Их усиление также наблюдается при низких температурах из-за дополнительного спазма сосудов.
Данное заболевание характеризуется полиэтиологическим поражением (вызванным разнообразными причинами) артерий среднего и мелкого калибра. В число вероятных причин входит курение, повышенная функция надпочечников, изменения в периферической нервной системе, аутоиммунная агрессия и др.
В большинстве случаев (60 — 70%) данное заболеваний поражает именно мелкие артерии периферии, то есть артерии пальцев ног, стоп, кистей и предплечий. В результате действия вышеупомянутых факторов происходит постепенное сужение просвета артерий, сопровождающееся повышенной вероятностью формирования в них тромботических масс. Таким образом, пациенты, страдающие данным заболеванием, предрасположены к частым тромбозам артерий, кровоснабжающих пальцы рук и ног, кистей и стоп. Несколько реже тромбы могут формироваться и в более крупных артериях тела.
Болевой синдром может быть постоянным, например, при серьезном сужении сосуда в отсутствии тромба в нем. В данном случае боли будут возникать при ходьбе и проходить в покое, напоминая симптом под названием «перемежающаяся хромота». Однако боль может возникнуть и резко, в связи с закупоркой просвета артерии флотирующим до этого тромбом (тромб, головка которого прикрепляется к стенке сосуда, а хвост свободно плавает в его просвете, существенно не нарушая кровотока).
Тромбоэмболией называется патологическое состояние, при котором тромб отрывается от места, к которому он ранее был прикреплен, током крови уносится далее по кровеносному руслу и закупоривает отдаленный кровеносный сосуд. Тромбоэмболия отличается от тромбоза, при котором тромб постепенно увеличивается в размере и сам же закупоривает сосуд, в котором он рос. Источником тромбов, способных закупорить артерии пальцев ног, являются левые камеры сердца, аорта, подвздошные артерии и др.
Болевой синдром при тромбоэмболии артерий пальцев ног вызван состоянием острого кислородного голодания мягких тканей данный частей тела. В большинстве случаев поражается только один палец. Если источник тромбов не устранен, то после первой тромбоэмболии часто следуют повторные, поражающие остальные пальцы ног и даже определенные артерии стоп и голеней.
Истинная полицитемия является особым видом гемобластоза – доброкачественным опухолевым заболеванием кроветворной системы. Данное заболевание проявляется избыточным созреванием эритроцитов (красных кровяных телец). Уровень лейкоцитов и тромбоцитов также повышается, однако, в меньшей мере. Это, в свою очередь, приводит к сгущению крови и затруднению ее циркуляции по мелким кровеносным сосудам.
Одним из симптомов данного заболевания является болезненность в кончиках пальцев рук и ног, усиливающаяся при выполнении определенной физической работы. Данный симптом ярче выражен у пациентов, уровень гемоглобина которых достигает 200 г/л и более, а число эритроцитов достигает 7, 8 и даже 10 миллионов в одном литре крови.
Увеличение концентрации эритроцитов может наблюдаться также при вторичных эритроцитозах, которые возникают компенсаторно, в рамках определенных заболеваний. В частности, вторичные эритроцитозы встречаются у пациентов с хроническими бронхолегочными заболеваниями, у курильщиков, у жителей высокогорных районов и др.
Мягкой мозолью называется полостное жидкостное образование, возникающее вследствие повреждения поверхностных слоев эпидермиса посредством трения. Чаще всего мягкие мозоли развиваются на коже пальцев ног и тыльной стороне пяток, а основной причиной их возникновения является ношение тесной и неудобной обуви. Во время трения плотные слои кожи данных областей тела постепенно отрывается от начального ее слоя – базальной мембраны. В пространство между базальной мембраной и отделившимися вышерасположенными слоями кожи начинает поступать межклеточная жидкость. Со временем данная жидкость формирует упругую прозрачную или желтоватую полость, называемую волдырем. Края волдыря приподняты над поверхностью кожи, область вокруг него часто полнокровна и болезненна. Надавливание на мозоль также вызывает острую боль.
Механизм возникновения болей при мягкой (мокрой, влажной) мозоли связан с непосредственным давлением жидкости из просвета волдыря на болевые рецепторы, расположенные в базальном слое эпителия, расположенном на его дне. Кроме того, болезненность объясняется раздражением расположенных вокруг мозоли нервных окончаний, осуществляемым медиаторами воспалительного процесса.
Ревматические заболевания представляют собой широкую группу заболеваний, совмещающих поражение соединительной ткани, кровеносных сосудов и суставов. В патогенезе таких заболеваний не последнюю роль играет аутоиммунный компонент.
Поражение мелких суставов пальцев ног является признаком такого заболевания как ревматоидный артрит. Для него характерен активно протекающий воспалительный процесс, приводящий к выраженной деформации пальцев ног и рук, а также к снижению объема движений в них, вплоть до развития анкилозов (сращение суставных поверхностей). Боли в данном случае связываются с явлениями артрита (активного воспалительного процесса в суставе).
Помимо влияния на суставы ревматические болезни могут вызывать возникновение болезненности в пальцах ног путем усугубления их кровоснабжения. В частности, при узелковом периартериите вокруг мелких артерий возникают плотные узлы, оказывающие компрессию на них и ухудшающие пропускную способность. При системной красной волчанке может развиваться васкулит (воспаление кровеносных сосудов), сужающий просвет артерий пальцев ног и ухудшающий их кровоснабжение.
Помимо вышеперечисленных механизмов некоторые ревматические заболевания (системная красная волчанка, дерматомиозит, гранулематоз Вегенера и др.) способны вызывать боль в области пальцев ног путем аутоиммунного поражения нервов и мышц с развитием полиневритов и миозитов. Также полиневриты могут развиваться при порфирии, саркоидозе и амилоидозе.
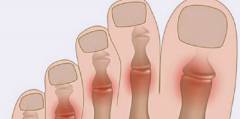
Под данным заболеванием подразумевается изменение конфигурации плюснефалангового сустава первого пальца ноги, таким образом, что ось пальца постепенно смещается латерально, формируя угол по отношению к оси стопы, открытый кнаружи. Данное заболевание является полиэтиологическим (вызывается множеством причин). В число наиболее распространенных из них входит плоскостопие, ношение тесной, короткой, зауженной в носках обуви, а также ношение каблуков. У определенных больных прослеживается генетическая предрасположенность к такого рода деформации большого пальца стопы.
Болезненность в данном случае вызывается не столько самой деформацией скелета стопы, сколько необходимостью носить обувь, сдавливающую выступающие эпифизы первых плюсневых костей и фаланг. Давление на кость и покрывающую ее кожу вызывает развитие воспалительного процесса, который обуславливает болевой синдром.
Невромой Мортона называется инкапсулированное объемное образование, развивающееся из нервной ткани и располагающееся между головками 3-й и 4-й плюсневых костей. Точной причины его возникновения по сей день не обнаружено, однако в связи с тем, что данное заболевание чаще развивается у носящих каблуки женщин, выдвигается предположение о том, что данная неврома связана с неравномерным распределением массы тела при ходьбе на передние части стоп.
В начальных стадиях заболевания, когда неврома не достигла больших размеров, больные испытывают лишь некоторый дискомфорт в положении стоя. Иногда отмечаются парестезии («чувство мурашек», «разряд тока») в области 3 — 4 пальцев ног. При сформировавшейся невроме Мортона отмечаются острые боли, возникающие только при оказании давления на ногу и проходящие в покое. Причиной болей является компрессия невриномы. Как правило, данные объемные образования развиваются только на одной ноге.
Остеомиелитом называется гнойное воспаление костного мозга. Согласно этиопатогенетической классификации остеомиелит может быть первичным и вторичным. Первичное заболевание иначе именуется гематогенным остеомиелитом и развивается при заносе бактерий в костный мозг током крови. Вторичный остеомиелит является травматическим и развивается как осложнение открытых переломов, хирургических вмешательств на кости и т. п.
Болевой синдром при остеомиелите является одним из самых выраженных в медицине. Его тяжесть вызвана условиями, в которых протекает воспалительный процесс, а именно замкнутостью полости, в которой располагается костный мозг. По мере развития воспалительного процесса количество гноя в костномозговой полости постепенно возрастает, увеличивая внутрикостное давление. Из-за роста давления кость стремится «разбухнуть», однако ее ограничивает надкостница, которая крайне мало поддается растяжению. В силу своей природы надкостница плотно иннервирована, поэтому во время остеомиелита нервные окончания, расположенные между надкостницей и компактным веществом, сильно сдавливаются, вызывая крайне выраженный болевой синдром.
Остеомиелит пальцев ног также может быть первичным и вторичным. В подавляющем большинстве случаев он является вторичным как осложнение перенесенных переломов.
Острый радикулярный синдром является патологическим состоянием, при котором происходит компрессия спинномозговых корешков. Компрессия может оказываться со стороны межпозвоночных дисков при их смещении или грыже, со стороны тел позвонков, со стороны объемных образований (опухолей, кист, аневризм и др.). Симптоматика радикулярного синдрома зависит от уровня, на котором происходит сдавление спинномозговых нервов.
Основным симптомом радикулярного синдрома является боль, в проекции иннервации сдавливаемого нерва. В частности, боли в пальцах ног могут быть вызваны компрессией спинномозговых корешков на уровне L4 — S2 (с 4-го поясничного по 2-й крестцовый позвонок). На данном промежутке от спинного мозга отходят нервы, ответственные за двигательную и чувствительную иннервацию длинного разгибателя пальцев, длинного и короткого разгибателя большого пальца стопы, длинных и коротких сгибателей пальцев стопы, а также короткого сгибателя большого пальца стопы. Таким образом, изменение положения тела может усилить или ослабить сдавление нервов, приводя к вариации интенсивности болевого синдрома. Данная черта отличает радикулярный синдром от иных заболеваний с непосредственным повреждением на уровне пальцев ног, при которых боль мало зависит от положения тела.
Болезнью Рейно называется патологическое состояние, проявляющееся идиопатическим (первичным, неизвестной причины) спазмом периферических артерий и артериол. Классическим симптомом болезни Рейно является побледнение и посинение пальцев рук и ног при нахождении в условиях низких температур окружающей среды. Синдромом Рейно именуется вторичный или симптоматический спазм вышеуказанных артерий и артериол, внешне ничем не отличающийся от болезни Рейно. Иными словами, синдром Рейно может являться проявлением одного из многочисленных заболеваний. По статистике болезнь и синдром Рейно чаще встречается среди женского населения.
В мировой литературе синдром Рейно иногда сопровождает обструктивные сосудистые заболевания (атеросклероз, облитерирующий тромбангиит, тромбоэмболии), инфекционный эндокардит, криоглобулинемию, истинный эритроцитоз, некоторые профессиональные патологии (хроническое влияние холода, электричества, вибраций и др.). Также синдром Рейно отмечается при системных заболеваниях соединительной ткани (склеродермии, системной красной волчанке, дерматомиозите), остром и хроническим корешковом синдроме, синдроме передней лестничной мышцы, а также при отравлениях некоторыми лекарственными веществами (дигидроэрготамин, никотин, метисергид и др.).
Поскольку при болезни и синдроме Рейно происходит спазм периферических артерий, то ткани, кровоснабжающиеся данными сосудами, испытывают острый дефицит кислорода и питательных веществ, из-за чего пациент ощущает сильные боли. Интенсивность болевого синдрома пропорциональна выраженности спазма и его длительности.
Мышьяк является одним из веществ, которые оказывают на организм человека губительное влияние. Механизм его действия связан с нарушением внутриклеточных процессов. В зависимости от поглощенной дозы данное вещество скоро или постепенно приводит к развитию полиорганной недостаточности. Вероятными источниками мышьяка могут служить свинцовые, никелевые, кобальтовые руды, пестициды, гербициды, некоторые красители, вулканическая пыль и др.
Острые отравления проявляются судорогами, падением артериального давления, острой почечной недостаточностью и комой, за которой часто наступает смерть. Хроническое отравление развивается при постепенном поступлении вещества в организм в крайне малых дозах. Тем не менее, в связи с крайне медленным выведением данного препарата из организма, при условии продолжения его поступления, концентрация его постепенно достигает опасных значений. Симптоматика несколько отличается от симптоматики острого отравления, однако также присутствуют признаки поражения всех систем организма. Одним из признаков хронического отравления мышьяком является острая боль во всех пальцах ног, слабо купирующаяся обезболивающими и противовоспалительными препаратами.
Костные опухоли в редких случаях могут являться причиной болей в области пальцев ног. Как ни парадоксально это звучит, но первичные костные опухоли в несколько раз чаще встречаются у молодых пациентов возрастом до 15 лет, чем у пациентов более старшего возраста, причем злокачественные опухоли встречаются в 3 раза чаще. Вторичные опухоли представляют собой метастазы в кость злокачественных опухолей иной локализации. Костные кисты являются еще более редким явлением, и в большинстве случаев их прогноз является благоприятным.
Как правило, присутствие опухоли длительное время остается незамеченным. Лишь когда она достигает размеров, необходимых, для того чтобы оказывать давление на надкостницу, она начинает вызывать боль. Многочисленные попытки лечения данных болей особого результата не приносят. Прорастание опухолевой тканью поперечника кости чревато возникновением патологического (спонтанного) перелома, поскольку опухоль нарушает правильную архитектонику кости и поэтому является слабым местом.
При болях в пальцах ног может потребоваться консультация:
- травматолога;
- ревматолога;
- физиотерапевта;
- хирурга;
- инфекциониста;
- невролога;
- нейрохирурга;
- онколога;
- токсиколога и др.
Расположенная ниже таблица поясняет, какие заболевания входят в сферу деятельности определенного специалиста.
| Специалист | Заболевание |
| Травматолог |
|
| Ревматолог |
|
| Физиотерапевт |
|
| Хирург |
|
| Инфекционист |
|
| Невролог |
|
| Нейрохирург |
|
| Эндокринолог |
|
| Онколог |
|
| Токсиколог |
|
Изучение особенностей клинической картины подразумевает, в первую очередь, тщательный сбор анамнеза (истории развития) заболевания. Кроме того, важно физикальное обследование (осмотр, пальпация и перкуссия), позволяющее получить максимальной количество информации о заболевании до этапа лабораторных и инструментальных исследований.
Поскольку основной жалобой является боль, то следует определить ее характеристики (острая, тупая, пульсирующая, жгучая, удар током и др.). Полезно знать какова интенсивность болей. Если интенсивность варьирует, то в какое время суток и какие факторы влияют на усиление и уменьшение болей. Если по утрам присутствует скованность в суставах пальцев ног, то следует выяснить, через какое время она проходит. Важно знать, как долго пациент испытывает боли, как боль проявилась впервые и чем была вызвана. Следует спросить, переносил ли пациент какие-либо травмы, а если переносил, то как давно.
Кроме вопросов, относящихся непосредственно к основному симптому (болям), следует выяснить, какие симптомы сопровождают боли. В частности стоит спросить отмечалась ли у пациента лихорадка, озноб, мышечные подергивания, кожные высыпания, снижение мышечной силы, деформация пальцев ног, сухость во рту и др.
Пальпация болезненных пальцев позволяет определить наличие активного воспалительного процесса или его отсутствие. Также иногда пальпаторно удается определить наличие перелома или некоего объемного образования. Ощущение хруста при движении в суставах наталкивает на мысль об изменении целостности суставных поверхностей. Перкуссия костей пальцев ног позволяет с достаточно высокой долей вероятности диагностировать процессы, в которых повреждена надкостница (переломы, остеомиелит, костные опухоли и др.).
Лабораторные исследования часто предоставляют врачу необходимую информацию для постановки диагноза, однако, сами по себе без остальных данных (клинических, инструментальных) они не являются достаточным основанием для подтверждения диагноза. Иными словами, их роль является второстепенной, вспомогательной. Причиной тому – вероятность разнообразной трактовки результатов анализов и достаточно высокая вероятность ложноотрицательных и ложноположительных результатов по причине человеческого фактора, низкого качества реактивов и др.
Основным на сегодняшний день анализом является общий анализ крови – отражающий состояние всего организма. В зависимости от его результата врач может определить направление, в котором следует двигаться в поиске причины болей. Снижение уровня эритроцитов и гемоглобина может быть признаком интоксикации, злокачественного процесса костного мозга или кровопотери. Повышение количества эритроцитов и гемоглобина наблюдается при эритремии (истинная полицитемия) или при вторичных эритроцитозах. Количество лейкоцитов и тромбоцитов дает представление о состоянии соответствующих кроветворных ростков.
Повышение уровня лейкоцитов говорит о воспалительном процессе. О характере и выраженности воспалительного процесса можно судить, опираясь на лейкоцитарную формулу. Повышение уровня палочкоядерных нейтрофилов свидетельствует о высокой активности воспалительного процесса в ответ на бактериальную инвазию. Повышение доли лимфоцитов говорит о вирусной природе воспаления. Увеличение доли эозинофилов может наблюдаться при аллергических реакциях и глистных инвазиях. Скорость оседания эритроцитов также является показателем интенсивности воспалительного процесса.
Биохимический анализ крови может предоставить врачу более специфическую информацию. В частности, при болях в пальцах ног большое значение имеют ревмопробы (антистрептолизин-О, ревматоидный фактор, С-реактивный белок), уровень циркулирующих иммунных комплексов, уровень иммуноглобулинов G и M, уровень криоглобулинов. В некоторых случаях удается определить маркеры некоторых злокачественных образований, в том числе и костных. Разрушение костной ткани может отразиться в увеличения титра щелочной фосфатазы. При разрушении мышечных волокон следует ожидать повышения уровня креатинфосфокиназы фракции ММ. Поражение почек проявляется повышением концентраций сывороточного креатинина и мочевины. Повреждение клеток печени, отражается на активности трансаминаз.
Инструментальные методы являются одними из наиболее информативных на сегодняшний день, поскольку в большинстве случаев позволяют визуализировать причину болей.
Для диагностики причин болей в пальцах ног используют такие исследования как:
- цифровая рентгенография;
- ультразвуковое исследование (УЗИ);
- допплерография сосудов нижних конечностей;
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ);
- сцинтиграфия;
- реовазография;
- электромиография и др.
Цифровая рентгенография
На сегодняшний день цифровая рентгенография считается значительно более совершенным исследованием, чем простая рентгенография, до сих пор применяющаяся в некоторых медицинских учреждениях. Ее неоспоримым преимуществом является более высокая четкость и детализация изображения при меньшем облучении пациента. Благодаря данному исследованию удается диагностировать причины болезненности пальцев ног, связанные с костной патологией (переломы, остеомиелит, внутрикостные кисты, ревматоидный артрит и др.).
Ультразвуковое исследование (УЗИ)
УЗИ используется для диагностики причин болей в пальцах ног, связанных с патологией мягких тканей и хрящей (неврома Мортона, панариции, фурункулы и др.). Преимуществом данного метода является абсолютная безвредность для исследуемого, а также относительно высокая доступность метода.
Допплерография сосудов нижних конечностей
Данное исследование позволяет визуализировать просвет кровеносного сосуда и определить направление и скорость тока крови в нем. Оно выполняется с целью исключения сосудистой причины болей в пальцах ног (атеросклероз, тромбоз, тромбоэмболия, облитерирующий тромбангиит и др.). Данное исследование также абсолютно безвредно, однако менее распространено, чем простое УЗИ.
Компьютерная томография (КТ)
КТ является одним из наиболее современных рентгенологических методов исследования на сегодняшний день. К ее использованию прибегают, когда другие методы визуализации оказались бессильны, поскольку КТ позволяет обнаружить изменения величиной всего в несколько мм. Поскольку данный метод основывается на использовании рентгенологического излучения, то с его помощью лучше всего определяются костные патологии. Использование внутривенного контрастного вещества значительно упрощает диагностику злокачественных новообразований, так как последние обладают плотной, хорошо развитой сосудистой сетью.
Данное исследование противопоказано беременным и с большой осторожностью назначается детям в связи со значительной дозой радиоактивного облучения. Всем остальным оно разрешается не чаще одного раза в год.
Магнитно-резонансная томография (МРТ)
Данное исследование по информативности не уступает КТ, однако используется скорее для визуализации патологии мягких тканей (полиневритов, радикулопатий, спинномозговых грыж, изменений внутренних органов, характерных для системных заболеваний и др.). Преимуществом данного метода является абсолютная безвредность. Из вышесказанного вытекает возможность проведения МРТ во время беременности. Детей и пациентов с клаустрофобией предварительно вводят в медикаментозный сон, поскольку процедура длится 25 — 30 минут, на протяжении которых пациент должен лежать не двигаясь.
Сцинтиграфия
Сцинтиграфия является перспективным инструментальным методом, использующимся для определения функции некоторых внутренних органов. Также она используется для локализации первичных опухолей и даже мельчайших их метастазов, если последние не были обнаружены в ходе предыдущих исследований.
Реовазография
Реовазография является инструментальным методом, определяющим нарушения кровоснабжения определенных участков тела. Данный метод широко используется для диагностики вегетативных расстройств микроциркуляции.
Электромиография
При помощи данного метода определяется способность мышечного волокна реагировать на нервный импульс. Замедление реакции или снижение силы реакции может свидетельствовать в пользу дерматомиозита.
Первой помощью при растяжении связок пальцев ног является приложение пакета со льдом или другим холодным предметом (замороженное мясо) на место растяжения. Поскольку болевой синдром сильно выражен, то рекомендуется также принять одно из обезболивающих веществ. В домашнем арсенале могут оказаться таблетки кетанова, дексалгина, нурофена и др. В арсенале скорой помощи есть и более сильные обезболивающие средства, вводимые внутримышечно (трамадол) или ингаляционно (пентрокс).
Исключительно важно обратиться к врачу-травматологу, для того чтобы исключить разрыв связок, влекущий за собой необходимость хирургического их сшивания. Некоторое время после растяжения связки ноге нужно предоставить покой. Как правило, при простом растяжении достаточно 1 — 2 недель. После хирургического сшивания может потребоваться до месяца восстановления. Для иммобилизации конечности применяют ортезы (аппараты для внешней фиксации суставов) по типу сапожка или, на худой конец, эластические удерживатели или обмотку эластическим бинтом. Первую половину срока, необходимого для восстановления, рекомендуется передвигаться без опоры на пальцы ноги, на которой произошло растяжение. Вторую половину занимает период плавной разработки сросшегося сухожилия с целью профилактики развития контрактуры.
Растяжение сухожилий мышц может быть крайне болезненным и сопровождаться частичным или полным их разрывом, а также умеренным внутритканевым кровотечением, впоследствии приводящим к гематоме. Для того чтобы снизить болевой синдром, уменьшить воспаление и кровотечение, в первые минуты после травмы рекомендуется приложение холода (пакет со льдом). Полезными окажутся обезболивающие средства (кетанов, дексалгин, ибупрофен, анальгин и др.). При очень сильном болевом синдроме следует вызвать скорую помощь, поскольку она располагает более сильными обезболивающими средствами. Кроме того, скорая помощь может отвезти больного в больницу на консультацию к травматологу для исключения более серьезных осложнений травмы.
Последующие 2 — 3 недели поврежденным сухожилиям пальцев ног нужно предоставить покой. При необходимости накладывается ортез по типу сапожка или эластические бандажи. Начиная с половины реабилитационного срока (не раньше) можно постепенно начинать двигать пальцами для предотвращения развития контрактуры.
В первую очередь, на поврежденный палец следует положить пакет со льдом или чем-то холодным. Если перелом открытый и сопровождается повреждением кожных покровов, то поверхность раны сначала промывают чистой водой, обрабатывают антисептиками (перекись водорода, слабый раствор марганцовки), покрывают стерильным бинтом и лишь затем сверху помещают мешок со льдом. По возможности травмированный палец нужно иммобилизировать. При переломах пальцев следует использовать сильные обезболивающие средства, такие как трамадол. Поскольку в свободном доступе таких лекарств нет, то следует вызвать бригаду скорой помощи, у которой данные лекарства есть наверняка.
Настоятельно рекомендуется отправиться в больницу, сделать рентгеновский снимок конечности, и если обнаружится перелом, то всерьез рассмотреть необходимость госпитализации. Если перелом будет исключен, то пострадавший пациент получит рекомендации от травматолога относительно дальнейшего лечения ушиба в домашних условиях.
В первые секунды после ожога настоятельно рекомендуется подставить обожженную поверхность под струю холодной воды или обложить льдом. Данный маневр позволяет моментально остановить процесс термического разрушения клеток и уменьшить объем тканей, которые впоследствии будут уничтожены вторичным некрозом. При ожогах площадь вторичного некроза может составлять две, а то и три площади первичного некроза.
Первичному некрозу подвергаются клетки, пострадавшие непосредственно от высоких температур. Вторичный некроз развивается спустя несколько часов после ожога посредством поражения соседствующих здоровых клеток веществами, выделившимися из первично разрушенных клеток.
В последующие после ожога часы следует обрабатывать пораженную поверхность специальными салфетками, смоченными антисептиками и метаболическими средствами (АППОЛО, эплан и др.). Также активно используются мази, обладающие местно заживляющим действием (декспантенол, солкосерил и др.). При обширной площади ожогов пациента следует госпитализировать в реанимацию ожогового отделения и следить за реологическими показателями крови, ионограммой, показателями гемодинамики. После относительной стабилизации пациента выполняются операции по аутотрансплантации кожи.
Лечение обморожения зависит от степени его выраженности. Чем больший объем тканей подвергся обморожению, тем более вероятным становится хирургическое лечение.
При первой и второй степени обморожения лечение заключается в основном в применении препаратов, ускоряющих регенерацию тканей. В их число входят упомянутые ранее мази декспантенол, солкосерил и др. На протяжении лечения пациенты должны быть осторожны и стараться не повредить обмороженных кожных покровов и особенно булл во избежание их инфицирования.
При третьей и четвертой стадии обморожения пальцев ног часто приходится прибегнуть к их ампутации, поскольку обморожение в данных случаях достигает кости и мягкие ткани становятся нежизнеспособными. Попытка сохранения пальцев часто приводит к гангрене, распространению зоны некроза и генерализации инфекции.
Поскольку лимфаденит не является самостоятельным заболеванием, а представляет собой лишь симптом, то наиболее разумным способом избавления от него является лечение основного заболевания. В данном случае вероятнее всего будут использоваться антибиотики, гормональные препараты, иногда цитостатики и противоопухолевые средства.
В некоторых случаях, когда лечение основного заболевания не представляется возможным, лимфаденит может лечиться хирургически. В частности, такой подход практикуется в онкологии, при наличии метастазов злокачественной опухоли в регионарные лимфатические узлы. Иногда данная операция осуществляется с лечебной целью, а при запущенных видах рака – с паллиативной (направленной не облегчение страданий больного).
Лечение подагры в период обострения заключается в использовании противовоспалительных препаратов и средств, влияющих на обмен мочевой кислоты.
Среди противовоспалительных препаратов предпочтение отдают селективным нестероидным, т. е. мало поражающим слизистую оболочку желудочно-кишечного тракта веществам (нимесулид, мелоксикам, ибупрофен). Высока эффективность применения нестероидных противовоспалительных препаратов местного действия (диклофенак, димексид и др.) В крайних случаях, при рефрактерности к данным препаратам могут прибегнуть к внутрисуставному или околосуставному введению гормональных препаратов на основе бетаметазона, триамцинолона и дексаметазона.
Среди препаратов, влияющих на обмен мочевой кислоты, различают аллопуринол, колхицин, бензбромарон и сульфинпиразон. Данные лекарственные вещества значительно снижают концентрацию мочевой кислоты в крови и внутрисуставной жидкости, устраняя причину обострения подагры.
К сожалению, диабетическая ангиопатия является одним из заболеваний, плохо отвечающих на медикаментозное лечение. Причиной тому является фиброз и деформация артериол, при которой сосудистая стенка слабо реагирует на препараты, улучшающие микроциркуляцию. Тем не менее, эти препараты используются в лечении данного недуга. В число наиболее распространенных из них входит пентоксифиллин и циннаризин.
Определенный эффект дают препараты, улучшающие реологические свойства крови (фраксипарин, варфарин, аспирин, клопидогрел, реополиглюкин и др.). Контроль оптимального уровня глюкозы в крови позволяет осуществлять профилактику данного осложнения сахарного диабета и замедлить его прогрессию. При диабетической ангиопатии, осложненной гангреной пальца ноги, единственным выходом является его ампутация.
Поскольку вышеперечисленные препараты обладают выраженным действием на системы организма, их прием должен координироваться врачом.
Лечение диабетического полиневрита основывается на нормализации уровня глюкозы в крови, устранении воспалительного процесса и улучшении обмена веществ нервных клеток.
Контроль сахарного диабета является сложной задачей, однако, вполне выполнимой при условии дисциплинированности пациента, регулярного контроля гликемии (уровня глюкозы в крови) и регулярного посещения эндокринолога. В зависимости от типа и тяжести диабета подбираются препараты для орального (метформин, глибенкламид, глипизид и др.) и парентерального (уколы) применения (инсулин).
Устранение воспалительного процесса происходит под влиянием нестероидных противовоспалительных средств, желательно селективного действия (нимесулид, мелоксикам, целекоксиб и др.). Улучшение метаболизма нервных волокон достигается применением витаминов группы В (беневрон, тиамин, цианокобаламин и др.).
Если боли в пальцах ног возникни на фоне атеросклероза, то лечение данного состояния включает препараты, уменьшающие уровень липидов в крови, улучшающие микроциркуляцию, улучшающие реологические свойства крови, спазмолитики и иногда ганглиоблокаторы и нитраты.
Среди препаратов, снижающих уровень холестерина, липопротеидов и триглицеридов, различают розувастатин, аторвастатин, симвастатин и др.
Улучшение микроциркуляции достигается назначением пентоксифиллина и циннаризина, а также путем приема антикоагулянтов (гепарин, фраксипарин), антиагрегантов (кардиомагнил, клопидогрел), плазмозамещающих растворов (реополиглюкин, рефортан и др.).
Спазмолитики (папаверин, дротаверин) способствуют расширению артериол.
Ганглиоблокаторы (пентамин) также расширяют артериолы посредством устранения влияния на них симпатической нервной системы.
В особо тяжелых случаях с целью выигрыша времени для оперативного вмешательства используют нитраты (изосорбида динитрат и мононитрат). Данные препараты проявляют выраженное сосудорасширяющее действие, однако снижают артериальное давление, из-за чего их применение сильно ограничивается.
Часто, даже используя препараты из всех вышеперечисленных групп, достигнуть положительного эффекта от лечения сложно, поскольку тонус сосудов, пораженных атеросклерозом, плохо поддается регуляции. В таких случаях прибегают к хирургическому расширению сосудов путем эндоваскулярной баллонной вазодилатации. Развитие гангрены является показанием к ампутации пальца.
Лечение данного заболевания основывается на уменьшении аутоиммунного компонента, устранении спазма сосудов и улучшении микроциркуляции.
Устранение аутоиммунного компонента осуществляется посредством назначения глюкокортикостероидов (метилпреднизолон, дексаметазон), однако в связи с многочисленными побочными эффектами такого лечения оно используется редко. Устранение спазма проводится спазмолитиками (папаверин, дротаверин). При отсутствии эффекта от вышеперечисленных препаратов используют нитраты (кардикет, моносан, нитропруссид натрия) и ганглиоблокаторы (пентамин) под контролем артериального давления. Улучшения микроциркуляции добиваются использованием корректоров микроциркуляции (пентоксифиллин, циннаризин), плазмозаменителей (реополиглюкин, рефортан), антикоагулянтов (варфарин, тромбостоп, ривароксабан) и антиагрегантов (ацетилсалицилат, клопидогрел).
Если стеноз артерий находится на уровне стоп и выше, то можно предпринять эндоваскулярную баллонную дилатацию сосуда в месте сужения с последующей установкой стента. Более дистальные локализации стенозов (пальцевые артерии) эндоваскулярно не лечатся в связи с техническими ограничениями метода. При развитии гангрены осуществляют ампутацию до границы здоровых тканей.
Лечение сухой мозоли, к сожалению, процедура не из приятных, в особенности, если пациент желает обойтись без хирургического вмешательства. Основной его целью является стирание острого стержня мозоли путем трения его о поверхность кости. Данный процесс является достаточно болезненным, однако метод работает. Непосредственно перед процедурой пациенту рекомендуется хорошо распарить ногу, чтоб твердая кожа подошвенной поверхности пальцев стала мягкой. Далее нужно выбрать плотное полотенце, смазать его поверхность мылом для лучшего скольжения (лучше хозяйственным, несмотря на тяжелый запах), положить на пол и с силой проводить мозолью по полотенцу. Поначалу данная процедура является очень болезненной, однако через несколько минут распаренный стержень мозоли стирается и боли уменьшаются. Для более или менее стабильного эффекта рекомендуется провести как минимум 2 — 3 процедуры с перерывом в несколько дней между ними. К сожалению, для такого типа лечения характерны рецидивы (повторные обострения).
Радикальным методом лечения сухой мозоли является хирургическое ее удаление. Несмотря на внешне поверхностное расположение, данное кожное образование может глубоко проникать в мягкие ткани, делая операцию более инвазивной (с большим повреждением тканей при вмешательстве). В большинстве случаев после операции рецидивы (повторные обострения) не происходят, а если и происходят, то не ранее, чем через несколько лет.
Остальные методы лечения малоэффективны и кратковременны. В число медикаментов для симптоматического лечения могут входить нестероидные противовоспалительные препараты местного (компрессы с димексидом, диклофенак) и системного действия (нимесил, мелоксикам и др.).
Лечение мягкой (мокрой) мозоли заключается преимущественно в использовании местных антисептических растворов и мазей. Рекомендуется избегать травмирования пузыря с жидкостью над мозолью посредством покрытия ее лейкопластырем или бинтом. Однако когда мозоль локализуется между пальцами ног и защитить ее от повреждения сложно, приходится ее проколоть. Прокол должен осуществляться стерильной тонкой иглой как можно ближе к основанию мозоли параллельно поверхности кожи. После прокола всю скопившуюся жидкость необходимо выдавить на стерильный бинт, после чего следует мозоль плотно перевязать чистым бинтом на несколько часов. В ночное время бинт следует снять, чтобы избежать мокнутия кожи и ее инфицирования.
Однако в идеале рекомендуется перетерпеть и не вскрывать мозоль. Через несколько дней покоя жидкость в ней сама рассосется и боль исчезнет. Главное обеспечить соответствующий уровень гигиены и не допускать травмирования мозоли.
Лечение болей в пальцах при ревматических заболеваниях должно быть этиологическим и патогенетическим. Этиологическое лечение подразумевает воздействие на причину основного заболевания посредством приема глюкокортикоидных гормонов (метилпреднизолон, дексаметазон) и цитостатиков (метотрексат, фторурацил и др.). Вид и режим дозирования препаратов зависит от вида ревматического заболевания и его активности.
Патогенетическое лечение заключается в использовании нестероидных противовоспалительных препаратов (целекоксиб, мелоксикам), корректоров микроциркуляции (циннаризин, пентоксифиллин), спазмолитиков (дюспаталин, дротаверин) и др.
При вальгусной деформации первых пальцев стоп и связанной с ними болью в «косточках» пальцев ног применяются медикаменты для уменьшения местного воспалительного процесса. В их число входят противовоспалительные мази (диклофенак, индометацин), компрессы с димексидом, йодная сетка и др. Данное лечение является симптоматическим и не приводит к устранению причины. Через некоторое время после окончания лечения боли возникают вновь.
Радикальным и окончательным лечением является хирургическая коррекция данной патологии. Существует несколько действенных методик операции, выбор которых зависит от анатомических нюансов конкретного пациента.
Лечение невромы Мортона подразделяется на медикаментозное и хирургическое. Медикаментозное лечение направлено на устранение воспалительного процесса в области невромы, посредством чего снижается давление на нее, и уменьшаются боли. Кроме того рекомендуется носить обувь, не оказывающую давления на данную опухоль.
Тем не менее, в связи с тем, что неврома Мортона не имеет тенденции к самостоятельной регрессии не фоне медикаментозного лечения, рано или поздно пациенту придется прибегнуть к хирургическому ее удалению, поскольку интенсивность болевого синдрома будет постепенно и неуклонно нарастать. Лишь после хирургического лечения данную опухоль можно считать излеченной, хотя в литературе описываются редкие случаи ее рецидива (повторного появления) на том же месте.
Лечение панариция зависит от его локализации. Если панариций расположен внутрикожно или подкожно, то лечение может ограничиться приложением к нему бинтовых повязок с мазями, вытягивающими гной (мазь Вишневского, ихтиоловая мазь). Однако такое лечение не всегда эффективно и может привести к хронизации процесса с формированием гнойной фистулы.
Тактически наиболее правильным решением является хирургическое вскрытие гнойного очага с последующей санацией его полости антисептическими растворами и оставлением дренажа в послеоперационной ране на несколько дней. Такой метод является наименее рискованным в плане осложнений.
Лечение радикулярного синдрома зависит от вызвавшей его причины, поэтому исключительно рекомендуется сделать МРТ поясничного отдела позвоночника для исключения диагностических ошибок.
Если в качестве причины сдавления корешков спинного мозга выступает опухоль, грыжа межпозвоночного диска, смещение тел позвонков или их разрушение, то требуется хирургическое вмешательство. Без него существенно помочь пациенту не получится. Однако когда боли в пальцах ног радикулярного происхождения вызваны остеохондрозом, анкилозирующим спондилоартритом, стойким мышечным спазмом, сколиозом и т. п., медикаментозное лечение может оказаться более или менее эффективным. Устранение болевого синдрома в данном случае достигается применением нестероидных противовоспалительных средств (декскетопрофен, мелоксикам), спазмолитиков/миорелаксантов (мускофлекс, папаверин), корректоров микроциркуляции (пентоксифиллин, циннаризин), витаминов группы В (тиамин, цианокобаламин, беневрон, мильгамма) и др.
Основным принципом лечения болей в пальцах ног при системных заболеваниях соединительной ткани является влияние на причину заболевания. В частности, следует снизить активность патологического процесса путем применения цитостатиков, иммунодепрессантов и глюкокортикоидов. В дополнение к лечению основной патологии прибегают к патогенетическому лечению, направленному на остановку некоторых механизмов заболевания.
Системные заболевания соединительной ткани могут вызывать боли в пальцах ног посредством нескольких механизмов (сужение просвета сосудов, полиневрит и др.). В связи с этим для купирования болей могут потребоваться несколько групп препаратов. В их число входят нестероидные противовоспалительные препараты (дексалгин, декскетопрофен), корректоры микроциркуляции (пентоксифиллин, циннаризин), спазмолитики (дротаверин, папаверин), антикоагулянты (гепарин, варфарин), антиагреганты (аспирин, клопидогрел), витамины группы В (мильгамма, беневрон) и др.
При злокачественных опухолях костной ткани медикаментозное лечение комбинируют с хирургическим. Если опухоль является злокачественной и первичной, ее удаляют с последующим курсом/курсами химиотерапии и/или радиотерапии. Различные опухоли по-разному отвечают на различные виды лечения, поэтому тип лечения выбирается, опираясь на гистологический тип опухоли.
Если опухоль является вторичной (метастазом), то лечение болей, вызванных ею, является медикаментозным. Препараты назначают исходя из выраженности болевого синдрома. При слабых болях назначают нестероидные обезболивающие средства (дексалгин, кеторолак, декскетопрофен). При болях средней интенсивности назначают трамадол. При сильных болях назначают наркотические обезболивающие препараты (морфин, омнопон, фентанил и др.). Комбинация наркотических обезболивающих с нестероидными противовоспалительными препаратами лучше устраняет боль и позволяет снизить дозу наркотических анальгетиков.
Лечение кист, вызывающих болезненность пальцев ног, исключительно хирургическое. Настоятельно рекомендуется отправить содержимое кисты не гистологическое исследование, поскольку под маской кисты может скрываться злокачественная опухоль.
Паранеопластический синдром является одной из наиболее сложных в диагностическом плане задач. Его проявления могут быть крайне разнообразными, поэтому в большинстве случаев он остается незамеченным.
Лечением данного синдрома является удаление злокачественной опухоли, после которого аутоиммунные механизмы постепенно пойдут на спад. Если по тем или иным причинам удаление не представляется возможным, то эффективными могут оказаться стероидные противовоспалительные препараты (дексаметазон, метилпреднизолон). Эффект данных лекарственных средств заключается в выраженном противовоспалительном и иммуносупрессивном эффекте.
Опухлость является признаком воспалительного процесса, который в подавляющем большинстве случаев сопровождается различными по выраженности болями. Причин такого воспаления может быть много. В число наиболее распространенных из них входит травма, обморожение, ожог, обострение подагры, гнойный воспалительный процесс (остеомиелит, фурункул, панариций). Реже причиной может быть злокачественная опухоль или ее метастаз в кость.
Травмы, обморожения и ожоги, как правило, не составляют проблем в плане диагностики, поскольку в данных случаях прослеживается четкая причинно-следственная связь. Каждое из заболеваний имеет собственные клинические признаки, которые известны даже далеким от медицины людям.
С воспалительными заболеваниями дела обстоят иначе. Порой достаточно сложно определить сопровождается ли воспалительный процесс нагноением или нет. Для гнойной полости характерно поднятие температуры тела, сильные распирающие боли, значительное увеличение размера пальца. При пальпации кожа пальца упруга, горяча на ощупь. Поражается, как правило, только один палец. Воспаление нескольких пальцев может встречаться в рамках политравмы, однако в данном случае снова прослеживается причинно-следственная связь. Существенную помощь может предоставить общий анализ крови и рентгенография стопы. В общем анализе крови отмечается лейкоцитоз (увеличение концентрации лейкоцитов), сдвиг лейкоцитарной формулы влево с преобладанием палочкоядерных нейтрофилов и увеличение СОЭ (скорости оседания эритроцитов). На рентгенографии стопы в нескольких проекциях четко определяется гнойная полость, если она находится рядом с костью. При подозрении на остеомиелит может определяться периостальная реакция и костная полость.
Диагностика злокачественного новообразования кости также основывается на рентгенологических методах. Первичная диагностика основывается на простой рентгенографии в нескольких проекциях, на которой может определяться очаг с неправильной костной архитектоникой. Более точный диагноз устанавливается путем проведения компьютерной томографии с внутривенным контрастированием или проведением сцинтиграфии с предпочтительным для предполагаемого типа опухоли радиофармпрепаратом. Окончательный диагноз ставится только путем гистологического подтверждения природы объемного образования.
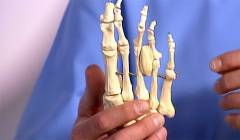
Растяжение связочно-сухожильного аппарата, как правило, не может остаться незамеченным. Пациент рассказывает, что накануне болей он подвернул ногу или выполнял определенную физическую работу. Боли в покое тупые, а при попытке движения резко усиливаются. Местные признаки воспаления выражены умеренно.
Диагностика мозолей не составляет труда. Боли при них точно локализованы, не распространяются вне ее пределов. При надлежащем уходе мозоль самостоятельно проходит без специального лечения. Сухие мозоли, в отличие от влажных (мягких) мозолей, редко развиваются на межпальцевой поверхности. Для них характерна локализация на подошвенной поверхности пальцев.
Неврома Мортона практически всегда локализуется в пространстве между головками 3 — 4 плюсневых костей. Она не провоцирует воспаления вокруг себя и вызывает болезненность лишь при нажатии на нее во время пальпации или ходьбе в неудобной обуви.
Панариции, способные вызвать боль в промежутке между пальцами, как правило, располагаются поверхностно (внутрикожно или подкожно) и не причиняют диагностических трудностей. Их лечение хирургическое или медикаментозное, в зависимости от условий.
Грибковое поражение является одной из немногих причин, способных вызвать боли одновременно во всех межпальцевых складках. Однако обычно некоторые складки поражаются сильнее остальных и болят соответственно только они. Внешне участки грибкового поражения кожи стоп выглядят белесыми, потрескавшимися. Ногти пальцев ног деформированы и слоятся. От ног может исходить неприятный специфический запах. В местах, где кожа потрескалась, отмечаются признаки местного воспалительного процесса, который и является источником болей у таких пациентов.
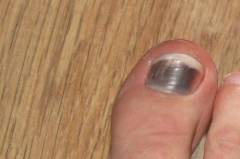
В подавляющем большинстве случаев первые вышеупомянутые причины связаны с травмированием пальцев. Такие травмы часто встречаются у футболистов и, как это ни странно, у балерин. Именно балерины часто повреждают большие пальцы ног в связи с необходимостью выдерживать на них вес всего тела во время танца. Подногтевая гематома распознается достаточно просто, поскольку появляется сразу после травмы и окрашивает ноготь в темно красный цвет. Через некоторое время цвет ногтя становится черным. Позднее старый ноготь отпадает, а на его месте виднеется новый, прозрачный ноготь.
Развитие подногтевого панариция может происходить при попадании инфекции в подногтевую гематому или развиваться самостоятельно. Клиническая картина в данном случае несколько тяжелее. Боли постепенно усиливаются, пока гнойный очаг не вскроют или пока он сам не прорвет. Может повышаться температура тела, отмечаться общее недомогание.
Подногтевая меланома является крайне злокачественной опухолью. Такая локализация затрудняет раннее ее обнаружение, из-за чего опухоль беспрепятственно разрастается и распадается, обуславливая возникновение метастазов в других органах и частях тела. Такой тип опухоли характерен для пожилых пациентов, однако в последние десятилетия, к сожалению, данное заболевание «помолодело». Возникновение болей при подногтевой меланоме является неблагоприятным прогностическим признаком, свидетельствующим о ее распаде.
Как известно, причиной возникновения мозолей является трение. Влажные мозоли появляются после того как на определенный участок тела подействовала сила трения, превышающая предел прочности межклеточных контактов эпидермиса. Иными словами, их появление обусловлено разовым воздействием. После травмирования верхние слои кожи отделяются, возникает пузырь, который со временем самостоятельно рассасывается.
Сухие мозоли появляются в результате хронического травмирования кожных покровов. Механизм их формирования связан с чрезмерными восстановительными процессами кожных покровов, в результате которых в центре мозоли возникает стержень, травмирующий мягкие ткани и вызывающий раздражение болевых рецепторов. Повреждение мягких тканей приводит к развитию воспалительного процесса, который поддерживает болевой синдром.
Ревматоидный артрит проявляется небольшими болезненными узлами, располагающимися преимущественно между мелкими суставами кистей и стоп. Воспаление лимфатического узла в области пальцев ног встречается достаточно редко, поскольку здесь лимфатические узлы присутствуют далеко не у всех больных. Причиной воспаления узла может являться травма или воспалительный процесс (царапина, грибок, панариций и др.). Воспаленный лимфатический узел увеличивается в размерах, растягивая свою капсулу. В капсуле находятся нервные окончания, которые при растяжении раздражаются, вызывая острую боль.

Наверняка, каждый врач может рассказать не одну историю из своей практики о пациентах, которые решили самостоятельно лечить себя и своих близких, ссылаясь на «глубокие» познания в области народной медицины. К сожалению, практически все такие истории заканчиваются плачевно.
В частности, без необходимых исследований, опираясь только на клинические аспекты диагностики опытный врач (не говоря уже о пациентах) может пропустить закрытые переломы, остеомиелит, злокачественные новообразования, ревматические и многие другие заболевания. Если не лечить такие состояния вовремя и необходимыми методами, могут наступить необратимые осложнения, приводящие к инвалидизации и даже гибели пациента.
Пациентам следует усвоить правило, что если на фоне лечения народными средствами состояние пациента не улучшается в первые несколько дней или ухудшается в первые несколько часов, то следует прекратить такое лечение и обратиться за квалифицированной медицинской помощью.
У детей, как и у взрослых, перечень причин, вызывающих боли в пальцах ног, является очень большим. Кроме того, следует учитывать возрастные особенности детского организма. Поэтому для диагностики рекомендуется консультация специалиста, после которой могут потребоваться некоторые дополнительные исследования и анализы. Одним из обязательных исследований является цифровая рентгенография обеих стоп. Данное исследование позволяет исключить переломы и гнойные процессы, представляющие наибольшую опасность для здоровья. Кроме того, опираясь на данное исследование, иногда удается заподозрить некоторые ревматические заболевания на ранних стадиях.
Важно сдать как минимум общий анализ крови и общий анализ мочи. Данные анализы отражают общее состояние организма и призваны исключить наиболее опасные для здоровья заболевания. После того как наиболее опасные причины болей исключены, можно заняться дальнейшим поиском причины болей в пальцах ног у ребенка, обращаясь к специалистам более узкого профиля в плановом порядке.
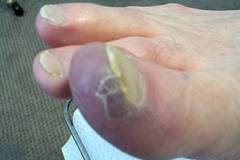
Острая венозная недостаточность стопы и пальцев ног может возникнуть в результате тромбоза глубоких вен голени. При данном состоянии кровь застаивается ниже места тромбоза, вызывая сильные боли.
Хроническая венозная недостаточность развивается из-за постепенного расширения просвета глубоких и поверхностных вен ног при сердечной недостаточности. При этом скорость кровотока в венах снижается, образуются пристеночные тромбы, воспаляется сосудистая стенка, изменяется форма вен, приобретаются патологические изгибы, ухудшающие и без того плохой отток крови. В результате плохого оттока крови происходит кислородное голодание мягких тканей, при котором могут появиться ишемические боли.
Синдром или болезнь Рейно проявляется спазмами периферических артерий при стрессовых ситуациях или при контакте с холодом. В такие моменты поступление крови к конечностям резко прекращается, в результате чего они бледнеют, синеют и болят. После того как спазм проходит, кровоснабжение восстанавливается, и боли практически моментально исчезают.
источник
