- 1 Как влияет сахарный диабет на почки?
- 1.1 Причины болезней почек при СД
- 2 Симптомы развития патологии
- 3 Диагностика заболевания
- 4 Лечение заболевания
- 5 Осложнения
- 6 Профилактика
Для лечения суставов наши читатели успешно используют DiabeNot. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Многие знают, что почки при сахарном диабете страдают часто: каждый третий пациент с диагнозом «диабет 1 типа» и всего 5% людей с диабетом 2 типа. Это говорит о том, что проблема очень актуальная. Этот орган обеспечивает работоспособность всего организма, а сахарный диабет (СД) очень быстро разрушает почки. Подобные нарушения без лечения становятся причиной смертельного исхода. Терапия должна проходить под тщательным присмотром лечащего врача.
Изменения в почках при сахарном диабете начинаются с уплотнения стенок.
В органе есть клубочки, которые фильтруют жидкость в организме человека. Из-за уплотнения стенок органа эти клубочки становятся меньше (теряют капилляры), патология приводит к тому, что они больше не могут очищать организм. Орган не выводит нужное количество жидких отходов из организма, а крови становится меньше. Почечный диабет способствует тому, что страдают и другие органы. Часто заболевание проходит без симптомов. Это связано с тем, что в организме человека есть и другие узелки, очищающие кровь. Когда они выполняют свои функции, то у человека появляются первые симптомы, но состояние органа уже плохое. Поэтому нужно планово проводить диагностику заболеваний этого органа.
Главной причиной того, что орган выходит из строя, является много сахара в крови, но, кроме этого, на них влияют и такие факторы:
- употребление фастфуда;
- наследственность;
- повышенное АД.
Выделяют 3 вида патологии органа. Они рассмотрены в таблице:
| Орган страдает от кислородного голодания (ишемии органа) | |
| На фоне этого отмечается артериальная гипертензия | |
| Диабетическая нефропатия | Орган не в состоянии фильтровать жидкость из-за изменений сосудов |
| Диагностируется с помощью осмотра глазного дна | |
| Хроническая инфекция мочевых путей | Увеличение сахара в урине способствует активному развитию патогенных микроорганизмов |
Отеки как симптом проблем с почками.
Нарушения работы почек можно выявить по таким симптомам:
- повышенное АД;
- отеки (днем ноги, ночью лицо и руки);
- красный цвет мочи;
- частое мочеиспускание с зудом и жжением;
- боли в спине;
- зуд кожи без высыпаний.
Кровь в моче при сахарном диабете говорит о том, что есть хронические болезни почек (ХПБ). К другим клиническим признакам относят:
- Лейкоциты в моче. Нефрит диагностируется именно так.
- Эритроциты. В сочетании с белком в урине, эритроциты помогают диагностировать гломерулонефрит,
- Белок в моче.
Диагностировать ХБП можно с помощью методов:
- Клинический анализ мочи. Диагностируется альбуминурия (появление в моче альбуминов, белков крови).
- Экскреторная урография. Рентген почек с введение контрастного вещества, позволяет оценить размер и местоположение органа и мочевых путей.
- УЗИ почек. Назначается при камнях в почках, диагностируются кисты.
- Пункционная биопсия почки. На анализ берется частичка органа и исследуется на наличие патологических изменений.
- Компьютерная томограмма (КТ). Оценивает состояние сосудов, наличие опухоли и камней.
Лечение назначает врач, одним из препаратов входящих в комплекс лечения является «Каптоприл».
Лечение почек при сахарном диабете осложняется тем, что множество препаратов противопоказано. Ингибиторы АПФ («Беназеприл», «Каптоприл», «Эналаприл») — это те препараты, которые допускаются в лечении этого заболевания. Они понижают АД, и нормализуют количество альбуминов в крови. От сахарного диабета они не вылечат, но на 50% снизят вероятность смерти от болезней органа. Из-за этих препаратов появляется дисбаланс минералов (фосфора, калия), что приводит к другим болезням органа и сердца. Ингибиторы АПФ не используются и назначаются блокаторы рецепторов ангиотензина 2 («Лозартан», «Валсартан»). Если таблетки не способны помочь, и осложнения также развиваются, то назначается диализ (искусственная чистка почек) или пересадка больного органа. Существует 2 вида диализа:
- Перитонеальный. Много жидкого препарата вводят через катетер в абдоминальную полость. Она уничтожает токсины и выводит все, что есть плохого в организме. Проводится 1 раз в день на протяжении всей жизни пациента (или до пересадки).
- Гемодиализ. Этот метод еще называют «искусственная почка». В артерию человеку вставляют трубку, которая выкачивает кровь, фильтр ее очищает и снова вводит в организм человеку. Этот метод приводит к сильному снижению АД и имеет большой риск занесения инфекции.
Если органы отказали или отказывают, то не теряйте времени: препараты уже не помогут. Лечение почек при диабете становится неэффективным. Пересадка почки — единственный способ продлить жизнь человеку и надолго нормализовать его состояние. Но операция имеет свои недостатки: орган может не прижиться; высокая стоимость операции; диабетическое влияние уничтожает новый орган; препараты, ослабляющие иммунитет, приводят к ухудшению сахарного диабета.
При первых проблемах с почками, диабетику стоит обратиться к врачу для предотвращения негативных последствий.
Изменения в почках при диабете способствуют возникновению большого количества осложнений. Болезнь быстро прогрессирует и приводит к таким последствиям:
- ретинопатия (сосуды глазного дна деформируются);
- нейропатия (расстройство нервной системы);
- хроническая инфекция мочеполовой системы;
- почечная недостаточность.
Диабетический криз приводит к тому, что патологии почки развиваются. Поражение почек диабетика приводит к ухудшению его состояния. Среди симптомов:
- болят почки;
- высокая температура тела (воспаления почек);
- зуд,
- слабость.
Профилактика болезней при сахарном диабете заключается в контроле сахара в крови.
Нужно следить за артериальным давлением, качеством инсулина, делать зарядку. Лечить все инфекционные заболевания нужно вовремя, а лучше вообще их избегать (особенно мочеполовой системы). Больные должны тщательно следить за своим питанием и контролировать уровень «плохого» холестерина в крови. В рационе должны присутствовать все витамины и минералы. Кроме того, нормализовать обмен веществ помогут несложные постоянные физические нагрузки (ходьба на свежем воздухе, бег, велотренажер). Профилактика поможет нормализовать состояние всего организма, что убережет орган от разрушения. Если есть другие заболевания мочеполовой системы, то их нужно вовремя лечить или следить за тем, чтобы они не вызывали осложнений. Желательно пользоваться качественным инсулином.
Частое мочеиспускание указывает на наличие серьезных проблем со здоровьем. При сахарном диабете это является не менее тревожным симптомом, указывающим на нефропатию, вероятное начало почечной недостаточности. Для того чтобы разобраться в этом, необходимо провести диагностику и только потом начать восстановительный курс, не занимаясь при этом самолечением. Более подробно об этом процессе далее.
Частые позывы к мочеиспусканию, равно как и сильная жажда, представляют собой характерные признаки, свойственные началу сахарного диабета 1 и 2 типа. Из организма выводится значительное количество мочи и, как следствие, отмечается форсированное обезвоживание. 2 тип сахарной патологии часто усугубляется заболеваниями выводящих путей. В то время как воспалительный процесс в области мочевого пузыря представляет собой еще одно из проявлений представленной патологии.
Средства мочегонного типа, которые содержат тиазиды, могут являться основным фактором развития заболевания. При 2 типе патологии в моче формируется и накапливается частое значительное количество кетоновых тел. Вследствие их формирования вполне может запуститься процесс отравления организма.
Следует отметить, что при любой разновидности сахарной патологии глюкоза в моче, как таковая, отсутствует, а потому замеры осуществляют исключительно по крови. Далее более подробно о том, почему начинается часто мочеиспускание при сахарном диабете.
Главных причин для развития частого мочеиспускания при представленной патологии выделяют несколько:
- первая состоит в том, что зараженный организм всеми силами пытается вывести за свои пределы ту глюкозу, которая оказалась неиспользованной;
- второй фактор заключается в том, что происходит частое повреждение при формировании данного заболевания нервных окончаний. Вследствие этого организм планомерно приостанавливает процесс контроля над тонусом мочевого пузыря, что и провоцирует формирование серьезных проблем.
Изменения, представленные последними, являются необратимыми. Важно учитывать, что улучшения состояния не может произойти в принципе. Исследования эндокринологов указывают на то, что, если в некоторых ситуациях спасает отказ от определенных продуктов питания или лекарственных средств, которые активируют процессе мочеиспускания, то в представленном случае все окажется совершенно бесполезным. В том числе, не помогут и комплексы специальных упражнений. Для того чтобы лучше понимать, в чем заключается проблема и когда ее можно предотвратить, следует более подробно узнать о том, какими симптомами сопровождается частое мочеиспускание при описываемом заболевании.
Безусловно, само по себе часто мочеиспускание – это уже проявление патологии. Однако оно сопровождается другими симптомами.
Постоянное инфицирование мочевых путей идентифицируется у пациентов с диабетом 2 типа, который формируется вследствие неправильного режима питания. Данный тип сахарного диабета специалисты выявляются в большинстве ситуаций случайно, и развивается патология после 40 лет.
Частое мочеиспускание, формирующееся при сахарном диабете у женщин, провоцирует воспалительный процесс в наружных половых органах.
Также это приводит к слабости во всем организме и постоянной сухости в ротовой полости. Возникает усиливающееся жжение, которое осложняется процесс мочеиспускания. Справиться с этим не помогают никакие средства из числа тех, которые ранее были эффективны.
Помимо этого, следует отметить, что:
- человек становится менее активным, начинает гораздо быстрее уставать;
- отмечается усугубление аппетита;
- начинается перманентная жажда, даже в ночное время и постоянная сухость во рту, осложняющая употребление пищи и все остальные процессы;
- запускается процесс похудения, который не заметен у полных людей, однако не является неожиданностью.
Представленные симптомы при сахарном диабете очень легко идентифицировать, однако немногие обращают на них внимание, что провоцирует частое формирование еще более значительных проблем. Для того чтобы этого избежать, следует помнить о своевременной диагностике и адекватном корректном лечении.
Для того чтобы поставить диагноз при частом мочеиспускании и сахарном диабете необходимо посетить эндокринолога и нефролога. Первый проверит соотношение глюкозы в крови, изучит работу и состояние щитовидной железы, а также укажет на необходимость обследования поджелудочной. Все эти анализы, результаты УЗИ укажут на то, необходимо ли осуществлять визит к нефрологу.
Однако, вне зависимости от результатов анализов, данного специалиста все-таки следует посетить. Частое мочеиспускание – это серьезная проблема, нуждающаяся в своевременном и корректном лечении. Нефролог назначит следующие тесты: кровь, мочу, чтобы проконтролировать целостное состояние данных субстанций. Кроме того, желательно проведение УЗИ почек.
Все это поможет обозначить корректный восстановительный курс с учетом всех нюансов состояния щитовидной железы и почек. О том, каковы способы лечения далее.
Лечение при частом мочеиспускании и сахарном диабете является длительным процессом, который постоянно должен корректироваться и удерживаться под контролем. Так, для достижения 100% эффекта необходимо:
- озаботиться соблюдением диеты: сбалансированное употребление овощей, фруктов, мяса и других продуктов. Это позволит улучшить работу организма, оптимизирует обмен веществ;
- принимать специальные лекарственные средства, которые будут понижать или увеличивать соотношение глюкозы в крови. При этом подобные действия будут происходить без вреда для почек;
- на начальном этапе прибегать к гормональной терапии, однако она подходит далеко не всем при сахарном диабете. Поэтому перед началом применения стероидов и других средств необходимо пройти проверку на совместимость.
Если лечение проходит успешно, это будет заметно по тому, что частое мочеиспускание станет гораздо более щадящим. В то же время, если подобный эффект не наступает в течение 1-2 с момента начала восстановительного процесса, значит, необходимо подкорректировать курс лечения.
В некоторых случаях, как отмечалось ранее, полностью справиться с проблемой невозможно. В связи с этим назначают симптоматическую терапию, которая позволяет снизить яркость проявления симптомов, болевых ощущений и всего, что мешает диабетику вести нормальный образ жизни.
Для того чтобы закрепить эффективность лечения или облегчить наиболее тяжелые проявления, допустимо после консультации со специалистом начать применение рецептов народной медицины.
Это может быть употребление настоев с ромашкой, спринцевание, а также использование таких растений, как мать-и-мачеха, календула и многих других.
Важно контролировать то, насколько положительно все это сказывается на состоянии здоровья.
Кроме того, рекомендуется соблюдать высокую степень физической активности, тщательно следить за личной гигиеной и помнить о применении всех требующихся лекарственных компонентов. В таком случае проблема частого мочеиспускания при сахарном диабете будет решена.
Также для профилактики процесса требуется следить за соотношение глюкозы в крови, уровнем лейкоцитов и других компонентов. Именно они отражают реальное состояние здоровья организма. В том случае, когда симптоматика облегчается необходимо продолжать лечение, а не останавливаться на достигнутом. Это поможет предотвратить частое мочеиспускание в будущем.
Для лечения суставов наши читатели успешно используют DiabeNot. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Сахарный диабет — опасное заболевание. Недостаток вырабатываемого поджелудочной железой гормона инсулина вызывает сбой работы всех внутренних органов и систем человеческого организма. Нарушение углеводного обмена приводит к повышению уровня глюкозы (сахара) в крови, с утилизацией которой не справляются ткани, что, в свою очередь, приводит к дисбалансу водно-солевого, минерального, белкового и жирового обмена. Совокупность гормонально-метаболических изменений при отсутствии необходимого комплексного лечения приводит к серьезным осложнениям: инсульту, инфаркту миокарда, тяжелым поражениям сосудов глаз, почек и других органов.
При сахарном диабете страдают сосуды, артерии и капилляры. Говоря простым языком, они просто закупориваются вследствие нарушения сахарного обмена. Закупорка кровеносных сосудов глаз может привести к слепоте, почечной артерии — к почечной недостаточности, коронарных и мозговых артерий — к сердечным приступам и инсультам. Страдают при сахарном диабете и нижние конечности. Первым симптомом, сигнализирующим о том, что в ногах больного сахарным диабетом появились нарушения кровообращения и нервной регуляции, являются отеки.
Выделяют следующие причины поражения конечностей у диабетиков:
- Артропатия — диабетическое поражение суставов.
- Ангиопатия — поражение сосудов.
- Нейропатия — поражение нервов при диабете.
Первые признаки артропатии — отек и покраснение стопы. Отечность может присутствовать при любом из вышеперечисленных осложнений, а также в случае сопутствующих диабету болезней сердечно-сосудистой системы. Без должного лечения выраженный отек ног при диабете приводит к изменению формы пальцев, подвывихам, вывихам и даже переломам. Стопа начинает болеть, краснеть, уширяться и укорачиваться.
Совокупность диабетических поражений ног в современной медицине принято называть единым термином: «диабетическая стопа». Каждый пациент с диагнозом сахарный диабет должен внимательно следить за состоянием нижних конечностей. Насторожить должны следующие симптомы:
- боль в ногах;
- отечность;
- онемение;
- снижение чувствительности;
- шелушение и сухость кожи стоп;
- гиперкератоз (частое появление мозолей);
- изменение формы ногтей и стопы.
Чтобы диагностировать у себя отечность ног, достаточно надавить подушечкой пальца на место уплотнения. В случае отека, а не опухания в этом месте останется ямка, которая исчезнет в течение 20-30 секунд.
Лечение отеков ног, как и диабета в целом, требует целостного подхода, включающего тесное сотрудничество пациента с врачом, медикаментозную терапию, диету и соблюдение здорового образа жизни.
При обнаружении отечности нижних конечностей необходимо обратиться к сосудистому хирургу и эндокринологу. Доктора проведут обследование, диагностируют степень поражения стоп и назначат соответствующее лечение. Пациент получит рекомендации по правильному уходу за ногами, а в случае необходимости медперсонал проведет гигиеническую обработку ног (нанесение антисептика, накладывание лечебных мазей, срезание мозолей).
При диагностировании сахарного диабета процедуру обследования ног необходимо проходить не менее 1 раза в год. Стандартный прием включает в себя:
- осмотр;
- проверку пульса в нижних конечностях;
- УЗИ сосудов ног:
- проверку неврологических рефлексов;
- проверку различных видов чувствительности;
- ЭНМГ (электронейромиографию).
Забота о ногах больного сахарным диабетом состоит из простых, но важных правил, соблюдая которые можно предотвратить развитие серьезных осложнений. Профилактика отеков и других симптомов поражения нижних конечностей включает в себя:
- Ежедневный осмотр ног. Особое внимание следует уделять стопам, подошве, межпальцевым промежуткам.
- Ежедневные гигиенические процедуры. Мыть ноги следует нейтральным мылом в теплой воде. Вытирать промокательными движениями мягким полотенцем из натуральной ткани.
- Обработку ногтей и кутикул с помощью пилочки и щипчиков. Это сведет к минимуму возможность нанесения травмы.
- Использование жирных питательных кремов для ног.
- Обработку ороговевших участков стоп с помощью пемзы.
- Ежедневный осмотр обуви на наличие дефектов, разрывов стельки, попадания камушков и других посторонних предметов, способных натереть или травмировать кожу на стопах.
- Носку удобной обуви.
- Своевременное обращение к дерматологу в случае появления симптомов грибка: шелушения, покраснения, зуда.
- Массаж ног с эфирными маслами.
- Выполнение лечебной гимнастики.
- Соблюдение диеты, направленной на уменьшение потребления сахара.
Следует помнить, что одно медикаментозное лечение не принесет такой пользы диабетику, как комплексный подход. Лекарства лишь подавляют некоторые проявления диабетического состояния. Правильный образ жизни, диета, физические нагрузки и своевременные консультации у специалистов помогут пациенту забыть не только про отеки ног при диабете, но и улучшат работу поджелудочной железы, защитят инсулинозависимые клетки от поражения. Будьте здоровы!
источник
Сахарный диабет – это серьезная патология, при которой часто развиваются различные осложнения. Примерно у 30% больных поражаются нижние конечности. Появляются боли, онемение, могут развиться язвы на коже стоп. С возрастом и при длительном течении диабета опасность развития патологий ног увеличивается. Некоторые больные игнорируют болезненнее ощущения и дискомфорт. Но опасность этого в том, что без лечения могут развиться серьезные осложнения, вплоть до потери пальцев или всей стопы. Поэтому, если болят ноги при сахарном диабете, важно как можно раньше обратиться к врачу для выбора правильного курса лечения.
Сахарный диабет – это патология, которая характеризуется повышением уровня сахара в крови. Происходит такое чаще всего из-за уменьшения количества гормона инсулина, отвечающего за его переработку. Иногда также возникает неспособность тканей усваивать глюкозу. Такое состояние нарушает работу всех систем и органов больного. Есть два вида патологии. При диабете 1 типа поджелудочная железа больного перестают вырабатывать инсулин. При правильном лечении эта форма заболевания редко вызывает осложнения.
А вот диабет второго типа часто развивается у людей старше 40 лет, имеющих лишний вес или другие проблемы со здоровьем. При этой форме заболевания клетки организма теряют способность усваивать глюкозу. Она накапливается в крови и вызывает различные нарушения в состоянии здоровья. Эту форму диабета сложнее компенсировать, необходимо соблюдать диету и регулярно проверять уровень сахара. Но все равно при этой разновидности диабета чаще развиваются различные осложнения. Больше всего при этом страдают нижние конечности. Обычно такие явления развивается через 2–3 года после диагностирования сахарного диабета.
Боли в ногах при сахарном диабете появляются чаще всего из-за нарушения кровообращения. В результате этого стопы получают мало крови и испытывают недостаток питательных веществ. Высокий уровень глюкозы также нарушает функционирование нервной системы. Опасность этого в том, что из-за повреждения нервных волокон больной перестает чувствовать боль при травмировании мягких тканей. Но, несмотря на это, ноги все равно болят, особенно при ходьбе.
Такое состояние сам больной может не обнаружить вовремя, из-за чего часто развиваются осложнения. Поэтому при диабете 2 типа, а особенно при инсулинозависимой его форме рекомендуется каждый день внимательно осматривать свои стопы.
Есть несколько признаков, которые помогут обнаружить первые признаки ишемии тканей ног вовремя:
- Кожа становится сухой, начинает шелушиться.
- Чувствуется онемение, зуд.
- Волоски быстро седеют и выпадают.
- Меняется цвет кожи, она может стать бледной, синюшной или же появляются пигментные пятна.
- На ощупь стопы могут быть слишком холодными или неестественно теплыми.
- В тяжелых случаях на коже стоп появляются язвы.
Кроме внешних признаков, ноги начинают болеть. Особенно сильно дискомфорт ощущается при ходьбе. У некоторых больных она возникает уже через несколько шагов. По мере прогрессирования патологии боль может стать невыносимой. Появляются также отеки, судороги, пальцы и суставы могут деформироваться. Чаще всего подобные явления развиваются в стопах, но иногда могут быть поражены голени.
Болят ноги при сахарном диабете обычно сильно. Иногда больной не может нормально передвигаться. У него появляется перемежающаяся хромота. При передвижении больному приходится часто останавливаться, ждать, пока боль утихнет. Походка в этом случае меняется, человек не может ходить быстро. Часто болезненные ощущения возникают даже в покое, мешая ему отдыхать.
Есть две основные причины патологий ног у больных сахарным диабетом. Это нарушение кровообращения в результате сужения просвета сосудов, а также поражение нервных тканей. Особенно сложная ситуация развивается, когда два эти фактора воздействуют на ноги одновременно, что часто бывает при длительном течении диабета или при его неправильной компенсации.
У диабетиков часто бывает повышено количество глюкозы в крови. Это приводит к поражению нервных волокон. Такое состояние называется диабетической нейропатией. При этом нарушается процесс проведения нервных импульсов. Особенно сильно такое явление отражается на состоянии ног, так как там проходят очень длинные нервные волокна. Больные чувствуют онемение, покалывание, иногда жжение или ощущение ползающих мурашек.
В стопах нарушается чувствительность, причем не только кожи, но и костей, связок, мягких тканей. Больной не чувствует холода, небольших травм. А так как при диабете часто наблюдается лишний вес и деформация стоп, неправильное распределение нагрузки в сочетании потерей чувствительности приводит поражению мягких тканей, развитию воспалительного процесса. В самых тяжелых случаях больной не чувствует болей даже при переломе.
Сахарный диабет часто приводит к развитию атеросклероза или тромбоза. Сужение просвета сосудов может развиваться из-за отложения солей или же в результате постоянно повышенного количества сахара в крови. Особенно сильно это отражается на состоянии периферических сосудов, питающих ноги. Постепенно ткани стоп начинают испытывать кислородное голодание. Развивается их ишемия, они разрушаются, на ступнях появляются язвы.
источник
Сахарный диабет негативно сказывается на работе выделительной системы. Всему виной высокий уровень глюкозы: он разрушает стенки кровеносных сосудов, которыми буквально пронизаны наши внутренние органы. Боль в почках при диабете – признак того, что разрушение спровоцировало патологический процесс.

- повышенным артериальным давлением;
- отечностью (ночью отекают преимущественно руки и лицо, днем – ноги);
- раздражением и зудом кожи;
- изменением цвета мочи, появлением характерного красного оттенка;
- частыми позывами к мочеиспусканию, сопровождающимися жжением и зудом;
- болями в пояснице;
Чаще болят почки при сахарном диабете 1 типа: заболевания выделительной системы наблюдаются у 30% пациентов. При СД 2 типа они встречаются в 6 раз реже. Развитию болезни способствует неправильное питание, наследственная предрасположенность и гипертония.
Болевой синдром указывает на наличие инфекции или растяжение капсулы органа из-за камней или опухоли. Инфекционное поражение чаще всего сопровождается тянущей болью, мочекаменная болезнь вызывает резкие интенсивные спазмы.
Если у пациента болят почки при диабете, ему назначают анализы и исследования:
- Клинический анализ мочи. Выполняется с целью выявления белка, эритроцитов и лейкоцитов. С помощью анализа мочи можно диагностировать нефрит, гломерулонефрит и другие хронические патологии.
- Биохимический анализ крови. Отклонение уровня мочевины и креатинина от нормативных показателей свидетельствует о нарушении выделительной функции.
- Проба Реберга – тест, определяющий скорость клубочковой фильтрации. Результат менее 60 мл/мин указывает на развитие почечной недостаточности.
- Компьютерная томограмма. Исследование позволяет оценить состояние сосудов, диагностировать опухоли и камни.
- Биопсия. С помощью пункции забирают небольшой кусочек ткани для детального изучения структуры.
- Ультразвуковое исследование. Дает возможность диагностировать кисты и камни.
- Экскреторная урография. С помощью рентгена определяют размеры и расположение органов мочевыделительной системы.
Ведением пациента занимаются эндокринолог и невропатолог.

- Диабетическая нефропатия – изменения сосудов приводят к нарушению процесса фильтрации жидкости. Степень нарушения напрямую связаны со стажем сахарного диабета и качеством его лечения. При СД 1 типа нефропатия обычно развивается не ранее, чем через 5 лет после дебюта эндокринного заболевания. При СД 2 типа риск развития патологии почек учитывается при первом же обследовании пациента.
- Ангиопатия – кислородное голодание почек, вызванное поражением магистральных сосудов. Этот тип патологий чаще встречается при сахарном диабете 2 типа. Из-за сужения просвета сосудов возникает артериальная гипертензия, повышающая риск развития других патологий.
- Хроническая инфекция мочевыводящих путей – появление патогенных микроорганизмов, разрушающих ткани. У диабетиков снижен иммунитет, поэтому организм не в состоянии противостоять инфекциям. Высокое содержание сахара в моче создает благоприятную среду для размножения бактерий.
Эти заболевания ухудшают обменные процессы, приводя к расстройствам нервной системы и ретинопатии – деформации сосудов глазного дна. Чем раньше будет поставлен диагноз, тем выше шансы на успешное излечение.
Терапия проводится в соответствии со спецификой конкретного заболевания. При обнаружении инфекции пациенту назначают антибиотики, для улучшения работы почек – мочегонные средства. Уместно симптоматическое лечение, в особенности нормализация артериального давления и уровня холестерина. Если эти меры не помогают, проводят гемолитический или перитонеальный диализ, а на поздних стадиях – трансплантацию почки.
Чтобы избежать осложнений, пациент должен придерживаться следующих рекомендаций:
- бросить курить;
- соблюдать диету с ограниченным количеством животных жиров и белков;
- исключить из рациона продукты с высоким содержанием соли;
- утром и вечером измерять артериальное давление;
- не реже, чем раз в год (а при возможности – каждые 6 месяцев) сдавать анализ мочи для своевременного выявления патологий;
- отказаться от медикаментов, способных вызвать нарушения мочеполовой системы;
- контролировать уровень глюкозы в крови.
источник
К сожалению, диабет часто дает осложнения на почки, и они очень опасные. Поражения почек при сахарном диабете доставляют больному огромные проблемы. Потому что для лечения почечной недостаточности приходится регулярно проводить процедуры диализа. Если повезет найти донора, то делают операцию по пересадке почки. Заболевания почек при диабете часто становятся причиной мучительной смерти пациентов.
Если при диабете хорошо контролировать сахар в крови, то осложнений на почки можно избежать
Хорошая новость: если будете поддерживать сахар в крови близко к норме, то почти наверняка сможете предотвратить поражение почек. Для этого нужно активно заниматься своим здоровьем.
Также вас порадует, что меры по профилактике болезней почек одновременно служат для предотвращения других осложнений диабета.
В каждой почке у человека находятся сотни тысяч так называемых “клубочков”. Это фильтры, которые очищают кровь от отходов и токсинов. Кровь проходит под давлением через мелкие капилляры клубочков и при этом фильтруется. Основная часть жидкости и нормальных компонентов крови возвращается обратно в организм. А отходы вместе с небольшим количеством жидкости проходят из почек в мочевой пузырь. Потом они удаляются наружу через мочеиспускательный канал.
При диабете через почки проходит кровь с повышенным содержанием сахара. Глюкоза тянет за собой много жидкости, что вызывает повышенное давление внутри каждого клубочка. Поэтому скорость клубочковой фильтрации — это важнейший показатель качества работы почек — на раннем этапе диабета часто возрастает. Клубочки окружает ткань, которая называется “клубочковая базальная мембрана”. И вот эта мембрана аномально утолщается, как и другие ткани, которые к ней прилегают. Вследствие этого капилляры внутри клубочков постепенно вытесняются. Чем меньше остается активных клубочков, тем хуже почки фильтруют кровь. Поскольку в почках человека есть значительный резерв клубочков, то процесс очищения крови продолжается.
В конце концов, почки истощаются настолько, что появляются симптомы почечной недостаточности:
- вялость;
- головная боль;
- рвота;
- понос;
- кожа чешется;
- металлический привкус во рту;
- неприятный запах изо рта, напоминающий запах мочи;
- одышка, даже при минимальных физических нагрузках и состоянии покоя;
- спазмы и судороги ног, особенно по вечерам, перед сном;
- потеря сознания, кома.
Это происходит, как правило, через 15-20 лет течения диабета, если сахар в крови держался повышенный, т. е. диабет плохо лечили. Возникает урикемия — накопление в крови азотистых отходов, которые пораженные почки больше не могут фильтровать.
Чтобы проверить почки при диабете, нужно сдать следующие анализы
- анализ крови на креатинин;
- анализ мочи на альбумин или микроальбумин;
- анализ мочи на креатинин.
Зная уровень креатинина в крови, можно рассчитать скорость клубочковой фильтрации почек. Также выясняют, есть микроальбуминурия или нет, и рассчитывают соотношение альбумина и креатинина в моче. Подробнее обо всех этих анализах и показателях работы почек читайте «Какие анализы сдать, чтобы проверить почки» (откроется в отдельном окне).
Самый ранний признак проблем с почками при диабете — это микроальбуминурия. Альбумин — это белок, молекулы которого имеют небольшой диаметр. Здоровые почки пропускают в мочу очень небольшое его количество. Как только их работа хоть немного ухудшается — альбумина в моче становится больше.
Диагностические показатели альбуминурии
| Альбуминурия в утренней порции мочи, мкг/мин | Альбуминурия за сутки, мг | Концентрация альбумина в моче, мг/л | Соотношение альбумин/креатинин мочи, мг/моль | |
|---|---|---|---|---|
| Нормоальбуминурия | = 200 | >= 300 | >= 200 | > 25 |
Следует знать, что повышенное количество альбумина в моче может быть не только из-за поражения почек. Если вчера была значительная физическая нагрузка, то сегодня альбуминурия может оказаться выше нормы. Это нужно учитывать, планируя день сдачи анализов. Также альбуминурию повышают: высокобелковая диета, повышенная температура тела, инфекции мочевыводящих путей, сердечная недостаточность, беременность. Соотношение альбумина и креатинина в моче — намного более надежный индикатор проблем с почками. Подробнее об этом читайте здесь (откроется в отдельном окне)
Если у больного диабетом обнаружили и несколько раз подтвердили микроальбуминурию — это означает, что у него повышенный риск не только почечной недостаточности, но и сердечно-сосудистых заболеваний. Если не лечиться, то позже фильтрационная способность почек еще больше слабеет, и в моче появляются другие белки, более крупного размера. Это называется протеинурия.
Чем хуже работают почки, тем больше креатинина накапливается в крови. После того, как рассчитали скорость клубочковой фильтрации, можно определить, на какой стадии находится поражение почек у больного.
Стадии хронического заболевания почек, в зависимости от скорости клубочковой фильтрации
источник
Больные почки при сахарном диабете – совсем не редкость.
Заболевание постепенно разрушает все органы и системы организма.
Бывает, что человек долгие годы не подозревает о наличии сахарного диабета 2 типа (СД), в дальнейшем оказывается, что почки уже поражены.
Письма от наших читателей
Диабетом моя бабушка болеет давно (2 тип), но в последнее время пошли осложнения на ноги и внутренние органы.
Случайно нашла статью в интернете, которая в прямом смысле спасла жизнь. Меня там бесплатно проконсультировали по телефону и ответили на все вопросы, рассказали как лечить диабет.
Через 2 недели после прохождения курса лечения у бабули даже настроение поменялось. Сказала, что ноги уже не болят и язвы не прогрессируют, на следующей неделе пойдем на прием к врачу. Скидываю ссылку на статью
Высокий уровень сахара провоцирует осложнения диабета на почки. Из-за гипергликемии повреждаются части органа, отвечающие за фильтрацию.
Кровь хуже очищается от вредных веществ, нарушается процесс выведения отходов. Наступает интоксикация, при отсутствии адекватных лечебных мер больной погибает.
Вовремя назначенный диализ или пересадка органа поможет спасти жизнь пациенту.
Заподозрить развитие болезни почек при сахарном диабете можно заранее. Анализ мочи покажет наличие белков, а точнее альбумина, который у больного присутствует в повышенной концентрации. Контроль за СД помогает сдерживать развитие патологии под контролем.
Всем известно пагубное влияние высокого сахара на сосудистую систему. Почки не являются исключением. Орган представляет собой огромную сеть сосудов и капилляров, которые сильно страдают от гипергликемии.
Называют эту сложную систему почечными клубочками, именно они ежедневно очищают литры крови от ядов, токсичных веществ.
Высокий уровень глюкозы провоцирует рост давления в органе, ускоряет его работу. Почки перестают справляться со своей функцией, начинается процесс разрушения ткани. Наступает почечная недостаточность при сахарном диабете.
Причины, увеличивающие риск возникновения патологии:
Инновация в лечении диабета — просто каждый день пейте.
- Генетическая предрасположенность. Было замечено, что нефропатии подвержены больше люди, имеющие заболевание в роду.
- Наличие вредных привычек.
- Мужчины более склонны к развитию болезни.
- Инфекции мочевыделительной системы.
- Склонность к высокому артериальному давлению.
- Наличие лишнего веса.
Заподозрить развитие заболевания сложно. Годами люди не подозревают о надвигающейся проблеме, симптомы диабета и заболевания почек полностью отсутствуют.
Спустя несколько лет, больной замечает признаки интоксикации, выражающиеся:
- Снижением аппетита. Некогда сильная любовь вкусно покушать резко сменяется отказом от приема пищи.
- Вялостью. Некоторая слабость и ощущение усталости преследует больного.
- Странным привкусом во рту. Неприятные вкусовые ощущения в ротовой полости доставляют дискомфорт пациенту.
- Частым мочеиспусканием. Особенно в ночное время суток, походы в туалет заметно учащаются.
Максимальные проявления болезни приходятся на срок от 15 до 20 лет после начала. Изменения в органе становятся необратимыми, больного мучают симптомы выраженной интоксикации, отеки и гипертония.
Выявить болезнь почек при сахарном диабете необходимо на начальной стадии, иначе лечение будет начинать поздно. Для этого используется анализ на микроальбуминурию, его проводят всем диабетикам не реже раза в год. Проверять почки при сахарном диабете 1 типа рекомендуют ежегодно, заболевание этого органа при СД 2 типа нужно контролировать раз в 6 месяцев.
Когда анализ показывает увеличение показателя свыше 30 мг в сутки, назначают дополнительное исследование – проба Реберга. Эта процедура позволяет оценить работу почечных клубочков, благодаря сбору мочи за час или за весь день. Одновременно ведется забор крови из вены и оценивается уровень креатинина в крови.
Как отличить заболевания почек при диабете от пиелонефрита? Для этого существует несколько способов:
- Анализ крови. Исследуется наличие воспаления (лейкоцитов).
- Анализ мочи показывает содержание бактерий.
Важным моментом становится наблюдение за развитием нефропатии. Для этого врач проводит мониторинг изменения альбумина в крови, белка в моче. Если показатели неустанно растут, изменения в почках несут критический характер, возможно появление крови в моче при диабете.
Такие изменения требуют проведения биопсии почек. Проводят процедуру при помощи тонкой иглы, которой берут часть органа на изучение.
Основа терапии лежит в снижении уровня сахара, то есть в коррекции основного диагноза. Эндокринолог или терапевт проводит комплексное лечение, помогает снизить уровень холестерола и давления больного.
Льготная цена для больных диабетом!
Когда болезнь несет прогрессирующий характер, пациент начинает наблюдаться у нефролога. Он назначает комплексное лечение, направленное на предотвращение поражения почек при сахарном диабете. Включает коррекцию питания, обменных процессов, образа жизни, назначается медикаментозное лечение.
Когда стадия заболевания достигает своей кульминации, нужен немедленный диализ или пересадка органа. Эти меры помогут продлить жизнь больного и помочь организму при отказе почек.
Проводят процедуру в медицинском учреждении, после забора кровь попадает в специальный аппарат для очищения. Далее обратно направляется больному. Метод удобен тем, что не требует ежедневного проведения, достаточно 2 или 3 процедуры еженедельно.
Более высокоэффективным способом является пересадка почки. Это наилучшее лечение почечной недостаточности при сахарном диабете. Правда минусом выступает высокая стоимость и возможные осложнения после пересадки.
Важно не доводить болезнь до критической отметки, проводить контроль и профилактику заболевания.
При нефропатии врач назначает комплексное лечение, оно включает:
- Нормализацию артериального давления. Ингибиторы АПФ, салуретики, блокаторы кальциевых каналов – данные группы препаратов назначаются, исходя из особенностей пациента, его реакции на компоненты.
- Выведение холестерина из организма. С этой целью назначаются статины.
- Налаживание проницаемости почечных клубочков. Остановить осложнения при сахарном диабете на почки не всегда получается применением вышеперечисленных методов. В таком случае подойдут нефропротекторы, которые помогут уменьшить число белка в моче.
- Инфузионная терапия. Позволяет привести в равновесие баланс электролитов организма. В зависимости от недостатка или переизбытка показано внутривенное введение веществ. Этот метод помогает хорошо поддержать почки при сахарном диабете.
Каждый вид лечения применяется как отдельно, так совокупно с остальными.
Разумеется, бороться с недугом без медикаментозного лечения невозможно. Но народные средства помогут дополнительно улучшить самочувствие, свести к минимуму воспалительные процессы.
Для этого стоит приготовить травяной настой из:
- Зверобоя, крапивы с цветками тысячелистника. Травы заваривают в 250 мл кипятка, принимают по столовой ложке утром и вечером. Лечение проводится не менее 20 дней.
- Смешивают окопник лекарственный, семена льна с листьями толокнянки (в равных пропорциях). Заваривают в 250 мл кипятка, прием средства рассчитан на месяц, небольшими порциями на протяжении дня.
- Арбузные корки настаивают в 200 мл воды в темном месте. Принимают по несколько раз в день.
Главное не забывать, что лечение почечной недостаточности при сахарном диабете стоит доверить только специалисту. Орган очень чувствителен к применению лечебных средств, в том числе и трав. Самостоятельное назначение средств может навредить намного больше.
Стоит упомянуть о важной составляющей терапии – питании. Так как осложнения на почки при сахарном диабете вызваны основным диагнозом, нужно минимизировать его проявления.
Для этого стоит готовить пищу:
- на пару;
- методом варки;
- в СВЧ — печи;
- используя тушение;
- запекать в духовом шкафу.
Больной должен питаться крупами, овощами, мясом и рыбой. Фрукты употреблять в ограниченном количестве в первой половине дня. Прием пищи контролировать по количеству, не есть огромными порциями.
Употреблять достаточное количество жидкости, кисломолочной продукции (кроме жирной сметаны и сливок). Мясо и рыба предпочтительнее нежирного сорта, основу диеты должны составлять овощи.
Забота о своем здоровье начинается с диагностики заболеваний. Вовремя обнаруженное заболевание почек при сахарном диабете – гарант своевременного принятия мер по лечению.
- Контроле за уровнем сахара. Лечение СД обязательно, так как он выступает первопричиной недуга.
- Наблюдении за скачками давления. Показатели стоит поддерживать в норме при помощи препаратов.
- Питании. Именно глюкоза разрушающе воздействует на почки, необходимо налаживание рациона.
Вовремя принятые меры по борьбе с основным диагнозом позволят не допустить развития нефропатии и влияния сахарного диабета на почки. Только врач сможет назначить правильную терапию и сохранить здоровье пациента.
Диабет всегда приводит к фатальным осложнениям. Зашкаливающий сахар в крови крайне опасен.
Людмила Антонова дала пояснения по поводу лечения сахарного диабета.
источник
Почки выполняют в теле человека ряд крайне важных функций.
- Удаление водорастворимых веществ, в первую очередь электролитов.
- Регуляция баланса ионов водорода, что непосредственно влияет на кислотность крови.
- Удаление лишней воды.
- Производство веществ, повышающих давление, например, ренина.
- Разрушение простагландинов – веществ, снижающих давление.
- Регуляция баланса жидкости – увеличивая мочеотделение, почки могут уменьшать объем циркулирующей крови, снижая давление.
- Синтез эритропоэтина – вещества, стимулирующего производство красных кровяных телец.
- Разрушение инсулина. Большая часть инсулина, как производимого внутри, так и вводимого извне разрушается в почках.
- Участие в обмене витамина D, таким образом почки влияют на метаболизм кальция и фосфора.
Признаки почечных заболеваний можно разделить на следующие группы.
- Отеки – являются признаком избытка жидкости в организме. Среди обывателей бытует мнение, что сердечные отеки отличаются от почечных. Это миф: отеки, независимо от причины, одинаковы. Дело в том, что вода всегда находит нижнюю точку. Поэтому за ночь отекает лицо и руки, а в течение дня вода стекает в ноги. Почечные отеки никогда не бывают локальными, если у пациента постоянно отекает одна рука, нога или только половые органы – почки тут точно не при чем.
- Артериальная гипертензия. Среди причин повышения кровяного давления почки занимают почетное первое место. Поэтому при появлении гипертонии в первую очередь нужно обследовать именно их, причем независимо от возраста.
- Боли в спине. Почки болят в следующих случаях: при растяжении их капсулы в результате блока оттоку мочи (камни, опухоли и др.), а также при инфекционных процессах.
- Изменение цвета мочи. Самый опасный цвет – красный или темно-бурый, это означает наличие крови в моче и требует обязательного онкологического поиска. Многие авторы в интернете утверждают, что светлая моча – признак почечной недостаточности, это полная чушь. Светлая, почти белая моча – вариант нормы, а не симптом почечного заболевания.
- Постоянный кожный зуд. Если он не сопровождается какой-либо сыпью, то может быть признаком почечной недостаточности.
- Признаки мочевой инфекции — учащенное мочеиспускание, рези и жжение при мочеиспускании, тянущие боли внизу живота или в промежности, неприятный запах свежей мочи.
- Белок в моче. Самый важный признак почечного заболевания, особенно при диабете.
- Эритроциты в моче — означают примесь в ней крови. В сочетании с белком являются признаком заболевания, поражающего фильтрующий аппарат почек, например диабетическая нефропатия или гломерулонефрит. Изолированное появление в моче эритроцитов может говорить о механическом травмировании мочевых путей камнем или опухолью.
- Повышение содержания в моче лейкоцитов – признак инфекции мочевых путей.
- Повышение содержания в крови мочевины, калия и креатинина – признак почечной недостаточности.
- В запущенных стадиях может наблюдаться повышение в крови фосфора в сочетании со снижением кальция.
- Понижение гемоглобина. В некоторых случаях анемия может быть признаком почечной недостаточности, причем уже в далеко зашедшей стадии.
Прочие осложнения диабета 1 типа. Подробнее читайте тут.
Типичные изменения в анализах при почечной патологии были описаны выше. В данном разделе разговор пойдет об инструментальных методах диагностики.
- Ультразвуковое исследование (УЗИ) – наиболее доступный, безопасный и дешевый метод. К сожалению, в классической нефрологии он не очень востребован. УЗИ необходимо урологам, так как может выявлять камни, опухоли, признаки блока мочевых путей и пр.
- Экскреторная урография. На рентгеновских снимках почки практически не видны, поэтому их нужно контрастировать. В вену вводится специальное вещество, которое делает почки видимыми на рентгене. Данный метод позволяет оценить структуру почек, обозреть мочевые пути, оценить взаимоотношения почек с другими органами. Противопоказано при почечной недостаточности.
- Компьютерная томограмма (КТ) – незаменимый метод в диагностике опухолей, мочекаменной болезни, а также проблем с почечными сосудами. Клиники, способные выполнять КТ без ограничений, давно отказались от экскреторной урографии.
- Пункционная биопсия почки. Все выше перечисленные методики касались изучения состояния мочевых путей. Саму почечную ткань нельзя осмотреть ни на УЗИ, ни на КТ, тут поможет исключительно микроскоп. Суть биопсии заключается в следующем – под местной анестезией и ультразвуковым контролем делается укол в почку специальным прибором. Далее отщипывается небольшой кусочек (примерно четверть спички) почечной ткани, который изучается под микроскопом, в том числе и электронным. В современной нефрологии биопсия почки – основной метод диагностики.
Патологии почек при диабете делятся на 3 группы.
При начальных проявлениях диабетической нефропатии основным диагностическим критерием является белок в моче. Причем количество этого белка напрямую коррелирует с тяжестью течения нефропатии. В поздних стадиях диабетическая нефропатия характеризуется триадой признаков – белок в моче, артериальная гипертензия, изменения на глазном дне.
Про глазное дно стоит сказать особо. Это единственное место в организме, где врач может осмотреть сосуды. Выявляемые при этом проблемы очень характерны для диабетической нефропатии, так как похожие изменения наблюдаются и в сосудах почек.
Сужение сосудов приводит к хронической ишемии (кислородному голоданию) почек. Наиболее чувствительны к ишемии клетки, отвечающие за регуляцию кровяного давления. В результате возникает стойкая артериальная гипертензия со всеми вытекающими отсюда последствиями.
Современная наука считает, что именно диабетическая нефропатия – главный ограничитель продолжительности жизни больного сахарным диабетом. Поэтому, если в моче у диабетика появился белок или поднялось давление необходимо срочно обратиться к специалисту.
Выбрать нужного специалиста и записаться на прием можно прямо сейчас:
источник
Диабетическая нефропатия: узнайте все, что нужно. Ниже подробно описаны ее симптомы и диагностика с помощью анализов крови и мочи, а также УЗИ почек. Главное, рассказано об эффективных методах лечения, которые позволяют держать сахар в крови 3,9-5,5 ммоль/л стабильно 24 часа в сутки , как у здоровых людей. Система доктора Бернстайна для контроля диабета 2 и 1 типа помогает исцелить почки, если нефропатия еще не зашла слишком далеко. Узнайте, что такое микроальбуминурия, протеинурия, что делать, если болят почки, как привести в норму артериальное давление и креатинин в крови.
Диабетическая нефропатия — это поражение почек, вызванное повышенным уровнем глюкозы в крови. Также курение и гипертония разрушают почки. В течение 15-25 лет у диабетика оба этих органа могут выйти из строя, и понадобится диализ или трансплантация. На этой странице подробно рассказано о народных средствах и официальном лечении, позволяющем избежать почечной недостаточности или хотя бы замедлить ее развитие. Приводятся рекомендации, выполнение которых не только защищает почки, но также уменьшает риск инфаркта и инсульта.
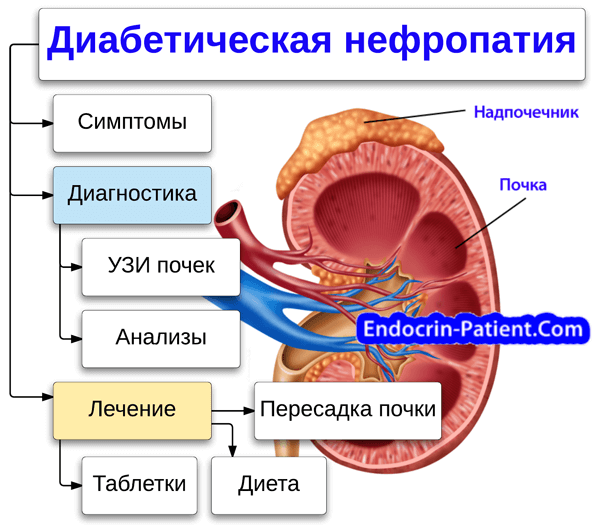
Узнайте, как диабет влияет на почки, симптомы и алгоритм диагностики диабетической нефропатии. Разберитесь, какие анализы нужно сдать, как расшифровать их результаты, насколько полезно УЗИ почек. Прочитайте о лечении с помощью диеты, лекарств, народных средств и перехода на здоровый образ жизни. Описаны нюансы лечения почек у больных диабетом 2 типа. Подробно рассказано о таблетках, снижающих сахар в крови и артериальное давление. В дополнение к ним могут понадобиться статины от холестерина, аспирин, средства от анемии.
- Как диабет влияет на почки?
- Чем отличаются осложнения на почки при диабете 2 и 1 типа?
- Симптомы и диагностика диабетической нефропатии
- Что происходит, если почки перестают работать?
- Почему при диабетической нефропатии сахар в крови снижается?
- Какие анализы крови и мочи нужно сдать? Как понять их результаты?
- Что такое микроальбуминурия?
- Что такое протеинурия?
- Как влияет уровень холестерина на развитие осложнений диабета на почки?
- Как часто диабетикам нужно делать УЗИ почек?
- Какие признаки диабетической нефропатии на УЗИ?
- Диабетическая нефропатия: стадии
- Что делать, если болят почки?
- Как лечиться диабетику, чтобы сохранить почки?
- Какие таблетки, понижающие сахар в крови, назначают?
- Какие препараты от давления нужно принимать?
- Как лечиться, если поставили диагноз «Диабетическая нефропатия» и в моче много белка?
- Что делать больному, у которого диабетическая нефропатия и высокое артериальное давление?
- Какие хорошие народные средства для лечения почек?
- Как уменьшить креатинин в крови при сахарном диабете?
- Можно ли восстановить нормальную скорость клубочковой фильтрации почек?
- Какую диету нужно соблюдать при диабетической нефропатии?
- Сколько живут диабетики при хронической почечной недостаточности?
- Пересадка почки: преимущества и недостатки
- Сколько можно прожить диабетику с пересаженной почкой?
Почки занимаются тем, что фильтруют отходы из крови и выводят их с мочой. Также они вырабатывают гормон эритропоэтин, стимулирующий появление красных кровяных телец — эритроцитов.
Кровь периодически проходит через почки, которые удаляют из нее отходы. Очищенная кровь циркулирует дальше. Яды и продукты обмена веществ, а также лишняя соль, растворенные в большом количестве воды, образуют мочу. Она стекает в мочевой пузырь, где временно хранится.
В каждой почке содержится около миллиона фильтрующих элементов, которые называются нефроны. Клубочек мелких кровеносных сосудов (капилляров) — это одна из составных частей нефрона. Скорость клубочковой фильтрации — важный показатель, определяющий состояние почек. Его рассчитывают на основе содержания креатинина в крови.
Креатинин — один из продуктов распада, которые выводят почки. При почечной недостаточности он накапливается в крови вместе с другими отходами, и больной ощущает симптомы интоксикации. Проблемы с почками может вызвать диабет, инфекция или другие причины. В каждом из этих случаев измеряют скорость клубочковой фильтрации, чтобы оценить тяжесть заболевания.
Повышенный сахар в крови повреждает фильтрующие элементы почек. Со временем те исчезают и заменяются на рубцовую ткань, которая не может очищать кровь от отходов. Чем меньше остается фильтрующих элементов, тем хуже работают почки. В конце концов они перестают справляться с выведением отходов и наступает интоксикация организма. На этом этапе больному требуется заместительная терапия, чтобы не умереть, — диализ или пересадка почки.
Прежде чем погибнуть окончательно, фильтрующие элементы становятся “дырявыми”, начинают “протекать”. Они пропускают в мочу белки, которых там быть не должно. А именно, альбумин в повышенной концентрации.
Микроальбуминурия — это выделение альбумина с мочой в количестве 30-300 мг в сутки. Протеинурия — альбумин обнаруживается в моче в количестве более 300 мг в сутки. Микроальбуминурия может прекратиться, если лечение оказывается успешным. Протеинурия — более серьезная проблема. Она считается необратимой и сигнализирует, что больной встал на путь развития почечной недостаточности.
Чем хуже контроль диабета, тем выше риск терминальной стадии почечной недостаточности и быстрее она может наступить. Шансы столкнуться с полным отказом почек у диабетиков на самом деле не очень высокие. Потому что большинство их погибает от инфаркта или инсульта раньше, чем возникает потребность в заместительной почечной терапии. Однако риск повышается для больных, у которых диабет сочетается с курением или хронической инфекцией мочевыводящих путей.
Кроме диабетической нефропатии, может быть еще стеноз почечной артерии. Это закупорка атеросклеротическими бляшками одной или обеих артерий, которые питают почки. При этом кровяное давление очень повышается. Лекарства от гипертонии не помогают, даже если принимать несколько видов мощных таблеток одновременно.
Стеноз почечной артерии часто требует хирургического лечения. Диабет повышает риск этого заболевания, потому что он стимулирует развития атеросклероза, в том числе и в сосудах, питающих почки.
Как правило, диабет 2 типа протекает скрыто в течение нескольких лет, пока его обнаруживают и начинают лечить. Все эти годы осложнения постепенно разрушают организм больного. Они не обходят стороной и почки.
По данным англоязычных сайтов, к моменту постановки диагноза 12% больных диабетом 2 типа уже имеют микроальбуминурию, а 2% — протеинурию. Среди русскоязычных пациентов эти показатели в несколько раз выше. Потому что жители стран Запада имеют привычку регулярно проходить профилактические медицинские обследования. Благодаря этому, у них более своевременно обнаруживают хронические заболевания.
Диабет 2 типа может сочетаться с другими факторами риска развития хронического заболевания почек:
- повышенное артериальное давление;
- повышенный уровень холестерина в крови;
- были случаи заболевания почек у близких родственников;
- в семье были случаи раннего инфаркта или инсульта;
- курение;
- ожирение;
- пожилой возраст.
При диабете 1 типа осложнения на почки обычно развиваются через 5-15 лет после начала заболевания. При диабете 2 типа эти осложнения часто выявляют сразу при постановке диагноза. Потому что диабет 2 типа обычно много лет протекает в скрытой форме до того, как больной заметит симптомы и догадается проверить свой сахар в крови. Пока не поставлен диагноз и не начато лечение, болезнь беспрепятственно разрушает почки и весь организм.
Диабет 2 типа — менее тяжелое заболевание, чем СД1. Однако оно встречается в 10 раз чаще. Больные диабетом 2 типа — наиболее многочисленная группа пациентов, которых обслуживают центры диализа и специалисты по трансплантации почки. Эпидемия диабета 2 типа усиливается во всем мире и в русскоязычных странах. Это прибавляет работы специалистам, которые занимаются лечением осложнений на почки.
При диабете 1 типа чаще всего с нефропатией сталкиваются пациенты, у которых заболевание началось в детском и подростковом возрасте. Для людей, которые заболели диабетом 1 типа в зрелые годы, риск проблем с почками не очень высокий.
В первые месяцы и годы диабетическая нефропатия и микроальбуминурия не вызывают никаких симптомов. Пациенты замечают проблемы лишь когда до терминальной стадии почечной недостаточности уже рукой подать. В начале симптомы расплывчатые, напоминающие простуду или хроническую усталость.
Ранние признаки диабетической нефропатии:
- слабость, утомляемость;
- затуманенное мышление;
- отеки ног;
- повышение артериального давления;
- частые позывы к мочеиспусканию;
- частая необходимость вставать в туалет по ночам;
- уменьшение дозировок инсулина и таблеток, понижающих сахар;
- слабость, бледность и анемия;
- кожный зуд, сыпь.
Мало кто из пациентов может заподозрить, что перечисленные симптомы вызваны ухудшением работы почек.
Диабетики, которые ленятся регулярно сдавать анализы крови и мочи, могут пребывать в счастливом неведении до последней стадии, наступления терминальной почечной недостаточности. Однако в конце концов признаки интоксикации, вызванной заболеванием почек, становятся явными:
- плохой аппетит, похудение;
- кожа сухая и непрерывно чешется;
- сильные отеки, судороги в мышцах;
- припухлость и мешки под глазами;
- тошнота и рвота;
- нарушения сознания.
Действительно, при диабетической нефропатии на последний стадии почечной недостаточности уровень сахара в крови может понижаться. Иными словами, уменьшается потребность в инсулине. Приходится снижать его дозы, чтобы не было гипогликемии.
Почему так происходит? Инсулин разрушается в печени и почках. Когда почки сильно повреждены, они теряют способность выводить инсулин. Этот гормон дольше остается в крови и стимулирует клетки усваивать глюкозу.
Терминальная почечная недостаточность является катастрофой для диабетиков. Возможность снизить дозу инсулина служит лишь слабым утешением.
Для постановки точного диагноза и подбора эффективного лечения нужно сдать анализы:
- белок (альбумин) в моче;
- соотношение альбумина и креатинина в моче;
- креатинин в крови.
Креатинин — это один из продуктов распада белка, выведением которого занимаются почки. Зная уровень креатинина в крови, а также возраст и пол человека, можно рассчитать скорость клубочковой фильтрации. Это важный показатель, на основании которого определяют стадию диабетической нефропатии и выписывают лечение. Доктор может также назначить другие анализы.
| Концентрация альбумина в моче, мг/л | Соотношение альбумина и креатинина в моче, мг/моль | |
|---|---|---|
| Норма | Ниже 20 | Ниже 2,5 (мужчины) |
Ниже 3,5 (женщины)
3,5-25,0 (женщины)
Готовясь к сдаче анализов крови и мочи, перечисленных выше, нужно в течение 2-3 дней воздержаться от серьезных физических нагрузок и употребления алкоголя. Иначе результаты будут хуже, чем на самом деле.
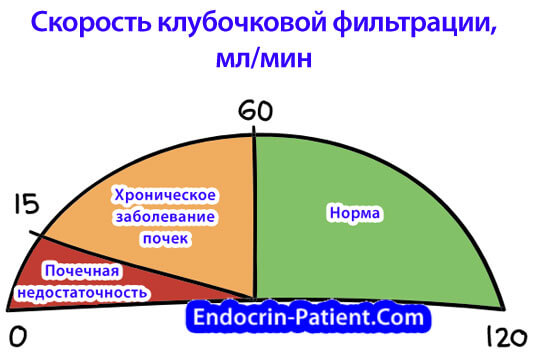
На бланке результата анализа крови на креатинин должен быть указан диапазон нормы с учетом вашего пола и возраста, а также рассчитана скорость клубочковой фильтрации почек. Чем выше этот показатель, тем лучше.
Микроальбуминурия — это появление белка (альбумина) в моче в небольших количествах. Является ранним симптомом диабетического поражения почек. Считается фактором риска инфаркта и инсульта. Микроальбуминурия считается обратимой. Прием лекарств, приличный контроль уровня глюкозы и артериального давления могут на несколько лет снизить количество альбумина в моче до нормы.
Протеинурия — это наличие белка в моче в большом количестве. Совсем плохой признак. Означает, что инфаркт, инсульт или терминальная почечная недостаточность уже не за горами. Требует срочного интенсивного лечения. Более того, может оказаться, что время для эффективного лечения уже упущено.
Если обнаружили микроальбуминурию или протеинурию, нужно проконсультироваться у врача, который лечит почки. Этот специалист называется нефролог, не путать с неврологом. Убедитесь, что причиной появления белка в моче не является инфекционное заболевание или травма почек.
Может оказаться, что причиной плохого результата анализа стали перегрузки. В таком случае, повторный анализ через несколько дней даст нормальный результат.
Официально считается, что повышенный холестерин в крови стимулирует развитие атеросклеротических бляшек. Атеросклероз одновременно поражает множество сосудов, в том числе и те, по которым кровь поступает к почкам. Подразумевается, что диабетикам нужно принимать статины от холестерина, и это отсрочит развитие почечной недостаточности.
Однако гипотеза о защитном действии статинов на почки является спорной. А серьёзные побочные эффекты этих лекарств хорошо известны. Принимать статины имеет смысл для избежания повторного инфаркта, если у вас уже был первый. Конечно, надежная профилактика повторного инфаркта должна включать множество других мер, кроме приема таблеток от холестерина. Вряд ли стоит пить статины, если у вас ещё не было инфаркта.
Переход на низкоуглеводную диету обычно улучшает соотношение “хорошего” и “плохого” холестерина в крови. Нормализуется не только уровень глюкозы, но и артериальное давление. Благодаря этому, тормозится развитие диабетической нефропатии. Чтобы результаты анализов крови на сахар и холестерин радовали вас и вызывали зависть у знакомых, низкоуглеводную диету нужно соблюдать строго. Следует полностью отказаться от запрещённых продуктов.
УЗИ почек дает возможность проверить, есть ли в этих органах песок и камни. Также с помощью обследования можно обнаружить доброкачественные опухоли почек (кисты).
Однако УЗИ почти бесполезно для диагностики диабетической нефропатии и контроля эффективности ее лечения. Намного важнее регулярно сдавать анализы крови и мочи, о которых подробно рассказано выше.
В том-то и дело, что диабетическая нефропатия не дает почти никаких признаков на УЗИ почек. По внешнему виду у пациента почки могут быть в хорошем состоянии, даже если их фильтрующие элементы уже повреждены и не работают. Реальную картину вам дадут результаты анализов крови и мочи.
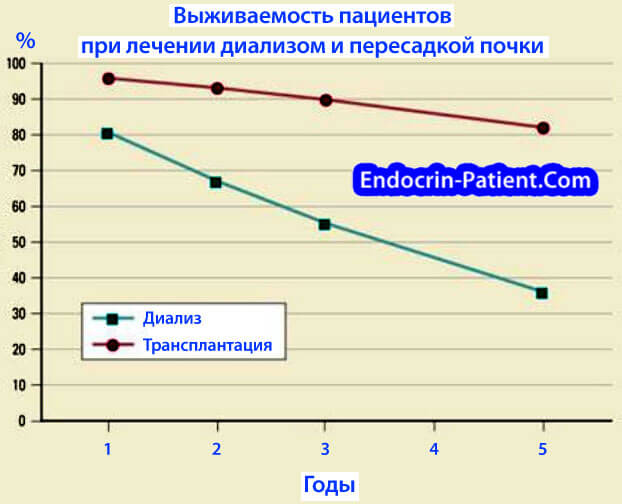
Диабетическая нефропатия делится на 5 стадий. Последняя из них называется терминальная. На этой стадии пациенту для избежания гибели необходима заместительная терапия. Она бывает двух видов: диализ несколько раз в неделю или пересадка почки.
| Стадия | Скорость клубочковой фильтрации | Показатели, мл/мин |
|---|---|---|
| 1 | Нормальная или высокая | 90 и выше |
| 2 | Легкое снижение | 60-89 |
| 3 | Умеренно сниженная | 30-59 |
| 4 | Выраженное снижение | 15-29 |
| 5 | Почечная недостаточность | Ниже 15 или диализ |
На первых двух стадиях обычно не бывает никаких симптомов. Диабетическое поражение почек можно обнаружить только по результатам анализов крови и мочи. Обратите внимание, что УЗИ почек не приносит большой пользы.
Когда заболевание переходит на третью и четвертую стадию, видимые признаки могут появиться. Однако заболевание развивается плавно, постепенно. Из-за этого больные часто привыкают к нему и не бьют тревогу. Явные симптомы интоксикации появляются лишь на четвертой и пятой стадии, когда почки уже почти не работают.
- ДН, стадия МАУ, ХБП 1, 2, 3 или 4;
- ДН, стадия протеинурии с сохранной функцией почек по выделению азота, ХБП 2, 3 или 4;
- ДН, стади ПН, ХБП 5, лечение ЗПТ.
ДН — диабетическая нефропатия, МАУ — микроальбуминурия, ПН — почечная недостаточность, ХБП — хроническая болезнь почек, ЗПТ — заместительная почечная терапия.
Протеинурия обычно начинается у больных диабетом 2 и 1 типа, имеющих стаж заболевания 15-20 лет. При отсутствии лечения терминальная стадия почечной недостаточности может наступить еще через 5-7 лет.
Прежде всего, следует убедиться, что болят именно почки. Возможно, у вас не проблема с почками, а остеохондроз, ревматизм, панкреатит или какой-то другой недуг, вызывающий похожий болевой синдром. Нужно обратиться к врачу, чтобы точно установить причину боли. Это невозможно сделать самостоятельно.
Самолечение может серьезно навредить. Осложнения диабета на почки обычно вызывают не боль, а симптомы интоксикации, перечисленные выше. Камни в почках, почечные колики и воспаление, скорее всего, напрямую не связаны с нарушенным обменом глюкозы.
Лечение диабетической нефропатии имеет целью предотвратить или хотя бы отсрочить наступление терминальной почечной недостаточности, при которой потребуется диализ или трансплантация донорского органа. Оно заключается в поддержании хорошего сахара в крови и артериального давления.
Нужно следить за уровнем креатинина в крови и белка (альбумина) в моче. Также официальная медицина рекомендует следить за холестерином в крови и стараться его снизить. Но многие специалисты сомневаются, что это действительно полезно. Лечебные действия по защите почек уменьшают риск инфаркта и инсульта.
Конечно, важно принимать таблетки для профилактики осложнений на почки. Диабетикам обычно назначают несколько групп лекарств:
- Таблетки от давления — в первую очередь, ингибиторы АПФ и блокаторы рецепторов ангиотензина-II.
- Аспирин и другие антиагреганты.
- Статины от холестерина.
- Средства от анемии, которую может вызвать почечная недостаточность.
Обо всех этих препаратах подробно рассказано ниже. Однако основную роль играет питание. Прием лекарств оказывает во много раз меньшее влияние, чем диета, которую соблюдает диабетик. Главное, что вам нужно сделать, — определиться насчёт перехода на низкоуглеводную диету. Подробнее читайте далее.
Не рассчитывайте на народные средства, если хотите защититься от диабетической нефропатии. Растительные чаи, настои и отвары полезны только в качестве источника жидкости, для профилактики и лечения обезвоживания. Серьёзного защитного действия на почки они не оказывают.
В первую очередь, используют диету и уколы инсулина для поддержания сахара в крови как можно ближе к норме. Поддержание гликированного гемоглобина HbA1C ниже 7% уменьшает риск протеинурии и почечной недостаточности на 30-40%.
Использование методов доктора Бернстайна позволяет держать сахар стабильно в норме, как у здоровых людей, и гликированный гемоглобин ниже 5,5%. Вероятно, такие показатели снижают риск тяжелых осложнений на почки до нуля, хотя это не подтверждено официальными исследованиями.
Есть сведения о том, что при стабильно нормальном уровне глюкозы в крови почки, пораженные диабетом, исцеляются и восстанавливаются. Однако это медленный процесс. На стадиях 4 и 5 диабетической нефропатии он вообще невозможен.
Официально рекомендуется питание с ограничением белка и животных жиров. Целесообразность использования низкоуглеводной диеты обсуждается ниже. При нормальных значениях кровяного давления нужно ограничить потребление соли до 5-6 г в сутки, а при повышенных — до 3 г в сутки. На самом деле, это не очень мало.
- Бросьте курить.
- Изучите статью “Алкоголь при диабете” и пейте не больше, чем указано там.
- Если не употребляете спиртное, то даже не начинайте.
- Постарайтесь похудеть и уж точно не набирать больше лишнего веса.
- Обсудите с врачом, какая физическая активность вам подходит, и занимайтесь физкультурой.
- Имейте домашний тонометр и регулярно измеряйте им свое артериальное давление.
Не существует волшебных таблеток, настоек, а тем более, народных средств, которые могли бы быстро и легко восстановить почки, пострадавшие от диабета.
Чай с молоком не помогает, а наоборот вредит, потому что молоко повышает сахар в крови. Каркаде — популярный чайный напиток, который помогает не больше, чем питье чистой воды. Лучше даже не пробуйте народные средства, надеясь вылечить почки. Самолечение этих фильтрующих органов крайне опасно.
Пациенты, у которых обнаружили диабетическую нефропатию на той или иной стадии, обычно используют несколько лекарств одновременно:
- таблетки от гипертонии — 2-4 вида;
- статины от холестерина;
- антиагреганты — аспирин и дипиридамол;
- препараты, которые связывают лишний фосфор в организме;
- возможно, еще средства от анемии.
Прием многочисленных таблеток — это самое легкое, что можно сделать, чтобы избежать или отсрочить наступление терминальной стадии почечной недостаточности. Изучите пошаговую схему лечения диабета 2 типа или систему контроля диабета 1 типа. Старательно выполняйте рекомендации. Переход к здоровому образу жизни требует более серьезных усилий. Однако его необходимо осуществить. Отделаться приемом лекарств не получится, если хотите защитить свои почки и прожить подольше.
К сожалению, самое популярное лекарство метформин (Сиофор, Глюкофаж) нужно исключить уже на ранних стадиях диабетической нефропатии. Его нельзя принимать, если скорость клубочковой фильтрации почек у больного 60 мл/мин, а тем более, ниже. Это соответствует показателям креатинина в крови:
- для мужчин — выше 133 мкмоль/л
- для женщин — выше 124 мкмоль/л
Напомним, что чем выше креатинин, тем хуже работают почки и ниже скорость клубочковой фильтрации. Уже на ранней стадии осложнений диабета на почки нужно исключить метформин из схемы лечения, во избежание опасного лактат-ацидоза.
Официально больным диабетической ретинопатией разрешается принимать лекарства, которые заставляют поджелудочную железу вырабатывать больше инсулина. Например, Диабетон МВ, Амарил, Манинил и их аналоги. Однако эти препараты входят в список вредных таблеток от диабета 2 типа. Они истощают поджелудочную железу и не снижают смертность больных, а то и повышают ее. Лучше их не использовать. Диабетикам, у которых развиваются осложнения на почки, нужно заменить таблетки, понижающие сахар, на уколы инсулина.
Некоторые лекарства от диабета принимать можно, но осторожно, по согласованию с врачом. Как правило, они не могут обеспечить достаточно хороший контроль уровня глюкозы и не дают возможности отказаться от уколов инсулина.
Очень важны таблетки от гипертонии, которые относятся к группам ингибиторы АПФ или блокаторы рецепторов ангиотензина-II. Они не только понижают артериальное давление, но и дают дополнительную защиту почкам. Прием этих лекарств помогает отсрочить на несколько лет наступление терминальной почечной недостаточности.
Нужно стараться держать кровяное давление ниже 130/80 мм рт. ст. Для этого обычно приходится использовать несколько видов лекарств. Начинают с ингибиторов АПФ или блокаторов рецепторов ангиотензина-II. К ним добавляют еще препараты из других групп — бета-блокаторы, диуретики (мочегонные), блокаторы кальциевых каналов. Попросите врача назначить вам удобные комбинированные таблетки, которые содержат 2-3 действующих вещества под одной оболочкой для приема 1 раз в сутки.
Ингибиторы АПФ или блокаторы рецепторов ангиотензина-II в начале лечения могут повысить уровень креатинина в крови. Обсудите с врачом, насколько это серьезно. Скорее всего, отменять лекарства не придется. Также эти препараты могут повысить уровень калия в крови, особенно если сочетать их между собой или с мочегонными лекарствами.
Очень высокая концентрация калия может вызвать остановку сердца. Чтобы избежать ее, не следует сочетать между собой ингибиторы АПФ и блокаторы рецепторов ангиотензина-II, а также лекарства, которые называются калийсберегающие диуретики. Анализы крови на креатинин и калий, а также мочи на белок (альбумин) нужно сдавать раз в месяц. Не ленитесь делать это.
Не используйте по своей инициативе статины от холестерина, аспирин и другие антиагреганты, препараты и БАДы от анемии. Все эти таблетки могут вызвать серьезные побочные эффекты. Обсудите с врачом необходимость их приема. Также доктор должен заниматься подбором лекарств от гипертонии.
Задача пациента — не лениться регулярно сдавать анализы и при необходимости обращаться к врачу для коррекции схемы лечения. Ваше основное средство для достижения хороших показателей глюкозы в крови — это инсулин, а не таблетки от диабета.
Врач назначит вам несколько видов лекарств, о которых рассказано на этой странице. Все назначенные таблетки нужно ежедневно принимать. Это может на несколько лет отсрочить сердечно-сосудистую катастрофу, необходимость проходить диализ или пересадку почки.
Доктор Бернстайн рекомендует перейти на низкоуглеводную диету, если развитие осложнений диабета на почки ещё не прошло точку невозврата. А именно, скорость клубочковой фильтрации должна быть не ниже 40-45 мл/мин.
Хороший контроль диабета держится на трех китах:
- Соблюдение низкоуглеводной диеты.
- Частое измерение сахара в крови.
- Уколы аккуратно подобранных доз продлённого и быстрого инсулина.
Указанные меры дают возможность держать стабильно нормальный уровень глюкозы, как у здоровых людей. При этом развитие диабетической нефропатии прекращается. Более того, на фоне стабильно нормального сахара в крови больные почки могут со временем восстановить свою функцию. Имеется в виду, что скорость клубочковой фильтрации пойдёт вверх, а из мочи пропадёт белок.
Однако достижение и поддержание хорошего контроля диабета — это нелегкая задача. Чтобы справиться с ней, у пациента должна быть высокая дисциплина и мотивация. Вас может вдохновить личный пример доктора Бернстайна, который полностью избавился от белка в моче и восстановил нормальную функцию почек.
Без перехода на низкоуглеводную диету привести сахар в норму при диабете вообще невозможно. К сожалению, низкоуглеводное питание противопоказано диабетикам, у которых низкая скорость клубочковой фильтрации, а тем более, развилась терминальная стадия почечной недостаточности. В таком случае нужно постараться осуществить пересадку почки. Подробнее об этой операции читайте ниже.
Переход на низкоуглеводную диету улучшает показатели не только сахара в крови, но также холестерина и артериального давления. В свою очередь, нормализация уровня глюкозы и кровяного давления тормозит развитие диабетической нефропатии.
Однако, если почечная недостаточность успела развиться до продвинутой стадии, переходить на низкоуглеводную диету уже поздно. Остается лишь принимать таблетки, назначенные врачом. Реальный шанс на спасение может дать трансплантация почки. Об этом подробно рассказано ниже.
Из всех лекарств от гипертонии лучше всего защищают почки ингибиторы АПФ и блокаторы рецепторов ангиотензина-II. Следует принимать лишь один из этих препаратов, их нельзя сочетать между собой. Однако можно совмещать с приемом бета-блокаторов, мочегонных лекарств или блокаторов кальциевых каналов. Обычно назначают удобные комбинированные таблетки, которые содержат 2-3 действующих вещества под одной оболочкой.
Рассчитывать на травы и другие народные средства от проблем с почками — это худшее, что вы можете сделать. Народная медицина ничуть не помогает от диабетической нефропатии. Держитесь подальше от шарлатанов, которые уверяют вас в обратном.
Поклонники народных средств быстро погибают от осложнений диабета. Некоторые из них умирают относительно легко от инфаркта или инсульта. Другие перед смертью успевают помучаться от проблем с почками, гниющих ног или слепоты.
В числе народных средств от диабетической нефропатии называют бруснику, землянику, ромашку, клюкву, плоды рябины, шиповник, подорожник, березовые почки и сухие створки фасоли. Из перечисленных растительных средств готовят чаи и отвары. Повторим, что они не оказывают реального защитного действия на почки.
Поинтересуйтесь БАДами от гипертонии. Это, в первую очередь, магний с витамином В6, а также таурин, коэнзим Q10 и аргинин. Они приносят некоторую пользу. Их можно принимать в дополнение к лекарствами, но не вместо них. При тяжелой стадии диабетической нефропатии указанные добавки могут быть противопоказаны. Посоветуйтесь с врачом насчет этого.
Креатинин — это один из видов отходов, которые почки выводят из организма. Чем ближе к норме показатель креатинина в крови, тем лучше работают почки. Больные почки не справляются с выведением креатинина, из-за чего он накапливается в крови. По результатам анализа на креатинин рассчитывают скорость клубочковой фильтрации.
Для защиты почек диабетикам часто назначают таблетки, которые называются ингибиторы АПФ или блокаторы рецепторов ангиотензина-II. В первое время после начала приема этих лекарств уровень креатинина в крови может повыситься. Однако позже он, скорее всего, снизится. Если у вас поднялся уровень креатинина, обсудите с врачом, насколько это серьезно.
Официально считается, что скорость клубочковой фильтрации не может повыситься после того, как она значительно снизилась. Однако, скорее всего, функция почек у диабетиков может восстанавливаться. Для этого нужно поддерживать стабильно нормальный сахар в крови, как у здоровых людей.
Достигнуть указанной цели можно с помощью пошаговой схемы лечения диабета 2 типа или системы контроля диабета 1 типа. Однако это нелегко, тем более, если уже развились осложнения диабета на почки. Пациенту нужно иметь высокую мотивацию и дисциплину для ежедневного соблюдения режима.
Обратите внимание, что, если развитие диабетической нефропатии прошло точка невозврата, то переходить на низкоуглеводную диету уже поздно. Точкой невозврата является скорость клубочковой фильтрации 40-45 мл/мин.
Официально рекомендуется поддерживать гликированный гемоглобин ниже 7%, используя для этого диету с ограничением белка и животных жиров. В первую очередь, стараются красное мясо заменить на курицу, а еще лучше — на растительные источники белка. Обезжиренное низкокалорийное питание (диету №9) дополняют уколами инсулина и приемом лекарств. Это нужно делать аккуратно. Чем сильнее нарушена функция почек, тем меньше требуемые дозы инсулина и таблеток, выше риск передозировки.
Многие врачи считают, что низкоуглеводная диета вредит почкам, ускоряет развитие диабетической нефропатии. Это непростой вопрос, в нем нужно тщательно разобраться. Потому что выбор диеты — это важнейшее решение, которое нужно принять диабетику и его родственникам. От питания при диабете зависит все. Лекарства и инсулин играют намного меньшую роль.
В июле 2012 года в клиническом журнале Американского общества нефрологии была опубликована статья на английском языке о сравнении влияния на почки низкоуглеводной и обезжиренной диеты. Результаты исследования, в котором участвовали 307 пациентов, доказали, что низкоуглеводная диета не вредит. Испытание проводили с 2003 по 2007 год. В нем участвовали 307 человек, страдающих ожирением и желающих похудеть. Половине из них назначили низкоуглеводную диету, а второй половине — низкокалорийную, с ограничением жиров.
За участниками наблюдали в среднем 2 года. Регулярно измеряли сывороточный креатинин, мочевину, суточный объем мочи, выделение альбумина, кальция и электролитов с мочой. Низкоуглеводная диета увеличила суточный объем мочи. Но не было никаких признаков уменьшения скорости клубочковой фильтрации, образования камней в почках или размягчения костей из-за дефицита кальция.
Разницы в похудении между участниками обеих групп не было. Однако для больных диабетом низкоуглеводная диета является единственным вариантом, чтобы держать стабильно нормальный сахар в крови, избегать его скачков. Эта диета помогает контролировать нарушенный обмен глюкозы вне зависимости от своего влияния на массу тела.
В то же время, питание с ограничением жиров, перегруженное углеводами, диабетикам несомненно вредит. В исследовании, о котором рассказано выше, участвовали люди, не болеющие диабетом. Оно не дает возможности ответить на вопрос, ускоряет ли низкоуглеводная диета развитие диабетической нефропатии, если та уже началась.
Все, что изложено ниже, — это личная практика доктора Бернстайна, не подкрепленная серьезными исследованиями. У людей, имеющих здоровые почки, скорость клубочковой фильтрации составляет 60-120 мл/мин. Высокий уровень глюкозы в крови постепенно разрушает фильтрующие элементы. Из-за этого скорость клубочковой фильтрации снижается. Когда она падает до 15 мл/мин и ниже, больному требуется диализ или трансплантация почки, чтобы избежать гибели.
Доктор Бернстайн считает, что низкоуглеводную диету можно назначать, если скорость клубочковой фильтрации выше 40 мл/мин. Цель — снизить сахар до нормы и держать его стабильно нормальным 3,9-5,5 ммоль/л, как у здоровых людей.
Чтобы достигнуть этой цели, нужно не только соблюдать диету, а использовать всю пошаговую схему лечения диабета 2 типа или программу контроля диабета 1 типа. Комплекс мероприятий включает в себя низкоуглеводную диету, а также уколы инсулина в низких дозах, прием таблеток и физическую активность.
У пациентов, которые добились нормального уровня глюкозы в крови, почки начинают восстанавливаться, и диабетическая нефропатия может полностью исчезнуть. Однако это возможно, только если развитие осложнений не зашло слишком далеко. Скорость клубочковой фильтрации 40 мл/мин — это пороговое значение. Если оно достигнуто, больному остается лишь соблюдать диету с ограничением белка. Потому что низкоуглеводная диета может ускорить развитие терминальной стадии почечной недостаточности.
Повторим, что вы можете использовать эту информацию на свой страх и риск. Возможно, низкоуглеводная диета вредит почкам и при более высокой скорости клубочковой фильтрации, чем 40 мл/мин. Официальные исследования ее безопасности для диабетиков не проводились.
Не ограничивайтесь соблюдением диеты, а используйте весь комплекс мер, чтобы держать уровень глюкозы в крови стабильно нормальным. В частности, разберитесь, как привести в норму сахар утром натощак. Анализы крови и мочи для проверки функции почек нельзя сдавать после серьезной физической нагрузки или пьянки. Подождите 2-3 дня, иначе результаты будут хуже, чем на самом деле.
- Скорость клубочковой фильтрации почек ещё не очень снижена.
- Почки уже не работают, больной лечится диализом.
В первом случае вы можете постараться держать свой сахар в крови стабильно нормальным, как у здоровых людей. Подробнее читайте пошаговую схему лечения диабета 2 типа или систему контроля диабета 1 типа. Тщательное выполнение рекомендаций даст возможность затормозить развитие диабетической нефропатии и других осложнений, а то и восстановить идеальную работу почек.
Продолжительность жизни диабетика может быть такой же, как у здоровых людей. Она очень зависит от мотивации пациента. Ежедневное следование целительным рекомендациям доктора Бернстайна требует выдающейся дисциплины. Однако ничего невозможного в этом нет. Мероприятия по контролю диабета занимают 10-15 минут в день.
Продолжительность жизни диабетиков, которые лечатся диализом, зависит от того, есть ли у них перспектива дождаться пересадки почки. Существование пациентов, которые проходят диализ, является весьма мучительным. Потому что у них стабильно плохое самочувствие и слабость. Также жесткое расписание очистительных процедур лишает их возможности вести нормальную жизнь.
Официальные американские источники говорят, что ежегодно 20% больных, проходящих диализ, отказываются от дальнейших процедур. Тем самым они по сути совершают самоубийство из-за непереносимых условий своей жизни. Люди, страдающие терминальной почечной недостаточностью, цепляются за жизнь, если у них есть надежда дождаться трансплантации почки. Или если они хотят закончить какие-то дела.
Пересадка почки обеспечивает пациентам лучшее качество жизни и большую ее продолжительность, чем диализ. Главное, что исчезает привязка к месту и времени проведения процедур диализа. Благодаря этому, у пациентов появляется возможность работать и путешествовать. После успешной пересадки почки можно ослабить ограничения по питанию, хотя пища должна оставаться здоровой.
Недостатки трансплантации по сравнению с диализом — это хирургический риск, а также необходимость принимать лекарства-иммунодепрессанты, имеющие побочные эффекты. Невозможно заранее предсказать, сколько лет проработает трансплантат. Несмотря на эти недостатки, большинство пациентов выбирают операцию, а не диализ, если у них есть возможность получить донорскую почку.
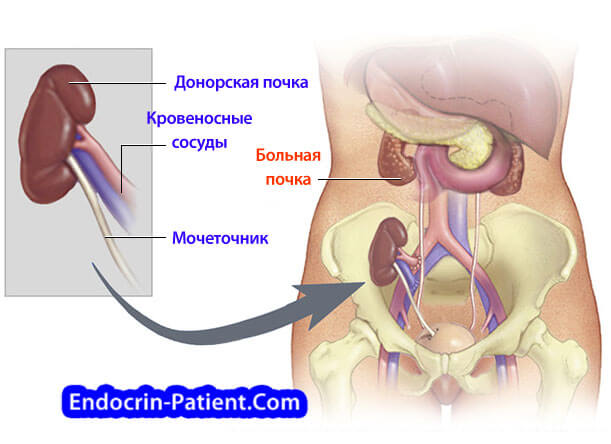
Чем меньше времени больной проводит на диализе перед трансплантацией, тем лучше прогноз. В идеале нужно сделать операцию еще до того, как понадобится диализ. Пересадку почки выполняют больным, у которых нет рака и инфекционных заболеваний. Операция длится около 4 часов. Во время нее собственные фильтрующие органы пациента не удаляют. Донорскую почку монтируют в нижней части живота, как показано на рисунке.
После операции требуются регулярные обследования и консультации со специалистами, особенно в течение первого года. В первые месяцы анализы крови сдают несколько раз в неделю. Дальше их частота уменьшается, но все равно понадобятся регулярные визиты в медицинское учреждение.
Может случиться отторжение пересаженной почки, несмотря на прием лекарств-иммунодепрессантов. Его признаки: повышенная температура, уменьшенный объем выделяющейся мочи, отеки, боль в области почки. Важно вовремя принять меры, не упустить момент, срочно обратиться к докторам.
Вернуться к работе можно будет ориентировочно через 8 недель. Но у каждого пациента своя индивидуальная ситуация и скорость восстановления после операции. Рекомендуется соблюдать диету с ограничением пищевой соли и жиров. Нужно обильно пить жидкость.
Мужчинам и женщинам, живущим с пересаженной почкой, часто удается даже завести детей. Женщинам рекомендуется беременеть не раньше, чем через год после операции.
Грубо говоря, успешная пересадка почки продлевает жизнь диабетику на 4-6 лет. Более точный ответ на этот вопрос зависит от множества факторов. 80% диабетиков после трансплантации почки живут не менее 5 лет. 35% пациентов удается прожить 10 лет и дольше. Как видите, шансы на успех операции немалые.
Факторы риска низкой продолжительности жизни:
- Диабетик долго ждал пересадки почки, лечился диализом 3 года или дольше.
- Возраст пациента на момент операции старше 45 лет.
- Стаж диабета 1 типа 25 лет и более.
Почка от живого донора — лучше, чем трупная. Иногда вместе с трупной почкой пересаживают еще и поджелудочную железу. Консультируйтесь со специалистами о преимуществах и недостатках такой операции по сравнению с обычной трансплантацией почки.
После того, как пересаженная почка нормально приживется, вы можете на свой страх и риск перейти на низкоуглеводную диету. Потому что это единственное решение, чтобы привести сахар в норму и поддерживать его стабильно нормальным. На сегодняшний день, ни один врач этого не одобрит. Однако при соблюдении стандартной диеты ваш уровень глюкозы в крови будет высоким и скачущим. С пересаженным органом может быстро случиться то же, что уже случилось с вашими родными почками.
Повторим, что переходить на низкоуглеводную диету после пересадки почки можно только на свой страх и риск. Предварительно убедитесь, что у вас неплохие результаты анализа крови на креатинин и скорость клубочковой фильтрации выше порогового уровня.
Официально низкоуглеводная диета для диабетиков, живущих с пересаженной почкой, не одобряется. Никакие исследования по этому вопросу не проводятся. Однако на англоязычных сайтах можно найти истории людей, которые рискнули и получили хорошие результаты. Они наслаждаются нормальным сахаром в крови, хорошими показателями холестерина и артериального давления.
Здравствуйте! Моему ребенку сейчас 6 лет, болеет СД1 уже третий год. При очередном обследовании нашли гипоплазию левой почки. Это уже пошли осложнения диабета? Насколько это серьезно? В остальном растет и развивается более-менее нормально. К врачу-нефрологу обратиться не можем, потому что в нашем населенном пункте его нет, добираться к нему тяжело.
нашли гипоплазию левой почки. Это уже пошли осложнения диабета? Насколько это серьезно?
Я думаю, что это не связано с диабетом и, скорее всего, не опасно.
Однако вам нужно изучить статью — https://endocrin-patient.com/diabet-detey/ — и лечиться, как в ней написано. Иначе настоящие осложнения диабета не заставят себя ждать. Все начнется с отставания в росте от сверстников, частых простуд и других инфекций. Со временем могут развиться осложнения на ноги, почки и зрение.
Добрый день! Гликированный гемоглобин 6,9%, после небольшой физической нагрузки. Сахар натощак 5,5-5,8. После завтрака поднимается до 7, а через 2 часа снижается до 6,1-6,3. Увеличены антитела щитовидной железы и недавно начала принимать препарат, потому что изменился уровень гормона Т3. Есть анемия. Основной вопрос: проблема в почках, песок и киста небольшая, ноет. И последний год кожный зуд. Я прочитала все на вашем сайте про почечную недостаточность. Сдам, конечно, гормоны на С-пептид. Я так понимаю, что подбор лекарств можно сделать только после того, как проверю хорошо почки?
Есть анемия. Песок и киста в почках небольшая, ноет. И последний год кожный зуд.
Все это заставляет заподозрить, что у вас уже почечная недостаточность. Я бы на вашем месте срочно сдал анализы.
Я так понимаю, что подбор лекарств можно сделать только после того, как проверю хорошо почки?
Возраст 64 года, рост 170 см, вес 79 кг. Болею диабетом 1 типа, стаж 24 года. Инсулин новорапид, левемир. Скачки сахара все время, хотя стараюсь держать. Сейчас проблема и вопрос в том, что клубочковая фильтрация снижена до 52 мл/мин, белка в моче нет. Если применять низкоуглеводную диету, нужно есть достаточно белка. А врач по анализам говорит ограничить белок. Что делать?
клубочковая фильтрация снижена до 52 мл/мин. Если применять низкоуглеводную диету, нужно есть достаточно белка. А врач по анализам говорит ограничить белок. Что делать?
Доктор Бернстайн говорит, что пороговое значение СКФ — 40-45 мл/мин. Если выше, на диету можно переходить. Также при необходимости колоть инсулин понемногу, тщательно подобрав дозы, чтобы держать сахар стабильно 4,0-5,5 ммоль/л.
Подумайте, что будет, если вы не перейдете на систему контроля диабета, которую продвигает этот сайт. До сих пор вы лечились стандартными методами. Сильно помогло? Как думаете, сколько вам еще осталось? И что придется испытать перед смертью?
источник