При подагре человека донимает масса неприятных симптомов, в том числе – сильная боль. Ее выраженность зависит от течения заболевания и его места локализации. Ярко выраженные боли при подагре наблюдаются в период приступов. Справится с ними, помогают народные методы и традиционная медицина.

Выраженный болевой синдром характерен для приступов заболевания. Острая боль при подагре появляется неожиданно, чаще в ночное время суток. Человека застает это врасплох, и он не знает, как укротить неприятный симптом. Боль сопровождается сильным воспалительным процессом, охватывающим пораженный сустав.
Связано это с периодическим выпадением кристаллов из тканей. Пострадать может любой сустав, но чаще заболевание поражает нижние конечности, точнее – большие пальцы. Подагрическая атака начинается в ночные часы или под утро. Спровоцировать ее могут различные негативные факторы. Просто так приступ возникает не так часто. В основе этого явления лежит чрезмерное употребление запрещенной пищи, алкоголя и серьезные нагрузки на пораженный сустав.
Болевой синдром может развиваться постепенно, достигая своего апогея за считанные минуты. Справится с болью сложно, одних медикаментов будет не достаточно. Необходимо соблюдать полный комплекс мер: диету, правильный образ жизни и прием некоторых препаратов.

Развитие болевого синдрома может стать следствием игнорирования рекомендаций врача. Не соблюдение правильного режима питания, прием запрещенных продуктов и злоупотребление алкоголем – самые распространенные причины появления боли в колене при подагре. Приступ начинается остро и длится несколько суток. Человек, знающий свою особенность всегда готов к сильной боли и прочей симптоматике. Те, кто сталкивается с этим впервые, находятся в состоянии отчаянья. Облегчить болевой синдром сложно.
Боль начинает нарастать, до тех пор, пока не станет острой. Сопровождается процесс сильным воспалением. Человек не может стать на пораженную конечность. Колено воспалено, оно характеризуется покраснением и сильной болью, даже при пальпации. Принимать меры необходимо сразу же. Обезболивающие препараты позволят снять сильный болевой синдром. Специальные медикаменты от подагры удалят лишнюю мочевую кислоту из организма и приведут к облегчению состояния.
Самый сложный период для человека, страдающего подагрой – начало приступа. Он характеризуется своей неожиданностью и сильным болевым синдромом. Человек в буквальном смысле «лезет на стенку». Справится с с этим сложно, без специальных медикаментов не обойтись. Боль в позвоночнике при подагре никогда не возникает просто так. Связано это с выпадением кристаллов мочевой кислоты в пораженный сустав. Происходит это вследствие чрезмерной ее выработки.
Спровоцировать увеличение мочевой кислоты могут запрещенные продукты, чрезмерная нагрузка на сустав и употребление алкоголя. Люди, нарушающие правила должны быть готовы к возможному резкому приступу. Боль во время обострения подагры характеризуется своей остротой. Болевой синдром в позвоночнике способен стать причиной ограниченной подвижности. Любое движение в этом случае доставляет человеку массу неудобств. Необходимо уметь справляться с приступами и не провоцировать их постоянное развитие.
Если приступ подагры застал врасплох, нужно знать, как действовать. Первым делом человеку нужно обеспечить полный покой. Сустав не должен напрягаться. Желательно держать пораженную конечность в приподнятом состоянии, это позволяет облегчить боль при подагре. Болевой синдром настолько сильный, что вес обыкновенной простыни может доставлять массу неудобств.
Если до пораженного сустава есть возможность, дотронутся, стоит приложить лед. Это позволит облегчить боль и смягчить общее состояние. Необходимо пить больше жидкости, она способна вывести лишнюю мочевую кислоту из организма. Отдавать предпочтение необходимо слабому раствору соды, чаям на основе тысячелистника, шиповника и мяты. Можно употребить просто 5-6 стаканов воды. Ограничивать потребление жидкости необходимо в случае наличия сердечнососудистых заболеваний.
Нельзя во время приступа пытаться греть сустав или принимать травяные ванны. Это усилит боль и приведет к появлению дополнительной симптоматики.
Специалисты признаются, что лечить подагру не так просто. Делать это нужно комплексно. Соблюдение особых правил позволит облегчить протекание приступов и снизить их частоту.
Облегчить состояние позволит соблюдение покоя. Если начался приступ, необходимо обеспечить суставу полную неподвижность. Затем приступают к вымыванию мочевой кислоты из организма. Для этого необходимо употребить около 2-х литров воды, не за раз, а на протяжении всех суток. Это позволит скорее вывести избыток мочевой кислоты из организма и сократить время приступа. Человек, страдающей подагрой, должен знать, как снять боль при остром проявлении заболевания.
Вывод мочевой кислоты длительный процесс, а терпеть выраженный болевой синдром, действительно не выносимо. В этом случае стоит принять обезболивающий препарат. Подойдет Диклофенак, Индометацин и Нимесил. Помочь снять болевой приступ позволит обыкновенный лед. Его нужно приложить к пораженному суставу. Если боль сильная и до конечности невозможно дотронуться, от этого метода стоит отказаться.
Можно сшить небольшой мешочек и поместить в него 300 грамм поваренной соли. С помощью утюга приспособление нагревается и прикладывается к пораженному участку. Если боль не утихает, применяют специальные согревающие мази.
На сегодняшний день существует масса препаратов, позволяющих облегчить приступ подагры. Применять их нужно комплексно, в сочетании: обезболивающий медикамент + средство для выведения мочевой кислоты из организма. Препараты, позволяющие снять боль в костях, при проявлении приступа подагры назначает врач. К обезболивающим медикаментам относят: Диклофенак, Нимесил. Противовоспалительные препараты: Мовалис, Преднизолон и Дексаметазон. Средства, направленные на выведение мочевой кислоты из организма: Аллупоринол, Фулфлекс и Колхицин.
- Диклофенак. Средство может применяться как в виде таблеток, так и мази. Допустимая суточная доза составляет 2 таблетки. Наносить мазь можно 2-3 раза в сутки, на пораженное место, тонким слоем. Длительность лечения зависит от приступа подагры. Применять препарат не рекомендуется людям с непереносимостью основного компонента – диклофенака, при беременности, в период кормления грудью. Может привести к развитию тошноты, аллергических реакций.
- Нимесил. Применять препарат можно исключительно взрослым. Допустимая суточная доза составляет 200 мг. Использовать препарат нельзя при язве, кровотечениях из органов ЖКТ, артериальной гипертензии и дисфункции почек. Может спровоцировать побочные действия практически во всех органах и системах организма.
- Мовалис. Средство применяется под контролем врача, в заданной им дозировке. Это сильный препарат, способный негативно повлиять на все органы и системы организма. Принимать его самостоятельно строжайше запрещено, особенно людям при тяжелых поражениях печени и почек.
- Преднизолон. Доза назначается в индивидуальном порядке. Обычно, она не превышает 4-6 таблеток в сутки. Применять препарат нельзя при тяжелой форме гипертонической болезни, в период кормления грудью, при недостаточности кровообращения. Может привести к развитию ожирения, язвы, нарушению менструального цикла.
- Дексаметазон. В период обострения препарат применяться в повышенной дозе. Использовать его стоит до момента получения необходимого терапевтического эффекта. Доза назначается лечащим врачом. Данных о противопоказаниях и побочных действиях – нет.
- Аллопуринол. Средняя суточная доза не превышает 300 мг. На начальной стадии необходимо применять не более 110 мг в сутки. Использовать средство не стоит людям с повышенной чувствительностью, детям до 15 лет и в период беременности. Крайне редко вызывает побочные действия.
- Фулфлекс. Средство применяется как в виде таблеток, так и специального геля. Суточная доза – одна капсула раз в сутки после приема пищи. Гель наносится 2-3 раза в день, в зависимости от выраженности симптоматики. Применять препарат нельзя людям с гиперчувствительностью, в случае геля – при наличии открытых ран. Средство может вызвать аллергические реакции.
- Колхицин. Средство применяется по 1 мг 3 раза в сутки. Дозировка полностью зависит от состояния пациента и остроты проявления приступа. Использовать медикамент нельзя при гиперчувствительности, беременности, алкоголизме и в пожилом возрасте. Может привести к развитию: тошноты, рвоты и аллергических реакций.

Справится с острой болью, помогут подручные средства. У каждого человека есть в доме желатин, представляющий собой денатурированный коллаген. Проще говоря, это костный клей, который запросто поможет снять боль при подагре, в домашних условиях. Большинство женщин применяют его для готовки, и даже не догадываются о его лечебных свойствах. Желатин прекрасно восстанавливает хрящевую ткань, повышает эластичность и возвращает подвижность суставу. Из компонента можно приготовить прекрасный компресс, накладывать который необходимо в вечернее время суток. Для приготовления необходимо взять чайную ложку порошка и высыпать ее на смоченную марлю. Компресс прикладывается на пораженный сустав и фиксируется полиэтиленом. Желательно проделать целый курс процедур – состоящий из 7 прикладываний.
Из желатина можно приготовить настойку. Необходимо взять 125 мл кипяченой воды и высыпать в нее главный ингредиент. Когда желатин начнет разбухать, добавить еще полстакана жидкости. Полученное средство нужно употреблять на протяжении 30 суток перед ужином.
Чеснок – еще одно эффективное средство в борьбе с подагрическими приступами. Этот ингредиент есть практически на каждой кухне. Чеснок полезен для профилактики многих заболеваний, в том числе подагры. Он благоприятно влияет на человека, способствуя улучшению кровообращения в пораженном месте, препятствуя развитию осложнений и выводя из организма шлаки.
Чесночное масло. Приготовить его довольно просто. Необходимо взять 400 грамм чеснока и прокрутить его через мясорубку. Полученное средство выкладывается в емкость и заливается растительным маслом. Ингредиенты перемешиваются между собой, процеживаются и выкладываются на марлю. После удаления лишнего масла, средство оставляется на ночь. Затем в него добавляется сок лимона. Применять средство необходимо на протяжении месяца, растворяя чайную ложку в молоко и употребляя перед приемом пищи.
Лавровый лист способен дать сильный эффект. Он не только устраняет боли, но и способствует очищению организма. Применять его можно в виде настоя. Для приготовления следует взять 300 мл жидкости и добавить в нее 4 грамм лаврового листа. Ингредиенты помешаются в эмалированную емкость и доводятся до кипения. Лечебный состав необходимо оставить в темном месте на 4 часа, затем процедить и употреблять каждый час в течение суток. Длительность лечения – 12 часов.
Народные средства помогают человеку быстро и эффективно подавить острый приступ подагры. Для приготовления средств, необходимо обзавестись лекарственными травами и плодами. Снятие боли при подагре должно чередоваться использованием народных средств и традиционных методов.
- Рецепт №1. Необходимо взять 2 столовые ложки цветков коровяка скипетровидного. Залить их следует 500 мл водки. Наставить средство необходимо на протяжении 2-х недель в темном месте. По истечению заданного срока полученный «препарат» втирается в пораженное место.
- Рецепт №2. Необходимо 100 грамм пшена измельчить до состояния муки и добавить сюда чайную ложку соли и дрожжей. Все ингредиенты перемешиваются между собой и разбавляются водой. По консистенции должно получиться тесто. Полученная масса наносится на марлю и ее оборачивается больной сустав. Менять повязку нужно каждые 2 часа, до тех пор, пока боль полностью не утихнет.
- Рецепт №3. Помогут справиться с подагрическими приступами – мухоморы. Необходимо собрать их, натолкать в банку и закопать в землю на месяц. Спустя заданное время их нужно откопать. Консистенция жуткая и не приятная, но очень эффективная. Из полученного средства необходимо делать компрессы.
- Рецепт №4. Хлопчатобумажную бумагу следует пропитать пихтовым маслом и нанести на нее тонкий слой соли. Этим «средством» обмотать больной сустав и оставить на ночь. Утром все тщательно смывается. Курс лечения – 5 суток. Затем делается перерыв в 5 дней и все повторяется.
- Рецепт №5. Необходимо взять 25 грамм цветков бузины и залить их 250 мл воды. Наставить средство необходимо в закрытой посуде. Затем процедить, и употреблять по 100 мл за 15 минут до приема пищи. Средство очень эффективное.
Перед применением любых народных средств необходимо проконсультироваться с врачом. Во избежание ухудшения ситуации. Многие лекарственные травы являются ядовитыми, этот факт необходимо учитывать во время приготовления отваров и настоев.
источник
Подагра, или подагрический артрит суставов – распространенная болезнь, которая чаще всего поражает суставы нижних конечностей. Эффективное лечение подагры на ногах может прописать только квалифицированный врач-ревматолог.
Что такое подагра на ногах и как ее лечить? Основная причина данной суставной патологии состоит в отложении на поверхности суставов кристаллов мочевой кислоты, или уратов натрия. Мочевая кислота является продуктом распада пуринов – азотосодержащих соединений, являющихся составной частью белковых молекул. Она приносит большую пользу, поскольку представляет собой мощный природный антиоксидант, замедляющий окислительные процессы, приводящие к старению и гибели клеток. Также мочевая кислота – стимулятор мозговой деятельности.
Подагрические отложения способны возникать в любых суставных сочленениях, но наиболее распространена подагра на ногах. В силу прямохождения на нижние конечности приходится максимум нагрузки при движении. Также в суставах ног замедленный кровоток.
В норме содержание мочевой кислоты в крови невелико, поскольку ее излишки выводятся почками. Но иногда уровень содержания кислоты в организме резко увеличивается, что вызывает ее кристаллизацию на поверхности суставов. От чего бывает подагра – поводов к развитию патологии может быть несколько:
- Нарушение обмена вещества, выражающееся в замедлении метаболических процессов;
- Хронические патологии почек, ведущие к снижению их функциональной деятельности;
- Избыточное поступление пуринов с пищевыми продуктами, богатыми животными белками и азотом (жирными сортами мяса и рыбы, морепродуктами, грибами, растениями семейства бобовых).
Чаще всего констатируется наличие трех факторов одновременно, что и становится толчком к развитию подагры. Данному заболеванию суставов свойственна избирательность по гендерному принципу: мужчины страдают от воспаления ног при подагре гораздо чаще, чем женщины, в силу особенностей их гормонального фона. У представительниц прекрасной половины человечества этот недуг встречается реже и протекает в более мягкой форме, в виде подагры на большом пальце ноги, известной в народе как «шишка» или «косточка».
То, что подагра суставов напрямую связана с питанием, было замечено давно, и диету в качестве метода лечения и профилактики подагры на ногах применяют все практикующие ревматологи. В число основных причин ее развития входят следующие факторы:
- Наследственность, определяющая скорость обмена веществ;
- Хронические заболевания мочевыделительной системы, нарушающие нормальную функцию почек и меняющие состав мочи;
- Длительный неконтролируемый прием мочегонных лекарств, следствием чего становится обезвоживание, повышение вязкости крови и концентрации в ней мочевой кислоты;
- Повторяющиеся инфекционно-воспалительные заболевания, возбудителями которых становятся стрептококки – ангины, тонзиллиты. Часто для того, чтобы избавиться от подагры на ногах, бывает достаточно вылечить основной недуг;
- Частые механические травмы суставов ног – переломы, вывихи, ушибы;
- Сильное переохлаждение;
- Ношение обуви не по размеру, либо просто неудобной.
Современная медицина обладает большим выбором медикаментозных средств, чтобы бороться с подагрой. Но успешным лечение может быть при своевременном обращении пациента к врачу и соблюдении всех рекомендаций.
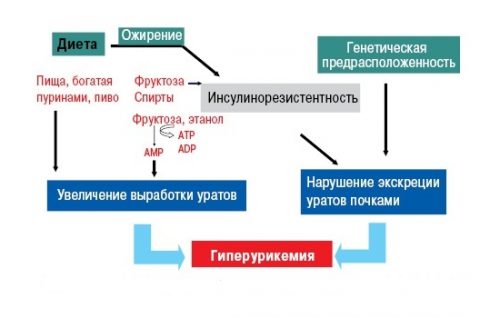
Главный симптом подагры – острая боль в суставе, появляющаяся ночью либо рано утром. Приступы возникают неожиданно и бывают настолько сильными, что человек не знает, куда положить больную ногу. Днем боль в суставах может немного стихнуть, но к ночи возвращается вновь. Так может продолжаться три-четыре дня, после чего приступ прекращается так же внезапно, как начинался.
Вне зависимости от локализации, клиническая картина подагры выглядит одинаково. При обострении недуга пораженный сустав краснеет и отекает, деформируясь и значительно увеличиваясь в размере, что хорошо видно на фото подагры коленного сустава. Температура кожного покрова сустава заметно повышается. Его подвижность резко ограничиваются, движения и нагрузка на ногу вызывают усиление болевого синдрома.
Второй признак подагрической патологии – тофусы, которые представляют собой безболезненные подкожные узелки, образующиеся вблизи пораженного сустава. Их содержимое состоит из откладывающихся солей мочевой кислоты.
На суставах пальцев ног возникают мелкие тофусы, но вблизи крупных суставов – коленного, голеностопного, тазобедренного сустава, они могут достигать размеров куриного яйца. По мере развития приступа, на их поверхности появляются язвочки, из которых начинает сочиться белесоватая кашицеобразная масса. С угасанием патологической симптоматики выделения постепенно уменьшаются, язвочки затягиваются и тофусы исчезают.
При подагре голеностопного сустава происходит нарушение правильной позиции ступни: подагрическая стопа уплощается, пятка выворачивается, искривляется ось конечности – воображаемая вертикальная линия, соединяющая стопу с голенью, отклоняется и принимает икс-образную форму. Если поражается тазобедренный сустав, фото подагры на ногах отображает принятие этой осью формы дуги, выгнутой наружу.
Специалисты подразделяют течение подагры суставов на 4 стадии, каждая из которых имеет свою симптоматику:
- Первая стадия носит название бессимптомной гиперуратоурии. Внешние подагрические проявления в суставах на данном этапе отсутствуют, но отмечается повышенный уровень мочевой кислоты в крови, определяемый при помощи ее биохимического анализа;
- На второй стадии развивается острый подагрический артрит суставов, для которого характерны отек и воспаление. Его первичная локализация – сустав большого пальца ноги. Затем патология поднимается выше. Возникает подагра стопы, колена, тазобедренного сустава;
- Третья стадия – переходная. В начале ее приступы боли в суставах непродолжительны – они длятся всего несколько часов, периоды ремиссии могут доходить до одного года. Но постепенно перерывы становятся всё короче, а приступы продолжаются всё дольше;
- При четвертой стадии наблюдаются все признаки классической подагры, определяемые невооруженным глазом: деформация сустава, тофусы.
Диагностика подагры начинается с внешнего осмотра и опроса пациента врачом. Определяется степень выраженности болевого синдрома, отечность сустава, наличие тофусов. Пациент направляется на различные виды обследования: анализы крови и мочи, пробы синовиальной жидкости, рентгенологию.
Общий анализ крови при подагре демонстрирует повышение уровня лейкоцитов, биохимический ее состав меняется, фиксируется рост концентрации уратов. Изменения в моче наблюдаются лишь в том случае, если одновременно с суставами патологический процесс затронул и почки.
При пункции синовиальной жидкости в ней обнаруживаются кристаллы мочевой кислоты. Отложения этих кристаллов видны и на рентгеновских снимках. В области коленного и голеностопного суставов происходит сужение межсуставной щели, по краям костных площадок образуются заостренные наросты правильной формы – остеофиты. Все эти признаки характерны для последней, тофусной стадии подагры.
Один из современных инструментальных способов диагностики подагры – сцинтиграфия с пирофосфатом технеция. Это вещество, вводимое внутривенно и обладающее способностью к накоплению в местах концентрации уратов, позволяет диагностировать подагру на ранней стадии, до начала образования тофусов.
Сцинтиграфия является одной из главных составляющих лечения подагры. Руководствуясь полученными в процессе него данными, врач решает, как и чем лечить подагру на ногах.
Стационарная госпитализация при подагре рекомендуется крайне редко, если болезнь затрагивает почки. Суставная форма патологии лечится в домашних условиях. Медикаментозная терапия начинается с использования лекарств, обозначаемых аббревиатурой НПВС – нестероидные противовоспалительные средства. К ним относятся Бутадион, Реопирин, Индометацин. Они выпускаются в нескольких фармакологических формах – в виде таблеток, мазей, инъекций, и обладают, помимо противовоспалительного, болеутоляющим действием.
Среди специфических противоподагрических средств, которые при медикаментозном лечении помогают купировать приступы подагры и положительно воздействуют на обмен веществ, популярны Аллопуринол, Алломерон, Уродан, Колхицин. Последний препарат вводится внутривенно, и наибольшую эффективность показывает в случае применения в первые сутки и даже часы после начала приступа подагры.
При лечении подагрического артрита, помимо лекарственной, используется и физиотерапия. Рекомендуются процедуры, способствующие улучшению кровоснабжения и обмена веществ в пораженных суставах:
- Ультрафиолетовое облучение;
- Токи ультравысокой частоты;
- Ударно-волновая терапия;
- Бальнеология;
- Лечение парафиновыми аппликациями.
В число физиопроцедур при лечении подагры входят массаж и лечебная физкультура (ЛФК), необходимые для восстановления нормальной подвижности суставов. Применяемый при подагре массаж стопы, колена и тазобедренного сустава улучшает кровообращение, «разминает» тофусы, ускоряя выведение солей мочевой кислоты из организма, снимает спазмы мускулов и предотвращает развитие мышечной контрактуры. Освоить приемы такого массажа, чтобы в дальнейшем проводить его самостоятельно, пациенту поможет сотрудник физиотерапевтического кабинета. Там же ему покажут и комплекс упражнений лечебной физкультуры при подагре.
Если консервативная терапия не приводит к желаемому результату, и в процессе развития болезни возникают осложнения, рекомендуется проведение оперативного лечения. Выделяют малоинвазивную и инвазивную методики. К первой группе можно отнести удаление тофусов, вскрытие суставных полостей для удаления из них гноя в случае развития острого воспалительного процесса. Такие операции проводятся амбулаторно под местной анестезией. В запущенных ситуациях врачам приходится прибегать к эндопротезированию – удалению пораженного подагрой сустава и замене его на протез. Но в большинстве случаев подагру удается вылечить консервативными методами, применяя, в том числе, и народные способы.
Народные целители предлагают для лечения подагры мазь из почек тополя, смешанных с вазелином в соотношении 1 к 4, которой смазывают больные суставы для уменьшения болевого синдрома. Также из двух столовых ложек сухой травы зверобоя, залитых литром кипятка и настоянных в течение 2-3 часов, можно приготовить целебный настой и принимать его по 50 мл трижды в день.
Средство уменьшает боли и снижает концентрацию мочевой кислоты. Также хорошо снимает боль компресс из активированного угля и льняного масла. Для его приготовления нужно растереть в порошок пять таблеток активированного угля, смешав их с чайной ложкой льняного масла. Нанести смесь на кусок бинта или марли и наложить на больной сустав, сначала укрыв его полиэтиленом, а потом укутав теплым платком или шарфом.
В число способов лечения подагры входит и диета с пониженным содержанием пуринов. При подагре противопоказаны следующие продукты питания:
- Бобовые культуры;
- Грибы;
- Всё жареное, консервированное, соленое и острое;
- Жирные сорта рыбы и мяса, а также бульоны на их основе;
- Субпродукты – печень, почки, мозги, язык.
Предпочтение следует отдавать молочным продуктам, крупам, овощам и фруктам. В них содержание пуринов минимально, либо они вовсе отсутствуют. Употребление масла, как сливочного, так и подсолнечного, во время лечения также нужно ограничить, поскольку избыток насыщенных жиров затрудняет процесс экскреции (выведения) мочевой кислоты почками.
Упомянутые консервативные способы лечения должны использоваться только после консультации с врачом. Их комплексное применение позволяет добиться стойкой ремиссии, уменьшив количество подагрических приступов и смягчив их интенсивность.
источник
Подагра — это суставная патология, сопровождавшая человека на протяжении всей его истории. От нее страдали еще древние греки. Современные медикаментозные средства позволяют избавиться от подагры на ногах или руках, но только при выполнении всех врачебных рекомендаций, ведь лечение включает в себя не только прием препаратов, но и строгую диету. Не уделяя должного внимания болезни, человек рано или поздно рискует лишиться сустава и остаться инвалидом.
Подагра — это патологический процесс, имеющий код МКБ-10. Она связана со сбоем пуринового обмена. Пурины —химические соединения, отвечающие за формирование молекул ДНК и РНК. Они присутствуют в любом живом организме и поэтому содержатся в любых продуктах питания.
При распаде пуринов образуется мочевая кислота. Это полезное вещество, отвечающее за вывод из организма излишков азота. Но иногда ее концентрация превышает допустимый уровень. Это может произойти, если почки не могут удалить ее из организма, или когда человек употребляет слишком много продуктов, богатых пуринами. В этом случае соли мочевой кислоты (ураты) откладываются в местах сочленения костей. Именно этот процесс и называется подагрой.
Врачи выделяют следующие факторы, влияющие на возникновение подагры:
- генетическая предрасположенность;
- несбалансированный рацион, употребление продуктов с избытком пуринов;
- возраст, превышающий 40 лет;
- ожирение;
- злоупотребление спиртными напитками;
- болезни, вызывающие нарушение обменных процессов в организме;
- применение некоторых лекарственных препаратов (мочегонные средства, аспирин).
Течение подагры делится на три стадии, и симптоматика зависит от того, как далеко зашла болезнь.
На первой стадии никаких видимых проявлений нет, о наличии недуга свидетельствует только повышенный уровень мочевой кислоты. Если человек периодически сдает анализы, это позволит вовремя заметить увеличение концентрации уратов и не допустить возникновения подагрических приступов. Сейчас достаточно откорректировать свою диету, чтобы избежать дальнейшего развития болезни.
На втором этапе отложения мочевой кислоты, скопившиеся на суставах, начиняют причинять человеку неудобства, т.е. происходят подагрические приступы. Они характеризуются сильной болью, покраснением, повышением температуры. Область поражения опухает, человек чувствует себя неважно. Возникают такие обострения преимущественно по ночам. Поначалу между ними проходит несколько месяцев и даже лет, но при отсутствии лечения приступы случаются все чаще.
Последняя стадия подагры — хроническая. Именно на этом этапе образуются тофусы — кристаллы уратов, отчетливо проявляющиеся под кожей. У больного начинается деформация костей и хрящей, которая может привести к полному разрушению пострадавшего сустава и необходимости его замены на искусственный.
Главный признак подагры, позволяющий отличить ее от других суставных недугов, — это тофусы. Так называют кристаллические наросты, возникшие на околосуставных тканях.
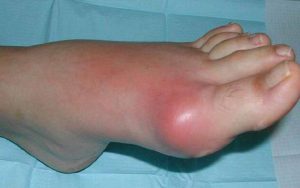
Если больной придерживается рекомендаций доктора, в периоды ремиссии тофусы либо сохраняют свои размеры, либо уменьшаются благодаря действию лекарств. При нарушении терапии и во время обострения может наблюдаться их резкое увеличение.
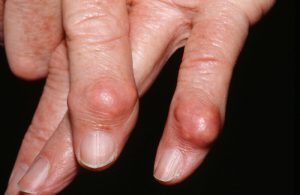
Когда тофус достигает большого размера, он начинает прорастать в окружающие его ткани, включая сосуды. При этом в пораженном суставе нарушается кровообращение. Впоследствии это может привести к образованию свищей, из которых при разрыве выделяется густое белое вещество, выглядит оно как творог.
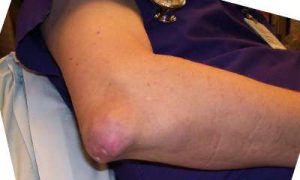
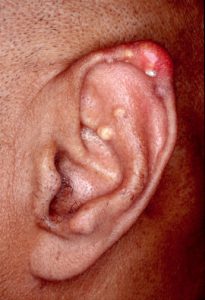
Подагрические тофусы поражают преимущественно большой палец правой или левой ноги, но бывают и на ахилловом сухожилии, пятке, ступне, колене, локте, большом или указательном пальце руки, равно как и на любом другом, лучезапястном суставе, сочленениях кистей рук, ушных раковинах.
По статистике, подагрический артрит в большинстве случаев наблюдается у мужчин старше 40 лет. Причинами такой несбалансированности является злоупотребление алкоголем, ожирение, гипертония и малоподвижный образ жизни. Кроме того, в период полового созревания у мальчиков резко повышается уровень мочевой кислоты, что является одним из факторов риска.
У женщин же подагра чаще всего возникает после менопаузы, когда в организме снижается количество эстрогена, влияющего на вывод мочевой кислоты из организма.
Если болезнь не достигла хронической стадии и не образовались тофусы, во время приступов человек испытывает те же симптомы, что и при других суставных патологиях. Отличить подагру от артрита или ревматизма и правильно поставить диагноз может только врач по совокупности проведенных исследований. Диагностика включает в себя:
- Общий анализ крови, сообщающий, что в организме существует воспаление.
- Биохимический анализ крови, показывающий уровень мочевой кислоты. Однако у некоторых людей ее концентрация повышена, но подагра отсутствует. У других при заболевании может наблюдаться допустимый уровень уратов.
- Анализ мочи, отражающий количество уратов в организме.
- Исследование синовиальной жидкости, т.е. пункция сустава и забор содержимого суставной сумки на дальнейший анализ.
- Рентгенограмма, показывающая степень повреждения сустава. Рентгенодиагностика не имеет смысла, если болезнь находится на начальной стадии.
- МРТ и КТ, помогающие выявить наличие тофусов.
Помимо диагностических исследований, рекомендуется проверить состояние почек и сердечно-сосудистой системы, так как при подагре эти органы страдают в первую очередь.
Лечение подагрического артрита, независимо от его локализации – на ногах, руках и в других зонах, включает в себя лекарственную терапию, диету, физиотерапевтические процедуры. Применяются и народные средства, которые легко изготовить в домашних условиях: мази из меда, компрессы из капустного листа или рукколы, ванночки с горячей водой и йодным или спиртовым раствором, в которых нужно парить больную конечность. Они позволяют больному почувствовать облегчение, но их, как и медикаменты, используют только с разрешения лечащего врача.
Терапия зависит от того, в какой стадии находится патология. Во время ремиссии лечение направлено на снижение уровня мочевой кислоты и предотвращение подагрических приступов. При обострении нужно оказать больному первую помощь: устранить боль и воспаление, снять отек и восстановить функции пораженного сустава.
Обычно при подагре врач прописывает следующие медикаменты:
- нестероидные противовоспалительные средства или НПВС (Ибупрофен, Диклофенак, Мелоксикам), способные снимать боль и отечность, останавливать воспалительный процесс;
- анальгетики (любые, кроме аспирина), требующиеся, если НПВС нет под рукой или их недостаточно, чтобы снять боль;
- Колхицин — алкалоид растительного происхождения, способствующий снятию боли. Заставляет лейкоциты мигрировать в область поражения и остановить воспаление. Иногда назначается в качестве профилактического средства;
- глюкокортикоиды (Преднизолон, Гидрокортизон) — гормональные препараты, по отзывам врачей отличающиеся высокой эффективностью. Из-за большого количества побочных эффектов используются редко и в больничных условиях;
- Аллопуринол или Тиопуринол, сокращающие синтез мочевой кислоты;
- препараты, стимулирующие вывод мочевой кислоты через почки (Сульфазон, Уриконорм, Нормурат).
При подагре врач помет назначить физиопроцедуры, способствующие облечению симптомов, нормализации кровотока и тормозящие воспалительный процесс. К ним относятся:
- ионофорез;
- лечение лазером;
- УВЧ-терапия;
- облучение ультрафиолетом.
Допустимы поездки в санаторий и процедуры с применением минеральной воды или лечебной грязи (бальнеология, талассотерапия, пеллоидотерапия).
Важную роль в лечении подагры играет диета. Без нее и самые дорогие лекарства не помогут. Если больной продолжит употреблять продукты, богатые пуринами, то количество мочевой кислоты в организме так и останется на высоком уровне. Кроме того, если у больного избыточный вес, диета поможет его снизить и убрать лишнюю нагрузку на суставы.
Диета при подагре имеет следующие особенности:
- Из рациона практически полностью исключаются продукты с большим количеством пуринов.
- Принимать пищу нужно небольшими порциями 4 раза в день. Желательно избегать переедания или голодания, так как это провоцирует обострение недуга.
- Больной должен употреблять как можно больше жидкости (в периоды ремиссии не менее 2,5 литров, во время подагрических приступов — минимум 3 литра).
Рацион больного подагрой состоит в основном из свежих фруктов, овощей, каш и кисломолочной продукции. Разрешены некоторые виды сладостей (например, пастила, мармелад, зефир). И во время обострения болезни, и в периоды ремиссии нельзя есть:
- жирные сорта мяса и рыбы, а также бульоны из них;
- субпродукты;
- колбасные изделия;
- бобовые (фасоль, горох, чечевица);
- соленые и острые сорта сыра;
- пряности;
- соленые и жареные блюда;
- шоколад и сладости из него (конфеты, батончики);
- какао и кофе;
- крепкий чай;
- алкогольные напитки.
В периоды ремиссии в ограниченном количестве можно употреблять нежирную рыбу, приготовленную на пару или отваренную, некоторые сорта мяса (крольчатина, курятина), изделия из слоеного или сдобного теста, соленые и маринованные овощи, яйца.
Стратегия лечения подагрического артрита всегда направлена на снижение концентрации мочевой кислоты и прекращение воспалительного процесса. Как ее лечить на ногах или руках не зависит от того, поражен ли мизинец, лодыжка или другой сустав.
При лечении шишки на пальце или пяточной шпоры желательно носить удобную обувь без каблуков, чтобы избежать лишней нагрузки на суставы. Если подагра не на стопе, а выше щиколотки, то следует избавиться от излишне тесной одежды. Важно не допускать избыточных физических нагрузок на ноги при подагрическом артрите коленного голеностопного сустава.
При подагре на ладонях, запястьях или локтях следует избегать дополнительной нагрузки на суставы, то есть, не носить тяжести, отказаться от выполнения монотонной работы (набор текста на компьютере, игра на музыкальных инструментах, рыбалка) или делать частые перерывы.
При возникновении тофусов на ушных раковинах нужно стараться не задевать их лишний раз во время расчесывания волос или мытья головы. Также желательно держать уши в тепле, не позволять мерзнуть на холоде.
При несоблюдении врачебных рекомендаций разросшиеся тофусы могут не только разрушить хрящ, но и вызвать глухоту.
Подагра может развиться как сама по себе (из-за генетической предрасположенности, малоподвижного образа жизни и т.д.), так и возникнуть на фоне другого заболевания. Вызвать подагру могут болезни крови (лейкоз, анемия), псориаз, патологии почек, диабет. Злокачественные опухоли к причинам подагры не относятся, но она может появиться из-за противоопухолевого лечения.
Хроническая форма подагры может привести к заболеваниям других органов. Чаще всего страдают почки, у больного развивается почечная недостаточность, мочекаменная болезнь или нефрит. Еще одним распространенным осложнением является гипертония, повышается риск возникновения сердечных патологий (ишемии, сердечной недостаточности). Если тофусы проросли в окружающие их сосуды, то может начаться флебит (воспаление стенок вен и, как следствие, нарушение кровообращения).
Кроме того, подагрические тофусы портят внешний вид верхних и нижних конечностей, доставляя психологический дискомфорт, а если патология локализовалась на ногах, то ограничивают больного в передвижении, что может повлечь за собой стресс и даже депрессию.
Подагра — это опасная патология, начало которой очень легко пропустить. Ее лечение потребует не только приема лекарств, но и пересмотра своего рациона. К счастью, современные методики позволяют излечивать человека, убирая симптоматику, останавливая воспалительный процесс и избавляя от полного разрушения сустава. Однако лучше до такого не доводить, а своевременно задействовать профилактические меры.
источник
Возможно ли быстрое снятие боли при подагре? Подагра (др. греч. буквально — капкан для ног) — патология хронического характера, связанная с нарушением обмена веществ, при которой повышено содержание мочевой кислоты во всех жидких средах и тканях организма, вследствие чего кислота накапливается в виде кристаллов. Заболевание относится к категории метаболических нарушений, имеет приступообразный характер. Повышение ее в крови называется гиперурикемией.
Подагра известна еще с древности и описана впервые еще Гиппократом. Ее частота на сегодня 0,3%, мужчины страдают ею чаще в 2–7 раз. Пик заболевания приходится на возраст 40–50 лет. После менопаузы у женщин при отсутствии эстрогена подагра характерна и для них. Зависимость подагры от характера питания была отмечена еще во времена войны, когда заболеваемость ею резко сокращалась ввиду отсутствия мяса.
Клинические проявления подагры в основном в 2 видах — подагрического артрита и нефролитиаза уратами в почках. Скопления мочевой кислоты в суставах выражаются в появлении тофусов — шишек под кожей, содержащих мочевую кислоту. Эти подагрические узлы нарушают работу суставов.
Завышенный уровень уратов — основная причина подагры. Такая картина может возникать только в результате 2 причин:
- поступление мочевой кислоты настолько повышено, что здоровые почки не успевают ее выводить;
- это как раз тот момент, когда человек имеет пристрастия в еде и не воздерживается при этом.
2 причина — кислота поступает в меру, но больны сами почки и с задачей выведения не справляются. Ураты выбирают места, где кровоснабжение меньше и откладываются именно там, потому что кристаллам здесь легче укрепиться: хрящи, суставы и сухожилия. Также они любят откладываться в почках, тогда у больного развивается МКБ, но при подагре у таких больных приступов почечных колик бывает мало. Провоцирующую роль играют также:
- пристрастие к красному мясу;
- жирной пище;
- бобовым;
- кофе;
- алкоголю;
- наследственная предрасположенность;
- ожирение;
- гиподинамия;
- патология печени и почек;
- незначительное употребление воды.
Сразу необходимо отметить, что вылечить подагру полностью не представляется сегодня возможным, но болезнь можно обуздать. Долгое время патология протекает без симптомов, потом вдруг возникает приступ острейших болей в суставе, чаще ночью. Больные характеризуют эти боли как грызущие, выворачивающие. Сустав краснеет, появляется опухоль, сустав и окружающая его ткань начинают гореть. Общая гипертермия может достигать 40ºС. Симптоматика развивается в течение часа.
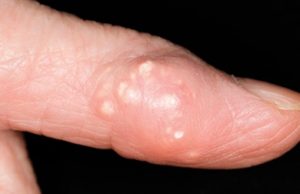
Молчание — не синоним выздоровления. С каждым приступом время ремиссий будет сокращаться. Сустав постепенно разрушается, поражаются соседние суставы. Подагрические узлы, появляющиеся со временем — показатель того, что организм активно борется с солевыми отложениями, пытаясь их разрушить при помощи лейкоцитов, воспринимает соли как инородное тело. Прибытие к пораженной зоне лейкоцитов и выражается в воспалении, ткани становятся отечные. Воспаленные тофусы лопаются, и появляется белая пыль — это не что иное, как кристаллы мочевой кислоты. Поражается обычно 1 сустав.
Хроническое течение характеризуется:
- появлением артритов в мелких и средних суставах конечностей, давящими ощущениями в них;
- МКБ;
- тофусами в суставах, веках и ушных раковинах.
Часто на первом пальце ноги появляется уродливая шишка-нарост, опухоль, которая мешает обуваться. Зона больного сустава багрово-синюшная, опухшая, чувствительная даже к легкому прикосновению. В почках кристаллы уратов способны повреждать их канальцы. Это ведет к появлению в них воспалений — гломерулонефритов, пиелонефритов и нефритов. Течение таких воспалений незаметное, но они могут быстро привести к ОПН.
Чем снять боль при подагре на ногах? Даже с выполнением всех рекомендаций при приступе снять боль мгновенно невозможно. Но облегчить состояние, сократив время боли, можно. Сколько длится приступ подагры? Обычно он длится от нескольких часов до недели.
Для начала больному прописывается постельный режим и полный покой ноге. Ноги должны быть приподняты подушкой выше уровня головы.
Что делать при приступе подагры? При нестерпимой боли пораженный сустав можно обложить льдом на полчаса. На ночь обязателен компресс с мазью Вишневского или Димексидом. Питье щелочных напитков — овсяный и другие кисели, минеральная или простая вода с лимоном, молоко. Другая еда исключается на время. При здоровых почках объем потребляемой воды 3 л.
Снять острый приступ подагры моментально невозможно, но уменьшить воспаление и отек можно применением НПВС курсом на 2 недели — Бутадион, Метиндол, Ибупрофен, Диклофенак, Индометацин, Напроксен и др. Большую роль играет питье щелочных вод при обострениях: она нормализует обмен и хорошо выводит с мочой пурины. Пурины — это как раз те вещества, которые поступают с пищей или образуются в организме, они являются предшественниками мочевой кислоты. Воды должны быть щелочными и с органическими веществами — Нарзан, Ессентуки и Боржоми.
Лечение острого приступа подагры должно преследовать 2 цели: купировать приступ боли и обеспечить профилактику обострений. Для этого необходимо добиться снижения уровня мочевой кислоты в крови и снять воспаление. С этой целью в комплекс лечения включается диета, лекарственные препараты, физиотерапия, ЛФК, массаж, народные средства.

Они служат для профилактики приступов и растворения кислоты, уменьшения ее синтеза. Курс приема у них длительный, выбор препарата определяется врачом.
Быстрое снятие боли при подагре проводится приемом Колхицина, ГКС — Гидрокортизон, Метипред, Преднизолон (можно вводить внутрь сустава). Снять отек ноги ими можно быстро, боли в ноге, отечность и припухлость с краснотой они убирают быстро. Эффект заметен уже в первые сутки применения. Поэтому их общий курс не превышает 2 недель.
Обязательным является и местное лечение — компрессы с Димексидом, мазью Диклак или Диклобене, можно делать аппликации. Хондропротекторы назначаются для улучшения общего состояния суставов, сроком как минимум на 3 месяца и больше: Терафлекс, Дона. Витамины и препараты кальция — Кальцемин, Кальций-компливит и др.
Лечение без лекарств невозможно, они обязательный компонент.

- электрофорез с новокаином и бишофитом;
- волновое лечение;
- парафин;
- УВЧ;
- лазеро- и бальнеотерапия.
Для улучшения состояния хрящевой ткани, восстановления ее двигательной функции применяют ЛФК и массаж. Умеренная физическая нагрузка улучшает подвижность суставов и предупреждает боли в ногах, разрабатываются мелкие суставы конечности, которые поражаются быстрее всего. Физическая активность не показана только при остром приступе.

- Чаи из липы, плодов шиповника, боярышника, тимьяна, душицы, цветков синеголовки.
- Теплые ванночки из ромашки, календулы, бессмертника.
- Компрессы из пихтового и чесночного масла, пшеничной муки и дрожжей.
- Растирки из настойки цветков коровяка.
- Мазь из барсучьего жира, можжевельника и лаврового листа, мазь на основе цветов и коры каштана.
Чесночное масло и настойку каштана употребляют и внутрь.
Удаление избытка и нормализация уровня мочевой кислоты — на 90% прекращает приступы. Из лекарственных средств применяются:
- Аллопуринол — угнетает синтез мочевой кислоты. Этим он снижает ее концентрацию в организме. Кроме того, он постепенно растворяет излишки мочевой кислоты в почках, суставах. До сих пор это препарат № 1 в лечении подагры.
- Фебуксостат (Улорик, Аденурик) — избирательно угнетает ксантиноксидазу, препятствуя синтезу мочевой кислоты. Результаты его применения таковы, что уже через 3 месяца курса он полностью растворяет кристаллы уратов в суставах и не дает им накапливаться снова. Его большой плюс в том, что почечные патологии для него не помеха.
- Пеглотиказа (Pegloticase, Krystexxa) — лекарство для вливаний, содержит энзимы для растворения мочевых солей. Применяют при тяжелой форме протекания процесса для его стабилизации.
- Пробенецид (Сантурил, Бенемид) — его особенность не в том, что он уменьшает синтез мочевой кислоты, а в том, что он не дает ей обратно всасываться в почечных канальцах. Поэтому она выходит с мочой. Применим только при ремиссии.
- В качестве обезболивающих назначают Фулфлекс: поможет снять острую боль быстро, но ненадолго. Имеет противовоспалительный и противоотечный эффекты. Применяется местно и внутрь.
- Колхицин — очень хорошо снимает боль, и купирование приступа подагры проводят именно им. Уменьшает ураты, не давая выпадать в кристаллы. Содержит безвременник осенний. Он не дает лейкоцитам двигаться к очагу воспаления. Используется как неотложная помощь. В первые 12 часов приступа выпивают сразу 2 таблетки, с интервалом в час еще 1, в дальнейшем — по схеме врача.
Как снять боль при подагре? Если у больного случился приступ дома, нужно обеспечить покой больной ноге:
- Создать для нее возвышение из подушки.
- К воспаленному участку приложить лед: несколько раз в день до получаса, пока боль не пройдет.
- Давать больше пить — в день до 1,5 л щелочной минеральной воды или простой подсоленной. Хорошо применять травяные чаи.
Фулфлекс — можно использовать как средство первой помощи. Боль при подагре в домашних условиях можно снять и аппликациями из Димексида и Новокаина, взятых в равной пропорции. Вместо Димексида можно использовать водку в виде компресса на ночь.
ГКС — очень хорошо снимают воспаление и отек, но угнетают иммунитет, поэтому врачи стараются применять их при перевешивании пользы от риска.
НПВП — имеют противовоспалительное, но более медленное, не иммуносупрессорное, действие, их применяют чаще и без особой опаски. Обычно назначают Диклофенак и Ибупрофен.
Последние исследования американцев показали, что к подагре предрасположены толстяки, любящие колбасы и сосиски. Выявлена прямая связь подагры и дефицита кальция и витамина С: после 40 лет их всегда не хватает.
Требования профилактики довольно просты: правильный рацион и умеренные физические нагрузки. Физкультуре должно уделяться не менее 30 минут в день, это могут быть любые активные движения от танцев до плавания.
Норма выпиваемой в сутки воды — не меньше 2 л. Следить за уровнем мочевой кислоты в организме: не выше 60мг/л. Необходимо исключить субпродукты и жирные колбасы, мясо, копчености, бобовые, щавель, ксантины — кофе, чай, шоколад. Зато можно употреблять нежирное молоко, яйца, крупы, сыр, фрукты и овощи: они не содержат пурины. Для диеты подойдет стол № 6.
Избегать любого травмирования суставов и узкой обуви, подагра любит поражать поврежденные места.
источник
Подагра — это заболевание суставов, которое обусловлено отложением солей мочевой кислоты (уратов). Подагрой страдают примерно три человека из тысячи. Причем мужчины составляют подавляющее большинство. Заболевание обычно проявляется после 40 лет у мужчин и после менопаузы у женщин. Подагра поражает любые суставы: пальцев, кистей, локтей, коленей, ступней.
Чаще всего от подагры страдают суставы пальцев ступни. К факторам риска относятся также артериальная гипертония, сахарный диабет, наследственная предрасположенность, нарушение питания. Как правило, приступ подагры развивается на фоне приема алкоголя (особенно пива) или переедания. Лечением подагря занимается ревматолог.
Первое классическое описание подагрического артрита «Трактат о подагре» принадлежит крупнейшему английскому клиницисту XVII века Th. Sydenham, который сравнивал боль при подагре с болями «от зажима конечности прессом». Позднее Yarrod (1883 г.) с помощью нитки, опущенной в кровь больного подагрой, открыл факт повышения содержания в крови мочевой кислоты.
В 1899 г. были обнаружены кристаллы уратов в суставной жидкости во время приступа подагрического артрита, но лишь в 1961 г. MacCarty и Hollander установили роль кристаллов уратов в развитии подагрического воспаления.
Заболевание проявляется внезапной и интенсивной болью, покраснением и «жаром» в суставе. Приступы подагры случаются, как правило, ночью. Острая боль в пораженном суставе может быть вызвана даже весом простыни. Повторному приступу подагры обычно предшествует ощущение покалывания в пораженном суставе. Если подагру не лечить, приступы становятся чаще, а периоды обострения продолжительнее. Артрит обживает все новые суставы, нередко поражаются почки и мочевыводящие пути.
Принято отсчитывать начало подагры с первого приступа артрита, который знаменует начало интермиттирующей подагры. Для нее характерно чередование острых атак и ремиссий; во время последних человек чувствует себя совершенно здоровым. Между первым и повторными приступами может пройти несколько лет, но чаще они повторяются 1–2 раза в год. С течением заболевания «светлые промежутки» между атаками сокращаются.
В типичных случаях (50–65%) поражается I плюснефаланговый сустав с развитием острого моноартрита. Характерная локализация подагры, возможно, обусловлена тем, что именно в этих суставах раньше и чаще всего возникают дегенеративно–дистрофические изменения хряща, что предрасполагает к отложению уратов.
У 15–20% подагра дебютирует с поражения других суставов ног: II–IV плюснефаланговых, голеностопного, коленного и, как исключение, суставов рук (отсюда и название болезни, которое в переводе с греческого означает «капкан для ноги» – podos – стопа, нога; argo – капкан). В 5% случаев наблюдается полиартикулярное начало заболевания.
Заболевание может быть первичным и вторичным.
Первичная подагра развивается из-за генетических дефектов и пониженной способностью некоторых ферментов участвовать в обменных процессах.
Вторичная подагра возникает как следствие других заболеваний:
нарушение функции почек; заболевания кровеносной системы; сахарный диабет; гипертония; аутоиммунные заболевания; сердечно-сосудистой системы.
Факторы, провоцирующие возникновение заболевания:
Несбалансированное питание. Наследственность. Вредные привычки. Нарушение нормального функционирования почек. Малоподвижный образ жизни. Побочное воздействие лекарственных средств.
Подагра классифицируется на разные формы. В зависимости от той или иной формы наблюдаются разные клинические картины.
Острый приступ: Обычно начинается в ночное время; Слабость в организме; Головные боли; Повышенная температура – около 39 градусов; Боли в большом пальце стопы, сопровождающиеся покраснением кожного покрова, функции сустава нарушаются; Пациент не может двигаться. Подострая форма: Небольшая боль в большом пальце стопы, иногда случаются экссудативные проявления; Если человек молодой — то может наблюдаться олигоартрит, который охватывает средние и крупные суставы. Ревматоидная подагра: Пораженными оказываются маленькие суставы кистей рук; Если приступ длится достаточно долго, то диагностируют олигоартрит. Псевдофлегмонозная подагра: Моноартритом могут оказаться пораженными любые суставы; Пораженный сустав характеризуется воспалительным процессом; Состояние пациента может быть охарактеризовано как близкое к лихорадке; Увеличенная скорость оседания эритроцитов.
Наиболее ярким симптомом подагры является острое воспаление суставов. Оно характеризуется внезапно наступающим, резко выраженным воспалением, как правило, одного сустава (приступ, атака подагры). В основе подагрического артрита лежит периодическое «выпадение» кристаллов солей мочевой кислоты из тканей сустава в его полость. Может поражаться любой сустав, но наиболее часто — суставы нижних конечностей, особенно стоп, и голеностопный сустав.
Во время первого приступа подагры в половине случаев отмечается воспаление сустава большого пальца стопы. Подагрическая атака начинается обычно ночью. Провоцирующими факторами могут быть:
прием алкоголя; травма; перегрузка сустава (например, длительная ходьба); хирургические операции; прием лекарственных препаратов, особенно мочегонных.
Возникают быстро нарастающая боль, припухлость сустава и окружающих его тканей, нередко появляется покраснение кожи над суставом. Может повышаться температура тела. Острый артрит при подагре обычно проходит (даже без лечения) за несколько дней, а при значительной выраженности — за несколько недель. Повторная атака подагры развивается у большинства больных через 6-24 месяца после первой, но у ряда больных этот промежуток времени значительно больше (иногда достигает 10-20 лет). Со временем частота острых приступов подагры при отсутствии лечения нарастает. Подагрические тофусы — безболезненные узелковые образования размером от нескольких миллиметров до 1-2 см, расположенные преимущественно под кожей около локтевых суставов, хряще ушных раковин, ахилловых сухожилий.
Тофусы безболезненны, хотя постепенно может возникать воспаление в расположенных рядом околосуставных сумках (бурсит) или сухожилиях (тендовагинит), что обусловливает появление болей. Иногда тофусы вскрываются наружу, при этом выделяется содержимое белого цвета, по консистенции напоминающее творог. Тофусы могут располагаться и во внутренних органах (например, клапанах сердца).
Диагноз подагры устанавливают на основании наличия двух критериев из следующих:
содержание мочевой кислоты в крови выше 416,4 мкмоль/л у мужчин и выше 356,9 мкмоль/л у женщин; наличие тофусов; обнаружение кристаллов мочевой кислоты в синовиальной жидкости или тканях; острый преходящий артрит.
Помимо исследования уровня мочевой кислоты в крови необходимо определить суточное выделение ее с мочой, исследовать состояние почек (общий анализ мочи, уровень креатинина и мочевины в крови, проба Реберга, желательно также ультразвуковое исследование почек и мочевыводящих путей).
Лечение больных подагрой направлено в первую очередь на уменьшение содержания мочекислых соединений, в том числе мочевой кислоты в организме больного. Этого в значительной мере можно достигнуть с помощью диеты.
Из рациона приходится исключать продукты, богатые пуриновыми основаниями. К ним относятся все субпродукты (печень, почки, мозги, язык), мясо молодых животных, жирные сорта мяса и рыбы, консервы, копчености, сельдь, шпроты, сардины. Разрешается лишь 200-300 граммов нежирного отварного мяса в неделю. Поскольку при варке мяса и рыбы до 50 % содержащихся в них пуриновых оснований переходит в бульон, мясные и рыбные бульоны больному есть нельзя. Ограничивайте поваренную соль (до 6-7 граммов в сутки). Это значит, что готовить пищу надо без соли и только присаливать готовые блюда из расчета: половина чайной ложки соли на день.
Исключите из рациона тугоплавкие жиры (бараний, свиной), поскольку они замедляют выделение мочевой кислоты почками. Можно есть сливочное, топленое (тучным ограничивать до 10 граммов в день), растительное масло. Хотя в подавляющем большинстве источником пуринов являются продукты животного происхождения, содержатся они и во многих растительных продуктах. Это свежие стручки бобовых (гороха, фасоли, чечевицы), грибы, шпинат, цветная капуста, а также кофе, чай, какао, шоколад. Их тоже следует ограничивать. И наоборот, надо широко использовать в питании бедные пуринами молоко, молочные и молочнокислые продукты, яйца, картофель, хлеб, крупы. Больше ешьте сырых овощей из тех, которые вам разрешены, а также ягоды и фрукты. Из фруктов предпочтительнее цитрусовые в связи с их выраженным ощелачивающим эффектом.
Ягоды и фрукты можно есть и сырыми, и кулинарную обработанными. Долгое время многие врачи, а за ними и пациенты очень настороженно относились к помидорам. Еще и сейчас существует мнение, что пользы от них значительно меньше, чем вреда, и связывают это с большим содержанием в томатах органических кислот. Однако исследования последних лет показали, что для отрицательного отношения к помидорам нет никаких оснований. В них действительно много органических кислот, но прежде всего таких, как лимонная и яблочная, которые организму, безусловно, нужны. Содержание щавелевой кислоты в помидорах весьма незначительно: примерно в 8 раз меньше, чем в свекле или картофеле. А пуринов в томатах в десятки раз меньше, чем в мясе, рыбе, фасоли, горохе Современная наука о питании утверждает, что помидоры даже полезны тем, кто страдает различными нарушениями пуринового обмена. Всем больным, независимо от массы тела, рекомендуется про водить один раз в неделю разгрузочные дни.
Вариантов разгрузок немало: овощные (1,5 килограмма овощей в любой кулинарной обработке), фруктовые (1,5 килограмма яблок или апельсинов без кожуры), творожные (400 граммов творога и 0,5 литра кефира), молочные или кефирные (1,5 литра кефира или молока). Разгрузочный рацион содержит очень мало пищевых пуринов и этим оказывает весьма благоприятное действие на обменные процессы в организме. В любой разгрузочный день количество выпиваемой жидкости не должно быть меньше 1,5 литра. Столько же жидкости выпивайте и в обычные дни. Рекомендуются фруктовые, ягодные, овощные соки (для тучных людей — натуральные без сахара), молоко, некрепкий чай, щелочная минеральная вода типа Боржоми. В день разгрузки пейте только чай и минеральную воду.
Больным подагрой ни в коем случае нельзя проводить даже кратковременные курсы полного голодания, столь сейчас модные. И вот почему: уже в первые дни голодания возрастает уровень мочевой кислоты в крови, что может способствовать развитию болевого приступа. Если же подагра сочетается с ожирением, что наблюдается весьма часто, необходимо соблюдать редуцированную (со сниженной калорийностью) диету. В рационе при этом ограничиваются и продукты, о которых я уже упоминала выше, и сахар, сладости, торты, пирожные, мучные блюда, а также все жирное. Диета при подагре, как вы уже, надеюсь, поняли, — важнейшая часть лечения. Комплексная терапия этого заболевания включает еще и лекарственные средства, и физиотерапевтические процедуры. Их назначает врач индивидуально каждому больному, учитывая тяжесть подагры, наличие сопутствующих заболеваний.
сдобная выпечка; копченые, сырокопченые и вареные колбасы, сардельки, сосиски, мясо молодых животных, жирное свиное мясо, субпродукты (легкие, печенка, почки), консервы рыба жирная, соленая, копченая или жареная рыба (сардина, шпроты, треска), икра; соленые и острые сорта сыра; чечевица, фасоль, соя, бобы; грибы, щавель; виноград, инжир, малина; мясной, рыбный или грибной бульон, щавелевый суп, а также блюда с добавлением бобовых и шпината; соусы на основе вышеуказанных бульонов, майонез; торты с кремом, пирожные; маргарин, сало; любой алкоголь, особенно пиво и вино; кофе, какао, крепкий чай; перец, горчица, хрен, острые специи.
репа, цветная капуста, редька, шпинат, спаржа, ревень, сельдерей, перец, зеленый лук и петрушка; сливы; томатный сок.
черный или белый хлеб, несдобная выпечка; кролик, индейка, курица; морские головоногие, ракообразные, креветки, нежирная рыба (семга, форель), кальмары; нежирное молоко, кефир, несоленый сыр, йогурты, сметана, яйца (1 раз в день 1 штуку), творог; все крупы, кроме бобовых; укроп, кукуруза, свекла, лук, чеснок, картофель, морковь, белокочанная капуста, огурцы, кабачки, баклажаны, помидоры, тыква, чеснок; апельсины, мандарины, зеленые яблоки, финики, хурма, сухофрукты (кроме изюма), клубника, лимоны, абрикосы, груши; каши из круп на молоке, вегетарианский борщ, картофельные супы с добавление круп, салаты из свежих и квашеных овощей, винегрет, овощная икра, овощной, молочный или сметанный соус; зефир, мармелад, варенье, пастила, не шоколадные конфеты, мороженое; любое растительное масло; зеленый чай, чай из фруктов и ягод, чай с молоком и лимоном, сок (любой, даже томатный), травяные отвары, морс, компоты из фруктов и ягод, свежий огуречный сок, щелочная минеральная вода, отвар шиповника, цикорий; ванилин, корица, лавровый лист, лимонная кислота.
Лечение подагры состоит из следующих направлений:
1) уменьшение содержания мочекислых соединений в организме (противоподагрическая терапия); 2) лечение острых приступов подагры; 3) лечение хронического полиартрита; 4) лечение осложнений и сопутствующих заболеваний.
Уменьшение содержания мочекислых соединений в организме — считается основным, наиболее важным направлением в лечении подагры. Ее желательно проводить при рецидивирующей форме подагры с частыми (более 1 раза в год) повторными приступами артрита. Терапию проводят постоянно (пожизненно), только тогда она может привести не только к приостановке развития болезни, но и ее регрессу, а в некоторых случаях и практическому выздоровлению больного.
Уменьшение содержания мочекислых соединений достигается следующими путями:
а) проводятся мероприятия, увеличивающие эскрецию мочевой кислоты из организма, такие средства называются урикозурическими; б) подавляется синтез мочевой кислоты, направленные на это лекарственные средства называют урикодепрессорами; в) ограничивают поступление экзогенных пуринов с пищей.
Назначение урикозурических препаратов целесообразно при гиперурикемии без увеличения суточной экскреции мочевой кислоты (то есть менее 366 ммоль/л в сутки), возрасте не более 60 лет, удовлетворительной работе почек (клиренс креатинина не менее 50 мл/мин), отсутствии мочекаменной болезни. Это необходимо для предотвращения побочных явлений, так как механизм действия данной группы препаратов обусловлен торможением реабсорбции уратов в почечных канальцах, что и сопровождается повышением уратов выпадения с мочой — то есть механизм связан с дополнительной нагрузкой на работу почек.
К препаратам этой группы относятся:
Аспирин. Увеличение экскреции мочевой кислоты и уменьшение тофусов при лечении подагры салицилатами было установлено еще во второй половине ХIХ века. Но, к сожалению, наилучший эффект выделения мочекислых соединений с мочой достигается при дозах, лежащих близко к границе непереносимости — 5-6 г в сутки. Некоторые авторы считают, что аспирин можно применять в небольших дозах для профилактики обострения подагры. Другие полагают, что малые дозы салицилатов подавляют секрецию мочевой кислоты. Бутадион. Урикозурические свойства препарата были установлены при помощи изотопного исследования. Действие довольно умеренное — и эффективно проявляется лишь при назначении «сверхвысоких» доз: более 0,6 г в сутки. Нередки различные побочные явления. Антуран. В настоящее время это один из наиболее действенных препаратов. Механизм действия связан не только со значительным угнетением канальцевой реабсорбции мочекислых соединений, но и, возможно, повышением тубулярной секреции мочевой кислоты. Препарат назначают перорально по 400-500 мг в сутки (при недостаточном повышении урикозурии — до 600-800 мг в сутки). Содержание мочевой кислоты в крови значительно уменьшается или даже нормализуется в течение 2-3 недель. Кетазон. Также выраженное урикозурическое действие. Одновременно наличие также противовоспалительных и анальгезирующих свойств. Суточная доза: 0,25-1 грамм. Вводится перорально и парантерально. Бенемид. Очень эффективный препарат, получивший широкое признание. Урикозурия может возрастать до 200 % по отношению к исходному уровню. Ценным дополнением является сопутствующий диуретический эффект (за счет уменьшения канальцевой реабсорбции воды, натрия и хлоридов). Терапевтические дозы от 0,5 до 2 граммов в сутки (иногда до 3 г/сутки). В течение первой недели назначают по 0,5 г в сутки, затем каждую последующую неделю увеличивают на 0,5 г до нормализации урикемии (обычно это происходит при дозировке 1,5-2 г в сутки). Характерно, что при длительном лечении бенемидом уменьшаются (или даже исчезают) тофусы, в том числе и костные. Лечение продолжается в течение всей жизни больного, практически непрерывно, лишь при длительной стабилизации нормальной урикемии могут назначаться перерывы в лечении не более чем на 4-5 месяцев. Зоксазоламин (флексин). Также хороший урикозурический эффект. Применяется у лиц, резистентных к антурану или бенемиду. Терапевтическая доза — 300-600 мг в сутки. Однако отмечаются более частые и серьезные побочные эффекты (токсический гепатит, нефропатия). Применение ограничено. Атофан. Урикозурия в меньшей степени, чем у антурана и бенемида, но обладает способностью купировать острый подагрический приступ. Имеет ряд побочных эффектов (может обуславливать развитие нефроза, гастрита, цистита, желтухи и др.). Поэтому лечение проводят с большой осторожностью. Суточные дозы — от 0,75 мг до 3 г, распределенные на 3-4 приема. Уродан. Средство, повышающее растворимость тканевых мочекислых преципитатов. Взаимодействуя с мочевой кислотой, уродан способен образовать ее растворимые соли, усиливая урикозурию. Применяют по 1 чайной ложке в 1/2 стакана воды. 3-4 раза в день. Курс лечения — месяц; периодически повторяется.
Урикодепрессивные средства применяют при лечении хронической подагры. Суточная экскреция мочи допускается более 3,6 ммоль/сутки; возраст после 60 лет, почечная недостаточность, мочекаменная болезнь — не являются противопоказанием для их назначения. Основное урикодепрессивное средство — аллопуринол (милурит) ингибирует фермент ксантиноксидазу, участвующую в метаболизме мочевой кислоты, в связи с чем происходит подавление ее синтеза.
Положительный клинический эффект отмечен у большинства больных. Уже через несколько недель лечения отмечается снижение количества и интенсивности приступов, уменьшаются боли и скованность в пораженных суставах, возрастает их подвижность. Через несколько месяцев — выявляется уменьшение деформации суставов, идет динамика обратного развития тофусов.
Некоторые исследователи отмечали даже восстановление структуры разрушенных ранее участков кости. По данным ряда авторов, наиболее благоприятно совместное применение урикозурических и уродепрессивных средств. Так, указано на высокую эффективность применения небольших суточных доз антурана и аллопуринола. Начальная доза препарата обычно 0,3-0,6 г в сутки, поддерживающая — 0,1-0,3 г в сутки. Переносимость аллопуринола, как правило, хорошая. Препарат противопоказан беременным женщинам. При лечении всеми противоподагрическими средствами необходимо увеличить объем выпиваемой жидкости (особенно в первые дни назначения) до таких доз, чтобы суточный диурез был не менее 2 литров в день.
Как мы уже и писали различные формы подагры являются результатом скоплений кислотных отходов в суставах. Они разрушают хрящи и вызывают воспаление суставов. К сожалению, суставы это та кое место, из которого отходы кровь удаляет с большим трудом.
Пока еще нет эффективных лекарств лечения этой болезни, поэтому ее лечат болеутоляющими, противовоспалительными средствами, которые чаще всего сами являясь кислотными, могут истощать сустав. Это только временное, к сожалению, не очень эффективное лечение болезни. Признав факт, что основная причина этих болезней – большой уровень кислотных отходов в организме, а скапливающиеся соли в суставах – ответ на это, легче выявляются способы лечения таких заболеваний. Это щелочение организма и тем самым удаление кислотных отходов.
Поэтому людям страдающей данной болезнью мы рекомендуем употреблять щелочную воду («Живую вода») – так как она является одним из самых лучших способов лечения подагры. “Живая вода” (ph 7-14) — обладает антиоксидантными, иммуностимулирующими, детоксицирующими свойствами, нормализует метаболические процессы, стимулирует регенерацию тканей (повышает синтез ДНК и стимулирует рост и деление клеток за счёт увеличения массопереноса ионов и молекул через мембраны), улучшает трофические процессы и кровообращение в тканях.
Данную воду применяют в Австрии, США, Германии, Индии, Израиле, а также данная вода используется системой здравоохранения такой страны как Япония! В этой стране после десятилетнего исследования уже в 1996 году Министерство здравоохранения утвердила активатор воды (приборы для получения «Живой» и « Мертвой» воды) как медицинские прибор для улучшения здоровья. Данные приборы сейчас используются по всему миру.
В России также есть возможность приобрести данные приборы. Однозначным лидером является прибор Ива-1. Данный активатор делает 2 типа воды: щелочную и кислотную воду, а последняя модификация Ива-2silver делает еще и серебряную воду. Советуем Вам обзавестись данным прибором.
Для того чтобы организм освобождался от излишков мочевой кислоты, при лечении подагры народными средствами нужно пить настои и отвары.
«Кисловодская целебная» – лечебно-профилактическая минеральная вода группы сульфатных нарзанов, эффективная при терапии ряда заболеваний, в том числе подагры. Настой листьев брусники: 20 г заварить в стакане кипятка, настоять полчаса и пить по столовой ложке несколько раз в день. Сок крапивы двудомной принимать по чайной ложке 3 раза в день. Отвар листьев березы повислой: 2 столовых ложки измельчённых листьев залить 2 стаканами кипятка и кипятить 10 минут, настоять 30 минут, процедить, пить по 1 /4 стакана 3 раза в день во время еды. А также рекомендуется при подагре употреблять в пищу баклажаны, причём, чем больше, тем лучше! При подагре для обезболивания к больным местам можно прикладывать примочки и припарки, а также применять растирки. Горсть цветков календулы измельчить в кашицу, залить 1 столовой ложкой уксуса, добавить 10 чайную ложку йода. Сначала смазать шишки желчью курицы или утки (чередуя их между собой), а потом протереть уксусно-йодной растиркой. Перед сном попарить ноги и, хорошенько протерев, смазать шишки мазью «Бутадион». Сверху наложить и закрепить целлофан. Через несколько процедур боли проходят. При необходимости лечение можно повторить. Одну часть красного мухомора залить пятью частями водки и выдерживать 5 дней. Применять для растирания, перед этим предварительно процедив. Залить один стакан сухих мертвых пчел 1 литром водки и настаивать в темном месте 12 дней. Применять для растирания, перед этим предварительно процедив. Смазать больные суставы любым животным жиром, наложить льняную тряпочку, пропитанную пчелиным настоем, накрыть целлофаном и укутать сверху пуховым платком. Хорошие результаты дает лечение подагры травяными ваннами. 200 г листьев шалфея залить 1,5 литрами кипятка и настаивать два часа. Настой процедить и влить в ванну с температурой 34 градуса, постепенно снижая ее до 26 градусов. 300 г цветков и стеблей аптечной ромашки залить 5 литрами кипятка и настаивать два часа, после чего процедить и влить в ванну. Овсяную солому варить 30 минут. Держать ноги в отваре 20-30 минут. В двух литрах горячей воды (примерно 40 градусов) растворить половину натертого куска хозяйственного мыла и добавить в раствор полпачки соли. Парить в растворе ноги полчаса, подливая горячую воду по мере остывания. Общие рекомендации по приему ванн. Курс лечения зависит от того, как долго вы болеете. Одни почувствуют облегчение после 3-5 процедур, другим нужно принять 20-40 ножных ванн. После каждых 20 ванн нужно делать перерыв на 20 дней.
Подагра на ногах (подагрический артрит) – это хроническое заболевание воспалительного характера суставов больших пальцев стоп, которое развивается из-за задержки мочевой кислоты в крови, ведущее к отложению солей мочевой кислоты на суставе. Подагра ног формируется прежде всего у мужчин старше 40 лет, с повышенной массой тела и нарушением обмена веществ.
Самый распространенный метод лечения подагры на ногах – медикаментозное, при котором пациенту прописывают прием противовоспалительных лекарственных средств. При острых приступах врач может произвести инъекцию в сустав. Если подагрой ног поражены сразу нескольких суставов, лечащий врач прописывает нестероидные антибиотики курсом лечения в 7-10 дней. Поскольку причиной подагры является отложение солей мочевой кислоты, то врач может прописать препараты, снижающие уровень мочевой кислоты в крови.
Кроме того, при лечении подагры на ногах применяют физиотерапию, при которой больной сустав подвергается электрофорезом или электромагнитному воздействию. При тяжелых формах заболевания, наросты пораженного сустава удаляются хирургически. Лечение подагры на ногах сопровождается работой с пациентом, которая направлена на снижение массы тела и восстановление нормального обмена веществ. Применение средств народной медицины без консультации с лечащим врачом крайне нежелательно, так как самолечение может привести к ухудшению состояния больного и осложнениям.
Вопрос: Здравствуйте. Подскажите пожалуйста, сдача крови на донорство помогает при подагре? Спасибо.
Ответ: Здравствуйте. Только для профилактики подагры.
Вопрос: Здравствуйте, мне 34 года. Месяца два назад начали болеть колени, пару дней не болит, потом опять дня четыре болят. И так постоянно, а недели две назад начал опухать палец на левой ноге, который после большого пальца. 2 дня он опухший, один день спадает опухоль и так раз через раз, ночами сильно болит, а днём хромаю когда хожу. Но стал замечать, если не пью крепкий алкоголь опухоль спадает, если выпиваю опять начинает набухать и сильно болеть. Вес у меня 110 кг. Возможно что это подагра?
Ответ: Здравствуйте. Да, это вполне возможно. Вам нужна очная консультация врача для осмотра и обследования.
Вопрос: Здравствуйте. Мне почти 63 года, косточки на суставах больших пальцев увеличились еще в подростковом возрасте, с тех пор немного подросли, но никогда не болели. У мамы и бабушки была ярко выраженная подагра уже в моем возрасте. Нужно ли принимать какие-либо препараты и вообще, следует ли обращаться к врачу с этой проблемой как профилактической мерой развития заболевания или меня эта участь уже минула?
Ответ: Здравствуйте. Для контроля можно регулярно делать анализ крови, который способен выявить повышенное содержание мочевой кислоты.
Вопрос: Здравствуйте. Какие суставы болят при подагре?
Ответ: Добрый день! Подагра поражает любые суставы: пальцев, кистей, локтей, коленей, ступней. Чаще всего от подагры страдают суставы пальцев ступни.
Вопрос: Моей подагре 10 лет. В начале обострения были 1-2 раза в год (сопровождались с воспаления большого пальца правой ноги и далее по суставам обеих ног до коленного сустава) в 2013 году обострения начались с июня и до сих пор. Применял: компресс с димексином, мазь фулфлекс с касулами фулфлекс. Очень сложно в 48 лет изменить свою жизнь. Подскажите, что конкретное можно сделать.
Ответ: Добрый день! Вам необходимо обратиться для начала к ревматологу.
Вопрос: У меня подагра? Симптомы: содержание мочевой кислоты сверх нормы (повышена на 30 ед), наблюдаются боли в мелких суставах, отеки и малоподвижность ладоней, утром боли в спине.
Ответ: Описываемые Вами симптомы, могут быть проявлениями подагры, для более точной диагностики, необходимо пройти осмотр и обследование у ревматолога.
Вопрос: У меня подагра. Диета при этом заболевании позволяет есть сливочное масло или нет? Спасибо!
Ответ: Здравствуйте, сливочное масло относится к продуктам, которые можно употреблять в пищу редко и в очень малых количествах.
Вопрос: Меня зовут Андрей, мне 38 лет. 7 лет назад врачи мне диагностировали подагру. Весной и осенью периодически бывают обострения, но дело не в этом. Весом я перевалил за 100 кг при росте 175см. Решил заняться спортом, для снижения веса и для общего тонуса. Тренер мне сказал что для достижения результата и вообще для лучего развития мышечной массы надо принимать протеиновые коктейли и различные белковые добавки. А белок он ведь является катализатором образования пуринов. Скажите мне пожалуйста, можно ли мне принимать эти добавки или категорически нет? Может белок в протеине как-то отличается от животного?
Ответ: Вы абсолютно правы, что одним из продуктов распада белка является мочевая кислота и при её избытке может вновь возникнуть приступ подагры.
Вопрос: Внезапно быстро воспаляется косточка большого пальца на ноге, бьет током, ходить не могу, пользуюсь Пиропсикамом. Мне 65 лет. Уже 2 месяца болит колено, артрит, и когда это вместе не могу ходить.
Ответ: Здравствуйте, для лечения подагры существуют определенные лекарственные средства, точную дозировку которых Вам сможет подобрать врач только после осмотра. Среди НПВС предпочтение отдается препаратам с быстрым началом действия и наиболее активным в противовоспалительном отношении: индометацину, диклофенак-натрию.
Вопрос: Бег и подагра совместимы? После приступа 2010 года начал бегать, ни какой диеты, приступов не было ни разу. Стали напоминать о себе колени (подагра поднимаеться выше) или это что-то другое? Мне 53 года.
Ответ: Здравствуйте Анатолий, можно начать с пеших прогулок, обязательна удобная обувь. В дальнейшем возможен плавный, мягкий бег (для щажения суставов), лучше по грунтовым дорожкам. Соли мочевой кислоты откладываются в синовиальной жидкости суставов. так что это может быть при таком заболевании. Для уменьшения вероятности отложения солей и улучшения работы мочевыделительной системы рекомендуется употреблять 1,5-2 литра слабощелочной (pH 7-9), «живой» воды с уровнем минерализации 100-300 мг/л. Обязательно соблюдение пуриновой диеты.
Вопрос: Фулфлекс принимают 30 дней, через какое время можно повторить курс при подагре или замены аллопуринолу нет?
Ответ: Здравствуйте, курс лечения фулфлексом повторяют по необходимости во время очередного обострения подагры. Аллопуринол действительно является основным препаратом в лечении подагры, однако возможность отказа от него лучше всего обсудить с наблюдающим вас врачом которому известна история болезни.
Вопрос: Я слышала, что подагру на стопах убирают хирургическим путем. Насколько этот способ безопасен и каковы последствия хирургического вмешательства?
Ответ: Современное представление о лечении подагры не предполагает хирургических вмешатальств на пораженных суставах. Оно заключается в купировании острого подагрического артрита с последующим постоянным применением препаратов, нормализующих пуриновый обмен, соблюдением диеты, контролем массы тела, отказом от употребления алкоголя.
Вопрос: А от подагры масло черного тмина помогает?
Ответ: При подагре обязательно регулярное применение медикаментозных препаратов, нормализующих пуриновый обмен. Масло черного тмина является биологически активной добавкой и такими свойствами не обладает.
Вопрос: Произошёл приступ подагры (после удара), принимали аллопуринол 3-ю неделю по 3 таб. в день, перерыв 1-а неделя аллопуринола. Как далше принимать аллопуринол про 3 таб. в день или же начать курс снова по 1-й таб. в день?
Ответ: При остром приступе подагры аллопуринол противопоказан. Проконсультируйтесь со специалистом — необходимо изменение тактики лечения.
Вопрос: Здравствуйте. Мне 38 лет. Болею подагрой уже лет 12. В результате лечения значительно снизился уровень мочевой кислоты. Но остается такая проблема — если приходится ходить на улице больше часа через некоторое время появляется усталость, болезненное состояние в голеностопах, в подъеме стоп. Я предполагаю тут что-то со связками. Стопы на вид у меня вполне здоровые, деформаций никаких нет. Можно ли в моем случае как-то поправить положение?
Ответ: К сожалению восстановить полностью двигательные функции в полном объеме при подагре не всегда возможно. Вы можете пользоваться местно противовоспалительными гелями или мазями (фастум гель, диклофенак 1% мазь). Каков Ваш вес? возможно снижение массы тела снизит нагрузку на голеностопные суставы и на связочный аппарат.
Вопрос: Какое существует лечение острого приступа подагры?
Ответ: Вам надо идти на приём к врачу-ревматологу, для полного обследования и назначения адекватного лечения. А пока принимайте противовоспалительные и обезболивающие препараты, такие как: кеторол, дексалгин. Эффект даёт очень хороший. Диета — особенная должна быть,чтобы было меньше мочевой кислоты в организме. Далее Вам всё объяснит ревматолог.
Вопрос: У меня высокий уровень мочевой кислоты в крови — 700. Очень часто воспаляются суставы на ногах (верхняя часть стопы ближе к пальцам) и правое колено. При сильном воспалении пораженная область краснеет и иногда немного повышается температура тела. У моего отца и деда у обоих диагноз подагра, при этом у них всегда воспаляется только большой палец на ноге и к нему невозможно притронуться. У меня же пальцы ног никогда не воспалялись и при воспалении пораженное место при дотрагивании не болит, а если я удобно положу ногу то и вовсе чувствую себя прекрасно, но стоит только пошевелить ногой или встать на нее как пронзает острая боль мешающая нормально передвигаться. Боль проходит через 3-4 суток при уколах диклофенака. При воспалении колена опухает место над коленом, а само колено не болит. Что со мной может быть?
Ответ: При лечении подагры основное значение имеет отграничение продуктов питания содержащих большое количество пуринов. Пурины – вещества в продуктах питания, являющиеся источником образования мочевой кислоты в организме. Диета, содержащая низкое содержание пуринов способна снизить концентрацию мочевой кислоты в крови на 10-15% и благоприятно влиять на течение подагры.
Подагра – это болезнь обмена веществ, при которой соли мочевой кислот (известные, как ураты) откладываются в суставах. Подагру иначе называют «болезнь королей», это старинная болезнь, которая была известна еще во времена Гиппократа. Сейчас подагра считается редким заболеванием, ею страдают 3 человека из 1000. И чаще всего ей подвержены мужчины в возрасте старше 40 лет, у женщин она чаще всего проявляется после менопаузы. Сама по себе подагра – это одна из разновидностей заболеваний суставов, причиной которой является отложение солей.
От подагры страдают все суставы, начиная от суставов пальцев рук до суставов пальцев ног.
Оно было известно еще во времена Гиппократа и носит название “болезнь королей” из-за того, что основным источником её возникновения является неумеренность в еде и спиртных напитках. Подагра нередко носит хронический характер.
Причиной подагры является повышенный и устойчивый уровень мочевой кислоты в крови. Во время течения болезни происходит отложение кристаллов урата (производное мочевой кислоты) в суставах, органах и других системах организма. Урат натрия кристаллизуется и мелкими частичками откладывается в суставах, что и приводит в конечном итоге к частичному или полному разрушению сустава. По этой же причине такие ситуации называются микрокристаллическими.
Большое количество мочевой кислоты в организме может быть по двум причинам: первая причина – это когда здоровые почки не справляются с выводом необычно большого количества мочевой кислоты, вторая причина – это когда мочевая кислота выбрасывается в нормальных количествах, но почки оказываются не в силах выводить её.
С каждым годом больных подагрой становится все больше. Врачи объясняют это явление тем, что в последние годы люди чаще употребляют пищу, богатую пуринами (например, мясо, жирную рыбу) и огромное количество алкогольной продукции. Это подтверждается тем, что во время войн процент людей, больных подагрой, резко сокращался из-за того, что мясные продукты, а, тем более алкоголь, было очень тяжело достать.
Симптомом подагры является обычный приступ подагрического артрита – это, как правило, воспаление одного сустава, чаще всего им оказывается сустав большого пальца на ноге, коленный или голеностопный. Обычно приступ подагры бывает ранним утром или ночью, проявляется он в виде неожиданной сильной давящей боли в том или ином суставе, поражённый сустав опухает, повышается температура в области сустава, кожа краснеет и начинает лосниться. Обычно днём боль становится немного меньше, но к ночи она снова усиливается, продолжительность приступа подагры длится от двух-трех дней до недели, иногда и больше. При повторном приступе в такое воспаление могут вовлечься и другие суставы, это может привести к частичному разрушению сустава.
Признаками подагры является появление на руках или ногах своеобразных наростов, при этом уровень мочевой кислоты значительно повышен. Когда наросты, иначе говоря, тофусы лопаются, человек может увидеть беловатые кристаллы мочевой кислоты. Больной может ощущать на пораженных участках довольно интенсивную боль. Такие соляные отложения в суставах мешают вести полноценную жизнь.
Главным и самым сильным осложнением подагры является появление подагрического артрита, также возможно возникновения мочекаменной болезни, при которой образующиеся камни состоят из урата или закристаллизованной мочевой кислоты.
Подагрические узлы, имеющие также название «тофусы» – это не что иное как конгломераты кристаллов урата натрия, которые имеют способность откладываться во всех частях тела. А в случаях, когда такие отложения застревают в суставах или околосуставных тканях, происходит реакция иммунитета, так как эти отложения воспринимаются организмом как инородное тело, из-за чего происходит накопление лейкоцитов и начинается сильное воспаление, которое называется подагрическим артритом.
Стоит обратить особое внимание на то, что возникающие при подагре камни в почках могут стать главной причиной почечной недостаточности и в итоге способны привести к смерти.
Понять о начинающейся подагре можно по внезапным болям в суставе. Они сопровождаются сильным покраснением, опухолями и жаром. «Гореть» может не только пораженное место, но и области тела в непосредственной близости. При этом температура тела может повышаться до 39-40 градусов. Симптомы в большинстве случаев развиваются в течение часа. Чаще всего от этого страдает большой палец ноги. Обычные обезболивающие препараты, такие как аспирин, не помогут.
Боль, как правило, начинается ночью и становится практически невыносимой. В дневное время нередко наблюдается некоторое улучшение, боль отступает, но не стоит думать, что все прошло. Такие острые симптомы могут мучить больного около недели.
Подагра – это хроническое заболевание. Вылечить его полностью практически невозможно. Данный недуг чаще всего проявляется именно на ногах. После возникновения болезни, симптомы могут вновь повториться через полгода или год. Болезнь может перейти в дремлющее состояние, но, без всяких сомнений, будет давать о себе знать. С каждым приступом время между ними будет сокращаться. Подагра будет возвращаться к человеку все чаще и чаще.
Поврежденные места на ногах нередко разрушаются все сильнее, болезнь может затронуть и соседние суставы. При длительном заболевании со временем на пораженных местах, под кожей могут появиться своеобразные бугры, которые называют “подагрические узлы” или “тофусы”.
Происходит это из-за того, что организм начинает воспринимать большие соляные отложения в суставах на ногах как инородное тело, иммунитет начинает неизбежно реагировать – накапливать лейкоциты, после чего начинается сильное воспаление. Иногда тофусы лопаются и из них выделяется беловатая пыль – кристаллы мочевой кислоты.
Зачастую подагра развивается уже в пожилом возрасте. У мужчин она встречается гораздо чаще и в более раннем возрасте. Мужское население подвержено этому заболеванию уже к 40 годам. Следует отметить, что женщины начинают страдать подагрой ближе к 55, преимущественно после менопаузы, когда в организме резко сокращается количество эстрогенов, женских гормонов. Дети и молодые парни практически не подвержены подагре. Бывают редкие исключения, в случаях наследственных нарушений обмена мочевой кислоты.
Данное заболевание сильно нарушает обмен веществ. Пурины попадают в организм человека с пищей, но также и вырабатываются и им самим. Далее пурины расщепляются на мочевую кислоту, которая выделяется почками. У людей, больных подагрой, содержание этой мочевой кислоты значительно превышает норму. Избыток мочевой кислоты откладывается в тех тканях, где кровоснабжение отсутствует. Там кристаллам легче всего закрепиться.
Больше всего этому подвержены суставы, хрящи и сухожилия. В результате этой болезни страдают не только эти места, но и почки. Чаще всего при подагре развивается мочекаменная болезнь, с меньшим процентом вероятности пациент может страдать от почечных колик.
Это может происходить по двум причинам: если мочевой кислоты вырабатывается слишком много и почки не справляются с объемом вывода, поэтому ей приходится откладываться в организме человека. И вторая причина при которой количество мочевой кислоты в норме, но почки не могут выводить её .
Однако завышенное содержание мочевой кислоты в организме не является единственной причиной развития подагры. Тут решающую роль играют и несколько других факторов: чрезмерное питание, жирная пища, избыточный вес, малоподвижный образ жизни и наследственная предрасположенность.
Даже при соблюдении рекомендаций острый приступ не пройдет мгновенно. Но это позволит существенно сократить время, в течение которого болезнь будет мучить человека. Главным образом нужно соблюдать строгий постельный режим. Больные конечности лучше всего держать в возвышенном положении, например, подложить под них подушку.
В случае нестерпимой боли можно приложить лед. После чего желательно сделать компресс на больное место с мазью Вишневского или димексидом. В приеме пищи лучше сильно ограничиться, можно употреблять жидкие каши и овощные бульоны. Пить стоит как можно больше щелочных напитков, например, отвар из овса, кисель, молоко, минеральную воду или простую воду, но с добавлением лимонного сока (лимонный сок растворяет отложения мочевой кислоты при ревматизме и подагре). Нужно выпивать минимум 3 литра в сутки (при отсутствии заболеваний почек).
Какие-либо обезболивающие средства не помогут. Можно принять современные противовоспалительные средства без содержания стероидов. Если Вы принимали какие-либо профилактические средства, выписанные врачом, то приём стоит продолжить.
Чаще всего подагра появляется в тех местах, где суставу была нанесена травма. Поэтому относитесь к таким местам с осторожностью. Не следует носить узкую и неудобную обувь, поскольку она может сильно повредить большой палец ноги, который так “любит” подагра. Главным образом для профилактики появления приступов подагры применяется диета и сбалансированное питание.
Образ жизни придется полностью пересмотреть, сделать его здоровым. Следует пересмотреть свои вкусовые предпочтения. Рекомендуется диета №6, которая способствует уменьшению в организме мочевой кислоты и уратов. Строго ограничиваются, а то и вовсе исключаются продукты, содержащие пуриновые основания — главный источник уратов. Зато бедные пуринами, а потому разрешенные молоко, сыр, яйца, овощи, фрукты и крупы не оставят вас голодными. Рацион пациента должен содержать цельные злаки, яйца, овощи, фрукты, молочные продукты с низкой степенью жирности.
В еде следует ограничивать приём мяса, рыбы, икры, грибов, бобовых. Кроме того, нужно ограничить потребление: копченостей, маринад, анчоусов, цветной капусты, спаржи, щавеля, шоколада. Такая диета приведет к нормализации массы тела и значительно уменьшит нагрузку на суставы во время обострения подагры.
Подробную информацию о том, что можно есть и что нельзя, а также другие особенности вы найдете тут
Алкоголь и курение тормозят выведение мочевой кислоты из организма. Следовательно, её кристаллы больше откладываются в суставах. Для профилактики следует полностью исключить алкоголь, особенно пиво, а так же бросить курить. Не рекомендуется употребление чая, кофе, какао. Помимо диеты стоит делать хотя бы раз в неделю разгрузочный день с употреблением моно-продукта.
В первую очередь поражению подвержены мелкие суставы. Поэтому стоит уделить особое внимание развитию их подвижности. Внимание следует сконцентрировать на тех участках, где бывают приступы боли. Ежедневно стоит делать гимнастику для суставов. Поначалу, это будет непривычно, потому что суставам все тяжелее быть подвижными из-за отложений. Рекомендуется чаще бывать на воздухе и совершать прогулки.
Минеральные воды прекрасно способствуют выведению ненужных пуринов из организма. Отдавайте предпочтение щелочным и содержащим органические вещества водам. К ним можно отнести в первую очередь Нарзан, Ессентуки и Боржоми. Помните, что любые жидкости следует употреблять не менее 2,5 литров в сутки.
Диагноз «подагра» означает, что человеку придется существенно изменить свой образ жизни и постоянно принимать лекарства, потому что полного излечения от этого заболевания добиться, к сожалению, невозможно. Однако своевременно начатое лечение позволяет взять подагру под контроль, свести болезненные приступы к минимуму и застраховаться от тяжелых осложнений.
Основной принцип лечения подагры – контролировать уровень мочевой кислоты в организме. Для медикаментозного лечения следует обратиться к врачу-ревматологу. Его предписания будут направлены на уменьшение объема мочевой кислоты и на её скорейшее выведение из организма. Только квалифицированный специалист может назначить такие лекарства, которые при возможных сопутствующих заболеваниях не причинят наибольший вред здоровью.
Чаще всего врачи назначают на 1-2 недели нестероидные противовоспалительные средства, такие как метиндол, диклофенак, бутадион, индометацин, напроксен. Для быстрого снижения концентрации мочевой кислоты в организме могут быть выписаны аллопуринол, оротовая кислота, тиопуринол, гепатокатазал, милурит. Для купирования острых признаков подагры врачи рекомендуют принимать колхицин.
Медикаментозная терапия при подагре направлена на решение двух основных задач:
Снижение уровня мочевой кислоты в организме пациента;
Купирование острого воспалительного процесса и снятие боли.
Чем раньше больной пройдет обследование, пересмотрит свои привычки и приступит к лечению, тем больше вероятность достижения стойкой ремиссии. Без адекватной терапии подагра быстро прогрессирует, особенно у пациентов зрелого и преклонного возраста, поэтому рассуждать по принципу «прихватило – отпустит» ни в коем случае нельзя.
Поскольку первопричиной подагры является именно избыток мочевой кислоты, решение этой проблемы в 90% случаев приводит к прекращению приступов мучительной боли и позволяет рассчитывать на комфортную жизнь в будущем.
Для снижения уровня мочевой кислоты в организме используются следующие препараты:
Аллопуринол – синтетический аналог гипоксантина. Это вещество угнетает активность фермента ксантиноксидазы, отвественного за трансформацию человеческого гипоксантина в ксантин, а затем ксантина в мочевую кислоту. Таким образом, Аллопуринол снижает концентрацию мочевой кислоты и ее солей во всех средах организма, включая кровь, плазму, лимфу и мочу, а также способствует постепенному растворению уже накопленных уратных отложений в почках, мягких тканях и суставах. Однако этот препарат обладает рядом серьезных побочных эффектов и сильно увеличивает выведение ксантина и гипоксантина с мочой, поэтому Аллопуринол противопоказан пациентам с тяжелой почечной недостаточностью. Тем не менее, для большинства больных подагрой именно он по сей день остается препаратом первой очереди. Стоимость: 80-100 рублей за упаковку 30-50 таблеток;
Фебуксостат (Улорик, Аденурик) – селективный (избирательный) ингибитор ксантиноксидазы, который, в отличие от Аллопуринола, не затрагивает другие пуриновые и пирамидиновые ферменты человеческого организма, к тому же, выводится не почками, а печенью. Фебуксостат является относительно новым препаратом для лечения подагры, в России не производится, а в Западной Европе и США он прошел многочисленные клинические испытания и показал отличные результаты. Фебуксостат за три месяца полностью растворяет скопления кристаллов солей мочевой кислоты в области пальцев и локтей и эффективно предупреждает их повторное образование. Может использоваться пациентами с сопутствующими почечными патологиями. Стоит препарат недешево – в среднем от 4500 до 7000 тысяч рублей, в зависимости от страны-производителя;
Пеглотиказа (Pegloticase, Krystexxa) – инфузионный раствор энзимов, быстро растворяющих уратные кристаллы (отложения солей мочевой кислоты). Применяется внутривенно дважды в месяц для стабилизации состояния больных тяжелой формой подагры, которым не помогают традиционные препараты. Во время процедуры возможен анафилактический шок. Это очень дорогой препарат, который производится исключительно за границей и реализуется под заказ;
Пробенецид (Сантурил, Бенемид) – препарат, который препятствует повторному всасыванию мочевой кислоты в почечных канальцах и усиливает ее выведение с мочой. Пробенецид изначально применялся в комплексной антибактериальной терапии для снижения вреда, наносимого почкам антибиотиками. Но затем его стали назначать и при хронической подагре и гиперурикемии (повышенном содержании мочевой кислоты в крови). Важно понимать, что Пробенецид усиливает выведение мочевой кислоты, а не подавляет ее синтез. Поэтому лечение подагры этим препаратом целесообразно только на этапе ремиссии. Если назначить Пробенецид больному с острым воспалительным процессом, это приведет к активному растворению уже накопленных уратов, повышению уровня мочевой кислоты в плазме, и, как следствие, к приступам мучительной боли. Чтобы избежать такого риска, первые месяцы лечения подагры Пробенецидом сопровождаются дополнительной гормональной и противовоспалительной терапией. Стоит препарат от 3500 до 7500 рублей.
Симптоматическое лечение подагры заключается в купировании приступов, снятии отеков и болей, и выполняется с помощью следующих препаратов:
Колхицин (Колхикум, Колхимин) – алкалоид, выделяется из ядовитых растений семейства мелантиевых. Наиболее распространенный источник колхицина — безвременник осенний. Колхицин ингибирует образование лейкотриена, останавливает клеточное деление гранулоцитов, препятствует движению лейкоцитов к очагу воспаления и мешает уратам (солям мочевой кислоты) кристаллизовываться в тканях. Этот препарат выступает средством экстренной помощи, и рекомендуется к приему в первые двенадцать часов после начала острого приступа подагры. Необходимо выпить сразу две таблетки Колхицина, через час – еще одну, а затем по одной таблетке три раза в сутки на протяжении недели. Препарат очень часто вызывает нежелательные реакции со стороны ЖКТ – тошноту, рвоту, жидкий стул. Средняя цена Колхицина в аптеках – от 1000 до 2000 рублей;
Глюкокортикоиды (Кортизон, Гидрокортизон, Преднизон, Преднизолон) – синтетические аналоги кортикостероидов человека, то есть, гормонов, вырабатываемых корой надпочечников. Препараты этой группы разрывают цепочку естественных реакций организма на вмешательство аллергенов, химикалий, бактерий, вирусов и прочих чужеродных элементов. Глюкокортикоиды быстро купируют воспаление, но подавляют иммунитет, поэтому гормональное лечение подагры целесообразно только в том случае, когда ожидаемая польза превышает потенциальный риск. Стоимость синтетических стероидных гормонов варьируется от 30 рублей (самый старый препарат – Преднизолон), до 1500 рублей (Кортизон);
НПВП (Аспирин, Анальгин, Диклофенак, Ибупрофен) – нестероидные противовоспалительные препараты называются так для того, чтобы подчеркнуть их отличие от гормонов. Однако действие медикаментов этой группы отчасти схоже с действием глюкокортикоидов. НПВП являются неизбирательными ингибиторами циклооксигеназы – фермента, отвечающего за синтез тромбоксана и простагландинов. Таким образом, эти препараты тоже подавляют воспаление, но, в отличие от синтетических кортикостероидов, делают это медленнее, и не являются иммунодепрессантами. Для симптоматического лечения подагры чаще всего используются Диклофенак и Ибупрофен, средняя стоимость – 10-30 рублей, цена популярного дженерика (препарата с таким же действующим веществом) Нурофена может достигать 150ти рублей.
Чтобы свести риск возникновения новых приступов подагры к минимуму, придерживайтесь нескольких простых правил:
По возможности не подвергайте больной сустав никаким нагрузкам, периодически фиксируйте его в приподнятом положении и прикладывайте лед на 15-30 минут 2-3 раза в день, пока боль не утихнет;
Не злоупотребляйте аспирином, который может вызывать скачки уровня мочевой кислоты в крови и усугублять симптоматику подагры;
Регулярно измеряйте уровень мочевой кислоты – он не должен превышать 60 мг/л;
Каждый день не менее получаса посвящайте физкультуре: гуляйте, катайтесь на велосипеде, бегайте трусцой, танцуйте, плавайте. По утрам обязательно делайте зарядку. Вне зависимости от возраста и веса больные подагрой должны ежедневно давать себе посильную физическую нагрузку – спорт действует при подагре эффективнее любых лекарств;
Пейте не менее двух литров чистой воды в день. Чтобы почки могли выводить из организма мочевую кислоту, им, прежде всего, нужна чистая вода. Без достаточного количества воды даже здоровые почки не справятся с очищением организма;
Сдайте анализ крови на определение уровня важнейших минералов и витаминов, и при необходимости дополните рацион хорошим витаминно-минеральным комплексом. Особенно важно для больных подагрой обеспечить себя витамином C;
Не пейте газированные напитки с бензоатом натрия и порошковые соки с фруктозой, полностью откажитесь от алкоголя;
Пересмотрите свой рацион в пользу овощей, фруктов и круп, употребляйте не более 120 граммов животного белка в день, избегайте субпродуктов и жирных колбас.
По теме: От болей подагры можете посмотреть также популярные народные средства
По последним данным, к подагре сильнее всего предрасполагает ожирение, вызванное неумеренным потреблением жирной пищи животного происхождения. В группе риска любители сосисок, сарделек, бекона и гамбургеров. Именно избыток белков влечет за собой избыток мочевой кислоты, а лишний вес создает повышенную нагрузку на суставы и, тем самым, ускоряет развитие воспалительного процесса.
Американскими учеными установлена также прямая связь между дефицитом кальция и аскорбиновой кислоты и развитием подагры. С возрастом этих важнейших для организма веществ начинает не хватать даже тем людям, которые ведут здоровый образ жизни и не жалуются на лишний вес. Поэтому после сорока лет необходимо ежегодно обследоваться и принимать назначенные врачом поливитамины.
Недавно был разработан новый препарат, подавляющий синтез мочевой кислоты – Бензобромарон. Сейчас идут активные клинические испытания этого лекарства, а в некоторых западных странах его уже разрешили и поставили на поток. Но прежде чем новинка обоснуется на отечественном фармацевтическом рынке, вероятно, еще пройдет немало времени.
Известно также об экспериментальных разработках новых негормональных противовоспалительных препаратов, воздействующих непосредственно на белок интерлейкин, провоцирующий подагрическое воспаление суставов и тканей. Но точные сроки появления этих медикаментов в свободной продаже назвать сложно.
Самый популярный препарат для лечения подагры, Аллопуринол, все чаще подвергается резкой критике со стороны современных врачей, поскольку большое количество побочных эффектов и осложнений при его регулярном применении ставит под вопрос целесообразность такой терапии. По данным статистики, в среднем у одного из двухсот шестидесяти больных подагрой Аллопуринол провоцирует внезапную смерть в результате почечной комы или остановки сердца.
Тем не менее, крупнейшее международное исследование Аллопуринола, результаты которого недавно были опубликованы в научном журнале Annals of the eumatic Diseases, доказывает высокую эффективность препарата, более того – способность предупреждать наступление летального исхода. Это исследование, безусловно, не опровергает наличие побочных эффектов и высокого риска для почек, и не отменяет необходимости новых разработок. Но приходится признать, что Аллопуринол по-прежнему является препаратом первой очереди при лечении подагры, хотя бы из-за хорошей изученности, надежности и доступной цены.
Ученые отследили судьбу 5927 больных, регулярно принимавших Аллопуринол, и такого же количества пациентов, проходивших лечение подагры с помощью других препаратов, снижающих уровень мочевой кислоты. Оказалось, что смертность в первой контрольной группе на 19% ниже, чем во второй, причем, такие результаты сохраняются на протяжении всей жизни больных. То есть, Аллопуринол все еще остается самым эффективным и безопасным препаратом, как для лечения острой, впервые диагностированной подагры, так и для поддержания нормального самочувствия у пожилых пациентов с хронической формой болезни.
Автор статьи: кандидат медицинских наук Волков Дмитрий Сергеевич, врач-хирург
источник