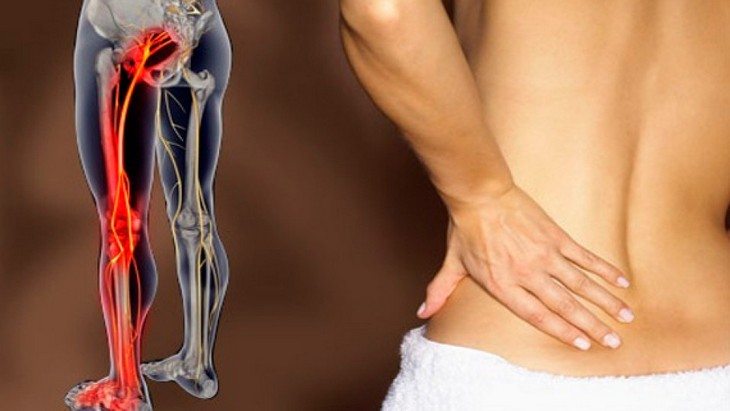
Боль, отдающая в правую ногу и ягодицу #8212; довольно серьезный симптом, который может свидетельствовать сразу о нескольких болезнях. Как правило, боль проявляется постепенно, от поясницы переходя к ноге. Такие проблемы с поясничным отделом позвоночника лечит врач-вертебролог, невролог, а также остеопат.
Если у пациента в любом возрасте есть подобные боли, стоит незамедлительно обратиться в киевскую Клинику доктора Игнатьева за консультацией и квалифицированной медицинской помощью. Прием специалистов-вертебрологов и неврологов осуществляется только по предварительной записи.
Заболеваниям с симптомами болей в поясничном отделе чаще всего подвержены люди, занимающиеся тяжелым физическим трудом, а также те, кто имеет к этому предрасположенность (генетическую и в связи с сидячей работой).
- Мышечно-тонические боли – ограничивают человека в движении и не позволяют даже резко встать. Вызваны искривлением позвоночника в различных стадиях, а также мышечными спазмами.
- Нейродистрофические – связанные с нейродистрофическими изменениями в структуре позвоночника. Чаще всего возникают в лежачем положении ночью, больше всего болит нога.
- Вегетативно-сосудистые – боли, связанные с вегетативно-сосудистыми нарушениями. Характерным для такого типа болей является онемение ноги.
Появившиеся с правой стороны боли быстро меняют свою дислокацию, перемещаясь ближе к ягодицам. Спустя небольшой промежуток времени болеть начинает и правая нога. Если не заниматься лечением болевого синдрома. довольно скоро на ногу будет невозможным встать, поэтому пациент начинает хромать, чтобы оградить себя от болевых ощущений. В результате больному приходится передвигаться на полусогнутых ногах, при этом выпячивая правую вперед и в сторону.
Для того чтобы не дать болезни прогрессировать, необходимо принимать срочные меры. обратившись к врачу.
Если сразу же этого сделать не удалось, необходимо принять позу зародыша, уложившись на здоровый левый бок, и принять обезболивающие средства в ожидании врача.
Помимо прочих перечисленных причин, боль в пояснице и левой ноге может быть вызвана рядом других факторов, к которым относятся давние травмы или переохлаждение. Виной всему может быть и радикулит. остеохондроз и другие искривления позвоночника, а также грыжа и разрыв фиброзного кольца позвоночника. Поэтому для того, чтобы исключить все возможные варианты, необходимо провести дифференцированную диагностику. Она позволит за короткий промежуток времени установить точный диагноз и начать своевременное лечение.
Главной целью лечения является избавление от первопричины болей. сопутствующей – устранение болевого синдрома. Лечение проводится, как медикаментозным способом, так и с помощью мануальной терапии и ее разновидностей.
Для того чтобы получить качественную медицинскую помощь, следует записаться в клинику доктора Игнатьева в городе Киев. Ее специалисты применяют, как консервативные, так и прогрессивные методы лечения заболеваний позвоночника и сопутствующих недугов.
На сегодняшний день большая часть трудоспособного населения нашей страны возрастом от 28 до 55 лет страдают от острой боли в спине. Причем они часто длятся не один и даже не пару дней, а несколько недель. Однако люди не считают нужным обращаться за помощью к доктору и практикуют самолечение – сделают пару уколов и боль проходит, значит все опять в порядке (до следующего приступа). Но такое лечение не способно устранить причину боли – люди этого не знают и не пытаются узнать, отказываясь от прохождения необходимых методов диагностики. А это существенно ухудшает их же положение. В этой статье мы поговорим об одной из основных причин, вызывающей боли в пояснице отдающие в ногу – люмбоишалгии.
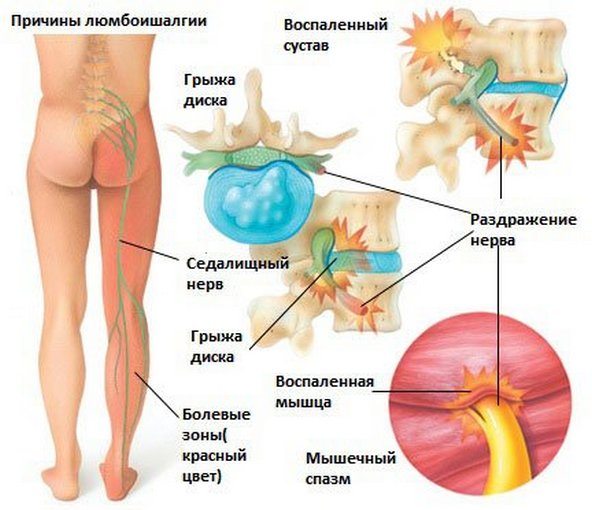
Это одна из многих разновидностей радикулопатии. При данном заболевании повреждается седалищный нерв, именно поэтому она характеризуется наличием боли в спине с иррадиацией в задненаружную поверхность ягодицы и голени (но боль не доходит до пальцев ног). Болевые ощущения часто сопровождаются чувством зябкости либо жара. Следует отметить, что боль появляется всегда внезапно, чаще всего она провоцируется нахождением в одной позе в течение длительного времени либо, наоборот, неловким движением, поднятием тяжести. Боль может быть разного характера: нарастающая, ноющая или жгучая.
Наиболее часто на практике выделяют четыре формы люмбоишалгии :
Мышечно-тоническая форма. Причиной развития этой формы люмбоишалгии является раздражение корешка близлежащими структурами. Это приводит к возникновению мышечно-тоническому спазму различных мышц и, соответственно, к компрессии близко расположенных сосудов и нервов. Наиболее вероятные причины болей: патология развития тазобедренного сустава, болезни органов малого таза и пищеварительной системы, чрезмерные нагрузки на мышцы;
Нейродистрофическая форма. Развивается после мышечно-тонической формы. Для нее характерно наличие трофических изменений кожи, а в редких случаях даже язв. Нередко сопровождается ночными судорогами и болями. Локализуется боль либо в подколенной ямке, либо в поясничном отделе. При движении больные отмечают ощущение ограничения движений в тазобедренном суставе. Основные признаки нейродистрофической формы:
- Выраженные поясничные боли, продолжающиеся на протяжении многих лет;
- Поражение преимущественно тазобедренного, голеностопного и коленного суставов;
- Хорошо заметная связь между болью;
- Боль в пояснице отдает в ногу.
Вегето-сосудистая форма. Характеризуется следующими специфичными симптомами: онемение стопы, жгучая боль, ощущение холода и жара. Болезненные ощущения развиваются вследствие вынужденного неправильного положения ног или охлаждения. При длительных поясничных болях наблюдается урежение пульсации на тыльной поверхности стопы и побледнение кожи пальцев;
Смешанная форма. Включает в себя признаки всех трех предыдущих форм.
- Для всех форм люмбоишалгии характерны следующие классические признаки:
- Ограничение движения и боль в пояснице;
- Резкое усиление боли при любом изменении положения тела;
- Часто и неожиданно у человека беспричинно немеет нога;
- Характерное положение больного: он слегка наклонен вперед и согнут;
- Болезненность по ходу седалищного нерва;
- Болит поясница и отдает в ногу;
- Кожные покровы на ноге изменяют свой цвет, вследствие нарушения кровообращения;
- Ощущение зябкости и(или) жара;
- Боль при попытке больного стать на ногу.
Как уже говорилось выше, болезненные ощущения при люмбоишалгии появляются внезапно и провоцируют их неловкие движения и чрезмерное поднятие тяжести. Однако все люди сталкиваются с поднятием тяжестей и у многих спина при этом не болит. Следовательно, всему должны быть определенные причины. Основными факторами, влияющими на возникновение боли в пояснице и ногах, являются:
- Возраст – после 30-ти лет;
- Депрессии и стрессы;
- Лишний вес и беременность. При этих состояниях значительно смещается центр тяжести, вследствие чего развивается неправильная осанка;
- Врожденные патологии позвоночника;
- Профессиональный спорт или постоянный тяжелый физический труд;
- Деформирующий остеоартроз;
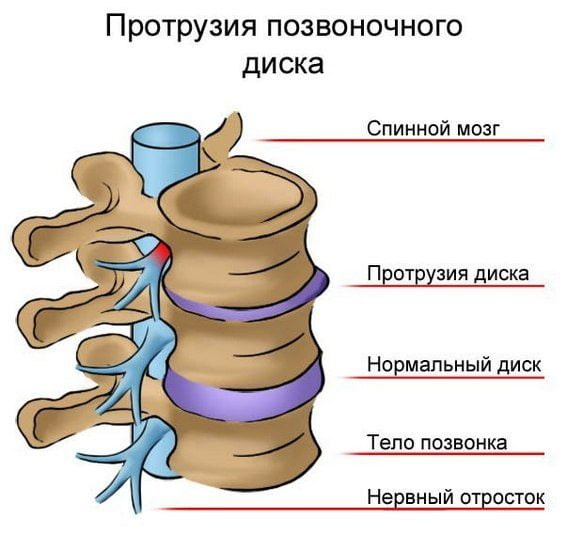
- Протрузия межпозвоночного диска;
- Грыжа диска.
При любом раскладе окончательный диагноз может поставить только врач. Основываясь при этом на результатах проведенных обследований. Наиболее информативными из них являются:
- Рентген крестцово-подвздошных сочленений и тазобедренных суставов;
- Компьютерная томография;
- Магнитно-резонансная томография.
Лечение люмбоишалгии назначается только врачом и оно обязательно должно учитывать причину возникновения заболевания, а также стадию ее развития. Немаловажное значение также имеет выраженность симптомов и наличие хронических заболеваний у пациента.
В период острого течения заболевания больному, в первую очередь, необходим полный покой.
Причем лежать следует на жесткой поверхности, в позе, которая наиболее удобна. Рекомендуется соблюдать постельный режим не менее недели. После этого постепенно нужно начинать выполнять легкие упражнения, не поднимаясь с постели, затем сидя и т.д. Но стоит помнить, что они не должны причинять боль человеку.
При наличии острой боли врачи обычно назначают медикаментозное лечение, которое ставит перед собой цель – устранение болезненных ощущений и патологических мышечных спазмов. Для этого чаще всего назначаются НПВС и специальный курс инъекций.
Также на практике нередко используют препараты, которые улучшают венозный отток и микроциркуляцию крови, а иногда и препараты, включающие в свой состав витамины группы B. Причем, даже после исчезновения болей пациенту рекомендуют продолжать принимать витамины и НПВС в течение нескольких дней.
Особо эффективными считаются немедикаментозные методы лечения. Вот только применяются они лишь после устранения болевого синдрома. Они включают курс физиотерапевтических процедур. Одним из наиболее популярных методов считается иглорефлексотерапия вместе с фармакопунктурой. Последняя представляет собой инъекцию лекарственного препарата с помощью иглы в одну из болевых точек. Этот метод лечения способствует восстановлению микроциркуляции и уменьшению отечности. В результате чего прекращается раздражение нервного окончания и мышечный спазм.
Любое лечение должно в обязательном порядке сопровождаться лечебной гимнастикой.
Мануальная терапия также используется в тех случаях, когда болит поясница и тянет ногу, но имеет множество противопоказаний. Она может проводиться только при некоторых видах люмбоишалгии. Все это касается и лечебного вытяжения. Не стоит забывать и про причину, вызвавшую заболевание, и про сопутствующие хронические заболевания. Именно поэтому рекомендовать вам курс вытяжения или мануальной терапии может только специалист. Не следует доверять многочисленным объявлениям, в которых горе-доктора обещают излечение после первого же сеанса.
Вне периода обострения рекомендуется пару раз в год проходить курс массажа и физиотерапевтических процедур. А также самостоятельно заниматься лечебной физкультурой – это очень важно для профилактики возникновения новых приступов боли.
- Самая частая причина – это патология позвоночника (остеохондроз, сколиоз, радикулит, ишиас, межпозвоночная грыжа, спондилит, спондилолистез и другие заболевания дегенеративного характера, а также посттравматические осложнения, опухоли и инфекционный процесс);
- Патология органов нижних отделов живота (мочекаменная болезнь, цистит, сальпингоофорит, спаечный процесс, паховая грыжа, аппендицит и другие).
Важно: О редких заболеваниях, приводящих к появлению описываемого нами синдрома, забывать не следует.
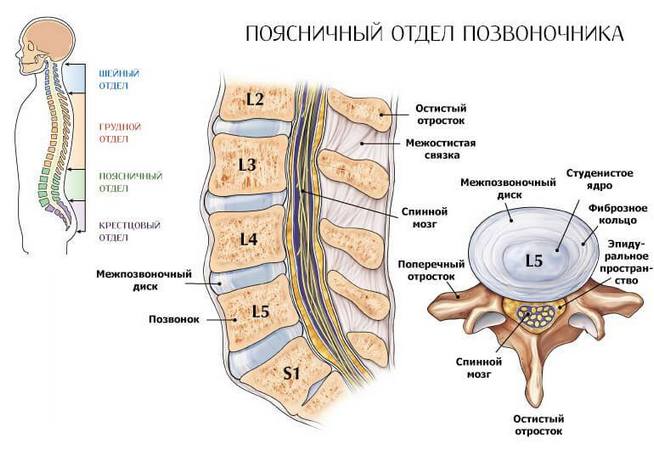
Болевой синдром в пояснице, связанный с заболеванием позвоночника и распространяющийся на нижнюю конечность, называется люмбоишиалгией.
При дегенеративном процессе в поясничном отделе позвоночного столба боль чаще всего развивается из-за сдавления нервных корешков и отдает в нижнюю конечность по основному нерву пояснично-крестцового сплетения – седалищному, который делится на малоберцовый и большеберцовый. Последний дает в подколенной ямке начало нервам голени.
Сдавление нервных корешков происходит при разрушении межпозвоночного хряща на фоне дегенеративно-дистрофических реакций. При этом уменьшается расстояние между соседними позвонками, и, соответственно, становятся меньше отверстия для спинномозговых корешков. При межпозвоночной грыже они раздражаются непосредственно грыжевым выпячиванием, при опухоли – патологическими тканями новообразования, при спондилезе – костными разрастаниями, которые называются остеофитами.
На фоне патологического процесса всегда развивается воспалительная реакция в виде отека и нарушения функции окружающих тканей, ухудшается кровообращение пораженной области, угнетаются нормальные обменные процессы. Следствием чего является повышение мышечного тонуса в зоне иннервации ущемленных корешков, что ведет к усилению болевого синдрома.
Развитие изменений в позвоночнике обычно отмечается с окончанием процессов окостенения примерно с 25 лет и считается нормальным физиологическим явлением. Такое раннее старение костно-хрящевых структур можно приостановить, если соблюдать принципы правильного питания и укреплять мышцы спины специальными упражнениями.
Болезни позвоночника проявляются следующим типами люмбоишиалгии:
- Мышечно-тоническая – проявляется сильным резким спазмом, при этом развивается компенсаторное искривление позвоночника, движения в пояснице ограничены;
- Вегетативно-сосудистая – болевой синдром жгучего характера сопровождается чувством онемения в области стопы, может появляться чувство зябкости или жара в конечности особенно при попытке изменить положение тела. Так реагирует сосудистая система на патологический процесс;
- Нейродистрофическая – развивается жгучий спазм преимущественно ночью, иногда кожа над патологическим очагом истончается.
Важно: Чаще всего болевой синдром носит смешанный характер. Какая-то одна форма люмбоишиалгии в чистом виде наблюдается редко.
- При остеохондрозе болевой синдром может быть острым и хроническим. Острая боль возникает после резкого движения или поднятия тяжести. Часто при этом немеют обе ноги, ломит область тазобедренных суставов, а движения в пояснице резко ограничены.
Хроническая боль является почти постоянным спутником жизни, к которому почти привыкаешь, так как светлый промежуток очень мал. При этом тянет в поясничной области и по ходу ветвей седалищного нерва.
- При межпозвоночной грыже, локализованной в поясничном отделе, болей может не быть совсем, но нарушается функция тазовых органов: чаще тянет “по-маленькому в туалет”, может развиться недержание мочи, в ногах отмечается покалывание и “ползание мурашек”.
При развитии болевого синдрома может развиться паралич нижних конечностей, обусловленный полным сдавлением двигательных корешков. Но чаще до таких тяжелых последствий патологический процесс все-таки не доходит.
- При радикулите прострел в пояснице отдает в ногу. при этом появляется хромота, мышцы ломит и тянет. Может снизиться чувствительность по заднебоковой поверхности голени и на тыльной стороне стопы. Облегчение наступает в положении лежа, спина при этом должна быть расслаблена. Иногда болевой синдром ослабляется в “позе эмбриона”.
Часто боли в пояснице, отдающие в ногу, являются проявлением патологии внутренних органов. Конечность при этом немеет, по ходу нерва тянет, а боль может также отдавать в пах.
- Мочекаменная болезнь может проявляться описанным симптомокомплексом, когда камень идет по мочеточнику;
- При спаечной болезни нервы могут сдавливаться спайками;
- Сальпингоофорит, миома матки, эндометриоз также проявляются дискомфортом в пояснично-крестцовом сегменте и ноге на стороне поражения;
- Острый аппендицит при нетипичном расположении червеобразного отростка (забрюшинное по задней поверхности слепой кишки) проявляется тянущей болью в поясничной области справа, отдающей в правую ногу. Если в положении лежа на спине попробовать поднять прямую правую ногу, то она непроизвольно согнется и развернется кнаружи.
Подобные явления объясняются особенностями иннервации органов малого таза и ног.
Купирование боли – это основной момент в лечении многих заболеваний. Но не всегда облегчение состояния приведет к излечению! Поэтому заниматься самоврачеванием не стоит.
Важно не принимать обезболивающих препаратов при остром аппендиците, так как это затруднит диагностику и оттянет время необходимого хирургического вмешательства. Чем больше времени от начала заболевания, тем больше вероятность развития перитонита – воспаления всей брюшины.
- В лечении патологии позвоночника применяют консервативные и хирургические методы. К консервативным способам относят применение противовоспалительных препаратов, обладающих анальгезирующим действием (Диклофенак, Ибупрофен, Вольтарен), миорелаксантов (Мидокалм), физиотерапевтических средств (электрофорез с лекарственными препаратами, магнитотерапия, лазеролечение и тому подобных), мягких мануальных и остеопатических техник. В случае необходимости (межпозвоночная грыжа больших размеров, опухоли, остеомиелит) показано хирургическое вмешательство.
- При мочекаменной болезни применяют спазмолитики, анальгетики и литолитические препараты (препараты, разрушающие конкременты). В экстренных случаях показана операциия – пиелолитотомия или цистолитотомия.
- При воспалительных процессах в половых органах у женщин назначается противовоспалительные препараты.
При остром аппендиците вариантов нет – только аппендэктомия (операциия, при которой удаляют воспаленный отросток).
источник
Одна из самых частых причин обращения к неврологу – боли в пояснице иррадиирущие в ногу и отдающие в бок.
Симптоматика обусловлена совокупностью факторов, но обычно проявляется после неравномерных нагрузок на позвоночный столб. Если боль в спине отдает в ногу, то это – серьезный повод для проведения диагностики состояния здоровья и выяснения причин патологии. Почему возникает боль в пояснично-крестцовом отделе, тянет ногу, ломит поясницу и стреляет в бок, как выявить причины и что делать – обсудим в статье.
Для определения оптимального курса лечения и реабилитации необходимо выяснить, почему возникает симптоматика и ее причины.
Заболевания ортопедического характера
Боли внизу поясницы, иррадиирущие в правую или левую ногу, являются типичным симптомом заболеваний пояснично-крестцовой зоны позвоночника. Возникают на фоне опухолевых процессов, бурсите и нейропатии седалищного нерва, но основные причины лежат на поверхности. К ним относятся:
- грыжи позвоночных дисков поясничного отдела;
- остеопороз;
- остеомиелит позвонков;
- поясничный спондилез;
- анкилозирующий спондилит;
- пролапс и протрузия позвонковых дисков с болями, отдающими в бок справа или слева;
- врожденная или приобретенная деформация позвоночного столба.
Заболевания неврологического характера
Причины неврологических проблем отличаются многообразием, а для их установления понадобится комплексное обследование.
Наши читатели рекомендуют
Для профилактики и лечения БОЛЕЗНЕЙ СУСТАВОВ наша постоянная читательница применяет набирающий популярность метод БЕЗОПЕРАЦИОННОГО лечения, рекомендованный ведущими немецкими и израильскими ортопедами. Тщательно ознакомившись с ним, мы решили предложить его и вашему вниманию.
- Бурсит и нейропатии указывают на воспаление или защемление седалищного нерва. При этом боль распространяется до стопы, а при несвоевременном обращении к врачу может возникнуть атрофия седалищного нерва.
- Сильно тянущая боль, охватывающая зону ягодиц и боковую сторону бедра, указывает на поражение верхних поясничных корешков. При патологии тазобедренного сустава проблемы усугубляются, вызывая резкие боли внизу ягодичной зоны и нарушение двигательной активности.
- Причины мералгии или болезни Рота-Бергнгардта обусловлены компрессионным синдромом (сдавливанием) нервных окончаний, расположенных под паховой связкой. Клиническая картина характеризуется чувством онемения и парестезии, сильным покалыванием по типу «мурашек» и локальными болями.
Клинические проявления заболевания
Клиническая картина проявляется комплексом симптомов, к которым относятся:
- тянущая, ноющая боль внизу поясничного отдела позвоночника, проходящая через ягодицу с иррадиацией в правую или левую сторону через бедро, может достигать колена;
- сосудистые и нейродистрофические проявления;
- ограничение двигательной активности;
- потеря чувствительности и парестезия мышц;
- в случае смещения межпозвонкового диска наблюдается резкая боль при движении, появление отечности;
- боли, отдающие в ягодицу, указывают на смещение позвонков пояснично-крестцового отдела;
- нарушение сердечного ритма, гипертензия или низкое давление;
- онемение нижних конечностей, ягодиц и внутренней поверхности бедра ниже колена.
Больная нога холодная на ощупь, имеет дистрофические изменения кожных покровов. Болевые явления усиливаются в ночное время и приобретают острый характер – тянет левую или правую ногу (в зависимости от стороны поражения), возникают судороги и непроизвольные подергивания конечностей. При запущенном воспалительном процессе любое движение вызывает мучительную боль и снижает качество жизни на длительный период.
Боли в пояснице отдающие в бок
Болевой синдром в пояснично-крестцовой зоне позвоночника, отдающий в бок или распространяющийся внизу живота свидетельствует о соматических заболеваниях и нарушениях работы внутренних органов. Боль, отдающая в бок (левый или правый) требует пристального внимания узкого специалиста и немедленного лечения. Если болит низ живота, то синдром может указывать на воспалительные процессы мочеполовой системы, поджелудочной железы, селезенки или ЖКТ. Болевой синдром справа связывают с заболеваниями кишечника, печени, почек и органов дыхания.
Часто боли в пояснице отдают в бок
Если боль в пояснице отдает в ногу, колено или бок, низ живота напряжен, то назначается полное обследование. Наиболее распространенными диагностическими мероприятиями являются:
- рентген тазобедренных суставов;
- КТ или МРТ пояснично-крестцовой зоны позвоночника;
- анализ крови и мочи;
- УЗИ сосудов, проходящих через бедро;
- при необходимости осмотр гинеколога или уролога.
Может понадобиться консультация гастроэнтеролога, если бок (правый или левый) болит, ощущается тяжесть. Подобные симптомы указывают на проблемы с ЖКТ, наличие камней в желчном пузыре и протоках. Если тянущие боли в спине сочетаются с отеками конечностей, головокружением и изменением цвета мочи, то понадобится консультация нефролога.
Важно! В случае острых болей и нарушения двигательных функций должна быть оказана квалифицированная медицинская помощь. Самолечение и обращение к народным целителям приводит к непредсказуемым последствиям, вплоть до парализации нижней части тела.
Лечение болевого синдрома в спине
В период обострения, лечение болей отдающих в бедро, ягодицу и нижнюю часть ноги, направлено на купирование болевого синдрома. В острый период рекомендуется ограничить физическую активность и соблюдать постельный режим, также назначаются анальгетики, нестероидные противовоспалительные препараты, инъекции нейротропных витаминов группы В. Лекарственные средства уменьшают болевые ощущения, улучшают кровоток, снимают отечность и поддерживают функции нервных окончаний.
Лечение иглоукалыванием – хороший способ избавиться от неприятных ощущений
Для стойкой ремиссии и реабилитации больного подбирается комплекс восстановительных процедур:
- акупунктурный массаж;
- дарсонвализация;
- курортное лечение;
- мануальная терапия;
- иглоукалывание;
- физиотерапия и общий массаж.
Лечение проводится курсом, состоящем из 10–12 процедур. При необходимости комплекс повторяется через 2–3 недели.
Важно! На ранних стадиях возникновения болевого синдрома, основные причины патологии выявляются в первый день обследования. Лечение, как основной проблемы, так и сопутствующих патологий для современной медицины не представляет сложностей, поэтому не стоит затягивать визит к специалисту!
В стадии ремиссии рекомендуется выполнение специального комплекса упражнений, в том числе на укрепление мышц, расположенных на бедре и его внутренней стороне. Показаны ходьба, плавание на спине, ношение корсета. Запрещено поднятие тяжестей более 3 кг, работа в согнутом положении с опорой на бедро, упражнения на скручивания.
- У вас сидячий образ жизни?
- Вы не можете похвастаться королевской осанкой и стараетесь скрыть под одеждой свою сутулость?
- Вам кажется, что это скоро пройдет само по себе, но боли только усиливаются…
- Много способов перепробовано, но ничего не помогает…
- И сейчас Вы готовы воспользоваться любой возможностью, которая подарит Вам долгожданное хорошее самочувствие!
Эффективное средство существует. Врачи рекомендуют >>!
Боль в спине, пояснице, иррадиирующая в ногу — одна из самых частых жалоб населения, особенно старше 35 лет. Это заставляет задуматься о том, что современный городской житель уже с детства, молодости ведет весьма не гармоничный с природой образ жизни, производя неравномерные нагрузки на позвоночник в течении всего дня — при длительном положение сидя, стоя, состояние мышц спины всегда находится в напряжении, а расслабления не происходит.
Более того, после долгого нахождения в сидячем положении, человек может совершать резкие чрезмерные физические нагрузки в тренажерном зале, бассейне и пр. Причин возникновения боли в пояснице, отдающей в ногу очень много, и чтобы разобраться в этиологии ее появления, порой приходится обращаться сразу к нескольким специалистам — неврологу, ортопеду, остеопату, гинекологу, урологу, гастроэнтерологу.
Этот болевой синдром чаще всего бывает на фоне протрузии или пролапса межпозвоночной грыжи поясничного отдела позвоночника. Также корешковые пояснично-крестцовые боли возникают и при опухолевых процессах в крестцовом сплетении, опухолях спинного мозга, бурсите сухожилий ягодичных мышц, если к тому же возникает нарушение потоотделения, это также может быть вызвано васкулитом- нейропатии седалищного нерва (ишемического характера).
- Тупые боли в спине, пояснице и задней поверхности ноги
Это может быть синдром грушевидной мышцы — нейропатия, защемление, воспаление седалищного нерва. При этом чаще всего боль возникает в месте выхода седалищного нерва в области грушевидной мышцы и распространяется по задней поверхности бедра, вплоть до стопы. При грубой компрессии, защемлении седалищного нерва, возможно развитие атрофии ягодичной области.
- Боль в спине, отдающей в боковую область ноги
Эта локализация — лампасоподобная боль может быть обусловлена межпозвоночной грыжей, когда поражаются верхние поясничные корешки, проявляясь острым люмбаго, слабостью мышцы бедра, при патологии бедренного сустава она может сопровождаться псевдокорешковой иррадиацией. Если в боковой области бедра возникают жгучие боли — это может быть туннельный синдром наружного кожного нерва бедра — парестетическая мералгии Рота-Бернарда.
Мералгия — это боли на наружной поверхности кожи бедра из-за того, что нерв сдавлен паховой связкой или фасцией. Например, при беременности, у тучных людей, страдающих избыточным весом. Кроме болей при движении возникают парестезии (ползание мурашек, покалывание) или снижение чувствительности (онемение). В покое все симптомы, как правило, проходят.
- Боль, отдает в переднюю поверхность ноги, бедра
Такой синдром обусловлен поражением бедренного нерва, в основном возникающий после операции в нижней части живота, или грыжесечения. Эти повреждения дополнительно сопровождаются выпадением коленного рефлекса, чувствительными нарушениями, слабостью мышцы бедра. при этом двигательные нарушения будут выраженнее, чем боль. Очень сильная боль в спине, иррадиирующая в конечность может возникать одновременно с атрофией мышц бедра, которая наблюдается при лечении антикоагулянтами и развитием ретроперитонеальной гематомы (скопления крови в забрюшинном пространстве), а также при сахарном диабете если развивается асимметричная проксимальная нейропатия.
Боль на передней поверхности бедра в сочетании с нарушением работы 4-главой мышцы бедра (затруднено разгибание голени и сгибание бедра) сильно выраженная – поражения 3-4 поясничных корешков.
- Одновременная боль в области колена и поясницы
В коленном суставе боль может сочетаться с болью в пояснице при ортопедических нарушениях бедренного сустава. А также при онкологических заболеваниях женских половых органов, у мужчин при раке простаты. При переломах костей таза возникают онемение кожи, ползание мурашек и боли в области запирательного нерва, иногда иррадиируют на медиальную область сустава колена.
- Боли в верхней, средней части спины
Эти боли обусловлены чрезмерной мышечной активностью, перенапряжением, межреберной травматической нейропатией, а также болезнью Шейермана или Бехтерева, спондилита, поперечного миелита, спондилезом грудного отдела, опухолями позвоночника.
- Боли в поясничной области
Большинство таких болей вызваны заболеваниями ортопедического характера — спондилез, остеохондроз, спондилолистез, повреждения дисков поясничной области или их дегенерация. А также арахноидальной кистой в крестцовой области, локальными мышечными уплотнениями в ягодичных мышцах, при воспалении седалищного нерва. Ночные боли у молодых мужчин могут быть по причине болезни Бехтерева.
Однако, следует знать, что не во всех случаях, когда боли в пояснице, отдают в ногу, причинами служат нарушения в позвоночном столбе, существует масса других патологических процессов, вызывающих данный синдром.
Мы перечислим возможные патологические, воспалительные, дегенеративные процессы в позвоночнике, которые могут способствовать развитию компрессионных поражений сосудов, оболочек, корешков, вещества спинного мозга.
- Остеопороз
- Поясничный спондилез, спондилолистез, стеноз, анкилозирующий спондилит
- Пролапс, протрузия диска
- Перелом позвонка, миеломная болезнь, опухоли позвонков
- Болезнь Реклингаузена, болезнь Педжета, врождённые деформации
- Сакрализация, люмбализация
- Остеофиты, остеомиелит позвонка
- Фасеточный синдром
Кроме того, следующие заболевания, не связанны с нарушениями опорно-двигательного аппарата:
- Туннельные синдромы — это нейропатии различного происхождения: седалищного нерва, латерального нерва бедра, болыпеберцового, запирательного, бедренного, общего малоберцового нерва
- Постгерпетическая невралгия, герпетический ганлионит
- Метаболические полинейропатии и мононейропатии
- Невринома спинального корешка
- Опухоли спинного мозга
- Спинальный сифилис
- Эпидуральная гематома или абсцесс
- Хронический менингит или карциноматоз мозговых оболочек
- Рефлекторная симпатическая дистрофия- регионарный комплексный болевой синдром
- Плексопатии, сирингомиелия
- Клаудикация конского хвоста или перемежающаяся хромота
- Острые нарушение спинального кровообращения
Прочими причинами болей в спине, отдающей в ногу могут быть различные заболевания, такие как: гинекологические воспалительные и онкологические процессы, миеломная болезнь, туберкулез костно-суставный, туберкулез почек, женских половых органов (тубсальпингит), заболевания почек, мочевыводящих путей, сифилис, саркоидоз, окклюзия бедренной артерии, бруцеллёз, полимиозит, язва двенадцатиперстной кишки, расстраивающая аневризма аорты, панкреатит, внематочная беременность (симптомы), постинъекционные осложнения, гормональная спондилопатия, коксартроз.
На основании вышесказанно, становиться понятным, что причин таких болевых ощущений в спине, иррадиирующей в ногу может быть очень много. Если пациента беспокоит такая боль, лечение следует начинать только после тщательной диагностики. При обращении к врачу, пациенту для установления истинного диагноза, может быть предложен целый ряд различных диагностических процедур и анализов, по результату которых специалист установит заболевание и назначит соответствующее лечение:
- УЗИ органов брюшной полости
- Нейроортопедическое исследование
- Рентген, МРТ, КТ кресцового и поясничного отделов позвоночника, позитронная эмиссионная томография
- ЭМГ — электромиография
- Общий, биохимический анализ крови, общий анализ мочи
- Посев и исследование ликвора
- Иногда могут потребоваться и прочие обследования: определение толерантности к глюкозе, рентген конечности, сканирование костей, биопсия мышцы, нерва, лимфатического узла, УЗИ кровотока, ректороманоскопия, проверка артериального давления в конечностях.
Понятно, что лечение одной патологии может быть совершенно противопоказано при каком-либо другом нарушении. Только после установления точного диагноза, возможно проведение соответствующей терапии. При очень сильных болях, врач до выяснения окончательного диагноза, может назначить различные обезболивающие, противовоспалительные препараты — мази от боли в спине, уколы от боли в спине.
источник
Боль в пояснице, отдающая в правую ногу и другие части тела, является распространенной жалобой современных людей. Чаще всего от неприятных ощущений страдают старики и будущие мамы, хотя в последнее время значительно участились случаи появления проблемы в более раннем возрасте. Изначально такой симптом устраняется довольно легко, но по мере прогрессирования может приводить к нарушениям работы внутренних органов, параличу или даже летальному исходу.
Так уж сложилось, что большинство людей не знают причины боли в спине, в области поясницы и не считают их довольно серьезными, а зря. Такие симптомы могут быть довольно опасны.
Этот отдел представляет собой конечную часть позвоночника и соединяет верхнюю и нижнюю половину человеческого тела.
Как показывает медицинская практика, эта часть спины беспокоит наиболее часто, потому что на нее приходится максимальная нагрузка. Здесь собрано множество нервных окончаний, которые могут защемляться и воспаляться под воздействием различных причин.
Определить присутствие какого-либо заболевания по наличию болевого синдрома не представляется возможным.
- Проблемы с седалищным нервом (люмбоишиалгия, ишиалгия).
- Патологии позвонков (люмбализация).
- Заболевания, связанные с дефектами дисков (люмбалгия).
- Воспаления нервных корешков и проблемы с позвоночным столбом на всем протяжении (корешковый радикулит).
- Новообразования (грыжи, протрузии, доброкачественные и злокачественные опухоли).
- Комплексные недуги (остеохондроз).
В некоторых случаях боль в пояснице отдает в правую ногу и может быть симптомом заболеваний:
- желудочно-кишечного тракта (колиты, геморрой, опухоли, свищи, некрозы, непроходимость кишечника);
- печени и желчевыводящих путей (гепатиты, холециститы, дискинезии, наличие камней в желчном пузыре);
- мочевыводящей системы (циститы, кисты, пиелонефриты, камни в почках, мочеточнике);
- половых органов (простатиты, воспаление яичников, злокачественные новообразования, кисты).
Нередко симптом вызывается совокупностью вышеперечисленных причин.
Нередко боль в спине, иррадиирущая в ногу, может быть вызвана:
- недостатком витаминов и минеральных веществ;
- системным поражением костной ткани (остеопорозом);
- беременностью;
- сильными физическими нагрузками или отсутствием физической активности;
- стрессами;
- лишним весом;
- длительным пребыванием в неудобной позе;
- вирусными заболеваниями;
- вегетососудистой дистонией;
- воспалением нервных окончаний.
Перечень факторов, так или иначе связанных с развитием болевого синдрома, довольно обширен, поэтому не стоит самостоятельно ставить диагноз. Свои предположения по поводу первопричины болей можно озвучить врачу, которому они, возможно, помогут разобраться в сложившейся ситуации.
Если боль в пояснице отдает в правую ногу, это беспокоит многих. Но мало кто обращается к врачу, особенно если она незначительная и хорошо устраняется при помощи обезболивающих средств из домашней аптечки.
По этой причине большинство выявляемых заболеваний уже находятся в запущенной форме и тяжело поддаются лечению. Поэтому всем пациентам необходимо понаблюдать за своим состоянием и в обязательном порядке посетить врача, если присутствует:
- сильная пронизывающая или длительная вялотекущая боль;
- онемение конечностей;
- утрата чувствительности;
- ощущение ползания мурашек;
- прострел в правую или левую ногу, ягодицы, лопатки;
- мигрень, головокружения;
- появление черных точек перед глазами.
Такие состояния могут быть очень опасны, поэтому не стоит принимать какие-либо препараты. В большинстве случаев они снимают только симптоматические проявления, причина же остается и нередко усугубляется.
Что делать при боли в пояснице, интересует многих. Для выяснения причины и постановки точного диагноза необходимо прийти на консультацию к врачу-терапевту, который после предварительного осмотра даст дальнейшее направление на:
- рентген проблемной области;
- общий анализ крови и мочи.
Если у него возникнут дополнительные подозрения, то список может быть дополнен:
После получения всех необходимых данных пациенту будет выдано направление к следующим специалистам:
- неврологу;
- травматологу;
- нефрологу;
- венерологу;
- урологу;
- гинекологу;
- гастроэнтерологу;
- хирургу;
- онкологу.
Чаще всего наблюдается необходимость посещения сразу нескольких врачей, особенно когда диагноз под сомнением.
Лечение боли в пояснице, отдающей в ногу, требует комплексного подхода и подбирается в зависимости от многих факторов:
- основного заболевания;
- тяжести состояния;
- наличия сильных болей и воспалительных процессов;
- возраста и пола;
- наличия беременности, лактации и т. п.
- устранение причины болезни;
- снятие дискомфорта;
- уменьшение болевых ощущений;
- снятие воспаления;
- восстановление подвижности суставов;
- профилактика нервного перенапряжения.
Если причина кроется в патологиях позвоночника, то чаще всего назначаются:
- противовоспалительные средства (перорально и в виде гелей, мазей);
- обезболивающие лекарства;
- витамины и минералы;
- препараты, способствующие восстановлению хрящевой ткани.
При наличии патологии внутренних органов, лечение подбирается индивидуально и требует комплексного подхода.
Категорически запрещено применять методы народной медицины, т. к. многие патологии стремительно прогрессируют (например, рак), и пациент, не обратившийся к врачу своевременно, теряет драгоценное время.
Если появились боли в пояснице, их можно отлично устранить при помощи комплекса специальных упражнений.
Их основное действие направлено на восстановление метаболических процессов, происходящих на проблемном участке.
Правильно подобранная гимнастика позволяет:
- наладить питание пораженного отдела;
- обеспечить полноценное кровоснабжение;
- повысить упругость мышц, основной задачей которых является поддержание скелета.
Следует учитывать, что подбирать комплекс упражнений должен лечащий врач, потому что неправильные и резкие движения могут очень усугубить проблему, вплоть до необходимости проводить операцию.
Во время лечебной зарядки необходимо знать, что:
- Первые занятия проводят под контролем тренера, далее допустимо домашнее лечение.
- В случаях обострения заболевания зарядку не делают – это очень вредно. Для начала проводят обезболивающее и противовоспалительное лечение, а потом возвращаются к гимнастике. Иногда с разрешения лечащего врача можно делать несложные упражнения, не доставляющие дискомфорта.
- Нельзя добавлять и убирать движения из рекомендованного списка.
- Если во время тренировки возникает боль, об этом стоит рассказать врачу, а до этого отложить выполнение.
- Резкие рывки, повороты могут очень навредить, поэтому все упражнения делают медленно и плавно.
- Не стоит допускать возникновения отдышки.
- Нагрузки следует чередовать с отдыхом. Между каждым подходом перерыв порядка 30-60 секунд.
- Крайне полезен для позвоночника вис на турнике. Он позволяет сформировать правильную осанку, а в некоторых случаях устранить боль, связанную с ущемлением поясничного нерва.
Данные процедуры могут быть проведены в качестве дополнительной терапии остеохондроза конечного отдела спины и других дегенеративных изменений этой области.
Показаниями к использованию метода являются:
- хронические заболевания конечного отдела позвоночника;
- состояние ремиссии;
- защемление нервов;
- мышечные боли, локализованные на патологическом участке.
Абсолютным противопоказанием к проведению такого лечения является обострение. В этом случае сначала назначают симптоматическую терапию, а потом переходят к массажу.
Запрещено его проводить при:
- остеомиелите;
- онкологических и других опухолях;
- сердечно-сосудистых патологиях;
- активном туберкулезе;
- острых вирусных и бактериальных инфекциях, сопровождающихся повышенной температурой тела;
- патологиях лимфатической системы;
- варикозном расширении вен.
Процедуру осуществляют одним из методов, рекомендованных врачом.
Применяют следующие виды массажа:
Такая разновидность лечения может стать отличной подготовкой перед ежедневным комплексом упражнений.
«Что делать при боли в пояснице, если комплексное лечение не дало положительных результатов?», — часто спрашивают пациенты, прошедшие курс неэффективной терапии. В этом случае может быть проведено хирургическое вмешательство, однако врачи прибегают к этому методу в крайнем случае, когда без него никак не обойтись.
Показаниями к операции на конечном отделе позвоночника могут быть:
- Осложнения в виде нарушения работы внутренних органов.
- Параличи.
- Парезы ног.
- Невыносимые боли, не устраняемые медикаментами.
В случаях, когда обнаружена грыжа межпозвонковых дисков, операция проводится не всегда. По возможности сначала применяют консервативные методы, физиопроцедуры и прочее.
Такое вмешательство довольно опасно для пациента, т. к. всегда существует вероятность развития осложнений, которые могут стать причиной негативных последствий.
При отсутствии своевременной диагностики тянущая боль в пояснице и правой ноге может обернуться для пациента такими последствиями:
- различными параличами, парезами;
- нарушением функционирования внутренних органов малого таза;
- появлением грыж;
- серьезными проблемами со стороны костного мозга;
- спондилезом;
- спондилоартрозом;
- остеофитозом;
- хромотой.
Это очень серьезные заболевания, поэтому стоит серьезно задуматься, игнорируя очередной сигнал от своего организма.
В большинстве случаев если боль в пояснице отдает в правую ногу, то это возникает как следствие нездорового образа жизни, поэтому для предотвращения неприятного симптома необходимо соблюдать несколько несложных советов:
- Включить в свой рацион побольше продуктов, содержащих кальций, таких как цельное молоко, творог, кефир и т. п. Можно периодически пропивать курс витаминов и минералов. Именно это вещество является одним из важнейших строительных элементов человеческого скелета.
- Регулярно употреблять в пищу мясо с хрящами и сухожилиями. Такие продукты помогают восстановить собственную ткань позвоночника. Существует немало аптечных препаратов подобного действия.
- Вести активный образ жизни. Ходить побольше пешком, делать ежедневную несложную зарядку, плавать в бассейне и т. п. Это нужно для укрепления мышц спины, осуществляющих поддержку позвоночника.
- Распрощаться с вредными привычками. Алкоголь и никотин крайне губительно действуют на человеческий организм, постепенно разрушая его изнутри. Пьющий и курящий человек меньше думает о физической активности, т. к. лишние движения вызывают сильную усталость.
- Избегать тяжелых физических нагрузок. Подъем тяжестей может провоцировать серьезные заболевания.
Исходя их всего вышесказанного, можно сделать вывод: если у пациента присутствуют боли в пояснице и немеет правая нога, а также другие части тела — это может быть довольно опасным симптомом. Самолечение в данном случае противопоказано. Для того чтобы не допустить серьезных проблем в будущем, необходимо заниматься здоровьем своей спины с ранней молодости, иначе впоследствии придётся расплачиваться за нездоровый образ жизни остеохондрозами, радикулитами и прочим.
источник
Любая боль, возникающая без видимых на то причин, должна сразу же насторожить страдающего ею человека. Но ничто не может болеть просто так. Особенно должны волновать те случаи, когда боль возникает в одном месте, а перетекает или отдает в другое. Например, отдающая в правую или левую ногу возникающая острая боль в пояснице.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
С первыми признаками начавшегося заболевания человек теряется и не знает, как быть в той или иной ситуации, к какому врачу обращаться и что является причиной. Наиболее распространенными в таких ситуациях становятся обращения к неврологу, ортопеду, ревматологу, остеопату, гинекологу. Иногда обращение не заканчивается одним специалистом, и просить о помощи приходится сразу нескольких докторов одновременно.
Причины возникновения боли в пояснице, отдающей в правую или левую ногу или сразу в обе ноги, различны и зависят от того, в каких ситуациях она возникает, как долго болит поясница, каков характер боли и т. д.
Боль в пояснице, отдающая в ногу, может возникнуть по следующим причинам:
- Межпозвоночная грыжа.
- Опухоли спинного мозга.
- Протрузия межпозвоночных дисков.
- Васкулит седалищного нерва.
- Нейропатия грушевидных мышц.
- Защемление бедренных нервов.
- Онкология половых органов у женщин.
- Остеопороз.
- Врожденные деформации позвоночного столба.
- Фасеточный синдром.
Это далеко не полный список причин, вызывающих неприятные ощущения в поясничном отделе позвоночника, отдающих в ногу слева или справа. Причины очень серьезны и требуют срочного визита к врачу и качественного лечения, которое назначит врач, досконально изучивший проблему и причины.
По тому, что именно стало причиной возникшей боли в пояснице, в какую часть ноги она отдает, каков ее характер, можно говорить о конкретной причине возникновения болевых ощущений.
- Боль в поясничном отделе с отдачей в бедро говорит о том, что ее причиной стала либо межпозвоночная грыжа, либо протрузия (то есть набухание). Если же боль сопровождается повышенным потоотделением, то это говорит об опухолях спинного мозга или о травмах седалищного нерва.
- Боль в пояснице, которая отдает в ногу сзади, свидетельствует о защемлении седалищного нерва.
- Боль в пояснице, отдающая в ногу сбоку (лампасовидная боль), говорит о межпозвоночных грыжах, защемлении нервных корешков спинного мозга, слабости мышц бедра.
- Поясничная боль с отдачей в переднюю сторону бедра является следствием поражения бедренного нерва.
- Тупая боль в пояснице и колене одновременно свидетельствует об онкологических заболеваниях внутренних половых органов, артрозе тазобедренного сустава.
Многолетняя практика врачей, занимающихся лечением опорно-двигательного аппарата, показала, что наиболее часто встречающимися заболеваниями, связанными с невралгиями в поясничном отделе позвоночника, отдающими в ногу, являются такие:
- ишиалгия – сдавливание нервных корешков крестцовой области позвоночника. Боль возникает в пояснице и отдает в ягодицы и колено;
- люмбоишиалгия – сдавливание нервных корешков всего позвоночного столба. При таком явлении боль локализуется в пояснице и распространяется вверх по позвоночному столбу, заканчиваясь в ноге чуть ниже бедра. Люмбоишиалгия может быть следствием многих ортопедических и ревматических заболеваний (остеохондроза, хондроза, ревматизма);
- радикулит является следствием люмбоишиалгии и ишиалгии. Характер невралгии при радикулите пояснично-крестцовой области – острая, простреливающая боль в области поясницы, иногда отдающая в правую или левую ногу. Возникает после длительного переохлаждения, физических, резких движений, нагрузок, подъема тяжестей;
- соматические заболевания (урологические и гинекологические). Часто проблемы в пояснице при урологических или гинекологических заболеваниях начинаются в области паха; боль перетекает в поясницу и ноги.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Невралгия в пояснице – явление, широко распространенное и достаточно подробно изученное. Поэтому современная медицина обладает разными способами лечения подобных патологий. После первичного осмотра врача назначаются анализы для определения диагноза. На осмотре доктор определяет, справа или слева появляется напряжение в ноге, в какой именно части конечности, выясняет причины, спровоцировавшие боль.
Лечение назначается только после постановки диагноза!
Если причины ортопедические, ревматические, то обычно назначается курс, состоящий из следующих препаратов:
После снятия воспаления, боли, расслабления мышц, восстановления нормального кровообращения в тканях лечение продолжают:
- физиопроцедурами;
- массажем;
- лечебными ваннами (йодобромные, грязевые, сероводородные);
- лечебной гимнастикой.
При неортопедических причинах возникновения неприятных ощущений в пояснице определяются сначала причины, а затем назначается лечение у врача той области, проблемы в которой были найдены.
Большую роль играет профилактика заболеваний опорно-двигательного аппарата. Хорошо сказываются на самочувствии пациентов:
- Использование ортопедических матрасов и подушек.
- Ведение здорового образа жизни.
- Прогулки на свежем воздухе.
- Плавание.
- Конные прогулки.
- Ежедневные физические упражнения.
- Соблюдение режима дня.
- Сезонный прием витаминов и минералов (весной и осенью).
Физические упражнения очень важны как при болях в поясничном отделе позвоночника, так и для профилактики различных заболеваний спины.
Одновременная боль в ноге, справа или слева, и пояснице – повод обратиться за медицинской помощью как можно раньше, не дожидаясь, что она пройдет сама по себе. Можно временно помочь себе самостоятельно, если проблема застала врасплох. Сделать обезболивающий укол, натереть больное место обезболивающей и согревающей мазью, принять удобное положение тела, но лечения избегать не стоит.
При возникновении невралгии в поясничном отделе позвоночника лечение основано на выяснении и устранении причины невралгии, снятии воспалительного процесса и болевого синдрома, на поддержании позвоночника в нормальном состоянии. Причины появления неприятных ощущений в пояснице – ортопедические и неортопедические.
При неортопедических принимать нестероидные противовоспалительные средства нецелесообразно, поскольку причина не в позвоночнике, а в проблемах с внутренними органами. При ортопедических заболеваниях большую роль играет то, как скоро были выяснены причины, начато лечение и поставлен правильный диагноз.
Своевременное обращение к врачу и правильно назначенное лечение – залог успеха и здоровья.
источник
Большинству людей знакомы болевые ощущения в поясничном отделе либо в спине в левой, правой части. Чтобы избавиться от неприятной симптоматики, требуется поставить грамотный диагноз, что осложнено присутствием большого количества патологий с похожей симптоматикой: дегенеративные болезни внизу позвоночного столба, нервное защемление, последствия после травматизма и кистозные образования яичника. После нагрузок положение может усугубиться, в такой ситуации болевые ощущения в поясничном отделе иррадиируют в ногу.
Для определения того, что непосредственно необходимо лечить, требуется проконсультироваться с квалифицированным врачом. Существует большое количество патологических процессов, которые характеризуются болевыми ощущениями в спине. Причинами того, что боль в пояснице отдает в ногу становятся разнообразные факторы.
Неприятная симптоматика проявляется в компрессии спинномозговых корешков. Самым популярным провоцирующим фактором появления такой патологии станет остеохондроз, деструкция позвоночного столба. В процессе формирования патологического процесса и увеличения воспаленных участков возле корешков спинного мозга уменьшается восприимчивость определенных частей кожного покрова и повышается болевой синдром.
Формирование симптоматики и ее проявление варьируется от локализации патологического процесса. Если боль в спине отдает в ногу, то воспалительные явления будут протекать в поясничном отделе позвоночника, который отвечает за работу и восприимчивость мышц нижних конечностей.
Формируется определенная цикличность процесса: появляющееся при болевых ощущениях спазмирование в мышцах провоцирует увеличение компрессии нерва, усиливающей дискомфорт. Выделяются следующие провоцирующие факторы возникновения корешкового синдрома кроме остеохондроза:
- Травматизм позвоночного столба.
- Межпозвоночные грыжи, их протрузии. Формируются во время выбухания либо выпадения определенных частей межпозвоночных дисков за границы позвонков.
- Наследственный фактор.
- Особые инфекции, которые приводят к воспалительным явлениям. Например, туберкулез и сифилис.
Не считается самостоятельной патологией. Совокупность признаков, которые спровоцированы дегенеративными переменами в позвоночном столбе. Ввиду компрессии корешков седалищного нерва больной испытывает неприятные ощущения по всему периметру нерва: сбоку, в бедрах, в подколенной части, в голеностопе.
Невзирая на то, что патологический процесс формируется в поясничном отделе, болевые ощущения локализуются на участке выхода седалищного нерва – ягодице. Во время ишиалгии пациент ощущает трудности при осуществлении физической нагрузки, не может упереться на поврежденную ногу, обычные наклоны и приседания станут затруднительными. Кроме того, вероятна незначительная немота пораженной нижней конечности, которая способна распространиться до пальцев.
Когда острая ноющая боль в пояснице отдает в ноги, то спровоцировать ее могут интенсивные физические нагрузки с дальнейшим внезапным охлаждением организма. Даже небольшие физические усилия лишь ухудшают самочувствие, зачастую больной не в состоянии сам передвигаться. 2 дня отдыха помогут избавиться от прострела, хоть и не излечат окончательно от патологии.
Сопряжена с болевыми ощущениями в поясничном отделе, отечностью в мягких тканях возле позвоночного столба и уменьшением восприимчивости нижних конечностей. Возникает в результате стирания межпозвоночных дисков после сложных травм либо длительного напряжения на позвонки.
Интенсивные и острые болевые ощущения ограничивают пациента в движении и не дают подняться. Меняется осанка: туловище наклонится вперед, спина согнется в грудной клетке. Патологический процесс сопряжен с возникновением онемения в ногах и ощущением тяжести.
Болевые ощущения в области спины, которые иррадиируют в ноги, не во всех случаях сопряжены с повреждениями позвоночного столба. Провоцирующими факторами возникновения такой симптоматики становятся:
- Патологические процессы в почках.
- Гинекологические болезни у лиц женского пола (воспалительные явления в придатках, кистозные образования в яичнике).
- Тяжелые вирусные болезни (ВИЧ-инфицирование).
- Продолжительное контактирование с ядохимикатами, радиацией.
- Некоторые хирургические патологии.
- Чрезмерное потребление алкогольных напитков и наркотических средств.
Кроме того, подобная симптоматика зачастую отмечается во время беременности. Болевые ощущения в поясничном отделе, которые иррадиируют в нижние конечности возникают в 1 триместре и часто проходят лишь после родов.
Изначально, когда боль в пояснице справа или слева отдает в ногу, это обусловливается интенсивным напряжением на позвоночный столб вследствие увеличившейся массы и перемещения центра тяжести брюшной полости в результате формирования зародыша. Но когда болевые ощущения продолжительный период времени не исчезают и в послеродовой период, то необходимо проконсультироваться со специалистом.
Для клинических признаков свойственно многообразие – болевые ощущения бывают слабо либо ярко выраженными, ноющими, жгучими, сжимающими, рвущими либо стреляющими. Формируются во многих ситуациях резко, зачастую в одной стороне, в частности остро ощущаются в области ягодицы либо тазобедренного сустава, далее переходят на нижнюю конечность.
Такое состояние продолжается достаточно длительный период времени. Без терапии патология самостоятельно не исчезнет, процесс только усугубиться, сопровождаясь вегето-сосудистыми либо нейродистрофическими признаками. Как результат, будет нарушена двигательная функция ног, появится чувство онемения.
Резкое мышечное спазмирование в поясничном отделе ведет к ограничению двигательной активности в пояснице и квалифицируется как мышечно-тоническая форма. Онемение в комплексе с нестерпимыми болями является типичным проявлением для вегето-сосудистых проявлений.
Наружный вид пораженной конечности имеет отличия от здоровой, возле стопы она более бледная. Если коснуться, она холодная на ощупь благодаря высокому сосудистому тонусу. Пациент испытывает жар или либо зябкость. Внезапные болевые ощущения создают препятствия для подъема. Нейродистрофия характеризуется жгучим дискомфортом, который нарастает в ночное время. Зачастую отмечается дистрофия в качестве истончения кожного покрова.
Болевой приступ возникает внезапно с одного бока поясничного отдела, крайне редко с двух сторон, реже в ягодице либо в тазобедренной области. Обычно, приблизительно спустя 7 дней дискомфорт перейдет на нижнюю конечность и пациенту станет сложно ее выпрямлять. Больной пытается предотвратить нагрузки на поврежденную ногу и в основном она полусогнута или отводится вперед либо вбок.
В горизонтальной позе существенно снизить дискомфорт поможет положение «зародыша» – лежа на здоровой стороне необходимо поджать пораженную ногу к брюшине. Когда процесс охватит две ноги, возможно, помочь пациенту, рекомендовав лечь на спину, поджать ноги. Перевернуться на живот не дадут острые болевые ощущения.
Какое-либо неаккуратное движение на запущенной стадии доставляет неприятные ощущения. В некоторых случаях у пациента отмечаются нарушения сна при наличии болезненного дискомфорта. Часто наблюдается расстройство болевой восприимчивости, в нижних конечностях возникает фантомный дискомфорт.
При любых раскладах правильный диагноз ставится непосредственно специалистом. До того, как назначить диагностику, он должен собрать детальный анамнез. У пациента уточняют:
- характер дискомфорта;
- взаимосвязь болей с физическими нагрузками;
- зависимость от погодных условий;
- наличие болевых ощущений в спокойном состоянии;
- концентрация дискомфорта;
- присутствие болезненных ощущений в 1либо 2 ногах;
- наличие дополнительной симптоматики: дискомфорт в области спины, ягодицы;
- присутствие красноты, отеков, синюшности, бледности и бескровности кожи;
- возникновение жара и жжения либо озноба в ногах.
При патологических процессах нижние конечности могут также мерзнуть, отниматься. Иногда наблюдается ломота, онемение, тянущие и стреляющие ощущения. Отталкиваясь от данных проведенной диагностики, врач назначает соответствующую терапию. Самыми информативными считаются следующие способы:
- Рентген данной области спины;
- КТ;
- МРТ.
В бытовых условиях при наличии неприятных ощущений в поясничном отделе, возможно, предпринять такие меры:
- гарантировать пациенту покой – по максимуму уменьшить активность и 2-3 дня находиться в постели;
- спать на жестком, ровном покрытии – на специальном матрасе, а если он отсутствует – на полу;
- ношение специального поддерживающего бандажа либо теплого пояса на поясничном отделе – поясница может быть утеплена платком из шерсти либо шарфом;
- намазать пораженный участок мазями с согревающим и обезболивающим эффектами;
- при интенсивном дискомфорте употребить анестетики и вызвать врачей.
Болевые ощущения в поясничном отделе, отдающие в ноги являются симптоматикой опасных патологических процессов, самостоятельное лечение либо игнорирование проблемы способно вызвать хронизации болезни, а устранить ее станет значительно труднее.
Если боль в пояснице отдает в левую ногу или правую, то требуется обратиться за помощью к специалистам. Своевременная терапия заболевания предполагает специальные процедуры и употребление медикаментозных средств. Лечение начинается с всесторонней диагностики. Параллельно начинается симптоматическая терапия, которая помогает улучшить самочувствие пациента и купировать патологию.
Если присутствуют острые болевые ощущения, специалисты рекомендуют лекарственную терапию, призванную устранить дискомфорт и спазмирование в мышцах. Она предполагает употребление:
- анальгезирующих средств;
- НПВС (диклофенак, кетотифен, и пр.);
- хондропротекторов (средства, которые помогают восстановить хрящевые ткани);
- кортикостероидов (применяются в качестве мазей, кремов).
Если пациент продолжительное время не обращался к специалисту и подвергал нагрузкам пораженную конечность, помочь сможет лишь оперативное вмешательство. Проводят его в стационарных условиях. После такой терапии больному назначают лекарственное лечение до окончательного восстановления. Хирургическое вмешательство устранит провоцирующий фактор заболевания, но не скорректирует недомогание в поясничном отделе. Потому, когда ощущается тянущая боль, в пояснице отдающая в ноги, нужно без промедлений обращаться к врачам. Грамотная и своевременная терапия даст возможность предотвратить опасные осложнения.
Чтобы предотвратить неприятную симптоматику необходимо:
- отказаться от ношения некомфортной обуви;
- исключить непосильное физическое напряжение;
- следить за массой тела;
- отказаться от табакокурения;
- давать ногам достаточно отдохнуть.
Чтобы улучшить кровоток, нужно увеличить двигательную активность, заняться умеренными нагрузками. Чтобы сохранить здоровый позвоночник, поверхность должна быть жесткой.
При появлении неприятных ощущений в области поясницы терапия основывается на установлении и избавлении провоцирующего фактора заболевания, устранении воспаления и болезненных ощущений, поддержании позвоночного столба в надлежащем состоянии.
источник