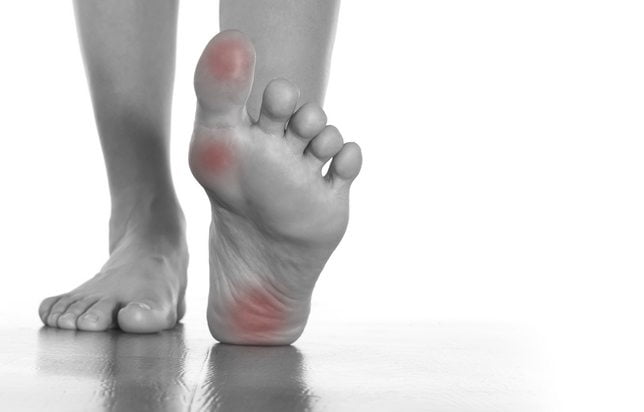
Отеки, болезненные ощущения, тяжесть в ногах , которые периодически испытывают большинство людей, вносит дисгармонию и нарушает привычный ритм жизни. Неудобная обувь, особый режим работы, спортивные нагрузки, травмы могут стать причиной дискомфорта. Пятка или свод стопы, голеностопный сустав, пальцы ног – под прицелом различных заболеваний. Почему болит большой палец на ноге и как с этим бороться – один из злободневных вопросов современного ритма жизни.
Неудобная обувь, неправильное питание, излишки веса, травмы и удары при занятиях спортом приносят боль, онемение нижним конечностям. Наличие шишки сбоку стопы, дискомфорт при сгибании, припухлости ногтевых зон или подушечек стопы могут быть вызваны следующими причинами:
- Бытовые травмы. Падение тяжелых предметов на ногу, вывихи и растяжения связок зачастую становятся источником того, что большой палец на ноге распух и болит.
- Усиленные физические нагрузки при недостаточной спортивной подготовке. Сидячий образ жизни, лишние килограммы веса дают дополнительную нагрузку.
- Профессиональные занятия спортом. Вывихи суставов у большого пальца как на правой ноге, так и на левой ноге спортсменов легкоатлетов зачастую связаны с усиленной нагрузкой при толчке.
- «Неправильная» обувь.
- Особенности работы. Восьмичасовой рабочий день без возможности присесть грозит тяжестью снизу стопы, отеками больших пальцев.
- Некачественный педикюр.
- Врожденные или приобретенные заболевания.
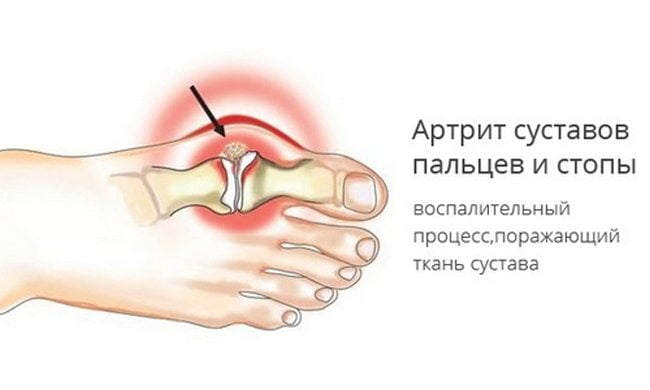
Воспаление любого сустава человеческого организма носит название артрит. Если у вас болит большой палец ноги, появилось покраснение или припухлость этой зоны, снизилась подвижность плюсневой фаланги, необходимо обязательно обратиться к врачу. Артрит бывает:
- Инфекционный. Невылеченные до конца вирусные заболевания снижают общий иммунитет. Стрептококки проникают внутрь сустава, разрушая хрящевидную ткань. Начинается бессимптомно, постепенно переходя в ноющую, колющую боль. Приступы сильнее ночью, постепенно стихают к утру.
- Дефицитный (избыточный). Недостаток, как и переизбыток минералов, витаминов, солей приводит к нарушению обменных процессов. Результатом становится накапливание вредных отложений в районе большого пальца ноги, который чаще болит при нагрузке.
Причинами изменения строения, действия суставов большого пальца являются такие заболевания, как:
- Артроз. Это нарушения мягких тканей и негативные изменения хрящей.
- Остеопороз. Уменьшение костной ткани, усиливающее хрупкость костей. Вызывается дефицитом кальция и фосфора.
- Бурсит большого пальца ноги. Воспаление межсуставного мешочка – сумки. Причины: избыток солей в организме, деформация стоп, иммунные расстройства.
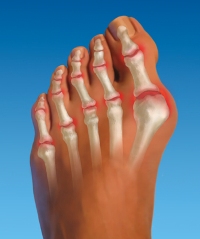
- Плосковальгусная деформация стопы. Заболевание, называемое подагрой, «косточкой на ноге». Это смещение больших пальцев ног внутрь, при этом они резко теряют подвижность, болят.
- Неврома Мортона. Защемление нервов, в результате чего происходит утолщение мягких тканей вокруг них. Жжение кончиков конечностей, судороги и покалывания – симптомы болезни.
- Повреждение голеностопного сустава. Надрыв связок, вывихи, растяжения нарушают кровообращение стопы, большие пальцы ног немеют, отекают.
- Сахарный диабет. При таких заболеваниях любая боль конечностей – повод обратиться к специалисту. Нарушение кровообращения стопы без оперативного лечения приводит к гангрене и ампутации.
Образование припухлости у начала фаланги большого пальца часто становится началом больших неприятностей. Необходимо выяснить причину образования на косточке:
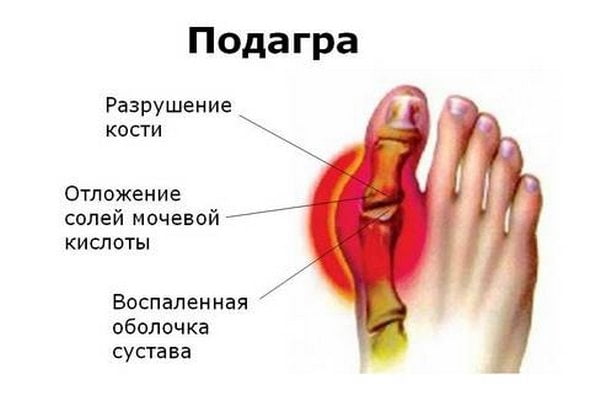
- Подагра. Возникает в результате накопления в суставе солей мочевой кислоты. Они постепенно кальцинируются, становясь причиной роста боковой шишки на ногах.
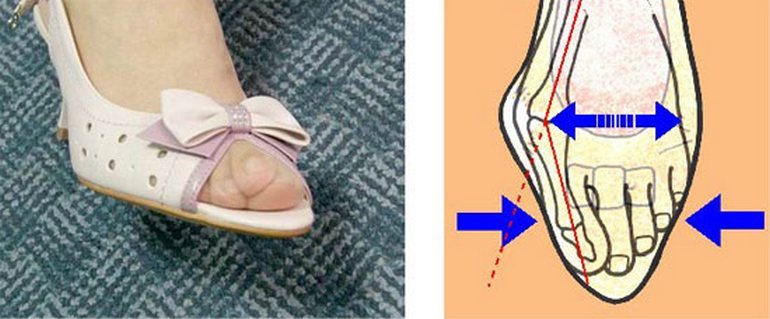
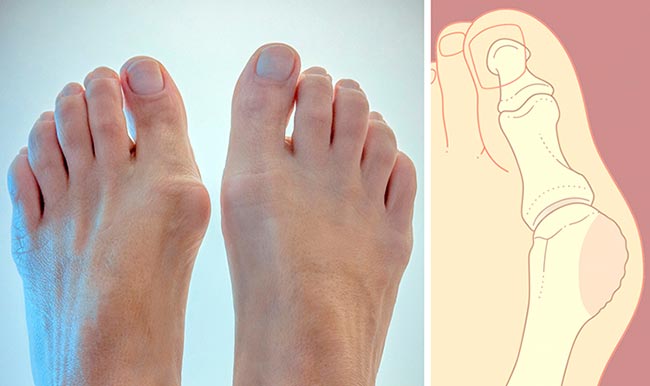
- Hallux valgus – деформирование большого пальца. Физиологическими причинами является внутренний наклон стопы, который вызывает значительный рост косточки сбоку и смещение (отклонение) в сторону. Считается «женской болезнью».
- Бурсит способствует росту болезненно красной, опухшей шишки у фаланги первого пальца за счет разрастания и несвоевременного избавления от суставной жидкости в «сумке».
Боли в суставе большого пальца обусловлены артрозом или артритами. Своевременный визит к специалисту поможет избавиться от дискомфорта. Иначе, сустав будет постепенно «изнашиваться», потребуется хирургическое вмешательство. Причиной жжения, ноющей боли у основания большого пальца ноги становится повреждение голеностопных связок в результате значительной физической нагрузки или веса.
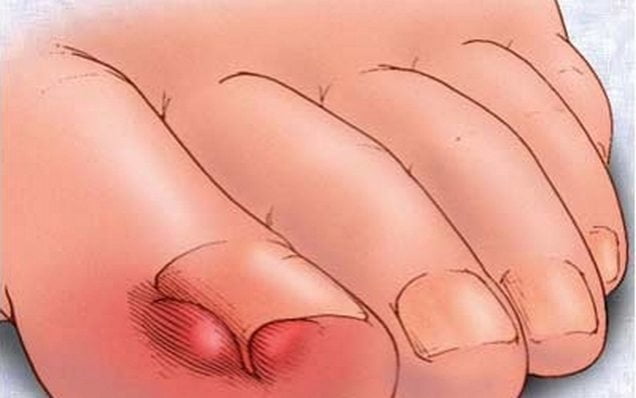
От чего болит зона вокруг ногтя большого пальца ноги в покое или при ходьбе? Неудачный педикюр, повреждение кутикулы ногтевой пластины, грибковые поражения, антисанитария, вросшие уголки ногтей зачастую становятся толчком возникновения красноты, отечности и болей разного характера. Если произошло гнойное заражение, предпочтительней обратиться к хирургу во избежание поражения суставов.
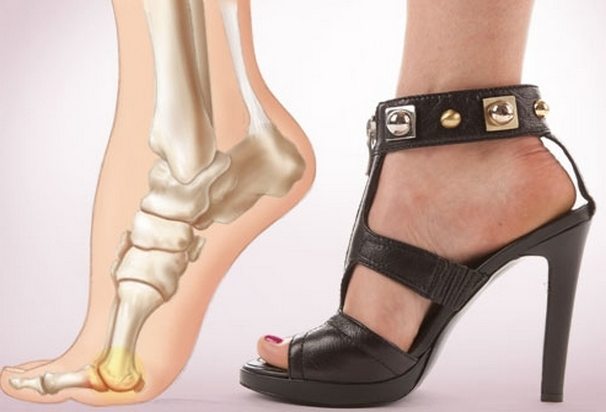
Неудобная обувь с острым носком, несоответствие размеров туфлей и стопы вызывают механическое воздействие на большой палец, сдавливая его; хождение на каблуках усиливает давление на подушечки, ущемляя нервные окончания.
Чтобы понять, что делать если большой палец на ноге опух и болит, надо выяснить причину. Часто основанием болевых ощущений является физическая травма, когда на месте ушиба, удара, растяжения возникает отек. Обеспечьте стопе покой на несколько дней, для облегчения симптомов используйте анестетики, сосудовосстанавливающие мази.
Вросший ноготь, который гноится, вызывает острую, дергающую боль внутри сустава и появление опухоли. Теплые ванночки солевого раствора, антисептики, народные средства – чистотел, ромашка – помогут избавиться от воспаления. Неудобная обувь, высокие каблуки в сочетании с работой «на ногах» — нередкая причина отека как подушечки стопы, так и больших пальцев.
При болях в больших пальцах на ногах желательно обратиться к специалистам. Общими рекомендациями для профилактики будут следующие:
- ношение удобной обуви с каблуком 3–5 см;
- приобретение ортопедической обуви;
- соблюдение бессолевой диеты, минимум жирного, острого, сладкого;
- снижение веса;
- выбор проверенных маникюрных салонов;
- ношение специальной обуви в местах общего пользования: бассейнах, на пляжах, спортивных клубах.
Разрушение хряща вокруг сустава в результате быстрого старения, износа приводит к возникновению трещин, а то и полному разрушению. Как следствие, происходит деформация суставной ткани и обнажается кость. Если болит большой палец ноги, следует уменьшить физическую нагрузку при обострении. Процедуры физиотерапии – электрофорез, УВЧ, магнитная терапия – помогают снять болезненные ощущения. Хондрозащитные мази, противовоспалительные лекарства, обезболивающие средства неизменные спутники лечения деформирующего остеоартроза.
Отложение солей мочекаменных кислот чревато болезненным воспалением и ростом шишки сбоку стопы. Острый приступ боли снимается в домашних условиях прикладыванием льда. На время выздоровления резко ограничьте прием белковой пищи. Обращение к ревматологу поможет определить степень развития подагры. Чтобы купировать приступ, врач подберет противовоспалительные нестероидные препараты, лекарства, быстро выводящие мочевую кислоту из организма. Важнейшим средством борьбы с заболеванием станет строгая бессолевая диета с ограниченным употреблением белка.
Микозные поражения самостоятельно вылечить сложно. Рекламируемые препараты общего спектра действия зачастую убирают симптомы, но не лечат болезнь. Припухлости, воспаления вокруг ногтевой пластины, покраснение эффективно ликвидировать после сдачи анализов и консультации врача-миколога. Определив вид поражающего грибка, площадь заражения, степень тяжести, специалист назначает противомикозные препараты, иммуностимуляторы, мази и кремы. Дома хорошим подспорьем будут мыльно-содовые ванночки, травяные отвары.
Врастание ногтевой пластины становится причиной того, почему болят ногти на ногах больших пальцев. Острые приступы боли ликвидируются хирургическим вмешательством. Начальная стадия этой болезни излечима в домашних условиях:
- Солевые размягчающие ванночки помогут снять напряжение. Мягкая кожа, кутикула «высвобождают» вросший ноготь большого пальца ноги.
- Длина ногтевой пластины должна достигать кончика пальца. Откажитесь от короткого педикюра и покрытия обычными лаками.
- Форма ногтя – прямая. Придается острыми ножницами. Пилочкой убираются острые углы.
- Травяные настои выполняют роль антисептика, снимают опухоль и воспаление.
Если болит большой палец ноги длительное время, боль острая, с трудом утихает – это повод обратиться к специалисту. Терапевт проведет первичный осмотр, а при необходимости – направит к узкопрофильному врачу. Исключить заболевания сердца поможет визит к кардиологу и ревматологу. Гормональные нарушения – в ведении эндокринолога. Бороться с артритом, артрозом и другими нарушениями стопы будет хирург-ортопед. Травматолог подскажет, как избавиться от боли в больших пальцах ног из-за растяжений, ушибов, вывихов.
источник
Болит большой палец на ноге – с подобной жалобой пациенты приходят к врачу нередко. Ответить на вопрос: почему болит большой палец? – однозначно нельзя. Причины подобного состояния могут заключаться в артрите, артрозе, подагре, онихокриптозе и других опасных болезнях.
В подобных ситуациях человек лишен возможности носить тесную обувь, при ходьбе он ощущает дискомфорт и, в конце концов, решается обратиться за помощью к медикам. Чтобы понять, откуда у пациента взялась боль в большом пальце ноги, врач тщательно исследует характер болевых ощущений.
Острая боль пальца левой или правой ноги может сопутствовать различным заболеваниям. Причины болевого синдрома в этой зоне могут иметь механическую и инфекционную этиологию. Самые распространенные из них:
- онихокриптоз – вросший ноготь;
- подагра;
- артроз;
- артрит;
- чрезмерные физические нагрузки.
Каждую из причин стоит рассмотреть более подробно, ведь боль в большом пальце может быть нестерпимой.
Подагра на ногах. Большой палец стопы может болеть при этом заболевании. Характер болезненных ощущений, сопровождающих данную болезнь, резкий и сильно выраженный. Патологическому процессу сопутствуют покраснения и воспаления. На суставах пальцев образуются подагрические узлы.
Способствовать возникновения болевого синдрома в большом пальце нижней конечности может артрит. Для заболевания характерно разрушение хрящевой ткани и поражение сустава.
Болевые ощущения могут возникнуть при долгой ходьбе и сгибании пальца. Дискомфорт имеет ноющий, а зачастую и сверлящий характер. Сбоку стопы можно наблюдать выпирание искривленной косточки.
В поздней стадии заболевания отмечается опухание и легкая деформация большого пальца ноги. Причины возникновения артрита имеют разные источники. Чаще всего патология развивается из-за переохлаждений, слабой двигательной активности и инфекционных болезней.
Артроз. Симптомы первой стадии артроза – это скованность в пальцах любой из нижних конечностей. Все зависит от локализации заболевания. Если развивается артроз, больной может заметить искривление или отечность пальца. Не исключено выпирание боковой косточки на стопе.
При ходьбе в пальце ощущается сильная боль, которая аккумулируется вокруг воспаленного сустава.
Почему возникает артроз большого пальца нижней конечности? Причин для развития этой патологии несколько:
- ношение узкой обуви;
- переломы, вывихи и другие травмы;
- избыточный вес, дающий большую нагрузку на суставы;
- анатомические особенности стопы;
- наследственная предрасположенность.
Важно! Если пациент хочет сохранить свои суставы здоровыми, он должен предпринимать профилактические меры и своевременно лечить травмы. Лечение артроза эффективнее на ранней стадии развития.
Патологическое изменение естественной формы стопы, имеющее название плоскостопие, тоже может явиться причиной боли в большом пальце. Данный ортопедический дефект может сильно отразиться на походке пациента и внести значительный дискомфорт, возникающий при ходьбе.
Поперечное плоскостопие вызывает выпирание косточки и искривление большого пальца. Мягкие ткани истираются и человек чувствует острую боль. Патология одновременно развивается и в правой, и в левой ноге. Эта проблема зачастую мешает человеку долго ходить и сгибать большой палец.
Что делать если на ноге болит большой палец, какое лечение необходимо предпринять? Лечить боль пальцев нижних конечностей можно лишь с применением квалифицированной медицинской терапии, а точнее, тремя основными способами:
- лекарственными препаратами;
- физиотерапевтическими методами;
- хирургическим вмешательством.
Лечение медикаментами при возникновении боли в большом пальце стопы назначается, только если установлен точный диагноз. В случае артроза или артрита, особенно если палец опух и наблюдается серьезное воспаление, врач рекомендует применение нестероидных противовоспалительных средств.
При острой нестерпимой боли, кроме вышеуказанных препаратов, назначают лечение гормональными анальгетиками в виде инъекций (дексаметазон).
Лечить боль большого пальца стопы можно при помощи БАДов и витаминных комплексов. Действие этих препаратов направлено на укрепление хрящевой ткани и на предупреждение деформации и выпирания косточки.
Почему они эффективны? В данных комплексах содержится кальций, витамин Д и коллаген – основной строительный материал костной ткани. Кроме того, показаны и отдельно препараты с коллагеном для суставов.
Кардинальным методом терапии является хирургическое лечение. Оно необходимо, если заболевание вызывает сильный дискомфорт и имеет тяжелую форму. Не избежать оперативного вмешательства при такой патологии, как вросший ноготь. В данной ситуации врач удаляет ноготь целиком или оставляет его часть.
Операция осуществляется методом фенола или электрокоагуляции. Удаление производится под местным наркозом. При дальнейшем корректном педикюре вросший ноготь вновь не проявляется.
Хирургическим путем можно приостановить выпирание косточки при артрозе. Обычно для этого применяют лазерную хирургию. Это объясняется тем, что данная методика практически не имеет противопоказаний.
При артрозе пальца ноги самыми популярными физиопроцедурами являются:
- электрофорез;
- грязелечение;
- магнитотерапия;
- ультразвук;
- озокерит.
При опухоли пальца и покраснении его подушечки необходимо использовать электрофорез. Эта методика хорошо снимает красноту и устраняет воспаление.
Отекшая подушечка пальца при подагре, артрите или артрозе в нормальное состояние вернется после курса магнитотерапии. Магнитное поле обладает снимающим отечность эффектом и предупреждает возникновение инфекции.
Комплексная терапия, которая состоит из нескольких видов физиотерапевтических процедур, способна не только устранить боль, но и благоприятно сказывается на общем оздоровлении организма.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Подагра – заболевание, обусловленное нарушением обмена пуринов. Характеризуется увеличением количества мочевой кислоты в крови, и отложениями ее солей (уратов) в суставных тканях.
Обычно подагрический приступ начинается как раз с появления болей в суставе большого пальца ноги. При развитии заболевания патологический процесс может распространяться на все большее число суставов – возникает полиартрит. Но чаще всего при подагре поражаются суставы именно нижних конечностей: коленные, голеностопные, суставы стоп. А наиболее выраженные нарушения и боли наблюдаются в суставах пальцев ног.
Приступы подагры начинаются преимущественно в ночное время. Характеризуется такой приступ быстрым нарастанием местной температуры вокруг сустава, и его покраснением. Быстро увеличивается его отечность и болезненность. Мучительная жгучая боль распространяется от пальцев вверх по ноге. Воспаление может захватывать и мягкие ткани, формируя клиническую картину флебита или целлюлита. Средняя продолжительность подагрических атак составляет несколько суток, а иногда и недель. После стихания признаков сустав постепенно приобретает свою нормальную форму.
При подагре обострения наблюдаются от двух до шести раз в год, а факторами, провоцирующими начало приступа, являются:
- злоупотребление алкогольными напитками;
- погрешности в рационе в виде большого количества мясных или жирных блюд;
- злоупотребление кофе, какао или крепким чаем;
- интенсивные банные процедуры.
Еще одним характерным симптомом подагры являются тофусы, которые выглядят как очаги патологических уплотнений, расположенные в подкожной клетчатке. Локализуются они обычно над пораженными суставами, на разгибательных поверхностях голени и бедер, на ушных раковинах, на ахилловых сухожилиях или на лбу.
- ревматизма;
- системной красной волчанки;
- псориаза;
- нарушения обмена веществ;
- аутоиммунных патологий.
Изолированные поражения пальцев ног при артритах встречаются довольно редко. Чаще всего у таких пациентов воспалительный процесс распространяется и на другие суставы. Кроме того, для артритов очень характерны симметричные болевые ощущения, то есть поражения одинаковых суставов на обеих ногах.
Артритная боль в воспаленном суставе обычно имеет весьма выраженную интенсивность. Появляется она не только при движениях, но и в покое. Также на пораженных артритом суставах возникают сильные отеки и припухлости. Кожный покров над воспаленными областями приобретает красный, багровый оттенок, увеличивается местная температура.
Помимо болевых ощущений, симптомами артрита также являются:
1. Ограничение движений в суставе.
2. Изменения его формы.
3. Неестественный хруст при нагрузках.
При разных видах артрита болевые ощущения развиваются в различных пальцах. Например, для псориатического и реактивного артрита более характерно поражение именно больших пальцев ног.
Остеоартроз – это дегенеративно-дистрофическое заболевание сустава, развивающееся в результате разрушения хрящевых тканей на суставной поверхности. При этой патологии боль сначала возникает периодически, только после физической нагрузки, и быстро пропадает в покое. Но с развитием заболевания интенсивность болей увеличивается, они не исчезают после отдыха, и могут появляться в ночное время.
Признаками остеоартроза являются следующие симптомы:
- утренняя скованность;
- болезненные уплотнения на краях суставной щели;
- ограничение движений в суставе;
- характерный хруст при движениях.
Артрозом пальцев ног страдают, в основном, женщины. Возникновение заболевания провоцируется ношением модельной обуви с острым носом на протяжении многих лет. В результате происходит деформация большого пальца, и его искривление в сторону второго пальца. Кроме того, начинает выпирать его косточка, которая натирается поверхностью обуви, и со временем также подвергается деформации. В итоге искривляются и увеличиваются в размерах все суставы большого пальца ноги. Это провоцирует появление болей и ограничение подвижности.
Если артроз прогрессирует, то палец может менять свою изначальную форму настолько, что его не удается вернуть в начальное положение, применив даже значительные физические усилия.
Осложнением артроза большого пальца является еще и то, что вслед за ним деформации подвергаются второй и третий палец ноги. В результате возникает комбинированная деформация стопы. Кроме того, из-за постоянного трения и травматизации сустава 1-го пальца в нем развивается бурсит.
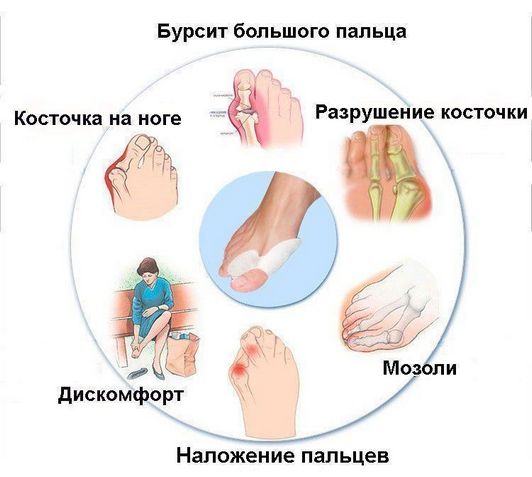
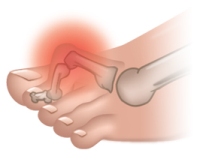
Воспаление суставной сумки большого пальца ноги со скоплением в ее полости жидкости (экссудата) носит название бурсит. Эта патология характеризуется отеком, болевыми ощущениями, покраснением и жаром в районе большого пальца.
Основное проявление бурсита – наличие подвижной округлой припухлости в области пораженного сустава, имеющей мягкую консистенцию. Такая припухлость довольно болезненна при ощупывании, и легко определяется визуально.
Кроме того, увеличивается местная температура в области воспаления, и кожа приобретает багровый оттенок. При длительном течении бурсит может перейти и в хроническую форму. К воспалению в подобных случаях присоединяется отложение кальциевых солей, что вызывает появление постоянных болевых ощущений.
Если причиной бурсита была травма большого пальца ноги, то к воспалительному процессу может присоединяться и патологическая микрофлора. Возникает гнойный бурсит, а все симптомы становятся более выраженными:
- сильные боли во всей стопе;
- повышение общей температура тела;
- головная боль;
- слабость;
- тошнота и т.д.
При переломе фаланги пальца стопы в первые часы после получения травмы определяются:
- болезненность в месте перелома при ощупывании;
- значительная припухлость;
- боль при нагрузках на поврежденный палец;
- боли при пассивных движениях пальца;
- кровоподтеки на боковой и тыльной поверхности.
Боль и хромота при переломе сохраняются длительное время. Характерным симптомом является то, что для уменьшения болей человек обычно старается перенести опору на пятку. Часто повреждается также и ногтевое ложе, которое впоследствии служит местом проникновения инфекции.
Нарушения функций при переломах II, III, IV и V пальцев стопы могут быть не особо заметны. Поэтому пациент поначалу может даже и не подозревать о наличии перелома. Лишь через некоторое время, при нарастании болевых ощущений, человек обращается к врачу.
Остеомиелит – это гнойно-некротический процесс, который возникает в кости и костном мозге, затрагивая окружающие мягкие ткани. Причина этой патологии – проникновение в организм микрофлоры, продуцирующей гной. Зачастую остеомиелит в пальцах ног развивается в виде осложнения различных костных патологий, к примеру, при открытых переломах.
Острый остеомиелит начинается с резкого увеличения температуры тела до 39-40 o С.
Состояние пациента сильно ухудшается, что обусловлено нарастающей интоксикацией организма. Проявляется это заболевание также следующими симптомами:
- резкая боль в стопе;
- ознобы;
- головные боли;
- неоднократная рвота;
- иногда потери сознания и бред;
- возможна желтуха.
В первые несколько суток появляется сильная боль в стопе, которая может распространяться и на голень. В пораженных костях и суставах развиваются болевые контрактуры. Активное движение пальцами ног невозможно, а пассивное – сильно ограничено. Быстро нарастают отечные явления в мышцах и мягких тканях стопы и голени. Кожа над зоной поражения приобретает багровый цвет, сильно напряжена. Нередко на ней появляется выраженный венозный рисунок.
При переходе заболевания в хроническую форму самочувствие пациента может несколько улучшаться, выраженность боли в стопе снижается, а сама боль приобретает ноющий характер. Пропадают признаки интоксикации организма, и температура тела возвращается к норме. Зачастую в области поражения формируются свищи со скудными гнойными выделениями. Несколько таких свищей могут образовывать сеть подкожных каналов, которые впоследствии открываются на большом удалении от патологического очага. В дальнейшем возникает стойкая неподвижность суставов стопы и искривление костей пальцев.
Болевые ощущения при этом могут иметь довольно выраженную интенсивность. Кроме того, характерно покраснение кожи вокруг вросшего ногтя, ее отек, а также присоединение инфекций.
Вальгусная деформация – это искривление плюснефалангового сустава, при котором большой палец отклоняется в сторону своих соседей. Основная причина развития данного нарушения – плоскостопие и слабость сухожильно-связочного аппарата. Дополнительные факторы, способствующие возникновению вальгусной деформации, а соответственно и увеличению боли – ношение узкой обуви или обуви с чрезмерно высокими каблуками.
В подобных случаях возникновение болевых ощущений в пальцах ног связано с нарушениями опорно-двигательного аппарата в виде косолапости той или иной степени выраженности. Вследствие неправильного расположения стопы при хождении происходит неравномерное распределение нагрузки на нее. Большой палец постепенно оттесняется кнаружи и вверх, смещая за собой и остальные.
Так как сухожилия в области свода стопы пытаются ее стабилизировать, на мышцы, которые ответственны за подвижность пальцев, приходится дополнительная нагрузка. Пальцы оттягиваются назад и поджимаются, что приводит к значительному выпячиванию их суставов. Это и ведет к возникновению молоткообразной деформации. Кроме того, на выступающих вперед суставах быстро образовываются болезненные костные мозоли.
Деформированные молоткообразные пальцы упираются в обувь в различных местах и подвергаются трению. В тех областях, где искривленные пальцы прикасаются к поверхности обуви, возникает раздражение. Продолжающееся раздражение и трение может даже приводить к возникновению кожных изъязвлений в области поражения. По мере усиления таких деформаций пациенту становится все больнее и труднее передвигаться.
Наросты отмерших клеток, образующие плотные затвердения на коже, называются мозолями. В большинстве случаев подобные наросты возникают на подушечках пальцев стопы, на пятках или на боковых поверхностях большого пальца. Часто такое затвердение имеет длинное основание в виде глубоко проникающего в ткани корня. Мозоли обычно безболезненны в покое, но обладают выраженной болевой интенсивностью при нагрузках, ходьбе и давлении на пораженную область.
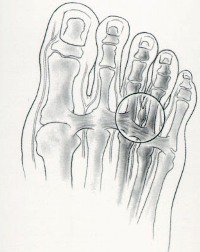
Вследствие ущемления нервов развивается травматический неврит. Воспаление носит хронический характер, что приводит к возникновению постоянной болезненности под пальцами ног.
Боль при этом заболевании обычно локализуется в области основания второго, третьего и четвертого пальцев стопы. Она имеет тенденцию к нарастанию при длительной ходьбе и ношении тяжестей. Кроме того, она часто отдает и в сами пальцы, а также вверх, в голень.
Одним их распространенных симптомов сахарного диабета являются изменения чувствительности и боль в пальцах ног, появляющаяся при ходьбе. Также при диабете часто наблюдается жжение в ступнях, преимущественно в ночное время. Причиной этих состояний служит нарушение кровообращения в нижних конечностях и поражения нервных окончаний.
Болевые ощущения в пальцах ног могут быть проявлением поражений артериальных сосудов нижних конечностей. Общие симптомы для таких заболеваний – это:
1. Побеление пальцев ног.
2. Боль при физических нагрузках.
3. Боль при переохлаждениях.
Две основные патологии, для которых характерна подобная симптоматика – это облитерирующий эндартериит и атеросклероз артерий нижних конечностей.
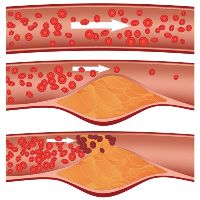
Для этого заболевания характерно уплотнение сосудистой стенки, которое проявляется ощущением сжимающих болей в мышцах ног и в стопе. Болевые ощущения нарастают при ходьбе. Кроме того, характерный признак атеросклероза артерий нижних конечностей – ощущение холодных стоп вне зависимости от времени года.
Болевой синдром в пальцах ног, особенно в промежутках между ними, может быть следствием дерматологических заболеваний. Чаще всего это массивные грибковые поражения стоп.
Кроме боли между пальцами ног, подобные нарушения проявляются также:
- зудом и жжением на коже стопы;
- покраснениями ногтей и изменением их формы;
- припухлостью кончиков пальцев;
- нарушениями окраски кожных покровов.
Боль в пальцах ног обуславливается широким спектром различных заболеваний, а потому данный симптом оказывается поводом к обращению к разным врачам-специалистам, в сферу компетенции которых входит диагностика и лечение спровоцировавшего их заболевания. Таким образом, ответ на вопрос, к какому врачу обращаться при боли в пальцах ног, зависит от того, какое именно заболевание предполагается у человека. А предположение заболевания основывается не только на боли в пальцах ног, но и на основании других имеющихся симптомов. Таким образом, очевидно, что выбор врача, к которому нужно обращаться в конкретном случае боли в пальцах ног, зависит от других имеющихся у человека симптомов. Ниже умы укажем, к докторам каких специальностей необходимо обращаться в зависимости от сопутствующих симптомов.

Если человека беспокоит сильная боль в любых пальцах ног, появляющаяся не только при движении, но и присутствующая в покое, сочетающаяся с отеком, припухлостью, разогреванием (кожа наощупь горячая), багровой окраской кожи в области болезненности, хрустом при физической нагрузке и ограничением движений в суставе, то подозревается артрит. В таком случае необходимо обращаться к ревматологу.
Когда боль в пальцах ног возникает периодически и всегда после физической нагрузки, а после отдыха может уменьшаться или вовсе исчезать, сочетается со скованностью стопы по утрам, хрустом при движении, ограничением подвижности и, возможно, деформацией больного пальца, то подозревается артроз. В таком случае необходимо обращаться к врачу травматологу-ортопеду (записаться).
Если боли в пальцах ног сочетаются с симптомами тендинита (боли в пальцах при ходьбе и при ощупывании сухожилий, хруст при движении, покраснение и разгоряченность кожи над областью болей) или бурсита (отек, боль, покраснение (кожа багровая) и горячая кожа в области большого пальца, сочетающиеся с мягкой припухлостью около сустава, и иногда с болями во всей стопе, повышенной температурой тела, слабостью и тошнотой), то необходимо обращаться к травматологу-ортопеду.
Если боль в пальцах ног ощущается после любого травматического воздействия на них (например, удар о твердый предмет, падение тяжелого на ногу, сдавление стопы дверьми с автоматическим закрыванием-открыванием и т.д.), то следует обращаться к врачу травматологу-ортопеду или, в его отсутствие, к общему хирургу (записаться).
Если боль в пальцах ног возникает на фоне резкого повышения температуры тела до 39 – 40 o С, сочетается с резкой болью во всей стопе (иногда также и в голени), отеком и багровой окраской кожи стопы и голени, с невозможностью пошевелить пальцами, ознобом, рвотой, головной болью, возможно желтой окраской кожи и склер глаз, потерей сознания, а через некоторое время боль стихает, общее состояние улучшается, но формируются свищи, из которых вытекает гной, то подозревается остеомиелит. В таком случае необходимо обращаться либо к травматологу-ортопеду, либо к хирургу.
Если боль в каком-либо пальце ноги (чаще большом) интенсивная и сочетается с покраснением кожи и отеком в области края ногтя, то подозревается врастание ногтя, и в таком случае необходимо обращаться одновременно к дерматологу (записаться) и хирургу. Врач-дерматолог будет заниматься консервативным лечением (без операции) вросшего ногтя, но если это невозможно, то направит к хирургу для его удаления. Если же человек не желает лечить вросший ноготь нехирургическими методами, а хочет удалить его хирургически, то можно сразу обращаться к хирургу.
Если боль в области пальца связана с мозолью, то необходимо обращаться к врачу-дерматологу.
Если боль в пальцах ног обусловлена вальгусной деформацией (большой палец наклонен к другим пальцам и сбоку стопы выступает «косточка»), косолапостью или молоткообразной деформацией пальцев ног (согнутые пальцы с сильным выпячиванием суставов), то следует обращаться к врачу-ортопеду (записаться).
Если человек страдает болями и нарушением чувствительности в пальцах ног, ощущаемыми при ходьбе, которые сочетаются с жжением в ступнях, постоянной жаждой, обильным и частым мочеиспусканием, повышенным аппетитом, потливостью, то подозревается сахарный диабет. В таком случае необходимо обращаться к врачу-эндокринологу (записаться).
Когда, помимо болей в пальцах ног, человека беспокоят признаки «перемежающейся хромоты» (боли, онемение и тяжесть в ногах, возникающие через некоторое время после начала ходьбы, заставляющие человека останавливаться, чтобы переждать боль, и только после этого снова продолжать движение) или атеросклероза сосудов ног (сжимающие боли в мышцах ног и стопы, ощущение холодных стоп в любую погоду), то следует обращаться к врачу-ангиологу (записаться), сосудистому хирургу (записаться) или флебологу (записаться). Если попасть к этим специалистам по каким-либо причинам невозможно, то следует обратиться к общему хирургу.
Когда человека беспокоит боль в пальцах ног и межпальцевых промежутках в сочетании с зудом и жжением, покраснением ногтей и изменением их формы, припухлостью кончиков пальцев, ненормальной окраской кожи на отдельных участках стопы, то подозревается грибковое заболевание, и в таком случае необходимо обращаться к врачу-дерматологу.
Поскольку боль в пальцах ног провоцируется разными патологиями, то в каждом случае при данном симптоме врач может назначать различные анализы и обследования, которые он выбирает в зависимости от предполагаемого заболевания. Соответственно, перечень обследований всегда будет зависеть от предположительного диагноза, который ставится врачом на основании других имеющихся у человека симптомов, помимо болей. Поэтому ниже мы укажем, какие анализы и обследования может назначить врач при боли в пальцах ног в зависимости от того, с какими другими симптомами она сочетается.
Когда эпизодически появляются болевые ощущения в пальцах ног в сочетании с их покраснением, отечностью и разогреванием (пальцы горячие наощупь), отдающие вверх по ноге, продолжающиеся в течение нескольких часов или недель, а после нескольких болевых приступов приводящие к формированию уплотнений (тофусов) над суставами пальцев, то подозревается подагра. В таком случае врач назначает следующие анализы и обследования:
- Общий анализ крови (записаться);
- Биохимический анализ крови (записаться) (мочевая кислота, общий белок, белковые фракции, серомукоид, фибрин, сиаловые кислоты, гаптоглобин, билирубин (записаться), мочевина, креатинин, холестерин, АсАТ, АлАТ, амилаза);
- Рентген суставов (записаться);
- Пункция воспаляющихся суставов с микроскопическим исследованием и бактериологическим посевом (записаться) суставной жидкости;
- Пункция тофусов с микроскопическим исследованием содержимого;
- УЗИ почек (записаться).
При подозрении на подагру врач обычно назначает все вышеперечисленные анализы, так как они необходимы для подтверждения предполагаемого диагноза. Наиболее важными для диагностики подагры исследованиями является определение концентрации мочевой кислоты в крови, выявление кристаллов солей мочевой кислоты в суставной жидкости и содержимом тофусов. По результатам УЗИ почек могут выявляться уратные камни. На рентгеновских снимках изменения, характерные для подагры, становятся видны только через пять лет после начала болевых приступов в суставах.
- Общий анализ крови;
- Анализ крови на ревматоидный фактор (записаться) и С-реактивный белок;
- Биохимический анализ крови (общий белок, белковые фракции, серомукоид, сиаловые кислоты);
- Анализ крови на концентрацию иммуноглобулинов IgG, IgA (записаться);
- Анализ крови на циркулирующие иммунные комплексы (ЦИК);
- Увеличивающий рентген стопы (записаться);
- УЗИ стопы (записаться);
- Томография (компьютерная и магнитно-резонансная) стопы;
- Термография стопы;
- Сцинтиграфия стопы;
- Пункция суставов (записаться) кисти с анализом внутрисуставной жидкости.
В первую очередь при подозрении на артрит назначаются анализы крови (общий, биохимический, на С-реактивный белок, ревматоидный фактор, на ЦИКи, на иммуноглобулины), так как это необходимо для подтверждения воспалительной природы заболевания. Так, если анализы крови в норме, то речь идет не об артрите, и врачу придется дополнительно еще раз подробно побеседовать и осмотреть больного, чтобы поставить другой предположительный диагноз.
Но если анализы крови не в норме (повышено СОЭ, количество серомукоида, сиаловых кислот, ЦИКов, иммуноглобулинов, С-реактивного белка и ревматоидного фактора), то речь идет об артрите, и в таком случае в зависимости от показателей анализов врач назначает следующие обследования, необходимые для постановки правильного окончательного диагноза. Так, если выявлена повышенная концентрация иммуноглобулинов и ЦИКов на фоне отсутствия ревматического фактора, то врач ставит диагноз неревматоидного артрита, и для оценки состояния тканей сустава и характера воспаления назначает рентген (записаться) и анализ внутрисуставной жидкости, получаемой путем пункции. Если имеется техническая возможность, то рентген заменяется компьютерной томографией, так как она дает несколько больше информации.
Если же в крови выявлено наличие С-реактивного белка и ревматоидного фактора, то врач ставит диагноз ревматоидного артрита, и назначает для оценки состояния сустава и характера воспаления рентген, магнитно-резонансную томографию и пункцию суставной жидкости с последующим ее анализом.
При ревматоидном и неревматоидном артрите в качестве метода дополнительной диагностики может назначаться УЗИ (записаться), которое позволяет выявить выпот в суставной полости и оценить степень тяжести патологических изменений в тканях, окружающих сустав. Если необходимо оценить активность воспалительного процесса и реакцию костной ткани на него, то назначается сцинтиграфия. А термография рассматривается в качестве только дополнительного метода самого артрита, так как позволяет зафиксировать характерное для патологии повышение температуры тела в области больных суставов.
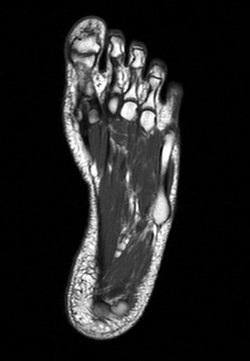
- Общий анализ крови;
- Анализ крови на С-реактивный белок и ревматоидный фактор;
- Рентген стопы;
- УЗИ стопы;
- Компьютерная томография стопы;
- Магнитно-резонансная томография стопы (записаться).
В первую очередь для исключения возможного артрита врач назначает общий анализ крови и анализ крови на С-реактивный белок и ревматоидный фактор. Если все анализы в норме, то речь идет об артрозе, и уже для его диагностики врач в первую очередь назначает рентген и УЗИ. Если имеется техническая возможность, то рентген лучше заменить компьютерной томографией, так как она позволяет получить больше данных. Как правило, после проведения УЗИ и рентгена/томографии обследование не продолжают, так как результатов этих обследований оказывается достаточно для точной постановки диагноза. Но если артроз привел к сильной деформации суставов пальцев ног, воспалению суставной сумки, связок или сухожилий, или же имеется необходимость проведения операции, то дополнительно назначается магнитно-резонансная томография.
Когда боль в пальцах ног указывает на тендинит (боль ощущается при ходьбе и ощупывании сухожилий, при движении пальцами слышен характерный хруст, кожа в области боли красная и горячая) или бурсит (в области большого пальца имеется отек и боль, кожа горячая и багровая, около сустава большого пальца видна мягкая и болезненная при прощупывании припухлость, иногда отмечаются боли во всей стопе, повышенная температура тела, слабость и тошнота) – врач назначает рентген и УЗИ. Рентген в таких случаях необходим для исключения переломов костей, а УЗИ необходимо для оценки состояния и степени выраженности воспаления в сухожилиях и суставной сумке, а также для отличения бурсита от тендинита. Если имеется техническая возможность, то в дополнение к УЗИ назначается магнитно-резонансная томография.
Когда боли в пальцах ног появляются после любой травмы (например, удар о твердый предмет, падение тяжелого на ногу, сдавление стопы дверьми с автоматическим закрыванием-открыванием и т.д.), то врач обязательно произведет осмотр и назначит рентген для выявления возможных переломов костей. Если переломов не обнаруживается, то рентген может быть назначен для оценки степени патологических изменений мягких тканей. Других обследований при травматических болях в пальцах ног обычно не назначают, так как в этом нет необходимости.
Когда боль в пальцах ног возникает фоне резкого повышения температуры тела до 39 – 40 o С, сочетается с резкой болью во всей стопе (иногда также и в голени), отеком и багровой окраской кожи стопы и голени, с невозможностью пошевелить пальцами, ознобом, рвотой, головной болью, но через некоторое время боль стихает, общее состояние улучшается, зато формируются свищи с истечением гнойного содержимого, тогда врач подозревает остеомиелит и назначает в обязательном порядке рентген для подтверждения диагноза. Если имеется техническая возможность, то рентген заменяют компьютерной томографией, дающей более полную информацию. Если нужно оценить также и состояние мягких тканей стопы и степень их вовлечения в патологический процесс, то назначается магнитно-резонансная томография или, если томография недоступна, простое УЗИ. Если имеются свищи, то назначается фистулография (записаться), чтобы определить их расположение, длину, сообщение с костью и т.д.
Когда боли в одном пальце ноги (обычно большом) сильные, сочетаются с покраснением и отеком кожи в области болезненности и локализуются у края ногтя, то подозревается врастание ногтя. В таком случае врач не назначает каких-либо анализов и обследований, а производит только осмотр, на основании которого диагноз и так очевиден.
Когда боль на пальце стопы обусловлена мозолью – врач производит осмотр, надавливает на нее и покручивает, чтобы отличить мозоль от подошвенной бородавки, болезни Мортона и др. Диагноз ставится на основании осмотра, дополнительные обследования не назначаются.
Когда боли в пальцах ног связаны с вальгусной деформацией (большой палец наклонен к другим пальцам и сбоку стопы выступает «косточка»), косолапостью или молоткообразной деформацией пальцев ног (согнутые пальцы с сильным выпячиванием суставов), то врач диагностирует заболевание на основании данных внешнего осмотра. Однако для оценки состояния суставов, костей и измерения различных размеров стопы врач может назначить рентген, плантографию (записаться) и подометрию.
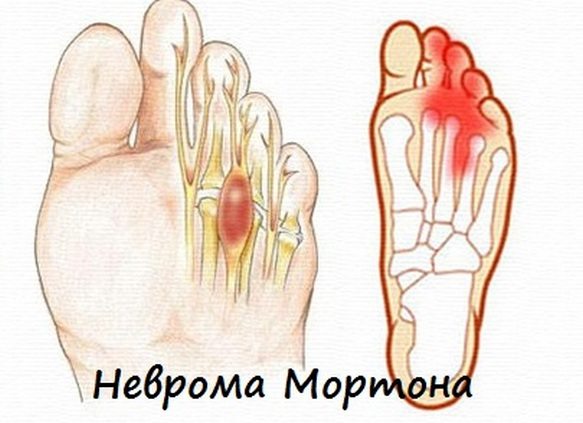
Если боль локализуется под вторым, третьим и четвертым пальцами ног, присутствует постоянно, усиливается при ходьбе и сжимании стопы, отдает в пальцы и голень, то подозревается неврома Мортона, и в таком случае врач назначает следующие обследования:
- Рентген стопы;
- УЗИ стопы;
- Магнитно-резонансная томография (записаться).
Обычно в первую очередь назначается рентген и УЗИ. Рентген позволяет выявить деформации костей, а УЗИ – саму невриному. Именно поэтому оптимальным методом диагностики невриномы Мортона является УЗИ. Томография назначается редко, так как она, хотя и позволяет выявлять невриному, но ее информативность ниже, чем у УЗИ.
- Определение концентрации глюкозы в крови (записаться) натощак;
- Определение глюкозы в моче;
- Определение уровня гликозилированного гемоглобина в крови;
- Определение уровня С-пептида и инсулина в крови;
- Тест толерантности к глюкозе (записаться);
- УЗИ почек;
- Реоэнцефалография (записаться);
- Реовазография (записаться) сосудов ног.
Для диагностики диабета в обязательном порядке назначаются анализ на уровень глюкозы в крови и моче и тест толерантности к глюкозе, результатов которых достаточно для постановки диагноза. Другими анализами можно и пренебречь, если их невозможно выполнить, так как они относятся к дополнительным. Так, уровень С-пептида в крови позволяет различать первый и второй типы диабета (но это можно сделать и без анализов), а концентрация гликозилированного гемоглобина дает возможность оценить риск развития осложнений. Если врач подозревает наличие осложнений диабета (а при болях в пальцах ног их вероятность высока), то назначается УЗИ почек, реоэнцефалография мозга и реовазография сосудов ног.
Если боли в пальцах ног сочетаются с признаками эндартериита (во время ходьбы в ногах появляется сильная боль, онемение и тяжесть, так что человек должен останавливаться и ждать, пока боль не успокоится, и только после этого он может продолжать движение) или атеросклероза сосудов ног (в мышцах ног или стоп всегда присутствуют сжимающие боли, а стопы холодные в любую погоду), то врач назначает следующие анализы и обследования:
- Выслушивание тонов сердца стетофонендоскопом (записаться);
- Измерение артериального давления (записаться);
- Определение пульсации артерий ног руками;
- Биохимический анализ крови (холестерин, триглицериды, липопротеины высокой и низкой плотности);
- Артериография сосудов;
- Ангиография (магнитно-резонансным или мультиспиральным томографическим методом) (записаться);
- УЗИ сосудов конечностей (записаться);
- Допплерография сосудов конечностей (записаться);
- Реовазография конечностей (для оценки скорости кровотока);
- Термография;
- Капилляроскопия (записаться);
- Функциональные пробы (записаться) (термометрическая, Гольдфлама, Шамовой, паранефральная или паравертебральная блокада поясничных ганглиев).
Сначала врач измеряет давление, выслушивает тоны сердца, определяет пульсацию артерий ног, после чего обязательно назначает УЗИ, допплерографию, артериографию и реовазографию сосудов нижних конечностей. На практике, в большинстве случаев, этих исследований вполне достаточно для постановки диагноза и различения эндартериита и атеросклероза, но в случае сомнений врач может назначить дополнительно и другие обследования из вышеуказанных. Так, для подтверждения атеросклероза назначается ангиография, а эндартериита – термография, капилляроскопия и функциональные пробы.
Если человек страдает от болей в пальцах ног и межпальцевых промежутках, которые сочетаются с зудом и жжением, покраснением ногтей, изменением формы ногтей, припухлостью кончиков пальцев, изменением нормальной окраски кожи на стопе, то подозревается грибковая инфекция, и в таком случае врач назначает следующие анализы и обследования:
- Дерматоскопия (записаться);
- Осмотр пораженных участков под лампой Вуда;
- Определение рН кожи;
- Микроскопия соскобов с кожи и ногтя;
- Посев соскоба с кожи и ногтей на питательные среды.
Обычно врач назначает в первую очередь дерматоскопию, осмотр под лампой Вуда и микроскопию соскоба с кожи и ногтей, так как именно эти исследования позволяют поставить диагноз в большинстве случаев. Однако если поставить точный диагноз не удалось, то врач назначает посев соскоба с кожи и грибка на питательные среды, чтобы определить возбудителя грибковой инфекции и поставить диагноз.
Автор: Пашков М.К. Координатор проекта по контенту.
источник
Если на ноге болит сустав большого пальца, то нужно найти причину дискомфортных ощущений. Нередко так манифестирует воспалительная или дегенеративно-дистрофическая патология. При своевременном диагностировании и проведении должного консервативного лечения удается купировать ее на начальном этапе развития. А вот постоянный прием анальгетиков и отсутствие врачебного вмешательства нередко приводит к стремительному прогрессированию заболевания.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
Боль в суставе большого пальца ноги нередко возникает при разнашивании новой обуви и обусловлена обычно формированием мозоли или натиранием. В таких случаях она быстро ослабевает сразу после заживления кожи.
На развитие патологии указывает появление болезненности чаще раза в неделю, постепенное повышение ее интенсивности. Косвенными признаками воспалительного или деструктивного процесса становятся отечность и покраснение кожи над суставом, его тугоподвижность.
При жалобах пациента на боль в суставе большого пальца стопы врач в первую очередь предполагает развитие ревматоидного артрита. Это тяжелая патология, пока не поддающаяся окончательному излечению. Но длительный прием препаратов позволяет достичь устойчивой ремиссии, затормозить воспалительный процесс.
Также причиной болезненности может стать инфекционный артрит, возникающий из-за проникновения в суставную полость болезнетворных бактерий. Устранить все симптомы патологии помогает проведение антибиотикотерапии.
Реже появление дискомфортных ощущений провоцирует реактивный артрит, развивающийся из-за неадекватного ответа иммунной системы на внедрение инфекционных или аллергических агентов. Заболевание в 60% случаев удается полностью вылечить.
Боль в пальце стопы возникает при артрозе 2 степени тяжести. А на начальном этапе развития изредка появляются лишь слабые дискомфортные ощущения после длительной прогулки, подъема тяжестей, интенсивных спортивных тренировок. Именно в отсутствии симптоматики и заключаются трудности лечения этой дегенеративно-дистрофической патологии. Пациент обращается к врачу при уже произошедших необратимых изменениях хрящевых и костных тканей.
Боль подобной локализации у мужчин — специфический признак поражения пальца стопы подагрическим артритом. Этот сустав вовлекается в воспалительный процесс и у женщин, но обычно несколько позже, после повреждения мелких сочленений рук. Подагра развивается из-за нарушения регуляции синтеза пуринов в организме. Повышается уровень мочевой кислоты и ее солей, а затем они кристаллизуются, накапливаются и откладываются в суставах, раздражая ткани, провоцируя развитие воспаления. Косвенным подтверждением подагрической атаки становится покраснение пальца, сильное повышение местной температуры.
Это острое, подострое или хроническое воспаление синовиальной сумки, сопровождающееся накоплением в ее полости экссудата. Бурсит бывает инфекционным, развивающимся после проникновения в сустав патогенных микроорганизмов, например, при травмах.
Его причиной могут стать респираторные, урогенитальные, кишечные инфекции. После обращения к врачу пациентам для лечения бурсита назначается прием антибиотиков для уничтожения болезнетворных бактерий, устранения симптоматики.
Тендинит — воспалительная патология, поражающая сухожилия. Он развивается в результате однократной или регулярной повышенной нагрузки на сустав большого пальца ноги. Если человек не обращается за медицинской помощью, то тендинит становится хроническим. Боль в пальце появляется при перемене погоды, переохлаждении, ОРВИ. Постепенно структура сухожилия патологически изменяется, что приводит к нарушению походки.
При тендовагините тоже воспаляются соединительнотканные тяжи, но только те, которые имеют влагалища. Причинами развития этого заболевания могут быть как монотонные, часто повторяющиеся движения, так и ревматические или инфекционные процессы.
Так называется поражение подошвенного пальцевого нерва на уровне головок плюсневых костей в результате сдавления поперечной межплюсневой связкой.
Неврома Мортона появляется из-за ношения узкой обуви на высоких каблуках, неправильной походки, избыточного веса, длительной ходьбы. В группе риска находятся спортсмены и люди, работающие в положении стоя.
Характерный признак невромы Мортона — ощущение присутствия постороннего предмета в обуви. Со временем болезненность в пальце может ослабевать, но при ношении тесной обуви происходит очередное обострение.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Это хроническое нарушение обмена веществ, для которого характерно недостаточное образование собственного инсулина и повышение уровня глюкозы в крови. Течение сахарного диабета осложнено нарушением функционирования практически всех систем жизнедеятельности, в том числе опорно-двигательного аппарата. Тяжелым последствием патологии становится диабетическая стопа.
У пациента с подобным состоянием выявляются нарушения кровообращения в нижней части ноги, боль в мышцах и суставах, разрушение костных и хрящевых тканей.
Ноготь врастает из-за его слишком сильного давления на окружающие мягкие ткани. Чаще всего такая патология поражает большой палец стопы.
В результате врастания ногтевой пластины в околоногтевой валик развивается острый воспалительный процесс. Возникает сильная боль, распространяющаяся на весь палец. Обычно выставление диагноза не вызывает трудностей. При внешнем осмотре хорошо заметны покраснение кожи и воспалительный отек. Врастание ногтя лечится консервативно, но нередко требуется хирургическое вмешательство — частичное или полное удаление ногтевой пластины.
Дергающая, пульсирующая боль в пальце указывает на острое течение воспалительного процесса. Сопутствующими симптомами практически всегда являются покраснение, разглаживание, отечность кожи. Мелкие кровеносные сосуды переполняются кровью, поэтому большой палец стопы становится горячим на ощупь. Все эти признаки характерны для следующих патологий:
- подагры;
- инфекционного, ревматоидного, реактивного артрита;
- тендинита, тендовагинита.
Резкая пронизывающая боль возникает в момент травмирования сустава — перелома, вывиха, ушиба после падения или направленного удара. Слабые дискомфортные ощущения в большом пальце ноги — один из симптомов развивающегося артроза, деформирующего остеоартроза или остеопороза. Их выраженность повышается постепенно и через несколько месяцев или лет боли в суставе становятся постоянными.
При подозрении на взаимосвязь предшествующей травмы и боль в суставе пальца следует записаться на прием к травматологу. Во всех остальных случаях целесообразно обратиться к ортопеду, занимающемуся лечением патологий опорно-двигательного аппарата. Не станет ошибкой и визит к терапевту. Он назначит проведение необходимых диагностических мероприятий, а после их изучения направит больного к врачам узкой специализации — ортопеду, ревматологу, травматологу.
Диагноз выставляется на основании жалоб пациента, анамнестических данных, результатов внешнего осмотра и инструментальных исследований. Наиболее информативна рентгенография. На полученных изображениях отчетливо визуализируются изменения структуры костных, хрящевых тканей, характерные для подагры, деформирующего артроза, некоторых видов артрита.
С помощью МРТ и КТ можно оценить состояние соединительнотканных структур, кровеносных сосудов, нервов. При подозрении на инфекционный процесс проводятся биохимические исследования для установления видовой принадлежности патогенных микроорганизмов.
При определении терапевтической тактики врач учитывает вид патологии, тяжесть ее течения, количество возникших осложнений, степень повреждения тканей. Артриты, артрозы, тендиниты хорошо поддаются консервативной терапии, но только при их диагностировании на начальных стадиях развития.
Для устранения болей, возникающих во время рецидивов патологий, могут использоваться глюкокортикостероиды в сочетании с анестетиками, миорелаксанты. Но препаратами первого выбора в терапии всех заболеваний опорно-двигательного аппарата всегда становятся нестероидные противовоспалительные средства.
| Лекарственная форма НПВС, использующаяся при болях в суставе пальца ноги | Наименование системных и местных препаратов |
| Мази, гели, кремы, бальзамы | Вольтарен, Долгин, Фастум, Кетопрофен, Артрозилен, Индометацин, Быструмгель |
| Таблетки, капсулы, драже, порошки для разведения в воде | Кеторол, Найз, Нимесил, Нимесулид, Нурофен, Ибупрофен, Эторикоксиб, Целекоксиб |
| Растворы для парентерального введения | Мелоксикам, Мовалис, Лорноксикам, Кеторолак, Ортофен, Диклофенак, Вольтарен |
Показаниями к хирургическому вмешательству являются неустраняемые медикаментозно боли в суставе, развившиеся осложнения, сильная деформация сочленения. Метод проведения операции выбирает лечащий врач. В тяжелых случаях удаляется весь сустав с последующим артродезом или установкой эндопротеза. В остальных случаях иссекаются костные или хрящевые дефекты, производится пластика связок или сухожилий.
Устранение болей в большом пальце стопы народными средствами не только нецелесообразно, но и опасно. Если они спровоцированы воспалением, то использование спиртовых настоек или мазей с согревающим действием приведет к быстрому распространению патологии на здоровые ткани и суставы.
Народные средства неэффективны в лечении артроза, подагры, инфекционных заболеваний. Применять их можно только после проведения основного лечения с разрешения врача.
Классический, точечный, вакуумный массаж — эффективный способ терапии всех суставных заболеваний. Но проводят лечебные процедуры только после восстановления травмированных суставных структур, купирования острого воспаления и выраженного болевого синдрома. На этапе реабилитации пациентам показан массаж для улучшения кровообращения и ускорения регенерации тканей.
Профилактика болей в суставе большого пальца стопы заключается в исключении травмоопасных ситуаций, ведении здорового образа жизни. Врачи рекомендуют носить обувь на небольшом каблуке, регулярно заниматься лечебной физкультурой и гимнастикой, раз в 6-12 месяцев проходить медицинский осмотр.
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
источник