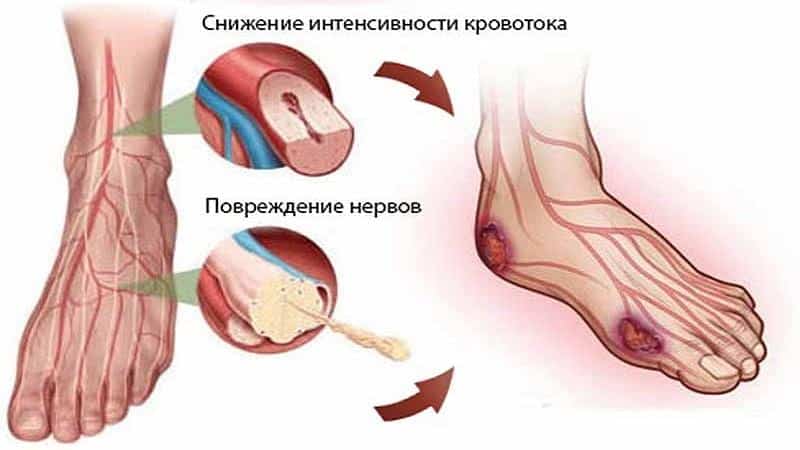
Родители нередко слышат, как ребенок жалуется на боли в ногах. Особенно часто с такой симптоматикой сталкиваются дети в возрасте от 3 до 10 лет. Днем, как правило, малыша ничего не беспокоит. Но к вечеру либо ночью появляется неприятный дискомфорт. Многие родители относят такие симптомы к обычному переутомлению и не придают им должного значения. Подобное отношение недопустимо, а иногда чревато развитием серьезных патологий. Рассмотрим, почему может возникать боль в ногах, и в каких случаях следует обращаться к врачу.
Это самая распространенная причина. Неприятные ощущения спровоцированы высоким темпом роста и активным обменом веществ. Дискомфорт может продолжаться до полового созревания. Ведь рост крохи в это время увеличивается в результате удлинения ног. При этом наиболее интенсивно растут стопы и голени. Именно эти области нуждаются в усиленной циркуляции крови.
Сосуды, отвечающие за кровоснабжение, в этом возрасте еще недостаточно эластичны. Поэтому лучше всего они функционируют под нагрузками. Таким образом, пока ребенок двигается, он не испытывает дискомфорта. Но во время отдыха происходит снижение тонуса артерий и вен. Циркуляция крови ухудшается. В результате именно этой причины чаще всего болят ноги у ребенка по ночам.
Заботливые родители должны обязательно прислушаться к жалобам крохи. Ведь боли роста можно несколько снизить. Для этого необходимо просто помассировать голени и стопы малыша. В результате усилится кровообращение, и дискомфорт значительно снизится либо полностью исчезнет.
Различные патологии, связанные с опорно-двигательным аппаратом, относят к достаточно частым явлениям у малышей. Это могут быть:
- неправильная осанка;
- плоскостопие;
- сколиозы;
- врожденный недуг тазобедренных суставов.
Нередко в результате именно таких нарушений болят ноги у ребенка. Причины заключаются в смещении центра тяжести. Нагрузка неравномерно распределяется на нижние конечности. Чаще всего страдает один определенный участок детской ножки: стопа, бедро, голень либо сустав.
Постоянное давление приводит к тому, что у ребенка болят ноги.
Для энергичного и активного малыша такие явления, скорее, норма. В большинстве случаев ушибы, растяжения совершенно незначительны. Как правило, ребенок жалуется на боли в ногах пару дней. Затем все проходит самостоятельно.
Однако в некоторых ситуациях дело обстоит сложнее. И если серьезную травму видно с первых минут, то существуют еще микротравмы, незаметные человеческому глазу. Подобные состояния зачастую провоцируют чрезмерные физические нагрузки, ведь современные малыши посещают множество секций и кружков.
Опасность состоит в том, что микротравма незаметна для окружающих, и о ней может не подозревать даже сам ребенок. А именно она способна впоследствии привести к серьезным осложнениям.
Резкие боли в суставах либо мышцах сигнализируют о повреждениях тканей. Если к дискомфорту присоединяется отечность или покраснение, а также местное повышение температуры, обязательно обратитесь к специалисту. Такое состояние нуждается в тщательной диагностике. Ведь могла попасть и инфекция. В этом случае у ребенка может развиться септический артрит. Неадекватное лечение способно привести к необратимым повреждениям сустава.
Иногда причины, почему у ребенка болят ноги, могут скрываться в носоглотке. К подобному состоянию приводят:
- тонзиллит;
- аденоидит;
- множественный кариес.
Крайне важно своевременно выполнять необходимые меры профилактики:
- посещать стоматолога, отоларинголога;
- лечить проблемные зубы;
- следить за гигиеной ротовой полости.
В некоторых случаях боль в ногах является первым симптомом развивающегося ревматизма либо ревматоидного артрита.
Подобная клиника может возникнуть на фоне патологий эндокринной системы:
- болезней надпочечников;
- диабета;
- заболеваний паращитовидной железы.
Эти недуги сопровождаются нарушением минерализации костей. Иногда дискомфорт в ногах является первым признаком некоторых патологий крови. Поэтому, если боли носят постоянный характер, родители обязательно должны показать малыша врачу.
Это заболевание, которое проявляется расстройствами сердечно-сосудистой, дыхательной систем. Малыш, у которого наблюдается данная патология, крайне плохо переносит любые физические нагрузки.
Чаще всего при таком диагнозе родители замечают, что болят ноги у ребенка по ночам. Симптоматика довольно часто сопровождается следующей клиникой:
- головная боль;
- нарушенный сон;
- дискомфорт в животе;
- боль в сердце;
- чувство нехватки воздуха.
Дискомфорт в ногах — это клинический симптом подобных недугов. Врожденный порок артериального клапана либо коарктация аорты приводит к недостаточному кровоснабжению в конечностях. В результате ребенок испытывает боль.
Таким малышам трудно ходить, они часто падают, спотыкаются, очень быстро утомляются. При данных состояниях пульс на руках можно прощупать, а вот на ногах он практически отсутствует.
Такая патология также является врожденной. Она характеризуется недостаточностью тканей, которые входят в состав сердца, вен, связок.
Кроме болезненных ощущений в конечностях, подобное состояние может привести к:
- плоскостопию;
- нефроптозу;
- нарушению осанки;
- заболеваниям суставов;
- варикозу.
Иногда на фоне простудных недугов ребенок жалуется на боли в ногах. Грипп, ОРЗ часто характеризуются ломотой в суставах, упадком сил. Дискомфорт ноющего характера может охватывать все тело.
Такое состояние не считается аномальным. Поэтому в особом внимании не нуждается. Как правило, ребенку при суставном дискомфорте назначают препарат «Парацетамол». Он снимает неприятные ощущения.
После выздоровления такая симптоматика полностью исчезает.
Нередко родители, дети которых достигли 3-летнего возраста, замечают, что у ребенка болят икры ног. Подобную симптоматику может спровоцировать недостаток в организме таких веществ, как кальций, фосфор, калий. Костные ткани начинают интенсивно расти, а полноценного питания они не получают.
Данное состояние может быть спровоцировано неправильной пищей. Но иногда дефицит веществ вызван плохим усвоением данных элементов. Такая картина может сигнализировать о вторичном рахите.
Недуг чаще всего диагностируется у ребят старшего возраста либо подростков. При данном заболевании у ребенка болят ноги ниже колена. При этом дискомфорт носит острый характер. Обратите внимание, какой именно участок беспокоит вашего ребенка.
Болезнь Шляттера вызывает болезненный дискомфорт в передней области коленного сочленения, в месте, где берцовая кость соединена с сухожилием коленной чашечки. Характерной особенностью патологии является постоянство ощущений. Независимо от того, чем занят ребенок, боль не утихает. Дискомфорт беспокоит днем, ночью, во время движения, в состоянии отдыха.
В результате чего появляется такой недуг, врачи не готовы сказать. Но медики отмечают, что чаще всего болезнь диагностируется у ребят, занимающихся спортом.
Если у ребенка болят ноги, обязательно уделите необходимое внимание возникающей симптоматике. Иногда подобный дискомфорт может свидетельствовать о развитии системного, достаточно тяжелого недуга – болезни Стилла.
Как правило, патология сопровождается:
- периодическими прострелами;
- болезненным синдромом в ногах;
- общим недомоганием.
Если вы заметили у ребенка такие клинические проявления, то обратитесь к медикам. Иногда такие признаки указывают на начальную стадию заболевания Стилла либо лейкемию.
При ненадлежащем лечении у ребенка могут возникнуть серьезные последствия. Болезнь Стилла способна привести к значительному ухудшению зрения.
Итак, если ребенок жалуется на боли в ногах, следует четко понимать, когда дискомфорт спровоцирован серьезными причинами, и в каких случаях поводов для беспокойства нет.
Боли роста легко устраняются массажем и принятием теплой ванны. Если малыш после таких процедур полностью избавился от дискомфорта, то причин для паники нет. Однако не забывайте, частый болевой синдром в ногах – это повод для посещения педиатра, ортопеда, хирурга. Такое мероприятие, в большинстве случаев поможет родителям убедиться, что у малыша патологий не выявлено. Просто кроха интенсивно растет.
Дискомфорт в ногах может являться «звоночком» развивающихся недугов, если он сопровождается симптоматикой:
- высокой температурой;
- припухлостью конечностей;
- начинающейся хромотой;
- болью, возникающей утром, а также в течение дня;
- утратой аппетита и веса;
- хронической усталостью.
Если вы заметили хоть один симптом из перечисленных выше, обязательно посетите врача. Не дайте шанса развиться в организме ребенка неприятному недугу.
источник
Дети очень подвижны, они могут часами бегать и прыгать, беспрестанно крутить педали велосипеда и, что удивительно, практически не уставать. Но бывает, что ребенок жалуется на боль в ноге или в обеих ногах сразу. Что делать родителям в этом случае? Какие предпринять действия, чтобы облегчить состояние своего малыша, и нужно ли срочно обращаться к врачу? В статье мы дадим ответы на эти вопросы.
Что делать, если у ребенка болят ноги? Прежде всего, необходимо выявить причину. Она может быть самой разной — от нормального физиологического процесса до серьезной патологии.
Самая распространенная причина – так называемые «боли роста». Они возникают спонтанно, обычно по вечерам или ночью, когда ребенок находится в состоянии покоя. Чаще всего боли роста беспокоят детей в возрасте от 2 до 5 лет, но встречаются также и в 6, и в 12 лет.
Почему болят ноги у детей по ночам? Причины этого явления неизвестны. Теория о том, что их возникновению способствует ускоренный рост костного скелета ребенка, за которым не поспевает мышечная ткань, научного подтверждения не получили. Есть быстрорастущие дети, у которых нет этих болей, и медленнорастущие – с болями в конечностях.
Симптомы болей роста:
- у ребенка болит нога без видимых причин (отсутствуют опасные симптомы: покраснение или отек, температура, болезненность при прикосновении);
- возраст – от 2 до 12 лет (4 или 3 года — самые частые случаи);
- беспокоят в вечернее или ночное время в состоянии покоя;
- накануне у малыша не было усиленных физических нагрузок;
- боли проходят через 20-30 минут без каких-либо вмешательств.
Боли в ногах могут спровоцировать усиленные физические нагрузки. Внимательно осмотрите ребенка: нет ли скрытых травм, расспросите его о том, чем он занимался накануне. Любое излишнее напряжение мышц способно вызвать так называемые боли напряжения, не говоря уже о микротравмах.
Причиной могут быть не только повышенные спортивные нагрузки, но и тяжелая физическая работа. Длительные походы на природу, посещение музея или просто большая пешая прогулка по городу могут привести к состоянию, при котором у ребенка болят ступни ног.
Микротравмы обычно через несколько дней проходят без каких-либо последствий. Если в течение двух-трех дней подряд боли не только не проходят, но и усиливаются, обращайтесь к врачу. Если вы сразу же обнаружили травму (отек или покраснение конечности), обращаться за медицинской помощью нужно немедленно.
Вирусные инфекции также могут стать причиной болей в ногах у малыша или подростка. Повышенная температура и воспалительный процесс, происходящий в организме, провоцируют общее недомогание, ломоту и боли в суставах.
У ребенка «тянет ноги» и ноют мышцы, особенно по ночам. Заболевание гриппом может дать осложнение на опорно-двигательную систему. В этом случае нужно лечить первопричину – вирусное заболевание.
Нарушение осанки, плоскостопие и другие ортопедические патологии – следующие возможные причины состояния, при котором ребенок часто жалуется на боли в ногах. В результате нарушения осанки смещается центр тяжести, давление на ноги распределяется неправильно, из-за чего начинают страдать суставы, мышцы и связки.
Жалобы на боли в области голеней могут быть симптомами развивающегося плоскостопия. Если такие боли носят регулярный характер, и вы видите, что ребенок ходит на внутренних поверхностях стоп (формируется икс-образная походка), обратитесь к ортопеду для установления диагноза.
Нужно иметь в виду, что до трех-четырех лет говорить о плоскостопии у детей рано, так как до этого возраста стопа у них еще полностью не сформировалась. Это не относится к тяжелой врожденной патологии плоской стопы, о которой родители обычно узнают на первом месяце жизни ребенка.
Для предотвращения развития плоскостопия следует следить за тем, чтобы ваш малыш активно развивал мышцы стопы: полезно ходить по неровным поверхностям, вставать на цыпочки, ходить на пятках и т.д.
Для предупреждения сколиоза и других нарушений осанки родители обязаны своевременно посещать врача-ортопеда, следить за правильной осанкой ребенка и за его физической активностью.
Излишне эмоциональные дети, а также страдающие различными нервными или психическими расстройствами, подвержены стрессам. В результате этого у них может нарушаться походка, вплоть до хромоты.
В момент особенно сильных переживаний они начинают хромать больше и, напротив, в период нормального психологического состояния эти симптомы могут исчезать совсем. Все это также может влиять на опорно-двигательный аппарат, в результате чего и возникают боли.
Нехватка витаминов и микроэлементов нарушает нормальную жизнедеятельность детского организма. Особенно это относится к кальцию, магнию, фосфору и витамину D.
Растущий организм должен получать все необходимые вещества для нормального развития. При недостатке этих микроэлементов в первую очередь страдает опорно-двигательный аппарат, что может привести к болям в конечностях.
Артрит – это воспалительное поражение суставов. Долгое время считалось, что данное заболевание поражает людей только в зрелом возрасте. Однако сейчас артрит значительно помолодел.
Причины детского артрита могут быть самыми разными: генетические и иммунные нарушения, врожденные патологии, инфекционные и вирусные заболевания, гормональные сбои, стрессы, сильное переохлаждение и др.
На ранних стадиях болезнь практически никак себя не проявляет. Но внимательные родители могут обратить внимание на первые симптомы заболевания: вялость и малоподвижность малыша, нежелание ходить и бегать, что объясняется болевыми ощущениями в суставах.
При прогрессировании заболевания, в возрасте от трех лет и старше, когда ребенок уже может пожаловаться на боли, выявляются более очевидные признаки: повышенная температура тела, ограничение подвижности и припухлость суставов, изменение походки.
Поэтому при малейших подозрениях на это заболевание обращайтесь к врачу. Запущенные формы артрита могут привести к самым печальным последствиям, вплоть до инвалидности.
Иногда причиной болей в ногах могут стать некоторые заболевания сердечно-сосудистой системы. Нарушение циркуляции крови приводит к недостаточному кровотоку в нижних конечностях, в результате чего дети могут испытывать дискомфорт или боли в ногах.
Очень важно, чтобы дети носили удобную обувь. Она должна быть не слишком тесной и не сковывающей движения, но и не слишком большой. Не стоит покупать обувь «на вырост», которая не только будет причинять ребенку дискомфорт, то и дело соскакивая с пятки, но и может привести к травме.
Если у ребенка болит ступня или пальцы на ноге, проверьте его обувь: ваш ребенок растет так быстро, что даже вы можете пропустить тот момент, когда обувь стала тесной.
Действия родителей, у которых ребенок пожаловался на боли в ногах, должны быть следующими:
- В первую очередь, осмотрите ребенка, нет ли у него опасных симптомов. К ним относятся покраснение или припухлость участков кожи или суставов, повышенная температура тела, вялость и нежелание играть в подвижные игры, болезненность при прикосновении к ноге, ограничение двигательных функций суставов.
- Обратите внимание на походку: как он ставит стопы, не появилась ли хромота.
- Расспросите ребенка о том, что он делал за прошедшие сутки и накануне: не было ли тяжелых физических нагрузок, каких-то соревнований или спортивных мероприятий.
- Посмотрите на обувь ребенка, не вырос ли он уже из нее. Приложите стопу ноги к подошве, пощупайте рукой внутри ботинок или сапог: возможно, там появился дефект, о котором вы раньше и не подозревали. Натирать ногу может сбитая стелька, разорванная подкладка, открытый неровный срез шва и т.д.
- Вспомните, не переживал ли ваш ребенок в последнее время по каким-то причинам? Иногда прочтение страшной сказки или просмотр фильма ужасов могут оказать негативный эффект на впечатлительного ребенка. Семейные ссоры и другие нежелательные обстоятельства также могут навредить психологическому состоянию детей.
- Если вы не видите каких-либо опасных симптомов, попробуйте помассировать ноги ребенка, успокойте его.
- Понаблюдайте за своим малышом последующие дни. Если он весел и активен, его больше ничего не беспокоит, то и вам больше беспокоиться не о чем. Скорее всего, это были боли роста, которые возникают и пропадают сами по себе.
К врачу надо обращаться при малейших подозрениях на серьезное заболевание, а именно:
- Если вы обнаружили травму, припухлость или покраснение суставов, болезненность при прикосновении к ноге, скованность движений, изменение в походке или осанке и т.д.
- Если вас что-то настораживает: ребенок ведет себя необычно, отказывается играть в подвижные игры, капризничает без особого повода.
- При наличии повышенной температуры тела и других симптомах вирусной инфекции.
Очень важно облегчить страдания ребенка, если боль в ноге не утихает, а поход к врачу предстоит только на следующий день. В этих случаях можно применять народные средства, и в исключительных — некоторые лекарственные препараты, предназначенные для детского возраста.
Важно! При наличии воспалительного процесса в суставе (виден его отек или покраснение, сустав горячий на ощупь) нельзя применять никакие разогревающие мази, принимать горячие ванны и делать массаж!
Важно помнить, что любое лекарственное средство имеет как показания, так и противопоказания, особенно для детского возраста. Поэтому рекомендуется обязательная консультация у врача.
Большинство обезболивающих и противовоспалительных препаратов детям противопоказаны.
Исключения составляют лишь некоторые из них, например:
- мазь «Ортофен» (нестероидный препарат, обладает противовоспалительным, жаропонижающим и болеутоляющим действием, назначается детям с 5 лет);
- гель «Быструмгель» (нестероидный препарат, обладает теми же свойствами, что и «Ортофен», назначается детям с 5 лет);
- мазь «Траумель С» (гомеопатическое средство, изготовленное на основе растительных экстрактов, противопоказано детям до 3 лет).
Важно! Перед нанесением мази или геля на ногу, сделайте тест на аллергическую реакцию. Нанесите небольшое количество средства на запястье ребенка и подождите несколько минут. Внимательно читайте инструкцию по применению препарата!
К народным средствам тоже нужно относиться осторожно: перед тем, как использовать, протестируйте состав на запястье ребенка.
Вот некоторые из них:
- листья хрена приложить тыльной стороной к больному месту, обернуть бинтом и оставить на ночь;
- при артритах помогают ванны с раствором имбиря (3 столовые ложки порошкового имбиря заливают литром воды и настаивают около часа, раствор выливают в ванну с теплой водой);
- в виде компрессов можно использовать тертую редьку, листья лопуха или капусты, смазанные медом.
Долг любого родителя заключается, прежде всего, в охране здоровья своего ребенка. Чтобы ваш малыш был здоров и весел, необходимо знать основные меры профилактики, которые помогут избежать многих опасных заболеваний:
- Закаливание организма и повышение иммунитета.
- Организация свободного времени: ребенок должен много двигаться и ежедневно гулять, посещать секции, чередовать спокойные занятия с активным отдыхом.
- Своевременное посещение врачей: педиатра, ортопеда и других специалистов.
- Контроль родителей за осанкой ребенка и его походкой.
- Отсутствие чрезмерных физических нагрузок. Занятия спортом должны проходить только под наблюдением тренера.
- Благополучный эмоциональный фон жизни ребенка: оберегайте его от стрессов и сильных переживаний.
Существует довольно много факторов, которые могут вызвать у детей боли в ногах. Самое главное – прислушаться к своему ребенку, чтобы вовремя помочь ему и предотвратить возможные нежелательные последствия.
источник
Среди распространенных детских недугов специалисты отмечают боль в ногах. Данное понятие включает в себя ряд заболеваний, которые совершенно различаются по симптомам и причинам появления. Всякий конкретный случай требует четкого выяснения точной болевой локализации, которая может появиться в костях, мышцах, конечностях.
В это время строения костей, сосудов, аппарата связок и мышц имеют ряд особенностей, которые обеспечивают питание, правильный обмен веществ и темпы роста. У детей быстрее остальных вырастают голени и стопы. В местах стремительного роста ткани должен быть обеспечен обильный кровоток. Подрастающие ткани организма, благодаря сосудам, снабжающим питание мышц и костей, должным образом обеспечиваются кровью. Однако — число эластичных волокон в них минимальное. Следовательно, при движении у ребенка совершенствуется циркуляция крови. Когда мышцы трудятся – кости растут и развиваются. Когда ребенок спит, наблюдается понижение тонуса венозных и артериальных сосудов. Сбавляется интенсивность кровотока — появляются болезненные ощущения.
- Патология ортопедическая — плоскостопие, сколиоз, искривление позвоночника, неправильная осанка
При указанных недугах центр тяжести смещается, и на определенный участок ноги приходится максимальное давление.
- Хронические носоглоточные инфекции
К примеру — кариес, аденоидит, тонзиллит. Именно поэтому в детском возрасте нужно регулярно посещать лор — врача и стоматолога. Боль в ногах может сообщать о наличии различных заболеваний инфекционного характера.
- Нейроциркуляторная дистония (по гипотоническому типу)
Этот недуг вызывает боль в ножках у детей по ночам. Дети с таким заболеванием жалуются попутно на головные боли, сердечный дискомфорт, дискомфорт в области живота. Также возможно нарушение сна.
- Сердечно — сосудистая врожденная патология
Вследствие этой патологии понижается кровоток. При хождении дети могут падать и спотыкаться — это связано с усталостью ног и ощущением боли.
- Прирожденная неполноценность соединительных тканей
Дети с подобной аномалией могут страдать варикозным расширением вен, почечным опущением, искривлением осанки, сколиозом, плоскостопием.
Они могут стать причиной детской хромоты. Дети старшего возраста часто растягивают связки и мышцы. Процесс заживления не требует постороннего вмешательства.
- Сильные эмоции или стресс
Это в некоторых случаях может стать причиной хромоты. В особенности это заметно, когда ребенок взволнован или расстроен. Обратиться за помощью к врачу нужно, если на следующий день хромота не пройдет.
- Ушиб (или воспаление) колена или лодыжки
- Воспаление пальца на ногах, вросший ноготок
- Тесная обувь
- Растяжение Ахиллова сухожилия
Оно может спровоцировать боли в пятке. В случае поражения стопы могут беспокоить боли в середине или средней части ступни. Также приносить дискомфорт могут водяные мозоли.
- Недостаток витаминов и микроэлементов
Дети в возрасте старше трех лет жалуются на боль в икроножных мышцах, связанную с недостатком поступления в зоны роста костей фосфора и кальция.
При любой ОРВИ или гриппе у ребенка также могут болеть все суставы. Снять боль поможет обычный парацетамол.
Если ребенок жалуется на ножную боль, необходимо обратиться за помощью к следующим специалистам:
- Детскому неврологу;
- Гематологу;
- Педиатру;
- Ортопеду – травматологу.
Идти к врачу нужно в случае, если:
- Вы заметили воспаление и покраснение тазобедренного, коленного или голеностопного сустава;
- Ребенок без очевидной причины хромает;
- Есть подозрение на основательную травму или перелом.
- Любая травма может служить источником внезапной боли в ногах. К врачу необходимо обратиться при наличии припухлости или боли в суставе.
- Если сустав пухлый и приобрел красный или бурый цвет,нужно незамедлительно обратиться к доктору. Возможно – это начало тяжелого системного заболевания или попадание в сустав инфекции.
- Очень серьезно необходимо отнестись к появлению болей в суставах у ребенка по утрам — они могут свидетельствовать о наличии болезни Стилла или лейкемии.
- Среди детей достаточно расширена болезнь Шляттера. Недуг проявляется в виде острой боли в колене (передней его части), в месте присоединения сухожилия коленной чашечки к берцовой кости. Причина данного заболевания не установлена.
Каждый родитель должен наблюдать за своим чадом, следить за его обувью, обеспечивать полноценное питание и не ограничивать ребенка в движении. В рационе малыша должно быть все необходимое для нормального развития и роста детского организма.
источник
Боль в мышцах – к какому врачу обращаться? Какие анализы и обследования может назначить врач при боли в мышцах?
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Боль в мышцах (миалгия) провоцируется различными причинами, поэтому и обращаться при ее возникновении необходимо к докторам разных специальностей, в сферу компетенции которых входит диагностика и лечение заболеваний, вызвавших болевой синдром. Соответственно, в каждом случае необходимо предположить, какое заболевание стало причиной боли в мышцах, и обратиться к врачу, занимающемуся лечением и диагностикой этой заподозренной патологии. Предположить заболевание-провокатор болевого синдрома в мышцах можно по совокупности клинической симптоматики, имеющейся у человека. Ниже рассмотрим, к врачам каких специальностей необходимо обращаться при боли в мышцах в зависимости от имеющейся сопутствующей симптоматики.

К врачу-травматологу (записаться) также необходимо обращаться, если человек страдает плоскостопием (стопа уплощенная, свод практически не отрывается от пола), кифозом (сутулость), сколиозом (искривление позвоночника вправо или влево), синдромом короткой ноги (одна нога короче другой), имеет несимметричный таз (одна половина таза меньше другой), слишком длинный свод стопы («греческая стопа») или короткие плечи, на фоне которых испытывает постоянные или периодические боли в мышцах в различных частях тела.
Если боль в мышцах локализована глубоко, носит сверлящий, рвущий, распирающий характер, усиливается при движениях, возникает через некоторое время после травмы или инфекционного заболевания, сочетается с отеком, покраснением и напряженностью в болезненной области, а также температурой, слабостью, головной болью, то следует в срочном порядке обращаться к травматологу или хирургу (записаться), так как симптоматика свидетельствует об остеомиелите (воспалении кости).
К травматологу необходимо обращаться, если имеются симптомы межпозвоночной грыжи, такие, как боли и мышечная скованность в каком-либо отделе спины, усиливающиеся со временем, приводящие к затруднениям при ходьбе и наклонах, искривлению в пораженном участке позвоночника (например, кривошее, сколиозу и т.д.), провоцирующие боли в области сердца, желудка, а также дискинезию кишечника, люмбаго.
Если боль, главным образом, локализована в суставах или в позвоночнике, а в мышцы, расположенные рядом, только отдает, сочетается со скованностью движений, деформацией суставов или позвоночника, то подозревается остеоартроз или остеопороз. В таком случае необходимо обращаться к травматологу-ортопеду.
К врачу-неврологу (записаться) необходимо обращаться, когда подозревается фибромиалгия, проявляющаяся следующей симптоматикой:
- постоянные боли или жжение в мышцах по всему телу, сочетающиеся с ощущением в участке боли покалывания, онемения, бегания «мурашек»;
- усталость мышц, усиливающаяся при малейшей нагрузке;
- сложности при засыпании, разбитость даже после длительного сна;
- тревожность;
- депрессия;
- ухудшение памяти, невнимательность;
- головные боли;
- иногда боли в суставах.
Также к врачу-неврологу необходимо обращаться, если подозревается остеохондроз, проявляющийся сильной болью в мышцах спины, шеи или поясницы. Боль тупая, но присутствует постоянно, приводя к ограничению объема движений и необходимости все делать медленно и аккуратно – садиться, вставать, поворачиваться и т.д.
Кроме того, к врачу-неврологу необходимо обращаться, если боль в мышцах обусловлена периодическими судорогами.
Если у человека периодически возникают приступы острой, колющей, режущей, рвущей боли в какой-либо мышце, вызывающие онемение, покалывание, жжение или мышечную слабость в области болезненности, проходящие через некоторое время самостоятельно и после завершения приступа, не проявляющиеся какими-либо симптомами, то подозревается невралгия, и в таком случае необходимо обращаться к врачу-неврологу.
При болях в мышцах вследствие травмы необходимо обращаться к врачу-травматологу или хирургу.

К врачу-терапевту (записаться) необходимо обращаться, если боль в мышцах возникает на фоне симптомов острого респираторного заболевания (насморк, боль, першение в горле, кашель и т.д.), так как в этом случае она носить вторичный характер и является проявлением интоксикации организма (отравления веществами, выделяемыми патогенными микробами).
Если человек страдает какими-либо заболеваниями обмена веществ (сахарный диабет, гликогеноз, амилоидоз), на фоне которых появляются боли в мышцах, то следует обращаться к специалистам, занимающимся лечением основной патологии (при сахарном диабете – к эндокринологу (записаться), при амилоидозе и гликогенозах – к ревматологу).
Если боль в мышцах ног возникает на фоне ожирения, то следует обращаться одновременно к двум специалистам – к эндокринологу для выяснения причин избыточного веса и его нормализации, и к ортопеду для оценки состояния и наличия деформаций костей стоп.
К врачу-инфекционисту (записаться) необходимо обращаться, если возникает подозрение на наличие инфекционных заболеваний, протекающих с поражением мышц (токсоплазмоз, бруцеллез, трихинеллез, цистицеркоз), которые характеризуются болями в мышцах и суставах, повышенной температурой тела, недомоганием, головными болями, расстройством сна, ощущением онемения, покалывания и бегания «мурашек», высыпаниями на коже, отеком лица, кашлем, ознобом, возможно развитием менингита или энцефалита.
Когда при ходьбе в мышцах ног ощущаются сильные боли, сопровождающиеся судорогами и заставляющие человека останавливаться на несколько минут (перемежающаяся хромота), или же мучают постоянно присутствующие боли в мышцах ног, уменьшающиеся при свешивании голени со стула, кровати и т.д. – подозревается заболевание сосудов (атеросклероз, облитерирующий эндартериит, синдром Рейно). В таком случае необходимо обращаться к врачу-ангиологу (записаться), сосудистому хирургу (записаться) или флебологу (записаться).
Если боль в мышцах ног распирающая, сочетается с ощущением тяжести, усталости ног, отеками, судорогами по ночам и фиксируется на фоне хорошо видимых выбухающих вен, узлов, сосудистой сеточки под кожей, то следует обратиться к врачу-флебологу или ангиологу, так как в подобной ситуации речь идет о варикозном расширении вен или тромбофлебите. Если попасть к флебологу и ангиологу невозможно, то рекомендуется обращаться к хирургу.
Если боль в различных группах мышц является только сопутствующим симптомом к следующим основным – боли в суставах, высыпания на коже, точечные кровоизлияния, мраморная окраска кожи, головные боли, судороги, симптомы со стороны сердца (боли, одышка и т.д.), почек (белок в моче, отеки и т.д.), то подозревается системное аутоиммунное заболевание (ревматоидный артрит, красная волчанка, ревматизм, склеродермия), и в таком случае необходимо обращаться к врачу-ревматологу.

Если человек ощущает боль в мышцах спины, и при этом его беспокоят ощущение тяжести в желудке, изжога, отрыжка, метеоризм, запоры или поносы, то следует обращаться к врачу-гастроэнтерологу (записаться), так как в подобном случае речь может идти о нетипичном течении язвенной болезни желудка, когда боль ощущается не в животе, а в мышцах спины.
Рассмотрим, какие анализы и обследования может назначать врач при боли в мышцах в зависимости от того, какое заболевание подозревается в качестве причинного фактора болевого синдрома.
При подозрении на миозит, когда ноющая тупая боль локализуется в какой-либо группе мышц (шеи, поясницы, голени, рук и т.д.), усиливается при движении, переохлаждении, смене погоды и ощупывании пораженной мышцы, сочетается с мышечной слабостью, покраснением и отечностью – врач, в первую очередь, осматривает и опрашивает пациента, а затем прощупывает руками болезненные области тела. Дополнительно для оценки общего состояния организма назначается общеклинический анализ крови. Как правило, другие анализы и обследования при миозите не назначаются, так как диагноз очевиден по результатам осмотра и ощупывания мышц. Однако при наличии технической возможности и желании выявить воспалительные инфильтраты и уплотнения в мышцах может быть назначена магнитно-резонансная томография (записаться) и рентген (записаться) части тела, на которой расположен очаг мышечной боли. Если миозит, несмотря на лечение, не проходит в течение длительного времени – врач назначает анализ крови на ревматоидный фактор (записаться) для выяснения того, не имеет ли место патология соединительной ткани.
При подозрении на воспалительные процессы в сухожилиях и окружающих их тканях (миоэнтезит, тендинит или паратенонит), которые проявляются сильной острой болью в области сухожилия любой мышцы, сначала возникающей при физической нагрузке, а со временем не стихающей даже в покое, сочетающейся с похрустыванием или потрескиванием при движениях – врач производит осмотр, ощупывает пораженные участки тела, а для подтверждения заболевания может назначить магнитно-резонансную томографию или УЗИ (записаться). Однако зачастую диагноз воспалительного заболевания сухожилий ставится только на основании осмотра и ощупывания пораженных участков тела, так как клиническая картина очевидна, и инструментальная диагностика, в принципе, не нужна.
При подозрении на фибромиалгию, когда человек испытывает постоянные боли в мышцах по всем телу, сочетающиеся с ощущением жжения, покалывания, онемения, бегания «мурашек», сложностями при засыпании, разбитостью даже после длительного сна, тревожностью, депрессией, ухудшением памяти, невнимательностью, головными болями, усталостью мышц, усиливающейся при любой нагрузке, а иногда и болями в суставах – врач самостоятельно исследует так называемые триггерные точки. При фибромиалгии надавливание на эти точки вызывает сильную боль. В принципе, выявление болезненности триггерных точек и является подтверждением диагноза фибромиалгии.
При подозрении на ревматическую полимиалгию, когда вместе с повышением температуры тела появляются тянущие, дергающие или режущие боли в мышцах шеи, бедер, ягодиц, плечевого пояса, а иногда рук и ног, которые затем присутствуют постоянно, усиливаются после долгого периода без движения, провоцируют сильное ограничение объема движений, а через несколько месяцев присоединяются боли в суставах – врач назначает УЗИ и магнитно-резонансную томографию пораженных участков тела. Данные методы обследования позволяют выявить воспалительные изменения в тканях, характерные для полимиалгии. Дополнительно для подтверждения ревматического характера заболевания назначается общий анализ крови, анализ на концентрацию С-реактивного белка, наличие ревматического фактора и LE-клеток.
Когда подозревается полимиозит, проявляющийся болями в мышцах при движении в сочетании со слабостью, уплотнением и отечностью болезненных мышц, расстройством речи, глотания, опущением верхнего века, отечностью, покраснением и болями в суставах, болями в животе, запором или поносом, аритмией, снижением артериального давления – врач назначает общий анализ крови (ускорение СОЭ и лейкоцитов больше нормы), биохимический анализ крови (повышена активность АлАТ, АсАТ, КФК и альдолазы), анализ крови на наличие антинуклеарных антител и ревматоидного фактора. Результаты этих анализов позволяют в сочетании с клиническими симптомами поставить диагноз полимиозита. Но, поскольку при полимиозите имеются симптомы со стороны внутренних органов, врач для исключения заболеваний этих органов назначает УЗИ брюшной полости (записаться) и сердца (записаться), гастроскопию (записаться), ЭКГ (записаться) и рентген легких (записаться). Для исключения других нервно-мышечных патологий врач назначает электромиографию (записаться). И когда все эти исследования будут пройдены и исключены другие заболевания, для окончательного подтверждения полимиозита врач назначит биопсию (записаться) с изучением структуры мышц под микроскопом.
Когда подозревается подагра, проявляющаяся болями в суставах, покраснением, припухлостью и блеском кожи над суставами, сочетающимися с болями в мышцах вблизи пораженного сустава, врач в первую очередь назначает рентген и биохимический анализ крови (мочевая кислота, серомукоид, белковые фракции). Если эти исследования подтверждают подагру, то дополнительно назначается анализ суставной жидкости, которая забирается методом пункции сустава (записаться). Если в суставной жидкости обнаруживаются кристаллы урата натрия, то диагноз подагры считается окончательно подтвержденным.
Когда боль в мышцах возникает на фоне симптомов острого респираторного заболевания (насморк, боль, першение в горле, кашель и т.д.), врач назначает общий анализ крови и мочи для оценки состояния организма. На этом диагностические мероприятия обычно прекращают, так как диагноз очевиден на основании клинической симптоматики.
Когда боли в мышцах у человека возникают на фоне имеющегося плоскостопия, кифоза, сколиоза, синдрома короткой ноги, несимметричного таза, слишком длинного свода стопы или коротких плеч, врач назначает только рентгенологическое исследование для выявления деформаций и аномалий строения костей. Каких-либо других методов обследования не применяется, так как диагноз ставится на основании данных осмотра.
Когда через некоторое время после перенесенной травмы, ранения или тяжелой инфекции появляются сверлящие, рвущие или распирающие боли, которые ощущаются глубоко в тканях, усиливаются при движениях, сочетаются с отеком, покраснением и напряженностью в болезненной области, а также температурой, слабостью, головной болью – врач подозревает остеомиелит и назначает рентген для подтверждения диагноза. При наличии технической возможности рентген заменяют компьютерной томографией. А для уточнения характера повреждения расположенных рядом с костью мягких тканей могут назначать магнитно-резонансную томографию (не обязательно назначается). Если на поверхности тела видны свищевые ходы, то назначается и выполняется фистулография (записаться) для выяснения того, как расположены свищи, связаны ли они с пораженной костью, с какими еще органам сообщаются и т.д.
Когда человек ощущает постоянные тупые боли в области мышц шеи, спины, поясницы, которые ограничивают движения, усиливаются при движениях, вынуждая все передвижения совершать медленно и аккуратно – врач подозревает остеохондроз и назначает рентген позвоночного столба. В принципе, других исследований может и не назначаться, так как рентген позволяет диагностировать остеохондроз с высокой точностью. Однако для оценки состояния мягких тканей позвоночника врач может назначить дополнительно томографию.
Если боль в мышцах возникает на фоне судорог, врач назначает следующие обследования для выявления очага судорожной готовности в мозге:
- Электроэнцефалография (записаться);
- Реоэнцефалография (записаться);
- Томография головного мозга;
- Офтальмоскопия (записаться);
- Рентгенография черепа (записаться);
- Биохимический анализ крови (калий, натрий, кальций, магний).
Обычно назначаются все вышеперечисленные обследования сразу, так как они позволяют оценить кровоток в мозге, выявить очаг судорожной готовности в мозге, а также понять, обусловлены ли судороги дефицитом калия, кальция или натрия в организме.
Если боль в мышцах обусловлена травмой, то врач обычно ограничивается осмотром, ощупыванием тканей, а также УЗИ, поскольку эти простые исследования позволяют оценить степень повреждений и назначить необходимое лечение.
Когда человека беспокоят приступы острой, колющей, режущей боли в какой-либо мышце, сочетающиеся с онемением, покалыванием, жжением или мышечной слабостью в области болезненности, проходящие самостоятельно и вне приступов не проявляющиеся никакими симптомами – врач подозревает невралгию и производит специальный неврологический осмотр и обследование (пробы рефлексов, чувствительности, различные позы, движения и т.д.). Диагноз ставится именно на основании данных специального неврологического осмотра и характерных клинических симптомов. Если нужно оценить состояние проведения импульса по нервам, а также скорость мышечной реакции на нервный сигнал, то назначается электронейромиография (записаться). А вот для выяснения причины невралгии может назначаться УЗИ, томография и рентген.
Когда боль в мышцах ног обусловлена избыточным весом, врач-ортопед назначает рентген стоп (записаться), коленных и голеностопных суставов (записаться) с целью выявления деформаций костей под действием слишком большого веса, давящего на них. Для оценки патологических изменений в мягких тканях назначается магнитно-резонансная томография и УЗИ.
Если боль в мышцах обусловлена наличием инфекционного заболевания, протекающего с поражением мышечных структур (токсоплазмоз, бруцеллез, трихинеллез, цистицеркоз), то врач сначала анализирует клиническую картину, и на основании этого ставит предположительный диагноз, для подтверждения которого назначает обследование.
Если подозревается токсоплазмоз (боль в мышцах, увеличение лимфатических узлов, поражение глаз и ЦНС), то для подтверждения наличия именно этой инфекции врач назначает какие-либо из следующих анализов:
- Исследование под микроскопом мазков-отпечатков с пораженных органов (глаз), крови, спинномозговой жидкости;
- Внутрикожная аллергическая проба (записаться) с токсоплазмином;
- Анализ крови на наличие антител (IgG, IgM) к токсоплазме;
- Обнаружение антител к токсоплазме в крови методами РСК, РНИФ, ИФА, РНГА (записаться).
Если у пациента подозревается бруцеллез (боли в мышцах и суставах, поражение ЦНС, целлюлит, невриты), то для подтверждения диагноза врач назначает серологические тесты — выявление антигенов бруцелл в крови методами ИФА, РКА, РЛА и РАГА и антител к бруцеллам методами РА, РНГА, РСК, РИФ. Если в 3 – 4 тестах (например, в ИФА, РКА, РНГА, РСК и т.д.) результат оказывается положительным, то бруцеллез считается подтвержденным, а диагностика завершенной. Помимо серологических тестов, может быть назначен тест на взаимодействие бруцелл с сывороткой больного (такой тест назначается, только если лаборатория оборудована для работы с особо опасными инфекциями).
Если у пациента подозревается трихинеллез (боль в мышцах, тошнота, понос, метеоризм, кашель), то для подтверждения наличия инфекции назначается выявление антигенов и антител к трихинеллам в крови методами серологической диагностики – ИФА, РНГА, РСК, РИФ, РЭМА. Если результат серологических тестов положителен, то трихинеллез подтвержден. Помимо серологических тестов, когда нужно быстро определить трихинеллез, врач может назначить внутрикожную аллергологическую пробу, когда в кожу вводится аллерген трихинелл, и если развивается бурная реакция, то это свидетельствует об уже имеющемся заражении. Если же трихинеллез не удалось подтвердить лабораторными методами, но подозрение на него имеется, то врач назначает биопсию мышц с исследованием под микроскопом и выявлением личинок трихинелл.
Если у пациента подозревается цистицеркоз (боль в мышцах, округлые уплотнения в мягких тканях по всему телу, симптомы со стороны сердца, ЦНС, глаз), врач для его подтверждения назначает анализ на выявление антител и антигенов цистицерков в крови методами РСК, РНГА, ИФА, а также исследование спинномозговой жидкости (реакция с антигенами цистицерка + подсчет лейкоцитов, лимфоцитов, эозинофилов и других клеток крови). Если эти анализы положительны, то цистицеркоз подтвержден. Однако поскольку цистицеркоз вызывается исключительно при наличии заражения свиным цепнем, который паразитирует в кишечнике, врач обязательно назначает анализ кала и соскоба с околоанальной области на онкосферы свиного цепня.
- Выслушивание тонов сердца стетофонендоскопом (записаться);
- Измерение артериального давления;
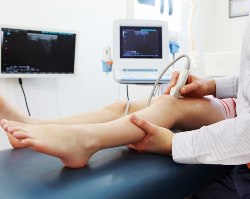
- Определение пульсации артерий ног;
- Биохимический анализ крови (холестерин, триглицериды, липопротеины высокой и низкой плотности);
- Артериография сосудов;
- Ангиография (магнитно-резонансным или мультиспиральным томографическим методом) (записаться);
- УЗИ сосудов конечностей (записаться);
- Допплерография сосудов конечностей (записаться);
- Реовазография конечностей (записаться) (позволяет оценить скорость кровотока);
- Термография;
- Капилляроскопия (записаться);
- Лазерная допплеровская флоуметрия:
- Функциональные пробы (холодовая, термометрическая, Гольдфлама, Шамовой, паранефральная или паравертебральная блокада поясничных ганглиев) (записаться).
В первую очередь врач определяет пульсацию артерий ног, измеряет давление и выслушивает тоны сердца, затем назначает УЗИ, допплерографию, артериографию и реовазографию сосудов нижних конечностей с целью выявления имеющейся патологии кровотока. Обычно данных обследований достаточно для постановки диагноза и отличения атеросклероза, эндартериита и синдрома Рейно друг от друга. Однако если эти исследования не позволили поставить точный диагноз, то дополнительно для подтверждения атеросклероза назначается ангиография, синдрома Рейно – лазерная допплеровская флоуметрия и холодовая роба, а облитерирующего эндартериита – термография, капилляроскопия и функциональные пробы (за исключением холодовой).
Если боль в мышцах ног сочетается с усталостью, тяжестью и отеком ног, судорогами по ночам, развивается на фоне видимых сосудистых звездочек, венозных сеточек и узлов под кожей, то ставится диагноз варикозного расширения вен. Для подтверждения диагноза не проводят специальных обследований, так как он очевиден на основании характерных клинических признаков. Однако для оценки тяжести нарушений кровотока врач назначает ангиосканирование и допплерографию сосудов. Для получения дополнительных данных о характере и степени нарушения кровотока в расширенных венах может назначаться рентгенологическая ангиография и реовазография. В дополнение к инструментальной диагностике, при варикозном расширении вен врач обязательно назначает общий анализ крови и анализ свертываемости крови (коагулограмму) (записаться) для определения риска тромбозов. Кроме того, если имеется четко локализованная боль, отек, покраснение в области варикозно расширенного сосуда, то подозревается тромбофлебит. В таком случае для его диагностики обязательно назначается ультразвуковое ангиосканирование, допплерография и реовазография.
Когда боли в основном ощущаются в суставах или позвоночнике, а в расположенные рядом мышцы только отдают, сочетаются со скованностью движений и деформациями – подозревается остеоартроз или остеопороз. Для диагностики остеоартроза (подозревается при локализации болей в суставах) назначается рентген, при помощи которого диагноз удается поставить практически всегда. При хорошей технической оснащенности рентген заменяется компьютерной томографией. Однако если данные рентгена не слишком точны, то назначается магнитно-резонансная томография. Для диагностики остеопороза (подозревается при локализации болей в грудном и поясничном отделе позвоночника) назначается денситометрия и компьютерная томография. Рентген позволяет выявлять остеопороз только на поздних стадиях, поэтому его редко назначают для диагностики этой патологии.
Когда боли в разных мышцах – только сопутствующее проявление, сочетающееся со следующими основными симптомами: боли в суставах, высыпания на коже, точечные кровоизлияния, мраморная окраска кожи, головные боли, судороги, симптомы со стороны сердца (боли, одышка и т.д.), почек (белок в моче, отеки и т.д.), врач подозревает системное аутоиммунное заболевание (ревматоидный артрит, красная волчанка, ревматизм, склеродермия) и назначает следующие анализы и обследования для их подтверждения:
- Общий анализ крови;
- Общий анализ мочи;
- Биохимический анализ крови (С-реактивный белок, ревматоидный фактор, титр АСЛ-О);
- Анализ крови на волчаночный антикоагулянт;
- Анализ крови на антитела к фосфолипидам;
- Анализ крови на LE-клетки;
- Анализ крови на антитела к двуспиральной ДНК и антинуклеарные факторы;
- Анализ крови на антикератиновые антитела.
Все вышеуказанные анализы обычно назначаются сразу, так как они позволяют выявлять и отличать друг от друга различные ревматические заболевания. Дополнительно к лабораторным методам, позволяющим уточнить диагноз, для оценки состояния и степени поражения внутренних органов врач назначает рентген легких, ЭКГ, Эхо-КГ, томографию суставов, УЗИ различных органов. Помимо описанных, при системных ревматических заболеваниях могут назначаться различные другие дополнительные анализы и обследования, которые необходимы для оценки степени выраженности патологических изменений в органах и тканях.
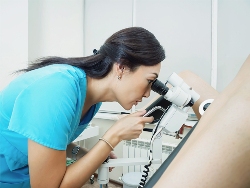
Когда женщина испытывает боли в мышцах влагалища и преддверия вагины, врач производит гинекологический осмотр, во время которого отмечает рефлекторный мышечный спазм, и на основании этого ставит диагноз вагинизма. Для выявления причин данного явления врач забирает мазки из половых органов и назначает их микроскопическое исследование (рассматривание под микроскопом) и бактериологический посев для выявления различных патогенных микробов, способных провоцировать вялотекущий воспалительный процесс со спазмами мышц. Также дополнительно может назначаться выявление патогенных микробов методом ПЦР (записаться) в отделяемом влагалища, уретры и шейки матки.
Когда подозревается нетипичное течение язвенной болезни желудка, то есть боль чувствуется не в животе, а в мышцах спины, но сочетается с расстройством пищеварения (изжога, отрыжка, метеоризм, тяжесть в желудке, поносы или запоры и т.д.), врач назначает в обязательном порядке гастроскопию и анализ на наличие Helicobacter Pylori (записаться) (любым доступным методом). Как правило, этих методов достаточно для постановки диагноза, но в некоторых случаях может потребоваться дополнительная информация об особенностях течения заболевания, и тогда врач назначает рентген желудка с контрастом (записаться) и биопсию тканей язвы. Дополнительно к инструментальным обследованиям при язве желудка врач назначает общий анализ крови (для выявления анемии) и анализ кала на скрытую кровь (для определения того, кровит ли язвенный дефект).
Автор: Наседкина А.К. Специалист по проведению исследований медико-биологических проблем.
источник