Часто люди жалуются, что больно наступать на подушечку стопы во время ходьбы. На ноги приходится очень большая нагрузка, и дискомфорт, который вызывают болезненные ощущения, значительно ухудшает нормальный ритм жизни. При таком недомогании следует обратиться за помощью к врачу, но прежде, чем начать лечение, надо выяснить, почему болит подушечка под пальцами на ноге.
Причин такого недомогания может быть несколько. Возможно, была травма ноги при падении или ударе. Часто причиной недомогания является плоскостопие, которым страдает пациент. Стопа при этом изменяется в подъеме, вызывая у пациента сильную ноющую боль при ходьбе. Если заболевание прогрессирует, то человек чувствует боль постоянно, даже после отдыха.
У пожилых людей такие болевые ощущения могут возникать из-за недостатка в организме кальция. С возрастом в организме человека нарушается обмен минеральных веществ. Остеопорозом страдают в основном женщины. Болезнь развивается постепенно, со временем боль на подушечке и у основания пальцев только усиливается.
Часто болят подушечки под пальцами на ногах из-за воспалительного процесса в области сухожилий. Такое заболевание вызывает дискомфорт только при ходьбе, в покое боль не наблюдается. Воспалительный процесс в стопе может возникнуть после травмы или, например, при бурсите.
У женщин ступня и подушка под пальцами может болеть из-за ношения узкой обуви или на высоком каблуке. При этом страдают нервные окончания в стопе, боль усиливается, если женщина кроме неудобной обуви имеет еще и большой вес. При таком недомогании дамы чувствуют боль между средним и безымянным пальцами. Стопы могут неметь, некоторые пальцы теряют чувствительность.
Болевые ощущения на подушечках ноги чувствуют и люди, страдающие более серьезными заболеваниями, например сахарным диабетом или варикозным расширением вен. При ходьбе боль их мучает на подушечках под пальцами. После отдыха в горизонтальном положении боль стихает.
При ослабленной иммунной системе на подошвах могут возникнуть небольшие новообразования – бородавки, они твердые и шершавые. При грибковой инфекции кроме боли пациент чувствует зуд. Кожа на подушечках при этом становится сухой, красной, на ней появляются трещины.
При обнаружении хоть одного признака недомогания следует обратиться за консультацией к специалисту. Выяснив причину заболевания, врач назначит необходимое лечение, индивидуально в каждом конкретном случае. Самолечение может привести только к осложнению ситуации.
Чтобы точно поставить диагноз, врач может назначить рентген конечностей, компьютерную томографию, радиоизотопное сканирование. При первичном проявлении боли на подушечке стопы надо отдохнуть и обратиться к врачу. Если это произошло после травмы, вызвавшей защемление нерва, могут назначить курс иглоукалывания в качестве дополнительной к основному лечению процедуры.
Если боль вызвана остеопорозом, врач назначает препараты, содержащие кальций, магний и фосфор. При плоскостопии чаще всего болит подушечка большого пальца на ноге. Лечение в этом случае сводится к приему лекарственных препаратов, имеющих в своем составе микро- и макроэлементы. Обязательно надо носить специальную обувь или ортопедические стельки, это позволит держать ногу в правильном положении и предотвратит смещение центра тяжести на подошве во время ходьбы.
Если начинает болеть подушечка под большим пальцем из-за бурсита, то лечение сводится к применению нестероидных противовоспалительных препаратов. Эти препараты (например Диклофенак, Мелоксикам) спасают от боли и избавляют от воспалительного процесса.
При варикозном расширении вен применяют мазь, например гепариновую или изготовленную на основе конского каштана, она значительно улучшает состояние ноги. Полезно при этом заболевании и носить компрессионное белье – носки или гольфы.
При сахарном диабете ступни становятся сухими, холодными и бледноватыми. Унять боль помогают в этом случае сахароснижающие лекарственные препараты. Предусмотрена и строгая диета, которая не позволит резко повысить сахар в крови.
Против грибка стопы в аптеке имеется множество специальных спреев, мазей и растворов. Они очень эффективные и действуют конкретно на очаг заболевания. От бородавок можно избавиться при помощи препарата Суперчистотел, летом широко используют сок свежей травы чистотела. Им необходимо часто смазывать бородавки, пока они полностью не исчезнут.
В любом случае полезно сделать массаж всей стопы, расслабить ноги и унять болевые ощущения поможет и специальная гимнастика. Можно делать и расслабляющие ножные ванночки. Избавиться от боли помогут такие средства, как Ибупрофен, Кетанов, Солпадеин или Спазган. Дозировку и курс лечения назначает только врач, каждое лекарство имеет свои противопоказания, принимая их без назначения, можно серьезно навредить своему здоровью.
После консультации с врачом и выяснения, почему болят подушечки, можно к основному лечению добавить народные рецепты. При артрозах и артритах, вызывающих боль на подушечке стопы, полезно использовать мазь из березовых почек. Для ее приготовления потребуется смешать 200 г почек и 400 г растительного масла. Мазь настаивают в теплом месте около суток, затем смесь процеживают, добавляют к ней щепотку камфары. Готовой мазью смазывают проблемные места на стопе.
Чтобы избавиться от бородавок, на них можно ежедневно капать уксусной кислотой, но делать это надо очень осторожно, чтобы не затронуть здоровую кожу. Чтобы снять воспаление, применяют ножные ванночки. Для приготовления надо залить 1 л кипятка 100 г цветов липы, настаивают около 10 минут. Настой выливают в тазик, добавляют туда еще 1 л теплой воды и 2-3 ложки любого меда. Ноги в воде держат около 15 минут, делать такую процедуру лучше на ночь.
Чтобы избежать боли на подушечках стопы, надо в первую очередь тщательно подбирать обувь. Она должна быть удобной и не сдавливать ноги при ходьбе. Каблуки женщинам лучше выбирать не выше 10 см. Надо ежедневно соблюдать личную гигиену, тщательно мыть ноги, а после этого применять спреи и кремы.
Регулярно необходимо подстригать ногти, делать это надо аккуратно, чтобы не допустить их врастания. Все возможные ранки на стопе обязательно обрабатываются антисептическим средством, чтобы избежать инфекционного заражения. Длительное хождение или стояние вредит ногам, периодически следует давать им немного отдыха.
Нельзя забывать и о правильном питании, в рационе должно быть достаточное количество витаминов и минералов. Не стоит увлекаться солеными, острыми и копчеными блюдами. При возникновении малейшего дискомфорта в области подушечек стопы надо обратиться за консультацией к врачу. Любое заболевание лучше предупредить, чем затем лечить.
источник
Жжение пальцев ног в определенный период жизни для многих людей становится навязчивым дискомфортным симптомом. Он может быть вызван ношением неудобной обуви, необходимостью много работать, нагружая ноги, несоблюдением правил личной гигиены. Но существует достаточно обширный ряд случаев, когда этот симптом может указывать на серьезные нарушения здоровья, став первым признаком надвигающегося заболевания.
Жжение в ногах представляет достаточно неоднозначное дискомфортное ощущение, которое может быть вызвано различными причинами никак между собой не связанными. Стопа является местом локализации множества нервных окончаний и из-за этого считается весьма «чувствительной» зоной тела. Это активно используется в различных сферах нетрадиционной медицины, так как считается, что тот или иной вид отклика в ней может указывать на процессы, протекающие в организме и их качество. Но когда постоянно «горят» пальцы на ногах необходима точная диагностика, так как этот симптом может вызывать достаточно широкий спектр отклонений.
Опасные системные заболевания, которые приводят к разрушению нервных клеток, являются первым, на что следует проверить организм, в случае если ступня ноги начинает печь регулярно и без всяких для этого предпосылок. Нередко данная симптоматика сопровождает развитие следующих опасных заболеваний:
- Сахарный диабет. Нарушение обмена веществ, которое нередко сопровождает этот сбой, обычно приводит к недополученную тканями и системами организма питательных веществ. Для нервных клеток полноценное питание является критическим условием – любые нарушения в короткие сроки приводят к их разрушению. Аналогичное действие оказывает закупорка сосудов глюкозой – ухудшается их проходимость, что приводит к снижению эффективности питания тканей.
- Онкологическое заболевание. Злокачественные новообразования приводят к активному производству организмом антител, которые атакуют не только опухоль, но и нервную ткань.
Наследственная предрасположенность к появлению ощущения жжения в ногах – это еще одно важное условие верной диагностики его причины, которое следует учитывать. Даже без развития в организме опасных патологий или системных сбоев, когда эта проблема регулярно наблюдается у близких родственников стоит ожидать ее появления и у себя.
Причиной жжения нередко становится нарушение синтеза белка в нервных клетках вследствие мутации отвечающего за эту процедуру гена. Результатом становится развитие дискомфортного ощущения в ногах, которое усугубляется с течением времени.
Синдром «горящих ног» всегда имеет причину, по которой он возникает и впоследствии развивается. Самым простым случаем становится диагноз «нейропатия». Но, если негативные проявления стремительно прогрессируют – необходимо проведение дополнительных медицинских исследований. Они позволяют более детально изучить состояние ног и выявить сбой, приведший к появлению недуга. Пациенту может потребоваться проведение:
- электромиографии – исследования функциональных возможностей мышц с параллельной записью параметров их электрической активности;
- исследования проводимости нервных волокон совокупно с замером ответа мышцы на точечную стимуляцию;
- лабораторного тестирования крови, спинномозговой жидкости, урины, и другие помогающие установить причину исследования;
- биопсии нервного волокна с последующим его изучением под микроскопом.
Причин для развития данного заболевания существует предостаточно, но основными среди ни стоит выделить:
- продолжительное ношение неудобной обуви с узким носком или высоким каблуком;
- избыточный вес – повышенная нагрузка на ноги;
- травмы больших пальцев ног;
- поперечное плоскостопие;
- облитерирующий атеросклероз сосудов ног;
- воспалительные процессы в области голеностопного и плюснефаланговых суставов;
- неправильная походка, прыжки, профессиональное занятие беговыми видами спорта.
Неврома Мортона представляет собой доброкачественное утолщение оболочки нерва ноги. Опухоль чаще всего поражает межпальцевый нерв между третьим и четвертным пальцем, но может быть диагностирована и в других областях. Под влиянием одного или совокупности упомянутых выше факторов утолщенная оболочка нерва начинает сдавливаться плюсневыми костями, что вызывает интенсивные дискомфортные ощущения. Как только устраняется сдавливание, сразу происходит «расслабление» и ощущения горения или боли в ногах исчезают.
Внешних проявлений неврома Мортона не имеет, поэтому диагностировать ее простым осмотром ног невозможно. Для поставки диагноза потребуется помощь профессионального ортопеда, который пальпацией и при необходимости МРТ или УЗИ его подтвердит или опровергнет.
Лечение подбирается на основе диагноза, но в любом случае оно необходимо. Для запущенной стадии невромы Мортона характерны хронические болевые ощущения, «горящие ноги» и онемение даже в состоянии покоя.
Болевые ощущения в виде жжения, локализация которых приходится на пальцы ног, вызывающая желание поскорее снять обувь может оказаться симптомом невромы Мортона. Одним из подтверждений диагноза становится полное исчезновение дискомфортных ощущений в течение короткого времени после снятия обуви.
Медицинская помощь в случае синдрома «горящих ног» срочно требуется, если у больного:
- интенсивное дискомфортное жжение возникло резко и внезапно – возможный результат токсического отравления;
- дискомфорт не проходит после нескольких недель самолечения;
- в пальцах ног усиливается ощущение онемения;
- болезненные симптомы постепенно, но неуклонно усиливаются;
- ощущение «горящих ног» начинает постепенно подниматься выше;
- на ногах имеются открытые раны.
Уход за ногами, позволяющий сохранить их здоровье, включает в себя достаточно простые правила, выполнение которых не составляет труда. Нужно лишь давать своим ногам отдыхать в достаточной мере, носить удобную просторную обувь и периодически купать их в прохладной воде.
Правила профилактики актуальны для здоровых ног, а человек обычно начинает о здоровье беспокоиться после того как его утратил. Поэтому не теряйте возможность его сохранить, пока это можно сделать при помощи соблюдения нескольких простых рекомендаций.
Врач-подолог, ортопед, подиатр.
Лечение проблем, связанных со стопой: заболевание ногтей (врастание, грибок), мозоли и натоптыши, шипиги и т.д.
- Заболевания ногтей (травмы, дистофии, вросший ноготь, грибковые поражения и т.д.).
- Мозоли, натоптыши.
- Синдром диабетической стопы.
- Гиперкератоз.
- Бородавки, шипиги.
- Повышенная потливость ног.
- Изготовление индивидуальных ортопедических стелек.
- Коррекция вросшего ногтя без удаления ногтевой пластны при помощи специальных устройств: B/S пластины, пластины Подофикс, скобы Фрезера, 3TO, титановая нить.
- Медицинская обработка стоп.
- Томский военно-медицинский институт (1987 г.).
- Клиническая ординатура по хирургии (1992 г.).
- Клиническая ординатура по дерматологии (2009 г.).
Курсы повышения квалификации:
- Курсы повышения квалификации по ортониксии (1992 г.).
- Курсы повышения квалификации по ортониксии (2009 г.).
- Диплом об окончании курса аппаратного обработки стоп (2011 г.)
- Военный врач Западной группы войск (Германия) (1987-1992 гг.).
- Врач терапевтического отделения ЦРБ г. Скадовск (Украина) (1992-1995 гг.).
- Врач специализированной части МЧС г.Челябинск (1995-2009 гг.).
- Врач-подолог ногтевого центра, г. Челябинск (2009-2011 гг.).
- Врач-подолог Мастерской стопы и осанки «Мастер Ног», г. Челябинск (2011-2017 гг.).
- Врач-подолог клиники «Надежная помощь», г. Сочи (2017- н.в.).
источник
Если пекут пальцы на ногах, это повод обратиться за помощью к врачу. Данная проблема может иметь одну или несколько причин, являющихся опасными для здоровья взрослого и ребенка. Точная диагностика и своевременное оказание квалифицированной помощи важны для устранения данного состояния.
- Неподходящая обувь – одна из распространенных причин, почему могут жечь пальцы ног.
- Неврома Мортона – воспалительный процесс, результатом которого является доброкачественное уплотнение подошвенного пальцевого нерва. Заболевание может являться причиной ощущения жжения пальцев.
- Заболевания суставов – артроз, синовит, подагра, хондрокальциноз, бурсит, артрит могут оказывать воздействие на стопы.
- Расстройство кровообращения – различные проблемы с венами и артериями часто приводит к ощущению жжения пальцев. К подобным заболеваниям относятся: васкулит, тромбоз, тромбофлебит.
- Сахарный диабет – эндокринное заболевание, связано с нарушением усвоения глюкозы в организме, может стать причиной того, что периодически горят пальцы на ногах.
- Беременность.
- Невропатия. В результате раздражения или травмы нерва появляется жжение пальцев ног.
- Грибок – инфицирование кожи, ногтей, вызываемое болезнетворными микроорганизмами; проявляется сухостью, шелушением, покраснением, затем начинается зуд, в основном между пальцами ног. Среди инфекций, провоцирующих эти неприятные ощущения, «микоз» считается чрезвычайно распространенным.
- Наследственная предрасположенность.
- Ожог – травма кожи, вызванная действием температуры или химических веществ, является причиной повреждения нервных окончаний. В результате могут болеть и печь ноги.
- Экстремальный холод и обморожение.
- Травма ног.
Ощущения того, что жгут и болят, немеют, опухают конечности, могут свидетельствовать и о других опасных для жизни человека заболеваниях — инсульте. Если между четвертым пальцем и мизинцем мокнет кожа, беспокоит чувство жжения на подушечках пальцев, это может быть первым проявлением некротического процесса.
Большое значение имеет точная диагностика:
- Выяснение причины проявления симптомов: осмотр невролога, дерматолога, других узких специалистов, сдача необходимых анализов.
- Диагностика состояния сердечно-сосудистой, нервной, опорно-двигательной и других систем: магниторезонансная томография (МРТ), ангиография с использованием контрастного вещества; допплерография электроэнцефалография, ЭКГ, рентгенография.
- Далее врач подбирает дополнительные уточняющие методы диагностики.
Лечение подразделяется на:
- медикаментозное;
- хирургическое;
- нетрадиционная медицина;
В зависимости причины применяют следующие медикаменты:
- Антигистаминные препараты (для снятия зуда и устранения проявлений аллергических реакций). Наиболее известные препараты: Аллегра, Фексофаст, Тигофаст, Алтива, Кестин, Норастемизол, Левоцетиризин, Зилола, Алерзин, Гленцет, Рупафин.
- Нестероидные противовоспалительные препараты, (оказывают жаропонижающий эффект, устраняет болевой синдром). Найз, Ибупрофен, Диклофенак, Нимесил, Аспирин.
- Хондропротекторы (применяются при лечении болезней суставов). Хондроксид, Терафлекс, Эльбона, Алфлутоп, Акулий хрящ, мазь Траумель.
Если неприятные ощущения в области стоп возникли ночью или когда аптека уже закрыта, могут помочь вылечить или временно обезболить народные средства:
- яблочный уксус — облегчает боль, снимает воспаление;
- в горячую воду добавить 2 столовые ложки уксуса, 1⁄2 чайной ложки соли, размешать. Поместить ноги в полученный раствор примерно на 20–30 минут. Данную процедуру повторять трижды в день;
- ванночки с календулой, липой, ромашкой, имеют противовоспалительные свойства. 2 столовые ложки на 1 литр воды. Остудить, процедить. Для использования подогревать отвар до комфортной температуры;
- гвоздичное масло характеризуется антисептическими свойствами, улучшает циркуляцию крови. Трижды в день массировать пораженную область пальцев;
- ванночки с содой — антисептические, противовоспалительные, противогрибковые свойства.
Мероприятия для устранения сильного жжения в ступнях:
- массаж ступней;
- контрастный душ для стоп в течение 15-20 минут;
- подъем ног выше уровня головы не менее 10 минут;
Несвоевременное обследование и лечение заболеваний, вызывающих рассматриваемый симптом, может привести к различным осложнениям:
- повреждения нервов и/или головного мозга;
- ампутация конечности;
- обострение существующих симптомов.
Профилактика включает несложные правила. Необходимое условие – правильный уход: давать ногам регулярно отдыхать, носить исключительно подходящую (удобную) обувь, периодически мыть ступни в прохладной воде. Полезна езда на велосипеде, плавание, ходьба на лыжах. Систематически проходить комплексное обследование.
Данные правила профилактики актуальны только для здоровых ног, а не когда здоровье уже утрачено. Болезнь легче предупредить, чем лечить.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Подагра – заболевание, обусловленное нарушением обмена пуринов. Характеризуется увеличением количества мочевой кислоты в крови, и отложениями ее солей (уратов) в суставных тканях.
Обычно подагрический приступ начинается как раз с появления болей в суставе большого пальца ноги. При развитии заболевания патологический процесс может распространяться на все большее число суставов – возникает полиартрит. Но чаще всего при подагре поражаются суставы именно нижних конечностей: коленные, голеностопные, суставы стоп. А наиболее выраженные нарушения и боли наблюдаются в суставах пальцев ног.
Приступы подагры начинаются преимущественно в ночное время. Характеризуется такой приступ быстрым нарастанием местной температуры вокруг сустава, и его покраснением. Быстро увеличивается его отечность и болезненность. Мучительная жгучая боль распространяется от пальцев вверх по ноге. Воспаление может захватывать и мягкие ткани, формируя клиническую картину флебита или целлюлита. Средняя продолжительность подагрических атак составляет несколько суток, а иногда и недель. После стихания признаков сустав постепенно приобретает свою нормальную форму.
При подагре обострения наблюдаются от двух до шести раз в год, а факторами, провоцирующими начало приступа, являются:
- злоупотребление алкогольными напитками;
- погрешности в рационе в виде большого количества мясных или жирных блюд;
- злоупотребление кофе, какао или крепким чаем;
- интенсивные банные процедуры.
Еще одним характерным симптомом подагры являются тофусы, которые выглядят как очаги патологических уплотнений, расположенные в подкожной клетчатке. Локализуются они обычно над пораженными суставами, на разгибательных поверхностях голени и бедер, на ушных раковинах, на ахилловых сухожилиях или на лбу.
- ревматизма;
- системной красной волчанки;
- псориаза;
- нарушения обмена веществ;
- аутоиммунных патологий.
Изолированные поражения пальцев ног при артритах встречаются довольно редко. Чаще всего у таких пациентов воспалительный процесс распространяется и на другие суставы. Кроме того, для артритов очень характерны симметричные болевые ощущения, то есть поражения одинаковых суставов на обеих ногах.
Артритная боль в воспаленном суставе обычно имеет весьма выраженную интенсивность. Появляется она не только при движениях, но и в покое. Также на пораженных артритом суставах возникают сильные отеки и припухлости. Кожный покров над воспаленными областями приобретает красный, багровый оттенок, увеличивается местная температура.
Помимо болевых ощущений, симптомами артрита также являются:
1. Ограничение движений в суставе.
2. Изменения его формы.
3. Неестественный хруст при нагрузках.
При разных видах артрита болевые ощущения развиваются в различных пальцах. Например, для псориатического и реактивного артрита более характерно поражение именно больших пальцев ног.
Остеоартроз – это дегенеративно-дистрофическое заболевание сустава, развивающееся в результате разрушения хрящевых тканей на суставной поверхности. При этой патологии боль сначала возникает периодически, только после физической нагрузки, и быстро пропадает в покое. Но с развитием заболевания интенсивность болей увеличивается, они не исчезают после отдыха, и могут появляться в ночное время.
Признаками остеоартроза являются следующие симптомы:
- утренняя скованность;
- болезненные уплотнения на краях суставной щели;
- ограничение движений в суставе;
- характерный хруст при движениях.
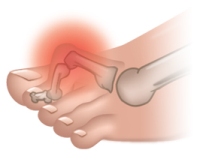
Артрозом пальцев ног страдают, в основном, женщины. Возникновение заболевания провоцируется ношением модельной обуви с острым носом на протяжении многих лет. В результате происходит деформация большого пальца, и его искривление в сторону второго пальца. Кроме того, начинает выпирать его косточка, которая натирается поверхностью обуви, и со временем также подвергается деформации. В итоге искривляются и увеличиваются в размерах все суставы большого пальца ноги. Это провоцирует появление болей и ограничение подвижности.
Если артроз прогрессирует, то палец может менять свою изначальную форму настолько, что его не удается вернуть в начальное положение, применив даже значительные физические усилия.
Осложнением артроза большого пальца является еще и то, что вслед за ним деформации подвергаются второй и третий палец ноги. В результате возникает комбинированная деформация стопы. Кроме того, из-за постоянного трения и травматизации сустава 1-го пальца в нем развивается бурсит.
Воспаление суставной сумки большого пальца ноги со скоплением в ее полости жидкости (экссудата) носит название бурсит. Эта патология характеризуется отеком, болевыми ощущениями, покраснением и жаром в районе большого пальца.
Основное проявление бурсита – наличие подвижной округлой припухлости в области пораженного сустава, имеющей мягкую консистенцию. Такая припухлость довольно болезненна при ощупывании, и легко определяется визуально.
Кроме того, увеличивается местная температура в области воспаления, и кожа приобретает багровый оттенок. При длительном течении бурсит может перейти и в хроническую форму. К воспалению в подобных случаях присоединяется отложение кальциевых солей, что вызывает появление постоянных болевых ощущений.
Если причиной бурсита была травма большого пальца ноги, то к воспалительному процессу может присоединяться и патологическая микрофлора. Возникает гнойный бурсит, а все симптомы становятся более выраженными:
- сильные боли во всей стопе;
- повышение общей температура тела;
- головная боль;
- слабость;
- тошнота и т.д.
При переломе фаланги пальца стопы в первые часы после получения травмы определяются:
- болезненность в месте перелома при ощупывании;
- значительная припухлость;
- боль при нагрузках на поврежденный палец;
- боли при пассивных движениях пальца;
- кровоподтеки на боковой и тыльной поверхности.
Боль и хромота при переломе сохраняются длительное время. Характерным симптомом является то, что для уменьшения болей человек обычно старается перенести опору на пятку. Часто повреждается также и ногтевое ложе, которое впоследствии служит местом проникновения инфекции.
Нарушения функций при переломах II, III, IV и V пальцев стопы могут быть не особо заметны. Поэтому пациент поначалу может даже и не подозревать о наличии перелома. Лишь через некоторое время, при нарастании болевых ощущений, человек обращается к врачу.
Остеомиелит – это гнойно-некротический процесс, который возникает в кости и костном мозге, затрагивая окружающие мягкие ткани. Причина этой патологии – проникновение в организм микрофлоры, продуцирующей гной. Зачастую остеомиелит в пальцах ног развивается в виде осложнения различных костных патологий, к примеру, при открытых переломах.
Острый остеомиелит начинается с резкого увеличения температуры тела до 39-40 o С.
Состояние пациента сильно ухудшается, что обусловлено нарастающей интоксикацией организма. Проявляется это заболевание также следующими симптомами:
- резкая боль в стопе;
- ознобы;
- головные боли;
- неоднократная рвота;
- иногда потери сознания и бред;
- возможна желтуха.
В первые несколько суток появляется сильная боль в стопе, которая может распространяться и на голень. В пораженных костях и суставах развиваются болевые контрактуры. Активное движение пальцами ног невозможно, а пассивное – сильно ограничено. Быстро нарастают отечные явления в мышцах и мягких тканях стопы и голени. Кожа над зоной поражения приобретает багровый цвет, сильно напряжена. Нередко на ней появляется выраженный венозный рисунок.
При переходе заболевания в хроническую форму самочувствие пациента может несколько улучшаться, выраженность боли в стопе снижается, а сама боль приобретает ноющий характер. Пропадают признаки интоксикации организма, и температура тела возвращается к норме. Зачастую в области поражения формируются свищи со скудными гнойными выделениями. Несколько таких свищей могут образовывать сеть подкожных каналов, которые впоследствии открываются на большом удалении от патологического очага. В дальнейшем возникает стойкая неподвижность суставов стопы и искривление костей пальцев.
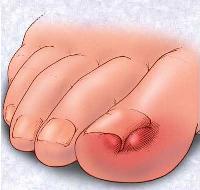
Болевые ощущения при этом могут иметь довольно выраженную интенсивность. Кроме того, характерно покраснение кожи вокруг вросшего ногтя, ее отек, а также присоединение инфекций.
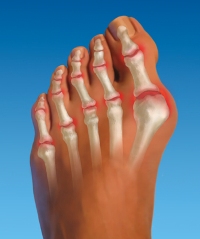
Вальгусная деформация – это искривление плюснефалангового сустава, при котором большой палец отклоняется в сторону своих соседей. Основная причина развития данного нарушения – плоскостопие и слабость сухожильно-связочного аппарата. Дополнительные факторы, способствующие возникновению вальгусной деформации, а соответственно и увеличению боли – ношение узкой обуви или обуви с чрезмерно высокими каблуками.
В подобных случаях возникновение болевых ощущений в пальцах ног связано с нарушениями опорно-двигательного аппарата в виде косолапости той или иной степени выраженности. Вследствие неправильного расположения стопы при хождении происходит неравномерное распределение нагрузки на нее. Большой палец постепенно оттесняется кнаружи и вверх, смещая за собой и остальные.
Так как сухожилия в области свода стопы пытаются ее стабилизировать, на мышцы, которые ответственны за подвижность пальцев, приходится дополнительная нагрузка. Пальцы оттягиваются назад и поджимаются, что приводит к значительному выпячиванию их суставов. Это и ведет к возникновению молоткообразной деформации. Кроме того, на выступающих вперед суставах быстро образовываются болезненные костные мозоли.
Деформированные молоткообразные пальцы упираются в обувь в различных местах и подвергаются трению. В тех областях, где искривленные пальцы прикасаются к поверхности обуви, возникает раздражение. Продолжающееся раздражение и трение может даже приводить к возникновению кожных изъязвлений в области поражения. По мере усиления таких деформаций пациенту становится все больнее и труднее передвигаться.
Наросты отмерших клеток, образующие плотные затвердения на коже, называются мозолями. В большинстве случаев подобные наросты возникают на подушечках пальцев стопы, на пятках или на боковых поверхностях большого пальца. Часто такое затвердение имеет длинное основание в виде глубоко проникающего в ткани корня. Мозоли обычно безболезненны в покое, но обладают выраженной болевой интенсивностью при нагрузках, ходьбе и давлении на пораженную область.
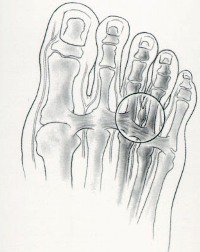
Вследствие ущемления нервов развивается травматический неврит. Воспаление носит хронический характер, что приводит к возникновению постоянной болезненности под пальцами ног.
Боль при этом заболевании обычно локализуется в области основания второго, третьего и четвертого пальцев стопы. Она имеет тенденцию к нарастанию при длительной ходьбе и ношении тяжестей. Кроме того, она часто отдает и в сами пальцы, а также вверх, в голень.
Одним их распространенных симптомов сахарного диабета являются изменения чувствительности и боль в пальцах ног, появляющаяся при ходьбе. Также при диабете часто наблюдается жжение в ступнях, преимущественно в ночное время. Причиной этих состояний служит нарушение кровообращения в нижних конечностях и поражения нервных окончаний.
Болевые ощущения в пальцах ног могут быть проявлением поражений артериальных сосудов нижних конечностей. Общие симптомы для таких заболеваний – это:
1. Побеление пальцев ног.
2. Боль при физических нагрузках.
3. Боль при переохлаждениях.
Две основные патологии, для которых характерна подобная симптоматика – это облитерирующий эндартериит и атеросклероз артерий нижних конечностей.
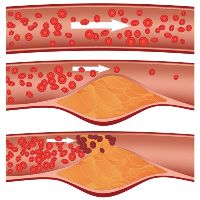
Для этого заболевания характерно уплотнение сосудистой стенки, которое проявляется ощущением сжимающих болей в мышцах ног и в стопе. Болевые ощущения нарастают при ходьбе. Кроме того, характерный признак атеросклероза артерий нижних конечностей – ощущение холодных стоп вне зависимости от времени года.
Болевой синдром в пальцах ног, особенно в промежутках между ними, может быть следствием дерматологических заболеваний. Чаще всего это массивные грибковые поражения стоп.
Кроме боли между пальцами ног, подобные нарушения проявляются также:
- зудом и жжением на коже стопы;
- покраснениями ногтей и изменением их формы;
- припухлостью кончиков пальцев;
- нарушениями окраски кожных покровов.
Боль в пальцах ног обуславливается широким спектром различных заболеваний, а потому данный симптом оказывается поводом к обращению к разным врачам-специалистам, в сферу компетенции которых входит диагностика и лечение спровоцировавшего их заболевания. Таким образом, ответ на вопрос, к какому врачу обращаться при боли в пальцах ног, зависит от того, какое именно заболевание предполагается у человека. А предположение заболевания основывается не только на боли в пальцах ног, но и на основании других имеющихся симптомов. Таким образом, очевидно, что выбор врача, к которому нужно обращаться в конкретном случае боли в пальцах ног, зависит от других имеющихся у человека симптомов. Ниже умы укажем, к докторам каких специальностей необходимо обращаться в зависимости от сопутствующих симптомов.

Если человека беспокоит сильная боль в любых пальцах ног, появляющаяся не только при движении, но и присутствующая в покое, сочетающаяся с отеком, припухлостью, разогреванием (кожа наощупь горячая), багровой окраской кожи в области болезненности, хрустом при физической нагрузке и ограничением движений в суставе, то подозревается артрит. В таком случае необходимо обращаться к ревматологу.
Когда боль в пальцах ног возникает периодически и всегда после физической нагрузки, а после отдыха может уменьшаться или вовсе исчезать, сочетается со скованностью стопы по утрам, хрустом при движении, ограничением подвижности и, возможно, деформацией больного пальца, то подозревается артроз. В таком случае необходимо обращаться к врачу травматологу-ортопеду (записаться).
Если боли в пальцах ног сочетаются с симптомами тендинита (боли в пальцах при ходьбе и при ощупывании сухожилий, хруст при движении, покраснение и разгоряченность кожи над областью болей) или бурсита (отек, боль, покраснение (кожа багровая) и горячая кожа в области большого пальца, сочетающиеся с мягкой припухлостью около сустава, и иногда с болями во всей стопе, повышенной температурой тела, слабостью и тошнотой), то необходимо обращаться к травматологу-ортопеду.
Если боль в пальцах ног ощущается после любого травматического воздействия на них (например, удар о твердый предмет, падение тяжелого на ногу, сдавление стопы дверьми с автоматическим закрыванием-открыванием и т.д.), то следует обращаться к врачу травматологу-ортопеду или, в его отсутствие, к общему хирургу (записаться).
Если боль в пальцах ног возникает на фоне резкого повышения температуры тела до 39 – 40 o С, сочетается с резкой болью во всей стопе (иногда также и в голени), отеком и багровой окраской кожи стопы и голени, с невозможностью пошевелить пальцами, ознобом, рвотой, головной болью, возможно желтой окраской кожи и склер глаз, потерей сознания, а через некоторое время боль стихает, общее состояние улучшается, но формируются свищи, из которых вытекает гной, то подозревается остеомиелит. В таком случае необходимо обращаться либо к травматологу-ортопеду, либо к хирургу.
Если боль в каком-либо пальце ноги (чаще большом) интенсивная и сочетается с покраснением кожи и отеком в области края ногтя, то подозревается врастание ногтя, и в таком случае необходимо обращаться одновременно к дерматологу (записаться) и хирургу. Врач-дерматолог будет заниматься консервативным лечением (без операции) вросшего ногтя, но если это невозможно, то направит к хирургу для его удаления. Если же человек не желает лечить вросший ноготь нехирургическими методами, а хочет удалить его хирургически, то можно сразу обращаться к хирургу.
Если боль в области пальца связана с мозолью, то необходимо обращаться к врачу-дерматологу.
Если боль в пальцах ног обусловлена вальгусной деформацией (большой палец наклонен к другим пальцам и сбоку стопы выступает «косточка»), косолапостью или молоткообразной деформацией пальцев ног (согнутые пальцы с сильным выпячиванием суставов), то следует обращаться к врачу-ортопеду (записаться).
Если человек страдает болями и нарушением чувствительности в пальцах ног, ощущаемыми при ходьбе, которые сочетаются с жжением в ступнях, постоянной жаждой, обильным и частым мочеиспусканием, повышенным аппетитом, потливостью, то подозревается сахарный диабет. В таком случае необходимо обращаться к врачу-эндокринологу (записаться).
Когда, помимо болей в пальцах ног, человека беспокоят признаки «перемежающейся хромоты» (боли, онемение и тяжесть в ногах, возникающие через некоторое время после начала ходьбы, заставляющие человека останавливаться, чтобы переждать боль, и только после этого снова продолжать движение) или атеросклероза сосудов ног (сжимающие боли в мышцах ног и стопы, ощущение холодных стоп в любую погоду), то следует обращаться к врачу-ангиологу (записаться), сосудистому хирургу (записаться) или флебологу (записаться). Если попасть к этим специалистам по каким-либо причинам невозможно, то следует обратиться к общему хирургу.
Когда человека беспокоит боль в пальцах ног и межпальцевых промежутках в сочетании с зудом и жжением, покраснением ногтей и изменением их формы, припухлостью кончиков пальцев, ненормальной окраской кожи на отдельных участках стопы, то подозревается грибковое заболевание, и в таком случае необходимо обращаться к врачу-дерматологу.
Поскольку боль в пальцах ног провоцируется разными патологиями, то в каждом случае при данном симптоме врач может назначать различные анализы и обследования, которые он выбирает в зависимости от предполагаемого заболевания. Соответственно, перечень обследований всегда будет зависеть от предположительного диагноза, который ставится врачом на основании других имеющихся у человека симптомов, помимо болей. Поэтому ниже мы укажем, какие анализы и обследования может назначить врач при боли в пальцах ног в зависимости от того, с какими другими симптомами она сочетается.
Когда эпизодически появляются болевые ощущения в пальцах ног в сочетании с их покраснением, отечностью и разогреванием (пальцы горячие наощупь), отдающие вверх по ноге, продолжающиеся в течение нескольких часов или недель, а после нескольких болевых приступов приводящие к формированию уплотнений (тофусов) над суставами пальцев, то подозревается подагра. В таком случае врач назначает следующие анализы и обследования:
- Общий анализ крови (записаться);
- Биохимический анализ крови (записаться) (мочевая кислота, общий белок, белковые фракции, серомукоид, фибрин, сиаловые кислоты, гаптоглобин, билирубин (записаться), мочевина, креатинин, холестерин, АсАТ, АлАТ, амилаза);
- Рентген суставов (записаться);
- Пункция воспаляющихся суставов с микроскопическим исследованием и бактериологическим посевом (записаться) суставной жидкости;
- Пункция тофусов с микроскопическим исследованием содержимого;
- УЗИ почек (записаться).
При подозрении на подагру врач обычно назначает все вышеперечисленные анализы, так как они необходимы для подтверждения предполагаемого диагноза. Наиболее важными для диагностики подагры исследованиями является определение концентрации мочевой кислоты в крови, выявление кристаллов солей мочевой кислоты в суставной жидкости и содержимом тофусов. По результатам УЗИ почек могут выявляться уратные камни. На рентгеновских снимках изменения, характерные для подагры, становятся видны только через пять лет после начала болевых приступов в суставах.
- Общий анализ крови;
- Анализ крови на ревматоидный фактор (записаться) и С-реактивный белок;
- Биохимический анализ крови (общий белок, белковые фракции, серомукоид, сиаловые кислоты);
- Анализ крови на концентрацию иммуноглобулинов IgG, IgA (записаться);
- Анализ крови на циркулирующие иммунные комплексы (ЦИК);
- Увеличивающий рентген стопы (записаться);
- УЗИ стопы (записаться);
- Томография (компьютерная и магнитно-резонансная) стопы;
- Термография стопы;
- Сцинтиграфия стопы;
- Пункция суставов (записаться) кисти с анализом внутрисуставной жидкости.
В первую очередь при подозрении на артрит назначаются анализы крови (общий, биохимический, на С-реактивный белок, ревматоидный фактор, на ЦИКи, на иммуноглобулины), так как это необходимо для подтверждения воспалительной природы заболевания. Так, если анализы крови в норме, то речь идет не об артрите, и врачу придется дополнительно еще раз подробно побеседовать и осмотреть больного, чтобы поставить другой предположительный диагноз.
Но если анализы крови не в норме (повышено СОЭ, количество серомукоида, сиаловых кислот, ЦИКов, иммуноглобулинов, С-реактивного белка и ревматоидного фактора), то речь идет об артрите, и в таком случае в зависимости от показателей анализов врач назначает следующие обследования, необходимые для постановки правильного окончательного диагноза. Так, если выявлена повышенная концентрация иммуноглобулинов и ЦИКов на фоне отсутствия ревматического фактора, то врач ставит диагноз неревматоидного артрита, и для оценки состояния тканей сустава и характера воспаления назначает рентген (записаться) и анализ внутрисуставной жидкости, получаемой путем пункции. Если имеется техническая возможность, то рентген заменяется компьютерной томографией, так как она дает несколько больше информации.
Если же в крови выявлено наличие С-реактивного белка и ревматоидного фактора, то врач ставит диагноз ревматоидного артрита, и назначает для оценки состояния сустава и характера воспаления рентген, магнитно-резонансную томографию и пункцию суставной жидкости с последующим ее анализом.
При ревматоидном и неревматоидном артрите в качестве метода дополнительной диагностики может назначаться УЗИ (записаться), которое позволяет выявить выпот в суставной полости и оценить степень тяжести патологических изменений в тканях, окружающих сустав. Если необходимо оценить активность воспалительного процесса и реакцию костной ткани на него, то назначается сцинтиграфия. А термография рассматривается в качестве только дополнительного метода самого артрита, так как позволяет зафиксировать характерное для патологии повышение температуры тела в области больных суставов.
- Общий анализ крови;
- Анализ крови на С-реактивный белок и ревматоидный фактор;
- Рентген стопы;
- УЗИ стопы;
- Компьютерная томография стопы;
- Магнитно-резонансная томография стопы (записаться).
В первую очередь для исключения возможного артрита врач назначает общий анализ крови и анализ крови на С-реактивный белок и ревматоидный фактор. Если все анализы в норме, то речь идет об артрозе, и уже для его диагностики врач в первую очередь назначает рентген и УЗИ. Если имеется техническая возможность, то рентген лучше заменить компьютерной томографией, так как она позволяет получить больше данных. Как правило, после проведения УЗИ и рентгена/томографии обследование не продолжают, так как результатов этих обследований оказывается достаточно для точной постановки диагноза. Но если артроз привел к сильной деформации суставов пальцев ног, воспалению суставной сумки, связок или сухожилий, или же имеется необходимость проведения операции, то дополнительно назначается магнитно-резонансная томография.
Когда боль в пальцах ног указывает на тендинит (боль ощущается при ходьбе и ощупывании сухожилий, при движении пальцами слышен характерный хруст, кожа в области боли красная и горячая) или бурсит (в области большого пальца имеется отек и боль, кожа горячая и багровая, около сустава большого пальца видна мягкая и болезненная при прощупывании припухлость, иногда отмечаются боли во всей стопе, повышенная температура тела, слабость и тошнота) – врач назначает рентген и УЗИ. Рентген в таких случаях необходим для исключения переломов костей, а УЗИ необходимо для оценки состояния и степени выраженности воспаления в сухожилиях и суставной сумке, а также для отличения бурсита от тендинита. Если имеется техническая возможность, то в дополнение к УЗИ назначается магнитно-резонансная томография.
Когда боли в пальцах ног появляются после любой травмы (например, удар о твердый предмет, падение тяжелого на ногу, сдавление стопы дверьми с автоматическим закрыванием-открыванием и т.д.), то врач обязательно произведет осмотр и назначит рентген для выявления возможных переломов костей. Если переломов не обнаруживается, то рентген может быть назначен для оценки степени патологических изменений мягких тканей. Других обследований при травматических болях в пальцах ног обычно не назначают, так как в этом нет необходимости.
Когда боль в пальцах ног возникает фоне резкого повышения температуры тела до 39 – 40 o С, сочетается с резкой болью во всей стопе (иногда также и в голени), отеком и багровой окраской кожи стопы и голени, с невозможностью пошевелить пальцами, ознобом, рвотой, головной болью, но через некоторое время боль стихает, общее состояние улучшается, зато формируются свищи с истечением гнойного содержимого, тогда врач подозревает остеомиелит и назначает в обязательном порядке рентген для подтверждения диагноза. Если имеется техническая возможность, то рентген заменяют компьютерной томографией, дающей более полную информацию. Если нужно оценить также и состояние мягких тканей стопы и степень их вовлечения в патологический процесс, то назначается магнитно-резонансная томография или, если томография недоступна, простое УЗИ. Если имеются свищи, то назначается фистулография (записаться), чтобы определить их расположение, длину, сообщение с костью и т.д.
Когда боли в одном пальце ноги (обычно большом) сильные, сочетаются с покраснением и отеком кожи в области болезненности и локализуются у края ногтя, то подозревается врастание ногтя. В таком случае врач не назначает каких-либо анализов и обследований, а производит только осмотр, на основании которого диагноз и так очевиден.
Когда боль на пальце стопы обусловлена мозолью – врач производит осмотр, надавливает на нее и покручивает, чтобы отличить мозоль от подошвенной бородавки, болезни Мортона и др. Диагноз ставится на основании осмотра, дополнительные обследования не назначаются.
Когда боли в пальцах ног связаны с вальгусной деформацией (большой палец наклонен к другим пальцам и сбоку стопы выступает «косточка»), косолапостью или молоткообразной деформацией пальцев ног (согнутые пальцы с сильным выпячиванием суставов), то врач диагностирует заболевание на основании данных внешнего осмотра. Однако для оценки состояния суставов, костей и измерения различных размеров стопы врач может назначить рентген, плантографию (записаться) и подометрию.
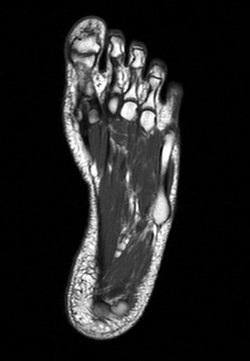
Если боль локализуется под вторым, третьим и четвертым пальцами ног, присутствует постоянно, усиливается при ходьбе и сжимании стопы, отдает в пальцы и голень, то подозревается неврома Мортона, и в таком случае врач назначает следующие обследования:
- Рентген стопы;
- УЗИ стопы;
- Магнитно-резонансная томография (записаться).
Обычно в первую очередь назначается рентген и УЗИ. Рентген позволяет выявить деформации костей, а УЗИ – саму невриному. Именно поэтому оптимальным методом диагностики невриномы Мортона является УЗИ. Томография назначается редко, так как она, хотя и позволяет выявлять невриному, но ее информативность ниже, чем у УЗИ.
- Определение концентрации глюкозы в крови (записаться) натощак;
- Определение глюкозы в моче;
- Определение уровня гликозилированного гемоглобина в крови;
- Определение уровня С-пептида и инсулина в крови;
- Тест толерантности к глюкозе (записаться);
- УЗИ почек;
- Реоэнцефалография (записаться);
- Реовазография (записаться) сосудов ног.
Для диагностики диабета в обязательном порядке назначаются анализ на уровень глюкозы в крови и моче и тест толерантности к глюкозе, результатов которых достаточно для постановки диагноза. Другими анализами можно и пренебречь, если их невозможно выполнить, так как они относятся к дополнительным. Так, уровень С-пептида в крови позволяет различать первый и второй типы диабета (но это можно сделать и без анализов), а концентрация гликозилированного гемоглобина дает возможность оценить риск развития осложнений. Если врач подозревает наличие осложнений диабета (а при болях в пальцах ног их вероятность высока), то назначается УЗИ почек, реоэнцефалография мозга и реовазография сосудов ног.
Если боли в пальцах ног сочетаются с признаками эндартериита (во время ходьбы в ногах появляется сильная боль, онемение и тяжесть, так что человек должен останавливаться и ждать, пока боль не успокоится, и только после этого он может продолжать движение) или атеросклероза сосудов ног (в мышцах ног или стоп всегда присутствуют сжимающие боли, а стопы холодные в любую погоду), то врач назначает следующие анализы и обследования:
- Выслушивание тонов сердца стетофонендоскопом (записаться);
- Измерение артериального давления (записаться);
- Определение пульсации артерий ног руками;
- Биохимический анализ крови (холестерин, триглицериды, липопротеины высокой и низкой плотности);
- Артериография сосудов;
- Ангиография (магнитно-резонансным или мультиспиральным томографическим методом) (записаться);
- УЗИ сосудов конечностей (записаться);
- Допплерография сосудов конечностей (записаться);
- Реовазография конечностей (для оценки скорости кровотока);
- Термография;
- Капилляроскопия (записаться);
- Функциональные пробы (записаться) (термометрическая, Гольдфлама, Шамовой, паранефральная или паравертебральная блокада поясничных ганглиев).
Сначала врач измеряет давление, выслушивает тоны сердца, определяет пульсацию артерий ног, после чего обязательно назначает УЗИ, допплерографию, артериографию и реовазографию сосудов нижних конечностей. На практике, в большинстве случаев, этих исследований вполне достаточно для постановки диагноза и различения эндартериита и атеросклероза, но в случае сомнений врач может назначить дополнительно и другие обследования из вышеуказанных. Так, для подтверждения атеросклероза назначается ангиография, а эндартериита – термография, капилляроскопия и функциональные пробы.
Если человек страдает от болей в пальцах ног и межпальцевых промежутках, которые сочетаются с зудом и жжением, покраснением ногтей, изменением формы ногтей, припухлостью кончиков пальцев, изменением нормальной окраски кожи на стопе, то подозревается грибковая инфекция, и в таком случае врач назначает следующие анализы и обследования:
- Дерматоскопия (записаться);
- Осмотр пораженных участков под лампой Вуда;
- Определение рН кожи;
- Микроскопия соскобов с кожи и ногтя;
- Посев соскоба с кожи и ногтей на питательные среды.
Обычно врач назначает в первую очередь дерматоскопию, осмотр под лампой Вуда и микроскопию соскоба с кожи и ногтей, так как именно эти исследования позволяют поставить диагноз в большинстве случаев. Однако если поставить точный диагноз не удалось, то врач назначает посев соскоба с кожи и грибка на питательные среды, чтобы определить возбудителя грибковой инфекции и поставить диагноз.
Автор: Пашков М.К. Координатор проекта по контенту.
источник
Жжение пальцев ног – распространенная жалоба, особенно среди людей старше 50 лет или страдающих диабетом. Обычно такое ощущение вызвано повреждениями тканей или нервов, что может быть следствием основного заболевания или травмы. Многие переносят это состояние легче, чем боль в ногах, однако причины могут быть одни и те же. Такой симптом может возникать, проходить или сохраняться вместе с другими, включая серьезные. Для правильного лечения необходим точный диагноз.
Эта проблема может быть вызвана рядом причин и затрагивать людей любого возраста и пола. Причины включают физические и медицинские условия, которые могут привести к опасным для жизни состояниям. Точная диагностика очень важна для обеспечения своевременного начала эффективного лечения. В статье рассмотрены наиболее распространенные причины, симптомы и лучшие решения для предотвращения, лечения или облегчения состояния.
Возможной причиной того, что горят пальцы, является диабет. Это хроническое заболевание, которое характеризуется большим количеством сахара в организме. Оно влияет на способность организма использовать глюкозу для получения энергии. Лекарства, назначенные пациентам с диабетом, могут оказывать влияние на правильную координацию и функционирование нервов, тем самым вызывая повреждения из-за давления на них. Необходимо обратиться к врачу, чтобы обеспечить безопасное решение проблемы.
Есть несколько заболеваний суставов, которые могут воздействовать на пальцы ног и, следовательно, привести к жжению. У этих заболеваний есть свои специфические причины и симптомы, поэтому, когда другие признаки отсутствуют, неприятные ощущения могут быть вызваны следующими заболеваниями суставов:
- Остеоартрит
- Подагра
- Ревматоидный артрит.
Это собирательный термин для проблем с нервной системой. Если поражается нерв вне головного мозга и спинного мозга, медики называют это состояние периферической невропатией. Во многих случаях, когда нерв, который несет жизненно важную информацию от ног до мозга, раздражается, травмируется, может наблюдаться ощущение жжения или онемение ног. Многие состояния могут привести к развитию невропатии:
- Защемление нервных корешков, которые отходят от спинного мозга
- Диабетическая невропатия (возникает после длительного диабета или без надлежащего его лечения)
- Злоупотребление алкоголем.
Это самая очевидная причина жжения. Ношение неподходящей обуви оказывает большое давление на пальцы ног, что может привести к повреждению и обнажению некоторых тканей. Нервы повреждаются, что, следовательно, приводит к тому, что пальцы могут гореть. Целесообразно надевать удобную обувь для ходьбы или выполнения упражнений, чтобы предотвратить возникновение проблем.
Ожоги возникают, когда горячий объект касается кожи, оставляя за собой травму. Из-за чрезмерно резких изменений температуры могут быть повреждены нервы. Если плохо следить за раной, инфекция может распространяться и приводить к более тяжелым состояниям, чем обычные боли от травмы. Обезболивающие или антибиотики способны облегчить боль и помочь заживлению.
Токсичные вещества наносят большой вред организму. Когда химические продукты попадают в организм, либо через проглатывание, либо через кожу, они могут вызвать раздражение, повреждая внутренние ткани. Это вызывает дискомфорт во всей ноге, так как влияет на обмен информацией между позвоночником и головным мозгом, что, безусловно, приведет к ощущению жжения на пальцах ног. Лекарственные препараты по назначению врача могут помочь уменьшить раздражения, вызванные аллергическими химическими веществами.
Когда ткани пальцев ног повреждены, они могут подвергаться воздействию внешней среды, а открытые раны могут быть легким путем для попадания инфекций, которые вызывают зудящие болячки. При отсутствии правильного лечения может начать образовываться гной, следовательно, в таких случаях будет возникать пылающее ощущение. Антибиотики могут помочь в избавлении от жжения в данном случае.
Это еще один фактор, который может привести к синдрому жжения пальцев. Существует два типа нарушений кровообращения: проблема с артерией (ограничение кровотока) и венами (недостаток кислорода в крови, которая возвращается к сердцу через вены).
Обычным артериальным расстройством является заболевание периферических артерий, венозные проблемы с другой стороны включают тромбоз глубоких вен и варикозное расширение. Еще одно состояние, которое вызывает воспаление вен и артерий, называется васкулитом. Все эти патологии способны вызвать ощущение жжения многих частей тела, включая пальцы ног.
Это хроническое заболевание, которое влияет на нервные связи в органах тела. «Болезнь, которая поражает головной и спинной мозг, вызывая слабость, проблемы с координацией, балансом и другие трудности», объясняет healtthgrades.com. Кроме того, изменяется скорость работы периферической нервной системы, таким образом, может возникать ощущение, что горят пальцы ног или другие части тела.
Люди, проживающие в местах с холодным и влажным климатом, наиболее уязвимы для этой проблемы, но коснуться она может любого человека, который подвергается воздействию очень низких температур. Холод вызывает онемение пальцев ног, что влияет на нормальное функционирование метаболической деятельности организма. Периферические нервы также могут быть повреждены, что приводит к жжению и онемению.
- Дефицит питательных веществ
- Заболевания, такие как ВИЧ и инсульт
- Гипотиреоз
- Системная красная волчанка (СКВ)
- Саркоидоз
- Синдром Гийена-Барре
- Электрические травмы.
Существуют различные симптомы, которые сопровождают ощущение жжения в пальцах ног. Они определяются причиной расстройства и могут исчезнуть самостоятельно или усиливаться.
- Боль
- Онемение
- Трудности при ходьбе
- Покраснение
- Отек и волдыри
- Чрезвычайная чувствительность при касании
- Мышечная слабость
- Ощущение пульсации.
Ощущения жжения пальцев ног также могут возникать наряду с другими тяжелыми и опасными для жизни симптомами, как, например, при инсульте. Так что не стоит принимать это ощущение как должное! Горящие пальцы ног также могут привести к определенным осложнениям:
- Повреждения нервов навсегда
- Повреждения головного мозга
- Потеря ноги
- Обострение уже существующих симптомов.
Помимо изучения основных визуальных симптомов во время диагностики врач может задать следующие вопросы:
- Как долго продолжаются неприятные ощущения?
- О заболевании диабетом
- Проявляются ли они на одном пальце или нескольких?
- О приеме лекарственных препаратов
- Тип обуви
- О других присутствующих симптомах и другие.
Все эти вопросы направлены на то, чтобы определить точную причину проблемы. Существует медикаментозное лечение и домашние средства, которые могут помочь предотвратить, лечить или облегчать состояние.

- Необходимо поместить горячую воду в емкость
- Добавить две столовые ложки уксуса и соль
- Перемешать, чтобы получить раствор
- Держать ноги в растворе около 20 минут
- Повторять процедуру три раза в день.

- Следует вырезать свежие листья алоэ вера и извлечь гелеобразное содержимое
- Вымыть ноги и насухо вытереть полотенцем
- При помощи пальцев нанести гель из листьев на пораженные области
- Оставить на 20 минут и следить за изменениями.

- Погрузить пальцы в гвоздичное масло
- Нанести его на пальцы ног, тщательно и аккуратно массировать, пока не будет покрыта вся беспокоящая область
- Повторять манипуляции три или четыре раза в день ежедневно.
- Нужно разбавить три капли гвоздичного масла одной чайной ложкой оливкового или кокосового масла
- Делать смесью массаж на пальцах ног, чтобы обеспечить расслабление мышц.

- Нагреть ведро воды
- Подготовить еще одно ведро с холодной водой и присесть, поставив оба ведра перед собой
- Опустить ноги в горячую воду примерно на три минуты
- Затем поместить их в холодную воду на время от 10 секунд до одной минуты
- Мыть ноги холодной водой
- Повторить все шаги два раза в день.

- Поместить три капли масла лаванды в емкость
- Добавить одну каплю ромашкового и одну каплю масла из герани
- Затем добавить две чайные ложки оливкового масла и тщательно перемешать все компоненты, чтобы сформировать пасту
- Нанести смесь с помощью ватного тампона на пораженный участок
- Применять дважды в день.

- Необходимо добавить чайную ложку порошка куркумы в стакан теплого молока
- Размешать, чтобы получить раствор, и употребить его
- Принимать дважды в день для достижения отличных результатов.
Существуют и другие средства, которые могут применяться для лечения жжения пальцев ног, такие как увеличение количества витаминов и питательных веществ в рационе и т. д., но не во всех случаях домашние средства будут эффективны. В серьезных ситуациях обязательно следует обратиться к врачу как можно скорее.
Чтобы избежать серьезных последствий и осложнений нужно обязательно посетить своего врача, который назначит лечение в зависимости от основных причин.
Например, антибиотик может быть применен для лечения инфекции, антигистамины – в случае аллергических реакций, также могут быть назначены иммунодепрессанты и т. д. В любом случае, лекарственные препараты должен рекомендовать специалист в зависимости от причин и тяжести симптомов.
источник





