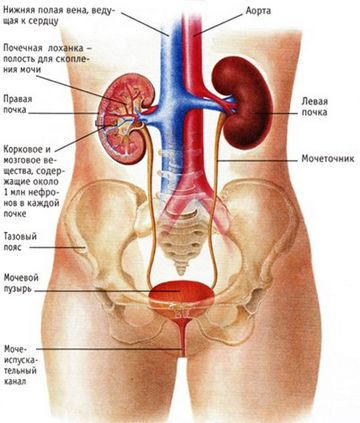
Боль в пояснице имеет разную природу, потому иногда даже специалисту бывает трудно понять, почему она возникает.
В некоторых случаях боли в спине при наклоне проявляют характерные особенности, помогающие определить ее причины. Врачи, принимая пациентов, расспрашивают в первую очередь о таких фактах:
- Где именно болит: сверху, снизу, с правой стороны или с левой .
- Какая боль: тянущая, умеренная, острая. стреляющая, постоянная, приступообразная.
- Боль проявляется только при совершении движении или в состоянии покоя.
- Какие движения провоцируют появление боли: ходьба, вставание, повороты, наклоны.
Если боли в спине появляются, когда человек наклоняется вперед или назад, то речь чаще всего идет о пояснично-крестцовом радикулите .
Он возникает из-за острого миофасциального синдрома (напряжения мышц). Болевые симптомы в этом случае наблюдаются вверху поясницы и в нижней части спины.
Наиболее часто боль провоцирует корешковый синдром — нерв, который воспаляется, защемляется или смещается. К этому приводят деформации позвоночника, но такое случается крайне редко. Причины следующие:
- грыжа дорзальная;
- спондилолистез, приводящий к смещению одного или нескольких позвонков;
- подвывих сустава, наклоняющий оси позвонков;
- спондилит и выступающие за края позвонков остеофиты;
- травмы со смещениями и оскольчатые переломы;
- опухоль начинает прорастать в нерв;
- стеноз межпозвоночных каналов.
Если такой синдром себя проявляет, наклоны вниз и вперед становятся практически невозможными, ведь даже незначительные движения вызывают острейшую боль.
Как понять, что при появлении боли при наклонах головы вниз или вперед, проявляет себя раздраженный нерв? Стоит обратить особое внимание, если болит поясница:
- Вы не можете безболезненно коснуться подбородком груди.
- Занимаете вместо горизонтального положения вертикальное.
- При значительных напряжениях пресса.
- При попытках прощупать позвоночный столб.
- Если поднимаете вытянутую ногу в лежачем положении вверх.
- Боли донимают не только в области позвоночника, но и отдают по всей спине, включая конечности.
Даже если нерв раздражен, это не значит, что боли при наклонах головы вправо и назад возникают только по этой причине.
Сам по себе корешковый синдром — явление непродолжительное, за пару дней отпускает. Но боли никуда не деваются и могут обрести хроническую форму, если не уделять им должного внимания и постоянно откладывать визит к специалистам.
Ведь нервное раздражение в мышцах вызывает ответные рефлекторные реакции — такова суть миофасциального синдрома.
К развитию МФБС приводят разные заболевания и факторы, условно разделяемые на вторичные и первичные.
При первичном МФБС проявляются патологические состояния, связанные с позвоночником, нервами и мышечно-связочным аппаратом. К ним относятся:
- Остеохондроз. В зависимости от зоны проявления различают шейный и пояснично-крестцовый остеохондроз. Боль возникает, только когда наклоняешься, и носит приступообразный характер.
- Спондилоартроз. Сначала боли появляются по утрам, когда человек долго не меняет положение тела или присутствуют большие нагрузки на поясницу. Легкая разминка убирает болевые ощущения. Если лечебная физкультура перестает помогать, это означает, что начался процесс деформации в суставах.
- Болезнь Бехтерева. Главный ее признак — очень сильные боли. Болит нижняя часть спины, главным образом в ночное время. Потом становится почти невозможно согнуться и разогнуться. Позже поражаются все хрящи в суставах и связках, могут сращиваться позвонки. Пояснично-крестцовый отдел становится почти неподвижным. Наклоны туловища болезненны.
- Миозиты (воспаления мышц). Иногда бывают следствием врожденных аномалий. Но чаще всего возникают из-за физических перенапряжений, простудных заболеваний и инфекций. Проявляется острая боль, поэтому больного лучше обеспечить полным покоем.
- Остеопороз. Эта болезнь — отражение нарушений во внутреннем обмене. Костные ткани позвонков начинают разрушаться из-за малого количества кальция в организме. Деформации может поддаваться весь скелет, включая конечности.
- Травмы или смещения. Опасность падения на спину, травмы, полученные в результате родов женщинами. — это главная причина развития боли у представительниц прекрасной половины человечества. Не менее опасны подвывихи — их можно получить даже при резких поворотах туловища.
- Нарушенная стабильность позвоночника. Речь идет о сколиозе, кифозе и лордозе .
- Слабые мышцы и связки. Слабость мышц может привести к образованию горба в местах наклонов позвоночника. Раздражаются спинномозговые нервы, возникает боль в спине при наклонах. Этот недостаток исправляется легко: необходимо работать над укреплением мышц и связок.
На развитие вторичного МФБС в области поясницы влияют причины, которые не зависят от состояния позвоночника.
Такими причинами могут быть онкозаболевания, почечнокаменная болезнь, инфекции органов таза и даже расстройства психоневрологического характера.
Лечение болей в спине нельзя проводить самостоятельно. Единых для всех рекомендаций нет. Курс лечения может назначаться только специалистом после проведения тщательной диагностики.
Наш позвоночник в течение жизни постоянно выдерживает огромные нагрузки и расплатой за прямохождение человека стали различные заболевания нижних конечностей и позвоночника. Именно поэтому боли в пояснице – одно из самых распространенных заболеваний на сегодняшний день. Если еще несколько десятилетий назад, такие боли преимущественно мучили людей старшего возраста и служили своеобразным признаком старости, то сегодня эта патология все чаще встречается у молодых людей и даже в детском возрасте.
Появление боли в пояснице может быть связано с различными состояниями как не угрожающими здоровью человека, так и сигнализирующими о серьезных проблемах со здоровьем.
У такого явления, как боли в поясницы, причины возникновения делятся на несколько больших групп:
- заболевания внутренних органов;
- заболевания спинных мышц;
- патологии позвоночника;
- травмы спины.
- Причинами постоянных ноющих болей пояснице могут быть заболевания мочевыделительной системы, такие как — пиелонефрит, гломерулонефрит, цистит; воспалительные заболевания внутренних половых органов — сальпингит, оофорит, простатит, и другие; заболевания пищеварительной системы — желчнокаменная болезнь, панкреатит и так далее.
- Резкая сильная кинжальная боль в пояснице может быть вызвана закупоркой мочевыводящих путей камнем или разрывов аневризмы аорты.
- Постоянные тупые боли в пояснице бывают первым признаком опухолевых образований.
- При поражении мышечной системы спины, возникают боли различной интенсивности, усиливающиеся при движениях, попытках нагнуться, сделать поворот и так далее. Мышечные боли связаны с перенапряжением или растяжением мышц на тренировках, при чрезмерной физической нагрузке.
- Такие заболевания, как остеохондроз, остеоартрит, спондилез, грыжа диска, защемление межпозвоночных нервов – вызывают неправильное положение мышц позвоночника и провоцируют появление болевых ощущений. Боли в поясничной области наиболее часто возникают именно от остеохондроза и его последствий.
- Травмы спины, возникающие при падении, ударах или при других ситуациях могут спровоцировать растяжение и ушиб мягких тканей и внутренних органов, что тоже станет причиной возникновения болей. Но чаще всего, травмы позвоночника отсрочено влияют на состояние здоровья суставной системы, клинические симптомы таких повреждений могут проявиться через несколько месяцев и даже через несколько лет, когда больной уже забудет о произошедшей травме.
- Люмбаго или «прострел» — возникает из-за смещения позвонков или резкого перенапряжения мышц. Причиной люмбаго может стать подъем тяжести или не острожный наклон, в этом случае возникает острая пульсирующая боль в пояснице, больной боится сделать лишнее движение или даже не может разогнуться. Приступы боли продолжаются разное время, иногда они проходят самостоятельно в течение нескольких минут, а иногда длятся сутками и требуют медицинского вмешательства.
- Ишиалгия (ишиас ) – это заболевание развивается в результате воспаления седалищного нерва. При ишиасе боль сосредоточена в одной точке или иррадиирует в одну или обе ноги. Боль жгучая, достаточно интенсивная, постоянна, усиливается во время движений, кроме того, может возникнуть онемение и слабость мышц конечностей, и нарушение походки.
- Люмбоишиалгия – сочетание двух вышеперечисленных синдромов, подробно читайте здесь .
Нарушение осанки, лишний вес, сидячая работа – все это может привести к остеохондрозу, дегенеративно-дистрофическим изменениям в суставных тканях, грыжам диска и стать причиной появления боли в пояснице. Факторами риска развития таких патологий являются также заболевания внутренних органов и нарушение обмена веществ.
Для диагностики и лечения заболеваний, ставших причиной возникновения болей в спине, необходимо посетить терапевта, пройти обследования и посетить узкого специалиста.
Чтобы правильно определить причины появления болей в пояснице нужно точное описание характера боли, когда и после каких событий она появилась, образ жизни больного, состояние его здоровья и другие факторы.
После первичного осмотра и опроса пациента, врач назначит дополнительные методы исследования – рентген, УЗИ, МРТ, компьютерную томографию. По необходимости пациент будет направлен к узким специалистам – нефрологу, гинекологу, урологу.
- при мышечных патологиях бывает достаточно назначить обезболивающее, физиопроцедуры, массаж, иглоукалывание;
- при заболеваниях позвоночника – боль пройдет сама, по мере лечения основного заболевания;
- при люмбаго или ишиасе боли купируют применением обезболивающих препаратом и миорелаксантов.
Боли в пояснице знакомы почти каждому человеку. Боль не имеет возраста, но она имеет свой характер, что позволяет правильно оценить состояние и поставить верный диагноз. Боль при наклоне вперед или любом движении не возникает просто так. Болезненность — лишь сигнал от организма, который он подает в ответ на возникающую патологию. Нужно обязательно разобраться в том, почему болит поясница при наклоне вперед.
Позвоночник имеет множество нервных окончаний, они разветвляются, имеют множественные отростки. Внешне эти корешки маленькие и кажутся незначительными, но если произойдет защемление одного, появится боль. По сути боль в пояснице при наклонах и поворотах — это только сигнал, симптом возникшего нарушения. Эти процессы могут носить разовый характер, могут быть результатом хронических заболеваний и воспалительных процессов..
Для диагностики врачам нужно многое узнать о появившейся проблеме:
- ее характер;
- периодичность;
- интенсивность;
- длительность;
- образ жизни.
Вплоть до случайного возможного фактора — это все обязан выяснить специалист при посещении пациента. От этого зависит диагноз и установление состояния здоровья позвоночника. Поясница не висит в теле, она не функционирует как отдельный орган, поэтому появление боли при наклоне вперед надо расценивать как признак дестабилизации в работе всего позвоночного столба.
Чаще всего причиной болезненности при наклонах вперед становится радикулит. Это не отдельное заболевание, а синдром, который часто сопровождает развитие остеохондроза пояснично-крестцового отдела позвоночника. Локализуется боль в верхней части поясничного отдела, иногда бывает ближе к крестцу. Характер может быть разной интенсивности, часто зависит от того, что именно произошло с позвонками и межпозвоночными дисками.
Если в наличии корешковый синдром, при котором нерв защемляется и сильно раздражается этим, то боль выраженная, может сопровождаться ломотой, прострелами. Остеохондроз провоцирует рождение многих синдромов, которые могут наслаиваться в результате защемлений. Особенно, если пострадал не один, а несколько нервных корешков. Тогда одновременно может проявить себя не только радикулит, но и такие синдромы как ишиас и люмбаго. На этом же фоне может добавится или развиться отдельно, невралгия.
При наклонах вперед на поясницу приходится большая часть нагрузки, чтобы выдержать вес, и удержать центр тяжести. При наличии протрузий и других нарушениях безболезненно это сделать невозможно. Есть и такие заболевание позвоночника, при которых беспокоит не только болезненность в пояснице, но и возможность совершения движения.
Боль при наклоне может проявиться внезапно, до того не беспокоя человека. Это зависит от обстоятельств. Так, при разрушении диска или позвонка, когда внутри образуются осколки. Так бывает при серьезных травмах или после катастроф.
Иногда боль при наклоне вперед не имеет отношения к корешковому синдрому. По мере развития остеохондроза в позвоночнике происходят разрастания костной ткани, образуются остеофиты с довольно острыми углами.
Появление дорзальной грыжи также может быть причиной невозможности наклона вперед или назад. Иногда болезненность провоцируют анатомические нарушения и приобретенные патологии. Так, опухоль может врастать в само нервное окончание. При врожденном или приобретенном стенозе спинномозгового канала создаются условия для того, чтобы провоцировать множественные патологии.
При таких аномалиях наклон вперед может не просто причинять страдание, а стать почти невозможным из-за агрессивности болевого синдрома. В этих случаях вмешательство специалиста откладывать нельзя.
Позвоночник вообще плохо переносит несколько факторов:
- хроническое физическое напряжение;
- переохлаждение;
- неправильные позы и осанку.
Иногда дискомфорт в пояснице может быть кратковременным, хотя и причинит беспокойство. Так, при переохлаждении нерв также отреагирует болью на вероятное воспаление окружающей ткани. Неудачный поворот или наклон могут вызвать некорректный отклик со стороны двигательного аппарата и мышцу банально заклинит. Проще: ее просто передавит теми же позвонками или она буквально «станет колом» так, что ее возможно будет хорошо прощупать в месте боли.
Бывает и так, что мышечное напряжение «пришло» от грудного отдела, именно так заклинило мышцу. Но ведь мышца литая, потому спазм, возникший вверху, однозначно отдает по всей спине и всей стороне.
Эти причины довольно банальны, и не несут опасности. В норме через несколько дней корешок освободится и боль сама пройдет. А если простимулировать этот процесс массажем и согревающими мазями с противовоспалительным эффектом, облегчение придет через день. Но если этого не произошло и боль становится навязчивой, необходима консультация вертебролога.
Неотложная помощь специалистов требуется, если произошла авария или получена травма. Времени на «попробовать и проверить» нет, поскольку ситуация потенциальна опасна последствиями. Нельзя забыть в этом случае, что именно от пояснично-крестцового отдела зависит наша возможность управлять нижней частью нашего тела, включая внутренние органы.
В других случаях можно провести кратковременный курс самостоятельного лечения, опираясь на Диклофенак и Кетопрофен. Согревающие мази разного варианта, расслабление мышечного слоя и несколько элементов ЛФК могут облегчить состояние. Но домашний курс без обследования не может быть больше 5 дней. Подразумевается, что за это время любая боль снизится, если нет серьезных патологий в поясничном отделе позвоночника.
источник
Позвоночник, суставы, нервы, связки, мышцы – идеально спроектированная структура, которая обеспечивает поддержку, силу и гибкость тела. Болезненные ощущения в пояснице знакомы многим и возникают часто после трудового дня. Они появляются из-за физического переутомления, длительного пребывания в неудобном положении, во время беременности. Эти факторы отрицательно воздействуют на позвоночник.
Если болит поясница лёжа на спине, возможно, это беспокоит позвоночник. Но также причиной может быть следствие заболеваний внутренних органов, особенно ЖКТ. Наиболее вероятно – болезни или травмы позвоночника, мышц спины. Чтобы разобраться в этом, выяснить причины дискомфорта, необходима консультация врача. Чтобы снять симптомы, обычно достаточно полноценно отдохнуть. Но случается и так, что в положении лёжа болезненное состояние не проходит, а наоборот, усиливается.
Ночные боли в спине порождает сидячий образ жизни, а также лишний вес, различные негативные факторы и некоторые заболевания:
- сколиоз, остеохондроз;
- ревматизм;
- онкология внутренних органов, спинного мозга;
- болезнь Бехтерева;
- переломы в области таза;
- заболевания почек, сердца;
- различные травмы спины;
- инфекция в позвоночнике.
Если перегружены мышцы или есть проблемы в мочеполовой системе, характер боли ноющий и замедленный. Боль точечная, указывает на ревматизм. При беременности боли схваткообразные. Долгое лежание в неудобной позе порождает стреляющую боль. Такой же характер болей в положении лёжа на животе говорит о чрезмерных физических нагрузках организма.
Боли могут быть разными по силе (слабые, умеренные, интенсивные), по локализации (с одной или с двух сторон, вверху или внизу спины), по времени (краткие или продолжительные), по характеру:
- Люмбаго – резкая внезапная боль в положении лёжа, напоминает прострел. Может длиться долгий период времени, беспокоить во время сна. Усиливается при наклонах, вращениях, не даёт разогнуться. Пациенты ощущают также онемение, покалывание, жжение.
- Люмбалгия – ноющие боли. Развиваются постепенно, через определённые временные промежутки после физической нагрузки.
Болезни позвоночника проявляются сразу или находятся в организме долго, никак себя не обнаруживая. Уменьшаются при перемене положения тела, после массажа или приёме лекарственных средств.
Когда смещаются межпозвночные диски и позвоночник искривляется (сколиоз и другие заболевания роста), тоже могут возникать боли в пояснице.
Трёхмерная деформация позвоночника. На ранней стадии протекает бессимптомно. Тяжёлые формы отмечаются:
- Уменьшенным диапазоном движения. Искривление спинного ствола повышает его жёсткость, уменьшая гибкость при ходьбе.
- Если кривизна серьёзная, мышцы склонны к спазмам, что приводит к боли.
- Смещается грудная клетка, пространство для лёгких деформируется, что приводит к затруднённому дыханию.
Наиболее частая причина возникновения болей в области поясницы. Межпозвоночные диски становятся менее эластичными и прочными. Возникает и днём, но особенно по ночам. Боль ноющая, тянущая, продолжительная, может быть кратковременной, резкой и острой. Кроме этого, пациент ощущает жжение, покалывание, онемение. Иногда симптомы опускаются в конечности. В течение дня после долгого сидения или резких движений симптомы могут усугубляться. Поражение пояснично-кресцового отдела позвоночника разрушает пищеварительную и репродуктивную функции организма.
К распространённым причинам болей в пояснице относят пиелонефрит – воспалительный процесс в почках, который сильнее ночью, чем днем. От предыдущего заболевания несколько отличается: мочеиспускание происходит чаще, наблюдается помутнение мочи. К симптомам данного заболевания могут присоединиться повышение температуры, головная боль, слабость, недомогание. Боль усугубляет сильная тряска, глубокий вдох, езда на велосипеде и на лошади. Если игнорировать лечение, может развиться почечная недостаточность.
источник
Болевой синдром в области спины – дорсалгия – относится к наиболее распространенным проблемам современной медицины. Это беспокоит многих пациентов, обратившихся за медицинской помощью к травматологу или неврологу. А врачу нередко приходится слышать жалобы на то, что «болит поясница, когда лежу на спине». Симптомы, возникающие или усиливающиеся во время сна, могут вызвать определенные трудности в диагностике. Но опытный специалист всегда разберется в причинах боли и сделает верное заключение.
Боли, возникающие в покое, всегда ощущаются сильнее и приносят существенный дискомфорт. Казалось бы, в положении лежа спина должна расслабляться и отдыхать, но не все так просто. Даже ночью околопозвоночные мышцы могут находиться в напряженном состоянии. Этому способствуют распространенные факторы, с которыми, так или иначе сталкивается чуть ли не каждый человек:
- Малоподвижность.
- Неправильная осанка.
- Длительные статические позы.
- Неудобная поза во время сна.
- Неподходящие параметры кровати (матраца, подушки).
Они становятся решающими моментами в развитии боли, которая, как ни странно, возникает именно в покое. Например, человек привык спать лежа на животе. Однако, такая поза не является физиологичной, поскольку она сопровождается напряжением поясничных мышц. Для позвоночника лучше подходит сон на боку.
К сожалению, кроме состояний, связанных со статодинамическими нагрузками, существуют и более серьезные причины дорсалгии. Ночная боль в спине часто возникает у пациентов, страдающих патологией позвоночника или заболеваниями внутренних органов, в частности:
Другие заболевания также могут провоцировать болевые ощущения в спине, но их частота не зависит от времени суток и положения тела. Но дифференциальная диагностика не должна ограничиваться лишь представленными состояниями, поскольку различная патология часто приобретает атипичное течение.
Если спина болит по ночам, то нужно рассматривать различные причины: от мышечного перенапряжения и неудобной позы во время сна до патологии позвоночника и внутренних органов.
У каждого пациента клиническая картина имеет свои особенности. Но объединяет их одно: больно лежать или переворачиваться в постели. В это время симптоматика усиливается и не дает нормально поспать. А во время осмотра врач детализирует жалобы и определяет особенности боли:
- Ноющая, тянущая, стреляющая, жгучая.
- Слабая, интенсивная или умеренная.
- Локализуется в верхних или боли в нижних отделах спины.
- Одно-или двусторонняя.
- Кратковременная или продолжительная.
Боль может уменьшаться после перемены положения тела, самомассажа, приема некоторых препаратов (миорелаксанты, обезболивающие, седативные). Но многие, потеряв надежду на отдых, не высыпаются и чувствуют себя разбитыми по утрам. Впоследствии возникают бессонница и раздражительность, ухудшается настроение. Но зато днем боли в спине уменьшаются сами или вовсе проходят. Этому способствуют расширение двигательной активности, прием пищи или просто перенос внимания на повседневные проблемы.
Помимо дорсалгии, пациенты часто отмечают и другие симптомы, возникающие не только в ночное время. Они довольно разнообразны и соответствуют определенной патологии, что облегчает установление источника боли.
Как правило, боли в спине не являются единственной жалобой – пациенты отмечают и другие симптомы, подчас довольно характерные.
Если боли возникают в положении лежа на спине, то после исключения факторов, способствующих мышечному напряжению, следует подумать о патологических процессах в позвоночнике. И первые мысли – об остеохондрозе. Действительно, это дегенеративное заболевание является самым распространенным среди всех проблем осевого скелета.
Вертеброгенная дорсалгия при остеохондрозе связана с раздражением спинномозговых корешков, дающих начало периферическим нервам, и рефлекторным мышечным спазмом. Боли бывают различными:
- Люмбаго – в виде резкого и острого прострела.
- Люмбалгия – ноющие, глубокие и довольно продолжительные.
- Люмбоишиалгия – отдающие в нижние конечности.
В ночное время может происходить усиление люмбалгии и люмбоишиалгии, особенно когда человек переворачивается с одного бока на другой или спит на мягкой кровати. Днем же симптомы усугубляются из-за длительного сидения или при резком движении туловищем – во время поворотов или наклонов.
Помимо боли, в состав корешкового синдрома входят другие неврологические проявления, свидетельствующие о нарушении импульсации по двигательным и сенсорным волокнам:
- Онемение, покалывание, жжение.
- Снижение чувствительности.
- Изменение рефлекторных реакций.
- Снижение мышечной силы.
Как правило, затрагиваются те зоны, которые получают иннервацию от пораженного корешка, причем чаще наблюдаются изменения со стороны нижних конечностей. А вовлечение в патологический процесс вегетативных волокон сопровождается не только поверхностными нарушениями (смена дермографизма и кожной окраски, сухость), но и расстройствами функции некоторых внутренних органов: кишечника, матки или предстательной железы.
Боль в пояснице, выраженная не только днем, но и в ночное время – частый признак корешковых и миотонических нарушений при остеохондрозе.
Еще одно вертеброгенное состояние, характеризующееся ночной дорсалгией – это анкилозирующий спондилоартрит или болезнь Бехтерева. Это патология аутоиммунной природы, преимущественно поражающая суставы позвоночника и крестцово-подвздошные сочленения. Поясница болит в покое, чаще во второй половине ночи, а движения способствуют улучшению состояния. Это является первым симптомом спондилоартрита, а затем присоединяются другие проявления:
- Скованность в пояснице.
- Болезненность и напряжение мышц спины.
- Ограничение подвижности.
- Искривление позвоночника, сутулость.
- Снижение роста.
Кроме того, что болит спина в положении лежа, пациентов беспокоят общая слабость и повышенная утомляемость, могут поражаться периферические суставы, глаза (иридоциклит), крупные сосуды (аортит), сердце (перикардит, аритмии), почки (амилоидоз).
Поясница может заболеть и по причине воспалительного процесса в почках, поскольку они располагаются забрюшинно, т. е. ближе к спине. Это связано с растяжением фиброзной капсулы органа из-за отека паренхимы. Тупые ноющие боли становятся ощутимее ночью, их могут усиливать глубокое дыхание или тряская езда. Появляются и другие симптомы, позволяющие предположить воспалительную патологию почек:
- Учащение мочеиспускания, позывы.
- Изменение окраски мочи (мутная).
- Болезненность при поколачивании в поясничной области.
Кроме локальных признаков пиелонефрита, в клинической картине присутствуют расстройства общего состояния: повышается температура тела, беспокоят слабость, недомогание, головные боли. А длительный хронический процесс сопровождается снижением функциональных способностей органа, становясь причиной грозного осложнения – почечной недостаточности.
Ночные боли в спине в положении лежа вполне могут быть отражением воспалительного процесса в почках.
При появлении ночных болей иногда приходится проводить дифференциальную диагностику с язвой двенадцатиперстной кишки. Этот симптом возникает именно на «голодный» желудок, когда слизистая оболочка максимально оголяется и подвергается воздействию пищеварительных соков. Боли локализуются не только по передней поверхности живота, но и отдают в спину, также характерны признаки диспепсии:
- Отрыжка воздухом и кислым.
- Тошнота.
- Рвота.
- Вздутие живота.
- Запоры.
После приема пищи или некоторых препаратов (антисекреторных, спазмолитиков, антацидов) болевой синдром при язве стремится к уменьшению. Но из-за несвоевременного лечения возможны осложнения в виде кровотечения, прободения (перфорации), стеноза, прорастания в соседние органы (пенетрации) или озлокачествления (малигнизации).
Окончательный ответ на вопрос о причинах дорсалгии дадут результаты дополнительной диагностики. Учитывая возможное развитие нескольких патологических состояний, требуется расширенное обследование с применением различных лабораторно-инструментальных методик:
- Рентгенографии позвоночника.
- Томографии (компьютерной и магнитно-резонансной).
- УЗИ почек.
- Гастродуоденоскопия.
- Общие анализы крови и мочи.
- Биохимия крови (ревмопробы, острофазовые показатели, креатинин, мочевина, электролиты).
- Анализы мочи по Зимницкому и Нечипоренко.
Когда болит спина лежа, не нужно ждать и надеяться на то, что симптомы пройдут самостоятельно. Напротив, они будут лишь усугубляться, а патологический процесс даст осложнения. Поэтому единственно верное решение в подобном случае – обратиться к врачу. Ведь только квалифицированный специалист может провести полноценную диагностику, а по ее результатам назначить адекватное лечение.
источник
В народе острую боль в пояснице называют «прострелом». В медицине для обозначения данного явления используют термин «люмбаго». Патологию следует отличать от люмбалгии, для которой характерны постоянные ноющие боли в нижней части спины (БНЧС). Об острой боли в пояснице речь идет в том случае, если она длится не более трех недель.
Люмбаго чаще всего возникает у людей с дегенеративными изменениями пояснично-крестцового отдела позвоночника. Появление болей также могут спровоцировать травмы, тяжелая физическая работа, переохлаждение. Гораздо реже люмбаго развивается на фоне тяжелых заболеваний внутренних органов.
Острая боль в пояснице, отдающая в ногу, называется ишиасом. Патология возникает вследствие защемления или воспаления спинномозговых корешков, участвующих в формировании седалищного нерва. В некоторых источниках ишиас называют пояснично-крестцовым радикулитом.
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует. » Читать далее.
По статистике, у 85% пациентов с люмбаго врачи не выявляют каких-либо серьезных заболеваний. В этом случае речь идет о так называемых неспецифических БНЧС. Они развиваются на фоне пояснично-крестцового остеохондроза и протекают в виде мышечно-скелетного болевого синдрома. В международной классификации болезней (МКБ-10) патологии присвоен код М54.5.
Причины острых специфических болей в пояснице — злокачественные новообразования, болезни внутренних органов, поражение центральной нервной системы, воспалительные заболевания или травмы позвоночника.
Симптомы, позволяющие заподозрить специфическую БНЧС:
- появление болезненных ощущений в возрасте менее 15 или более 50 лет;
- не механический характер болей (отсутствие облегчения после отдыха или изменения положения тела);
- постепенное усиление болезненных ощущений со временем;
- сопутствующее повышение температуры тела;
- беспричинное похудание;
- чувство скованности в спине по утрам;
- нарушение мочеиспускания;
- перенесенные в прошлом онкологические заболевания;
- наличие патологических изменений в крови или моче;
- симптомы поражения спинного мозга (расстройства чувствительности, мышечные парезы или параличи).
Специфические БНЧС обычно указывают на инфекционные, ревматические, онкологические, сосудистые, гематологические заболевания, могут появляться при болезнях внутренних органов (желудок, поджелудочная железа) или органов мочеполовой системы (почки). У людей старшего возраста специфические боли могут говорить о развитии остеопороза.
Специфические БНЧС являются причиной люмбаго всего в 8-10% случаев. Еще реже (3-5%) боль и прострелы в пояснице возникают на фоне компрессионной радикулопатии – защемления и повреждения пояснично-крестцовых нервных корешков.
В зависимости от механизма развития выделяют ноцицептивные, невропатические и психогенные боли в спине. Первые возникают вследствие раздражения ноцицепторов – чувствительных нервных окончаний, которые располагаются в определенных структурах позвоночного столба и некоторых внутренних органах.
- локальная. Обычно имеет диффузный, ноющий характер. Локализуется непосредственно в области позвоночника. Интенсивность болезненных ощущений меняется в зависимости от положения тела человека;
- отраженная. Не имеет четкой локализации и не ослабевает при изменении положения тела. Возникает при заболеваниях внутренних органов (желудка, почек, поджелудочной железы).
Таблица 1. Локализация ноцицепторов и причины их раздражения
Локализация
Причина возникновения болей
Невропатические боли развиваются вследствие повреждения (защемления, воспаления, демиелинизирующих заболеваний) спинномозговых корешков или нервов пояснично-крестцового сплетения. Они имеют стреляющий характер и нередко иррадиируют в нижнюю конечность.
Причиной психиалгий чаще всего являются стрессы, депрессии, неврозы, истерические расстройства, посттравматический синдром, вегетососудистая дистония. Психогенные боли могут иметь разные характер и интенсивность.
Односторонняя острая боль в пояснице, которая локализируется слева или справа, обычно имеет невропатическую природу и указывает на невралгию, радикулит или радикулопатию.
Острая боль в области поясницы чаще всего возникает на фоне дегенеративно-дистрофических заболеваний позвоночника. В патологический процесс сначала вовлекаются межпозвоночные диски и фасеточные суставы, затем связки, мышцы, сухожилия и фасции.
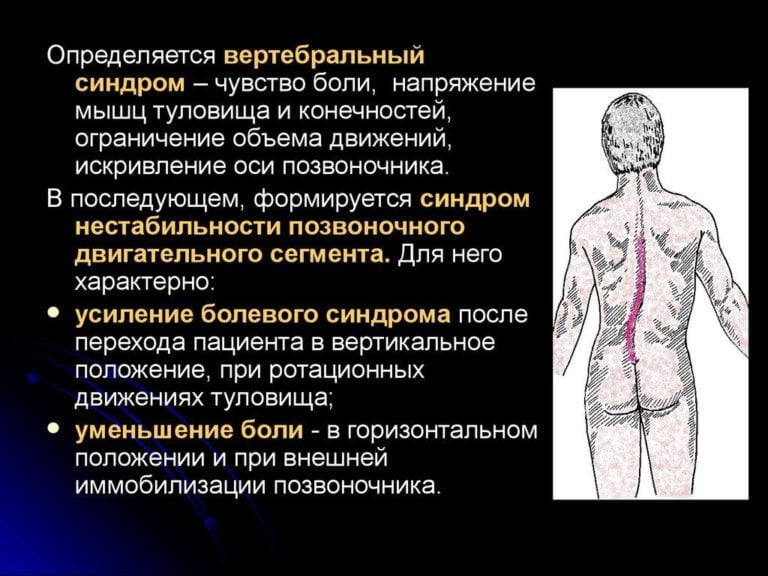
Болезненные ощущения, возникающие на фоне заболеваний костно-мышечной системы, обычно имеют механический характер. Это значит, что боли усиливаются при перенапряжении структур позвоночного столба.
Факторы, которые могут спровоцировать острую резкую боль в пояснице:
- переохлаждение;
- травмы спины;
- резкие движения, выполненные без соответствующей подготовки;
- подъем тяжелого груза;
- долгое пребывание в неудобной позе.
При травмах возникновение люмбаго обычно обусловлено механическим повреждением структур позвоночного столба. Длительное сидение в неудобном положении может вызывать мышечный спазм или защемление нервов, которые и приводят к появлению болезненных ощущений. Поднятие тяжестей провоцирует образование грыж межпозвоночных дисков, переохлаждение приводит к невралгии или воспалению нервов, формирующих седалищный нерв.
Некоторые люди жалуются: нагнулся и не могу разогнуться из-за острой боли в пояснице. Подобное явление указывает на пояснично-крестцовый радикулит или образование грыжи межпозвоночного диска. Острая боль в пояснице возникает при наклоне вперед или поднятии тяжестей. В последующем она усиливается при активных движениях ногами, кашле, чихании, натуживании.
Болезненные ощущения в спине, не связанные с физической активностью, указывают за воспалительные заболевания внутренних органов, злокачественные новообразования или их метастазы. А вот острая боль в пояснице, усиливающаяся при движении, обычно говорит о заболеваниях позвоночника, защемлении спинномозговых корешков или поражении периферических нервов.
Не знаете, что делать при острой боли в пояснице и как бороться с ней в домашних условиях? Купировать болевой синдром можно с помощью мазей и сухого тепла. Однако после облегчения самочувствия нужно сходить к врачу. Обследовав вас, специалист поставит диагноз и назначит лечение.
Причина развития патологии — мышечное перенапряжение вследствие тяжелой физической нагрузки, психоэмоциональных расстройств, долгого сидения или лежания в одной позе. Болезненные ощущения возникают из-за раздражения мышечных ноцицепторов молочной кислотой, цитокинами, простагландинами, биогенными аминами, нейрокининами и т. д.
Развитие миофасциальных мышечных синдромов не связано с остеохондрозом позвоночника.
Типичные признаки патологии:
- ноцицептивный характер боли;
- спастическое сокращение мышц спины;
- ограничение объема движений в позвоночнике;
- наличие триггерных зон – уплотнений в мышцах, давление на которые приводит к усилению болей;
- болезненность при пальпации в паравертебральных точках;
- отсутствие неврологических симптомов.
Для миофасциальных болевых синдромов характерна ноющая или резкая острая боль в пояснице. Она усиливается при разгибании позвоночника, поворотах спины, длительном стоянии и положении лежа на животе. Продолжительное мышечное напряжение может вызывать рефлекторное искривление позвоночника с последующим развитием в нем дегенеративно-дистрофических изменений.
Миофасциальные болевые синдромы могут проявляться как острыми, так и хроническими болями.
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим.
Чаще всего развивается вследствие раздражения ноцицепторов, расположенных в области фасеточных суставов позвоночника. Реже источником боли выступают твердая мозговая оболочка, футляры спинномозговых корешков, задние или передние продольные связки. Мышечно-тонический болевой синдром обычно возникает на фоне остеохондроза или спондилоартроза пояснично-крестцового отдела позвоночника.
Болезненные ощущения в спине вызывают рефлекторный мышечный спазм. В дальнейшем спазмированные мышцы и сами становится источником болей. Из-за этого ухудшается подвижность в пояснице.
Отличить мышечно-тонический синдром можно по одному характерному признаку. У людей с данной патологией острые боли в спине в области поясницы уменьшаются в положении лежа на боку с согнутыми нижними конечностями.
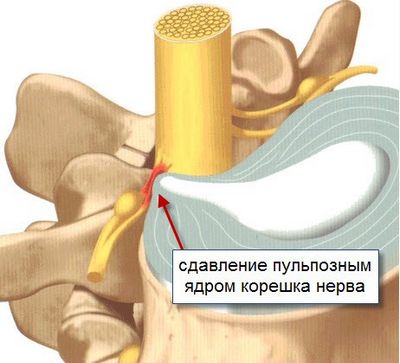
Возникает из-за повреждения одного или нескольких спинномозговых корешков. Проявляется стреляющими или жгущими болями пояснице. У больного нарушается чувствительность и возникают парестезии в зоне, которая иннервируется пораженным корешком. Реже человека беспокоят двигательные расстройства.
Причины радикулярных болей:
- сдавление нервного корешка вследствие острой протрузии диска в центральный канал позвоночного столба;
- дегенеративные изменения позвоночника (спондилез, спондилоартроз, гипертрофия желтой связки, спондилолистез);
- острая грыжа межпозвоночного диска (вещества, которые выходят из студенистого ядра, вызывают асептическое воспаление, отек и ишемию спинномозгового корешка).
Болевой синдром при компрессионной радикулопатии обычно имеет смешанный характер. Он включает признаки ноцицептивной и невропатической болей. Это объясняется тем, что на фоне радикулопатии практически всегда развивается рефлекторный мышечно-тонический болевой синдром.
При повреждении спинномозговых корешков врачи выявляют у человека положительный симптом Ласега. Прямую нижнюю конечность не удается поднять более чем на 30-50 градусов.
При патологии чаще всего повреждается пятый поясничный (L5) или первый крестцовый (S1) спинномозговой корешок.
Согласно статистике, болезни почек являются причиной острых болей в пояснице в 6% случаев. Реже болезненные ощущения в спине возникают вследствие патологий поджелудочной железы, печени, желудка, 12-перстной кишки или органов малого таза.
Симптомы, указывающие на поражение внутренних органов:
- повышение температуры тела;
- озноб, потливость, общая слабость и апатия;
- тошнота, рвота, ухудшение аппетита;
- колебания артериального давления;
- появление отеков на теле;
- нарушение мочеиспускания;
- отсутствие связи между интенсивностью боли и положением тела.
Двухсторонние болезненные ощущения в спине обычно возникают при пиелонефрите и гломерулонефрите – воспалительных заболеваниях почек. Как правило, они тупые, имеют ноющий характер.
Острая боль в левой или правой части поясницы чаще всего указывает на почечную колику. Она иррадиирует по ходу мочеточников в наружные половые органы и внутреннюю поверхность бедра.
Для панкреатита (воспаление поджелудочной железы) характерно появление опоясывающей боли, которая больше выражена с левой стороны.
Причиной острой боли в пояснице у беременных женщин чаще всего является повышенная нагрузка на позвоночник. Болезненные ощущения возникают не раньше пятого месяца беременности и проходят после родов. Боли также могут появляться во время ложных схваток Брэкстона-Хикса.
Не знаете, чем лечить острую боль в пояснице во время беременности? Спросите совета у своего гинеколога. Он подскажет, какое средство можно использовать без риска навредить малышу.
Первое, что следует делать при острых болях в пояснице – это обращаться к невропатологу или врачу-вертебрологу. Опытный врач сможет заподозрить ту или иную патологию уже после беседы с пациентом и его смотра. Для уточнения диагноза он может назначить дополнительное обследование и сдачу некоторых анализов.
Методы, которые могут потребоваться для верификации диагноза:
- ренгтенография позвоночника. Информативна в диагностике последних стадий остеохондроза. На рентгенограммах можно увидеть изменение расстояния между позвонками и разрастание остеофитов;
- МРТ позвоночного столба. Методика позволяет выявить практические любые патологические изменения позвонков, межпозвонковых дисков и суставов. Магнитно-резонансная томография позволяет выявить остеохондроз и спондилоартроз даже на начальных стадиях;
- миелография. Суть исследования заключается в рентгенконтрастном исследовании позвоночника. Метод позволяет выявить асбцессы, опухоли, сужение позвоночного канала, грыжи и разрывы межпозвоночных дисков;
- общеклинические исследования. Позволяют выявить признаки воспалительного процесса в крови или моче. Сдача анализов полезна в диагностике болезней почек, поджелудочной железы и т. д.
Старайтесь избегать лечения острой боли в пояснице в домашних условиях. При появлении неприятных ощущений в спине лучше сразу же идите к врачу. Специалист определит причину люмбалгии и назначит вам подходящее лечение.
Что делать при внезапном возникновении люмбаго? Как уменьшить болевой синдром и быстро облегчить самочувствие? Как и чем лучше всего снимать острую боль в пояснице в домашних условиях?
В первую очередь, следует отказаться от тяжелых физических нагрузок и длительного сидения в одной и той же позе. В первые дни заболевания лучше всего придерживаться постельного режима. Кровать должна быть умеренно жесткой. После улучшения самочувствия очень полезно поддерживать умеренную двигательную активность. Это помогает улучшить трофику в тканях и ускорить выздоровление.
Снять острую боль в пояснице помогают препараты из группы НПВС. Они оказывают выраженное противовоспалительное действие. Лекарства используют в виде мазей или таблеток.
Препараты для купирования болевого синдрома:
Для снятия мышечного напряжения и улучшения подвижности позвоночника используют миорелаксанты центрального действия. Многочисленные исследования подтвердили их эффективность в борьбе с острой болью в спине. Наиболее популярными средствами данной группы являются Толперизон, Баклофен и Тизанидин.
Одновременное применение НПВС и центральных миорелаксантов намного эффективней, чем использование лишь одного из этих препаратов.
Лечебная тактика при люмбаго зависит от причины его появления. Если боли возникли вследствие заболеваний внутренних органов, больного госпитализируют в терапевтическое, нефрологическое, гастроэнтерологическое, хирургическое или другое отделение. Там пациента дообследуют и вылечат.
Если боли в пояснице являются неспецифическими, человеку назначают лекарственные препараты и физиопроцедуры. Из последних хороший эффект оказывают рефлексотерапия, массаж, мануальная терапия. При острой боли в пояснице полезны специальные упражнения. Они помогают улучшить подвижность позвоночника, снять мышечный спазм и облегчить самочувствие человека.
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
источник
Кандидат медицинских наук Л. МАНВЕЛОВ.
С болью в пояснице знаком почти каждый. Чаще всего она связана с изменениями в пояснично-крестцовом отделе позвоночника, к которым надо отнестись предельно серьезно.
С болью в пояснице знаком почти каждый. Такие недомогания, как радикулит, прострел, — очень частые причины временной нетрудоспособности, особенно у людей, занятых физическим трудом. Чаще всего боль в пояснице связана с изменениями в пояснично-крестцовом отделе позвоночника, к которым надо отнестись предельно серьезно. Хотя болезненные ощущения в области поясницы могут быть и следствием врожденных аномалий позвоночника и его связочного аппарата, острой и хронической инфекции, интоксикации или даже опухоли.
Боли в пояснице порой бывают нестерпимыми, а иногда человек переносит их достаточно легко. Дело в том, что реакции на боль индивидуальны, сказываются психические и возрастные факторы. В пожилом возрасте болевые ощущения при радикулите очень сильные, хотя обычно восприятие боли у людей преклонного возраста ослаблено. А у больных с психическими заболеваниями чувствительность к боли бывает существенно снижена, в том числе и при пояснично-крестцовом радикулите.
Боль — сложный приспособительный механизм, ее иногда называют «сторожевым псом» здоровья. Вызванная внешним воздействием или неполадками в самом организме, она сигнализирует об опасности. Получив болевой сигнал, организм включает механизмы защиты от неблагоприятного воздействия. Благодаря боли ряд патологических процессов обнаруживают себя раньше, чем возникают какие-либо внешние симптомы заболевания. Так что болевые ощущения играют положительную роль: они дают знать о том, что пора действовать. Если у вас появились боли в пояснице и крестце, не откладывайте обращение к врачу. Вспомните восточную мудрость: «Лечи болезнь легкую, чтобы не пришлось лечить тяжелую».
У трети больных поясничные боли вызваны дистрофическими изменениями в позвоночнике, которые носят общее название «остеохондроз». Остеохондроз — комплекс изменений костей и связок позвоночника, обусловленный дегенерацией межпозвонковых дисков. Кроме того, при остеохондрозе в позвоночнике могут формироваться костные выросты — остеофиты, которые раздражают корешки нервов и чувствительные нервные окончания позвоночника и его связок, вызывая тупую ноющую боль в спине.
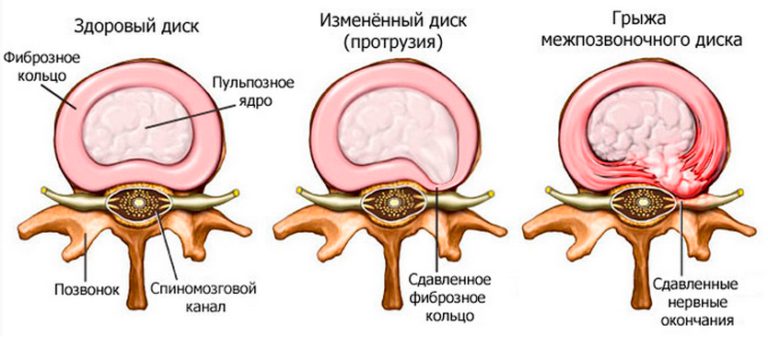
Межпозвонковые диски представляют собой двояковыпуклые линзы, по форме соответствующие небольшим углублениям на поверхности позвонков. С возрастом диски теряют влагу, высыхают, в них появляются трещины, разрывы и щели. В результате позвонок становится подвижным и может соскользнуть с диска, что приведет к сужению межпозвонкового отверстия и сдавливанию проходящего здесь спинального нервного корешка. Позвонки поясничного отдела наиболее подвижны и вместе с тем испытывают максимальную нагрузку при поднятии тяжестей. Поэтому диски между ними наиболее подвержены деформации.
Страдающие поясничным остеохондрозом испытывают сильную боль, и виной тому не только механическое раздражение нервных корешков: при разрыве мембран и перегородок межпозвонкового диска освобождаются вещества, раздражающие болевые рецепторы.
На более поздней стадии заболевания диски выпячиваются, формируя так называемую межпозвонковую грыжу, которая обычно встречается у людей среднего и пожилого возраста. Чаще всего поражаются диски поясничного отдела позвоночника, поскольку межпозвонковые отверстия между IV и V поясничными позвонками и между V поясничным позвонком и крестцом — самые узкие, а проходящие в них нервные корешки — наиболее массивные. Межпозвонковая грыжа очень опасна. И дело не только в том, что она защемляет нервные корешки, вызывая боли по типу пояснично-крестцового радикулита. Массивная грыжа диска давит на спинной мозг, что может привести к потере чувствительности или даже параличу ног, а также к нарушениям мочеиспускания.
Для грыжи поясничного диска характерны следующие симптомы: «распорки» — больной при вставании вынужден опираться руками на колено или стул, чтобы уменьшить нагрузку на пораженный диск; «подушки» — невозможность лечь на живот, не подложив под него подушку; «посадки» — больной, пытаясь поднять что-либо с пола, не наклоняется, а приседает на корточки.
Одна из основных причин остеохондроза позвоночника — нарушение жирового и солевого обменов веществ. Иногда остеохондроз возникает как следствие аномалии развития межпозвонковых дисков, их врожденной неполноценности. К внешним факторам, провоцирующим развитие и обострения поясничного остеохондроза, относят: высокую влажность, резкие колебания температуры, сквозняки; значительное и длительное напряжение мышц и костно-связочного аппарата пояснично-крестцового отдела позвоночника; его механические травмы и хронические инфекции.
Наиболее частый диагноз при сильных болях в спине — пояснично-крестцовый радикулит. Долгое время считалось, что это заболевание имеет инфекционное происхождение. Однако практика показывает, что у больных обычно не повышается температура тела, не увеличивается число лейкоцитов в крови и спинномозговой жидкости. Радикулитом почти не болеют дети. Значит, в большинстве случаев вряд ли причиной радикулита может быть инфекция.
Действительно, радикулит — одно из наиболее распространенных проявлений остеохондроза. Боль в пояснично-крестцовой области при этом заболевании может быть как острой, так и тупой. Она обычно односторонняя, отдает в ягодицу, заднюю поверхность бедра и наружную поверхность голени. Боль при радикулите может усиливаться при перемене положения тела, ходьбе, кашле, чиханье, натуживании. Иногда она сочетается с ощущениями онемения, покалывания, ползания мурашек, жжения, зуда. Повышается чувствительность кожи, болезненны мышцы поясницы, ягодиц, голени.
Симптомы радикулита достаточно выражены. У больного меняются походка, осанка, появляются характерные движения и позы. При ходьбе он наклоняет туловище вперед и в сторону здоровой ноги. В положении стоя больная нога полусогнута, что уменьшает натяжение нервных стволов. Движения тела в поясничном отделе позвоночника ограничены. На больной стороне мышцы спины напряжены. При радикулите часто искривлен позвоночник. Больной садится на здоровую ягодицу, откидывая туловище назад с наклоном в сторону здоровой ноги. Если же ему нужно поднять предмет с пола, он приседает на корточки или наклоняет туловище вперед, сгибая при этом больную ногу. В положении лежа больная нога обычно полусогнута.
Легкие формы радикулита практически не ограничивают больного в движении. Если же болезнь прогрессирует, тонус мышц снижается, появляется мышечная слабость, больных беспокоят зуд, ощущение «ползания мурашек». Лежа в постели, страдальцы часами не могут найти удобное положение. Нередко они ощущают похолодание, сухость или, наоборот, влажность стоп. Кожа на стопах бледнеет или приобретает синюшный оттенок и истончается. Но при появлении этих симптомов не стоит ставить себе поспешный диагноз «радикулит». Сходную картину дают панникулез — воспаление подкожно-жировой клетчатки на почве нарушения обмена в жировой ткани, а также поражения суставов ног.
Помимо рецидивирующего радикулита очень распространена такая острая форма заболевания поясничного отдела позвоночника, как люмбаго, или прострел. При люмбаго раздражаются корешки нервов и появляется резкая сильная боль. Она чаще всего возникает у людей, занятых тяжелым физическим трудом, как следствие перенапряжения поясничных мышц, а нередко и при переохлаждении. Но иногда приступ люмбаго могут вызывать острые и хронические инфекции, также он может быть одним из проявлений радикулита. Боли, как правило, прекращаются через несколько дней, но порой длятся две-три недели. Пока приступ не отпустит, больному лучше соблюдать постельный режим.
Особая форма люмбаго развивается, когда после тяжелой физической нагрузки происходит надрыв мышечных пучков, сухожилий или кровоизлияние в мышцы. Эта разновидность прострела проявляет себя болезненностью спины по всей длине позвоночника и чувством общей мышечной усталости.
Следует особенно подчеркнуть: если у вас заболела поясница, это вовсе не означает, что поражен позвоночник. Причиной поясничных болей может быть миозит (воспалительный процесс) поясничных мышц. Заболевание длится долго. Мышечная боль не такая сильная, как при люмбаго, а тупая, ноющая. При этом мышцы уплотнены, болезненны при ощупывании и растяжении. У больных с хроническими инфекциями и нарушениями обмена веществ миозит поясничных мышц может сочетаться с болями в суставах.
Боли в спине бывают настолько сильными, что без лечения не обойтись. Вне зависимости от причины, вызвавшей приступ, в первые дни необходимо оставаться в постели. В последующие дни, по мере того как боль успокаивается, больному разрешают ходить, причем вначале желательно на костылях, чтобы разгрузить позвоночник. Постель должна быть жесткой — тонкий матрас, уложенный на деревянный щит.
Для местного разогрева в зоне наибольшей болезненности применяют раздражающие мази: финалгон, капсин, никофлекс, тигровую мазь, крем «Чага», а также горчичники или перцовый пластырь. Приносят облегчение теплый шерстяной платок, электрическая грелка, мешочек с подогретым песком, пиявки. Хорошо помогает растирание такими противовоспалительными и обезболивающими средствами, как индометациновая, ортофеновая, вольтареновая и другие мази. Снимает боль орошение поясницы хлористым этилом. При миозитах помогают горячие компрессы.
Обезболивающее действие оказывают электропроцедуры: чрескожная электроанальгезия, синусоидально-модулированные токи, диадинамические токи, электрофорез с новокаином и другие. С той же целью используются рефлексотерапия (иглоукалывание, прижигание, электроакупунктура, лазеротерапия) и новокаиновые блокады. При радикулите, вызванном смещением межпозвонковых дисков, применяют тракционную терапию — вытяжение туловища на кровати или под водой. Эти процедуры необходимо проводить в условиях стационара. Эффективна бальнеотерапия — хлоридные натриевые, радоновые, сульфидные, скипидарные, йодобромные ванны, нафталан, грязевые аппликации невысоких температур.
Одним из активно развивающихся видов лечебного воздействия при болях в спине стал метод «биологической обратной связи». Его принцип обосновал выдающийся отечественный физиолог П. К. Анохин еще в 30-х годах прошлого столетия. Метод предусматривает обучение управлению функциями своего организма. Вот как выглядит его применение для лечения болей в спине. Перед больным ставится задача максимально расслабить мышцы спины. Пациент видит свою собственную электромиограмму, отражающую напряжение мышц, на экране монитора и, когда они напрягаются сильно, слышит звуковой сигнал. При расслаблении амплитуда электромиограммы уменьшается, звук пропадает. В результате у пациента формируется мотивация к снижению патологического напряжения мышц. Как правило, результаты достигаются не сразу. Чтобы больной научился расслабляться и управлять тонусом мышц, нужно провести пять-шесть сеансов. В дальнейшем больные способны управлять расслаблением мышц спины самостоятельно.
Немаловажное значение для устранения боли и профилактики приступов имеет ношение наружных поддерживающих приспособлений — ортезов: корсета, полукорсета, корректора осанки; реклинатора (специальный корсет, устраняющий наклон), бандажа, а также поясов: корсетного, противорадикулитного, эластичного, пояса штангиста или монтажника. Все они предупреждают деформацию позвоночника, улучшают венозный и лимфатический отток, придают фигуре стройность. Хорошо, если в состав материала, из которого сделан пояс, входит шерсть.
Следует только учитывать, что если не соблюдать врачебные рекомендации, то регулярное ношение ортезов может причинить и вред. Во-первых, носить их нужно поверх нижнего белья, чтобы избежать потертостей. Слишком тугая затяжка ортезов затрудняет дыхание, пищеварение и кровообращение в нижней половине тела. Если не расставаться с ними ни днем, ни ночью, могут атрофироваться мышцы поясничного отдела позвоночника. Ортезы полезны при длительном сидении за столом, интенсивной физической нагрузке, езде в общественном транспорте. В остальное время лучше обходиться без них — мышцы должны работать. Идеальным средством против болей в спине были и остаются занятия лечебной физкультурой. Собственный мышечный «корсет» делает искусственные «подпорки» для позвоночника ненужными.
Иногда, для того чтобы снять болевой приступ, пациентам приходится прибегать к приему противовоспалительных и обезболивающих средств. При очень сильных болях они более эффективны в виде внутримышечных инъекций. Обычно назначают анальгетики (анальгин, баралгин, седалгин, спазган) и нестероидные противовоспалительные средства (ибупрофен, ортофен, диклофенак, вольтарен). Следует учесть, что индометацин, доналгин, найз и пироксикам плохо сочетаются с некоторыми лекарственными средствами (гипотензивными, мочегонными и т.д.). Противовоспалительными нестероидными средствами злоупотреблять тоже не стоит. Противопоказаниями к их применению являются язвенная болезнь желудка и 12-перстной кишки в фазе обострения, выраженные нарушения функции печени. Чтобы избежать осложнений, нужно принимать только один медикамент короткими курсами по 5-7 дней, предварительно подобрав его с учетом индивидуальных особенностей организма.
В пожилом возрасте (старше 65 лет) при артериальной гипертензии, сердечной недостаточ ности или язвенной болезни нестероидные препараты лучше заменить так называемыми ингибиторами циклооксигеназы-2, такими, как целекоксиб или целебрекс, рофекоксиб или виокс, мелоксикам или мовалис, мелокс, нимесулид или нимесил, месулид. Эти медикаменты практически не раздражают желудочно-кишечный тракт и не имеют других побочных эффектов. Неплохо провести курс инъекций витаминов, особенно группы В.
Но в любом случае обезболивающие и противовоспалительные средства снимают лишь симптомы заболевания, не устраняя его причину. Улучшить функциональное состояние позвоночника позволяют так называемые болезньмодифицирующие, базисные или медленно действующие препараты: глюкозамина сульфат («Дона») в порошках и ампулах и хондроитина сульфат («Структум») в капсулах. Выпускаются также препараты, комбинирующие эти два компонента в одной лекарственной форме: «Хондро» и «Артра». Эти лекарства представляют собой природные полисахариды, содержащиеся преимущественно в хрящевой ткани. Благодаря вязкости они играют роль смазки суставных поверхностей, а также участвуют в синтезе новой костной и хрящевой ткани. Поэтому препараты этих полисахаридов замедляют процесс разрушения хрящевой ткани, то есть предотвращают развитие остеохондроза.
Обычно медикаментозное лечение снимает болевой синдром. Но иногда, при грыже межпозвонкового диска, интенсивные боли сохраняются и после длительного лечения. Тогда приходится удалять грыжу хирургическим путем.
Когда острый период болезни миновал, врачи обычно назначают массаж, лечебную физкультуру или мануальную терапию. Пациентам рекомендуют санаторно-курортное лечение в санаториях для больных с заболеваниями органов движения и периферической нервной системы.
В заключение хотелось бы еще раз подчеркнуть, что причины пояснично-крестцовых болей бывают самые разные. Патологические процессы, вызывающие эти боли, могут крыться как и в самой пояснично-крестцовой области (позвоночник, мышечно-связочный аппарат, нервные корешки, нервные узлы), так и за ее пределами. Известный отечественный невролог В. К. Хорошко писал: «По меньшей мере вся нижняя половина человеческого организма заинтересована в развитии поясничных болей». Иногда боли возникают при некоторых заболеваниях центральной нервной системы, нарушениях кровообращения в брюшной аорте, заболеваниях органов брюшной полости и малого таза, неврозах. Объяснять боли в спине радикулитом, не подтвердив диагноз обследованиями, не только легкомысленно, но и опасно. Диагностика нередко вызывает затруднение даже у врачей и требует ряда дополнительных исследований, в том числе и самых сложных современных, которые стали применяться в последние два десятилетия: компьютерной томографии, позитронно-эмиссионной томографии, ядерного магнитного резонанса, ультразвукового обследования. Поэтому, прежде чем начать лечение, непременно проконсультируйтесь с врачом-невропатологом.
Иллюстрация «Пять позвонков составляют поясничный отдел позвоночника.».
Пять позвонков составляют поясничный отдел позвоночника. Позвонки, образованные костной тканью, разделены мягкими прокладками — дисками, которые амортизируют позвонки при движении. Спинной мозг проходит через канал, сформированный пластинками позвонков. Нервы или корешки выходят через отверстия с обеих сторон поясничного отдела позвоночника.
источник