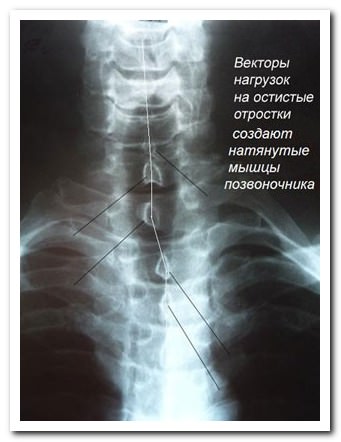
Поясничный отдел позвоночника является наиболее уязвимым.
Это связано со слабым мышечным корсетом и высокой нагрузкой на поясницу. Рассмотрим подробнее, почему женщинам больно наклоняться, каковы причины развития боли в пояснице.
В большинстве случаев сильнейшие боли в пояснице возникают вследствие корешкового синдрома (защемления или воспаления нерва). При корешковом синдроме даже не амплитудные движения провоцируют появление дискомфортных ощущений. Причины могут быть следующими:
- прорастание доброкачественной или злокачественной опухоли в нерв;
- метаболические нарушения (например, остеопороз);
- травмы со смещением. Родовые травмы у женщин способны привести к разрывам связок поясничного отдела;
- заболевания инфекционного характера (например, туберкулез);
Часто у женщин болит поясница при наклоне во время беременности.
Это связано с сильной нагрузкой на позвоночный столб. Иногда менструация проявляется болями в пояснице.
Болезненные ощущения бывают 2 видов: постоянные и периодические. По характеру различают тянущую, стреляющую, ноющую, резкую боль. Характер боли напрямую связан с причиной, которая ее вызвала. Резкая боль в пояснице при наклоне вперед, как правило, связана с нарушениями опорно-двигательного аппарата, а стреляющая боль в пояснице при наклоне вперед – с заболеваниями внутренних органов. Рассмотрим более подробно причины, вызывающие болезненные ощущения и их характер.
Боли в пояснице во время наклона могут быть связаны с костно-мышечной тканью. Это связано с тем, что костно-мышечная система контролирует возможность человека осуществлять любые движения. Мышцы, хрящи, костный скелет отвечают за нормальную работу внутренних органов, защищает от повреждений с внешней стороны. Наиболее часто развивается болевой синдром на фоне следующих патологий позвоночника:
- остеохондроз поясничного отдела позвоночника. Это наиболее распространенное заболевание, связанное с дегенеративно-дистрофическим поражением позвоночного столба. С прогрессированием заболевания позвонки деформируются, что приводит к постоянным болевым ощущениям в пояснице. Во время наклона они значительно усиливаются.
- Поражение межпозвоночного диска (грыжи, протрузии). Вследствие остеохондроза и других дегенеративно-дистрофических поражений позвоночника, могут возникать грыжи и протрузии. Симптомы аналогичны с остеохондрозом – присутствует постоянный дискомфорт в пояснице, который усиливается во время наклона.
- Воспаление в мышцах (миозит). Данная болезнь часто локализируется в поясничном отделе позвоночного столба. Основной симптом миозита – ноющая боль в пояснице при наклоне. С прогрессированием заболевания эта болезненность усиливается, начинает носить жгучий характер.
- Остеопороз. Это заболевание характеризующееся уменьшением плотности костной ткани, что способно привести к негативным последствиям. Если при наклоне возникает болевой синдром – велика вероятность, что в области поясницы образовалась трещина. У женского пола болезнь развивается чаще, чем у мужского пола.
- Анкилозирующий спондилоартрит (болезнь Бехтерева). Данное заболевание постепенно поражает суставы, его возникновению способствует наследственная предрасположенность. Чаще всего болезненность возникает с утра и носит ноющий характер, но во время наклона становится острой. Как правило, после зарядки болезненность проходит.
- Радикулит. Эта болезнь характеризуется поражением корешков спинного мозга. Болезненность обычно жгучая, появляется в пояснице во время наклонов и поворотов туловищем.
- Спондилоартроз. Это хроническое заболевание, которое сопровождается сильными болевыми ощущениями при наклонах и поворотах корпусом. Часто болезненность возникает после сна или длительного нахождения в сидячем положении.
Боль в спине при наклоне может возникать из-за заболеваний, не связанных с проблемами позвоночника. Большинство патологий почек имеют характерный признак – ноющую боль в поясничном отделе при наклоне. Часто она отдает в область живота. Возникает боль вследствие растяжения почечной капсулы.
Нарушения функционирования почек могут быть вызваны рядом заболеваний: пиелонефритом, мочекаменной, поликистозной болезнью. При мочекаменной болезни особенно выражена боль в пояснице при наклоне впрао-влево и вперед, когда камень начинается перемещаться. Обычно болезненные ощущения в области поясницы при наклоне, возникшие из-за болезней почек, сопровождаются частым мочеиспусканием.
Помимо заболеваний почек, боль при наклоне может возникать и при патологиях других внутренних органов. К таким патологиям относятся: воспаление поджелудочной железы, язва желудка, плеврит легких. Увеличение размеров поврежденного органа может приводить к раздражению нервных волокон, чем обуславливается возникновения болей при сгибании спины.
Наиболее страшной причиной возникновения боли в пояснице при наклоне являются опухоли.
Доброкачественные и злокачественные новообразования могут защемить нерв и прорасти в него, что выражается яркой симптоматикой. Опухоли малого таза, легких и молочных желез часто дают метастазы в позвоночный столб.
Бывает, что болезненные ощущения в поясничном отделе возникают после физических нагрузок или продолжительного положения спины в неудобной позе. У женщин они часто появляются на фоне менструации. Тогда болевой синдром проходит самостоятельно со временем. Но если боль в пояснице при наклоне возникает очень часто, доставляя массу проблем, рекомендуется обратиться за помощью к специалисту.
На первичном осмотре врач займется сбором анамнеза, проведет визуальный и тактильный осмотр. Следующий шаг – инструментальная диагностика. Прежде всего назначают рентгенографическое исследование. По результатам рентгенограммы врач оценивает структуру костной ткани позвонков, определяет возможные изменения в межпозвонковых дисках и выявляет заболевания позвоночника.
Если для постановки диагноза его недостаточно, дополнительно назначают компьютерную и магнитно-резонансную томографию. МРТ – эффективный метод для постановки диагноза при болезнях нервной системы и патологий внутренних органов. КТ наиболее информативный метод при подозрении на первичные и вторичные поражения костей (доброкачественные и злокачественные опухоли), а также болезни суставов и позвоночного столба.
К лабораторной диагностике прибегают редко. Но если возникают подозрения на воспалительные процессы в организме, назначают лабораторные исследования крови и мочи.
По результатам исследования ставят диагноз, после чего переходят к лечению заболевания. Затягивать с лечением нельзя, поскольку с прогрессированием заболевания терапия становится более сложной. Способы лечения напрямую зависят от причины, которая вызывала появление болевого синдрома. По характеру боли и другим сопутствующим симптомам, врач назначает курс терапии. Как правило, он подбирается индивидуально, может включать медикаментозную терапию, физиотерапию, ЛФК.
Для того чтобы устранить болевые ощущения, врачи выписывают нестероидные противовоспалительные средства. К ним относятся: Ибупрофен, Диклофенак, Кетопрофен. Если боль в спине при наклоне вперед вызвана остеохондрозом, то врач назначает хондропротекторы.
Дополнительно назначают комплекс витаминов (преимущественно, группы B). Они эффективны при защемлении нервов, направлены на восстановление их функции. Иногда необходим прием мышечных спазмолитиков, например, Мидокалма. Для снятия болевых ощущений могут быть выписаны мази (сосудорасширяющего, противовоспалительного действия) – Долобене, Нурофен. При остеопорозе показан прием кальция, чтобы укрепить кости.
При доброкачественных или злокачественных опухолях физиотерапевтические процедуры противопоказаны. Такое воздействие на воспаленную область может только ухудшить состояние, спровоцировать рост опухоли.
К физиотерапевтическим методам часто прибегают при остеохондрозе и других патологиях позвоночного столба. Они оказывают воздействие на воспаленную область, не затрагивая соседние внутренние органы и ткани. Физиотерапия при остеохондрозе поясничного отдела позвоночного столба направлена на устранение болезненных ощущений, восстановление поврежденных позвонков.
Чаще всего назначают ультрафиолетовое облучение и магнитотерапию. Метод ультрафиолетового облучения обладает бактерицидными свойствами, заключается в воздействии на очаг воспаления. С каждой процедурой доза ультрафиолетовых лучей постепенно увеличивается. Суть магнитотерапии заключается во влиянии импульсов на поврежденные ткани. Благодаря такому воздействие происходит снятие отеков, расширение сосудов, что благотворно влияет на обменные процессы.
Консервативные способы терапии включают лечебную физическую культуру. Чаще всего ее назначают при травмах позвоночного столба, когда больно наклоняться, согнуться и разогнуться, чтобы восстановить его подвижность. Курс ЛФК подбирает лечащий врач на основе стадии заболевания и физической формы пациента. Как правило, такая терапия включает несложные упражнения, которые подходят для любого возраста пациентов, они могут выполняться дома.
К оперативному вмешательству, когда болит поясница при наклоне вперед, прибегают редко, если другие способы не дали должного лечения. Обязательно осуществление хирургического вмешательства при наличии опухолей на ранних стадиях. В остальных случаях стараются обойтись без операций.
Для того чтобы избежать появления боли в пояснице при наклоне, важно соблюдать профилактические меры. При возникновении болезненности при наклоне следует сразу обратиться к специалисту за консультацией.
Полезно заняться спортом (умеренным), например, пилатесом или плаванием.
При любых заболеваниях опорно-двигательного аппарата, которые носят дегенеративно-дистрофический характер, обязательно соблюдение правильного режима питания. Употреблять пищу следует дробно, не менее 4 небольших порций за день. Важно ограничить употребление соли, жареной и жирной пищи. Ежедневный рацион должен содержать продукты с большим количеством белка (овощи, фрукты и мясо). При этом за день необходимо употреблять достаточное количество жидкости – 1,5-2 л.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter. Мы обязательно её исправим, а Вам будет + к карме
источник
В российской неврологии боль в спине часто объясняют протрузией или грыжей. Но весь мир думает по-другому, а я стараюсь донести до вас современные мировые взгляды простым языком.
В нашем теле с годами происходят изменения. Кожа малыша нежная, упругая. В 30 лет, как бы мы ни прибегали к косметическим процедурам, она уже не такая. А представьте моряка, который всю жизнь провел в плаваниях: его кожа грубая и морщинистая.
То же самое происходит с нашим позвоночником. В большинстве случаев протрузии и грыжи — естественные возрастные изменения. Если в вашей жизни много провоцирующих факторов, например, ношение тяжелых грузов, то вероятность заполучить большую грыжу увеличивается.
Многочисленными исследованиями установлено, что протрузии дисков встречаются у здоровых людей: в 20 лет — до 40% обследованных (напомню, это пациенты без боли в спине), в 70 лет — до 90%. Кроме того, выраженность изменений на МРТ не связана со степенью болевого синдрома: при большой грыже боли может не быть совсем, а при маленьких протрузиях у пациента может быть сильная боль (потому что причина не в протрузиях, а в другом).
Конечно, вызывает! Примерно в 1-4% от всех случаев боли в спине.
Грыжа приводит не только к боли, но и к другим расстройствам: нарушению чувствительности, изменению рефлексов, иногда снижению мышечной силы. Все это грамотный врач определяет в ходе неврологического осмотра. Если сила мышц достаточная, рефлексы при постукивании молоточком симметричные, не ослабленные, чувствительных нарушений нет, то крайне маловероятно, что боль в спине обусловлена грыжей.
Кроме того, сдавливая спинномозговой корешок на определенном уровне (если Вы почитаете результаты МРТ, увидите, что описаны протрузии и грыжи на уровне, например C3-C5 или L5-S1), грыжа вызывает не просто снижение чувствительности где попало, а в определенных сегментах, и строго определенные изменения рефлексов. Невролог соотносит уровень поражения с данными МРТ.
Все причины боли в спине можно разделить на 3 группы: неспецифические, специфические и корешковые.
Неспецифические — до 85%, обусловлены мышцами, связками, сухожилиями, мелкими суставами.
При неврологическом осмотре нет никаких настораживающих симптомов и признаков поражения нервных корешков, боль усиливаются при движении, уменьшаются в покое, чаще всего связана с неправильным двигательным стереотипом.
Острая боль возникает после неудачного поворота, наклона, вынужденной позы, например, сон в неудобном положении — и наутро невозможно повернуть шею. Хроническая боль часто обусловлена тем, что человек дает слишком большую нагрузку на одни группы мышц и совсем не нагружает другие.
Длительная работа в сидячем положении, ношение ребенка на одном боку — это неверные двигательные стереотипы. Можно бесконечно пить таблетки, но пока вы не поменяете свою двигательную активность, высока вероятность, что боль вернётся. Конечно, активность должна быть с умом.
ни рентген, ни МРТ не нужны, только осмотр врача. Почему? Там либо ничего не обнаружат, либо найдут протрузии/грыжи, не имеющие отношения к делу.
Специфические — до 10%: перелом позвоночника, туберкулез, остеомиелит, абсцесс, стеноз позвоночного канала, новообразование, анкилозирующий спондилит и другие.
Кроме боли в спине могут быть другие симптомы (повышение температуры, похудение) да и сама боль имеет необычные характеристики, например, не зависит от движения или усиливается в покое, ночью.
Анализ крови, рентген, МРТ, ПЭТ-КТ — все зависит от предполагаемой причины.
Корешковые — до 4% (по некоторым данным до 10%), вызваны сдавлением нервного корешка вследствие грыжи.
Может понадобиться МРТ позвоночника, но необходимость в каждом случае определяет врач.
Задача врача — определить, к какой из 3 групп причин относится боль, от этого будет зависеть дальнейшая тактика.
Существует система «красных флагов» ? — симптомов, которые должны вызвать у врача диагностическую настороженность:
- возникновение боли с новыми, необычными характеристиками в возрасте менее 20 или более 55 лет;
- боль, не зависящая от движения, боль в покое;
- усиление боли в ночное время;
- нарастающий со временем характер боли;
- отсутствие облегчения боли или ее усиление после пребывания в лежачем положении;
- локализация боли в грудном отделе позвоночника или в грудной клетке;
- длительное недомогание, лихорадка, необъяснимая потеря массы тела.
- перенесенная в недавнем прошлом травма спины;
- наличие в анамнезе онкологических (злокачественных) заболеваний;
- персистирующая инфекция;
- остеопороз;
- длительный прием кортикостероидов (в том числе в виде ингаляций);
- применение антикоагулянтов;
- внутривенное употребление наркотических препаратов;
- иммунодефицит (в том числе ВИЧ-инфекция), прием иммуносупрессивных препаратов.
- наличие у пациента очаговой неврологической симптоматики (слабость конечностей, онемение, нарушение мочеиспускания и дефекации);
- болезненность при пальпации и перкуссии позвоночника, усиление боли при натуживании;
- выраженная деформация позвоночника;
- пульсирующее образование в брюшной полости.
Наличие этих симптомов (особенно совокупности) у пациента с болью в спине должно заставить врача получше подумать о причине боли и исключить серьезную патологию.
С проведением МРТ при боли в спине есть 2 крайности: делать ее всем подряд «на всякий случай» и не делать исследование тогда, когда оно действительно нужно. Разбираемся вместе с вами.
Если боль в нижней части спины возникла у пациента младше 50 лет, она не иррадиирует в ноги, не сопровождается лихорадкой и неврологический симптоматикой (слабость мышц, нарушение рефлексов и чувствительности, нарушение мочеиспускания и дефекации), в прошлом не было опухолей, то с вероятностью 99% боль носит неспецифический характер и связана с вовлечением мышц, связок, сухожилий, мелких суставов.
Чтобы приблизить эту вероятность к 100% мы оцениваем пациента в динамике и смотрим, уменьшается ли боль после лечения или нет. Если сделать такому пациенту МРТ позвоночника, никакой важной информации мы не получим.
Даже если будут найдены грыжи или протрузии, это ни на что не повлияет.
Во-первых, у пациента без неврологический симптоматики грыжи и протрузии являются случайной находкой и не связаны с болью в спине. Эта мысль так трудно приживается в умах пациентов и коллег, но тем не менее это так.
Во-вторых, находки на МРТ в виде немых, молчащих грыж и протрузий никак не повлияют на лечебную тактику.
Но как же не пропустить другую серьезную патологию? Для этого есть красные флаги ?, которые мы уже обсудили. Врач анализирует все эти настораживающие симптомы (в совокупности, а не по отдельности), после чего принимает решение о необходимости МРТ.
источник
Боль в спине, хоть и многолика, и крайне трудно порой определить истинные ее причины, все же возникают порой некоторые особенности, позволяющие сузить круг «подозреваемых» до нескольких. Не зря врач, принимая пациента, самым подробным образом расспрашивает его:
- В каком месте спины болит:
вверху, внизу, слева, справа - Какой именно болью:
тянущей, умеренной, острой, стреляющей, постоянной, приступообразной и др. - В покое или движении
- При каких движениях:
ходьбе, вставании, повороте, наклоне
Если боли в спине возникают при наклоне вперед или назад, то констатируют обычно пояснично-крестцовый радикулит, самая частая причина которому — миофасциальный синдром (мышечное напряжение). Болевой симптом при этом наблюдается в верхней поясничной области и внизу спины.
Мы больше привыкли к тому, что боль провоцируется корешковым синдромом, то есть воспаленным или защемленным в процессе позвоночных деформаций и смещений нервом. Но на самом деле такое бывает достаточно редко, при:
- дорзальной грыже
- смещении позвонков при спондилолистезе
- наклоне оси позвонка из-за подвывиха суставов
- спондилите с остеофитами по краям позвонков
- травмах со смещениями и оскольчатыми переломами
- прорастании опухоли в нерв
- стенозе межпозвоночного канала
Наклон вперед и вниз при таком синдроме крайне затруднителен, так как малейшее движение будет причинять невыносимую боль.
Признаки корешкового синдрома
Как определить, что заболевание так или иначе связано с позвоночником с вовлечением в процесс раздраженного нерва?
Заподозрить такое можно, если боль в пояснице возникает:
- при попытках достать подбородком грудь (симптом Нери)
- при смене горизонтального положения на вертикальное
- при напряжении пресса
- при прощупывании позвоночного столба
- при подъеме вытянутой ноги из лежачего положения вверх (симптом Ласега)
- болит не только в позвоночнике, но и отдается и в другие области спины, а также в конечности
Но если даже имеется раздражение нерва, то не это — главный и единственный источник боли в спине.
Корешковый синдром через несколько дней проходит, а болевые ощущения остаются еще достаточно долго и приобретают хроническую форму. И это происходит именно из-за мышц, в которых нервное раздражение вызвало ответную рефлекторную реакцию — в этом и есть суть миофасциального синдрома
Миофасциальный болевой синдром (МФБС) вызывается многими болезнями и факторами, которые можно условно поделить на первичные и вторичные.
Первичный МФБС — это все патологии позвоночника, нервов и мышечно-связочного аппарата.
К ним можно отнести:
Остеохондроз:
- При наклоне шеи вперед и назад или при повороте может возникать боль — это говорит о шейном остеохондрозе
- Возникновение боли внизу спины при сгибании и разгибании туловища — признак пояснично-крестцового остеохондроза
Боль при наклонах возникает только в период приступов.
Спондилоартроз
Болезненные ощущениях при наклоне вперед появляются поначалу в основном:
- по утрам после сна
- после длительного нахождения в вертикальном или сидячем положении
- после больших нагрузок на поясницу
Затем после небольшой разминки боли проходят
- Если низ поясницы начинает постоянно ныть и не помогают даже двигательные «разогревы», то это значит, что деформация суставов прогрессирует
- Трудность или невозможность согнуться вовсе может означать полную блокировку сустава, спондилит или болезнь Бехтерева
Болезнь Бехтерева
- Характеризуется сильными болями:
- начинает вначале болеть низ спины, особенно болит по ночам
- сгибаться и разгибаться крайне трудно
- Затем из-за постепенного поражения всех хрящей суставов и связок или сращивания позвонков происходит обездвиживание пояснично-крестцового отдела
- Наклоняться вперед, назад, осуществлять повороты туловища влево и вправо становится невозможно
Со временем болезнь Бехтерева (анкилозирующий спондилоартрит) переходит на остальные отделы, вплоть до шейного
Миозит (воспаление мышц)
Причинами его могут быть:
- физическое перенапряжение
- простудные явления
- инфекции
- врожденные аномалии
При остром миозите наклоны и повороты спины причиняют нешуточную боль, поэтому лучше соблюдать в этот период полный покой
Остеопороз
Это заболевание — прямой отголосок нарушенного внутреннего обмена. Из-за недостатка кальция в организме начинается разрушение костных тканей позвонков.Весь скелет (и позвоночник, и конечности) деформируются, из-за чего в спине постоянные ноющие боли, усиливающиеся при наклонах.
Это очень опасное заболевание — если при наклоне спины вдруг возникла резкая боль, то это может говорить о компрессионном переломе. Нужно в этом случае немедленно обратиться к ортопеду и ограничить себя от всяких движений и нагрузок
Травмы и смещения:
- Падение на спину может вызвать ушиб, повреждение связок, переломы, подвывихи
- Родовые травмы у женщин приводят к разрывам связок, подвывихов суставов пояснично-крестцового отдела и таза
- К подвывиху сустава может привести и резкий поворот туловища на 120 °
Появление боли в спине при наклоне после травмы — знак того, что нужно делать рентген позвоночника
Нарушения стабильности позвоночника:
- Сколиоз
- Увеличение кифоза или лордоза:
- постоянная сутулость при неправильной осанке
- поясничный лордоз у беременных
- Слабость мышц и связок
Мышечная слабость приводит к появлению горба на позвоночнике при наклоне. Это в свою очередь дает возможность раздражения спинномозговых нервов и возникновению боли в спине при наклонах.
Исправить этот недостаток достаточно легко: нужно укреплять мышцы спины и брюшного пресса
Вторичный МФБС происходит по причинам, изначально от позвоночника не зависящих.
Такими обстоятельствами могут быть:
- Онкологические заболевания
- Травмы и болезни внутренних органов:
почечнокаменная болезнь может давать боль при наклоне из-за повреждения камнем мочеточника - Инфекционные процессы тазовых органов:
- они бывают по вине гинекологических и урологических болезней
- при таких патологиях болят низ живота и поясницы
- Психоневрологические заболевания
Какой-то единой рекомендации для лечения боли в спине, возникающей при наклоне, разумеется быть не может.
В первую очередь, для выяснения причин стойкого болевого синдрома такого рода следует провести тщательную диагностику:
- Рентгенографию (возможно, контрастную)
- При необходимости, более точное исследование при помощи КТ и МРТ
- Дополнительные приборные исследования:
- электромиографическое
- денситометрическое
- кардиологическое
- Могут также понадобиться лабораторные анализы крови и мочи
При выявления остеохондроза лечение может вестись:
- При помощи стандартных способов приема НПВС в острый период:
- кетопрофена, ибупрофена, диклофенака, индометацина
- мышечных спазмолитиков:
мидокалма, сирдалуда
- В восстановительный период миофасциальный синдром лечится:
- иглотерапией, массажем
- лечебной физкультурой
Когда диагностируется спондилоартроз, болезнь Бехтерева и другие суставные заболевания, то обезболивание здесь тоже ведется при помощи НПВС, но по другим, более интенсивным схемам:
- Лекарство вводится прямо в сустав
- Часто используются костные новокаиновые блокады
- Применяются методы радиочастотной иннервации
- Ведется также борьба по восстановлению подвижности суставов и уменьшению мышечно-связочных контрактур:
- делаются инъекции с суставной жидкостью
- проводится электромиостимуляция
На первых стадиях болезни эффективен прием хондропротекторов:
Хондропротекторы крайне важно принимать при остеохондрозе для предотвращения его развития
При смещениях суставов, родовых травмах самую эффективную помощь может оказать остеопат (разновидность мануального терапевта)
Травмы позвоночника требуют особенно длительного лечение:
- Длительной иммобизизации поврежденного отдела
- Репозицию (вытяжку)
- Механотерапию, лечебную гимнастику и другие восстановительные методы
Остеопороз нуждается в комплексном лечении:
- Прием кальция и биофосфонатов
- Может понадобиться восстановление стабильности позвоночника:
- путем ношения корсетов
- кифопластики ивертебропластики — современных малоинвазивных методов, укрепляющих и восстанавливающих разрушенные позвонки
Вертебропластика также нередко применяется при лечении опухолей позвонков — гемангиом
Не игнорируйте боли, возникающие в спине при наклонах вниз и других движениях. Своевременное обращение к врачу при таких признаках поможет остановить или устранить полностью опасные заболевания.
источник
По статистике, примерно 80% жителей планеты хотя бы раз в жизни ощущали острую, пронизывающую все тело боль в пояснице. Этот симптом в медицине называют люмбаго. Приступ может длится от нескольких минут до нескольких недель. Болевой синдром иногда сопровождается ограничением подвижности, онемением нижней части тела и другими тревожными симптомами.
Резкая боль в пояснице может возникать вследствие заболеваний позвоночника или других органов, травм и т. д. Чтобы избавиться от дискомфорта, нужно посетить врача, который поможет выявить его причину и составит план лечения. Кроме того, пациент должен знать, как помочь себе и ослабить болевой синдром, если приступ застал внезапно.
Медики разделяют боль в пояснице на первичную и вторичную. Первая категория возникает из-за проблем с позвоночником, а вторую провоцируют заболевания других органов, опухоли, травмы и т. д.
Если вас интересует, почему появляется сильная боль в пояснице, то ознакомьтесь со списком распространенных ее причин, который будет представлен ниже.
Причины первичной боли внизу спины, которая связана с дегенеративными изменениями позвоночного столба:
- Растяжение связок, мышц. Внезапная боль возникает после резких движений, поднятия тяжелых предметов или при занятиях спортом. Тогда происходит чрезмерное растяжение связок, надрыв мышечных волокон.
- Травмы области поясницы. Болеть спина может после сильного удара по пояснице, падения, частых, но слабых микротравм, силовых занятий спортом и т. д.
- Остеохондроз поясничного сегмента. При заболевании разрушаются хрящевые прокладки межу дисками. По мере развития болезни болевой синдром усиливается, дискомфорт может распространятся на нижние конечности. При отсутствии лечения остеохондроз провоцирует образование протрузий, межпозвонковых грыж.
- Грыжа диска. Это патология, при которой пульпозное ядро диска между позвонками смещается, разрывается фиброзное кольцо. Резкие боли появляются, когда выпячивание сжимает нервные пучки или спинной мозг.
- Компрессионные переломы (травма позвонков, которые сдавливаются). Обычно возникает во время прыжка или при минимальном травматическом воздействии при остеопорозе. Тогда позвоночник повреждается, возникает пульсирующая боль в пояснице, которая распространяется на ноги.
- Субхондральный склероз. При заболевании деформируется пластинка между позвонком и его диском, тогда повышается риск образования наростов. Это может стать причиной болевого синдрома.
- Спондилез. Патология характеризуется смещением позвонков, образованием костных наростов (остеофиты).
- Спондилоартроз. Поражаются межпозвонковые диски, а также фасеточные суставы позвоночника. Болезненность появляется на поздних стадиях.
- Болезнь Форестье. Патология характеризуется избыточным образованием костной ткани, окостенением связочного аппарата, образованием остеофитов.
- Сужение позвоночного канала. При сжатии нервных пучков появляется боль, пульсация.
Как правило, структурные нарушения позвоночного столба провоцируют резкие боли в поясничном участке.
Вторичные боли не связаны с дегенеративными изменениями позвоночника, их провоцируют такие болезни:
- Инфекционные заболевания: остеомиелит позвоночного столба или тазовых костей, сифилис, параспинальный абсцесс (гнойное воспаление рядом с позвоночным каналом), киста копчика, воспаление междискового пространства, инфекции мочевыделительной системы (почечная колика, пиелонефрит) и т. д.
- Онкологические патологии: метастазы рака в позвоночнике, миелома (опухоль из плазматических клеток крови), лимфома позвоночника (опухоль из лимфоидной ткани) и т. д.
- Заболевания, связанные с нарушением обменных процессов: остеопороз (повышенная хрупкость костей вследствие дефицита кальция), остеомаляция (снижение минерализации костной ткани), гемохроматоз (нарушение обмена железа).
- Ревматические болезни: поражение суставов, связок поясничного отдела, воспаление суставной оболочки и т. д.
- Воспаление седалищного нерва.
- Искривление позвоночника, например, сколиоз или кифосколиоз, тоже могут вызвать болезненные ощущения внизу спины.
- Заболевания органов ЖКТ. Острые боли могут появиться при панкреатите с атипическим течением, холецистите, колите или непроходимости кишечника, злокачественных опухолях пищеварительных органов.
- Болезни органов малого таза: эндометриоз (разрастание внутреннего слоя матки), воспаление придатков, простатит и т. д.
В редких случаях болевой синдром на поясничном участке возникает при болезни Педжета (повышение резорбции (разрушения) костной ткани), фибромиалгии (мышечно-скелетная боль), боли, которые появляются вследствие психической травмы.
О причинах и методах устранения боли ноющего, тупого, жгучего характера можно узнать здесь.
Болевой синдром пояснично-крестцового отдела делят на 3 вида: острая, хроническая, перемежающаяся.
Боль при разных патологиях имеет такие особенности:
- При растяжении мышц сильно болит поясница, появляется скованность, дискомфорт усиливается при движении, снижается, когда пациент отдыхает.
- При компрессионном переломе появляется дичайшая боль, так что пациент не может выпрямиться. Дискомфорт может появится слева и справа.
- Спондилез провоцирует сильные боли справа.
- Если у человека резко заболела поясница с правой стороны, то это может быть следствием спондилоартроза.
- Болевой синдром выше поясницы появляется внезапно при гнойном воспалении эпидурального пространства (пространство между твердой мозговой оболочкой и костями позвоночника). При воспалении грудного сегмента дискомфорт может распространятся на поясницу.
- При заболевании тазобедренного сочленения (коксоартроз) болезненность из поясницы с левой стороны распространяется в ягодицы и ногу.
- Межпозвонковая грыжа проявляется сильной болезненностью внизу спины, которая отдает в ноги, человек не может разогнутся. Дискомфорт усиливается при сидении или после сна. Иногда возникает покалывание, онемение в нижних конечностях.
Болевой синдром внизу спины при заболеваниях с хроническим течением проявляется такими особенностями:
- Спондилез сопровождается болью, которая усиливается при сгибании-разгибании спины, ослаблением мышц нижних конечностей, нарушением их чувствительности.
- При анкилозирующем спондилоартрите болевой синдром на участке пояснично-крестцового отдела появляется в состоянии покоя, усиливается ближе к утру, ослабляется при движениях.
- Онкологические образования в поясничном отделе вызывают сильнейшие боли при сжатии опухолью нервных корешков.
- При остеомиелите сначала появляется сильная болезненность на поврежденном участке, может повышаться температура. Когда заболевание приобретает хроническое течение, появляется ноющая боль.
Болевой синдром перемежающего типа появляется внезапно. Пациенты жалуются на колющую, простреливающую боль, которая может распространятся на всю спину.
При боли в спине следует обратиться к ортопеду, также может понадобиться консультация ревматолога, невролога, вертебролога. Заболевшая поясница требует комплексной диагностики. Начинается она с анализа жалоб пациента, сбора анамнеза, визуального осмотра поясничного отдела.
Для выявления причин острого болевого синдрома применяют следующие исследования:
- Рентгенография помогает оценить состояние костной ткани и дисков между позвонками.
- КТ и МРТ позволяет исследовать позвоночник, диски между ними, окружающие ткани (мышцы, связки, нервы, сосуды, спинной мозг).
- Электронейромиография применяется для выявления патологий мышц, нервов.
- Сцинтиграфия костей скелета с применением контрастного вещества позволяет выявить структурные, а также функциональные изменения позвоночника.
- Денситометрия – метод сканирования минеральной плотности костей. Помогает определить остеопороз.
- Лабораторные исследования крови, мочи применяют для выявления воспалительных процессов.
При подозрении на заболевания органов малого таза или брюшного пространства назначают УЗИ.
источник
Существует несколько десятков факторов способных спровоцировать неприятные ощущения в нижней части спины. Многие из них несут серьезную опасность для жизни и здоровья пациента. Например, если у человека возникает сильная боль в пояснице, это может сигнализировать о патологиях почек, печени и даже об онкологических заболеваниях. Поэтому при первых симптомах подобного характера следует незамедлительно обращаться в больницу.
Патологии, сопровождающиеся сильными неприятными ощущениями в нижней части спины, можно разделить на несколько типов. К первому можно отнести заболевания ОДА, ко второму — сбои в работе внутренних органов, а к третьему — воспалительные процессы в ЦНС. Врачи установили, что если пациента мучают сильные боли в пояснице, то чаще всего причины этого симптома кроются в следующих патологиях:
Также неприятные ощущения в нижней части спины могут сигнализировать о заболеваниях мочеполовой системы. Вызывать патологии позвоночника, воспаление участков ЦНС и мягких тканей могут следующие факторы:
Очень часто от болей в спине страдают люди, обладающие лишним весом. Однако склонность к развитию большинства дегенеративных патологий ОДА может передаваться и по наследству.
Определить истинные причины, по которым возникает сильная боль в пояснице, можно только на основании ряда обследований. Необходимо собрать достаточно информации об истории появления такого симптома. Так как вызывать неприятные ощущения может огромное количество факторов, для их выявления необходимо пройти целый ряд процедур. К наиболее распространенным методам диагностики при болях в спине относятся:
| Методика диагностики | Время | Точность |
|---|---|---|
| Рентген поясничного отдела позвоночника | 30 минут | 87-92% |
| УЗИ органов брюшной полости | 30 минут | 85-90% | Электронейромиография | 30 минут | 90% | 1000 рублей |
Также для определения причин сильной боли в пояснице нередко требуется проведение анализа крови. Его стоимость в большинстве клиник составляет 400-700 рублей, а точность обычно превышает 92 %.
Если человека мучит сильная боль в пояснице, при которой самостоятельно не разогнуться, ему следует срочно вызывать скорую помощь. Ведь подобные симптомы могут сигнализировать о патологиях опасных для жизни. Выявить причину помогут несколько специалистов. При сильных болях нужно сразу обращаться за консультацией к следующим врачам:
Также может потребоваться помощь кардиолога или нефролога. В первую очередь любой из этих специалистов проведет первичный осмотр и сбор анамнеза. Чтобы узнать историю развития болезни и поставить первичный диагноз, опытный врач обязательно задаст ряд следующих вопросов:
- Обладают ли неприятные ощущения нарастающим характером?
- Как давно у пациента начались боли?
- Когда возникают чаще всего спазмы: при физических нагрузках, стрессах или во время отдыха?
Квалифицированный специалист обязательно поинтересуется, не страдает ли пациент от хронических заболеваний или аллергий. Медики также обычно уточняют, нет ли у больного других симптомов кроме боли в спине, например, учащенного мочеиспускания.
Устранение спазмов в нижней части спины требует комплексного подхода. Что делать при сильных болях в пояснице, врачи решают в индивидуальном порядке. Однако есть перечень препаратов, которые назначаются при подавляющем большинстве патологий, когда неприятные ощущения просто невыносимы:
Также для эффективного устранения спазма зачастую необходимо периодическое посещение физиотерапевтических процедур. К наиболее эффективным из них можно отнести следующие:.
Когда пациента мучат сильные боли в пояснице — из-за спазма ему не разогнуться. В таких случаях современные медицинские центры проводят электроанальгезию. Иногда консервативная медицина оказывается бессильной, и для устранения причин боли проводят хирургическое вмешательство. Различают несколько видов операций:
- эндоскопическое вмешательство;
- микрохирургическое удаление;
- ламинэктомия (полосная операция по вскрытию канала спинного мозга и удалению грыжи);
- протезирование (удаление поврежденных позвоночных дисков и установка на его месте импланта).
При сильном болевом синдроме и наличии воспалительных процессов пациентам рекомендован постельный режим. Когда самочувствие больного начинает улучшаться, им часто назначают массаж. Также индивидуально подбирают ряд специальных укрепляющих спину упражнений. Кроме того, полезны умеренные прогулки на свежем воздухе и соблюдение диеты.
источник
Боль в пояснице при сгибании и разгибании спины – распространенное явление, иногда свидетельствующее о наличии патологического процесса в опорно-двигательном аппарате.
Неприятные ощущения при разгибании спины могут быть признаком заболевания опорно-двигательного аппарата. Однако, не всегда причины патологические. Иногда они физиологически обусловлены.
Симптомы боли в пояснице при выпрямлении спины очевидны – после того, как пациент некоторое время находился в Г-образной позе, то даже при минимальной попытке выпрямиться он испытывает сильную боль в поясничной области. Но не всегда такое явление – признак патологического процесса, заболевания опорно-двигательного аппарата. Появление описанной симптоматики происходит из-за особенностей позвоночника, его биомеханики.
Поза наклона в пояснице под прямым (почти прямым) углом – наиболее неблагоприятная для опорно-двигательного аппарата. При наклоне таким образом положение тела поддерживают глубинные мышцы спины (поясницы). Но им приходится поддерживать довольно большую массу всей верхней части тела, которая способна «перевесить» ноги. Потому энергетические ресурсы организма быстро истощаются.
Истощение происходит за 15-20 (в зависимости от состояния мышечного каркаса пациента) секунд нахождения в такой позе. Далее мышцы приходят в болезненный гипертонус. Появляется ноющий дискомфорт, приобретающий характер острого при попытке сменить позу. Дополнительно спазмированные мышцы способны сдавливать нервную ткань, вызывая ее защемление.
В обыденной жизни перегрузка может произойти при:
- Выполнении работ под капотом автомобиля;
- Чистке обуви, завязывании шнурков;
- Изучении документов, лежащих на рабочем столе;
- Изучении содержимого коробок, холодильников в супермаркетах и т. п.
Усилить боль, сделать ее появление более быстрым можно при наличии каблуков, так как точка опоры для нижней части тела минимальна и мышцам приходится напрягаться сильнее, чтобы поддерживать положение.
Боли способны также быть признаком патологического процесса. В этом случае они носят название миофасциального болевого синдрома, который бывает первичным, вторичным. Первичный возникает при патологии опорно-двигательного аппарата, вторичный – при патологиях внутренних органов. Следующие заболевания способны провоцировать первичный МФБС:
- Поясничный остеохондроз, при котором мускулы быстро входят в состояние гипертонуса, зажимается нервная ткань;
- Спондилоартроз – патологический процесс затрагивает суставы, симптоматика возникает по утрам, после гиподинамии, снимается легкой гимнастикой;
- Болезнь Бехтерева – заращение суставных полостей, вызывающее интенсивные боли, скованность, трудности, как при разгибании, так и при наклоне;
- Миозит – воспалительный процесс мышц, при котором любое движение, сопровождающееся их напряжением болезненно;
- Остеопороз – разрушение костных тканей (дискомфорт ноющий, постоянный, но при наклонах существенно усиливается);
- Травмы характеризуются резкой болью, возникающей сразу после их получения, в зависимости от характера травмы, ее особенностей, локализации, специфика дискомфорта будет отличаться;
- Смещение – изменение позвонком своего нормального физиологического положения при нарушении осанки, ударе, компрессии, давлении;
- Сколиоз – искривление позвоночника, при котором нагрузка на одни отделы существенно выше, чем на другие, мускулы там находятся в постоянном гипертонусе;
- Ослабленный мышечный каркас приводит к быстрому спазму мускулов даже при минимальной нагрузке.
Другие патологии, заболевания внутренних органов также способны вызывать МФБС, но уже вторичный. Характерно для следующих патологических процессов:
- Онкологические заболевания. Наличие новообразования провоцирует спазм, защемляет нервы (компрессия нервной ткани усиливается при наклоне). Присутствует сопутствующая симптоматика – слабость, потеря веса, нарушения аппетита;
- Мочекаменная болезнь проявляется так потому, что при наклоне камни перемещаются, травмируя мочеточник. От внутреннего органа по нервной ткани боль эродирует в спину;
- Инфекционно-воспалительные процессы тазовых органов, сопровождающиеся отеком, дают значительное усиление дискомфорта при наклоне в результате сдавливания пораженной области соседними тканями, органами. По нервной ткани боль отдает в спину. Выявляются сопутствующие симптомы – боли в животе, повышение температуры;
- Мочеполовые инфекции характеризуются усилением дискомфорта при мочеиспускании. В остальной механизм развития симптоматики такой же, как в прошлом случае;
- Психоневрологические заболевания, симптоматика психосоматического, психогенного характера связана со стрессами, депрессиями, болезнями психики. Диагностируется, когда все остальные патологии исключены, дискомфорт возникает даже при употреблении обезболивающих средств.
Некоторые процессы, вызывающие боль при выпрямлении спины, достаточно опасны. Потому нельзя игнорировать их. Также необходимо обращать внимание на возможную сопутствующую симптоматику патологии.
Если они вызваны патологией О-Д Аппарата, то могут возникнуть осложнения:
- Потеря/снижение возможности двигаться;
- Потеря/снижение гибкости пораженного отдела;
- Парезы, параличи;
- Нарушение кровообращения.
Наиболее частое осложнение – хронический болевой синдром.
Жалоба «не могу разогнуть спину боль в пояснице» встречается часто. Для постановки точного диагноза используются методы:
- Мануальный осмотр;
- Рентген позвоночника;
- УЗИ внутренних органов;
- Электронейрограмма.
Для подтверждения диагноза иногда назначаются КТ, МРТ.
В ситуации, когда болит спина и не разогнуться, но состояние разовое, не говорящее о наличии серьезного патологического процесса, то снять неприятный симптом помогут несколько способов:
- Займите особую терапевтическую позу. Лягте на пол на спину, поднимите согнутые в коленях ноги, разместите голени на стуле. Пододвиньтесь к стулу так, чтобы бедра находились под прямым углом к телу. Поясница при такой позе выгнется назад, спина коснется пола, позвоночник окажется полностью прямым от грудного отдела до крестца. Боль исчезнет сразу же, если провести в такой позе некоторое время – уйдет компрессия;
- Встаньте на колени перед стулом, обопритесь на него предплечьями. Выгибайтесь вперед-назад, 5-6 раз в каждую сторону. Делайте это медленно, на несколько секунд неподвижно фиксируясь в верхней/нижней точке;
- Исходное положение то же, что в предыдущем упражнении. Делайте такие же прогибы, но теперь – покачиваясь из стороны в сторону. Осуществите 5-6 прогибов вправо-влево. В максимально дальней от стула левой/правой точке фиксируйтесь неподвижно на 2-3 секунды;
- Займите позу с упором на колени и ладони. Медленно выгибайте спину вверх, в максимальной точке зафиксируйтесь неподвижно на 2-3 секунды. Теперь вернитесь в исходное положение, зафиксируйтесь на 2-3 секунды в нем. После чего выгнете поясницу вниз, зафиксировавшись на 2-3 секунды в самой нижней точке, и вернитесь в исходное положение. Повторите упражнение по 5-6 раз вниз/вверх.
Запрещено делать лечебную гимнастику в случае, если нет уверенности в том, что отсутствует патологический процесс. Гимнастика, массаж противопоказаны при обострении заболеваний, так как способны вызвать усиление компрессии, отека, ухудшение состояния, самочувствия пациента. Однако терапевтическая поза окажет позитивный эффект и при остром патологическом состоянии.
Снять острую бол поможет местное тепло – горячий компресс, согревающая мазь (Вольтарен). Общее тепло (горячий душ) уберет ноющую боль. Методы особенно эффективны при спазме, гипертонусе мышц. В течение получаса-часа после их применения рекомендуется сохранять физический покой пораженного отдела.
Боли в спине при сгибании, являющиеся признаками патологического процесса, необходимо пролечивать симптоматически и комплексно – лечить как боль, так и причину ее возникновения. Типовые подходы к терапии таковы:
- Остеохондроз: нестероидные противовоспалительные препараты, физиотерапевтические процедуры (магнит, УВЧ) на срок до 14 дней для снятия воспаления, боли. Хондропротекторы для остановки патологического процесса. На стадии реабилитации – массаж, лечебная гимнастика;
- Спондилоартроз, болезнь Бехтерева: курс НПВС, хондропротекторов, физиотерапии. Гимнастика, массаж на стадии реабилитации. Специальная диета, употребление витаминов, нормализация обмена веществ для питания тканей на постоянной основе;
- Остеопороз: аналогично, исключая хондропротекторы;
- Миозит: короткий курс НПВС, физический покой, физиотерапия (УВЧ). После снятия обострения – курс лечебной гимнастики, лечебного массажа;
- Травмы: лечатся индивидуально в зависимости от характера;
- Смещения, сколиоз, ослабление мышечного каркаса: массаж, лечебная гимнастика, ношение корсета;
- Мочекаменная болезнь: растворение камней препаратами, ультразвуковое дробление, хирургическое удаление.
Воспалительные процессы в органах лечатся антибиотиками широкого спектра действия и иммуномодуляторами.
Уменьшить вероятность возникновения непатологических болей удается путем снижения нагрузки на глубинные мышцы. Для этого у верхней части тела должна быть хотя бы минимальная опора. Предотвратить развитие/обострение патологии можно если:
- Делать лечебную гимнастику;
- Следить за осанкой, весом;
- Не переохлаждаться;
- Правильно питаться, отказаться от вредных привычек;
- Спать на ортопедических подушках, матрасе.
При наличии хронической патологии дважды в год проходите курсы лечебного массажа, физиотерапии.
Разовые боли при выпрямлении спины – не повод для беспокойства. Если же они длительные, сильные, регулярные, лучше обратиться к врачу.
источник
Почему при разгибании появляется боль в пояснице?
С этим вопросом обращаются к медикам многие пациенты. Это совершенно естественный вопрос. Но и появление в пояснице болей различной степени выраженности при разгибании – явление совершенно естественное.
Вы стирали, стоя в положении полнаклона, или пропалывали на дачном участке грядку с морковкой, или мыли полы в ожидании гостей. Одним словом, работали. И если работали долго, то наверняка утомились. Но ведь работа совершалась не сама собой. При этом трудились позвонки, связки, мышцы – весь ваш опорно-двигательный аппарат. Он тоже утомился, поддерживая ваше тело в полунаклонном положении. И теперь при разгибании испытывает некоторые трудности. Особенно, если тело находилось в фиксированной позе.
– А что такое фиксированная поза? – спросит иной пациент.
Нахождение человека в позе, напоминающей букву «Г», без опоры более 15–20 секунд можно считать фиксированной позой для данного положения. По истечении этого времени у человека среднего физического развития глубокие мышцы спины начинают испытывать значительные затруднения. Тут все дело в особенностях движения позвоночника в сагиттальной плоскости. Если вы забыли, что это такое, скажем проще – при наклонах вперед и разгибании. Помните, мы сравнивали позвоночник со столбом? Можно сравнить наш позвоночный столб и с башней. А можно ли представить себе башню, согнувшуюся почти посередине под углом в 90°? Представить-то можно, но это уже катастрофа – здание вот-вот рухнет под силой собственной тяжести.
Позвоночник устроен куда совершеннее: его удерживают в полунаклонном положении глубокие мышцы спины. Однако в этой позиции их энергетические возможности быстро истощаются. Продолжительный полунаклон – очень невыгодная позиция с точки зрения биомеханики позвоночника. Длительно напряженные мышцы хуже снабжаются кровью, в них накапливаются биологически активные вещества, раздражающие нервные окончания мышечных волокон. Это проявляется в болезненных ощущениях при мышечном напряжении. Стабилизирующие возможности мышц стремительно уменьшаются.
Тут бы вам и разогнуться – серьезных проблем пока не возникло. Но нет: еще не достирано белье, не прополота морковка, не домыт пол. И вы продолжаете работать, оставляя свой позвоночник в невыгодном положении. Вот тут-то и возникает опасность: чем дольше сохраняется фиксированная поза, тем меньше остается у мышц сил для последующего действия – разгибания.
И вот наконец пришел его черед. К этому времени мышцы-разгибатели уже давно испытывают трудности с кровоснабжением.
Вспомните: первые признаки утомления опорно-двигательного аппарата появились уже через 15–20 секунд, а стирка, прополка, уборка длились и длились! Позвонки, в значительной степени потерявшие поддержку со стороны мышц, приобретают готовность к смещению – переутомившиеся мышцы как бы «приотпускают» их; в результате давление позвонков на диски становится опасно неравномерным. Ко всем прочим неприятностям присоединяются еще и болезненные ощущения от перерастянутых связок позвоночного столба – возникает ломящая, тягучая, сопровождающая весь процесс разгибания боль.
Читая эти строки, можно испугаться. Но, к сожалению, бывает и хуже. Если при выраженном утомлении мышц-разгибателей вы станете выходить из фиксированного положения, держа в руках значительный груз (да хоть мокрый пододеяльник, хоть ведро, наполненное землей или водой), вполне могут возникнуть грустные последствия в виде стойких болей и необходимости длительного лечения.
Может произойти надрыв связок. Тогда вы ощутите острую боль в пояснице – этот внезапный удар мы именуем в быту прострелом. Может случиться надрыв или даже полный разрыв диска – и не исключена боль в одной или обеих ногах или слабость в них.
Так что же – не стирать, не полоть, не убирать? Нет, все это делать можно. Только соблюдайте некоторые правила, которые мы предлагаем вам для исключения опасных последствий и поддержания бодрого работоспособного состояния. Рекомендации эти просты и легко выполнимы.
Прежде всего, вам надо научиться избегать длительного нахождения позвоночника в согнутом состоянии без страхующей опоры. Этот совет только звучит сложно, а на самом деле он совершенно элементарен: сгибаясь, опирайтесь рукой на что-нибудь – на колено, на стоящий поблизости предмет, на что угодно.
– Но ведь существуют абсолютно необходимые действия, – воскликнет пациент, – при которых должны быть задействованы обе руки! Та же стирка, например. Тут уж не обопрешься.
С этим нельзя не согласиться. Но найти выход из ситуации можно и нужно. Старайтесь чаще разгибаться, хотя бы ненадолго, чтобы мышцы спины постоянно меняли режим работы и не испытывали излишнего напряжения. А уж если почувствовали накопившееся напряжение в пояснице, то не лишним будет глубоко наклониться вперед, помня, что полунаклоны калечат, а глубокие наклоны лечат. Стирка, уборка, прополка на минуту-другую прервутся – зато вы сможете заниматься ими куда дольше без неприятных для себя последствий.
Это азбука здоровья: первоначальная боль в спине – мышечная – возникает из-за усталости и определяется продолжительностью работы в фиксированной позе! Как говорят вертебрологи, «интенсивность боли находится в прямой зависимости от степени мышечного утомления». Следовательно, чем чаще вы будете разгибаться, тем меньше будет причин для возникновения неприятных ощущений в области поясницы. Ведь разгибание, при хорошей поддержке мышц, не представляет для позвоночника никакой сложности – если, конечно, в его опорных структурах нет значительных повреждений. И все-таки на всякий случай подстрахуйтесь: при выпрямлении корпуса, даже довольно частом, никогда не будет лишней помощь руки, опирающейся на колено или любой близко расположенный предмет.
Следуйте нашим советам хотя бы недели две, придерживаясь разумного для позвоночника двигательного режима – и, вероятно, ваши проблемы разрешатся. За это время вы научитесь правильно двигаться. Пройдет время, и это станет для вас привычкой.
Однако бывает и так, когда неприятные ощущения в пояснице остаются и при выполнении всех этих правил. Значит, ваши разгибатели по той или иной причине недостаточно хорошо справляются со своими обязанностями. Одевайте на время работы ортопедический пояс, не забывая, конечно, следовать вышеприведенным рекомендациям.
Важно понять: испытываемая при разгибании боль – естественная реакция организма на длительное нахождение в положении полунаклона или следствие болезни позвоночника? В первом случае нужны лишь осторожность и элементарные упражнения: такая боль естественна, как учащенное дыхание при беге или усталость ног после длительной прогулки. Во втором случае мы имеем дело с болезнью и тогда уже необходима подстраховка ортопедическим поясом, чтобы излишне не нагружать слабые опоронесущие звенья позвоночного столба.
А уж если разгибание туловища из положения в полунаклон кончается прострелом в пояснице, лучше ложитесь в постель и вызовите врача на дом! Будьте внимательны к себе: прострел – это весьма неприятное явление, и для вас же лучше строго соблюсти все рекомендации врача.
Не так давно с моим приятелем произошел один случай. По натуре своей человек деятельный и энергичный, он, кроме всего прочего, отличался крепким здоровьем и почти не болел. Как-то вечером звонит мне домой и испуганным, полным страдания голосом сообщает, что с ним случился «прострел» в пояснице, и как это некстати, и как много дел. Я как мог успокоил его, посоветовал выпить таблетку аспирина, так как ничего другого у него не было, и настойчиво рекомендовал лечь в кровать. Утром следующего дня, в понедельник, я его навестил и осмотрел. Случай, в общем-то, оказался пустячным, и по моим прогнозам острая боль должна была пройти дня через три-четыре. Зная его тягу к работе и неприязнь к пустому времяпрепровождению, я как можно строже приказал ему не вставать с постели до пятницы и, оставив кое-какие лекарства и простившись, со спокойной душой ушел.
По каким-то причинам мне пришлось уехать из города до следующего понедельника. В день своего возвращения я сразу же позвонил приятелю, будучи уверенным в его полном выздоровлении. Каково же было мое удивление, когда вместо бодрого голоса в телефонной трубке я услышал голос измученного болью человека. Узнав меня по телефону и выразив искреннюю радость, мой приятель, посетовал на нездоровье и, вскользь упомянув о каких-то причинах, помешавших ему выздороветь, стал умолять срочно приехать. Немного раздосадованный на случившееся, я тотчас направился к нему. «Неужели я ошибся в диагнозе?» – мучил себя всю дорогу этим вопросом. Услышанное мною при встрече вызвало довольно смешанные чувства: вздох облегчения из-за того, что мой диагноз был верен, и искреннее сочувствие больному товарищу. Оказалось, что на третий день, почувствовав улучшение, наш больной уехал на службу. Но, не доработав и до обеда, вынужден был вернуться домой с сильной болью в пояснице.
Вот такая история приключилась с моим приятелем. Он, конечно, поправился. Но обошлось ему это ценою гораздо больших моральных и физических страданий. Не говоря уже о затянувшихся по вине самого больного сроках выздоровления.
источник