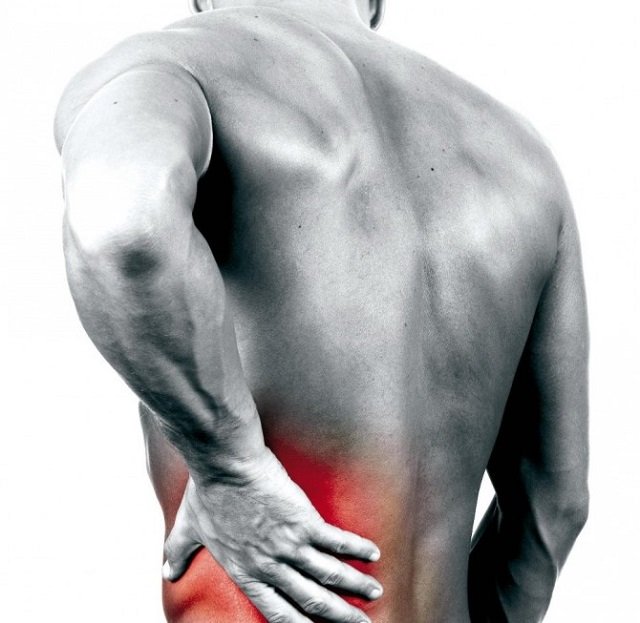
Боль в пояснице в англоязычных источниках называют болью в нижней части спины (low back pain). Боли часто способствует напряжение в поясничном отделе позвоночника, ограничение движения и анталгический сколиоз.
Острая боль в пояснице может длиться от нескольких дней до нескольких недель.
Боль в пояснице встречается почти у каждого человека хотя бы один раз в жизни.
Следует отметить, что боль может быть в любой части Вашей спины, но, однако же, боль в поясничном отделе позвоночника возникает наиболее часто. Это связано с тем, что на поясничные позвонки приходится максимальная нагрузка от веса Вашего тела.
Боль в пояснице стоит на втором месте по количеству обращений к врачу, сразу после вирусных инфекций.
Вы можете почувствовать боль в пояснице после поднятия тяжести, резкого движения, после нахождения в течение долгого времени в одной позе или же после травмы позвоночника.
Острая боль в поясничном отделе позвоночника чаще всего вызвана смещением межпозвонкового диска и травмой позвоночника.
- Остеохондроз поясничного отдела позвоночника
- Межпозвонковая грыжа и протрузия межпозвонкового диска
- Спондилоартроз
- Спондилез
- Спондилолистез
- Компрессионный перелом вследствие остеопороза, миеломной болезни, гемангиомы позвонка
- Опухоль в просвете позвоночного канала
Боль может быть разнообразной: острая, тупая, тянущая , жгучая, может сопровождаться покалыванием и мурашками, онемением.
Интенсивность боли в пояснице может значительно различаться — от слабой до нестерпимой боли, мешающей сделать даже небольшое движение. Боль может сочетаться с болью в бедре, болью в голени, болью в стопе.
Сначала Вам необходимо обратиться к врачу-неврологу. Врач задаст Вам вопросы о характере Вашей боли, ее частоте, повторяемости. Врач попытается определить причину боли и начнет лечение простыми методами (лед, умеренные болеутоляющие средства, физиотерапия и необходимые упражнения).
В большинстве случаев такие методы лечения приводят к уменьшению боли в спине.
Во время осмотра врач определит точное положение боли, ее иррадиацию, неврологические рефлексы.
Большинство людей с болью в поясничном отделе позвоночника выздоравливают в течение 4-6 недель.
Диагностика включает в себя магнитно-резонансную томографию (англ. MRI) поясничного отдела позвоночника, компьютерную томографию пояснично-крестцового отдела позвоночника, рентген позвоночника.
Поскольку наиболее частой причиной боли в пояснице является межпозвонковая грыжа пояснично-крестцового отдела позвоночника, то в первую очередь Вам необходимо сделать МРТ поясничного отдела позвоночника. Это исследование также поможет исключить большинство причин болевого синдрома, таких как опухоль в просвете позвоночного канала, туберкулез позвоночника, перелом позвоночника, миеломную болезнь, анатомически узкий позвоночный канал, спонлилолистез, различные виде искривления позвоночника, спондилез и спондилоартроз. Если Ваш невролог не назначил Вам МРТ, то сделайте ее сами. Мощность аппарата МРТ должна составлять 1 Тесла и более.
Не стоит начинать диагностику с рентгеновского снимка и компьютерной томографии, эти методы небезопасны. Их можно сделать в первую очередь только при подозрении на перелом позвоночника.
- Снизьте физическую активность в первые два дня после начала приступа. Это поможет уменьшить симптомы болезни и отек в зоне боли.
- Не сидите с наклоном вперед пока боль полностью не утихнет.
- Принимайте обезболивающие средства только в случае непереносимой боли. Лучше сделать внутримышечную инъекцию, чем выпить обезболивающий препарат. Это защитит стенку Вашего желудка от прямого контакта с противовоспалительным средством. Старайтесь избегать излишнего приема медикаментозных средств. Не применяйте для лечения гормональные средства, если боль в пояснице не связана с аутоиммунным заболеванием.
- Спите в позе эмбриона, положите подушку между ногами. Если Вы обычно спите на спине, то положите подушку под колени
- Общим заблуждением является представление о том, что Вы должны ограничить физическую активность на долгое время. Постельный режим не рекомендуется. Если у Вас нет повышения температуры, потери веса, непроизвольного мочеиспускания и дефекации, то Вы должны оставаться активным столько, сколько можете выдержать. Вы можете уменьшить свою активность только в первые два дня после возникновения боли. Начните делать легкие аэробные упражнения. Ходьба на тренажере, плавание помогут улучшить кровоток к мышцам Вашей спины. Посоветуйтесь с врачом для подбора упражнений, чтобы не вызвать усиления болевого синдрома.
Большинство людей чувствуют себя значительно лучше уже после первой недели лечения.
Через 4-6 недель у значительной части больных боль исчезает полностью.
- Боль в пояснице сочетается с болью в голени и болью в стопе
- Боль не позволяет Вам себя самостоятельно обслуживать
- Боль сочетается с недержанием мочи и кала
- Сочетание боли в нижней части спины с онемением в ягодице, бедре, ноге, стопе, паховой области
- Если у Вас уже была боль в спине раньше
- Если боль длится более 3 дней
- Если Вы принимаете гормоны
- Если боль в пояснице возникла после травмы
- Ранее был поставлен диагноз онкологического заболевания
- Если Вы похудели в последнее время по невыясненным причинам
Текст добавлен в Яндекс Вебмастер 25.01.2012, 15:38
Права защищены.
- Лечение позвоночника, телефон в Москве: +7(495)777-90-03 (многоканальный), +7(495)225-38-03
- метро Нагатинская, улица Нагатинская, дом 1, корпус 21: +7(495)764-35-12, +7(499)611-62-90,
метро Академика Янгеля, улица Академика Янгеля, дом 3: +7(495)766-51-76.
При копировании материалов с нашего сайта и их размещении на других сайтах мы требуем чтобы каждый материал сопровождался активной гиперссылкой на наш сайт:
- 1) Гиперссылка может вести на домен www.spinabezboli.ru или на ту страницу, с которой Вы скопировали наши материалы (на Ваше усмотрение);
- 2) На каждой странице Вашего сайта, где размещены наши материалы, должна стоять активная гиперссылка на наш сайт www.spinabezboli.ru;
- 3) Гиперссылки не должны быть запрещены к индексации поисковыми системами (с помощью «noindex», «nofollow» или любыми другими способами);
- 4) Если Вы скопировали более 5 материалов (т.е. на Вашем сайте более 5 страниц с нашими материалами, Вам нужно поставить гиперссылки на все авторские статьи). Кроме этого, Вы должны также поставить ссылку на наш сайт www.spinabezboli.ru, на главной странице своего сайта.
Справки по телефону в Москве: +7(495)745-18-03.
источник
Человеческий организм устроен таким образом, что при развитии какой-либо патологии болевые ощущения могут распространяться в одно или несколько областей сразу.
В том случае, если болит голова и поясница, необходимо подходить к проблеме комплексно и проводить полноценную диагностику.
Самой распространенной причиной дискомфорта в голове и пояснице одновременно является защемление седалищного нерва.
Голова находится достаточно далеко от поясницы, но существует общие нервные волокна, которые и приводят к болям.
Для выхода из неприятной ситуации, нужно знать какие проблемы могут присутствовать у пациента в данной ситуации, что предпринять и как реагировать.
Если болит голова и поясница необходимо в первую очередь посетить врача.
Скорей всего потребуется помощь невролога.
Только квалифицированный специалист сможет объективно оценить ситуацию, направить на необходимые диагностические мероприятия и назначить полноценное лечение.
Симптомы часто носят опасный характер, поэтому важно начать своевременное лечение.
Заболевание является очень распространенным не только у пациентов пожилого возраста.
Поясничный остеохондроз – это дистрофический процесс в позвоночных дисках поясницы.
Остеохондроз один из частых диагнозов, которые выявляют специалисты при болезненности поясницы и головы.
- наследственная предрасположенность;
- нарушение обмена веществ в организме;
- инфекции, интоксикации;
- избыточный вес, малоподвижный образ жизни;
- неправильное питание (недостаток витаминов и микроэлементов);
- возрастные изменения;
- травмы или искривления позвоночника, нарушения осанки;
- и другие
- Болезненные ощущения в нижнем отделе спины. Интенсивность и выраженность дискомфорта увеличивается при активных движениях, выпрямлении из согнутого положения.
- Возможна отдача боли в бедра и ягодицы.
- Болит голова. Это объясняется нарушением кровообращения, поступления крови в верхние отделы организма за счет давления смещенными дисками на сосуды.
Для диагностики требуется проведение магнитно-резонансной томографии или рентгена.
В качестве лечения назначается комплекс медикаментов, в который входят противовоспалительные препараты, витамины, кортикостероиды и обезболивающие таблетки.
Вспомогательная терапия включает в себя посещение кабинета лечебной физкультуры.
В случае отсутствия результатов лечения или запущенной стадии заболевания проводится хирургическое вмешательство.
Недуг возникает на фоне сдавливания просвета позвоночной артерии.
Причина заболевания кроется во врожденных патологиях строения скелета, сколиозах и остеохондрозах различной степени.
Может сопровождаться массой симптомов:
- Болит голова (боль пульсирующая, острая, стреляющая).
- Головокружение, тошнота, шум в ушах.
- Онемение конечностей, лица.
- Потеря сознания.
- Изменения артериального давления.
- Тахикардия, приступы паники.
- Болевые ощущения в спине, пояснице (при поражении позвоночника).
Синдром позвоночной артерии опасен возникновением инсульта, серьезными нарушениями питания головного мозга.
Для диагностики назначается проведение МРТ, рентгена и УЗИ артерий и крупных сосудов.
Лечение предполагает применение ноотропов, противовоспалительных средств, препаратов для улучшения венозного оттока.
Заболевание имеет большое количество симптомов, поэтому пациент может жаловаться на то, что болит голова и поясница.
ВСД – это комплекс признаков отклонений в вегетативной функции сердечно-сосудистой системы.
Точные причины недуга не установлены. Предположительно, неприятные симптомы нарушения вегетативной системы организма появляются на фоне негативных факторов, таких как курение, алкоголь, нарушения режима дня и сна, патологии эндокринной системы.
Заболевание охватывает более 400 симптомов, сочетание некоторых из них очень затрудняет постановку диагноза пациенту.
Самыми распространенными признаками ВСД являются следующие:
- Болит голова, сердце, грудная клетке, поясница.
- Повышенное потоотделение.
- Возникновение тревожности, панические атаки, мнительность.
- Головокружение, обмороки, судорожные припадки.
- Тахикардия, изменения артериального давления в меньшую или большую сторону, в зависимости от типа вегето-сосудистой дистонии.
- Разбитость, сонливость.
Для диагностики заболевания и поиска истинной причины расстройств применяется магнитно-резонансная томография, ЭКГ, осмотр врачами узких специальностей, в том числе консультация психотерапевта.
Лечение недуга происходит несколькими препаратами: успокоительные средства, психотропные, витаминные комплексы, средства для регуляции работы сердца.
Одним из распространенных заболеваний почек является пиелонефрит – воспалительный процесс в почках, которое развивается на фоне присоединения болезнетворных микроорганизмов из нижних отделов мочеполовой системы.
Недуг начинает проявляться с того, что болит голова, повышается температура тела.
Спустя несколько дней начальной стадии воспаления присоединяется сильная боль в области поясницы.
К основным симптомам недуга относятся следующие:
- Учащение мочеиспускания.
- Непривычная отечность тела.
- Тошнота и рвота.
- Слабое состояние, быстрая утомляемость, раздраженность.
- Повышенная температура, озноб, головная боль.
- Дискомфорт в пояснице.
Самостоятельное лечение пиелонефрита невозможно. Необходимо обращение к специалисту за направлением в стационарное отделение.
Для диагностики назначается трехдневный сбор мочи и проведение анализа по Нечипоренко, общий и биохимический анализ крови.
Лечение подразумевает применение антибиотиков, противовоспалительных препаратов, витаминных комплексов.
Заболевание опасно развитием сепсиса, почечной недостаточностью.
Гинекологические проблемы у женщин это еще одна из причин, почему может болеть голова и поясница.
Неприятная симптоматика может развиваться под влиянием следующих заболеваний:
- Варикозные патологии в малом тазу. Развивается при сниженной физической активности, сидячем образе жизни, при беременности и других гормональных перестройках. Сопровождается неприятными ощущениями в области поясницы, крестцового отдела, обильными выделениями из влагалища, повышенной чувствительностью половых органов, тяжелым предменструальным синдромом.
- Полипы эндометрия. Полип в полости матки – это доброкачественное образование, которое произошло от клеток внутреннего слоя матки. Возникает на фоне гормональных перестроек, абортов, выкидышей, эндокринных патологиях различного характера, хронических воспалительных процессах органов малого таза.
- Кистозные изменения в яичниках. Киста – это доброкачественное образование на поверхности яичников. Возникает на фоне гормональных изменений, под влиянием инфекционных агентов, наследственной предрасположенности.
- Менструальные дни. В этот период женщина подвергается гормональным перестройкам и активной работе яичников и органов малого таза. Весь процесс способен вызвать головные боли и дискомфорт в пояснице, который проходит по окончанию менструации.
- Беременность. Поясница при беременности болит из-за изменения центра тяжести, увеличения массы тела. Головные боли наблюдаются по причине гормональных перестроек, изменениях в сердечно-сосудистой системе, повышенной утомленности.
Основными гинекологическими причинами того, почему болит поясница и голова являются чрезмерная выработка гормонов и сократительные процессы в матке.
Гормоны простагландин и эстроген в избыточном количестве приводят к обострению любых болевых синдромов.
Современная медицина обладает широким спектром диагностических и терапевтических методов для выявления и устранения причин болезненности в голове и пояснице.
Дискомфорт любого рода представляет опасность и требует проведения полноценной диагностики и консультации специалиста.
Главным условием скорейшего выздоровления и исключения серьезных последствий является соблюдение своевременного лечения.
Если в течение 3 дней неприятные симптомы не прошли или боль усилилась, нужно немедленно обратиться за медицинской помощью.
источник
В российской неврологии боль в спине часто объясняют протрузией или грыжей. Но весь мир думает по-другому, а я стараюсь донести до вас современные мировые взгляды простым языком.
В нашем теле с годами происходят изменения. Кожа малыша нежная, упругая. В 30 лет, как бы мы ни прибегали к косметическим процедурам, она уже не такая. А представьте моряка, который всю жизнь провел в плаваниях: его кожа грубая и морщинистая.
То же самое происходит с нашим позвоночником. В большинстве случаев протрузии и грыжи — естественные возрастные изменения. Если в вашей жизни много провоцирующих факторов, например, ношение тяжелых грузов, то вероятность заполучить большую грыжу увеличивается.
Многочисленными исследованиями установлено, что протрузии дисков встречаются у здоровых людей: в 20 лет — до 40% обследованных (напомню, это пациенты без боли в спине), в 70 лет — до 90%. Кроме того, выраженность изменений на МРТ не связана со степенью болевого синдрома: при большой грыже боли может не быть совсем, а при маленьких протрузиях у пациента может быть сильная боль (потому что причина не в протрузиях, а в другом).
Конечно, вызывает! Примерно в 1-4% от всех случаев боли в спине.
Грыжа приводит не только к боли, но и к другим расстройствам: нарушению чувствительности, изменению рефлексов, иногда снижению мышечной силы. Все это грамотный врач определяет в ходе неврологического осмотра. Если сила мышц достаточная, рефлексы при постукивании молоточком симметричные, не ослабленные, чувствительных нарушений нет, то крайне маловероятно, что боль в спине обусловлена грыжей.
Кроме того, сдавливая спинномозговой корешок на определенном уровне (если Вы почитаете результаты МРТ, увидите, что описаны протрузии и грыжи на уровне, например C3-C5 или L5-S1), грыжа вызывает не просто снижение чувствительности где попало, а в определенных сегментах, и строго определенные изменения рефлексов. Невролог соотносит уровень поражения с данными МРТ.
Все причины боли в спине можно разделить на 3 группы: неспецифические, специфические и корешковые.
Неспецифические — до 85%, обусловлены мышцами, связками, сухожилиями, мелкими суставами.
При неврологическом осмотре нет никаких настораживающих симптомов и признаков поражения нервных корешков, боль усиливаются при движении, уменьшаются в покое, чаще всего связана с неправильным двигательным стереотипом.
Острая боль возникает после неудачного поворота, наклона, вынужденной позы, например, сон в неудобном положении — и наутро невозможно повернуть шею. Хроническая боль часто обусловлена тем, что человек дает слишком большую нагрузку на одни группы мышц и совсем не нагружает другие.
Длительная работа в сидячем положении, ношение ребенка на одном боку — это неверные двигательные стереотипы. Можно бесконечно пить таблетки, но пока вы не поменяете свою двигательную активность, высока вероятность, что боль вернётся. Конечно, активность должна быть с умом.
ни рентген, ни МРТ не нужны, только осмотр врача. Почему? Там либо ничего не обнаружат, либо найдут протрузии/грыжи, не имеющие отношения к делу.
Специфические — до 10%: перелом позвоночника, туберкулез, остеомиелит, абсцесс, стеноз позвоночного канала, новообразование, анкилозирующий спондилит и другие.
Кроме боли в спине могут быть другие симптомы (повышение температуры, похудение) да и сама боль имеет необычные характеристики, например, не зависит от движения или усиливается в покое, ночью.
Анализ крови, рентген, МРТ, ПЭТ-КТ — все зависит от предполагаемой причины.
Корешковые — до 4% (по некоторым данным до 10%), вызваны сдавлением нервного корешка вследствие грыжи.
Может понадобиться МРТ позвоночника, но необходимость в каждом случае определяет врач.
Задача врача — определить, к какой из 3 групп причин относится боль, от этого будет зависеть дальнейшая тактика.
Существует система «красных флагов» ? — симптомов, которые должны вызвать у врача диагностическую настороженность:
- возникновение боли с новыми, необычными характеристиками в возрасте менее 20 или более 55 лет;
- боль, не зависящая от движения, боль в покое;
- усиление боли в ночное время;
- нарастающий со временем характер боли;
- отсутствие облегчения боли или ее усиление после пребывания в лежачем положении;
- локализация боли в грудном отделе позвоночника или в грудной клетке;
- длительное недомогание, лихорадка, необъяснимая потеря массы тела.
- перенесенная в недавнем прошлом травма спины;
- наличие в анамнезе онкологических (злокачественных) заболеваний;
- персистирующая инфекция;
- остеопороз;
- длительный прием кортикостероидов (в том числе в виде ингаляций);
- применение антикоагулянтов;
- внутривенное употребление наркотических препаратов;
- иммунодефицит (в том числе ВИЧ-инфекция), прием иммуносупрессивных препаратов.
- наличие у пациента очаговой неврологической симптоматики (слабость конечностей, онемение, нарушение мочеиспускания и дефекации);
- болезненность при пальпации и перкуссии позвоночника, усиление боли при натуживании;
- выраженная деформация позвоночника;
- пульсирующее образование в брюшной полости.
Наличие этих симптомов (особенно совокупности) у пациента с болью в спине должно заставить врача получше подумать о причине боли и исключить серьезную патологию.
С проведением МРТ при боли в спине есть 2 крайности: делать ее всем подряд «на всякий случай» и не делать исследование тогда, когда оно действительно нужно. Разбираемся вместе с вами.
Если боль в нижней части спины возникла у пациента младше 50 лет, она не иррадиирует в ноги, не сопровождается лихорадкой и неврологический симптоматикой (слабость мышц, нарушение рефлексов и чувствительности, нарушение мочеиспускания и дефекации), в прошлом не было опухолей, то с вероятностью 99% боль носит неспецифический характер и связана с вовлечением мышц, связок, сухожилий, мелких суставов.
Чтобы приблизить эту вероятность к 100% мы оцениваем пациента в динамике и смотрим, уменьшается ли боль после лечения или нет. Если сделать такому пациенту МРТ позвоночника, никакой важной информации мы не получим.
Даже если будут найдены грыжи или протрузии, это ни на что не повлияет.
Во-первых, у пациента без неврологический симптоматики грыжи и протрузии являются случайной находкой и не связаны с болью в спине. Эта мысль так трудно приживается в умах пациентов и коллег, но тем не менее это так.
Во-вторых, находки на МРТ в виде немых, молчащих грыж и протрузий никак не повлияют на лечебную тактику.
Но как же не пропустить другую серьезную патологию? Для этого есть красные флаги ?, которые мы уже обсудили. Врач анализирует все эти настораживающие симптомы (в совокупности, а не по отдельности), после чего принимает решение о необходимости МРТ.
источник
Почему болит поясница и голова: что это, 20 причин, симптомы, что делать когда тянет поясницу и отдает в голову, методы лечения

врач-невролог, гомеопат, стаж работы 22 года
✔ Статья проверена врачом
Известный японский ревматолог: «ЭТО ЧУДОВИЩНО! Российские методы лечения суставов и позвоночника вызывают лишь недоумение. Смотрите, чем врачи предлагают лечить спину и суставы в России: Вольтарен, Фастум гель, Диклофенак, Мильгамма, Дексалгин и другими подобными препаратами. Однако эти препараты НЕ ЛЕЧАТ СУСТАВЫ и СПИНУ, они лишь снимают симптомы заболевания — боль, воспаление, отёчность. Теперь представьте, что. » Читать интервью полностью»
В статье – все причины, почему одновременно болит поясница и голова, диагностика, как по симптомам определить болезнь, первая помощь, медикаментозное лечение, физиотерапия, профилактика.
Головная боль является единственным или основным симптомом 45 болезней. Она возникает при патологиях мозга, сосудов головы, почек и других недугах. Подобными болевыми ощущениями сопровождаются заболевания позвоночника.
Почему так происходит? Потому, что головная боль сигнализирует о неполадках в нервной системе человека, требующих лечения. По этой причине, болевые ощущения в спине могут сопровождаться и сильными головными болями.
В нашем организме всё взаимосвязано. Спинной и головной мозг пересекаются в шейном отделе позвоночника. Поэтому, любые повреждения нервных корешков при патологиях позвоночника отзываются болью не только в спине, но и в голове.

Провокатором может выступать перенапряжение шейных мышц во время работы за компьютером, при нервном напряжении или после спортивных тренировок. При этом раздражаются корешки спинномозговых нервов и получается, что от поясницы болит голова.
Сначала расскажем о внешних факторах риска, не связанных с какими-либо заболеваниями.
Сильная боль в спине и шее, которая отдаёт в голову, слабость и ухудшение общего самочувствия – эти симптомы указывают на растяжение или разрыв мышечных волокон. Может подняться температура тела и больному срочно потребуется медицинская помощь.

Растяжение возникает после резкого подъёма тяжести, силовой тренировки без разминки, неудобной позы во время сна. Появляется воспаление, отёк и спазм мышц. Больному становится легче, когда он лежит в расслабленном состоянии.
После падений на спину, ДТП и драк получаются травмы мягких тканей и мышечного слоя, иногда и костных структур позвоночника. В этом случае возможно смещение позвонков, разрыв связок и мышц, внутренние гематомы и переломы костей.
Иногда, после травмы диагностируется сотрясение головного мозга. Если сильно болит и кружится голова, возникает рвота и потемнение в глазах – надо немедленно вызвать скорую помощь. Эти симптомы принадлежат черепно-мозговой травме (ЧМТ).
Люди, работающие за компьютером, часто жалуются на боль в пояснице, шее и голове, и скованность в позвоночнике. Так происходит из-за перенапряжения мышц спины и шеи во время длительного сидения.

Основные симптомы гинекологических проблем:
- ломит поясницу и болит низ живота;
- повышение температуры тела до 38°-39° С;
- озноб и общая слабость;
- зловонные выделения из влагалища;
- головная боль и головокружение.
Заболевания выявляются по данным врачебного осмотра, анализам крови и мочи. Врач гинеколог берёт мазок из влагалища для определения бактериальной флоры. Назначается гинекологическое УЗИ.
Медикаментозная терапия включает следующие группы препаратов:
- Антибиотики широкого спектра – Цефтриаксон, Ампициллин;
- Миорелаксанты – Сирдалуд, Баклосан.
- Противовирусные – Ацикловир, Гроприносин.
- Противогрибковые – Флуконазол, Клотримазол.
- Иммуномодуляторы – Циклоферон, Ликопид.
- Вагинальные свечи – Овестин, Депантол.
- Гормональные средства – Фемостон, Дивина.
Назначаются поливитамины, физиолечение, массаж, ЛФК. В некоторых ситуациях показана операция. Запущенные патологии осложняются хроническим воспалительным процессом, бесплодием и онкологией.
Серьёзное заболевание, в основе которого лежит воспаление околомозговых оболочек спинного и головного мозга. Патологию вызывает бактериальная, вирусная или грибковая инфекция.
- Шейный синдром – характерный признак менингита. Нужно лечь на спину и согнуть ноги в бёдрах. Возникшая при этом резкая боль в шее чётко указывает на наличие болезни.
- Головокружение и тошнота (рвота).
- Сильная головная боль, не поддающаяся купированию таблетками.
- Стойкая высокая температура тела – до 39°С и выше.
- Сыпь на коже и слизистых.
- Возбуждение, психические расстройства.
- Судороги.
- Потеря сознания.
Диагноз ставится на основании следующих данных:
- общего и биохимического анализов крови;
- латекс-тестов, ПЦР-исследования;
- общего анализа мочи.
Проводится осмотр невролога, электроэнцефалограмма и компьютерная томография мозга, спинномозговая пункция.
Лечение заболевания проводится в стационаре. В зависимости от возбудителя используются следующие медикаменты:
- Антибиотики широкого спектра – Амоксициллин, Цефтазидим.
- Противотуберкулёзные – Стрептомицин, Этамбутол.
- Противовирусные – Интерферон, Ацикловир.
- Противогрибковые – Флуцитозин, Амфотерицин В.
- Антигистаминные – Супрастин, Цетиризин.
- Диуретики – Диакарб, Фуросемид.
- Жаропонижающие – Парацетамол, Нурофен.
- Детоксикационные – Атоксил, Энтеросгель.
- Успокаивающие – Валериана, Новопассит.
- Противосудорожные – Аминазин, Диазепам.
После стационара больной проходит лечение дома под наблюдением терапевта и узких специалистов. Неправильная или несвоевременная терапия менингита заканчивается летальным исходом.
Заболевания ЖКТ, которые могут проявляться болью в спине и голове:
- Язвенные процессы желудка и двенадцатиперстной кишки — болезненность ощущается в животе и отдаёт в спину.
Даже болезни ЖКТ могут спровоцировать болевой синдром в голове и пояснице
- Воспалённый желчный пузырь (холецистит) – болит в верхней части живота под правым нижним ребром и отдаёт под правую лопатку.
- Патологии толстого кишечника – боль локализуется в любой области живота с отдачей в поясницу.
- Атипичное течение аппендицита.
Заболевания сопровождаются головными болями, изжогой, тошнотой и рвотой. Повышается температура тела до 37,5°С – 38,5°С. Иногда обнаруживается кровь в кале.
Диагноз ставится гастроэнтерологом (проктологом) на основании анализов крови и мочи, кала, УЗИ органов брюшной полости, ФГС, колоноскопии.
- Спазмолитики –Дюспаталин, НО-Шпа.
- Ферменты – Фестал, Пангрол.
- Антациды – Альмагель, Фосфалюгель.
- Понижающие кислотность желудка – Омепразол.
- Сорбенты – Уголь активированный, Полисорб.
- Слабительные – Мукофальк, Дюфалак.
- Желчегонные – Хофитол, Карсил.
- Настои трав – ромашки, тысячелистника, зверобоя.
При кишечной непроходимости, остром аппендиците показана срочная операция. Запущенные патологии приводят к хроническим процессам в ЖКТ, новообразованиям.
Кроме болезней внутренних органов боли могут вызвать нарушения работы опорно-двигательного аппарата. Перечислим те болезни, которые могут привести к болевому синдрому, а ниже расскажем о диагностике и лечении.
Дегенеративно-дистрофические изменения в структуре позвоночного столба вызывают скованность и болезненность в спине. Остеохондроз шейного отдела проявляется шумом в ушах, головокружением и головными болями.
Если из-за поясницы болит затылок головы — это сосудистая дисфункция, часто возникающая на фоне патологий позвоночника. Проявляется головными болями и головокружениями, колебанием А/Д, сердечными болями.
Хроническое заболевание суставов и позвоночника, приводящее к ограничению подвижности. На ранней стадии возникает воспаление, боль и скованность в поясничном отделе позвоночника. Позже процесс распространяется по всему позвоночному столбу и крупным суставам.
Нарушение развивается в теле позвонка. Оно безболезненно, так как здесь нет нервных окончаний. По мере прогрессирования, появляется боль при интенсивных физических нагрузках. В группу риска входят профессиональные спортсмены и люди, занятые тяжёлым физическим трудом. Прочитайте подробнее:
Разрушение и выпячивание межпозвонкового диска при патологиях позвоночника. В результате сдавливания нервных корешков возникает боль в спине и онемение конечностей. Головная боль дополняет комплекс неврологических симптомов. Хорошая статья в продолжение: Межпозвоночная грыжа позвоночника: 10 причин, 15 симптомов, 15 методов лечения, диагностика, реабилитация

Снижение прочности костной ткани возникает в основном у женщин в период менопаузы из-за нарушения обмена веществ. Проявляется болью в суставах, мышцах и спине после незначительных физических нагрузок. При остеопорозе увеличивается риск возникновения переломов.
Инфицирование костной ткани – осложнение туберкулёза лёгких. В 60% случаев поражается грудной отдел. Болезнь становится причиной сильных болей и ограничения подвижности, искривления позвоночника и нарушения работы внутренних органов.
Неестественный патологический изгиб позвоночника кпереди. Проявляется значительным нарушением осанки, образованием неестественных выпуклых и вогнутых участков в спине и груди.
Сколиоз 3-4 степени проявляется патологической осанкой, несимметричным расположением (укорочением) конечностей и болями в спине. Для заболевания характерны неврологические симптомы – головные боли и боли в пояснице, ногах. Часто возникает онемение конечностей.
Остеохондроз приводит к образованию межпозвоночной грыжи, протрузии, защемлению корешков спинномозговых нервов. Но, с помощью консервативного лечения удаётся остановить развитие заболевания.
Вегетососудистая дистония, приводит к значительному снижению трудоспособности. Частыми последствиями являются гипертония, сердечно-сосудистые заболевания и психоневрологические расстройства. Патология хорошо поддаётся лечению медикаментами.
Болезнь Бехтерева – аутоиммунное заболевание. Приводит к потере трудоспособности и ограничению подвижности. Процесс можно держать под контролем, если наблюдаться и подлечиваться.
Грыжа Шморля со временем перерастает в межпозвоночную грыжу, провоцирует компрессионные переломы костей позвоночника, а также появление позвоночного артроза. Своевременное лечение позволит избежать этих последствий и сохранить трудоспособность.

Межпозвонковая грыжа становится причиной паралича конечностей и нарушения работы внутренних органов. При обнаружении грыжи проводится длительное комплексное лечение или операция, которая даёт положительные результаты.
Остеопороз становится причиной переломов костей, в том числе позвоночных. Процесс истончения костной ткани можно остановить, если вовремя начать профилактику и лечение остеопороза.
Туберкулёзный спондилит приводит к патологическим изменениям в грудной клетке и позвоночнике, параличу конечностей, нарушениям в работе внутренних органов и менингиту. Поздно начатое или неадекватное лечение приводит к смерти больного.
Лордоз при отсутствии лечения приводит к нарушению функции диафрагмы и лёгких, изменению давления внутри брюшины, хроническим патологиям кишечника и внутренних органов. Больному необходимо постоянно подлечиваться, чтобы улучшить качество жизни.
Сколиоз 3-4 степени поддаётся лечению в детском возрасте. Запущенные случаи приводят к усугублению деформации позвоночника, различным нарушениям со стороны внутренних органов и лёгких.
После осмотра, основным методом выявления патологий позвоночника является рентген. Более информативными считаются МРТ и компьютерная томография. Сопутствующие патологии и наличие инфекций определяются по анализам крови и мочи, ультразвуковому исследованию внутренних органов и сосудов.

Иногда, для постановки диагноза назначается УЗИ, ЭКГ и электроэнцефалография, допплерография. Дополнительно применяется пункция спинномозговой жидкости.
При сильной боли можно помочь себе следующим образом:
- Лечь на твёрдую поверхность и успокоиться. Хорошо расслабляет мышцы спины следующая поза: нужно лечь на спину и приподнять верхнюю часть туловища на 45°, подложив подушки. Спина и шея при этом должны быть прямыми. Другая поза: в положении лёжа на боку подложить валик под область талии.
Поза при боли в пояснице
- Выпить болеутоляющий препарат – Кеторолак, ОКИ, Нимесил, Паноксен или Пенталгин
- Поясницу можно натереть обезболивающей мазью или гелем – Найз, Диклофенак 5%, Быструмгель.
- Укрыться тёплым одеялом или замотать спину платком.
В подобном состоянии нельзя греть больное место – принимать горячую ванну или прикладывать подогретые компрессы. При сильной боли и ухудшении общего самочувствия необходимо вызвать скорую помощь.
Острый приступ боли купируется обезболивающими уколами, а в дальнейшем пациента переводят на таблетированную форму препаратов. Также для предотвращения обострений болезней спины могут назначить некоторые виды лекарств.
Болеутоляющие средства, эффективно снимающие болевой синдром разной степени.
- Наркотические: Трамадол, Промедол, Налоксон. Вызывают наркотическую зависимость, поэтому применяются строго под наблюдением врача.
- Ненаркотические:
- Катадолон – от 322 р. (аналог Нейродолон – от 99 р.);
Катадолон Форте — эффективный препарат при болях
- Брал – от 16 р. (аналог Ревалгин – от 45 р.);
- Максиган – от 50 р.
- Катадолон – от 322 р. (аналог Нейродолон – от 99 р.);
Ненаркотические анальгетики не рекомендуется применять длительно. При отмене препарата, нужно постепенно снижать дозы до полного прекращения приёма.
Лекарственные средства нестероидной группы оказывают противовоспалительное, болеутоляющее и жаропонижающее действие.
- Диклофенак – от 15 р. (аналог Диклоген, Ортофен, Вольтарен – от 20 р.);
Диклофенак — недорогой НПВП
- Ибупрофен – от 30 р. (аналог Нурофен – от 80 р.);
- Кетонал – от 24 р. (аналог Кеторолак – от 20 р.).
НПВС противопоказаны людям с эрозивными заболеваниями ЖКТ, тяжёлыми патологиями почек и печени.
Лекарства, предназначенные для расслабления мышц. Применяются вместе с обезболивающими средствами.
- Сирдалуд – от 418 р.;
Сирдалуд — препарат, расслабляющий мышцы спины
- Тизанидин – от 79 р.
Препараты относятся к сильнодействующим веществам. Поэтому использовать их без назначения врача опасно для жизни.
Синтетические аналоги стероидных гормонов человека – мощные противовоспалительные средства. Применяются при обширных острых патологических процессах.
- Преднизолон – от 55 р. (аналог Преднизолон – от 14 р.);
- Дипроспан – от 185 р. (аналог Лоракорт – от 209 р.);
- Дексаметазон – от 50 р.
Они оказывают неоднозначное действие на организм. Поэтому, применять их нужно строго в дозах, установленных врачом.
Обязательно прочитайте хорошую статью:
При неврологических проблемах назначаются комбинированные препараты витаминов группы В. Эти вещества в высоких дозах быстро нормализуют работу нервной системы.
- Комбилипен – от 157 р.;
Витамины группы всегда назначают при заболеваниях позвоночника
- Мильгамма – от 287 р.;
- Нейромультивит – от 210 р.
Препараты используются в таблетках или уколах. Они противопоказаны детям до 18 лет и беременным женщинам.
При сильных болях и выраженном воспалении используются лечебные блокады с анестетиками и кортикостероидами. Лекарство вводится в зону воспаления с помощью инъекции и быстро снимает болевой синдром.
Для блокад применяются следующие препараты:
- Новокаин – от 27 р.;
- Лидокаин – от 21 р.;
- Гидрокортизон – от 26 р.;
- Дексаметазон – от 32 р.;
Блокады временно облегчают состояние и боль возвращается спустя 2-3 часа. Поэтому, их используют только в острый период для купирования сильной боли.
Свечи эффективно и быстро снимают болевой синдром. Для этого используются препараты, в состав которых входят НПВС.
- Кетонал – от 239 р. (аналоги — Кеторол, Кетопрофен);
- Диклофенак – от 247 р. (аналоги — Дикловит, Ортофен);
- Вольтарен – от 300 р.
Вольтарен в форме свечей оказывает хорошее обезболивающее действие
Свечи можно использовать в домашних условиях при сильных болях. У лекарственных средств есть противопоказания.
Отличная статья в тему:
Препараты, в составе которых есть два и более действующих веществ, оказывают выраженный болеутоляющий эффект. К ним относятся:
- Паноксен – от 142 р.;
- Ибуклин – от 108 р.;
- Пенталгин – от 60 р.
Лекарственные средства быстро снимают болевой синдром, но усиленный состав имеет выраженные побочные эффекты. Поэтому, долго и часто применять данные препараты нельзя.
Наружные средства с болеутоляющим эффектом входят в комплекс лечения патологий позвоночника. Это препараты с НПВС:
- Диклак – от 270 р. (аналоги – Диклофенак, Вольтарен эмульгель);
- Нурофен Экспресс гель – от 145 р.;
- Фастум гель – от 266 р. (аналог – Быструмгель);
- Найз гель — от 60 р.;
Найз гель — хороший обезболивающий препарат
- Кетонал гель – от 64 р.
Мази можно использовать длительно. Они эффективно снимают слабые боли, без применения таблеток и уколов.
Прочитайте подробнее:
Пластыри удобны в применении и имеют продолжительный обезболивающий эффект.
Большой популярностью пользуются китайские пластыри с натуральными составляющими.
Физиопроцедуры позволяют значительно облегчить состояние при болезнях суставов и позвоночника. Как правило, физиотерапию назначают после снятия острой боли вместе с медикаментозным лечением. Для этого используются следующие методы:
- магнитотерапия;
- ультразвук;
- электрофорез;
- УВЧ;
- вибротерапия;
- лазеротерапия.
В настоящее время есть возможность проводить процедуры на дому с помощью портативных устройств.
Прибор, действующий на организм методом электронейростимуляции. В основе лежит влияние на рефлекторные зоны, точки акупунктуры, спинной мозг и кожу. В результате достигается терапевтический эффект, который зависит от типа аппарата.
Прибор для лечения различных патологий магнитным полем. Эффективен при следующих заболеваниях позвоночника и суставов:
- артрите и артрозе;
- остеохондрозе;
- межпозвонковой грыже;
- сколиозе;
- подагре;
- остеопорозе;
- травмах.
У метода есть противопоказания. Поэтому, его нужно применять по назначению врача.
Массаж нормализует тонус, снимает спазмы и зажимы мышц. Восстанавливается кровообращение и приток кислорода к головному мозгу. Улучшается общее самочувствие и укрепляется мышечный корсет.
Лечебный классический массаж – традиционный способ восстановления подвижности при патологиях опорно-двигательного аппарата. Процедура с применением болеутоляющих и противовоспалительных мазей отлично снимает боль. Интересная статья в продолжение: Лечебный массаж спины: как правильно делать, виды, польза, принципы, показания и противопоказания
Тайский метод – точечное воздействие на биоактивные зоны. В основе метода лежит всестороннее влияние на весь организм. Поэтому, перед прохождением сеансов, нужно иметь представление о своём состоянии здоровья, чтобы не получить вред вместо пользы.
Баночный массаж – вид вакуумного воздействия на поражённые области. Процедуру проводят с помощью специальных вакуумных банок. В итоге, разогреваются мышцы, уменьшается отёчность и скованность.
Мануальная терапия полезна в тех случаях, когда пациент обследовался и имеет рекомендацию для её проведения от лечащего врача. Мануальщик обязан потребовать снимки и убедиться в отсутствии противопоказаний. Иначе, сеансы нанесут вред здоровью больного.

Если всё соблюдено, то эффект от мануальных сеансов не заставит себя ждать.
- Расслабляются мышцы и устраняются спазмы и зажимы.
- Позвонки становятся на своё место.
- Уходят боли и улучшается общее самочувствие.
При регулярном посещении квалифицированного мануального терапевта удаётся остановить прогрессирование многих патологий позвоночника.
Неплохим лечебным действием обладает иглоукалывание – это установка тонких игл в триггерные болевые точки. Благодаря процедуре удаётся купировать болевой симптом.
Острая боль, повышение температуры тела, тошнота и рвота – это признаки острого аппендицита. При атипичном течении патология проявляется болью в пояснице. В этом случае делается срочная операция по удалению воспалённого аппендикса. При межпозвоночной грыже, опухолях и травмах тоже применяется оперативное лечение (в тяжёлых случаях).
Многие болезни можно предотвратить с помощью активного образа жизни и правильного питания. Если организм получает достаточное количество питательных веществ, ему легче справляться с нагрузками.
Для поддержания здоровья позвоночника и суставов нужно придерживаться несложных правил:
- Снизить потребление сахара и соли.
- Ограничить в рационе углеводы.
- Исключить солёные, острые, жареные и копчёные блюда.
- Не употреблять крепкие напитки и кофе.
- Регулярно применяйте аппликатор Кузнецова (при отсутствии противопоказаний). Он поможет снять боль и воспаления, предотвратит обострение многих болезней позвоночника.
Употребляйте пищу, полезную для костной и хрящевой ткани. Это молочные продукты, холодец и желе, сырые овощи и фрукты, морская рыба.
Заболевания позвоночника, почек, мочеполовой системы, различные инфекции часто проявляются болью в спине и голове. Эти симптомы указывают на распространение воспалительного процесса и прогрессирование болезни.
Почему так происходит? Потому, что здесь расположены составляющие центральной нервной системы человека – спинной и головной мозг. Поэтому, нельзя откладывать обследование, если часто болит поясница и голова. Нужно найти причину болей и начать лечение.
источник
Одновременно появившиеся боль в спине и головная боль являются симптомами различных патологических состояний организма. Нередко пациенты задаются вопросом, может ли из-за спины болеть голова, ответить на который можно утвердительно. Разберемся, в каких же случаях существует прямая зависимость болезненных ощущений в спине и голове.
Шейный отдел позвоночника напрямую связывает головной и спинной мозг. Позвоночный столб постоянно испытывает нагрузку, повреждение каких-либо его отделов нередко приводит к развитию болей и патологий в соседних отделах. Даже привычная простуда может принести множество проблем.
Болезненные ощущения возникают непосредственно при раздражении нервных окончаний позвоночного столба. Сдавливание корешков, или их повреждение, спазмы мышц верхнего и нижнего отделов спины влечет сильные головные боли.
К наиболее частым причинам возникновения болей в спине и голове относят следующие недуги:
От остеохондроза разных отделов позвоночного столба страдает большинство людей, которые имеют сидячую работу. «Ноющие», «простреливающие» постоянные болезненные ощущения беспокоят пациентов. Если не начать лечение на ранней стадии, то результатом может стать инвалидизация человека.
Остеохондроз – это заболевание, сопровождающейся разрушительными процессами хрящевой и костной ткани позвоночника.
При шейном остеохондрозе человек отмечает следующие симптомы:
- Постоянные головные боли.
- Боль возникает во время резких поворотов головы.
- Тошнота.
- «ломота» в плечах.
- Онемение верхних конечностей.
Недуг характеризуется комплексным нарушением функционала нервной системы, затрагивающее все системы организма. Вирусы и болезнетворные бактерии, хронический стресс, курение, алкогольная зависимость являются основными причинами расстройства вегетативной системы.
- Бледность кожных покровов.
- Учащенное сердцебиение (тахикардия).
- Псориатические высыпания.
- Повышенная тревожность.
- Головокружение.
- Внезапные головные боли, мигрень.
Хроническое заболевание, которое наиболее часто поражает суставы, также может оказывать разрушительное действие на глаза, почки и сердечную систему. Основными причинами возникновения болезни Бехтерева принято считать инфекционные поражения и снижение иммунитета.
- Односторонняя болезненность в поясничном отделе, могут иррадиировать в бедро.
- Длительное пребывание в статической позе влечет повышение интенсивности симптомов.
- Боли в грудной клетке сильнее при глубоком дыхании, кашле.
- Деформирование позвоночного столба.
При поражении почечной системы, нарушается вся работа в организме. Происходит сбой в эндокринной и сердечно-сосудистой системах, нарушается водный и азотистый баланс. Отравление организма отражается на состоянии сосудов и приводит к возникновению головных болей, сопровождающиеся при нарушении работы почек сильными болями в нижней части спины (в зависимости от пораженной зоны).
Иные признаки наличия проблем с почками:
- повышение температуры тела;
- «резкие» боли, не зависящие от положения тела;
- частые позывы к мочеиспусканию;
- «острые» боли при мочеиспускании.
Воспалительное заболевание околомозговых оболочек головного и спинного мозга, вызывается инфекциями бактериального и грибкового происхождения, также воспалительный процесс может начаться в процессе осложнения гриппа.
- Тошнота;
- Рвота;
- Температура держится 38-39 о С;
- Сильное напряжение мышц шеи (распространенный признак менингита, чтобы проверить, нужно лечь на спину и согнуть ноги в бедре, если при сгибании возникла «резкая» боль в шейном отделе, то это менингит);
- Таблетки не избавляют от головной боли.
Растяжения, ушибы, переломы, ожоги — становятся нередкой причиной формирования болезненных ощущений в спине и голове. Травмы при падении с высоты, при катании на аттракционах, во время драки вызывают боли в затылочной области, которая может «отдавать» в височную зону. Симптомы могут не проявиться сразу. В любом случае при сильных ударах спины или головы нужно как можно скорее обратиться в травматологию.
Диагностирование состояния пациента происходит при помощи следующих методов:
- Визуальный осмотр и сбор анамнеза.
- Осмотр пациента мануальным терапевтом.
- Компьютерная томография.
- Магнитно-резонансная томография.
- Рентген.
- Ангиограмма или допплерография (диагностика состояния сосудов).
Медикаментозное лечение болей в спине и голове без вмешательства врача не рекомендуется. Для начала следует выяснить источник проблемы. После установления диагноза, врач может выписать:
- препараты успокоительного характера;
- хондропротекторы;
- нестероидные противовоспалительные средства (если они не помогают, то назначаются гормональные препараты);
- массаж пораженной области;
- физиотерапевтические сеансы (водные и грязевые процедуры, электроток, ультрафиолетовое излучение);
- иглоукалывание.
В домашних условиях при головных болях и болях в поясничном отделе можно выпить «Ибупрофен», «Найз».
Профилактические мероприятия, направленные на предупреждение развития заболеваний позвоночного столба и головных болей:
- Регулярная умеренная физическая нагрузка (пешая ходьба на свежем воздухе, утренняя лечебная гимнастика).
- Соблюдение режима сна и бодрствования (важно приучить организм ложиться и вставать в одно и то же время).
- По возможности избегать нервного перенапряжения.
- Пересмотреть рацион питания (употреблять большое количество овощей и фруктов в свежем виде).
- При необходимости принимать витаминно-минеральные комплексы.
- Отказаться от употребления алкогольных напитков.
- Не курить.
Помимо терапевтического осмотра, при наличии регулярных головных болей и болей в спине следует обратиться к невропатологу и ортопеду.
источник
Люди часто жалуются на боли в пояснице, и это естественно: на эту область приходится большая часть нагрузки. По сравнению с другими отделами, поясничный чаще подвержен заболеваниям.
В статье мы разберемся, какой бывает боль в спине в области поясницы, чем она вызвана и как от нее избавиться.
Боль в пояснице известна как люмбаго, или «прострел». Иногда она бывает настолько сильной, что человеку приходится принимать неестественное положение, движения его скованы. Всякое движение причиняет больному сильнейший дискомфорт.
Болевые ощущения могут длиться как пару минут, так и несколько дней. Затем они внезапно прекращаются, но спустя время повторяются с новой силой. Человеку приходится привыкать к таким волнам боли, которые не пройдут полностью, если он не лечится.
Причиной могут стать следующие факторы:
- длительное пребывание за рулем или работа за компьютером в положении сидя;
- физическая нагрузка, эмоциональный или нервный стресс на работе;
- усиленные тренировки в тренажёрном зале (при выполнении упражнений в положении стоя или сидя);
- период беременности и тяжёлые роды;
- проблемы с лишним весом.
Бывает такое, что боль уходит сама по себе. Это даёт понять следующее: если поясница беспокоит регулярно — не исключено развитие серьёзного заболевания. И при несвоевременном лечении оно способно привести к тяжёлым последствиям, избавляться от которых придется при помощи хирургического вмешательства.
Существует два вида боли в пояснице: первичная и вторичная.
Первичный болевой синдром возникает непосредственно при развитии болезней позвоночника. Это могут быть:
- остеохондроз поясничного отдела;
- образование протрузии межпозвонкового диска;
- межпозвонковые грыжи;
- спондилёз или спондилоартроз;
- болезни позвоночника, такие как кифоз, сколиоз, кифосколиоз;
- артрит;
- дисцит, остеомиелит и туберкулёз позвоночника.
Вторичный болевой синдром возникает из-за заболеваний в других областях организма. Его вызывают следующие причины:
- переломы;
- опухоль внутри позвоночного канала;
- постоянные спазмы мышц;
- болезни внутренних органов;
- мочекаменные болезни;
- осложнённая беременность;
- проблемы с яичником.
Если вы хотите более подробно узнать, что делать, если болит спина в пояснице, а также рассмотреть альтернативные методы лечения, вы можете прочитать статью об этом на нашем портале.
Боли в пояснице могут быть:
Сильные боли появляются при остеохондрозе. Боль преследует человека постоянно: когда он ходит, сидит, поднимает тяжести, даже кашляет или чихает. Иногда она отдает в нижние конечности. Это сопровождается онемением и чувством «мурашек».
При пояснично-крестцовом радикулите человек чувствует сильную боль в пояснице и других частях тела: в ягодицах, бедрах, тазе и голенях. Болевые ощущения становятся сильнее в процессе ходьбы, кашля, смены положения тела.
При первых подобных признаках нужно обратиться к неврологу. Спать рекомендуется на жестком матрасе для поддержания поясницы в правильном анатомическом положении.
Острые боли у человека проявляются в следующих случаях:
- растяжение мышц;
- долгое нахождение в неудобном положении;
- работа с тяжестями;
- травмы;
- резкие движения;
- переохлаждение организма;
- сквозняк.
Для устранения таких болей нужно использовать гели и мази, обладающие противовоспалительными и обезболивающими свойствами. Они помогут наладить кровообращение и избавиться от отёков. Если через два-три дня после первого проявления боль в пояснице не пройдёт, то пора обратиться к врачу.
В первые дни, когда боли в пояснице проявляются особенно сильно, лучше придерживаться постельного режима.
Ноющие боли в пояснице могут возникнуть из-за миозита или воспаления мышц поясницы. Человек скован в движениях, потому что он испытывает болевые ощущения при совершении даже самых простых движений.
Для избавления от боли нужно сначала принять тёплый душ, а затем надеть тёплую одежду. Физические нагрузки исключаются. Для облегчения состояния рекомендуется втирать мази, обладающие разогревающим эффектом. Если боль спустя три дня не проходит, то лучше обратиться к врачу.
Часто причиной таких болей становится деформирующий спондилез. Человека с такой болезнью сильно беспокоит поясница, может развиться потеря чувствительности и слабость в области ног.
Хронические боли могут появиться также из-за анкилозирующего спондилита, проблем с обменом веществ или раковых опухолей. Справиться с этими заболеваниями в домашних условиях не выйдет. Выявить причину на ранних стадиях тоже затруднительно. Поэтому при появлении болей, которые не проходят более трех дней и даже усиливаются, стоит обратиться к врачу.
Данный тип отличается своей «запутанностью». Человек чувствует боли в пояснице и считает, что причина их — в проблемах с позвоночником. Но на деле перемещённые боли обычно проявляются из-за болезней органов, находящихся в тазовой области, опухолей и заболеваний желудочно-кишечного тракта и почек.
При наличии любого признака из списка ниже нужно немедленно записаться на консультацию к терапевту.
- сильная боль в области поясницы не уходит спустя три дня и более;
- причина боли в травме позвоночника, о которой вы знаете (например, за пару дней до этого произошла авария или падение на спину);
- у вас болят одновременно поясница, бёдра, голени и стопы;
- из-за боли теряется чувствительность в ягодицах, бёдрах, ногах, стопах и в области паха.
Обычно пациенту оказывается комплексное лечения, где внимание уделяется и поясничной области, и позвоночнику, и близлежащим органам.
Лечение делится на два типа: консервативное и оперативное.
Если вы хотите более подробно узнать о том, какие виды операций для поясничного отдела позвоночника существуют, то можете ознакомиться с этой статьей нашего сайта.
Консервативное лечение – это вид лечебных мероприятий, при которых выздоровление пациента достигается как за счёт применения лекарственных средств (медикаментозное лечение), так и за счёт использования альтернативных методик (немедикаментозное лечение).
Консервативное лечение бывает нескольких типов:
- прием специальных препаратов;
- физиотерапевтическое;
- лечебная физкультура;
- массаж.
Мазь — лекарство в мягкой форме, которое предназначено для внешнего нанесения на поражённые области тела. Мазь состоит из двух компонентов: основы и лекарственных активных веществ.
Мази как лекарственные средства является эффективными в случае, если нужно как можно быстрее улучшить состояние здоровья в домашних условиях. Они помогают человеку снять болевой синдром, воспаления, мышечные спазмы. Некоторые обладают разогревающим эффектом для поясницы, что полезно, если она простужена.
Какие препараты работают, а какие нет?
В качестве разогревающих препаратов отличными показателями, обладают китайские пластыри для спины.
Существует следующая классификация мазей:
- Противовоспалительные мази с эффектом анальгетика. Они обладают охлаждающим эффектом за счёт того, что в них содержатся ментол и лаванда. К таким относятся «Ибупрофен», «Нурофен» и «Диклофенак».
- Комбинированные мази. Они применяются при травмах и растяжениях. Помимо противовоспалительного и обезболивающего эффектов, обладают заживляющим эффектом, который достигается за счет гепарина и деметилсульфоксида в составе мази. Например, «Долобене».
- Препараты с эффектом расширения сосудов. Они увеличивают приток крови к поражённому месту. Например, папавериновая мазь;
- Хондропротекторы. Используются при патологиях хрящевой ткани. Благодаря хондроитину сульфату данные лекарства восстанавливают суставы. Это «Хондроксид» и «Драстоп».
Инъекция предполагает введение лекарства в мышцу или вену для ускорения «доставки» лекарственных средств к воспаленному месту. Важно, чтобы игла была острой – так ни кожа, ни мышцы не травмируются.
Отличительными особенностями инъекции являются:
- Скорость лечения.
- Эффективность лечения. Активное вещество не подвергается никаким дегенеративным процессам в желудочно-кишечном тракте.
- Необходимость профессионального подхода к введению инъекций. Самостоятельно лучше не делать себе уколы — нужно либо каждый день посещать врача, либо вызывать медработника на дом.
- Требуется назначение специалиста. Подходящее лекарство может вам прописать только доктор. А многие препараты без рецепта и вовсе приобрести невозможно.
Лечебная физкультура — метод лечения болезней и уменьшения боли в пояснице. Задачи ЛФК — это восстановление скелетно-мышечного аппарата, улучшение состояния пациента и исправление осанки.
При болях в пояснице рекомендуется выполнять следующие упражнения:
- Исходное положение — лежа. Нужно поочередно поднимать левую и правую ногу. Максимальная высота подъема – десять-пятнадцать сантиметров. Поднятую ногу нужно удерживать на весу в течение 10-15 секунд. Упражнение выполняется по 10-15 раз на каждую ногу.
- В положении лёжа на спине нужно сгибать ноги в коленях. Угол сгибания — 90-100 градусов. По окончании упражнения согнутые ноги необходимо наклонять в правую и в левую стороны до упора. Упражнение выполняется 15 раз.
- Нужно медленно и плавно наклоняться в разные стороны. При выполнении упражнения спина должна быть максимально прямой. Достаточно по 20 наклонов в каждую сторону.
- Исходное положение — стоя на четвереньках. Нужно делать махи противоположными друг другу руками и ногами (например, задействуются правая рука и левая нога) одновременно. Выполняется 10-15 раз
- «Мостик». Встав на четвереньки животом наружу, нужно выгибать спину вверх и зафиксироваться в таком положении на столько, на сколько у вас хватит сил. Выполнять упражнение нужно не менее 5 раз.
Массаж – это методика лечения, направленная на воздействие на активные точки человека с помощью рук или специальных приспособлений. Этот способ отлично себя зарекомендовал в борьбе с болью в области поясницы. Однако массаж должен делать лишь специалист, поскольку непрофессионал может принести вред здоровью позвоночника.
- улучшает кровоток в поражённой части тела;
- делает мышцы и связки гибче и эластичнее;
- избавляет от острой формы боли;
- выводит токсины из организма;
- создаёт приятные ощущения за счёт массирования чувствительных зон тела;
- благотворно влияет на настроение.
Массаж лучше сочетать с принятием бани или сауны. Особенно полезно париться вениками из березы или дуба: они повышают тонус организма.
Данный метод лечения относится к народной медицине. Прогревания помогают при болях, которые не связаны с воспалением. Например, это растяжение, грыжа, искривление позвоночника или остеохондроз. Криотерапия же, наоборот, эффективна при острых формах воспалений.
Запомните! При наличии инфекции в организме прогревание лишается своих положительных эффектов. Усиленный приток крови зарождает в теле человека неуёмную боль, а область воспаления может увеличиваться.
Чтобы избежать повторного возникновения болевых ощущений в области поясницы, мы рекомендуем обязательно соблюдать три главных правила:
- Регулярно заниматься физическими упражнениями.
Упражнения должны быть общеукрепляющего характера. Они равномерно воздействуют на все группы мышц, в том числе в области спины и живота. Ими рекомендуется заниматься ежедневно хотя бы по двадцать-тридцать минут. Подойдут утренняя гимнастика, пробежка, плавание в бассейне или прогулка быстрым шагом.
- Поддерживать водно-солевой баланс.
В день человеку рекомендуется пить до трех литров жидкости. Для этого подойдёт чистая минеральная вода. Газированные напитки, кофе и чай плохо влияют на почки и не насыщают организм.
Больше воды надо пить в первой половине дня. После 20.00 лучше сократить количество потребляемой воды, потому что это чревато возникновением отеков и болей в почках.
- Правильно питаться и посещать врача.
Пересмотрите ежедневный рацион. Следует снизить количество жирной, жареной и копченой пищи или же вовсе исключить ее – лучше добавить полезных блюд и продуктов. Самая полезная та, которая приготовлена на пару или сварена. В ежедневном рационе должно быть как можно больше продуктов, насыщенных необходимыми организму витаминами, микроэлементами и минералами.
Рекомендуется ежегодно проходить врачебные осмотры, включающие в себя полное обследование организма. Женщинам следует регулярно посещать гинеколога, мужчинам — уролога. Здоровье детей должно контролируется на уровне учебных заведений — налаженная диспансеризация поможет вовремя выявить болезнь и как можно раньше приступить к лечению.
Главное условие сохранения здорового позвоночника – это правильный образ жизни!
Помимо этих трёх правил есть ещё несколько, которые также рекомендуется соблюдать:
- Следить за своей осанкой.
- Избегать неудобных поз при работе сидя. Колени должны быть выше уровня таза. Садиться надо на низкий стул или же подложить подставку под ноги. Лучше если ставится между поясницей и спинкой кресла (стула) маленькая подушка.
- При офисной работе стоит регулярно двигаться. Раз в час делать перерывы на небольшую пятиминутную зарядку.
- Спать нужно на жёстком ортопедическом матрасе.
- Правильно поднимать тяжести. Это делается за счет сгибания коленных суставов. Нужно присаживаться к предмету, сгибая колени, при этом держа спину прямой.
- При переносе груза стоит распределить нагрузку между обеими руками.
Боль в пояснице – это опасный симптом, который характеризуется своей непостоянностью и изменчивостью.
Заботьтесь о своем здоровье, не откладывайте походы к врачу и ведите активный образ жизни – тогда проблем с позвоночником у вас не возникнет.
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
- Консультация от 1500
- Диагностика от 0
- Рефлексотерапия от 1000
источник


 Даже болезни ЖКТ могут спровоцировать болевой синдром в голове и пояснице
Даже болезни ЖКТ могут спровоцировать болевой синдром в голове и пояснице Поза при боли в пояснице
Поза при боли в пояснице Катадолон Форте — эффективный препарат при болях
Катадолон Форте — эффективный препарат при болях Диклофенак — недорогой НПВП
Диклофенак — недорогой НПВП Сирдалуд — препарат, расслабляющий мышцы спины
Сирдалуд — препарат, расслабляющий мышцы спины Витамины группы всегда назначают при заболеваниях позвоночника
Витамины группы всегда назначают при заболеваниях позвоночника Вольтарен в форме свечей оказывает хорошее обезболивающее действие
Вольтарен в форме свечей оказывает хорошее обезболивающее действие Найз гель — хороший обезболивающий препарат
Найз гель — хороший обезболивающий препарат

 Какие препараты работают, а какие нет?
Какие препараты работают, а какие нет?