Радикулит — самое распространенное заболевание пучков нервных волокон спинного мозга. Причиной возникновения радикулита могут быть:
— осложнения после перенесенной инфекционной болезни, например, гриппа или ангины;
— заболевания позвоночника: травмы или остеохондроз, при которых межпозвонковые диски теряют эластичность и оказывают давление на нервные окончания.
Обычно радикулит приходит неожиданно, после какого-нибудь неловкого движения. Чаще всего начинается болезнь с сильной боли в спине, при которой человек не может ни согнутся, ни разогнутся. При первых появлениях резких и жгущих болей в спине срочно обращайтесь к неврологу. Он после рентгеновского обследования позвоночника оценит степень развития заболевания и риск развития осложнения. При несвоевременном и неправильном лечении радикулит переходит в хроническую форму с периодическими обострениями.
В зависимости от места поражения нервных волокон различают: пояснично-крестцовый, верхний шейный, шейно-плечевой и грудной радикулит. Боли, локализирующиеся в области затылка и шеи, которые усиливаются при поворотах головы или кашле свидетельствуют о радикулите в шейном отделе позвоночника. При этой форме радикулита могут наблюдаться сильные головокружения, временная глухота, что говорит о нарушении кровоснабжения мозга. Иногда боли в шеи могут отдаваться также в плечи и руки. Они сильно усиливаются при движении руками или повороте плеч и рук. Такие симптомы характерны шейно-плечевому остеохондрозу.
Боли при грудном радикулите острые и приступообразные, которые усиливаются при вдохе и резком движении. Часто симптомы радикулита очень часто путают с болью, возникшей из-за сбоя работы сердца. В основном у людей трудоспособного возраста встречается пояснично-крестцовый радикулит. Боли в области поясницы, резко усиливающиеся при ходьбе и наклонах туловища — характерные симптомы радикулита поясничного отдела позвоночника.
Первый вопрос, возникающий при приступе радикулита: как лечить болезнь? Снять приступы сильной боли в спине при радикулите помогают инъекции болеутоляющих препаратов, таких как кетонал, вольтарен, кеторол и другие, а также хорошо действует новокаиновая блокада. Одновременно врач назначает физиотерапевтическое процедуры: ультрафиолетовое облучение, ультразвук, электрофарез, магнитотерапию, гирудотерапию или иглоукалывание. По мере ослабления болей назначается массаж и лечебная гимнастика.
При пояснично-крестцовом радикулите обязательно надо носить специальные пояса или корсеты. При любых видах радикулита больному рекомендуется санаторно-курортное лечение, где имеются минеральные воды и грязелечение. Минеральные воды и грязь оказывают противовоспалительное и обезболивающее действие, они улучшают кровообращение и способствуют восстановлению мягких тканей позвоночника. Но мануальная терапия, которая предлагается при радикулите, может быть полезным не во всех случаях. Действительно, опытный мануальный терапевт может иногда снять боль за несколько секунд, но если имеются воспалительные заболевания межпозвонковых дисков, такой метод может только усугубить ситуацию.
Многие люди при возникновении сильных болей в спине стараются лечить ее, прикладывая к больному месту грелку, горчичники, нагретый утюг или натирая жгучими мазями согревающего действия. Применение тепловых процедур без назначения врача недопустимо, так как боли в спине не всегда могут быть симптомом радикулита. Радикулит не вылечивается быстро, чаще всего больному приходится приспосабливаться к этой болезни. При обострениях радикулита надо придерживаться постельного режима. Больной должен избегать действий, вызывающих приступ болезни. Это — поднятие тяжести, неловкие повороты туловища и головы, переохлаждения тела, а также заражения инфекционными заболеваниями и интоксикации.
После установки точного диагноза следует параллельно с медикаментозным лечением радикулита применять растирания мазями и препаратами лекарственных растений. Поглаживания, разминания и растирания области больного места в течение 10 минут эффективны для снятия болевых ощущений. При радикулите курс лечения должно подбираться неврологом, а его эффективность зависит от активного участия самого больного в процессе лечения.
Больной сам может ускорить выздоровление путем активизации возможностей своего организма в борьбе с болезнью. А для этого надо больше двигаться, вести здоровый образ жизни, не забывая регулярно выполнять лечебную гимнастику и массаж. Лечебная гимнастика и массаж укрепляют мышечно-связочный аппарат спины, что способствует вытяжению позвоночника и уменьшению нагрузки на межпозвонковые диски. Эта разгрузка позвоночника и способствует улучшению состояния больного при радикулите.
источник
Привет всем читателям блога! Как отличить радикулит от болей в почках, многих волнует именно такой вопрос. Очень хочется быстро ответить на него, только правильный ли будет ответ? Конечно, можно отнести данное состояние, и чаще всего оно связаны с осложнениями остеохондроза поясничного отдела позвоночника, но не исключение патология почек до 6%, у которой такие же симптомы. Другие соматические заболевания, мало кого волнуют, хотя их также нельзя исключать из статистики -4%. Так вот, чтобы не попасть в ситуацию, когда все запущено и лечение было неправильное, разберем разницу между этими заболеваниями.
Радикулит – это заболевание корешков спинномозговых нервов. Причина появления боли – патологические изменения позвоночника (остеохондроз), чрезмерная физическая нагрузка на позвоночник, подъем тяжестей, сон на не удобном матрасе. Как подобрать правильный матрас, описано здесь.
Поясничный радикулит самый распространенный, из-за большой нагрузки на пояснично-крестцовый отдел позвоночника. Как болит спина при радикулите:
- характер боли острый, интенсивный, стреляющий, тянущий;
- появление симптомов связано с физической нагрузкой, сном в неудобной позе;
- временный или постоянный характер;
- локализована в пояснично-крестцовом отделе, иррадиирует в нижние конечности, расположена чаще в центре, редко носит односторонний характер;
- усиливается при движении, поворотах и наклонах тела;
- мышечный спазм и отек в месте ущемления ограничивает подвижность, определяется при ощупывании;
- облегчение при втирании обезболивающих противовоспалительных мазей и гелей, приеме нестероидных противовоспалительных препаратов (НПВП), одевании ортопедического или согревающего пояса, в состоянии покоя.
Человек, знакомый с патологиями позвоночника, точно знает, как болит радикулит и куда отдает. Точно так же, почечную колику ни с чем не спутаешь, если испытал ее на себе. Лечение любой проблемы можно сократить, если диагноз поставлен верно и вовремя.
При нефритах, или при проявлении мочекаменной болезни – почечной колике, наблюдаются боли в спине.
- Локализация при нефритах, как правило, односторонняя (справа или слева), с иррадиацией в пах, на боковую поверхность живота, по ходу мочеточника, в наружные половые органы и во внутреннюю поверхность бедра со стороны пораженной почки.
- Почечная колика дает острую, нестерпимую боль, при нефритах болезненность тупая, ноющая, при первом опыте трудно отличить от радикулита.
- Облегчение при колике приносят спазмолитики, не действуют НПВП и обезболивающие мази, помогающие при радикулите. Согревание спины, помогающее при болезни позвоночника, могут усугубить нефрит.
- Положительный симптом Пастернацкого – при поколачивании ребром ладони ниже ребер в область пораженного органа отмечается болезненность.
При мочекаменной болезни, проявляющейся почечной коликой, острая, нестерпимая боль связана с движением песка или камня по мочевыводящим путям. Конкремент травмирует слизистую и раздражает нервные рецепторы мочевыводящего канала и частично или полностью закупоривает его. При этом нарушается отток мочи, мочеточники спазмируют , усиливается перистальтика.
При нефритах (воспалении почек) болевая картина другая. В результате воспаления почка отекает и увеличивается в параметрах, что растягивает почечную капсулу и раздражает нервные рецепторы. Характер болезненных ощущений тупой, ноющий, с правой или с левой стороны поясницы. Согревающие процедуры при пиелонефрите и гломерулонефрите могут значительно усложнить течение процесса.
Симптомы при болезни почек
Кроме проявления болевых симптомов, заболевания почек показывают дополнительные клинические признаки:
- нарушение общего состояния, утомляемость, слабость, тошнота, рвота, головная боль;
- повышение температуры от субфебрильной, до высоких цифр, озноб, потливость;
- скачки давления;
- отеки лица, голеней в утреннее время;
- нарушение мочеиспускания (редкое, небольшими объемами, частое, болезненное), изменение качества мочи (мутная, насыщенного цвета, с примесью слизи и крови);
- состояние покоя не приносит облегчения.
Заболевания почек, как правило, происходит через некоторое время после переохлаждения или перенесенных недавно вирусных или бактериальных инфекций ОРВИ, грипп, ангина.
На приеме у врача может быть достаточно данных для постановки правильного диагноза, но если есть сомнения, доктор назначит дополнительное обследование.
Обследование
Заболевание почек
повышенная или пониженная плотность,
гематурия (кровь в моче), лейкоцитурия (показатель воспаления),
бактериурия (наличие в моче патогенных бактерий)
наличие конкрементов (камни);
При постановке диагноза, связанного с почечной патологией спектр анализов, будет расширен.
Лечение радикулита поясничного отдела в домашних условиях можно оправдать и понять, особенно если человек уже не раз сталкивался и уверен, что боли спины вызваны ущемлением нервных окончаний.
Самое опасное, неправильное самолечение, что может привести к серьезным осложнениям. Не надо гадать, доверьте свое здоровье специалистам.
На этом статью заканчиваю. До новых публикаций!
источник
Что такое радикулит и как его лечить – частый вопрос в кабинете невролога. Радикулит — это последствие остеохондроза, значительно реже он является результатом различных травм, грыжи, деформаций позвоночника. Радикулит поясничный является самым распространенным, ведь именно на эту часть позвоночника, являющуюся центром тяжести тела, приходится большое количество нагрузок.
Считается, что радикулитом болеют пожилые люди, но в последние годы его диагностируют у людей средней возрастной категории. Чаще всего замечены симптомы крестцового радикулита у женщин после 30 лет, у мужчин после 35 лет. Причины радикулита самые разнообразные. Болезнь возникает из-за малоподвижного образа жизни, различного рода стрессов, сидячей работы.
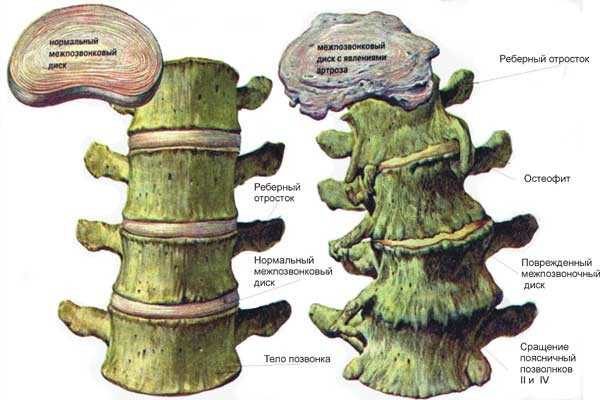
Пояснично-крестцовый радикулит определяется, как набор признаков, которые возникают при повреждении корешков спинного мозга. Этот процесс патологический, боли в пояснице имеют вторичный характер. Поясной радикулит – это последствие поражений тканей позвоночника. В тот момент, когда межпозвоночные диски не могут получить питание в достаточном количестве, среди их тканей постепенно происходят изменения дистрофического типа – протрузии. При этом процессе значительно ослабевают соединительнотканные тяжи.
Для предотвращения сдвига позвонков, края обрастают костными наростами – остеофитами. Смещенные диски вместе с тканями, раздраженными остеофитами, давят на нервные окончания. Так возникает отдающий в разные конечности тела болевой синдром.
Очень часто радикулит пояснично-крестцового отдела путают с заболеваниями иного рода – варикозом, плоскостопием, заболеваниями внутренних органов. Характерные радикулиту признаки:
- Внезапное появление боли, её спонтанное прекращение. В последующие разы ощущения боли обостряется;
- Интенсивное усиление болей при поднятии выпрямленных ног, при этом лежа на спине;
- Инстинктивные изгибы ног при попытках больного подняться и сесть;
- Острые боли при наклонах головы вперёд;
- Невозможность находиться постоянно в одной позиции.
Чтобы понять, как вылечить радикулит, следует узнать и его причины появления. Поскольку, крестцовый радикулит – набор симптомов, следовательно, и причин его появления много:
- Травмы позвонка;
- Заболевание, к примеру, артрит;
- Остеохондроз. В 95 случаях из 100, причинами появления заболевания являются его проявления;
- Остеофиты – костные выступы, возникшие в результате давлений на седалищный нерв.
- Большая нагрузка в поясничном отделе, а также переохлаждение;
- Гиподинамия, как результат малоподвижного образа жизни;
- Беременность – значительные проявления могут быть в третьем триместре, когда происходит сдвиг центра тяжести из-за резкого набора веса;
- Ишиас;
- Стресс, неправильное питание, простуда.
Постоянные приступы радикулита чаще всего вызваны:
- Ознобом;
- Чрезмерными физическими тренировками;
- Переохлаждением;
- Резкостью перемещений поясничного отдела позвонка.
Симптомы радикулита бывают самые разнообразные. Боль в области крестцового отдела может отдавать в ногу, происходит нарушение чувствительности конечностей, жжение, онемение. Доктора делят симптомы на группы.
Болевой симптом имеет дифференцированный характер. Боль бывает: как тупой, так и острой; как локальной, так и влияющей на разнообразные частицы тела; непрерывной, либо временной. Одно присутствие боли уже значит, что по отношению к тканям межпозвоночных дисков совершаются повреждающие действия. Важным показателем становится обострение болевых симптомов ночью, при покашливаниях, резких наклонах головы, и прекращение боли в недвижимом состоянии.
- Симптом нарушенной чувствительности
Гиперчувствительность, спровоцированная нарушением проводок нервного толчка, в результате чего, случается онемение, покалывания, и жжения.
- Симптом мышечной слабости
Нарушение естественной работы мышц, чаще всего, вызвано перерывами нервных импульсов. При долгосрочном нарушении возникает атрофия ягодичных мышц, бедра, и даже голени. При пояснично-крестцовом радикулите симптомы таковы, что человек страдает чрезмерной потливостью и лицо становится бледным. Если у вас такие же, как и у крестцового радикулита симптомы и лечение тогда нужно начинать соответствующее.
Для восстановления объема движений позвоночника телу человека необходимы умеренные физические нагрузки. Этот метод не просто останавливает процесс дегенерации позвонка, но и улучшает эластичность мышц. Зачастую пациенты вследствие гимнастических упражнений чувствуют облегчение. Если гимнастика не помогает, то лечить пояснично-крестцовый радикулит рекомендуется, выбрав другой подход. Можно ли лечить поясничный радикулит несколькими способами?
Доктора не запрещают комбинирование методов терапии, если они пойдут на пользу пациенту. Сколько бы ни существовало методик, все они дают ответ на вопрос как быстро вылечить радикулит.
Существует многовариантная терапия для облегчения боли при этом заболевании, которая помогает забыть навсегда о вопросе что делать при радикулите. К примеру, если у вас острый радикулит, то в его начальной фазе рекомендуется использовать теплую грелку либо пакетики со льдом. Их нужно прикладывать к больному месту приблизительно на 20 минут. Кому-то больше пользы принесет холод, кому-то — тепло. Для достижения эффекта их лучше чередовать. Но помните – это всего лишь отвлекающая терапия, для снятия острой боли. Источник болезни так вылечить нельзя.
Лечение поясничного радикулита проводят, применяя нестероидные антифлогистические препараты. Они обеспечивают снятие отеков и локализация воспалений. Но таким средствам характерны побочные эффекты, оказывающие не самое лучшее влияние на организм пациента при долгосрочном использовании. Если боль в пояснице резко обостряется и отдает в ногу, рекомендуется быстрее принимать Ибупрофен, Ортофен, Диклофенак. Избавившись от боли, в последующем используйте лечебные мази, крема, наносящиеся на места её купирования. Одними из наилучших медикаментов, имеющих положительные отзывы, являются Финалгон, Найз, Индометацин, Випросал.
Если пациента мучают резкие боли, следует назначить уколы. Как анестетику, отдайте предпочтение Новокаину, Лидокаину.
По совместительству с приемом медикаментов рекомендуется проводить облучение радикулита поясничного и лечение ног ультрафиолетом. Первые 5 дней происходит нанесение гидрокортизона, а в дальнейшем применяют лидокаин.
Во время острой стадии пояснично-крестцового радикулита лечение проводят, используя ультразвуковое лечение радикулита с импульсивным режимом. Если радикулит появился, как результат остеохондроза, то важным аспектом является вытягивание на косой плоскости. Вытягивание делают даже на обыкновенной кровати, со слегка возвышенным изголовьем на 15-20 см. Тело должно быть зафиксировано на уровне изголовья.
Существует кратковременное (дважды в день по 10 минут) и долгосрочное вытягивание (2 недели). Одними из самых полезных процедур являются массаж крестцового отдела позвоночника (рекомендуется 15-20 сеансов), игольная рефлексотерапия (10-20 сеансов), многогранные гимнастические упражнения (2-3 месяца).
Если в течение 3-4 месяцев состояние здоровья пациента не улучшается, то лечащий врач предложит лечение радикулита при помощи хирургического вмешательства. Операция проводится, если происходят:
- Проявленные неврологические признаки;
- Дегенерационные изменения в дисках;
- Явные нарушения двигательного аппарата.
Существует несколько видов оперативного вмешательства. При малой открытой операции удаляют один межпозвонковый диск, давящий на седалищный нерв. Если обнаруживается стеноз позвонкового канала, и больного трудная переносимость самых упрощенных физических нагрузок, то назначают ламинэктомию. При проведении этой операции удаляется кость, при которой нерв защемлен.
Пациенты избегают хирургического участия, надеясь, что радикулит сам по себе излечится. Но в момент, когда пациент теряет контроль над мочеиспусканием или ему трудно передвигаться проводится вынужденная операция.
Для уменьшения нагрузки на спинной хребет, пациенту стоит избавиться от избыточных килограммов, если таковые имеются, и тщательно наблюдать за правильным питанием. Для этого необходимо:
- Ограничить в потребление количество соли;
- Добавить к правильному питанию витаминизированные продукты (фрукты, овощи, свежевыжатые соки);
- Потреблять в пищу много молочных продуктов (по вечерам добавляйте в рацион кефир);
- Отказаться от соусов, законсервированных продуктов; исключить из употребления копчености, жаренное, острое, жирное;
- Добавить в рацион нежирные виды мяса, и кушать свежую рыбку;
- Категорически запрещается употребление алкоголя, кофе, крепкого чая.
Полезно при этом заболевании употреблять:
- Компоты из сухофруктов. Если добавите в него вместо сахара мёд – он принесёт пользу вдвойне. Такому напитку дайте настояться с вечера. И утром во время завтрака, вы насладитесь этим напитком;
- Нектар из яблок и сельдерея. Делается в равных пропорциях, пить рекомендуется дважды в день;
- Лимонный сок. Разбавьте с водой, и приправить медком. Для приготовления настойки вам понадобится 11 лимонов, которые перемалываются через мясорубку, и 1 л мёда. По окончании приготовления микстуру помещают в холодильник, и кушают перед едой трижды в день по одной столовой ложке.
Больше информации о последствиях радикулита симптомах и лечении расскажут специалисты: терапевт, невролог.
Врач мануальный терапевт, травматолог-ортопед, озонотерапевт. Методы воздействия: остеопатия, постизометрическая релаксация, внутрисуставные инъекции, мягкая мануальная техника, глубокотканный массаж, противоболевая техника, краниотерапия, иглорефлексотерапия, внутрисуставное введение лекарственных препаратов.
Спондилодисцит позвоночника – что это такое и как лечится
Что такое унковертебральный артроз шейного отдела позвоночника?
источник
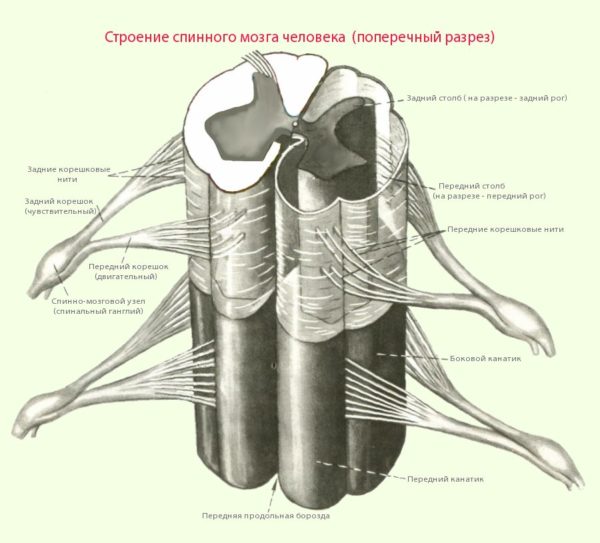
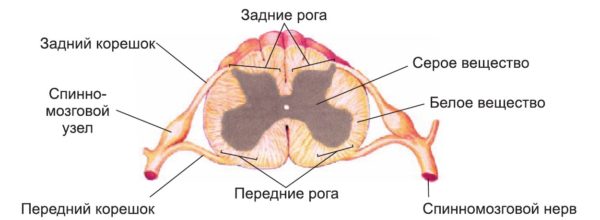
Радикулит – это комплекс болевых и неврологических симптомов, которые возникают при защемлении или сдавливании нервных окончаний спинномозговых нервов (парно расположенных нервных стволов, соответствующих сегментам спинного мозга).
Несмотря на то, что в 60% случаев радикулит имеет острое течение, вылечить болезнь полностью удается редко: большинство пациентов вынуждены приспосабливаться к заболеванию, а терапия хронического радикулита направлена преимущественно на устранение болевого синдрома и снижение степени компрессии спинномозговых нервных окончаний. Некоторые путают радикулит с приступом люмбаго, но при радикулопатии (патологию еще называют корешковым синдромом) прострелы в пояснице провоцируются сдавливанием нервных корешков, а при люмбаго вызывать болезненные ощущения могут и другие патологические состояния, например, миофасциальный синдром или отек паравертебральных мышц поясницы (без компрессии нервных окончаний).
Патогенетическим механизмом радикулопатии (радикулита) выступает сдавливание нервных корешков, которые представляют собой пучки нервных волокон, выходящие из спинного мозга.
Спинной мозг имеет вид полой трубки с толстыми стенками и расположен в центральном позвоночном (спинномозговом) канале, образованном позвоночными дугами.
Помимо спинного мозга в позвоночном канале находятся также кровеносные сосуды, мягкая и твердая мозговые оболочки и паутинная (арахноидальная) оболочка. Нервные корешки отходят от нервных стволов и выходят за пределы спинномозгового канала, образуя периферическую нервную систему.
Защемление или сдавливание нервных пучков приводит к возникновению сильных прострелов в пояснично-крестцовой области, вынуждающих человека принимать определенное положение тела и ограничивающих его подвижность. Такие прострелы называются люмбаго и характеризуются внезапным началом, острым течением и высокой интенсивностью.
В отличие от люмбалгии (боль в области поясницы), которая может иметь длительное течение при умеренной или умеренно высокой интенсивности болей, приступ люмбаго длится от нескольких минут до нескольких часов (реже – до 1-3 дней).
Обратите внимание! Радикулит может проявляться не только люмбаго, но и люмбоишиалгией. Ишиасом называется крестцово-поясничный радикулит, при котором происходит сдавливание седалищного нерва, являющегося самым длинным нервным стволом в организме человека (от поясничной области до ступней). Клиническая картина патологии представлена не только интенсивными болями по ходу пораженного нерва, но и выраженными неврологическими нарушениями, среди которых ведущее место занимают парестезии нижних конечностей.
Основная причина крестцово-поясничного радикулита у большинства пациентов средней возрастной группы – это деформация дистального сегмента позвоночника, развивающаяся на фоне дегенеративно-дистрофических изменений в межпозвонковых дисках (остеохондроз). Межпозвоночные диски на 90% состоят из хрящевой ткани, коллагеновых волокон и воды, и для поддержания их упругости и эластичности необходимо достаточное поступление минеральных веществ, витаминов, аминокислот и других веществ, участвующих в поддержании хрящевого метаболизма. Если питание хрящевых пластин поясничных и крестцовых позвонков нарушается, развивается остеохондроз, при котором происходит сжимание позвоночника и раздавливание межпозвонкового диска.
Сетчатая (фиброзная) оболочка, потерявшая свою эластичность, не может прочно удерживать полужидкое студенистое ядро, и происходит его смещение – протрузия или грыжа.
Именно смещенная дисковая пульпа вызывает сдавливание отходящих от спинного мозга нервных пучков, провоцируя неврологические нарушения в зоне иннервации нерва и выраженный болевой синдром, поэтому у большинства больных радикулит почти всегда сочетается с дистрофией нижних отделов позвоночника (крестца и поясницы) и их деформацией.
Другими причинами и факторами развития данного заболевания могут быть:
- заболевания эндокринной системы, характеризующиеся нарушением метаболических и обменных процессов (заболевания щитовидной железы, диабет, подагра);
- миофасциальный синдром (внесуставной или мышечный ревматизм);
Факторами риска также являются переохлаждение (особенно при системном повторении), избыточная масса тела, вредные привычки. У женщин высокий риск корешкового синдрома появляется после беременности и родов, а также в периоды гормональной нестабильности: первая фаза менструального цикла, климактерический период.
Обратите внимание! Сдавливанию нервных корешков у больных пожилого возраста способствуют естественные процессы старения, приводящие к обезвоживанию и постепенному высыханию хрящевой ткани позвоночника.
Основной клинический симптом крестцово-поясничной радикулопатии – стреляющая или пульсирующая боль в области расположения нервов крестцового сплетения, которые проходит через заднюю поверхность таза и обе конечности, достигая ступней. Больные с радикулитом жалуются на внезапную (преимущественно острую и интенсивную) стреляющую боль в пояснице, области копчика и крестца с иррадиацией в ягодицы, бедра, голени и ступни. В зависимости от локализации защемления клиника болевого синдрома может меняться. Иногда пациенты говорят только о дискомфорте и болезненности в нижних конечностях, не связывая эти симптомы с нейрохирургическими патологиями.
Чтобы врач при первичном осмотре смог правильно поставить предположительный диагноз, больной должен сообщить обо всех имеющихся симптомах, даже если, по его мнению, они не имеют отношения к радикулиту.
Это связано с тем, что в некоторых случаях радикулит пояснично-крестцовой области не имеет специфических (характерных только для данного заболевания) проявлений. Например, острая боль в пятке пациентом может восприниматься как симптом пяточной шпоры, поэтому сбор полного анамнеза имеет большое значение при проведении первичной диагностики.
Заподозрить пояснично-крестцовый радикулит можно при наличии следующих признаков (чаще – их совокупности):
- приступы люмбаго и люмбоишиалгии (прострелы в пояснице с иррадиацией в ягодицы или нижние конечности);
Если причиной радикулита стали эндокринные заболевания, вторичными признаками патологии могут быть симптомы дефицита некоторых витаминов и минералов: расслаивание и ломкость ногтей, выпадение волос, шелушение кожи, появление заед в уголках рта.
Клинический анализ крови часто показывает анемию (снижение гемоглобина) легкой или умеренной степени.
Для определения связи стреляющих болей в ногах и пояснице врач может использовать специальные тесты, направленные на выявление рефлекторных нарушений.
Неврологические изменения
| Симптом | Описание (как проявляется) |
|---|---|
| Слабое сокращение икроножных мышц и отсутствие рефлекторного сгибания стопы в ответ на раздражение металлическим предметом (используется удар медицинским молотком). | |
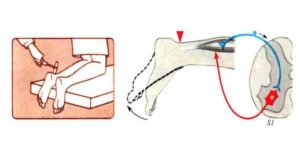
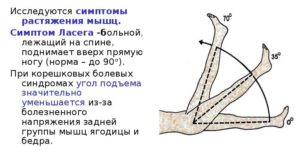
| | Больному необходимо лечь на спину, выпрямить ногу, в которой возникают стреляющие боли, и медленно поднять ее верх. У лиц с радикулитом при выполнении указанных действий происходит натяжение седалищного нерва, проявляющееся сильной болезненностью (больной не может полностью поднять выпрямленную ногу вверх). |
| | Данный симптом определяется во время выполнения теста на определение симптома Фальре. Синдром считается положительным, если пациент почувствовал боль не только в той ноге, которую пытался поднимать, но и во второй конечности. |
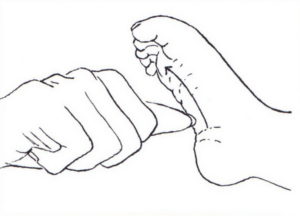
| | Пациента укладывают на кушетку лицом вниз таким образом, чтобы стопы свободно свисали и находились в расслабленном состоянии. Медицинским молоточком врач проводит вдоль стопы (строго по центру) от пятки к пальцам. При нормальном подошвенном рефлексе пальцы и подошва симметрично сгибаются. При ослабленной рефлекторной функции стопы этого не происходит. |
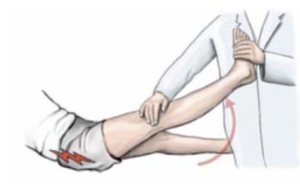
| | Техника выполнения практически такая же, как при диагностике симптома Фальре, но движение ногой проводит врач (симптом натяжения седалищного нерва при пассивном сгибании с фиксацией в приведенном положении). |
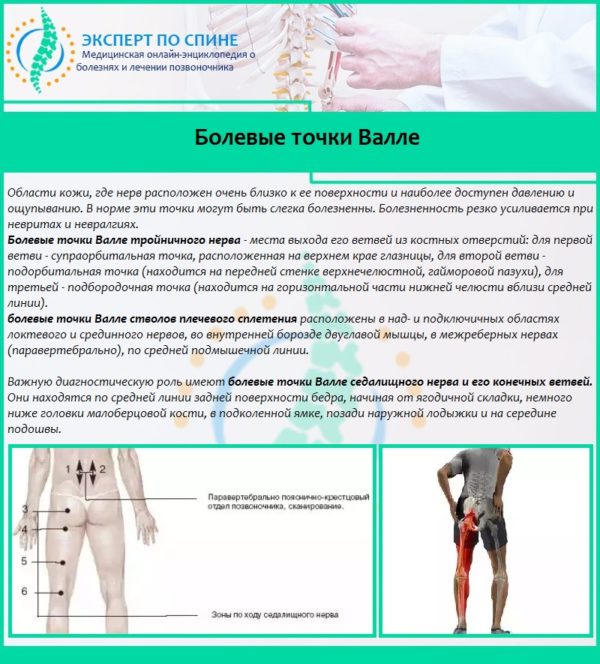
Указывать на пояснично-крестцовую радикулопатию также может появление болезненности при надавливании на диагностические вертеброневрологические точки. Такие точки называются точками Валле. Они расположены ближе к коже, а их раздражение вызывает у больного ограниченную болезненность, что позволяет предположить невралгическое поражение седалищного нерва.
Обратите внимание! В домашних условиях крестцово-поясничный радикулит с преимущественным поражением корешков крестцового отдела можно выявить, если попросить больного закинуть ногу на ногу (больная нога должна быть сверху). При защемлении нервных окончаний человек не сможет этого сделать из-за интенсивной боли.
Лечением радикулита занимается невролог (в тяжелых случаях, требующих хирургического вмешательства, – нейрохирург).
Если заболевание находится на начальной стадии и имеет слабую клиническую картину, то есть, больной не может предположить, что именно провоцирует болезненные ощущения, можно обратиться к участковому терапевту. Врач проведет первичный осмотр, даст направление на лабораторную диагностику (исследование крови на выявление ревматоидных факторов) и назначит консультации узкопрофильных специалистов: невропатолога, хирурга, вертебролога (специалист, занимающийся диагностикой и лечением заболеваний позвоночника) и ортопеда. В некоторых случаях может понадобиться осмотр кардиолога или сосудистого хирурга, но при неосложненном течении консультации врачей данного профиля не требуются.
Из аппаратных методов обследования обычно применяется:
- Рентгенография. Рентгенологическое исследование необходимо для выявления первопричины патологии, которой в большинстве случаев является остеохондроз или межпозвонковая грыжа (протрузия). С помощью рентгеновского снимка можно оценить степень дегенеративных и дистрофических изменений в позвоночных структурах, а также определить наличие остеофитов на телах позвонков, образующих поясничный отдел позвоночника и крестец;
В качестве вспомогательных методов диагностики может применяться серологическое исследование крови и электромиография, позволяющая выявить возможные нарушения проводимости электрических импульсов и измерить силу сокращения мышечных волокон в зоне поражения (в случаях, когда радикулит протекает на фоне ишиаса).
Пациенты, у которых диагностирован радикулит нижних отделов позвоночника, должны знать, что в большинстве случаев заболевание полностью не излечивается, поэтому основной целью терапии является купирование болевых симптомов и коррекция имеющихся неврологических нарушений.
Основной признак радикулита независимо от локализации патологического процесса – это боль. Терапия заболевания в остром периоде направлена на восстановление подвижности пациента, который в период приступов вынужден резко ограничивать двигательную активность из-за сильных болей.
В зависимости от интенсивности боли, продолжительности приступа, уровня подвижности для этих целей могут использоваться четыре группы препаратов.
- Противовоспалительные лекарства нестероидной группы. Наибольшей эффективностью в устранении болей при радикулите обладают препараты на основе диклофенака, кеторолака или нимесулида. Ибупрофен результативен для купирования болей при радикулите и ишиасе только в достаточно больших суточных дозировках, что повышает риск развития язвенной болезни и эрозивных повреждений желудочно-кишечного тракта. Для наибольшей эффективности ибупрофен рекомендуется комбинировать с парацетамолом («Ибуклин», «Некст»);
Обезболивающие средства могут применяться не только в виде пероральных форм и уколов, но и местно в форме мазей и гелей. Наиболее действенными при радикулите считаются мази на основе яда змей и пчел, а также камфорная и скипидарная мазь. В качестве экстренной помощи можно использовать разогревающие (местно-раздражающие) гели: «Випратокс», «Баинвель», «Дип Рилиф».
Вспомогательная терапия зависит от причины заболевания и имеющихся неврологических нарушений. Стандартная схема лечения крестцово-поясничного радикулита приведена в таблице ниже.
Препараты второй линии (вспомогательная терапия)
| Фармакологическая группа | Цель применения | Препараты |
|---|---|---|
| Глюкокортикостероидные гормоны. | Подавление воспалительного процесса, уменьшение отечности паравертебральных (околопозвоночных) тканей. | |
| Миорелаксанты центрального действия. | Расслабление мышечных волокон, устранение мышечных спазмов, являющихся одной из причин радикулита и невралгии седалищного нерва. | |
| Ангиопротекторы (корректоры микроциркуляции). | Нормализация микроциркуляции крови в кровеносных сосудах, улучшение питания тканей и их восстановление (в области пораженного сегмента). | Для улучшения метаболических процессов врач может назначить лекарства из группы корректоров метаболизма, например, «Рибофлавин». Чтобы ускорить восстановление поврежденных тканей и улучшить чувствительность, показан прием витаминных комплексов: аскорбиновой кислоты, токоферола (витамина E) и витаминов группы B («Мильгамма», «Комбилипен»). После купирования острой симптоматики показано проведение комплексных лечебных мероприятий, направленных на улучшение хрящевого питания, повышение эластичности межпозвоночных дисков, восстановление нормального мышечного тонуса и устранение парестезий в нижних конечностях. Для этого используются следующие методы:
Больным с хроническим радикулитом показано ежегодное санаторно-курортное лечение.
Пояснично-крестцовый радикулит – это неврологическое заболевание, в большинстве случаев принимающее хроническое течение, поэтому важной задачей в комплексном лечении является обучение пациентов жизни с данной патологией и повышение их знаний относительно профилактики рецидивов. Прогноз при радикулите может считаться условно благоприятным, если больной строго следует врачебным назначениям и рекомендациям, соблюдает щадящий физический режим, не допускает воздействия негативных факторов (вредные привычки, переедание, голодовки, стрессы и т.д.) и ежегодно проходит плановое обследование у невропатолога с целью раннего выявления возможных осложнений и их коррекции. Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём источник Номер телефона, который вы оставили: Номер телефона, который вы оставили: Поясничный отдел позвоночника состоит из 5 позвонков. Между ними находятся эластичные «прокладки» — межпозвоночные диски. От межпозвоночных дисков отходит 8 пар спинномозговых нервов. При нарушении обмена веществ в позвоночнике межпозвоночные диски истончаются, становятся хрупкими, уменьшается их высота. При нагрузке на поясницу диски могут не выдержать и треснуть. При этом полужидкое ядро межпозвоночного диска попадает в позвоночный канал и сдавливает нервные корешки. Возникает пояснично-крестцовый радикулит. Другая причина сдавливания нервных корешков — остеофиты. Это костные наросты на позвонках. Они образуются при уменьшении высоты межпозвоночных дисков. Остеофиты зажимают нервные корешки, вызывая боль в пояснице. Различают следующие симптомы пояснично-крестцового радикулита:
Во время приступа поясничного радикулита человек с трудом стоит или сидит, ищет положение, в котором не чувствуется боли. В запущенных случаях у больного атрофируются мышцы бёдер, голени, ягодиц. Болезнь быстро переходит в хроническую форму. В этом случае любое неосторожное движение, инфекция, переохлаждение или стресс провоцируют приступ радикулита. Часто пояснично-крестцовый радикулит приводит к ишиасу — воспалению седалищного нерва. Тогда к боли в пояснице присоединяется сильная боль в ноге. Ходить практически невозможно. Опасно, когда прогрессируют болезни, которые привели к поясничному радикулиту. При одновременном сдавливании нервных корешков и кровеносных сосудов может появиться ишемия спинного мозга. При инфекционном поражении спинномозговой оболочки возникают невриты и миелиты. Межпозвоночная грыжа в поясничном отделе без лечения приводит к параличу голеней и стоп, нарушает функции органов малого таза. Проходила лечение в клинике, помогло, избавилась от болей в шее. Спасибо врачам за профессионализм, персоналу за внимательность. Особое спасибо Паранько С. Н., Киприяновой О. Ю., Хиславской Е. В. Отзыв оставлен Адуевой Н. В. Благодарна за помощь. Если боль в пояснице сопровождается жжением и не проходит несколько дней, срочно обратитесь к специалисту. Врач нашей клиники в Санкт-Петербурге опросит вас и проведёт осмотр. Он поставит точный диагноз с помощью комплексного обследования. Мы используем следующие методы диагностики: Болезнь хорошо поддаётся лечению на начальной стадии. Врачи нашей клиники лечат поясничный радикулит консервативными методами. Консервативное лечение снимает боли в пояснице и оздоравливает организм. Доктор назначает пациенту индивидуальный курс лечения, учитывая стадию болезни, возраст, пол и особенности организма. Лечение пояснично-крестцового радикулита займёт от 3 до 6 недель. Пациент проходит процедуры 2–3 раза в неделю. Боль в пояснице пройдёт через 1–2 визита в клинику. Курс лечения составляется из следующих процедур: Лечение поясничного радикулита в «Мастерской Здоровья» в Санкт-Петербурге снимает боль в пояснице, отёк и спазмы в мышцах. Процедуры улучшают кровообращение и обмен веществ, снимают сдавливание и воспаление нервных корешков, позволяют вылечить поясничный радикулит. Пациент чувствует прилив сил, у него укрепляется иммунитет. После окончания курса наши врачи дадут рекомендации, что делать регулярно, чтобы болезнь не вернулась. Пациент может бесплатно посещать врача в течение года после окончания лечения. Поясничный радикулит вызывают следующие болезни:
Болезнь часто возникает у людей с лишним весом или эндокринными заболеваниями — гипотиреозом, сахарным диабетом. Пояснично-крестцовому радикулиту подвержены культуристы и тяжелоатлеты, грузчики, уборщицы, работники цехов. Болезнь часто появляется после переохлаждения. У поясничного радикулита две стадии:
Для профилактики пояснично-крестцового радикулита советуем:
источник Пояснично-крестцовый радикулит представляет собой группу неврологических симптомов, возникновение которых связано с воспалением или зажатием корешка спинного мозга поясничного отдела позвоночника. Чаще всего патология встречается у лиц старше 30 лет. Поскольку поясничный сегмент, состоящий из пяти позвонков, является самым подвижным и испытывает наибольшие нагрузки, то заболевание является достаточно распространенным. Для того чтобы уменьшить боль при радикулите, пациент часто принимает защитную позу. Он может лежать, подложив подушку под живот, или сидеть, подогнув одну ногу. Также может меняться походка: человек старается уменьшить нагрузку на конечность, в которую отдает боль, поэтому он прихрамывает. Спровоцировать возникновение радикулита могут пороки развития, дегенеративные заболевания опорно-двигательного аппарата или серьезные физические нагрузки. К наиболее частым причинам развития пояснично-крестцового радикулита относят:
Основным симптомом заболевания является боль в области поясницы. Она может иметь разный характер: быть невыраженной или настолько острой и жгучей, что пациент не может подняться с кровати и ходить. Часто при радикулите поясничного отдела боль отдает в бедро, голень или стопу. Болевой синдром может возникнуть внезапно, после поднятия тяжести или переохлаждения. В ответ на раздражение нервных окончаний, местом расположения которых становится фиброзное кольцо межпозвоночного диска, возникает рефлекторный спазм мышц. Приступ боли может парализовать человека, он на несколько минут застывает в одном положении (может даже упасть). На начальной стадии заболевания боль нестерпимая, простреливающая, пульсирующая. Продолжительность приступа может быть от нескольких минут до двух часов. Поясница скована, а мышцы напряжены, при этом пациент не может согнуться. Человек боится пошевелиться, чтобы неловким движением не вызвать новый приступ. В некоторых случаях при хронической форме радикулита боль носит подострый характер. Она тупая, ноющая, усиливающаяся при любых движения или кашле. Болевые ощущения могут отдавать в одну или обе ноги. Довольно часто наблюдается повышенный тонус поясничных мышц. Еще одним признаком пояснично-крестцового радикулита может стать нарушение чувствительности. Сдавливание нервного корешка приводит к тому, что в зоне его иннервации возникает онемение.
При сильном повреждении нервных корешков, которое наблюдается у пациента в течение длительного времени, нарушается мышечный тонус. В тяжелых случаях может возникать атрофия мышц. Нарушение чувствительности и движений, в отличие от болевых ощущений, возникает только со стороны поврежденного нервного корешка. Оно не бывает двухсторонним. При радикулите у пациента наблюдаются определенные симптомы, которые указывают на наличие болезни. Условно их подразделяют на две группы: В результате сдавливания нервов рефлекторная реакция мышц на раздражение становится слабой Если пациента, который лежит на спине, просят поднять вверх вытянутую ногу, то у него возникают болевые ощущения в пояснице и задней поверхности бедра, что указывает на наличие радикулита. Когда он переворачивается на живот и врач пытается приподнять конечность, то боль появляется в передней части бедра Для того чтобы выявить травмы позвоночника, пороки развития или смещение позвонков относительно друг друга, проводят рентгенографию. Наличие грыж межпозвоночного диска можно определить с помощью компьютерной томографии. До снятия приступа боли пациенту необходим постельный режим. Поясницу нужно согревать с помощью грелки, мешочка с солью или шерстяного платка. Когда боль немного утихнет и человек начнет подниматься с кровати, необходимо проводить лечебную гимнастику.
Также в комплексной терапии заболевания применяются лекарства из группы миорелаксантов и витамины группы В. Диклофенак натрия является действующим веществом таких препаратов, как Диклоберл, Олфен, Диклак, Алмирал, Вольтарен, Наклофен. Вещество обладает выраженным противовоспалительным и обезболивающим действием. Его чаще других назначают для лечения радикулита. Для того чтобы снять воспаление, назначают диклофенак в виде раствора для инъекций. Препарат вводят глубоко в ягодичную мышцу. При сильных болях разрешается повторное применение не ранее чем через 12 часов. Инъекции проводят на протяжении 3–5 дней, в дальнейшем применяют средства в виде таблеток или свечей. В одной таблетке или капсуле Диклофенака может содержаться от 25 до 150 мг действующего вещества. Препарат принимают после еды, согласно с инструкцией. Не рекомендуется использовать средство людям с язвой желудка, поскольку это может привести к обострению заболевания. Для того чтобы уменьшить нагрузку на пищеварительную систему, можно применять Диклофенак в виде суппозиториев. Наружно используются мази и гели на основе диклофенака. Их применяют 2–4 раза в сутки, в зависимости от дозировки. Поскольку действующее вещество попадает в кровь в небольших количествах, средства для наружного применения не оказывают негативного воздействия на желудочно-кишечный тракт. Мелоксикам (Ревмоксикам, Мелбек, Мовалис) относят к группе нестероидных противовоспалительных средств. Препарат обладает противовоспалительным, жаропонижающим и обезболивающим действием. Его применяют для кратковременного симптоматического лечения заболевания. Препараты с таким действующим веществом выпускают в виде инъекций, таблеток и суппозиториев. При острой форме заболевания в большинстве случаев назначают Мелоксикам в виде инъекций. Препарат вводят внутримышечно один раз в сутки. Курс лечения составляет 3–5 дней. При хронической форме патологии применяют препарат в форме таблеток или суппозиториев курсом 5 дней. Мидокалм (Мидостад, Толперил) представляет собой миорелаксант с центральным механизмом действия. Препарат понижает тонус мышц и улучшает кровообращение в зоне воспаления. Это дает возможность уменьшить болевые ощущения и ускорить выздоровление. Мидокалм применяют в виде таблеток или инъекций, в зависимости от выраженности симптомов. В комплексном лечении радикулита используют витамины группы В (В1, В6, В12). В большинстве случаев применяют комбинированные средства, в состав которых входят тиамина и пиридоксина гидрохлорид, а также цианокобаламин, такие как Мильгамма, Витаксон, Нейрорубин. Нейротропные витамины оказывают противовоспалительное действие, обезболивают, улучшают кровообращение и нормализуют работу нервной системы. Хороший эффект при радикулите дают гели и мази с согревающим эффектом. Они усиливают кровообращение в пораженной области, устраняют отек и обезболивают на короткое время. В комплексном лечении заболевания используют такие средства, как Финалгон, Дип Хит, Эспол, Капсикам. Их наносят на кожные покровы тонким слоем 2–3 раза в сутки. Если жжение очень сильное, смывают такие средства подсолнечным маслом. В комплексном лечении заболевания применяют гомеопатические препараты, такие как таблетки и мазь Траумель С, инъекции Коэнзим композитум, Цель-Т или Убихинон композитум. Такие лекарства обладают противовоспалительным и обезболивающим эффектом, улучшают кровообращение и помогают восстановить хрящевую ткань. Гомеопатические препараты необходимо применять на протяжении длительного периода, так как они имеют накопительный эффект. Длительность лечения может составлять 3–4 недели. Лечебная гимнастика является универсальным средством, позволяющим справиться с пояснично-крестцовым радикулитом дома. Для того чтобы достичь положительного результата, упражнения нужно выполнять регулярно. Комплекс упражнений при радикулите поясничного отдела:
Уменьшить болевые ощущения в области поясницы при радикулите помогут методы народной медицины:
Для того чтобы предотвратить развитие заболевания, необходимо:
При выявлении симптомов радикулита необходимо обратиться за консультацией к неврологу или травматологу. Предлагаем к просмотру видеоролик по теме статьи. источник |







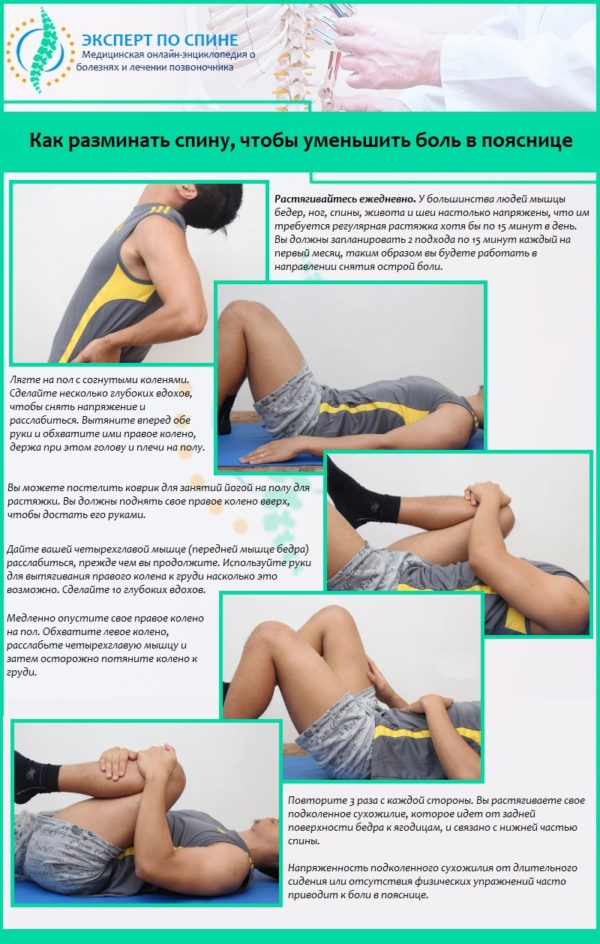
 Не стоит списывать со счетов методы народной медицины. Фитотерапия поможет быстрее излечить радикулит пояснично-крестцовой зоны. О том, какие действенные методы применять при лечении радикулопатии, можно узнать на нашем сайте.
Не стоит списывать со счетов методы народной медицины. Фитотерапия поможет быстрее излечить радикулит пояснично-крестцовой зоны. О том, какие действенные методы применять при лечении радикулопатии, можно узнать на нашем сайте.