Боль в пояснице после поднятия тяжестей: причины, диагностика и лечение. Пояс для спины при болях в пояснице
С болью в пояснице после поднятия тяжести приходится сталкиваться многим мужчинам и женщинам. Нужно знать, что она свидетельствует о развитии патологии позвоночника. Данный симптом способен значительно ухудшить качество жизни человека, так как из-за ограничений физической активности при некоторых специальностях просто невозможно выполнять свои прямые обязанности. Поясничный отдел является одним из самых массивных, принимая на себя всю тяжесть организма. Не менее важным является и то, что он при этом является максимально подвижным и активным. Именно на поясницу приходится основная масса тела при наклонах туловища вперед и назад.
Боль в пояснице после поднятия тяжести занимает одну из лидирующих позиций по частоте заболеваний позвоночника. Виной этому, как правило, становится неправильный образ жизни, основанный на перегрузках спины, ожирении, отсутствии достаточного для организма кальция в ежедневном рационе. А ведь именно этот элемент составляет кальциевую основу нашего позвоночника.
В зарубежных источниках боль в пояснице после поднятия тяжести часто называют болью в нижней части спины. Она часто способствует напряжению в поясничном отделе, из-за которого развивается сколиоз, появляется ограничение в движениях. Подобная острая боль может оставаться от нескольких дней до нескольких недель.
Подобные боли возникают практически у каждого человека. Причем возникнуть они могут в любой части спины, но все же именно в поясничном отделе позвоночника возникают чаще всего. Это связано с тем, что именно на поясничные позвонки приходится максимальная нагрузка от веса тела.
Боль в пояснице оказывается на втором месте по количеству обращений к доктору после вирусных инфекций. Резкий дискомфорт в пояснице вы можете почувствовать после резкого движения, поднятия тяжести, нахождения в одной позе в течение длительного времени, после травмы или повреждения позвоночника.
Острая боль в пояснице после поднятия тяжести, как правило, вызвана смещением межпозвонкового диска и травмой позвоночника.
Прежде чем приступать к лечению боли в пояснице, необходимо установить ее причину. Боль в спине после поднятия тяжести возникает из-за не выявленного вовремя сколиоза, остеохондроза или межпозвонковой грыжи. К тому же, это может быть отражением растяжения мышц спины. При поднятии тяжести резкая боль в пояснице образуется из-за нервной чувствительности.
Нерв болит как при повреждении проходящих по телу нервных волокон, так и при проявлении рецепторной активности, естественной для организма. При большинстве недугов нерв задевается или переживается постоянно или временно, что и вызывает резкие неприятные ощущения.
Именно по этой причине болит спина после поднятия тяжести. Что делать в таком случае, изложено в этой статье. Большое значение имеет, как человек поднимает тяжелый предмет — с давлением на спину или мышцы живота. Если идет повышенная нагрузка на живот, то это может привести к грыже, что потребует незамедлительной операции.
Если возникает остеохондроз, то это грозит патологическими разрастаниями на краях позвонков и в области межпозвонкового диска. Это может привести к затрагиванию нервных корешков, которые выходят из спинного мозга. Боль в пояснице при физических нагрузках образуется из-за длительного сдавливания нервного волокна, что провоцирует постоянную боль. Восстановительный процесс в этом случае протекает очень медленно.
Патологические процессы могут происходить и в межпозвонковой грыже. Она представляет собой смещением пульпозного ядра межпозвоночного диска с разрывом фиброзного кольца.
При травме или сильном воздействии фиброзное кольцо, которое сдерживает ядро, ослабляется или разрывается. При этом аморфная масса выдавливается на бугорок, который и называется грыжей.
Она провоцирует боль, задевая окружающие ткани, корешки или мышцы. Боль в пояснице при этом может многократно увеличивать давление на позвоночный диск, ускоряя протрузию. В результате возможно растяжение поясничных мышц, которые выполняют функцию корсета для позвоночника.
Для диагностики и определения метода лечения боли в пояснице после нагрузки вам необходимо обратиться к неврологу. Доктор выяснит характер боли, ее повторяемость и частоту. Также попытается определить причины и начнет лечение. Для начала — простыми и безопасными методами, то есть умеренными болеутоляющими средствами, льдом, необходимыми упражнениями, физиотерапией.
Чаще всего такое методы приводят к уменьшению болей в спине. К тому же, во время осмотра врач установит точное местоположение болевого очага, неврологические рефлексы, иррадиацию. В большинстве случаев пациенты с такими проблемами выздоравливают через пять-шесть недель после обращения к врачу.
Диагностика заболевания подразумевает магнитно-резонансную томографию поясничного отдела позвоночника, а также компьютерную томографию пояснично-крестцового отдела и рентген самого позвоночника.
По той причине, что самой частой причиной боли становится межпозвонковая грыжа, то, в первую очередь, вам сделают МРТ именно поясничного отдела позвоночника. С помощью этого исследования вам удастся исключить большинство причин болевого синдрома. Например, туберкулеза позвоночника, опухоли в просвете позвоночного канала, миеломную болезнь, перелом и искривления позвоночника, спондилоартроз, спондилез, анатомически узкий позвоночный канал.
Если невролог сам МРТ не назначил, сделайте его сами. Помните, что не стоит начинать диагностику с компьютерной томографии и рентгеновского снимка, так как эти методы небезопасны. Их необходимо срочно делать только в том случае, когда присутствуют подозрения на перелом позвоночника.
Есть несколько действенных советов, что делать при боле в пояснице после тренировки или поднятия тяжести. Врачи советуют первым делом снизить физическую активность в первые несколько дней после появления приступа. Это поможет снять отек, уменьшить симптомы. Пока боль полностью не утихнет, не наклоняйтесь вперед.
Обезболивающие средства принимайте осторожно. Это стоит делать только в том случае, если боль сильная и невыносимая. Если вы все-таки решили принимать лекарство, то сделайте укол, а не пейте обезболивающее, так как это защитит стенки желудка от непосредственного контакта с противовоспалительным средством. Не стоит использовать в лечении гормональные средства, если только боль не вызвана аутоиммунными заболеваниями.
Спать после такого приступа следует в позе эмбриона, положив подушку между ног, это самая оптимальная поза. Если вы привыкли спать на спине, то положите подушку под колени.
Одно из главных заблуждений заключается в том, что физическую активность при возникновении приступа необходимо ограничивать на длительный срок. В действительности, достаточно пары дней, при этом постельный режим пациенту противопоказан. Даже если у вас наблюдается потеря веса, высокая температура, непроизвольные дефекация и мочеиспускание, следует оставаться активным столько, сколько сможете продержаться.
Уже через пару дней после приступа займитесь аэробными упражнениями, плавание и ходьба на тренажере помогут улучшить кровоток к мышцам. Обязательно посоветуйтесь с врачом, чтобы не провоцировать усиление болевого синдрома.
Существует несколько симптомов, при которых пациенту следует незамедлительно обращаться к специалисту. Например, если боль в пояснице сочетается с болью в стопе или голени, не позволяет вам самостоятельно себя обслуживать, сопровождается недержанием кала и мочи.
Вызвать серьезное беспокойство должно сочетание боли в нижней части спины с онемением в бедре, ягодице, стопе, ноге или паховой области. Также стоит записаться на прием к неврологу, если такая проблема возникает регулярно, вы принимаете гормоны, состояние не проходит в течение более трех дней.
Сразу идите в больницу, если боль возникла после травмы, у вас диагностировано онкологическое заболевание или вы в последнее время сбросили вес по неизвестной для себя причине.
Еще одна распространенная проблема, с которой многим приходится сталкиваться, — боль в пояснице при наклоне. Она может быть спровоцирована самыми разными заболеваниями, причем они могут зависеть даже от пола пациента.
Чаще всего боль в пояснице при наклоне образуется из-за проблем с позвоночником. Это могут быть последствия ударов, травм, ушибов, аномалии развития, дегенеративные состояния, воспаления, доброкачественные и злокачественные образования.
В некоторых случаях боль вызывают поражения нервной системы (радикулиты, невриты, плекситы), травматические повреждения мышц, болезни брюшины и внутренних органов, расположенных в полости таза.
У женщин поясница может болеть перед менструацией, обеспокоиться стоит, если ощущается дискомфорт в области таза, где находятся яичники. Инфекционные и вирусные заболевания, переохлаждения могут спровоцировать воспаление. В этом случае следует ожидать высокой температуры, тянущих болей, сбоя в менструальном цикле, изменения цвета мочи. Если у вас возникли перечисленные выше симптомы, следует обратиться к гинекологу.
У мужчин причины неприятных ощущений в пояснице может крыться в радикулите, воспалении мочеполовой системы или предстательной железы, проблем из-за искривленного позвоночника или неправильной осанки, непомерного усиления нагрузки на мышечный аппарат.
При болях в спине врачи, чаще всего, назначают анальгетики, которые помогают снять воспалительный процесс, обезболить и снизить температуры. Поэтому самые популярные таблетки от боли в пояснице — «Анальгин», «Парацетамол», а также нестероидные противовоспалительные средства — «Диклофенак», «Ибупрофен», «Напроксен», «Индометацин».
Данные препараты можно принимать в виде инъекций или таблеток, гелей и мазей, которые наносят на болезненные участки тела. Очень сильную боль в спине часто возможно снять только с помощью наркотических анальгетиков — «Промедола», «Морфина», «Фентанила», «Кодеина». Эти таблетки от боли в пояснице доктора, как правило, назначают, если боль спровоцирована злокачественной опухолью. Из-за этого от более безопасных средств нет никакого эффекта.
Важно помнить, что любые анальгетики при регулярном применении вызывают привыкание, их действие ослабевает, к тому же начинаются воспалительные процессы в кишечнике и слизистой оболочке желудка. Курс анальгетиков в большинстве случаев не превышает десяти дней. При более длительном лечении необходимо начать дополнительную терапию для желудочно-кишечного тракта.
Умеренными обезболивающими при болях в спине считаются витамины группы В, которые снимают воспаление, благотворно воздействуют на нервные клетки за счет того, что являются нейротопами.
Помимо обезболивающих, помощь оказывают миорелаксанты, которые помогают расслабить мышцы. Мышечные боли образуются из-за появления триггерных узлов, могут стать причиной острой боли в спине.
К тому же, из-за постоянного напряжения ухудшается подвижность позвоночника. В таком случае из препаратов обычно назначают «Сирдалуд», «Мидокалм», «Седуксен».
Свою эффективность демонстрирует и специальный пояс для спины при болях в пояснице. Этот метод необходим после перенесенных операций или полученных травм.
Однако продолжать такую терапию на протяжении длительного времени противопоказано. Из-за пояса для спины при болях в пояснице происходит ослабление мышц спины, что способствует и провоцирует переход острой боли в хроническую форму. А в подобных случаях рекомендуется как можно скорее отказаться от постельного режима, чтобы перейти к активным двигательным упражнениям. Таким образом удастся встать на ноги как можно быстрее.
В некоторых случаях также применяют физиотерапию, лечебную физкультуру, рефлексотерапию, массаж, кинезиотерапию, даже хирургическое лечение. Удалять грыжу межпозвонкового диска приходится, если диск давит на спинной мозг.
источник
Боль в спине с правой стороны может быть вызвана различными нарушениями в организме, заболеваниями, травмами и некоторыми другими причинами. В любом случае необходимо посетить специалиста, чтобы установить истинную причину болей.
Ниже представлен список заболеваний и состояний, которые могут вызвать тупые, ноющие или резкие боли в области спины с правой стороны:
Самая распространенная причина — искривление позвоночника.
К нарушению осанки приводят многие факторы:
приобретенное искривление может быть последствием заболеваний (рахита, полиомиелита, туберкулеза и некоторых других недугов);
искривление может быть врожденным (например, из-за неправильного внутриутробного развития);
длительное пребывание в неправильной позе («сидячая работа»);
малоподвижный образ жизни, или полное отсутствие физической активности;
слишком мягкий матрац или неудобное спальное место и т. д.
К болезненным ощущениям в спине приводит смещение межпозвоночных дисков. Деформированные диски затрагивают рядом расположенные нервы, в результате чего возникает дискомфорт.
Существует множество причин смещения дисков:
ранее перенесенные травмы позвоночника (сильные падения на спину, переломы, вывихи и т. д.);
дегенеративные изменения позвоночника, вызванные некоторыми заболеваниями (например, остеохондрозом). При этом межпозвоночные диски не могут выполнять фиксирующую функцию в полной мере;
перенесенные на позвоночнике операции;
нарушения нормального состояния позвоночных дисков, вызванные патологическими процессами;
тяжелый физический труд, поднятие тяжестей;
травмы детей во время родов;
врожденный или приобретенный спондилолиз (аномальное строение позвоночника);
резкие мышечные сокращения, температурные перепады;
нахождение в одном положении в течение длительного времени.
Ноющая боль в спине справа может являться следствием заболеваний желудочно-кишечного тракта. Неправильное питание приводит к гормональному сбою, появление боли может являться симптомом данного нарушения.
Болезненные ощущения в спине с правой стороны появляются в результате заболеваний почек. При этом боль может также отдаваться в область живота и под ребра. Чаще всего это происходит из-за наличия в почках камней или нарушения оттока мочи.
На боли в спине справа часто жалуются люди, страдающие от ожирения. Избыточная масса тела неблагоприятно сказывается на работе всех органах и опорно-двигательном аппарате. Большие нагрузки приводят к болям в спине, после приведения массы тела в норму неприятные ощущения, как правило, пропадают.
У женщин боль в спине с правой стороны часто является симптомом гинекологических заболеваний, в большинстве случаев — воспалительных процессов. Наличие опухолей, кист и воспалений органов малого таза может выражаться в виде умеренно выраженного дискомфорта или ноющих болей в спине с правой стороны. Женщины часто «списывают» такие ощущения на поднятие тяжестей, неудобные позы во время сна, сидячий образ жизни и т. д. И только при достаточно сильных болях визит к врачу становится неизбежен. После проведения ряда исследований истинная причина возникновения болей становится ясна.
Если болит верхняя часть спины с правой стороны, можно предположить наличие заболевания органов дыхания. Постоянная тупая или ноющая боль может свидетельствовать о переходе заболевания в хроническую стадию. В некоторых случаях докторам удается сделать верное предположение о патологическом процессе по одним только жалобам больного. Опухоли в бронхах или легких могут сопровождаться не только болью в спине, но и ощущением дискомфорта в области грудной клетки. Иногда при поражении органов дыхательной системы боль отдает в руку, а также распространяется и на левую сторону спины.
Нарушения в работе периферической нервной системы иногда являются причиной болей в спине. Неврологические боли встречаются среди всех возрастных групп населения.
Резкие или ноющие боли в спине являются прям следствием травм различного характера. В данной ситуации следует регулярно посещать врача и проводить необходимые исследования (магнитно-резонансная томография).
Боли в спине справа или слева могут быть вызваны патологиями околопозвоночных мышц, возникших в результате травм или инфекционных заболеваний. Хронические интоксикации также иногда приводят к дискомфорту в области спины.
Боли в спине как с правой, так и с левой стороны могут появляться после тяжелого физического труда или интенсивных физических нагрузок. Чтобы снизить вероятность проявления подобных ощущений, нужно заранее принимать необходимые меры. Самой лучшей профилактикой является выполнение комплекса упражнений на укрепление мышц спины. Также нужно постоянно следить за осанкой, не допускать неправильного положения спины при длительном «сидячем» положении. Болезненные ощущения после первых занятий спортом — явление вполне нормальное, через некоторое время дискомфорт должен пройти. Но если тупая или ноющая боль в спине (особенно справа) не проходит в течение длительного времени, нужно незамедлительно обратиться ко врачу и пройти обследование. Возможно, имеются хронические заболевания опорно-двигательного аппарата.
Беременность — это не болезнь, а временное состояние. Тем не менее, большой процент жалоб на тупые и ноющие боли в спине (и с правой, и с левой стороны), приходится на беременных женщин. С данным симптомом сталкиваются практически все будущие мамы. Боль в спине не представляет опасности, если отсутствуют хронические заболевания позвоночника или почек. Тянущая боль в спине справа возникает из-за увеличивающейся массы тела и, как следствие, — возрастающей нагрузки на опорно-двигательную систему. Чтобы уменьшить проявление болезненных ощущений, можно выполнять специальную гимнастику для беременных, по возможности плавать, носить специальный бандаж и спать на удобной кровати. Тяжелая физическая нагрузка противопоказана всем беременным.
Образование: В 2005 году пройдена интернатура в в Первом Московском государственном медицинском университете имени И. М. Сеченова и получен диплом по специальности «Неврология». В 2009 году окончена аспирантура по специальности «Нервные болезни».
источник
Напряжение и боль в пояснице после поднятия тяжестей — распространенная жалоба, с которой пациенты обращаются к врачу-неврологу. Болезненные ощущения могут быть острыми, тупыми, жгучими или тянущими. Боли часто сопровождаются простреливанием, мурашками, покалыванием или онемением.
Основная причина болевого синдрома — поражение мягких тканей и сухожилий в поясничном отделе позвоночника. Симптом проявляется из-за чувствительности нервов, проходящих в этой зоне. К боли приводит активность специфических рецепторов или повреждение нервных волокон. Чаще всего такое происходит, когда нерв защемляется или задевается в результате травмы.
Специалисты выделяют ряд факторов, повышающих вероятность возникновения боли. В их число входят тяжелые нагрузки, неблагоприятные условия труда и спортивные травмы. В группу риска попадают спортсмены, пренебрегающие техникой выполнения упражнений. Боли в пояснице часто возникают у пожилых людей — в этом случае синдром проявляется из-за возрастных изменений.
Если пациент поднял что-то тяжелое и затем жалуется на боли в пояснице, врач может заподозрить у него одну из следующих патологий:
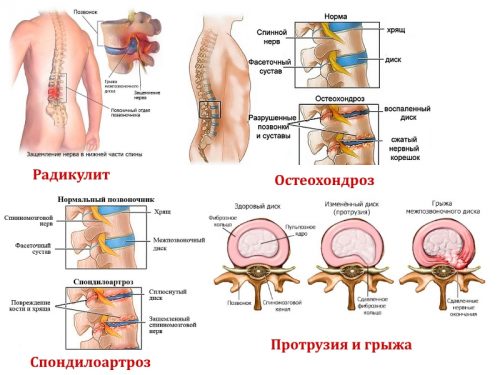
- Грыжа межпозвоночного диска — дегенеративное заболевание опорно-двигательного аппарата. Оно возникает в результате разрыва фиброзного кольца, окружающего образование, расположенное между позвонками. Ядро последнего смещается, что приводит к защемлению нервов и болевому синдрому. Признаки патологии обостряются при занятиях спортом и дополнительных нагрузках.
- Радикулит — заболевание, при котором поражены нервные корешки спинного мозга. Выделяются разные формы данной патологии. Наиболее распространена пояснично-крестцовая, при которой боли в пояснице сопровождаются аналогичным симптомом в ягодицах и отдают в бедра, голень и стопу. К нарушению приводят врожденные анатомические особенности или травмы, полученные при повышенных физических нагрузках.
- Остеохондроз — комплекс дистрофических нарушений, затрагивающий суставы и ткани, окружающие позвоночный столб. В результате расстройства клеточного метаболизма возникают структурные нарушения: позвоночник сжимается и давит на межпозвоночные диски. По мере того как последние теряют свою эластичность и прогибаются, давление переходит на нервные окончания, что приводит к болевому синдрому.
- Спондилоартроз — поражение фасеточных суставов. Последние представляют собой соединения костей, обеспечивающие гибкость и стабильную работу позвонков. Они окружены нервными клетками, защемление которых приводит к болевому синдрому в области поясницы.
- Протрузия межпозвоночного диска — патологический процесс, при котором происходит набухание фиброзно–хрящевого образования, расположенного между позвонками. После этого оно становится слишком большим и выходит в позвоночный канал. Фиброзное кольцо при этом не разрывается. Боль в пояснице сопровождается онемением в ногах и паховой области. Протрузия не является отдельным заболеванием. Это стадия остеохондроза, следом за которой развивается межпозвоночная грыжа.
К неприятным симптомам также могут приводить инфекционные заболевания, длительное напряжение мышц, осложненное течение беременности, искривление позвоночника, травмы и опухоли.
Если вы почувствовали острую боль в спине, обратитесь к врачу–терапевту. Специалист осмотрит вас, изучит историю болезни и выслушает жалобы. В зависимости от полученных результатов вы будете направлены к неврологу, урологу или гинекологу.
Перед началом лечения больному нужно пройти рентгенографию позвоночника и УЗИ тазобедренных суставов, сдать кровь и мочу на общий анализ. Лечение напрямую зависит от поставленного диагноза. Чаще всего оно включает в себя следующие методы:
- Физиотерапия — комплекс процедур, предполагающий физические методы воздействия на организм. При лечении спины и поясницы применяются такие методы, как ультразвук, ультрафиолетовое излучение, фонофорез, массаж и другие процедуры с похожим действием. Физиотерапия помогает уменьшить дозировку лекарственных средств, устранить воспаление, улучшить обменные процессы и снять спазмы.
- Мануальная терапия — процедура, в процессе которой врач воздействует на суставы, позвоночник и мышцы пациента с помощью рук. Специалист устраняет защемление нервов, снимает мышечное напряжение и восстанавливает подвижность соединений костей и позвонков.
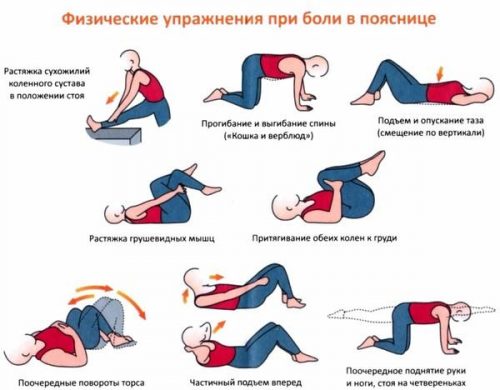
- ЛФК (лечебная физическая культура) — подобранные врачом упражнения, предназначенные для восстановления двигательной активности и профилактики новых заболеваний. ЛФК назначается после того, как стихает фаза обострения.
- Вытяжение позвоночника — процедура, особенность которой заключается в воздействии кратковременной или длительной тяги. Лечение осуществляется с помощью специального приспособления, которое мягко воздействует на позвонки. Во время процедуры снимается мышечный спазм, устраняется деформация изгибов и смещение позвонков.
Если терапевтические процедуры не дают результата более 4 месяцев, пациента направляют к хирургу. Операция также показана в тех случаях, когда грыжа достигает больших размеров и оказывает сильное давление на спинной мозг.
Резкие боли после поднятия тяжестей или физических упражнений устраняются с помощью местных препаратов. Это гели, мази и растворы для наружного применения, содержащие компоненты для снятия неприятных ощущений. Если препараты данной группы недостаточно эффективны, врач назначает прием обезболивающих лекарственных средств в виде таблеток и раствора для инъекций.
- Наркотические. Применяются в тяжелых случаях, например при обширных переломах. К наркотическим анальгетикам относятся: Морфин, Трамадол, Налоксон.
- Комбинированные на основе парацетамола. Устраняют легкую и умеренную боль. К препаратам на основе парацетамола и других обезболивающих компонентов относятся: Паноксен, Ибуклин, Залдиар.
- Нестероидные — снимают боль, уменьшают воспаление и снижают температуру тела. В эту категорию входят: Анальгин, Диклофенак, Ибупрофен.
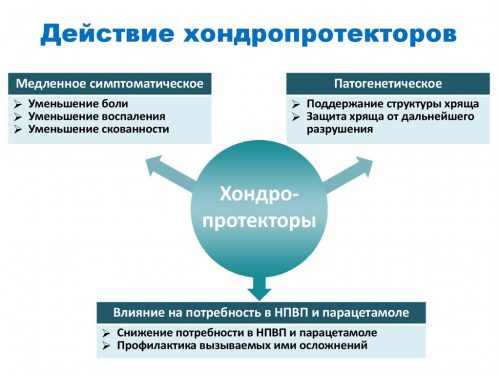
Ускорить выздоровление помогут вазодилататоры и хондропротекторы. Первые предназначены для расширения сосудов и снятия их спазмов, а вторые способствуют восстановлению костной и хрящевой тканей.
Специалисты считают, что на состояние позвоночника влияет ряд факторов. Сюда входят: образ жизни, питание, привычка неправильно ходить и сидеть. Чтобы улучшить состояние здоровья и избежать болей в пояснице, достаточно соблюдать простые рекомендации:
- Держите осанку ровно — это поможет снизить нагрузку на позвоночник и избежать его искривления.
- При сидении за столом следите за тем, чтобы корпус не прогибался вперед или назад. Стул, на котором вы сидите, должен быть с высокой спинкой и подлокотниками. Стопы должны плотно стоять на полу. Если высота стула не позволяет этого, нужно подложить под ноги клиновидную подставку. Каждые 20 минут рекомендуется менять положение ног, а раз в час вставать и делать разминку.
- При подъеме тяжестей рекомендуется медленно присесть на корточки и взять вещь двумя руками, согнутыми в локтях. После этого следует медленно подняться, не разгибая спины. В этом случае основная нагрузка распределяется на мышцы бедер и голеней.
Сочетание здорового образа жизни, умеренных физических нагрузок и правильного питания поможет избежать многих заболеваний опорно-двигательного аппарата. Если профилактика патологий не помогла избежать болевого синдрома, не отказывайтесь от очной консультации специалиста. Ранняя диагностика поможет легче пережить болезнь и повысит шансы на быстрое выздоровление.
источник
В российской неврологии боль в спине часто объясняют протрузией или грыжей. Но весь мир думает по-другому, а я стараюсь донести до вас современные мировые взгляды простым языком.
В нашем теле с годами происходят изменения. Кожа малыша нежная, упругая. В 30 лет, как бы мы ни прибегали к косметическим процедурам, она уже не такая. А представьте моряка, который всю жизнь провел в плаваниях: его кожа грубая и морщинистая.
То же самое происходит с нашим позвоночником. В большинстве случаев протрузии и грыжи — естественные возрастные изменения. Если в вашей жизни много провоцирующих факторов, например, ношение тяжелых грузов, то вероятность заполучить большую грыжу увеличивается.
Многочисленными исследованиями установлено, что протрузии дисков встречаются у здоровых людей: в 20 лет — до 40% обследованных (напомню, это пациенты без боли в спине), в 70 лет — до 90%. Кроме того, выраженность изменений на МРТ не связана со степенью болевого синдрома: при большой грыже боли может не быть совсем, а при маленьких протрузиях у пациента может быть сильная боль (потому что причина не в протрузиях, а в другом).
Конечно, вызывает! Примерно в 1-4% от всех случаев боли в спине.
Грыжа приводит не только к боли, но и к другим расстройствам: нарушению чувствительности, изменению рефлексов, иногда снижению мышечной силы. Все это грамотный врач определяет в ходе неврологического осмотра. Если сила мышц достаточная, рефлексы при постукивании молоточком симметричные, не ослабленные, чувствительных нарушений нет, то крайне маловероятно, что боль в спине обусловлена грыжей.
Кроме того, сдавливая спинномозговой корешок на определенном уровне (если Вы почитаете результаты МРТ, увидите, что описаны протрузии и грыжи на уровне, например C3-C5 или L5-S1), грыжа вызывает не просто снижение чувствительности где попало, а в определенных сегментах, и строго определенные изменения рефлексов. Невролог соотносит уровень поражения с данными МРТ.
Все причины боли в спине можно разделить на 3 группы: неспецифические, специфические и корешковые.
Неспецифические — до 85%, обусловлены мышцами, связками, сухожилиями, мелкими суставами.
При неврологическом осмотре нет никаких настораживающих симптомов и признаков поражения нервных корешков, боль усиливаются при движении, уменьшаются в покое, чаще всего связана с неправильным двигательным стереотипом.
Острая боль возникает после неудачного поворота, наклона, вынужденной позы, например, сон в неудобном положении — и наутро невозможно повернуть шею. Хроническая боль часто обусловлена тем, что человек дает слишком большую нагрузку на одни группы мышц и совсем не нагружает другие.
Длительная работа в сидячем положении, ношение ребенка на одном боку — это неверные двигательные стереотипы. Можно бесконечно пить таблетки, но пока вы не поменяете свою двигательную активность, высока вероятность, что боль вернётся. Конечно, активность должна быть с умом.
ни рентген, ни МРТ не нужны, только осмотр врача. Почему? Там либо ничего не обнаружат, либо найдут протрузии/грыжи, не имеющие отношения к делу.
Специфические — до 10%: перелом позвоночника, туберкулез, остеомиелит, абсцесс, стеноз позвоночного канала, новообразование, анкилозирующий спондилит и другие.
Кроме боли в спине могут быть другие симптомы (повышение температуры, похудение) да и сама боль имеет необычные характеристики, например, не зависит от движения или усиливается в покое, ночью.
Анализ крови, рентген, МРТ, ПЭТ-КТ — все зависит от предполагаемой причины.
Корешковые — до 4% (по некоторым данным до 10%), вызваны сдавлением нервного корешка вследствие грыжи.
Может понадобиться МРТ позвоночника, но необходимость в каждом случае определяет врач.
Задача врача — определить, к какой из 3 групп причин относится боль, от этого будет зависеть дальнейшая тактика.
Существует система «красных флагов» ? — симптомов, которые должны вызвать у врача диагностическую настороженность:
- возникновение боли с новыми, необычными характеристиками в возрасте менее 20 или более 55 лет;
- боль, не зависящая от движения, боль в покое;
- усиление боли в ночное время;
- нарастающий со временем характер боли;
- отсутствие облегчения боли или ее усиление после пребывания в лежачем положении;
- локализация боли в грудном отделе позвоночника или в грудной клетке;
- длительное недомогание, лихорадка, необъяснимая потеря массы тела.
- перенесенная в недавнем прошлом травма спины;
- наличие в анамнезе онкологических (злокачественных) заболеваний;
- персистирующая инфекция;
- остеопороз;
- длительный прием кортикостероидов (в том числе в виде ингаляций);
- применение антикоагулянтов;
- внутривенное употребление наркотических препаратов;
- иммунодефицит (в том числе ВИЧ-инфекция), прием иммуносупрессивных препаратов.
- наличие у пациента очаговой неврологической симптоматики (слабость конечностей, онемение, нарушение мочеиспускания и дефекации);
- болезненность при пальпации и перкуссии позвоночника, усиление боли при натуживании;
- выраженная деформация позвоночника;
- пульсирующее образование в брюшной полости.
Наличие этих симптомов (особенно совокупности) у пациента с болью в спине должно заставить врача получше подумать о причине боли и исключить серьезную патологию.
С проведением МРТ при боли в спине есть 2 крайности: делать ее всем подряд «на всякий случай» и не делать исследование тогда, когда оно действительно нужно. Разбираемся вместе с вами.
Если боль в нижней части спины возникла у пациента младше 50 лет, она не иррадиирует в ноги, не сопровождается лихорадкой и неврологический симптоматикой (слабость мышц, нарушение рефлексов и чувствительности, нарушение мочеиспускания и дефекации), в прошлом не было опухолей, то с вероятностью 99% боль носит неспецифический характер и связана с вовлечением мышц, связок, сухожилий, мелких суставов.
Чтобы приблизить эту вероятность к 100% мы оцениваем пациента в динамике и смотрим, уменьшается ли боль после лечения или нет. Если сделать такому пациенту МРТ позвоночника, никакой важной информации мы не получим.
Даже если будут найдены грыжи или протрузии, это ни на что не повлияет.
Во-первых, у пациента без неврологический симптоматики грыжи и протрузии являются случайной находкой и не связаны с болью в спине. Эта мысль так трудно приживается в умах пациентов и коллег, но тем не менее это так.
Во-вторых, находки на МРТ в виде немых, молчащих грыж и протрузий никак не повлияют на лечебную тактику.
Но как же не пропустить другую серьезную патологию? Для этого есть красные флаги ?, которые мы уже обсудили. Врач анализирует все эти настораживающие симптомы (в совокупности, а не по отдельности), после чего принимает решение о необходимости МРТ.
источник
Почти каждый человек в возрасте от 30 испытывал боль в пояснице, а каждый второй сталкивался с резкой болью, которая может так же резко отступить, а может остаться надолго, постоянно напоминая о себе.
Если фразы не могу встать или двигаться вам знакомы, то эта статья будет вам полезна.
Резкие боли в пояснице – не признак определенных заболеваний, а обусловлены множеством причин и факторов.
Некоторые из них поддаются коррекции, но многие являются признаками патологических изменений в организме и требуют серьезной диагностики с последующим лечением.
Такие боли появляются, когда нарушена механика позвоночника, т. е. анатомически или функционально что-то нарушено и работает неправильно. Механические повреждения могут коснуться костей позвоночника, дисков, хрящей, соединяющих позвоночник с ребрами, мышц, сухожилий и связок.
При травмах позвоночника возникают растяжения и надрывы связок, сухожилий, мышц. Они могут быть минимальными, но довольно болезненными. Обычны травмы позвоночника при авариях, падениях, ударах, ушибах.
Микротравмы — частый случай при занятиях акробатикой и гимнастикой. При прыжках с высоты, с приземлением на ноги, в воду, случаются компрессионные переломы позвоночника. Командные виды спорта также способствуют получению увечий.
Часто после усиленной физической нагрузки, даже через несколько дней, мышцы не успевают вернуться к нормальному состоянию, оставаясь напряженными или слишком расслабленными, и не выполняют свою функцию поддерживания позвоночника. В таком состоянии даже элементарный наклон за какой-то вещью может вызвать приступ резкой боли.
При резком неправильном движении также могут образоваться микротрещины, от которых возникает режущая боль. Такое движение может случиться в любой ситуации: сломанный высокий каблук, неожиданный окрик, испуг и др.
Работа, связанная с физическим трудом, на конвейерах, пребыванием в недвижимой позе зачастую приводит к таким травмам. Такие виды спорта, как теннис, бадминтон, гольф, где используют наклоны с поворотом, тоже ведут к травмам.
Хотя, видимая причина относится к внешним факторам, суть болезненных явлений заключена внутри. Механические повреждения случаются при ослабленном мышечном корсете, атрофированных мышцах, изначально поврежденных суставах, хрящах и межпозвоночных дисках.
Сильная боль вследствие резких движений, прыжков и наклонов с поворотом может быть результатом:
- гиподинамии,
- ожирения,
- сидячей работы,
- наследственности,
- неправильной осанки,
- недоедания,
- возраста.
Все это приводит к патологическим изменениям позвоночника и околопозвоночных тканей. Патологии позвоночника образуются от механических воздействий, но можно причислить их и к заболеваниям.

Диски плотно скрепляют позвонки между собой и, когда при болях говорят о вылетевших дисках, это неверно изначально. Диск не может ни вылететь, ни сдвинуться, но очень часто деформируется.
Причиной деформации дисков являются те же механические признаки, оказывающие давление на позвоночник Диски компенсируют давление, сжимаясь и разжимаясь, давая позвоночнику гибкость.
Со временем, с возрастом или слишком тяжелыми физическими нагрузками на позвоночник, в фиброзном кольце появляются микротрещинки, ядро сдвигается в сторону, все ближе к оболочке диска.
Вещество ядра заполняет трещины и постепенно начинает выпирать или выдавливаться из оболочки диска. Образуются выпуклости, которые выступают в спинномозговой канал и затрагивают, защемляют нервные окончания, находящиеся в нем.
Именно защемление нервных окончаний вызывает воспаление и сильную боль в пояснице. Можно ли вправить протрузию? Если диск находится в рабочем состоянии, не высохший и не истощенный, а просто произошло сокращение мышц и сжатие диска, но мышцы не расслабились, а диск так и остался в выпяченном состоянии, то вернуть его на место возможно, путем расслабления мышц.
Если выпячивание произошло от износа и обезвоживания диска, то протрузия не вправляется, выпяченную частичку невозможно вернуть, но можно уменьшить, укрепить диск, чтобы не допустить грыжи, которая является следующим этапом развития протрузии.
Если протрузия маленькая, несколько миллиметров, она не приносит никакого дискомфорта и незаметна. Увеличившиеся и продолжающие расти, протрузии нужно лечить. Избавиться от нее полностью невозможно.
Назначают консервативный метод лечения, который состоит в первичном снятии воспаления, боли и дискомфорта. Затем вступают в работу массажисты и мануалы. Их задача состоит в снятии спазма и напряжения мышц, возобновлении циркуляции крови. Для этих же целей может быть назначена рефлексотерапия, обязательно ЛФК.
Возникает как результат развития протрузии. Протрузия растет, оболочка диска не выдерживает напряжения, который создает диск, разрывается, и тело ядра просачивается наружу. Этот выпавший мешочек попадает в спинной канал и начинает раздражать клетки спинного мозга, нервные волокна, что приводит к сильным болям, онемению, спазмам.
Вправить грыжу невозможно. Очень часто подозревая грыжу, назначают оперативное вмешательство. Любое постороннее вмешательство в организм человека – очень рискованное мероприятие, при позитивном эффекте с одной стороны возможные негативные последствия с другой.
Если врач назначает операцию, проконсультируйтесь с другими специалистами. В случае однозначности из назначения придется соглашаться оперироваться.
Консервативно лечение включает в себя несколько этапов. На первом этапе снимается боль медикаментозными методами, без чего невозможно начать лечение.
На втором этапе начинается лечение. Методов воздействия множество, также великое количество авторских разработок, на основе которых основаны специальные клиники, предлагающие свои волшебные методики и комплекс мероприятий: иглоукалывание, максотерапия (прогревание), гирудотерапия (пиявки), стоунтерапия ( банки), чрескожная электрическая стимуляция, хемонуклеолиз, мануальная терапия, массажи и ЛФК.
Следует учитывать, что воздействие каждого из методов, сугубо индивидуально. Если какой-то из них не приносит результата, то вина не в методе, а в особенностях восприятия организма. Восстановление зависит от платежеспособности, организма и целеустремленности пациента.

Для установления признаков боли необходимо обязательно пройти обследование, так как причиной могут служить как механические повреждения, которые со временем в состоянии покоя проходят сами по себе, так и патологии и серьезные заболевания внутренних органов.
При лечении люмбаго первоочередной задачей стоит снятие боли. Не стоит увлекаться сильнодействующими препаратами, зачастую простые обезболивающие, которые есть в каждой аптечке, принесут облегчение.
Также не стоит ждать моментального эффекта, облегчение наступает на 2–3 день. Если же оно не наступило, следует немедленно показаться врачу.
Следует заметить, что люмбаго, даже если быстро проходит, появляется как звоночек о необходимости обратить внимание физическое здоровье позвоночника, заняться укреплением мышечного каркаса. Полезно пройти курс мануальной терапии, массажа и выполнять упражнения ежедневно.
Если после исчезновения боли продолжать прежний образ жизни, она вернется вновь в пущей силой.
В врачебной терминологии это явление носит название спондилолистез. Эта патология, сопровождающаяся сильнейшими болями по своим симптомам схожа с грыжей. Так же как грыжа, смещение позвонков не происходит одновременно и сама по себе, а обусловлено предыдущими травмами, существующими заболеваниями или могут быть врожденными.
Причиной смещения позвонков являются все те же разрушенные межпозвоночные диски, удары при авариях, повлекшие перелом ножки позвонка, остеохондроз.
Сперва появляются боли в пояснице при разгибании, затем они усиливаются, движения становятся скованными, радикулопатия. При дальнейшем сдвиге позвонка изменяется походка, появляется характерное хромание, начинаются сбои в работе желчного и мочевого пузырей, желудочно-кишечного тракта.
Внезапная боль вызвана давлением смещенного позвонка на ткани и защемлением нервных волокон. Позвонки могут сдвигаться либо назад, либо вперед.
После снятия острой боли, врачи отдают предпочтение консервативным методам лечения: мануальной терапии, массажам, методам остеопатов, лечебной физкультуре и др. В особо запущенных случаях, когда консервативное лечение оказывается бесполезным, проблему устраняют посредством операционного вмешательства.
В результате прыжков с высоты, прыжков в воду, аварий воздействие одновременного сжатия, растяжения и отклонения в разные стороны оказывается сильнее позвоночных костей, костные ткани разрываются и растрескиваются на осколки.
Переломам подвержены также люди с тяжелой формой остеопороза, особенно преклонного возраста и люди, не получающие достаточно пищи. Поврежденным может быть как один, так и несколько позвонков. К травмам склонны позвонки на изгибах, т. е. где грудной отдел переходит в поясничный.
Боль пронизывает сразу же после травмы, разливаясь по всей спине с отдачей в руки и ноги, которые могут неметь.
Тяжело дышать, ограничивается подвижность позвоночника. Опаснее всего, если переломанная кость вдавится в спинной мозг, что приводит к параличу.
Лечение предпочитают консервативное, но при осложненных переломах требуется операция.
И при консервативном лечении, когда требуется только лежать в зафиксированном положении около месяца, и после операции требуется длительный реабилитационный курс, проводимый специалистами.
Это сужение спинномозгового канала, возникающее как следствие других заболеваний: грыж, травм, опухолей, артритов, остеофитов, утолщенных связок. При зажатом спинном мозге нарушается кровоснабжение и питание, что вызывает слабость и боли.
Стеноз развивается довольно медленно и поддается коррекции при помощи специальных упражнений и процедур. В особо запущенных случаях, при нецелесообразности консервативного лечения показана операция, в ходе которой хирург отрезает элементы, давящие на спинной мозг и нервные волокна:
- позвоночные дуги,
- диск или часть его,
- поврежденные ткани,
- связки и мышцы.
Вероятность успешности операции довольно велика, в любом случае хуже не будет.
Мышцы резко сокращаются с целью защиты и предупреждения, травм, увечий, боли. Мышечным спазмом при воспалительных заболеваниях организм пытается уберечься от боли.
Также в состояниях стресса мышцы напрягаются для борьбы, но при длительном стрессе напряжение мышц сохраняется постоянно, что приводит к тому, что они не могут расслабиться.
Спазм мышц вызывает боль, если он происходит часто, то боли могут приобрести хронический характер и вызвать озноб.
Мышечный спазм снимается легко, боль проходит относительно быстро. Нужно просто расслабиться, успокоиться, прилечь на ровную жесткую поверхность, положив ноги на возвышение, также приподнять на возвышение голову.
Если же спазм обусловлен заболеванием, придется принять болеутоляющие средства.
Резкие боли в пояснице вызываются не только проблемами поясничного отдела позвоночника, но и так называемыми отраженными болями, при которых заболеванию подверглись внутренние органы. Позвоночник соединен нервными волокнами со всеми органами желудочно-кишечного тракта, который взаимосвязан со всеми органами организма.
При патологиях внутренних органов боль не затихает при смене позы, отдыха, массажа. НВПС плохо снижают боль.
Аппендицит в обостренной стадии может сдавливать нервные корешки спинного мозга, вызывая боль в пояснице. Показано хирургическое вмешательство.
При язвенной болезни в тонкой кишке желудка образуется свищ, который сопровождается сильнейшими болями в брюшной полости, отдающими в спину. Требуется немедленная госпитализация.
Кишечная непроходимость вызывает сильные распирающие боли со спазмами. Немедленно вызывать скорую.
Голодные боли и боли после еды в кишечнике отдают в поясницу, сливаясь в одно целое. Требуется консультация врача. Самолечение недопустимо.

Нужно вспомнить, продуло ли поясницу или же было замерзание всего организма.
При заболевании почек не бывает прострелов, не отдает в ноги, нет онемения.
Чувство боли внутри, что подтверждается простукиванием. Для установления диагноза обратиться к врачу.
Бывает при переохлаждении, сопровождается болью спины в области почек. Отличием от поясничных болей является явное превышение мочеиспускания. Показана лапароскопическая операция.
Проявляется после простуды, гриппа, инфекций, проявляется болями в пояснице, но вместе с ними тошнит, поднимается температура, появляется рвота. При таких симптомах следует срочно посетить врача.
При подозрении на заболевание почек консультация врача обязательна.
Обменные процессы хрящевых тканей регулируются печенью. Взаимосвязь видна сразу, при нарушении работы печени сразу же страдает позвоночник. Хрящи разрушаются, позвоночник теряет устойчивость и появляется так называемый радикулит.
Если на надпочечнике образовывается киста, она может вызывать боли в пояснице, почках, повышается АД. Киста – это доброкачественная опухоль, мешочек, наполненный жидкостью, который удаляется оперативным путем.
Боли при панкреатите очень схожи с болями при радикулите. Иногда именно непреходящие боли в спине заставляют человека обратиться в больницу и выяснить, что не в спине дело. Поджелудочную железу окружает много нервных окончаний, при раздражении которых возникает невыносимая боль в спине.
Раковые образования в поджелудочной железе также вызывают сильнейшие боли спины в районе поясницы, которые отдают в ягодицы. Боли возникают ночное время, когда тело отдыхает. Симптомы схожи с артритами и артрозами. Если нет точного подтверждения одного из этих диагнозов, следует провериться у онколога.
Мочекаменная болезнь выражается очень сильной пульсирующей болью, которая настолько своеобразна, что сложно перепутать и очень часто нужно в туалет. Обратиться к врачу.
Воспаление мочевого пузыря и сбой в функционировании предстательной железы у мужчин провоцируют сдвиг второго поясничного позвонка.
Сильные боли редко бывают постоянными. В основном они как бы схватывают, держат, а затем отпускают, чтобы опять вернуться.
Боли возникают в результате нервной чувствительности, при растяжении мышц спины, остеохондроза, сколиоза, грыж.
Поднятие и перемещение тяжелых предметов ускоряют течение болезни, приводят к микротрещинам, спазмам. При неправильном подъеме тяжестей давление приходится на спину, что раздражает нервные рецепторы, вызывая боль.
Неправильно поднимание предметов с ударной нагрузкой на спину, за счет сгибания и разгибания спины.
Спина выполняет много функций и перегружена сама по себе. Следует учитывать, что ноги гораздо сильнее и более восприимчивы к физическим нагрузкам.
Поднимать не только тяжести, но и любые другие предметы следует вприсядку. Сперва опускаемся на корточки с выпрямленной спиной перед предметом.
Если предмет тяжелый, выставляем одну ногу немного вперед, для придания устойчивости положению. Затем, выпрямляя ноги, поднимаем предмет. Чем тяжелее предмет, тем ближе прижимаем его к телу. Опускаем предмет, выполняя все действия в обратной последовательности.
После появления болей, поднятие тяжестей требуется прекратить хотя бы временно, до окончания процедур по восстановлению и укреплению мышечного корсета.
Испытывая боль при наклонах, сгибании и разгибании поясницы можно подозревать радикулит. Это наиболее частое явление. Но и при целом списке других заболеваний ощущается резкая боль в пояснице.
При корешковом синдроме раздражается нерв, принося боль при сгибах поясницы, при нем болит и при напряжении пресса, при попытке достать к груди подбородком, при подъеме из горизонтального положения. При корешковом синдроме после устранения самой причины боли, боль продолжает беспокоить.
Причиной этого явления служат сократившиеся мышцы. Такое состояние называют миофасциальным синдромом, который проявляется при следующих заболеваниях:
- пояснично-крестцовом остеохондрозе (при приступах),
- спондилоартрозе,
- болезни Бехтерева (поначалу трудно, а затем вообще непереносимо сгибаться и поворачиваться),
- миозите,
- остеопорозе,
- компрессионном переломе (очень резкая боль),
- вывихах,
- подвывиха,
- обычной слабости мышц.
Или даже вздохе боли вызываются воздействием на нервные волокна. Это происходит при грыжах, остеохондрозе, слабом мышечном каркасе, панкреатите, язве, воспалительных процессах в органах малого таза, при мочекаменной болезни.
При застарелых травмах также периодически может возникать боль при движении.
После длительного рабочего, часто дня ощущаются боли в пояснице. Диагноз прост – засиделись, залежались. Мышцы привыкают к постоянной позе, подстраиваются под нее, а затем не хотят мгновенно реагировать на ее смену, напрягаясь и оказывая сопротивление, что вызывает боль.
Более серьезной причиной являются разорванные связки и мышечные волокна вследствие поднятия тяжестей. Такие заболевания, как остеохондроз и смещение позвонков тоже ведут к болям при вставании, но к ним добавляются и другие виды боли, так что кажется, что болит всегда.
Боль в спине в районе поясницы слева указывает на возможность болезней органов, которые находятся слева: левой почки, яичника, заболеваний мочевого пузыря и поджелудочной железы.
Когда начинает болеть справа, заболевания грозятся перерасти в хронические.
Также боли ощущаются при заболевании правой почки, болезнях легких.
Болит у беременных женщин и это в пределах нормы. Но если боли становятся резкими, колющими, может указывать на угрозу выкидыша.
У женщин, помимо заболеваний позвоночника и внутренних органов, сильные боли в пояснице вызываются:
- циститом,
- критическими днями,
- беременностью,
- ношением повседневных тяжестей,
- высокими неудобными каблуками.
Причинами болей ниже поясницы могут выявиться заболевания позвоночника, травмы, изменения мышечного каркаса, отраженные боли при болезнях, поразивших органы в малом тазу.
Сейчас насчитывается более 35 заболеваний позвоночника, если добавить заболевания, дающие отраженную боль на позвоночник, их количество многократно увеличивается. От правильности поставленного диагноза зависит результат лечения.
С самого начала врач расспрашивает, когда и как появились боли, где ощущаются, как болит, когда особенно болит, а когда затихают. Выясняет о дополнительных симптомах, сопутствующих болям.
Затем просят воспроизвести различные движения: наклониться, присесть, поднять или отставить ногу и сообщить об ощущениях. После ощупывают болезненные места, проверяют молоточком повреждение нервов.
После предположительного подозрения диагноза пациент направляется на более детальное тестирование:
- анализы,
- рентген,
- компьютерную томографию,
- магнитно-резонансное исследование (МРИ),
- электромиографию,
- ангиографию,
- дискографию,
- ультразвуковую допплерографию.
При отрицании предполагаемого диагноза и отсутствии явно выраженных патологий позвоночника, больной направляется к более узким специалистам, специализирующимся на болезнях внутренних органов.
Узнайте больше про острую боль и посмотрите видео.
Диагностика на первоначальном этапе имеет очень важное значение.
источник
На позвоночный столб всегда оказывается нагрузка в большей или меньшей степени. Чрезмерная физическая нагрузка на спину провоцирует возникновение заболеваний позвоночника, либо развитие уже имеющихся недугов. Наиболее часто пациенты испытывают боли в поясничном отделе после поднятия тяжестей. Разберем подробнее, что может способствовать болям в спине и что можно предпринять.
Боли в пояснице после поднятия тяжести, возникают часто у людей в молодом возрасте. Особенно это касается чрезмерных нагрузок в спортивном зале (физическая нагрузка со штангой). Если, например, при приседаниях с тяжелым весом или при становой тяге возникает «пульсирующая», «острая» боль в спине, следует прекратить тренировки. Болевая симптоматика сообщает о существующей проблеме опорно-двигательного аппарата и неосторожность лишь способствует усугублению состояния здоровья человека.
Причин появления внезапных болей в поясничном отделе спины после поднятия тяжестей может быть несколько:
- Растяжение мышц спины;
- Тренировки без разминочных упражнений;
- Остеохондроз;
- Искривления позвоночника;
- Радикулит;
- Межпозвоночная грыжа.
Фактор, повлиявший на образование болезненных ощущений в области спины, также зависит от того, в каком положении человек поднимал тяжелые предметы: нагрузка пришлась на спину или на живот. В последнем случае источником проблемы может быть грыжа живота, и пациенту потребуется проведение немедленных операционных действий.
При развитии патологических процессов в спине и деформации позвоночника, на нервные окончания приходится давление смещенных межпозвоночных дисков. Соответственно, при движении происходит раздражение нервов, и возникают болезненные ощущения.
Самостоятельное облегчение болей в спине при поднятии тяжести проводится при помощи следующих методов:
- При «резких» болях в спине лечь на твердую ровную поверхность;
- Приложить холодное (лед или замороженный продукт в целлофановом пакете) к месту боли;
- Использование наружных средств, для снятия воспаления и обезболивания на ненаркотической основе (НПВС).
«Вольтарен» — мазь быстро всасывается и оказывает действие на источник боли, снимает воспалительный процесс. Активное вещество способствует улучшению циркуляции крови, регенерирует клетки тканей, эффективно при растяжениях, травмах мышц, остеохондрозе и артрите.
Побочные реакции на препарат наблюдаются в редких случаях (аллергия на компоненты).
Противопоказания к применению: непереносимость к компонентам средства, бронхиальная астма, кожные высыпания, деформирование кожных покровов в месте нанесения мази, период беременности и лактации, детям до 12 лет.
«Кетопрофен» — средство применяется при болях в мышцах и суставах, устраняет отечность тканей и воспаление, оказывает обезболивающее действие. Препарат используется при суставных болях, при наличии воспалительных процессов опорно-двигательного аппарата, при невралгии, растяжениях, ушибах, разрывах связок.
Побочные явления: тошнота, рвота, боли желудочно-кишечного тракта, головная боль, сонливость, кожная сыпь.
Противопоказания к применению: язвенная болезнь ЖКТ, функциональные нарушения печени или почек, период беременности, детям до 15 лет, экземы и дерматозы, индивидуальная непереносимость компонентов препарата.
«Ибупрофен» — купирует действие простагландинов, оказывает жаропонижающий, противовоспалительный и обезболивающий эффект.
Применяется при заболеваниях суставов и позвоночного столба, при травматических воспалениях тканей, против инфекционных заболеваний, от головных и зубных болей.
Побочные действия: тошнота, нарушение сна или зрения, диарея, кожные высыпания, отек Квинке.
К противопоказаниям относятся: язвенные поражения ЖКТ, глазные заболевания, нарушения кроветворения, нарушение работы печени или почек, период беременности, индивидуальная непереносимость препарата.
Аналогичными по действию препаратами в форме таблеток являются: «Аспирин», «Найз», «Диклофенак», «Нурофен», «Мовалис».
При оказании первой помощи пострадавшему лучше всего действуют инъекционные противовоспалительные препараты.
Охлаждающие средства для наружного применения (например, «Быструмгель») следует использовать сразу после ушиба. Охлаждающие препараты помогают снимать отечность и воспаление благодаря наличию в составе ментола, анестезирующих компонентов, эфирных масел.
Ни в коем случае нельзя применять самостоятельно разогревающие лекарственные средства для снятия симптоматических болей в спине.
В качестве домашних средств, которые используются для расслабления мышц, снятия спазмов и обезболивания, подходят:
- Корень имбиря (имбирь натереть, полученную массу положить на очаг боли и держать до купирования болезненных ощущений);
- Настойка эвкалипта (10 капель настойки развести в 500 мл чистой прохладной воды, втирать в пораженную область спины).
Обращаться к врачу при возникновении сильной боли в поясничном отделе после поднятия тяжести следует незамедлительно в следующих ситуациях:
- Продолжительные боли в пояснице, сопровождающиеся онемением нижних конечностей. Продолжительные болезненные ощущения в течение 5-10 минут сообщают о защемлении нерва.
- Если произошел паралич всех мышц, находящихся ниже поясничной области после поднятия тяжестей.
- При смещении межпозвоночного диска также требуется вызов скорой медицинской помощи.
Болезненные ощущения в области спины носят «резкий» или «ноющий» характер после поднятия тяжестей. Как правило, боли в спине самостоятельно не проходят и могут являться причиной заболеваний не только спины, но и костей или почек.
Если после нагрузки на спину боль не проходит в течение трех суток, к врачу нужно обращаться обязательно для наблюдения и постановления диагноза.
источник