Иногда случается так, что болевой синдром распространяется сразу на грудную клетку и на поясницу. У любых болевых ощущений есть свои причины для появления. По причине того, что боль находится на участке грудной клетки, у человека часто возникает ипохондрия. Человек начинает беспокоиться и сильно переживать, что у него возникли заболевания с сердечно-сосудистой системой. Но важно помнить, что причины боли могут быть самыми разными, не следует расстраиваться и пугаться раньше времени, предварительно стоит пройти комплексное обследование у врача и определить, почему перед месячными болят молочные железы.
Многие женщины, которые хотят зачать ребенка либо у которых уже есть ребенок, интересуются одним вопросом – какие признаки указывают на беременность. Для этого следует обратить особое внимание на симптомы беременности, которые могут проявляться на самых ранних сроках. Чаще всего в этом случае сильно болит грудь перед менструацией.
Зная особенности своего тела, можно точно определить первые признаки беременности до наступления месячных, например, есть множество ситуаций, когда женщины заранее понимали, что они беременны, просто чувствовали интуитивно, полагаясь на свое самочувствие.
У вас болит грудь и поясница? Причины, указывающие на приближение месячных:
- небольшое количество выделяемой крови;
- увеличение базальной температуры;
- неприятные ощущения, усталость;
- повышенная чувствительность молочных желез;
- болевой синдром в нижней части живота и тазовой области;
- покалывание в матке;
- сильная усталость, сонливость, несобранность;
- жар либо, наоборот, озноб и другие признаки.
Выделения могут выходить как в небольшом количестве, так и несколькими каплями темного цвета. Это имплантационное кровотечение перед месячными – самый распространенный признак беременности. По истечении нескольких недель после зачатия эмбрион окончательно закрепляется в утробной стенке матки. У некоторых женщин такой процесс протекает совместно с обильным кровотечением, у других никаких выделений не возникает, что считается также нормальным.
Некоторое количество крови может возникать вновь в дни, когда плодное яйцо сильнее вжимается в полость матки. В большинстве случаев выделения отличаются своей кремообразной консистенцией, розового либо желтого оттенка. Такие выделения также могут возникать и после задержки, но в этом случае важно сразу же пойти на прием к врачу, чтобы исключить риск прерывания беременности.
Также выделения розового и желтого цвета могут выходить по причине эрозии шейки матки, которая становится только сильнее с зачатием. Эрозия шейки матки – нарушение целостности влагалищной полости шейки матки. Во время беременности она становится более яркой по причине усиленного кровообращения шейки матки, а также может начать кровоточить при половом контакте. В этой ситуации у женщины также может болеть грудь, живот и поясница.
При повышении базальной температуры симптомом зачатия является имплантационное запоздание – внезапное понижение температуры на один день во второй фазе. Такой симптом является самым распространенным при беременности. Запоздание может возникнуть по следующей причине: из-за выработки прогестерона, который несет ответственность за повышение температуры. Количество прогестерона в организме женщины начинает значительно уменьшаться с середины второй фазы, при наступлении беременности его выработка в организме возобновляется снова с большей силой, что провоцирует значительные изменения в температуре.
Во-вторых, при наступлении беременности происходит выброс значительного количества эстрогена, который помогает уменьшить температуру. Такое совмещение двух сдвигов провоцирует имплантационное запоздание на графике.
Также симптомом беременности является базальная температура, превышающая 37 градусов. Но она продолжает сохраняться всего несколько недель, пока плацента не начинает снова нормально работать. При этом у женщины сильно болит грудь и поясница.
Многие женщины, которые не знают о наступившей беременности, думают, что они простудились. Это можно объяснить тем, что на ранних сроках зачатия температура тела у женщины значительно повышается, возникает чувство недомогания и усталости. В результате женщина думает, что она заболела.
Перед месячными болит грудь, а тест отрицательный, с чем это еще может быть связано? Причин несколько:
- заболевания позвоночника;
- болезни сердца;
- поражение дыхательной системы;
- болезни желудочно-кишечного тракта;
- ушибы, травмирование груди либо поясницы;
- доброкачественные и злокачественные образования в организме.
Если у женщины возникает неприятная боль в груди либо спине, то для начала важно обратиться за помощью к врачу. Если у женщины болит грудь и поясница, появляются жгучие ощущения, то определить точный источник поражения самостоятельно невозможно. При таком состоянии могут развиваться различные скрытые заболевания. Чаще всего проблемы наступают в том случае, когда женщина длительное время затягивает с лечением.
Если у женщины тянет поясницу, а тест отрицательный, то можно предположить наличие следующих заболевания: сколиоз, остеохондроз, межреберная невралгия. У человека может быть только одно из перечисленных состояний, а может и сразу несколько.
Почему перед месячными болят молочные железы? Если возникли боли в спине, то высок риск развития остеохондроза. Основные виды: поясничный, шейный и грудной. Самыми распространенными является шейный и поясничный остеохондроз.
Если болит грудь перед менструацией, то привести к такому состоянию может остеохондроз грудного отдела позвоночника. К основным факторам, приводящим к такому состоянию, относят: увеличение нагрузки на поясничный отдел, ушибы и различные травмирования, малоподвижный образ жизни.
Остеохондроз – заболевание позвоночника, но болевой синдром при нем может распространяться и на грудную клетку. Это можно объяснить тем, что на этом месте происходит пересечение большого количества нервов, повреждается один из них, а болевой синдром распространяется по всему участку. Помимо этого, сильно изнашиваются межпозвоночные диски, на последней стадии поражения в организме развивается позвоночная грыжа. Грыжа провоцирует большое количество неприятных ощущений, боли, а также прострелы в позвоночнике.
Болевой синдром в грудном отделе, распространяющийся на спину, может возникнуть в результате сколиоза. Сколиоз – искривление позвоночника, боковое отклонение от вертикали. Состояние появляется у многих людей еще в детском возрасте и может активно прогрессировать либо исчезать с течением времени (при правильном и раннем лечении).
Сколиоз приводит к появлению большого количества неприятных симптомов, не дает человеку нормально себя ощущать и заниматься повседневными делами, визуально нарушает состояние осанки, провоцирует болевой синдром в пояснице и спине.
Такое состояние может быть довольно опасным, если не начать лечить его своевременно. Боль при сколиозе в пояснице возникает по причине сильного сдавливания позвоночных нервов, увеличения нагрузки на отдельный участок позвоночника.
Болит грудь перед менструацией у многих женщин при межреберной невралгии. Основной симптом поражения – острая боль в центре грудной клетки. Такая болезнь возникает в результате переохлаждения организма либо подъема тяжестей.
Межреберная невралгия – частая причина, по которой возникает болевой синдром в пояснице и груди. Хоть такое состояние и не считается особо опасным для здоровья, но он приносит длительную сильную боль даже во время покоя.
Болит грудь за неделю до месячных (и не только) и по причине следующих заболеваний в организме:
- Самым распространенным заболеванием считается стенокардия. Жжение и чувство боли распространяется по центру грудной клетки, а также отдает в поясничный отдел позвоночника
- Инфаркт миокарда – довольно распространенное заболевание, при котором появляется сильная боль в руках, пояснице и спине. Сосуды сильно сдавливаются по причине формирования тромбов. В этом случае важно в обязательном порядке пойти на прием к врачу и провести комплексную диагностику.
- Еще одной распространенной причиной болевых ощущений является миокардит. Помимо болевого синдрома, у женщины наблюдается слабость всего тела, проблемы с дыхательной системой, усталость. В грудной клетке распространяется сильная ноющая боль.
- Перикардит, который опасен сильной болью в груди слева. В результате этого начинается сильный воспалительный процесс слизистой оболочки сердца, сильно повышается температура тела.
- Самой опасной причиной, по которой болит грудь и поясница, является аневризма аорты. К дополнительным признакам можно отнести онемение конечностей, острые боли, паралич.
Болит грудь за неделю до месячных также при болезнях дыхательной системы. К самым распространенным из них относят следующие:
- Плеврит – воспалительный процесс в слизистой оболочке легких, что провоцирует острый кашель. При кашле боль распространяется по груди.
- Трахеит также приводит к неприятным ощущениям, включая сильную боль.
- Туберкулез – опасное поражение дыхательной системы, которое характеризуется острым кашлем и болью в груди и спине. Кашель со временем становится влажным, провоцируя выделение крови.
- Бронхит – болезнь бронхов, при котором развиваются сильные приступы кашля, провоцирующие боль в груди.
При своевременном обращении за помощью к врачу женщина увеличивает свои шансы на благоприятный исход и предотвращение появление осложнений и неприятных симптомов. После проявления первых неприятных симптомов заболевания важно сразу же обратиться к специалисту.
источник
Далеко не всегда человек способен понять, почему болит грудь и поясничный отдел. Одновременные дискомфортные ощущения в спине и в области грудной клетки могут быть вызваны абсолютно разными заболеваниями, а так же развитием патологических процессов в организме. Рассмотрим, какие факторы способствуют возникновению болей и как они проявляются.
Болезненные ощущения в отделах спины и в области груди связаны с заболеваниями различной степени тяжести. Важно как можно скорее провести диагностическое обследование у врача с целью не только обнаружить проблему, но и чтобы самому лишний раз не переживать.
Растяжение мышц, ушибы и иные удары позвоночного столба являются частой причиной боли в груди и спине. Локализация боли, как правило, соответствует месту, на которое пришелся сильный удар. Но встречаются случаи, когда травмирование поясничного отдела вызывает боль вдоль всего позвоночного столба, онемение нижних конечностей.
Если травма пришлась на грудную клетку, беспокоит боль при дыхании и под лопатками, есть вероятность, что сломаны ребра.
При наличии постоянной боли после падения или ударов, следует немедленно обратиться к травматологу. В иных ситуациях можно обратиться к терапевту, если есть определенные заболевания, то к невропатологу или вертебрологу.
Распространенные заболевания легких, при которых болит в груди и может «отдавать» в спину:
- Туберкулез легких.
Опасное заболевание, причиной развития которого становятся инфекции (палочки Коха). Для туберкулеза легких характерны болезненные «ноющие» ощущения сначала после физических нагрузок, при ухудшении состояния человека беспокоят «резкие» боли в состоянии покоя при дыхании, также отличительным симптомом заболевания является интенсивный и продолжительный кашель с кровяными выделениями в слюне. - Пневмония.
Ещё одно заболевание, источником которого являются инфекции. Появление болей в спине и в груди сообщают о воспалении легких, и состояние человека требует немедленного обращения к доктору.
К другим признакам пневмонии относятся сильный болезненный кашель, повышенная температура тела, хрипение в легких, общее недомогание и слабость, повышенная потливость, беспокоят сильные головные боли, тошнота и рвота. - Бронхит.
К воспалительным процессам в бронхах приводит запоздалое лечение ОРВИ, в результате чего в бронхах скапливает слизь и происходит размножение вируса. Боль в теле возникает при сильном сухом кашле.
Развитие болезни характеризуется одышкой вплоть до приступов удушья, гнойные выделения при кашле, ухудшение состояния организма в целом и интенсивностью болей. Возможными осложнениями бронхита становятся бронхиальная астма, патологии сердечно-сосудистой системы.
Нередко к болям в поясничном отделе и в грудине приводит наличие проблем с желудочно-кишечным трактом.
Холецистит.
Возникает в результате скопления желчи в желчном пузыре. Воспаление желчного пузыря принято делить на «острую» и хроническую формы.
«Острая» форма холецистита отличается внезапными приступами боли с правой стороны под ребрами, состояние пациента сопровождается периодичной тошнотой и рвотой, поднимается температура тела, присутствует общее недомогание и слабость в организме, понижается артериальное давление.
Хроническая форма недуга выражена в ощущении постоянной тяжести в животе, пациента беспокоят частые сильные головные боли, некоторые изменения рациона питания приводят к приступам «острой» формы, также наблюдаются тошнота и рвота.
Язвенная болезнь.
Язва двенадцатиперстной образуется на фоне постоянного сильного стресса, из-за увлечения вредными продуктами питания и вредных привычек.
Обыкновенные «резкие» или «тупые» боли локализуются в области пупка, ближе к солнечному сплетению, либо с левой или с правой стороны под ребрами. Болезненность возникает от голода, по причине спазмов мышц и при раздражении пищей слизистой оболочки.
При язвенной болезни пациент страдает от головных болей, рвоты и тошноты, могут быть каловые массы с примесью крови. Зачастую болезненные ощущения могут возникать в спине, в плечах.
Боли в груди, «отдающие» в разные отделы спины может быть признаком проблем сердечно-сосудистой системы.
Стенокардия.
Причиной появления недуга является пониженный приток крови к сердцу в результате избытка холестерина и его отложений, блокирующих артерии, которые не пропускают достаточное количество кислорода. Другими провоцирующими заболевание факторами становятся: избыточная масса тела, диабет, курение.
Симптомы стенокардии:
- Боль появляется при физической нагрузке;
- В покое болезненные ощущения исчезают;
- Боли «отдают» в левое плечо;
- Жгучие и давящие боли в груди, чувство тяжести;
- Ощущение нехватки воздуха.
Инфаркт миокарда.
Как правило, инфаркт сердца случается внезапно. Предшествуют нарушению кровоснабжения сердечной мышцы стрессы, чрезмерное употребление алкоголя, курение, регулярное переедание. Все перечисленные факторы приводят к развитию патологических процессов в виде тромбоза и атеросклероза.
Симптомы заболевания:
- Сильные сердечные боли могут длиться по несколько часов;
- Вегетативные симптомы;
- Боль возникает в области груди, шеи и плеч;
- Нитроглицерин не оказывает должного эффекта, в отличие от ситуации со стенокардией.
Болезненные ощущения в грудине и «тянущие» боли в отделах позвоночного столба все чаще, вне зависимости от возраста пациента, развиваются как следствие наличия проблем с опорно-двигательным аппаратом.
- Остеоартроз.
Заболевание характеризуется разрушительными процессами, происходящими в хрящевой ткани, в дальнейшем недуг поражает мышцы и связки. Остеоартроз провоцируют различные другие болезни и факторы: травмы спины, искривления позвоночника, сидячий образ жизни, межпозвоночная грыжа, повышенная и неправильно распределенная нагрузка на поясничный и шейный отделы позвоночника, гормональные нарушения, заболевания инфекционного характера. - Сколиоз.
Искривление позвоночника сопровождается сдавливаем межпозвоночных дисков и их последующим разрушением. Боли в спине и в груди соответствуют месту искривления и степени развития недуга. Болезненность возникает из-за поворотов позвонков вокруг своей оси, в результате чего повреждаются нервные окончания и кровеносные сосуды.
Сколиозу способствуют травмы спины, недостаток питательных веществ в тканях, инфекционные поражения, ампутация конечностей.
Учитывая многочисленность факторов, которые указывают на болезненные ощущения в спине и груди, диагностирование является необходимым этапом для назначения лечения.
В первую очередь терапевтическая консультация поможет выявить наиболее вероятный источник болей по их характеру и локализации. Доктор измерит пульс и температуру тела, артериальное давление, послушает работу сердца и легких.
Более подробная диагностика пациента проводится с помощью следующих методов:
- Рентгенография.
- Электрокардиограмма
- Компьютерная томография
- ФГДС
источник
Причины, по которым у человека появляется боль и в груди и в спине, делятся на те, что связаны с проблемами с позвоночником, и те, что возникают из-за заболеваний внутренних органов.
Ниже приведены самые распространенные патологические состояния и заболевания позвоночника, сопровождающиеся болевым синдромом в спине и груди.
Остеохондроз, прежде всего грудной, характеризуется сильными болями (особенно на вдохе) и такими симптомами как прострелы, отдающие в плечо или лопаточную область, дискомфорт в районе ребер и подреберья, усиливающийся при кашле, чихании или смехе. К остеохондрозу (грудному, шейному, поясничному) приводят такие причины: постоянное нахождение в одной и той же позе, серьезные физические нагрузки (работа или спорт), травмы, возраст, малоподвижный образ жизни.
При межреберной невралгии болят грудная клетка и спина между лопаток или в середине. Острая боль в этих участках – характерный признак невралгии. Дискомфорт вызывает переохлаждение или подъем тяжелый вещей. Это, пожалуй, единственное заболевание, которое не несет особой опасности для организма, но доставляет серьезный дискомфорт.
Искривление позвоночника из-за сколиоза возникает чаще всего в детстве, в школьном возрасте, и со временем только прогрессирует, если вовремя не начать лечение. Сколиоз не только делает нашу осанку некрасивой, но и создает серьезный дискомфорт. Боль в грудной клетке посередине и спине появляется при 3 или 4 степени сколиоза. Сильно сдавленные позвонки и нагрузка отдают резкой болью в грудине или в спине.
Любые полученные травмы (позвоночника, грудного отдела или других участков организма) являются причиной боли в груди (грудной клетке) или спине, которая может появляться попеременно то там, то там, либо отдает в обе области одновременно. Травмы случаются по причине аварий, падений, физических увечий и пр. В таких случаях человеку лучше не шевелиться, его нельзя перемещать, если есть такая возможность, поскольку при серьезных травмах и ранениях велик риск внутреннего кровотечения.
Появление любой боли в области грудной клетки должно насторожить, потому что здесь находятся самые важные наши органы – сердце и легкие. Боль, в зависимости от заболевания, может быть постоянной или периодической, длительной или кратковременной, сопровождаться другими симптомами. При проблемах с желудком или поджелудочной железой боль часто отдает в нижний грудной отдел. Болевой синдром возникает при инфаркте миокарда, стенокардии, пневмонии, бронхите, грыже диафрагмы, язве желудка, онкологии и пр.
При инфаркте миокарда болеть начинает грудная клетка и спина между лопатками, при этом боль может отдавать в левую руку или плечо, а также в челюсть с левой стороны.
При стенокардии появляется характерная давящая боль и жжение в грудине, и иногда отдает в область лопаток .
Проявляется резким изменением температуры тела, воспалительными процессами в области сердца и болью с левой стороны груди.
Для заболевания характерна пронизывающая, ноющая боль в груди, а также постепенно появляющаяся слабость во всем теле и затрудненное дыхание.
Обычно при патологиях дыхательной системы болезненность появляется посередине грудной клетки, но может отдавать и в другие области. Чаще всего боль вызывают такие болезни как плеврит (воспаляется слизистая легких), трахеит, бронхит, туберкулез. Все заболевания объединяет один симптом – сильный кашель, который, как правило, вызывает боль во время каждого приступа.
Любые проблемы с ЖКТ наносят комплексный удар по организму. При заболеваниях системы пищеварения боль часто появляется посередине грудной клетки, в спине и иногда носит опоясывающий характер. При жалобах пациента в этих областях довольно часто диагностируют разрыв пищевода, панкреатит, колики, язвы, воспаление желчного пузыря.
При онкологических заболеваниях боли появляются в разных областях тела и могут менять локацию вне зависимости от расположения опухолей. Обычно болезненность появляется на поздних стадиях, когда патология широко распространилась и нанесла серьезный вред человеку. Вся грудная клетка может болеть при раке легких, при этом боль становится сильнее всего при кашле или учащенном дыхании. Еще одним симптомом рака легких может быть кашель с отхаркиванием кровью. У женщин при раке молочных желез болит в груди и отдает в спину.
Поскольку боль в спине и груди одновременно может быть признаком большого количества заболеваний и патологий, то поставить точный диагноз удается только после проведения обследований и сдачи необходимых анализов. Список диагностических мер составляет врач. Заниматься самодиагностикой и самолечением нельзя. Что может входить в диагностику при обращении пациента с такими жалобами:
- сбор информации о проблеме и состоянии здоровья пациента;
- осмотр, который включает прослушивание сердца и легких, измерение давления и пульса;
- рентген, который дает возможность дать оценку работе и состоянию сердца, легких, позвоночника и ребер;
- ЭКГ назначают для оценки работы сердца;
- КТ и МРТ позволяют уточнить состояние внутренних органов и наличие патологий;
- ФЭГДС и гастроскопию назначают при проблемах с ЖКТ.
Также могут быть назначены лабораторные исследования. Точный диагноз ставит только врач после полного обследования пациента.
Лечение подбирается в зависимости от диагноза и может включать как амбулаторное применение медикаментов, так и госпитализацию с хирургическим вмешательством. Также пациенту могут быть назначены и подобраны диета, физическая нагрузка и другие меры по восстановлению, реабилитации и уменьшению симптомов и для снятия болевого синдрома. Сроки и количество применяемых методов лечения индивидуальны. Если у вас появилась боль в области груди и спины, отправляйтесь к врачу. При своевременном обращении к врачу-неврологу проблему удается решить либо полностью, либо значительно снизить риск осложнений и дальнейших проблем со здоровьем.
источник
Беременность хоть и считается одним из лучших, самых волшебных периодов в жизни женщины, в физическом плане не все так хорошо. Беременность сопровождается многими неприятными симптомами, которые могут быть как естественными, так и неестественными, говорящими о том, что что-то не так. Поэтому женщине необходимо всегда обращать внимание на различные симптомы, и сообщать о происходящих изменениях врачу, чтобы вовремя выявить возможную патологию развития беременности.
Один из наиболее распространенных симптомов, который может возникнуть как на ранних сроках, так и на поздних. В 99% случаях такие боли не являются угрозой, не представляют опасности, и возникают вследствие физиологических изменений. Так почему тянет низ живота у женщины при беременности на ранних сроках? На самых первых неделях, когда женщина еще не знает о своем интересном положении, тянущие боли в нижней части живота, сопровождающиеся тошнотой, сильным головокружением и головными боями, могут стать первыми признаками наступления беременности. Часто женщины путают их с признаками ПМС.
В первом триместре подобные болезненные ощущения могут возникнуть из-за растяжения стенок матки вследствие роста плода.
На поздних сроках тянущие болевые ощущения также могут быть вызваны растяжением мышц матки, ее стенок из-за растущего и тяжелеющего плода. Также это могут быть схватки Брекстона-Хикса, сопровождающиеся неприятной ноющей болью в спине. И, наконец, боли могут быть связаны с непосредственным началом родов.
Овуляция – это период менструального цикла, когда созревшая яйцеклетка выходит в фаллопиевую трубу. Так как фолликул растет, прежде чем выйти, он может растянуть яичник. Вот почему после овуляции тянет низ живота перед месячными – этот процесс может вызвать болевые ощущения в этот период. Также во время овуляции происходит кровотечение, правда объем его небольшой, но этого достаточно для того, чтобы раздражить брюшную полость. И от этого тоже могут возникнуть неприятные, болезненные ощущения.
Как правило, боль и чувство тяжести в животе во время овуляции не сильные и не представляют никакой опасности, потому что считаются физиологической нормой. После, до наступления самой менструации женщина чувствует себя нормально и не должна испытывать никаких болезненных ощущений. Обычно, болезненные ощущения в период овуляции не должны продолжаться дольше двух дней. В случае, если боли не прекращаются, сопровождаются острыми покалываниями справа или слева, это может говорить о наличии воспаления, инфекционного заболевания в органах мочеполовой системы.
Если в течение 4-6 дней после овуляции, живот все еще болит, это может говорить о наличии таких проблем, как:
- цистит
- воспалительные заболевания мочеполовой системы
- колит кишечника
- воспалительные процессы в яичниках
- аппендицит
- разрыв кисты и т. д.
Грудь начинает болеть почти сразу после наступления беременности. Редко когда у женщины единственным признаком беременности является отсутствие менструации и две полоски на тесте. Тошнота, головокружение, усталость, а также боль в груди являются одними из главных и первых признаков наступления беременности. Грудь начинает болеть из-за активности прогестерона и гормона ХГЧ – это начинается подготовка ее к грудному вскармливанию. Грудь может налиться, увеличиться в размерах, стать твердой, болеть не только при прикосновении, но и в состоянии покоя. Из-за этого часто беременным женщинам очень трудно уснуть, неудобно спать. Все эти изменения и симптомы абсолютно нормальные.
Грудь может болеть и на поздних сроках беременности. Особенно от этого страдают те женщины, у которых бюст от природы большой. Он становится еще больше. Необходимо носить специальный поддерживающий бюстгальтер для беременных, подобранный по размеру. Также следует следить за тем, чтобы грудь не запотевала, не прела. Для этого необходимо носить удобную, дышащую одежду и белье, а также принимать гигиенический душ.
На какой день можно определить беременность после зачатия: на что обратить внимание?
Что такое тонус матки и как его определить самостоятельно детальнее здесь.
Поясничный отдел может болеть на самых первых неделях и позже, когда живот уже большой. В первые недели это связано с тем, что гормональный фон перестраивается. Болевой синдром в поясничном отделе может возникнуть по причине гипертонуса матки. Кроме того, боль может появиться вследствие действия гормона релаксина. Когда неподвижные до этого крестец и бедренные суставы расслабляются под его воздействием. Связки лона также под его воздействием размягчаются. Отсюда и болевые ощущения, но они не должны быть сильными.
Если же такие боли имеет ярко выраженный характер со спазмами, следует проконсультироваться с доктором, потому что это может быть признаками симфизита из-за сильного растяжения мышц лона. Что может стать причиной возникновения внутреннего кровотечения. Иногда в первом триместре, чтобы сместить центр тяжести из-за растущего живота, многие женщины вытягивают шею, откидывают плечи назад, разводят руки и держатся за пояс, повышая тем самым нагрузку на поясничный отдел. Отсюда и появляются эти неприятные болевые ощущения.
Боли могут быть сильными, если женщина страдала или страдает такими заболеваниями, как:
- сколиоз
- атрофия мышц
- остеохондроз и т. д.
Где бы ни возникали боли во время беременности, независимо от того, сильные они или слабо выраженные, следует рассказывать об этом своему лечащему врачу. Если боль появилась внезапно и она слишком сильная, долго не проходящая, не стоит ждать следующего планового похода к гинекологу, необходимо сразу сообщить ему об этих изменениях, чтобы предотвратить серьезные последствия.
О болях в спине во время беременности, и как с ними справится:
источник
Иногда случается так, что болевой синдром распространяется сразу на грудную клетку и на поясницу. У любых болевых ощущений есть свои причины для появления.
По причине того, что боль находится на участке грудной клетки, у человека часто возникает ипохондрия. Человек начинает беспокоиться и сильно переживать, что у него возникли заболевания с сердечно-сосудистой системой. Но важно помнить, что причины боли могут быть самыми разными, не следует расстраиваться и пугаться раньше времени, предварительно стоит пройти комплексное обследование у врача и определить, почему перед месячными болят молочные железы.
Многие женщины, которые хотят зачать ребенка либо у которых уже есть ребенок, интересуются одним вопросом – какие признаки указывают на беременность. Для этого следует обратить особое внимание на симптомы беременности, которые могут проявляться на самых ранних сроках. Чаще всего в этом случае сильно болит грудь перед менструацией.
Зная особенности своего тела, можно точно определить первые признаки беременности до наступления месячных, например, есть множество ситуаций, когда женщины заранее понимали, что они беременны, просто чувствовали интуитивно, полагаясь на свое самочувствие.
У вас болит грудь и поясница? Причины, указывающие на приближение месячных:
- небольшое количество выделяемой крови;
- увеличение базальной температуры;
- неприятные ощущения, усталость;
- повышенная чувствительность молочных желез;
- болевой синдром в нижней части живота и тазовой области;
- покалывание в матке;
- сильная усталость, сонливость, несобранность;
- жар либо, наоборот, озноб и другие признаки.
Выделения могут выходить как в небольшом количестве, так и несколькими каплями темного цвета. Это имплантационное кровотечение перед месячными – самый распространенный признак беременности. По истечении нескольких недель после зачатия эмбрион окончательно закрепляется в утробной стенке матки. У некоторых женщин такой процесс протекает совместно с обильным кровотечением, у других никаких выделений не возникает, что считается также нормальным.
Некоторое количество крови может возникать вновь в дни, когда плодное яйцо сильнее вжимается в полость матки. В большинстве случаев выделения отличаются своей кремообразной консистенцией, розового либо желтого оттенка. Такие выделения также могут возникать и после задержки, но в этом случае важно сразу же пойти на прием к врачу, чтобы исключить риск прерывания беременности.
Также выделения розового и желтого цвета могут выходить по причине эрозии шейки матки, которая становится только сильнее с зачатием. Эрозия шейки матки – нарушение целостности влагалищной полости шейки матки. Во время беременности она становится более яркой по причине усиленного кровообращения шейки матки, а также может начать кровоточить при половом контакте. В этой ситуации у женщины также может болеть грудь, живот и поясница.
При повышении базальной температуры симптомом зачатия является имплантационное запоздание – внезапное понижение температуры на один день во второй фазе. Такой симптом является самым распространенным при беременности. Запоздание может возникнуть по следующей причине: из-за выработки прогестерона, который несет ответственность за повышение температуры. Количество прогестерона в организме женщины начинает значительно уменьшаться с середины второй фазы, при наступлении беременности его выработка в организме возобновляется снова с большей силой, что провоцирует значительные изменения в температуре.
Во-вторых, при наступлении беременности происходит выброс значительного количества эстрогена, который помогает уменьшить температуру. Такое совмещение двух сдвигов провоцирует имплантационное запоздание на графике.
Также симптомом беременности является базальная температура, превышающая 37 градусов. Но она продолжает сохраняться всего несколько недель, пока плацента не начинает снова нормально работать. При этом у женщины сильно болит грудь и поясница.
Многие женщины, которые не знают о наступившей беременности, думают, что они простудились. Это можно объяснить тем, что на ранних сроках зачатия температура тела у женщины значительно повышается, возникает чувство недомогания и усталости. В результате женщина думает, что она заболела.
Перед месячными болит грудь, а тест отрицательный, с чем это еще может быть связано? Причин несколько:
- заболевания позвоночника;
- болезни сердца;
- поражение дыхательной системы;
- болезни желудочно-кишечного тракта;
- ушибы, травмирование груди либо поясницы;
- доброкачественные и злокачественные образования в организме.
Если у женщины возникает неприятная боль в груди либо спине, то для начала важно обратиться за помощью к врачу. Если у женщины болит грудь и поясница, появляются жгучие ощущения, то определить точный источник поражения самостоятельно невозможно. При таком состоянии могут развиваться различные скрытые заболевания. Чаще всего проблемы наступают в том случае, когда женщина длительное время затягивает с лечением.
Если у женщины тянет поясницу, а тест отрицательный, то можно предположить наличие следующих заболевания: сколиоз, остеохондроз, межреберная невралгия. У человека может быть только одно из перечисленных состояний, а может и сразу несколько.
Почему перед месячными болят молочные железы? Если возникли боли в спине, то высок риск развития остеохондроза. Основные виды: поясничный, шейный и грудной. Самыми распространенными является шейный и поясничный остеохондроз.
Если болит грудь перед менструацией, то привести к такому состоянию может остеохондроз грудного отдела позвоночника. К основным факторам, приводящим к такому состоянию, относят: увеличение нагрузки на поясничный отдел, ушибы и различные травмирования, малоподвижный образ жизни.
Остеохондроз – заболевание позвоночника, но болевой синдром при нем может распространяться и на грудную клетку. Это можно объяснить тем, что на этом месте происходит пересечение большого количества нервов, повреждается один из них, а болевой синдром распространяется по всему участку. Помимо этого, сильно изнашиваются межпозвоночные диски, на последней стадии поражения в организме развивается позвоночная грыжа. Грыжа провоцирует большое количество неприятных ощущений, боли, а также прострелы в позвоночнике.
Болевой синдром в грудном отделе, распространяющийся на спину, может возникнуть в результате сколиоза. Сколиоз – искривление позвоночника, боковое отклонение от вертикали. Состояние появляется у многих людей еще в детском возрасте и может активно прогрессировать либо исчезать с течением времени (при правильном и раннем лечении).
Сколиоз приводит к появлению большого количества неприятных симптомов, не дает человеку нормально себя ощущать и заниматься повседневными делами, визуально нарушает состояние осанки, провоцирует болевой синдром в пояснице и спине.
Такое состояние может быть довольно опасным, если не начать лечить его своевременно. Боль при сколиозе в пояснице возникает по причине сильного сдавливания позвоночных нервов, увеличения нагрузки на отдельный участок позвоночника.
Болит грудь перед менструацией у многих женщин при межреберной невралгии. Основной симптом поражения – острая боль в центре грудной клетки. Такая болезнь возникает в результате переохлаждения организма либо подъема тяжестей.
Межреберная невралгия – частая причина, по которой возникает болевой синдром в пояснице и груди. Хоть такое состояние и не считается особо опасным для здоровья, но он приносит длительную сильную боль даже во время покоя.
Болит грудь за неделю до месячных (и не только) и по причине следующих заболеваний в организме:
- Самым распространенным заболеванием считается стенокардия. Жжение и чувство боли распространяется по центру грудной клетки, а также отдает в поясничный отдел позвоночника
- Инфаркт миокарда – довольно распространенное заболевание, при котором появляется сильная боль в руках, пояснице и спине. Сосуды сильно сдавливаются по причине формирования тромбов. В этом случае важно в обязательном порядке пойти на прием к врачу и провести комплексную диагностику.
- Еще одной распространенной причиной болевых ощущений является миокардит. Помимо болевого синдрома, у женщины наблюдается слабость всего тела, проблемы с дыхательной системой, усталость. В грудной клетке распространяется сильная ноющая боль.
- Перикардит, который опасен сильной болью в груди слева. В результате этого начинается сильный воспалительный процесс слизистой оболочки сердца, сильно повышается температура тела.
- Самой опасной причиной, по которой болит грудь и поясница, является аневризма аорты. К дополнительным признакам можно отнести онемение конечностей, острые боли, паралич.
Болит грудь за неделю до месячных также при болезнях дыхательной системы. К самым распространенным из них относят следующие:
- Плеврит – воспалительный процесс в слизистой оболочке легких, что провоцирует острый кашель. При кашле боль распространяется по груди.
- Трахеит также приводит к неприятным ощущениям, включая сильную боль.
- Туберкулез – опасное поражение дыхательной системы, которое характеризуется острым кашлем и болью в груди и спине. Кашель со временем становится влажным, провоцируя выделение крови.
- Бронхит – болезнь бронхов, при котором развиваются сильные приступы кашля, провоцирующие боль в груди.
При своевременном обращении за помощью к врачу женщина увеличивает свои шансы на благоприятный исход и предотвращение появление осложнений и неприятных симптомов. После проявления первых неприятных симптомов заболевания важно сразу же обратиться к специалисту.
источник
Конечно, признаки беременности – это для тех, кто очень ждет беременность. Ведь если беременность неожиданна, то Вы с большой долей вероятности узнаете о случившемся тогда, когда и тест можно применить, и на УЗИ проверить догадки.
Те же, кто долго (или не очень) планировал “родительство”, очень тщательно к себе прислушиваются, ожидая первых радостных звоночков.
И хотя есть женщины, которые вообще не ощущают зарождение новой жизни, многие могут спустя полторы-две недели после судьбоносного полового акта поймать себя на мысли о том, что “что-то здесь не так”…
Итак, как же организм дает нам понять о том, что с ним происходит?
Набухает, становится чувствительна даже к прикасаниям (иногда гиперчувствительными становятся соски).
Впрочем, если никаких знаков со стороны бюста не наблюдается – это тоже нормально.
По субъективным оценкам, можно обнаружить у себя маленький животик – многие мамы отмечают, что небольшой животик начинает быть заметен сразу – ещё до задержки. Еще может быть ощущение “наполненности” внутри матки. Может быть и так, что живот потягивает (как во время овуляции) – такое случается в дни имплантации ребёнка в стенку матки.
Учащаются походы в туалет по всем поводам (пока ещё не намного) – матка качает права и высвобождает себе пространство в малом тазу.
Более заметными становятся вены по низу живота (в течение беременности они станут более голубыми по всему телу, особенно на животе и груди). Это связано с увеличением объёма крови и усилением кровообращения в стратегически важных местах.
Опять же, если не ощущается и не заметно ровным счётом ничего – это нормально. Позже будет точно.
Вдруг хочется чего-то, может быть самого обыкновенного, но хочется необычно сильно. Чаще это заметно в повторных беременностях, когда мама уже знает продукт(ы), на которые её тянет в начале новой жизни. Связана такая избирательность с потребностями малыша и адаптирующегося маминого организма, а специальные гормоны повышают чувствительность мамы к тем продуктам, где содержатся нужные вещества.
Ко всему остальному чувствительность тоже повышается. Иначе воспринимаются запахи, звуки, цвета, образы и пр. Вовсе не обязательно, чтобы такие изменения были резкими и явными, чаще они, как раз наоборот, мягкие, плавные, слегка уловимые, но вполне конкретные: “фу, тут воняет больше, чем обычно”, “ах, как мне стал нравиться этот цвет”, “давай купим очередного мягкого мишку, они такие милые”, “мне совсем не хочется слушать БГ и Цоя, а ведь я их так люблю” и т.д.
Кстати, токсикоз с его тошнотой появляется, как правило, гораздо позже – через неделю или две после задержки. Поэтому нет смысла ориентироваться на этот симптом в определении беременности. Хотя и тут есть исключения: в некоторых случаях тошнит с момента имплантации, а иногда токсикоза нет совсем.
Чувство усталости или апатия – признак беременности, который может появиться уже в первую неделю после зачатия.
Боли в пояснице также могут указывать на ранний срок беременности; однако несильная боль периодически возникает на протяжении всего периода вынашивания ребенка.
Внезапное повышение уровня гормонов в организме может вызывать головные боли на раннем сроке беременности.
Заподозрив, что она уже не одна, мама наверняка сделает тест – обычную аптечную полоску, определяющую наличие в моче гормона ХГЧ (хорионический гонадотропин человека). На таких тестах обычно пишут “с первого дня задержки”, но узнать-то хочется раньше! Если не терпится – делайте. Довольно часто тест уже даёт положительный результат через 2-3 дня после имплантации, т.е. примерно за неделю до предполагаемых месячных.
Очень тонкая или очень бледная вторая полоска уже означает положительный результат.
Считается, что у эмбриона девочки уровень ХГЧ выше, чем у мальчика, поэтому если тест заметно “полосатится” задолго до задержки, то можно предположить девочку, а если и после задержки вторая полоска не очень яркая – то вероятнее мальчик.
Если же тест не показал ничего, а симптомы есть, просто подождите несколько дней и сделайте тест ещё раз.
Может быть и такая ситуация, когда все симптомы налицо, и задержка уже очевидная, а тест по-прежнему отрицательный. Не волнуйтесь и не спешите делать выводы. В таком сроке даже на УЗИ не всегда видна новая жизнь. Просто подождите ещё немножко. Конечно, если вас что-то беспокоит – боли, выделения или просто страх – нужно идти к врачу.
И ещё один совсем субъективный “симптом”, но часто такой верный – такое себе “просто знаю, что беременна” ? Такая себе спокойная уверенность, внутреннее знание, не требующее доказательств. И это так приятно и умиротворяющее. Правда, как и другие симптомы, это чувство может быть, а может и нет. Тоже вполне нормально.
В любом случае встречайте нового человека с радостью и уверенностью. При малейших подозрениях лучше преобразовать своё поведение под предполагаемую беременность. Ошиблись – не страшно, ведь правильный образ жизни не повредит небеременной ? Гораздо неприятнее отмахиваться от симптомов, а потом о чём-то не очень полезном, но уже сделанном, жалеть. Поэтому будьте чутки к своему организму и к интуиции.
Если статья вам понравилась обязательно оцените её и отправьте своим близким — им тоже будет интересно
источник

Рак молочной железы является наиболее распространенным онкологическим заболеванием, поражающим женщин в Соединенных Штатах. В 2017 году зарегистрировано 252,710 новых случаев. Вероятность выздоровления высока, если болезнь обнаружена на ранней стадии.
Женщинам в возрасте 45 лет и старше и тем, у кого есть семейная история заболевания, рекомендуется проводить диагностику на рак молочной железы. Все женщины должны регулярно проверять себя, чтобы почувствовать любые изменения, которые могут указывать на рак.
Факты о раке молочной железы и боли в спине:
• Боль обычно не является симптомом онкологии груди на ранних стадиях.
• Если боль в спине тяжелая или длится более нескольких дней, необходимо проконсультироваться с врачом.
• Возможны обезболивающие препараты, если рак молочной железы вызывает сильный дискомфорт.
Метастатический рак молочной железы может вызвать боль в спине, хотя это не единственная причина. Запущенная стадия заболевания известна как метастатическая или рак груди 4 стадии. Эта классификация означает, что раковые клетки распространяются на другие части тела. Боль в спине является одним из симптомов метастатического рака молочной железы и может появиться на более поздних стадиях заболевания. Но чаще она для нее есть много других.
Существуют три основные причины болей в спине, связанных с раком молочной железы:
• Рак, который распространился на кости.
• Растущая опухоль может давить на здоровые ткани.
• Боль могут вызвать некоторые лекарства, принимаемые для лечения онкологии.
Боль в спине вряд ли будет ранним симптомом опухоли груди, она может быть признаком того, что рак распространяется.
Некоторые лекарства могут быть причиной боли в спине. К ним относятся:
• Faslodex и Femara: это гормональная терапия для контроля уровня эстрогена.
• Novantrone: препарат химиотерапии, который убивает раковые клетки.
• Kisqali: лекарство, которое останавливает раковые клетки от деления и роста.
Заменить препараты не всегда возможно, поэтому врачи ищут другие способы ослабить боль у пациента.
При диагностике врач проводит осмотр молочной железы с помощью физического обследования и спрашивает о симптомах. Для уточнения диагноза пациент проходит:
• КТ — рентгеновские снимки областей тела под разными углами.
• МРТ — используется аппарат для сканирования тела с использованием радиоволн.
• Ультразвуковое сканирование — устройство, издающее звуковые волны, создает изображение внутренней части тела.
• Сканирование костей и ПЭТ — эти два метода используют радиоактивные вещества для выделения областей рака.
Все эти способы могут показать, есть ли злокачественные опухоли в организме, которые являются причиной боли в спине. Если диагностируется прогрессирующий рак молочной железы, врач должен предоставить четкую информацию и рекомендации относительно вариантов лечения.
Боль в спине является общей проблемой и имеет много потенциальных причин, помимо рака молочной железы. Есть много причин: от напряжения мышц при подъеме чего-то тяжелого до плохой осанки. Если диагноз рака молочной железы не поставлен, и пациентка находится в группе с низким риском, боль в пояснице вряд ли станет симптомом заболевания. Тот, кто находится в группах повышенного риска, должен знать симптомы рака груди. Если боль в спине испытывается наряду с другими симптомами онкологии, или болезнь уже диагностирована, человек должен обратиться к врачу за дальнейшими советами и диагностикой.
Наиболее распространенными местами для распространения рака молочной железы являются:
Раковые клетки перемещаются в здоровые ткани для образования новых опухолей, и распространение, обычно, начинается с ближайших от очага заболевания тканей.
Наиболее часто метастазами поражаются кости:
• верхние кости в руках и ногах;
Если рак молочной железы распространился на кости, пациентка, почувствует боль, в том числе и в спине.
Легкие растяжки и упражнения могут помочь облегчить боль в спине.
Первые шаги по лечению боли в спине у себя дома:
• Принимать противовоспалительные болеутоляющие средства, такие как ибупрофен.
• Выполнение легких упражнений и растяжек.
• Старайтесь не перегружать спину.
Если после этих процедур боль исчезнет, вероятно, она вызвано деформацией или травмой. Но необходимо посетить врача, если лечение боли в спине дома не сработало через несколько дней, или состояние ухудшилось. Боли в спине, вызванные раком груди 4 стадии, можно лечить хирургическим вмешательством или лучевой терапией. Таким образом, можно предотвратить переломы костей или уменьшить боль.
Общие методы лечения рака молочной железы включают химиотерапию, гормональную терапию и таргетную терапию. Все эти способы направлены на уменьшение размеров опухолей или их рост и продление жизни пациента.
Женщина должна знать симптомы рака молочной железы 4 стадии. На этой запущенной стадии заболевание обычно неизлечимо. Тем не менее, широкий спектр терапии может уменьшить рост опухолей и помочь в боли.
источник
В российской неврологии боль в спине часто объясняют протрузией или грыжей. Но весь мир думает по-другому, а я стараюсь донести до вас современные мировые взгляды простым языком.
В нашем теле с годами происходят изменения. Кожа малыша нежная, упругая. В 30 лет, как бы мы ни прибегали к косметическим процедурам, она уже не такая. А представьте моряка, который всю жизнь провел в плаваниях: его кожа грубая и морщинистая.
То же самое происходит с нашим позвоночником. В большинстве случаев протрузии и грыжи — естественные возрастные изменения. Если в вашей жизни много провоцирующих факторов, например, ношение тяжелых грузов, то вероятность заполучить большую грыжу увеличивается.
Многочисленными исследованиями установлено, что протрузии дисков встречаются у здоровых людей: в 20 лет — до 40% обследованных (напомню, это пациенты без боли в спине), в 70 лет — до 90%. Кроме того, выраженность изменений на МРТ не связана со степенью болевого синдрома: при большой грыже боли может не быть совсем, а при маленьких протрузиях у пациента может быть сильная боль (потому что причина не в протрузиях, а в другом).
Конечно, вызывает! Примерно в 1-4% от всех случаев боли в спине.
Грыжа приводит не только к боли, но и к другим расстройствам: нарушению чувствительности, изменению рефлексов, иногда снижению мышечной силы. Все это грамотный врач определяет в ходе неврологического осмотра. Если сила мышц достаточная, рефлексы при постукивании молоточком симметричные, не ослабленные, чувствительных нарушений нет, то крайне маловероятно, что боль в спине обусловлена грыжей.
Кроме того, сдавливая спинномозговой корешок на определенном уровне (если Вы почитаете результаты МРТ, увидите, что описаны протрузии и грыжи на уровне, например C3-C5 или L5-S1), грыжа вызывает не просто снижение чувствительности где попало, а в определенных сегментах, и строго определенные изменения рефлексов. Невролог соотносит уровень поражения с данными МРТ.
Все причины боли в спине можно разделить на 3 группы: неспецифические, специфические и корешковые.
Неспецифические — до 85%, обусловлены мышцами, связками, сухожилиями, мелкими суставами.
При неврологическом осмотре нет никаких настораживающих симптомов и признаков поражения нервных корешков, боль усиливаются при движении, уменьшаются в покое, чаще всего связана с неправильным двигательным стереотипом.
Острая боль возникает после неудачного поворота, наклона, вынужденной позы, например, сон в неудобном положении — и наутро невозможно повернуть шею. Хроническая боль часто обусловлена тем, что человек дает слишком большую нагрузку на одни группы мышц и совсем не нагружает другие.
Длительная работа в сидячем положении, ношение ребенка на одном боку — это неверные двигательные стереотипы. Можно бесконечно пить таблетки, но пока вы не поменяете свою двигательную активность, высока вероятность, что боль вернётся. Конечно, активность должна быть с умом.
ни рентген, ни МРТ не нужны, только осмотр врача. Почему? Там либо ничего не обнаружат, либо найдут протрузии/грыжи, не имеющие отношения к делу.
Специфические — до 10%: перелом позвоночника, туберкулез, остеомиелит, абсцесс, стеноз позвоночного канала, новообразование, анкилозирующий спондилит и другие.
Кроме боли в спине могут быть другие симптомы (повышение температуры, похудение) да и сама боль имеет необычные характеристики, например, не зависит от движения или усиливается в покое, ночью.
Анализ крови, рентген, МРТ, ПЭТ-КТ — все зависит от предполагаемой причины.
Корешковые — до 4% (по некоторым данным до 10%), вызваны сдавлением нервного корешка вследствие грыжи.
Может понадобиться МРТ позвоночника, но необходимость в каждом случае определяет врач.
Задача врача — определить, к какой из 3 групп причин относится боль, от этого будет зависеть дальнейшая тактика.
Существует система «красных флагов» ? — симптомов, которые должны вызвать у врача диагностическую настороженность:
- возникновение боли с новыми, необычными характеристиками в возрасте менее 20 или более 55 лет;
- боль, не зависящая от движения, боль в покое;
- усиление боли в ночное время;
- нарастающий со временем характер боли;
- отсутствие облегчения боли или ее усиление после пребывания в лежачем положении;
- локализация боли в грудном отделе позвоночника или в грудной клетке;
- длительное недомогание, лихорадка, необъяснимая потеря массы тела.
- перенесенная в недавнем прошлом травма спины;
- наличие в анамнезе онкологических (злокачественных) заболеваний;
- персистирующая инфекция;
- остеопороз;
- длительный прием кортикостероидов (в том числе в виде ингаляций);
- применение антикоагулянтов;
- внутривенное употребление наркотических препаратов;
- иммунодефицит (в том числе ВИЧ-инфекция), прием иммуносупрессивных препаратов.
- наличие у пациента очаговой неврологической симптоматики (слабость конечностей, онемение, нарушение мочеиспускания и дефекации);
- болезненность при пальпации и перкуссии позвоночника, усиление боли при натуживании;
- выраженная деформация позвоночника;
- пульсирующее образование в брюшной полости.
Наличие этих симптомов (особенно совокупности) у пациента с болью в спине должно заставить врача получше подумать о причине боли и исключить серьезную патологию.
С проведением МРТ при боли в спине есть 2 крайности: делать ее всем подряд «на всякий случай» и не делать исследование тогда, когда оно действительно нужно. Разбираемся вместе с вами.
Если боль в нижней части спины возникла у пациента младше 50 лет, она не иррадиирует в ноги, не сопровождается лихорадкой и неврологический симптоматикой (слабость мышц, нарушение рефлексов и чувствительности, нарушение мочеиспускания и дефекации), в прошлом не было опухолей, то с вероятностью 99% боль носит неспецифический характер и связана с вовлечением мышц, связок, сухожилий, мелких суставов.
Чтобы приблизить эту вероятность к 100% мы оцениваем пациента в динамике и смотрим, уменьшается ли боль после лечения или нет. Если сделать такому пациенту МРТ позвоночника, никакой важной информации мы не получим.
Даже если будут найдены грыжи или протрузии, это ни на что не повлияет.
Во-первых, у пациента без неврологический симптоматики грыжи и протрузии являются случайной находкой и не связаны с болью в спине. Эта мысль так трудно приживается в умах пациентов и коллег, но тем не менее это так.
Во-вторых, находки на МРТ в виде немых, молчащих грыж и протрузий никак не повлияют на лечебную тактику.
Но как же не пропустить другую серьезную патологию? Для этого есть красные флаги ?, которые мы уже обсудили. Врач анализирует все эти настораживающие симптомы (в совокупности, а не по отдельности), после чего принимает решение о необходимости МРТ.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Боль в молочных железах довольно часто беспокоит женщин. Она сопровождается чувством тяжести, ощущением распирания в груди, набуханием и сильной чувствительностью сосков. Не всегда боль обозначает наличие у женщины маммологического или онкологического заболевания. Тем не менее, лучше позаботиться о здоровье и выяснить причину возникновения болезненных ощущений.
- Цикличную боль.
- Нецикличную боль.
Циклическая боль чаще всего возникает перед менструацией и является следствием гормональной перестройки женского организма.
Нецикличную боль связывают с ранее полученными травмами, ушибами грудной клетки; а также с межреберной невралгией. Невралгическая боль иррадиирует в область груди, и поэтому женщине кажется, что болит именно грудь.
- Острая.
- Тупая.
- Стреляющая.
- Режущая.
- Колющая.
- Пульсирующая.
- Жгучая.
- Ноюще-тянущая.
Наиболее часты жалобы женщин на острую, жгучую, колющую и ноюще-тянущую боль.
Часто у женщин, находящихся в репродуктивном периоде, перед менструацией возникают цикличные боли, имеющие острый характер. Такое состояние находится в пределах физиологической нормы и не является патологией.
Если же по объективным признакам ясно, что острая боль к менструации не имеет отношения (в случае, когда женщина уже вышла из репродуктивного периода; или же когда боль возникает вне менструального периода) – лучше обратиться к маммологу за консультацией.

Возникает приступообразно, локализована в части грудной железы. Интенсивность постоянно меняется.
Такая боль опасна тем, что действие ее постоянное, интенсивность несильная; к ней можно привыкнуть и не придавать ей значение. Привычка терпеть такую боль означает, что женщина не обратится к врачу или же обратится очень нескоро. В случае, когда боль является симптомом некоего заболевания – позднее обращение к врачу всегда приводит к затруднению диагностики и лечения.
- Межреберная невралгия.
- Мастопатия.
- Фиброаденома грудных желез.
- Мастит.
- Абсцесс молочной железы.
- Рак груди.
Межреберная невралгия не связана непосредственно с молочными железами. Приступы острой (изредка ноющей) боли в области грудных желез в данном случае не означает болезнь. Невралгия (дословно переводится как «боль в нерве») развивается из-за нарушения чувствительности некоторых нервных волокон. Боль «растекается» по ходу ствола и ветвей нерва, а поскольку нервные окончания находятся в теле повсюду, то этим и объясняется тот факт, что при невралгии может болеть и спина, и поясница, и грудные железы.
Невралгическая боль в области грудных желез возникает приступообразно, очень интенсивна, усиливается при ходьбе, глубоких вдыханиях и выдыханиях, при нажатии на грудь.
Мастопатия является доброкачественным заболеванием грудных желез. Проявляется разрастанием тканей желез, болью в груди, выделениями из соска. Мастопатия всегда поражает обе груди. При мастопатии боль в молочных железах имеет обычно тупой ноющий характер. Ощущается тяжесть в груди, в редких случаях увеличиваются лимфоузлы подмышечной впадины. Кстати, у 15% женщин, болеющих мастопатией – болевых ощущений нет. Так что, исходя из только одного симптома – боли в груди – нельзя делать выводы и сразу ставить диагноз «мастопатия». Мастопатия в некоторых случаях может перерождаться в раковую опухоль.
Фиброаденома молочной железы – это опухолевидное капсулированное образование, имеющие четкий контур. На ощупь грудь становится уплотненной, болезненной, из сосков может выделяться непонятная субстанция. Женщинам среднего и старшего возраста показано хирургическое вмешательство для удаления фиброаденомы. Поскольку фиброаденома обычно является доброкачественным образованием, то она не нарушает всю структуру ткани молочной железы. В исключительно редких случаях фиброаденома может переходить в саркому (рак).

Иногда мастит путают с мастопатией, на самом деле это два разных заболевания. Мастит менее опасен, по сравнению с мастопатией – его легче диагностировать и вылечить.
Абсцесс молочной железы – достаточно редкое осложнение мастита, переходящее в самостоятельную форму заболевания. При абсцессе скапливается гной в полостях молочной железы. Сопровождается сильной болью, воспалительным процессом. Чтобы излечить женщину, проводится хирургическое вскрытие полостей с гноем.
Причины болей в груди у женщины различны, а потому при их появлении необходимо обращаться к врачам разных специальностей, в сферу компетенции которых входит диагностика и лечение подозреваемого в конкретном случае заболевания. Чтобы понять, к какому врачу нужно обращаться в каждом случае, следует оценить сопутствующие боли симптомы, так как именно их совокупность и позволяет заподозрить имеющееся заболевание. Рассмотрим, к врачам каких специальностей необходимо обращаться женщинам при болях в груди.
Если женщину беспокоят периодические приступы сильной интенсивной боли, усиливающиеся при ходьбе, нажатии на грудь или глубоком вдохе-выдохе, то подозревается межреберная невралгия, и в таком случае необходимо обращаться к врачу-неврологу (записаться).

Если у женщины в молочной железе прощупывается плотное шаровидной малоболезненное уплотнение, которое провоцирует ощущение распирания или боли в груди перед менструацией, а также сочетается с выделением из сосков непонятной субстанции, то подозревается фиброаденома, и в таком случае необходимо обращаться к врачу-онкологу (записаться) или маммологу.
Если у женщины во время грудного вскармливания появились сильные распирающие боли в груди в сочетании с набуханием, уплотнением и покраснением молочной железы, повышенной температурой тела и ознобом, то подозревается мастит, и в таком случае необходимо обращаться к врачу-маммологу или хирургу (записаться).
Если же у женщины в любом возрасте появляются сильные боли, покраснение и отек груди в сочетании с гнойными выделениями из соска, высокой температурой тела и ознобом, то подозревается абсцесс молочной железы, и в таком случае необходимо обращаться к врачу-хирургу. Если женщина проживает в крупном городе, то можно также обращаться к маммологу-хирургу.
Если у женщины любого возраста появляются боли в груди любого характера и при этом изменяется форма молочной железы, кожа на ней становится морщинистой, сосок втянутым, прощупываются узелки и уплотнения в груди, имеются выделения из соска, а подмышечные и надключичные лимфатические узлы увеличены, то подозревается рак груди, и в таком случае необходимо обращаться к маммологу.
- Не рожавшие вообще, или родившие одного ребенка.
- В анамнезе имеющие предрасположенность к раку по материнской линии.
- Не кормившие грудью, или кормившие короткий период времени.
- Неоднократно делавшие аборт.
- Не живущие регулярно половой жизнью.
- Эмоционально неустойчивые, подверженные стрессу, тревожные.
- Жительницы экологически неблагополучных районов.
- Страдающие ожирением; болеющие сахарным диабетом, заболеваниями печени, желчного пузыря и щитовидной железы.
- Употребляющие алкоголь и курящие.
- Перенесшие травмы грудных желез.
Употребление алкогольных напитков и курение не являются прямыми причинами развития заболеваний груди, это косвенные факторы. То же самое относится и к неблагополучной экологической среде.
- Клиническое обследование.
- Рентгеновская маммография.
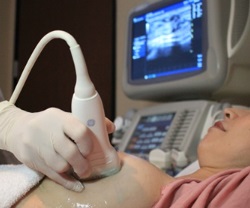
- УЗИ.
- Дуктография.
- Пункционная биопсия.
- Пневмокистография.
Клиническое обследование врач начинает со сбора необходимых данных (так называемый анамнез). Врачу-маммологу для всестороннего понимания ситуации необходима следующая информация:
- о перенесенных болезнях;
- о перенесенных операциях;
- о менархе (то есть о времени начала первого менструального кровотечения), о регулярности менструаций;
- о количестве беременностей и абортов;
- о количестве родов.
Клиническое обследование также включает в себя осмотр и ручное исследование груди, при этом изучаются степень формирования желез, размеры желез, форма, состояние кожных покровов и соска, наличие на коже рубцов. Проводится пальпация лимфоузлов на наличие припухлости. Если при осмотре обнаруживаются уплотненные узловые образования в ткани железы – то обязательно определяют их плотность, подвижность, размер.
Рентгеновская маммография – это один из основных методов объективного оценивания состояния грудных желез. Рентген позволяет выявить наличие функциональных изменений на первых стадиях болезни. Многие женщины боятся этой процедуры, считая, что получают сильную дозу облучения. На самом же деле доказано, что доза рентген-облучения весьма несущественна, поэтому проводить профилактическую маммографию раз в два года не представляет никакой опасности.
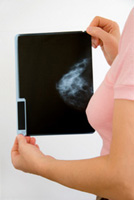
Маммографию желательно проходить раз в два года, в старшем возрасте – ежегодно.
В разделе выше перечислены инструментальные методы обследования, которые применяются при возникновении болей в молочной железе с целью постановки диагноза. Однако, помимо инструментальных методов, применяются и лабораторные анализы. Кроме того, в каждом конкретном случае назначаются и применяются не все диагностические методики, а только некоторые, те, которые наиболее информативны при подозреваемом заболевании. Это означает, что врач в каждом случае выбирает и назначает те обследования, которые позволят ему поставить диагноз наиболее точно и в короткий срок. Выбор перечня исследований в каждом случае осуществляется в зависимости от совокупности имеющихся у женщины симптомов, так как именно они позволяют заподозрить то или иное заболевание. Рассмотрим, какие методы диагностики может назначить врач при подозрении на то или иное заболевание, проявляющееся болями в груди.
- Общий анализ крови (записаться);
- Рентген позвоночника (записаться) и грудной клетки (записаться);
- Магнитно-резонансная томография позвоночника (записаться);
- Спондилограмма;
- Электрокардиография (ЭКГ) (записаться).
Общий анализ крови назначается практически всегда, так как он необходим для оценки общего состояния организма. Также для выяснения причины невралгии врач в первую очередь всегда назначает рентген (записаться), а при наличии технической возможности – и томографию. Спондилография назначается редко, только в качестве дополнительного метода обследования, когда имеются подозрения на дистрофические изменения в позвоночном столбе. А электрокардиограмма назначается только в том случае, если, помимо болей в груди, женщину также беспокоят боли в области сердца. В таком случае электрокардиограмма необходима для того, чтобы понять, обусловлены боли в области сердца невралгией или же связаны с патологией этого жизненно-важного органа.
Когда у женщины в обеих грудях практически постоянно имеются тупые ноющие боли, сочетающиеся с выделениями из сосков, ощущением тяжести в груди и иногда увеличением лимфатических узлов в подмышечной впадине – врач подозревает мастопатию и в таком случае, в первую очередь, производит пальпацию (прощупывание) молочных желез и назначает маммографию (записаться) в первой половине менструального цикла. Дополнительно к маммографии часто назначается УЗИ (записаться), так как эти две методики инструментального обследования позволяют с высокой информативностью и точностью диагностировать мастопатии у женщин. Если по результатам УЗИ или маммографии было выявлено узловое образование, то назначается биопсия (записаться) с последующим гистологическим исследованием с целью выявления возможного рака. Как правило, другие исследования для подтверждения диагноза мастопатии, помимо УЗИ и маммографии, не назначаются, так как в подобных случаях они дают мало дополнительной информации. Но все же иногда, чаще с целью изучения патологии, врач может и при выявленной по УЗИ и маммографии мастопатии назначить томографию и дуктографию (записаться).
После выявления мастопатии с целью уточнения причин данного заболевания врач назначает кольпоскопию (записаться) для оценки суммарного гормонального фона, а также определение в крови концентрации прогестерона (записаться), эстрогенов, фолликулостимулирующего, лютеинизирующего гормонов, гормонов щитовидной железы (записаться), тиреотропного гормона (записаться), гормонов надпочечников (записаться). Также для оценки состояния эндокринных органов назначаются УЗИ щитовидной железы (записаться), надпочечников (записаться), печени (записаться), поджелудочной железы (записаться), рентгенография турецкого седла, компьютерная томография гипофиза. Для выявления возможных патологий обмена веществ производят биохимический анализ крови (записаться) и иммунограмму (записаться).
Когда в молочной железе нащупывается плотное шаровидное образование, не слишком болезненное, но сочетающееся с ощущением распирания груди перед менструациями, выделением из сосков непонятной субстанции – врач подозревает фиброаденому, и в таком случае производит пальпацию (ощупывание) груди и назначает УЗИ с забором биопсии. Биопсия необходима, чтобы исключить злокачественный характер опухоли. Других исследований при фиброаденоме не назначается, так как УЗИ и пальпации вполне достаточно для постановки диагноза.
Когда в период грудного вскармливания у женщины появляются сильные распирающие боли в груди, сочетающиеся с набуханием, уплотнением и покраснением молочной железы, повышением температуры тела и ознобом – подозревается мастит. В таком случае врач производит осмотр и назначает УЗИ. Как правило, этих простых диагностических методов вполне достаточно для постановки диагноза. В редких случаях при сомнительных результатах УЗИ берется биопсия тканей для их последующего изучения под микроскопом. Маммография при подозрении на мастит не назначается. Однако после выявления мастита, для определения микроба-возбудителя воспаления, назначается бактериологический посев молока из пораженной железы.
- Общий анализ крови;
- Общий анализ мочи;
- Бактериологический посев отделяемого из сосков;
- Цитограмма (записаться) отделяемого из сосков;
- УЗИ молочной железы (записаться);
- Маммография;
- Компьютерная томография молочной железы;
- Биопсия с гистологическим исследованием.
В первую очередь для постановки диагноза, уточнения локализации гнойника, определения состояния тканей груди врач назначает общий анализ крови, общий анализ мочи, УЗИ молочной железы и маммографию. Если результат УЗИ и маммографии сомнителен, то дополнительно назначается томография молочной железы. Для выявления возбудителя инфекционного процесса назначается и производится бактериологический посев отделяемого из сосков молочной железы. С целью отличения абсцесса от опухолей, гематом, некроза и других заболеваний молочной железы может назначаться биопсия и цитограмма отделяемого из сосков. Однако и биопсия, и цитограмма при абсцессе назначаются редко, только когда остаются сомнения по поводу того, что у женщины все же гнойник в тканях груди.
Если, помимо боли в груди, у женщины изменяется форма и размер молочной железы, кожа на ней сморщивается, сосок втягивается вовнутрь, прощупываются узелки и уплотнения в груди, имеются выделения из соска, а подмышечные и надключичные лимфатические узлы увеличены, то подозревается злокачественная опухоль. В таком случае врач назначает следующие анализы и обследования:
- Маммография;
- УЗИ молочной железы с допплерографией (записаться);
- Дуктография;
- Термография;
- Магнитно-резонансная томография молочной железы (записаться);
- Биопсия с гистологическим исследованием.
На практике чаще всего назначают маммографию, УЗИ с допплерографией и биопсию, а другие исследования не проводят, так как эти три методики вполне позволяют выявить злокачественную опухоль. Однако же, если у медицинского учреждения имеется техническая возможность, то для всесторонней оценки состояния тканей, формы, размеров и расположения опухоли производят все вышеперечисленные обследования. Также перед оперативным вмешательством для последующего контроля эффективности химиотерапии и лучевой терапии могут назначаться анализы крови на определение концентрации онкомаркеров (записаться). Главным образом определяют концентрации СА 15-3 и ТПА в крови, так как именно эти онкомаркеры наиболее специфичны для рака молочной железы. Однако, при наличии технической возможности, также могут назначаться анализы на онкомаркеры РЭА, ПК-М2, НЕ4, СА 72-4 и бета-2 микроглобулин, которые считаются дополнительными в диагностике рака молочной железы.
- Беременным женщинам.
- Кормящим грудью.
- Подросткам.
УЗИ-диагностика – самый популярный метод диагностики. УЗИ эффективно выявляет новообразования, метаморфозы в тканях молочных желез. Правда, если опухолевое образование диаметром менее 1 см, то в данном случае диагностическая эффективность несколько снижается. Поэтому чаще всего УЗИ используют не как главную методику, а как дополнительную.
Метод дуктографии позволяет выявить изменения в молочных ходах. Суть этого метода диагностики состоит в том, что контрастную субстанцию, в которую добавляют метиленовую синь, вводят тонкой иглой в расширенные молочные протоки. После этого проводится маммография в боковой и передней проекции. Благодаря введенному контрастному веществу сектор с патологическими образованиями легче визуализируется на полученном рентгенологическом снимке.
Метод пункционной биопсии часто применяют при диагностике фиброзно-кистозной мастопатии. Из пораженной ткани берутся клетки для цитологического исследования. Метод биопсии имеет высокую точность и потому часто применяется в маммологии.
Пневмокистография — проводят пункцию полости кисты и удаляют полостную жидкость, которую потом исследуют под микроскопом. Взамен вводится воздух, равный объему жидкости, эвакуированной из полости. После чего проводится маммография.
Вся процедура занимает несколько минут, к тому же безболезненна. Лечебный эффект от заполнения кист воздухом в совокупности с высокой информативностью придают пневмокистографии статус надежного и точного диагностического исследования.
Если после диагностики выяснилось, что боль не связана с функциональными нарушениями в молочных железах, то проводится симптоматическое лечение. Например, при повышенном уровне пролактина назначаются антипролактиновые препараты, которые подавляют секрецию гипофизом этого гормона. Но поскольку гормональная терапия может сбить регулярный цикл менструаций и имеет сильные побочные действия, то ее применяют редко.
Гораздо чаще для лечения применяется фитотерапия, витаминная терапия, пищевые добавки. Специальная диета, предусматривающая снижение или абсолютный отказ от употребления шоколадок, кока-колы, кофе, алкоголя, — хорошо регулирует баланс стероидных гормонов.
Иногда при болях в грудных железах врачи советуют принимать пиридоксин (витамин B6) и тиамин (B1). Некоторые биологически активные добавки, например масло примулы вечерней также помогают снимать болевые симптомы.
Если же диагностика выявила в молочных железах патологические изменения, то лечение проводится консервативное и/или оперативное.
Консервативное лечение подразумевает назначение широкого спектра медикаментозных препаратов:
- Витаминотерапия (в особенности важно назначение витаминов E, A, C, B).
- Препараты, нормализующие секрецию половых гормонов.
- Седативные средства, антистрессовая терапия.
- Энзимотерапия (лечение ферментами, которые регулируют процессы обмена веществ).
Оперативное лечение зависит от специфики конкретной болезни. В подавляющем большинстве случаев, проводится удаление пораженных участков, вырезка опухолевидных образований. После операции назначают обезболивающие, имунномодулирующие, и противоопухолевые препараты.

Профилактикой заболеваний груди считается регулярный секс с постоянным партнером; полный отказ от аборта; вынашивание беременности, кормление грудью ребенка.
И есть еще один несложный способ уменьшить боль в молочных железах – сменить бюстгальтер. Нельзя носить тесный, неудобной формы бюстгальтер, ведь его основная функция – поддерживать грудные железы, а не сдавливать их и создавать компрессию.
источник



