Когда появляются боли в нижней части спины ближе к копчику, заметно ухудшается качество жизни человека. Становится невозможно нормально сидеть, долго ходить, во время сна трудно найти удобное положения. Описывая свое состояние, пациенты затрудняются объяснить, где именно возникает дискомфорт: одним кажется, что в районе копчика, другие ощущают прострелы внутри тазового дна. Для составления схемы лечения специалисты должны выяснить, что дало толчок развитию патологии.
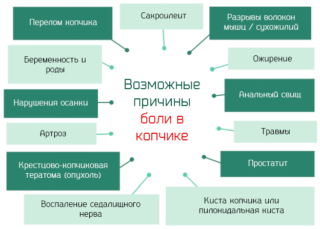
- травмы: ушибы, трещины, переломы костей;
- остеохондроз;
- смещение дисков;
- грыжи;
- ущемление нервных волокон;
- патологии мышц тазового дна;
- заболевания прямой и сигмовидной кишки: геморрой, проктит, трещины;
- рубцевание тканей заднего прохода после хирургической операции;
- нарушения работы кишечника: запоры, поносы;
- воспалительные процессы в органах малого таза: цистит, аднексит, простатит;
- опухоли, кисты, растущие вблизи нижних отделов позвоночника или прямо на их элементах;
- эмоциональное перенапряжение;
- длительное ношение одежды, сильно сдавливающей поясницу.
У женщин боли могут быть спровоцированы опущением промежности после родов, травмой этой области, чрезмерным разгибанием копчика при прохождении плода через родовые пути. У мужчин дискомфорт может формироваться в результате частой езды на гусеничных тракторах, танках, бронетранспортерах, джипах и спортивных велосипедах. Нагрузка на нижние отделы спины в такой технике колоссальна, нередко образуются трещины в кости, воспаление копчикового хода или кисты.
Характер проявления синдрома способен подсказать врачу, что послужило причиной недомогания.
| Фактор-провокатор | Интенсивность клиники | Локализация | Время возникновения |
| Травма | Острая боль возникает в виде приступов, или бывает постоянной, выраженность ее постоянно усиливается при ходьбе или в положении сидя | В самом копчике, прямо возле него (выше, ниже, сбоку) | Сразу после падения или ушиба, вывиха или смещения |
| Остеохондроз, киста | Синдром развивается постепенно, на начальном этапе он слабо выражен, медленно набирает силу, параллельно возникают фиксированные изменения в позвоночнике: искривление, потеря контроля над мочеиспусканием и опорожнением кишечника | Болит спина чуть выше копчика | Присутствуют всегда, усиливаются при любом движении |
| Защемление нерва | Пациенты сравнивают боль с ударом тока | Начинается от поясницы с одной стороны и бежит по задней поверхности бедра, голени, заканчивается в стопе. | Формируется во время долгого стояния, при длительном сидении на жестком стуле, в состоянии лежа со слегка раздвинутыми ногами проходит |
| Смещение дисков | Эпизодические сильные боли, отдающиеся в одну ногу, тугоподвижность, ограниченность движения, в тяжелых случаях частичный или полный паралич нижних конечностей | В пояснице с одной стороны | При активных движениях и нагрузках на поясницу |
| Патологии мышц | Болезненность формируется по всей длине позвоночника, пациенты жалуются на чувство «усталости» | В местах повреждения | Сразу после надрыва или растяжения мышечных волокон |
| Воспалительные процессы | Дискомфорт появляется в момент наклона туловища вперед | В копчике | Острый период развития дисбактериоза, колита, сигмоидида, цистита, аднексита, эндометрита |
| Заболевания органов малого таза | Наличие синдрома сочетается с признаками воспалительного процесса | Ноющая боль в пояснице отдает в копчик | При воспалении яичников и маточных труб у женщин, при простатите и аденоме простаты у мужчин |
| Опущение промежности | Тянущие, невыраженные боли, возникающие вследствие смещения вниз плоскости тазового дна | Под копчиком | Присутствует всегда |
Выяснение причин начинается с тщательного опроса пациента. Специалисты собирают анамнез, производят осмотр и пальпацию пораженного участка. После составляется план лабораторного и инструментального обследования.
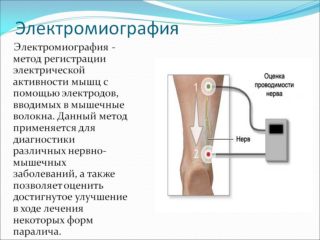
При подозрениях на травму или остеохондроз больной получает на руки направление на рентген поясничного отдела, КТ или МРТ. Для подтверждения защемления нерва используются те же методы + электромиография. Она помогает оценивать проводимость мышечных волокон.
При наличии симптомов воспалительного процесса обязательно производится анализ крови и мочи, берется мазок со слизистой половых органов для определения патогенных микроорганизмов. Применение УЗИ оценивает состояние окружающих тканей.
Проктологические патологии диагностируются при помощи колоноскопии, ректороманоскопии, ирригоскопии с контрастным веществом.
При умеренно выраженных болях в копчике и в пояснице назначаются нестероидные противовоспалительные препараты: «Ибупрофен», «Напроксен». Лекарства водятся в виде инъекций или ректальных свечей. Их действие усиливается, если параллельно применяются кремы и мази, в составе которых есть болеутоляющие компоненты.
Когда данные препараты оказываются неэффективными, делается блокада. При помощи шприца обкалываются места возле обозначенного участка. Хороший результат обеспечивает раствор «Новокаина» и «Гидрокортизона».
Если больным трудно ходить в туалет, выписываются слабительные средства. Предпочтение отдается препаратам, в составе которых есть растительные компоненты.
Сразу же после снятия острой боли показан пальцевой массаж, приемы мануальной терапии. Их применение улучшает кровообращение в болезненной области, ликвидирует застойные явления, снимает спазм мышц, восстанавливает полный объем движения.
После завершения острой фазы болезни начинается период реабилитации. Устраняются остаточные явления. Чаще всего для этих целей используется:
- ультразвук;
- УВЧ;
- электрофорез с лекарственными препаратами;
- динамические токи;
- дарсонваль;
- аппликации с парафином;
- лечебные грязи.

В дальнейшем для предупреждения рецидива специалисты рекомендуют применять ортопедические подушки в форме пончика. Продаются в аптеках или в специализированных магазинах. Их использование помогает разгрузить них позвоночника и предотвратить контакт с твердыми поверхностями.
Состояния, которые не поддаются консервативной терапии, лечатся радикально. Чтобы улучшить качество жизни пациента, иногда необходимо полностью удалить копчик.

- вести здоровый образ жизни;
- использовать умеренные физические нагрузки;
- полноценно питаться;
- беречь себя от переохлаждений.
Специалисты советуют учиться правильно падать: группироваться и безопасно приземляться на землю. Регулярные тренировки на мягких матах формируют рефлекс, который потом при первом сигнале о неустойчивости тела, поступившем от вестибулярного аппарата, будет приводить мышцы в состояние повышенной готовности. В такой ситуации легко предотвращать травмы копчика и поясницы.
Развитие боли напрямую зависит от причины. При ее появлении в области крестцово-копчикового отдела необходимо немедленно начинать лечение. При правильной терапии прогнозы всегда благоприятные. Игнорирование проблемы приводит к переходу острой фазы в хроническую форму. При этом работоспособность значительно снижается, ухудшается качество жизни. В тяжелых случаях человек становится инвалидом.
источник
Когда болит спина между копчиком и поясницей, наиболее вероятна миалгия (мышечный спазм), приводящая к раздражению седалищного нерва, который переходит из области таза на нижние конечности под ягодичной мускулатурой.
При его повреждении у человека формируется стойкий болевой синдром, а врачи называют патологию «синдром грушевидной мышцы».
Анатомические основы формирование болей в копчике
Нижеописанные факторы самостоятельно не вызывают симптомы болезни, но при сочетании их между собой вполне могут обусловить кокцигодинию (боль в копчике).
- Деформация таза с уменьшением одной его половины и увеличением другой. При патологии скелетная мускулатура с большей стороны растягивается, а с меньшей – сокращается. Таким образом, запускается патогенетический механизм формирования синдрома грушевидной мышцы;
- Синдром «коротких ног» заключается в том, что разница в несколько миллиметров, на которую люди не обращают внимания, с течением времени приводит к серьезным осложнениям. Разница в 3 мм постепенно формирует ассиметричное положение таза, искривление позвоночника у детей. На этом фоне нередко болит копчик при длительном сидении на стуле;
- «Греческая ступня» характеризуется удлинением второй плюсневой кости. При этой патологии нога теряет амортизирующие свойства, а ее мышечная структура получает избыточную нагрузку из-за отека;
- Снижение размеров одной половины таза – патология является врожденной и часто сочетается с укорочением одной ноги. При ней скелетная мускулатура функционирует асинхронно, поэтому возникновение синдрома грушевидной мышцы является, скорее закономерностью, чем вероятностью;
- Гиперлородоз в поясничном отделе проявляется избыточным напряжением мышц и появлением ноющих болей в пояснице;
- Кокцигодиния может появляться при длительном нахождении человека в неудобной позиции. Если место работы организовано не правильно, в результате постоянного перенапряжения ягодичных мышц может возникать синдром грушевидной мышцы;
- Гинекологическая патология также проявляет себя в области поясницы сильными болями.
По клиническим признакам, когда болит спина, сложно установить причину патологии. Она может провоцироваться мышечно-фасциальными симптомами, которые развиваются при неравномерной нагрузке на мышечный корсет спины.
Результатом таких изменений является чрезмерное сокращение одних мышечных групп (гипертонус) и расслаблением других (гипотонус). Мышечно-фасциальный синдром также сопровождается нарушением кровоснабжения из-за спазмированной мускулатуры вокруг артерий и сдавлением нервных волокон, которые проходят в их толще. Из-за этого возникает сильная боль между копчиком и поясницей.
Наиболее частой причиной копчикового болевого синдрома является свежая или давняя травма. При острых травмах боль может быть достаточно сильной, но исчезать через несколько часов (при ушибе). В тоже время при неполных переломах копчика ноющая боль будет беспокоить человека около 2 недель, пока кость не заживет самостоятельно. Последствия травмы копчика заявляют о себе долго ноющими болями, появляющимися при сидении на стуле.
Патология нервных сплетений (полинейропатия) малого таза также обуславливает болевой синдром между копчиком и поясницей.
Иногда кокцигодиния может появляться при беременности. В данном случае она появляется по множеству причин, установить которые иногда даже гинекологам не удается.
Перед родами таз становится более мягким. На этом фоне возможен спазм грушевидной мышцы со сдавлением седалищного нерва.
Большие размеры плода или неправильное его положение приводят к тому, что копчик травмируется, чем и обусловлен болевой синдром.
Третьим провоцирующим фактором кокцигодинии при беременности могут стать воспалительные изменения в малом тазу.
Когда появляются болевые ощущения между поясницей и копчиковым отделом позвоночника, врачам приходится дифференцировать их локализацию по следующим признакам:
- Поскольку заболевания позвоночника являются дегенеративно-дистрофическими, выявляются они чаще всего с возрастом. Боль в пояснице на фоне остеохондроза или грыжи возникает после 30 лет. Кокцигодиния появляется в более раннем возрасте на фоне травматических повреждений;
- Как правило, копчиковый болевой синдром иррадиирует на нижнюю конечность, а поясничный – в верхние конечности;
- Установить причину патологии позволяют современные методы диагностики (компьютерная диагностика, магнитно-резонансная томография, рентген).
- В домашних условиях можно провести специальный тест. При болях между копчиком и поясницей попробуйте встать с постели. Если болевой синдром проходит самостоятельно, скорее всего, он обусловлен растяжением мышечной ткани. Если причина патологии скрывается в повреждении копчика, болевые ощущения не исчезнут;
- Если ноющая боль продолжается более 3 месяцев необходимо обратиться к специалисту, так как вероятна серьезная патология позвоночника (грыжа, опухоли).
Для устранения кокцигодинии врачи назначают противовоспалительные препараты (напроксен, ибупрофен), которые продаются без рецептов. В качестве местных средств можно использовать обезболивающие крема и мази (вольтарен, фастум-гель).
При хроническом болевом синдроме врач назначит средства для улучшения кровоснабжения, а также растительные противовоспалительные препараты.
Когда консервативные методы не приносят желательного эффекта, специалист может рекомендовать инъекции обезболивающих препаратов в ягодичную область или спинномозговую анестезию (новокаин, лидокаин).
Укрепить мышцы спины позволяет комплекс лечебной гимнастики, который подбирается индивидуально в зависимости от типа и выраженности заболевания: упражнения для растяжки, силовая гимнастика для укрепления мышечного корсета.
В заключение заметим, что надежного способа предотвращения болевого синдрома в области поясницы или копчика не существует. Каждый метод таит в себе некоторую опасность. Только после консультации с врачом для определения причины болевых ощущений между поясницей и копчиком может быть выработана эффективная тактика лечения патологии.
Помните, что другого эффективного способа, чем раннее лечение болей в пояснице и копчике не существует. Рекомендуем при данном недуге соблюдать следующие правила:
- Сохранять рекомендуемый специалистами вес тела по росту;
- Не забывать про регулярность лечебной гимнастики;
- Подниматься со стула или постели с помощью ног, а не спины;
- Организовать рабочее место удобно для вашего позвоночника.
источник
От боли в пояснице страдает почти каждый второй человек старше 35 лет. Причин тому очень много — от банального напряжения мышц до серьезных заболеваний, на которые указывают триггерные точки.
По характеру и локализации боли можно поставить предварительный диагноз. Однако, клиническая картина бывает нечеткой, поэтому при возникновении болевого синдрома следует обратиться к врачу для подробного обследования.
Болевой синдром — это не заболевание, а симптом болезни. В первую очередь, врач подозревает патологию позвоночника. Среди возможных причин болей в разных зонах поясницы называют:
- остеохондроз пояснично-крестцового отдела;
- протрузию или грыжу межпозвонковых дисков;
- миозит (воспаление мышц);
- ишиас;
- артрит позвоночных суставов;
- болезнь Бехтерева;
- остеопороз;
- смещение позвонков;
- искривление позвоночника (сколиоз, лордоз);
- травмы спины;
- опухоль позвоночника;
- мышечный спазм;
- чрезмерное физическое напряжение.
Если говорить о заболеваниях внутренних органов, при которых возникают поясничные боли, то все зависит от того, в какой части спины локализован болевой очаг (от поясницы до шеи, в спине в лопатке или в копчике сзади).
Боли, иррадирующие в правую часть спины, обычно связаны с заболеваниями печени и желчного пузыря. При желчнокаменной болезни камни попадают в желчные протоки, у пациента возникает печеночная колика.
Боль в левой части спины — тревожный симптом. Слева находится сердце, поджелудочная железа. При инфаркте боль иррадирует в левое плечо, руку и левую зону поясницы. Панкреатит характеризуется опоясывающими болями, нарушением сердцебиения и падение давления.
По этой причине при панкреатите часто подозревают инфаркт и наоборот. Для дифференцированной диагностики необходимо сделать кардиограмму и УЗИ органов брюшной полости.
Болевой синдром в нижнем отделе поясницы, в районе копчика с двух сторон свидетельствует о патологиях кишечника (колит), гинекологических заболеваниях. У мужчин поясница болит при простатите или геморрое. Также боли в крестце сопровождают женщину в послеродовой период из-за того, что позвонки сдвигаются во время родов.
При некоторых заболеваниях болит очень сильно посередине или с одной стороны и очаг имеет четкую локализацию. Это значительно облегчает предварительную диагностику.
Острая боль в области ребер указывает на межреберную невралгию. Если тупая или острая боль ощущается в подреберье, это свидетельствует о проблемах с ЖКТ. Среди возможных заболеваний: язва желудка, холецистит, камни в желчном пузыре, панкреатит.
Болевой синдром в тазовой области чаще встречается у женщин. Это обусловлено расположением женских внутренних половых органов. Эндометриоз, аднексит, цистит — вероятные причины негативных симптомов. Женские болезни также сопровождаются нарушением цикла, патологическими выделениями, повышенной температурой. У мужчин боли в области таза возникают в случае простатита или паховой грыжи.
Боли, отдающие в лопатку или между лопаток, возникают при сердечных патологиях. При этом пациент испытывает трудности при движении левой рукой. Однако, подобные симптомы появляются и при остеохондрозе или грыже позвоночника. Сопутствующие проявления:
Сердечные боли частично купируются нитроглицерином, чего не происходит при заболевании поджелудочной.
Копчик может болеть из-за ушиба при падении, причем симптомы часто появляются не сразу, а через несколько недель после травмы. Также иррадирующие боли свидетельствуют о геморрое.
Болевой синдром в области крестца появляется из-за проблем с позвоночником. Это может быть грыжа, лордоз, болезнь Бехтерева.
Также среди возможных причин находятся: травма спины или чрезмерные физические нагрузки. В группе риска: спортсмены, беременные, водители.
Через поясничный отдел проходят нервы пояснично-крестцового сплетения. Из-за защемления корешков нервов пациенты испытывают сильные боли в середине поясницы. Отражающие боли возникают вследствие болезней почек, эндометриоза у женщин и проблемах с простатой у мужчин.
Причины физиологических болей: напряжение мышц при спортивных нагрузках, длительного сидения в одном положении. Поясничные боли испытывают все беременные женщины, так как на поздних сроках происходит перерастяжение брюшных мышц. За счет этого на мышцы спины приходятся повышенные нагрузки.
Если болит между копчиком и поясницей, вероятней всего у пациента есть проблемы с кишечником. Отражающие боли возникают из-за геморроя, синдрома раздраженного кишечника, дисбактериоза, колита. Патологии кишечника сопровождаются нарушением пищеварения, жидким стулом, метеоризмом.
Также болевой синдром связан с миозитом, мышечным спазмом или длительным сидением на слишком твердой поверхности. Боли между копчиком и поясницей возникают у людей, занимающихся силовыми видами спорта или гимнастикой.
Помимо локализации, для постановки диагноза важен характер боли. Боль бывает острой, тупой, ноющей, стреляющей, режущей, схваткообразной.
- Боль в позвоночнике по типу прострела называется люмбаго. Она отличается остротой и резкостью. Пациент испытывает выраженный болевой синдром при движениях и пальпации.
- При защемлении или воспалении седалищного нерва возникает режущая боль, именуемая ишиалгия. Ее сопровождает потеря чувствительности и чувство онемения ноги от ягодицы до пальцев.
- Боли по типу колик — свидетельство моечкаменной или желчнокаменной болезни. Конкременты раздражают слизистую желчного пузыря или ткани почек, поэтому больной испытывает невыносимые острые боли, иррадирующие в разные части спины и живота.
- Резкая боль, как от удара кинжалом, может быть признаком разрыва яичника, маточной трубы, аппендицита. В этой ситуации требуется неотложная помощь.
- Тянущие или тупые боли говорят о хронических процессах. Обычно подобные симптомы сопровождают пиелонефрит, гинекологические заболевания, хронический простатит. Также «тянуть» поясницу может из-за перенапряжения мышц, перед месячными у женщин.
Поэтому врач назначает всестороннее обследование. Оно включает в себя:
- Сбор анамнеза. Пациент рассказывает о своих ощущениях, времени их появления. Важные показатели — это наличие хронических заболеваний, травм позвоночника, семейный анамнез.
- Внешний осмотр. Доктор осматривает больного, пальпирует позвоночник и живот. При этом обнаруживается напряжение мышц, передней брюшной стенки, асимметрия лопаток и т. д.
- Общий анализ крови и мочи. Позволяют выявить воспалительный процесс, неполадки в работе почек.
- УЗИ органов брюшной полости и малого таза. Информативный метод диагностики гинекологических проблем, воспаления почек, поджелудочной.
- Рентген. Показан при подозрении на сколиоз, перелом позвоночника, грыжу. Также выявляет камни в почках и желчном пузыре.
- Кардиография. Обязательно проводится, если у пациента болевой синдром локализуется в левой стороне спины и сопровождается падением давления и изменением сердечного ритма.
- КТ, МРТ. Используются для уточнения диагноза. С помощью современных методов выявляются даже малейшие изменения тканей, нарушение кровотока, незначительные опухоли. Проведение МРТ позволяет обнаружить заболевание еще на стадии доклинических проявлений.
После проведения тщательного обследования больному могут понадобиться консультации гинеколога, уролога, нефролога, кардиолога. Эти врачи при необходимости назначат дополнительные обследования.
Возникновение любой боли — это повод обратиться к врачу, особенно, если неизвестна причина. Самостоятельная помощь больному зависит от его состояния и характера ощущений. Если болевой синдром вызван мышечным спазмом, то помогут спазмолитики (Но-шпа, Дротаверин). Сердечные боли снимаются нитроглицерином.
Когда известно, что у пациента есть проблемы с позвоночником, облегчить его состояние можно при помощи анальгетиков и нестероидных противовоспалительных препаратов. Хорошо помогают местные средства: мази, пластыри. Если состояние больного ухудшается, у него возникает парез или слабость конечностей, то следует обратиться к врачу. Скорей всего, произошла компрессия нервных корешков.
Боли, вызванные мышечным спазмом или перенапряжением, устраняются массажем с обезболивающей мазью. Эффективно и кинезиотейпирование.
Если негативные симптомы связаны с заболеваниями внутренних органов, самолечение запрещено. При острых болях следует вызвать скорую помощь. До приезда врачей нельзя давать пациенту никаких лекарств, чтобы не смазать картину. Также запрещено употреблять пищу и напитки, так как может понадобиться экстренная операция.
Алгоритм помощи таким больным следующий:
- Уложить пациента на кровать.
- Обеспечить приток свежего воздуха: открыть окно, снять с человека верхнюю одежду.
- Измерить температуру и давление (если есть тонометр).
- Можно дать немного чистой воды.
- Следить, чтобы пациент находился в сознании, при необходимости дать понюхать нашатырь.
Выбор терапии зависит от заболевания, которое явилось первопричиной негативных симптомов. Болезни внутренних органов лечат узкие специалисты: кардиологии, гинекологи, нефрологи, урологи.
Для лечения заболеваний позвоночника традиционно используют следующие средства:
- Обезболивающие — Анальгин, Баралгин, Кетанов.
- НПВС — Нимесил, Ибупрофен, Индометацин.
- Миорелаксанты — Мидокалм.
- Хондропротекторы — Хондроитин, Глюкозамин.
- Витамины — Мильгамма, Комбилипен.
Ускорить процесс выздоровления помогают немедикаментозные средства:
Для предотвращения рецидива болезней рекомендуется подобрать специальный ортопедический матрас для сна, для работы за столом приобрести кресло или стул, которые будут поддерживать позвоночник и препятствовать нарушению осанки. Больным с хроническим остеохондрозом и грыжей необходимо регулярно проходить санаторно-курортное лечение.
Посмотрите видео, в котором рассказывается про лечение спины народными средствами в домашних условиях.
источник
Сайт предоставляет справочную информацию исключительно для ознакомления. Диагностику и лечение заболеваний нужно проходить под наблюдением специалиста. У всех препаратов имеются противопоказания. Консультация специалиста обязательна!
Копчиком называется самый нижний отдел позвоночника, образованный 4-5 недоразвитыми сросшимися позвонками. Когда-то эти позвонки служили опорой хвоста у предков человека, а сейчас копчик – рудиментарный, ненужный орган. Однако этот рудимент при травмах и различных заболеваниях может причинить человеку нешуточную боль и неудобства: невозможно нормально сидеть и ходить, даже для сна трудно найти удобное положение.
Зачастую пациент даже для себя не может определить точную локализацию боли, и жалуется врачу на боль в районе копчика (такая боль называется аноректальной). Боль собственно копчика называется кокцигодинией.
Специалисты должны решить, вызвана ли боль заболеваниями и травмами собственно копчика, или же болевые ощущения исходят от других органов (кишечника, костей таза, мочеполовых органов) и просто «отдают» в копчик. От решения этого вопроса зависит и лечение.
- Последствия травмы.
- Заболевания всего позвоночника, затрагивающие и копчик (остеохондроз, смещение межпозвоночных дисков, ущемление нервных окончаний и др.).
- Заболевания мышц и нервов тазового дна.
- Патологические процессы в костях таза.
- Заболевания прямой или сигмовидной кишки (геморрой, сигмоидит, проктит, трещины прямой кишки).
- Опущение промежности (например, вследствие тяжелых родов).
- Травма промежности во время родов (кровоизлияние в подкожно-жировую клетчатку, окружающую копчик).
- Чрезмерное разгибание копчика при тяжелых родах.
- Рубцовые деформации заднего прохода, возникшие как осложнение операции.
- Нарушения деятельности кишечника, приводящие к частым запорам или поносам и, вследствие этого, к привычке долго сидеть в туалете.
- Заболевания органов мочеполовой системы (цистит, аднексит и др.).
- Киста копчика.
- Привычка постоянно сидеть на мягкой мебели.
- Эмоциональные потрясения, стрессы.
- Тесная одежда (джинсы), оказывающая давление на копчик.
- Идиопатические боли (боли неясного происхождения). Такие боли могут внезапно появляться и внезапно исчезать. Примерно 1/3 всех болей в области копчика относится к идиопатическим.
Обычно боли в районе копчика возникают немедленно после травмы. Но в ряде случаев она может быть незначительно выраженной и быстро проходящей, а через несколько лет, когда пациент уже и забыл о травмировании, вдруг появляются сильные, жгучие боли.
При остеохондрозе, кисте позвоночника в поясничном или крестцовом отделе характерно сочетание боли в копчике с болями в пояснице, в крестце. При этом основные жалобы пациента – на боль в спине, а попутно – на то, что боль «отдает» в копчик.
Такая же клиническая картина отмечается при ущемлении нервных окончаний в поясничном и крестцовом отделах позвоночника. Ущемление седалищного нерва (ишиалгия) сопровождается жгучими, резкими болями в копчике или выше него.
Поясничные и крестцовые боли сопровождаются болями в копчике также при геморрое, заболеваниях прямой кишки.
Боли при наклонах являются обычно результатом воспалительных хронических процессов в органах, расположенных неподалеку от копчика (в кишечнике или мочевом пузыре, в матке и ее придатках).
Боли в копчике при наклоне возникают при наличии у пациента следующих заболеваний:
- дисбактериоз;
- колит;
- сигмоидит;
- цистит;
- аднексит;
- эндометрит и др.
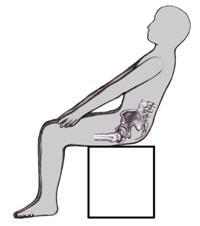
На боль в копчике при сидении жалуются спортсмены – велосипедисты и люди, занимающиеся конным спортом. У них причина болей другая: микротравмы копчика, возникающие при занятиях этими специфическими видами спорта.
Боль в копчике при сидении возможна у женщин после родов, когда произошла его деформация (чрезмерное разгибание его межпозвоночных суставов).
Наконец, боль в области копчика, усиливающаяся при сидении, характерна для дермоидной кисты копчика. Дермоидная киста – это врожденная аномалия развития, заключающаяся в образовании внутри копчика полости, заполненной кожной тканью с растущими волосами.
Ноющая боль в копчике может возникать при воспалении внутренних половых органов (при простатите или аденоме простаты у мужчин и при воспалении яичников и маточных труб у женщин).
Тянущая боль в копчике является дополнительным симптомом остеохондроза поясничного или крестцового отделов позвоночника. Иногда она возникает при геморрое, а также при долгом сидении на унитазе в связи с частыми запорами.
У мужчин боли в копчике могут быть вызваны так называемой «джиповой болезнью». Болезнь эта возникает при частой езде на безрессорном транспорте (гусеничных тракторах, в армии – на танках, бронетранспортерах). Нагрузка на копчик при езде на такой технике чрезмерна. Она может стать причиной воспаления копчикового хода, или кисты копчика. Этот ход, или киста, представляет собой полую трубку, идущую под кожей от конца копчика и заканчивающуюся слепо.
Воспаление копчикового хода и называется «джиповой болезнью». Если воспаление переходит в гнойную стадию, чаще всего образуется свищ – гной прорывается наружу. Лечение — только хирургическое.
Боли в копчике и в области около копчика могут быть обусловлены широким спектром различных заболеваний и состояний, поэтому при болевом синдроме данной локализации человеку придется обращаться к разным специалистам. Выбор специалиста зависит от сопутствующих симптомов и возможной причины болей в копчике, так как именно эти факторы определяют, в сферу компетенции какого врача входит лечение заболевания, приведшего к болевому синдрому копчика.
Так, если боль в копчике спровоцирована травмой, например, падением на попу, ударом по копчику, чрезмерным разгибанием копчика во время родов, кровоизлиянием в подкожно-жировую клетчатку вокруг копчика в период родов и т.д., то необходимо обращаться к врачу-травматологу (записаться) или хирургу (записаться). Боли в копчике травматического характера носят резкий, острый характер, могут существовать непрерывно или появляться эпизодически, усиливаются при ходьбе и в положении сидя. Само болевое ощущение может локализоваться как в самом копчике, так и около него, например, под ним, вверху, внизу, сбоку. Главной отличительной чертой травматических болей в копчике является факт его травмы, которую человек обычно помнит.
Если боль в копчике обусловлена заболеваниями позвоночника (например, остеохондроз, смещение межпозвоночных дисков, ущемление нервных окончаний и т.д.), то необходимо обращаться к врачу-вертебрологу (записаться). Если по каким-либо причинам попасть на прием к вертебрологу невозможно, то следует обращаться к неврологу (записаться), невропатологу (записаться), травматологу, мануальному терапевту (записаться) или остеопату (записаться). Боли в копчике, обусловленные заболеваниями позвоночника, носят тянуще-ноющий характер, сочетаются с болями в крестце и пояснице, причем у многих людей в копчик болевое ощущение только отдает, а не локализуется там. Помимо болей в копчике, заболевания позвоночника характеризуются головными болями, головокружениями, болями в пораженном отделе позвоночного столба, усилением или ослаблением чувствительности в ногах и руках, которые и позволяют отличить их от других причин болевого синдрома в копчике.
Если боль в копчике обусловлена заболеваниями мышц и нервов тазового дна (например, ишиасом), то следует обращаться к врачу-неврологу или мануальному терапевту. При болях, обусловленных ущемлением нервов, боль острая, резкая, сильная, жгучая, не утихающая со временем, одновременно локализованная в копчике, пояснице, крестце и ноге. Причем боль чаще всего ощущается несколько выше или в самой верхней части копчика.
Если боль в копчике обусловлена заболеваниями прямой и сигмовидной кишки (например, геморрой, проктосигмоидит, проктит, анальные трещины, колит и т.д.) или деформациями ануса вследствие операций или травм, то следует обращаться к врачу-проктологу (записаться). При заболеваниях прямой и сигмовидной кишок боль в копчике имеет тянуще-ноющий характер, сочетается с болями в крестце и пояснице, а также в области ануса, может локализоваться не только в копчике, но и под ним, часто внезапно возникает при наклоне туловища вперед. А при деформациях ануса вследствие операций и травм боль в копчике возникает при вставании, и локализуется как бы под копчиком.
Если боль в копчике связана с опущением промежности или операциями на органах брюшной полости, необходимо обращаться к врачу-гинекологу (записаться) или хирургу, так как в подобной ситуации необходимо оперативное лечение. Боль после операций на органах брюшной полости возникает в копчике во время вставания из позиции сидя или лежа, и может локализоваться не столько в самом копчике, сколько ощущаться под ним.
Если боль в копчике обусловлена кистой или патологией костей (например, остеопороз, деформация суставов и т.д.), то следует обращаться к врачу-травматологу или хирургу с консультацией у эндокринолога (записаться). Боли такого происхождения обычно только отдают в копчик.
Если боль в копчике обусловлена привычкой долго сидеть в туалете и тужиться на фоне запоров, то следует обратиться к гастроэнтерологу (записаться) и диетологу (записаться). В этом случае боль в копчике тянуще-ноющая.
Если боль в копчике обусловлена заболеваниями органов мочеполового тракта, то следует обращаться женщинам к гинекологу, а мужчинам – к урологу (записаться). Боли в копчике, обусловленные заболеваниями органов мочеполового тракта (цистит, аднексит, эндометрит, аденома простаты и т.д.), обычно возникают при наклоне тела вперед и носят тянуще-ноющий характер, сочетаются с болями внизу живота, болями при мочеиспускании, патологическими выделениями из половых органов и т.д.
Боль в копчике может провоцироваться ношением тесной одежды, стрессами, сильными эмоциями или привычкой постоянно сидеть на мягких сиденьях. В таких ситуациях нужно обращаться к мануальному терапевту или остеопату и, естественно, искоренять фактор, вызывающий болевой синдром.
Существуют боли в копчике неясного происхождения, когда не удается выявить четкого причинного фактора, и в таком случае рекомендуется обращаться к вертебрологу, мануальному терапевту или остеопату.
Таким образом, при болях в копчике может оказаться необходимым обращаться к какому-либо из следующих специалистов:
- Вертебролог;
- Мануальный терапевт;
- Остеопат;
- Травматолог;
- Хирург;
- Проктолог;
- Гинеколог;
- Уролог.
При боли в копчике врачи могут назначать различные анализы и обследования, так как данный симптом провоцируется широким спектром разнообразных заболеваний и состояний. А цель обследования при болях в копчике состоит в выяснении причины этого ощущения и оценке состояния организма, чтобы можно было назначить наиболее эффективное и адекватное лечение. Выбор анализов и обследований для назначения при боли в копчике осуществляется врачом на основании сопутствующих симптомов, а также характера и особенностей самих болей, которые позволяют заподозрить причинный фактор. Соответственно, анализы и обследования направлены на подтверждение или опровержение диагностического предположения врача.
Например, когда человек говорит, что в прошлом имел место удар, ушиб в копчик, или он стал болеть после родов, врач понимает, что вероятнее всего боли в копчике в данной ситуации носят травматический характер. В этом случае врач назначает рентген области таза (записаться), осматривает и ощупывает область копчика, возможно ощупывает пальцем околокопчиковую подкожную клетчатку через задний проход. На основании проведенных обследований врач назначает лечение.
Если боль в копчике носит тянуще-ноющий характер, сочетается с болями в крестце и пояснице или только отдает в копчик из поясницы или крестца, сочетается с головными болями, головокружениями, болями в пораженном отделе позвоночного столба, усилением или ослаблением чувствительности в ногах и руках, то врач заподазривает заболевание позвоночника, и в таком случае назначает следующие обследования:
- Обзорный рентген позвоночника (записаться). Метод прост, но весьма информативен, так как позволяет диагностировать грыжи межпозвоночных дисков, остеохондроз, искривление позвоночного столба и т.д.
- Миелография (записаться). Метод сложен и опасен, так как предполагает введение контрастного вещества в спинномозговой канал. Используется для выявления спинальных грыж.
- Компьютерная или магнитно-резонансная томография (записаться). Методы с высокой точностью позволяют диагностировать заболевания позвоночника, способные приводить к болями в копчике. К сожалению, они относительно редко используются из-за дороговизны, отсутствия необходимой аппаратуры и специалистов.
Когда боль в копчике острая, резкая, сильная, жгучая, не утихающая со временем, одновременно ощущающаяся также в пояснице, крестце и ноге, врач предполагает заболевание нервов и мышц тазового дна. В этом случае врач в первую очередь производит детальный осмотр пациента, расспрашивает его о течении заболевания, просит принять различные позы и описать возникающие ощущения. Обычно этих простых действий достаточно для постановки диагноза, но врач может дополнительно назначить анализ крови на сифилис (записаться) (на поздних стадиях данной инфекции часто возникают неврологические симптомы), сделать УЗИ (записаться) органов малого таза (записаться), чтобы оценить их размеры, наличие спаек и теоретическую возможность сдавления ими нервов и тканей. Кроме того, при неврологической причине болей в копчике врач может назначить рентген конечности, крестца и поясницы, позволяющий выяснить, связана ли боль с патологией позвоночника. Рентген при наличии технической оснащенности медицинского учреждения может быть заменен компьютерной или магнитно-резонансной томографией, которые позволяют всегда с высокой точностью установить причину неврологического заболевания, которое привело, в свою очередь, к болям в копчике. Если же боль в копчике предположительно вызвана заболеванием мышц тазового дна, врач может назначить электронейромиографию (записаться), чтобы определить степень нарушений нервной проводимости и сократимости пораженных мышц.
Когда боли в копчике связаны с опущением промежности или спайками вследствие перенесенных операций, врач может назначить УЗИ органов брюшной полости (записаться) и малого таза, а также компьютерную или магнитно-резонансную томографию, чтобы оценить количество спаек, расположение органов относительно друг друга и т.д. К сожалению, устранить боль в копчике подобного происхождения можно только хирургическим путем. Отличительными чертами болевого синдрома вследствие опущения промежности или спаек в брюшной полости является то, что боль ощущается в области под копчиком и резко усиливается при вставании из положения лежа или сидя, а также при физической нагрузке.
Когда боль в копчике сочетается с заболеванием близлежащих суставов (тазобедренных, коленных и т.д.) или имеются подозрения на наличие кисты, а само болевое ощущение скорее отдает в копчик, чем локализуется в нем, врач назначает рентген нижних участков позвоночника, артроскопию (записаться), а при наличии возможности магнитно-резонансную или компьютерную томографию.
Если боли в копчике связаны с привычкой сидеть в туалете подолгу и тужиться, то врач назначит ряд исследований для выявления причин запоров: анализ кала на дисбактериоз, гастроскопию (записаться) для выявления язвы желудка или гастрита, общий анализ крови, биохимический анализ крови (билирубин, холестерин, триглицериды, общий белок, альбумин, щелочная фосфатаза, АсАТ, АлАТ, амилаза, липаза и т.д.) для оценки работы печени и поджелудочной железы.
Когда боли в копчике связаны с заболеваниями прямой и сигмовидной кишки (например, геморрой, проктосигмоидит, проктит, анальные трещины, колит и т.д.), человек испытывает тянуще-ноющие болевые ощущения, которые сочетаются с болями в крестце, пояснице и области ануса, усиливаются при наклоне вперед. Кроме того, при данных заболеваниях человек ощущает боли, жжение или чувство тяжести в анусе, прямой кишке или в промежности, которое усиливается при дефекации, у него имеются гнойные, слизистые или кровянистые выделения из анального отверстия, возникают частые и болезненные позывы на дефекацию, а запоры чередуются с поносами. При наличии подобных симптомов врач, во-первых, производит наружный осмотр промежности и анальной области, а также пальцем выявляет наличие внутренних геморроидальных узлов. Далее назначается анализ кала на копрологию, дисбактериоз и яйца глист, бактериологический посев кала, общий анализ крови и мочи, а также проводится колоноскопия (записаться) или ректороманоскопия (записаться). В некоторых случаях, помимо колоноскопии или ректороманоскопии, может назначаться дополнительно ирригоскопия (рентгеновский снимок кишки с контрастным веществом) (записаться). Если больной по каким-либо причинам не может пройти колоноскопию, ректороманоскопию или ирригоскопию, то врач может назначить анализ крови на наличие антинейтрофильных цитоплазматических антител и антител к сахаромицетам, чтобы оценить наличие аутоиммунного воспалительного процесса.
Если боли в копчике обусловлены деформациями ануса или промежности вследствие перенесенных операций и травм, то врач назначает УЗИ органов малого таза (записаться), а также ирригоскопию (рентген кишечника с контрастным веществом), чтобы понять, какую форму имеют органы, где серьезные деформации, как они расположены и т.д. Вместо ирригоскопии может назначаться компьютерная или магнитно-резонансная томография при наличии технической возможности.
Боли в копчике, возникающие при наклоне тела вперед, носящие тянуще-ноющий характер, сочетающиеся с болями внизу живота, болями или затруднениями при мочеиспускании, патологическими выделениями из половых органов и т.д., связаны с заболеваниями органов мочеполового тракта. В такой ситуации женщинам и мужчинам врач обязательно назначает общий анализ мочи, анализ мочи по Нечипоренко (записаться), определение мочевины и креатинина в моче, бактериологический посев мочи, анализы на различные инфекции, передающиеся половым путем (записаться) (например, гонорею (записаться), сифилис, уреаплазмоз (записаться), микоплазмоз (записаться), кандидоз, трихомониаз, хламидиоз (записаться), гарднереллез и т.д.), а также цистоскопию (записаться), УЗИ почек (записаться) и органов малого таза. Женщинам также назначается мазок из влагалища на флору (записаться), а мужчинам – мазок из уретры.
При болях в копчике неясного происхождения врачи могут назначать любые анализы и обследования, стремясь выяснить причины дискомфортного ощущения.
Для эффективного лечения боли в области копчика важно правильно установить ее причину. Пациент с такими болями должен обратиться в первую очередь к проктологу. Этот специалист при необходимости направляет пациента (пациентку) к гинекологу, неврологу, хирургу, остеопату. Иногда необходима помощь психотерапевта.
Каждый из этих врачей не только осматривает пациента, но и очень подробно его расспрашивает. Больной должен быть готов детально рассказать о характере боли, ее локализации, вспомнить полученные ранее травмы и перенесенные им оперативные вмешательства.
У части пациентов с болью в копчике точный диагноз установить не удается. Тогда применяют симптоматическое лечение, и в большинстве случаев оно приводит к хорошим результатам. Иногда же боли в области копчика проходят сами собой, без лечения. Но надеяться на это не нужно — при возникновении таких болей обязательно обращайтесь к врачу.
В большинстве случаев боли в области копчика лечат консервативными методами (т.е. без хирургического вмешательства). Комплексное лечение включает обеспечение больному покоя, обезболивание медикаментозными средствами, восстановление нарушенного кровообращения с помощью массажа, мануальной терапии, физиотерапии, упражнений лечебной физкультуры.
Все выявленные сопутствующие заболевания подлежат обязательному лечению.
Для снятия или ослабления отрицательных эмоций применяются (после консультации психотерапевта) нейропсихотропные препараты.
Никакой помощи не могут оказать медики только при болях в копчике у беременных. Противовоспалительные и обезболивающие лекарства беременным противопоказаны. Рентгенологическая диагностика также исключена. Поэтому женщинам приходится терпеть боль в копчике, подкладывая под него мягкую подушку или надувной резиновый круг в форме бублика (продается в аптеках).
Сидеть на таком круге рекомендуется не только беременным, но и всем пациентам с болями такой локализации. Это нехитрое устройство исключает нагрузку и давление на копчик во время сидения, тем самым уменьшая болевые ощущения.
При умеренно выраженных болях в копчике обычно назначают нестероидные противовоспалительные препараты, такие, как напроксен, ибупрофен и др. Эти лекарства вводятся в виде свечей или микроклизм.
Но при сильных болях данные средства неэффективны. Применяются новокаиновые блокады, когда раствор новокаина с помощью шприца вводится в ткани вокруг болезненного места. Кроме новокаина, для проведения обезболивающих блокад могут быть использованы лидокаин, кеналог, гидрокортизон, дипроспан и другие препараты.
Боли в области копчика значительно облегчаются с помощью пальцевого массажа мышц прямой кишки и массажа мышц тазового дна (если имеется их спазм).
Приемы мануальной терапии, проводимые опытным специалистом, улучшают кровообращение в районе копчика, ликвидируют застой крови, снимают спазм мышц и помогают восстановить объем движений копчика.
Иглорефлексотерапия (иглоукалывание) часто применяется при болях в копчике, существенно уменьшая их интенсивность. Правильный выбор биологически активных точек для иглоукалывания может полностью снять боль.

Гимнастика при болях в копчике должна включать следующие упражнения:
1. Лежа на спине на полу, согнуть ноги в коленях и развести их в стороны. Положить ладони рук на внутренние стороны коленных суставов. Стараться соединить колени, одновременно противодействуя руками этому движению.
Число повторов – 8–12 раз с короткими интервалами (10-15 сек.).
2. В том же положении зажать между согнутыми коленями мяч (футбольный, волейбольный или другой такого же размера). Ладони рук положить на живот. С усилием сжимать коленями мяч на протяжении 5–7 секунд, одновременно ладонями препятствуя выпячиванию живота.
Число повторов – 6–8 раз с такими же интервалами для отдыха, как и в первом упражнении.
3. Лежа на спине, зажать мяч между стопами выпрямленных ног. С усилием сжимать мяч стопами на протяжении 5–7 секунд.
Число повторов – 6-8 раз; интервалы – 10-15 секунд.
4. Лежа на спине, развести в стороны согнутые в коленях ноги и приподнять таз на 3-5 секунд. Ягодичные мышцы при этом должны напрячься.
Число повторов – 6-8 раз; интервалы – 10-15 секунд.
Все упражнения при болях в копчике пациент должен выполнять не спеша, размеренно, ритмично, отдыхая между повторами упражнений. Можно включить спокойную музыку. Для большей эффективности рекомендуется делать комплекс упражнений два раза в день.
источник

врач-невролог, гомеопат, стаж работы 22 года
✔ Статья проверена врачом
Известный японский ревматолог: «ЭТО ЧУДОВИЩНО! Российские методы лечения суставов и позвоночника вызывают лишь недоумение. Смотрите, чем врачи предлагают лечить спину и суставы в России: Вольтарен, Фастум гель, Диклофенак, Мильгамма, Дексалгин и другими подобными препаратами. Однако эти препараты НЕ ЛЕЧАТ СУСТАВЫ и СПИНУ, они лишь снимают симптомы заболевания — боль, воспаление, отёчность. Теперь представьте, что. » Читать интервью полностью»
В статье – все причины, почему болит поясница и копчик у женщин и мужчин, болезни внутренних органов и позвоночника, диагностика, первая помощь, медикаментозное лечение, народные средства, массаж, физиотерапия, лечебные упражнения, профилактика.
Болевой синдром, возникающий в области поясницы и копчика, может свидетельствовать о развитии заболеваний позвоночника и иных болезней, затрагивающих внутренние органы. Причина появления синдрома в области спины у женщин часто связана с гинекологическими проблемами, а у мужчин она заключается в перенапряжении малого таза из-за подъема тяжестей и сильных нагрузок.
Боль также может возникать из-за травм, поражений мышц или защемлений нервов у представителей обоих полов. Если поражен крестец – самый нагруженный участок спины, болезнь будет прогрессировать быстро. Лечение должно быть своевременным, не стоит переносить патологию на ногах.
Копчик – нижний отдел позвоночника, включающий в себя 4-5 сросшихся позвонков. Боль, проявляющаяся в этой области, считается аноректальной и чаще всего с ее проявлением сталкиваются женщины в возрасте старше 45 лет, перенесшие беременность и естественные роды.
Синдром способен иметь различный характер своего проявления, но чаще всего он – резкий. Связано это с тем, что основной первичной причиной выступает защемление седалищного нерва. Точно определить причину возникновения боли в копчике без полноценного обследования – невозможно, пациенту стоит посетить не только терапевта, хирурга и травматолога, но и других профильных специалистов.
Обеспечивая устранение проблемы за счет воздействия медикаментов, нужно понимать, что их силы часто бывает недостаточно. Для скорейшего восстановления больной должен строго следовать и соблюдать правила здорового образа жизни.
Для справки! Кокцигодиния – общий термин, подразумевающий боль в копчике.
Причины возникновения боли, характерные для представителей обеих полов – разнообразны. К ним относят:
- различные заболевания опорно-двигательного аппарата;
- травмы;
- опухолевые процессы;
- дегенеративные процессы.
Но, есть определенные заболевания, риск проявления которых присутствует отдельно для женщин и мужчин.
Основой появления дискомфорта в поясничной зоне у женщин могут выступать следующие патологические процессы:
- остеохондроз;
- спондилез;
- спондилоартроз;
- межпозвонковая грыжа;
- нестабильность позвоночника;
- узкий позвоночный канал;
- травмы;
- спазм мышц;
- киста копчика;
- непроходимость кишечника;
- онкологические заболевания малого таза;
- геморрой или проктит;
- гинекологические проблемы и беременность.

При рассмотрении причин возникновения болей в пояснице и копчике у женщин, особое внимание стоит уделить гинекологическим фактором и беременности. Эти причины являются отличительными от мужских и часто выступают ключевыми. Именно поэтому при обращении к травматологу или ортопеду, девушек всегда отправляют на консультацию к женскому доктору. Проведение УЗИ обследования является основой дифференцированной диагностики.
Из-за анатомических особенностей строения, мужской позвоночник считается менее подвижным, потому заболевания опорно-двигательного аппарата проявляются реже. Риск их возникновения растет из-за нездорового образа жизни и игнорирования собственного здоровья.
- Грыжа поясничного отдела позвоночника. Боль может долгое время не беспокоить человека, но когда образование достигнет больших размеров, приступы будут постоянными.
- Киста. Чаще всего появляется после травм или долгих и интенсивных нагрузок.
- Остеохондроз. Дегенеративный процесс, заключающийся в разрушении межпозвоночных дисков. Приводит к поражению нервных окончаний.
- Воспаление седалищного нерва. Провоцируется травмами, переохлаждением, переутомлением.
- Новообразования. Чаще всего диагностируются в молодом возрасте.
- Спондилит. Развивается из-за проникновения бактериальных структур в костные ткани, провоцируя некроз.
- Поражения прямой кишки и простаты.
- Половые инфекции.

Внимание! Рассматривая основные причины боли в копчике, отличительные для мужчин, можно выделить простатит. Заболевание имеет острое и хроническое течение. В первом случае приступы будут периодическими и интенсивными, во втором, боль имеет постоянный характер.
Болевой синдром, проявляющийся в области поясницы и копчика также может быть спровоцирован внешними факторами. Например, повреждениями указанной зоны и избыточным весом. В первом случае дискомфорт должен минимизироваться после продолжительного лечения, во втором, устранить боль поможет только похудение, которое должно проходить под контролем специалиста.
Сразу после получения травмы копчика у пациента может наблюдаться спинальный шок. Это неприятное состояние, сопровождающееся онемением пораженной области, если ушиб серьезный. Состояние сохраняется надолго, а спустя некоторое время возникает болевой приступ. Интенсивность и продолжительность его присутствия зависит от многих факторов:
- локализация очага поражения;
- сила удара;
- возраст больного.

Если острая боль не уменьшает свою интенсивность через сутки, стоит обратить за помощью к врачу. Ситуация считается критической, если пострадавший не чувствует ног, такое часто бывает при ушибе крестца. Восстановление – длительное и оно не гарантирует полное возвращение всех функций.
Лишний вес никому не добавляет здоровья, а особенно человеческому позвоночнику. Избыточная масса тела – это дополнительная нагрузка, которая присутствует постоянно. Если ИМТ выше 27-30, то, вероятнее всего, человек столкнется с болью в крестце.
Дискомфорт будет присутствовать постоянно, становясь более интенсивным под нагрузкой. Для его устранения нужно сбросить вес и заняться спортом. Обратите внимание на то, что массивные физические нагрузки тучным людям – противопоказаны, потому активность должна обеспечиваться под контролем опытного тренера.
Ткань, составляющая мышцу должна быть гибкой и подвижной. Она обеспечивает равномерное расслабление в состоянии покоя и напряжение, создаваемое при движении. При долгом перенапряжении возникает отрицательное влияние на человека и его организм. Такое состояние называют спазмом, он может быть большим и маленьким.

Для многих пациентов именно эта проблема является основной причиной острой боли, заставляющая продолжительно сохранять неподвижное положение. Каждый сдвиг провоцирует более интенсивный приступ.
Внимание! Передавливание кровеносных сосудов внутри мышц – следствие перенапряжения. Негативное воздействие распространяется на нервную систему.
Боль в крестце и пояснице не всегда связана с заболеваниями опорно-двигательного аппарата. Ее причина порой заключается в поражении различных органов малого таза и других систем. В этом случае лечением занимаются не ортопеды и травматологи, а иные специалисты.
Боль в крестце, возникающая в период беременности – распространенная проблема, с которой сталкиваются многие женщины. Особую опасность этот симптом представляет на раннем сроке. Когда вес плода – небольшой, организм матери не сталкивается с существенными нагрузками, потому не должен ощущать изменений. В таком случае стоит обратиться за помощью к гинекологу, особенно, если в совокупности с поясничным дискомфортом возникают следующие симптомы:
- повышается температура тела;
- есть дискомфорт внизу живота, похожий на предменструальную боль;
- отсутствуют какие-либо симптомы токсикоза;
- проявляются признаки интоксикации.
Жгучая боль в спине на раннем сроке может сигнализировать о внематочной или неразвивающейся беременности. Оба состояния – являются жизнеугрожающими и могут стать причиной гибели матери.

В последнем триместре поясничная боль является естественной и провоцирует ее возникновение нагрузка, даваемая на поясницу. Она сохраняется и после родов в первые несколько месяцев. Затем, если нет особых повреждений, и отсутствуют дегенеративные процессы, она исчезает.
Внимание! Проблема боли в крестце, у женщин, перенесших естественные роды, может не устраниться. Часто это происходит из-за серьезных разрывов мышц тазового дна.
Отдельные заболевания и состояния репродуктивной системы также могут провоцировать возникновение боли в области копчика:
- Около 80% женщин сталкиваются с так называемым симптомом ПМС (предменструальный синдром). В этот момент в крови девушки возрастает концентрация простагландинов.
- Рак шейки матки. Опасность состояния заключается в том, что симптоматика на ранних стадиях развития опухоли – отсутствует. Выявить проблему помогает только обследование, которое женщина должна проходить 1 раз в полгода. Лечением болезни занимается онколог-гинеколог, показана операция и химиотерапия. Прогноз на выздоровление является благополучным только на 1-2 стадии.
- Инфекционные процессы, передающиеся половым путем. Лечением занимается гинеколог и венеролог. Симптоматика – различная: зуд и жжение генитальной области, нехарактерные выделения, отличающиеся неприятным запахом. Прогноз на выздоровление – благоприятный при условии обеспечения качественного лечения.
- Эндометрит – воспалительный процесс, охватывающий слизистую оболочку матки. Состояние требует экстренного медицинского вмешательства. Лечение заключается в проведении операции и приеме комбинированных гормональных препаратов, действие которых направлено на восстановление фона.
Что такое эндометрит
- Разрыв яичника. Часто является следствием внематочной беременности. Лечение – исключительно оперативное. Прогноз неблагоприятный, основная цель – сохранить жизнь пациентки, вероятность наступления последующих беременностей и благополучного их протекания сводится к минимуму.
- Киста, и особенно ее перекрут. Лечение подразумевает прием гормональных препаратов, удаление проводится в крайних случаях, когда других возможностей устранить новообразование нет, прослеживается тенденция к росту. Разрыв или перекрут сопровождается острыми болями и общим ухудшением самочувствия, операция проводится экстренно.
- Миома матки. Не менее распространенная женская болезнь. Размер опухоли классифицируют соизмеримо со сроками беременности. Если новообразование достигает больших размеров, проводят операцию. В остальных случаях применяется медикаментозное лечение, по назначению врача-гинеколога.
Что такое миома матки
Боль в области крестца может быть спровоцирована многими гинекологическими заболеваниями, потому игнорировать необходимость посещения женского врача – не следует.
К перечню поражений желудочно-кишечного тракта, способных провоцировать боль в поясничной области относят:
- пенетрирующая язва;
- острый холецистит;
- ретроцекальный аппендицит;
- панкреатит;
Где появляется боль при панкреатите
- кишечная непроходимость;
- синдром раздраженного кишечника;
- язвенный колит;
- болезнь Крона;
- сальмонеллез;
- рак толстого кишечника.
Клиническая картина, характерная для болезней ЖКТ – следующая:
- боль в области живота, иррадиирующая в поясницу;
- тошнота;
- рвота;
- общая слабость;
- отсутствие аппетита;
- нарушения пищеварения;
- рези в животе.
Пациенту стоит обратиться за помощью к терапевту и получить направление к гастроэнтерологу. Для выявления подобных проблем проводится рентгенологическое и УЗИ обследования. Необходим общий анализ крови. После получения результатов, врач установит диагноз и сможет подобрать подходящее лечение. Прогноз на выздоровление зависит от тяжести течения процесса и состояния пациента.
Риск возникновения опухолей в этой области возрастает после проведения операций на позвоночнике. Точные причины развития онкологии до настоящего времени не определены, мутация генов происходит по необъяснимым для науки причинам. К перечню провокаторов развития можно отнести:
- высокие дозы ионизирующего излучения, полученные пациентом;
- контакт, связанный с канцерогенными веществами;
- длительное пребывание под ультрафиолетовыми волнами.
Внимание! Не менее распространенный фактор, повышающий риск развития рака – курение.

Перечень симптомов опасной патологии включает:
- покалывания в пояснице;
- снижение чувствительности бедренной зоны;
- исчезновение рефлексов в области ахиллова сухожилия;
- нарушения эректильной функции и сбои менструального цикла;
- слабость и постоянная усталость;
- активное потоотделение;
- отсутствие аппетита;
- потеря веса.
Обратите внимание на то, что перечисленные симптомы могут быть характерны для менее опасных патологических процессов, охватывающих позвоночный столб.
Для определения диагноза применяются следующие манипуляции:
- рентгенологическое обследование;
- КТ;
- МРТ;
- биопсия;
- лабораторные тесты.
Опухоль быстро растет и рано дает метастазы, поэтому прогноз для пациентов не всегда благоприятный. Он зависит от многих факторов: возраст, пол, степень процесса, общее состояние здоровья. Лечение обеспечивает онколог, применяются хирургические и лучевые методики.
Пилонидальная болезнь – врожденная аномалия кожных покровов, находящаяся вблизи ягодичной складки. Дефект представлен в виде узкого канала, имеющего небольшой выход в коже ягодиц. Это врожденный процесс, формирование которого обеспечивается еще во время внутриутробного развития плода и неправильного формирования крестцово-копчиковой ткани.

Внимание! Состояние считается самой распространенной болезнью позвоночника и встречается не только у взрослых, но и у детей.
Состояние заключается в частичном перекрытии спинномозгового канала. Из-за сжатия наблюдается передавливание корешков. Болевое ощущение возле копчика сопровождается повышением эпидурального давления.
Дискомфорт распространяется на мышцы плеч, затылочную область, наблюдается онемение верхней части туловища. Возможно, появление боли в сердце, сопровождающееся потерей чувствительности. Опасным осложнением является паралич.
Киста копчика – новообразование в подкожно-жировой клетчатке, соединяющееся с внешней средой при помощи эпителиального хода.

К перечню основных симптомов относят:
- боль в нижней части спины;
- повышение температуры тела;
- покраснение и отек ягодиц;
- дискомфорт;
- врастание волос между ягодицами;
- гнойные выделения на слизистых.
Игнорировать перечисленные симптомы – опасно, стоит обратиться к врачу и определить схему лечения.
О нестабильности позвоночника в области пояснично-крестцового отдела свидетельствуют следующие признаки:
- боль ближе к копчику;
- мышечный спазм;
- нарушение подвижности;
- мигрень;
- жжение в пораженной области;
- потеря эластичности спинного каркаса.
Внимание! Возможно возникновение мигрени.
Это дегенеративный процесс, который развивается в основном из-за характерных возрастных изменений и травм. Боль в районе копчика проявляется сильно, сопровождается нарушением подвижности рук и ног. Возможно поражение половых органов и других систем, расположенных в области малого таза.
Боль в области крестца при спондилезе проявляется из-за подъема тяжестей и после резких движений. Характерным является дискомфорт в области икр, проявляющийся при ходьбе. Пациенты отмечают, что они начинают прихрамывать, изменяется походка.

В тяжелых случаях пациентам требуется постельный режим, позволяющий исключить любую физическую активность.
Важно! Если спондилезом поражена грудная клетка, нижняя часть спины также может болеть.
Установить причину боли поможет ее характер, а разобраться с этим – таблица:
| Симптом | Причины |
|---|---|
| Боли в копчике, когда встаешь |
|
| Боль в пояснице, копчике и крестце |
|
| Боли в копчике при месячных |
|
| Боли под копчиком |
|
| Боли в копчике у мужчин |
|
| Боли в копчике при беременности и после родов |
|
| Боли в копчике при наклоне |
|
| Ноющие и тянущие боли в копчике |
|
| Отдает в копчик |
|
| Выше, над копчиком |
|
| Отдает в копчик и левую ногу |
|
| Тянет поясницу и болит копчик |
|
| Боль в ногах, копчике и пояснице |
|
| Болит копчик, поясница и низ живота |
|
| Болит копчик и поясница справа |
|
| При сидении |
|
| Боль в пояснице, отдающая в ягодицу и копчик |
|
| Сильная боль |
|
| Ноющая боль |
|
| Резкая боль |
|
Обратите внимание на то, что четко классифицировать симптомы самостоятельно – затруднительно, лучше обратиться к доктору.
Посетить врача и заняться лечением патологии нужно в таких случаях:
- дискомфорт в поясничной области сохраняется более 3 суток;
Если копчик болит более 2-3 дней, то надо незамедлительно обратиться к врачу
- интенсивность появления синдрома усиливается;
- повышается температура тела;
- прием обезболивающих средств не приносит облегчения;
- появляется тошнота, рвота;
- общая слабость.
Внимание! В экстренном порядке стоит обратиться в больницу женщинам, подозревающим беременность. Совокупность перечисленных признаков способна указывать на внематочную локализацию плода.
Диагностику патологий спины обеспечивает врач травматолог, ортопед. Определить характер патологии помогают следующие методики:
- рентгенография;
- КТ;
- МРТ;
- пневмомиелография;
- миелография;
- ангиография;
- дискография.
В обязательном порядке пациент проходит лабораторное обследование, сдает анализ мочи и крови. Наиболее точными и успешными методами диагностики признаны КТ и МРТ.
Быстро снять болевой синдром помогут следующие положения:
- пациент принимает молитвенную позу, давая упор на руки, поясница должна быть расслаблена;
Поза при боли в копчике и крестце
- можно принять полулежачее положение, подложив под область копчика тонкий валик или подушку;
Поза при боли в поясничной области
- поясницу можно надеть пояс из шерсти – он обеспечит мягкое прогревание и поможет снять нагрузку с нижней части спины;
- поза эмбриона – ноги нужно максимально прижать к животу.
В качестве средства экстренной помощи допустимо использовать препараты группы НПВС в форме таблеток и местных составов. Использовать крем целесообразно при поражении мышц спины, в остальных случаях он неэффективен. Показан пероральный прием Кеторолака, Напроксена, Ибупрофена или Нимесулида в указанных инструкцией дозах.
Перед тем как определить максимально эффективное средство нужно узнать, почему болит конкретная часть тела.
Если причиной является удар области, целесообразно приложить холод. Обратите внимание на то, что лед нужно обернуть полиэтиленовым пакетом и полотенцем, а только потом использовать. Если боль возникла в результате переохлаждения, то помогут тёплые компрессы или электрическая грелка.
Расскажем обо всех типах медикаментов, которые назначают врачи при боли в пояснице и копчике из-за заболеваний позвоночника и суставов.
При острой боли назначают уколы, а затем пациента переводят на таблетки, свечи и мази.
Практически все средства имеют противопоказания, поэтому необходима консультация специалиста.
Это лекарства, которые подавляют боль любой этиологии. При коротком курсе лечения побочные эффекты возникают редко.
- Анальгин – от 20 р.;
- Баралгин М – от 305 р.;
- Солпадеин Фаст – от 165 р.
Это препараты первого выбора при боли и воспалении. Обладают побочными эффектами, самый популярный – боль в желудке. Поэтому применяйте с ними средства, защищающие слизистую оболочку желудка (Омепразол).
Уколы НПВС ставят при острой боли, затем назначают таблетки. Перед применением внимательно изучите инструкцию по применению и не забудьте взять консультацию у невролога.
- Диклофенак (аналоги: Ортофен, Диклак, Вольтарен, Дикловит) – от 25 р.;
- Найз (аналоги: Нимесил, Нимесулид, Нимика) – от 225 р.;
- Кетонал (аналоги: Быструмкапс, Артрозилен) – от 110 р.;
- Кеторолак (аналоги: Кетанов, Кеторол) – от 45 р.;
Кеторолак — самый сильный НПВП
- Лорноксикам – от 220 р.;
- Дексалгин – от 330 р.;
- Пироксикам – от 50 р.
НПВС нового поколения, обладают малым количеством побочных явлений при высокой эффективности:
- Мелоксикам (аналоги: Мовалис, Амелотекс, Артрозан) – от 65 р.;
Мелоксикам — НПВС нового поколения, вызывает мало побочных действий
- Аркоксиа – от 610 р.;
- Целекоксиб – от 150 р.
Миорелаксанты – это средства, расслабляющие мышцы спины. Их назначают вместе с НПВП строго по назначению врача.
- Мидокалм – от 410 р.;
- Метилпреднизолон – от 220 р.;
- Дексаметазон – от 60 р.;
- Кеналог – от 380 р.;
Кеналог эффективен, если не помогли НПВС и миорелаксанты
- Кеналог – от 360 р.;
- Дипроспан – от 230 р.
Обязательно прочитайте хорошую статью:
Эти средства назначают вне стадии обострения для улучшению нервной проводимости. Помогают уменьшить боль, предотвратить обострения болезней. Для видимого эффекта лечение надо проходить курсами.
- Мильгамма – от 305 р.;
- Тригамма – от 190 р.;
- Нейробион – от 305.;
- Комбилипен – от 190 р.
Витамины группы В всегда назначают при заболеваниях позвоночника
По заверениям производителей хондропротекторы восстанавливают хрящевую ткань, защищают её от разрушения. Этим достигается влияние на причину болезни (кроме тяжёлых случаев). Чтобы был виден эффект, лечение проводят курсами не менее 3-4 месяцев.
- Дона – от 1350 р.;
- Алфлутоп – от 1660 р.;
- Мукосат – от 680 р.;
- Хондрогард – от 950 р.;
- Артрадол – от 850 р.
Гомеопатические препараты содержат растительные компоненты. В начале лечения возможно обострения болезни, но затем оно проходит. Назначаются только по назначению врачей.
- Траумель С – от 150 р.;
Траумель С даёт хороший эффект в дополнение к консервативным методам лечения
- Цель Т – от 460 р.;
- Дискус композитум – от 1350 р.;
- Рус-Плюс – от 330 р.
В состав комплексных средств входит два и более активных компонентов.
- Катадолон Форте (НПВП + миорелаксант). Стоит от 920 р.
Катадолон Форте помогает даже при запущенных заболеваниях
- Нейродикловит (диклофенак натрия + витамины группы В) – от 320 р.
- Паноксен (Доларен) (диклофенак + парацетамол) – от 170 р.
- Некст (парацетамол + ибупрофен) – от 170.
Это суппозитории, которые вводят в задний проход. Они обладают меньшим количеством побочных действий по сравнению с таблетками, а действуют та же или лучше.
- Дикловит – от 175 р.;
- ОКИ – от 305 р.;
- Диклофенак – от 45 р.;
- Кетопрофен – от 160 р.;
- Вольтарен – от 320 р.
Отличная статья в тему:
Это местные средства, которые усиливают действие других обезболивающих средств. Их рекомендуют наносить 3 раза в день на протяжении 7-10 дней.
Согревающие обезболивающие мази:
- Финалгон – от 380 р.;
- Никофлекс – от 360 р.;
- Скипидарная мазь – от 60 р.;
- Капсикам – от 390 р.
Разогревающие мази применяют вне периода обострения из-за опасности развития воспаления.
Обезболивающие мази с НПВС:
- Индометацин мазь (Индовазин) – от 75 р.
- Долобене — от 465 р.;
Долобене — эффективный препарат из Германии
- Апизартрон — от 300 р.;
- Вольтарен эмульгель (Диклак, Ортофен, Диклофенак) – от 230 р.
- Фастум гель — от 290 р.;
- Долгит (Ибупрофен) – от 120 р.
- Амелотекс – 195 р.
- Найз — от 275 р.;
- Кетонал — от 415 р.;
- Кетопрофен — от 110 р.;
- Быструмгель — от 260 р.
Хорошая статья в продолжение:
Это ещё более удобная форма местных средств, которые обеспечивают постоянный лечебный эффект, пока находятся на болезненной области. Особой популярностью пользуются пластыри с натуральным составом.
- Версатис – от 920 р.;
- Вольтарен – от 290 р.;
- Кетонал Термо – от 950 р.;
- Перцовый пластырь – от 30 р.
Прочитайте подробнее:
Для устранения боли в пояснице в домашних условиях можно использовать народные средства. Популярностью отличаются такие методы:
- Лопух. Растение нужно распарить в горячей воде и приложить к очагу болезненности. Лучше дополнительно укутать область шерстяным платком. Компресс оставляют минимум на 60 минут, можно на ночь.
- По описанной в предыдущем пункте схеме используют листья белокочанной капусты. Обезболивающий эффект проявляется по тому же принципу, но предпочтительным остается то, что этот овощ можно использовать независимо от сезона.
Листья капусты помогут снять болевой симптом
- Соль. Простой метод. Нужно приготовить крепкий настой из сыпучего компонента, прогреть его, смочить в нем платок и приложить его к пораженной зоне. Обмотать участок полиэтиленом и оставить на ночь.
Интересная статья в продолжение:
Операция при болезнях поясничного отдела проводится только в экстренных случаях. К таковым относят:
- удаление кисты копчика;
- иссечение опухолей в области крестца;
- восстановление анатомической целостности после серьезных травм;
- лечение нестабильности позвоночника;
- при пилонидальной болезни.
Перечисленные заболевания не представляют собой прямое показание к проведению операции. Решение в каждом конкретном случае принимает врач, в зависимости от тяжести течения патологии и общего состояния пациента.
Мануальная терапия способна исправить тяжелые ситуации, но лишь в случаях, когда процессы носят обратимый характер. Сеанс подразумевает массаж пораженной области. Для восстановления требуется несколько подходов. Как правило, специалиста приходится посетить до 10 раз.
Требуйте у мануального терапевта диплом об образовании, и покажите свои рентгеновские снимки перед курсом лечения
Внимание! Выбирая мануального терапевта, стоит скрупулезно изучить отзывы о специалисте. Эта наука сложна, поэтому неопытный доктор может причинить вред больному.
Иглоукалывание и мануальная терапия помогают избавиться от боли в поясничном сегменте в таких случаях:
- остеохондроз;
- чрезмерное напряжение;
- растяжение мышц и связок;
- период после травм;
- наличие грыжи межпозвоночного отдела;
- избыточный вес тела (полнота).
Описанные техники запрещается применять при онкологических процессах.
Массаж – популярная методика физиотерапии, позволяющая предотвратить хронизацию патологических процессов. При постоянном проведении процедуры достигаются такие результаты:
- устраняются застойные явления;
- ускоряется процесс обмена веществ;
- мышцы начинают активную работу;
- устраняется дискомфорт;
- восстанавливается нормальное кровообращение;
- улучшается работа лимфатической системы.
Как лечить кокцигодинию знает врач ортопед, но массажисты говорят, что при боли в пояснице целесообразными являются такие виды массажа:
Физиопроцедуры, обеспечивающие лечение болезней позвоночника и поясничной области, можно проводить в домашних условиях. Для этого необходимо приобрести специальные приборы Алмаг или ДЭНАС. Они выпускаются российским заводом «Еламед».
ДЭНС обеспечивает неинвазивное воздействие, оказывающее регулирующее влияние на многие системы организма человека. Прибор способен запустить работу иммунной системы и повлиять на функционирование гуморальной и нервной. Приспособление используется не только для устранения патологий опорно-двигательного аппарата.
В основе работы этого прибора лежит принцип бегущего импульсного магнитного поля, которое направлено на пораженные ткани человеческого организма. За счет работы устройства снижается интенсивность проявления воспалительных процессов, устраняется боль, отеки и напряжение.
Внимание! Возможность проведения физиопроцедур в домашних условиях следует обсуждать с лечащим врачом.
При постоянном проведении манипуляции с применением приспособлений Кузнецова и Ляпко, достигаются такие результаты:
- расслабление пораженной зоны;
- повышение работоспособности;
- устранение боли;
- повышение иммунной сопротивляемости;
- налаживание процессов регенерации;
- повышение тонуса;
- нормализация процессов обмена веществ.
Домашние сеансы при помощи подобных аппликаторов представляют собой хорошую альтернативу иглорефлексотерапии.
Перед выполнением физических упражнений убедитесь в том, что отсутствует смещение, в противном случае физическая культура может причинить вред. Популярными считаются такие приемы:
- Поза «корова-кошка». Встать на четвереньки, на вдохе прогнуть спину в пояснице, а на выдохе выровнять.
- Приседания. Упражнение выполняется с обеспечением упора в стену. Нужно повторить его 20 раз.
- Выпады вперед. Делаются поочередно на каждую ногу. Необходимо до 10 подходов.
Эти упражнения можно применять, если боль в спине появилась без удара, если присутствует риск смещения позвонков нужно обратиться к врачу. В ином случае занятия способны усугубить ситуацию.
Предотвратить появление острого болевого синдрома в области поясницы можно за счет соблюдения следующих правил:
- Здоровое питание: в рационе человека обязательно должны быть продукты, богатые кальцием. Они помогут повысить плотность костных тканей.
- Ритм жизни. Стоит отказаться от гиподинамии. Даже если работа подразумевает постоянное сидение, нужно находить время на разминки.
- Пешие прогулки на свежем воздухе должны проходить ежедневно.
- Лучше посещать какую-либо секцию, особенно полезно для позвоночника плавание.
- Нужно отказаться от никотиновой и алкогольной зависимости.
- Избегать травм и всяческих повреждений, переохлаждений.
Если у пациента болит поясница и копчик, причина дискомфорта может заключаться в поражениях опорно-двигательного аппарата или болезнью внутренних органов малого таза. Проблема одинаково распространена среди представителей обеих полов, но есть особенности ее возникновения у женщин. Риск образования боли в области копчика возрастает после беременности и перенесенных родов.
При заболеваниях позвоночника болевой синдром часто проявляется периодически, а поражения внутренних органов становятся причиной постоянного его присутствия. Крестец может пострадать из-за травмы, в таком случае проблема сопровождается повреждением мышц и нервов. Любое движение проходит с болью в области спины. Лечение должно обеспечиваться комплексно, нельзя переносить патологию на ногах, иначе могут быть осложнения.
источник
 Что такое эндометрит
Что такое эндометрит Что такое миома матки
Что такое миома матки Где появляется боль при панкреатите
Где появляется боль при панкреатите Если копчик болит более 2-3 дней, то надо незамедлительно обратиться к врачу
Если копчик болит более 2-3 дней, то надо незамедлительно обратиться к врачу Поза при боли в копчике и крестце
Поза при боли в копчике и крестце Поза при боли в поясничной области
Поза при боли в поясничной области Кеторолак — самый сильный НПВП
Кеторолак — самый сильный НПВП Мелоксикам — НПВС нового поколения, вызывает мало побочных действий
Мелоксикам — НПВС нового поколения, вызывает мало побочных действий Кеналог эффективен, если не помогли НПВС и миорелаксанты
Кеналог эффективен, если не помогли НПВС и миорелаксанты Витамины группы В всегда назначают при заболеваниях позвоночника
Витамины группы В всегда назначают при заболеваниях позвоночника Траумель С даёт хороший эффект в дополнение к консервативным методам лечения
Траумель С даёт хороший эффект в дополнение к консервативным методам лечения Катадолон Форте помогает даже при запущенных заболеваниях
Катадолон Форте помогает даже при запущенных заболеваниях Долобене — эффективный препарат из Германии
Долобене — эффективный препарат из Германии Листья капусты помогут снять болевой симптом
Листья капусты помогут снять болевой симптом Требуйте у мануального терапевта диплом об образовании, и покажите свои рентгеновские снимки перед курсом лечения
Требуйте у мануального терапевта диплом об образовании, и покажите свои рентгеновские снимки перед курсом лечения