Болезненные проявления в спине знакомы нам практически с детства, а особенно в грудном отделе позвоночника. И дело здесь не только в позвоночнике. Боль в спине выше поясницы может возникнуть из-за целого ряда болезней, которые не выбирают возраст. Итак, что порождает подобное явление?
По традиции, начнем все же с болезней, имеющих прямое отношение к тематике нашего сайта.
Чаще всего болит спина выше поясницы из-за:
- Грудного сколиоза и кифоза
- Мышечного миозита
- Грудного остеохондроза и других ДДП
- Травм спины грудного отдела
- Инфекционных и опухолевых процессов в позвоночнике
Список приведен по степени убывания частоты заболевания.
Это означает, что чаще всего болит спина все же по причине искривлений позвоночника во фронтальной и боковой плоскостях — сколиоза и кифоза. Почему именно лидируют искривления?
В первую очередь, потому что сколиоз и кифоз (сутулость) — это болезни молодости, сохраняющиеся часто на всю жизнь. Это — результаты и неправильной осанки, и всевозможных «болезней роста», и внутренних процессов
Практически невозможно среди взрослых найти человека без сколиоза или кифоза той или иной степени.
- Длительно существующее искривление порождает неодинаковый тонус мышц спины
- Повышенный тонус и спазмы мышц порождают боль
- А дальше эти процессы только увеличиваются:
Спазм мышц углубляет искривление и область мышечного напряжения
Сколиоз грудного отдела — не всегда первичен, он может быть и стабилизирующим, то есть возникать в противовес искривлениям в других отделах позвоночника:
так, тазовое смещение влево приводит к поясничному смещению вправо, которое в свою очередь уравновешивается левым грудным смещением.
Мышечный миозит как воспаление также вызывает спазмирование мышц и приключается часто из-за повседневных причин:
- Потоки холодного воздуха (сквозняки, кондиционеры)
- Нагрузка на мышцы грудного отдела (ношение груза на вытянутых руках, игра в волейбол, плавание )
Но миозит склонен перерастать в хроническую форму, а это уже гораздо более серьезное явление
Грудной остеохондроз — довольно редкое явление из-за малой природной мобильности этого отдела. Обычно он возникает:
- На фоне системных заболеваний (артритов и спондилитов)
- При имеющемся уже остеохондрозе в других отделах
- При неподвижном образе жизни
- В результате травм и операций
Травмы могут вызвать боли выше поясничной области, если повреждены, например, позвонки T10 — Т12
Туберкулез кости, остеомиелит, опухоли позвонков и спинного мозга в нижних грудных отделах тоже дают постоянные болевые ощущения в спине
Характер боли из-за позвоночных патологий
Во всех описанных выше случаях болевые ощущения могут быть различны.
Хронические ноющие боли, чувство дискомфорта наблюдаются при:
- хронических дегенеративных дистрофических процессах и миозите
- сколиозе первой и второй степени
- небольших травмах
- начальных стадиях туберкулеза или рака
По мере развития заболеваний, при серьезных травмах болевые приступы более серьезные, они могут быть:
- в виде прострелов, ударов кинжала, жгучими
Почему меняется характер боли?
Потому что в процесс начинают вовлекаться нервные окончания, которые сдавливаются и воспаляются.
У позвоночных патологий есть еще одно свойство:
Боль в спине, вызванная болезнями позвоночника, обычно усиливается при движении
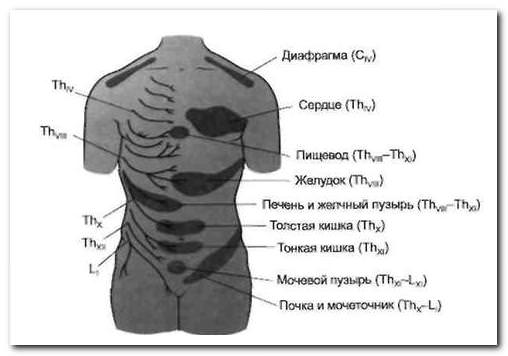
Боль в спине выше поясницы может быть отраженного характера — как отголосок внутренних болезней, очаг которых может находиться как в грудном, так и поясничном отделах спины.
Болезни, вызывающие боль выше поясницы
Болезни сердца, в частности:
- При инфарктах передней стенки — боль интенсивная на протяжении 15 — 90 минут, затем может купироваться. Появляются симптомы сердечной и легочной недостаточности, аритмии. Боль отдает в грудину, в спину под левую лопатку
- Если одновременно имеется грудной остеохондроз, то может возникнуть боль по опоясывающему типу с симптомами межреберной невралгии, усиливающаяся при сгибании спины
- При инфарктах задней стенки — болевые ощущения легко спутать с гастритом или язвой: они отдают в область желудка и могут также отражаться выше поясницы
- Стенокардия — внезапно возникающая боль за грудиной (спровоцировать ее могут нагрузки стрессы), длящаяся около 15 минут. Проецируется также между лопатками и под левую лопатку
Простудные заболевания:
- Пневмония, плеврит
- Грипп, бронхит
Болит в спине при этих болячках также по-разному:
- При пневмонии, которая может быть и безболезненной, часто развивается так называемый сухой плеврит, проявляющийся болями в грудном отделе при дыхании и сухим кашлем.
Сухой плеврит сопутствует также туберкулезной легочной инфекции - При гриппе боль вызывается высокой температурой и вирусной инфекцией, из-за чего и ломит мышцы и суставы в пояснице и областях выше ее
- Болевое ощущение при бронхите чаще мышечной природы и возникает обычно после нескольких дней сильного кашля:
- Кашель вызывает спазм в грудных и реберных мышцах
- В свою очередь мышечный спазм может сдавить нервы и вызвать межреберную невралгию
Заболевания ЖКТ
Все болезни ЖКТ имеют острую и хроническую форму.
Ниже приведены симптомы острых заболеваний органов желудочно-кишечного тракта
- Язва желудка
Может провоцировать кинжальные боли в середине брюшины, отдающиеся в груди, области сердца, выше поясницы. Их характерная особенность — привязанность к приему пищи, тошнота, почерневший кал - Панкреатит
Острая боль под ребрами, концентрирующаяся чаще слева, переходящая и на заднюю часть спины, в область поясницы, почему ее и называют опоясывающей. Сопровождается рвотой, тошнотой, высокой температурой, кишечным расстройством, метеоризмом, дробным калом - Холецистит, желчнокаменная болезнь
Болит под ребрами слева, отдаваясь сзади, чуть выше поясницы, в основном, через несколько часов после еды. Также могут возникнуть тошнота и чувство тяжести, привкус горечи во рту.
Особо сильная боль при закупорке камнем желчного протока. Она способна резко исчезнуть (при выходе камня) и перемещаться ниже, по мере его продвижения по кишечным путям
Почечные заболевания
Болевые ощущения при пиелонефрите, гломерулонефрите и почечных камнях разные по интенсивности, зависят от того, в хронической или острой стадии заболевание:
- Хронические почечные нефриты дают умеренную ноющую боль в пояснице
- Обострения и камни — очень интенсивную, при высокой температуре, болезненном мочеиспускании и уменьшении суточного количества мочи
Проекция боли в неожиданных местах, значительно выше или ниже их источника — это особенности всех гнойных воспалительных процессов, которые могут закончиться экстремально.
Поэтому, если ноющая боль внизу живота вдруг стала кинжальной и отдается в область поясницы и даже выше, а температура при этом увеличилась, то такие признаки могут говорить о каком-то прорыве абсцесса и о начале перитонита, источниками которого могут быть:
- Аппендицит
- Гинекологические болезни (кисты, миомы, злокачественные опухоли)
Отраженная боль в спине, причина которой какие-то внутренние болезни, обычно постоянна и ноюща и может периодически носить приступообразный острый характер. Она всегда сопровождается дополнительными симптомами, свидетельствующими о дисфункции какого-либо органа
Лечение обычно начинается с внешнего осмотра и приборной с диагностики:
Затем устраняется сам болевой симптом. Исключение — те случаи, которые требуют срочного хирургического вмешательства.
Далее начинается основная фаза лечения, цель которой — устранить сам источник болезни. Например:
.
При сколиозе это:
При болезнях внутренних органов:
- лекарственная терапия
- операция
Затем идет восстановительная фаза:
Видео: Упражнения от боли в пояснице
источник
В российской неврологии боль в спине часто объясняют протрузией или грыжей. Но весь мир думает по-другому, а я стараюсь донести до вас современные мировые взгляды простым языком.
В нашем теле с годами происходят изменения. Кожа малыша нежная, упругая. В 30 лет, как бы мы ни прибегали к косметическим процедурам, она уже не такая. А представьте моряка, который всю жизнь провел в плаваниях: его кожа грубая и морщинистая.
То же самое происходит с нашим позвоночником. В большинстве случаев протрузии и грыжи — естественные возрастные изменения. Если в вашей жизни много провоцирующих факторов, например, ношение тяжелых грузов, то вероятность заполучить большую грыжу увеличивается.
Многочисленными исследованиями установлено, что протрузии дисков встречаются у здоровых людей: в 20 лет — до 40% обследованных (напомню, это пациенты без боли в спине), в 70 лет — до 90%. Кроме того, выраженность изменений на МРТ не связана со степенью болевого синдрома: при большой грыже боли может не быть совсем, а при маленьких протрузиях у пациента может быть сильная боль (потому что причина не в протрузиях, а в другом).
Конечно, вызывает! Примерно в 1-4% от всех случаев боли в спине.
Грыжа приводит не только к боли, но и к другим расстройствам: нарушению чувствительности, изменению рефлексов, иногда снижению мышечной силы. Все это грамотный врач определяет в ходе неврологического осмотра. Если сила мышц достаточная, рефлексы при постукивании молоточком симметричные, не ослабленные, чувствительных нарушений нет, то крайне маловероятно, что боль в спине обусловлена грыжей.
Кроме того, сдавливая спинномозговой корешок на определенном уровне (если Вы почитаете результаты МРТ, увидите, что описаны протрузии и грыжи на уровне, например C3-C5 или L5-S1), грыжа вызывает не просто снижение чувствительности где попало, а в определенных сегментах, и строго определенные изменения рефлексов. Невролог соотносит уровень поражения с данными МРТ.
Все причины боли в спине можно разделить на 3 группы: неспецифические, специфические и корешковые.
Неспецифические — до 85%, обусловлены мышцами, связками, сухожилиями, мелкими суставами.
При неврологическом осмотре нет никаких настораживающих симптомов и признаков поражения нервных корешков, боль усиливаются при движении, уменьшаются в покое, чаще всего связана с неправильным двигательным стереотипом.
Острая боль возникает после неудачного поворота, наклона, вынужденной позы, например, сон в неудобном положении — и наутро невозможно повернуть шею. Хроническая боль часто обусловлена тем, что человек дает слишком большую нагрузку на одни группы мышц и совсем не нагружает другие.
Длительная работа в сидячем положении, ношение ребенка на одном боку — это неверные двигательные стереотипы. Можно бесконечно пить таблетки, но пока вы не поменяете свою двигательную активность, высока вероятность, что боль вернётся. Конечно, активность должна быть с умом.
ни рентген, ни МРТ не нужны, только осмотр врача. Почему? Там либо ничего не обнаружат, либо найдут протрузии/грыжи, не имеющие отношения к делу.
Специфические — до 10%: перелом позвоночника, туберкулез, остеомиелит, абсцесс, стеноз позвоночного канала, новообразование, анкилозирующий спондилит и другие.
Кроме боли в спине могут быть другие симптомы (повышение температуры, похудение) да и сама боль имеет необычные характеристики, например, не зависит от движения или усиливается в покое, ночью.
Анализ крови, рентген, МРТ, ПЭТ-КТ — все зависит от предполагаемой причины.
Корешковые — до 4% (по некоторым данным до 10%), вызваны сдавлением нервного корешка вследствие грыжи.
Может понадобиться МРТ позвоночника, но необходимость в каждом случае определяет врач.
Задача врача — определить, к какой из 3 групп причин относится боль, от этого будет зависеть дальнейшая тактика.
Существует система «красных флагов» ? — симптомов, которые должны вызвать у врача диагностическую настороженность:
- возникновение боли с новыми, необычными характеристиками в возрасте менее 20 или более 55 лет;
- боль, не зависящая от движения, боль в покое;
- усиление боли в ночное время;
- нарастающий со временем характер боли;
- отсутствие облегчения боли или ее усиление после пребывания в лежачем положении;
- локализация боли в грудном отделе позвоночника или в грудной клетке;
- длительное недомогание, лихорадка, необъяснимая потеря массы тела.
- перенесенная в недавнем прошлом травма спины;
- наличие в анамнезе онкологических (злокачественных) заболеваний;
- персистирующая инфекция;
- остеопороз;
- длительный прием кортикостероидов (в том числе в виде ингаляций);
- применение антикоагулянтов;
- внутривенное употребление наркотических препаратов;
- иммунодефицит (в том числе ВИЧ-инфекция), прием иммуносупрессивных препаратов.
- наличие у пациента очаговой неврологической симптоматики (слабость конечностей, онемение, нарушение мочеиспускания и дефекации);
- болезненность при пальпации и перкуссии позвоночника, усиление боли при натуживании;
- выраженная деформация позвоночника;
- пульсирующее образование в брюшной полости.
Наличие этих симптомов (особенно совокупности) у пациента с болью в спине должно заставить врача получше подумать о причине боли и исключить серьезную патологию.
С проведением МРТ при боли в спине есть 2 крайности: делать ее всем подряд «на всякий случай» и не делать исследование тогда, когда оно действительно нужно. Разбираемся вместе с вами.
Если боль в нижней части спины возникла у пациента младше 50 лет, она не иррадиирует в ноги, не сопровождается лихорадкой и неврологический симптоматикой (слабость мышц, нарушение рефлексов и чувствительности, нарушение мочеиспускания и дефекации), в прошлом не было опухолей, то с вероятностью 99% боль носит неспецифический характер и связана с вовлечением мышц, связок, сухожилий, мелких суставов.
Чтобы приблизить эту вероятность к 100% мы оцениваем пациента в динамике и смотрим, уменьшается ли боль после лечения или нет. Если сделать такому пациенту МРТ позвоночника, никакой важной информации мы не получим.
Даже если будут найдены грыжи или протрузии, это ни на что не повлияет.
Во-первых, у пациента без неврологический симптоматики грыжи и протрузии являются случайной находкой и не связаны с болью в спине. Эта мысль так трудно приживается в умах пациентов и коллег, но тем не менее это так.
Во-вторых, находки на МРТ в виде немых, молчащих грыж и протрузий никак не повлияют на лечебную тактику.
Но как же не пропустить другую серьезную патологию? Для этого есть красные флаги ?, которые мы уже обсудили. Врач анализирует все эти настораживающие симптомы (в совокупности, а не по отдельности), после чего принимает решение о необходимости МРТ.
источник
Боль в спине выше поясницы явление нередкое и встречается у каждого второго человека хотя бы раз в жизни. Но многие игнорируют неприятный симптом, даже не подозревая, насколько серьезными могут быть заболевания, вызвавшие болезненность. Каковы же причины боли в спине, способные вызвать сильный дискомфорт и другие осложнения?
Боль в спине выше поясницы может возникать по разным причинам. Они подразделяются на несколько категорий: болезни позвоночника и заболевания внутренних органов. Но существуют ситуации, когда болезненные ощущения появляются с правой или левой стороны поясницы и это является показателем нормы.
Остеомиелит позвоночника – инфекционное поражение позвоночного столба, при котором внутри него образуются гнойные скопления. Основные причины заболевания: пожилой возраст, механическое повреждение позвоночника, хронические заболевания (кариес, отит, тонзиллит и т. д.), инфекционные болезни. Среди молодого населения широко распространено заболевание у наркоманов.
Возбудитель попадает к костям позвонков с током крови и, при недостаточно крепкой иммунной системе, начинает активно размножаться. Больные остеомиелитом ощущают острую боль в месте локализации патологического процесса, поднимается температура тела, появляется озноб, слабость, повышенное потоотделение. Кроме места, где поражен позвоночник, болям мышцы с левой и правой части спины, имеется отечность и гиперемия пораженных тканей.
Остеопороз – хроническое прогрессирующее заболевание скелета, при котором происходит размягчение плотности костной ткани. Распространенно заболевание преимущественно среди женщин, особенно в период климакса и менопаузы. Причиной остеопороза могут стать большой стаж курения, злоупотребление спиртным, недостаточная физическая активность, неправильное питание и дефицит кальция в организме, длительный прием гормональных средств, неправильная работа щитовидной, поджелудочной железы и надпочечников.
Долгое время заболевание может протекать бессимптомно, а появляются лишь тогда, когда болезнь имеет выраженную степень, проявляющееся в частых переломах костей. Кроме этого, уменьшается рост примерно на 2–3 см, появляется сильная сутулость, указывающая на перелом позвонков, резкие боли с обеих сторон от позвоночного столба, судороги нижних конечностей в ночное время и рано утром, ногти становятся ломкими и расслаиваются, волосы начинают сечься и выпадать.
Остеосаркома – злокачественное новообразование, появившееся из костной ткани. Чаще всего развивается как самостоятельное заболевание, но были зарегистрированы случаи появления ее на фоне хронического остеомиелита. Отличие остеосаркомы от других опухолей заключается в бурном течении и раннем развитии метастаз.
Болевой синдром по характеру может чуть напоминать ревматическую миалгию, миозит и т. д., с ростом самой опухоли в процесс вовлекаются и соседние ткани, как результат – болезненность усиливается. Мягкие ткани становятся отекшими, появляется сеть мелких вен над пораженной областью. Спустя некоторое время, боль становиться крайне сильной, начинает лишать нормального сна, при этом обезболивающие препараты перестают помогать
Существует немало причин, которые вызывают боль в спине и при этом несвязаны с ней. Чаще всего можно диагностировать у пациентов следующие патологии:
- кровотечения в малом тазу или брюшной полости;
- сдавление нервных окончаний в грудине;
- гинекологические заболевания;
- расслаивающаяся аневризма аорты;
- язвенная болезнь желудка и 12-перстной кишки;
- расстройство в работе органов пищеварения;
- опоясывающий лишай;
- дисфункция органов мочевыделительной системы;
- доброкачественные и злокачественные новообразования;
- заболевания сердечно-сосудистой, дыхательной системы.
Прежде, чем избавиться от боли в спине, проконсультируйтесь у специалиста. Причин появления боли достаточно много, так же и лечение будет совершенно разным. Если принимать препараты, не назначенные врачом, то можно нанести еще больший вред своему здоровью.
Беременность – прекрасный период, когда женщина вынашивает ребенка. Но иногда, это время прерывается неприятными симптомами, такими как боль в позвоночнике или другой части спины. Явление это нередкое, сталкивается с ним практически каждая женщина, начиная со второго триместра беременности. Связано это с тем, что в организме вырабатывается гормон релаксин, способствующий расслаблению мышц и суставов.
Происходит прибавка в весе, изменяется центр тяжести вперед и появляется дополнительная нагрузка на позвоночник, кроме того, растущий плод и матка сдавливают кровеносные сосуды и нервы рядом с позвоночным столбом. Боль в области поясницы самая распространенная, но может отдавать в плечи, верхнюю часть спины, грудную клетку. Начиная с 38 недели беременности, у женщины начинают появляться ложные схватки, которые сопровождаются тупой болью в области живота и сзади спины, усиливающейся при движении или любом изменении положения тела.
Терапия всегда зависит от причины развития болей и направлена на то, чтобы ликвидировать симптомы патологии. Практически в каждом случае допустим прием обезболивающих или спазмолитических средств.
Если болит спина выше поясницы, то прибегают к следующим методам ее купирования:
- немедикаментозное лечение – с его помощью можно поддерживать нормальное состояние спины за счет проведения лечебной физкультуры, физиотерапевтических процедур, специальных средств для поддержания и фиксации позвоночного столба, ортопедические матрасы и многое другое;
- медикаментозная терапия – помогает купировать болевые ощущения за счет применения обезболивающих лекарственных средств, витаминов группы В, наружных мазей, кремов и т. д.;
- хирургический способ купирования боли – метод, который применяется очень редко и в тяжелых случаях болезни.
источник
Боль в спине выше поясницы еще пару десятков лет назад беспокоила разве что старшее поколение, но за эти два десятилетия она стремительно «помолодела». И на сегодняшний день данная проблема уже знакома тем, кто лишь недавно отметил свой двадцатипятилетний юбилей. Почему так происходит и кто в этом виноват, попробуем разобраться более детально. А главное — попытаемся ответить на вопросы о том, как предотвратить болезнь и как с ней справиться, если она уже стала «спутницей» повседневной жизни.
Если появилась боль в спине, причины следует искать изначально в образе жизни. Ведь именно этот аспект современности, кроме различных технических благ цивилизации, делает человека пассивным и приводит к гиподинамии. Многие из нас большую часть своего времени проводят сидя за компьютером, не задумываются о правильной осанке и столь необходимых физических нагрузках. А в это время их мышцы атрофируются, мышечный скелет прекращает полноценно выполнять свою функцию, вследствие чего происходят изменения в позвоночном столбе.
Таким образом, современный человек сам, поддавшись всем соблазнам, которые предоставил технический прогресс, разрушает свой организм практически с детства. Однако природа продумала и это: в нашем позвоночнике есть множество нервных окончаний, которые сигнализируют об опасности. Вот и боль в спине выше поясницы — это сообщение организма о том, что следует немедленно заняться своим здоровьем и перестроить жизнь на новый лад.
Несмотря на то что чаще всего боль в спине появляется по вине самого больного, не стоит сбрасывать со счетов генетическую предрасположенность к болезням позвоночника и врожденные недуги.
Так, например, наследственная теория, которую изучают ученые много лет, подразумевает передачу на генном уровне предрасположенности к дегенеративным процессам в позвоночном стволе. Кроме того, сильные боли в спине могут быть следствием спондилолиза. Эта аномалия развития, которую кроха получает по наследству от своих родителей, предполагает наличие расщелин в дужках позвонка.
Стоит также отметить, что некоторые из наследственных и врожденных недугов могут не выявляться в детском возрасте. Но при наложении какого-то конкретного фактора на другие, например, на малоподвижный образ жизни, могут проявиться во всей своей «красе».
При рождении опорно-двигательный аппарат крохи еще очень слаб, малыш не может удерживать голову, сидеть и тем более ходить. Однако в тот момент, когда у маленького человечка появляется хватательный рефлекс, и он уже может на несколько секунд удерживать в ручке игрушку, становится понятно, какая сторона тела у него развивается лучше.
Так, если человек – левша, он в большей степени нагружает именно левую сторону своего тела, а правша, соответственно, правую. За годы такого дисбаланса позвоночный столб искривляется, а его диски сплющиваются, защемляя нервные корешки. Так и появляется боль в спине выше поясницы.
Многие из школьных уроков анатомии так и не уяснили, что опорно-двигательный аппарат — это не только позвоночник, но и множество соединительных и поддерживающих тканей организма. И одной из таких составляющих являются мышцы живота. Именно по причине слабости этих тканей (когда нагрузка на позвоночник увеличивается) многие беременные женщины испытывают сильные боли в спине. Для исправления такой «несправедливости» будущим мамочкам рекомендуют носить бандаж.
Нередко болевые ощущения в грудном отделе позвоночника сигнализируют о патологических процессах, не связанных с нарушениями опорно-двигательного аппарата. Так, боль в спине выше поясницы может оказаться симптомом заболеваний почек, органов ЖКТ, сердца и даже дыхательной системы. Если причиной миалгии является острый пиелонефрит, то клиническая картина, кроме болевого синдрома, характеризуется повышением температуры, нарушениями мочеиспускания и отечностью.
Возникновение болей в спине преимущественно с левой стороны может свидетельствовать о сердечных заболеваниях, таких как стенокардия, инфаркт миокарда и др. При панкреатите локализация болевого синдрома более обширна и захватывает грудной отдел позвоночника вместе с подвздошными областями.
А вот если появились боли в спине в области поясницы, причины могут быть и гинекологическими. Особенно часто такой симптом характерен для запущенных форм воспалительных процессов.
Многие считают, что если появились боли в области грудного и поясничного отдела позвоночника, следует незамедлительно изменить образ жизни и заняться спортом. Однако подобное мнение ошибочно. Ведь даже если миалгия стала следствием нарушения осанки, без правильного медицинского подхода можно только усугубить проблему.
А вот что действительно следует сделать человеку при болевом синдроме – это обратиться за квалифицированной медицинской помощью. Ведь только профессионал сможет по анамнезу и результатам клинических и лабораторных исследований установить истинную картину болезни. И лишь потом, с учетом индивидуальных особенностей пациента, назначить комплексную терапию.
Стоит также напомнить, что если у человека боль в спине, причины могут быть не только в проблемах с позвоночником, но и в нарушении работы внутренних органов. В таких ситуациях только полная диагностика и профессионализм врачей смогут вернуть здоровье пациенту.
Лечение боли в спине начинается уже с момента обращения к доктору, так как специалист сможет назначить одно из медикаментозных средств, которое способно уменьшить болевой синдром еще до получения результатов клинических исследований (при этом не навредив больному, чего нельзя сказать о самолечении).
Далее пациенту проводят МРТ позвоночника. Этот метод позволяет оценить реальное состояние позвонков и дисков, а также выявить более тяжелые недуги, в том числе и наличие новообразований.
В некоторых случаях, по усмотрению врача, комплекс диагностических мероприятий может быть дополнен ЭКГ или другими исследованиями.
Как уже было сказано выше, лечение боли в спине начинается с определения её причин. И если они кроются в заболеваниях внутренних органов, то следует все силы направлять именно на устранение этих патологических процессов.
В остальных же случаях, когда провокатором болей является мышечная слабость, искривление позвоночного столба и защемления нервных корешков, к лечению следует подходить комплексно.
В зависимости от интенсивности болевого синдрома, причин его возникновения и индивидуальных особенностей пациента, при миалгии может применяться медикаментозная терапия. И она не сводится только к тому, что человеку рекомендуют принимать только обезболивающее при боли в спине. Препараты должны оказывать еще и противовоспалительное, а также спазмолитическое действие.
Если пациента беспокоит сильная боль в спине выше поясницы, врач может назначить сильнодействующий наркотический препарат и выписать рецепт на его приобретение. Однако с лекарствами данной группы следует быть очень внимательными и четко соблюдать систему дозирования. К ним относятся такие средства, как «Морфин», «Кодеин», «Трамадол» и др.
Из группы анальгетиков-антипиретиков (для снятия жара и обезболивания) человеку могут прописать парацетамол или анальгин. Из НВСП чаще всего назначают средства «Ортофен», «Диклофен», «Вольтарен» и др. К этой же группе можно отнести и аспирин, а также медикаменты с идентичным действующим веществом в основе.
Кроме лекарств в таблетированной форме, врач может рекомендовать использование мазей и кремов, оказывающих обезболивающее и противовоспалительное действие. Это может быть препарат «Финалгон», «Кетонал», «Фастум гель » и многие другие.
Конечно, с помощью медикаментов снять болевой синдром достаточно просто, но вот справиться с причиной его появления, только принимая таблетки, практически невозможно. Поэтому врач подбирает в индивидуальном порядке для каждого своего пациента ряд мероприятий, которые не только на некоторое время избавят от боли, но и искоренят недуг полностью. Для этого могут быть назначены различные физиотерапевтические процедуры (массажи, иглотерапия, ЛФК), а также различные приспособления для укрепления и фиксирования позвоночника.
При боли в спине в области поясницы, причины которой врачи не могут устранить с помощью комплексной терапии, может применяться оперативный метод лечения.
источник
Характерные для многих горожан сидячий образ жизни и гиподинамия приводят к тому, что все чаще даже достаточно молодые люди жалуются на боль в спине чуть выше поясницы. К сожалению, появление этого симптома обычно говорит о развитии одной или нескольких патологий.

Основные причины того, что болит спина ниже лопаток, но выше поясницы:
- патологии позвоночника;
- мышечное перенапряжение;
- онкологические заболевания;
- сердечно-сосудистые болезни;
- заболевания ЖКТ;
- травмы.
Для адекватного лечения требуется точная диагностика. Самостоятельно подбирать лечебные средства опасно, ведь некоторые из них противопоказаны при многих патологиях, вызывающих болезненность в поясничном отделе.
1. Болезни внутренних органов
Предположить причину отраженной боли возможно по сопутствующим признакам:
- тошнота, расстройства стула, рвота сообщают о наличии болезней желчного пузыря, печени, желудка или кишечника;
- болезненное и/или частое мочеиспускание, повышение температуры сигнализируют о нарушении работы почек;
- изменения сердечного ритма, скачки давления указывают на кардиозаболевания.
Спина чуть выше поясницы может болеть и при некоторых онкологических процессах. Развитие опухолей довольно долго проходит бессимптомно, поэтому при появлении болевых ощущений необходимо сразу же пройти диагностику, чтобы при обнаружении новообразования вовремя начать лечение.
2. Деформации позвоночника
Изменения анатомии позвоночного столба способны приводить к интенсивным болям. При искривлении позвоночника неправильно распределяется статическая нагрузка, происходит смещение внутренних органов, защемляются нервные корешки, возникает постоянное напряжение мышц. Со временем деформация может усиливаться, вызывая все больший дискомфорт. Обратите внимание: искривление позвоночника случается не только у детей, но и в более старшем возрасте.
Сквозняк и переохлаждение могут стать причиной миозита – воспалительного мышечного заболевания, причину которого люди обычно описывают коротко: «застужена поясница». Нередко при этом наблюдаются ноющие, «горячие» боли в спине выше поясницы и по бокам. Без лечения миозит зачастую становится хроническим или вызывает развитие других болезней.
4. Артроз и остеохондроз
Эти дегенеративные заболевания вызывают разрушение межпозвонковых дисков, которые постепенно становятся тонкими и хрупкими, перестают выполнять амортизирующие функции. Со временем данные патологии проводят к:
- ограничению подвижности;
- онемению конечностей;
- постоянным болям;
- образованию протрузий;
- параличу.
Артроз и остеохондроз могут возникнуть из-за травмы, перенесенных инфекций, сниженной физической активности, искривления позвоночника и других факторов. Сначала возникают скованность и слабая болезненность, которые со временем усиливаются. Неприятные ощущения могут усугубляться после физической нагрузки, нервного перенапряжения, к концу трудового дня. Зачастую спина болит выше поясницы с обеих сторон, поэтому такое недомогание не всегда связывают с позвоночником. Опоясывающая болезненность связана с постоянным перенапряжением спинных мышц, которые берут на себя часть функций позвоночника.
Нередко пациенты задаются вопросом, почему спина выше поясницы болит по-разному. При заболеваниях позвоночника характер дискомфортных ощущений способен меняться из-за разных факторов. Это инфекции, переутомление, мышечное напряжение, воспалительные процессы, защемление нервов и прочее.
Могут отмечаться боли следующего характера:
- «прострелы»;
- тянущие;
- с онемением конечностей, ягодиц, спины;
- с ощущением жара в болезненной области.

- рентген;
- МРТ;
- КТ;
- анализы мочи и крови;
- люмбальная пункция;
- УЗИ внутренних органов.
Обследование позволит выявить причину болезненности и сопутствующие нарушения: сужение артерий, деформацию межпозвонковых дисков и так далее.
На ранних стадиях болезней позвоночника нужны только консервативные лечебные методы, но на поздних этапах может быть необходима операция, причем добиться полного восстановления будет уже невозможно, хирургическое вмешательство поможет лишь справиться с опасными для жизни нарушениями и улучшить состояние больного. В начале развития артроза, остеохондроза, протрузий и других заболеваний при условии качественной медицинской помощи и выполнения пациентом всех назначений высоки шансы на полное излечение.
В лечебный план, как правило, входят:
- прием медикаментов;
- физиотерапия;
- массаж;
- ЛФК;
- мануальная терапия;
- иглоукалывание;
- ношение ортопедических приспособлений (при необходимости);
- диета.
Лекарственные средства помогают справиться с воспалением и нестерпимой или ноющей болью в спине выше поясницы, устранить перенапряжение мышц и восстановить хрящевую ткань. Для этого применяются обезболивающие средства, противовоспалительные препараты, витаминные комплексы, хондропротекторы, миорелаксанты и некоторые другие медикаменты. Но для полного восстановления медикаментозной терапии недостаточно, необходимы также нелекарственные методы.

Для профилактики болезненных ощущений нужно регулярно делать зарядку, следить за осанкой, избегать переохлаждения и физических перегрузок.
Сеть клиник «Здравствуй!» занимается лечением суставных болезней и патологий позвоночника. Все клиники находятся неподалеку от станций метро, что особенно удобно для пациентов с нарушениями подвижности или сильной болью. Новейшее диагностическое оборудование позволяет выявлять патологии на ранней стадии. Опытные врачи назначают каждому пациенту наиболее эффективный для его случая план лечения и реабилитации с применением современных и классических методов.
источник
Практически каждый человек обращался к врачу с жалобой на боли в спине. Нередко боль выше поясницы и по бокам появляются в результате переохлаждения, травм или из-за нарушений в функционировании внутренних органов.
Рассмотрим более подробно, какие заболевания могут проявляться болезненными ощущениями над поясничным отделом.
Наиболее вероятными причинами, которые провоцируют болезненные ощущения в позвоночнике выше поясницы, являются:
- Заболевания дыхательной системы (плеврит, развитие онкологии легких или бронхов, пневмония);
- Межреберная невралгия;
- Заболевания мочеполовой системы;
- Травмы спины;
- Заболевания позвоночника.
Остеохондроз — дегенеративный процесс разрушения костной ткани позвоночника. Причинами остеохондроза становятся: малоподвижный образ жизни, травмы спины, резкие движения, избыточная нагрузка на ослабленные мышцы.
Первичным симптомом остеохондроза является постоянная или «острая» боль, локализованная в пораженном участке. Учитывая нахождение нервных окончаний по всему телу, болезненные ощущения нередко иррадиируют в область живота, бёдер, в нижние конечности. Впоследствии недостатка кислорода происходит нарушение кровообращения в тканях, возникают уплотнения в местах крепления связок и сухожилий к костям.
На последних стадиях развития патологии происходит сдавливание спинномозговых нервов, что в итоге приводит к парализации нижних конечностей, также остеохондроз затрагивает мочеполовую систему, вызывая нарушение ее функционала.
Это заболевание патологического характера, связанное с деформацией костей (нарушение структурности и восстановления костной ткани).
Причины, которые способствуют развитию недуга: нарушение фосфорно-кальциевого обмена, вирусы в организме (вирус кори), наследственный фактор.
Симптомы: околосуставная и суставная боль, искривление ног, появляются болезненные ощущения в спине, сутулость, нарушение зрения и слуха. Существует вероятность перехода фазы разрушения кости в опухолевый процесс.
Остеомиелит – воспалительный процесс гнойного характера костного мозга, при котором происходит поражение всех элементов (надкостница, губчатое и компактное вещество).
Воспаление может возникнуть при открытых (попадание инфекции в мягкие ткани, окружающих кость) и закрытых переломах, после проведения операции, при наличии неспецифических бактерий в организме (стафилококки, стрептококки, кишечная палочка, микоз).
Симптоматика заболевания: при хроническом остеомиелите на месте разрушения костной ткани образуется полость, боли переходят в «ноющие», из свищей выделяет гнойное вещество. Рецидивы происходят при ослаблении иммунитета.
При остром остеомиелите, который, как правило, начинается спустя 2-3 недели с момента развития инфекционного процесса в кости, у человека наблюдаются:
- сильная интоксикация организма;
- озноб;
- повышение температуры тела;
- головные боли;
- потеря сознание с бредом;
- поражение печени, желтуха.
Образуется вторичная пневмония, боль в кости «резкая» и усиливается при незначительном движении, наблюдается отечность тканей, кожа красного цвета и горячая, могут поражаться близкорасположенные суставы.
Сколиоз – деформация позвоночника, характеризующаяся его отклонением в правую или левую сторону относительно своей оси. Развитие недуга приводит к изменению формы грудной клетки, к появлению кифоза или лордоза.
Причины формирования искривления позвоночника не всегда ясны, заболевание может быть врожденным (нарушение формирование плода ещё в утробе) и образоваться в подростковом возрасте (травмы спины, нарушение метаболических процессов в организме, нарушение роста конечностей).
На начальных стадиях (первая и вторая) болезненных симптомов не наблюдается, и заметить проблему может только опытный ортопед.
У пациента может быть одно плечо выше другого, неестественно выступает лопатка, позвоночник выглядит неровно, человек наклоняется вперед.
В дальнейшем возникают боли в спине или в груди, человеку трудно держать ровную спину и он садится в такое положение, которые не будет приносить дискомфорт, что ещё более усугубляет искривление.
Патологический процесс, происходящий в поджелудочной железе.
Симптомы панкреатита различаются в острой и хронической форме. В острой стадии у человека боли в пораженной области носят нарастающий характер, самостоятельно не проходят, имеют опоясывающий характер (возникают в спине, по бокам и в области живота).
Хронический панкреатит характеризуется кратковременными болями «ноющего» характера в спине выше поясницы, обычно проходят самостоятельно, болезненность менее выражена по интенсивности по сравнению с острой фазой недуга.
Если пациента беспокоят болезненные ощущения выше поясничного отдела спины, то диагностирование проводится при помощи следующих методов:
- Магнитно-резонансная томография позвоночного столба;
- Ультразвуковое исследование внутренних органов;
- Общий и клинический анализ крови.
Врач может использовать дополнительно иные методы диагностики, для получения более подробного анализа состояния организма.
После проведения диагностических мероприятий, врачом подбирается индивидуальная комплексная терапия.
В большинстве случаев назначаются:
- нестероидные противовоспалительные препараты (помогают снять отечность тканей, оказывают обезболивающий эффект);
- хондропротекторы (восстанавливают и защищают хрящевую ткань);
- курсы массажа или мануальной терапии;
- лечебная физкультура;
- изменение рациона питания;
- иглотерапия;
- при сильных болях в спине могут потребоваться препараты на гормональной основе, купирующие боль (новокаиновые блокады).
Советуем посмотреть видео.
Если возникли боли в спине выше поясницы с обеих сторон по неясным причинам, отсутствуют хронические заболевания, а принятые меры не оказывают должного эффекта, то следует обратиться к участковому терапевту для тщательного обследования.
При наличии проблем с органами мочевыделительной системы наблюдаться нужно у нефролога.
Нередко пациент получает направление в невропатологу, так как при травмах или переохлаждении нервные корешки спинного мозга становятся очень чувствительными и боль при движении иррадиирует в разные отделы спины.
При возрастных изменениях, постоянных болях в спине при малоподвижном образе жизни и при иных факторах, провоцирующих развитие остеохондроза, следует обратиться к вертебрологу.
Разный характер болей в спине чуть выше поясницы требует соответствующего подхода к лечению. Если боль проявилась внезапно и по неизвестным причинам сопровождается повышением температуры тела, тошнотой и рвотой, то следует незамедлительно вызвать скорую медицинскую помощь. Также следует обращаться к врачу, если сильные боли в спине не проходят в течение трех суток и не помогают обезболивающие препараты.
источник
Боли в спине выше поясницы – одна из самых распространенных причин инвалидности. Каждый третий человек их испытывает.
Примерно, половина случаев имеет отношение к заболеваниям позвоночника, другая – связана с патологиями внутренних органов и сигнализирует об опасном для жизни состоянии. Поэтому, если боль длится дольше полутора дней, откладывать посещение врача нельзя.
Боль в спине чуть ниже лопаток или выше поясницы, с обеих сторон – очень неопределенный симптом. Болеть может все: в обоих боках, позвоночник, мышцы, «отдавать» сзади может болевой симптом от внутренних органов.
Заболевания, которые могут проявлять себя болезненностью выше поясницы:
- неврологические,
- сердечно-сосудистые,
- патологии позвоночника,
- желудочно-кишечного тракта,
- селезенки,
- органов дыхательной системы,
- онкологические,
- печени,
- мочеполовой системы.
Этиологию болезненности самостоятельно установить почти невозможно. Болевой симптом некоторых заболеваний не имеет четкой локализации, носит смазанный, отраженный или проекционный характер и может перекликаться с дискомфортом от других болезней.
Болезненность при патологиях позвоночника проявляет себя хронической, ноющей:
- миозит – мышечное воспаление,
- сколиоз и кифоз в двух первых стадиях развития – искривление позвоночника не превышающее 30 градусов,
- небольшие травмы,
- онкология позвоночника.
Боли от миозита, сколиоза и кифоза могут переходить в кинжальные, резкие при обострении заболевания или неловких движений.

Локализация боли всегда происходит по очагу заболевания.
На начальной стадии заболевание проявляет себя мало, возможны слабые боли в месте защемления, переходящие в резкие, простреливающие при изменении позы или физической нагрузки.
По мере развития болезни дискомфорт переходит в постоянную острую, кинжальную, иррадирующую:
- в область под лопаткой и руки, имитирующую сердечные боли, – при остеохондрозе грудного отдела,
- в нижние конечности и напоминающую болевой симптом заболеваний органов малого таза – при поясничном остеохондрозе,
и сопровождающуюся:
Основными причинами невропатических беспокойств выше поясницы являются:
- повреждения нервной системы (травматические, посттравматические и диабетические),
- неврологические болезни,
- психосоматические,
- токсические (отравления алкоголем и тяжелыми веществами),
- смешанные (компрессионные).
Характерные особенности приступов:
- жгучий,
- напоминающий разряд электрического тока,
- спонтанный,
- постоянный,
- изредка простреливающий,
- длительный, иногда непрекращающийся (при полном повреждении нервных волокон).
Болевой симптом может развиться и от психосоматических заболеваний.

Если невропатическая боль вызвана вирусом герпеса, то боль может носить опоясывающий характер по всей локации повреждения инфекцией.
При провокации вирусом межреберной невралгии, боли в спине напоминают сердечные боли.
Если вирусом затронуты внутренние органы, то характер болевого симптома похож на хроническое или острое течение болезни этого органа.
Заболевание часто развивается на фоне остеохондроза, и болевой симптом от остеохондроза «переходит» в радикулитный. Болезненность вызывается:
- сильный,
- парализующий,
- простреливающий,
- внезапный,
- появляется во время даже небольших нагрузок или через какое-то время после них.
Локализация в зоне повреждения позвоночника, иногда распространяется на смежные отделы.
Болезненность от межпозвонковых грыж или протрузий появляются из-за защемления фиброзным кольцом нервных корешков, отходящих от позвоночника, и самого спинного мозга. Болезненность при хроническом заболевании тянущая, давящая, ноющая, продолжительная, при приступах – резкая, стреляющая, кинжальная.
Локализация – всегда по месту расположения патологии. Часто сопровождается дискомфорт в забрюшинной области, за грудиной или конечностях. Интенсивность боли возрастает при прощупывании и движениях. Ей сопутствуют:
- жжение,
- уменьшение чувствительности,
- временное обездвиживание.

- сердца (инфаркт миокарда, стенокардия, ишемическая болезнь) – боль резкая, режущая, жгучая. Не длится долго, имеет приступообразный характер;
- заболевания органов дыхания (плеврит, пневмония, бронхит) – дискомфорт колющий, резкий, кинжальный;
- болезни желудка (язва, спазм пищевода) – болевой симптом острый, распирающий, протекает приступами.
Из-за сходства болевых признаков для определения очага заболевания надо смотреть на сопутствующую симптоматику (болезненность при пальпации, усиление боли от движения или кашля и пр.).
Если болевой симптом в спине появляется одновременно с дискомфортом внизу живота и жжением при мочеиспускании, то это говорит об острой стадии цистита. Оттяжка боли в спину говорит о болезни, перешедшей на почки и развивающемся пиелонефрите. Не всегда удается понять, что это грозит серьезными последствиями.
Дискомфорт имеет ноющий характер, иногда поясницу может разламывать. При сильном воспалении боль может опоясывать и отдавать в ноги.
Отличить болезненность от цистита от похожей остеохондрозной помогут:
- частое мочеиспускание,
- мутная с неприятным запахом моча.
Печень называют терпеливым органом. Болезненность от недугов появляются при острых формах хворей или на последних стадиях болезней. Болевой симптом может отдавать в спину под ребрами справа и слева, характер:
- тупой (с горечью во рту),
- острый, режущий (сопровождается температурой).
Болевой синдром усиливается при пальпации справа. Иногда за боль от печени принимают печеночные колики – это симптом заболеваний желчного пузыря, при котором надо немедленно обращаться к врачу.
Воспалительные процессы в почках любой этиологии всегда сопровождаются болями в спине, локализованными по расположению больного органа:
- при пиелонефрите болевой синдром резкий, режущий, возникает внезапно;
- у нефролитиаза (камни в почках) боль резкая, стреляющая;
- нефропатия проявляется давящими дискомфортом внизу живота, отдающими в поясницу;
- гидронефроз (проблемы с выводом мочи) дает резки болевой симптом только в периоды обострений;
- при нефроптозе (миграции или опущении органа) боли тянущие, сменяющиеся резкими при приступах недуга;
- почечная недостаточность проявляется ноющей болезненностью в спине.
При двустороннем воспалении болевой симптом «опоясывает» поясницу. Отличить болевой симптом от дискомфорта другой этиологии можно легким постукиванием ребром по пояснице. Если болезненность вызвана почечными недугами, то боль усилится и будет отдавать внутрь.
Схваткообразные, ноющие, тянущие, жгучие, режущие, нестерпимые боли справа или слева в нижних сегментах поясницы показывают патологии кишечника:
- симптом раздраженного кишечника,
- проблемы в толстом или тонком отделе,
- аппендицит.
Интенсивность проявления болевого синдрома зависит от формы онкологии, наличия и количества метастазов. Единственный вид, который сразу дает невыносимый болевой симптом, – опухоль позвоночника. В начале недуг проявляется:
Болевыми симптомами в районе поражения, в дальнейшем болевой симптом нарастает, расползается и становится:
По мере развития заболевания болевой синдром перестает купироваться обезболивающими препаратами.
Простудные заболевания часто провоцируют болевой симптом в спине.
Это связано с тремя причинами:
- общая интоксикация организма продуктами жизнедеятельности вируса,
- работа иммунных клеток, вызывающих повышение температуры,
- осложнения, вызванные болезнью.
Первые две причины вызывают тупые, тяжелые боли в мышцах и суставах, по продолжительности связанных с активной фазой простудного заболевания.
Боль от третьей появляется в течение болезни, не проходит после выздоровления, носит характерные признаки боли того органа, на котором сказался первоначальный недуг. Чтобы избавится от этого вида боли, надо лечить затронутый осложнениями орган.
Часто тяжелая, давящая боль, реже – резкая. Длится приступообразно, продолжительность зависит от причины, ее спровоцировавшей. Интенсивность может быть как сильной, так и слабой. Появляется спонтанно, при сильных проявлениях резкой формы может спровоцировать потерю сознания. Способна на некоторое время обездвижить человека.
Или фоновая – длится так долго, что человек привыкает к ней и перестает воспринимать как дискомфорт.
Интенсивность проявления может быть разным: и слабой, и кинжальной. Причина появления боли обусловливает либо ее протекание в определенное время, либо круглосуточно. Проявляется приступообразно. Располагается точно по очагу заболевания.
Характеризует переход острой стадии заболевания в хроническую. Сменяет острый болевой симптом от приступов недуга. Имеет слабую выраженность, смазанное расположение, длительное протекание. При рецидивах болезни переходит в острую форму.
Вызывает сильные рези в очаге заболевания. Появляется внезапно, приступом, с максимальной силой, не длится долго. Способна вызвать болевой шок с потерей сознания. Характеризует острые стадии заболеваний.

Интенсивность проявления слабая, длится долго, локализация не всегда зависит от причины.
Например, при остеохондрозе может проявляться в головной боли, при болезнях желудка – в животе.
Человек может терпеть болевой симптом, не теряя работоспособности.
Обезболивающими препаратами не купируется.
Одновременное появление в спине болей и температуры – опасный симптом, показывающий сильное развитие заболеваний. Провоцироваться может несколькими факторами:
- острыми приступами, приводящими к смерти человека, – инфаркт миокарда, острый панкреатит, язвенное прободение желудка или двенадцатиперстной кишки, аневризма аорты;
- потенциально опасными приступами, требующими стационарного лечения, – стенокардией, плевритом, плевропневмонией, острым холециститом, почечной коликой;
- вирусными заболеваниями – опоясывающим лишаем.
Боль после долгого периода неподвижности, например, после ночного сна, говорит об остеоартрите.
Остеоартрит – это заболевание остистых отростков позвоночника, соединяющих между собой позвонки.
Прогресс заболевания сопровождается появлением боли:
- тупой,
- периодической,
- усиливающейся от физической нагрузки, подъеме предметов, тряске;
- затихающей в состоянии покоя.
Сопутствующими симптомами являются:
- небольшие уплотнения вдоль больного места,
- ограниченность движений (наклоны и подъемы) в любое время,
- реакция на плохую погоду.
Не всегда локализация дискомфорта совпадает с расположением очага, его вызвавшего. Можно привести лишь примерное соответствие места проявления болевого симптома и источника болезненности, например, с правой стороны:
- печени,
- урологические,
- гинекологические,
- рак органов дыхания,
- селезенки.
- сердечно-сосудистые,
- язвенное прободение желудка,
- межреберной невралгии,
- поджелудочной железы.
Возможна двухсторонняя локализация (в зависимости от расположения пораженного органа):
Первичный осмотр при болях в спине проводит врач общей практики. Собрав необходимый анамнез, терапевт назначит осмотр у узкого специалиста:
- невролога – при подозрении на неврологические и мышечные недуги;
- уролога – при заболеваниях мочеполовой системы;
- хирурга – если выявились заболевания опорно-двигательного аппарата;
- гастроэнтеролога – в случае болезней желудочно-кишечного тракта;
- пульмонолога – при обнаружении проблем с органами дыхания.
Диагностика проводится лабораторными методами:
- общие анализы крови и мочи,
- биохимический анализ крови – для определения в крови концентрации определенных химических элементов,
- рентгенография – для проверки патологий опорно-двигательного аппарата и смещения органов,
- МРТ, КТ и УЗИ – для выявления аномалий в мягких тканях и органах.
На основании полученных данных назначается лечение.
В зависимости от показаний выбирается курсовое лечение, состоящее из:
- лекарственной терапии – снятия воспаления и купирования боли;
- массаж, мануальная терапия или ЛФК – снижение болевого симптома и восстановление кровотока и питания органов и тканей, допустимо назначение после купирования приступа;
- лазеротерапия – обезболивание и улучшение обменных процессов в мышцах, снятие мышечного спазма;
- физиотерапия – снижение мышечных спазмов, снятие боли, улучшение кровообращения,
- оперативное вмешательство – лечение патологий позвоночника.
Как избавиться от боли в пояснице и вылечить спину за две недели, узнаете во время просмотра видео.
источник