Человека, который испытывает мучительные боли в области поясницы, можно заметить сразу. Его выдаёт скованная походка, а движения доставляют дискомфорт. Проигнорировать симптомы невозможно, потому что они будут только усиливаться. Для того чтобы избавиться от этого, надо выявить характер боли и особенности симптомов.
Должны насторожить боли в пояснице, отдающие в ягодицу, потому что это могут быть признаки различных серьезных болезней.
В зависимости от того, какие ткани или органы поражены, боли делятся на несколько разновидностей. Выделяют мышечно-тонические, вегетососудистые и нейродистрофические, каждая из которых характеризуется различными клиническими проявлениями и причинами.
О чем могут говорить быть боли в пояснице, отдающие в ягодицу?
Причин болезненности в пояснице — огромное множество. И примерно треть из них связаны именно с этим недугом. Неприятные ощущения обычно отдают выше или ниже поясницы. Остеохондроз — это дегенеративная болезнь позвоночника, которая приводит к повреждению дисков и хрящей в разных его отделах.
Какими бывают боли в пояснице, отдающие в ягодицу и правую ногу?
Остеохондроз характеризуется острой или ноющей болью в пояснице. Она может иррадиировать в таз или ногу, а также в ягодицу. При этом возникает воспалительный процесс в области дисков и хрящей.
Для этой боли характерно усиление во время физических нагрузок или при резких движениях, зачастую нарушена чувствительность ног, человек может начать хромать, принимает и сохраняет позу, в которой дискомфортные ощущается минимальны. Мазь от боли в пояснице может помочь, но бороться следует не с симптомом, а с первопричиной. А для этого нужно обратиться к врачу.
При подозрениях на остеохондроз больному необходимо прийти на приём к вертебрологу и неврологу, обязательно пройти обследование, физиологические тесты, которые ему назначит специалист. Лечение направлено на купирование болевого синдрома. Это можно сделать с помощью НПВС, обезболивающих средств, миорелаксантов. После прохождения медикаментозного лечения пациенту назначается лечебный массаж, гимнастика и физиотерапевтические процедуры. Хирургическая операция – это крайняя мера, применяемая в запущенных случаях.
Чаще всего от остеохондроза страдает взрослое население. Если вовремя не принять мер к излечению, оно может привести к инвалидности. Также боли в пояснице, отдающие в ягодицу, могут возникать при межпозвоночной грыже.
Это прямое следствие запущенного и усугубившегося остеохондроза, также причиной могут послужить постоянные нагрузки на позвоночник или другие нарушения. В результате этого заболевания деформируется позвоночный диск, фиброзная оболочка разрывается ядром диска, в результате нервные структуры поражаются.
Как в этом случае проявляются боли в пояснице, отдающие в ягодицу?
При межпозвоночной грыже постоянно болит в поясничном отделе позвоночника, временами ощущения становятся острыми и невыносимыми. Отдают в ягодицу и ногу, характеризуются усилением при напряжениях, кашле, чихании и т. п. В пораженном участке ощущается скованность, немеет ступня, больной утрачивает способность совершать даже самые элементарные действия. Он не может самостоятельно обуться, не может производить наклоны, поднимать ноги. Боль в пояснице отдает в левую ягодицу сильнее, чем в правую.
Чтобы диагностировать межпозвоночную грыжу, необходимо провести те же исследования, что и при выявлении остеохондроза: больному показано прохождение тестов, компьютерной томографии, магнитно-резонансной томографии, не обойтись и без рентгеновских снимков. Лечение принято начинать с консервативных методов. В первую очередь необходимо устранить болевой синдром, восстановить функции позвоночника и мышц. Часто врачи назначают мазь от боли в пояснице (какую именно — рассмотрим далее).
К оперативному лечению прибегают в тех случаях, когда не помогла консервативная терапия. В ходе оперативного вмешательства производится удаление пораженного диска (частичное или полное). Мазь от боли в пояснице рассмотрим позднее.
В отличие от костной, ткань, из которой состоит межпозвонковый диск, больше всего подвержена воздействию негативных факторов, она быстрее истирается. В связи с этим в ней появляются надрывы и трещины, впоследствии наблюдается развитие протрузии — выпячивание фиброзного кольца, которое ведёт к дискомфорту и осложнениям.
При выпячивании дисков в пояснице ощущаются постоянные боли ноющего характера, иногда случаются «прострелы», которые отдают в конечности. Нарушается чувствительность ног, ощущение скованности в пояснице и мышечной слабости нарастает вплоть до полного обездвиживания. Боли в пояснице, отдающие в ягодицу и правую ногу (впрочем, как и левую), очень серьезны.
Диагноз ставят невролог и вертебролог. Для этого назначают физиологические тесты, МРТ, компьютерное сканирование. Для того чтобы устранить болевой синдром, используют противовоспалительные медикаменты, а для того, чтобы восстановить функции позвоночника, применяют массаж, лечебную физкультуру, мануальную терапию.
Только так можно избавиться от боли в пояснице, отдающей в ягодицу. Лечение должно быть комплексным.
Оперативное вмешательство показано, если имеют место к протрузии, которые, помимо болей, вызывают проблемы с мочеиспусканием или дефекацией.
Радикулопатия, или корешковый синдром, начинает развиваться потому, что сдавливаются нервные корешки, выходящие из позвоночника. Данная болезнь является следствием остеохондроза, межпозвоночной грыжи, травм, новообразований спинного мозга или инфекций позвоночника, таких как остеомиелит или туберкулез. Какими бывают боли в пояснице, отдающие в ягодицу и в ногу? Причины и симптомы взаимосвязаны.
Боли в спине, которые иррадиируют в конечность, имеют ярко выраженный характер. Бывают случаи, когда от боли и онемения больной совершенно лишён возможности шевелить ногой, кроме того, начинают проявляться нарушения со стороны мочеполовой системы: затруднено мочеиспускание или позывы становятся частыми. Если лечение болезни затягивать, происходит атрофирование мышц на пораженной конечности, вследствие этого она начинает усыхать и уменьшаться в размерах.
Постоянно присутствуют боли в пояснице, отдающие в ягодицу. Чем лечить недуг?
При появлении симптомов радикулопатии больной должен явиться на приём к врачу-вертебрологу. Специалистом будет проведён внешний осмотр для того, чтобы выявить неврологические нарушения. Скорее всего, будет назначено МРТ или рентген позвоночника. Лечение направлено на устранение боли (показан прием противовоспалительных средств), а после проведения медикаментозного лечения больному назначают физиотерапевтические процедуры: УВЧ, электрофорез. Лечебный массаж, мануальная терапия, витамины и хондропротекторы призваны укрепить ткани.
Боли в пояснице, отдающие в ягодицу и бедро, хорошо снимаются специальными мазями.
Такая ситуация возможна после хирургического вмешательства внизу живота. При этом часто выпадает коленный рефлекс, имеют место чувствительные нарушения, слабость мышц бедра. Боль не так сильно выражена, как двигательные нарушения. Не исключена атрофия мышц бедра, которая может давать сильную боль, иррадиирующую в конечность. Этому способствуют антикоагулянты и ретроперитонеальная гематома (кровь скапливается за брюшиной). Болезненные ощущения локализуются в пояснице и на передней поверхности бедра.
Если боль локализуется вверху и посередине поясницы, то это может быть из-за чрезмерной мышечной активности, перенапряжения, межреберной травматической нейропатии, болезни Бехтерева и Шейермана, спондилеза грудного отдела, опухолей позвоночника.
Есть и другие патологии позвоночника, которые могут приводить к болям в пояснице, отдающим в конечности. Итак, негативные ощущения возникают из-за:
- остеопороза;
- поясничного спондилеза;
- спондилолистеза;
- стеноза;
- анкилозирующего спондилита;
- пролапса;
- протрузии диска;
- перелома позвонка;
Чаще всего облегчить страдания помогут специальные средства от боли в поясничном отделе, выпускающиеся в форме мазей или гелей. Назначает их только врач. Выбор чаще всего останавливают на:
1. «Кетопрофене», «Фастум геле», «Кетоналне» или «Флексене». Применяются данные лекарственные средства при разных воспалительных процессах в опорно-двигательном аппарате и после травматизации. А ещё при остеохондрозе, ушибах, радикулите и воспалениях.
2. «Найзе» — самой известной мази от боли в спине. Данный препарат помогает очень хорошо.
3. «Диклофенаке», или «Диклаке», или «Вольтарене». Состав у них одинаков, мази прекрасно избавляют от боли и воспаления в поясничном отделе позвоночника.
4. Препаратах, в состав которых входит ибупрофен: «Финалгеле», «Пироксикаме» или «Ибупрофене». Они обладают одинаковым действием.
Целесообразно использование и других мазей, у которых согревающий эффект:
1. «Финалгона», содержащего химические вещества, оказывающие сосудорасширяющее действие и активирующие обмен веществ.
2. «Капсикама» — помимо химических компонентов, в состав его входит камфора и живичный скипидар. Он эффективно снимает воспаления и боли.
3. «Эфкамона». Содержит в строго определенных количествах настойку перца, ментол, эфирное масло гвоздики, эвкалипт и горчицу. Мазь оказывает согревающее действие, снимает воспаления и расслабляет мышцы. Внимание! Так боли в пояснице, отдающие в ягодицу, при беременности лечить не рекомендуется. Это может спровоцировать выкидыш.
4. «Випросала» — в состав входят только натуральные компоненты. Основное действие оказывает содержащийся в мази змеиный яд — он быстро снимает боль и воспаление.
Когда назначают хондропротекторы, говорят о:
1. «Хондроитина сульфате». Действие мази направлено на эффективное восстановление разрушенных связок и хрящей. Наблюдается благотворное влияние на ткань костей. Остеохондроз и другие патологии лечит тоже неплохо.
2. «Терафлексе М». В составе хондроитин и небольшое количество глюкозамина с хондропротекторными свойствами. Оба вещества в этом препарате дополняют друг друга.
Мы рассмотрели, что собой представляют и почему возникают боли в пояснице, отдающие в ягодицу и в ногу. Причины должен выяснять врач. Он же назначает лечение.
источник
Боли в пояснице и ягодицах могут проявляться не только при заболеваниях позвоночника, но и при нарушениях работы внутренних органов.
Определить причину неприятных ощущений в таких случаях достаточно сложно, поэтому при постановке диагноза следует учитывать характер и особенности болевого синдрома, а также сопутствующие симптомы.
Что могут означать боли в пояснице, которые отдают в ягодицу, и можно ли избавиться от них самостоятельно?

Механизм его развития связан с тем, что позвоночный столб, кости, ближе к тазу, правая и левая нижние конечности – представляют собой единую систему, и патология в одной ее части вызывает нарушения работы остальных.
Кроме того, структуры поясничного, крестцового и копчикового отдела позвоночника, а также органы брюшной полости иннервируются одними нервами.
Соответственно, раздражение одной ветви нерва вызывает возбуждение других ветвей и болевые ощущения справа и слева в близлежащих тканях.
Источник неприятных ощущения при боли в пояснице и ягодицах может локализоваться как в позвоночнике или мышцах поясничного отдела, так и во внутренних органах тазовой области, и иногда даже сам больной не может определить, что именно у него болит.
Один из важных критериев при постановке диагноза при болях в пояснице и ягодицах – сопутствующие симптомы. Как правило, в их число входят неврологические проявления, нарушения со стороны разных органов и систем, ухудшение общего самочувствия.
- Кишечное кровотечение. Один из наиболее опасных признаков, который наблюдается при патологиях ЖКТ, которые требуют хирургического вмешательства, иногда немедленного. Они могут быть достаточно сильными, умеренными или даже скрытыми (кровь в кале незаметна невооруженным глазом, но каловые массы часто приобретают зеленоватый или черный оттенок), и сопровождаются болями в животе, пояснице и ягодицах.
- Слабость мышц при болях в пояснице и ягодицах может наблюдаться как в нижнем отделе позвоночника, так и в ногах. Чаще всего подобный комплекс симптомов наблюдается при остеохондрозе, радикулите, сколиозе.
- Неврологические нарушения и параличи. Онемение, ощущение покалывания, ползающих «мурашек» и параличи – признаки дегенеративных процессов в костных и хрящевых тканях позвоночника (протрузии, грыжи). На первых стадиях боль и другие симптомы, как правило, выражены слабо, но в запущенных случаях возможна частичная или полная утрата подвижности.
Они – наиболее распространенная причина болевого синдрома в пояснице с иррадиацией в ягодицы. Патологический процесс в таких случаях чаще всего поражает поясничный, крестцовый или копчиковый отдел позвоночного столба.
Разрушение фиброзного кольца межпозвонкового диска с выходом наружу студенистого содержимого его ядра называется межпозвонковой грыжей. Переходящая боль при этой патологии острая и сильная, локализуется в ягодичной мышце или пораженном месте поясничного отдела, а потом спускается в область бедра.
Сопутствующие симптомы включают неврологические нарушения, слабость и онемение нижних конечностей, проблемы с мочеиспусканием и дефекацией.

Основное проявление – боль перешла в ягодицы и усиливается при ходьбе, переохлаждении, резких движениях.
Может добавляться напряжение и ущемление ягодичной мышцы, боли в ногах, покалывания и мышечная слабость.
В большинстве случаев дегенеративные процессы в позвоночнике лечатся консервативно, но при наличии параличей и нарушений со стороны выделительной системы больному требуется хирургическое вмешательство.
Ишиас, или воспаление седалищного нерва возникает вследствие других заболеваний опорно-двигательного аппарата, переохлаждений или травм. Состояние проявляется ноющей болью в области седалищного нерва – нижняя часть поясницы, ягодицы, верхняя часть бедра.
Как правило, она локализуется с одной стороны тела, иногда в процесс вовлекаются обе ягодицы или ноги, и усиливается в ночное время. На поздних стадиях болевой синдром приобретает настолько большую интенсивность, что человек не может согнуться и выполнять элементарные движения.
Смещение позвонков, которое в народе ошибочно называют смещением дисков, представляет собой сдвиг тел позвонков относительно друг друга. Если патология локализуется в пояснично-крестцовом отделе, у человека возникает болевой синдром ноющего или простреливающего характера, который распространяется на ягодицы и усиливается после физических нагрузок. К неприятным ощущениям может добавляться онемение ног и спины, мышечная слабость, симптомы воспаления нервных волокон.
Механические повреждения области поясницы и таза происходят при падениях, автомобильных авариях или сильных ударах (наиболее опасное из них – переломы позвонков). Интенсивность и характер болевого синдрома в подобных случаях зависит от особенностей, локализации и масштаба повреждения.
Иногда больной чувствует легкий дискомфорт в области поясницы и ягодиц, а в некоторых случаях боль настолько сильная, что мешает нормально двигаться. Сопутствующие симптомы – неврологические нарушения, парезы и параличи, расстройства работы пищеварительного тракта.
Поражение нервных волокон пояснично-крестцового отдела возникает вследствие совокупности негативных факторов – в их число входят дегенеративные процессы, снижение иммунитета, переохлаждения, неправильные физические нагрузки и т.д.
Оно проявляется ноющими и тянущими болями в пояснице, которые носят постоянный характер, отдают в ягодицы и ноги усиливаются при ходьбе, напряжении, после физических нагрузок. Вторичные признаки включают:
- жжение и покалывание кожных покровов,
- отек мягких тканей,
- повышенное потоотделение,
- мышечную слабость и дрожь,
- покраснение кожи над пораженным местом.

Как правило, заболевание начинается остро, сильными болевыми «прострелами» в пояснице и ягодицах, которые возникают после физических нагрузок или резких движений.
Через некоторое время боль может исчезнуть, но потом возвращается с еще большей интенсивностью.
Второй распространенный симптом радикулита – частичная или полная потеря чувствительности в области пораженных нервов, которая может сопровождаться жжением, покалыванием, онемением конечностей, мышечной слабостью.
Боль в пояснице и ягодицах встречается при заболеваниях внутренних органов. В проекции нижней части позвоночника расположен кишечник, мочевой пузырь, почки, матка и яичники у женщин, поэтому патологические процессы, связанные с их работой, могут вызывать соответствующие симптомы.
Анальным абсцессом или парапроктитом называется заполненная полость в зоне заднего прохода и прямой кишки, которая заполнена гнойным содержимым.
Она возникает вследствие воспалений желез, которые расположены внутри ануса.
Болевые ощущения при данном заболевании носят острый характер, распространяются на поясницу и ягодицы, усиливаются при ходьбе, кашле, пальпации пораженной области.
Геморрой – одно из наиболее распространенных заболеваний среди взрослых людей. На первых стадиях патологии сильная боль, как правило, отсутствует – человек может ощущать зуд, жжение и дискомфорт в области анального отверстия.
По мере развития патологического процесса появляется болевой синдром в области ануса, ягодиц и поясницы, который пациентов характеризует как продолжительный и интенсивный, усиливающийся после опорожнения кишечника.
Вместе с неприятными ощущениями появляется кровоточивость, выпадение геморроидальных узлов, запоры и другие симптомы.
Геморрой может значительно ухудшить качество жизни больного, а кроме того, в запущенных стадиях ведет к серьезным осложнениям – тромбозам, некрозу и инфицированию тканей.

Особенности болевого синдрома при данной патологии зависят от клинического течения – острые формы сопровождаются интенсивной, мучительной болью, которая локализуется в паху, распространяется на ягодицы и поясницу.
При вялом и хроническом течении преобладают тупые, ноющие боли в паховой области, с наружной стороны бедра и ягодицах, которые ограничивают двигательную активность.
Сопутствующие симптомы – отек и покраснение сустава, ухудшение общего самочувствия, лихорадка.
Злокачественные опухоли тазовых костей опасны тем, что на первых стадиях могут протекать бессимптомно. По мере развития патологии у 70% больных возникает болевой синдром в области паха, ягодиц и поясницы.
Сначала он обладает низкой интенсивностью и может самопроизвольно исчезать, но со временем становится более сильным и продолжительным, усиливается в ночное время суток и плохо купируется анальгетиками.
Помимо боли, у онкобольных наблюдается кратковременное повышение температуры, отек и покраснение пораженной области, ограничение подвижности сустава.
Раковые опухоли тазовых костей чаще встречаются у мужчин, чем у женщин, и имеют вполне благоприятный прогноз – при обнаружении патологии на первых стадиях пятилетняя выживаемость составляет около 90%.
Воспалительные процессы в мочеполовых органах в большей степени характерны для женщин, но могут встречаться и у представителей сильного пола.
Их причина – попадание бактерий в мочевой пузырь и репродуктивные органы, вследствие чего появляются определенные симптомы, в том числе боль. Она носит тянущий или ноющий характер, локализуется в области поясницы, низа живота и таза, усиливается при половом акте и мочеиспускании.
Колиты и энтероколиты, вызванные попаданием в просвет кишечника патогенных микроорганизмов, почти всегда сопровождаются не только лихорадкой, интоксикацией, нарушением стула и рвотой, но и болевым синдромом в животе, пояснице и области ягодиц.
Его характер и интенсивность зависят от клинического течения заболевания. При дизентерии, например, боль, как правило, приступообразная: больные испытывают тянущие и ноющие ощущения в нижней части живота и спины, а острые боли возникаю только при дефекации.
Так как причинами болевых ощущения в пояснице и ягодицах могут выступать разные заболевания, для постановки точного диагноза необходимо обратиться к врачу и пройти комплексное исследование организма.
Определение причин неприятных ощущений начинается с первичного осмотра, пальпации пораженной области, сбора жалоб и анамнеза, после чего назначаются клинические и инструментальные диагностические процедуры.
- Анализы. Общий анализ мочи, биохимические и клинические анализы крови проводятся для определения воспалительных и инфекционных процессов в организме. При подозрении на поражения мочевого пузыря и почек больным рекомендуется дополнительно сдать специальные анализы мочи – по Зимницкому, Нечипоренко и т.д.
- УЗИ органов брюшной полости. Ультразвуковое исследование позволяет оценить состояние мочевого пузыря, репродуктивных органов, почек, поджелудочной железы, селезенки и других органов.
- Рентгенография. Рентген чаще всего проводится в тех случаях, когда болевой синдром и другие симптомы указывают на заболевания позвоночника. Иногда больным требуется рентген грудной клетки, почек и других органов с применением контрастного вещества.
- КТ и МРТ. Наиболее информативные методы диагностики, с помощью которых можно выявить даже незначительные дефекты и патологии в костных и мягких тканях.
- Электромиография. Процедура дает возможность изучить функциональное состояние нервных и мышечных волокон при дегенеративных процессах в позвоночнике и близлежащих тканях.
Постановкой диагноза и назначением терапии должен заниматься врач, специализирующийся на лечении определенных заболеваний – уролог, гинеколог, вертебролог, гастроэнтеролог и т.д.
Самостоятельно ставить диагноз и назначать лечение при болях в пояснице и ягодицах категорически не рекомендуется, так как это может привести к серьезным осложнениям.
Тактика лечения зависит от клинического течения и особенностей заболевания, а также общего состояния и возраста больного.
Для устранения болей в пояснице и ягодицах, используются следующие группы лекарственных средств:
- анальгетики (Кеторол, Кетанов, Темпалгин);
- нестероидные противовоспалительные средства – Ибупрофен, Индометацин, Нурофен;
- спазмолитики – Но-шпа, Папаверин, Дротаверин;
- наркотические обезболивающие (например, Трамадол).
Вышеперечисленные препараты могут применяться в форме таблеток, мазей или инъекций. Они относятся к средствам симптоматической терапии, снимают болевой синдром и облегчают состояние больного, но не влияют на причину патологии. Для ее устранения необходимо комплексное лечение, которое включает не только лекарственные препараты, но и физиотерапию, лечебную гимнастику, массаж и т.д.
Лечебная физкультура чаще всего рекомендуется при заболеваниях позвоночника, но иногда подобный метод используют при других – она улучшает кровообращение в пораженных тканях и нормализует работу внутренних органов.
Упражнения назначаются после купирования острых симптомов (боль, отек, лихорадка и т.д.), и выполняются под наблюдением специалиста. Для получения необходимого результата занятия лечебной физкультурой должны быть регулярными, продолжаться не менее месяца.
Физиотерапевтические методы – еще один эффективный способ лечения, который используется при нарушениях работы разных органов и систем.

- электрофорез с лекарственными препаратами;
- УВЧ;
- магнитотерапия;
- электростимуляция;
- лазерная терапия;
- гальванотерапия;
- ультразвуковое воздействие;
- озокеритовые, грязевые и парафиновые аппликации.
Как и лечебная физкультура, физиотерапия назначается в период выздоровления – проводить подобные процедуры при болях, температуре или других симптомах категорически запрещено.
Витаминотерапия – неотъемлемая часть лечения любых заболеваний. Витамины можно применять в виде инъекций (при заболеваниях позвоночника назначаются уколы витаминов В2, В6, В12) или специальных аптечных комплексов.
Кроме того, для быстрого восстановления организма больному необходима специальная диета с содержанием свежих фруктов, овощей и других продуктов, богатых витаминами и микроэлементами.
Иглотерапия (акупунктура) – один из наиболее эффективных методов лечения болей в области поясницы. Воздействие осуществляется непосредственно на нервные окончания, поэтому процедура быстро устраняет неприятные ощущения и воспалительный процесс, освобождает зажатые нервы и мышцы, снимает отечность тканей.
Согласно отзывам пациентов, иглотерапия дает хороший эффект при дегенеративных процессах в позвоночнике, нарушениях работы мочевыводящей системы и репродуктивных органов у женщин и мужчин. Курс лечения определяется специалистом – как правило, для улучшения состояния требуется 7-10 сеансов.
источник
В российской неврологии боль в спине часто объясняют протрузией или грыжей. Но весь мир думает по-другому, а я стараюсь донести до вас современные мировые взгляды простым языком.
В нашем теле с годами происходят изменения. Кожа малыша нежная, упругая. В 30 лет, как бы мы ни прибегали к косметическим процедурам, она уже не такая. А представьте моряка, который всю жизнь провел в плаваниях: его кожа грубая и морщинистая.
То же самое происходит с нашим позвоночником. В большинстве случаев протрузии и грыжи — естественные возрастные изменения. Если в вашей жизни много провоцирующих факторов, например, ношение тяжелых грузов, то вероятность заполучить большую грыжу увеличивается.
Многочисленными исследованиями установлено, что протрузии дисков встречаются у здоровых людей: в 20 лет — до 40% обследованных (напомню, это пациенты без боли в спине), в 70 лет — до 90%. Кроме того, выраженность изменений на МРТ не связана со степенью болевого синдрома: при большой грыже боли может не быть совсем, а при маленьких протрузиях у пациента может быть сильная боль (потому что причина не в протрузиях, а в другом).
Конечно, вызывает! Примерно в 1-4% от всех случаев боли в спине.
Грыжа приводит не только к боли, но и к другим расстройствам: нарушению чувствительности, изменению рефлексов, иногда снижению мышечной силы. Все это грамотный врач определяет в ходе неврологического осмотра. Если сила мышц достаточная, рефлексы при постукивании молоточком симметричные, не ослабленные, чувствительных нарушений нет, то крайне маловероятно, что боль в спине обусловлена грыжей.
Кроме того, сдавливая спинномозговой корешок на определенном уровне (если Вы почитаете результаты МРТ, увидите, что описаны протрузии и грыжи на уровне, например C3-C5 или L5-S1), грыжа вызывает не просто снижение чувствительности где попало, а в определенных сегментах, и строго определенные изменения рефлексов. Невролог соотносит уровень поражения с данными МРТ.
Все причины боли в спине можно разделить на 3 группы: неспецифические, специфические и корешковые.
Неспецифические — до 85%, обусловлены мышцами, связками, сухожилиями, мелкими суставами.
При неврологическом осмотре нет никаких настораживающих симптомов и признаков поражения нервных корешков, боль усиливаются при движении, уменьшаются в покое, чаще всего связана с неправильным двигательным стереотипом.
Острая боль возникает после неудачного поворота, наклона, вынужденной позы, например, сон в неудобном положении — и наутро невозможно повернуть шею. Хроническая боль часто обусловлена тем, что человек дает слишком большую нагрузку на одни группы мышц и совсем не нагружает другие.
Длительная работа в сидячем положении, ношение ребенка на одном боку — это неверные двигательные стереотипы. Можно бесконечно пить таблетки, но пока вы не поменяете свою двигательную активность, высока вероятность, что боль вернётся. Конечно, активность должна быть с умом.
ни рентген, ни МРТ не нужны, только осмотр врача. Почему? Там либо ничего не обнаружат, либо найдут протрузии/грыжи, не имеющие отношения к делу.
Специфические — до 10%: перелом позвоночника, туберкулез, остеомиелит, абсцесс, стеноз позвоночного канала, новообразование, анкилозирующий спондилит и другие.
Кроме боли в спине могут быть другие симптомы (повышение температуры, похудение) да и сама боль имеет необычные характеристики, например, не зависит от движения или усиливается в покое, ночью.
Анализ крови, рентген, МРТ, ПЭТ-КТ — все зависит от предполагаемой причины.
Корешковые — до 4% (по некоторым данным до 10%), вызваны сдавлением нервного корешка вследствие грыжи.
Может понадобиться МРТ позвоночника, но необходимость в каждом случае определяет врач.
Задача врача — определить, к какой из 3 групп причин относится боль, от этого будет зависеть дальнейшая тактика.
Существует система «красных флагов» ? — симптомов, которые должны вызвать у врача диагностическую настороженность:
- возникновение боли с новыми, необычными характеристиками в возрасте менее 20 или более 55 лет;
- боль, не зависящая от движения, боль в покое;
- усиление боли в ночное время;
- нарастающий со временем характер боли;
- отсутствие облегчения боли или ее усиление после пребывания в лежачем положении;
- локализация боли в грудном отделе позвоночника или в грудной клетке;
- длительное недомогание, лихорадка, необъяснимая потеря массы тела.
- перенесенная в недавнем прошлом травма спины;
- наличие в анамнезе онкологических (злокачественных) заболеваний;
- персистирующая инфекция;
- остеопороз;
- длительный прием кортикостероидов (в том числе в виде ингаляций);
- применение антикоагулянтов;
- внутривенное употребление наркотических препаратов;
- иммунодефицит (в том числе ВИЧ-инфекция), прием иммуносупрессивных препаратов.
- наличие у пациента очаговой неврологической симптоматики (слабость конечностей, онемение, нарушение мочеиспускания и дефекации);
- болезненность при пальпации и перкуссии позвоночника, усиление боли при натуживании;
- выраженная деформация позвоночника;
- пульсирующее образование в брюшной полости.
Наличие этих симптомов (особенно совокупности) у пациента с болью в спине должно заставить врача получше подумать о причине боли и исключить серьезную патологию.
С проведением МРТ при боли в спине есть 2 крайности: делать ее всем подряд «на всякий случай» и не делать исследование тогда, когда оно действительно нужно. Разбираемся вместе с вами.
Если боль в нижней части спины возникла у пациента младше 50 лет, она не иррадиирует в ноги, не сопровождается лихорадкой и неврологический симптоматикой (слабость мышц, нарушение рефлексов и чувствительности, нарушение мочеиспускания и дефекации), в прошлом не было опухолей, то с вероятностью 99% боль носит неспецифический характер и связана с вовлечением мышц, связок, сухожилий, мелких суставов.
Чтобы приблизить эту вероятность к 100% мы оцениваем пациента в динамике и смотрим, уменьшается ли боль после лечения или нет. Если сделать такому пациенту МРТ позвоночника, никакой важной информации мы не получим.
Даже если будут найдены грыжи или протрузии, это ни на что не повлияет.
Во-первых, у пациента без неврологический симптоматики грыжи и протрузии являются случайной находкой и не связаны с болью в спине. Эта мысль так трудно приживается в умах пациентов и коллег, но тем не менее это так.
Во-вторых, находки на МРТ в виде немых, молчащих грыж и протрузий никак не повлияют на лечебную тактику.
Но как же не пропустить другую серьезную патологию? Для этого есть красные флаги ?, которые мы уже обсудили. Врач анализирует все эти настораживающие симптомы (в совокупности, а не по отдельности), после чего принимает решение о необходимости МРТ.
источник
Многих людей интересует, почему болит ягодица, так как она является неотъемлемой частью тела, которая находится в движении ежедневно. Боли ягодиц пользуются популярностью среди офисных рабочих, велосипедистов, спортсменов и всех людей, которые любят регулярные прогулки. Иногда, даже простые действия причиняют жгучие боли ягодичным мышцам. Поэтому следует обращаться за помощью к специалистам для подобающего лечения.
Причины болей в ягодице может вызывать межпозвоночная грыжа поясницы. Когда выпячивается диск в позвоночнике, это приводит к острым или хроническим болям, отдающим в ягодицу. Зачастую, основанием является остеохондроз, который может возникнуть в любой возрастной категории. К этому заболеванию склоны молодые люди, не имеющие достаточных физических нагрузок, подобающего питания или корректную работу. Из-за таких факторов в позвоночнике образуются застойные процессы, нарушающие кровообращение.
Межпозвоночная грыжа поясницы может возникать по таким причинам:
- Малоподвижный образ жизни;
- Неправильное питание;
- Подъем тяжестей;
- Перегрузка поясницы;
- Лишний вес;
- Плоскостопие;
- Нарушенная осанка.
Каждый день, поясница человека подвергается сильным нагрузкам, процент которых возрастает, если происходит поднятие тяжестей с пола. Чтобы не повреждать позвонки, нужно качать мышцы спины.
Данный недуг может проявить себя не сразу, но спинная боль является основным симптомом, на который следует обращать внимание.
Изначально, болевые ощущения проявляются не часто, лишь при повышенных физических нагрузках. Но со временем боль становится все сильнее, и даже длительный отдых не облегчает ее. В связи с этим, человек перестает вести активный образ жизни, что в свою очередь препятствует нормальному питанию поясничного позвоночника.
Недуг имеет свойство увеличиваться в размерах, и когда прикасается к корешкам спинномозговых нервов, происходит прострел – боль, заполоняющая поясницу, ягодицы и ноги.
Заболевание может повредить тазовые и другие немаловажные органы. Если боль отдает в ягодицу, нужна высококвалифицированная консультация.
Для лечения межпозвоночной грыжи используют консервативную и оперативную терапию. Хирургическое вмешательство проводится довольно в редких ситуациях, так как оно не дает никаких гарантий, что недуг не проявит себя больше никогда. Плюс, после этого метода требуется длительный реабилитационный период.
Консервативная терапия проводится такими способами:
- Медикаменты, убивающие воспаление;
- Витаминный комплекс;
- Миорелаксанты;
- Средства, устраняющие боли;
- Препараты, подавляющие спазм мышц.
Лечебная физкультура является неотъемлемой частью лечения грыжи, доставляющей нестерпимые боли в пояснице, ягодицах и ногах.
Боль в верхней части ягодиц сопровождается возникновением защемления седалищного нерва. Возбуждение нервных тканей вызывает сжатие нерва.
Среди недугов, провоцирующих защемление, выделяют:
- Грыжу межпозвоночных дисков;
- Остеохондроз;
- Спондилолистез;
- Стеноз;
- Травмы позвоночника.
Распространенной причиной также считается мышечный спазм, вызывающий острые боли в ягодицах. Плюс, опухоль или инфекционное поражение седалищного нерва.
Специалисты утверждают, что когда болит седалищная мышца – это основной признак защемления. Болевые ощущения проявляются в пояснице, перетекают в ягодицы, бедро, голень, пятку и заканчиваются в большом пальце ноги.
Часто происходит онемение ягодицы и других сопутствующих органов. Боли могут приумножаться, иногда проявляется жжение или покалывание.
Любое грубое движение, поднятие тяжести и даже кашель способны усилить болевые симптомы в пояснице и ягодицах. Ноющие боли приводят к затруднительной ходьбе и сидению. Из-за защемления ослабевают мышцы, следовательно, человеку становится сложно просто стоять.
Для постановления диагноза, доктору хватит обычного осмотра, но для полноценного утверждения пациенту назначают УЗИ, рентген и МРТ. Если специалист усомнится в чем либо, к примеру, возникнет подозрение на наличие другого недуга, он возьмет кровь и урину на анализы.
Острые боли ягодиц и поясницы не позволяют человеку полноценно двигаться. При защемлении седалищного нерва, доктор назначает постельный режим на протяжении недели. Чтобы снять воспаление, прописываются противовоспалительные медикаменты, а для снятия болезненных ощущений – обезболивающие средства. По степени тяжести недуга врач также определит, каким способом будут вводиться лекарства.
При тяжелых защемлениях, пациенту пропишут стероидный курс препаратов или обезболивающую блокаду.
Если боли ягодицы вызваны спазмами, доктор отдаст предпочтение препаратам, которые смогут улучшить кровообращение.
Важный процесс лечения защемления – физиотерапия, которая включает:
- Магнитотерапию;
- Электрофорез;
- УВЧ-терапию;
- Фонофорез;
- Парафиновую аппликацию.
Но физиотерапевтические методы применяются после снижения жестких болевых ощущений в ягодицах и пояснице.
Мышечная боль в ягодицах вызывается спазмами грушевидной мышцы. Недуг может возникать как в левой, так и в правой ягодице, перемещаясь в бедро и ногу. Такие спазмы порождаются из-за повреждения мышцы или из-за первичных заболеваний.
Нервные ветви и ножные сосуды зависят от полноценной работы грушевидной мышцы. Когда происходят какие-то изменения, возникают сильные, острые боли в ягодице.
К первичным заболеваниям, пробуждающим спазм грушевидной мышцы, относятся:
- Остеохондроз;
- Межпозвоночная грыжа;
- Спондилез;
- Радикулит;
- Опухоли поясницы;
- Спазмы спинных мышц;
- Болезнь Бехтерева.
К списку причин, которые могли повредить мышцу, относится:
- Растяжение ягодичной мышцы;
- Воспалительные процессы;
- Характерная травма ягодицы;
- Инъекционные повреждения;
- Артроз.
Провоцирующие факторы дают толчок недугу, который продолжает стремительно развиваться, если не начать лечение.
Основным признаком считается боль в ягодице, имеющая свойство усиливаться и переходить на соседние области. Среди других симптомов выделяют:
- Затекание нижних пальцев;
- Воспаление нервов;
- Мурашки по тревожащей ноге;
- Нарушенная чувствительность;
- Ослабленный рефлекторный характер;
- Различные спазмы;
- Бледность или покраснения кожи.
С мышцами ягодиц лучше не шутить, так как несвоевременная терапия может спровоцировать осложнения, которые будут стабильно проявляться в будущем.
Когда болят мышцы попы, врач должен выявить основной недуг позвоночника с помощью рентгена, УЗИ или МРТ.
Для лечения спазмов грушевидной мышцы используют такие терапии:
- Мануальную;
- Ударно-волновую;
- Ультразвуковую;
- Электротерапию;
- Лазеротерапию;
- Магнитотерапию.
В некоторых ситуациях применяются миорелаксанты, новокаиновая блокада и другие медикаментозные препараты.
В комплексном лечении, специалисты делают профилактику суставам, так как все в организме взаимосвязано.
Если болят кости в ягодицах, то это артрит тазобедренного сустава – воспалительный процесс. Недуг также называют кокситом.
Зачастую, данная болезнь обнаруживается у людей старше 60 лет. Но на данный момент, трудоспособный возраст и маленькие дети не являются исключениями.
Специалисты разделяют артрит на несколько форм:
- Ревматоидная;
- Реактивная;
- Псориатическая;
- Инфекционная;
- Острая;
- Хроническая.
Работники медицины также выяснили причины, провоцирующие заболевание, к ним относятся:
- Различного рода травмы;
- Псориаз;
- Болезнь Крона;
- Кишечные недуги;
- Генные мутации;
- Вирусные инфекции;
- Дисплазия;
- Генетическая наследственность;
- Избыточный вес;
- Профессиональная деятельность.
Каждая причина имеет свои факторы образования недуга. Следовательно, требует подобающего лечения.
Гнойная форма недуга характеризуется острыми болями и интоксикацией. У человека повышается потливость, проявляется общая слабость, головные боли, снижается аппетит. Воспалительный процесс также не остается незамеченным: кожа в проблемной области приобретает красный оттенок и становится горячей. Резкие, пульсирующие боли простреливают в ягодицу и пах. В момент движений болевые ощущения становятся невыносимыми.
К основным признакам недуга относят:
- Боль в ягодицах и паху;
- Хромоту;
- Ограниченные движения;
- Моментальную утомляемость.
При любых симптомах, следует незамедлительно обращаться за консультацией в больницу, так как своевременное лечение поможет избежать осложнений.
Когда болит ягодица внутри, при любых формах недуга, для лечения назначают нестероидные препараты, способные убить воспаление. Они снимают болевые ощущения, и уменьшают отеки. После первого приема препарата, пациент чувствует себя намного лучше.
Чтобы снизить боль в ягодице, применяются обезболивающие гели, мази и крема. Но такие медикаменты не способны вылечить недуг, так как тазобедренный сустав располагается далеко под мышцами, не под кожей.
Ни один метод лечения не обходится без комплексных витаминов и миорелаксантов, которые расслабляют мускулатуру.
При инфекционной форме недуга назначаются антибиотики.
Для реабилитации проводятся физиотерапевтические процедуры, которые подбираются индивидуально для каждого пациента.
Боль в верхней части ягодицы справа или слева – люмбоишиалгия или, в сокращении, ишиалгия. Недуг является сжатием, раздражением или воспалением седалищного нерва.
Специалисты выделяют целый ряд факторов, способных пробудит люмбоишиалгию:
- Остеохондроз;
- Межпозвоночная грыжа;
- Остеоартроз;
- Патологии мышц;
- Ревматические недуги;
- Инфекции;
- Сахарный диабет;
- Частые или сильные переохлаждения;
- Избыточная масса тела;
- Беременность.
Данный недуг имеет несколько форм протекания, таких как невропатическая, мышечно-скелетная, смешанная, ангиопатическая. Каждая форма доставляет определенные боли в ягодице и требует подобающего лечения.
Основной признак проявляется в мышце, которая болит в нижней части ягодицы и в верхней, переходя на голень, но не добирается до пальцев ног. Ноющие, жгучие боли в ягодице не позволяют вести полноценный образ жизни.
Человек начинает прихрамывать, опираясь больше на здоровую конечность. Пациент не может долго стоять, ему приходится наклоняться вперед, чтобы сменить положение, так как мучительные боли не дают покоя.
У человека и при сидении болят ягодицы. Он вынужден опираться о стул или постоянно менять положение.
А также выделяются такие признаки:
- Озноб;
- Жар;
- Побледнение кожи;
- Онемение пораженного участка.
Чтобы назначить подобающее лечение, доктор проведет опрос и осмотр, возьмет анализы, назначит рентгеновское обследование, УЗИ, МРТ, КТ. Если возникает подозрение на злокачественную опухоль, врачи прибегают к сцинтиграфическому обследованию.
Для лечения недуга, специалисты выписывают:
- Антибиотики;
- Противовоспалительные мази и крема;
- Обезболивающие медикаменты;
- Комплекс витамин;
- Препараты, укрепляющие костную ткань.
В некоторых случаях проводится хирургическое вмешательство.
Любая терапия должна проводиться под особым присмотром доктора, чтобы избежать непредвиденных последствий.
После сложного периода, когда боли и спазмы в ягодице устранены, назначается лечебная гимнастика, массажи, физиопроцедуры и иглоукалывание.
Причины боли в ягодице могут скрываться в таком заболевании как миалгия – патология болезненных ощущений в мышцах.
Среди источников возникновения миалгии выделяют:
- Всевозможные травмы;
- Воспалительные процессы в организме;
- Неправильный образ жизни;
- Излишние нагрузки;
- Регулярные стрессы;
- Неполноценный сон;
- Нервные срывы;
- Инфекционные или вирусные поражения;
- Наследственность;
- Ревматоидные недуги и многое другое.
Многие люди задаются вопросом, почему без причины болят мышцы ягодиц, ведь не было физических нагрузок или повреждений. Стоит знать, что боли в ягодицах никогда не возникают без причин. У некоторых людей болевые ощущения могут проявиться, к примеру, спустя год после аварии, или через несколько дней после физических нагрузок.
К симптомам недуга относят:
- Давящую, ноющую боль ягодичной мышцы;
- Сниженную работоспособность;
- Быструю утомляемость;
- Судороги;
- Спазмы;
- Онемение;
- Депрессию;
- Резкую смену настроения;
- Бессонницу.
Такие признаки также могут проявляться на смену погоды или климата.
Данная патология развивает мышечную слабость, и если не начать качественное лечение, миалгия приведет к атрофии, следовательно, к инвалидности.
Лечение миалгии требует комплексного подхода, включающего в себя:
- Глюкокортикостероиды;
- Препараты, снимающие воспалительный процесс;
- Обезболивающие медикаменты;
- Гели, мази и крема;
- Витаминный комплекс;
- Диету;
- Правильный образ жизни;
- Массажи;
- Акупунктуру;
- Лечебную гимнастику.
Когда болят ягодичные мышцы, следует обращаться к таким специалистам:
Каждый доктор излечивает определенные болезни. Изначально нужно посетить терапевта, который направит к другому специалисту узкого профиля.
В ягодице острая боль может проявляться и по другим, малоизвестным причинам, среди которых выделяют:
- Кокцигодинию;
- Плоскостопие;
- Синдром Пирифортиса;
- Искривление позвоночника;
- Анальный абсцесс;
- Рак тазовых костей;
- Геморрой;
- Опоясывающий лишай;
- Стеноз позвоночника и многое другое.
Каждый человек должен знать, если болят мышцы ягодиц, следует отправиться в больницу, не дожидаясь более явных и обостренных симптомов. В связи с тем, что существует много причин возникновения болевых ощущений в этой области, врачи должны выяснить провоцирующий источник и назначить подобающее лечение. Ведь своевременная терапия помогает продолжить вести привычный и полноценный образ жизни.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
источник
Боль, переходящая от поясничного отдела в ягодицы и нижние конечности, является наиболее явным признаком остеохондроза пояснично-крестцового отдела.
Такой вид боли может быть симптомом заболевания под названием «люмбоишиалгия».
Существует достаточно большое число причин, по которым возникают болезненные ощущения одновременно в поясничном отделе и бедрах.
В список наиболее распространенных факторов, провоцирующих болевые ощущения, входят:
- Подъем тяжестей, повышенная или резкая нагрузка на слабые мышцы спины;
- Межпозвоночные грыжи (как правило, образуются в результате отсутствия лечения остеохондроза);
- Проблемы в работе эндокринной системы (сахарный диабет, лишний вес);
- Патологические заболевания суставов и периартикулярных тканей;
- Излишнее употребление алкогольных и табачных изделий;
- Болезни мочеполовой системы (цистит, пиелонефрит);
- Опухолевые образования в тканях позвоночного столба;
- Недостаточное обеспечение клеток питательными веществами (нехватка витаминов и минералов), в результате чего развиваются заболевания позвоночника;
- Воспаление седалищного нерва (обыкновенно боли возникают с одной стороны тела, усиливаются в ночное время суток);
- Смещение дисков позвоночника (помимо болей в поврежденном отделе могут возникать онемение конечностей и спины, слабость в мышцах, воспаления);
- Травмы спины.
Болезненность в пояснице, отдающая в ягодицу может быть симптомом заболеваний не только спины, но и возникать при различных патологических процессах в организме.
При развитии остеохондроза боль носит нескончаемый «ноющий» характер, нередко возникают «острые» боли, ограничивающие движения человека. Болезненность усиливается при высоких нагрузках на позвоночник при резких телодвижениях, покалывания и онемение в нижних конечностях, вероятность образования хромоты.
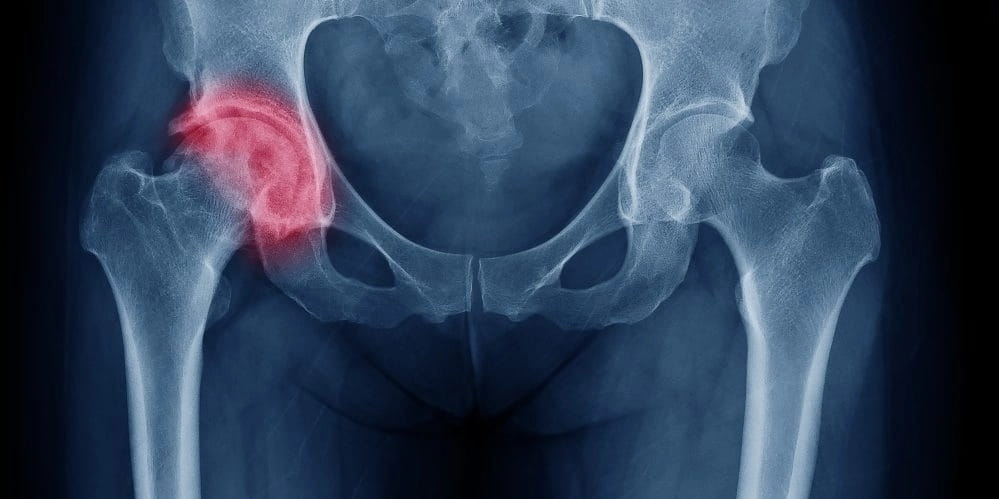
Остеопороз – это болезнь, которая часто развивается как следствие других заболеваний позвоночного столба (межпозвоночные грыжи, защемление седалищного нерва, травмы бедра, онкология). Характер симптомов и болей может указывать на источник проблемы.

Показательными признаками искривления позвоночника являются: плечевая асимметрия, нарушение походки, быстрое утомление спины при удержании правильного положения, деформирование грудной клетки.
Данное заболевание означает воспаление седалищного нерва. Для ишиалгии характерны боли в пояснице, которые «отдают» в левую ягодичную мышцу. К факторам, провоцирующим заболевание, относятся инфекционные поражения, частая подверженность организма к переохлаждению, травматические повреждения.
Ещё одной причиной возникновения болей в пояснице и продолжения болевых ощущений в ягодичной зоне может стать поражение нервных корешков пояснично-крестцового отдела. Во время движения боль усиливается и может доходить до фаланг пальцев ног, нередко пациент ощущает холодок или жар в нижних конечностях, «мурашки» и онемение.
Воспаление тазобедренного сустава носит прогрессирующий характер и может возникнуть практически в любом возрасте. Патология может сформировать в результате наследственной предрасположенности, при постоянных нагрузках на ноги, при травмах бедра и дисплазии.
Для заболевания характерные резкие боли в ногах и в паховой области, хромота, движения ногой ограничены (как правило, при вращении).
В виде болей в поясничном отделе с правой стороны, с последующей локализацией в ногах и ягодичной мышце, могут проявляться урологические или гинекологические заболевания, патологические процессы в желудочно-кишечном тракте, болезни почек.
Для того, чтобы назначить правильное лечение, требуется тщательная диагностика пациента.
Применяются следующие методы исследования:
- Общий анализ мочи;
- Сдача крови на биохимию и клинический анализ;
- Ультразвуковое исследование брюшной полости (показывает состояние мочевого пузыря, почек, поджелудочной железы и других внутренних органов малого таза);
- Рентгенография (используется, когда большинство симптомов указывает на проблему в позвоночном столбе);
- Компьютерная томография и магниторезонансная томография (дают подробный отчет о состоянии тканей, о наличии или отсутствии воспалительных процессов, показывают нарушенные структуры и изменения);
- Электромиография (помогает исследовать состояние нервных и мышечных волокон тканей при подозрении на дегенеративные процессы).
Терапия проводится при помощи лекарственных препаратов, которые подбираются в соответствии с причиной болей. Используются средства, снимающие спазм в мышцах, нестероидные противовоспалительные средства для наружного применения, иммуностимулирующие, новокаиновые блокады при обострениях.
Помимо медикаментов, в курс лечения включают:
- постельный режим;
- ограниченные физические нагрузки;
- массаж или мануальная терапия;
- ЛФК;
- физиотерапевтические процедуры.
Советуем посмотреть тематическое видео.
Лечебная гимнастика проводится курсом и входит в комплексную терапию. Для профилактики в домашних условиях можно выполнять следующие упражнения:
- Встать на четвереньки, опустить таз на ноги, застыть в таком положении на несколько секунд. Затем плавно перенести тело вперед с опорой на прямые руки, прогнувшись аккуратно в спине. Повторить упражнение 5 раз.
- Встать на четвереньки. Приподнять обе голени с опорой на колени и выполнять повороты тазобедренного сустава в левую и правую стороны.
- Из положения, стоя на четвереньках, медленно опускать до пола таз влево и вправо, задерживаться на полу на 2-3 секунды.
Когда возникает боль в поясничном отделе, в ягодичной мышце, есть ощущение, что «тянет» ноги, онемение конечностей, постоянное напряжение мышц и другие неприятные симптомы, ограничивающие движение, следует немедленно обратиться к терапевту, который выдаст направление к специалисту узкого профиля, и поможет не допустить развития заболевания.
источник
В спинномозговом канале сосредоточено большое количество нервных окончаний, нервной ткани, потому любые патологические процессы, происходящие в нем, могут проявляться выраженными болями в спине, других органах и зонах. Для адекватной самодиагностики своего состояния пациенту важно понимать, как может проявляться изменение в нервной ткани. В статье рассмотрены причины того, почему боль в спине отдает в ягодицу, о чем это может свидетельствовать и какую опасность для здоровья представлять.
Дискомфорт, о котором идет речь, характеризуется следующими признаками:
- Возникает симптоматика после длительной гиподинамии или усиленной нагрузки;
- Локализуется в нижней части спины;
- Достаточно интенсивна/усиливается при движениях, но локализована не четко, достаточно разлита;
- В редких случаях возможен ноющий характер;
- Боль в ягодице проявляется постоянно, пока есть дискомфорт в пояснице, или после длительной гиподинамии/усиленных физических нагрузок/выполнении определенного типа действий, движений;
- Почти всегда дискомфорт локализован в пояснично-крестцовом отделе.
Если болит спина и отдает в ягодицу, то причиной этого являются патологии, заболевания позвоночника, при которых защемляются/воспаляются нервные корешки в крестцовой области. Так как нервы, исходящие из этих корешков, имеют точки выхода в разных частях тела, то боль от защемления может возникать в них (в т. ч. в ягодице). Вызвать подобное защемление способны следующие позвоночные заболевания:
- Грыжи, протрузия;
- Воспалительные процессы;
- Остеохондроз, остеопороз;
- Разрастание костной/суставной ткани;
- Травма;
- Смещение позвонков;
- Нарушение осанки;
- Сколиоз;
- Артрит.
Лечение назначается в зависимости от того, что вызвало патологию. Чаще всего медикаментозное, но может быть и хирургическим.
В зависимости от того, какой нервный корешок защемлен, боль может эродировать в ягодицы и другие отделы. Это связано с тем, что точки выхода того или иного нерва могут располагаться в разных участках. Наиболее частой локализацией боли одновременно являются спина (поясница), ягодица и нога с одной стороны. В конечности, одновременно с этим, может наблюдаться сопутствующая симптоматика – онемение, покалывание, слабость мышц, их гипертонус.
Для диагностики боли в ягодицах, спине и ногах врач использует следующие методы:
- Сбор анамнеза для установления наличия причин развития патологии;
- Анализ симптомов, клинической картины для определения типичности заболевания;
- Мануальный осмотр позвоночника – некоторые патологии возможно диагностировать таким способом (сколиоз, искривление, разрастание тканей, смещение, опухоли, грыжи);
- Проверка чувствительности, рефлексов в определенных точках для оценки вовлеченности нервной ткани;
- Рентгенограмма для визуализации отклонений;
- КТ, МРТ в качестве дополнительных методов для оценки состояния мягких тканей.
На начальном этапе развития патологии лечение может назначать терапевт. Если болезнь развивается активно, боли интенсивные, то обращаются к невропатологу, вертебрологу, ортопеду, травматологу или хирургу.
Боль снимается нестероидными противовоспалительными препаратами – они эффективно обезболивают, снимают воспаления, возникающее локально при защемлении. Принимаются по 1 таблетке по мере необходимости, но не более 4 таблеток в сутки. Используются препараты Нурофен, Ибупрофен, Нимесулид.
В случае более интенсивного дискомфорта препарат может вводиться инъекционно внутримышечно, чаще всего для этого используют Диклофенак. Дозировки рассчитываются индивидуально, но такое лечение не рекомендуется проводить дольше 3-4 дней. При наличии заболеваний желудка инъекционное введение лекарства, часто, становится единственным возможным способом.
Нанесение на область поясницы НПВС-мазей способно также снять боль. Это Найз, Вольтарен, Диклофенак. Они применяются 3-4 раза в сутки. Менее эффективны, чем инъекции, таблетки, но имеют меньше побочных эффектов.
Если неприятные ощущения очень интенсивные, то НПВС их не снимают. Тогда назначаются анальгетики – Анальгин по 1 таблетке по мере необходимости (не более 3 в сутки), Баралгин инъекционно в индивидуальной дозировке, 1 раз в сутки внутримышечно. Препараты используются только при необходимости, имеют много побочных эффектов.
Ответ на этот вопрос зависит от причины, которая ее вызвала. Если появилось доброкачественное образование, грыжа, разрастание, компрессирующее нервную ткань, то хирургическое удаление поможет избавиться от болевого синдрома. Также можно поступать при травмах, смещении позвонков. Нарушения осанки, сколиоз можно устранить ношением корсетов, массажем, гимнастикой – в этом случае боль также исчезнет навсегда. Воспалительные процессы пролечиваются антибиотиками, противовоспалительными препаратами.
Сложнее дело обстоит с процессами изменения тканевой структуры, ее деградации (остеохондроз, остеопороз, артрит). В этом случае, для избавления от болей, пациенту приходится следовать ряду рекомендаций:
- Не переохлаждаться;
- Спать на ортопедическом матрасе и подушке;
- Избегать гиподинамии, излишних нагрузок;
- Контролировать вес;
- Придерживаться специальной диеты;
- Принимать витамины;
- Два-три раза в год проходить курсы профилактического массажа, физиотерапии;
- Ежедневно выполнять лечебную гимнастику.
При ответственном отношении к своему здоровью повторного возникновения болей можно избежать.
Обострение заболевания, когда боли в спине и ягодице наиболее сильны, снимается НПВС-средствами. Они принимаются внутрь (Ибупрофен, Ортофен, Диклофенак, Нурофен) 2-3 р./сутки по 1 таблетке, и наносятся на поясницу местно в виде мазей/гелей 3 р./сутки (Вольтарен, Диклофенак, Найз). При остеохондрозах, артритах назначаются хондропротекторы (Хондроксид) местно в виде мазей (2-3 р./сутки) и внутрь в виде таблеток 1-2 р./сутки по 1 таблетке. Лечение дополняется физиотерапией, обычно, магнитотерапией, СВЧ, УВЧ, электрофорезом. После снятия обострения на стадии реабилитации назначается лечебный массаж, ЛФК.
При грыжах, протрузиях показаны массажи, ЛФК, физиотерапия, позволяющие снять спазм мышц и освободить компрессированную нервную ткань. Если это не помогает, проводится хирургическое вмешательство по удалению грыжи. То же самое делается при диагностировании новообразования.
Травмы, смещения позвонков требуют хирургического вмешательства, в ходе которого они возвращаются в свое нормальное положение. В нем они фиксируются с помощью скобы.
В большинстве случаев, само по себе, эродирование боли из поясничного и крестцового отдела в ягодицы, конечности, другие области организма, существенной опасности для функционирования этих органов не представляет. Но причины, вызывающие дискомфорт в поясничном отделе бывают достаточно серьезными, патологические процессы могут развиваться, прогрессировать, оказывая значительное негативное влияние на качество жизни пациента. По этой причине при первом возникновении характерных неприятных ощущений нужно обратиться к врачу, начать своевременное лечение.
источник