Сильная боль в спине в пояснице: возможные причины, симптомы, проведение диагностических исследований, диагноз, консультация врача и лечение
Самостоятельно определить, по какой причине в пояснице возник болевой синдром, невозможно. Боль в спине и пояснице в медицине называется люмбаго. Она чувствуется в поясничном отделе, сопровождается спазмами мышц и дополнительными неприятными симптомами. Острая боль в пояснице ощущается по разным причинам и может продолжаться от нескольких минут до пары месяцев. В результате человек начинает привыкать к резкой боли в пояснице и в спине. Но если вовремя не обратиться за помощью к лечащему врачу, то состояние здоровья человека сильно ухудшится, а шансы на выздоровление снизятся. Важно рассмотреть причины боли в спине в пояснице и лечение.
Сильная боль в спине и пояснице, чувство напряжения и скованности – распространенное состояние, которое рано или поздно появляется у многих людей.
В большинстве случаев болевой синдром появляется в пояснице, так как поясничный отдел позвоночника отличается свой подвижностью и принимает на себя половину веса тела человека. Боли в спине в районе поясницы могут возникнуть в результате подъема тяжелых предметов либо резкого поворота.
В некоторых случаях неприятные симптомы в поясничном отделе проявляются со временем по причине регулярной нагрузки либо неправильной осанки. В некоторых случаях определить причину болевого синдрома не получается. Боль сильнее всего проявляет себя в ночное время, при нагрузке на поясницу либо после длительного нахождения в некомфортном положении, к примеру, после длительной поездки в машине. В большинстве случаев боль в спине в районе поясницы проходит, если человек полежит некоторое время на жесткой поверхности.
Чаще всего боль сохраняется на протяжении нескольких дней либо недель, а после общее самочувствие человека улучшается, состояние поясницы восстанавливается. Ускорить восстановление можно посредством приема обезболивающих лекарственных средств и оптимизации дневной двигательной активности: покой только в первые несколько дней, а после постепенное возвращение к нормальному режиму. Но в некоторых случаях неприятные ощущения и дискомфорт в пояснице указывают на начало хронического заболевания, при котором понадобится комплексное лечение.
Особую роль в этом процессе играет и настроение человека. По причине боли у больного может сильно ухудшиться общее состояние, но по статистике, быстрее выздоравливает человек, который прибывает в хорошем расположении духа, чем тот, который находится в депрессии.
Состояние спины напрямую зависит от функционирования костей, нервов, мышц и суставов. Чаще всего точно выяснить причину болевого синдрома довольно непросто. Тяжелые болезни либо травмы позвоночного отдела возникают в редких случаях.
В большинстве случаев боль в спине на уровне поясницы появляется при получении легких травм, мышечном перенапряжении, растяжении связок и мышц, ущемлении нервов и в начале воспалительного процесса. Неприятные симптомы в спине могут возникнуть внезапно либо развиться, постепенно усиливаясь. Причины боли в спине и пояснице:
- слишком резкое движение: наклон либо поворот в сторону;
- подъем и перенос тяжелых предметов, долгий наклон туловища;
- неправильная осанка во время ходьбы либо при работе за столом;
- сильное растяжение мышц в области спины;
- длительная езда в машине без перерывов на отдых.
В некоторых случаях боль в этом отделе появляется без особых причин, к примеру, утром, после пробуждения.
Существуют факторы, которые могут спровоцировать сильные боли в спине и в пояснице. Специалисты выделяют их большое количество, они могут отрицательно сказываться на состоянии спины. К основным относят:
- Большой вес – в этом случае сильно перенапрягается позвоночник. Чтобы определить, влияет ли масса тела на позвоночник, следует подсчитать общий индекс массы тела.
- Курение – оно может отрицательно сказываться на тканях спины, что и приводит к болевому синдрому.
- Вынашивание ребенка — при таком состоянии позвоночник женщины подвергается сильной нагрузке, которая становится только сильнее при увеличении размера живота.
- Длительный прием медикаментов, которые приводят к снижению плотности костей, к примеру, кортикостероидов.
- Психоэмоциональное перенапряжение, стрессы – регулярное волнение приводит к сильному напряжению мышц шеи и спины, что и провоцирует болевой синдром.
К заболеваниям, которые могут привести к боли в пояснице и в спине, относят следующие:
- Остеохондроз и его осложнения, к примеру, грыжу позвоночника – дегенеративный процесс, во время которого происходит разрушение межпозвоночных хрящей, что провоцирует болевой синдром. Такие болезни появляются у людей старшего возраста, в особенности у тех, кто испытывает сильные нагрузки на спину.
- Растяжение связок и мышц – чаще возникает после длительной физической нагрузки либо резкого движения.
- Некоторые разновидности артритов – воспалительная болезнь суставов, при которой кроме боли ощущается скованность в суставах и присутствуют проблемы с подвижностью в утреннее время
- Болезни почек, к примеру, пиелонефрит могут стать причиной боли в спине справа поясницы или слева.
С сильной болью в спине и пояснице можно справиться в домашних условиях посредством приема специальных лекарственных препаратов, которые можно приобрести в аптеке без рецепта врача. Терапия в клинике, как правило, не требуется.
Если боль в спине отдает в область поясницы и приносит сильный дискомфорт, то пациенту следует в обязательном порядке посетить врача. Он проведет обследование и назначит лечение.
Если боль в спине в левой стороне пояснице не дает пациенту нормально отдыхать и передвигаться, то следует вызвать врача на дом.
При проведении осмотра состояния врач попросит человека сесть, встать, походить, попеременно поднять ноги, а также определит общую амплитуду движения в спине. Также он потребует информацию о возможных недавно перенесенных болезнях либо травмах, узнает об образе жизни, особенностях работы, а также задаст следующие вопросы:
- Когда началась боль?
- В каком месте распространен болевой синдром?
- Болела ли спина ранее?
- Как проявляет себя болевой синдром?
- По какой причине боль становится сильнее либо ослабевает?
При проведении осмотра врач постарается исключить возможное инфекционное поражение и перелом, так как такие проявления возникают в редких случаях. При проблемах с постановкой диагноза врач может отправить пациента на проведение дополнительных диагностических мероприятий: магнитно-резонансную томографию (МРТ) либо рентген позвоночника. Чтобы исключить болезнь почек проводится анализ мочи.
Во многих случаях боль в области позвоночника устраняется уже на третий день лечения. Если же терапия не улучшает состояние, а болевой синдром продолжается на протяжении шести недель (хронический процесс), либо к поражению привела серьезная болезнь, то врач направляет человека к специалисту узкого профиля. В большинстве случаев лечение боли в спине и пояснице назначает невролог. Дополнительно к обследованию состояния больного могут подключиться и другие врачи: остеопат, мануальный терапевт, а также рефлексотерапевт.
Лечение болевого синдрома будет зависеть от его продолжительности и степени выраженности, а также от индивидуальных особенностей человека. В большинстве случаев боль удается устранить с помощью простых лекарств в домашних условиях.
- Подвижность. Ранее врачи считали, что при боли в поясничном отделе важно обеспечить себе покой. Сейчас установлено, что у пациентов, которые начинают раньше двигаться, быстрее проходит болевой синдром. Полный покой и постельный режим должны соблюдаться только в первые дни при остром болевом синдроме, когда он сильно выражен и не дает нормально передвигаться. В этом случае человек должен лежать на жесткой и ровной кровати. После того, как состояние нормализуется, следует постепенно возвращаться к нормальному образу жизни и прежним нагрузкам, прибавляя все больше подвижности каждый день. Со временем человек сможет нормально ходить по дому либо посещать общественные места. Но ему придется смириться с некоторым дискомфортом и постараться избегать всего, что может повторно привести к болевому синдрому. По прошествии нескольких дней человеку можно вернуться к трудовой деятельности, не дожидаясь, пока сильная боль в спине и пояснице полностью уйдет (конечно же, если работа человека не связана с нагрузками на поясничный отдел). Ранняя подвижность поможет восстановить состояние и снизит выраженность боли.
- Прием обезболивающих препаратов. При борьбе с сильной болью в спине выше поясницы или непосредственно в ней врачи назначают прием следующих обезболивающих препаратов: «Диклофенак», «Ибупрофен», «Нимесулид» и «Индометацин». Такие средства помогают устранить болевой синдром и воспалительный процесс. В зависимости от тяжести поражения специалист может выписывать различные формы указанных лекарств: инъекции, таблетки, местные препараты – мази, гели и кремы против боли в спине. Чаще всего начальное лечение включает в себя проведение уколов. После того как болевой синдром проходит, введение лекарственных препаратов прекращают, в случае необходимости начинается прием таблеток либо специальных мазей. Такие средства имеют некоторые противопоказания, поэтому перед началом их приема нужно в обязательном порядке провести консультацию у врача и изучить инструкцию. Обезболивающие средства лучше всего принимать после еды, запивая их молоком.
- Миорелаксанты – препараты, которые помогают устранить спазмы мускулатуры и расслабить мышцы. Их выписывают в том случае, когда сильная напряженность мышц позвоночника усиливает болевой синдром, к примеру, при обостренной стадии остеохондроза либо при грыже диска. Миорелаксанты также отличаются и побочными эффектами, к примеру, их запрещено принимать при вождении машины. Предварительно важно провести консультацию у врача.
- Лечение теплыми и холодными компрессами. В некоторых случаях устранить болевой синдром можно посредством приема горячей ванны либо прикладыванием грелок на больной участок тела. Также улучшить общее состояние можно посредством холода либо пакета с замороженными овощами. Но следует помнить, что прикладывать лед к самой коже не стоит, так как это может в результате привести к обморожению. Предварительно холодный предмет следует завернуть в полотенце и уже после приложить к пораженному участку тела. Также можно чередовать лечение холодом и теплом, прикладывать к телу то лед, то грелку.
- Подбор позы для сна. Смена позы для сна поможет устранить напряжение и болевой синдром. Если больной привык спать на боку, то ему следует подтянуть ноги к груди и положить между ног подушку. Если же он спит на спине, то подушку следует подложить под колени, это обеспечит естественный изгиб позвоночника в пояснице.
- Расслабление тела – это очень важная составляющая в борьбе с сильной болью в спине слева выше поясницы, так как при сильном волнении и перенапряжении болевой синдром только обостряется. Как показывает практика, люди с хорошим настроением выздоравливают намного быстрее, а боль у них не переходит в хроническую стадию. Есть специальные методики, которые помогают человеку расслабиться и на некоторое время забыть о неприятных ощущениях в спине. Для этого рекомендовано проводить специальную дыхательную гимнастику, выполнять комплекс простых упражнение с попеременным напряжением и расслаблением мышц в теле.
- Физическая активность, следование здоровому образу жизни. Важно устранить первопричину появления сильной боли в спине и пояснице, чтобы избежать ее рецидива. К самой распространенной причине появления боли в этой области относят лишний вес у человека, плохую осанку, регулярные эмоциональные всплески. В этом случае положительного эффекта можно достичь, если начать вести активный и здоровый образ жизни, к примеру, больше ходить либо посещать бассейн. Главное, это выбрать то занятие, которое больше всего нравится. В некоторых случаях занятия проводятся под руководством тренера. Чаще всего используют комплексы упражнений, которые помогают укрепить мышцы спины и обеспечить ровную осанку и растяжку.
- Если болевой синдром не проходит в течение 6 недель лечения, то он автоматически переходит в хроническую стадию. Кроме обезболивающих препаратов и миорелаксанта в этом случае нужно начать комплексное лечение.
При таком состоянии врачи назначают пациентам проведения следующих мероприятий:
- Мануальная терапия проводится мануальным терапевтом либо остеопатом и включает в себя использование различных методов терапии, массаж, мобилизацию.
- Техника Александера – помогает устранить сильное напряжение в мышцах, обучает человека тому, как правильно принимать положение тела в различных ситуациях и двигаться. Такая техника поможет научиться удерживать баланс тела и ровную осанку.
- Сеансы иглоукалывания – древнекитайский способ лечения, во время которого в различные части тела вводятся тонкие иглы, которые помогают снизить болевой синдром и нормализовать состояние человека.
- Прием антидепрессантов. Такие препараты выписываются пациенту в том случае, когда обезболивающие средства и другие техники лечения не приносят положительного результата. Врачи советуют принимать трициклические антидепрессанты, к примеру, «Амитриптилин» в небольшом количестве. Такие средства изначально создаются для избавления от депрессии и проблем с нервной системой, но также они могут подействовать и на подавление некоторых разновидностей боли.
- Сеанс у психиатра. Положительного эффекта от проведения такой процедуры можно достичь тогда, когда остальные способы лечения не помогают. Сильная боль в спине в области поясницы – реальное состояние. То, как к ней относится человек, может сделать ее сильнее либо, наоборот, значительно ослабить. Когнитивно-поведенческая терапия поможет устранить боль в спине в области поясницы справа или слева посредством изменения отношения к ней. По статистике, люди, которые прошли курс сеансов психотерапии, испытывают болевой синдром гораздо меньшей выраженности. В этом случае у человека возникает мотивация вести активный образ жизни, регулярно заниматься спортом, что и приводит к снижению болевого синдрома.
Чаще всего оперативное вмешательство используется только тогда, когда все остальные методики лечения боли в спине и пояснице не дают никакого эффекта. Операцию применяют тогда, когда болевой синдром настолько силен либо постоянен, что не дает пациенту работать и даже отдыхать. Выбираемый метод оперативного вмешательства будет напрямую зависеть от разновидности болевого синдрома и причины его возникновения.
К примеру, при грыже позвоночника врач назначает проведение дискэктомии. В настоящее время врачи умеют проводить операцию через разрез минимального размера, применяя специализированные микрохирургические инструменты. Такие операции относятся к сложным, но они отличаются своей минимальной травматичностью.
Спондилодез – сложное и довольно редкое оперативное вмешательство. Его результаты не всегда соответствуют ожиданиям. К примеру, после проведения операции у человека может продолжаться сильная боль в спине ниже поясницы.
При спондилодезе значительно снижается общая подвижность позвоночника, так как во время операции несколько позвонков, которые провоцируют болевой синдром, скрепляют друг с другом в одном положении посредством имплантации между ними живой костной ткани. В конце реабилитационного периода кости полностью срастаются, а при движении человека не затрагивают нервные окончания, которые находятся поблизости с ними. Это помогает подавить сильную боль в спине в области поясницы слева и справа. Перед тем как решиться на проведение операции, пациент должен получить информацию о всех возможных осложнениях и положительных эффектах терапии от нейрохирурга.
При борьбе с острой болью в спине и пояснице хронического характера могут использоваться и другие альтернативные способы лечения, эффект от которых не доказан в медицинской практике. К основным нетрадиционным методам лечения относят:
- лазерное лечение — лазеры минимальной мощности воздействуют на воспаленный участок тела и приводят к регенерации тканей;
- лечение интерференционными токами – происходит воздействие на поясницу токами средней и низкой частоты, что провоцирует усиленную выработку эндорфинов (обезболивающих гормонов), а также активное восстановление поврежденных тканей;
- лечение ультразвуком – в этом случае используют ультразвуковую волну, направленную на поверхность спины: она обеспечивает восстановление тканей и их активное заживление, что и устраняет болевой синдром;
- электрическую стимуляцию нервов через кожу – на электроды, которые наклеиваются на поверхность кожи, подают электрические импульсы определенной силы, которые провоцируют активную выработку эндорфинов и помогают остановить переход болевых сигналов по позвоночнику в мозг;
- фиксаторы для поясницы – для этого применяют специальные подушки, валики, корсеты для поддержания состояния позвоночника;
- вытяжение позвоночника посредством специализированных устройств, комплексов упражнений;
- вкалывание специальных инъекций в позвоночник – лекарственные средства вводятся в межпозвоночные щели.
Также специалист может отправить пациента в «школу лечения боли», в которой людей учат самостоятельно справляться с болевым синдромом, выполнять специальные упражнения, вести активную и здоровую жизнь. В таких заведениях занимаются преимущественно групповой терапией, релаксацией и психологией.
Здоровая и крепкая спина – наилучшее решение, которое поможет избежать любой боли. Именно по этой причиной самой действенной профилактикой будут регулярные физические нагрузки в рациональном количестве, правильная осанка, а также исключение поднятия тяжелых предметов.
Если у человека временная боль в спине отдает в область поясницы, то ему следует выполнить следующие меры профилактики:
- избавиться от лишнего веса, если он присутствует: большое количество лишних килограммов может отрицательно сказываться на состоянии поясницы, провоцируя дополнительное напряжение;
- использовать правильную и комфортную обувь на невысоком каблуке, которая поможет равномерно распределить нагрузку на стопу и избежать перенапряжения позвоночника при передвижении;
- также важно перестать резко двигаться, так как это может спровоцировать растяжение мышц;
- научиться бороться со стрессовым состоянием, депрессией, нервными срывами, перестать сильно переживать, так как все это может провоцировать боль.
Комплекс упражнений – хороший метод профилактики и купирования боли в пояснице, но если болевой синдром продолжается дольше 6 месяцев, то перед проведением занятий очень важно провести консультацию у врача.
Ходьба и укрепляющее плавание помогут улучшить состояние мышц, поддержать позвоночник, не перегружая его, что избавляет от возможного растяжения. Пилатес и йога помогут хорошо укрепить мышцы спины и разовьют их гибкость, но выполнять их следует под строгим контролем профессионального тренера.
Самые распространенные простые упражнения для спины против боли, которые можно выполнять в домашних условиях:
- Приседы у стены – для этого нужно выпрямиться, расставить ноги на ширину плеч. Далее выполняется присед до принятия положения тела в сгибе 90 градусов.
- Поочередные подъемы ног. Для проведения упражнения нужно лечь на пол и начать поочередно поднимать ноги, не сгибая их. Упражнение повторяется 5 раз.
- Подъемы таза. Упражнение проводится в положении лежа на спине. Сначала сгибаются колени, а после поднимается таз с напряжением мышц живота. При выполнении упражнения важно следить за ровностью спины. Повторить 5 раз.
Сначала упражнения проводятся несколько раз в сутки, со временем количество подходов увеличивается до шести, в зависимости от того, как себя ощущает сам человек. Такой комплекс помогает разогреть и укрепить мышцы спины. Чаще всего люди травмируют поясницу при занятии повседневными делами, к примеру, когда поднимают тяжелые предметы, убираются в доме. Если хорошенько разогреть мышцы перед проведением работы, это поможет предотвратить появление травмы.
Остеохондроз – заболевание суставных хрящей, соединяющих позвонки. По причине такого заболевания происходит защемление корешков спинного мозга, что и провоцирует болевой синдром. Такому состоянию в особенности подвержены люди старше 30 лет, а в последнее время поражение часто диагностируется и у молодежи.
Главной причиной болевого синдрома в спине и пояснице является подъем тяжелых предметов, монотонная работа в неудобной позе (к примеру,по саду). Остеохондроз может возникнуть в результате длительной поездки без остановок, когда человек постоянно сидит.
От такого заболевания не застрахован ни один человек. Определить его можно по следующим симптоматикам:
- боль в спине;
- боль в пояснице, правый бок со спины ноет (или левый), боль отдает в ногу;
- болевой синдром только усиливается при смене положения и нагрузке на поясницу;
- у человека может возникать сильное жжение, болевые прострелы;
- после длительного пребывания в некомфортном положении его сложно изменить из-за сильного дискомфорта;
- чувствительность ягодиц и ног снижается, возникает ощущение мурашек;
- появляются проблемы с потоотделением, мерзнут нижние конечности.
Если человек уверен, что болевой синдром исходит именно из позвоночника, то ему следует выполнить следующие лечебные мероприятия:
- воспользоваться специальным шерстяным поясом либо платком, обвязав его вокруг поясницы;
- лечь на жесткую и ровную поверхность;
- начать прием противовоспалительных препаратов;
- наносить противовоспалительные мази при боли в спине в области поясницы.
При этом важно помнить о том, что обезболивающие средства запрещено принимать на голодный желудок, так как они раздражают слизистую оболочку и могут спровоцировать появление язвы и гастрита. Если человек не уверен в причине появления боли в спине и пояснице, то ему важно пойти на прием к врачу – принимать противовоспалительные средства при заболеваниях желудка и поджелудочной железы очень опасно, так как они могут лишь усугубить общую ситуацию.
Пациент ни в коем случае не должен пытаться самостоятельно «вправить» спину – это может только усилить болевой синдром, а также сильно навредить. При обостренной форме остеохондроза не следует принимать теплые ванны и посещать бани и сауны.
После разогрева человек может почувствовать улучшение состояния и снятие боли, но после самочувствие только ухудшится. Если болевой синдром появляется в области спины часто, то важно провести МРТ и обратиться за помощью к неврологу.
источник
Рано или поздно проблемы со здоровьем возникают у каждого человека, но далеко не все знают, к какому врачу обратиться, например, если болит спина. Причиной такого состояния не всегда является болезнь позвоночника. Изредка дискомфорт в поясничном отделе обусловлен патологиями в органах мочевыводящей системы. В любом случае, визит в больницу откладывать не стоит. Если боль сильная, лучше сразу вызвать скорую или отправиться в клинику самостоятельно.
Чтобы разобраться в том, к какому врачу идти, если болит спина, человек должен знать об основных причинах такого состояния и уметь распознавать происхождение боли. Чтобы облегчить задачу, её можно разделить на вторичную и первичную. Последняя относятся к функциональным и морфологическим изменениям. Вторичная появляется вследствие активации С- волокон, они передают импульсы медленнее, именно в этом и состоит главная разница.
Нередко боли в спине связывают с остеохондрозом и спондилоартрозом. Кроме этого, боль в спине может быть отражением следующих заболеваний:
- инфекции;
- сколиоз;
- воспалительные процессы в суставах;
- переломы;
- болезни почек;
- тяжёлые заболевания ЖКТ;
- инсульт;
- злокачественные и доброкачественные опухоли.
Если болит спина и человек не знает куда идти, стоит просто записаться на приём к терапевту. Пытаться определить природу болевого синдрома самостоятельно и покупать медикаменты, крайне не рекомендуется. В 85% из 100, это провоцирует осложнения.
Начинать лечить недуг народными способами также не стоит. После, с болезнью придётся бороться намного дольше, применяя сложные и затратные по деньгам методы терапии. Записаться на приём к врачу следует в таких случаях:
- дискомфорт не проходит на протяжении 1 недели и носит постоянный характер;
- часто возникают простреливающие приступы, которые не позволяют спокойно разогнуть спину;
- человек сразу же должен задуматься, куда обратиться, если спина болит после физических упражнений или при продолжительном пребывании в статическом положении;
- острая боль продолжает напоминать о себе после перенесенной болезни или возникает при неудачном падении;
- вместе с болью немеют руки, повышается температура, а подвижность ограничена;
- чувство дискомфорта остаётся даже во время отдыха, а интенсивность болевого синдрома повышается с наступлением ночи;
- вместе с болевым синдромом в спине ощущается боль средней интенсивности во внутренних органах.
Болезни, ограничивающие движения ещё одна частая причина боли. Её характер может быть непостоянным, ноющим или резким. Ещё болевой синдром бывает постоянным или проявляется периодически. В каждом из случаев визит к врачу не стоит откладывать в «долгий ящик».
Среди самых частых причин возникновения дискомфорта в пояснице можно выделить следующее:
- патологии почек и органов малого таза;
- новообразования спинного мозга;
- болезни предстательной железы;
- инфекция, которая проникла в ткани позвоночника;
- грыжа межпозвоночных дисков;
- проблемы гинекологического характера;
- ишиас и радикулит;
- боли после ударов.
В нижней части позвоночного отдела зачастую возникают ноющие боли либо резкие прострелы, например, как при радикулите, отдающие в ноги. Повреждение позвонков нередко сопровождается общей слабостью и онемением конечностей. Если возникает защемление седалищного нерва, к болевому синдрому прибавляется ограничение подвижности, хромота и ухудшение чувствительности. Если запустить это состояние, человек может пострадать от паралича нижних конечностей, а также недержания кала и мочи.
Если человек не знает точно, к какому врачу идти, если болит поясница, для начала следует пройти тщательное обследование. Такое состояние часто возникает у беременных женщин, в таком случае, это можно объяснить физиологическими причинами. Но, подобные боли иногда являются отражением болезненного процесса, который способен спровоцировать выкидыш. Поэтому будущая мать должна в обязательном порядке сообщать о любых изменениях своему гинекологу.
Когда дискомфорт связан с болезнями органов ЖКТ или малого таза, лечение проводят гастроэнтеролог, терапевт, уролог или нефролог. При травмах позвоночника записываются на приём травматологу. Если возникают сопутствующие заболевания, потребуется помощь других врачей, в зависимости от ситуации.
Чтобы точно разобраться, к какому врачу обращаться, если болит поясница, необходимо обследоваться. Чтобы определить природу происхождения болевого синдрома, проводится диагностика, включающая следующие мероприятия:
- электрокардиограмма;
- если существует подозрение на опухоль, делают УЗИ;
- самые эффективные методы диагностики КТ и МРТ позвоночника;
- сдача крови на биохимию и общий анализ;
- миограмма (если наблюдается воспаление мышц);
- контрастная дискография.
Если потребуется, врач назначит пациента на дополнительное обследование, чтобы уточнить диагноз или определить наличие других, способных повлиять на состояние человека патологий. На весь период лечения пациенту лучше не употреблять вредную пищу и исключить вредные привычки.
В зависимости от обнаруженной болезни, лечением могут заниматься следующие врачи:
- вертебролог – занимается лечением проблем, связанных с двигательной системой. Основные из них – это защемление нерва, растяжение мышц и смещение позвоночников;
- невролог – также способен избавить от проблем со спиной, но к данному врачу направляют пациентов, которые жалуются на шум в ушах, онемение конечностей и головокружение. Эти симптомы характерны для болезней, относящихся к нервной системе;
- остеопат – практикует альтернативные методы терапии костно-мышечного аппарата. Этот человек должен хорошо знать анатомию;
- мануальный терапевт – можно обращаться, если главная задача пациента, это быстрое избавление от боли. Он лечит руками, используя разные массажные техники. При этом воздействие осуществляется только на проблемных участках;
- травматолог – лечит ушибы, переломы и растяжения. К нему обращаются после любого механического повреждения, если боль не имеет отношения к заболеваниям внутренних органов. Врач определит тип повреждения, оценит возможные риски и назначит лечение;
- пульмонолог – занимается лечением заболеваний, которые сопровождаются болями в спине в районе грудного отдела;
- онколог – борется со злокачественными новообразованиями, в данном случае, локализирующиеся в костной ткани позвонков. К нему стоит обратиться, если другие врачи не смогли определить природу болевого синдрома.
Независимо от того, какой врач нужен, если болит поясница, визит в больницу не стоит откладывать на потом. Этот симптом часто означает наличие тяжёлого заболевания, а упущенное время может повлиять на эффективность лечения. Врачи также советуют исключить самолечение народными методами, чтобы не спровоцировать осложнения.
источник
Современные специалисты располагают широким спектром методов диагностики опорно-двигательного аппарата: рентгенография, УЗИ, компьютерная и магнитно-резонансная томография – это далеко не полный перечень доступных технологий. Перед невропатологом или травматологом не стоит проблема дефицита методик, зато остается задача формирования оптимального алгоритма обследований. Алгоритм диагностики и лечения для каждого пациента составляется индивидуально, на основе собранного анамнеза и симптомов.
В зависимости от происхождения боль в спине может быть охарактеризована как вертеброгенная или невертеброгенная дорсалгия. Другими словами, причина боли может крыться в позвоночнике или не в позвоночнике. Практика показывает, что медикам приходится иметь дело с вертеброгенной дорсалгией в 9 случаях из 10, когда пациенты приходят с жалобами на боли в спине, поэтому диагностика должна быть направлена на изучение состояния позвоночного столба. При этом боль может быть специфической или неспецифической. Неспецифические боли чаще всего связаны с компрессией корешков спинномозговых нервов. Основных рекомендаций по алгоритму диагностики несколько:
- При первичном опросе и осмотре пациента врач должен обратить внимание на «симптомы угрозы», которые указывают на вероятность наличия серьезной, опасной для жизни патологии. К таким «симптомам угрозы» принадлежат стойкие боли в спине с детского возраста, резкое снижение массы тела, боли на фоне лихорадки, симптомы поражения спинного мозга, немеханический характер боли, когда она не уменьшается в состоянии покоя. Также специалиста должны насторожить жалобы на скованность по утрам и изменения в анализах мочи, крови.
- При выявлении «симптомов угрозы» клинико-инструментальное обследование проводится в обязательном порядке. Если диагностика не подтверждает наличие патологии, боль признается неспецифической.
- Если «симптомов угрозы» и корешковой боли нет, дополнительные диагностические процедуры не являются обязательными – терапия может быть назначена без них.
- Важно помнить, что методы визуализации часто выявляют дегенеративно-дистрофические изменения в позвоночнике даже у пациентов, которые вовсе не жалуются на боли в спине. Обнаруженные изменения в позвоночнике совсем не обязательно будут причинами возникновения боли.
- Методы визуализации рекомендованы в неясных случаях происхождения болевого синдрома, особенно если есть подозрение на наличие опухоли или инфекционного процесса.
Основные методы диагностики
- Рентгенография.
- Компьютерная томография (КТ).
- Магнитно-резонансная томография (МРТ).
- Электронейромиография (ЭМГ).
- Ультразвуковое исследование (УЗИ).
- Ультразвуковое сканирование (сонография)
- Артроскопия.

Если рентгенологические снимки визуализируют изменения в одних только костях, то полученное с помощью КТ или МРТ послойное изображение дает возможность рассмотреть изменения в хрящах и мягких тканях. Две эти методики практически вытеснили миелографию – рентгеноконтрастное исследование ликворопроводящих путей. Выбирая между миелографией и томографией, всегда стоит отдать предпочтение последней, поскольку КТ и МРТ отличаются большей информативностью и точностью.
Одна из причин, по которым предпочтение может отдаваться КТ, – более доступная стоимость. Однако нужно помнить: некоторые виды травм и патологий с трудом определяются лучевыми методами. Например, с помощью рентгенографии или КТ крайне редко удается диагностировать контузию кости.
Если боли в спине сопровождаются судорогами, онемением, потерей чувствительности и снижением рефлексов, дополнительно может быть назначена электронейромиография (ЭМГ) – этот метод диагностики позволяет установить степень поражения нервов и с точностью определить, какие именно волокна вовлечены в патологический процесс. В качестве вспомогательного способа диагностика ЭМГ может подсказать, как быстро развивается заболевание и составить прогноз.
Ультразвуковая диагностика (УЗИ) дает возможность установить повреждения сухожильно-связочного аппарата, выявить и оценить свободные внутрисуставные тела, разрывы мышц, сухожилий, связок. Благодаря непосредственному контакту с пациентом во время УЗИ можно акцентировать внимание на местах наибольшей болезненности. Ультразвуковое сканирование или сонография призвана исследовать состояние позвоночника и суставов, обнаружить патологии сухожилий. Этот метод сопоставим по эффективности с КТ и МРТ, но стоимость диагностики намного ниже. Ее следует назначить, если есть признаки воспаления тканей или ущемления нервных окончаний.
Реже прочих методов специалисты прибегают к артроскопии – минимальной хирургической манипуляции, которая осуществляется для диагностики состояния суставов. Через микроразрез в ткани сустава вводится артроскоп. Артроскопия используется еще и в качестве методики лечения межпозвонковой грыжи или тяжелой формы искривления.
Короткие рекомендации по выбору метода обследования
Вероятные причины болей
Визуализация
Дополнительная диагностика
источник
По данным исследований, половина работоспособного взрослого населения страдает от болей в спине, 15-20% из них обращаются за медицинской помощью.
- Когда жалобы на боли в спине требуют срочного направления к специалистам?
- Какое обследование необходимо провести?
- Каковы наиболее эффективные лечебные меры для пациентов с болью в спине в общей практике?
 |
| Рисунок 1. Неэффективное лечение боли в спине ведет к ее хронизации |
По данным исследований, половина работоспособного взрослого населения страдает от болей в спине, 15-20% из них обращаются за медицинской помощью.
Фактически этот недуг является наиболее распространенной причиной нетрудоспособности в возрастной группе до 45 лет. Он тяжким бременем ложится на государственное здравоохранение, вынужденное изыскивать средства на лечение человека, теряющего свою социальную активность.
Острая боль в спине определяется как непереносимость любых движений вследствие поражения позвоночника, мышц спины или нижних конечностей продолжительностью менее трех месяцев. Однако примерно в 90% случаев наступает спонтанное излечение в течение месяца. Каждое обострение рассматривается как новый острый приступ. Хроническая же боль требует особого подхода.
Некоторое время назад стандарты лечения болей в спине были пересмотрены. Ошибочной признана практика, при которой все ресурсы направляются на симптоматическое лечение, которое, согласно научным исследованиям, либо неэффективно, либо вовсе вредно. В большинстве случаев оказываются необоснованными направления на клиническую консультацию пациентов с простыми болями в спине. В то же время неэффективное лечение, даже не наносящее непосредственного вреда, ведет к хронизации боли, что влечет за собой развитие нетрудоспособности.
Боль в спине вызывается травмой, опухолью, инфекцией и воспалением, а также дегенеративными изменениями в пяти структурных группах: дисках, связках, костях, нервной ткани и околопозвоночных мышцах и одевающих их фасциях (табл. 1).
| Диски | Выпадение диска (с или без секвестрации), грыжа или деформация, утечка аннулярной жидкости |
| Связки | В капсулах суставов наблюдаются частичные или полные разрывы, хронические воспаления |
| Кости | Переломы, вклинивания, опухоли и инфекции |
| Нервная ткань | Компрессия, ишемия, опухоли, инфекции |
| Околопозвоночные мышцы | Спазм, травма, воспаление, инфекция, поражение фасций |
Сначала необходимо выделить группу больных с простой механической болью, возникающей вследствие сдавления корешка нерва. Иногда обстоятельства появления боли могут служить основанием для направления пациента на консультацию к специалистам. Перечислим главные из них.
- Перелом, на который есть указания в анамнезе, например падение с высоты или дорожно-транспортная авария.
- Опухоль или инфекция. Особого внимания заслуживают пациенты старше 50 или моложе 20 лет, люди с онкологическим заболеванием в анамнезе или такими симптомами, как ознобы или потеря веса. Сюда же относятся больные, недавно перенесшие инфекцию или страдающие наркоманией или иммунодефицитом, а также пациенты с болью любой локализации, усиливающейся при наклоне туловища, и особенно с тяжелыми ночными болями.
- Синдром «конского хвоста», «седловая» анестезия, первичные признаки дисфункции мочевого пузыря и тяжелое или прогрессирующее неврологическое поражение нижней конечности. При обследовании этих пациентов может наблюдаться необъяснимая слабость анального сфинктера и потеря чувствительности околоанальной и промежностной области, значительная слабость четырехглавой мышцы бедра и мышц, разворачивающих, сгибающих и разгибающих лодыжку.
При отсутствии вышеописанных симптомов необходимо заверить пациента, что никаких скрытых или опасных заболеваний у него нет, а следовательно, есть надежда на скорое выздоровление.
 |
| Рисунок 2. Распространение контраста в эпидуральном пространстве |
Говоря о причинах болей в спине, необходимо подчеркнуть, что врач общей практики должен разъяснять пациентам, что они не должны соблюдать длительный (более двух недель) постельный режим без должного на то основания, так как, по имеющимся данным, это может быть вредно для позвоночника и мышц спины. При простой боли можно назначить обычные анальгетики, в том числе парацетамол, и при необходимости добавить НПВП, не забывая следить за возможными побочными эффектами.
По всей вероятности, мышечные релаксанты не более действенны, чем НПВП, в лечении пациентов с болью в спине, и их использование в сочетании с НПВП не было признано успешным в целом ряде исследований. В 30% случаев выявлены побочные эффекты, среди которых чаще всего встречается сонливость.
Пациент должен как можно быстрее вернуться к работе, к повседневной деятельности и физическим нагрузкам, включая ходьбу и плавание. Ему необходимо следить за своей спиной, тщательно подбирая удобные положения и дозируя двигательную активность.
Мануальная терапия бывает эффективна в первые четыре недели лечения. Если за это время улучшения не происходит, то лучше всего от нее отказаться.
Выбор терапевтических мер зависит от тяжести состояния больного. Большинство случаев отличаются нерезкой выраженностью симптомов и требуют тех же мероприятий, что и при простой боли, но иногда при сильных болевых ощущениях необходимо раннее вмешательство физиотерапевта. Физиотерапия должна быть направлена на мобилизацию и упорядочение физической активности.
 |
| Рисунок 3. Иглы в дугоотросчатых суставах перед денервацией |
Очень важно правильно распределять физическую нагрузку, следует избегать поз и движений, усиливающих боль. Вполне возможно, что пациенту придется сменить образ жизни и полностью перестроить свою деятельность на работе и дома. Нужно продолжать аэробные упражнения, такие как ходьба, занятия на велотренажере и плавание.
Нагрузки в постепенно возрастающем режиме (до 20-30 мин в день) обычно назначают в первые же недели после появления симптомов, так как известно, что такие упражнения нагружают спину не более, чем сидение на краю кровати. Тем не менее следует предупредить пациента, что в первые дни тренировок боль может слегка усиливаться. В случае если боль становится непереносимой, очевидно, необходима смена упражнений.
Упражнения для мышц туловища сильнее воздействуют на спину, поэтому в первые недели их следует избегать.
Пациентам с ишиалгией требуются более длительные восстановительные мероприятия, следовательно, они нуждаются в более внимательном к себе отношении, чем пациенты с неспецифическими симптомами.
Вытяжение не дает должного эффекта, а зачастую и вредно. Другие физические методы лечения, такие как массаж, диатермия, ультразвуковое воздействие, биологическая обратная связь и чрескожная электрическая стимуляция нервов, не особенно эффективные в острой ситуации, помогают при хронических болях в спине.
Обычная рентгенография может выявить снижение высоты диска, спондилолистез, остеопороз, остеомаляцию и образование остеофитов. Исследования крови с определением СОЭ и формулы крови, а также анализ мочи проводятся для обнаружения таких заболеваний спины, как опухоль или инфекция. Сканирование костей скелета позволяет выявить физиологические реакции на подозреваемую опухоль спинного мозга, инфекцию или скрытый перелом. При подозрении на сужение или миелопатию спинного мозга используют метод электромиографии и вызванных потенциалов.
 |
| Рисунок 4. Пациента следует настраивать на скорейшее возвращение к работе и к нормальной активности, включая совершение прогулок и плавание |
Если при физикальном обследовании возникает подозрение о возможном повреждении тканей или нервов, показана дальнейшая радиологическая визуализация (КТ для костей и МРТ для нервной или любой другой мягкой ткани).
В каких случаях следует продлить сроки лечения. Многие пациенты с достоверными клиническими признаками корешкового синдрома, вызванного грыжей диска, восстанавливаются в течение месяца; поэтому имеет смысл без малейшего риска для здоровья больного воздержаться на этот период от хирургического вмешательства.
Хирургическое вмешательство может ускорить процесс выздоровления, но оно эффективно только у 40% пациентов.
При благоприятном течении заболевания следует отложить визит к хирургу-ортопеду (при отсутствии особых обстоятельств) до трех месяцев. Если результаты обследования указывают на системное заболевание, необходимо направлять пациента к соответствующему специалисту, ревматологу или онкологу. Если, несмотря на раннюю активизацию пациента, нагрузки остаются непосильными, следует направить больного в клинику боли (табл. 2).
Таблица 2. Лечение в специализированном отделении для пациентов с болями в спине в Национального институте здравоохранения Гая и св. Томаса
|
Эпидуральные инъекции стероидов (ЭИС) помогают при корешковых болях, связанных скорее с деформацией, чем с грыжей диска. Рекомендуется назначить ЭИС, если пациент поступает с обратимым натяжением нерва или же испытывает боль в течение менее полугода. При более длительном заболевании ЭИС, как правило, неэффективна.
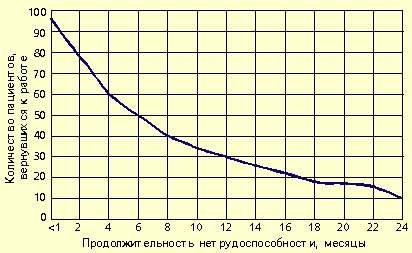 |
| Рисунок 5. Сроки реабилитации пациентов (в %) |
Изредка боль затрагивает один корешок, так что ее источник бывает весьма очевиден. В этом случае вводят триамцинолон с местным анальгетиком.
Иногда проводят аккуратную мобилизацию, особой осторожности требует пассивная мобилизация под анестезией. Если затронут один корешок, на соответствующем уровне делают эпидуральную инъекцию малого объема, а при односторонней симптоматике для корешковой инъекции используют боковой доступ. Общие дозы местных анестетиков рассчитываются исходя из массы тела и поддерживаются на максимально безопасном уровне.
Радиочастотная денервация проводится изолированными иглами длиной 4-5 мм. Под контролем визуализации кончики игл помещаются точно сбоку от суставов. Суставная веточка, отходящая от задней ветви, стимулируется малым током частотой 100 Гц для чувствительных волокон и 2 Гц для двигательных, при этом ощущение гудения или покалывания при менее 0,5 В указывает на оптимальное приближение иглы к нерву.
После введения небольшого количества местного анестетика кончик иглы нагревается до 75-90°С на 60-90 секунд. Это приводит к коагуляции нерва, но и вызывает небольшое повреждение окружающих тканей. Затем вводится некоторое количество смеси местных анестетиков и метилпреднизолона и игла извлекается. Этот процесс повторяется с каждым болезненным суставом над уровнем L5.
Сустав L5/S1 получает двухуровневое нервное обеспечение и для его денервации требуется пять отдельных процедур.
Рекомендуется назначать пациентам с аномальной ригидностью околопозвоночных мышц, устойчивой к терапии трициклическими антидепрессантами. Мышечная релаксация достигает максимума через 6 недель и длится до 3 месяцев. За это время пациента учат распределять нагрузку и контролировать двигательную активность.
В настоящее время ботулиновый токсин проходит III стадию клинических испытаний.
Стимуляция спинного мозга — последняя мера при сильных болях в спине, особенно в сочетании с болями в ногах, не поддающимися хирургическому, лекарственному, физиотерапевтическому и психологическому воздействию.
Вначале проводят пробу с внешним электродом, чтобы предварительно оценить эффективность метода, прежде чем принимать решение об имплантации всей системы (один электрод стоит около 700 ф. ст., а оставшаяся часть системы — еще 4500 ф. ст.).
Метод позволяет действовать препаратом на уровне спинного мозга с минимальными системными и побочными эффектами. Однако это чрезвычайно дорогостоящая процедура. Более того, все препараты, вводимые таким образом, должны быть свободны от консервантов, что существенно снижает время их жизни и порождает еще один комплекс проблем для фармакологов.
Необходимо добиться того, чтобы пациент перестал оценивать свое состояние как катастрофу. Различные поведенческие нарушения корректируются с помощью релаксации, биологической обратной связи, путем назначения транквилизаторов и антидепрессантов. Все эти меры сочетаются с физиотерапией, направленной на оптимизацию активности и коррекцию движения.
Необходимо оптимизировать и текущую лекарственную терапию, отказаться от неподходящих для данного случая лекарственных препаратов, таких как опиоиды, а также тех средств, уровень дозировки которых приводит к побочным эффектам.
источник
Боль в спине — распространенный симптом многих заболеваний позвоночника. Большинство патологий позвоночника занимают лидирующую позицию среди других патологий. Многие люди не обращают внимания на симптомы начинающегося заболевания позвоночника, что может привести к серьезным последствиям. Важно своевременно обследовать позвоночник на наличие возможных патологий.
Боли в области спины, шеи и головы могут указывать на патологию позвоночника
Если человек жалуется на боли в различных отделах позвоночника, то это прямой путь на обследование. При появлении частых головных болей, онемении конечностей и ощущении слабости следует также обратиться к врачу. Данные симптомы очень распространены в сочетании с болью спине, что позволяет заподозрить любую патологию позвоночника.
К тому же обследование позвоночника нужно проходить при травмах, воспалительных процессах, некротических изменениях и дегенеративных процессах.
Доктор может назначить инструментальные методы при подозрении на новообразование, нарушение целостности позвонков, изменение в изгибах позвоночника. Также проводится обследование позвоночника при подозрении на врожденные аномалии в строении позвоночника.
Определенной подготовки к обследованию не требуется. Однако если назначено магнитно-резонансная или компьютерная томография, то следует придерживаться определенных рекомендаций по подготовке к обследованию. Ограничений к употреблению пищи нет, но желательно воздержаться от приема за несколько часов до МРТ. Особенно это следует учитывать, если диагностика будет проводиться с контрастным веществом.
Для получения достоверных результатов необходимо снять все предметы, содержащие металл.
Следует помнить, что подготовка к обследованию зависит от того, какой отдел позвоночника обследуется. Если будет проводиться исследование поясничного отдела, то необходимо исключить из рациона продукты, повышающие газообразование. За несколько дней до обследования рекомендуется принять Эспумизан.
Обследование обязательно проводится натощак. При необходимости делается клизма. Если женщина беременна, то перед исследованием следует обязательно оповестить об этом врача.
МРТ – информативный и неинвазивный метод обследования позвоночника
Для правильной и точной постановки диагноза необходимо пройти комплексное обследование позвоночника. Оно заключается в осмотре пациента, пальпации, а также дополнительно назначаются инструментальные методы.
Следует отметить, что лабораторные анализы не представляют ценности для постановки диагноза, а лишь только позволяют исследовать состояние организма в целом.
Из инструментальных методов для выявления патологий позвоночника применяют следующие:
- Рентгенография. Является одним из основных методов обследования позвоночника. Благодаря данному методу можно определить деформации позвонков, их размеры, а также общее состояние. Различают функциональную рентгенографию, т.е. исследование проводится при максимальном движении позвоночника. Пациент выполняет разгибание и сгибание, а также наклоны корпуса. С помощью такого вида рентгенографии определяются функциональные возможности позвоночника.
- Рентгенотомография
- МРТ. Магнитно-резонансная и компьютерная томография помогают исследовать позвоночный столб, позвонки, межпозвоночные диски и межпозвоночный канал. Данные методы позволяют выявить патологии на раннем этапе развития и предотвратить возможные осложнения.
- КТ. Рентгенологическое обследование позвоночника, при котором очень часто используют контрастное вещество, для получения более достоверных результатов.
- Миелография — инструментальный метод, при котором исследуется подпаутинное пространство
- Эпидурографию назначают в том случае, если нужно исследовать область между надкостницей позвонков и оболочкой спинного мозга. В эту область вводят контрастное вещество и делают снимки.
- Эхоспондилография. П редставляет собой ультразвуковое исследование позвоночника. Дает возможность обнаружить патологии в спинномозговом канале.
Все методы диагностики информативны, однако для постановки окончательного диагноза проводят несколько обследований.
Самыми распространенными болезнями позвоночника являются остеохондроз и межпозвонковая грыжа
Заболевания позвоночника классифицируют по месту локализации, характеру проявления симптомов и другим признакам.
Наиболее распространенными заболеваниями являются:
- Межпозвоночная грыжа. Данная патология возникает при выталкивании пульпозного ядра через разрыв фиброзного кольца. Причинами развития могут быть большие физические нагрузки или их недостаточное количество, а также возрастные изменения. Чаще всего грыжи встречаются в пояснично-крестцовом отделе позвоночника. У больного возникают сильные боли в пораженном диске во время нагрузки. Болевые ощущения могут отдавать в ягодицу или бедро.
- Остеохондроз. Характеризуется дистрофическим поражением межпозвонковых дисков. Развивается остеохондроз при физических перегрузках, резких поворотах, переохлаждении организма и др. Из симптомов наблюдаются: сильный болевой синдром, онемение конечностей, межреберная невралгия, ломота в конечностях и др.
- Сколиоз. Это асимметричное искривление позвоночника, которое может иметь врожденный или приобретенный характер. Развивается чаще всего в детском возрасте, когда формируется опорно-двигательный аппарат. Возникнуть патология может при травме, сутулости, сидячем образе жизни, нерациональной физической нагрузке. Сколиоз можно обнаружить визуально: асимметричное расположение ребер, лопаток, наклон корпуса влево и вправо.
- Остеопороз. Патология характеризуется разрушением костной ткани позвонков, в результате чего они становятся легкими и хрупкими. Провоцируют развитие остеопороза различные факторы: гормональные изменения, нарушение обмена веществ, вредные привычки, наследственная предрасположенность и др. Длительное время патология себя никак не проявляет, периодически появляются боли в спине между лопатками.
- Радикулит. Патологическое состояние, при котором происходит раздражение спинномозговых корешков. Характеризуется интенсивным болевым синдромом и снижением мышечной силы. Радикулит может возникнуть на фоне остеохондроза, спондилеза и аномалий развития позвоночника.
- Болезнь Шейермана. Это искривление позвоночного столба в грудном или пояснично-грудном отделе позвоночника. Часто развивается на фоне сколиоза у мальчиков и девочек. При прогрессировании заболевания появляются болезненные ощущения особенно во время длительного сидения.
- Спондилез. Представляет собой хроническое заболевание позвоночника, при котором происходят дистрофические изменения в дисках, что сопровождается их истончением. Возникает спондилез при воспалительных процессах, травме, малоподвижном образе жизни.
Кроме вышеперечисленных патологий, нередко диагностируют новообразования и переломы позвоночника. Все заболевания позвоночного столба тяжело поддаются лечению, поэтому их проще предотвратить.
Больше информации об остеохондрозе позвоночника можно узнать из видео:
