Для восстановления сил, энергии каждому человеку необходим качественный ночной отдых. Ситуация, когда болит спина во время сна, возникает часто. Её предпосылки могут быть разными, зависят от особенностей конструкции кровати, состояния подушки, матраса, предпочитаемой позы тела. Боль в спине во время сна может иметь патологический характер, то есть возникать из-за нарушений здоровья. Следует узнать, какие изменения в организме приводят к появлению симптома.
Для появления боли во время сна в пояснице и в спине достаточно, чтобы в жизни человека имелись предпосылки. Они могут быть единичными или комбинированными, внешними или внутренними, относиться к медицинским, бытовым:
- невысокая физическая активность, длительное сохранение определенной позы тела;
- возбужденное нервное состояние, которое провоцирует бессонницу;
- слишком мягкая или жесткая постель, неудобный матрас или подушка;
- неправильная поза тела во время сна;
- заболевания позвоночника, последствия после травм;
- патологии внутренних органов;
- изменение структуры тканей суставов;
- нарушение функций спинного мозга.
Если во время сна боль в спине возникает регулярно, сохраняется утром, имеет яркий характер и дополнительные ощущения – следует пройти медицинское обследование. С распространёнными причинами явления следует ознакомиться подробно.
Остеохондроз позвоночника может развиться в его отделах – пояснично-крестцовом, грудном или шейном. Межпозвоночные диски изменяют структуру, утрачивают необходимую эластичность, прочность из-за развивающихся дегенеративных изменений их ткани и хрящей.
Боли в спине во время сна характерны именно для пояснично-крестцового остеохондроза. Возникают общие симптомы:
- болит поясница во время сна, резкие, приступообразные или ноющие ощущения в спине сохраняются на протяжении суток, наблюдаются в конечностях;
- ноги начинают неметь, появляются признаки паралича;
- заметное снижение силы в конечностях.
По жалобам пациента врач может заподозрить заболевание, даст направления МРТ (или КТ), рентгенографию, проведет тесты на сгибание позвоночника, оценит амплитуду движений. Используется консервативное лечение (медикаментозное, физиопроцедуры, ЛФК, массаж) и операция (замена межпозвонковых дисков, их лазерная реконструкция, удаление грыжи).
Нарушение структуры костной ткани позвонков приводит к развитию остеопороза позвоночника. Сначала заметны неспецифичные симптомы – небольшой дискомфорт, ощущение, что болит спина под утро, после сна, появляются неприятные ощущения в пояснице, суставах, между лопаток, возникает синдром беспокойных ног. Болезненность описывается хронической, редко острой. Затем боли в спине в течение дня, во время сна становятся длительными, устойчивой становится головная боль. На коже, в проекции от больного участка, ощущается жар. Появляется сутулость, заметно уменьшается рост.
Рентгенография, остеоденситометрия, абсорбциометрия, УЗИ-денситометрия используются для подтверждения диагноза. Чтобы спина не болела во время сна при остеопорозе, требуется комплексное лечение. Назначаются препараты кальция, витамин Д, противовоспалительные и обезболивающие средства. Требуется переход на новый рацион с преобладанием продуктов со значительным уровнем естественного кальция.
Воспалительные процессы в тканях суставов позвонков, или артрит, может стать причиной, что ночью болит спина. Боль, в том числе, сохраняющая ночью во время сна, становится основным симптомом заболевания. Она характеризуется как постоянная, усиливается с нагрузкой или при длительном нахождении в статичной позе. Боль в спине во время сна может быть приступообразной, а затем долго сохраняться. Заметна в тазовой области, коленях, плечах. При повототах слышится хруст в позвоночнике, возникает ощущение, что суставы трутся друг о друга. Спина и ноги немеют, в руках отмечается слабость.
Чтобы подтвердить артрит позвоночника, требуется сдать кровь на общий анализ и биохимию, рентгенографию, миелографию, МРТ, КТ (аксиальную), электроспондилографию. Комбинируются медикаментозные и немедикаментозные методы лечения, необходимо делать гимнастику.
При развитии спондилеза позвоночника в поясничном отделе, наблюдается дегенерация тканей позвонков, при которых происходит краевые разрастания позвонков, а затем их сращивание, окостенение. Такой процесс провоцирует боль в спине, она может возникать вовремя сна, становятся стабильными.
У человека начинают неметь мышцы голени, бедра, ягодиц, ходьба сопровождается хромотой, мышечными спазмами. МРТ, компьютерная томография, рентгенография помогают установить диагноз. Лечение предполагает снятие болевого синдрома и возвращение подвижности позвонкам.
Воспалительный процесс в почках – пиелонефрит, провоцирует их инфекционное поражение. Отмечается внезапное начало болезни со значительным повышением температуры тела. Выражена болезненность в пояснице, во время сна на спине боль усиливается, она описывается как тупая, односторонняя. Появляется боль в голове, слабость, усиливается потоотделение, возможны рвота, тошнота, моча мутнеет.
Необходимо сделать общие анализы крови и мочи, сделать УЗИ почек. Чтобы спина перестала болеть ночью и днем, назначается антибактериальная терапия, фитотерапия, необходимо восстановление иммунной защиты.
Существует значительный список других причин, почему болит область спины ночью во время сна. Неприятные ощущения могут провоцировать патологии:
- грыжа межпозвонкового диска;
- спондилолистез;
- спондилоартроз;
- болезнь Бехтерева;
- рак и доброкачественные образования в позвоночнике, спинном мозге;
- заболевания органов дыхания (воспалительные, инфекционные);
- патологии сердца и сосудов;
- неврит;
- пролапс межпозвоночных дисков;
- миозит;
- язвенные процессы двенадцатиперстной кишки;
- панкреатит;
- гинекологические патологии;
- простатит;
- мочекаменная болезнь.
Причины боли в спине во сне могут быть связаны с сильной усталостью, физическим или психическим переутомлением, поэтому следует следить за изменением собственного состояния, отмечать дополнительные симптомы.
Почему болит спина ночью во время сна, сохраняется утром или в течение дня определит только специалист. Ему помогут установить диагноз лабораторные и инструментальные исследования. Чтобы сохранить здоровье и не допустить, чтобы текущее состояние ухудшалось следует обратится к специалистам по лечебным направлениям – терапия, неврология, ортопедия, ревматология, эндокринология, хирургия, нефрология, гастроэнтерология, остеопатия, мануальная терапия, кардиология.
Игнорировать состояние, когда во время сна в области поясницы болит спина не рекомендуется. Затруднение движения, сильная слабость, головокружение, повышение температуры тела, регулярное повторение симптомов, усиление их проявлений могут указывать на развития патологий. Длительное сохранение нетрудоспособности, невозможность обслуживать себя самостоятельно является следствием состояния, когда болит спина во время сна ночью.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
источник
Для того чтобы понять, почему болит спина именно ночью, придется посетить не одного специалиста. Причиной таких болей, когда больно переворачиваться, могут быть серьезные заболевания – как физические, так и психологические.
Если не помогают таблетки, уколы и мази, приходится обращаться к остеопатам и мануальным терапевтам, либо подвергаться сложным операциям на спине.
Особенно трудно терпеть боль ночью, когда хочется спать. Днем человек занимается делом и отвлекается от дискомфорта, а если он не сильный, пациент может обходиться без обезболивающих препаратов. При движении надпочечники человека выделяют обезболивающий природный гормон, и мы можем не чувствовать неприятных ощущений.
Таких причин существует много в связи со сложным устройством позвоночника и всего опорно-двигательного аппарата.
Медики выделяют следующие катализаторы:
- Артроз;
- Остеохондроз;
- Спондилоартроз;
- Спондилит;
- Грыжа;
- Остеопороз;
- Травмы позвоночника;
- Воспалительные процессы и спазмы в мышцах спины, вызванные деструктивными процессами в позвонках и дисках;
- Нервно-корешковый синдром, вызванный защемлением нерва при подвывихе позвонка, грыжей или сдавливанием нерва при мышечном спазме;
- Опухоли;
- Психосоматические причины;
- Болезнь Бехтерева.
А также возможными виновниками таких болей может быть: беременность, сон в неудобном положении, частые стрессы, большой вес, отечность, малоподвижный образ жизни, заболевания внутренних органов, неправильная осанка при ходьбе.
Самой частой изо всех этих причин является грозное заболевание остеохондроз. Его признаками могут быть такие симптомы: резкая боль или скованность при чихании и кашле, затруднения при сгибании и наклоне вперед, быстрая утомляемость. Боли в пояснице носят ноющий и тянущий характер, особенно ночью. Для адекватной терапии остеохондроза необходимо обратиться за советом к врачу.
Все лечение остеохондроза состоит в том, чтобы укрепить мышцы позвоночника и научиться расслаблять их ночью во время сна. Для начальной стадии лечения врач порекомендует специальные упражнения, которые вам будут под силу.
Также вам будет назначен массаж, сеансы рефлексотерапии, мануальная терапия и остеопатия. После проведенного комплекса лечения необходимо переходить к более интенсивным занятиям. Эти занятия нельзя прекращать, можно только менять интенсивность их проведения.
Очень важным фактором здорового позвоночника является удобная ортопедическая кровать, где мы спим, отдыхаем, расслабляем мышцы, даем им релаксировать. Во время правильного положения во сне наш позвоночник хорошо омывается кровью, получает все необходимое для своей работы, отдыхает и таким образом подготавливается к дневной нагрузке.
Если кровать неудобная или поза во сне неправильная, то отдельные участка позвоночника недополучают питание, мышцы не расслабляются. Через некоторое время вы чувствуете ночью или утром ноющую боль в области поясницы или шеи. Такая боль устраняется сменой матраца и консультацией врача остеопата.

В начале развития болезни симптомы почти незаметны, боль уходит при движении, но через время разминка сустава становится все продолжительнее. Лечением этой патологии должен заниматься опытный специалист.
Болезнь Бехтерева или спондилит.
Системное иммунное заболевание, поражающее практически все суставы позвоночника, деформируя их и вызывая хронические воспаления. Катализатором патологии являются солевые отложения, которые замещают собой хрящевую прослойку, что приводит к сращиванию позвонков и неподвижности позвоночника. Боли при спондилите особенно сильные ночью, дополняются мышечным напряжением.
Ревматоидный артрит и ревматический полиартрит представляют собой совершенно разные заболевания, хотя многие их путают. Ревматоидный артрит на поздней стадии поражает позвоночник. Заболевание носит системный характер, так как затрагивает все органы и системы человеческого тела. По силе разрушения суставов позвоночника эта патология – самая тяжелая.
Лечится только специалистами-ревматологами, гомеопатами и диетологами. Ревматический полиартрит поражает суставы после плохо пролеченного вирусного заболевания или ангины. Такой артрит имеет обратимый процесс.
Ночные боли в спине могут быть обоснованы прямоходячим образом жизни человека с научной точки зрения. Вся нагрузка в течение дня ложится на позвоночный столб, а в ночное время суток, когда тело расслабляется, мы чувствуем боль.
Подагра или мочекислый диатез может быть причиной ночных болей при воспалении одного из суставов. При воспалении сустав увеличивается в размере и краснеет. Повышается температура. Боль снимается при помощи введения кортикостероидов внутрь суставной сумки.
Остеопороз проявляется уменьшением плотности костей. За счет этого они «проседают» по высоте, и эти нарушения сопровождаются постоянными болями в спине в области поясницы. Болеют в основном женщины старше 45 лет. Резкое напряжение после наклона или поворота туловища при этой болезни может свидетельствовать о компрессионном самопроизвольном переломе позвонка, что часто случается в поздней стадии остеопороза.
Злокачественные заболевания вызывают острые приступы преимущественно ночью, когда опухоль блокирует нервные ткани. Симптом купируется анальгетиками или наркотическими препаратами.
После старых травм и переломов дискомфортные ощущения возникают даже через много лет, когда человек может забыть о них. Почему же спина болит снова? Происходит очень медленное восстановление костной ткани и обменных процессов в месте перелома или травмы. После сложных травм, переломов или операций, которые привели к повреждению нерва, возникают ночные боли на перемену погоды.
Это происходит по причине восстановления нервных путей. Для этого нервные волокна, разорванные во время травмы, пытаются соединиться, проникая в уже зарубцевавшиеся ткани. Они более плотные, чем обычные ткани, поэтому рубцы могут болеть, особенно когда наш организм отдыхает и восстанавливается.

В позднее время суток такие люди постоянно прислушиваются, не болит ли что. И симптом действительно возникает на уровне подсознания, после чего пациент начинает ее чувствовать.
Такие признаки лечатся при помощи седативных и снотворных средств. Следует помнить, что подобные препараты принимаются строго курсом и под контролем специалиста, во избежание привыкания. Привычка может намного больше навредить нервной системе, разрушая ее.
Хорошей профилактикой неприятных ощущений в спине является так называемая наклонная Доска Евминова. Стоит недорого, в помещении не занимает много места, и достаточно проводить на ней 10 минут каждый день, чтобы здоровье опорно-двигательного аппарата было в порядке.
Народный метод лечения, когда болит спина: взять медную проволоку и обмотать ею на талии 4 круга, носить до полного исчезновения дискомфортных симптомов. Проволока должна быть тонкой и гибкой.
источник
Почему болит спина после сна на спине? Изнурящие боли по утрам могут быть признаками целого ряда патологий, даже не связанных с позвоночником. Дискомфортные ощущения в области спины, появляющиеся только по утрам после сна, часто проявляются у людей, вообще не испытывавших проблем со спиной.
Какие причины могут вызвать боли в спине даже у молодых и здоровых людей, не подвергнувшихся дегенеративным изменениям позвоночного столба? Ответы на этот вопрос будут получены в этой статье.

- неверный образ жизни;
- работа, или другая постоянная деятельность в неудобной позе;
- неправильная организация сна.
Причины, по которым болит спина преимущественно ночью и под утро:
- возможно, во сне оканчивается действие болеутоляющего;
- когда вы спите, организм ослабляет свою защиту;
- нервные импульсы и другие процессы организма также ограничиваются.
Таким образом, если вы ложитесь спать с лёгкими болезненными ощущениями – утром скорее всего она только усилится.
Конкретные причины болезней разделяются на три категории:
- внешние;
- внутренние;
- другие.
Это самые легкоустранимые причины болей, к которым относится неправильный образ жизни, физ. нагрузка и т.п.
Это более серьёзные причины, к которым относятся заболевания позвоночника и суставов.
Болезненные ощущения вызывают также следующие состояния:
- Туберкулез;
- ЖКТ (Желудочно-кишечные заболевания);
- Почечные воспалительные патологии;
- Патологии, связанные со стрессом и психологическим напряжением.
Если суть проблемы локализована в области позвоночника, то острая или ноющая боль проявится при движении.
Патологии позвоночного столба могут включать в себя:
Об их наличии может говорить:
- покалывание;
- ухудшение чувствительности;
- изменения цвета кожи;
- общая слабость.
Неправильная поза во время сна. Когда позвоночник излишне напрягается и человек жалуется, мол, часто просыпаюсь от боли в пояснице – вызвано спазмом мышц в области спины. В результате чего:
- шея,
- грудь,
- зоны лопаток,
- поясница,
- ещё несколько районов спины отмечаются ноющей и непрекращающейся болью, только усиливающейся при пробуждении.
Недостаточная жёсткость постели.

Необходимо выбрать умеренно жёсткий матрац для комфортного сна, а также специальные ортопедические матрацы для детей.
Подушка для сна расположена неравномерно. Слишком высоко, либо слишком низко расположенная подушка ведёт к отрицательному результату. В частности, к сильнейшему напряжению шеи и позвоночного столба, мышечным спазмам, а также появлению всех типичных болезненных симптомов, которые не проходят даже после сна.
Остеохондрозом обобщённо называют дегенеративные процессы хрящевых и костевых позвонках, которые приводят к их изменению, защемлению спинного нерва, ухудшению кровообращению и иннервации внутренних органов. Именно остеохондроз служит самой распространённой причиной болей в спине после сна.
Симптомы остеохондроза проявляются в зависимости от локализации болезни – хоть в тех или иных местах спины, хоть в других частях организма и тела:
- При локализации на шее боль концентрируется на шее и на затылке, отдавая в плечи и между лопатками.
- При грудном типе боль смещается на грудь и на спину, имея сначала умеренную, а потом более сильную интенсивность.
- При поясничном остеохнодрозе, соответственно, боль локализуется в пояснице.
Болезнь бехтерева, или Анкилозирующий спондилит, является воспалительным ревматическим заболеванием, которое в первую очередь поражает суставы в позвоночнике. Фазы сильной утренней боли в паховой, крестцовой и внешней бедренной области сменяют относительно спокойные, бессимптомные.
В ночное время человеческий позвоночник неподвижен. Неправильный режим сна часто приводит к его искривлению – к сколиозу. Болевые ощущения, которые испытывает пациент, имеют ноющий характер и локализуются, преимущественно, в области лопаток. Во время сна и после сна боль усиливается.
На самых поздних стадиях начинается более выраженная симптоматика: например, внешнее искривление позвоночного столба, сильнейшая, острая боль в области спины, а также проблемы с внутренними органами.
Хроническое, постоянно прогрессирующее системное заболевание, пpoявляющееcя в снижении костной плотности и повышении хрупкости за счёт нехватки кальция. При развитии патологии позвонки опускаются по высоте. Вся болезнь сопряжена с регулярной ноющей болью в области спины.
Данная патология, или, точнее, целый комплекс заболеваний и патологий, включает в себя следующие симптомы:
- боль в области рёбер;
- болезненные всплески при интенсивных движениях диафрагмы;
- сильная боль после резких движений;
- самопроизвольные дерганья мышц;
- покраснения кожи;
- ухудшение сна.
Если утренняя спинная боль возникает из-за болезней внутренних органов, то это может быть связано с:
- болезнями почек и мочевыделительной системы;
- поражениями периферийной нервной системы;
- гинекологическими заболеваниями;
- сердечно-сосудистыми заболеваниями;
- проблемами с легкими, печенью, поджелудочной железой;
- опухолями.
Среди нарушений опорно-двигательного аппарата, при которых боль отдает в сердце, выделяют такие патологии:
- Шейный/грудной остеохондроз. Особенность в том, что колющая боль охватывает левую половину грудной клетки.
- Позвоночная грыжа, с левой половины грудного отдела, также передаёт в сердце колющие болевые симптомы (правосторонняя грыжа сердце не затрагивает).
- Синдром Титце – воспаление реберных хрящей. Проявляется как слева, так и справа, и имеет схожие с инфарктом миокарда болевые симптомы, однако имеет свою особенность – при данной патологии возникают трудности с дыханием.

Просто так почки “заболеть” не могут – это происходит по причине внешнего повреждения органов, занесения инфекции, или переохлаждения.
Для того, чтобы правильно понять, какая именно область поражена: почечная, или поясничная – нужно просто понимать, где располагаются почки.
Они находятся повыше, чем поясница, и обычно боли концентрируются в боку.
Почечные заболевания имеют следующие симптомы:
- Один из самых очевидных симптомов при болезнях почек – это отечность. Сначала “заплывает” лицо, затем конечности, особенно ноги.
- Серьёзная ноющая ночная и утренняя боль в области поясницы и почек. Напряжение и дискомфорт в лобковой области, в зоне бёдер, случаются колики в почках. Это касается любой болезни почек.
- Мочеиспускание нарушается: либо затормаживается, либо наоборот, сильно учащается. При этом в моче часто появляется кровь. Всё это признаки почечной патологии.
Болезненные ощущения в спине часто возникают из-за деструктивных заболевания позвоночного столба, однако иногда это бывает и так называемая «отраженная» боль – когда боль на самом возникает в кишечнике (или в других внутренних органах), но при этом транслируется на поверхность тела. От позвоночника протянута целая сеть нервных соединений.
Позвоночный столб – это основной орган, который отвечает за работу всех остальных внутренних органов, работающих в брюшной полости друг с другом.
Хотя также боль может локализоваться в одной точке. Боли в спине и боли в животе могут быть связаны следующими заболеваниями:
- Острый аппендицит;
- Перфорация тонкой кишки;
- Непроходимость кишечника;
- Синдром раздраженного кишечника (СРК);
- Неспецифический язвенный колит.
Проблемы в кишечнике из-за специфики заболевания распространяются очень быстро и отдаются как с левой, так и с правой стороны. Болевой синдром в области спины при этом довольно мучительный, вызывает спазмы мышц, а также из-за колоссального дискомфорта организма из-за болей как в спине, так и в животе, и сопутствующих проблем, болевой синдром является ещё и серьёзным психологическим испытанием.
Почти у 60% населения, в диапазоне 20-60 лет, начинает болеть спина – причём там, где располагаются лёгкие. Существует большое количество причин для этого: неправильное распределение физ. нагрузок, переохлаждение, остеохондроз, пневмоторакс, воспаление лёгких, туберкулез, а также пневмония.
Постоянные болезненные ощущения в спине, в области лёгких, проявляющиеся обычно по утрам и в ночное время, могут также означать рак лёгких.

Болевой синдром разделяется на несколько видов:
- Боль может быть колющей, ноющей, жгучей, давящей;
- Боль может быть умеренной, либо сильно выраженной;
- Регулярной, либо редкой;
- Проявляющейся при дыхательных движениях, движениях грудной клетки;
- Отдающей в спину/шею/живот.
Заболевания желчного пузыря так же, как и другие патологии, могут отдавать в спину. Дискомфортные ощущения в правом боку и в спине могут свидетельствовать о проблемах в желчевыводящих путях, корнями чего выступают:
- заражения инфекциями;
- неправильный рацион питания;
- острый холецистит, вызванный заболеваниями печени, к примеру, болезнью Боткина.
При отечности околопозвоночных мышц ощущается серьёзная тяжесть, пациент не может долго стоять и вообще располагаться вертикально. Боль в спине серьёзная, после сна возникает очень сильное напряжение.
Когда женщина находится в положении, она часто ощущает боль в спине после сна. Связано это с резкой перестройкой организма и соответствующими внутренними процессами.
Из-за появления ребёнка в утробе, центр массы в теле человека меняется, меняется также режим сна, осанка, женщина начинает быстро утомляться. Боль, как правило, появляется преимущественно в пояснице.

- Рентгенография,
- Компьютерная томография,
- Магнитно-резонансная томография;
- Метод электромиографии;
- Денситометрия;
- Электрокардиография;
- Лабораторные исследования.
Терапевтические методы по борьбе с болезненными проявлениями могут разниться, в зависимости от самих причин этих проявлений:
-
- Курс НПВС (нестероидные противовоспалительные препараты), обычно на базе индометацина, либо диклофенака, они успешно снимают воспалительный процесс. Однако имеются и противопоказания: когда болевой синдром возникает в результате болезней желудка, такие препараты отрицательно повлияют на слизистую ЖКТ. Их также можно и рекомендуется наносить локально – мазать поражённые области, когда боли слишком обостряются.
- Глюкокортикоиды: в случае непрекращаемых болей в спине эффективны также глюкокортикостероидные терапии.
- Физиотерапевтическое лечение и восточная медицина: иглотерапия, мануальная терапия, камнетерапия, различные виды массажей и др. При грамотном лечении – возможно самый эффективный метод лечения болей в спине.
- Помимо перечисленных методов существует ещё большое количество медикаментозных фармалогических препаратов, которые могут устранить как симптомы болезни, так и причину возникновения утренней боли. Однако их имеет право назначать только врач.
Несмотря на огромное кол-во патологий и провоцирующих факторов, предупреждение и профилактика болезни гораздо проще, чем её лечение.
Для этого нужно соблюдать простые рекомендации: ведите здоровый образ жизни; нормализуйте свой ежедневный рацион; старайтесь избегать переутомления и чрезмерного напряжения; сделайте удобное и комфортное для вашего тела спальное место; и, конечно же, старайтесь подолгу не сидеть на одном месте.
источник
Современный темп жизни часто заглушает оповещающие сигналы организма. Одним из самых неприятных, но необходимых сигналов является боль. Особенно сильно этот индикатор проявляет себя ночью, когда ритм жизни начинает замедляться и у человека есть возможность остановиться и сконцентрироваться на себе. Интересно то, что усиленная ночью боль не является лишь следствием психологического эффекта. У этого явления есть вполне обоснованный физиологический механизм. Об этом и о том, почему возникают ночные боли в спине в положении лежа ночью, пойдет речь в этой статье.
Прежде всего следует уточнить, что относится анатомически к спине. Это необходимо для того, чтобы представлять проекцию внутренних органов и исключать их нарушения в качестве причины боли. Спина является задней стороной туловища (туловище — часть тела, не включающая голову, шею и конечности). Верхней границей спины является шейная область, нижней — поясница. Спина образуется позвонками, задними частями ребер и мягкими тканями. От диафрагмы до малого таза простирается так называемое забрюшинное пространство. Органы, расположенные в нем, окружены жировой клетчаткой.
К ретроперитонеальным (ретроперитонеум – забрюшинное пространство) относятся: почки, надпочечники, мочеточники, восходящая и нисходящая кишки, нисходящая и горизонтальная части двенадцатиперстной кишки и панкреас (в ретроперитонеальном пространстве также находятся магистральные сосуды). Любые нарушения в структурах, образующих стенку задней части туловища, и в органах, проецирующих на спинную область, могут вызвать боль в спине.
Основные факторы усиления боли ночью являются психогенными и эндокринными. Во-первых, внимание человека в течение дня занимают аспекты его активной жизни. Как умственный, так и физический труд, являются отвлекающими от боли факторами. Суточная выработка гормонов надпочечников преобладает днем. Надпочечники вырабатывают глюкокортикоиды, которые являются противовоспалительными и анальгезирующими средствами. Ночью уровень этих гормонов снижается. Следовательно, днем боль слабее и так называемый болевой порог у человека выше (это означает, что болевое ощущение должно быть сильнее, чем ночью, чтобы вызвать у человека дискомфорт).
Данная статья будет акцентировать внимание на боли в спине. Ниже рассмотрены некоторые болезни, вызывающие такой дискомфорт. Уделяется внимание диагностике, лечению и профилактике.
Остеоартроз – дегенеративное дистрофическое заболевание, которое, в основном, поражает суставную поверхность хрящей. Болезнь может затрагивать любой элемент сустава (сустав состоит из субхондральных костей, синовиальной капсулы и оболочки, связок, а также мышц, которые окружают сустав).
Клиническая картина остеоартроза заключается в артралгии (боль в пораженном суставе), скованности движений, рецидивирующем синовите и воспалении перисиновиальных мышц.
Коксартроз (поражение тазобедренного сустава) является одним из самых распространенных разновидностей остеоартроза. Коксартроз вызывает боли в спине. Боль при этой болезни оценивается альгофункциональным индексом Лекена. Индекс высчитывается с помощью опросника, в котором есть, в том числе, и вопрос о характере ночной боли. Если ночью боли нет, то ставится 0 баллов. Если боль возникает при движении ночью, то ставится 1 балл, если болит без движения — 2 балла. Индексом оценивается боль при стоянии, при ходьбе, при вставании с кровати утром. Основным диагностическим методом остеоартроза является рентгенологическое исследование. Ведение пациента с остеохондрозом основывается на физиотерапии, лечебной физкультуре, ограничениями в подъеме тяжести и интенсивности движения, ортопедическим режимом. Все меры направлены на снижение темпа прогрессирования остеоартроза. К хирургическим методам относится эндопротезирование.
По-другому анкилозирующий спондилоартирит называется болезнью Штрюмпелля-Бехтерева-Мари. Болезнь является хронической. Патогенез основывается на иммунопатологиях. Существует корреляция со штаммами Klebsiella. Есть семейная предрасположенность.
Анкилозирующий спондилоартрит в основном поражает хрящевые суставы осевого скелета, такие как крестцово-подвздошные, межпозвонковые и другие. В этих суставах протекают воспалительные процессы, которые, в результате, образуют рубцовую ткань. Следовательно, в клинической картине будут преобладать скованность и болезненность. Однако поскольку иммунологический механизм является ведущим в патогенезе, возможны внесуставные проявления. Например, перикардит или иридоциклит.
На начальных стадиях диагностировать анкилозирующий спондилоартрит можно с помощью МРТ. Затем лишь на рентгенограммах. Для анкилозирующего спондилоартрита особенно характерно ночное усиление боли. Болезнь не лечится, поэтому лечебные мероприятия будут направлены на снятие боли и воспаления, а также остановку развития проблемы. Для этого используются:
- НПВС (нестероидные противовоспалительные средства);
- глюкокортикоиды;
- иммунодепрессанты.
Более новыми средствами являются ингибиторы фактора некроза опухоли. Применяются массажи, физиотерапия, лечебная физкультура, курортно-санаторное лечение, мануальная терапия, закаливание. Матрас должен быть жестким, сон – полноценным (не рекомендуется подкладывать под шею валик или подушку на начальных стадиях. Это может привезти к патологическому шейному лордозу).
Ревматический полиартрит является результатом перекрестной реакции с гемолитическим стрептококком после перенесенной ангины. Как и следует из названия, поражение суставов обусловлено ревматизмом. Болезнь чаще проявляется у женщин. Ревматический полиартрит поражает суставы симметрично. Болезни сопутствуют высокая температура и поражение митрального сердечного клапана. Болезненные ощущения имеют летучий характер. Примечательно, что классическое проявление ревматизма значительно снижено из-за активного применения антибиотиков во время инфекционных заболеваний.
Диагностируют ревматизм лабораторными методами. Лечение основано на применении антибиотиков, НПВС и стероидов. Ревматический полиартрит моментально реагирует на НПВС. Прогноз благоприятный, поскольку суставы не деформируются.
Ревматоидный полиартроз, в отличие от ревматического полиартрита, проявляется более умеренно. Боль не настолько интенсивна, процесс затрагивает преимущественно мелкие суставы, а затем переходит на более крупные, например, тазобедренные. Болезнь может приводить к деформации суставов. Характерны скованность и припухлость. Возможна атрофия мышц, окружающих сустав.
Для этой болезни характерны внесуставные проявления, поскольку патогенез тоже основан на иммунологических процессах. Диагностируют ревматоидный полиартроз лабораторными методами, например, оценкой ревматоидного фактора. Лечение направлено на устранение внесуставных проявлений, устранении инфекции, если есть таковая, и применении противовоспалительных. Также используют плазмаферез. В качестве профилактики необходимо потреблять достаточное количество кальция.
Для подагры характерен острый рецидивирующий артрит. Патогенез основан на уменьшении выводимости уратов почками и их накоплении в тканях в форме кристаллов. Результатом такого накопления являются тофусы — подагрические узлы. Для подагры больше характерны моноартириты, которые сопровождаются высокой температурой и интенсивной болью. Впоследствии возможны мочекаменные болезни, урологические инфекции, почечная недостаточность из-за нефросклероза, которые, в свою очередь, будут дополнительными факторами болей в спине.
Диагноз подагры ставится при наличии кристаллов в синовиальной жидкости или других тканях. Существуют и другие эпидемиологические критерии. Основой лечения подагры являются противовоспалительные (например, колхицин) и коррекция рациона. Нельзя употреблять продукты с повышенным содержанием пурина (например, мясо и рыба). А также противопоказан алкоголь. Гиперлипидемия и повышенное артериальное давление являются риск-факторами подагры, поэтому профилактика основана на устранении этих факторов.
Остеопороз – прогрессирующий метаболический синдром, в результате которого катаболические процессы в костной ткани преобладают над анаболическими. Результатом усиления катаболизма является снижение плотности костной ткани и патологические переломы. Существует генетическая предрасположенность. Риск-факторами могут быть:
- низкий вес;
- высокий рост;
- женский пол;
- большой возраст;
- этническая принадлежность.
Кроме конституционных факторов огромную роль играют эндокринные (например, бесплодие, ранняя менопауза). Курение, избыточное принятие алкоголя, недостаточность кальция в рационе, недостаток витамина Д, неадекватная физическая нагрузка (гиподинамия или избыточная нагрузка) являются модифицируемыми факторами, на которых основаны профилактические меры. Болезнь ассоциирована с принятием некоторых препаратов (глюкокортикоиды, антикоагулянты, противосудорожные), и с заболеваниями (например, болезнь Кушинга или мальабсорбция). Остеопороз может быть осложнением болезни Бехтерева или ревматоидного артрита.
Болезнь прогрессирует очень медленно. Боль в спине может быть связана с переломами позвонков поясничного сегмента. Болевой приступ чаще всего связан с гипертонусом спинных мышц после перелома и ночью, вместо усиления, горизонтальное положение облегчает боль. В дальнейшем проявляется сутулость.
К инструментальным методам диагностики остеопороза относят рентгенографию и томографию. Также используются биохимические методы и исследование биоптата. Медикаментозное лечение основано на препаратах, которые угнетают резорбцию костей (эстрогены, кальцитонин и т.д.), стимулируют костеобразование (например, паратиреоидный гормон), или действуют многопланово (препараты кальция и витамина Д).
Вышеперечисленные причины являются самыми частыми при болях в спине, но существуют и другие. Патогенез некоторых причин может даже не затрагивать опорно-двигательную систему.
Причиной боли при злокачественных новообразованиях могут быть первичные, либо вторичные опухоли как позвоночника, так и внутренних органов. Для позвоночника более характерны вторичные опухоли, т.е. метастазы. В таком случае для купирования боли будет недостаточно вышеперечисленных средств. При злокачественных опухолях применяются наркотические вещества. Диагноз ставится в зависимости от клиники. Используются инструментальные методы и биохимические.
Причинами болей на месте старых травм или при проведенных операциях могут быть дистрофические процессы ранее поврежденных структур. Рубцовая ткань, которая образовывается на месте травмы или операции, сдавливает постепенно восстанавливающиеся нервные волокна. Очевидно, что при таком раскладе еще одна операция не будет верным решением для постоперационной боли. В таких случаях используют консервативные методы купирования боли и нейростимуляцию.
Психогенная боль может возникнуть на фоне депрессии, которая ночью усиливается. Основными методами лечения являются антидепрессанты и снотворные. Назначать их может врач. Их избыточное применение не только связано с массой противопоказаний, но и может вызвать привыкание и стать неэффективными лекарственными средствами.
Гигиена сна — комплекс мер, который направлен на полноценный и здоровый сон. Гигиена сна включает в себя абсолютно все, начиная от количества часов, необходимых для высыпания и заканчивая позой во время сна, матрасом и подушкой. Если боль связана с неудобной позой и последующим затеканием конечностей и спины, то сам факт этой позы может быть связан с неправильно выбранной подушкой, либо недостаточно твердым матрасом. Правильнее всего будет посоветоваться с ортопедом и приобрести ортопедические матрас и подушку. Купирование боли анальгетиками тоже приемлемо, поскольку боль не дает возможности поспать достаточное количество часов. А это еще один фактор нарушения гигиены сна.
Пиелонефрит является неспецифичным воспалительным заболеванием почки, который в основном затрагивает канальцевую систему почки. Пиелонефрит чаще всего является следствием гематогенного распространения инфекции из другого очага. Реже причиной может быть восходящая инфекция от нижней части урогенитального тракта. Поскольку у самой паренхимы почки болевых рецепторов нет, боль возникает при экссудативных и инфильтрационных воспалительных процессах, следствием которых является растяжение капсулы почки. Для болезни характерны ноющая боль (острая при сопутствующем нефролитиазе), лихорадка, слабость, тошнота.
В качестве диагностических методов используют лабораторные методы: биохимический анализ мочи, общий анализ крови, бактериологическое исследование. К используемым инструментальным методам относятся УЗИ, рентгенологические методы (обзорная и экскреторная урография, ретроградная пиелоуретрография, радионуклидные методы). Классическим лечением является применение таких комбинаций антибиотиков как: пенициллин и аминогликозиды, либо фторхинолины/ цефалоспорины. Используется инфузионная терапия, применяются противовоспалительные препараты. Рекомендована физиотерапия, дезагреганты и антикоагулянты.
В качестве инвазивных методов используются: катетеризация мочеточника на стороне патологии, нефростомия и нефрэктомия. Назначаются антиоксиданты.
Диетические рекомендации при пиелонефрите — увеличение потребления жидкости, ограничение употребления свежей выпечки и жаренных продуктов, а также аллергенов.
Боль при язве двенадцатиперстной кишки может отдаваться в спину. Это объясняется анатомическими особенностями этого органа. Боль называют «голодной», поскольку пища служит защитным барьером от воздействия пищеварительных соков. Логично, что она будет усиливаться ночью, ибо в ночное время обычно человек не ест, а спит. Для язвы характерны сопутствующие диспепсические симптомы:
В качестве диагностических методов используют:
- анализ крови;
- анализ кала;
- функциональные исследования;
- рентгенологию;
- эндоскопию;
- биопсию;
- исследование слизистой на Helicobacter pylori, наличие которой ассоциировано с большинством случаев язвенных болезней;
- электрогастроэнтерографию;
- антродуоденальную манометрию.
Питаться пациент должен дробно. Пища должна быть измельченной, легкой. Исключаются жареные и жирные продукты. Купировать боли можно с помощью антисекреторных препаратов, антацидов либо спазмолитиков.
Конечно, установить, почему у человека болит спина ночью, может только врач, однако каждому больному хочется самому предварительно понять, что не так с его здоровьем. В таблице ниже приведены симптомы, характерные для заболеваний определенных систем организма. По ней можно понять, какая именно область затронута патологическим процессом и к чему готовиться пациенту при избавлении от него.
Таблица №1. Патологии, вызывающие боль в ночное время.
| Тип патологий | Характер боли и другие характерные симптомы |
|---|---|
| Болезни позвоночника | • ослабевание боли через 15-20 минут после пробуждения и подъема; • прострелы и усиление дискомфорта при резких движениях и даже слабой физической нагрузке; • боль становится сильнее, если человек долгое время не двигается; • наблюдаются признаки патологических процессов во внутренних органах и различных анатомических зонах, иннервируемых нервами, отходящими от спинного мозга, того участка, который поражен остеохондрозом. |
| Болезни почек | • боль становится сильнее при легком постукивании по пояснице; • боль практически не становится слабее днем и не усиливается при физической нагрузке; • возможны признаки интоксикации, гипертермия; • недостаточное или чрезмерное выделение мочи, причем она становится темнее; боль в спине по утрам выше поясницы. |
| Аутоиммунные процессы | • боль ощущается тянущая; • патологии подвергается не только сам позвоночник, но и крупные суставы; • наблюдается гипертермия, интоксикация. |
В основе дифференциальной диагностики лежат особенности клинической картины болезней. Например, при болезни Бехтерева нет характерных для ревматоидного артрита поражения симметричных суставов и ревматоидных узелков. Ревматоидный артрит вызывает деформацию суставов, а ревматический полиартрит – нет. Подозревать язву двенадцатиперстной кишки можно при наличии диспепсических явлений, а пиелонефрит — при сопутствующих урологических нарушениях с системными проявлениями недомогания и лихорадки. Иммунопатологические болезни в основном диагностируются лабораторными методами. Дистрофические и дегенеративные — инструментальными.
Абсолютно всем людям, у которых есть проблемы с позвоночником, рекомендована жесткая поверхность для сна и правильно выбранная подушка. Это позволяет сохранить правильную осанку. Постельное белье должно быть качественным и несинтетическим. Синтетика создает статическое электричество, которое может способствовать непроизвольным мышечным сокращениям. Напряженные ночью мышцы будут болеть утром.
Рацион зависит от причины боли в спине. При подагре придется ограничить продукты, богатые пурином, а при остеопорозе пища должна быть богата кальцием. Еще одной профилактической мерой является ношение удобной обуви. На каблуках ходить рекомендовано не более двух часов. Полезно заниматься плаванием и йогой, пить отфильтрованную воду.
Лечебный массаж, физиотерапия, лечебная физкультура назначаются только врачом. Например, мануальная терапия противопоказана при сердечно-сосудистых, инфекционных заболеваниях, в старческом возрасте. А иглорефлексотерапия — при болезнях почек, беременности, острых респираторных болезнях. Иглорефлексотерапия очень эффективна при психосоматической боли.
Касаемо медицинских препаратов важно упомянуть, что для каждого заболевания лекарства будут разные, поэтому обобщать или брать первое попавшееся обезболивающее не стоит. Необходимо точно выяснить причину такой проблемы и лишь потом определиться с препаратом. Хотя, конечно, лучше делать это со специалистом, который на основе анализов пациента точно определит подходящее средство.
Лечиться с помощью народных средств тоже стоит не всегда – есть большая вероятность навредить себе, ведь для того или иного органа определенное средство может быть вредно. Более того, человек может не знать, что у него есть аллергия на какой-то компонент народного средства – тогда при его использовании положение больного ухудшится еще сильнее.
При ночных болях в спине правильнее всего обратиться к участковому врачу, который, в зависимости от причины, перенаправит к специалисту с более узкой направленностью. Если боль в спине – следствие болезни позвоночника, то пациент перенаправляется к вертебрологу, если ревматизма – то к ревматологу и кардиологу (из-за сопутствующих сердечных патологий), если пиелонефрита — то к нефрологу, а если новообразования — то к онкологу. Отсюда следует, что снимать боль в спине самостоятельно и заниматься самолечением нерационально.
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
источник
В российской неврологии боль в спине часто объясняют протрузией или грыжей. Но весь мир думает по-другому, а я стараюсь донести до вас современные мировые взгляды простым языком.
В нашем теле с годами происходят изменения. Кожа малыша нежная, упругая. В 30 лет, как бы мы ни прибегали к косметическим процедурам, она уже не такая. А представьте моряка, который всю жизнь провел в плаваниях: его кожа грубая и морщинистая.
То же самое происходит с нашим позвоночником. В большинстве случаев протрузии и грыжи — естественные возрастные изменения. Если в вашей жизни много провоцирующих факторов, например, ношение тяжелых грузов, то вероятность заполучить большую грыжу увеличивается.
Многочисленными исследованиями установлено, что протрузии дисков встречаются у здоровых людей: в 20 лет — до 40% обследованных (напомню, это пациенты без боли в спине), в 70 лет — до 90%. Кроме того, выраженность изменений на МРТ не связана со степенью болевого синдрома: при большой грыже боли может не быть совсем, а при маленьких протрузиях у пациента может быть сильная боль (потому что причина не в протрузиях, а в другом).
Конечно, вызывает! Примерно в 1-4% от всех случаев боли в спине.
Грыжа приводит не только к боли, но и к другим расстройствам: нарушению чувствительности, изменению рефлексов, иногда снижению мышечной силы. Все это грамотный врач определяет в ходе неврологического осмотра. Если сила мышц достаточная, рефлексы при постукивании молоточком симметричные, не ослабленные, чувствительных нарушений нет, то крайне маловероятно, что боль в спине обусловлена грыжей.
Кроме того, сдавливая спинномозговой корешок на определенном уровне (если Вы почитаете результаты МРТ, увидите, что описаны протрузии и грыжи на уровне, например C3-C5 или L5-S1), грыжа вызывает не просто снижение чувствительности где попало, а в определенных сегментах, и строго определенные изменения рефлексов. Невролог соотносит уровень поражения с данными МРТ.
Все причины боли в спине можно разделить на 3 группы: неспецифические, специфические и корешковые.
Неспецифические — до 85%, обусловлены мышцами, связками, сухожилиями, мелкими суставами.
При неврологическом осмотре нет никаких настораживающих симптомов и признаков поражения нервных корешков, боль усиливаются при движении, уменьшаются в покое, чаще всего связана с неправильным двигательным стереотипом.
Острая боль возникает после неудачного поворота, наклона, вынужденной позы, например, сон в неудобном положении — и наутро невозможно повернуть шею. Хроническая боль часто обусловлена тем, что человек дает слишком большую нагрузку на одни группы мышц и совсем не нагружает другие.
Длительная работа в сидячем положении, ношение ребенка на одном боку — это неверные двигательные стереотипы. Можно бесконечно пить таблетки, но пока вы не поменяете свою двигательную активность, высока вероятность, что боль вернётся. Конечно, активность должна быть с умом.
ни рентген, ни МРТ не нужны, только осмотр врача. Почему? Там либо ничего не обнаружат, либо найдут протрузии/грыжи, не имеющие отношения к делу.
Специфические — до 10%: перелом позвоночника, туберкулез, остеомиелит, абсцесс, стеноз позвоночного канала, новообразование, анкилозирующий спондилит и другие.
Кроме боли в спине могут быть другие симптомы (повышение температуры, похудение) да и сама боль имеет необычные характеристики, например, не зависит от движения или усиливается в покое, ночью.
Анализ крови, рентген, МРТ, ПЭТ-КТ — все зависит от предполагаемой причины.
Корешковые — до 4% (по некоторым данным до 10%), вызваны сдавлением нервного корешка вследствие грыжи.
Может понадобиться МРТ позвоночника, но необходимость в каждом случае определяет врач.
Задача врача — определить, к какой из 3 групп причин относится боль, от этого будет зависеть дальнейшая тактика.
Существует система «красных флагов» ? — симптомов, которые должны вызвать у врача диагностическую настороженность:
- возникновение боли с новыми, необычными характеристиками в возрасте менее 20 или более 55 лет;
- боль, не зависящая от движения, боль в покое;
- усиление боли в ночное время;
- нарастающий со временем характер боли;
- отсутствие облегчения боли или ее усиление после пребывания в лежачем положении;
- локализация боли в грудном отделе позвоночника или в грудной клетке;
- длительное недомогание, лихорадка, необъяснимая потеря массы тела.
- перенесенная в недавнем прошлом травма спины;
- наличие в анамнезе онкологических (злокачественных) заболеваний;
- персистирующая инфекция;
- остеопороз;
- длительный прием кортикостероидов (в том числе в виде ингаляций);
- применение антикоагулянтов;
- внутривенное употребление наркотических препаратов;
- иммунодефицит (в том числе ВИЧ-инфекция), прием иммуносупрессивных препаратов.
- наличие у пациента очаговой неврологической симптоматики (слабость конечностей, онемение, нарушение мочеиспускания и дефекации);
- болезненность при пальпации и перкуссии позвоночника, усиление боли при натуживании;
- выраженная деформация позвоночника;
- пульсирующее образование в брюшной полости.
Наличие этих симптомов (особенно совокупности) у пациента с болью в спине должно заставить врача получше подумать о причине боли и исключить серьезную патологию.
С проведением МРТ при боли в спине есть 2 крайности: делать ее всем подряд «на всякий случай» и не делать исследование тогда, когда оно действительно нужно. Разбираемся вместе с вами.
Если боль в нижней части спины возникла у пациента младше 50 лет, она не иррадиирует в ноги, не сопровождается лихорадкой и неврологический симптоматикой (слабость мышц, нарушение рефлексов и чувствительности, нарушение мочеиспускания и дефекации), в прошлом не было опухолей, то с вероятностью 99% боль носит неспецифический характер и связана с вовлечением мышц, связок, сухожилий, мелких суставов.
Чтобы приблизить эту вероятность к 100% мы оцениваем пациента в динамике и смотрим, уменьшается ли боль после лечения или нет. Если сделать такому пациенту МРТ позвоночника, никакой важной информации мы не получим.
Даже если будут найдены грыжи или протрузии, это ни на что не повлияет.
Во-первых, у пациента без неврологический симптоматики грыжи и протрузии являются случайной находкой и не связаны с болью в спине. Эта мысль так трудно приживается в умах пациентов и коллег, но тем не менее это так.
Во-вторых, находки на МРТ в виде немых, молчащих грыж и протрузий никак не повлияют на лечебную тактику.
Но как же не пропустить другую серьезную патологию? Для этого есть красные флаги ?, которые мы уже обсудили. Врач анализирует все эти настораживающие симптомы (в совокупности, а не по отдельности), после чего принимает решение о необходимости МРТ.
источник

Однако полноценный отдых невозможен, если по ночам человека мучают боли в спине, которые могут быть следствием не только физиологических факторов, но и указывать на серьезные заболевания организма.
На приеме у специалистов можно часто слышать вопросы: «Почему болит спина, когда я сплю?» или «Почему болит спина, когда я ложусь?».
Врач — невролог, городская поликлиника г. Оренбурга. Образование: Оренбургская государственная медицинская академия, Оренбург.
Очень важным аспектом полноценного ночного отдыха является анатомически верная поза для сна. В такой позе мышцы максимально расслабляются, а позвоночный столб принимает физиологическое положение. Как правило, люди спят в положении лежа на спине, на животе или на боку.
Ирина Мартынова. Закончила Воронежский государственный медицинский университет им. Н.Н. Бурденко. Клинический ординатор и невролог БУЗ ВО \»Московская поликлиника\».Задать вопрос>>
Для здоровья позвоночника и в целях профилактики его патологий специалисты рекомендуют спать на боку.
В таком положении все сегменты позвоночника находятся на одной линии, расслабляются спинные мышцы, конечности и тазовый пояс. Также эта поза позволяет максимально снизить нагрузку на позвоночные диски и способствует улучшенной циркуляции крови.
Врачи утверждают, что сон в позе лежа на животе, в которой любит спать большинство людей, является анатомически неправильным. Такая поза способствует перенапряжению мышц поясничного отдела позвоночника. Кроме того, в таком положении человек поворачивает голову набок, что приводит к затруднению кровотока по артериям.
Спать на спине также не рекомендовано.
Ночные боли в спине в положении лежа могут быть следствием неправильного выбора матраца или подушки для сна. Идеальным вариантом являются ортопедические изделия средней жесткости.
Врач-ревматолог — городская поликлиника, Москва. Образование: ФГБНУ НИИР им.В.А.Насоновой, Астраханская государственная медицинская академия.
Для профилактики боли в спине по ночам врачи советуют выбирать постельное белье из натуральных тканей. Синтетические волокна при трении о них человеческого тела создают электрические микроразряды, приводящие к непроизвольным мышечным сокращениям и развитию болевого синдрома.

Физиологические причины боли в спине ночью можно определить и устранить самостоятельно.
Но если болит спина в положении лежа каждую ночь и присутствуют дополнительные признаки какого-либо заболевания, необходима консультация опытного врача.
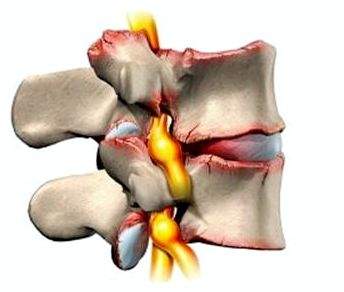
Существует остеохондроз крестцово-поясничного, грудного и шейного отделов позвоночного столба.
Характер и локализация боли
При шейном остеохондрозе боль носит ноющий характер, локализуется преимущественно в шее и между лопаток и усиливается при движениях головой и руками.
Развитие заболевания в грудном отделе проявляется двумя состояниями: дорсалгией и дорсаго. При дорсалгии боль слабая, ноющая, продолжительная. Локализуется непосредственно в грудной клетке и межлопаточной области. Дорсаго же сопровождается острой приступообразной болью, которая может возникать внезапно и иметь различную интенсивность.
Пояснично-крестцовый остеохондроз характеризуется наличием ноющей, тупой, длительной боли с четкой локализацией в нижней части спины.
В редких случаях пациенты отмечают разлитую боль без четкого определения очага.
Дополнительные симптомы
Для каждой формы заболевания характерны свои клинические признаки.
- ноющие боли в руках, затылочной области, шее;
- появление хруста при поворотах или движениях головой;
- жжение между лопатками;
- покалывание, онемение в верхних конечностях;
- головные боли в области затылка, иррадиирущие в темя и виски;
- чувство головокружения и потеря сознания при резких движениях шеей;
- шум в ушах;
- зрительные и слуховые расстройства.
- боль в груди и между лопаток;
- мышечный дискомфорт;
- усиление боли при вдохе;
- чувство сдавленности в области груди;
- боли в области ребер при ходьбе;
- локальное онемение и покалывание кожи;
- жжение, зуд в ногах;
- хрупкость ногтей и сухость кожных покровов;
- боль в пищеводе;
- расстройства функций ЖКТ.
- боль в пояснице, которая отдает в ноги;
- усиление боли при нагрузках;
- скованность движений после сна;
- спазмы мышц спины;
- больному больно повернуться на бок во время сна;
- «прострелы» в пояснице;
- нарушение чувствительности в ногах и ягодичных мышцах;
- похолодание ног, покалывание в ногах;
- спазмы артерий и отсутствие пульса в нижних конечностях;
- нарушения потовыделения;
- шелушение кожи в области боли.
Диагностика и лечение
Диагностика заболевания проводится при помощи:
- лабораторных исследований мочи и крови;
- МРТ и КТ;
- УЗИ;
- рентгенографии;
- ЭКГ.
Лечение болезни проводят медикаментозными препаратами, физиотерапией, массажем и лечебной гимнастикой.
В качестве лекарств используют:
- нестероидные препараты противовоспалительного действия, применяемые наружно, инъекционно и внутрь;
- анальгезирующие и спазмолитические препараты;
- хондропротекторы и миорелаксанты;
- поливитамины;
- биостимуляторы и стероиды.
Наиболее эффективными физиотерапевтическими методами считаются: магнитотерапия, электрофорез, ионофорез.
Дегенеративный процесс в позвоночнике, который приводит к появлению костных образований по краям тел позвонков.
Характер и локализация боли
Болезненность в спине при данном заболевании носит слабовыраженный ноющий характер.
Дополнительные симптомы
Болевые ощущения в спине — не основной симптом при спондилезе. В некоторых случаях болевой синдром и вовсе отсутствует.
Чаще всего пациенты отмечают скованность в спине, особенно после ночного сна, усталость в шее и поясничной области, которые проходят при легком массировании пораженного участка.
При поражении шейного отдела пациенты жалуются на:
- периодические боли в затылочной и височной областях;
- головокружения;
- зрительные расстройства;
- гул в ушах;
- повышение или понижение АД.
Если поражен грудной отдел, больного беспокоят:
- покалывание за грудиной и в области сердца;
- болевые ощущения в чаше средостения;
- болезненность ребер;
- боль при попытках перевернуться на бок, находясь в положении лежа.
Спондилез поясничного отдела проявляется:
- перемежающейся хромотой;
- ощущением, будто ноги становятся «ватными» или наоборот «каменными»;
- усилением боли при движениях и стиханием болевого синдрома при наклоне спины вперед.
Диагностика и лечение
Диагностировать спондилез позвоночника можно на основании результатов рентгенографического исследования. Также могут быть использованы МРТ и КТ.
Лечение проводится при помощи приема медикаментов, физиотерапии и, в редких случаях, оперативного вмешательства.
В качестве медикаментозного лечения используют:
После снятия острых симптомов прибегают к физиолечению, которое включает в себя:
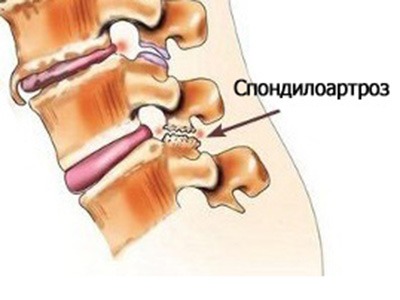
Характер и локализация боли
Интенсивность болевого синдрома зависит от области поражения позвоночного столба.
Люмбоартроз (поражается поясничный отдел) проявляется хроническими, часто повторяющимися ноющими болями в спине и пояснице, нередко отдающими в ягодицы и бедра.
При цервикоартрозе (поражается шейный отдел) больные жалуются на боли в области шеи, которые могут иррадиировать в область между лопаток, надплечье, лопатки, руки, затылок.
Дорсартроз (поражается грудной отдел) протекает без определенной симптоматики, но в некоторых случаях человек может обратить внимание на сжимающие боли в области груди.
Диагностика и лечение
Постановка диагноза производится после первичного осмотра и на основании результатов МРТ или КТ.
Основное лечение пациента, страдающего спондилоартрозом, заключается в назначении больному курса массажа, ЛФК. Также бороться с патологией помогает плавание.
Среди медикаментов предпочтение отдается хондропротекторам, миорелаксантам и НПВП, которые помогают устранить болевой синдром.
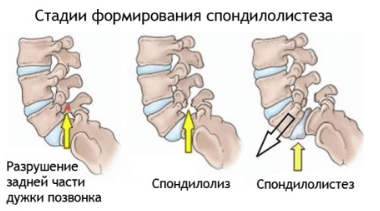
Характер и локализация боли
Заболевание характеризуется умеренным или сильным болевым синдромом в области крестца, копчика и ног. Больного мучает боль в пояснице, когда он спит.
Нередко боль в поясничном отделе сопровождается болезненностью в груди.
Дополнительные симптомы
Основными симптомами спондилолистеза являются:
- боль в ногах и спине, особенно при ходьбе, сидении и разгибании поясницы;
- болит спина в лежачем положении при прощупывании позвонков;
- образование кифоза;
- укорочение туловища из-за оседания и углубления в таз;
- удлинение конечностей;
- появление складок в области поясницы, которые переходят на переднюю стенку брюшины;
- выпячивание грудной клетки и живота вперед;
- изменение походки;
- ограничение подвижности позвоночника.
При запущенном заболевании патология поражает нервные корешки, седалищный нерв и спинномозговые структуры.
На этом этапе пациенты жалуются на боль и тяжесть в ногах, потерю чувствительности и нарушения в работе вегетативной нервной системы, слабость анального и ахиллова рефлексов.
Диагностика и лечение
Основным методом диагностики спондилолистеза считается рентген в двух проекциях. Также информативными являются КТ и МРТ.
Лечение физиотерапевтическое, иногда хирургическое.
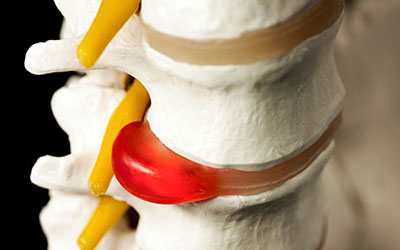
Характер и локализация боли
Патология протекает с болевым синдромом ноющего, сдавливающего характера, локализованным в груди, животе и спине.
Болезненность усиливается при резких движениях, кашле.
Дополнительные симптомы
Клиническими проявлениями межпозвоночной грыжи и пролапса диска являются:
- покалывание и онемение в спине, груди, животе и конечностях;
- боль, иррадиирующая в область сердца;
- чувство, будто в спине кол;
- пищеварительные и мочевыделительные расстройства.
Диагностика и лечение
Диагностировать наличие грыжи между позвонками можно при помощи рентгенографии, ЭКГ, МРТ и КТ.
Лечение, как правило, хирургическое.

Характер и локализация боли
Боль ноющая, острая, локализована по всему позвоночному столбу.
Дополнительные симптомы
Кроме болей, пациенты испытывают дискомфорт в шее и спине, особенно после сна, двигательные ограничения в позвоночнике, усиление боли при движениях, кашле.
Диагностика и лечение
Диагностика проводится путем рентгенографического исследования и МРТ.
Для лечения используют глюкокортикоиды, иммунодепрессанты и НПВС.
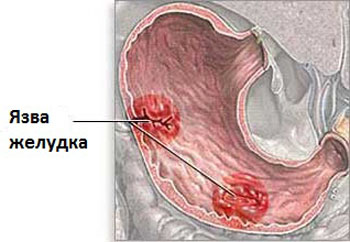
Характер и локализация боли
Боль при язве 12-перстной кишки локализована вверху живота. Чаще всего боль появляется при чувстве голода.
Боль пронзительная, сильная, в некоторых случаях ноющая.
Нередко болит позвоночник ночью, в сердечной области.
Дополнительные симптомы
Помимо дискомфорта, пациенты испытывают:
- чувство голода спустя короткое время после приема пищи;
- метеоризм и вздутие живота;
- тошноту и отрыжку воздухом.
Диагностика и лечение
Диагностика язвы 12-перстной кишки включает:
- осмотр и сбор анамнеза;
- рентгенографию;
- гастродуоденоскопию;
- внутрижелудочную рН-метрию и рН-метрию кишки.
Лечение проводится при помощи препаратов, снижающих кислотность желудочного сока, иногда используют антибиотики.
Также важным методом лечения является соблюдение диеты и коррекция образа жизни.
Бактериальное воспалительное заболевание почек.
Характер и локализация боли
Пиелонефрит протекает с ноющей, тупой болью, локализованной в боку со стороны поражения как в передней части, так и в области спины.
Дополнительные симптомы
Дополнительно человека беспокоят следующие признаки:
Диагностика и лечение
После осмотра и беседы с пациентом врач назначает клиническое исследование крови и мочи, УЗИ мочевыделительной системы, ретроградную пиелоуретерографию и экскреторную урографию.
Лечение проводится антибиотиками и при помощи хирургического вмешательства.
Болевой синдром может быть вызван:
- заболеваниями периферической нервной системы, такими как радикулит, плексит, ганглионит, неврит;
- патологиями сердечно-сосудистой, дыхательной, кроветворительной систем;
- гинекологическими болезнями;
- опухолевыми процессами в организме.
Если человек испытывает боль в спине в положении лежа на спине при попытке переворачиваться, необходимо обратиться к специалисту, чтобы исключить следующие заболевания:

- ночью болит спина, состояние сопровождается онемением левой руки, болью в области сердца, шеи и нижней челюсти слева;
- человек не чувствует нижних конечностей;
- у пациента наблюдается спутанность сознания;
- больно глотать;
- боль в спине в положении лежа на спине нестерпима и не купируется анальгетиками.
Для того чтобы снизить интенсивность боли во время ночного сна, можно принять таблетку Парацетамола, Нимисулида. Также можно использовать ректальные свечи Диклофенак.
Если симптом беспокоит человека каждую ночь, важно обязательно посетить врача!
Боль в спине, беспокоящая человека по ночам, — отнюдь не безобидный симптом. Она может указывать на развитие патологий, которые требуют длительного, сложного, но обязательного лечения. Не стоит заниматься самодиагностикой и принимать обезболивающие препараты самостоятельно.
Дополнительно рекомендуем посмотреть следующее видео
Лучше вместе со специалистом определить, почему болит спина во время сна, и устранить причину боли.
источник