В российской неврологии боль в спине часто объясняют протрузией или грыжей. Но весь мир думает по-другому, а я стараюсь донести до вас современные мировые взгляды простым языком.
В нашем теле с годами происходят изменения. Кожа малыша нежная, упругая. В 30 лет, как бы мы ни прибегали к косметическим процедурам, она уже не такая. А представьте моряка, который всю жизнь провел в плаваниях: его кожа грубая и морщинистая.
То же самое происходит с нашим позвоночником. В большинстве случаев протрузии и грыжи — естественные возрастные изменения. Если в вашей жизни много провоцирующих факторов, например, ношение тяжелых грузов, то вероятность заполучить большую грыжу увеличивается.
Многочисленными исследованиями установлено, что протрузии дисков встречаются у здоровых людей: в 20 лет — до 40% обследованных (напомню, это пациенты без боли в спине), в 70 лет — до 90%. Кроме того, выраженность изменений на МРТ не связана со степенью болевого синдрома: при большой грыже боли может не быть совсем, а при маленьких протрузиях у пациента может быть сильная боль (потому что причина не в протрузиях, а в другом).
Конечно, вызывает! Примерно в 1-4% от всех случаев боли в спине.
Грыжа приводит не только к боли, но и к другим расстройствам: нарушению чувствительности, изменению рефлексов, иногда снижению мышечной силы. Все это грамотный врач определяет в ходе неврологического осмотра. Если сила мышц достаточная, рефлексы при постукивании молоточком симметричные, не ослабленные, чувствительных нарушений нет, то крайне маловероятно, что боль в спине обусловлена грыжей.
Кроме того, сдавливая спинномозговой корешок на определенном уровне (если Вы почитаете результаты МРТ, увидите, что описаны протрузии и грыжи на уровне, например C3-C5 или L5-S1), грыжа вызывает не просто снижение чувствительности где попало, а в определенных сегментах, и строго определенные изменения рефлексов. Невролог соотносит уровень поражения с данными МРТ.
Все причины боли в спине можно разделить на 3 группы: неспецифические, специфические и корешковые.
Неспецифические — до 85%, обусловлены мышцами, связками, сухожилиями, мелкими суставами.
При неврологическом осмотре нет никаких настораживающих симптомов и признаков поражения нервных корешков, боль усиливаются при движении, уменьшаются в покое, чаще всего связана с неправильным двигательным стереотипом.
Острая боль возникает после неудачного поворота, наклона, вынужденной позы, например, сон в неудобном положении — и наутро невозможно повернуть шею. Хроническая боль часто обусловлена тем, что человек дает слишком большую нагрузку на одни группы мышц и совсем не нагружает другие.
Длительная работа в сидячем положении, ношение ребенка на одном боку — это неверные двигательные стереотипы. Можно бесконечно пить таблетки, но пока вы не поменяете свою двигательную активность, высока вероятность, что боль вернётся. Конечно, активность должна быть с умом.
ни рентген, ни МРТ не нужны, только осмотр врача. Почему? Там либо ничего не обнаружат, либо найдут протрузии/грыжи, не имеющие отношения к делу.
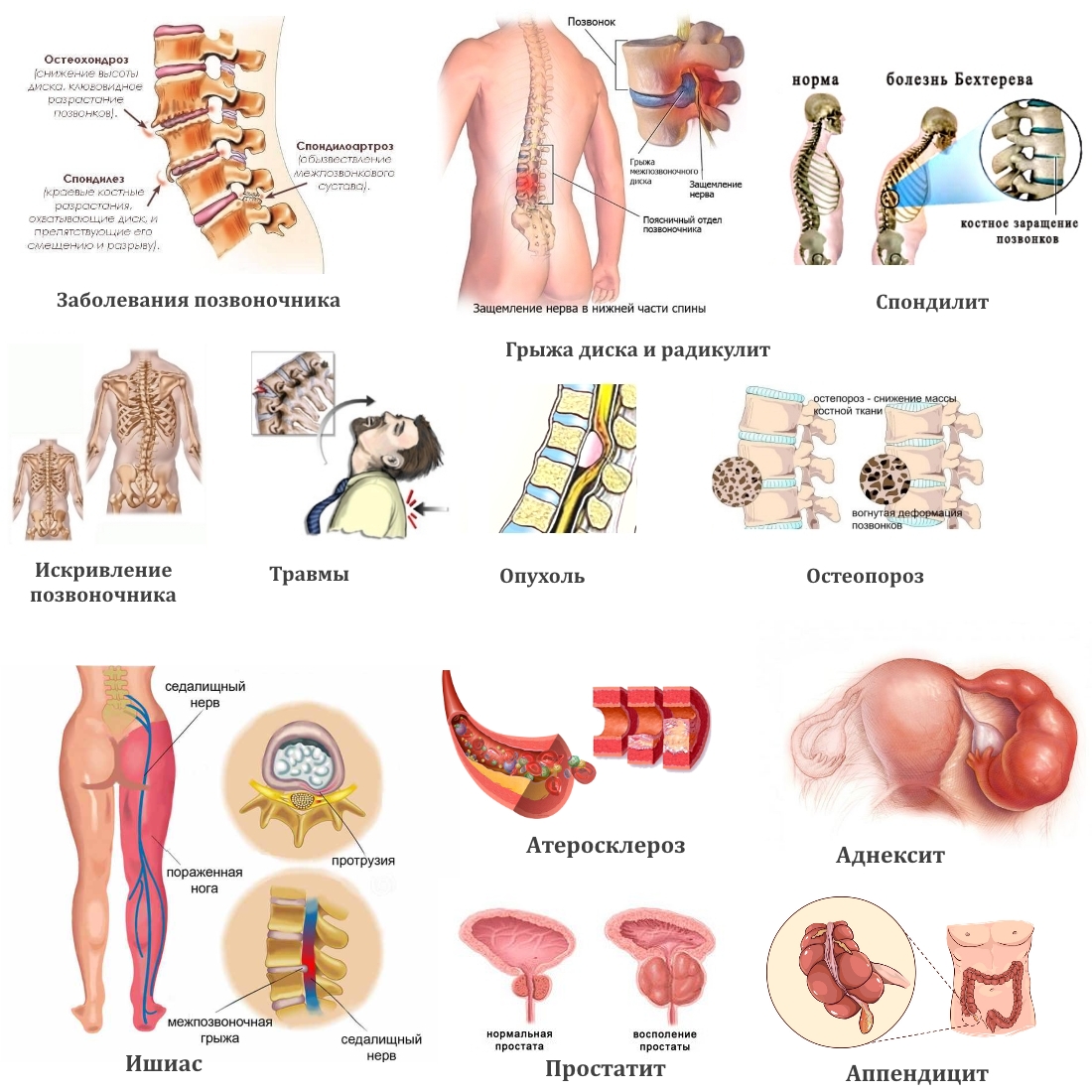
Специфические — до 10%: перелом позвоночника, туберкулез, остеомиелит, абсцесс, стеноз позвоночного канала, новообразование, анкилозирующий спондилит и другие.
Кроме боли в спине могут быть другие симптомы (повышение температуры, похудение) да и сама боль имеет необычные характеристики, например, не зависит от движения или усиливается в покое, ночью.
Анализ крови, рентген, МРТ, ПЭТ-КТ — все зависит от предполагаемой причины.
Корешковые — до 4% (по некоторым данным до 10%), вызваны сдавлением нервного корешка вследствие грыжи.
Может понадобиться МРТ позвоночника, но необходимость в каждом случае определяет врач.
Задача врача — определить, к какой из 3 групп причин относится боль, от этого будет зависеть дальнейшая тактика.
Существует система «красных флагов» ? — симптомов, которые должны вызвать у врача диагностическую настороженность:
- возникновение боли с новыми, необычными характеристиками в возрасте менее 20 или более 55 лет;
- боль, не зависящая от движения, боль в покое;
- усиление боли в ночное время;
- нарастающий со временем характер боли;
- отсутствие облегчения боли или ее усиление после пребывания в лежачем положении;
- локализация боли в грудном отделе позвоночника или в грудной клетке;
- длительное недомогание, лихорадка, необъяснимая потеря массы тела.
- перенесенная в недавнем прошлом травма спины;
- наличие в анамнезе онкологических (злокачественных) заболеваний;
- персистирующая инфекция;
- остеопороз;
- длительный прием кортикостероидов (в том числе в виде ингаляций);
- применение антикоагулянтов;
- внутривенное употребление наркотических препаратов;
- иммунодефицит (в том числе ВИЧ-инфекция), прием иммуносупрессивных препаратов.
- наличие у пациента очаговой неврологической симптоматики (слабость конечностей, онемение, нарушение мочеиспускания и дефекации);
- болезненность при пальпации и перкуссии позвоночника, усиление боли при натуживании;
- выраженная деформация позвоночника;
- пульсирующее образование в брюшной полости.
Наличие этих симптомов (особенно совокупности) у пациента с болью в спине должно заставить врача получше подумать о причине боли и исключить серьезную патологию.
С проведением МРТ при боли в спине есть 2 крайности: делать ее всем подряд «на всякий случай» и не делать исследование тогда, когда оно действительно нужно. Разбираемся вместе с вами.
Если боль в нижней части спины возникла у пациента младше 50 лет, она не иррадиирует в ноги, не сопровождается лихорадкой и неврологический симптоматикой (слабость мышц, нарушение рефлексов и чувствительности, нарушение мочеиспускания и дефекации), в прошлом не было опухолей, то с вероятностью 99% боль носит неспецифический характер и связана с вовлечением мышц, связок, сухожилий, мелких суставов.
Чтобы приблизить эту вероятность к 100% мы оцениваем пациента в динамике и смотрим, уменьшается ли боль после лечения или нет. Если сделать такому пациенту МРТ позвоночника, никакой важной информации мы не получим.
Даже если будут найдены грыжи или протрузии, это ни на что не повлияет.
Во-первых, у пациента без неврологический симптоматики грыжи и протрузии являются случайной находкой и не связаны с болью в спине. Эта мысль так трудно приживается в умах пациентов и коллег, но тем не менее это так.
Во-вторых, находки на МРТ в виде немых, молчащих грыж и протрузий никак не повлияют на лечебную тактику.
Но как же не пропустить другую серьезную патологию? Для этого есть красные флаги ?, которые мы уже обсудили. Врач анализирует все эти настораживающие симптомы (в совокупности, а не по отдельности), после чего принимает решение о необходимости МРТ.
источник
Боль в пояснице при сидении возникает у людей с увеличенной физической нагрузкой на спину, с патологиями и болезнями отделов позвоночника. Кроме того болевым ощущениям подвергаются те пациенты, которые ведут малоподвижный образ жизни. Симптоматика может быть разной: от жгучей и пекущей боли до тянущего характера болевых ощущений и спазмов. Боль при сидении возникает и если человек наклоняется вперед, так защемляются межпозвоночные диски и следствием становится боль. Одной из причин такой боли может стать остеохондроз, который уплотняет диски между позвонками.
Боль может возникать вследствие множества факторов, но если она начинается при сидении, то наверняка ее причины:
- Болезни отделов позвоночника. Это может быть остеохондроз, грыжа, искривление позвоночного столба. Также фактором возникновения болевых ощущений бывает протрузия, остеоартроз. Если у пациента есть одно из этих заболеваний, и он долго сидит за столом или компьютером со временем боль появится.
- Спазмы мышц из-за нарушения работы мышечной ткани. При сидении ткани больше всего напрягаются и провоцируют боль.
- Инфекции с поражением отделов позвоночника в районе поясничного отдела.
- Воспаление внутренних органов таза. При этом боли отдают в брюшину и поясницу.
- Большой вес пациента или неправильная осанка. Эти два фактора способствуют неравномерному увеличению нагрузки на поясничный отдел и вызывают при сидении дискомфорт.
Нередко возникают боли в поясничном отделе при длительном сидении при люмбалгии. Характер болевых ощущений ноющий, иррадиирует в ягодичную мышцу и ноги. Неприятные ощущения усиливаются при сидении; когда человек резко встает; начинает ходить. Причина люмбалгии: переохлаждение или сильная нагрузка при занятиях спортом. Бывает острой или хронической формы. Если нажать на межостистые связки или наклониться вперед, то болевые ощущения усиливаются. Если человек наклоняется обратно, то боль уходит.
Еще одной причиной возникновения боли, может быть, копчиковая болезнь. Боль локализуется в копчике, отдает в область живота, поясницы и бедер.
Нередко причиной боли в поясничном отделе начинаются при воспалительном процессе в седалищном нерве. При постоянно затянутом ремне (поясе) или сидении на жесткой поверхности возникает острая боль. Возникает дискомфорт при сидении в спине и при простатите. Неприятные симптомы усиливаются при сидении или мочеиспускании.
Врачи делят характер болевых ощущений на первичные и вторичные.
- Первичные имеют отношение к позвонкам, дискам между позвонками, близлежащим мышцам, связкам. Это остеохондроз, спазмы мышц при сильной нагрузке при занятиях спортом, сколиоз, смещение дисков и т.д.
- Вторичные – это травмы разных отделов позвоночника, новообразования, остеопороз, болезни внутренних органов и т.д. К ним относятся патологии почек, сосудов, гинекологические заболевания, простатит, неврологические болезни.
Нередко пациент, почувствовав недомогание, начинает заниматься самолечением, накладывая на пораженный участок согревающие компрессы или грелку, натирая его спиртовыми растирками и кремами, делая массаж. В редких случаях с помощью таких мер можно временно снять боль, но чаще всего самолечением можно навредить себе и потерять драгоценное время.
Если спина болит продолжительный период времени, то это повод обратиться к врачу, который обследует вас и поймет причину боли.
Первоначально следует прийти на прием к терапевту, чтобы исключить болезни желудочно-кишечного тракта, гинекологические заболевания, воспалительный процесс суставной, мышечной ткани и т.д. После визуального осмотра и разговора с больным врач при необходимости проведет ряд лабораторных анализов для выявления причин дискомфорта, назначит УЗИ и МРТ. После выявления патологии вызвавшей болевые ощущения врач назначит лечение.
Терапия, которую назначит врач, напрямую зависит от первопричины заболевания. В несложных случаях, например при миозите, достаточно сделать несколько согревающих компрессов и аппликаций с противовоспалительными мазями, чтобы получить результат. Иногда бывает нужен только курс массажа или мануальная терапия.
В некоторых случаях применяется новая методика лечения болевых ощущений в спине – это структурная остеопатия. Врач действует на мышечную ткань и связки около позвоночного столба. Этот метод подходит для лечения тех, кому нельзя делать массаж (беременные женщины, пациенты старше 65 лет).
Если имеют место серьезные патологии позвоночника, то врач назначает лечение медикаментами. Это обезболивающие лекарства, блокады новокаином, миорелаксанты. Врачами применяются лекарства направленные на усиление кровотока к пораженным участкам, противовоспалительные средства, седативные лекарства. После того, как воспаление на пораженном участке снято высокую эффективность показывает лечение грязью, лазером. Применяется для лечения пациентов и магнитотерапия, ударно-волновая терапия.
Многие люди ведут неактивный образ жизни с малой подвижностью, ведь большую часть рабочего времени мы проводим на работе сидя за офисными столами и компьютерами. В таком ритме сложней следить за здоровьем своего позвоночника. Но для того, чтобы спина при сидении не болела, следует следовать ряду профилактических правил.
- Правильно оснащайте свое рабочее место. Не нужно использовать для сидения мягкое кресло. Высота стула должна быть правильная.
- Не сутультесь и не горбитесь при сидении, осанка должна быть правильной. Правильная осанка – это не только красиво, но и равномерная нагрузка на позвоночник.
- Меняйте положение, чтобы спина не затекала, а мышцы могли время от времени расслабиться.
- Раз в 60 минут следует вставать или сидя на стуле проводить разминку.
- Если вы много сидите в течение дня, то следует каждое утро заниматься по 10-15 минут гимнастикой.
- Больше ходите в течение дня и гуляйте на свежем воздухе. Это повысит настроение и тонус мышц.
- После консультации врача необходимо приобрести лекарства или биодобавки, восстанавливающие хрящевую ткань отделов позвоночника.
- Сбалансируйте свой рацион питания, принимайте витаминно-минеральные комплексы.
- Для профилактики болезней позвоночника прекрасно подойдет плавание в бассейне 2-3 раза в неделю.
- Постарайтесь отказаться от вредных привычек: табакокурение и употребление алкогольных напитков.
При сидячей работе сложно сохранить позвоночник здоровым, но придерживаясь определенных правил сделать это будет значительно легче.
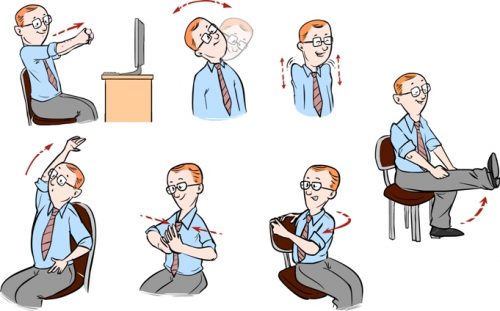
Ряд простых упражнений поможет сохранить здоровье поясничного отдела и не даст боли и дискомфорту ворваться в вашу жизнь.
- Берем стул с невысокой спинкой, укладываем свои руки на затылок. Складываем кисти рук в замок. Аккуратно и медленно прогибаемся назад так, чтобы спинка стула упиралась в поясницу. Вдыхаем, делая прогиб назад, когда выдыхаем, делаем наклон вперед. Количество подходов: 4.
- Сидим на стуле, выпрямившись. Ставим ноги врозь. После этого поднимаем руки вверх. Левой рукой обхватываем правое запястье. Потом наклоняемся влево, натянув правую руку. Меняем руки и сторону, в которую наклоняемся. Упражнение делается, не вставая со стула. При этом человек должен чувствовать напряжение мышц рук и талии. Количество повторений: от 5 до 10 на каждую сторону.
- Следующее упражнение заключается в сведении разведенных рук на вдохе и разведении на выдохе. Исходное положение: сидя на стуле, выводим перед собой обе руки. Сведение и разведение рук должно происходить с напряжением.
- Садимся на середину стула, разводим ноги. Берем левой рукой за левый край стула. Правую руку ставим на левое бедро. Тянемся, поворачиваясь влево. Держимся несколько секунд в этом положении, напрягая мышцы спины. Возвращаемся в первоначальное положение. Меняем руку и сторону поворота. Повторяем 10 раз.
| Характер боли | Причина |
|---|---|
| После долгого сидения |
|
| Не могу встать |
|
| При наклоне вперёд и когда сидишь |
|
| Невозможно (тяжело) сидеть |
|
| Когда садишься |
|
| Болит поясница, когда сидишь и нагибаешься, а при ходьбе проходит |
|
| Больно стоять |
|
| Больно ходить и сидеть |
|
| Болит поясница, когда сижу и лежу, а когда стою, нет |
|
| После сидения на корточках |
|
| Больно сидеть и наклоняться |
|
| Когда сидишь и встаешь |
|
| У женщин |
|
| У мужчин |
|
Постановкой диагноза и лечением патологий позвоночника занимается несколько специалистов:
При необходимости оперативного лечения требуется консультация и участие нейрохирурга.
Обследование начинается с визуального осмотра, выслушивания жалоб пациента. Во время сбора анамнеза уточняется характер питания, образ жизни, профессия, наследственность. Для составления объективной картины болезни назначается аппаратное обследование:
- рентгенография;
- МРТ или КТ;
МРТ — наиболее подробный метод диагностики многих болезней
- электромиография;
- ультразвуковая допплерография;
- спондилография
- дискография.
После получения результатов обследования выставляется окончательный диагноз и определяется, как лечить боль.
Чаще всего болезни позвоночника связаны с дегенеративно-дистрофическими изменениями в тканях, которые длительное время не дают о себе знать. Больной чувствует дискомфорт, болезненные ощущения, но не спешит к врачу. На консультацию, как правило, человек приходит уже с сильной болью, которая указывает на серьёзные необратимые процессы и прогрессирование заболевания.

Чтобы предотвратить развитие тяжёлой стадии болезни, важно своевременно обратиться к врачу. Сделать это необходимо при появлении первых признаков болезни: дискомфорта, неприятных ощущений после длительной ходьбы или сидения. Раннее обращение поможет остановить разрушение позвоночника и предупредить осложнения:
- грыжу межпозвонкового диска;
- стеноз позвоночного канала;
- нарушение чувствительности в конечностях;
- искривление позвоночного столба;
- сращение позвонков, ограничение подвижности.
В последствие каждое из этих состояний может стать причиной инвалидизации и значительного ухудшения качества жизни.
Болевой приступ – это повод немедленного обращения за медицинской помощью. Для облегчения состояния в рамках доврачебных действий, можно провести следующие манипуляции:
- Больного уложить на спину, на жёсткую поверхность, под ноги, согнутые в коленных суставах, подложить подушки, чтобы голень и бедро образовали прямой угол. Эта поза поможет облегчить состояние.
Какую позу принять при боли в пояснице
- Снизить интенсивность боли поможет смена положения. Осторожно повернуться на бок, ноги подтянуть к животу. К пояснице можно приложить на холодный предмет, обёрнутый в ткань, и держать 10 минут.
- Внутрь принять обезболивающие препараты – Кеторолак, Баралгин М.
Параллельно обязательно вызвать бригаду «скорой помощи».
Медикаментозное лечение лежит в основе обезболивающей терапии. Средства назначаются врачом, самолечение в данном случае недопустимо. Доктор подбирает дозировку и лекарства, учитывая сопутствующие болезни, возраст и другие особенности пациента.
Умеренный болевой синдром купируется обезболивающими средствами ненаркотического характера, которые быстро «успокаивают» рецепторы и облегчают состояние:
- Баралгин М – 174 р.
Баралгин М — отличный препарат для купирования боли
- Темпалгин – 80 р.
- Парацетамол – 16 р.
Препараты эффективно борются с болью, устраняют воспалительный процесс:
- Диклофенак (аналоги: Дикловит, Наклофен, Ортофен, Вольтарен, Диклак) – 55 р.
- Индометацин – 44 р.
- Целекоксиб – 180 р.
Целекоксиб — хороший и безопасный НПВП
- Дексалгин – 330 р.
- Мелоксикам (аналоги: Амелотекс, Артрозан, Мовалис) – 70 р.
- Кеторолак (аналоги: Кетанов, Кеторол, Кетопрофен) – 50 р.
- Лорноксикам – 220 р.
- Найз (аналоги: Нимесил, Нимесулид, Нимулид) — 220 р.
- Кетанов – 128 р.
НПВС нельзя применять долгое время во избежание развития побочных действий, например, боль в желудке.
Глюкокортикостероиды применяются при отсутствии терапевтического эффекта от НПВС. Они обладают противоотёчным, противовоспалительным, анальгезирующим, противошоковым действием:
- Преднизолон – 37 р.
- Дексаметазон – 44 р.
- Дипроспан – 195 р.
Эти препараты также добавляют при новокаиновой блокады, которую ставят в экстренных случаях.
Данная группа препаратов назначается для снятия спазмов и расслабления мышечных волокон:
- Мидокалм (аналог – Толперизон) – 305 р.
- Сирдалуд – 246 р.
Сирдалуд поможет снять спазмы в мышцах
- Эсмерон – 1499 р.
Как правило, миорелаксанты назначают вместе с НПВП для усиления обезболивающего эффекта.
Для улучшения нервной проводимости на поражённом участке, а также для лечения болевого синдрома в комплексе с НПВС и миорелаксантами, используются препараты с витаминами группы В:
- Мильгамма (аналог – Комбилипен) – 288 р.
- Нейромультивит – 191 р.
Средства альтернативной медицины улучшают обменные процессы, регенерацию тканей, снимают отёк и облегчают состояние:
- Траумель С – 406 р.
- Цель Т – 1057 р.
- Церебрум композитум Н – 1310 р.
В состав входит несколько действующих веществ.
- Катадолон Форте. Обладает свойствами миорелаксанта и НПВП. Стоит от 910 р.
- Вольтарен Эмульгель – 235 р.
- Кетопрофен – 110 р.
- Финалгон – 380 р.
- Диклофенак – 55 р.
- Долобене – 480 р.
- Найз – 250 р.
Найз — одна из лучших мазей среди НПВП
- Випросал В – 246 р.
- Индовазин – 291 р.
В рамках дополнительной терапии используются трансдермальные препараты. Это пластыри, которые в течение определённого времени «транспортируют» лекарственное вещество в очаг поражения. Самые популярные:
- Перцовый – от 16 р.
- Вольтарен – 158 р.
- Версатис – 920 р.
- Нанопласт – 180 р.
Важной составной частью комплексной терапии при заболеваниях спины является физиотерапия. После курса процедур у больного улучшается кровообращение, нормализуются метаболические реакции на клеточном уровне, ускоряется регенерация тканей.
Перечень эффективных методов:
- магнитотерапия;
- электрофорез;
- лечение лазерными лучами;
- грязевые и радоновые ванны;
- аппликации с парафином.
Большинство из манипуляций проводится в стационарных условиях, но при наличии специализированных приборов, лечение можно продолжать и дома.
Медицинский аппарат, лечебное действие которого основано на импульсном магнитном поле, которое подаётся с помощью 4 катушек индикаторов. Алмаг имеет несколько разновидностей, разработанных для разных видов проблем. Для лечения спины подходит Алмаг 1 и Алмаг +, у которого среди показаний:
- остеохондроз;
- артроз, артрит;
- грыжа, протрузия;
- радикулопатия;
- патологии ЖКТ;
- гинекологические проблемы.
Магнитные лучи проникают на 6-7 см в глубокие слои дермы и обладают накопительным терапевтическим действием. Максимальный эффект заметен к окончанию курса и сохраняется на 2-3 месяца.
За счёт динамической электростимуляции, её воздействия на триггерные точки, медицинское устройство легко справляется с острой болью при поражении позвоночника. Переключаемые режимы позволяют изменять частоту и решать различные проблемы со здоровьем. Аппарат успешно применяется при заболеваниях позвоночника:
- остеоартроз;
- радикулит;
- ишиас;
- миозит;
- травмы позвоночника;
- сколиоз;
- остеохондроз;
- остеофиты.
Лечение должно проводиться полным курсом и только после консультации врача.
Данный метод применяется, как дополнение к основным методам лечения. С помощью приёмов, выполняемых руками опытного мануального терапевта, улучшается функциональность позвоночника и мышц спины, увеличивается подвижность в поясничном отделе. Мануальная терапия оказывает поразительное лечебное действие, но только при условии выполнения её квалифицированным специалистом.
Сеансы ЛФК назначаются в виде комплекса упражнений, подобранного индивидуально для каждого пациента. Чаще всего это упражнения на укрепление брюшного пресса и мышечного корсета спины:
- Лечь на спину, оперевшись на предплечья согнутых рук. Выгнуть спину, имитируя «полумостик», задержаться на 5 секунд. Повторить 5-6 раз.
- Опуститься на спину, ноги согнуть в коленях. Опираясь на стопы и ладони, поднимать таз и грудную клетку как можно выше.
- Перевернуться на живот, опереться на руки, согнутые в локтях. Верхнюю часть туловища приподнять, прогнуться и вернуться в ИП.
Многие люди жалуются, что после того, как посижу, болит поясница. Чаще всего это результат повышенной нагрузки на спину и напряжения мышц спину. Чтобы избежать неприятного синдрома, для работы за компьютером и длительного сидения, рекомендуется использовать ортопедический стул, который выбирают по следующим критериям:
- регулируемые элементы;
- средняя жёсткость сидения и спинки;
- подлокотники не стесняют движения;
- удобная анатомическая спинка;
- во время сидения ступни должны стоять на полу.
При правильном выборе, ортопедический стул обеспечит комфорт во время сидячей работы и «позаботится» о здоровье спины.
Чтобы не заболела поясница во время сидения, необходимо следить за правильным положением тела за столом:
- спина прямая и расслабленная;
- ноги согнуты под прямым углом и стоят на полу;
- спина располагается под углом 110 градусов по отношению к тазу;
- руки прижаты к бокам;
- плечи и шея не напряжены;
- голова расположена прямо.
источник
Люди часто жалуются на боли в пояснице, и это естественно: на эту область приходится большая часть нагрузки. По сравнению с другими отделами, поясничный чаще подвержен заболеваниям.
В статье мы разберемся, какой бывает боль в спине в области поясницы, чем она вызвана и как от нее избавиться.
Боль в пояснице известна как люмбаго, или «прострел». Иногда она бывает настолько сильной, что человеку приходится принимать неестественное положение, движения его скованы. Всякое движение причиняет больному сильнейший дискомфорт.
Болевые ощущения могут длиться как пару минут, так и несколько дней. Затем они внезапно прекращаются, но спустя время повторяются с новой силой. Человеку приходится привыкать к таким волнам боли, которые не пройдут полностью, если он не лечится.
Причиной могут стать следующие факторы:
- длительное пребывание за рулем или работа за компьютером в положении сидя;
- физическая нагрузка, эмоциональный или нервный стресс на работе;
- усиленные тренировки в тренажёрном зале (при выполнении упражнений в положении стоя или сидя);
- период беременности и тяжёлые роды;
- проблемы с лишним весом.
Бывает такое, что боль уходит сама по себе. Это даёт понять следующее: если поясница беспокоит регулярно — не исключено развитие серьёзного заболевания. И при несвоевременном лечении оно способно привести к тяжёлым последствиям, избавляться от которых придется при помощи хирургического вмешательства.
Существует два вида боли в пояснице: первичная и вторичная.
Первичный болевой синдром возникает непосредственно при развитии болезней позвоночника. Это могут быть:
- остеохондроз поясничного отдела;
- образование протрузии межпозвонкового диска;
- межпозвонковые грыжи;
- спондилёз или спондилоартроз;
- болезни позвоночника, такие как кифоз, сколиоз, кифосколиоз;
- артрит;
- дисцит, остеомиелит и туберкулёз позвоночника.
Вторичный болевой синдром возникает из-за заболеваний в других областях организма. Его вызывают следующие причины:
- переломы;
- опухоль внутри позвоночного канала;
- постоянные спазмы мышц;
- болезни внутренних органов;
- мочекаменные болезни;
- осложнённая беременность;
- проблемы с яичником.
Если вы хотите более подробно узнать, что делать, если болит спина в пояснице, а также рассмотреть альтернативные методы лечения, вы можете прочитать статью об этом на нашем портале.
Боли в пояснице могут быть:
Сильные боли появляются при остеохондрозе. Боль преследует человека постоянно: когда он ходит, сидит, поднимает тяжести, даже кашляет или чихает. Иногда она отдает в нижние конечности. Это сопровождается онемением и чувством «мурашек».
При пояснично-крестцовом радикулите человек чувствует сильную боль в пояснице и других частях тела: в ягодицах, бедрах, тазе и голенях. Болевые ощущения становятся сильнее в процессе ходьбы, кашля, смены положения тела.
При первых подобных признаках нужно обратиться к неврологу. Спать рекомендуется на жестком матрасе для поддержания поясницы в правильном анатомическом положении.
Острые боли у человека проявляются в следующих случаях:
- растяжение мышц;
- долгое нахождение в неудобном положении;
- работа с тяжестями;
- травмы;
- резкие движения;
- переохлаждение организма;
- сквозняк.
Для устранения таких болей нужно использовать гели и мази, обладающие противовоспалительными и обезболивающими свойствами. Они помогут наладить кровообращение и избавиться от отёков. Если через два-три дня после первого проявления боль в пояснице не пройдёт, то пора обратиться к врачу.
В первые дни, когда боли в пояснице проявляются особенно сильно, лучше придерживаться постельного режима.
Ноющие боли в пояснице могут возникнуть из-за миозита или воспаления мышц поясницы. Человек скован в движениях, потому что он испытывает болевые ощущения при совершении даже самых простых движений.
Для избавления от боли нужно сначала принять тёплый душ, а затем надеть тёплую одежду. Физические нагрузки исключаются. Для облегчения состояния рекомендуется втирать мази, обладающие разогревающим эффектом. Если боль спустя три дня не проходит, то лучше обратиться к врачу.
Часто причиной таких болей становится деформирующий спондилез. Человека с такой болезнью сильно беспокоит поясница, может развиться потеря чувствительности и слабость в области ног.
Хронические боли могут появиться также из-за анкилозирующего спондилита, проблем с обменом веществ или раковых опухолей. Справиться с этими заболеваниями в домашних условиях не выйдет. Выявить причину на ранних стадиях тоже затруднительно. Поэтому при появлении болей, которые не проходят более трех дней и даже усиливаются, стоит обратиться к врачу.
Данный тип отличается своей «запутанностью». Человек чувствует боли в пояснице и считает, что причина их — в проблемах с позвоночником. Но на деле перемещённые боли обычно проявляются из-за болезней органов, находящихся в тазовой области, опухолей и заболеваний желудочно-кишечного тракта и почек.
При наличии любого признака из списка ниже нужно немедленно записаться на консультацию к терапевту.
- сильная боль в области поясницы не уходит спустя три дня и более;
- причина боли в травме позвоночника, о которой вы знаете (например, за пару дней до этого произошла авария или падение на спину);
- у вас болят одновременно поясница, бёдра, голени и стопы;
- из-за боли теряется чувствительность в ягодицах, бёдрах, ногах, стопах и в области паха.
Обычно пациенту оказывается комплексное лечения, где внимание уделяется и поясничной области, и позвоночнику, и близлежащим органам.
Лечение делится на два типа: консервативное и оперативное.
Если вы хотите более подробно узнать о том, какие виды операций для поясничного отдела позвоночника существуют, то можете ознакомиться с этой статьей нашего сайта.
Консервативное лечение – это вид лечебных мероприятий, при которых выздоровление пациента достигается как за счёт применения лекарственных средств (медикаментозное лечение), так и за счёт использования альтернативных методик (немедикаментозное лечение).
Консервативное лечение бывает нескольких типов:
- прием специальных препаратов;
- физиотерапевтическое;
- лечебная физкультура;
- массаж.
Мазь — лекарство в мягкой форме, которое предназначено для внешнего нанесения на поражённые области тела. Мазь состоит из двух компонентов: основы и лекарственных активных веществ.
Мази как лекарственные средства является эффективными в случае, если нужно как можно быстрее улучшить состояние здоровья в домашних условиях. Они помогают человеку снять болевой синдром, воспаления, мышечные спазмы. Некоторые обладают разогревающим эффектом для поясницы, что полезно, если она простужена.
Какие препараты работают, а какие нет?
В качестве разогревающих препаратов отличными показателями, обладают китайские пластыри для спины.
Существует следующая классификация мазей:
- Противовоспалительные мази с эффектом анальгетика. Они обладают охлаждающим эффектом за счёт того, что в них содержатся ментол и лаванда. К таким относятся «Ибупрофен», «Нурофен» и «Диклофенак».
- Комбинированные мази. Они применяются при травмах и растяжениях. Помимо противовоспалительного и обезболивающего эффектов, обладают заживляющим эффектом, который достигается за счет гепарина и деметилсульфоксида в составе мази. Например, «Долобене».
- Препараты с эффектом расширения сосудов. Они увеличивают приток крови к поражённому месту. Например, папавериновая мазь;
- Хондропротекторы. Используются при патологиях хрящевой ткани. Благодаря хондроитину сульфату данные лекарства восстанавливают суставы. Это «Хондроксид» и «Драстоп».
Инъекция предполагает введение лекарства в мышцу или вену для ускорения «доставки» лекарственных средств к воспаленному месту. Важно, чтобы игла была острой – так ни кожа, ни мышцы не травмируются.
Отличительными особенностями инъекции являются:
- Скорость лечения.
- Эффективность лечения. Активное вещество не подвергается никаким дегенеративным процессам в желудочно-кишечном тракте.
- Необходимость профессионального подхода к введению инъекций. Самостоятельно лучше не делать себе уколы — нужно либо каждый день посещать врача, либо вызывать медработника на дом.
- Требуется назначение специалиста. Подходящее лекарство может вам прописать только доктор. А многие препараты без рецепта и вовсе приобрести невозможно.
Лечебная физкультура — метод лечения болезней и уменьшения боли в пояснице. Задачи ЛФК — это восстановление скелетно-мышечного аппарата, улучшение состояния пациента и исправление осанки.
При болях в пояснице рекомендуется выполнять следующие упражнения:
- Исходное положение — лежа. Нужно поочередно поднимать левую и правую ногу. Максимальная высота подъема – десять-пятнадцать сантиметров. Поднятую ногу нужно удерживать на весу в течение 10-15 секунд. Упражнение выполняется по 10-15 раз на каждую ногу.
- В положении лёжа на спине нужно сгибать ноги в коленях. Угол сгибания — 90-100 градусов. По окончании упражнения согнутые ноги необходимо наклонять в правую и в левую стороны до упора. Упражнение выполняется 15 раз.
- Нужно медленно и плавно наклоняться в разные стороны. При выполнении упражнения спина должна быть максимально прямой. Достаточно по 20 наклонов в каждую сторону.
- Исходное положение — стоя на четвереньках. Нужно делать махи противоположными друг другу руками и ногами (например, задействуются правая рука и левая нога) одновременно. Выполняется 10-15 раз
- «Мостик». Встав на четвереньки животом наружу, нужно выгибать спину вверх и зафиксироваться в таком положении на столько, на сколько у вас хватит сил. Выполнять упражнение нужно не менее 5 раз.
Массаж – это методика лечения, направленная на воздействие на активные точки человека с помощью рук или специальных приспособлений. Этот способ отлично себя зарекомендовал в борьбе с болью в области поясницы. Однако массаж должен делать лишь специалист, поскольку непрофессионал может принести вред здоровью позвоночника.
- улучшает кровоток в поражённой части тела;
- делает мышцы и связки гибче и эластичнее;
- избавляет от острой формы боли;
- выводит токсины из организма;
- создаёт приятные ощущения за счёт массирования чувствительных зон тела;
- благотворно влияет на настроение.
Массаж лучше сочетать с принятием бани или сауны. Особенно полезно париться вениками из березы или дуба: они повышают тонус организма.
Данный метод лечения относится к народной медицине. Прогревания помогают при болях, которые не связаны с воспалением. Например, это растяжение, грыжа, искривление позвоночника или остеохондроз. Криотерапия же, наоборот, эффективна при острых формах воспалений.
Запомните! При наличии инфекции в организме прогревание лишается своих положительных эффектов. Усиленный приток крови зарождает в теле человека неуёмную боль, а область воспаления может увеличиваться.
Чтобы избежать повторного возникновения болевых ощущений в области поясницы, мы рекомендуем обязательно соблюдать три главных правила:
- Регулярно заниматься физическими упражнениями.
Упражнения должны быть общеукрепляющего характера. Они равномерно воздействуют на все группы мышц, в том числе в области спины и живота. Ими рекомендуется заниматься ежедневно хотя бы по двадцать-тридцать минут. Подойдут утренняя гимнастика, пробежка, плавание в бассейне или прогулка быстрым шагом.
- Поддерживать водно-солевой баланс.
В день человеку рекомендуется пить до трех литров жидкости. Для этого подойдёт чистая минеральная вода. Газированные напитки, кофе и чай плохо влияют на почки и не насыщают организм.
Больше воды надо пить в первой половине дня. После 20.00 лучше сократить количество потребляемой воды, потому что это чревато возникновением отеков и болей в почках.
- Правильно питаться и посещать врача.
Пересмотрите ежедневный рацион. Следует снизить количество жирной, жареной и копченой пищи или же вовсе исключить ее – лучше добавить полезных блюд и продуктов. Самая полезная та, которая приготовлена на пару или сварена. В ежедневном рационе должно быть как можно больше продуктов, насыщенных необходимыми организму витаминами, микроэлементами и минералами.
Рекомендуется ежегодно проходить врачебные осмотры, включающие в себя полное обследование организма. Женщинам следует регулярно посещать гинеколога, мужчинам — уролога. Здоровье детей должно контролируется на уровне учебных заведений — налаженная диспансеризация поможет вовремя выявить болезнь и как можно раньше приступить к лечению.
Главное условие сохранения здорового позвоночника – это правильный образ жизни!
Помимо этих трёх правил есть ещё несколько, которые также рекомендуется соблюдать:
- Следить за своей осанкой.
- Избегать неудобных поз при работе сидя. Колени должны быть выше уровня таза. Садиться надо на низкий стул или же подложить подставку под ноги. Лучше если ставится между поясницей и спинкой кресла (стула) маленькая подушка.
- При офисной работе стоит регулярно двигаться. Раз в час делать перерывы на небольшую пятиминутную зарядку.
- Спать нужно на жёстком ортопедическом матрасе.
- Правильно поднимать тяжести. Это делается за счет сгибания коленных суставов. Нужно присаживаться к предмету, сгибая колени, при этом держа спину прямой.
- При переносе груза стоит распределить нагрузку между обеими руками.
Боль в пояснице – это опасный симптом, который характеризуется своей непостоянностью и изменчивостью.
Заботьтесь о своем здоровье, не откладывайте походы к врачу и ведите активный образ жизни – тогда проблем с позвоночником у вас не возникнет.
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
- Консультация от 1500
- Диагностика от 0
- Рефлексотерапия от 1000
источник






 Если купить специальное ортопедическое кресло и подобрать удобный стол, давление на поясничный отдел полностью снизить не получится. Сидение в неподвижном состоянии приводит к нарушению притока крови к дискам.
Если купить специальное ортопедическое кресло и подобрать удобный стол, давление на поясничный отдел полностью снизить не получится. Сидение в неподвижном состоянии приводит к нарушению притока крови к дискам.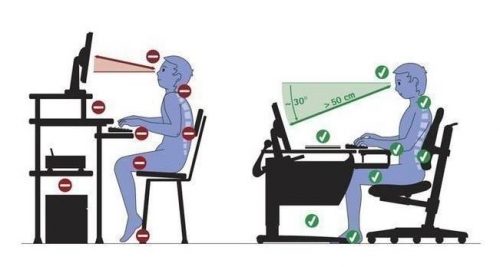
 Широко применяется для лечения болей в спине структурная остеопатия. Это воздействие, направленное на связки и мышечную ткань около опортного столба. Данный метод подходит тем пациентам, которым запрещено применять массажную терапию. Это беременные женщины, пожилые люди.
Широко применяется для лечения болей в спине структурная остеопатия. Это воздействие, направленное на связки и мышечную ткань около опортного столба. Данный метод подходит тем пациентам, которым запрещено применять массажную терапию. Это беременные женщины, пожилые люди.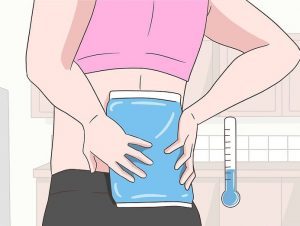

 Бардукова Елена Анатольевна
Бардукова Елена Анатольевна  Гиподинамия — бич современного человека
Гиподинамия — бич современного человека Мочекаменная болезнь чаще всего поражает мужчин в зрелом возрасте
Мочекаменная болезнь чаще всего поражает мужчин в зрелом возрасте Желчнокаменная болезнь ведет к появлению камней из элементов желчи
Желчнокаменная болезнь ведет к появлению камней из элементов желчи Простатит сопровождается ноющими болями в паховой области
Простатит сопровождается ноющими болями в паховой области Спондилолистез — это смещение позвонков
Спондилолистез — это смещение позвонков  МРТ — наиболее подробный метод диагностики многих болезней
МРТ — наиболее подробный метод диагностики многих болезней Какую позу принять при боли в пояснице
Какую позу принять при боли в пояснице Баралгин М — отличный препарат для купирования боли
Баралгин М — отличный препарат для купирования боли Целекоксиб — хороший и безопасный НПВП
Целекоксиб — хороший и безопасный НПВП Сирдалуд поможет снять спазмы в мышцах
Сирдалуд поможет снять спазмы в мышцах Найз — одна из лучших мазей среди НПВП
Найз — одна из лучших мазей среди НПВП
 Какие препараты работают, а какие нет?
Какие препараты работают, а какие нет?